Для выполнения паранефральной блокады вводится 60 – 100 мл. 25% раствора новокаина. Блокада может производиться с двух сторон.
Показаниями паранефральной блокады являются: почечные и печеночные колики, панкреатит, перитонит, дискенезия желчных путей, холецистит, динамическая кишечная непроходимость, облитерирующие заболевания артерий нижней конечностей.
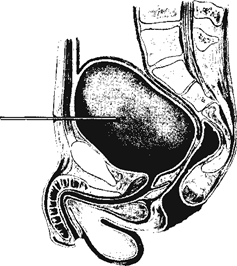
Само название блокады — поясничная паранефральная — свидетельствует о том, что конечной целью блокады должна быть посылка новокаина в область паранефральной клетчатки, где раствор, распространяясь вокруг почки (рис. 49, а), может блокировать нервные узлы и стволовые проводники вегетативной нервной системы (печеночное, околопочечное сплетение, солнечное сплетение, чревные нервы пр.). Последовательно игла должна пройти через кожу с подкожной клетчаткой, пояснично-спинную фасцию, мышечные волокна крестцово-остистой мышцы, сухожилие внутренней косой мышцы живота, поперечную мышцу, фасцию квадратной мышцы и внедриться в забрюшинную клетчатку (Рис.49).
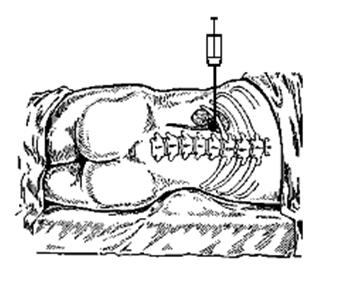
Рис. 49. Поясничная блокада
Техника блокады. Больной лежит на боку. Если блокаду делают слева, то больной лежит на правом боку. Под поясничную область подкладывают валик, правая нога находится в согнутом положении в колене, левая вытянута. Правая рука кладется под голову, левая — за голову. Врач, выполняющий блокаду, стоит сзади больного. После обработки спиртом и йодом кожных покровов поясничной области левым указательным пальцем отыскивают место, где палец легко проваливается в глубь тканей, в углу, образуемом XII ребром и наружным краем мышцы выпрямляющей позвоночник. В этом месте делают кожный желвак тонкой иглой. Черезполученный кожный желвак длинной иглой на шприце делают прокол. Иглу вводят медленно. Впереди иглы предпосылают раствор.
При прохождении через мышечный слой игла ощущает некоторое сопротивление тканей. После прокола квадратной мышцы и фасции она «проваливается» в слой околопочечной клетчатки, II тогда раствор начинает поступать свободно. Шприц снимают. Из отверстия иглы раствор не должен вытекать обратно. Он свободно должен уходить вглубь, выполняя паранефральное пространство. Если из иглы вытекает каплями раствор, то игла еще не попала в это пространство. Если из иглы начинает капать каплями кровь – это означает, что кончиком иглы проколота паренхима почки. Иглу следует в этом случае оттянуть назад. По окончании блокады иглу вынимают между двумя пальцами, прижимающими покровы. Место вкола смазывают йодом и на сутки накладывают наклейку.
После блокады, выполненной в поликлинике, больной должен полежать в течении получаса.
ПРОКОЛ (ПУНКЦИЯ) МОЧЕВОГО ПУЗЫРЯ
| |
Прокол мочевого пузыря делают для его опорожнения при острой задержке мочи и невозможности катетеризации (Рис.50).
Рис. 50. Пункция мочевого пузыря
Техника операции. Иглу длиной 10—12 см вкалывают по средней линии живота на 2 ом выше лонного сочленения и направляют перпендикулярно к поверхности кожи. Прободая стенку живота, игла на глубине 6—8 см проникает в мочевой пузырь. После опорожнения пузыря иглу извлекают, место вкола смазывают настойкой йода.
КИШЕЧНЫЕ ШВЫ
Кишечный шов – это ключ операции брюшной полости.
Под термином «кишечный шов» подразумевают все виды швов, накладываемые на стенку полых органов пищеварительного тракта (пищевод, желудок, тонкий и толстый кишечник), а также и на другие полые органы, стенки которых состоят из серозной, мышечной, под слизистой и слизистой оболочек.
Анатомические основы кишечного шва.
В стенке полых органов брюшной полости выделяют 3 основных слоя:
а)- серозную (представленной висцеральной брюшиной) оболочку;
б) – мышечную оболочку;
в) – слизистую оболочку вместе с подслизистой основой.
Серозная оболочка (висцеральная брюшина) на раздражение или травму выделяет фибрин, который обладает склеивающим свойством и является биологическим клеем. При наложении кишечного стерильного шва за счет этого происходит герметизация полого органа.
Мышечная оболочка плотно сращена с серозной и рыхло связана с под слизистой основой. В связи с этим серозная и мышечная оболочки могут смещаться относительно слизистой и под слизистой оболочки. Степень их смещения разная в различных отделах пищеварительного тракта. Так, при рассечении стенки пищевода происходит выраженное сокращение слизистой вместе с под слизистой основой, края слизистой при этом не выступают за край мышечной и серозной оболочек. При рассечении стенки желудка, тощей и подвздошной кишок, толстой кишки серозная и мышечные оболочки сокращаются в большей степени, чем слизистая. Поэтому края слизистой оболочки выворачиваются кнаружи. При рассечении двенадцатиперстной кишки все оболочки сокращаются в равной степени и поэтому оказываются на одном уровне.
Требования к кишечному шву:
1. Герметичность – шов должен обеспечить полную физиологическую и биологическую герметичность для предупреждения перитонита.
2. Правильная адаптация – шов должен сближать однородные ткани и абсолютно свободные (не поврежденные) поверхности.
3. Гемостаз – шов должен обеспечить гемостаз (остановить кровотечение) без нарушения кровоснабжения стенки органа.
4. При наложении кишечного шва просвет сшиваемого отдела не должен значительно уменьшаться в размерах.
Классификация кишечных швов.
А. По назначению:
1.Стерильные (герметические или асептические) непроникающие швы, при которых нить не проникает в просвет полого органа и не инфицируются. В зависимости от захвата в шов той или иной оболочки органа выделяют:
а) серозные швы – захватываются только серозная оболочка (висцеральная брюшина);
б) серозно-мышечные швы – захватываются только серозная и мышечная оболочки;
в) серозно-мышечно-подслизистые швы - захватываются серозная, мышечная и под слизистая оболочки.
2.Инфицированные или проникающие швы, при которых нить проходит через слизистую оболочку полого органа и находится в его просвете. Различают следующие проникающие швы:
а) сквозной шов – нить проходит через все оболочки органа.
б) мышечно – подслизисто – слизистый шов – нить проходит через все оболочки за исключением серозной.
в) подслизисто – слизитый – в шов захватывается слизистая вместе с под слизистым слоем.
г) шов слизистой оболочки.
Б. По сопоставлению тканей:
1.Вворачивающие (инвагинирующие или инвертируемые) швы – при затягивании узла сшиваемые участки полых органов соприкасаются серозными оболочками;
2.Выворачивающие (эвертируемые) швы – при затягивании узла сшиваемые участки полых органов соприкасаются слизистыми оболочками;
3.Комбинированные (вворачивающе-выворачивающие) швы.
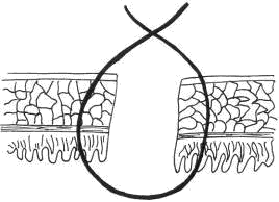
Рис. 51. Шов Жобера - кишечный шов через все оболочки,
узел которого завязывают снаружи.
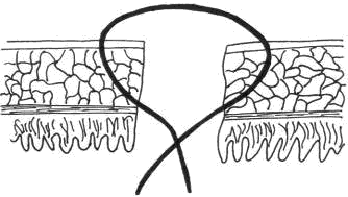
Рис. 52. Шов Матешука - кишечный шов через все оболочки, узел которого завязывают в просвете кишки. Вкол в слизистую оболочку, выкол в серозную; с другой стороны - вкол в серозную, выкол в слизистую, узел
завязывается в просвете кишки
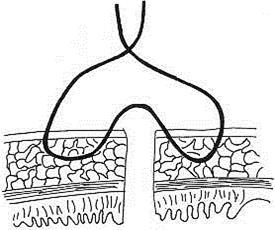
Рис. 53. Шов Ламбера - серозно-мышечный узловой шов, наиболее часто применяемый для наложения второго ряда швов: вкол со стороны серозной оболочки в 5-7 мм от края кишки, выкол со стороны серозной оболочки в 1-2 мм от края на одной стороне кишки, вкол со стороны серозной оболочки в 1-2 мм от края на второй стороне кишки, выкол со стороны серозной оболочки в 5-7 мм от края на второй стороне кишки.Шов Ламбера накладывают перпендикулярно линии соединения.
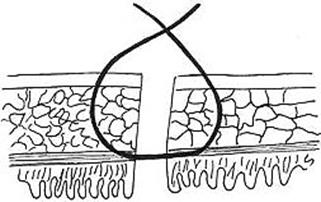
Рис.54. Шов Пирогова - кишечный шов без захвата слизистой оболочки,
узел которого завязывают снаружи
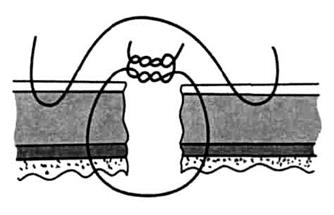
Рис.55. Шов Альберта - классический двухрядный кишечный шов. Первый ряд швов накладывают через все оболочки или без захвата слизистой. Первый ряд швов представляет собой непрерывный шов или отдельные сквозные швы. Швы в последнем случае накладывают узлами наружу или в просвет кишки. В качестве второго ряда швов применяют серозно-мышечные швы, чаще всего швы Ламбера

Рис. 56. Шов Шмидена - непрерывный кишечный шов через все слои, каждый вкол которого начинают со слизистой оболочки: слизистая оболочка - серозная оболочка на одной стороне, слизистая оболочка - серозная оболочка на второй стороне. Шов требует хорошего практического навыка, в противном случае слизистая оболочка может выбухать из линии шва, нарушая его герметичность
В. По методике наложения:
1. Отдельные узловые швы;
2. Непрерывные швы.
Г. По количеству рядов:
1. Однорядные швы – стерильные не проникающие швы.
2. Двухрядные швы – 1-ый ряд инфицированные проникающие швы, а 2-ой ряд не проникающие стерильные швы.
3.Трехрядные швы – 1-ый ряд инфицированные проникающие швы, а 2-ой и 3-ий ряд не проникающие стерильные швы.
Д. По материалу нитей:
1. Рассасывающиеся швы.
2. Не рассасывающиеся (постоянные) швы.
УШИВАНИЕ РАНЫ ТОНКОЙ КИШКИ
Инструменты: анатомические пинцеты, кровоостанавливающие зажимы, иглодержатель, колющие иглы малого диаметра (изогнутые или прямые), тонкий рассасывающийся (кетгут и пр.) и нерассасывающийся (шелк, капрон и пр.) шовный материал. При необходимости - мягкие кишечные жомы.
Модель: торс со вскрытой брюшной полостью, или изолированный комплекс внутренних органов (фиксированный формалином), или изолированная петля тонкой кишки.
Футлярное строение стенки тонкой кишки (слизистая, подслизистая, мышечная и серозная оболочки), инфицированность содержимого и специфичность функции (интенсивное кровообращение, высокое внутрикишечное давление, перистальтика, пищеварительные ферменты) определяют особые требования к шву, который накладывается на кишечную стенку. Он должен обеспечить:
1) герметичность,
2) прочность,
3) не препятствовать перистальтике,
4) не суживать просвет,
5) обеспечить надежный гемостаз,
6) не инфицировать поверхность серозной оболочки.
При небольшом дефекте кишечной стенки (длиной до 1 см) все эти требования могут быть реализованы наложением однорядного кисетного шва вокруг раны (Рис.57).

Рис.57. 1 - кисетный шов; 2 - Z-образный шов кишки
Придерживая стенку кишки анатомическим пинцетом, накладывают стежки по окружности на расстоянии 0,5 см от края раны, длиной 0,2 см с промежутками по 0,4 см. Игла должна войти в серозную оболочку, пройти по мышечной и выйти обратно со стороны серозной: при визуальном контроле игла должна контурировать валиком в кишечной стенке. Если игла просвечивает - она прошла только под серозной оболочкой, если вообще не коитурирует - "провалилась" в просвет и стала инфицированной. При выполнении первого стежка нить протягивают до половины дайны или немного больше, при каждом последующем стежке нить протягивают до конца, не стягивая края раны. По мере продвижения вокруг раны следует менять положение иглы в иглодержателе (шить, как удобно - "на себя" или "от себя"), придерживая иглу пинцетом. После наложения стежков по всей окружности концы нити связывают одним узлом, но не затягивают его. Ассистент анатомическим пинцетом захватывает край раны и погружает его по мере затягивания узла (концы нити при этом лучше подтянуть вверх). Затем одновременно плавно удаляют пинцет (рекомендуется слегка повернуть его вокруг оси, чтобы складки кишечной стенки выскользнули из его бранш и не попали между стежками кисетного шва) и окончательно затягивают узел. Узел закрепляют вторым (фиксирующим) узлом.
При правильном выполнении кисетного шва края раны полностью погружены, а серозная оболочка собрана в складки, которые плотно прилегают друг к другу.
При неудачно выполненной манипуляции удаления пинцета между складками серозной оболочки могут выступать участки слизистой оболочки. В этом случае показано наложение дополнительного Z-образного шва Стежки шва проводятся также через серозную и мышечные оболочки (асептический шов!) не ближе 0,5-0,7 см от узла кисетного шва; они должны располагаться по обе стороны от него и быть параллельными друг другу в виде перекладин буквы Z. После прошивания двух стежков (нижняя перекладина) серозно-мышечного шва длинная нить должна быть перекинута в косом направлении над узлом кисетного шва. После этого стенка кишки прошивается в том же направлении двумя стежками (верхняя перекладина).
При ушивании раны кишки длиной более 1 см используют обычно двухрядные швы. Если рана размером 2,0-2,5 см расположена в продольном направлении, ее нужно перевести в поперечное во избежание суживания просвета. Для этого на уровне середины длины кишечной раны на расстоянии 0,7-1,0 см от ее краев накладывают держалки: прошивают одним стежком серозную и мышечную оболочки нерассасывающейся лигатурой.
Концы нитей не завязывают, а захватывают кровоостанавливающими зажимами. С их помощью ассистент осторожно растягивает края раны, переводя ее в поперечную, и в этом положении фиксирует до конца операции ушивания раны (Рис.58).

Рис.58. 1 - швы-держалки на стенку кишки; 2 - шов Шмидена
Первый ряд шва - узловой или непрерывный краевой сквозной шов. Он обеспечивает герметичность, прочность, гемостаз. Но будет инфицированным, т.к проходит через просвет кишки. Чаще всего накладывают вворачивающий непрерывный шов по Шмидену, "скорняжный". При этом используют рассасывающийся шовный материал (чаще кетгут), длина лигатуры - около 30 см. Отступив от угла раны на 0,4 см, а от ее края - на 0,3-0,5 см, иглу проводят со стороны серозной оболочки в просвет кишки и со стороны слизистой выводят иглу на серозную оболочку противоположного края раны. Нить протягивают так, чтобы на месте вкола остался короткий конец длиной 6-8 см. Длинный и короткий концы лигатуры связывают узлом. Длинным концом ушивают рану кишки (Рис.59).
Последующие стежки проводят через всю толщу кишечной стенки на 0,3-0,4 см от края раны попеременно со стороны слизистой каждого края раны, расстояние между стежками - 0,5 см. Для удобства работы после каждого стежка меняется положение иглы в иглодержателе (острие иглы повернуто то влево, то вправо), игла придерживается пинцетом. После каждого стежка ассистент протягивает нить до плотного соприкосновения краев раны и фиксирует ее анатомическим пинцетом: следит, чтобы края ввертывались внутрь.

Рис.59. 1 - завершение шва Шмидена: связывание последней петли со свободным концом нити; швы Ламбера поверх шва Шмидена; 2 - узловые швы Ламбера полностью погрузили шов Шмидена
После ушивания раны остается один конец нити, при помощи которого надо сформировать узел и закрепить шов. Для этого при прошивании последнего стежка не протягивают нить до конца, надо оставить незатянутой последнюю петлю, по длине равную оставшемуся свободному концу нити. Сблизив обе половины петли (т.е. соединив их в одну нить), связывают их простым узлом со свободным концом нити. Нити узлов в начале и в конце шва срезают на уровне 0,2-0,3 см от узла.
При правильном выполнении вворачивающего шва при затягивании стежков нити края раны "ввернуты" в просвет кишки, а шов имеет вид "елочки". Серозные оболочки краев раны многократно соприкасаются друг с другом.
Стерильность шва обеспечивается наложением второго ряда узловых асептических перитонизирующих серозно-мышечных швов (Ламбера). На расстоянии 0,6-0,8 см от линии внутреннего шва в перпендикулярном ему направлении прокалывают серозную и мышечную оболочки кишечной стенки. Выкол производят на том же уровне, но уже на 0,2-0,3 см от края внутреннего шва. Длина стежка (вкол-выкол) примерно 0,3-0,4 см. Нить следует протянуть до половины ее длины.
На другой стороне внутреннего шва на этом же уровне прошивают кишечную стенку в обратном порядке: вкол на расстоянии 0,2 - 0,3 см, а выкол на расстоянии 0,6-0,8 см от линии внутреннего шва.
Узловые серозно-мышечные швы накладывают примерно на расстоянии 0,4-0,5 см друг от друга. При затягивании швов образуются складки серозно-мышечного слоя, в глубину которых погружается внутренний шов. При этом плотно соприкасаются серозные оболочки по обе стороны от внутреннего шва. Узлы завязывают и сразу обрезают на уровне 0,2-0,3 см над узлом. При правильно наложенных швах складки серозной оболочки плотно соприкасаются, внутренний шов полностью погружен и не виден.
Удаление нитей-держалок производится после наложения второго ряда швов. При этом необходимо учитывать, что они находились в операционной ране на "грязном" этапе операции (при открытом просвете кишки) и поэтому инфицированы.
Один из концов нити надсекают на уровне ее выхода из кишечной стенки и удаляют оба конца. В этом случае через кишечную стенку пройдет участок нити, который находился в ее толще и не был инфицирован.
Перечень инструментов, присутствующих на экзамене:
1.Скальпель брюшистый.
2.Скальпель остроконечный.
3.Ножницы прямые (тупоконечные).
4.Ножницы прямые (остроконечные).
5.Ножницы изогнутые по плоскости Купера.
6.Иглодержатель Гегара.
7.Иглодержатель Матье.
8. Пинцет анатомический.
9.Пинцет хирургический.
10. Языкодержатель.
11. Роторасширитель.
12. Шовный материал – шелк.
13. Шовный материал – кетгут.
14.Атравматические иглы.
15.Иглы хирургические 3-х гранные (режущие).
16. Иглы хирургические круглые (колющие).
17.Кровоостанавливающий зажим «москит» изогнутый.
18.Кровостанавливающий зажим «москит» прямой.
19.Зажим кровоостанавливающий прямой (Кохера).
20.Зажим кровоостанавливающий изогнутый (Кохера).
21.Зажим кровоостанавливающий прямой (Бильрота).
22.Зажим кровоостанавливающий изогнутый (Бильрота).
23.Зажим Микулича.
24.Почечный зажим Федорова.
25.Корнцанг прямой.
26.Троакар металлический.
27.Зонд пуговчатый.
28.Зонд желобоватый.
29.Мягкий (эластический) кишечный жом Дуаена изогнутый.
30.Мягкий (эластический) кишечный жом Дуаена прямой.
31.Жесткий (раздавливающий) кишечный жом Дуаена прямой.
32. Жесткий кишечный жом прямой.
33.Лигатурная игла Дешана (тупоконечная).
34.Лигатурная игла Дешана (левая остроконечная).
35.Иглы пункционные.
36.Сосудистый зажим Гепфнера.
37.Тупой пластиночный крючок Фарабефа.
38.Крючок трехзубый остроконечный Фолькмана.
39.Крючок четырехзубый остроконечный Фолькмана.
40.Крючок четырехзубый тупоконечный Фолькмана.
41.Ранорасширитель Микулича.
42.Печеночные зеркала.
43.Канюля трахеостомическая Люера.
44.Трахеорасширитель Лаборда.
45.Крючок трахеостомический однозубый острый.
46.Кусачки Люера.
47.Кусачки Листона.
48.Кусачки реберные Дуайена.
49.Кусачки реберные Штиле.
50.Кусачки Дальгрена.
51.Костодержатель Олье.
52.Костодержатель Фарабефа.
53.Распатор Фарабефа изогнутый.
54.Распатор Фарабефа прямой.
55.Распатор реберный Дуаена.
56.Трепан с фрезами.
57.Ложки Фолькмана.
58.Пила листовая.
59.Пила дуговая.
60.Пила проволочная Джильи.
61.Проводник Поленова.
62.Долото прямое.
63.Долото желобоватое.
64.Остеотом.
65.Молоток.
66.Ретрактор.

 |
1.Скальпель брюшистый.
2.Скальпель остроконечный.
3.Ножницы прямые (тупоконечные).
4.Ножницы прямые (остроконечные).
5.Ножницы изогнутые по плоскости Купера.

 |
 |
6.Иглодержатель Гегара.
7.Иглодержатель Матье.
8. Пинцет анатомический.
9.Пинцет хирургический.

 |
 |
10. Языкодержатель.
11. Роторасширитель.

 |
 |
 |
 |  |
12. Шовный материал – шелк.
13. Шовный материал – кетгут.
14.Атравматические иглы.
15.Иглы хирургические 3-х гранные (режущие).
16. Иглы хирургические круглые (колющие).

 |
17.Кровоостанавливающий зажим «москит» изогнутый.
18.Кровостанавливающий зажим «москит» прямой.
19.Зажим кровоостанавливающий прямой (Кохера).
20.Зажим кровоостанавливающий изогнутый (Кохера).

 |
21.Зажим кровоостанавливающий прямой (Бильрота).
22.Зажим кровоостанавливающий изогнутый (Бильрота).

 |
23.Зажим Микулича.

 |
 |
|
 |
24.Почечный зажим Федорова.
25.Корнцанг прямой.
26.Троакар металлический.
27.Зонд пуговчатый.
28.Зонд желобоватый.

|
|
|
|
29.Мягкий (эластический) кишечный жом Дуаена изогнутый.
30.Мягкий (эластический) кишечный жом Дуаена прямой.
31.Жесткий (раздавливающий) кишечный жом Дуаена прямой.
32. Жесткий кишечный жом прямой.

|
|
33.Лигатурная игла Дешана (тупоконечная).
34.Лигатурная игла Дешана (левая остроконечная).

|
|
35.Иглы пункционные.
36.Сосудистый зажим Гепфнера.

|
|
|
|
37. Тупой пластиночный крючок Фарабефа.
38. Крючок трехзубый остроконечный Фолькмана.
39. Крючок четырехзубый остроконечный Фолькмана.
40. Крючок четырехзубый тупоконечный Фолькмана.

|
|
41.Ранорасширитель Микулича.
42.Печеночные зеркала.

|
|
|
43.Канюля трахеостомическая Люера.
44.Трахеорасширитель Лаборда.
45.Крючок трахеостомический однозубый острый.

|
|
46.Кусачки Люера.
47.Кусачки Листона.

|
|
|
48.Кусачки реберные Дуайена.
49.Кусачки реберные Штиле.
50.Кусачки Дальгрена.

|
|
|
|
|
51.Костодержатель Олье.
52.Костодержатель Фарабефа.
53.Распатор Фарабефа изогнутый.
54.Распатор Фарабефа прямой.
55.Распатор реберный Дуаена.

|
|
56.Трепан с фрезами.
57.Ложки Фолькмана.

|
58.Пила листовая.

|
59.Пила дуговая.


60.Пила проволочная Джильи.
61.Проводник Поленова.

|
|
|
|
62.Долото прямое.
63.Долото желобоватое.
64.Остеотом.
65.Молоток.

|
66.Ретрактор.
Дата: 2019-03-05, просмотров: 773.