Объективное обследование сердечно-сосудистой системы состоит из осмотра, пальпации, перкуссии и аускультации. К дополнительным методам исследования относятся определение артериального давления и проведение функциональных проб сердечно-сосудистой системы.
Общий осмотр. Осмотр обычно начинается с оценки сознания, тяжести состояния, положения больного. Тяжесть состояния определяется наличием одышки, цианоза кожи и слизистых оболочек, видимых отеков, увеличения печени, асцита, а также уровнем артериального давления. По своему характеру сердечная одышка является экспираторной или смешанной, усиливается при физической нагрузке, в положении лежа и ослабляется в положении сидя. При осмотре лица и шеи пациента обращается внимание на окраску кожных покровов (цианоз, бледность, иктеричность, наличие сыпи, наличие развитой венозной сети). Обращается внимание на наличие или отсутствие пульсации сонных артерий, пульсации и набухания яремных вен. Усиленная пульсация сонных артерий называется «пляска каротид». Патологическую пульсацию можно также выявить в области эпигастрия, надчревной области и в правом подреберье.
На нижних конечностях могут быть выявлены пастозность или отеки, которые возникают при недостаточности кровообращения. Обращают внимание на форму фаланг пальцев рук и ног и форму ногтей, выявляя «барабанные палочки» и «часовые стеклышки».
Имеет значение и телосложение пациента. При диспропорции развития верхней и нижней половины тела: значительном отставании в росте ног и слабо развитом тазе, - можно предполагать коарктацию аорты.
Осмотр области сердца. Асимметричное выпячивание грудной клетки в области сердца, в области грудины или сбоку от нее, сопровождаемой пульсацией («сердечный горб»), что патогномонично для пороков сердца. Необходимо обращать внимание на отсутствие или наличие сглаженности или втяжений межреберных промежутков в области сердца.
При осмотре можно также увидеть верхушечный или сердечный толчок. Верхушечный толчок – это пульсация, обусловленная ударом верхушки сердца о переднюю грудную стенку. Верхушечный толчок видим в пределах одного межреберья у многих детей: до 2-х лет он просматривается в четвертом межреберье кнаружи от среднеключичной линии, у детей старше 5 лет – в пятом межреберье по среднеключичной линии или кнутри от нее. При патологических состояниях верхушечный толчок может смещаться в вертикальном и горизонтальном направлениях. При патологии может наблюдаться и отрицательный толчок, который характеризуется втяжением грудной клетки во время систолы в области верхушки сердца. Сердечный толчок – это сотрясение грудной клетки в области сердца, распространяющееся на грудину и надчревную область. Он обусловлен сокращениями всего сердца, главным образом, правого желудочка, который прилегает к грудной клетке. У здоровых детей сердечный толчок не наблюдается.
Пальпация. Методом пальпации, прежде всего, исследуется состояние пульса ребенка. Артериальный пульс – это толчкообразные, периодические колебания стенок периферических сосудов, синхронные с систолой сердца. Пульс на лучевой артерии следует ощупывать одновременно на обеих руках. При отсутствии разницы в свойствах пульса дальнейшее исследование проводится на одной руке. Пульс на сонной артерии пальпируется у внутреннего края грудино-ключично-сосцевидной мышцы на уровне щитовидного хряща. Пульс на височной артерии пальпируется в височной ямке. Пульс на бедренной артерии пальпируется на уровне середины пупартовой связки. Пульс на подколенной артерии пальпируется в подколенной ямке. Пульс на большеберцовой артерии пальпируется за внутренней лодыжкой. Пульс на артерии тыла стопы пальпируется на границе дистальной и средней трети стопы. Пульс прощупывают на обеих руках и ногах и сравнивают. На бедренных артериях пульс сильнее, чем на руках. У детей грудного возраста на ногах в норме пульс слабее.
Различают следующие характеристики пульса: частоту, ритм, напряжение, наполнение, форму. Пульс подсчитывают не менее 1 мин. Параллельно проводят подсчет частоты сердечных сокращений. Явление, при котором наблюдается разница между числом сердечных сокращений и числом пульсовых ударов, называется дефицитом пульса. Наиболее объективно оценить пульс можно утром натощак, сразу после пробуждения до перехода в вертикальное положение. Такой пульс называется базальным. Допустимо отклонение частоты пульса от возрастной нормы не более чем на 10-15%. При больших отклонениях говорят о тахикардии (учащение пульса) или о брадикардии (урежение пульса).
Ритмичность пульса оценивают по равномерности интервалов между пульсовыми ударами. Различают ритмичный и аритмичный пульс. Некоторая аритмичность пульса, связанная с дыханием, является физиологической для детей: при вдохе пульс учащается, при выдохе замедляется. Дыхательная аритмия устраняется при задержке дыхания.
Напряжение пульса определяется силой, которую необходимо применить, чтобы сдавить пульс. По напряжению различают следующие виды пульса: нормального напряжения, напряженный, твердый (pulsus durus) мягкий (pulsus mollus). По степени напряжения судят о тонусе артериальной стенки и артериальном давлении.
Наполнение пульса – это ощущение, возникающее при отпускании пережатой лучевой артерии. По наполнению различают следующие виды пульса: удовлетворительный, полный (pulsus plemus) и пустой (pulsus vacuus).
По скорости подъема и спуска пульсовой волны различают, что оценивается путем умеренного сдавливания артерии указательным и средним пальцами, выделяют пульс обычной формы, скорый (pulsus celer) – быстрый подъем и спад пульсовой волны, медленный – (pulsus tardus) – медленный подъем и спад пульсовой волны.
Различают высокий пульс (pulsus altus) – быстрое хорошее наполнение и затем быстрый спад, а также малый пульс (pulsus parvus) – медленное слабое наполнение и медленный спад. Такие типы пульса встречаются в сочетании с другими: pulsus celer et altus, pulsus tardus et parvus.
Пальпация области сердца. Пальпация области сердца начинается с наложения ладони правой руки на всю область сердца и на левую половину грудной клетки у основания грудины пальцами вдоль межреберий по направлению к аксиллярной области. Это позволяет дифференцировать верхушечный толчок от сердечного, выявлять систолическое и диастолическое дрожания. Затем проводят пальпацию верхушечного толчка 2, 3, 4 пальцами правой руки и определяют его локализацию, площадь, высоту и силу.
Локализация верхушечного толчка зависит от возраста: у детей до 2-х лет – в четвертом межреберье кнаружи от среднеключичной линии, от 2 до 7 лет – в пятом межреберье кнаружи от среднеключичной линии, после 7 лет - – в пятом межреберье по среднеключичной линии или кнутри от нее. В зависимости от величины площади верхушечный толчок может быть разлитым (пальпируется в 2-х и более межреберьях), и ограниченным.
Высота верхушечного толчка определяется амплитудой колебания грудной клетки. Различают нормальный, высокий и низкий верхушечный толчок.
Сила верхушечного толчка определяется сопротивлением, которое ощущается пальцами, препятствующими толчку. Выделяют умеренный, усиленный и ослабленный верхушечный толчок.
Перкуссия сердца. Перкуссию, как и пальпацию сердца, нужно проводить как в горизонтальном, так и в вертикальном положении больного. При перкуссии сердца определяют его размеры, конфигурацию и положение, а также ширину сосудистого пучка. У детей до 4-х лет непосредственную перкуссию сердца проводят одним перкутирующим пальцем, при этом она должна быть тихой. У детей старше 4-х лет перкуссию сердца проводят как у взрослых. Область, соответствующая топографическим границам сердца, называется относительной сердечной тупостью. Тупой перкуторный тон определяется над участком передней поверхности сердца, не прикрытым легкими, и называется абсолютной сердечной тупостью.
При перкуссии вначале определяется верхняя граница печеночной тупости по срединно-ключичной линии справа, затем палец-плессиметр перемещают на одно межреберье вверх, поворачивают его перпендикулярно направлению ребер и перкутируют по направлению к грудине до появления притупления перкуторного звука, определяя, таким образом, правую границу относительной сердечной тупости. Правая граница относительной сердечной тупости образуется правым предсердием.
Верхняя граница сердца перкутируется по левой парастернальной линии. Она образуется конусом легочной артерии и ушком левого предсердия. Палец-плессиметр перемещают от первого межреберья вниз до появления притупления перкуторного тона.
Левая граница сердца образуется левым желудочком. Для ее определения следует вначале найти верхушечный толчок. Палец-плессиметр располагают перпендикулярно ребрам в том межреберье, где локализован верхушечный толчок. Перкуссию проводят от средней аксиллярной линии по направлению к сердцу до появления притупления перкуторного тона. Перкуторные границы сердечной тупости детей зависят от их возраста (см. приложение 2).
Ширина сосудистого пучка определяется во втором межреберье при перкуссии сердца справа и слева по направлению к грудине. В норме сосудистый пучок не выходит за пределы грудины.
Аускультация сердца. Аускультация дает представление о звуковых феноменах, возникающих во время работы сердца, - тонах и шумах. Ее следует выполнять в положении больного лежа, сидя, а при необходимости на левом боку, до и после физической нагрузки, при обычном дыхании и его задержке. Выслушиваются следующие точки (рис. 5): 1. область верхушечного толчка (звуковые явления с митрального клапана); 2. второе межреберье справа у края грудины (звуковые явления с аорты); 3. второе межреберье слева у края грудины (звуковые явления с клапанов легочной артерии); 4. нижняя треть грудины у мечевидного отростка (проекция трехстворчатого клапана); 5. точка Боткина – место прикрепления 3-4 ребра к грудине или третье межреберье (звуковые явления с клапанов аорты и митрального клапана).
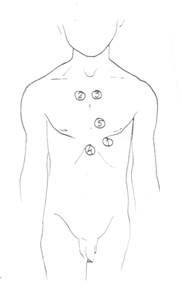
| Рисунок 5. Точки аускультации сердечных клапанов. 1. Митрального 2. Аортального 3. Легочной артерии 4. Трехстворчатого 5. Точка Боткина |
У детей обязательно также выслушиваются сосуды шеи справа и слева. При аускультации сердца необходимо выполнять следующие правила: 1) рекомендуется выслушивать детей старшего возраста в период задержки дыхания (после глубокого вдоха и последующего выдоха; 2) первоначально оцениваются тоны сердца, их соотношение, ритмичность, усиление, ослабление, акценты, расщепление, затем выявляют шумы; 3) при выслушивании шумов сердца отмечаются их свойства: тембр, сила, в какую фазу сердечного цикла выявляется шум (систолический или диастолический), какую часть систолы или диастолы он занимает, связь с тонами сердца, место наилучшего выслушивания шума (punctum maximum), проводимость (иррадиация), изменение шума при перемене положения тела или при дозированной физической нагрузке. Все звуковые явления, определяемые при аускультации сердца желательно изображать графически.
• Оценка клинического анализа крови.
• Техника измерения артериального давления.
Артериальное давление (АД) - это давление крови на стенки артерий. Артериальное давление зависит от:
• величины сердечного выброса;
• тонуса артериальной стенки.
.ЦЕЛЬ оценка деятельности сердечно-сосудистой системы.
II. ПОКАЗАНИЯ:
нарушение деятельности сердечно-сосудистой, дыхательной, мочевыделительной и других систем, а также здоровым детям на профилактических осмотрах.
III .СЕСТРИНСКИЙ ПРОЦЕСС ПРОТИВОПОКАЗАНИЙ: нет.
ТЕХНИКА БЕЗОПАСНОСТИ: не оставлять ребенка без присмотра.
ВОЗМОЖНЫЕ ПРОБЛЕМЫ: беспокойство, чувство страха.
IV. ОСНАЩЕНИЕ:
тонометр, фонендоскоп, ручка, температурный лист.
V. Алгоритм выполнения простой медицинской услуги.
Подготовка к процедуре:
Представиться маме, объяснить цель и ход предстоящей процедуры, получить информированное согласие на ее проведение.
Обработать руки гигиеническим способом, осушить их, надеть перчатки
Рассказать родителям или ребенку старшего возраста смысл и ход выполнения манипуляции
Усадить или уложить ребенка.
Выполнение процедуры:
Откройте вентиль и медленно, со скоростью не более 2 мм ртутного столба за 1 секунду, выпускайте воздух из манжетки. Одновременно фонендоскопом выслушивайте тоны и следите за показаниями шкалы тонометра.
Закройте вентиль на груше и накачивайте в манжетку воздух, фиксируя момент, когда в сосуде исчезнет звук пульсации крови
Нащупайте пульсацию артерии в области локтевой ямки и поставьте на это место фонендоскоп
Соедините тонометр с манжеткой, проверьте нахождение стрелки на нулевой отметке шкалы
Закрепите манжетку так, чтобы между ней и плечом проходил один палец
На обнаженное плечо на 2-3 см выше локтевого сгиба наложите манжетку (проверьте, не сдавливает ли одежда плечо выше манжетки)
Руку ребенка уложить в разогнутом положении ладонью вверх, мышцы должны быть расслаблены
Зарегистрируйте показания манометра в момент появления первого звукового тона, что соответствует величине систолического давления.
Продолжайте снижать давление в манжетке, регистрируйте показание манометра в момент исчезновения тона, что соответствует величине диастолического давления.
Окончание процедуры:
Запишите показания в медицинскую документацию в виде дроби (в числителе – систолическое давление, в знаменателе — диастолическое), например АД 110/60 мм.
ПРИМЕЧАНИЕ: Измерять АД нужно не менее 2-х раз с интервалом в 1-2 минуты, каждый раз полностью выпуская воздух из манжетки. Измерять АД на обеих руках; измерять АД не только на руках, но и на ногах. При этом манжетка накладывается на среднюю треть бедра (положение ребенка на животе). Выслушивать пульсацию артерии в области подколенной ямки. Показатели АД на нижних конечностях превышают показатели АД на верхних приблизительно на 10 мм рт.ст. Для оценки АД пользуются возрастными таблицами АД. Примерный уровень максимального АД у детей 1 -го года жизни можно рассчитать по формуле 70+н, где п — число месяцев. У детей старшего возраста 8O+ 2п, где п — число лет. Диастолическое давление составляет 2/3 -1/2 систолического давления.
Дата: 2019-02-02, просмотров: 366.