Определение. Первичный гиперальдостеронизм-заболевание вследствие гиперсекреции альдостеро- на при аденоме или гиперплазии коры надпочечника, реже — при раке надпочечника.
Синонимы: первичный альдостеронизм, альдосте-рома, синдром Конна (Конн Дж., 1955).
Распространенность. Первичный гиперальдосте-ронизм выявляется у 8-12 % лиц с артериальной гипер-тензией, но истинный синдром Конна — лишь в 1 °/о случаев. Среди подростков первичный гиперальдосте-ронизм наблюдается в основном у девушек (соотношение девушек и юношей, как 3:1).
Этиология и патогенез. Причины первичного ги-перальдостеронизма неизвестны, но очевидна роль об-щих причинных факторов неоплазии. Для возникновения гормонообразующего опухолевого клона клеток в надпочечнике необходимы соматические мутации, а их этиология связана с действием химических, физических и\ или вирусных мутагенов на соответствующий орган (Зайчик А.Ш., Чурилов Л.П., 2002).
В 70-90 % случаев первичного гиперальдостерониз-ма находят (чаще слева) солитарную аденому —аль-достерому (до 4 см в диаметре, до 86 г весом), исходящую их клубочковой зоны. В 6 % случаев изменений надпочечников не находят. Обычно аденомы на разрезе—оранжевые или золотисто-желтые. Они имеют автономную секрецию алъдостерона.
Альдостеромы могут иметь эктопическую локализацию (яичник, кишечник, щитовидная железа). Так как минералокортикоиды не ингибируют продукцию АКТГ, альдостеромы не сопровождаются, в отличие от глюкостером, атрофией остальной коры надпочечников.
Разновидностью альдостером являются глюко-кортикоидподавляемые минералокортикоидпро-дуцирующие аденомы, в которых сервомеханизм ограничения минералокортикоидной секреции не полностью отсутствует и может быть индуцирован большими дозами глюкокортикоидов. Такие доброкачественные опухоли характерны для наследственного первичного гипералъдостеронизма I типа, который встречается редко. Это — глюкокортикоидзависимая форма первичного гиперальдостеронизма. Во время мейоза в гаметах, из которых развиваются носители данной аномалии, происходит неравномерный крос-синговер, и формируется результат слияния участков двух разных генов — гена альдостерон-синтетазы и гена 11-в-гидроксилазы. Гибридный химерический он-кобелок CYPIIB1-CYPIIB2 сохраняет активность ключевого фермента биосинтеза алъдостерона, но приобретает сильную зависимость от стимуляции АКТГ.
АКТГ как митоген оказывается для клубочковой зоны таких больных сверхэффективным. Глюкокорти-коиды, снижая продукцию АКТГ, тормозят экспрессию данной аномалии.
У взрослых изредка (у подростков — гораздо чаще!) бывает симметричная узелковая гиперплазия коры надпочечников с первичным гипералъдостерониз-мом. Природа неопухолевой билатеральной гиперп лазии клубочковой зоны коры надпочечников неизвестна, но, по аналогии с микронодулярной гиперплазией пучковой зоны коры надпочечников или щитовидной железы, предполагают важную роль аутоиммунной стимуляции роста и функций адреногломерулокортико-цитов и при данной форме первичного гиперальдостеронизма. Такая гиперплазия порождает либо неподав-ляемую продукцию минералокортикоидных гормонов (идиопатический первичный гипералъдостеро-низм), либо частично подавляемую их продукцию (нео пределённый гипералъдостеронизм).
Патогенез и проявления гиперальдостеронизма всех видов до известной степени типичны, но варьируют в зависимости от этиологии. Манифестация первичного гиперальдостеронизма обусловлена огромным перепроизводством альдостерона (в 70-100 раз) с подавлением ренин-ангиотензиновой системы и функциональной атрофией противоположного надпочечника.
При любом гиперальдостеронизме минералокор-тикоиды вызывают задержку натрия и воды, а также потерю калия и катионов водорода почками. Поначалу стимулируется реабсорбция натрия в собирательных трубках почек и обмен натрия на калий и протоны — в дистальных извитых канальцах. Повышается обьём внеклеточной жидкости, и растёт артериальное кровяное давление.
Артериальная гипертензия — главный симптом первичного алъдостеронизма. Особенно повышается диастолическое давление. На развитии артериальной гипертензии сказывается и то, что задержка Na+ в тканях повышает чувствительность к катехол- аминам.
Формируются гипертрофия и дилатация сердца. Артериальная гипертензия осложняется колебаниями давления ортостатического характера, поскольку при потере калия барорецепторы малочувствительны и не обеспечивают адекватной постуральной стабилизации артериального давления.
По достижении и длительном удержании определенного уровня давления крови, если этому не мешает избыток ренин-ангиотензиновых регуляторов, включается и «наращивает обороты» механизм прессорного натрийуреза, предохраняющий от хронической артериальной гипертензии.
Это означает усиление секреции атриопептинов, что ведет к ускользанию собирательных трубок почек из-под эффекта альдостерона. Выделение натрия и воды увеличивается, что позволяет пациентам с первичным гиперальдостеронизмом не иметь отёков (эффект утечки). Но в дистальных извитых канальцах ат-риопептиновые рецепторы не имеют столь выраженного представительства, поэтому там действие альдостерона продолжается в полной мере. Это ведет к продолжению потери калиевых и водородных катионов. Гипернатриемия носит умеренный характер из-за разведения натрия, но гипокалиемия и выделительный метаболический алкалоз продолжают прогрессировать. Полиурия может сопровождаться жаж-дой и гипостенурией.
Клиника. Картина болезни слагается из мышечных, почечных и гипертензивных симптомов.
Больные жалуются на головную боль, головокружения в ортостазе, повышение артериального давления,
115
а также на жажду, никтурию, парастезии, подергивания мышц и судороги, приступы мышечной слабости, периодические парезы, нарушения зрения.
Умеренная артериальная гипертензия имеется у всех больных, но она обычно переносится хорошо. Изредка она течет с кризами (до 200/130 мм рт.ст.), ретинопатией, осложняется недостаточностью сердца. Иногда артериальная гипертензия — единственный симптом первичного гиперальдостеронизма, что весьма характерно для такой патологии у подростков.
Наиболее постоянная жалоба при первичном гипе-ральдостеронизме — мышечная слабость, особенно в ногах. Она проявляется в виде кризов, длящихся часами и днями, доводящих до вялых псевдопараличей, моно-, геми- и параплегии, прострации. Мышцы мягкие, слабые, с картиной миастении. Могут быть птоз век и дисфагия. Чувствительность сохранена. Кризы проходят от больших доз хлорида калия без четкого соответствия калиемии и степени миоплегии.
Калийурия оборачивается увеличением диуреза, особенно по ночам. Полиурия с потерей калия исключает возникновение отёков, но значительная калиевая депривация нарушает работу градиентсоздающих биоэлектрических систем организма. На этой почве могут возникать тяжелые тахиаритмии, парестезии, атония кишечника. На ЭКГ притупляется и сглаживается зубец Т, и появляется выраженный зубец U.
Длительная тяжёлая гипокалиемия сказывается на работе почек («гипокалиемическая нефропатия»). Эффективность работы АДГ-зависимого механизма реабсорбции воды падает, что усиливает полиурию и никтурию, наблюдающиеся у таких пациентов. Возникают параллели с клинической картиной несахарного диабета (см. выше), но плотность мочи при первичном гиперальдостеронизме — выше и достигает 1,012.
Больные более обезвожены, чем отечны (натрий задерживается внутриклеточно). При первичном гиперальдостеронизме отёки наблюдаются лишь после развития осложняющих его сердечной и почечной недостаточности или при наличии сопутствующих тромбофлебитов (не более, чем у 3 % пациентов, и почти всегда — у взрослых).
Так как входной ток калия сопровождает утилизацию глюкозы клетками, тяжёлая гипокалиемия понижает толерантность организма к глюкозе. Это диабето-генное действие не зависит от других контринсулярных эффектов кортикостероидов и корригируется с нормализацией электролитного баланса.
Как уже было указано выше, из-за перехода водородных эквивалентов внутрь клеток и в мочу развивается метаболический выделительный гипокалие-
116
мический гипохлоремическии алкалоз. В условиях ал-калоза в плазме снижается уровень ионизированного кальция, что ведет к тетании. Из-за этого (особенно у девушек) нередки приступы судорог с контрактурой конечностей, конвульсиями, с положительными сим-птомами Труссо и Хвостека, а также временным ле-чебным эффектом от приема препаратов кальция.
Осложнения. При первичном гиперальдостерониз-ме артериальная гипертензия, как уже упоминалось, может осложняться кризами, ретинопатией, амблиопи-ей, развитием вторично-сморщенной почки с хроничес-кой почечной недостаточностью.
Для алъдостеромы типично доброкачественное те-чение артериальной гипертензии, для билатеральной микронодулярной гиперплазии клубочковой зоны коры надпочечников — обычно злокачественное.
Алкалоз может дать аритмию сердца и даже его ги-покалиемический паралич. Развиваются тетанические приступы со спазмом голосовой щели, парезами.
Возникают вторичная гипокалиемическая нефропа тия и инфицирование мочевых путей. Из-за гипокалие-мии и избытка альдостерона с его контринсулярным эффектом может развиться симптоматический са-харный диабет.
Классификация. Различают легкую, средней тя-жести и тяжелую формы первичного гиперальдостеро-низма.
Выделяют также редкую наследственную форму (чаще у юношей) с мелкоузловой гиперплазией коры надпочечников и подъемом уровня артериального дав-ления после введения АКТГ. В таких случаях прием дексаметазона снижает секрецию альдостерона (дек-саметазонзависимая форма).
Диагностика. Для первичного гиперальдостеро-низма характерна триада: гипокалиемия, полиурия, ар-териальная гипертензия. Характерно отсутствие отеков, которые обязательны для вторичного ги-пералъдостеронизма. У каждого подростка с артериальной гипертензией необходимо попытаться исклю-чить первичный гиперальдостеронизм имеющимися в распоряжении методами.
По Дж. Конну (1955), при первичном гиперальдос-теронизме артериальная гипертензия имеет место в 96% случаев, мышечная слабость — в 73%, полиурия (особенно никтурия) — в 72%, головная боль—в 51 %, жажда — в 46%, парестезии — в 24 %, тетания—в 21 %, бы-страя утомляемость — в 19%, мышечная слабость — в 16% случаев.
В анализах крови отмечаются избыток натрия и гипокалиемия, алкалоз, редко — умеренная гипергликемия. Гематокрит постоянно снижен из-за гиперволе-
. Стойкая гиперволемия подавляет продукцию ренина (вплоть до функциональной атрофии юкстагломе-рулярного аппарата почек). Поэтому уровень альдос-терона в плазме крови повышен, а ренина, напротив, понижен, иногда он вообще не определяется («нулевой» уровень).
Полиурия, как правило, ночная (никтурия), и она не устраняется адиуретином. Моча—пониженной плотности, иногда—с признаками инфицирования мочевы-водящих путей вследствие алкалоза, способствующего развитию инфекции. Бывает кальциноз почек без остеопороза.
Пульс неустойчивый. На ЭКГ выявляются гипертрофия левого желудочка, признаки гипокалиемии (удлинение интервала QT, удлинение и снижение зубца Т, появление зубца U, различные блокады).
Критерии диагноза. Специфические признаки первичного гиперальдоетеронизма — гипералъдостеро- немия и гипоренинемия, что является кардинальным симптомом. За 10 дней до определения уровня альдо- стерона и ренина в крови исключаются салуретики, гипотензивные средства, все препараты калия, а также слабительные.
Важный признак болезни — гипокалиемия (уровень калия в сыворотке крови — ниже 3 мМ/л), отно шение Na / K — всегда выше 32.
Диагноз подкрепляют лучевые методы: урография, ангиографическое, УЗИ, КТГ и МРТ — исследование надпочечников.
При поисках аденомы необходимо сканирование надпочечников с 1311-19-йодхолестерином. Перед сканированием назначают дексаметазон по 0,5 мг каждые 6 часов в течение 4 суток.
Прием хлорида натрия (3-4 суток по 9 г) снижает уровень калия в крови при резком ухудшении самочувствия (пробу проводят только в стационаре!).
Прием верошпирона или альдактона (3 дня по 100 мг) приводят к гиперкалиемии (на 1 мМ/л и выше).
Прием 25 мг каптоприла уровни артериального давления, альдостерона и ренина при первичном гиперальдостеронизме не снижает, а прием 80 мг фуросемида — повышает уровень альдостерона, но снижает уровень ренина. Ортостатическая — «маршевая» — проба (4 часа ходьбы) снижает уровень альдостерона, уровень ренина при этом не изменяется. Так же действует ограничение введения поваренной соли в течение 3 дней.
Пример диагноза. Опухоль левого надпочечника (альдостерома). Первичный гиперальдостеронизм (синдром Конна). Симптоматическая артериальная гипертензия. Преходящая левосторонняя гемиплегия.
Дифференциальный диагноз. Первичный гипер-альдостеронизм дифференцируют с другими причинами артериальной гипертензии, несахарным диабетом, феохромоцитомой, вторичным гипераль-достеронизмом, генерализованной миастенией.
Высокий уровень альдостерона при низком уров-не ренина крови, гипокалиемия и гипернатриемия исключают прочие формы артериальной гипертензии, кроме первичного гиперальдостеронизма.
При эссенциальной гипертензии (гипертонической болезни) прием 80 мг фуросемида снижает уровни как альдостерона, так и ренина.
При феохромоцитоме уровни калия и натрия крови нормальные, артериальная гипертензия течет с кризами, при которых появляются лейкоцитоз, гипергликемия, высокие уровни катехоламинов в крови и моче. Высокий уровень ренина плазмы с артериальной гипертензией типичны для синдрома Барттера.
Несахарный диабет отличается низкой плотностью мочи (не более 1,005).
При генерализованной миастении сохраняется стойкость мышечной симптоматики, наблюдается положительный эффект от антихолинэстеразной терапии (прозерин, калимин), выявляются аутоантитела к ни-котин-холинергическому рецептору в крови.
При всех формах вторичного гиперальдостеронизма уровень ренина в плазме крови повышен, кроме конечной стадии диабетического гломерулоскле-роза. В этих случаях продукция ренина вследствие амилоидного перерождения юкстагломерулярного аппарата почек так же, как и при первичной гиперальдо-стеронизме, может падать до нуля (Строев Ю.И., Чу-рилов Л.П., 2002), а дизэлектролитемия никогда не бывает такой критической, как при первичном гипераль-достеронизме.
Исходы заболевания и прогноз. При раннем удалении альдостеромы возможно полное выздоровление.
Аденома может озлокачествляться. При карциноме надпочечника прогноз всегда плохой.
Развитие вторично-сморщенной почки приводит к хронической почечной недостаточности, которая определяет прогноз даже при успешной операции по удалению альдостеромы.
Консервативное лечение первичного гиперальдостеронизма эффекта обычно не дает: из-за артериальной гипертензии с тяжелыми кризами прогрессируют осложнения, а также из-за опасного влияния на сердце гипокалиемии.
Прогноз зависит также от тяжести и от локализации судорог, которые могут привести к ложному крупу и смерти от асфиксии.
117
Лечение. Диета должна быть богатой солями калия {курага, изюм), но бедной поваренной солью.
Консервативная терапия паллиативна и используется либо перед операцией, либо у неоперабельных больных.
Спиронолактоны (верошпирон, алъдактон, триамтерен) в высоких дозах дают временный эффект.
В эндокринологическом отделении Мариинской больницы нами наблюдалась пациентка с первичным гиперальдостеронизмом, у которой артериальное давление снижалось до нормы лишь при ежедневном приеме до 50 таблеток альдактона (1250 мг препарата!).
Имеются и другие антагонисты альдостерона — канренон, канреноат К и канреноиновая кислота. Следует помнить, что антагонисты минералокорти- коидов имеют антигонадный и кататоксический, то есть сенсибилизирующий к боли и стрессу, эффект (ШрейберВ., 1987).
Разрушающий надпочечники метопирон (метира-пон) используют по 1,5 г в день в комбинации с декса- метазоном для подавления гиперпродукции АКТГ.
Амфенон в силу его токсичности у подростков не используют.
Только наследственная (дексаметазонзависимая) форма не требует операции, так как ее успешно лечат дексаметазоном (1-1,75 мг в сутки).
Радикальное лечение первичного гиперальдосте-ронизма—односторонняя адреналэктомия или адено-мэктомия. В последние годы разработана методика ла-параскопической адреналэктомии.
Успех от операции наблюдается примерно в 50 % случаев. У 20-25 % больных артериальная гипертен-зия после операции так и не исчезает, у 40 % больных спустя годы могут возникать рецидивы болезни.
После удачной операции симптомы первичного ги-перальдостеронизма исчезают, при этом даже гипертоническая ангиопатия сетчатки регрессирует, а ЭКГ становится нормальной.
Примерно через неделю после операции в сыворотке крови вначале нормализуется уровень калия, а спустя несколько недель -и концентрация плазменных аль достерона и ренина.
В отличие от операций по удалению кортикостеро-мы, при вмешательствах по поводу альдостеромы надпочечниковая недостаточность встречается редко.
Профилактика. Специфическая профилактика первичного гиперальдостеронизма как опухолевого заболевания пока не известна.
118
У детей и подростков возможны функциональные формы первичного гиперальдостеронизма, которые при коррекции соответствующей бессолевой диетой мо-гут закончиться выздоровлением.
Не следует увлекаться употреблением лакрицы и ее продуктов.
Профилактика же вторичного гипералъдостеро-низма проводится в рамках патологии, которая eго вызывает (цирроз печени, нефротический синдро, сердечная недостаточность, квашиоркор и др.).
Диспансеризация. Диспансерная группа — Д-3.
Подростки до операции и после нее должны пожиз-ненно наблюдаться эндокринологом и другими специ-алистами (по показаниям). Эффективность терапии оп-ределяется нормальными показателями артериального давления, уровнями альдостерона и ренина в плазме а калия и натрия — в сыворотке крови.
Вопросы экспертизы. Группы здоровья при пер-вичном гиперальдостеронизме — 5, реже — 4.
Больные подростки должны освобождаться от лю-бой физкультуры как до, так и после операции.
При повышенном артериальном давлении их необ-ходимо освобождать от всех экзаменов.
При выявлении первичного гиперальдостеронизма и даже при подозрении на него показана немедленная госпитализация в специализированное учреждение с расчетом на предстоящую операцию.
Профессиональную подготовку подростков определяют уровни артериального давления и характер пер-вичной патологии (опухоль или гиперплазия клубочко-вой зоны надпочечника).
Тяжелые умственный и физический труд противопоказаны, особенно после операции из-за опасности раз-вития надпочечникового (аддисонова) криза.
Призыву к службе в армии такие подростки не под-лежат, заболевшие с военного учета снимаются.
СИНДРОМ И БОЛЕЗНЬ ИЦЕНКО-КУШИНГА
Определение. Синдром Иценко-Кушинга—хрони-ческий первичный или вторичный гиперкортицизм (ги-перкортизолизм), не связанный с адренокортикотропи-номой гипофиза.
Синонимы: кортикостерома, глюкостерома.
Хронический вторичный гиперкортицизм, вызванный адренокортикотропиномой (АКТТ-продуцирующей аденомой гипофиза), называют «болезнь Иценко-Ку шинга».
Синонимы: базофильная аденома гипофиза, адре-нокортикотропинома, гипофизарный синдром Кушинга
Распространенность. Частота синдрома Иценко-Кушинга — 1 случай на 15-17 тыс. больных. Новые
случаи синдрома составляют 1:1000000. Как правило, синдром Иценко-Кушинга начинается в репродуктивном возрасте, чаще — в подростковом. У подростков четких половых различий по частоте не отмечается. Кортикостерома — самая частая опухоль коры надпочечников и встречается у 25-30 % пациентов с гипер-кортицизмом.
Злокачественные опухоли — глюкостеромы — относительно чаще встречаются у юношей и мужчин, а доброкачественные — преобладают у девушек и женщин.
Этиология и патогенез. Синдром избыточного действия кортикостерридных гормонов или гиперкор- тицизм возможен в четырёх основных ситуациях:
• При избыточной продукции стимуляторов коры надпочечников в гипоталамо-гипофизарном ней-росекреторном аппарате (вторичный гиперкор- тицизм) — 70-80 % всех случаев.
• При избыточной продукции адренокортикальных стимуляторов вне гипоталамо-гипофизарного аппарата (синдром эктопической продукции АКТГ) — 8-12% случаев.
• При первичной гиперплазии и гиперфункции клеток самой коры надпочечников (первичный гипер-кортицизм) — 12-20 % случаев.
• При экзогенном введении кортикостероидов с лечебной целью (ятрогенный гиперкорти-цизм) — отдельные случаи.
Эти варианты синдрома практически отличаются лишь по уровню АКТГ в крови (повышен—при вторичном, особенно эктопическом, а снижен — при ятроген-ном, особенно — при первичном гиперкортицизме). Различить их помогают тест с подавлением продук ции кортикостероидов дексаметазоном и симптомы, зависящие от этиологического процесса.
Непосредственные причины неопластических и гиперпластических процессов в гипоталамо-гипофизарном нейросекреторном комплексе или коре надпочечников, которые вызывают неятрогенный гиперкортицизм, у отдельных конкретных пациентов часто остаются неизвестными. При неоплазиях бесспорна роль соматических мутаций и, следовательно, каких-то мутагенов, подействовавших на клоны клеток либо гипофиза, либо надпочечников.
Бывают семейные случаи как первичного, так и вторичных неятрогенных форм гиперкортицизма, включая болезнь Иценко-Кушинга. ! Болезни могут предшествовать инфекции, травмы, психические потрясения, алкоголизм — но однозначной каузальной связи не прослеживается. Она может развиться во время пубертата, беременности, после абортов и родов.
Вторичный гиперкортицизм может развиваться на почве формирования частично автономной от сервокон-троля аденомы гипофиза, вырабатывающей АКТГ— собственно болезнь Иценко-Кушинга, описанная впервые A . M . Иценко (1924), а позже — X . Кушин-гом(1932).
Эта причина присутствует в большинстве всех наблюдений эндогенного гиперкортицизма. Но у подро стков данная форма гиперкортицизма не является столь резко преобладающей. Наиболее часто ею болеют женщины среднего возраста. Установлен повышенный риск у много рожавших пациенток. Такие ад-ренокортикотропиномы гипофиза в девяти случаях из десяти бывают базофильными или хромофобными микроаденомами. Их частота среди всех гипофизарных аденом не превышает 10%. Описаны отдельные наблюдения, когда аналогичную картину вызывала неопухолевая гиперплазия кортиколипотрофов аденогипо-физа. Возможно, в этих эпизодических случаях большую роль играет первичная гиперпродукция кор- тиколиберина.
Болезнь Иценко-Кушинга — результат мутации Gs белка в адренокортикотрофах, при которой этот белок остаётся продлённо в стимулированном состоянии, как бы реагируя на несуществующий кортиколи-бериновый сигнал. Подобная поломка универсальна для различных гормонообразующих аденом аденоги-пофиза и уже упоминалась выше, при рассмотрении соматотропином и гигантизма.
Адренокортикотропинома гипофиза при производстве АКТГ не является полностью автономной от сервоконтроля. Это используется в дифференциальной диагностике — дексаметазон в большой (но не в малой) дозе подавляет продукцию глюкокортикоидов у больных с болезнью Иценко-Кушинга более чем на 50%, а лица, имеющие синдром Иценко-Кушинга, то есть первичный эктопический ятрогенный гиперкор тицизм, не реагируют столь выраженной супрессией выработки глюкокортикоидов при дексаметазоновой пробе Лиддля. Если же малая доза дексаметазона эффективно подавляет кортикостероидогенез, то диагноз болезни Иценко-Кушинга маловероятен, и приходится предполагать скорее симптоматический транзи- торный гиперкортицизм (например, вызванный депрессией, стрессами, юношеским диспитуитаризмом, хроническим алкоголизмом и т. д.). На кортиколиберин больные с болезнью Иценко-Кушинга чаще всего дают преувеличенно сильный ответ. Примерно у 10% аденомы не отвечают на кортикотропин-рилизинг фактор, так как имеют рецепторный или пострецептор-ный дефекты.
119
 Адренокортикотропиномы — чаще доброкачественные опухоли, но они растут более агрессивно, чем другие аденомы гипофиза, и могут быть злокачественными и метастазировать.
Адренокортикотропиномы — чаще доброкачественные опухоли, но они растут более агрессивно, чем другие аденомы гипофиза, и могут быть злокачественными и метастазировать.
Так как не более 10% больных имеют крупные опухоли, нейрохирургические симптомы объёмного процесса при болезни Иценко-Кушинга — большая редкость.
Связь с аденомами гипофиза при данной болезни долго не была очевидной, и лечение в былые времена сводилось к удалению или к резекции надпочечников. Если удалить надпочечники у пациента с болезнью Иценко- Кушинга, не убрав аденому гипофиза, то на фоне возникшего ятрогенного гипокортицизма, в силу увеличения стимуляции кортиколипотрофов гипоталамическим кортиколиберином, происходит бурное прогрессирова-ние адренокортикотропиномы.
Она увеличивается и насыщает организм своими секреторными продуктами. У таких пациентов развивается синдром Нельсона — появляются признаки объёмного процесса головного мозга, и темнеет кожа, так как опухоль вырабатывает проопиомеланокортин (ПОМК), содержащий последовательность меланоци- тостимулирующего гормона (МСГ), а АКТГ в высоких концентрациях проявляет МСТ-подобную активность. Из-за отсутствия надпочечников признаков гиперкортицизма не бывает, а симптомы болезни Ад- дисона также отсутствуют, так как все больные после адреналэктомии обычно пожизненно получают кор-т икостероиды.
Гиперпигментация кожи, сосков и особенно участков, подвергаемых постоянному трению — например, локтей и кожи под браслетами и кольцами, может присутствовать и при болезни Иценко-Кушинга, если ад- ренокортикотропинома секреторно очень активна и велика. Болезнь Иценко-Кушинга приводит к двусторонней гиперплазии коры надпочечников. Утрачивается нормальный суточный ритм продукции кортикостеро- идов, притупляется стрессорная стимуляция глюкокор-тикостероидогенеза. Картина самого гиперкортицизма не отличается от случаев, имеющих иную этиологию.
В 15-30 % случаев эндогенный тотальный гипер- кортицизм подростков связан с первичным поражением клеток коркового вещества надпочечников. Такие поражения именуют АКТГ-независимым синдромом Иценко-Кушинга. Это чаще всего — результат гормонально активных опухолей из клеток коры надпочечников.
Опухоль, вырабатывающая глюкокортикоиды, — глюкостерома — обусловливает классический синд-
120
ром Иценко-Кушинга при низкой продукции АКТГ. По ражение бывает чаще всего унилатеральным, хотя как редкость описаны и двусторонние глюкостеромы.
Примерно у 55 % больных опухоль доброкачественна, но в остальных случаях проявляет признаки злокачественного роста. Стероидогенез в глюкостеро- ме не подавляется дексаметазоном. Разновидность глюкостеромы, продуцирующая в дополнение к глю- кокортикоидам и минералокортикоидам еще и существенные количества андрогенов называется глю- коандростерома. В этом случае картина синдрома Иценко-Кушинга дополняется у мальчиков преждевременным половым созреванием, а у девушек — вирилизацией. Андрогенные гормоны чаще продуцируют карциномы. Для аденом выработка андрогенов не характерна.
Существует первичная неопухолевая микроноду\ лярная гиперплазия коркового вещества надпочечников, которая вызывает АКТГ-независимый синдром Иценко-Кушинга, очень типичный для подростков и молодых людей и составляющий существенный процент среди синдрома Иценко-Кушинга у подростков. При этом значительно тормозится рост, и задерживается окостенение эпифизарных хрящей. В отдель-ных случаях можно говорить о семейном аутосомно-доминантном характере этого редкого нарушения (симптомокомплекс Карнея, который включает также голубые невусы, миксомы кожи, грудных желёз и предсердий, соматотропиному аденогипофиза, опухоли нервов, яичек и других эндокринных желёз, пит-ментные родинки).
Однако У.Дж. Рилэй и Н.К. Мак-Ларен (1984),а также A . M . Невилль и М.Дж. О'Хэйр (1984) ука-зывают на наличие при данном расстройстве аутоан-тител к коре надпочечников и предполагают их рос-тостимулирующее и АКТГ-подобное действие по аналогии с аутоиммунной тиропатией. Аутоантитела к коре надпочечников обнаруживались при синдроме] Иценко-Кушинга и другими авторами (Петраньи Д., 1983; АндрадаХ. с соавт., 1979). Существуют экспериментальные данные о возможности получения in vivo стероидогенных и митогенных для адренокорти-коцитов иммуноглобулинов с помощью иммунизации ядерными адренокортикальными антигенами (Зайчик А.Ш., 1969-1988; Чурилов Л.П., 1986) и при иммунизации гибридом рецепторами АКТГ— in vitro (Людденс X. с соавт., 1982). Поэтому предположение о возможности аутоиммунной этиологии надпочечни-кового синдрома Иценко-Кушинга выглядит достаточно обоснованным.
В последнем издании своей «Патофизиологии болезней» С. Дж. Мак-Фи (1997) прямо называет адрено-кортикостимулирующие аутоантитела основной причиной микронодулярной двусторонней гиперплазии коры надпочечников.
Еще более редкая форма первичного надпочечнико-вого гиперкортицизма развивается при билатеральной крупноузловой гиперплазии коры надпочечников. При этом гиперплазируются островки интерреналовой ткани, расположенные вокруг надпочечников. Крупные узлы, содержащие структуры, характерные для всех зон коры, возникают и в основных надпочечных железах.
Механизм этого расстройства связывают с необычным АКТГ-подобным действием клонов аномальной интерреналовой ткани на желудочный ингибирующий полипептид (ЖИП). В связи с этим гиперкортицизм у таких пациентов особенно характерен после еды, когда повышается уровень продукции данного гормона энте-риновой системы. При этом концентрация АКТГ— низкая, ритм его продукции утерян, дексаметазон так же, как и при других надпочечниковых вариантах гиперкортицизма, не подавляет продукцию кортикостероидо- идов.
Синдром эктопической автономной секреции ад- ренокортикальных стимуляторов составляет оставшиеся 5-15% случаев эндогенного гиперкортицизма. Данный феномен, в отличие от классической болезни Иценко-Кушинга, в 75 % случаев отмечается у юношей и мужчин. Почти всегда — это эктопическая продукция АКТГ, однако описаны и единичные случаи эк топической продукции кортиколиберина. Источниками эктопических стимуляторов коры надпочечников бывают опухоли из клеток диффузной эндокринной системы ( any домы).
Впервые подобная АКТГ-продуцирующая опухоль описана в лёгких У.Х. Брауном в 1928 г. АКТГ вырабатывается чаще всего при овсяноклеточном бронхо-генном раке лёгких (до половины всех случаев эктопической продукции). В качестве эктопических продуцентов этих гормонов следующими по частоте идут: карциноиды желудочно-кишечного тракта, медуллярный рак щитовидной железы, опухоли островков Лангерганса, тимомы. Реже его продукция исходит из опухолей слюнных желез, феохромоцитомы и нейробла-стомы. Как редкие и редчайшие описаны меланомы, лимфосаркомы, раковые опухоли половых органов, вырабатывающие АКТГ.
Эктопические опухоли могут вырабатывать все дериваты проопиомеланокортина — липотропины, опиаты, МСГ. Иногда у больных обнаруживаются продукты необычного процессинга ПОМК — «большой
АКТГ» и «средний АКТГ», биологическая активность которых может быть понижена. Кортиколибериновая секреция описана у опухолей панкреатических островков, С-клеток щитовидной железы и у нефробласто-мы. Имеется сообщение о медуллярной карциноме щитовидной железы, вырабатывавшей кортиколибе- рин и пролактолиберин, а также кальцитонин.
Важным отличием гиперкортицизма, вызванного эктопической секрецией КРФ, служит подавляемость кортикостероидогенеза высокими дозами дексаме-тазона — ведь АКТГ при этом исходит из аденоги-пофиза. При гиперсекреции эктопического АКТГ дек-саметазонового подавления не бывает. Некоторые АКТГ-синтезирующие опухоли секретируют также гастрин, серотонин, гонадотропины, СТГ. Продукция АКТГ в овсяноклеточных карциномах легких нередко сочетается с выработкой антидиуретического гормона, иногда — также окситоцина.
Так как уровень АКТГ при эктопической секреции очень высок и превышает уровень, характерный для бо лезни Иценко-Кушинга в несколько раз, этого оказывается достаточно для проявления МСГ-подобного эффекта и для заметной стимуляции секреции всех зон коры надпочечников. Поэтому отличительными особенностями гиперкортицизма при эктопической продукции АКТГ служат очень значительная гиперпигментация кожи и чёткие симптомы гиперальдостеронизма и гипе-рандрогенизма, которые накладываются на обычную доминирующую картину избытка глюкокортикоидов (гипокалиемия, мышечная слабость). В связи со злокачественным характером большинства опухолей, обеспечивающих эктопическую секрецию АКТГ и КРФ, у таких больных часто не бывает ожирения, характерного для других случаев гиперкортицизма. Продукция АКТГ при данном синдроме не подавляется дексаме- тазоном.
Ятрогенный гиперкортицизм иногда возникает при лечении глюкокортикоидами. Как правило, это происходит отнюдь не при использовании в кратковременном режиме сверхвысоких их доз, как у больных с экстремальными состояниями, поскольку в таких случаях потребность организма в глюкокортикоидах очень велика.
В опасности оказываются те пациенты, которые длительно (не менее двух недель) получают средние дозы гормонов (от 100 мг в день в пересчёте на кортизол). Такая ситуация, например, создаётся при лечении глюкокортикоидами иммунопатологических и аутоиммунных болезней (Голдфин А., 1998).
Клиника. Гиперкортицизм — тяжкая эндокринная патология с нарушением всех видов метаболизма обмена, с поражением избытком кортизола
121
практически всех органов и тканей. При этом страдает также ритм секреции СТГ, пролактина, повышается синтез андрогенов, алъдостерона.
Липидный обмен у больных характеризуется следующим.
Наиболее характерной чертой гиперкортицизма, отмечаемой у 94% больных, считается особая форма вторичного ожирения, названная по характеру распределения жира центральной (Тиррель Дж.Б., 1987). Жир накапливается на животе, в сальнике, в брыжейке вокруг абдоминальных внутренностей, на лице, в надключичной и в заднешейной областях, между лопаток. При этом конечности остаются обычного диаметра или в половине случаев даже истончаются (имеет значение как атрофия мышц, охарактеризованная ниже, так и потеря жира). Столь неравномерное распределение жира отражает особенности глюкокортикоидных, инсу-линовых и андрогенных рецепторов в различных ади-поцитах (Строев Ю.И. с соавт, 2003). Основная причина — избыток глюкокортикоидных рецепторов в центрипетально расположенных липоцитах.
В эпоху, когда доктора любили образные выражения, эти проявления получили яркие названия —лунообраз ное лицо, горб буйвола, бычий загривок, горб бизона и т.д., которые мнемонически хороши, но малоупотребительны в современной медицине с её подчёркнутым вниманием к деонтологии. Больные имеют, как правило, гиперлипопротеидемию II типа (накопление ЛПНП, ЛПОНП, гиперхолестеринемия, гипертриглицериде-мия), связанную с подавлением экспрессии апо-В рецептора глюкокортикоидами и усилением синтеза тригли-церидов в печени.
Так как глюкокортикоиды для большинства тканей, кроме печени, in vitro—липолитические гормоны, ожирение при гиперкортицизме, вообще говоря, труднообъяснимо. Считается, что при этом большое значение имеют полифагия, а также вторичный гиперинсулинизм, обязательно возникающий при гиперкортицизме, особенно при АКТГ-зависимом, в ответ на гипергликемию и прямое стимулирующее действие АКТГ и, возможно, гид рокортизона — на В-клетки островков Лангерганса. Иногда трудно выяснить причину кушингоидного ожирения у подростков, тайно принимающих анаболичес кие стероиды в спортивных целях (Строев Ю. И., 1995).
Углеводный обмен при гиперкортицизме характеризуется ослаблением эффектов инсулина и стимуляцией продукции эндогенной глюкозы из липидов и аминокислот. Жировая ткань, мышцы и лимфоидные органы уменьшают потребление глюкозы в пользу центральной нервной системы, миокарда и диафрагмы, гонад, надпочечников и тканей глаза, куда глюкозу пере-
122
носят неинсулинзависимые транспортёры. В печени усиливается не только глюконеогенез, но и синтез гликогена, а также секреция в кровь новообразованной глю-козы. В результате формируются такие симптомы, как гипергликемия, глюкозурия, полиурия и полидипсия-признаки симптоматического стероидного сахар- ного диабета примерно у 10% больных с недостаток ными резервами В-клеток островков Лангерганса.
Стероидный диабет резистентен к лечению ин сулином подобно 2-му типу первичного сахарного да абета, но в то же время он может осложняется кето зом, как и первичный сахарный диабет 1-го типа. Такое необычное сочетание наблюдается в силу особой ке-тогенности глюкокортикоидов. Микроангиопатия для стероидного диабета не характерна, очевидно, потому, что гиперкортицизм подавляет развитие им-мунокомплексных реакций.
Во многих случаях при гиперкортицизме ситуация стабилизируется путём развития гиперинсулинемии Явного диабета не наблюдается, но проба с глюкозной нагрузкой может выявить нарушения углеводной толерантности. К тому же гиперинсулинемия способствует ожирению и атеросклерозу (по аналогии с метабо- лическим Х-синдромом).
Белковый обмен в целом изменяется в большинстве клеток в сторону усиления катаболических процессов Это ведет к отрицательному азотистому балансу. Но в печени и в центральной нервной системе синтез белка не страдает, а в отношении многих протеинов—даже усиливается.
Наиболее явно катаболическая направленность белкового метаболизма при данном синдроме проявляется в мышцах, коже, соединительной ткани, костях, лим-фоидных органах.
Мышечная слабость, отмечаемая в 60 % случа ев, связана и с потерей мускулатурой белка, и с тенденцией к гипокалиемии, особенно при выраженном минералокортикоидном компоненте гиперкортицизма Особенно важно, что глюкокортикоиды вызывают избирательную атрофию быстрых мышечных воло-кон II типа, наиболее зависящих от аэробного распа-да и поставок глюкозы. Это выражается в слабости проксимальных мышечных групп конечностей, их истончении (частота — 58 % случаев). Глюкокортико-иды угнетают коллагеногенез в фибробластах. Это ве-дет к истончению кожи {симптом папиросной бумаги), вазопатии (36 %), плохому заживлению ран, а в сочетании с иммунодепрессивным действием этих гормонов провоцирует бактериальные и грибковые кожные инфекции. Растяжение истончённой кожи при кушингоидном ожирении ведет в типичных местах (живот, ягодицы, внутренняя поверхность бедер и
плеч, молочные железы) к образованию характерных стрий (52%). Их фиолетовый цвет зависит от индуцированных глюкокортикоидами гипертензии, плеторы, эритроцитоза, экстравазатов (рис. 47).
Так как глюкокортикоидами угнетается синтез белков в костях, и затрагивается обмен витамина D, то все подобные больные страдают остеопорозом (см. стр. 227), 58 % из них жалуется на боли в спине, что сопровождается гиперкальциемией и кальциури-ей (40%) и порой приводит к камнеобразованию (18%). На этом фоне рост больных — при детском и юве-нильном гиперкортицизме — тормозится за счет ряда аспектов действия кортикостероидов (угнетение продукции СТГ, соматомединов и тироидных гор-
монов, снижение синтеза белка и гликозаминоглика-нов в хрящах).
Водно-солевой обмен у больных с гиперкортициз-мом отличается тенденцией к гипернатриемии, задержке воды, отёкам (18 %), гипокалиемии и к ускоренной потере кальция с мочой.
У 72%) больных имеется повышение артериального давления. Как и другие водно-солевые нарушения, артериальная гипертензия связана с минералокортикоид-ной гиперволемией и сенсибилизацией сосудов к кате- холаминам. Следует учесть, что глюкокортикоиды сильно повышают продукцию печёночного ангиотен- зиногена. Уровень ангиотензина тоже повышается, хотя альдостерона и так вполне достаточно. Это вно-
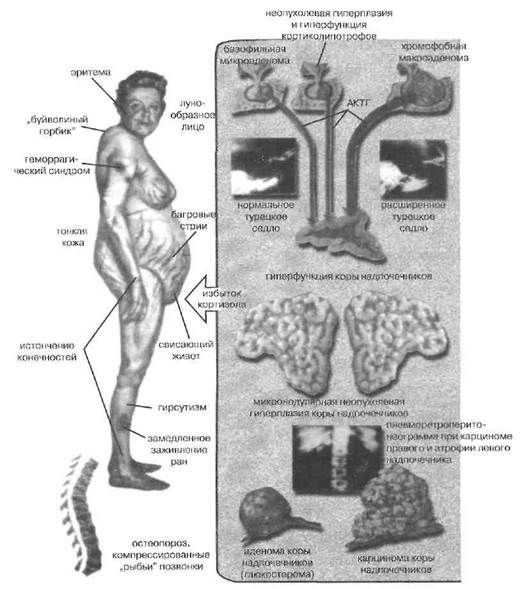
Рис. 47. Синдром Иценко-Кушинга: механизмы развития и проявления (по Ф. Неттеру, США)
123
 сит дополнительный разлад в регуляцию кровяного давления.
сит дополнительный разлад в регуляцию кровяного давления.
Глюкокортикоиды тормозят эффект атриопепти- нов на пострецепторном уровне и усиливают продукцию вазоконстриктора эндотелина. Они понижают синтез мо-ноксида азота. Столь сложная по своим механизмам артериальная гипертензия бывает значительной и может стать основной причиной сердечной недостаточности, инсультов и смерти таких больных. Часто повышается внутриглазное давление, вплоть до глаукомы.
Кислотно-основной баланс характеризуется достаточно необычной ситуацией метаболического алкалоза, продиктованного усиленным выведением калия и протонов с мочой. Степень нарушений весьма значительна при большом избытке кортико стероидов и выраженном минералокортикоидном эффекте (как правило, этим отличаются глюкостеромы и синдром эктопической продукции АКТГ).
Гиперкортицизм обладает многими важными внешними и функциональными признаками со своеобразным патогенезом.
Плетора делает лицо больных красным (84 %), а избыток андрогенов и кожные инфекции в силу глюкокор-тикоидного иммунодефицита способствуют появлению на лице пустуло-папулёзного периорального дерматита и вульгарных угрей (40 %).
При избытке андрогенов в структуре синдрома ги-перкортицизма у женщин появляется избыточное оволосение тела — гирсутизм. Его частота при гиперкор-тицизме у пациенток приближается к 80 %. Это сопровождается дисменореей (76 %). У лиц обоего пола гиперкортицизм подавляет импульсный ритм секреции гонадолиберина, что понижает ответ лютеинизирую- щего гормона на гонадолиберин. У женщин это способствует аменорее, а у мужчин — ведет к снижению либидо, к импотенции и уменьшению тестикул. Продукция андрогенов в яичках падает, что не компенсируется более слабыми надпочечниковыми андрогенами, даже если их количество повышено. Поэтому при синд роме Иценко-Кушинга женщины становятся более, а мужчины — менее маскулинизированными. Из-за инсу-линорезистентности появляются очаги кожного acantosis nigricans—тёмные бархатистые пятна в местах трения.
Для гиперкортицизма всегда характерны лимфопе-ния, эозинопения, нейтрофильный лейкоцитоз, отражающие индукцию глюкокортикоидами миелопоэза, а также хоуминга и апоптоза лимфоидных клеток и разрушения эозинофилов.
Гиперкортицизму свойственны поведенческие эффекты — от эйфории (при остром действии гормонов) до депрессии (при хроническом повышении их уровня).
124
У многих больных развиваются тревожность и бессон-ница, особенно страдает фаза быстрого сна.
Своеобразная эмоциональная лабильность, обид-чивость и некоторая эгоцентричность больных с син- дромом Иценко-Кушинга, особенно детей и подро-стков — легко узнаваемы (вспомним поведения Карлсона, «который живёт на крыше»). В тяжелых случаях описываются кортикостероидные психозы с галлюцинациями и маниями. Мы изредка наблюдали подобные психозы при лечении глюкокортикоидами больных с аддисоновой болезнью.
Клиника. Подростки с синдромом гиперкортициз-ма жалуются на непропорциональную прибавку веса, что изменяет их внешность за счет преимуществен-ного ожирения туловища и лица. У них развиваются общая слабость, сухость кожи, угристость лица, груди и спины, боли в костях, но особенно они жалуются на наличие безболезненных ярко-красных полос растяжения кожи в области живота, бедер, плеч и ягодиц.
У них часто возникают сухость во рту, жажда, по-лиурия, булимия. Нередко у больных возникают боли в животе, как при хроническом гастродуодените или при язвенной болезни. Часты головные боли, бессон-ница, снижение памяти, плохое настроение. При про фосмотрах школьные врачи периодически выявляют повышенные цифры артериального давления, которые в дальнейшем становятся практически постоянным симптомом.
При развитии синдрома Иценко-Кушинга с ранних лет больные обычно плохо растут (не более 1-3 см в год). Поэтому подростки с гиперкортицизмом -всегда низкорослые.
Постепенно возникает андроидный тип ожире- ния: отложение жира в основном на лице и туловище. В области VII шейного позвонка появляется жировой горбик («горбик буйвола»). Конечности, как правило, не полнеют — развиваются характерная слабость и даже атрофия скелетных мышц, почему руки и ноги при этой патологии кажутся относительно тонкими на фоне выраженного ожирения. В некоторых случаях масса тела не нарастает, но жировые отложения все равно располагаются центрипетально, по андроидно-му (кушингоидному) типу.
В целом такие подростки приобретают «кушинго-идный вид» (см. рис. 33 выше). Это вначале начинают замечать окружающие, а затем — родители.
Кожные покровы, как правило, сухие. Ногти слабые, растут плохо. Кожа тонкая, шелушится, атрофичная, мраморного рисунка. По консистенции она напоминает тонкий пергамент или даже папиросную бумагу. На ней — многочисленные акне.
На коже живота (чаще), ягодиц, внутренней поверхности плеч и бедер всегда обнаруживаются широкие (0,3-5 см) и длинные (до 10 см) красно-фиолетовые полосы, которые атрофичны, с петехиями и даже кровоподтеками, возникающими даже при незначительной травматизации. Подростки, особенно юноши, своих стрий могут стыдиться и тщательно их скрывают, в частности, от родителей.
В местах трения одеждой, на голенях возможна гиперпигментация кожи, но могут выявляться участки ее депигментации по типу витилиго. Довольно часто возникают микозы. Нередки пиодермии, в частности, фурункулез.
Со временем появляются пастозность рук и ног, ак-роцианоз. Лицо становится подчеркнуто лунообразным и багрово-цианотичным («матронизм»).
У больных наступает преждевременное оволосение лобка. У девушек становятся нерегулярными, а затем и вовсе пропадают месячные (ранний симптом гиперкортицизма), возникают выраженный гирсутизм по мужскому типу, гипотрофия молочных желез, иногда— галакторея, голос грубеет. Юноши утрачивают нужду в бритье. У них выявляется гинекомастия, уменьшаются размеры полового члена и яичек, ослабляются эрекции, исчезают поллюции, пропадает интерес к противоположному полу. Те и другие начинают лысеть. Таким образом, у подростков с гиперкортицизмом воз никают общие признаки гипогонадизма, при этом юноши демаскулинизируются, а девушки внешне становятся мужеподобными.
Психика больных обычно подавленная, депрессивная, но могут возникать состояния возбуждения и даже параноидные явления. Имеется определенная склонность к суицидам.
Осложнения. Осложнения при гиперкортицизме разнообразны. Имеется подчеркнутая склонность к инфекциям (пиодермии, пневмонии), гипокалиемичес-кому алкалозу, спонтанным переломам костей из-за остеопороза, асептическим некрозам головок бедренных костей.
Могут быть нарушения психики с суицидами. Часты язвенная и почечно-каменная болезни с хроническим пиелонефритом, а также — стероидный симптоматический сахарный диабет.
При высоком артериальном давлении случаются тяжкие кризы с последствиями. Иногда развиваются слепота и миопатия.
Нарушается репродуктивность, так как беременности обычно заканчиваются выкидышами или патологическим родоразрешением.
Классификация. В зависимости от первичности поражения синдром гиперкортицизма разделяют на:
• болезнь Иценко-Кушинга (при наличии адрено-кортикотропиномы гипофиза или, изредка, корти-колибериномы);
• собственно синдром Иценко-Кушинга (при гиперплазии, аденоме или аденокарциноме пучковой зоны коры надпочечников);
• синдром эктопической гиперпродукции АКТГ (как правило — в апудомах);
• ятрогенную форму гиперкортицизма (передозировка глюкокортикоидов).
Эндогенный гиперкортицизм можно делить на АКТГ-зависимый {болезнь Иценко-Кушинга и экто- пированный АКТГ-синдром) и на АКТГ-независимый (глюкостерома-аденома и глюкостерома-карцинома).
В зависимости от наличия диабета, остеопороза, артериальной гипертензии, трофических изменений кожи, миопатии и сексуальных расстройств выделяют легкую, средней тяжести и тяжелую формы синдрома.
По течению он может быть стабильным, активным и быстропрогрессирующим (галопирующим).
Диагностика. В крови подростков с гиперкортициз-мом повышаются уровни эритроцитов, гемоглобина, что напоминает картину полицитемии (влияние избытка андогенов). Также нарастает СОЭ. Имеется нейтро-фильный лейкоцитоз с лимфоцитопенией и эозинопени-ей.
Уровни натрия и хлоридов всегда повышены, а калия — снижены. Содержание щелочной фосфатазы, аминотрансфераз, а иногда—холестерина повышено, а уровни альбуминов, иммуноглобулинов, интерферона и фагоцитоза снижаются.
Углеводная толерантность часто понижена. В моче могут быть глюкозурия, изредка обнаруживаются кетоновые тела, нередки признаки хронического пиелонефрита.
Уровень кортизола в крови повышен в 2-3 раза, циркадный ритм его секреции нарушен, что выражается в отсутствии падения кортизолемии в вечернее время.
В суточной моче отмечается гиперэкскреция 17-ОКС. Может снижаться продукция Т3 и Т4.
Из-за артериальной гипертензии левый желудочек сердца гипертрофируется (чем моложе заболевший подросток, тем выше артериальное давление—до 150/ 100-240/160 мм рт. ст.). ЭКГ — с явными признаками гипокалиемии и дистрофии миокарда, часто — с отрицательными зубцами Т. Наблюдаются тахикардия, систолический шум на верхушке сердца, акцент II тона над аортой.
125
Окулист выявляет гипертоническую ангиопатию сетчатки, а при стероидном диабете—диабетическую ангиопатию.
На рентгенограммах костей — выраженный остеопороз, особенно в позвонках, которые производят впечатление прозрачных («хрустальные позвонки») и имеют вид «рыбьих позвонков» (рис. 48). Позвонки уплощаются, имеют следы спонтанных переломов, выявляются грыжи Шморля. Вообще остеопороз появляется достаточно поздно. Но за счет тормозящего влияния избытка глюкокортикоидов на хрящи и за счет уплощений позвонков больные сильно отстают в росте. Декальцинация костей порождает оксалатный и фосфатный нефро-литиаз.
При фиброгастроскопии можно выявить гастриты, эрозивные дуодениты, язвенную болезнь (Мосин В.И., 1975), недостаточность кардии с диафрагмальной грыжей, рефлюкс-эзофагитом. УЗИ может обнаружить признаки хронического панкреатита и нефролитиаза.
У юношей уменьшены яички и простата, нарушается сперматогенез. У девушек обнаруживается гипоплазия матки, яичников, цианоз влагалища, вульвиты, иногда увеличивается клитор.
Лучевая диагностика выявляет опухоли гипотала-мо-гипофизарной области, надпочечников или опухоли другой, эктопической, локализации.
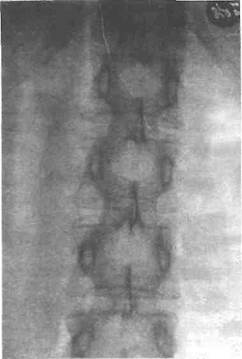
Рис. 48. Симптом "хрустальных" позвонков при гиперкортициз-ме (по М. Юлесу и И. Холло, 1967)
126
Радиосканирование с131 J-йодхолестерином позволяв ет обнаружить кортикостерому или глюкостерому над-почечников.
Критерии диагноза. Для синдрома Иценко-Ку-шинга типична триада: гипертензия — гипернатри- емия — гипергликемия.
Диагностика опирается на «кушингоидный» вид под-ростков и подтверждается постоянно повышенным уровнем кортизола и кортикостерона в крови (без снижения в вечернее время!) и продуктов их дегра-дации в моче ( I 7- OKC ).
При исследовании АКТГ, кортизола, кортикосте- рона, пролактина, кортиколиберина более информа-тивны повышенные вечерние показатели.
Увеличение надпочечников более 3 см по высоте (при УЗИ), увеличение фронтального размера гипофи-за более 8 мм (при КТГ и МРТ-методах) помогают выявить первичный опухолевый очаг.
Убедительно сканирование надпочечников с 131J йод-холестерином. В выявлении первичного очага помогают пробы с подавлением дексаметазоном -малая и большая пробы Лиддля (см. выше), а также проба с метопироном (метирапоном), сущность которых — в центральной блокаде АКТГ по принципу обратной связи.
Так, если после пробы с дексаметазоном пада-ют уровни кортизола в крови или I 7- OKC в моче, то это говорит о гиперпродукции АКТГ в аденогипофи-зе. При первичной опухоли коры надпочечника и при АКТГ-эктопированном синдроме — проба отрицательная.
Метопирон тормозит синтез кортизола, поэтому после пробы с метопироном увеличения экскреции 17-ОКС при опухоли надпочечника не наблюдается, ноj при первичной гиперпродукции АКТГ их уровень в моче возрастает в 2-3 раза.
Уровень АКТГ при первичной гиперфункции коры надпочечников вообще снижается, но при базофиль- ной аденоме гипофиза - кортикотропиноме — повышается, а при АКТГ-эктопир о ванном синдроме может быть даже весьма высоким (Марова Е.И.с| соавт., 1992,1999).
Пример диагноза. Двусторонняя гиперплазия корни надпочечников. Синдром Иценко-Кушинга. Ожирение II степени андроидного типа. Артериальная гипертензия. Легкий симптоматический сахарный диабет (стероидный). Остеопороз позвоночника. Задержка полового и физического развития.
Дифференциальный диагноз. Синдром Иценко-Кушинга у подростков дифференцируют прежде всего с самой частой у них формой подросткового ожире-
ния — гипоталамическим синдромом пубертатного периода {болезнью Симпсона-Пейджа), при котором также наблюдается ожирение со стриями. Но при болезни Симпсона-Пейдэюа ожирение равномерное, рост высокий, половое развитие нормальное, нет остеопороза и признаков объемных процессов, стрии розовые, без атрофии. Болезнь Симпсона-Пейджа часто спонтанно регрессирует, уровни АКТГ и к ортизола при нем повышены умеренно.
У бомжей-подростков, злоупотребляющих алкого лем, может развиваться кушингоидная внешность с лунообразным синюшным лицом, ожирением андроидно-го типа, мышечной слабостью и даже со стриями в области живота (псевдосиндром Иценко-Кушинга). У них может обнаруживаться умеренный гиперкортизо-лизм с нарушением циркадного ритма секреции, однако лишение их алкоголя быстро устраняет кушингоидную симптоматику (Балаболкин М.И., 1998).
У девушек при поликистозе яичников (синдром Штейна-Левенталя) нет атрофии мышц и остеопороза, месячные сохранены, 17-ОКС нормальные.
При скрываемой беременности нет месячных, уровень АКТГ слегка повышен, гипофиз в объеме может увеличиваться, но явного избытка кортизола нет, а специальные тесты на беременность и УЗИ матки устанавливают правильный диагноз.
Передозировка глюкокортикоидов легко распознается по анамнезу.
Специальные исследования позволяют исключить АКТГ-продуцирующие опухоли (тимома, рак брон ха).
Изредка при современных интраскопических методах исследования брюшной полости случайно (1,4-8,7% больных) выявляются округлой формы опухоли надпочечников — инциденталомы — без явных проявлений гормональной активности (иногда—с признаками субклинического синдрома Иценко-Кушинга), но в 2-3 % случаев склонных к озлокачествлению (Воро-хобина Н.В., Силышцкий П.А. с соавт., 2003; Трофимова Т.Н. с соавт., 2000).
Исходы заболевания и прогноз. У подростков истинный синдром Иценко-Кушинга развивается постепенно, течет очень тяжело и без лечения всегда закан чивается летально.
Прогноз усугубляется склонностью к инфекциям, к пирамидным и стволовым синдромам, к атаксии, нистагму, гидроцефалии, эпилепсии.
Различные осложнения может дать артериальная пшертензия.
При легкой форме синдрома прогноз более оптимистичен — после радикального лечения возможно выз-
доровление, но при средней тяжести и тяжелой формах изменения внутренних органов необратимы.
Особенно неблагоприятен прогноз при синдроме эктопической гиперпродукции АКТГ, вызванном раком любой локализации, а также при гиперкортицизме из-за рака надпочечника.
После оперативного лечения может развиться пан- гипопитуитаризм, синдром Нельсона или хроничес кая недостаточность коры надпочечников.
Лечение. Диета должна быть субкалорийной (не более 1800 ккал) с ограничением поваренной соли и легкоусвояемых углеводов.
Длительная лекарственная терапия синдрома Иценко-Кушинга направлена на подавление синтеза АКТГ и кортизола парлоделом (бромокриптином), бромэргоном, абергином, достинексом; ГАМК-ер-гическими препаратами — дифенином , конвулек-сом, аминалоном, фенибутом; антисеротониновы-ми средствами — перитолом, ципрогептадином, метерголином, каберголином, особенно после лучевого лечения. В последние годы с успехом использу-ют ритансерин, который является выраженным антагонистом серотониновых рецепторов 2-го типа и может нормализовать секрецию АКТГ и кортизола.
Используют также разрушители клеток надпочечников — митотан, хлодитан, лизодрен, которые вызывают «медикаметозную адреналэктомию», а также блокаторы стероидогенеза, блокирующие превращение холестерина в прегненолон (аминоглутетемид, элип-тен, мамомит, ориметен). Угнетают синтез корти зола также трилостан, производные имидазола (ке- токоназол, этомидат). Эффективно снижает продукцию кортизола метирапон — ингибитор 11в-гидроксила-зы.
Многие эти препараты токсичны, поэтому параллельно дают эссенциале-форте, карсил, витамины (кроме аскорбиновой кислоты, которая стимулирует синтез кортикостероидов!).
По показаниям назначают верошпирон, альдак-тон, триамтерен, салуретики, антагонисты кальция, анаболики (ретаболил, метандростенолон, неробол).
При остеопорозе показано ношение корсета, препа раты кальция, кальцитрин (тирокальцитонин), препараты витамина D 3 (рокальтрол, вигантол, осте- охин, оксидевит).
При стероидном диабете показана диета № 9 по М. Певзнеру с пероральными сахароснижающими средствами (инсулин требуется редко).
Иммунодефицит исправляется тималином, Т-ак-тивином и другими препаратами.
127
Радикальное лечение — лучевое и хирургическое.
При легких и среднетяжелых формах болезни Ицен- ко-Кушинга более показана гамматерапия гипофиза с эффектом через 1-2 года. У подростков лучшим методом лучевой терапии считаются протонотера-пия гипофиза в сочетании с односторонней адрена-лэктомией. При этом особое значение имеет профилактика послеоперационного гипокортицизма, так как второй, интактный, надпочечник обычно бывает атрофированным. При болезни Иценко-Кушинга иногда применяют имплантацию в гипофиз радиоигл (итт-риевых, золотых).
При операциях на гипофизе используют транссфе-ноидальный доступ. Методом выбора при болезни Иценко-Кушинга является селективная транссфе-ноидальная аденомэктомия.
При тяжелом синдроме удаляют оба надпочечни ка, затем проводят гамматерапию гипофиза во избежание развития его реактивной опухоли (синдром Нельсона) с картиной надпочечниковой недостаточности, глазными и нервными нарушениями.
После двусторонней адреналэктомии требуется пожизненная заместительная терапия глюко-кортикоидами (преднизон, преднизолон, кортизон-ацетат, кортизон-гемисукцинат).
Профилактика. Необходимо беречься от инфекций, простуд, травм головы, избегать воздействия на организм мутагенов.
Следует остерегаться ранней половой жизни и ранних беременностей (особенно у несовершеннолетних), бесконтрольного использования гормонов, анаболиков, допингов, контрацептивов.
Лечение различных болезней курсами глюкокорти- коидов должно производиться с принятием необходимых мер против развития ятрогенного гиперкортициз-ма и синдрома отмены.
Диспансеризация. Диспансерная группа — Д-3.
Больные с гиперкортицизмом нуждаются в пожизненном наблюдении эндокринологом, невропатологом, окулистом, кардиологом, а по показаниям — и ортопедом.
С диспансерного учета больные подростки не снимаются.
После двусторонней адреналэктомии при кортико-стероме и при развитии тотальной гипофизарной недостаточности — пангипопитуитаризма — вследствие оперативного вмешательства на гипофизе при болез ни Иценко-Кушинга показана пожизненная заместительная глюкокортикоидная терапия (см. Хроническая недостаточность коры надпочечников).
Вопросы экспертизы. Группа здоровья — 5. Все подростки с синдромом Иценко-Кушинга подлежат
128
направлению на МСЭК для определения группы инва-лидности.
При редком полном регрессе могут быть ограничен-но трудоспособными. Запрещаются контакты с иони-зирующими излучениями, СВЧ-полями и иными мутя генными факторами. При артериальной гипертензии больные подростки освобождаются от экзаменов.
После адреналэктомии им необходим особенно ща-дящий режим. Профилактические прививки произво-дятся строго по показаниям.
Призыву в армию они не подлежат, а впервые забо-левшие с военного учета снимаются. В военные учеб-ные заведения такие больные подростки не принима-ются, даже при полном выздоровлении.
Дата: 2019-02-02, просмотров: 444.