Поддержание достаточной церебральной перфузии - одна из основных задач интенсивной терапии больных с нетравматическими внутричерепными кровоизлияниями, ишемическим инсультом и пострадавших с тяжелой ЧМТ, находящихся в критическом состоянии. Наличие перфузионного давления необходимо для обеспечения кровотока, так как продвижение крови по капилляру возможно только при наличии разницы давления на артериальном и венозном конце капилляра (рис. 5-1).
ЦЕРЕБРАЛЬНОЕ ПЕРФУЗИОННОЕ ДАВЛЕНИЕ (ЦПД)
ЦПД представляет собой разницу между средним АД и ВЧД. В нормальных условиях МК остается стабильным в диапазоне изменения ЦПД от 50 до 150 мм рт.ст. При выходе ЦПД за указанные пределы, а также при нарушении ауторегуляции мозгового кровотока перфузия головного мозга становится полностью зависимой от уровня ЦПД (рис. 5-2).
Следует отметить, что вопрос о выборе оптимального уровня ЦПД при проведении интенсивной терапии у больных с ОЦН не решен. С одной стороны, повышение ЦПД при помощи инфузионной терапии и применения симпатомиметиков приводит к улучшению МК, оксигенации и метаболизма головного мозга, с другой стороны, может сопровождаться различными осложнениями (ОРДС, нарушениями функции миокарда и др.).
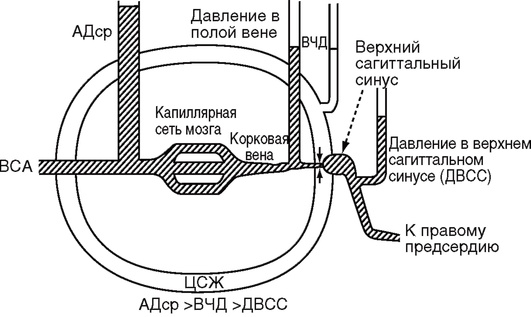
Рис. 5-1. Схема церебральной гемодинамики (по Huseby J., 1981)
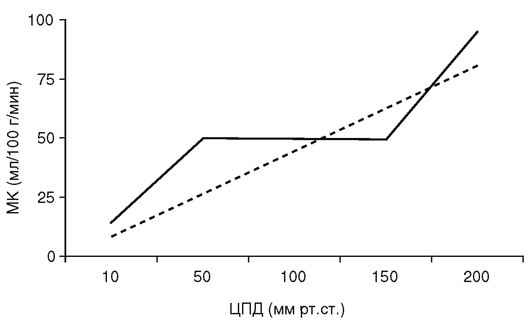
Рис. 5-2. Зависимость МК от уровня ЦПД. При сохранных механизмах ауторегуляции МК остается неизменным в диапазоне ЦПД 50-150 мм рт.ст. (сплошная линия), а при нарушении ауторегуляции становится полностью зависимым от уровня ЦПД (прерывистая линия)
Известно, что высокое ЦПД не гарантирует нормальной церебральной оксигенации. Даже при ЦПД, превышающем 80 мм рт.ст., напряжение кислорода в ткани мозга может находиться ниже ишемического порога.
Таким образом, для определения уровня ЦПД, необходимого конкретному больному, следует оценивать не только параметры системной гемодинамики, но и оксигенацию и метаболизм головного мозга.
ИНФУЗИОННАЯ ТЕРАПИЯ
Чаще всего в качестве причины артериальной гипотензии у больных с ОЦН, находящихся в критическом состоянии, выступает гиповолемия. По нашим данным, более половины больных с ЧМТ и нетравматическими внутричерепными кровоизлияниями при поступлении в отделение реанимации находятся в состоянии гиповолемии. Причинами гиповолемии чаще всего выступают кровопотеря, недостаточное поступление жидкости, повышенная температура тела, рвота, несахарный диабет, нарушения центрального механизма сосудистого тонуса.
Гиповолемия - это несоответствие объема циркулирующей крови (ОЦК) емкости сосудистого русла.
Выделяют абсолютную и относительную гиповолемию.
Абсолютная гиповолемия возникает при истинном дефиците объема циркулирующей крови. Наблюдается при недостаточном поступлении жидкости, кровопотере.
При относительной гиповолемии наблюдается достаточное, иногда даже избыточное, содержание жидкости в организме, но недостаточный ОЦК вследствие вазодилатации или повышенной проницаемости капилляров.
Дефицит ОЦК более 20% проявляется клинической симптоматикой, а дефицит ОЦК более 40% увеличивает вероятность летального исхода.
Гиповолемия вызывает централизацию кровообращения, обеспечивающую достаточное кровоснабжение жизненно важных органов (мозг, сердце) за счет ограничения кровотока в мышцах и внутренних органах. Централизация достигается за счет спазма преартериол и сопровождается шунтированием кровотока мимо органов и тканей, клеточной гипоксией, активацией патологических путей воспаления, синдромом системной воспалительной реакции. Длительное персистирование данного состояния повышает риск развития полиорганной недостаточности и неблагоприятных исходов у больных с поражением головного мозга.
Основной метод коррекции гиповолемии - инфузионная терапия. Быстрая коррекция волемического статуса у больных с ОЦН предотвращает развитие вторичных ишемических повреждений головного мозга и сопровождается снижением летальности.
ОЦЕНКА ВОЛЕМИЧЕСКОГО СТАТУСА
Решение о тактике инфузионной терапии выносят на основании результатов оценки волемического статуса больного. В реальной клинической практике врач ориентируется на показатели среднего АД, ЧСС и ЦВД. Однако данные параметры обладают низкой чувствительностью при оценке волемического статуса у пациентов, находящихся в критическом состоянии, и часто не соответствуют выраженности гиповолемии.
Среднее АД рассчитывают по следующей формуле:
АДср=(АДсист+2АДдиаст)/3.
Показатель АДср отражает как функцию миокарда, так и артериальный тонус. Так, низкие значения АДср могут наблюдаться как при низком сердечном выбросе и повышенном артериальном тонусе, так и при нормальном или повышенном сердечном выбросе и низком артериальном тонусе.
Высокая ЧСС - один из критериев гиповолемии. ЧСС повышается при низком ударном объеме сердца, так как при этом достигается нормальный минутный объем кровообращения. Однако ЧСС может увеличиваться и при нормальном волемическом статусе, например при гипертермии, болевом синдроме и т.д.
ЦВД отражает давление в полости правого предсердия во время диастолы и служит маркером преднагрузки миокарда. Нормальными считают значения ЦВД 10-12 мм рт.ст. (14-16 см вод.ст.). Важно знать, что ЦВД зависит не только от преднагрузки, но и от давления в дыхательных путях и грудной клетке, функций правых отделов сердца, наличия легочной гипертензии и других факторов. В связи с этим даже высокие значения ЦВД не всегда достоверно отражают волемический статус пациента.
Часто в практике нейрореаниматолога встречается ситуация, когда в условиях гиповолемии относительно нормальные показатели АДср и ЧСС поддерживаются за счет высокого периферического сосудистого сопротивления.
Для правильного выбора состава и объема инфузионной терапии следует оценивать показатели системной гемодинамики. В настоящее время наиболее удобным и точным инвазивным методом оценки системной гемодинамики у реанимационных больных считают транспульмональную термодилюцию, а неинвазивным методом - чреспищеводную допплерографию (см. главу «Нейромониторинг»).
ОБМЕН ЖИДКОСТИ МЕЖДУ КАПИЛЛЯРАМИ И ИНТЕРСТИЦИАЛЬНЫМ ПРОСТРАНСТВОМ
При определении состава вводимых инфузионных сред больным с ОЦН следует учитывать разницу в строении периферических и церебральных капилляров, а также влияние осмотического и онкотического давления плазмы крови на транскапиллярный обмен жидкости.
Осмоляльность - это молярное количество осмотически активных частиц на 1 кг растворителя.
Осмолярность - это молярное количество осмотически активных частиц на 1 л раствора.
Осмоляльность всегда несколько ниже осмолярности. Так, расчетная осмолярность раствора Рингер-лактат составляет около 275 мОсм/л, а осмоляльность - около 254 мОсм/кг Н2О.
Коллоидно-онкотическое давление входит в состав общей осмоляльности и создается крупными (например, белковыми) молекулами.
Обмен жидкости между капилляром и интерстициальным пространством зависит от величины гидростатического давления, а также разницы осмотического и онкотического давлений и определяется уравнением Старлинга-Лэндиса:
Q=K[(Pc-Ppc)- σ(Пс-Прс)],
где Q - поток жидкости; Р - гидростатическое давление; П - осмотическое давление; с - капиллярный; рс - интерстициальный; К - коэффициент проницаемости мембраны для воды; а - коэффициент отражения (показатель степени проницаемости мембраны для растворенного вещества, то есть если а<1, то мембрана в какой-то степени проницаема для растворенного вещества). Например, в физиологических условиях коэффициент отражения ГЭБ для натрия составляет 1,0, а для маннитола - 0,9. Таким образом, при сохранном ГЭБ он непроницаем для натрия, но проницаем для маннитола.
Осмолярность во внутри- и внеклеточном пространстве должна быть одинаковой. В условиях патологии вода перемещается из области с низкой осмолярностью в область с высокой осмолярностью с целью выравнивания осмолярности между пространствами.
Важно учитывать, что между транскапиллярным обменом жидкости в периферических тканях и головном мозге имеется существенная разница.
Эндотелий периферического капилляра имеет поры размером 65 ангстрем, в связи с чем небольшие ионы (Na+, Cl-) могут свободно проникать в интерстициальное пространство. Однако белки, имеющие больший размер, в условиях ненарушенной проницаемости не могут проникнуть в интерстиций (рис. 5-3).
Таким образом, концентрация электролитов в плазме и межклеточном пространстве одинакова, а транскапиллярный обмен жидкости поддерживается в основном за счет гидростатического градиента и онкотического давления белков плазмы крови.
Транскапиллярный обмен жидкости в головном мозге отличается от такового в периферических капиллярах. Наличие ГЭБ c размером пор не более 7-9 ангстрем не позволяет свободно проникать в межклеточное пространство мозга не только крупным молекулам, но и ионам (рис. 5-4). Так, коэффициент отражения для Na+ составляет 1,0, то есть мозг представляет собой исключительно чувствительный осмометр.
Осмоляльность плазмы крови можно рассчитать по следующей формуле:
Осмоляльность (мОсм/кг)=2х(Na++К+)+Глю/18+Моч/2,8,
где Na+ - концентрация натрия в плазме крови (ммоль/л); К+ - концентрация калия в плазме крови (ммоль/л); Глю - концентрация глюкозы в плазме крови (ммоль/л); Моч - концентрация мочевины в плазме крови (ммоль/л).
Нормальные значения осмоляльности составляют 280-285 мОсм/кг воды.
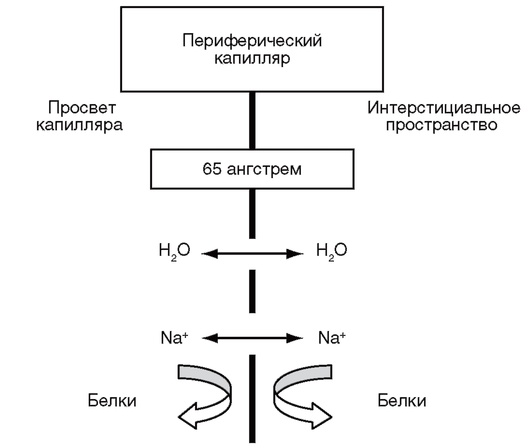
Рис. 5-3. Схематичное изображение периферического (соматического) капилляра. Стенка капилляра проницаема для воды (H2O) и мелких ионов, но непроницаема для белковых молекул (по Tommasino С., 2007)
У больного с ОЦН помимо основных осмотически активных субстратов (натрий, калий, глюкоза, мочевина) в плазме крови могут присутствовать и другие осмотически активные молекулы (например, маннитол, который используют для терапии синдрома внутричерепной гипертензии). Поэтому для точной оценки осмоляльности плазмы крови необходимо измерять ее прямым методом, а не рассчитывать по формулам.
Важно учитывать, что в условиях интактного ГЭБ обмен жидкости между капилляром и интерстициальным пространством мозга зависит не столько от колебаний коллоидно-онкотического давления, сколько от осмоляльности плазмы крови. При повреждении ГЭБ определенный вклад в транскапиллярный обмен жидкости начинает вносить онкотическое давление плазмы.
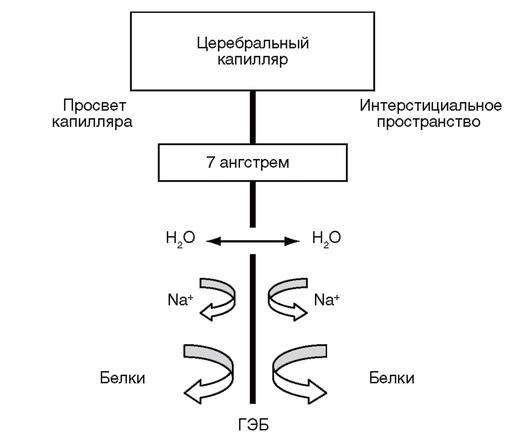
Рис. 5-4. Схематичное изображение церебрального капилляра. Наличие ГЭБ не позволяет мелким ионам и белковым молекулам проникать в интерстициальное пространство мозга (по Tommasino С., 2007)
ВЫБОР РАСТВОРА ДЛЯ ИНФУЗИИ
Для проведения инфузионной терапии у больных с ОЦН применяют как коллоидные, так и кристаллоидные препараты. Однако эти растворы принципиально отличаются друг от друга.
Коллоидные препараты циркулируют в плазме крови и в условиях интактной проницаемости капиллярной стенки не проникают в интерстиций. Применение коллоидов позволяет удерживать вводимую жидкость в сосудистом русле. Таким образом, коллоидные растворы необходимы для проведения волемической терапии. По некоторым данным, добавление коллоидного препарата в структуру инфузионной терапии приводит к уменьшению отека и повреждения головного мозга после ЧМТ.
Следует учитывать, что все коллоидные растворы обладают различными фармакологическими свойствами (рис. 5-5, см. цв. вклейку). При выборе препарата в первую очередь учитывают продолжительность и выраженность его волемического эффекта и безопасность.
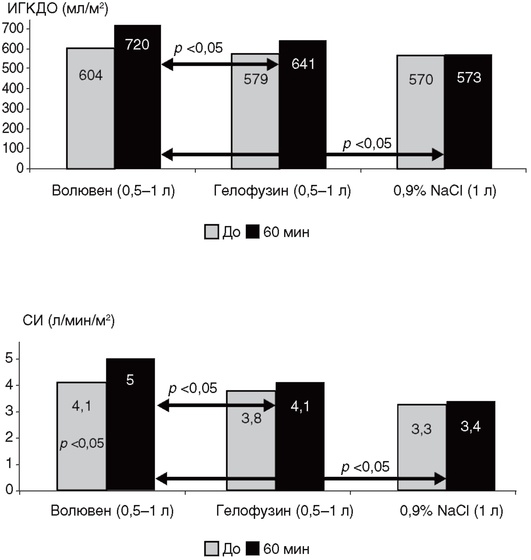
Рис. 5-5. Влияние различных растворов для инфузии на преднагрузку сердца: индекс глобального конечно-диастолического объема - ИГКДО (норма 680-800 мл/м2) и сердечный индекс - СИ (норма составляет 3-6 л/мин/м2). Скорость введения растворов составляет: 0,9% NaCl - 10-12 мл/кг/ч; волювен (6% ГЭК 130/0,4/9:1) - 10-12 мл/кг/ч; гелофузин (4% модифицированный желатин) - 10-12 мл/кг/ч. До - до начала инфузии; 60 мин - через 60 мин после начала инфузии (по Петрикову С.С. и соавт., 2008)
Важно следить за тем, чтобы препарат не накапливался в организме, обладал минимальным аллергогенным эффектом, не влиял на функции почек, печени и на гемостаз (рис. 5-6).
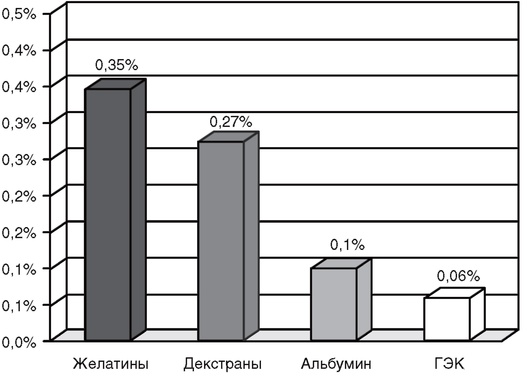
Рис. 5-6. Частота развития аллергических реакций при использовании коллоидных препаратов (по Laxenaire М.С. etal., 1995)
Различают природные и синтетические коллоиды. К природным коллоидам относят препараты человеческого альбумина, к синтетическим - растворы декстранов, желатины и гидроксиэтилкрахмала.
В настоящее время наибольшее распространение в лечении больных с ОЦН получили растворы гидроксиэтилкрахмала (ГЭК). ГЭК представляет собой производное амилопектина. Его синтезируют из крахмала кукурузы или картофеля. Амилопектин состоит из молекул D-глюкозы, соединенных в разветвленную цепь. С помощью окисиэтилена к молекулам глюкозы присоединяют гидроксиэтиловые группы. Гидроксиэтиловые группы делают крахмал более устойчивым к гидролизу амилазой и повышают время циркуляции препарата в сосудистом русле. Гидроксиэтилкрахмалы классифицируют в зависимости от их концентрации, молекулярной массы, молярного замещения и характера замещения.
В клинической практике обычно применяют крахмалы с концентрацией 6 и 10%. Чем выше концентрация раствора, тем больше его коллоидно-онкотическое давление и выраженнее волемический эффект.
По молекулярной массе ГЭК разделяют на высокомолекулярные (450-480 кДа), среднемолекулярные (130-200 кДа) и низкомолекулярные (40-70 кДа). Чем выше молекулярная масса, тем заметнее препарат накапливается в ретикулоэндотелиальной системе и влияет на функцию почек. Так, высокомолекулярные гидроксиэтилкрахмалы вызывают почечную недостаточность чаще, чем среднемолекулярные. В связи с этим максимальная разрешенная суточная доза 6% раствора ГЭК с молекулярной массой 450 кДа составляет 20 мл/кг массы тела, раствора ГЭК с молекулярной массой 200 кДа - 33 мл/кг массы тела, раствора ГЭК с молекулярной массой 130 кДа - 50 мл/кг массы тела.
Молярное замещение - отношение общего количества гидроксиэтилированных групп к общему количеству молекул глюкозы в растворе ГЭК. Например, молярное замещение 0,5 свидетельствует о том, что на 10 молекул глюкозы приходится 5 гидроксиэтиловых групп, а при молярном замещении 0,4 на 10 молекул глюкозы приходится 4 гидроксиэтиловые группы. Молярное замещение может быть низким (0,4-0,5) или высоким (0,6-0,7). Величина молярного замещения влияет на длительность циркуляции ГЭК в плазме крови и гемостаз. Чем выше молярное замещение, тем дольше препарат циркулирует в плазме крови и больше влияет на гемостаз, вызывая гипокоагуляцию.
Характер замещения указывает на то, к какому углеродному атому глюкозы прикреплено большее количество гидроксиэтиловых групп - С2 или С6 (рис. 5-7). Характер замещения может быть низким (менее 8) или высоким (более 8). Чем выше характер замещения (отношение С2/С6), тем медленнее происходит расщепление препарата в сосудистом русле и дольше продолжаются его эффекты.
В настоящее время наибольшей доказательной базой по эффективности и безопасности применения у больных с ОЦН обладает раствор гидроксиэтилкрахмала 130/0,4/9:1 (Волювен).
Наши исследования показали, что у больных с внутричерепными кровоизлияниями, находящихся в критическом состоянии, коррекция гиповолемии при помощи ГЭК 130/0,4/9:1 не только приводит к нормализации волемического статуса, но и сопровождается улучшением церебрального метаболизма в виде значимого уменьшения отношения лактат/пируват в пораженном веществе головного мозга.
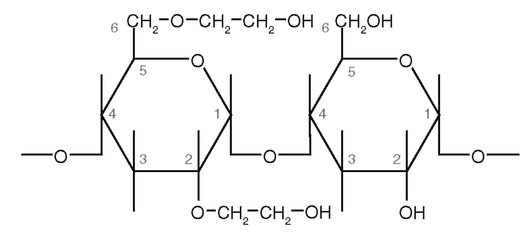
Рис. 5-7. Фрагмент химической формулы гидроксиэтилкрахмала. В положении С2 и С6 к молекуле глюкозы прикреплены гидроксиэтиловые группы (CH2СН2-ОН)
Кристаллоидные растворы в основном распределяются в интерстициальном пространстве. Через 1 ч после инфузии кристаллоидного раствора Рингер-лактат только 20% от введенного количества остается в сосудистом русле. В связи с этим данные препараты принципиально не подходят для применения в качестве объемозамещающих средств. Наиболее распространенный в клинической практике кристаллоидный раствор - физиологический раствор хлорида натрия (0,9% раствор NaCl). Однако характеристики физиологического раствора существенно отличаются от состава плазмы крови. Так, осмолярность плазмы крови составляет 290-295 мОсм/л, а 0,9% раствора NaCl - 308 мОсм/л. Выраженная разница наблюдается также по показателю рН и концентрации Cl-. рН плазмы крови в норме составляет 7,42, а pH физиологического раствора - 5,7, концентрация Cl- - 103 ммоль/л и 154 ммоль/л соответственно. Избыточное поступление хлоридов может вызывать гиперхлоремический метаболический ацидоз.
В настоящее время существуют кристаллоидные растворы, сбалансированные по электролитному составу. По сравнению с обычными кристаллоидами данные препараты более приближены к составу плазмы крови. Идеальный сбалансированный электролитный раствор должен иметь наиболее приближенные к плазме крови значения рН и концентрации натрия и хлоридов (табл. 5-1).
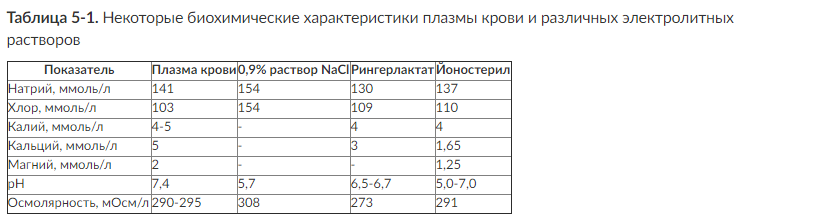
По нашим данным, применение в составе инфузионной терапии только кристаллоидных растворов приводит к заметному увеличению содержания внесосудистой воды в легких и выраженному снижению отношения PaO2/FiO2.
ОБЪЕМ ИНФУЗИОННОЙ ТЕРАПИИ
При расчете объема инфузионной терапии у больных с ОЦН, находящихся в критическом состоянии, следует учитывать физиологическую потребность в жидкости (30-40 мл/кг/сут), а также дополнительные факторы, влияющие на водный обмен. Фиксируют потери жидкости, связанные с дыханием и потоотделением (400-500 мл/сут), лихорадкой (10 мл/кг/ч на 1 °С), парезом кишечника (20 мл/кг/ч), стулом, полиурией и удалением спинномозговой жидкости. При проведении расчетов необходимо учитывать объем энтерального питания.
Больным с ОЦН назначают объем инфузионной терапии, достаточный для поддержания нормоволемии. Стараются поддерживать нулевой водный баланс. По нашим данным, в остром периоде как травматического, так и нетравматического внутричерепного кровоизлияния средний объем инфузионной терапии (без учета энтерального питания), необходимый для обеспечения нормоволемии, составляет 40-50 мл/кг/сут.
ИСПОЛЬЗОВАНИЕ СИМПАТОМИМЕТИКОВ
В случае недостаточной эффективности инфузионной терапии для повышения ЦПД применяют симпатомиметики (допамин, адреналин, норадреналин, мезатон и др.). Дозы допамина, при которых удается получить необходимый гипертензивный эффект, составляют 8-10 мкг/кг/мин, адреналина - 0,1-0,2 мкг/кг/мин, норадреналина - 0,2-0,3 мкг/кг/мин. Мезатон (фенилэфрин), как правило, применяют вместе с допамином и назначают по 0,2-0,5 мкг/кг/мин. Все симпатомиметики могут индуцировать полиурию (при условии купирования гиповолемии), что следует учитывать при расчете объема инфузионной терапии.
КОРРЕКЦИЯ ВОДНО-ЭЛЕКТРОЛИТНЫХ РАССТРОЙСТВ
Большое значение в лечении больных с ОЦН имеет коррекция водно-электролитных расстройств и в первую очередь гипер- и гипонатриемии.
НЕСАХАРНЫЙ ДИАБЕТ
Наиболее частая причина гипернатриемии у больных с ОЦН, находящихся в критическом состоянии, - несахарный диабет, развивающийся вследствие недостаточного синтеза и/или секреции антидиуретического гормона (АДГ), вырабатываемого в гипоталамусе. В нормальных условиях повышение осмоляльности плазмы крови стимулирует выброс АДГ, что приводит к снижению диуреза за счет повышенной реабсорбции воды в почках. У больных с поражением головного мозга снижение концентрации АДГ в плазме крови приводит к развитию полиурии и гипернатриемии. Помимо приведенных симптомов отмечают снижение осмоляльности и удельного веса мочи. При возникновении несахарного диабета назначают синтетический аналог АДГ - десмопрессин в следующих дозах: внутривенно - 4 мкг, назально (в виде спрея) - 10 мкг, перорально или в желудочный зонд - 0,1-0,2 мг - и корригируют дефицит ОЦК за счет инфузии кристаллоидных и коллоидных препаратов.
ИЗБЫТОЧНАЯ ПРОДУКЦИЯ АДГ И СИНДРОМ ЦЕРЕБРАЛЬНОЙ ПОТЕРИ СОЛИ
Избыточная продукция АДГ и синдром церебральной потери соли - наиболее частые причины развития гипонатриемии у больных с ОЦН. Дифференциальная диагностика этих состояний имеет большое значение для лечебной тактики (табл. 5-2). Важный дифференциальный признак - волемический статус. При избыточной продукции АДГ отмечается гиперволемия, а при синдроме церебральной потери соли - гипоили нормоволемия. Клинические симптомы гипонатриемии проявляются при снижении концентрации натрия в плазме крови до 120 ммоль/л. Основными клиническими симптомами считают угнетение уровня бодрствования до комы и возникновение тонических судорог.
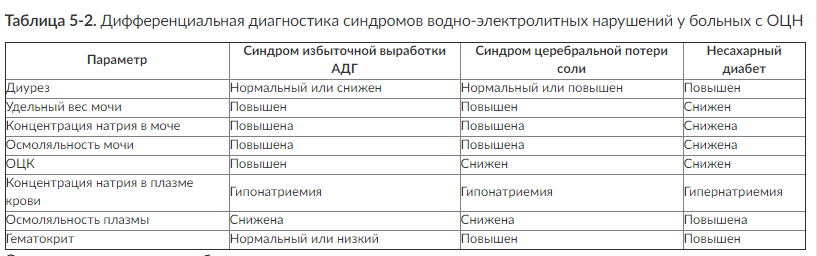
Основная задача терапии обоих синдромов - коррекция концентрации натрия в плазме крови.
Потребность в натрии рассчитывают по следующей формуле:
Необходимое количество натрия (ммоль) = = [125 или желаемая концентрация Na+ - Na+ фактический (ммоль/л)] × 0,6 × масса (кг).
Концентрацию натрия следует медленно (со скоростью 0,5-1 ммоль/л/ч) повышать до достижения уровня 125-130 ммоль/л. Для этого проводят инфузию 3% раствора NaCl (513 ммоль натрия в 1 л раствора) или 7,2% раствора NaCl в ГЭК 200/0,5 (ГиперХАЕС) (1232 ммоль натрия в 1 л раствора).
При избыточной выработке АДГ проводят дегидратационную терапию, а при синдроме церебральной потери соли корригируют гиповолемию. Для уменьшения выделения натрия с мочой при синдроме церебральной потери соли назначают кортикостероиды, обладающие минералокортикоидной активностью (флудрокортизона ацетат 0,2-0,4 мг/сут).
ТРАНСФУЗИОННАЯ ТЕРАПИЯ
Точные причины возникновения анемии у больных с ОЦН до конца не ясны. Возможные причины - кровопотеря, угнетение выработки эритропоэтина и разрушение эритроцитов при развитии системной воспалительной реакции. По данным экспериментальных исследований, выраженная анемия у животных с ОЦН сопровождается появлением ишемического паттерна церебрального метаболизма. Основная цель гемотрансфузии - обеспечение достаточной доставки кислорода к головному мозгу и периферическим тканям.
Важно помнить, что переливание компонентов донорской крови представляет собой операцию трансплантации чужеродной ткани и поэтому может представлять опасность для реципиента как в иммунологическом отношении (возможное развитие аллоиммунизации с образованием антител против антигенов эритроцитов и белков плазмы), так и с точки зрения возможного заражения инфекционными заболеваниями.
Лечение острой кровопотери у больных с поражением головного мозга объемом до 30% ОЦК (1500 мл) осуществляют с помощью инфузии только кристаллоидных и коллоидных растворов. Трансфузии компонентов крови в этих случаях противопоказаны.
Показаниями для трансфузии эритроцитов у пострадавших с ОЦН считают следующие состояния:
• кровопотеря, составляющая 30-50% ОЦК;
• снижение уровня гемоглобина до 70-80 г/л и гематокрита до 20-25%;
• снижение уровня гемоглобина до 81-90 г/л у лиц пожилого возраста, особенно страдающих ишемической болезнью сердца.
При необходимости ежедневного переливания эритроцитарной массы или массивной гемотрансфузии используют отмытые физиологическим раствором эритроциты.
Показаниями для использования свежезамороженной плазмы считают следующие состояния:
• кровопотеря, составляющая 25-30% ОЦК и выше;
• снижение концентрации фибриногена до 0,8 г/л;
• снижение протромбинового индекса до 60% и ниже;
• увеличение тромбинового времени или активированного частичного тромбопластинового времени более чем в 1,8 раза по сравнению с контролем.
Дата: 2018-12-21, просмотров: 475.