Интерстициальные заболевания легких (ИЗЛ) — гетерогенная группа заболеваний, характеризующаяся различной степенью небактериального паренхиматозного воспаления легочного интерстиция (альвеолита и гранулематоза) и фиброза.
По этиологическому признаку ИЗЛ делят на:
1. ИЗЛ известной этиологии:
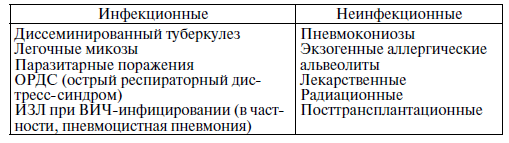
2. ИЗЛ неизвестной этиологии:
– идиопатические интерстициальные пневмонии
– саркоидоз
– гистиоцитоз Х
– идиопатический легочный гемосидероз
– синдром Гудпасчера
3. Синдромы при других (чаще системных) заболеваниях:
– коллагенозы (системная склеродермия, ревматоидный артрит, системная красная волчанка, дерматомиозит, синдром Шегрена)
– болезни печени (хронический аутоиммунный гепатит, первичный билиарный цирроз)
– болезни крови (аутоиммунная гемолитическая анемия, идиопатическая тромбоцитопеническая пурпура, эссенциальная криоглобулинемия)
– тиреоидит Хасимото
– болезни кишечника (болезнь Крона)
– системные васкулиты (болезнь Вегенера, Черджа–Стросс)
Классификация (из методы)
1. Инфекции:
– вирусные и микоплазменные пневмонии
– милиарный туберкулез
– грибковые пневмонии
– паразитарные пневмонии
2. Заболевания соединительной ткани и нарушения иммунной системы:
– системная красная волчанка
– дерматомиозит
– анкилозирующий спондилит
– реактивные пневмопатии на определенные лекарственные препараты (амиодарон)
– хроническая эозинофильная пневмония
– гранулематоз Вегенера
– синдром Гудпасчера
3. Пневмокониозы:
– аллергический альвеолит
– силикоз
– пневмокониоз шахтеров/антракоз
– асбестоз
– бериллиоз
4. Саркоидоз
5. Идиопатические интерстициальные пневмонии
6. Другие специфические заболевания:
– гистиоцитоз Х
– болезнь Гошера
– альвеолярный протеиноз
– амиолидоз
7. Неоплазии:
– метастазы
– бронхоальвеолярная карцинома
– лейкозы
– лимфома
8. Сердечно-сосудистая патология:
– отек легких
– застойная пневмопатия
9. Сосудистые нарушения:
– артериолит
– венозная окклюзия
– жировая эмболия
– тромбоэмболия и идиопатическая легочная гипертензия
I . Фиброзирующий альвеолит - общий термин для группы прогрессирующих заболеваний лёгких, характеризующихся воспалительной инфильтрацией и склерозом межальвеолярных перегородок, с формированием диффузного лёгочного фиброза и фиброзной перестройкой структур лёгкого.
1) С установленной этиологией:
- экзогенный аллергический альвеолит
- пневмокониозы
- лекарственные поражения лёгких
2) С неустановленной этиологией:
- идиопатический лёгочный фиброз
- различные варианты хронических идиопатических интерстициальных пневмоний (обычная интерстициальная пневмония, неспецифическая интерстициальная пневмония, десквамативная интерстициальная пневмония и т.д.)
1. Идиопатический фиброзирующий альвеолит (идиопатический лёгочный фиброз) - патологический процесс неясной этиологии в лёгких, сопровождающийся нарастающей дыхательной недостаточностью вследствие прогрессирующего пневмофиброза.
- по типу обычной интерстициальной пневмонии
- по типу десквамативной интерстициальной пневмонии, неспецифической интерстициальной пневмонии или облитерирующего бронхиолита
Патогенез: основные изменения развиваются в области аэрогематического барьера. В интерстициальной ткани лёгких накапливаются иммунокомпетентные клетки, секретирующие на ранней стадии медиаторы повреждения (оксиданты, ИЛ-1, ФНО-α и т.д.), на поздней стадии - фиброгенные факторы (факторы роста фибробластов, трансформирующий фактор роста и т.д.).
Клиника:
- выраженная одышка при физической нагрузке, на поздних стадиях и в покое
- сухой кашель
- боли в грудной клетке
- возможно появление кровохарканья
- утомляемость, плохой сон, снижение массы тела
- на поздней стадии наблюдаются цианоз кожных покровов, изменения концевых фаланг пальцев в виде "барабанных палочек" и "часовых стекол"
- при аускультации выслушивается инспираторная двусторонняя крепитация в базальных отделах лёгких
Идиопатический фиброзирующий альвеолит отличается от других вариантов интерстициальных болезней лёгких тяжёлым быстропрогрессирующим течением с нарастающей дыхательной недостаточностью, обусловленной фиброзом лёгких с формированием на конечной стадии кистозно-буллёзной трансформации органа ("сотовое лёгкое"), и сердечной недостаточностью как следствие декомпенсации.
Инструментальные исследования:
- Рентгенография органов грудной клетки: диффузные и мелкоочаговые изменения в обоих лёгких с преобладанием их в базальных отделах. На поздних стадиях заболевания наблюдают "сотовое лёгкое": множественные тонкостенные полости без содержимого и инфильтрации вокруг.
- Исследование ФВД: рестриктивные изменения (уменьшение общей емкости легких (ОЕЛ), ЖЕЛ, функциональной остаточной емкости (ФОЕ), остаточного объема легких (ООЛ)).
- КТ: симптом "матового стекла" (гомогенное полупрозрачное затенение) и "сотовое лёгкое", утолщение междольковых перегородок, тракционные бронхоэктазы
- Биопсия лёгкого с гистологическим исследованием - "золотой стандарт".
ВАЖНО!
Окончательный диагноз устанавливается по данным морфологического исследования.
Лечение – иммунносупрессивная терапия:
- ГК (преднизолон 1 мг/кг/сут)
- иммунодепрессанты (циклофосфамид, азатиоприн, метотрексат, циклоспорин)
- средства с антифиброгенным эффектом (колхицин, хлорохин)
- ЛС, контролирующие функциональную активность эндотелия (простагландины, антиоксиданты, ингибиторы эндотелина-1): стимулирование апоптоза фибробластов.
Прогноз: продолжительность жизни от начала заболевания в среднем составляет 5-6 лет.
2. Экзогенный аллергический альвеолит - группа заболеваний, вызываемых интенсивной и продолжительной ингаляцией пыли, содержащей белки животного и растительного происхождения или неорганические соединения, и характеризующихся аллергическим диффузным поражением альвеолярных и интерстициальных структур лёгких.
Этиология: микроорганизмы либо чужеродные белки (растительного и животного происхождения), а также химические вещества, вдыхаемые в больших количествах.
- "Лёгкое фермера" (вызывают споры термофильных актиномицетов, источник которых - заплесневелое сено).
- "Лёгкое птицевода" (у работников птицефабрик, голубеводов, любителей волнистых попугайчиков) обусловлено ангигенами перьев, белками помёта попугаев, голубей, кур.
- "Лёгкое рабочего, обрабатывающего солод" обусловлено спорами Aspergillus clavatus (источник - заплесневелый ячмень, солод).
-"Болезнь работника зернохранилища" вызывают Аг зернового долгоносика (им бывает заражена мука).
- "Лёгкое сыровара" связано с Penicillus casei (источник - заплесневелый сыр).
Экзогенный аллергический альвеолит также может возникать у работников химической, фармацевтической, текстильной промышленности.
Патогенез: три процесса (интерстициальный отёк, интерстициальное воспаление (альвеолит) и интерстициальный фиброз). Выделяют острую и хроническую стадии заболевания:
- В острую стадию развивается поражение капилляров и клеток альвеолярного эпителия с интерстициальным и внутриальвеолярным отёком и последующим формированием гиалиновых мембран. Возможны как полное обратное развитие, так и прогрессирование болезни.
- В хроническую стадию процесс прогрессирует до обширного повреждения лёгкого и отложения коллагена (распространённый фиброз). Происходят разрывы альвеолярных пространств.
Поступление в дистальные дыхательные пути частиц, обладающих антигенными свойствами, вызывает активацию иммунной системы. Инородные частицы поглощаются альвеолярными макрофагами, которые активируют В-лимфоциты, что ведёт к образованию иммунных комплексов. Одновременно активируются компоненты системы комплемента. Высвобождающиеся лизосомальные ферменты способны оказывать повреждающее действие на лёгочную паренхиму.
Клиника: развивается через 4-8 ч после попадания аллергена в организм. Появляется озноб, повышается температура тела, возникают одышка, кашель с трудноотделяемой мокротой, слабость, боли в груди, в суставах, головные боли. Выслушиваются мелко- и среднепузырчатые хрипы, крепитация.
Хронические формы сопровождаются медленно прогрессирующей одышкой, утомляемостью и субфебрилитетом. Развивается дыхательная недостаточность с признаками лёгочного сердца.
Лабораторные исследования: в острую фазу лейкоцитоз до 20×109/л, повышение СОЭ, повышение содержания эозинофилов.
Инструментальные исследования:
- Рентгенография органов грудной клетки: на стадии интерстициального воспаления характерны негомогенные затенения преимущественно в нижних долях лёгких. При отёке межальвеолярных перегородок затенение становится гомогенным. Прекращение воздействия антгигена ведёт к обратной динамике в течение нескольких недель. Изменения при хронической форме экзогенного аллергического альвеолита не отличаются от таковых при идиопатической форме фиброзирующего альвеолита.
- КТ: симптом "матового стекла", интерстициальные изменения, консолидация воздушных пространств.
- Исследование ФВД: признаки бронхиальной обструкции в острую фазу и нарастание рестрикции на поздних стадиях. Проводят провокационные ингаляционные тесты с Аг, позволяющие выявить или подтвердить этиологию альвеолита.
- Открытая биопсия лёгкого
Прогноз: течение более благоприятно. Своевременное устранение этиологического фактора часто приводит к обратному развитию процесса.
3. Токсический фиброзирующий альвеолит - патологический процесс в лёгких, возникающий вследствие воздействия на паренхиму токсических веществ и некоторых ЛС.
Этиология : производственные факторы (раздражающие газы (сероводород, хлор, аммиак), металлы в виде паров (марганец, ртуть, никель), пластмассы (полиуретан)) и ЛС (цитостатики, нитрофураны и сульфаниламиды, амиодарон, карбамазепин и др.).
Патогенез : поражение капиллярного русла лёгких, нарушение диффузии газов, нарушение аэрогематического барьера вследствие некроза альвеолоцитов I типа, спадание альвеол вследствие метаплазии альвеолоцитов II типа и потеря ими способности вырабатывать сурфактант.
Клиника : одышка, кашель, которые усиливаются при продолжающемся воздействии причинного фактора. Заболевание обратимо, и при прекращении воздействия повреждающего стимула возможно выздоровление.
Лечение: выявление и устранение этиологического фактора, ГК, муколитики и антиоксиданты.
Пневмокониозы
1) Силикоз: возникает при вдыхании кремниевой кислоты, содержащейся в кварце. Подвержены пескоструйщики, горнорабочие, камнетесы, керамики. SiO2 приводит к формированию гранулемы. Изменения наступают через 2–4 года после начала воздействия. При удалении из опасной среды болезнь продолжается.
2) Силикатозы (асбестоз, талькоз, цементный, слюдяной).
3) Металлокониозы (бериллиоз, сидероз, алюминоз).
4) Карбокониозы (антракоз, графитоз).
5) Пневмокониозы, обусловленные вдыханием смешанной пыли (антракосиликоз, сидеросиликоз, силикосиликатоз).
6) Пневмокониозы, обусловленные вдыханием органической пыли (хлопковый, зерновой, тростниковый).
Клиника: скудные кашель, мокрота и одышка при физической нагрузке.
Перкуторный звук укорачивается, выслушивается жесткое дыхание, хрипы.
! Несоответствие выраженности рентгенологических изменений и скудости клинических проявлений.
Лечение: специфической терапии не существует.
Проводят лечение, направленное на снижение воспаления в ткани легкого, улучшение дренажной функции бронхов и элиминацию пылевых частиц.
II . Саркоидоз
Саркоидоз – заболевание неизвестной этиологии, характеризущееся развитием иммунного воспаления с формированием эпителиодно-клеточных гранулем без некроза и исходом в разрешение или фиброз.
Выделяют:
– саркоидоз органов дыхания
– саркоидоз других органов
– генерализованный саркоидоз
Рентгенологически выделяют 4 стадии поражения легких.
Стадия I: внутригрудная лимфоаденопатия, паренхима легких не изменена.
Стадия II: лимфоаденопатия корней легких и средостения, патологические изменения паренхимы легких.
Стадия III: патология легочной паренхимы без лимфоаденопатии.
Стадия IV: необратимый фиброз легких.
Клиника
- Усталость, повышенная утомляемость возникают остро, прогрессируют, застав-
ляют сократить объем нагрузок вплоть до пассивного образа жизни.
Выделяют:
1) утреннюю усталость — невозможность подняться с постели;
2) интермиттирующую усталость — отмечается в течение дня, требует дневного сна или его аналогов;
3) вечернюю усталость — больной чувствует себя выжатым к началу второй половины дня;
4) системный синдром усталости — усталость весь день+миалгии+депрессия.
- Боли в грудной клетке
- Одышка
- Лихорадка (субфебрилитет)
- Артралгии
Физикальный осмотр
- Осмотр кожи (узловатая эритема — красные плотные образования на коже голеней, болезненные, при угасании остается слабо-фиолетовый след).
Лучевая диагностика:
– симметричная лимфоаденопатия
– узелковый и ретикулярный паттерн
– поражение преимущественно верхних отделов
– признаки фиброза в верхних долях, ретракция корней
КТ:
– перилимфатические узелки, признак «четок» (узелковое утолщение интерстиция)
– поражение междольковых перегородок
– ретикулярный паттерн
– фиброзные изменения в верхних отделах с тракционными бронхоэктазами
Трансбронхиальная биопсия: обнаружение в биоптате эпителиоидно-клеточной гранулемы.
Лечение
- Пентоксифиллин до 1200 мг/сут (снижает выработку ФНО-α, оказывая системный противовоспалительный эффект)
- Глюкокортикоидная терапия: начальная доза — 0,5 мг/кг/сут в течение 2–3 мес.
III . Васкулиты
Поражение легочных сосудов приводит к развитию интерстициального отека легких и альвеолярных геморрагий. Рецидивирующие эпизоды легочных кровотечений приводят к развитию легочного фиброза.
Гранулематоз Вегенера:
– симптомы поражения верхних дыхательных путей (ощущение сухости в носу, сложно дышать через нос, кровотечения из носа, сухой кашель, осиплый голос, боли в горле)
– симптомы поражения легких (повышение температуры тела, надсадный кашель, кровохарканье; на Rg узелки, инфильтраты или полости в легких)
– симптомы поражения почек
Синдром Черджа–Стросс:
– астма
– эозинофилия >10%
– аллергия в анамнезе
– мигрирующие или транзиторные легочные инфильтраты, выявляемые при рентгенологическом исследовании
– биопсия: скопление эозинофилов во внесосудистом пространстве
Синдром Гудпасчера: образование аутоантител к базальным мембранам
почечных клубочков и легочных альвеол.
- рецидивирующие легочные кровотечения
- прогрессирующий гломерулонефрит и почечная недостаточность
– выявление при рентгенологическом исследовании легких множественных двусторонних облаковидных инфильтратов на фоне сетчатой деформации легочного рисунка
IV . Редкие заболевания
Лимфангиолейомиоматоз: опухолеподобное разрастание гладкомышечных волокон в интерстициальной ткани легких, вокруг кровеносных и лимфатических сосудов.
Заболевают молодые женщины детородного возраста.
Проявляется одышкой, характерно образование пневмоторакса, кровохарканье.
Лучевая диагностика:
– линейный паттерн
– тонкостенные кисты
КТ:
– тонкостенные кисты;
– диффузное поражение
Гистиоцитоз Х: характеризуется пролиферацией в органах и тканях клеток Лангерганса.
Ведущими клиническими признаками являются сочетание респираторных симптомов с лихорадкой, потерей веса, спонтанные пневмотораксы.
Лучевая диагностика:
– ретикулоузелковый патерн
– поражение верхних отделов
– пневмоторакс
– кисты
КТ:
– тонкостенные кисты
– узелки, могут быть с образованием полостей
V . Альвеолярный протеиноз – заболевание неизвестной этиологии, характеризующееся накоплением в альвеолах внеклеточно расположенного белково-липоидного вещества.
– постоянный и часто единственный симптом — медленно прогрессирующая одышка
– кашель малопродуктивный с выделением сначала слизистой, а затем — гнойной мокроты
– повышение температуры тела до субфебрильных цифр
– утомляемость, потливость, снижение веса
- крепитация на фоне ослабленного дыхания
Лучевая диагностика:
– участки консолидации и плотности по типу матового стекла
– двустороннее, симметричное поражение
– преимущественная локализация в центральных отделах
КТ:
– плотности по типу матового стекла
– утолщение междольковых перегородок
– очаговое распространение преимущественно в центральных зонах
- Функция внешнего дыхания нарушена по рестриктивному типу.
- Диагноз устанавливается на основании гистологического исследования.
Лечение: бронхо-альвеолярный лаваж с гепарином, трипсином, ацетил-цистеином.
69.Дифференциальный диагноз при синдроме округлых образованиях в легочной ткани.
Рак легкого — собирательное понятие, объединяющее различные по происхождению, локализации в легком, гистологической структуре, результатам лечения и прогнозу злокачественные опухоли.
Развиваются из покровного эпителия слизистой оболочки бронхов, бронхиальных слизистых желез бронхиол и легочных альвеол.
Этиология
1) Генетические факторы риска:
- Злокачественные опухоли в анамнезе
- Три и более случаев рака легкого в семье (кровных родственников)
2) Модифицирующие факторы риска
1. Экзогенные:
- Курение
- Загрязнение окружающей среды канцерогенами
- Профессиональные вредности (копоть, мышьяк, хром, никель)
- Ионизирующие излучение
2. Эндогенные:
- Возраст старше 50 лет.
- Хронические заболевания легких (ХОБЛ, туберкулез)
Патогенез
1. Теория накопления соматических мутаций: на протяжении жизни в клетках накапливаются различные нарушения генома (могут возникать спонтанно и под воздействием канцерогенов). Причиной образования опухоли является возникновение онкологически-значимой мутации в какой-либо клетке, что приводит к инициации трансформированного клона.
2. Теория гериатрических нарушений, способствующих прогрессии опухолевого клона (злокачественные клетки «ускользают» от защитных факторов организма вследствие возрастного угасания иммунной системы).
Метастазирование:
- головной мозг
- кости
- печень
- ЛУ средостения
- надпоченики
Дата: 2019-07-24, просмотров: 412.