Роль и место здравоохранения в экономике страны. Предмет, цели и задачи экономики здравоохранения.
Роль и место здравоохранения в экономике народного хозяйства (?).
Экономическая деятельность в здравоохранении осуществляется на уровнях: макро-, мезо- (медиум-), миди- и микроэкономическом уровне.
Макроэкономический уровень – это взаимодействие системы здравоохранения с государством и другими отраслями народного хозяйства.
Мезо - регион, область, округ …
Мидиэкономический уровень – это экономические отношения внутри системы здравоохранения, состоящей из целого ряда подотраслей производств, связанных решением одной функциональной задачи – охраны и укрепления здоровья населения.
Микроэкономический уровень охватывает деятельность каждого отдельного лечебно-профилактического учреждения, его звеньев и структур.
Взаимосвязь здравоохранения и экономики:
- влияние здоровья и ЗО в целом на развитие благосостояния страны
- влияние экономич. развития общ-ва на сост-е здоровья людей и ЗО страны в целом
Влияние здравоохранения на развитие народного хозяйства происходит за счет роста производительности труда путем улучшения состояния здоровья, снижения заболеваемости, смертности, продления трудовой активности людей и т.п.
Труд работников здравоохранения не создает непосредственных материальных ценностей, однако здравоохранение может способствовать увеличению производства национальных благ за счет следующих моментов:
− снижение смертности. За счет снижения смертности увеличивается контингент трудящихся, возрастает численность работников сферы материального производства в народном хозяйстве. Соответственно растет объем ежегодного общественного продукта и национального дохода;
− увеличение средней продолжительности жизни, что позволяет продлить период активной трудоспособности и вовлечь в производство дополнительные трудовые ресурсы;
− снижение заболеваемости и инвалидности.
С другой стороны благосостояние общества влияет на здоровье людей.
Благосостояние государства – это степень обеспеченности граждан страны товарами, услугами и условиями жизни, необходимых потребностей и безопасного существования.
Эксперты ООН считают, что уровень благосостояния общества раскрывается с помощью индекса развития человека, который включает:
1. Доход на душу населения.
2. Средняя продолжительность жизни.
3. Младенческая смертность.
4. Степень грамотности населения.
Чем богаче государство, тем больше средств оно может выделить на охрану здоровья, охрану труда, улучшение экологической обстановки и условий жизни.
Медицинский маркетинг. Основные предпосылки внедрения маркетинга в здравоохранении. Особенности применения маркетинга в российском здравоохранении. Концептуальные подходы ведения маркетинговой деятельности. Основные функции маркетинга в системе управления здравоохранением.
Термин "маркетинг" происходит от английского "market" (рынок) и означает деятельность в сфере рынка. Маркетинг – вид человеческой деятельности, направленный на удовлетворение нужд и потребностей посредством обмена.
Различают следующие виды маркетинга:
- дифференцированный – рассчитанный на использование отд сегментов рынка;
- конверсионный – создающий условия для преодоления отрицательного спроса;
- концентрированный – сосредотачивающий усилия на отдельных рынках;
- массовый – применяемый к товарам массового потребления;
- противодействующий – направленный на ограничение иррационального спроса;
- развивающий – ориентированный на превращение потенц спроса в реальный;
- стратегический – основанный на изучении внутр и внешн возм-стей предприятия;
- целевой – предусматривающий ориентацию на определенный сегмент рынка;
- ценовой – основанный на установлении цены товара
Медицинский маркетинг – это комплекс мероприятий, направленный на изучение спроса, организацию, производство и создание условий для удовлетворения потребности населения в различных видах медицинских товаров и услуг.
Основными предпосылками внедрения маркетинга в здравоохранении являются:
− ухудшение состояния здоровья населения;
− повышение требований к качеству медицинской помощи;
− рост издержек на производство медицинских услуг;
− развитие негосударственных медицинских учреждений;
− появление новых источников финансирования;
− изменение методов финансирования.
Особенности применения маркетинга в российском здравоохранении:
• низкий уровень конкурентных отношений в среде производителей мед услуг;
• выраженное влияние распределительных и перераспред-ных мех-ов в системе ЗО;
• способность производителя медицинских услуг (врача) оказывать решающее влияние на уровень их спроса и потребление со стороны пациентов;
• монополия на производство отдельных видов медицинских товаров и услуг;
• необходимость всестороннего изучения рынков здравоохранения с учетом медико-демографических, экологических, валеологических характеристик;
• нацеленность на достижение конкретного медико-социального результата (профилактика или снижение заболеваемости по конкретной нозологической форме или группе заболеваний, снижение смертности, инвалидизации в трудоспособных возрастах и др.).
Виды маркетинга в здравоохранении:
Маркетинг медицинских услуг представляет собой процесс разработки, про-движения и реализации этих услуг, ориентированных на выявление специфических потребностей клиентов.
Маркетинг организаций – это деятельность предпринимаемая с целью созда-ния, поддержки или изменения отношения населения к конкретному медицинскому учреждению. Для этого необходимо провести самооценку своей деятельности, а также ее оценку в глазах населения с целью выявления как положительных, так и отрицательных сторон работы.
Следующим этапом является формулирование образа деятельности организа-ции, который она хотела бы иметь, с учетом реальных возможностей.
На следующем этапе необходимо разработать план маркетинга организации в соответствии с поставленными задачами и приступить к его исполнению.
Маркетинг отдельных лиц – это деятельность, предпринимаемая для созда-ния, поддержания или изменения мнения по отношению к конкретным лицам. Это популяризация ведущих специалистов, знаменитостей в области здравоохранения.
Маркетинг мест – это деятельность, предпринимаемая с целью создания, под-держания или изменения отношения населения к конкретной местности, где нахо-дится лечебно-профилактическое учреждение. Маркетинг мест рекреации и лечения проводится с целью привлечения отдыхающих и желающих получить курс лечения в санаторно-курортных и лечебных учреждениях в конкретных климато-географических зонах, городах, регионах страны.
Маркетинг идей – это разработка и претворение в жизнь идей здравоохранения общественного характера: пропаганда здорового образа жизни; кампании по борьбе с курением, алкоголизмом, наркоманией; кампании, касающиеся проблем планиро-вания семьи и т.д.
Концептуальные подходы ведения маркетинговой деятельности:
• концепция совершенствования производства;
• концепция интенсификации коммерческих усилий;
• концепция социально-этического маркетинга;
• концепция «маркетинга взаимодействия».
Концепция совершенствования производства исходит из того, что потребители готовы приобрести те медицинские товары и услуги, которые широко распространены и доступны по цене. Применение этой концепции целесообразно в двух ситуациях. Первая: спрос на медицинские товары и услуги превышает предложение, и крайне важно найти способ увеличения их производства (например, препаратов крови, их заменителей, а также инфузионных растворов для внутривенных вливаний). Вторая ситуация: необходимо снизить себестоимость продукции или услуг и сделать их более доступными широкому кругу потребителей (например, стоматологические услуги, современные методы лечения бесплодия, производство ряда лекарственных препаратов, таких как эналаприл и др.).
Концепция интенсификации коммерческих усилий основывается на том, что потребители не будут приобретать медицинский товар и услуги в желаемом для производителя количестве, пока он не предпримет необходимых усилий для их реализации. Основополагающий принцип этой концепции – широкое использование рекламных средств, активный поиск покупателей, например, реализация пакетов медицинских услуг по программам добровольного медицинского страхования.
Концепции социально ориентированного, этического маркетинга принадлежит главенствующая роль, поскольку рынок медицинских товаров и услуг связан с удовлетворением жизненно важных потребностей человека, сохранением и укреплением здоровья. Этика маркетинга изучает с этической точки зрения маркетинговые методы и последствия их применения, с другой – разрабатывает этические стандарты и нормы для ее оценки. К сфере ее рассмотрения относятся такие этические проблемы, как правдивость рекламы, честность конкурентной борьбы, социальная справедливость ценообразования, сохранение конфиденциальности информации, гарантии безопасности товаров для здоровья, порядочность взаимоотношений конкурентов.
Концепция «маркетинга взаимодействия». Организации, осуществляющие свою деятельность на рынке медицинских товаров и услуг, принимают во внимание интересы своих партнеров по бизнесу, предоставляя тем самым солидарную возможность реализовать их потенциал. Таким образом, достигается благополучие потребителей, партнеров, общества в целом.
Три основные функции маркетинга в системе управления здравоохранением:
1. Исследование рынка медицинских товаров и услуг;
2. Организация производства (разработки) новых медицинских товаров или услуг;
3. Организация реализации произведенных медицинских товаров и услуг.
1. Исследование рынка медицинских товаров и услуг.
Провести анализ рынка – это значит тщательно изучить и оценить особенности той маркетинговой среды, в которой находится конкретная организация здравоохранения.
Главным объектом проводимых маркетинговых исследований является маркетинговая среда.
Маркетинговая среда в здравоохранении складывается из внутренней и внешней среды.
Внутренняя среда – это то, что определяется организационно-функциональной структурой организации здравоохранения, ее собственным потенциалом.
Внешняя среда подразделяется на:
• микросреду – факторы, непосредственно связанные с деятельностью меди-цинской или фармацевтической организации на рынке (поставщики, посредники, конкуренты, пациенты). Эту среду можно и нужно контролировать;
• макросреду – факторы, которые существуют и действуют независимо от усилий самой организации здравоохранения, но оказывают на нее влияние (политическая и экономическая обстановка в стране, уровень доходов населения, демографическая ситуация, структура и уровень заболеваемости населения и др.). Это неконтролируемая среда, и организация здравоохранения не может ею управлять, а может только приспосабливаться.
Для изучения маркетинговой среды проводят количественные и качественные маркетинговые исследования.
Количественные исследования рынка медицинских товаров и услуг. Это опросы населения, отдельных руководителей медицинских учреждений и предприятий, оптовых и розничных посредников и др. Количественные исследования отвечают на вопросы: «Что? Кто? Сколько? И проводятся по следующему алгоритму:
• разработка программы исследования (цель, задачи, рабочая гипотеза, анкеты, методика опроса и обработки данных);
• формирование выборки респондентов;
• проведение опроса (личные интервью, телефонные интервью, почтовый опрос и др.);
• ввод и обработка данных (получение характеристик различных групп потребителей, выявление главных факторов, влияющих на формирование у них спроса);
• написание аналитического отчета с определением стратегии и тактики даль-нейшего производства медицинских товаров и услуг.
Качественные исследования рынка медицинских товаров и услуг применяются для того, чтобы «почувствовать» пациентов, ответить на вопросы, почему они ведут себя тем или иным образом.
Качественные методы обычно применяются для тестирования медицинских товаров и услуг, рекламной продукции; для разработки гипотез и проверки их при проведении количественных исследований; для более углубленного анализа полученных результатов после проведенных количественных исследований.
Как правило, в маркетинге применяют следующие два вида качественных исследований:
• групповые дискуссии, или, как их еще называют, фокус-группы;
• глубинное интервью.
Фокус – методика для выявления точек зрения людей с помощью групповой дискуссии, которую проводит ведущий (модератор) по заранее подготовленному сценарию. Групповая дискуссия записывается на магнитофон или видеокассету. В основе этой методики лежит психологический эффект, состоящий в том, что в ходе дискуссии люди, что называются, «разогреваются» и сообщают много ценной информации. Отстаивая ту или иную точку зрения, они приводят объяснения и аргументы, которые в ходе обычного интервью никогда бы не сформулировали.
Глубинное интервью. Это продолжительное интервью, которое проводят один на один с респондентом в течение полутора-двух часов. В отличие от достаточно регламентированных вопросов и анкетирования в количественных исследованиях, это интервью свободное. Оно не состоит из списков вопросов и конкретных вариантов ответов на них, а скорее похоже на обсуждение конкретной темы. Интервью записывается на магнитофон и затем анализируется.
Т.о, современное маркетинговое исследование – это процесс поиска, сбора, обработки данных и подготовки информации для принятия оперативных и стратегических решений в условиях рынка. Однако новые задачи исследования рыночной конкуренции требуют поиска лучших организационных форм с целью определения секрета успеха предпринимательства. Эта функция в современном маркетинге получила название бенчмаркинг., от английского слова, которое означает «отметку на фиксированном объекте». Бенчмаркинг представляет собой искусство обнаружения того, что другие делают лучше, изучение, усовершенствование и применение их методов работы у себя на практике. Бенчмаркинг близок к понятию маркетинговой разведки, которое означает постоянную деятельность по сбору текущей информации об изменении внешней среды маркетинга.
Одной из важнейших задач исследования рынка является его сегментирование предполагает обязательный учет индивидуальных предпочтений различных категорий покупателей – «сегментов рынка». Таким образом, сегмент – это особым образом выделенная часть рынка (группа клиентов на рынке), обладающая сходными характеристиками и одинаково реагирующая на один и тот же предлагаемый продукт и на определенные маркетинговые усилия. Из этого следует, что внутри каждого рынка существуют группы клиентов, обладающие определенными общими признаками, которые в разной степени заинтересованы в ваших товарах и услугах. Эти группы клиентов и называются сегментами рынка.
С помощью сегментации достигаются следующие цели:
• подгонка товара и услуг под желания и предпочтения покупателя;
• повышение конкурентоспособности как товара, так и его производителя, усиление их конкурентных преимуществ;
• уклонение от конкурентной борьбы путем перехода в неосвоенный сегмент рынка;
• ориентация всей маркетинговой работы на конкретного потребителя.
При проведении сегментации рынка медицинских товаров и услуг нужно учитывать и другие классификационные признаки, такие как:
• социально-экономические (возрастно-половая структура пациентов, размер семьи, доход, социальное положение, образование, религиозные, расовые и культурные различия);
• психологические (образ и стиль жизни, тип личности и интересы пациентов и др.).
При проведении сегментации необходимо учитывать и следующие критерии:
• объем медицинских услуг и число потенциальных пациентов;
• наличие той или иной группы пациентов, которую можно рассматривать как потенциальный сегмент рынка (в долгосрочном аспекте) и возможной тенденции ее роста;
• совместимость выбранного сегмента с существующими сегментами рынка основных конкурентов.
Выбор целевого рынка.
Отбор целевых рынков может проводится в двух направлениях. Первый вариант – углубленное изучение и проникновение в существующий рынок. Это такая деятельность организации, которая позволяет ей добиться роста реализации услуг среди имеющихся потребителей (пациентов) без внесения в саму услугу (товар) каких-либо изменений.
Примером может служить деятельность родильных домов и женских консультаций. Родовспоможение и прерывание беременности будут иметь спрос и в условиях рынка. Более того, спрос на эти виды услуг останется даже в том случае, если они не будут наполнены какими-либо новшествами. При этом, чтобы удержаться на рынке этих услуг при наличии конкурентов, необходимо:
• снижать прейскурантные цены на услугу;
• увеличивать расходы на рекламу;
• обеспечивать сервисное выполнение услуги.
Второй вариант отбора целевых рынков – это расширение границ рынка, поиск новых рынков сбыта медицинских услуг.
Позиционирование на рынке является следующим шагом маркетинговой деятельности. Позиционирование – создание для товаров и услуг определенной позиции среди конкурирующих товаров и услуг, своеобразной ниши, которая нашла бы отражение в иерархии ценностей, созданной в сознании потенциального покупателя. Позиция продукта – это мнение потребителей по важнейшим его количественным параметрам.
При разработке позиционирования придерживаются определенной последовательности действий:
• сегментация рынка по таким критериям, как искомые выгоды, демографиче-ские и поведенческие особенности потенциального покупателя, область ис-пользования товара;
• изучение емкости отдельных сегментов рынка и ее прогнозирование;
• изучение позиции медицинского товара или услуги по отношению к конкурирующим аналогам и составление карты позиционирования конкурирующих и собственных товаров и услуг;
• разработка концепции позиционирования собственного товара или услуги, на основании которой решают вопрос о дифференциации, качественных параметрах, добавленном качестве;
Оценка экономической эффективности способа позиционирования. Наиболее часто используются на практике следующие два пути позиционирования: первый – позиционировать себя рядом с одним из существующих конкурентов и начать борьбу за долю рынка; второй – разработать в рамках данного сегмента продукцию, которой еще нет на рынке.
2 и 3 – след вопр.
5. Организация производства медицинских товаров и услуг. Объекты изучения, необходимого для успешной организации производства медицинских товаров и услуг. Установление цены на товары и услуги. Организация реализации произведенных медицинских товаров и услуг. Требования к рекламе медицинских товаров и услуг (этапы, формирование спроса), Типовые методы проведения рекламы. Каналы товародвижения.
Медицинское страхование. Виды медицинского страхования. Обязательное медицинское страхование (ОМС). Субъекты и объекты ОМС. Страховые медицинские организации, их задачи, права и обязанности. Принципы обязательного медицинского страхования
Страхование – это система экономических отношений, включающая образование специальных фондов, используемых для возмещения имущественного ущерба, обусловленного воздействием непредвиденных природных, хозяйственных или социальных явлений, а также для оказания помощи гражданам и их семьям при наступлении различных событий в их жизни (достижение пенсионного возраста, болезнь, утрата трудоспособности, смерть).
23 июня 1912 г. в России был принят закон, который впервые в стране ввел страхование на случай болезни. С этого момента в стране начала действовать система страхования рабочих промышленных предприятий. Она распространялась только на крупных предприятиях. Под ее действие не подпадали рабочие, занятые в строительстве, на транспорте, в торговле, в сельском хозяйстве, а также прислуга и временные рабочие. Закон не распространялся на Сибирь и Среднюю Азию.
Больничные кассы выдавали своим участникам денежные пособия в трех случаях:
- по болезни или несчастному случаю, связанному с утратой трудоспособности (от 1/2 до 2/3 заработка для семейных и от 1/4 до 1/2 для остальных);
- по случаю родов (от 10% до 50% заработка работницы);
- на погребение (от 20-кратного до 30-кратного дневного заработка умершего).
Страховщик – это юридическое лицо организационно-правовой формы, предусмотренной законодательством Российской Федерации (страховая компания), имеющее право (лицензию) на проведение страховой деятельности.
Застрахованный – лицо, в пользу которого страхователем заключен договор страхования со страховщиком (страховой компанией): граждане Российской Федерации, постоянно или временно проживающие в Российской Федерации иностранные граждане, лица без гражданства, а также лица, имеющие право на медицинскую помощь в соответствии с Федеральным законом "О беженцах".
Медицинское страхование в Российской Федерации осуществляется в двух видах: обязательном (ОМС) и добровольном (ДМС) .
Страховщики в системе ОМС.
1-й уровень организации системы ОМС представляет Федеральный Фонд обязательного медицинского страхования (ФФ ОМС), который осуществляет общее нормативное и организационное руководство системой ОМС. Сам он не осуществляет страховые операции и не финансирует систему ОМС граждан. его роль в ОМС сводится к общему регулированию системы, что достигается как за счет нормативного регулирования основных положений ОМС, так и за счет финансового регулирования осуществления медицинского страхования граждан в субъектах Федерации.
ФФ ОМС является самостоятельным государственным некоммерческим финансово-кредитным учреждением, подотчетен Государственной Думе и Правительству РФ. Ежегодно бюджет фонда и отчет о его исполнении утверждается Государственной Думой.
Основными функциями ФФ ОМС в системе обязательного медицинского страхования являются:
- обеспечение реализации Закона РФ «Об обязательном медицинском страховании граждан в РФ»;
- участие в разработке и осуществлении государственной финансовой политики;
- обеспечение финансовой устойчивости системы обязательного медицинского страхования.
Как юридическое лицо ФФ ОМС выполняет следующие задачи:
- осуществляет выравнивание условий деятельности территориальных фондов по обеспечению финансирования;
- принимает участие в разработке базовой программы обязательного медицинского страхования;
- осуществляет сбор и анализ информации о финансовых ресурсах системы ОМС;
- участвует в создании территориальных фондов ОМС;
- осуществляет контроль за рациональным использованием финансовых средств;
- аккумулирует финансовые средства ФФ ОМС и осуществляет финансово-кредитную деятельность.
Финансовые средства ФФ ОМС образуются за счет:
- части страховых взносов предприятий, организаций и иных хозяйствующих субъектов, перечисляемых территориальными фондами ОМС;
- взносов ТФ ОМС на реализацию совместных целевых программ;
- ассигнования из Федерального бюджета на выполнение республиканских программ ОМС;
- доходов от использования временно свободных денежных средств фонда за счет размещения этих средств на банковских депозитах и в высоколиквидные государственные ценные бумаги.
2-й уровень организации системы ОМС представлен Территориальными фондами ОМС (ТФ ОМС) и их филиалами. Это уровень – основной в системе, поскольку именно территориальными фондами осуществляется сбор, аккумулирование и распределение финансовых средств ОМС.
Финансовые средства ТФ ОМС образуются за счет:
- Части страховых взносов;
- Средств, предусматриваемых в бюджетах субъектов РФ на ОМС неработающего населения
- Доходов, получаемых от использования временно свободных средств за счет инвестирования их в банковские депозиты и государственные ценные бумаги;
- Средств, взыскиваемых в результате предъявления регрессных требований к страхователям, медицинским учреждениям и другим субъектам;
Главной задачей ТФ ОМС является обеспечение реализации ОМС на каждой территории субъектов РФ на принципах всеобщности и социальной справедливости.
ТФ ОМС выполняют следующие функции в организации ОМС:
- Собирают страховые взносы на ОМС;
- Осуществляют финансирование территориальных программ ОМС;
- Заключают договоры со страховыми медицинскими организациями на финансирование проводимых СМО программ ОМС;
- Осуществляют инвестиционную и иную финансово-кредитную деятельность;
- Формируют финансовые резервы для обеспечения устойчивости функционирования ОМС;
- Осуществляют выравнивание условий финансирования ОМС по территориям городов и районов;
- Разрабатывают и утверждают Территориальные правила ОМС граждан на соответствующей территории;
- Организуют банк данных по всем страхователям и осуществляют контроль за порядком начисления и своевременностью уплаты страховых взносов;
- Участвуют в разработке тарифов оплаты медицинских услуг;
- Осуществляют взаимодействие с федеральным и другими территориальными фондами.
3-й уровень в организации системы ОМС представлен страховыми медицинскими организациями (СМО). Именно им по закону отводится непосредственная роль страховщика. СМО получают финансовые средства на осуществление ОМС от ТФ ОМС по душевым нормативам в зависимости от численности и половозрастной структуры застрахованного ими контингента населения и осуществляют страховые выплаты в виде оплаты медицинских услуг, предоставляемых застрахованным гражданам.
СМО вправе одновременно проводить обязательное и добровольное медицинское страхование граждан, но не вправе осуществлять другие виды страховой деятельности. При этом финансовые средства по обязательному и добровольному страхованию учитываются СМО раздельно. СМО не имеют права использовать средства, перечисляемые им на реализацию ОМС, в коммерческих целях.
Свою страховую деятельность СМО строят на договорной основе, заключая четыре группы договоров:
Договоры страхования с предприятиями, организациями, иными хозяйствующими субъектами и местной администрацией.
Договоры с ТФ ОМС на финансирование ОМС населения в соответствии с численностью и категориями застрахованных.
Договоры с медицинскими учреждениями на оплату услуг, предоставляемых застрахованным данной СМО гражданам.
Индивидуальные договоры ОМС с гражданами, которым так же выдается страховой медицинский полис, в соответствии с которым предоставляется бесплатная медицинская помощь в рамках территориальной программы ОМС.
Основными функциями СМО являются:
- Участие в выборе и аккредитации медицинских учреждений;
- Оплата медицинских услуг, предоставляемых застрахованным;
- Осуществление контроля за объемом и качеством предоставляемых медицинских услуг;
- Формирование страховых резервов;
- Инвестирование временно свободных денежных средств в банковские депозиты и государственные ценные бумаги.
Страховая медицинская организация обязана:
существлять деятельность по ОМС на некоммерческой основе;
- заключать договоры с медицинскими учреждениями на оказание медицинской помощи застрахованным;
- контролировать объем, сроки и качество медицинской помощи;
- защищать интересы застрахованных;
- выдавать страхователю или застрахованному страховые медицинские полисы, в установленные законодательством сроки.
СМО не имеют праваотказать страхователю в заключении договора обязательного медицинского страхования, который соответствует действующим условиям страхования. Территориальные фонды ОМС осуществляют финансирование страховых медицинских организаций по дифференцированным подушевым нормативам в соответствии с заключенными между ними договорами о финансировании ОМС.
Страховые медицинские организации используют полученные от территориальных фондов ОМС по дифференцированным подушевым нормативам средства на оплату медицинских услуг, на формирование резервов.
При недостатке у страховой медицинской организации средств на оплату оказанной медицинской помощи, территориальный фонд ОМС может предоставить субвенцию.
Страховые медицинские организации призваны осуществлять контроль объема и качества предоставляемых медицинских услуг, а также обеспечивать защиту прав застрахованных.
Для обеспечения выполнения принятых обязательств по оплате медицинских услуг застрахованным СМО формирует из полученных от территориального фонда ОМС средств следующие резервы:
– резерв оплаты медицинских услуг;
– запасной резерв;
– резерв финансирования предупредительных мероприятий.
Принципы ОМС
Всеобщий и обязательный характер : все граждане Российской Федерации независимо от
пола, возраста, состояния здоровья, места жительства, уровня личного дохода имеют право на
бесплатное получение медицинских услуг, включенных в базовую и территориальные про-
граммы ОМС.
Государственный характер : средства ОМС находятся в государственной собственности.
Для реализации государственной финансовой политики созданы Федеральный и территори-
альные фонды ОМС, как самостоятельные некоммерческие финансово-кредитные организации.
Общественная солидарность и социальная справедливость:
• страховые взносы и платежи перечисляются за всех граждан, но расходование этих
средств осуществляется лишь при обращении за медицинской помощью (принцип «здо-
ровый платит за больного»);
• граждане с различным уровнем дохода имеют одинаковые права на получение бесплат-
ной медицинской помощи (принцип «богатый платит за бедного»);
• несмотря на то, что расходы на оказание медицинской помощи гражданам в старших
возрастах больше, чем в молодом возрасте, страховые взносы и платежи перечисляются
в одинаковом размере за всех граждан, независимо от возраста (принцип «молодой пла-
тит за старого»).
Понятие стоимости
В новых социально-экономических условиях лечебно-профилактические услуги выступают в качестве специфического товара, на который должна быть установлена цена.
Стоимость – это количество трудовых, материальных ресурсов, вложенных в оказание медицинской услуги. Денежным выражением стоимости является цена.
Цена это важнейший элемент рыночных отношений, который регулирует отношения не только между производителями, но и между производителями и потребителями товаров и услуг.
Ценообразование является одной из сложнейших медико-экономических проблем здравоохранения. Это обуславливается рядом причин.
Во-первых, относительной новизной вопроса. Соответственно, невелик опыт экономических служб в вопросах ценообразования.
Во-вторых, определенные трудности при расчете тарифов создают особенности ведения бухгалтерского учета в бюджетной сфере и в самом здравоохранении.
В-третьих, практика ведения бухгалтерского учета в конкретных ЛПУ во многом не соответствует требованиям ценообразования (отсутствует отдельный учет многих видов затрат по службам, отделениям и т.д.).
В-четвертых, в связи со сложной структурой отрасли здравоохранения невозможно использовать одни и те же методики ценообразования для стационаров амбулаторно-поликлинических учреждений, параклинических служб и т.д.
В-пятых большим разнообразием характеризуются и конкретные условия ЛПУ.
В-шестых, различные принципы расчета тарифов используются для взаиморасчетов между медицинскими учреждениями, для платных услуг, для медицинского страхования.
Выбор уровня цены на предоставляемые медицинские услуги в условиях рынка зависит от ряда факторов:
− цены на данный вид услуг, которую устанавливают конкуренты;
− уровня переменных и постоянных расходов объекта здравоохранения, определяющих полную себестоимость его услуг;
− предполагаемого объема прибыли этого объекта;
− имеющихся мощностей лечебного учреждения для предоставления услуг.
задачами ценообразования на услуги здравоохранения в условиях рыночных отношений являются, во-первых, создание механизма оперативного учета спроса и предложения и, во-вторых, разработка конкретной методики расчета цен.
При установлении цен следует учитывать общие принципы ценообразования, а именно:
1. Цена должна отражать необходимые затраты труда на производство мед услуг.
2. Цена должна отражать потребительские свойства и качество медицинских услуг.
3. Цена должна учитывать соотношение спроса и предложения на данный вид медицинских услуг.
4. Цена должна обеспечивать получение прибыли каждому нормально работающему медицинскому учреждению.
5. Цена должна носить противозатратный характер и стимулировать улучшение качества медицинских услуг.
При заключении договоров со страховыми организациями ЛПУ важно знать себестоимость услуг для определения своих возможностей и экономической целесообразности оказания тех или иных видов медицинской помощи. В случае, если утвержденные тарифы на данную услугу ниже или равны себестоимости услуги в данном учреждении, администрация ЛПУ должна провести соответствующие мероприятия, направленные на изменение сложившегося технологического стандарта лечения, более эффективное использование трудовых ресурсов и т.д.
Структура цены
Основными элементами цены являются себестоимость и прибыль. При этом исходной базой формирования цены является себестоимость.
В себестоимости медицинской услуги должны быть учтены все необходимые затраты учреждений здравоохранения, связанные с оказанием медицинской помощи. Себестоимость определяется для каждого лечебного учреждения индивидуально.
При определении себестоимости может быть использована следующая формула:
Сс = 3 + О + И + М + Б + П + Пр, где
Сс – себестоимость медицинской услуги;
3 – расходы на оплату труда;
О – стоимость оборудования;
И – стоимость инструментария с учетом срока службы;
М – расходы на медикаменты, реактивы, потребленные при оказании медицинской услуги;
Б – расходы на белье, постельные принадлежности, одежду;
П – расходы на питание;
Пр – прочие расходы, включающие различные хозяйственные расходы, ремонт т.п.
Некоторые методики ценообразования предусматривают следующие группы затрат по экономическим элементам:
− расходы на оплату труда;
− начисления на заработную плату;
− материальные затраты;
− накладные расходы.
К материальным затратам относят стоимость материальных ресурсов, потребляемых в процессе оказания медицинской услуги полностью (медикаменты, перевязочные средства, питание и т.д.) или частично (амортизация медицинского оборудования, износ малоценных и быстро изнашиваемых предметов).
К накладным расходам по учреждению относят все виды расходов, непосредственно не относящихся к оказанию медицинских услуг (канцелярские и хозяйственные расходы, амортизация немедицинского оборудования, оплата труда административно-управленческого персонала, расходы на командировки и др.).
На себестоимость медицинских услуг оказывают влияние различные факторы. С одной стороны, более рациональное использование средств, сокращение сроков лечения, улучшение организации лечебно-диагностического процесса приводит к снижению себестоимости лечения. С другой стороны, внедрение новой медицинской техники, привлечение высококвалифицированных специалистов, использование дорогостоящих медикаментов, увеличение затрат на питание, улучшение комфортности пребывания больных способствует увеличению себестоимости лечения.
Прибыльнужна как источник финансирования и развития ЛПУ; если ЛПУ некоммерческая организация, оно все равно может иметь доходы, которые остаются в распоряжении данного учреждения. В условиях развития рыночных отношений цена медицинских услуг должна включать в себя (помимо себестоимости) прибыль.
Для расчета прибыли при формировании цены на медицинскую услугу необходимо определить норматив рентабельности. В практической деятельности он определяется на уровне 20-25%. Цена медицинской услуги определяется по следующей формуле:
Ц = Сс + (Сс х 0,25), где
Ц – цена медицинской услуги;
Сс – себестоимость медицинской услуги;
0,25 – коэффициент рентабельности.
В целом ценообразование - это процесс образования цен, определения их уровня и поиска их оптимального сочетания. С помощью ценообразования решаются, прежде всего, такие задачи, как расширение рынка сбыта медицинских услуг, увеличение прибыли медицинских учреждений, обеспечение баланса между спросом и предложением услуг, объемом денежных средств и объемом оказываемых услуг, создание необходимых условий оптимальной пропорциональности потребления и накопления.
Механизм формирования цен - это процесс анализа хозяйствующими субъектами экономической ситуации и разработки на этой основе ценовой политики, обеспечивающей достижение поставленных целей. Он включает в себя следующие основные элементы:
1. Определение цели - необходимо четко уяснить, на решение каких задач должны быть направлены цены, что они будут стимулировать, как будет использоваться прибыль, получаемая через цены, каков конкретный результат применения той или иной методики ценообразования.
- фирмы используют тактику низких цен с целью привлечь пациентов своих конкурентов.
- цель максимизации текущей прибыли.
- цель максимального охвата рынка.
2. Оценка рыночной конъюнктуры и затрат исследуется со стороны спроса: полезность услуги, психология и платежеспособность потребителя; со стороны предложения: масштаб производства услуг, возможности и поведение конкурентов, прогноз возможного изменения цен.
3. Поиск нужного метода ценообразования - установление базы расчетов: по каким ценам вести расчеты (ориентированным на фактические затраты конкретных лечебно-профилактических учреждений или единым для района, города). Различают минимальный уровень цены (определяется затратами); максимальный уровень цены (обусловливается спросом или ценностью услуги); оптимальный уровень цены (тот, который соответствует достижению поставленной цели); уровень цены, безразличный для пациентов (им все равно, в каком учреждении получать услуги).
4. Определение итоговой цены: преодоление противоречия между сторонами, ведущими взаимные расчеты, согласование методики, индексация затрат из-за инфляции, определение издержек. При этом выделяются постоянные издержки и переменные. Постоянные - это затраты, которые остаются неизменными, независимо от объемов производства и реализации услуг (аренда помещений, налог на имущество, амортизационные отчисления, оклады управляющего персонала и др.). Переменные издержки - это затраты, величина которых напрямую связана с объемом производства услуг (расходные материалы, затраты на электроэнергию, расходы на наемных работников и др.).
5. Контроль за ценами.
Регулирование цен представляет собой воздействие на движение цен и обеспечение на этой основе благоприятных условий для эффективного функционирования ЛПУ в условиях рыночных отношений.
Оплата медицинской помощи
Особенности финансирования медицинских учреждений в условиях медицинского страхования.
В соответствии с действующим законодательством страхователи в обязательном порядке перечисляют страховые взносы в территориальные фонды ОМС, которые аккумулируют эти взносы и за их счет в последующем осуществляют финансирование страховщиков (то есть страховых медицинских организаций или филиалов территориального фонда обязательного медицинского страхования) по заранее рассчитанным дифференциальным среднедушевым нормативам.
Для оплаты амбулаторной медицинской помощи возможны следующие варианты:
1. Финансирование по смете расходов, суть которого заключается в авансировании медицинских услуг на основе анализа текущих затрат предыдущего периода.
2. Финансирование по подушевому принципу.
3. Гонорарный способ, то есть оплата конкретных медицинских услуг (посещений к врачу, выписки рецептов, лабораторных исследований, специальных манипуляций).
4 Оплата законченных случаев амбулаторного обслуживания.
5. Оплата случаев поликлинического обслуживания (СПО) по сути устраняет все недостатки предыдущего способа, тарифы на СПО учитывают профиль подразделения, в котором оказаны услуги, степень сложности и законченности СПО.
Для оплаты стационарной помощи используются следующие способы:
1. Финансирование по смете расходов на основе договора стационара со страховщиком под согласованные объемы помощи.
2. Оплата фактических расходов на госпитализацию каждого пациента на основе детальной калькуляции издержек по фактически оказанным услугам.
3. Оплата по числу фактически проведенных пациентом койко-дней на отделении стационара.
4. Оплата по средней стоимости лечения одного больного на профильном отделении стационара (то есть за пролеченного больного).
5. Оплата за законченный случай госпитализации по тарифам, дифференцированным в соответствии с принятой классификацией. Это весьма трудоемкий способ, так как необходима большая подготовительная работа, подготовленный персонал и большой объем обрабатываемой специальной информации. Одним из вариантов этого способа является оплата случаев госпитализации по КСГ (клинико-статистическим группам), широко применяемая в США и странах Западной Европы.
Важнейшей проблемой финансирования здравоохранения, наряду с формированием доходов, является оптимальное распределение денежных ресурсов по расходным статьям.
Функции стандартов и услуг.
Экономическая функция охватывает следующие аспекты:
- предоставление информации о продукции и ее качестве, позволяющей производителям
и потребителям правильно оценить, выбрать товар или услугу;
- содействие конкуренции и унификация основных параметров продукции, что позволяет проводить ее объективное сравнение;
- обеспечение совместимости и взаимозаменяемости отдельных видов товаров и услуг;
- рационализация управления технологическими процессами и обеспечение заданного
уровня качества продукции.
Социальная функция стандартизации предусматривает определение такого уровня параметров и показателей товаров и услуг, который соответствует требованиям общественного
здоровья, санитарии и гигиены, обеспечивает охрану окружающей среды и безопасность людей при производстве, обращении, использовании и утилизации продукции.
Коммуникативная функция стандартизации предусматривает создание базы для объективизации различных видов человеческого восприятия информации, разработку глоссариев определений и терминов.
В настоящее время разработанные в разных учреждениях стандарты можно условно
представить в виде пяти групп:
Первая группа (основная масса разработок) – диагностика и лечение заболеваний.
Вторая группа – стандарты, определяющие порядок действий в конкретных ситуациях
(экстренная помощь, манипуляции сестринского ухода и т.д.).
Третья группа – стандарты условий оказания медицинской помощи (оснащение учреж-
дений, санитарные правила и нормы, правила противопожарной безопасности, кадровые пас-
порта и др.).
Четвертая группа – требования к изготовлению и применению лекарственных средств
Пятая группа – работа по совершенствованию образовательных стандартов.
Основные принципы стандартизации в здравоохранении:
- принцип согласия;
- принцип единообразия;
- принцип целесообразности;
- принцип комплексности и проверяемости.
Внутренний контроль
Целью внутреннего контроля качества и безопасности медицинской деятельности является обеспечение прав граждан на получение медицинской помощи необходимого объема и надлежащего качества в соответствии с порядками оказания медицинской помощи на основе стандартов медицинской помощи, с учетом современного уровня развития медицинской науки и медицинских технологий.
Объектом внутреннего контроля является медицинская помощь, представляющая собой комплекс мероприятий, направленных на поддержание и (или) восстановление здоровья и включающих в себя предоставление медицинских услуг.
Задачи внутреннего контроля:
§ предупреждение, выявление и пресечение нарушений требований к обеспечению качества и безопасности медицинской деятельности;
§ принятие мер по пресечению и (или) устранению последствий и причин нарушений, выявленных в рамках ведомственного, государственного контроля качества и безопасности медицинской деятельности;
§ обеспечение качества медицинской помощи, в том числе проведение контроля качества медицинской помощи, оказанной конкретным пациентам;
§ выявление дефектов лечебно-диагностического процесса, факторов, повлекших за собой снижение качества оказания медицинской помощи, установление причин их возникновения, выбор оптимальных управленческих решений и проведение мероприятий, направленных на предупреждение возникновения дефектов учреждений при оказании медицинской помощи;
§ определение критериев эффективности деятельности медицинских работников, участвующих в оказании медицинских услуг, подразделений учреждения;
§ соблюдение объемов, сроков и условий оказания медицинской помощи в разрезе подразделений и учреждения в целом, оценка оптимальности использования кадровых и материально-технических ресурсов при оказании медицинской помощи;
§ осуществление мониторинга безопасности медицинских изделий в целях выявления и предотвращения побочных действий, нежелательных реакций при его применении, особенностей взаимодействия медицинских изделий между собой, фактов и обстоятельств, создающих угрозу жизни и здоровью граждан и медицинских работников при применении и эксплуатации медицинских изделий;
§ регистрация результатов проведенного внутреннего контроля, выбор оптимальных управленческих решений и проведение мероприятий, направленных на предупреждение возникновения дефектов в учреждении при оказании медицинской помощи;
§ изучение удовлетворенности граждан оказанной медицинской помощью.
Внутренний контроль осуществляется работниками, назначенными приказами руководителя учреждения, ответственными за проведение внутреннего контроля (далее - ответственные за проведение контроля).
Внутренний контроль осуществляется на трех уровнях:
§ первый уровень контроля - руководителем структурного подразделения учреждения;
§ второй уровень контроля - заместителем руководителя учреждения;
§ третий уровень контроля - врачебной комиссией учреждения (далее - Комиссия).
Руководитель структурного подразделения в течение месяца осуществляет внутренний контроль путем оценки конкретных случаев оказания медицинской помощи. Результаты контроля качества на первом уровне фиксируются в карте внутреннего контроля качества и безопасности медицинской деятельности (далее - карта).
Выявленные недостатки в оказании медицинской помощи анализируются и докладываются с предложениями в виде служебных записок ежемесячно заместителю руководителя учреждения для принятия управленческого решения.
Заместитель руководителя учреждения осуществляет внутренний контроль на втором уровне контроля в соответствии с приказом руководителя и должностной инструкцией, в разрезе структурных подразделений и учреждения в целом путем проведения контроля качества случаев оказания медицинской помощи первого уровня, оценки конкретных случаев оказания медицинской помощи (осмотр пациента, оценка тактики его ведения и др.) с заполнением карты.
Заместитель руководителя учреждения проводит контроль в течение квартала с оформлением результатов в журнале внутреннего контроля качества и безопасности медицинской деятельности (далее - журнал) в соответствии с инструкцией. Журналы хранятся в учреждении не менее 3 лет.
Врачебная комиссия осуществляет внутренний контроль на третьем уровне. При осуществлении внутреннего контроля комиссия оценивает соблюдение структурным подразделением и учреждением в целом порядков оказания медицинской помощи, а именно:
1) соблюдение выполнения этапов, условий и сроков оказания медицинской помощи по соответствующему виду, профилю заболеваний или состояний.
2) соответствие организации деятельности структурного подразделения, врача требованиям;
3) соблюдение требований стандартов оснащения структурных подразделений;
4) соответствие штатного расписания рекомендуемым штатным нормативам;
соблюдение стандартов медицинской помощи, а именно:
§ соблюдение выполнения медицинских услуг в зависимости от усредненных показателей частоты и кратности их применения, обоснованность назначения медицинских услуг, имеющих усредненную частоту менее 1,0, полнота выполнения услуг с усредненной частотой 1,0;
§ обоснованность и полнота назначения лекарственных препаратов, компонентов крови;
§ обоснованность и полнота назначения имплантируемых в организм человека медицинских изделий;
§ обоснованность и полнота назначения видов лечебного питания, включая специализированные продукты лечебного питания;
§ иные положения, исходя из особенностей заболевания (состояния);
5) соблюдение безопасных условий труда, требований по безопасному применению и эксплуатации медицинских изделий и их утилизации (уничтожению)
Внутренний контроль проводится по медицинской документации (медицинской карте амбулаторного больного, иной медицинской документации, содержащей информацию о медицинской помощи, оказанной в конкретном проверяемом случае).
В обязательном порядке внутреннему контролю подлежат следующие случаи:
§ случаи летальных исходов;
§ случаи первичного выявления запущенных онкологических заболеваний;
§ случаи внутрибольничного инфицирования и нежелательных реакций на применение лекарственных препаратов;
§ случаи заболеваний со значительно (более 30% от средних) удлиненными или укороченными сроками лечения;
§ случаи расхождений заключительных клинических диагнозов и патологоанатомических диагнозов;
§ случаи, сопровождавшиеся жалобами пациентов или их законных представителей на качество оказания медицинской помощи;
§ случаи выявления дефектов оказания медицинской помощи контролирующими органами и организациями;
§ иные случаи, указанные в нормативно-правовых документах, регламентирующих порядок осуществления внутреннего контроля.
18. Научные основы прогнозирования. Объективная необходимость прогнозирования и планирования в условиях рыночной экономики. Основные объекты прогнозирования. Понятие гипотеза, прогноз, сценарий прогнозирования, перспектива прогнозирования
Пример расчета штатов соматического отделения детской больницы. 2000г
Наиболее оптимальным по штатному расписанию считается отделение на 60 коек, т.к. в отделении до 60 коек заведующий отделением кроме выполнения своих обязанностей по заведованию выполняет на 0,5 ставки нагрузки врача-ординатора.
В отделении на 60 коек требуется:
| Должность | Ставки |
| заведующий отделением | 1 должность |
| врачей-ординаторов | 3 ставки (исходя из нагрузки – 20 коек на 1 врача) |
| старшая медицинская сестра | 1 ставка |
| постовых медицинских сестер | 13,5 (исходя из необходимости при 3-х степенной системе обслуживания создания 3 сестринских постов по 20 коек на пост и 4,5 должностей медицинских сестер на 1 пост) |
| процедурная сестра | 1 ставка |
| сестра – хозяйка | 1 ставка |
| санитарок (палатных) | 12,6 ставок (по 20 коек на 1 круглосуточный пост и 4,2 должности на один пост) |
| уборщица | 1 ставка |
| буфетчицы | 2 ставки |
Отделение
Система обслуживания
В настоящее время в больницах применяется 2-х и 3-х степенная система оказания медицинской помощи больным. При 3-х степенной системе в медицинском обеспечении больных принимают участие врач-педиатр, медицинская сестра и санитарка. При 2-х степенной системе только врач и медицинская сестра. При этом нагрузка медицинской сестры увеличивается, т.к. она выполняет функции санитарки. В связи с этим при планировании ставок медицинских сестер используется норматив не 20, а 15 коек на один пост.
При такой организации медицинского обслуживания больных высвобождаются ставки младшего медицинского персонала, которые могут использоваться для экономического стимулирования работы медицинских сестер. При распределении материального вознаграждения учитывается качество и объем выполненной работы.
Нормативный метод используется в стратегическом, перспективном и текущем плани-
ровании на основе утвержденных нормативов.
Норматив – расчетная величина затрат материальных, финансовых, временных и дру-
гих ресурсов, применяемая при нормировании труда, планировании производственной и хозяйственной деятельности.
По своей сути норматив – это количественная мера затрат финансовых, материальных,
временных и других видов ресурсов, необходимых для оказания определенного объема меди-
цинских услуг соответствующего качества.
Классификация нормативов по видам ресурсов:
материальные, (расход энергоносителя, количество комплектов белья, расход продуктов питания на 1 койко-день и др.);
финансовые, (расход финансовых средств на лекарственные препараты, подушевое финансирование, расход финансовых средств в отделениях различного профиля и
др.);
временные, устанавливающие уровень затрат во времени (норматив времени выезда
бригады скорой медицинской помощи, норматив среднечасовой нагрузки врачей от-
дельных специальностей на амбулаторно-поликлиническом приеме и др.).
В настоящее время, нормы времени на одно посещение пациентом:
а) врача-педиатра участкового - 15 минут;
б) врача-терапевта участкового - 15 минут;
в) врача общей практики (семейного врача) - 18 минут;
г) врача-невролога - 22 минуты;
д) врача-оториноларинголога - 16 минут;
е) врача-офтальмолога - 14 минут;
ж) врача-акушера-гинеколога - 22 минуты.
Нормы времени на повторное посещение врача-специалиста одним пациентом в связи с
заболеванием устанавливаются в размере 70-80 % от норм времени, связанных с первичным
посещением врача-специалиста одним пациентом в связи с заболеванием.
Затраты времени врача-специалиста на оформление медицинской документации должны
составлять не более 35 % от норм времени, связанных с посещением одним пациентом врача-
специалиста в связи с заболеванием. из девяти обязательных документов врач обязан заполнять только три: амбулаторную карту пациента, рецепт и врачебное заключение. Остальные доверено оформлять медсестрам.
Нормы времени на посещение одним пациентом врача-специалиста с профилактической
целью устанавливаются в размере 60-70 % от норм времени, связанных с посещением одним
пациентом врача-специалиста в связи с заболеванием.
В медицинских организациях, оказывающих первичную врачебную и первичную спе-
циализированную медико-санитарную помощь в амбулаторных условиях, нормы времени, ус-
танавливаются с учетом плотности проживания и половозрастного состава населения, а также с
учетом уровня и структуры заболеваемости населения путем суммирования корректирующих
коэффициентов норм времени.
При этом применяются следующие корректирующие коэффициенты:
а) плотность проживания прикрепленного населения выше 8 человек на кв. км: -0,05;
б) плотность проживания прикрепленного населения ниже 8 человек на кв. км (за ис-
ключением районов Крайнего Севера и приравненных к ним местностей): +0,05;
в) уровень заболеваемости населения выше на 20 % среднего значения по субъекту
Российской Федерации: +0,05;
г) уровень заболеваемости населения ниже на 20% среднего значения по субъек-
ту Российской Федерации: -0,05;
д) доля лиц старше трудоспособного возраста среди прикрепленного населения выше
30%: +0,05 (для врача-педиатра участкового - доля детей в возрасте до 1 года среди детей в
возрасте до 14 лет выше 8 %: +0,05);
е) доля лиц старше трудоспособного возраста среди прикрепленного населения ниже 30
%: -0,05 (для врача-педиатра участкового - доля детей в возрасте до 1 года среди детей в воз-
расте до 14 лет ниже 8 %: -0,05).
Балансовый метод является одним из основных методов планирования в здравоохране-
нии и позволяет увязывать потребности населения в тех или иных видах медицинской помощи
с их ресурсным обеспечением. С помощью балансового метода вскрываются диспропорции в
развитии отдельных видов медицинской помощи, например, амбулаторно-поликлинической и
стационарной.
В практике планирования здравоохранения используют следующие системы балансов:
натуральные (материальные);
стоимостные (денежные);
трудовые (кадровые);
межотраслевые (например, баланс потребности в работниках здравоохранения и воз-
можностью их подготовки в системе медицинского образования).
23. Планирование в здравоохранении. Планирование и расходование финансовых средств организациями здравоохранения. Смета, определение, требования к порядку составления. Виды расходов.
Планирование потребности в финансовых средствах организаций здравоохранения осу-
ществляется на основании составляемых смет. Первоначально сметы составляются на уровне конкретной организации здравоохранения, затем разрабатываются сводные проектные сметы расходов на здравоохранение как составная часть проекта соответствующего бюджета.
В основу построения индивидуальных смет расходов организации здравоохранения за-
кладываются статистические нормативные показатели, характеризующие объем деятельности
подразделений данной организации, в виде оперативно-сетевых показателей: среднегодового
количества больничных коек, койко-дней, числа должностей медицинского и административно-
хозяйственного персонала, количества поликлинических посещений, выездов скорой медицин-
ской помощи и др.
Смета – расчёт (план) предстоящих доходов и расходов на осуществление медицин-
ской деятельности учреждения. Это документ, устанавливающий в соответствии с классификацией расходов бюджета соответствующего уровня лимиты бюджетных обязательств в бюджетных учреждениях.
Существуют общие требования к порядку составления, утверждения и ведения бюджетной сметы бюджетного учреждения. Она утверждается главным распорядителем средств бюджета (Министром здравоохранения РФ, руководителем органа управления здравоохранением субъекта РФ, главным врачом учреждения здравоохранения).
Смета составляется на основании разработанных и установленных главным распорядителем средств бюджета на соответствующий финансовый год расчетных показателей, характеризующих деятельность учреждения и доведенных лимитов бюджетных обязательств. К представленной на утверждение смете прилагаются обоснования (расчеты) плановых сметных показателей, использованных при формировании сметы.
На основе представленных смет учреждений здравоохранения, главным распорядителем бюджетных средств составляется сводная бюджетная роспись в разрезе распорядителей и полу-чателей. На основании бюджетной росписи и лимитов бюджетных обязательств формируется кассовый план по расходам бюджета, под которым понимается прогноз кассовых поступлений в бюджет и кассовых выплат из бюджета в текущем финансовом году. Он представляется как документ с поквартальной детализацией.
Смета утверждается главным врачом учреждения здравоохранения. Смета учреждения составляется на основании расчетных показателей, характеризующих деятельность учреждения. К представленной на утверждение смете прилагаются обоснования (расчеты) сметных показателей, использованных при формировании сметы.
В учреждениях здравоохранения предусматриваются следующие виды расходов:
- заработная плата;
- командировочные расходы;
- расходы на материальное обеспечение учреждений;
- расходы на медикаменты и расходные материалы;
- расходы на питание пациентов;
- расходы на приобретение оборудования;
- затраты на капитальный и текущий ремонт зданий и сооружений;
- расходы на содержание имущества;
- оплата коммунальных услуг, электроэнергии и др.
Управление системой здравоохранения в Российской Федерации. Органы законодательной и исполнительной власти занимающиеся вопросами управления здравоохранения. Структура Министерства здравоохранения РФ.
Вопросами управления здравоохранением занимаются органы как законодательной, так и исполнительной власти. Законодательная власть: В Совете Федерации действует Комитет по науке, культуре, образованию, здравоохранению и экологии (по социальной политике и ЗО – лекц), в Государственной Думе — Комитет по охране здоровья. Высшие органы законодательной власти определяют основные направления государственной политики, принимают законы, утверждают федеральные программы по вопросам охраны здоровья населения, расходы на здравоохранение в рамках консолидированного бюджета РФ.
С 2012 года МЗиСР РФ переформировано в министерство здравоохранения и министерство труда.
МЗ является федеральным органом исполнительной власти, осуществляющим в области охраны здоровья граждан следующие полномочия: (лекция)
- обращение ЛС
- обеспечение их качества и безопасности
- мед помощь и мед реабилитация
- фарм. деят-ть
- сан-эпид благополучие населения
- мед-сан обеспечение работников отдельных отраслей экономики с особо опасными условиями труда
- мед-биологич оценки воздействия на организм человека особо опасн факторов физич и химич природы
- управление гос имуществом в сфере ЗО
- оказание гос услуг, включая, включая оказание высокотехнологичной мед помощи
- проведения судебно-мед и судебно-психиатрич экспертиз
- организация среднего, высшего, послевузовского и дополнительного мед и фарм образования
МЗ России возглавляет министр, назначаемый на должность Президентом РФ по представлению Председателя Правительства РФ. Министр несет персональную ответственность за выполнение возложенных на министерство полномочий и реализацию государственной политики в установленной сфере деятельности. Министр имеет заместителей, назначаемых на должность Правительством РФ.
Министерство осуществляет координацию и контроль деятельности находящихся в его ведении Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, Федеральной службы по надзору в сфере здравоохранения и социального развития, Федеральной службы по труду и занятости, Федерального медико-биологического агентства, а также координацию деятельности Федерального фонда обязательного медицинского страхования, Пенсионного фонда РФ, Фонда социального страхования РФ.
Управление здравоохранением осуществляется как на федеральном уровне, так и на уровне субъектов РФ. Непосредственное руководство здравоохранением в административных территориях РФ осуществляют органы государственной власти субъектов РФ в сфере охраны здоровья граждан.
Особая роль в управлении здравоохранением на местах отводится муниципальным органам управления. Муниципальные органы управления здравоохранением несут ответственность за санитарно-гигиеническое просвещение населения, обеспечение доступности населению бесплатной медико-социальной помощи в рамках Программы госгарантий, развитие муниципальной системы здравоохранения на подведомственной территории, создание условий для развития и доступности лекарственного обеспечения граждан. Кроме того, муниципальные органы управления здравоохранением осуществляют организацию первичной медико-санитарной помощи, скорой медицинской помощи (за исключением санитарно-авиационной), медицинской помощи женщинам в период беременности, во время и после родов, в том числе формирование муниципального задания по оказанию этой помощи в медицинских организациях.
В случае необходимости органам местного самоуправления дополнительно могут быть переданы отдельные полномочия органов государственной власти субъектов РФ в сфере охраны здоровья граждан.
Органы управления здравоохранением субъектов РФ имеют двойное подчинение: с одной стороны — органам исполнительной власти субъектов РФ, с другой — МЗ РФ.
Важную роль в демократизации управления здравоохранением страны выполняет Общественная палата, которая призвана обеспечить согласование общественно значимых интересов граждан РФ, общественных объединений, органов государственной власти и органов местного самоуправления для решения наиболее важных вопросов жизни страны, в том числе и касающихся охраны здоровья населения. В составе Общественной палаты действуют Комиссия по вопросам здравоохранения и Комиссия по формированию здорового образа жизни.
Комиссия по контролю за реформой и модернизацией ЗО и демографии. - ????
Структура мин ЗО:
РУКОВОДСТВО
(Министр ЗО, 4 заместителя, 13 помошников, 2 советника)
Главные внештатные специалисты – 67
Виды экономического анализа
При экономическом анализе должны учитываться два главных момента:
1) необходимо анализировать как затраты, так и результаты деятельности здравоохранения;
2) необходимо решать проблему выбора наиболее эффективных действий, направления дея-
тельности, т.к. ресурсы ограничены и в связи с этим, невозможно получить все то, что хотелось
бы получить в виде запланированного результата.
Текущий анализ представляет собой процесс изучения деятельности учреждений по отчетным периодам (месяц, квартал, год). Главная его задача состоит в комплексной оценке результатов деятельности, установлении полноты выполнения медицинскими учреждениями своих функций, а также эффективного использования ресурсов, выявлении недостатков в работе и резервов ее улучшения.
Задачей оперативного анализа является постоянный контроль за ходом деятельности медицинских учреждений и эффективностью использования всех видов ресурсов. Его особенность состоит в том, что он сопутствует периоду свершения отдельных функций учреждения, проведения мероприятий по организации их работы.
Перспективный анализ - Его особенность состоит в рассмотрении явлений и процессов с точки зрения перспектив дальнейшего развития их деятельности. Основная его цель заключается в выявлении в процессах и явлениях хозяйственной деятельности перспективных элементов, способных коренным образом улучшить механизм функционирования учреждения. Особенностью перспективного анализа является то, что объектом его изучения выступает динамика показателей.
внешний и внутренний анализы.
Внешний анализ связан с оценкой рентабельности работы учреждения, интенсивности использования его финансовых средств в целом. На основе внешнего анализа определяются взаимоотношения объекта здравоохранения с акционерами, кредиторами и налоговыми органами.
Внутренний анализ деятельности учреждения здравоохранения рассматривает механизм достижения экономических результатов. В процессе этого анализа прослеживается формирование прибыли учреждения, структура оказываемых услуг, характер и причины отклонения цен на услуги от запланированных.
По цели проведения различают следующие виды экономического анализа:
1. Комплексный экономический анализ – обеспечивает изучение и оценку всей деятель-
ности медицинского учреждения (больницы, поликлиники, диспансера и др.).
2. Специальный анализ – проводится для изучения конкретного вопроса (например, при-
чины невыполнения плана койко-дней в отделении).
3. Частичный анализ – изучение частного вопроса в общей системе деятельности учрежде-
ния (например, анализ эффективности использования ультразвуковой аппаратуры в больнице).
По содержанию и аспектам исследования различают:
1. Финансово-экономический анализ – изучение стоимость показателей и финансовых
результатов (себестоимости, прибыли, рентабельности, стоимостного объёма услуг, обеспечен-
ности финансовыми ресурсами).
2. Технико-экономический анализ – оценивает уровень технической оснащенности, при-
меняемые медицинские технологии и уровень организации работы ЛПУ.
3. Функционально-стоимостной анализ – направлен на поиск экономических видов меди-
цинских услуг, определение трудозатрат и нормирование труда.
Главными задачами экономического анализа объектов здравоохранения становятся выявление их внутренних резервов и выбор приоритетных направлений вложения собственных и заемных средств для повышения финансовой устойчивости.
А) Экономические показатели
Процент выполнения плана по койко-дням = 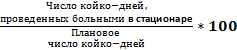
При этом плановое число койко-дней определяется произведением числа коек (средне-
годовых) и количества дней работы койки в течение года (по нормативу составляет 320 дней).
Средняя длительность работы койки в году = 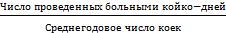
Средняя длительность пребывания больного на койке = 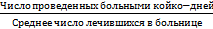
Число лечившихся в больнице определяется как полусумма поступивших в нее и вы-
бывших в течение года, т.е.
( Число поступивших + число выписанных + число умерших) / 2
Оборот койки = 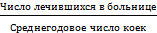
Время простоя коек = 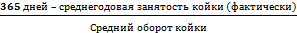
Часть 3. Экономика и управление здравоохранением.
1. Экономические основы здравоохранения. Причины выделения экономики здравоохранения в самостоятельную науку. Исторические аспекты.
Экономика здравоохранения – отраслевая экономическая наука, которая исследует действие объективных экономических законов, влияющих на удовлетворение потребностей населения в сохранении и укреплении здоровья.
Организации здравоохранения в рамках законодательства осуществляют экономическую деятельность – производство и реализацию медицинских товаров и услуг, направленных на со-хранение и укрепление здоровья населения, используя при этом различные финансовые, мате-риальные, трудовые, информационные и другие ресурсы.
Исторические аспекты:
- В.В. Фавр 1903г определил расходы на лечение больных малярией и экономич ущерб от потери рабочего времени вслед болезни.
- 1911г российские учёные- медики: попытка определить экономический ущерб от чрезмерной заболеваемости и смертности в России на основании сравнения денежных затрат на лечение, убытка от потери зарплаты больных в рабочем возрасте, потерь раб силы в связи со смертностью в рабочем возрасте.
- 1917г Народный комиссариат по ЗО России: экономия средств, т.е. сокращению затрат на отопление, водоснабжение, контроль над расходами на медикаменты и продовольственные товары. В целях режима экономии были пересмотрены штаты управленческого аппарата, проводилась борьба с канцелярщиной, излишними расходами и т.д. Подчёркивалось, что это лишь одна сторона вопроса, что ЗО- специфеческая область хозяйства страны и проведение здесь режима экономии требует серьёзного и внимательного отношения и, что все мероприятия должны быть направлены на улучшение мед обслуживания трудящихся
Экономика здравоохранения, как самостоятельная наука, сформировалась во второй половине ХХ века. В России должное внимание этой дисциплине стали уделять лишь в 90-х годах этого столетия, в связи с переходом здравоохранения России к рыночным отношениям. каждый врач должен рассматривать свою работу не только с профессиональной, но и с экономической точки зрения.
Экономика здравоохранения изучает и разрабатывает новые формы и методы управления здравоохранением, что позволяет наиболее эффективно использовать материальные, кадровые и финансовые ресурсы в отрасли.
Неизбежны знания экономических законов и в работе практических врачей, т.к. в условиях рыночных отношений врачи, по сути дела, являются продавцами медицинских услуг, выбирая рациональные схемы обследования и лечения больных.
Практический врач должен разбираться в вопросах финансирования в условиях государственной, страховой и частной систем здравоохранения. Врач должен уметь рассчитать стоимость медицинской помощи, составить калькуляцию доходов и расходов своей фирмы и уметь распорядиться своей прибылью. Он должен знать и придерживаться стандартов качества медицинской помощи, уметь рассчитывать экономическую эффективность своей деятельности, знать виды врачебных ошибок и причины их возникновения, а также применяемые в различных странах формы оплаты труда медицинских работников, их преимущества и недостатки.
Среди причин выделения экономики здравоохранения в самостоятельную науку можно назвать следующие:
− здравоохранение сформировалось в крупнейшую отрасль народного хозяйства. Резко возрос объем медицинских услуг и спрос на них.
− здравоохранение стало одной из ресурсоемких отраслей народного хозяйства, которая притягивает к себе множество материальных, трудовых и финансовых ресурсов. Естественно назрела проблема рационального планирования и эффективного их использования.
− изменились роль и место здравоохранения в системе общественного производства. Система здравоохранения стала рассматриваться на уровне воспроизводства, а труд врача – производительным трудом.
− здравоохранение стало рассматриваться как экономически выгодная отрасль приложения инвестиционных средств. Инвестиции в программы, связанные с укреплением здоровья населения, экономически выгодны и приносят доход обществу.
− Появилась база, объект исследования- это экономические отношения в здравоохранении
− С развитием современной мед науки и техники увеличился объём предлагаемых мед услуг и спрос на них.
Дата: 2019-04-23, просмотров: 341.