13.1. ОБЩИЕ ПОЛОЖЕНИЯ
Стационарная помощь населению в Российской Федерации оказывается больничными учреждениями, к основным типам которых относятся больницы (участковая, районная, городская, областная и др.), специализированные больницы (гинекологическая, инфекционная, психиатрическая и др.), госпитали, медико-санитарная часть и др.
Стационарная (больничная, госпитальная) медицинская помощь в настоящее время является наиболее ресурсоемким сектором здравоохранения. В стационарных учреждениях сосредоточены основные материальные ресурсы отрасли (дорогостоящие здания, сооружения, оборудование, транспорт и др.), и на содержание учреждений этого типа тратится в среднем 60-70% всех ассигнований, выделяемых на здравоохранение.
Развитие стационарной помощи в конце XX - начале XXI вв. шло по пути перехода от общепрофильных отделений больниц к специализированным, от больниц небольшой мощности к мощным учреждениям на 600-1000 коек. По мнению известных специалистов в области общественного здоровья и здравоохранения В.А. Миняева и Н.И. Вишнякова (2003), крупные больницы по сравнению с небольшими имеют следующие преимущества:
— больше возможностей развития специализированных, в том числе узкоспециализированных, видов медицинской помощи;
— более рациональное использование высококвалифицированных кадров, дорогостоящего лечебно-диагностического оборудования, медицинской техники, вспомогательных лечебнодиагностических отделений и служб.
Однако сверхмощные многопрофильные больницы на 1200 коек и более имеют и ряд недостатков, в частности определенные сложности в управлении. Поэтому оптимальной мощностью больницы следует считать 500-800 коек.
Концентрация материальных, финансовых и трудовых ресурсов в специализированных отделениях больниц позволяет в полном объеме использовать современные медицинские технологии. В результате этого достигается наиболее высокий уровень медицинской и экономической эффективности больничной помощи.
13.2. ГОРОДСКАЯ БОЛЬНИЦА ДЛЯ ВЗРОСЛЫХ
Основной задачей городской больницы для взрослых является оказание квалифицированной стационарной специализированной лечебно-профилактической помощи на основе внедрения современных достижений медицинской науки и техники.
Примерная организационная структура городской больницы для взрослых представлена на рис. 13.1.
Возглавляет больницу главный врач. Он отвечает за всю профилактическую, лечебно-диагностическую, финансово-хозяйственную деятельность, подбор и расстановку кадров.
Первым помощником главного врача является заместитель по медицинской части (начмед), который непосредственно руководит профилактической и лечебно-диагностической работой больницы, контролирует соблюдение санитарно-эпидемиологического режима, качество диагностики, лечения и ухода за больными. Также он анализирует качество лечебного питания, правильность расходования медикаментов и изделий медицинского назначения, организует консультативную помощь больным. Особое место в деятельности начмеда занимает анализ случаев смерти больных в стационаре. За хозяйственную работу отвечает соответствующий заместитель по административно-хозяйственной части. В его задачи входит обеспечение противопожарной безопасности, поддержание в порядке помещений, инженерных сетей, территории больницы, охрана зданий, обеспечение учреждения современными средствами связи, автотранспортом, горюче-смазочными материалами, продуктами лечебного питания, больничным бельем и решение других хозяйственных вопросов. В состав административно-хозяйственной части входят гараж, прачечная, пищеблок и другие подразделения.
Если больница объединена с поликлиникой, вводят должность заместителя главного врача по поликлинике. В крупных больницах с числом хирургических коек не менее 300 выделяют должность заместителя главного врача по хирургии. Кроме того, с учетом производственной необходимости могут вводиться должности заместителей главного врача по экономике, экспертизе нетрудоспособности, гражданской обороне и мобилизационной работе.
Деятельностью среднего и младшего медицинского персонала руководит главная медицинская сестра.
Больной при поступлении в стационар в первую очередь попадает в приемное отделение. Приемное отделение может быть централизованным и децентрализованным (для отдельных профильных отделений). В приемное отделение больницы пациенты попадают разными путями:
— по направлению из АПУ (плановая госпитализация);
— при доставке бригадами скорой медицинской помощи (экстренная госпитализация);
— переводом из другого стационара;
— при самостоятельном обращении в приемное отделение («самотек»).
Для более рационального использования конечного фонда больничных учреждений в крупных городах при станциях скорой медицинской помощи создаются центральные бюро госпитализации, в которые поступают сведения о свободных койках в стационарах больниц города. В таких случаях госпитализация проводится в том числе по направлению этих бюро.
В задачи приемного отделения входят:
— прием больных, постановка предварительного диагноза и решение вопроса о необходимости госпитализации;
— регистрация больных и учет их движения в стационаре;
— оказание при необходимости экстренной медицинской помощи;
— санитарная обработка больных;
— выполнение функций справочного центра о состоянии больных.
В больницах мощностью 500 коек и более в штате учреждения выделяют ставки врачей приемного покоя (хирург, терапевт, травматолог, рентгенолог и др.). Кроме того, врачи приемного покоя имеют возможность вызывать врачей других специальностей, которые в это время дежурят в отделениях. В больницах меньшей мощности в приемном покое дежурят врачи отделений в соответствии с графиком. Врачи приемного отделения должны иметь возможность круглосуточно проводить в экстренном порядке экспресс-анализы, рентгенологические, эндоскопические, ультразвуковые и другие исследования.
Для оказания экстренной помощи в приемном отделении должен быть постоянный набор необходимых медикаментов и оборудования.
В приемных отделениях больниц целесообразно организовывать палаты интенсивной терапии и временной изоляции больных.
В приемном отделении ведут «Журнал приема больных и отказов в госпитализации» (ф. 001/у), заводят «Медицинскую карту стационарного больного» (ф. 003/у) со всеми вкладышами: «Температурный лист» (ф. 004/у), «Статистическая карта выбывшего из стационара...» (ф. 066/у-02).
Из приемного отделения больной поступает в соответствующее стационарное отделение. Профиль и мощность отделений стационара определяются с учетом потребности населения в госпитальной помощи и структуры патологии. Штаты и оснащение зависят от числа коек и профиля отделения. Оптимальной мощностью стационарного отделения больницы считают 60-70 коек. Как правило, в больничных учреждениях мощностью до 300 коек организуются отделения терапевтического, хирургического, гинекологического, педиатрического, инфекционного, неврологического, кардиологического, травматологического и других профилей. В больницах большей мощности создаются узкоспециализированные отделения: урологическое, эндокринологическое, пульмонологическое, челюстно-лицевой хирургии и др.
Возглавляет работу отделения заведующий. На должность заведующего отделением назначают квалифицированного врача, имеющего опыт работы по соответствующей специальности и обладающего организаторскими способностями. Назначение на должность заведующего отделением и освобождение от должности осуществляются приказом главного врача. Заведующий отделением непосредственно руководит деятельностью медицинского персонала отделения и несет полную ответственность за качество и культуру медицинской помощи больным. В соответствии с задачами, стоящими перед больницей, заведующий отделением выполняет следующие обязанности:
— организует и обеспечивает своевременное обследование и лечение больных с учетом современных достижений медицинской науки и практики;
— проводит систематический контроль за работой ординаторов отделения по вопросам диагностики, лечения и его эффективности, а также качества ведения медицинской документации;
— проводит ежедневный утренний обход больных совместно с ординаторами и средним медицинским персоналом, осмотр вновь поступивших и наиболее тяжелобольных;
— разбирает с ординаторами отделения все случаи, представляющие затруднение в диагностике и лечении, расхождения диагнозов поликлиники с больничными и больничных с патологоанатомическими, а также все случаи смерти больных в отделении;
— созывает в необходимых случаях консилиум с участием врачейспециалистов и лично принимает участие в нем;
— обеспечивает соблюдение противоэпидемического режима в отделении;
— систематически проводит работу по повышению квалификации врачей, среднего и младшего медицинского персонала отделения, соблюдению принципов деонтологии;
— анализирует показатели деятельности отделения и представляет отчеты руководству больницы в установленные сроки;
— контролирует соблюдение персоналом отделения правил охраны труда, пожарной безопасности и внутреннего распорядка;
— организует санитарно-просветительную работу с больными;
— несет ответственность за правильное хранение, учет и выдачу ядовитых и сильнодействующих лекарств в отделении и др.
Заведующему отделением непосредственно подчиняется ординатор отделения, который является лечащим врачом и выполняет следующий объем работ:
— оказывает квалифицированную помощь больным с использованием современных методов диагностики и лечения;
— ежедневно проводит обход больных совместно с палатной медицинской сестрой, участвует в обходах заведующего отделением, в необходимых случаях консультируется с врачами-специалистами;
— ведет «Медицинскую карту стационарного больного» (ф. 003/у) и другую документацию с ежедневными записями в них о состоянии больных, их лечении, питании, режиме и т.д.;
— докладывает заведующему отделением о трудностях в установлении диагноза, лечении, а также об изменениях в состоянии больных;
— руководит работой среднего и младшего медицинского персонала, непосредственно ему подчиненного, проверяет правильность и своевременность выполнения ими врачебных назначений, а в случае невыполнения докладывает об этом заведующему отделением;
— проводит санитарно-просветительную работу с больными;
— сообщает перед уходом из стационара заведующему отделением, а в его отсутствие - дежурному врачу о тяжелых больных, требующих особого врачебного наблюдения;
— несет дежурство по больнице согласно установленному графику;
— сообщает заведующему отделением о больных, подлежащих переводу или выписке из отделения, оформляет на них соответствующие медицинские документы;
— встречается в установленные внутренним распорядком больницы дни и часы с родными и близкими пациентов, находящихся под его наблюдением.
Врач-ординатор обычно ведет 20-25 больных, однако это число меняется в зависимости от профиля отделения.
Врачу-ординатору отделения помогают палатные (постовые) медицинские сестры, которые непосредственно подчиняются старшей медицинской сестре отделения и выполняют следующие обязанности:
— своевременно и точно выполняют назначения лечащего врача;
— организуют своевременное обследование больных в лаборатории, диагностических отделениях (кабинетах), у врачей-консультантов;
— наблюдают за состоянием больного: физиологическими отправлениями, сном, массой тела, пульсом, дыханием, температурой;
— немедленно информируют лечащего врача (в его отсутствие - заведующего отделением или дежурного врача) о внезапном ухудшении состояния больного, оказывают ему экстренную доврачебную помощь;
— осуществляют санитарно-гигиеническое обслуживание физически ослабленных и тяжелобольных (умывание, кормление, промывание по мере надобности рта, глаз, ушей и т.д.);
— изолируют больных в агональном состоянии, вызывают врача для констатации смерти, подготавливают трупы умерших для передачи их в морг и др.
В ночное время в больнице наряду со средним медицинским персоналом дежурят врачи. Дежурства обеспечиваются либо одним врачом по всей больнице небольшой мощности, либо по крупным профильным отделениям. Например, дежурный врач для отделений терапевтического профиля, дежурный врач для отделений хирургического профиля и др. Дежурные врачи, приступая к дежурству, получают от лечащих врачей или заведующих отделениями сведения о тяжелобольных, требующих особого наблюдения. Во время дежурства они отвечают за состояние всех больных, находящихся в стационаре, оказывают экстренную помощь по вызову постовых медицинских сестер, принимают поступающих больных.
В отделениях стационара больницы устанавливают звуковую и световую сигнализацию, которой пользуется больной для вызова дежурного медицинского персонала. Однако ее следует считать вспомогательной. Наблюдение за тяжелобольными должно проводиться активно, т.е. медицинская сестра и дежурный врач обязаны без вызова периодически их навещать.
Выделяют две системы организации ухода за больными: двухстепенную и трехстепенную. При двухстепенной системе непосредственный уход за больным осуществляют врачи и медицинские сестры, а младший медицинский персонал лишь помогает в создании надлежащего санитарно-гигиенического режима в отделении, осуществляет уборку помещений. При трехстепенной системе ухода младшие медицинские сестры принимают участие в уходе за больными. При этой системе обслуживания на должность младшей медицинской сестры по уходу за больными назначают лицо, окончившее специальные курсы младших медицинских сестер по уходу за больными.
В больнице строго соблюдают противоэпидемический и лечебноохранительный режим. Противоэпидемический режим должен обеспечиваться всем персоналом больницы, а контроль за ним осуществляет Центр гигиены и эпидемиологии.
Лечебно-охранительный режим - система мер, направленных на создание оптимальных условий пребывания больных в стационаре, способствующих поднятию их общего психоэмоционального тонуса. Основными элементами лечебно-охранительного режима являются:
— рациональная планировка, размещение и оборудование палат и отделений (соответствующий интерьер отделений, изоляция операционных блоков, перевязочных, организация маломестных палат и др.);
— реализация принципа дифференцированного распределения больных по палатам с учетом состояния здоровья, пола, возраста и др.;
— устранение или максимальное уменьшение воздействия неблагоприятных факторов внешней среды (неудобные постели, плохое освещение, низкая или излишне высокая температура в палатах, дурные запахи, стоны или крики больных, шум, плохое лечебное питание и др.);
— борьба с болью и страхом боли (психологическая подготовка к операциям, применение анестезирующих средств при болезненных перевязках, разумное использование болеутоляющих средств, высокое мастерство техники инъекции и других манипуляций, отказ от бесцельных исследований и др.);
— отвлечение больного от ухода в болезнь и преувеличенных представлений о возможных неблагоприятных последствиях (художественная литература, любимая музыка, увлекательные беседы, живопись, телевидение, возможность заняться любимым делом, прогулки по территории больницы для ходячих больных, трудотерапия в отделениях для хронически больных, различные игры, воспитательно-педагогическая работа в детских больницах и др.);
— организация режима дня больного (удлинение физиологического сна, сочетание покоя с допустимой физической активностью больных, общение с родственниками и близкими больного);
— разумное использование слова - одного из сильнейших условных раздражителей, способного оказывать значительное воздействие на течение патологического процесса и его исход (недопущение ятрогений);
— соблюдение персоналом медицинской этики (высокая культура медицинского персонала, чуткое, внимательное отношение к больному, его родственникам, соблюдение врачебной тайны и др.).
Выписку пациента из больницы производят при полном его выздоровлении, необходимости перевода в другие специализированные медицинские учреждения, стойком улучшении состоянии больного, когда дальнейшая госпитализация не нужна, хроническом течении заболевания, не поддающемся лечению в данном учреждении.
О выписке пациента, требующего долечивания на дому, сообщается по месту жительства в поликлинику с необходимыми лечебными рекомендациями стационара. В последующие дни в поликлинику направляется эпикриз с подробным описанием проведенного обследования, лечения и необходимых рекомендаций на будущее. Больных, нуждающихся в медицинской реабилитации, направляют в санаторно-курортные учреждения или центры восстановительной медицины.
13.3. ГОРОДСКАЯ БОЛЬНИЦА ДЛЯ ДЕТЕЙ
Организация работы детской городской больницы имеет много общего с работой стационара для взрослых, однако имеются и отличия.
Больные дети, как и взрослые, поступают в стационар детской больницы по направлению врачей детских поликлиник, при доставке бригадами скорой медицинской помощи, переводом из других медицинских учреждений, самотеком.
Структура детской больницы формируется в зависимости от потребности детского населения в стационарной помощи и включает приемное отделение, профильные стационарные отделения (педиатрическое, хирургическое, инфекционное и др.), лабораторию, отделения рентгенологической, эндоскопической, ультразвуковой, функциональной диагностики и др.
Приемное отделение и стационары детской больницы должны быть боксированы. Боксы составляют 3-5% общего числа коечного фона больницы. В небольших больницах при отсутствии боксов для приема детей должны быть предусмотрены не менее 2-3 изолированных смотровых кабинетов и 1-2 санпропускников. Наиболее удобными для работы являются индивидуальные боксы Мельцера-Соколова, которые включают предбоксник, палату, санитарный узел, шлюз для персонала.
При поступлении детей без ведома родителей последних немедленно извещают об этом работники приемного отделения. При отсутствии такой возможности сведения о ребенке заносятся в специальную книгу и сообщаются в полицию.
Отделения (палаты) стационара формируются по возрасту, полу, характеру и тяжести заболеваний, сроку поступления. В зависимости от возраста выделяют отделения (палаты) для недоношенных, новорожденных, детей грудного, младшего, старшего возраста. Палаты целесообразно иметь небольшие, на 2-4 койки, что дает возможность заполнять их с учетом возраста и заболевания. Целесообразно иметь застекленные перегородки между палатами, для того чтобы персонал мог наблюдать за состоянием детей и их поведением. Необходимо предусмотреть возможность пребывания в стационаре матери вместе с ребенком.
Важной особенностью организации детских отделений является необходимость проведения там воспитательной работы. Для этой цели в детских больницах вводят должности педагогов-воспитателей. С больными детьми, которые длительное время лечатся в стационаре, проводят учебную работу. Очень важным элементом создания лечебно-охранительного режима для детей является организация их досуга, особенно в вечерние часы. Проводимые в конце больничного дня ручной труд, лепка, рисование, чтение вслух улучшают настроение детей и способствуют спокойному сну. Важную роль в правильной организации досуга детей играют палатные (постовые) медицинские сестры.
В комплексе лечебно-профилактических мероприятий особое значение имеет правильно организованное лечебное питание. Для этого дети, находящиеся на естественном вскармливании, госпитализируются вместе с матерями или обеспечиваются грудным донорским молоком. Все другие продукты лечебного питания дети 1-го года жизни получают с детской молочной кухни. Детям старше 1-го года лечебное питание готовится на пищеблоке больницы.
В детских больницах в большей степени, чем в больницах для взрослых, следует опасаться внутрибольничных инфекций. При выявлении ребенка с острым инфекционным заболеванием в отделении устанавливают карантин на срок инкубационного периода для данного заболевания. При этом необходимо проводить учет контактировавших с больным ребенком детей, которых в течение инкубационного периода нельзя перемещать в другие палаты. В отдельных случаях в зависимости от выявленного острого инфекционного заболевания проводятся специальные противоэпидемические мероприятия (прививки, исследования на бактерионосительство и др.).
Анатомо-физиологические особенности новорожденных, своеобразный характер течения заболевания определяют необходимость создания специальных отделений для новорожденных и недоношенных детей в составе детских больниц. Основной задачей этих отделений являются оказание квалифицированной диагностической и лечебной помощи больным доношенным и недоношенным новорожденным, создание оптимальных условий выхаживания детей.
В работе отделения для новорожденных и недоношенных детей детских больниц осуществляются тесная взаимосвязь и преемственность с родильными домами и детскими поликлиниками.
13.4. РОДИЛЬНЫЙ ДОМ
Основным учреждением, оказывающим стационарную акушерскогинекологическую помощь, является родильный дом, деятельность которого организуется в соответствии с приказом МЗиСР РФ № 808н от 02.10.09. В задачи родильного дома входят:
— оказание стационарной акушерско-гинекологической помощи женщинам в период беременности, родов, в послеродовом периоде, медицинской помощи новорожденным, а также женщинам с заболеваниями репродуктивной системы;
— профилактика, диагностика и лечение заболеваний репродуктивной системы;
— оказание медицинской помощи в связи с искусственным прерыванием беременности;
— санитарно-гигиеническое обучение женщин правилам грудного вскармливания, предупреждения заболеваний репродуктивной системы, абортов и ИПППП;
— направление женщин и новорожденных в учреждения здравоохранения для оказания им специализированной, в том числе высокотехнологичной, медицинской помощи;
— проведение экспертизы временной нетрудоспособности, выдача листков нетрудоспособности женщинам по беременности и родам, направление женщин с признаками стойкой утраты трудоспособности на медико-социальную экспертизу;
— организация и обеспечение санитарно-гигиенического и противоэпидемического режима в целях предупреждения и снижения заболеваемости внутрибольничными инфекциями женщин, новорожденных и персонала;
— проведение клинико-экспертной оценки качества оказания медицинской помощи женщинам и новорожденным;
— анализ причин гинекологических заболеваний, акушерских и экстрагенитальных осложнений у женщин, заболеваемости новорожденных, материнской и перинатальной смертности;
— вакцинопрофилактика новорожденных и их обследование на наследственные заболевания;
— проведение антиретровирусной профилактики перинатальной передачи ВИЧ-инфекции ВИЧ-инфицированным роженицам и их новорожденным.
Руководство деятельностью родильного дома осуществляет главный врач, работу среднего и младшего медицинского персонала организует главная медицинская сестра (акушерка). Примерная организационная структура родильного дома представлена на рис. 13.2.
В структуру родильного дома может входить женская консультация.
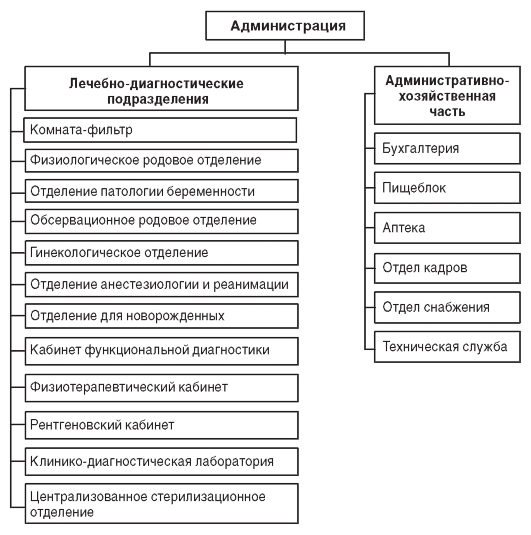
Рис. 13.2. Примерная организационная структура родильного дома
В родильный дом подлежат госпитализации беременные (при наличии медицинских показаний), роженицы, а также родильницы в раннем послеродовом периоде (в течение 24 ч после родов) в случае родов вне лечебного учреждения. При поступлении в родильный дом роженица или родильница направляются в приемно-смотровой блок, где предъявляют паспорт и «Обменную карту родильного дома, родильного отделения больницы» (ф. 113/у). Прием женщин в приемно-смотровом блоке проводит врач (в дневные часы - врачи отделений, затем - дежурные врачи) или акушерка, которая при необходимости вызывает врача. В приемно-смотровом блоке целесообразно иметь 1 комнату-фильтр и 2 смотровые комнаты. Одна смотровая комната предусмотрена для приема женщин в физиологическое родовое отделение, другая - в обсервационное.
Врач (или акушерка) оценивает общее состояние поступающей, знакомится с «Обменной картой...», выясняет, переносила ли женщина инфекционные, воспалительные заболевания до и во время беременности, обращая особое внимание на заболевания, перенесенные непосредственно перед поступлением в родильный дом, устанавливает наличие хронических воспалительных заболеваний, наличие и длительность безводного периода.
В результате сбора анамнеза, осмотра, знакомства с документами в комнате-фильтре женщин разделяют на два потока: с нормальным течением беременности, которых направляют в физиологическое родовое отделение, и представляющих эпидемическую опасность для окружающих, которых направляют в обсервационное родовое отделение.
Кроме того, в обсервационное отделение направляют женщин при отсутствии «Обменной карты.», а также родильниц в раннем послеродовом периоде в случае родов вне лечебного учреждения.
В смотровых физиологического и обсервационного родовых отделений проводят объективное обследование женщины, ее санитарную обработку, выдают комплект стерильного белья, берут на анализы кровь и мочу. Из смотровой в сопровождении среднего медицинского персонала женщина переходит (при наличии показаний перевозится на каталке) в родовой блок или отделение патологии беременности.
Центральным подразделением родильного дома является родовой блок, который включает: предродовые палаты, родовой зал, палату интенсивной терапии, детскую комнату, операционные, санитарные помещения. В предродовой палате женщина проводит весь первый период родов. Дежурная акушерка или врач постоянно наблюдают за состоянием роженицы. В конце первого периода родов женщина переводится в родовой зал.
При наличии двух родильных залов прием родов в них осуществляется поочередно. Каждый родовой зал работает в течение 1-2 сут, затем в нем проводят генеральную уборку. При наличии одного родового зала прием родов осуществляют поочередно на различных рахмановских кроватях. Два раза в неделю проводится генеральная уборка родового зала. Нормально протекающие роды принимает акушерка.
После рождения ребенка акушерка показывает его матери, обращая внимание на пол и наличие врожденных аномалий развития (если таковые имеются). Далее ребенка переносят в детскую комнату. Родильница должна находиться в родовом зале под наблюдением не менее 2 ч.
Акушерка после мытья рук под проточной водой и их обработки проводит вторичную обработку пуповины, первичную обработку кожных покровов, взвешивание ребенка, измерение длины тела, окружностей груди и головы. К рукам ребенка привязывают браслетки, а после пеленания поверх одеяла - медальон. На них указывают фамилию, имя, отчество, номер истории родов матери, пол ребенка, массу, рост, час и дату его рождения. После окончания обработки новорожденного акушерка (врач) заполняет необходимые графы в «Истории родов» (ф. 096/у) и «Истории развития новорожденного» (ф. 097/у).
При нормальном течении послеродового периода спустя 2 ч после родов женщина переводится на каталке вместе с ребенком в послеродовую палату, которая находится в составе физиологического родового отделения.
При заполнении послеродовых палат необходимо соблюдать строгую цикличность - одну палату разрешается заполнять в течение не более 3 сут. При появлении у рожениц или новорожденных первых признаков заболеваний их переводят в обсервационное родовое отделение или в другое специализированное учреждение.
В обсервационное родовое отделение помещают больных женщин, имеющих здорового ребенка, здоровых женщин, имеющих больного ребенка, а также больных женщин, имеющих больного ребенка.
Палаты для беременных и родильниц в обсервационном родовом отделении должны быть по возможности профилированы. Недопустимо размещение беременных и родильниц в одной палате.
В палатах для новорожденных обсервационного родового отделения находятся дети, рожденные в этом отделении, родившиеся вне родильного дома, переведенные из физиологического родового отделения, родившиеся с тяжелыми врожденными аномалиями, с проявлениями внутриутробной инфекции, с массой тела менее 1000 г. Для больных детей в обсервационном родовом отделении выделяется изолятор на 1-3 койки. При наличии показаний дети могут быть переведены в отделение новорожденных детской больницы.
В течение 1-х суток после рождения каждый ребенок находится под интенсивным наблюдением медицинского персонала. Врачи-педиатры проводят ежедневный осмотр детей. Если в родильном доме работает один педиатр, то во время его отсутствия осмотр детей осуществляет дежурный акушер-гинеколог. В необходимых случаях, требующих экстренного вмешательства, акушер-гинеколог вызывает педиатра. По окончании осмотра новорожденных педиатр (акушергинеколог) сообщает матерям о состоянии детей и проводит с ними санитарно-просветительную работу.
В современном родильном доме не менее 70% коек физиологического родового отделения должны быть выделены для совместного пребывания матери и ребенка. Такое совместное пребывание значительно снижает частоту заболеваний родильниц в послеродовом периоде и частоту заболеваний новорожденных. Основной особенностью таких родильных домов или акушерских отделений является активное участие матери в уходе за новорожденным. Совместное пребывание матери и ребенка ограничивает контакт новорожденного с медицинским персоналом, снижает возможность его инфицирования. При таком режиме обеспечивается раннее прикладывание новорожденного к груди, происходит активное обучение матери навыкам практического ухаживания и ухода за новорожденным.
При совместном пребывании матери и ребенка они размещаются в боксах или полубоксах (на 1-2 кровати).
Противопоказаниями к совместному пребыванию матери и ребенка со стороны родильницы являются:
— тяжелые гестозы беременных;
— экстрагенитальные заболевания в стадии декомпенсации;
— повышенная температура;
— разрыв или разрезы промежности II степени.
Со стороны новорожденного:
— недоношенность, недозрелость;
— длительно перенесенная внутриутробная гипоксия плода;
— внутриутробная гипотрофия II-III степени;
— родовая травма, асфиксия при рождении;
— аномалия развития;
— гемолитическая болезнь.
Совместное пребывание матери и ребенка в родильном доме требует строжайшего соблюдения санитарно-эпидемиологического режима.
С целью снижения перинатальной смертности, организации постоянного наблюдения за состоянием жизненно важных функций новорожденных, своевременного проведения корригирующих и диагностических мероприятий в родовспомогательных учреждениях создаются специальные палаты интенсивной терапии и реанимации новорожденных. Создание таких палат в родильных домах мощностью 80 коек и более для новорожденных является обязательным. При меньшей мощности родильного дома организуются посты интенсивной терапии.
Основными критериями для выписки женщины из родильного дома являются: удовлетворительное общее состояние, нормальные температура, частота пульса, артериальное давление, состояние грудных желез, инволюция матки, нормальные результаты лабораторных исследований.
При обострении экстрагенитальных заболеваний родильницы могут быть переведены в соответствующий стационар, а при возникновении осложнений послеродового периода - в обсервационное родовое отделение.
При неосложненном течении послеродового периода у родильницы и раннего неонатального периода у новорожденного, при отпавшей пуповине и хорошем состоянии пупочной ранки, положительной динамике массы тела мать с ребенком могут быть выписаны на 5-6-е сутки после родов.
Выписка осуществляется через специальные выписные комнаты, которые должны быть раздельные для родильниц из физиологического и обсервационного отделений. Выписные комнаты должны иметь 2 двери: из послеродового отделения и из помещения для посетителей. Нельзя использовать для выписки родильниц приемные помещения.
Перед выпиской педиатр еще в палате проводит беседу с родильницами об уходе и вскармливании ребенка в домашних условиях. Медицинская сестра (в палате) должна дополнительно обработать и перепеленать ребенка. В выписной комнате медицинская сестра отделения новорожденных пеленает ребенка в принесенное домашнее белье, обучает мать пеленанию, обращает ее внимание на запись фамилии, имени и отчества на браслетках и медальоне, состояние кожных покровов и слизистых оболочек ребенка, еще раз рассказывает об особенностях ухода в домашних условиях.
В «Истории развития новорожденного» медицинская сестра отмечает время его выписки из родильного дома и состояние кожных покровов, слизистых оболочек, знакомит мать с записью, которая удостоверяется подписями медицинской сестры и матери. Медицинская сестра выдает матери «Медицинское свидетельство о рождении» (ф. 103/у-98) и «Обменную карту родильного дома, родильного отделения больницы» (ф. 113/у).
В день выписки ребенка старшая сестра отделения новорожденных сообщает по телефону в детскую поликлинику по месту проживания основные сведения о выписанном ребенке.
Отделение патологии беременности организуют в крупных родильных домах с мощностью 100 коек и более. В отделение патологии беременности госпитализируют женщин с экстрагенитальными заболеваниями, осложнениями беременности (гестозы, угроза прерывания и др.), неправильным положением плода, отягощенным акушерским анамнезом. В отделении работают акушеры-гинекологи, терапевты родильного дома, акушерки и другой медицинский персонал.
Планировка отделения патологии беременности должна предусматривать полную изоляцию его от других отделений, возможность транспортировки беременных в физиологическое и обсервационное отделения (минуя другие отделения), а также выход для беременных из отделения на улицу. В структуре отделения предусмотрены кабинет функциональной диагностики с современным оборудованием (в основном кардиологическим), смотровая, малая операционная, кабинет физиопсихопрофилактической подготовки к родам, крытые веранды или залы для прогулок беременных.
Из отделения патологии беременности женщин могут перевести в связи с улучшением состояния под наблюдение женской консультации, а также для родоразрешения - в физиологическое или обсервационное отделение. Перевод женщин в одно из этих отделений осуществляется обязательно через приемно-смотровой блок, где им проводят полную санитарную обработку.
Гинекологические отделения родильных домов бывают трех профилей:
— для госпитализации больных, нуждающихся в оперативном лечении;
— для больных, нуждающихся в консервативном лечении;
— для прерывания беременности (абортное).
В структуру отделения должны входить свой приемно-смотровой блок, перевязочная, манипуляционная, малая и большая операционные, физиотерапевтический кабинет, палата интенсивной терапии, комната для выписки. Кроме того, для диагностики и лечения больных с гинекологическими заболеваниями используют другие лечебнодиагностические подразделения родильного дома: лабораторию, кабинет функциональной диагностики, рентгеновский кабинет и др.
В целом работа гинекологического отделения во многом схожа с деятельностью обычного отделения многопрофильной больницы.
В последние годы отделения для искусственного прерывания беременности стараются выводить из акушерских стационаров, организуя их в структуре гинекологических отделений на базе многопрофильных больниц или дневных стационаров.
Так же как и нормативы персонала женских консультаций, штатные нормативы родильных домов (отделений) установлены приложением к приказу МЗиСР РФ от 02.10.09 № 808н.
В соответствии с этим приказом в акушерских отделениях (физиологическом и обсервационном), в отделении патологии беременности, в отделении для беременных, рожениц и родильниц, больных туберкулезом, на каждые 25 коек выделяется должность заведующего отделением, кроме того, предусмотрена должность заведующего в отделении анестезиологии-реаниматологии независимо от его мощности. В родильном доме на 80 коек и более (в родовом отделении стационарных учреждений сельской местности - на 40 коек и более) выделяется должность заведующего родовым отделением.
Должности врачей акушеров-гинекологов в отделении патологии беременности, в физиологическом родовом отделении, в обсервационном родовом отделении выделяются из расчета 1 должность на 10 коек. Кроме того, организуется по одному круглосуточному врачебному посту: на 3 индивидуальные родовые койки; на 1 предродовую и родовую койки; в приемном отделении; в дистанционном консультативном центре; в выездной анестезиолого-реанимационной (акушерской) бригаде скорой медицинской помощи. В акушерском стационаре должны быть предусмотрены должности врачаофтальмолога (1 должность), врача-терапевта (из расчета 1 должность в стационаре на 100 коек и дополнительно 0,25 должности на родильный дом, имеющий 40 коек и более для госпитализации беременных с экстрагенитальными заболеваниями), врача-фтизиатра (при наличии специализированного отделения из расчета 1 должность на 50 коек для беременных, рожениц и родильниц, больных туберкулезом), а также врача-трансфузиолога, врачей ультразвуковой и функциональной диагностики, количество должностей которых рассчитывается по отдельным методикам.
В акушерских отделениях всех профилей предусмотрена должность старшей акушерки, в отделении анестезиологии-реаниматологии - старшей медицинской сестры, в операционной - старшей операционной медицинской сестры (1 должность при наличии не менее 3 должностей операционных медицинских сестер и медицинских сестер перевязочных). Должности акушерок выделяются из расчета 1 круглосуточного поста на: 2 индивидуальные родовые койки; 1 предродовую и 1 родовую койки; 20 коек в отделении патологии беременности; 25 коек в физиологическом родовом отделении; 15 коек в обсервационном родовом отделении; в приемном отделении; в отделениях (палатах) для беременных, рожениц и родильниц, больных туберкулезом (при наличии специализированного отделения).
Кроме того, в акушерских стационарах выделяются должности процедурных медицинских сестер (1 на 25 коек), палатных медицинских сестер (1 круглосуточный пост на 2 койки в отделении реанимации и интенсивной терапии), операционных медицинских сестер (1 должность и 1 круглосуточный пост на операционную) и других средних медицинских работников (медицинских сестер для работы в перевязочной, медицинских сестер кабинета ультразвуковой диагностики, медицинских сестер-анестезистов). Число должностей младших медицинских сестер по уходу за больными должно соответствовать количеству должностей акушерок.
В отделении для новорожденных (педиатрическом стационаре) на каждые 30 коек выделяется должность заведующего. Должности заведующих отделениями также предусмотрены при наличии отделений для недоношенных новорожденных (1 должность на 15 коек) и реанимации и интенсивной терапии (1 должность на отделение). На каждую должность заведующего отделением устанавливается должность старшей медицинской сестры.
Должности врачей-неонатологов выделяются из расчета 1 должность на: 25 коек для новорожденных физиологического родового отделения; 15 коек для новорожденных обсервационного родового отделения (палат) и детей от матерей, больных туберкулезом или септическими послеродовыми заболеваниями; 10 коек для недоношенных новорожденных.
Кроме того, в целях обеспечения круглосуточной неонатальной помощи устанавливается до 5 должностей врачей-неонатологов сверх числа перечисленных.
При наличии в педиатрическом стационаре отделения патологии новорожденных и недоношенных детей (II этап) в нем должны быть предусмотрены ставки врача-невролога и врача-офтальмолога, а при наличии отделения реанимации и интенсивной терапии - врачей анестезиологов-реаниматологов [1 пост: на 3 койки в отделении реанимации и интенсивной терапии новорожденных; в дистанционном консультативном центре; в выездной анестезиолого-реанимационной (неонатальной) бригаде скорой медицинской помощи].
Должности палатных медицинских сестер в педиатрическом стационаре устанавливаются из расчета 1 круглосуточного поста на: 15 коек новорожденных физиологического родового отделения; 10 коек новорожденных обсервационного родового отделения, но не менее 1 круглосуточного поста; 5 коек недоношенных новорожденных, не нуждающихся в реанимации; 15 коек для новорожденных от матерей, больных туберкулезом (при наличии специализированного отделения); 4 койки на посту интенсивной терапии или в отделении реанимации и интенсивной терапии новорожденных; 10 коек «мать и дитя» (при наличии отделения).
Кроме того, в педиатрическом стационаре должны быть предусмотрены должности процедурных медицинских сестер, медицинских сестер для поддержки грудного вскармливания, для неонатального и аудиологического скрининга, для обслуживания молочной комнаты.
При наличии в стационаре отделений реанимации и интенсивной терапии новорожденных и недоношенных детей или только новорожденных детей в них на каждые 6 коек устанавливается круглосуточный пост младших медицинских сестер, а в отделении патологии новорожденных и недоношенных детей такой пост устанавливается на каждые 10 коек.
В гинекологическом отделении родильного дома на каждые 25 коек должны быть предусмотрены ставки заведующего отделением и старшей медицинской сестры. На каждые 10 коек отделения выделяется должность врача акушера-гинеколога и организуются 1 круглосуточный пост палатных медицинских сестер и 1 пост младших медицинских сестер по уходу за больными. Для оказания экстренной гинекологической помощи в отделении предусматривается организация круглосуточного поста врачей акушеров-гинекологов. Кроме того, в гинекологических отделениях должны быть предусмотрены должности процедурных медицинских сестер (1 на 25 коек), медицинских сестер перевязочной, операционной, медицинской сестрыанестезиста.
Помимо врачебного и сестринского персонала во всех отделениях родильного дома выделяются ставки санитарок, санитарок-уборщиц, санитарок-буфетчиц, сестер-хозяек.
В штатном расписании родильного дома должны быть выделены ставки общебольничного медицинского персонала: главного врача, главной акушерки (медицинской сестры), заместителей главного врача (по медицинской части, по клинико-экспертной работе, по экономике), врачей-рентгенологов, врача-диетолога, врача-физиотерапевта и т.д.
13.5. ПЕРИНАТАЛЬНЫЙ ЦЕНТР
В целях повышения эффективности и качества медицинской помощи беременным, роженицам, родильницам и новорожденным в ряде субъектов РФ организуются перинатальные центры. В последние годы эта работа активизировалась в рамках приоритетного национального проекта «Здоровье». Развитие сети перинатальных центров должно оказать в дальнейшем существенное влияние на преодоление негативных тенденций и стабилизацию демографической ситуации, что определено Концепцией демографической политики Российской Федерации на период до 2025 года.
Их число и мощность определяются с учетом региональных особенностей заболеваемости в субъектах РФ.
Основными задачами перинатального центра являются:
— оказание консультативно-диагностической, лечебной и реабилитационной помощи наиболее тяжелому контингенту беременных, рожениц, родильниц и новорожденных;
— осуществление профилактики отдаленных последствий перинатальной патологии у детей (ретинопатии недоношенных, тугоухости с детства, детского церебрального паралича и др.);
— обеспечение системы реабилитационных мероприятий и восстановительной терапии, медико-психологической и социальноправовой помощи женщинам и детям раннего возраста;
— оказание анестезиолого-реанимационной помощи, организация выездных форм помощи женщинам и детям;
— апробация и внедрение в деятельность учреждений здравоохранения современных медицинских технологий профилактики, диагностики и лечения, направленных на снижение материнской, перинатальной смертности и инвалидности с детства, сохранение и восстановление репродуктивного здоровья женщин;
— проведение организационно-методической работы по повышению профессиональной подготовки врачей и среднего медицинского персонала по вопросам перинатальной помощи, организация конференций, совещаний по актуальным вопросам охраны здоровья матери и ребенка;
— осуществление статистического мониторинга и анализа материнской, перинатальной и младенческой смертности;
— организация информационного обеспечения населения и специалистов по вопросам перинатальной помощи, охраны репродуктивного здоровья и безопасного материнства.
Примерная организационная структура перинатального центра представлена на рис. 13.3.
Штатные нормативы медицинского персонала перинатальных центров установлены приказом МЗиСР РФ от 02.10.09 № 808н.
Консультативно-диагностическое отделение (поликлинику) (КДО) перинатального центра возглавляет заведующий врач акушер-гинеколог. В каждом отделении КДО выделяется ставка заведующего (в отделении функциональной диагностики вместо 0,5 ставки врача) и старшей акушерки или старшей медицинской сестры.
В женской консультации КДО, как и в обычной женской консультации, предусмотрена 1 должность врача акушера-гинеколога на 2200 женщин фертильного возраста, однако должность врачатерапевта выделяется не на 40 тыс. взрослого населения, проживающего на обслуживаемой территории, а на 30 тыс.
В отделении функциональной диагностики КДО расчет штатных должностей врачей (ультразвуковой диагностики, функциональной диагностики) осуществляется на основании норм времени на соответствующее исследование.
В отделении охраны репродуктивного здоровья может быть предусмотрено до 7 должностей врачей акушеров-гинекологов специализированного приема (из расчета 1 должность при обслуживании до 1 млн жителей): по невынашиванию беременности, бесплодию, патологии шейки матки, оказанию медицинской помощи детям, по выявлению заболеваний молочных желез. Кроме того, в отделении может быть выделено до 2 должностей врача-уролога, врача-сексопатолога, врачапсихотерапевта.
В отделении вспомогательных репродуктивных технологий должности врачей акушеров-гинекологов для проведения экстракорпорального оплодотворения рассчитываются в зависимости от объема работы. Также в этом отделении должны быть предусмотрены ставки врача анестезиолога-реаниматолога и эмбриолога.
В КДО на каждую должность врача акушера-гинеколога выделяется ставка акушерки, а на каждую должность врача-специалиста, ведущего консультативный прием, - должность медицинской сестры. Должностями среднего и младшего медицинского персонала обеспечиваются практически все структурные подразделения КДО.
Штаты акушерского и педиатрического стационаров, а также гинекологического отделения перинатального центра несущественно отличаются от штатов соответствующих подразделений обычного родильного дома.
13.6. СТАЦИОНАРЗАМЕЩАЮЩИЕ ТЕХНОЛОГИИ
С учетом высокой ресурсоемкости стационарной помощи важное значение приобретают стационарзамещающие технологии (СЗТ), позволяющие существенно экономить имеющиеся ресурсы без снижения качества медицинской помощи. К таким организационным формам относятся:
— стационары дневного пребывания в АПУ;
— стационары дневного (ночного) пребывания в больничных учреждениях;
— стационары на дому.
Основными задачами по внедрению СЗТ являются:
— проведение комплексного лечения в объемах, оказываемых в стационарных условиях тем больным, которые по некоторым социально-бытовым причинам не могут быть госпитализированы;
— эффективное использование коечного фонда круглосуточных стационаров больниц для лечения прежде всего тяжелобольных;
— долечивание и социальная адаптация отдельных контингентов пациентов после лечения в круглосуточном стационаре;
— проведение в амбулаторных условиях отдельных сложных диагностических исследований, требующих специальной подготовки и последующего наблюдения медицинским персоналом;
— расширение объема и перечня хирургических вмешательств, подлежащих выполнению в амбулаторных условиях;
— сокращение сроков временной нетрудоспособности пациентов по поводу отдельных заболеваний.
Стационары дневного пребывания в АПУ организуются для обследования и лечения больных с острыми и обострениями хронических заболеваний, патологией беременности, не требующих круглосуточного стационарного режима, а также для реабилитации больных после стационарного лечения. Опыт организации стационаров дневного пребывания в АПУ городов Москва, Санкт-Петербург, Екатеринбург показал их наибольшую эффективность при лечении следующих заболеваний: гипертонической болезни I-II степени, ишемической болезни сердца со стенокардией без нарушения ритма, обострении хронического бронхита, бронхиальной астмы (без гормональной зависимости), радикулитов, болевых синдромов на почве остеохондроза, язвенной болезни желудка и 12-перстной кишки (неосложненной), хронического гастрита, облитерирующего атеросклероза нижних конечностей, беременных, страдающих экстрагенитальными заболеваниями и др.
Отбор и направление больных на обследование и лечение в стационар дневного пребывания в АПУ проводится участковыми врачамитерапевтами, педиатрами и другими специалистами. При ухудшении течения заболевания больной, находящийся в стационаре дневного пребывания, должен быть незамедлительно переведен в соответствующее специализированное отделение больницы.
Мощность стационаров дневного пребывания и необходимая численность должностей медицинского персонала определяются индивидуально в каждом конкретном случае руководителем АПУ по согласованию с руководителем органа управления здравоохранением.
Расходы на приобретение медикаментов и перевязочных средств устанавливаются в соответствии с действующими в данном АПУ расчетными нормативами.
Стационар дневного пребывания пользуется в своей работе лечебнодиагностическими службами, имеющимися в поликлинике, в составе которой он организован.
Питание больных в стационарах дневного пребывания в АПУ организуется применительно к местным условиям и за счет самого больного.
Стационары дневного (ночного) пребывания в больничных учреждениях предназначены для проведения профилактических, диагностических, лечебных и реабилитационных мероприятий у больных, не требующих круглосуточного медицинского наблюдения. При этом используются современные медицинские технологии, соответствующие стандартам и протоколам ведения больных в дневное и ночное время.
На практике наибольшее распространение получили стационары дневного пребывания терапевтического, хирургического, акушерскогинекологического, неврологического, дерматологического профиля (рис. 13.4). Стационары ночного пребывания организуются в больницах психиатрического профиля и имеют свои специфические особенности.
Стационар дневного пребывания является структурным подразделением больницы и пользуется всеми имеющимися лечебно-диагностическими и консультативными службами.
Лечебно-диагностическая помощь в стационарах дневного пребывания проводится в следующем объеме:
— внутримышечные, подкожные, внутривенные инъекции и капельные инфузии лекарственных средств;
— проведение отдельных лабораторно-диагностических исследований;
— долечивание больных, выписанных из стационара в более ранние сроки, для завершения лечения в условиях активного режима;
— послеоперационное медицинское наблюдение за больными, оперированными в условиях стационара по поводу несложных хирургических вмешательств (удаление доброкачественных опухолей, вросшего ногтя, флегмон, панарициев и др.).
Дневной стационар может использоваться для проведения сложных диагностических исследований на базе профильных специализированных отделений круглосуточного стационара.
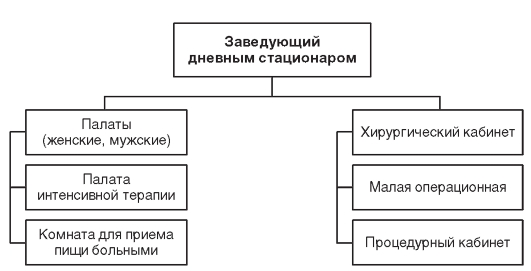
Рис. 13.4. Примерная организационная структура стационара дневного пребывания хирургического профиля
Коечная мощность стационара дневного пребывания определяется руководителем медицинского учреждения (в составе которого он организован), исходя из реальной потребности населения, по согласованию с уполномоченным органом здравоохранения. Режим работы стационара дневного пребывания определяется руководителем медицинского учреждения, на базе которого он расположен.
Штатные должности врачей, среднего и младшего медицинского персонала стационаров дневного пребывания устанавливаются главным врачом больничного учреждения, на базе которого они созданы, с учетом его мощности, профиля и режима работы. Если в штате дневного стационара нет врачей узких специальностей, то больные должны своевременно и в полном объеме обеспечиваться консультациями врачей узких специальностей круглосуточного стационара.
Финансовое обеспечение стационара дневного пребывания осуществляется из основных и дополнительных источников финансирования больницы и предусматривается в ее смете. Койки стационара дневного пребывания в больнице включаются в число сметных коек для круглосуточного пребывания больных.
Лечебное питание больных в дневном стационаре организуют исходя из реальной потребности. Обычно, если стационар входит в структуру больничного учреждения, пациенты пользуются двухразовым питанием по действующим нормативам стационара.
Медикаменты в стационаре дневного пребывания приобретаются полностью или частично за счет бюджета больничного учреждения, на базе которого он создан.
Таким образом, особенностями оказания медицинской помощи в условиях стационара дневного пребывания являются:
— максимально гибкий график работы в соответствии с пожеланиями пациентов;
— приближение объема и структуры оказываемой медицинской помощи к условиям круглосуточного стационара;
— преимущественное использование методов восстановительного лечения и медицинской реабилитации больных.
Следует отметить, что дневные стационары в больничных и амбулаторно-поликлинических учреждениях имеют некоторые отличия. В условиях дневных стационаров на базе больниц, как правило, возможно проведение более сложных лабораторно-диагностических обследований, проще организовать питание. Преимуществом дневных стационаров на базе АПУ является возможность использования широкого комплекса восстановительного лечения.
Стационары на дому организуют в случаях, когда состояние больного и домашние (социальные, материальные) условия позволяют организовать медицинскую помощь и уход на дому.
Целью организации стационаров на дому являются лечение острых форм заболеваний (не требующих интенсивного стационарного наблюдения), долечивание и реабилитация хронически больных, медико-социальная помощь престарелым, наблюдение и лечение в домашних условиях лиц, перенесших несложные оперативные вмешательства, и др.
Стационары на дому могут быть организованы в составе поликлиник, поликлинических отделений больниц, диспансеров. Хорошо зарекомендовали себя стационары на дому в педиатрии и гериатрии.
Организация стационаров на дому предполагает ежедневное наблюдение больного врачом, проведение лабораторно-диагностических обследований, медикаментозной терапии (внутривенные, внутримышечные инъекции), различных процедур (банки, горчичники и др.) При необходимости в комплекс лечения больных включаются также физиотерапевтические процедуры, массаж, ЛФК и др. Более сложные диагностические обследования (фонокардиограмма, эхокардиограмма, рентгеноскопия и др.) производятся при наличии клинических показаний в поликлинике, куда больные доставляются санитарным транспортом. При необходимости больным в стационаре на дому оказывается консультативная помощь врачами узких специальностей.
Руководство стационаром на дому осуществляется заведующим соответствующим отделением, который в своей деятельности подчиняется главному врачу больницы и его заместителю по поликлинике. Отбор больных на лечение в стационаре на дому проводится заведующим отделением совместно с врачом стационара на дому по представлению участковых врачей или врачей других специальностей.
Стационары на дому могут быть организованы в централизованной и децентрализованной форме. Централизованная форма работы предусматривает выделение отдельного врача-терапевта и 1-2 медсестер. При этом нужно отметить, что медсестрой стационара на дому проводятся забор биологических материалов для анализов, процедуры и инъекции 1-2 раза в день. Дополнительные инъекции больным в стационаре на дому осуществляются участковой медсестрой поликлиники. При такой форме в стационаре на дому обслуживается в день 12-14 больных. При централизованной форме организации стационара на дому обеспечивается транспортом.
Наиболее целесообразной является организация работы стационара на дому в децентрализованной форме с участием участкового врача и участковой медсестры поликлиники. При этом в помощь участковым медсестрам выделяются 1-2 выездные процедурные медсестры для проведения больным в стационарах на дому процедур: инъекций, забора биологических сред для анализов. Участковыми врачом и медсестрой обслуживаются сразу 2-3 больных на близлежащих участках. Участок обслуживания выездной процедурной медсестры может включать до 20 тыс. населения, для чего она обеспечивается автотранспортом.
Таким образом, организация стационаров на дому максимально учитывает специфику обслуживаемых пациентов (дети, лица пожилого возраста, хронические больные). Кроме достижения конкретного медицинского и экономического эффекта лечение в стационарах на дому имеет важное социально-психологическое значение, так как позволяет осуществлять медицинскую помощь в привычных условиях семьи и не связано с нарушением микросоциальной среды больного. Это лечение по показателям медицинской и социальной эффективности в ряде случаев не уступает лечению в стационаре круглосуточного пребывания, но в то же время в 3-5 раз дешевле.
13.7. СТАТИСТИКА БОЛЬНИЧНЫХ УЧРЕЖДЕНИЙ
Основными формами первичной учетной медицинской документации больничных учреждений являются:
— Медицинская карта стационарного больного (ф. 003/у);
— Листок ежедневного учета движения больных и коечного фонда стационара круглосуточного пребывания, дневного стационара при больничном учреждении (ф. 007/у-02);
— Сводная ведомость движения больных и коечного фонда по стационару, отделению или профилю коек стационара круглосуточного пребывания, дневного пребывания при больничном учреждении (ф. 016/у-02);
— Статистическая карта выбывшего из стационара круглосуточного пребывания, дневного стационара при больничном учреждении, дневного стационара при амбулаторно-поликлиническом учреждении, стационара на дому (ф. 066/у-02).
На основе этих и других учетных первичных медицинских документов разрабатывают и анализируют показатели медицинской деятельности стационара, которые объединяют в следующие группы:
1) удовлетворенность населения стационарной помощью;
2) использование коечного фонда;
3) нагрузка персонала;
4) качество стационарной помощи:
5) преемственность в работе амбулаторно-поликлинических и больничных учреждений.
Показатели удовлетворенности населения стационарной помощью используют для оценки доступности населению больничной помощи, выработки предложений по оптимизации структуры и мощности сети больничных учреждений, расчета необходимых для них финансовых, материально-технических, кадровых и других ресурсов. К этой группе относят следующие показатели:
— обеспеченность населения больничными койками;
— структуру коечного фонда;
— частоту (уровень) госпитализации;
— обеспеченность населения стационарной помощью.
Показатель обеспеченности населения больничными койками является наиболее общим для оценки удовлетворенности населения стационарной помощью. Показатель рассчитывают по формуле (в %оо):

В результате внедрения новых стационарзамещающих технологий (дневные стационары на базе АПУ, дневные стационары на базе больничных учреждений, стационары на дому) этот показатель за период 1995-2009 гг. снизился с 118,2 до 90,1 на 10 тыс. населения, что позволило повысить эффективность использования ресурсов здравоохранения, не снижая качества медицинской помощи.
Наряду с интенсивным показателем обеспеченности больничными койками для углубленного анализа удовлетворенности населения стационарной помощью рассчитывают экстенсивный показатель структуры коечного фонда по формуле (в %):

Структура коечного фонда системы здравоохранения РФ по основным профилям представлена на рис. 13.5.
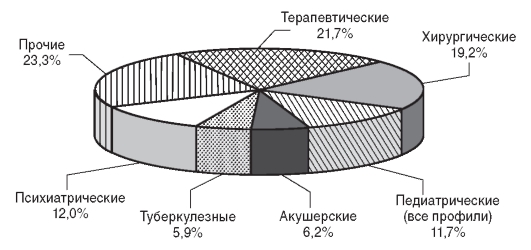
Рис. 13.5. Структура коечного фонда (по основным профилям) в Российской Федерации (2009 г.)
Показатель частоты (уровня) госпитализации используют для анализа удовлетворенности населения в госпитализации и расчета нормативов потребности в стационарной помощи. Показатель рассчитывают по формуле (в %):

* Показатель рассчитывается по отдельным нозологическим формам и возрастнополовым группам больных.
Этот показатель в 2009 г. в Российской Федерации составил 22,5%. С учетом приоритета развития амбулаторно-поликлинической помощи, а также внедрения новых стационарзамещающих технологий уровень госпитализации населения в перспективе должен снижаться.
Показатель обеспеченности населения стационарной помощью используют для анализа выполнения муниципальных заданий в рамках территориальных программ госгарантий и рассчитывают по формуле (в %о):

Сравнение фактического показателя с нормативным позволяет оценить степень удовлетворения потребности населения в госпитальной помощи.
Очевидно, что, приводя показатель обеспеченности населения больничными койками в соответствии с реальной потребностью в них, оптимизируя структуру коечного фонда, выполняя муниципальные задания территориальных программ госгарантий по обеспечению населения стационарной помощью, можно реально влиять на повышение экономической эффективности больничных учреждений.
Показатели использования коечного фонда характеризуют эффективность работы больничных коек. К ним относятся:
— среднее число дней занятости койки в году (функция больничной койки, работа койки);
— средняя длительность пребывания больного на койке;
— оборот койки;
— среднее время простоя койки.
Показатель среднего числа дней занятости койки в году (функция больничной койки, работа койки) характеризует эффективность использования финансовых, материально-технических, кадровых и других ресурсов больничных учреждений. Показатель рассчитывают по формуле:

Рекомендуемые показатели по отдельным профилям коек представлены в табл. 13.1:
Таблица 13.1. Рекомендуемые показатели среднего числа дней занятости койки в году и средней длительности пребывания больного на койке
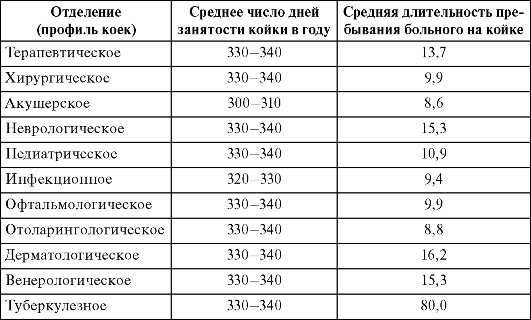
Показатель средней длительности пребывания больного на койке является отношением числа койко-дней, проведенных больными в стационаре, к числу пролеченных больных. Для корректности исчисления этого показателя число пролеченных больных рассчитывают как полусумму поступивших, выписанных и умерших пациентов:
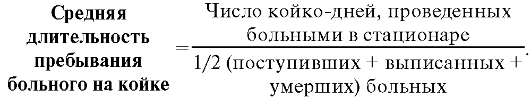
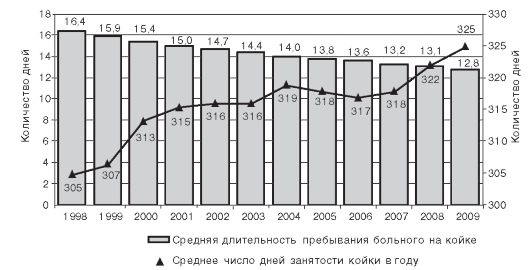
Рис. 13.6. Динамика показателей использования коечного фонда в больничных учреждениях Российской Федерации (1998-2009 гг.)
Рекомендуемые показатели средней длительности пребывания больного на койке представлены в табл. 13.1, динамика показателей использования коечного фонда в Российской Федерации - на рис. 13.6.
Показатель оборота койки дает представление о среднем числе больных, прошедших лечение в течение года на одной койке и рассчитывается по формуле:

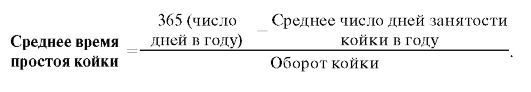
Среднее время простоя койки (простой койки на один оборот) показывает среднее число дней простоя койки от момента выписки предыдущего больного до момента поступления следующего больного и рассчитывается по формуле:
Показатели нагрузки персонала. Оптимизация структуры и мощности больничных учреждений, внедрение современных технологий диагностики и лечения больных в стационарах, разработка системы дифференцированной оплаты труда должны сопровождаться разработкой и анализом показателей нагрузки персонала, работающего в больницах. К таким показателям относятся:
— среднее число коек на 1 должность врача (среднего медицинского персонала);
— среднее число койко-дней на 1 должность врача (среднего медицинского персонала).
Показатель среднего числа коек на 1 должность врача (среднего медицинского персонала) рассчитывают по формуле:

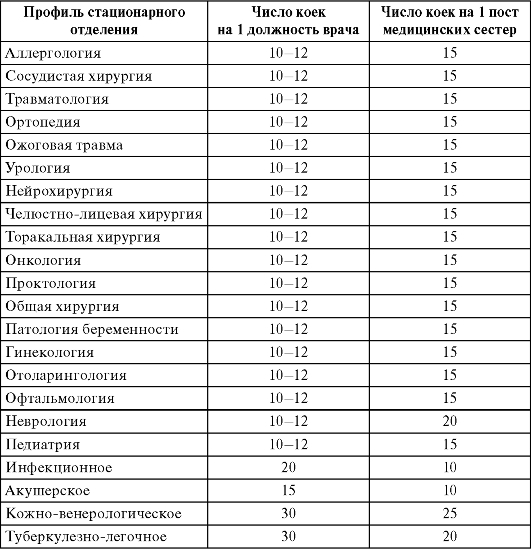
Например, для отделений кардиологического, травматологического профиля рекомендуемый показатель составляет 10-12 коек на 1 должность врача или 15 коек на 1 пост медицинских сестер, для отделения туберкулезно-легочного профиля - соответственно, 30 и25 коек. Рекомендуемые значения показателя среднего числа коек на одну должность врача (среднего медицинского персонала) для основных профилей стационарных отделений представлены в табл. 13.2.
Таблица 13.2. Рекомендуемые показатели нагрузки на 1 должность врача (среднего медицинского работника) в многопрофильной больнице
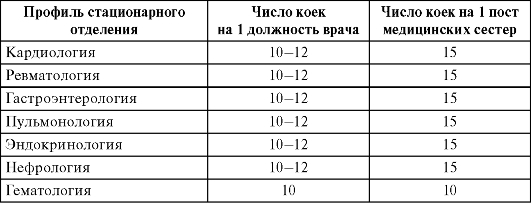
Окончание табл. 13.2
Показатель среднего числа койко-дней на 1 должность врача (среднего медицинского персонала) рассчитывают по формуле:

Рекомендуемые показатели, например, для нейрохирургического и акушерско-гинекологического отделений составляют соответственно 1477 и 2052 койко-дней на 1 занятую должность врача.
Эти показатели необходимо рассматривать комплексно, во взаимосвязи с показателями использования коечного фонда.
Показатели качества стационарной помощи - группа показателей, анализ которых дает возможность оценить соответствие оказанной стационарной медицинской помощи действующим медико-экономическим стандартам (протоколам ведения больных). Эти показатели используют для проведения как ведомственной, так и вневедомственной экспертизы качества стационарной медицинской помощи. Ведомственную экспертизу проводят врачи-эксперты органов управления здравоохранением субъекта РФ, государственных и муниципальных учреждений здравоохранения. Вневедомственную экспертизу осуществляют врачи-эксперты страховых медицинских организаций, территориальных фондов ОМС, управлений Росздравнадзора.
К показателям, характеризующим качество стационарной помощи, относятся:
— частота расхождения клинических и патологоанатомических диагнозов;
— показатели летальности в стационаре.
Показатель частоты расхождения клинических и патологоанатомических диагнозов имеет важнейшее значение для оценки качества лечебно-диагностической помощи и рассчитывается по формуле:

В Российской Федерации средний показатель колеблется в пределах 0,5-1,5%.
Показатели летальности в стационаре позволяют комплексно оценить уровень организации лечебно-диагностической помощи в стационаре, использование современных медицинских технологий. К ним относятся:
— больничная летальность;
— досуточная летальность;
— послеоперационная летальность.
Показатель больничной летальности рассчитывают по формуле:

* Показатель рассчитывается по отдельным нозологическим формам и возрастнополовым группам больных.
Динамика этого показателя с 2000 по 2009 г. представлена на рис. 13.7.
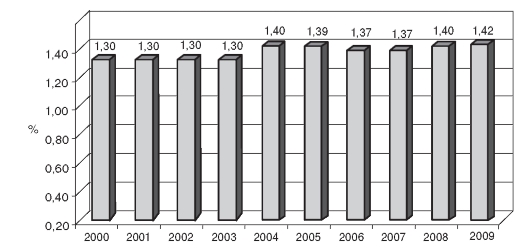
Рис. 13.7. Динамика показателя больничной летальности в Российской Федерации (2000-2009 гг.)
Для углубленного анализа качества стационарной медицинской помощи на отдельных этапах ее оказания рассчитывают специальные показатели летальности по формулам:

В 2009 г. эти показатели в учреждениях здравоохранения Новгородской области составили соответственно 0,2 и 1,13%.
Показатели преемственности в работе амбулаторно-поликлинических и больничных учреждений служат индикатором взаимодействия амбулаторно-поликлинических учреждений, скорой медицинской помощи, приемного покоя и стационарных отделений больниц, а также дают возможность косвенно оценить уровень организации диспансерного наблюдения за больными на догоспитальном этапе. К этим показателям относятся:
— частота отказов в госпитализации;
— своевременность госпитализации. Показатель частоты отказов в госпитализации рассчитывают по формуле:

Расчет и анализ этого показателя целесообразно проводить по отдельным заболеваниям, времени суток, дням недели, месяцам года. В оптимальном режиме взаимодействия амбулаторно-поликлинических и больничных учреждений этот показатель должен приближаться к 0%.
Показатель своевременности госпитализации имеет наибольшую значимость для анализа госпитализации больных, страдающих ургентными заболеваниями (острое нарушение мозгового кровообращения, желудочно-кишечное кровотечение, травмы головного мозга и др.). Показатель рассчитывают по формуле:

Оптимальный показатель устанавливается исходя из сроков госпитализации, определенных протоколами (стандартами) ведения больных.
13.7.1. Особенности статистического анализа деятельности родильных домов
Помимо общих для всех больничных учреждений, формами первичной учетной медицинской документации, которые ведутся в родильных домах, являются:
— Журнал учета приема беременных, рожениц и родильниц (ф. 002/у);
— Медицинская карта прерывания беременности (ф. 003-1/у);
— История родов (ф. 096/у);
— История развития новорожденного (ф. 097/у);
— Медицинское свидетельство о рождении (ф. 103/у-98);
— Медицинское свидетельство о перинатальной смерти (ф. 106-2/ у-98) и др.
Для анализа деятельности родильных домов используют показатели, приведенные ранее и характеризующие работу всех больничных учреждений (показатели использования коечного фонда, качества стационарной помощи и др.). В то же время с учетом особенностей работы родильных домов применяют целый ряд специальных статистических показателей, характеризующих течение родов и послеродового периода и состояние здоровья новорожденных.
К показателям, характеризующим течение родов и послеродового периода, относятся:
— охват стационарным родовспоможением;
— частота внебольничных родов;
— удельный вес физиологических родов;
— частота применения кесарева сечения в родах;
— частота оперативных пособий при родах;
— частота осложнений в родах;
— частота применения обезболивания при родах;
— частота осложнений в послеродовом периоде.
К показателям, характеризующим состояние здоровья новорожденных, относятся:
— коэффициент перинатальной смертности1;
— коэффициент мертворождаемости2;
— частота недоношенности;
— заболеваемость новорожденных3;
— охват новорожденных противотуберкулезными прививками;
— охват новорожденных неонатальным скринингом.
1 Расчет и анализ показателя представлены в разделе 2.3.3.
2 Расчет и анализ показателя представлены в разделе 2.3.3.
3 Расчет и анализ показателей представлены в главах 3 и 12.
Показатели, характеризующие течение родов и послеродового периода. Одной из характеристик уровня организации работы родильного дома является показатель охвата стационарным родовспоможением, который рассчитывают по формуле:

Только стационарные условия позволяют оказывать квалифицированную медицинскую помощь как женщине, так и ребенку, особенно в случаях возникновения каких-либо осложнений при родах. С учетом этого показатель охвата стационарным родовспоможением должен стремиться к 100%.
Показатель охвата стационарным родовспоможением целесообразно оценивать в комплексе с показателем частоты внебольничных родов, который рассчитывают по формуле:

Показатель удельного веса физиологических родов характеризует социально-экономические условия, образ жизни, состояние здоровья женщин, уровень диспансерного наблюдения беременных и рассчитывается по формуле:

Этот показатель в 2009 г. в Российской Федерации составил 37,5%. При этом наблюдаются существенные региональные различия по отдельным субъектам РФ - от 17 до 70%. Соответственно, доля патологических родов в среднем по Российской Федерации составляет 60%. Показатели частоты физиологических и патологических родов свидетельствуют о состоянии здоровья беременных, качестве оказываемой им акушерской помощи, а также уровне квалификации медицинского персонала, участвующего в ведении родов.
Показатель частоты применения кесарева сечения в родах рассчитывают по формуле (в %0):

Рост показателя до определенного предела (170-180%0) имеет положительное прогностическое значение для снижения перинатальной смертности, но превышение его увеличивает риск материнской смертности. В 2008 г. в Российской Федерации он составил 199,9%0. Для снижения этого показателя до оптимальных значений необходимо шире использовать современные перинатальные технологии подготовки и ведения родов.
Показатели частоты оперативных пособий при родах характеризуют качественную сторону деятельности акушерско-гинекологической службы и рассчитывают по формуле (в %0):

* Показатель рассчитывается по отдельным видам оперативных пособий при родах.
В 2009 г. в Российской Федерации показатели частоты наложения щипцов при родах, применения вакуум-экстрактора составили соответственно 1,23 и 3,53 на 1000 родов. Однако с расширением практики обезболивания родов показатели объективно могут увеличиться. Оперативные пособия при родах имеют определенные показания со стороны как матери, так и плода. Поэтому определяющими при выборе тех или иных оперативных пособий при родах являются состояние здоровья беременной, своевременность и точность диагностики.
Показатель частоты осложнений в родах характеризует особенности течения беременности, размеры плода, уровень квалификации акушеров-гинекологов (акушерок) и др. Показатель рассчитывают по формуле (в %0):

Этот показатель в Российской Федерации в 2009 г. при разрывах промежности составил 0,16%0, при сепсисе - 1,1%0, при нарушениях родовой деятельности - 116,5%0.
В соответствии с законодательством РФ пациенты при получении медицинской помощи имеют право на облегчение боли, связанной с заболеванием и/или медицинским вмешательством, доступными способами и средствами. Роды часто сопровождаются болезненными ощущениями, поэтому с согласия женщины можно применять полное или частичное обезболивание родов. Для обезболивания используют различные методы, при этом учитывают цель обезболивания, выраженность боли, состояние роженицы, плода, этапа родов и др.
Для анализа частоты применения аналгезии используют специальный показатель частоты применения обезболивания при родах, который рассчитывают по формуле:
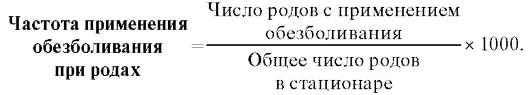
Целесообразно анализировать не только частоту применения обезболивания в целом, но и структуру видов обезболивания, применяемых при родах.
Показатель частоты осложнений в послеродовом периоде характеризует состояние здоровья женщин, особенности течения родов, санитарно-эпидемиологическое состояние родильных домов и др. Показатель рассчитывают по формуле (в %0):

С целью разработки конкретных мер по снижению числа осложнений в послеродовом периоде целесообразно анализировать частоту осложнений по отдельным видам. Этот показатель в Российской Федерации в 2009 г. составил, например, при кровотечении 12,9 на 1000 родов.
Показатели, характеризующие состояние здоровья новорожденных. Методика расчета и анализа показателей перинатальной смертности, мертворождаемости, заболеваемости новорожденных (общей и по отдельным нозологическим формам) рассматривались в предыдущих главах.
Помимо перечисленных выше, к показателям, характеризующим состояние здоровья новорожденных, относится показатель частоты недоношенности. Недоношенностью считается рождение ребенка до окончания полного срока беременности, при этом ребенок имеет определенные клиническое признаки недоношенности. Показатель рассчитывают по формуле:

В последние годы отмечают рост числа рождений недоношенных, что оказывает отрицательное воздействие на физическое здоровье детей в последующие периоды их жизни, способствует увеличению заболеваемости, смертности, ведет к росту инвалидности. В настоящее время показатель частоты недоношенности колеблется в пределах 5-10%.
Среди показателей, позволяющих оценить деятельность родильного дома, немаловажное значение имеют те, которые характеризуют профилактическую работу учреждения. К ним относят показатель охвата новорожденных противотуберкулезными прививками и показатель охвата новорожденных неонатальным скринингом.
Показатель охвата новорожденных противотуберкулезными прививками рассчитывают по формуле:

Показатель охвата новорожденных противотуберкулезными прививками должен стремиться к 100%.
Согласно Национальному календарю профилактических прививок, всем новорожденным должны быть сделаны противотуберкулезные прививки. Однако есть определенные противопоказания, которыми нельзя пренебрегать, поэтому показатель ниже 100% не обязательно свидетельствует о плохо поставленной прививочной работе в родильном доме.
В настоящее время в государственных и муниципальных учреждениях здравоохранения (родильных домах) с целью раннего выявления наследственных заболеваний, их своевременного лечения, профилактики инвалидности и развития тяжелых клинических проявлений, а также снижения летальности от наследственных заболеваний предусмотрено проведение массовых обследований новорожденных (неонатальный скрининг). Для анализа этой работы рассчитывают показатель охвата новорожденных неонатальным скринингом по формуле:

Этот показатель должен приближаться к 100%.
Дата: 2019-02-25, просмотров: 473.