12.1. ОБЩИЕ ПРИНЦИПЫ ОРГАНИЗАЦИИ АМБУЛАТОРНО-ПОЛИКЛИНИЧЕСКОЙ ПОМОЩИ
Амбулаторно-поликлиническая помощь - самый массовый вид медицинской помощи, которую получают около 80% всех больных, обращающихся в организации здравоохранения. К основным типам амбулаторно-поликлинических учреждений (АПУ) относятся: поликлиники (для взрослых, детей, стоматологические), диспансеры, центры общей врачебной (семейной) практики, женские консультации и др.
Основными принципами оказания амбулаторно-поликлинической помощи являются:
— профилактическая направленность;
— участковость;
— доступность;
— преемственность и этапность лечения.
Профилактическая направленность. В профилактической деятельности АПУ выделяют первичную, вторичную и третичную профилактики (см. гл. 6). Принцип профилактической направленности реализуется посредством диспансерного метода. Диспансеризация - приоритетное направление в деятельности медицинских учреждений, включающее комплекс мер по формированию здорового образа жизни, профилактике и ранней диагностике заболеваний, эффективному лечению больных и их динамическому наблюдению.
Диспансерный метод прежде всего используется в работе с определенными группами здоровых людей (дети, беременные, спортсмены, военнослужащие и др.), а также с больными, подлежащими диспансерному наблюдению. В процессе диспансеризации эти контингенты ставят на учет с целью раннего выявления заболеваний, комплексного лечения, проведения мероприятий по оздоровлению условий труда и быта, восстановлению трудоспособности и продлению периода активной жизнедеятельности.
Важным направлением профилактической работы АПУ является прививочная работа. Детскому населению профилактические прививки проводятся по соответствующему календарю прививок, взрослому населению - по желанию и показаниям.
АПУ призваны играть ведущую роль в формировании здорового образа жизни как комплекса мер, позволяющих сохранять и укреплять здоровье населения, повышать качество жизни.
Участковость. Большая часть АПУ работают по участковому принципу т.е. за учреждениями закреплены определенные территории, которые в свою очередь разделены на территориальные участки. Участки формируются в зависимости от численности населения. За каждым участком закреплены участковый врач (терапевт, педиатр) и участковая медицинская сестра. При формировании участков для обеспечения равных условий работы участковых врачей учитывают не только численность населения, но и протяженность участка, тип застройки, удаленность от поликлиники, транспортную доступность и другие факторы.
Доступность. Реализация этого принципа обеспечивается широкой сетью АПУ, действующих на территории РФ. В 2009 г. в России функционировало 15,3 тыс. АПУ всех форм собственности. Любой житель страны имеет право обратиться в АПУ как по месту жительства, так и на территории, где в настоящее время находится. Доступность амбулаторно-поликлинической помощи обеспечивается и ее бесплатностью в рамках Программы государственных гарантий оказания гражданам бесплатной медицинской помощи. С 2011 г. этот принцип получил дополнительное юридическое и финансовое подкрепление в Законе «Об обязательном медицинском страховании в Российской Федерации».
Преемственность и этапность лечения. Амбулаторно-поликлиническая помощь является первым этапом единого процесса оказания медицинской помощи: поликлиника - стационар - учреждение восстановительного лечения. Как правило, пациент вначале обращается к участковому врачу поликлиники. В случае необходимости он может быть направлен в консультативно-диагностический центр, диспансер (онкологический, противотуберкулезный, психоневрологический и др.), больничное учреждение, центр медицинской и социальной реабилитации. Между этими звеньями оказания медицинской помощи должна существовать преемственность, позволяющая исключать дублирование диагностических исследований, ведения медицинской документации, тем самым обеспечить комплексность в профилактике, диагностике, лечении и реабилитации больных. Одним из направлений в достижении этого является внедрение электронной истории болезни (электронный паспорт больного).
Дальнейшее развитие амбулаторно-поликлинической помощи направлено на обеспечение доступности этого вида медицинской помощи всем группам населения, проживающего в любых регионах страны, полное удовлетворение потребности населения в квалифицированной лечебно-профилактической и медико-социальной помощи. Важнейшим направлением совершенствования амбулаторно-поликлинической помощи являются усиление профилактической направленности в деятельности АПУ, повышение эффективности их работы, совершенствование управления, а также повышение культуры и качества медико-социальной помощи.
12.2. ГОРОДСКАЯ ПОЛИКЛИНИКА ДЛЯ ВЗРОСЛЫХ
Городская поликлиника для взрослых является учреждением здравоохранения, оказывающим амбулаторно-поликлиническую помощь населению в возрасте 18 лет и старше. Поликлиники организуют в составе больничных учреждений (областной, краевой, республиканской, окружной, центральной районной больницы, медико-санитарной части) или могут быть самостоятельными учреждениями.
Основными задачами поликлиники являются:
— оказание медицинской помощи населению непосредственно в поликлинике и на дому;
— организация и проведение среди прикрепленного населения комплекса профилактических мероприятий, направленных на снижение заболеваемости, инвалидности и смертности;
— диспансеризация населения и прежде всего лиц с повышенным риском заболеваний сердечно-сосудистой системы, онкологических и других социально значимых болезней;
— организация и проведение мероприятий по санитарно-гигиеническому воспитанию населения, формированию здорового образа жизни.
Примерная организационная структура городской поликлиники для взрослых представлена на рис. 12.1.
Штатные нормативы врачебного персонала городских поликлиник для взрослых устанавливаются соответствующими приказами МЗиСР РФ и носят рекомендательный характер (табл. 12.1).
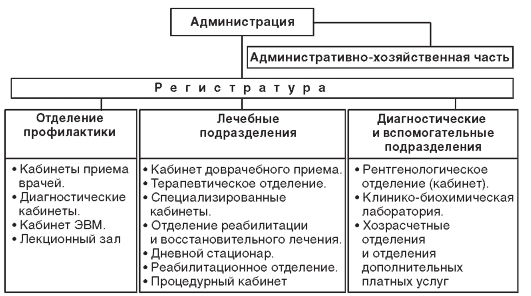
Рис. 12.1. Примерная организационная структура городской поликлиники для взрослых
Таблица 12.1. Штатные нормативы врачебного персонала городской поликлиники для взрослого населения
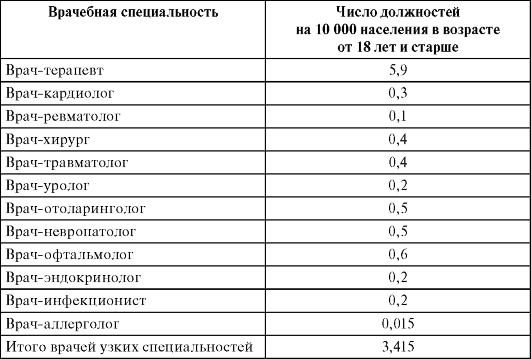
Заведующий терапевтическим отделением устанавливается из расчета: 0,5 ставки при наличии от 6,5 до 9,0 ставок врачей; 1,0 ставка, если в отделении больше 9,0 ставок врачей.
Поликлинику возглавляет главный врач, который осуществляет руководство деятельностью учреждения и несет ответственность за качество и культуру лечебно-профилактической помощи, а также организационную, административно-хозяйственную и финансовую деятельность. Он разрабатывает план работы учреждения и организует его выполнение.
Главный врач проводит подбор кадров медицинского и административно-хозяйственного персонала, несет ответственность за их работу, выносит поощрения хорошо работающим инициативным сотрудникам и привлекает к дисциплинарной ответственности нарушителей трудовой дисциплины, осуществляет расстановку кадров, организует повышение квалификации врачей и среднего медицинского персонала, готовит резерв руководителей подразделений, устанавливает распорядок работы учреждения, утверждает графики работы персонала и т.д.
Главный врач совместно с главным бухгалтером составляет смету учреждения, является распорядителем кредитов, контролирует правильность исполнения бюджета и обеспечивает экономное и рациональное расходование средств, сохранность материальных ценностей, обеспечивает правильное составление и своевременное представление в соответствующие инстанции статистических, медицинских и финансовых отчетов, обеспечивает своевременное рассмотрение жалоб и заявлений населения, принимает по ним необходимые меры.
Из наиболее квалифицированных и обладающих организаторскими способностями врачей главный врач назначает своего первого заместителя - заместителя по лечебной работе, который в период отсутствия главного врача исполняет его обязанности. Он фактически отвечает за всю профилактическую и лечебно-диагностическую деятельность учреждения. У главного врача есть и другие заместители: по клинико-экспертной работе, административно-хозяйственной части.
Свою долю ответственности за качество профилактической и лечебно-диагностической работы в поликлинике, соблюдение персоналом медицинской этики также несут и заведующие отделениями. Заведующие отделениями осуществляют непосредственное руководство и контроль за профилактической и лечебно-диагностической работой врачей; консультируют больных со сложными формами заболеваний; контролируют обоснованность выдачи врачами листков временной нетрудоспособности; организуют своевременную госпитализацию больных, которым необходимо стационарное лечение; обеспечивают проведение мероприятий по повышению квалификации врачей и среднего медицинского персонала. Лечение больных, нуждающихся в госпитализации, но оставленных по каким-либо причинам на дому, также проводится под постоянным контролем заведующего отделением.
Первое знакомство пациента с поликлиникой начинается с регистратуры, которая организует прием больных и их обслуживание на дому. В задачи регистратуры входят:
— запись на прием к врачам при непосредственном обращении и по телефону;
— регулирование интенсивности потока пациентов с целью обеспечения равномерной нагрузки на приеме, распределение больных по видам оказываемой помощи;
— своевременный подбор медицинской документации и доставка ее в кабинеты врачей, правильное ведение и хранение картотеки.
В практике организации амбулаторно-поликлинической помощи используют три основных способа организации записи пациентов на прием к врачу: талонная система, самозапись, комбинированный способ.
При талонной системе первичные пациенты обращаются в регистратуру и получают талоны с указанием порядкового номера очереди, фамилии врача, номера кабинета и времени явки на прием.
При самозаписи посетители сами вписывают в специальные листы свои паспортные данные с указанием удобного для них времени приема. Для этого в холле поликлиники оборудуют столики с папками листов самозаписи на несколько дней вперед. Дежурный регистратор дает необходимые устные справки, в отдельных случаях помогает посетителям записаться на прием к врачу. Заполненные листы самозаписи в конце дня передают работникам картохранилища для подбора медицинских карт амбулаторного больного или оформления их для впервые обратившихся пациентов. Перед приемом медицинская сестра кабинета берет из картохранилища подобранные медицинские карты амбулаторного больного и лист самозаписи.
При комбинированном способе в лист самозаписи записываются только первичные пациенты. За 15-20 мин до начала приема пациент получает в регистратуре заранее заготовленный талон. При такой системе регистратор знает, сколько человек не явилось на прием к врачу (из числа записавшихся) и имеет право по истечении определенного времени выдать талоны другим пациентам, желающим попасть на прием в это время. Повторным пациентам врач выдает специальную «фишку» с указанием даты и времени приема, которая подлежит обмену в регистратуре на талон. Если врач при посещении больного на дому определил необходимость повторного осмотра в поликлинике, он сразу выдает ему талон с указанием даты, времени приема и номера очереди.
Вызов врача на дом может осуществляться очно либо по телефону. Принимаемые вызовы заносят в «Книгу записей вызова врача на дом» (ф. 031/у), в которой указывают фамилию, имя, отчество, адрес больного и основные жалобы. Эти книги ведутся как по каждому терапевтическому участку, так и по каждому из врачей узких специальностей. В некоторых поликлиниках существует самозапись вызовов на дом. Вызывающий врача заполняет специальный бланк, в котором указывает фамилию, имя, отчество, адрес больного, основные жалобы, температуру и опускает бланк в ящик вызовов. Поступившие заявки медицинский регистратор вносит в книгу.
Для получения пациентами необходимой информации в вестибюле поликлиники организуют подробную «немую справку» с расписанием работы врачей всех специальностей, номеров их кабинетов, врачебных участков с входящими в них улицами и домами, правилами подготовки к исследованиям (рентгеноскопия, рентгенография, анализы крови) и т.д. «Немая справка» должна содержать также информацию о времени и месте приема населения главным врачом и его заместителями, адреса дежурных поликлиник и стационаров района (города), оказывающих экстренную специализированную помощь населению в воскресные дни и др.
Скорость обслуживания больных зависит от рационального размещения в регистратуре «Медицинских карт амбулаторного больного». Оптимальной считается система расстановки карт в барабанах по участкам, а внутри них - по улицам, домам и квартирам. Значительно облегчает работу медицинского регистратора система маркировки медицинских карт, когда каждый терапевтический участок имеет свою цветовую маркировку. Хорошо зарекомендовала себя номерная система, при которой поиск одной карты сокращается до нескольких секунд. Для этого каждому участку определяют количество номеров соответственно числу лиц, проживающих на данной территории. В последнее время распространилась практика хранения медицинских карт амбулаторного больного на руках у пациентов. Это облегчает получение пациентом консультаций в других лечебно-профилактических учреждениях, однако в случае утери карты создаются серьезные затруднения. Выход из сложившейся ситуации заключается во внедрении в работу поликлиники современных информационных технологий.
В настоящее время в ряде городов страны реализуется проект «Электронная регистратура». Этим проектом предусмотрены значительное повышение оперативности записи населения на прием к врачу, а также система мониторинга доступности медицинской помощи в регионе, населенном пункте или отдельно взятом медицинском учреждении.
«Электронная регистратура» дает возможность записаться пациенту на прием к врачу следующими способами:
— по единому номеру телефона;
— через интернет;
— через информационный киоск, расположенный в вестибюле поликлиники;
— через регистратуру поликлиники.
«Электронная регистратура» предусматривает наличие единого для всех муниципальных поликлиник бесплатного номера телефона. Набрав его, пациент попадает в call-центр, где специально обученные операторы в течение минуты оформляют запись к необходимому специалисту. Помимо call-центра запись к врачу можно сделать через специализированный интернет-портал с удобной навигацией. В случае, если врач по каким-либо причинам недоступен, пациенту предлагаются альтернативные варианты: либо записаться к специалисту в другое лечебное учреждение, либо встать в очередь. Информационные ресурсы call-центра позволяют оператору предложить пациенту наиболее быстрый и удобный вариант записи к врачу. На интернет-портале варианты записи предлагаются в автоматическом режиме.
«Электронная регистратура» не только повышает оперативность записи пациентов на прием к врачам, но и является эффективным управленческим инструментом для руководителей органов управления здравоохранением и амбулаторно-поликлинических учреждений. Создаваемая информационная база позволяет в течение короткого времени формировать необходимую отчетность, а также управлять потоками пациентов в АПУ в режиме онлайн.
В непосредственной близости от регистратуры располагается кабинет доврачебного приема, который организуют в поликлинике для регулирования потока посетителей и выполнения функций, не требующих врачебной компетенции. Для работы в нем подбирают наиболее опытных медицинских сестер. В задачи кабинета доврачебного приема входят:
— распределение пациентов по срочности направления их к врачу;
— направление на лабораторные и другие диагностические исследования больных, которые не нуждаются в день обращения во врачебном приеме;
— проведение антропометрии, измерение артериального и глазного давления, температуры тела и др.;
— заполнение паспортной части «Санаторно-курортной карты» (ф. 072/у-04), «Направления на медико-социальную экспертизу организацией, оказывающей лечебно-профилактическую помощь» (ф. 088/у-06), а также внесение в них данных лабораторных и других диагностических исследований, оформление справок, выписок и других медицинских документов;
— участие в организации и проведении медицинских осмотров. Основной фигурой городской поликлиники для взрослых является участковый терапевт, который обеспечивает в поликлинике и на дому квалифицированную терапевтическую помощь населению, проживающему на закрепленном участке. Терапевтические участки формируют из расчета 1700 жителей в возрасте 18 лет и старше на один участок. В своей работе участковый терапевт непосредственно подчиняется заведующему терапевтическим отделением. Участковый терапевт обеспечивает:
— своевременную квалифицированную терапевтическую помощь населению своего участка в поликлинике и на дому;
— своевременное направление больных на госпитализацию с обязательным предварительным обследованием при плановой госпитализации;
— использование в своей работе современных методов профилактики, диагностики и лечения;
— экспертизу временной нетрудоспособности больных в соответствии с действующим положением;
— проведение комплекса мероприятий по диспансеризации взрослого населения участка, анализ эффективности и качества диспансеризации;
— раннее выявление, диагностику, лечение инфекционных заболеваний и направление в центры гигиены и эпидемиологии «Извещения о больном с вновь установленным диагнозом сифилиса, гонореи, трихомоноза, хламидиоза, герпеса урогенитального, с аногенитальными бородавками, микроспории, фавуса, трихофитии, микоза стоп, чесотки» (ф. 089/у-кв), «Извещения о больном с впервые в жизни установленным диагнозом туберкулеза, с рецидивом туберкулеза» (ф. 089/у-туб);
— систематическое повышение своей профессиональной квалификации и уровня медицинских знаний участковой медицинской сестры;
— пропаганду среди населения участка здорового образа жизни и др.
Работа участкового терапевта осуществляется по графику, утверждаемому заведующим отделением или главным врачом поликлиники, в котором предусматриваются фиксированные часы амбулаторного приема, время для оказания помощи на дому, профилактической и другой работы. Распределение времени приема в поликлинике и помощи на дому осуществляется в зависимости от численности и состава населения участка, от сложившейся посещаемости и др.
Важную роль в организации амбулаторно-поликлинической помощи населению играют врачи узких специальностей (кардиолог, эндокринолог, невропатолог, уролог, офтальмолог и др.), которые в своей работе непосредственно подчиняются заведующему отделением или заместителю главного врача по лечебной работе.
12.3. ГОРОДСКАЯ ПОЛИКЛИНИКА ДЛЯ ДЕТЕЙ
Детская городская поликлиника является ведущим АПУ по оказанию медицинской помощи детям от рождения и до 18 лет. Детская поликлиника может быть самостоятельным учреждением, а может являться структурным подразделением детской областной (краевой, республиканской, окружной, городской) или центральной районной больницы. В настоящее время часть детских поликлиник реорганизованы в отделения городских поликлиник, оказывающих помощь как взрослому населению, так и детям.
Основными задачами детской поликлиники являются:
— организация и проведение комплекса профилактических мероприятий среди детского населения;
— оказание квалифицированной лечебно-профилактической помощи детям в поликлинике и на дому;
— направление при необходимости детей на лечение в стационары, санатории, специализированные детские ясли-сады, учреждения детского отдыха и др.;
— организация лечебно-профилактической работы в детских образовательных учреждениях;
— проведение комплекса противоэпидемических мероприятий (совместно со специалистами Роспотребнадзора);
— обеспечение правовой защиты детей.
По вопросам охраны здоровья детей и подростков детская поликлиника координирует работу всех других медицинских учреждений: собирает, обобщает и анализирует информацию о состоянии и проблемах соматического, репродуктивного, психического здоровья, - на основе которой определяет приоритетные направления профилактической, лечебно-оздоровительной и коррекционной работы, разрабатывает предложения по улучшению охраны здоровья детей и подростков на соответствующей территории.
Для выполнения поставленных задач в детской поликлинике функционируют профилактические, лечебные, диагностические и другие подразделения, перечень которых должен соответствовать примерной организационной структуре, представленной на рис. 12.2.
Структура и организация работы детской поликлиники строится с учетом противоэпидемического режима и утверждается органом управления здравоохранением по подчиненности.
Детская поликлиника, так же как поликлиника для взрослых, работает по участковому принципу. Педиатрические участки организуют из расчета 800 детей в возрасте от 0 до 18 лет на один участок. С учетом большого объема профилактической работы в детской поликлинике, в отличие от других АПУ, на каждый педиатрический участок выделяют 1,5 должности медицинской сестры участковой, которая является непосредственным помощником врача-педиатра участкового.
Штатные нормативы врачебного персонала детских городских поликлиник устанавливают соответствующими приказами МЗиСР РФ и носят рекомендательный характер (табл. 12.2).
Таблица 12.2. Штатные нормативы врачебного персонала детских городских поликлиник в городах с населением свыше 25 тыс. человек
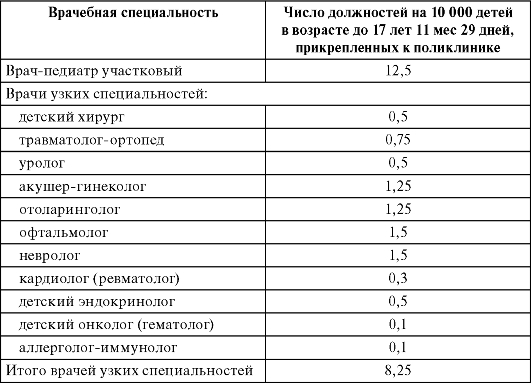
Ведущей фигурой детской поликлиники является участковый врач-педиатр. Участковый педиатр работает под руководством заведующего отделением по плану, составленному на основе анализа состояния здоровья детского населения. Главными задачами в работе участкового врача-педиатра являются дальнейшее снижение заболеваемости и смертности детей всех возрастов, обеспечение оптимального физического и нервно-психического развития детей путем широкого внедрения комплекса профилактических мероприятий как специфического, так и неспецифического характера.
В этих целях участковый врач-педиатр: - проводит динамическое медицинское наблюдение за физическим и нервно-психическим развитием детей;
— проводит диагностическую и лечебную работу на дому и в поликлинике;
— осуществляет работу по охране репродуктивного здоровья подростков;
— проводит первичный патронаж новорожденных и детей раннего возраста в установленные сроки;
— организует и принимает участие в проведении профилактических осмотров детей раннего возраста, а также детей в декретированные возрастные сроки;
— разрабатывает комплекс лечебно-оздоровительных мероприятий, обеспечивает контроль за выполнением режима, рационального питания, своевременного проведения мероприятий по профилактике у детей алиментарных расстройств, рахита, анемии и других заболеваний;
— обеспечивает своевременное направление детей на консультации к врачам-специалистам, при соответствующих показаниях - на госпитализацию;
— обеспечивает проведение иммунопрофилактики детей;
— проводит динамическое наблюдение за детьми с хронической патологией, состоящими на диспансерном наблюдении, их своевременное оздоровление и анализ эффективности диспансерного наблюдения;
— обеспечивает подготовку детей к поступлению в образовательные учреждения;
— передает информацию о детях и семьях социального риска в отделение медико-социальной помощи детской поликлиники, органы опеки, попечительства;
— организует работу стационара на дому;
— разрабатывает и контролирует выполнение индивидуальных программ реабилитации детей-инвалидов;
— принимает участие в организации дополнительного лекарственного обеспечения детей, имеющих право на получение набора социальных услуг;
— выдает заключение о необходимости направления детей в санаторно-курортные учреждения;
— обеспечивает проведение мероприятий по профилактике и раннему выявлению у детей гепатита В и С, ВИЧ-инфекции;
— осуществляет диспансерное наблюдение детей с наследственными заболеваниями, выявленными в результате неонатального скрининга, и патронаж семей, имеющих детей указанной категории;
— своевременно направляет извещения в установленном порядке в территориальные центры гигиены и эпидемиологии о случаях инфекционных заболеваний и поствакцинальных осложнений;
— обеспечивает медицинскую помощь юношам в период подготовки к военной службе;
— проводит работу по врачебному консультированию и профессиональной ориентации с учетом состояния здоровья детей;
— готовит медицинскую документацию для перевода детей по достижении соответствующего возраста в поликлинику для взрослых;
— руководит деятельностью среднего медицинского персонала, осуществляющего оказание первичной медико-санитарной помощи.
Кроме того, участковый врач-педиатр своевременно информирует руководство поликлиники (отделения) обо всех тяжелобольных детях и подростках на участке и не госпитализированных по каким-либо причинам.
Важнейшей задачей участкового врача-педиатра является разработка программ профилактики расстройств соматического, репродуктивного, психического здоровья, а также медицинского наблюдения, лечения, коррекции, оздоровления, реабилитации на основании оценки состояния здоровья детей и подростков.
Наряду с участковой службой в детских поликлиниках организована специализированная помощь. Большая роль в лечении и оздоровлении детей и подростков принадлежит врачам узких специальностей (врачи-специалисты). Количество работающих в поликлинике врачей-специалистов определяется в соответствии со штатными нормативами, приведенными в табл. 12.2. Врач-специалист детской городской поликлиники оказывает медицинскую помощь детскому населению по своей специальности. Основными задачами врача узкой специальности являются организация и проведение лечебной и профилактической работы с детьми и подростками.
С этой целью врач-специалист:
— проводит прием детей и подростков с отклонениями в состоянии здоровья и профилактические осмотры согласно утвержденному администрацией графику;
— оказывает необходимую консультативную и лечебную помощь заболевшим на дому;
— берет на диспансерное наблюдение детей с длительными заболеваниями и обеспечивает их систематическое наблюдение и лечение до снятия с учета по медицинским показаниям, изучает эффективность диспансеризации и лечения;
— проводит санитарно-просветительную работу среди населения по своей специальности;
— систематически повышает свою квалификацию, участвует в работе по повышению квалификации врачей и среднего медицинского персонала по своей специальности.
Врач-специалист работает в тесном контакте с другими врачами детской городской поликлиники (отделения), участвует в оздоровлении детей и подростков в образовательных учреждениях. Специализированная помощь детской поликлиники может усиливаться приемами специалистов по вопросам репродуктивного здоровья (детская гинекология, андрология, консультирование по профилактике ИПППП, нежелательной беременности), психического здоровья и др.
В детской поликлинике выделяют следующие основные разделы работы: профилактическую, лечебную, противоэпидемическую, по формированию здорового образа жизни, по поддержке грудного вскармливания.
Организация профилактической работы. Главной целью профилактической работы являются проведение мероприятий, способствующих правильному физическому и нервно-психическому развитию детей, широкое внедрение гигиенических навыков в повседневную жизнь семьи.
Основным методом профилактической работы является диспансерный метод - активное динамическое наблюдение не только за больными, но и за здоровыми детьми. Диспансерный метод позволяет наиболее полно реализовать одно из важнейших положений профилактической работы - не только сохранять, но и улучшать здоровье здоровых. В педиатрической практике действует система сплошной диспансеризации детского населения, что является несомненным преимуществом отечественной системы здравоохранения.
Диспансерное наблюдение за детьми осуществляется в соответствии с утвержденными МЗиСР РФ стандартами.
Организация профилактических мероприятий, направленных на охрану здоровья ребенка, фактически начинается до его рождения.
Наблюдение за здоровьем беременной осуществляется совместно женской консультацией и детской поликлиникой. С момента взятия беременной на учет поликлиника осуществляет патронаж беременной, совместно с женской консультацией проводит занятия в школе молодых матерей, организует посещение беременными кабинета здорового ребенка поликлиники.
Участковым педиатром и медицинской сестрой должно быть проведено не менее двух дородовых патронажей. В ходе дородовых патронажей проводятся сбор и оценка данных генеалогического, биологического и социального анамнеза. Выявляются группы риска, даются рекомендации по режиму и питанию беременной, социальногигиеническим условиям жизни, профилактике пограничных состояний и заболеваний, уходу за новорожденным и его вскармливанию. Беременные должны посетить кабинет здорового ребенка, где с ними проводят индивидуальные и групповые беседы, на наглядных пособиях обучают уходу за новорожденным и т.д.
Согласно существующему положению врач-педиатр и медицинская сестра детской поликлиники посещают новорожденного в первые 2 дня после выписки из родильного дома. Если в семье родился первый ребенок, двойня или у матери нет молока, патронаж рекомендуется провести в первый же день после выписки.
В дальнейшем медицинское наблюдение за развитием ребенка осуществляется регулярно по графику, составленному согласно утвержденным МЗиСР РФ стандартам, с учетом как индивидуальных особенностей ребенка, так и наиболее ответственных периодов его жизни. Врач осуществляет контроль за правильным физическим и нервно-психическим развитием ребенка, дает необходимые рекомендации матери по вскармливанию, организации режима дня, закаливанию, физическому воспитанию, профилактике рахита и по другим вопросам.
Все дети из двоен, недоношенные, родившиеся с крупной массой тела, получившие родовую травму, родившиеся у матерей с патологией беременности и родов или перенесших инфекционные заболевания во время беременности матери, дети, выписанные из отделений патологии новорожденных, а также дети из неблагоприятных социально-бытовых условий относятся к группам риска и находятся под особым наблюдением участкового педиатра. Работа с ними проводится по индивидуальному плану.
Для осуществления профилактической работы со здоровыми детьми раннего возраста в составе детской поликлиники организуют кабинет профилактической работы с детьми (кабинет здорового ребенка). Для работы в нем в поликлинике, обслуживающей до 10 тыс. детей, предусмотрена 1 должность, свыше 10 тыс. детей - 2 должности медицинских сестер по профилактической работе со здоровыми детьми. Руководство работой кабинета осуществляет заведующий одного из педиатрических отделений.
Основными задачами кабинета здорового ребенка являются:
— пропаганда здорового образа жизни в семье;
— обучение родителей основным правилам воспитания здорового ребенка (режим, питание, физическое воспитание, закаливание, уход и др.);
— санитарное просвещение родителей по вопросам гигиенического воспитания детей, профилактики заболеваний и отклонений в развитии ребенка.
В этих целях медицинский персонал кабинета здорового ребенка:
— оказывает помощь участковым врачам-педиатрам в проведении организуемых в кабинете занятий школ молодых матерей, отцов;
— проводит индивидуальные и коллективные беседы с родителями детей раннего возраста, выдает им памятки и методическую литературу по вопросам охраны здоровья ребенка;
— обучает родителей уходу за детьми, организации режима дня, массажу, гимнастике, проведению закаливающих процедур, технологии приготовления детского питания, правилам введения докорма и прикорма;
— проводит работу по профилактике рахита у детей;
— совместно с участковым педиатром и участковой медицинской сестрой проводит индивидуальную подготовку детей к поступлению в детское дошкольное учреждение;
— обучает участковых медицинских сестер проведению профилактики заболеваний у детей, массажу, гимнастике, закаливающих процедур и др.;
— сообщает участковым педиатрам и медицинским сестрам о выявленных нарушениях в развитии ребенка и ошибках, допускаемых родителями в уходе за детьми;
— осуществляет связь с центром здоровья для изучения и распространения новых материалов по развитию и воспитанию здорового ребенка;
— комплектует материалы для оформления кабинета, соответствующую санитарно-просветительную литературу, таблицы, плакаты, пособия, памятки, выставки по основным вопросам профилактической работы со здоровыми детьми; - ведет необходимую рабочую документацию и учет инструктивно-методических материалов по развитию и воспитанию детей раннего возраста. Кабинет здорового ребенка должен быть обеспечен методическими материалами и наглядными пособиями по основным вопросам развития и воспитания здорового ребенка, профилактике заболеваний.
Важнейшим звеном диспансеризации детского населения является организация медицинских осмотров, сроки и порядок которых определяются соответствующими приказами МЗиСР РФ.
В поликлиниках выделяют три группы детей, подлежащих профилактическим осмотрам:
1) дети до 7-летнего возраста, не посещающие детские дошкольные учреждения;
2) дети, посещающие детские дошкольные учреждения;
3) школьники.
Для первой группы детей наиболее целесообразным является выделение в поликлиниках профилактических дней, когда все специалисты принимают только здоровых детей. Число профилактических дней зависит от мощности поликлиники. Для упорядочения работы матерям вручают памятку о том, какими специалистами должен быть осмотрен ребенок в разные возрастные периоды его жизни. В вестибюле вывешивается справка аналогичного содержания. Частота профилактических осмотров врачами-специалистами определяется таким образом, чтобы своевременно выявить отклонения в состоянии здоровья детей и организовать необходимые лечебные и оздоровительные мероприятия.
Профилактические осмотры детей, посещающих образовательные учреждения, проводят в виде обязательных углубленных обследований в соответствии с декретированными возрастными группами и включают три обязательных этапа: доврачебный, педиатрический, специализированный.
На доврачебном этапе организуются скрининг и лабораторноинструментальные исследования. На педиатрическом проводится осмотр педиатром с анализом данных доврачебного обследования и оценкой состояния здоровья. Перед поступлением в школу, а также в школьном возрасте этот этап носит характер врачебно-педагогического. В его проведении с целью оценки психологического статуса, функциональной готовности и адаптации к обучению принимают участие педагоги и психологи. Врачебно-педагогический этап оформляется совместным медико-педагогическим заключением. На специализированном этапе диспансеризация осуществляется бригадой врачей-специалистов. По завершении профилактических осмотров проводится комплексная оценка здоровья, оформляемая в форме заключения о состоянии здоровья ребенка.
Организация лечебной работы. Это большой комплекс современных лечебных и организационных мероприятий, который включает:
— лечение на дому детей с острыми заболеваниями и обострениями хронических заболеваний до полного клинического выздоровления;
— прием в детской поликлинике реконвалесцентов с острыми заболеваниями, не представляющими опасности для окружающих;
— госпитализацию по показаниям;
— активное выявление больных с хроническими заболеваниями на ранних стадиях, постановку их на учет, своевременное лечение и оздоровление;
— комплексное этиопатогенетическое лечение заболеваний с использованием средств восстановительного лечения (физиотерапия, лечебная физкультура, водолечение и др.);
— осуществление преемственности в лечении больных детей с детскими образовательными учреждениями, стационарами, санаториями;
— экспертизу временной нетрудоспособности работающих подростков и родителей больных детей.
Дети в поликлинике должны получать квалифицированную медицинскую помощь в возможно короткие сроки. График работы участковых врачей и врачей по специальностям составляется таким образом, чтобы матери с детьми в течение недели могли быть приняты своим участковым врачом в утренние, дневные и вечерние часы (скользящий график).
Особенностью работы детской поликлиники является то, что все больные дети с острыми заболеваниями наблюдаются участковым врачом на дому. В поликлинике проводится прием в основном здоровых детей, а также страдающих хроническими заболеваниями, повторных больных с инфекционными заболеваниями без острых явлений и реконвалесцентов.
Участковый врач обязан посетить заболевшего ребенка в день вызова и активно (без вызова) посещать больных детей на дому до полного выздоровления или госпитализации. Кратность и интервалы посещений регулируются в зависимости от характера, тяжести заболеваний, возраста ребенка.
В лечении детей, особенно раннего возраста, имеет исключительное значение своевременное начало лечения. Участковые врачипедиатры, выполняя вызов к больному ребенку, должны иметь набор необходимых медикаментов и в случае надобности оказать больному помощь на дому сразу же после установления диагноза даже тогда, когда ребенок направляется в стационар. При необходимости врач должен обеспечивать ребенка медикаментами на один прием.
Участковая медицинская сестра выполняет назначения врача по лечению больного ребенка на дому, контролирует выполнение родителями врачебных рекомендаций по лечению, питанию, режиму и уходу за больным ребенком. По заявке лечащего врача детская поликлиника обеспечивает больному ребенку проведение на дому необходимых лабораторных, функциональных исследований и консультаций врачей узких специальностей. Заведующий отделением детской поликлиники осуществляет контроль за организацией лечения больных детей на дому, при необходимости оказывает консультативную помощь.
Участковый врач в случае необходимости организует госпитализацию ребенка и продолжает наблюдение за его здоровьем после выписки из стационара. При невозможности госпитализировать ребенка (отказ родителей, отсутствие места в стационаре, карантин и др.) организуется стационар на дому. При этом ребенку обеспечиваются весь комплекс необходимых лечебных и диагностических мероприятий, лабораторных обследований в соответствии с тяжестью и характером заболевания, пост медицинской сестры или ее регулярное посещение несколько раз в день. Ночью ребенку оказывает помощь врач-педиатр неотложной или скорой помощи. Участковый врач посещает больного ежедневно до полного выздоровления, кроме того, ребенок в обязательном порядке должен быть осмотрен заведующим отделением.
При выявлении хронического заболевания больного следует поставить на диспансерный учет либо у участкового педиатра, либо у врача соответствующего профиля. Каждому ребенку, взятому на учет, должны быть обеспечены тщательное наблюдение и активное лечение. Содержание диспансерной работы отражается в индивидуальных планах диспансерного наблюдения, которые разрабатываются врачами конкретно для каждого больного. В конце года врачи составляют на каждого состоящего на учете больного этапный эпикриз, в котором дается оценка состояния здоровья и эффективности проведения лечебно-профилактических мероприятий. Критериями оценки результатов проводимой диспансеризации являются выздоровление, улучшение, состояние без перемен, ухудшение.
Важным элементом работы участкового педиатра следует считать экспертизу временной нетрудоспособности члена семьи в связи с заболеванием ребенка. При выдаче листков нетрудоспособности участковый врач руководствуется действующими инструкциями.
Противоэпидемическая работа. Структура и вся организация работы детской поликлиники построена с учетом противоэпидемического режима. К его элементам относятся: оказание помощи на дому остро заболевшим, выделение дней для профилактического приема, разделение по этажам кабинетов участковых врачей и врачей узких специальностей и т.д.
Матери, являющиеся с ребенком на прием, предварительно в фильтре должны осматриваться медицинской сестрой с целью выявления симптомов инфекционного или другого острого заболевания. В случае выявления ребенка с инфекционным или подозрительным на него заболеванием больной должен направляться в бокс, непосредственно примыкающий к фильтру и имеющий отдельный вход, где его принимает врач.
Однако в настоящее время прием детей в городских поликлиниках через фильтр, к сожалению, практически не осуществляется.
Борьба с инфекционными заболеваниями, обеспечение эпидемиологического благополучия проходят под руководством и контролем центров гигиены и эпидемиологии. Основными задачами этой работы являются раннее выявление и госпитализация инфекционных больных, наблюдение за возможным очагом инфекционного заболевания, контактными лицами, реконвалесцентами и бациллоносителями. Врачи несут ответственность за санитарное состояние участка и организуют профилактические прививки. Врачи поликлиники обеспечивают раннюю диагностику инфекционных заболеваний, устанавливают наблюдение за здоровьем детей, бывших в контакте с заболевшими. Для регистрации инфекционных заболеваний установлена специальная учетная форма (ф. 058/у).
При лечении на дому ребенка с острым инфекционным заболеванием педиатр знакомит всех проживающих в квартире с необходимыми мерами профилактики, периодически осматривает детей, контактирующих с инфекционным больным. Лечение ребенка проводится на дому до полного выздоровления.
Важную роль в снижении инфекционной заболеваемости играет активная иммунизация детского населения. Сроки проведения вакцинации определены Национальным календарем профилактических прививок, которые едины на всей территории страны и могут быть изменены только с разрешения МЗиСР РФ.
Профилактические прививки проводят детям в прививочных кабинетах при детских поликлиниках одноразовыми инструментами. Детям, посещающим образовательные учреждения, прививки делают в этих учреждениях. Категорически запрещается делать прививки на дому.
О дне проведения предстоящих профилактических прививок детям, посещающим дошкольные образовательные учреждения и школы, заранее оповещают родителей. Всех детей в день прививки обследуют врачи с учетом анамнестических данных и термометрии. Детям, имеющим относительные противопоказания, прививки проводят по индивидуальной схеме согласно рекомендациям соответствующих специалистов.
Острые инфекции и неинфекционные заболевания, обострения хронических заболеваний считают временными противопоказаниями для вакцинации. Плановые прививки проводят через 2-4 нед после выздоровления.
Участковая медицинская сестра на следующий день после прививки посещает ребенка на дому для выяснения характера реакции на прививку, сообщает о результатах участковому врачу-педиатру и фиксирует данные о реакции на прививку в «Истории развития ребенка» (ф. 112/у).
Учет и контроль за профилактическими прививками осуществляют на основе заполнения «Карты учета профилактических прививок» (ф. 063/у) на каждого новорожденного и каждого ребенка, вновь прибывшего в район деятельности детской поликлиники. В настоящее время в практику здравоохранения вводят «Прививочный сертификат». Из «Карт учета профилактических прививок» в детской поликлинике формируют прививочную картотеку.
Формирование здорового образа жизни. Задачами по формированию здорового образа жизни в детской поликлинике являются:
— распространение среди населения гигиенических знаний по охране здоровья детей;
— привитие родителям гигиенических навыков, необходимых для создания оптимальных условий развития детей и формирования у них поведения, соответствующего здоровому образу жизни;
— формирование готовности населения к участию в профилактических осмотрах детей, своевременному обращению за медицинской помощью, выполнению врачебных назначений;
— санитарное просвещение работников дошкольных и школьных учреждений;
— работа по формированию здорового образа жизни среди детей и подростков.
Гигиеническое воспитание и обучение на участке должны быть тесно связаны с лечебно-профилактической работой врача и медицинской сестры и проводиться по плану. Педиатры и врачи узких специальностей детской поликлиники проводят:
— индивидуальные беседы с родителями, детьми и подростками;
— выдачу (на врачебном приеме) санитарно-просветительных материалов (брошюр, памяток, буклетов, листовок и др.) для закрепления информации, а также для самостоятельного изучения;
— групповые лекции и беседы на общегигиенические темы с родителями, детьми и подростками, немедицинским персоналом детских дошкольных учреждений и школ;
— занятия с родителями в школах матерей, школах отцов, клубах молодых родителей, на факультетах народных университетов здоровья и других формах очно-заочного обучения;
— вечера вопросов и ответов, вечера молодых родителей, встречи за круглым столом в поликлинике.
Прогрессивной формой в системе гигиенического воспитания родителей являются групповые профилактические приемы детей 1-го года жизни. Профилактический прием должен предусматривать не только обследование, но и тщательный опрос матерей относительно режима жизни ребенка, вскармливания и ухода за ним.
Важную роль в формировании здорового образа жизни играют отделения медико-социальной помощи и кабинеты профилактической работы с детьми (кабинеты здорового ребенка). Наличие специальных помещений с соответствующим оформлением и оборудованием создает больше удобства для проведения санитарно-просветительной работы и делает ее более эффективной.
Поддержка грудного вскармливания. Борьба за естественное вскармливание, его пропаганда должны быть одним из приоритетных направлений в работе детской поликлиники.
Участковая сестра детской поликлиники в ходе дородовых патронажей должна оценить отношение беременной к грудному вскармливанию, провести индивидуальные беседы с беременной, направленные на выработку доминанты лактации и психологического настроя членов семьи на поддержку грудного вскармливания, обучить технике грудного вскармливания.
Сразу после выписки из родильного дома участковая сестра детской поликлиники должна обучать мать технике вскармливания ребенка, исправлять ошибки в технике кормления при наблюдении на дому, контролировать прибавку массы тела в конце 1-го месяца жизни, проводить индивидуальные беседы с женщиной, направленные на поддержку грудного вскармливания.
В течение 1-го месяца жизни ребенка участковый педиатр должен беседовать с членами семьи о помощи кормящей матери и поддержке ее в отношении длительного грудного вскармливания, разъяснять кормящей матери преимущества грудного вскармливания для здоровья ребенка и матери, давать советы по организации свободного вскармливания, обеспечивать психологический настрой матери на длительную лактацию, рекомендовать частый контакт «кожа к коже», «глаза в глаза», знакомить мать с основными критериями достаточного количества молока, давать советы по рациональному питанию кормящей матери как важному фактору становления лактации, контролировать правильность прикладывания ребенка к груди. По истечении 1-го месяца жизни участковый педиатр должен контролировать соблюдение свободного вскармливания и техники грудного кормления, давать рекомендации по преодолению лактационных кризов, проводить рационализацию питания и питьевого режима матери, при подозрении на гипогалактию назначать контрольное взвешивание ребенка на протяжении суток.
Существенную роль в пропаганде грудного вскармливания, обучении матерей практике грудного вскармливания, технологии приготовления детского питания, правилам введения докорма и прикорма должны играть кабинеты профилактической работы с детьми (кабинеты здорового ребенка).
В отличие от поликлиники для взрослых в структуру детской поликлиники входят отделение организации медицинской помощи детям и подросткам в образовательных учреждениях и отделение медико-социальной помощи.
Отделение организации медицинской помощи детям и подросткам в образовательных учреждениях обеспечивает организацию лечебнопрофилактической работы среди детей и подростков в образовательных учреждениях общего и коррекционного типа, интернатных и учреждениях начального и среднего профессионального образования. Кроме того, оно осуществляет взаимодействие с военкоматами по постановке подростков на первичный воинский учет и подготовку к призыву в армию, обеспечивает работу по врачебно-профессиональному консультированию и профориентации.
Для обеспечения работы в образовательных учреждениях предусмотрено выделение должностей врачей-педиатров из расчета 1 должность на:
— 180-200 детей в детских яслях (ясельных группах в детских яслях-садах);
— 600 детей в детских садах (соответствующих группах в детских яслях-садах);
— 1200 учащихся в учреждениях школьного, начального и среднего профессионального образования.
Кроме того, в отделении предусмотрены должности медицинских сестер или фельдшеров из расчета 1 должность на 100 детей в детских садах и 600 учащихся в образовательных учреждениях.
Отделение медико-социальной помощи осуществляет медикопсихологическую помощь, гигиеническое воспитание и правовую помощь детям и подросткам. Его основными задачами являются:
— медико-социальный патронаж семьи, выявление в них лиц с факторами риска и нуждающихся в медико-социальной защите и поддержке;
— гигиеническое (включая половое) воспитание, обеспечение мероприятий по подготовке молодежи к предстоящей семейной жизни;
— санитарно-просветительная работа, направленная на формирование потребности в здоровом образе жизни, отказ от так называемых саморазрушающих форм поведения (курение, злоупотребление алкоголем, наркомания, токсикомания, ранняя сексуальная активность, правонарушения несовершеннолетних, бродяжничество и др.).
Структуру и штаты отделения устанавливают индивидуально в зависимости от численности прикрепленного контингента, характера и объема работы. В состав отделения могут быть введены должности психолога (медицинский психолог), врача-педиатра, врача-терапевта подросткового, социального работника. Для решения задач, касающихся репродуктивного здоровья, дополнительно могут привлекаться врач акушер-гинеколог, уролог, хирург или иной специалист. Для обеспечения правовой помощи в отделении может работать юрист.
По достижении подростками 18 лет медицинскую документацию на них передают в АПУ общей сети. Для этого создают специальную медицинскую комиссию, которую ежегодно утверждают совместным приказом главных врачей поликлиник для взрослых и детей.
12.4. ЖЕНСКАЯ КОНСУЛЬТАЦИЯ
Женская консультация является лечебно-профилактическим учреждением, обеспечивающим амбулаторную акушерско-гинекологическую помощь, а также планирование семьи и охрану репродуктивного здоровья с использованием современных медицинских технологий. Основные направления деятельности, организационно-функциональная структура, штатные нормативы, стандарты оснащения женской консультации устанавливаются в соответствии с приказом МЗиСР РФ от 02.10.09 № 808н.
Женская консультация организуется как самостоятельное лечебно-профилактическое учреждение муниципального района (городского округа) или как структурное подразделение лечебно-профилактического учреждения (городской, центральной районной больниц) для оказания амбулаторной акушерско-гинекологической помощи женщинам.
Руководство женской консультацией, организованной как самостоятельное лечебно-профилактическое учреждение муниципального района (городского округа), осуществляет главный врач, который назначается на должность и освобождается руководителем органа управления здравоохранением муниципального образования. Руководство женской консультацией, созданной в структуре лечебно-профилактического учреждения, осуществляет заведующий консультацией, которого назначает на должность руководитель лечебно-профилактического учреждения. Примерная организационная структура женской консультации представлена на рис. 12.3.
Штатные нормативы медицинского персонала женских консультаций устанавливаются в соответствии с вышеупомянутым приказом МЗиСР РФ, согласно которому 1 должность врача акушера-гинеколога выделяется на 2200 женщин фертильного возраста. На 40 тыс. взрослого населения, проживающего на обслуживаемой территории, выделяется по 1 должности врача-терапевта, врача-стоматолога и врача-офтальмолога, на 10 тыс. детского населения - 1,25 должности врача акушера-гинеколога. На каждые 10 должностей врачей-специалистов предусмотрено по 1 ставке врача клинической лабораторной диагностики, врача функциональной диагностики, врача-психотерапевта (медицинского психолога), врача-специалиста по выявлению заболеваний молочных желез; на 15 должностей - врача-физиотерапевта, на 20 должностей - врача лечебной физкультуры. В женской консультации с более чем 8 должностями врачей акушеров-гинекологов организуется специализированный прием, для проведения которого выделяется по 1 должности врача соответствующего профиля (гинеколог-эндокринолог, по невынашиванию беременности, патологии шейки матки, бесплодию).
На каждую должность врача акушера-гинеколога в женской консультации должна быть выделена должность акушерки, а на каждую должность врача-специалиста - должность медицинской сестры, на 7 должностей врачей-специалистов - должность процедурной сестры. Кроме того, в женской консультации должны быть предусмотрены должности операционной медицинской сестры, медицинских сестер кабинета функциональной диагностики, инструкторов по лечебной физкультуре, медицинского статистика и других средних и младших медицинских работников.
При наличии в женской консультации дневного стационара в нем на каждые 15 коек выделяется должность врача акушера-гинеколога, на 10 коек - медицинской сестры и санитарки, кроме того, в дневном стационаре должна быть предусмотрена 1 должность врача анестезиолога-реаниматолога.
Для руководства деятельностью женской консультации предусматриваются должности главного врача (заведующего консультацией) и главной (старшей) акушерки.
Кроме того, в штатном расписании женской консультации следует предусмотреть должности юриста, социального работника, медицинского психолога, программиста.
Основными задачами женской консультации являются:
— диспансерное наблюдение беременных, в том числе выделение женщин групп риска в целях предупреждения и раннего выявления осложнений беременности, родов и послеродового периода;
— проведение пренатального скрининга для формирования групп риска по внутриутробному поражению плода;
— выявление, установление медицинских показаний и направление беременных, родильниц, женщин с гинекологическими заболеваниями для получения специализированной медицинской помощи;
— проведение физической и психопрофилактической подготовки беременных к родам, в том числе подготовка семьи к рождению ребенка;
— проведение патронажа беременных и родильниц;
— консультирование и оказание услуг по вопросам охраны репродуктивного здоровья, применение современных методов профилактики абортов и подготовки к беременности и родам;
— организация и проведение профилактических осмотров женского населения с целью раннего выявления гинекологических и онкологических заболеваний, патологии молочных желез;
— обследование и лечение беременных и женщин с гинекологическими заболеваниями с использованием современных медицинских технологий, в том числе в условиях дневного стационара и на дому (стационар на дому);
— диспансеризация женщин с гинекологическими заболеваниями в соответствии со стандартами медицинской помощи, включая реабилитацию;
— установление медицинских показаний и направление на санаторно-курортное лечение беременных и женщин с гинекологическими заболеваниями;
— осуществление прерывания беременности в ранние сроки (при задержке менструации не более 20 дней), а также выполнение малых гинекологических операций с использованием современных медицинских технологий (гистероскопия, лазеро-, криохирургия);
— обеспечение взаимодействия в обследовании и лечении беременных, родильниц, женщин с гинекологическими заболеваниями между женской консультацией и другими учреждениями здравоохранения (кожно-венерологическим, онкологическим, психоневрологическим, наркологическим, противотуберкулезным диспансерами), территориальным фондом обязательного медицинского страхования, страховыми компаниями, региональным отделением Фонда социального страхования Российской Федерации;
— проведение клинико-экспертной оценки качества оказания медицинской помощи женщинам вне беременности, в период беременности, послеродовом периоде и эффективности лечебных и диагностических мероприятий;
— проведение экспертизы временной нетрудоспособности по беременности, родам, в связи с гинекологическими заболеваниями и выдача листков нетрудоспособности, определение необходимости и сроков временного или постоянного перевода женщины по состоянию здоровья на другую работу, направление в установленном порядке на медико-социальную экспертизу женщин с признаками стойкой утраты трудоспособности;
— оказание правовой, психологической и медико-социальной помощи женщинам и членам их семей на основе индивидуального подхода;
— проведение консультаций по вопросам социальной защиты женщин, обращающихся по поводу прерывания нежеланной беременности;
— социально-психологическая помощь несовершеннолетним, направленная на сохранение и укрепление репродуктивного здоровья, подготовка к семейной жизни, ориентация на здоровую семью;
— медико-психологическая и социальная помощь женщинаминвалидам, особенно по формированию репродуктивного поведения;
— повышение квалификации врачей и среднего медицинского персонала в соответствии с действующим законодательством РФ;
— внедрение в практику современных диагностических и лечебных технологий, новых организационных форм работы, средств профилактики и реабилитации больных;
— выполнение санитарно-гигиенических и противоэпидемических мероприятий для обеспечения безопасности пациентов и персонала, предотвращения распространения инфекций;
— проведение мероприятий по повышению санитарной культуры населения, пропаганд здорового образа жизни, по сохранению репродуктивного здоровья женщин, профилактике абортов, а также ИПППП, в том числе ВИЧ-инфекции;
— анализ показателей работы женской консультации, эффективности и качества медицинской помощи, разработка предложений по улучшению качества акушерско-гинекологической помощи.
Режим работы женской консультации организуют с учетом обеспечения максимальной доступности акушерско-гинекологической помощи женскому населению. Время работы рекомендуется устанавливать с 8 до 20 ч; в субботу, предпраздничные и праздничные дни - с 8 до 18 ч. Расписание работы женской консультации, приема врачей всех специальностей, врачей лечебных и диагностических кабинетов, работы школы материнства размещается у регистратуры. Неотложная акушерско-гинекологическая помощь обеспечивается специализированными отделениями больниц или родильных домов. Помощь на дому беременным, родильницам и женщинам с гинекологическими заболеваниями оказывает в день вызова лечащий или дежурный врач женской консультации. Лечебные и диагностические манипуляции на дому выполняет средний медицинский персонал (по назначению врача).
Женщине предоставляют право выбора акушера-гинеколога по ее желанию. В целях оптимизации преемственности рекомендуется наблюдение женщины вне беременности, в период беременности и после родов одним и тем же врачом.
В соответствии со своими функциональными обязанностями врач акушер-гинеколог:
— осуществляет диспансерное наблюдение за беременными (в том числе патронаж беременных и родильниц), формирует группы высокого акушерского и перинатального риска в целях предупреждения и раннего выявления осложнений беременности, родов и послеродового периода;
— организует проведение пренатального скрининга для формирования групп риска по внутриутробному поражению плода;
— проводит физическую и психопрофилактическую подготовку беременных к родам, в том числе подготовку семьи к рождению ребенка;
— организует и проводит профилактические мероприятия по выявлению, предупреждению и снижению гинекологических и онкологических заболеваний, патологии молочных желез, ИПППП, ВИЧ-инфекции, в том числе передачи ВИЧ-инфекции от матери ребенку;
— проводит комплекс мероприятий по диспансеризации женского населения участка в соответствии с перечнем нозологических форм, подлежащих диспансерному наблюдению, анализ эффективности и качества диспансеризации;
— организует экстренную медицинскую помощь беременным, родильницам и женщинам с гинекологическим заболеваниями независимо от их места жительства в случае их непосредственного обращения в женскую консультацию при возникновении острых состояний;
— организует в случаях необходимости консультирование беременных и женщин с гинекологическим заболеваниями главным врачом (заведующим женской консультацией), врачами других специальностей женской консультации и других учреждений здравоохранения;
— определяет медицинские показания и направляет на своевременную госпитализацию беременных, родильниц и женщин с гинекологическими заболеваниями в учреждения здравоохранения, в том числе в учреждения здравоохранения субъектов РФ и в федеральные учреждения здравоохранения для получения специализированной и высокотехнологичной медицинской помощи;
— дает заключение по медицинским показаниям о необходимости направления беременных, женщин с гинекологическими заболеваниями на санаторно-курортное лечение;
— проводит клинико-экспертную оценку качества оказания медицинской помощи женщинам вне беременности, период беременности, в послеродовом периоде и эффективности лечебных и диагностических мероприятий;
— осуществляет санитарно-гигиеническое образование прикрепленного женского населения по вопросам охраны репродуктивного здоровья, профилактики абортов;
— организует и проводит мероприятия по соблюдению санитарно-противоэпидемического режима, руководствуясь санитарными нормами и правилами;
— организует совместно с органами социальной защиты медикосоциальную помощь для беременных и кормящих матерей;
— организует деятельность среднего и младшего медицинского персонала женской консультации;
— организует ведение учетной и отчетной документации, предоставление отчетов о деятельности в установленном порядке, сбор данных для регистров, ведение которых предусмотрено законодательством, и др.
Во время приема больных основную помощь врачу акушеру-гинекологу оказывает акушерка, которая готовит инструменты, медицинскую документацию, взвешивает беременных, измеряет артериальное давление, оформляет выдачу направлений на анализы и консультации, проводит лечебные процедуры, патронаж на дому.
В работе женской консультации выделяют несколько основных разделов: организация наблюдения и медицинской помощи беременным, организация наблюдения родильниц, оказание амбулаторной помощи женщинам с гинекологическими заболеваниями, оказание амбулаторной специализированной акушерско-гинекологической помощи, обеспечение консультирования и оказание услуг по планированию семьи, социально-правовая помощь.
Организация наблюдения и медицинской помощи беременным. Проводимые женской консультацией мероприятия по охране здоровья беременной и антенатальной охране плода могут быть эффективны лишь при условии регулярного наблюдения женщины в период беременности. Для этого необходимо, чтобы женщина встала на учет в консультации на ранних сроках беременности. Своевременная постановка беременной на учет позволяет снизить число ошибок в определении срока родов, своевременно провести оздоровление женщины, в случае необходимости - госпитализацию. Важно, чтобы все беременные вставали на учет до 12 нед беременности. Поздняя (после 28 нед беременности) постановка женщин на учет может неблагоприятно сказаться на течении родов, здоровье ребенка.
При первом обращении женщины в консультацию по поводу беременности врач знакомится с общим и акушерско-гинекологическим анамнезом, обращая особое внимание на семейный анамнез, перенесенные в детстве и зрелом возрасте соматические и гинекологические заболевания, особенности менструального цикла и репродуктивной функции. Выясняет возраст и состояние здоровья мужа, группу его крови и резус-принадлежность, а также наличие профессиональных вредностей, вредных привычек и других социальных факторов риска. Осмотр беременной проводится в соответствии с действующими стандартами, уточняется срок беременности и предполагаемых родов.
Частота посещений врача акушера-гинеколога и других специалистов женщинами с нормально протекающей и осложненной беременностью, частота лабораторных и других исследований, лечебно-оздоровительных мероприятий, показания к госпитализации содержатся в соответствующих стандартах, утвержденных приказами МЗиСР РФ. Периодичность посещений и объем обследований, необходимость их выполнения врач акушер-гинеколог должен обсудить с беременной и получить ее согласие. При физиологическом течении беременности может быть установлена частота наблюдения врачом акушером-гинекологом до 6-8 раз (до 12, 16, 20, 28, 32-33, 36-37 нед) при условии регулярного (каждые 2 нед) наблюдения. Изменение числа посещений беременными врача акушера-гинеколога может быть введено регламентирующим документом местного органа управления здравоохранением при наличии условий и подготовленных специалистов.
Особого наблюдения требуют курящие беременные, употребляющие алкоголь или наркотики. В целях убеждения в необходимости полного отказа от курения в течение всей беременности и кормления грудью с курящими женщинами проводится разъяснительная работа. При выявлении употребления алкоголя или наркотиков беременную следует убедить обратиться к врачу психиатру-наркологу по месту жительства в интересах сохранения своего здоровья и здоровья будущего ребенка. Дальнейшее наблюдение за течением беременности, а также после родов осуществляется врачом акушером-гинекологом с выполнением рекомендаций врача психиатра-нарколога.
Беременные, инфицированные ВИЧ, наблюдаются врачом акушером-гинекологом женской консультации совместно с врачом-инфекционистом.
После первого осмотра врачом акушером-гинекологом беременная направляется на обследование к терапевту, который осматривает ее в течение физиологически протекающей беременности дважды (после первого осмотра врачом акушером-гинекологом и в сроке 30 нед беременности). При наличии экстрагенитальных заболеваний врачтерапевт совместно с врачом акушером-гинекологом решает вопрос о возможности пролонгирования беременности. Сведения об экстрагенитальных заболеваниях, впервые выявленных во время беременности или в послеродовом периоде, передаются в общелечебную сеть. Динамическое наблюдение за беременными с экстрагенитальными заболеваниями врач акушер-гинеколог осуществляет совместно с терапевтом и другими специалистами.
Кроме того, беременная осматривается стоматологом, окулистом, оториноларингологом и по показаниям другими специалистами.
В целях повышения эффективности дородовой диагностики и предупреждения рождения детей с врожденной и наследственной патологией всем беременным проводится пренатальная диагностика, сроки и кратность которой определены соответствующими приказами МЗиСР РФ.
На основании данных обследования и лабораторных анализов определяются факторы риска неблагоприятного исхода беременности (социально-биологические, акушерско-гинекологический анамнез, экстрагенитальные заболевания, осложнения беременности). К социально-биологическим факторам относят возраст матери (до 18 лет и старше 35 лет), возраст отца (старше 40 лет), профессиональные вредности у родителей, курение, алкоголизм, наркомания, токсикомания, массо-ростовые показатели матери (рост 150 см и менее, масса тела на 25% выше или ниже нормы).
Все беременные группы риска осматриваются главным врачом (заведующим) женской консультации, а по показаниям направляются на консультацию к соответствующим специалистам для решения вопроса о возможности пролонгирования беременности.
Все данные обследования, результаты клинико-лабораторных исследований, заключения других специалистов, советы и назначения, а также индивидуальный план наблюдения за течением беременности, который согласуется с главным врачом (заведующим) женской консультации, заносятся в «Индивидуальную карту беременной и родильницы» (ф. 111 /у) при каждом посещении с указанием диагнозов и даты последующей явки на прием и подтверждаются подписью врача.
«Индивидуальные карты беременной и родильницы» хранятся в кабинете врача акушера-гинеколога в картотеке по датам очередного посещения. В картотеке должны быть выделены также карты родивших, женщин, подлежащих патронажу, и беременных, госпитализированных в стационар. Для патронажа отбираются карты женщин, не явившихся в назначенный срок. Патронаж на дому проводится акушеркой по назначению врача. Для проведения осмотра на дому акушерка должна иметь тонометр, фонендоскоп, сантиметровую ленту, акушерский стетоскоп или портативный ультразвуковой аппарат. Записи о результатах патронажного посещения акушеркой заносятся в «Индивидуальную карту беременной и родильницы» и фиксируются в «Тетради учета работы на дому участковой (патронажной) медицинской сестры (акушерки)». В наиболее сложных случаях патронаж на дому проводится врачом акушером-гинекологом.
Беременные с акушерской патологией по показаниям госпитализируются в отделение патологии беременных родильного дома (отделения). При наличии экстрагенитальной патологии и сроке беременности до 36-37 нед больные госпитализируются в отделение больницы по профилю заболевания. После 37 нед рекомендуется госпитализация в отделение патологии беременных родильного дома. Беременные с тяжелой акушерской или экстрагенитальной патологией могут быть госпитализированы в специализированный родильный дом или перинатальный центр.
Для госпитализации беременных, состояние которых не требует круглосуточного наблюдения и лечения, в составе женских консультаций рекомендуется развертывание стационаров дневного пребывания.
При наличии вредных и опасных условий труда беременным с момента первой явки выдается «Врачебное заключение о переводе беременной на другую работу» (ф. 084/у) с сохранением среднего заработка по прежней работе.
Врач женской консультации выдает на руки беременной в сроки 22-23 нед «Обменную карту родильного дома, родильного отделения больницы» (ф. 113/у).
Листок нетрудоспособности по беременности и родам выдается врачом акушером-гинекологом, а при его отсутствии - врачом, ведущим общий прием. При оформлении отпуска по беременности и родам женщинам разъясняется необходимость регулярного посещения консультации и предоставляется подробная информация по уходу за будущим ребенком.
В совместной Декларации ВОЗ и ЮНИСЕФ (1989 г.) подчеркивается особая роль акушерско-гинекологической службы в охране, поддержке и поощрении грудного вскармливания. Врач женской консультации должен наблюдать за состоянием молочных желез беременной, контролировать деятельность акушерки женской консультации, обучающей беременную технике и практике грудного вскармливания, давать индивидуальные рекомендации по питанию беременной с учетом ее особенностей, привычек, рекомендаций терапевта, добиваться выработки доминанты лактации путем проведения индивидуальных бесед о пользе грудного вскармливания и его неоспоримых преимуществах перед искусственным, условиях становления и сохранения полноценной лактации. Акушерка женской консультации должна обучать беременных технике и практике грудного вскармливания, гигиеническим правилам ухода за грудными железами, контролировать выполнение режима питания и отдыха беременной.
Подготовка к родам и материнству в женской консультации проводится как индивидуально, так и в группах. Наиболее перспективной и эффективной формой занятий является семейная подготовка к рождению ребенка, направленная на привлечение членов семьи к активному участию в дородовой подготовке. Присутствие отца ребенка во время родов и послеродовом периоде способствует изменению образа жизни беременной и ее семьи, ориентирует на рождение желанного ребенка.
Наряду с семейной формой подготовки к деторождению используют традиционные методы психофизической подготовки беременных к родам, а также обучают их правилам личной гигиены, подготовки к будущим родам и уходу за ребенком в школах материнства, организуемых в женских консультациях. При этом используют демонстрационные материалы, наглядные пособия, технические средства и предметы ухода за ребенком.
С 2006 г. на женские консультации возложена обязанность выдачи родовых сертификатов. Введение родовых сертификатов имеет своей целью повышение материальной заинтересованности медицинских учреждений в предоставлении качественной медицинской помощи беременным.
Сертификат выдают в женской консультации по месту жительства при сроке беременности начиная с 30 нед и более (в случае многоплодной беременности - с 28 нед). Обязательными условиями выдачи сертификата являются постановка на учет и непрерывное наблюдение в этой женской консультации не менее 12 нед. Сертификат выдают на женщину, а не на ребенка, поэтому даже в случае многоплодной беременности сертификат всего один. Женщине, которая во время беременности наблюдалась в женской консультации на платной основе или заключила договор с родильным домом об оказании платных услуг, родовой сертификат не может быть выдан.
При отсутствии регистрации по месту жительства (прописки) женщина может встать на учет в женской консультации того населенного пункта, где фактически проживает. При выдаче сертификата в нем делается отметка о причине отсутствия регистрации. Женщина имеет также возможность выбрать роддом в любом городе по своему желанию. Сертификат выдается независимо от того, совершеннолетняя женщина или нет, работает она или нет.
Родовой сертификат состоит из 6 частей: регистрационной (корешок), четырех талонов и собственно сертификата.
Корешок родового сертификата предназначен для подтверждения его выдачи, остается в лечебно-профилактическом учреждении, выдавшем сертификат. Талон № 1 предназначен для оплаты медицинских услуг, оказанных женской консультацией в период беременности. Передается из консультации в региональное отделение Фонда социального страхования для оплаты. Талон № 2 используется для оплаты медицинской помощи, оказанной женщине во время родов в учреждениях родовспоможения. Передается из родильного дома или родильного отделения в региональное отделение Фонда социального страхования для оплаты. Талон № 3 состоит из двух частей. Талон № 3-1 родового сертификата предназначен для оплаты учреждениям здравоохранения услуг за первые 6 мес диспансерного наблюдения ребенка. Талон № 3-2 родового сертификата предназначен для оплаты учреждениям здравоохранения услуг за вторые 6 мес диспансерного наблюдения ребенка. Талоны № 3 передаются из детских поликлиник в региональное отделение Фонда социального страхования для оплаты. Родовой сертификат служит подтверждением оказания медицинской помощи женщине в период беременности и родов, а также ребенку в 1-й год жизни учреждениями здравоохранения. Родовой сертификат (без талонов), где записываются дата рождения, масса, рост младенца, выдается женщине при выписке из родильного дома. К родовому сертификату прилагается памятка, содержащая информацию о правах и обязанностях женщины в рамках реализации программы «Родовой сертификат».
Организация наблюдения родильниц. Информация о родильнице передается в виде телефонограммы в женскую консультацию из родильного дома (отделения), где произошли роды. Акушерка женской консультации осуществляет активный патронаж родильниц на дому на 2-3-и сутки после выписки с последующим патронажем врача акушера-гинеколога по показаниям, в том числе после оперативного родоразрешения.
При первом посещении родильницы врач акушер-гинеколог знакомится с выпиской из стационара о течении и исходе родов, выявляет жалобы, характер лактации и обращает внимание на состояние молочных желез, брюшной стенки и характер лохий. Влагалищное исследование (с тщательным соблюдением правил асептики и антисептики) производится по показаниям.
У всех родильниц выясняется вопрос об особенностях лактации. Следует убеждать женщину в необходимости исключительно грудного вскармливания в первые 4-6 мес жизни младенца, учитывая важную роль материнского молока в формировании здоровья ребенка. В послеродовом периоде осуществляется подбор метода контрацепции. При этом необходимо разъяснить достоинства и недостатки выбранного метода с учетом грудного вскармливания.
Родильницы с осложненным течением послеродового периода, не явившиеся в установленные врачом сроки в женскую консультацию, подлежат патронажу на дому.
Сведения о родах, данные осмотра и проведенных исследованиях родильницы, назначения и сведения о методе контрацепции заносятся в «Индивидуальную карту беременной и родильницы». В карту вкладывается вся медицинская документация родильницы: «Обменная карта родильного дома, родильного отделения больницы», выписной эпикриз из родильного дома (отделения) и др. Медицинская документация в течение послеродового периода хранится в специальной ячейке картотеки.
Оказание амбулаторной помощи женщинам с гинекологическими заболеваниями. Амбулаторная гинекологическая помощь населению ориентирована на профилактику и диагностику нарушений репродуктивного здоровья женщин, онкологических и гинекологических заболеваний и их осложнений. Выявление гинекологических заболеваний осуществляется в женской консультации при самообращении, при осмотре женщин на дому (по вызову), при проведении профилактических осмотров. На каждую женщину, обратившуюся или направленную в женскую консультацию, заводится «Медицинская карта амбулаторного больного» (ф. 025/у).
Лечение женщин с гинекологическими заболеваниями проводится в основном в женских консультациях или специализированных лечебно-профилактических учреждениях при выявлении соответствующих заболеваний (онкологический, противотуберкулезный, кожно-венерологический диспансеры и др.). Лечебные процедуры выполняются акушеркой (процедурной медицинской сестрой) в процедурном кабинете и регистрируются в «Журнале учета процедур».
Для проведения малых гинекологических операций и манипуляций в женской консультации рекомендуется иметь малую операционную и комнату временного пребывания больных (стационар дневного пребывания). Операции и манипуляции регистрируются в «Журнале записи амбулаторных операций».
В необходимых случаях медицинская помощь больным с гинекологическими заболеваниями может быть оказана на дому (осмотр, анализы, инъекции, консультации).
При наличии показаний к стационарному лечению женщинам выдают направление на госпитализацию с указанием диагноза и результатов проведенного обследования. После выписки больной из стационара врач женской консультации решает вопрос о методах и сроках реабилитации с учетом рекомендаций, указанных в выписном эпикризе. Излечение женщины подтверждается данными проведенного обследования, после чего она снимается с учета.
Значительная часть женщин с гинекологическими заболеваниями нуждается в динамическом наблюдении и контроле. Динамическому наблюдению подлежат больные с хроническим течением заболевания, относящегося к группе риска по возникновению онкологической патологии или нарушения репродуктивного здоровья. На каждую женщину заполняется «Контрольная карта диспансерного наблюдения» (ф. 030/у-04), где указываются диагноз заболевания, по которому она поставлена на учет, частота осмотров, проводимые методы обследования и лечения. После излечения, подтвержденного контрольными обследованиями, женщина может быть снята с учета в женской консультации.
В целях раннего выявления злокачественных новообразований рекомендуется проводить ежегодные профилактические осмотры женщин. Ежегодному осмотру подлежат все женщины в возрасте старше 30 лет. Особого внимания требуют женщины в возрасте 40 лет и старше, а также относящиеся к группе риска по развитию рака молочной железы. Результаты профилактического осмотра заносятся в «Медицинскую карту амбулаторного больного». Кроме того, рекомендуется проводить осмотр и пальпацию молочных желез у всех пациенток при обращении в женскую консультацию. Доступным методом раннего выявления патологии молочных желез является самообследование. Этой методике рекомендуется обучить каждую женщину. Это может осуществлять средний медицинский работник, прошедший специальную подготовку.
Контроль за качеством медицинской помощи женщинам с гинекологическими заболеваниями осуществляет главный врач (заведующий) женской консультации. С этой целью в течение месяца просматривается медицинская документация около 50% пациенток, принятых врачом акушером-гинекологом, проводится экспертиза ведения «Контрольных карт диспансерного наблюдения» и «Медицинских карт амбулаторного больного». При этом оценивается соблюдение регулярности осмотров, объема проведенных профилактических, диагностических и лечебных мероприятий, наличие эпикризов, а также эффективность проведенного лечения.
Оказание амбулаторной специализированной акушерско-гинекологической помощи. Специализированная акушерско-гинекологическая помощь организуется в крупных женских консультациях (при наличии 8 и более акушерско-гинекологических участков). Вопрос о видах специализированной помощи, месте ее размещения определяют местные органы управления здравоохранением, исходя из наличия контингента беременных или больных с гинекологическими заболеваниями, соответствующих специалистов с необходимым уровнем подготовки, состояния материально-технической базы акушерско-гинекологических учреждений. Рекомендуется организовывать специализированную помощь при следующих заболеваниях и состояниях: невынашивании беременности, экстрагенитальных заболеваниях у беременных, гинекологических заболеваний у девочек до 18 лет, бесплодии, патологии шейки матки, женщинам старше 40 лет. Для работы в специализированных отделениях (кабинетах) должны привлекаться опытные (стаж работы не менее 5 лет) врачи акушеры-гинекологи, прошедшие специальную подготовку.
Консультирование и оказание услуг по планированию семьи.
Предоставление женщинам права на охрану репродуктивного здоровья, включая планирование семьи, является основополагающим условием их полноценной жизни и осуществления равенства полов. Реализации этого права способствуют развитие службы планирования семьи, расширение и внедрение специальных программ («Безопасное материнство» и др.), улучшение системы полового и гигиенического воспитания, обеспечение контрацептивами населения и в первую очередь молодежи и др.
Женская консультация наряду с центром планирования семьи и репродукции является важным звеном в работе по планированию семьи.
Регулирование деторождения осуществляется тремя способами: контрацепцией, производством медицинского аборта, стерилизацией. В соответствии с рекомендациями ВОЗ одними из компонентов репродуктивного здоровья являются наличие у женщины и мужчины права на получение необходимой информации и доступ к безопасным, эффективным и приемлемым методам регулирования рождаемости по собственному выбору.
Контрацепция. Работу по вопросам планирования семьи осуществляют врачи акушеры-гинекологи и акушерки, имеющие специальную подготовку. Прием проводится по графику, причем время на этот вид приема пациенток не ограничивается и определяется индивидуально в каждом конкретном случае.
Специализированный кабинет по планированию семьи оснащается аудио- и видеотехникой с демонстрацией средств контрацепции, наглядными пособиями, печатными информационными материалами для населения по планированию семьи и профилактике абортов. В программу занятий с беременными по подготовке к родам необходимо включать беседы о методах контрацепции с целью выработки у женщин мотивации к использованию их после родов.
При выборе того или иного контрацептива следует учитывать следующие положения:
— любой метод предохранения лучше отсутствия предохранения вообще;
— наиболее приемлемый метод - это тот, который удовлетворяет обоих партнеров.
Основными требованиями к способам предохранения от беременности являются:
— надежность;
— доступность;
— гигиеничность;
— минимальное воздействие на полового партнера;
— простота применения;
— безопасность;
— быстрое восстановление фертильности.
При первоначальном консультировании особое внимание уделяется общему и репродуктивному анамнезу, выявляется наличие экстрагенитальных и гинекологических заболеваний, особенно ИПППП, число беременностей, родов, абортов, а также степень осведомленности пациентки о методах контрацепции. Выясняются также сведения о состоянии здоровья мужа (партнера). Врач информирует пациентку о всех методах контрацепции (механизм действия, эффективность, возможные побочные эффекты и т.д.), помогает выбрать наиболее приемлемый метод контрацепции с учетом состояния ее здоровья, желания и планов на деторождение. Сведения о назначенном методе контрацепции заносятся в «Медицинскую карту амбулаторного больного». На женщин, использующих внутриматочные и гормональные (оральные, инъекционные, импланты) средства, врач оформляет «Контрольную карту диспансерного наблюдения» (ф. 030/у-04) и осуществляет динамическое наблюдение за этими пациентками.
Консультирование по конкретно выбранному методу включают подробный инструктаж по его использованию, возможным побочным эффектам и осложнениям, рекомендации по наблюдению у врача и сроках его посещения. На повторных приемах выясняется степень удовлетворенности пациентки используемым методом, оценивается правильность его применения и эффективность, наличие побочных явлений. При наличии осложнений или по желанию женщины подбирается другой метод контрацепции.
Работа с молодежью, представляющей группу риска по возникновению нежелательной беременности и ИПППП, может осуществляться путем выделения специальных часов на специализированных приемах в кабинетах планирования семьи.
Консультирование пациенток, подбор методов контрацепции, отбор женщин на консультацию к врачу акушеру-гинекологу, наблюдение за женщинами после родов и прерывания беременности возлагается на акушерок (фельдшеров, медицинских сестер), прошедших специальную подготовку. Они ведут учет работы и распространяют контрацептивы.
Врач акушер-гинеколог проводит образовательные программы с населением по планированию семьи и профилактике абортов, в том числе через средства массовой информации.
Аборт. К сожалению, до сих пор в России аборт остается одним из основных способов регулирования рождаемости. В 2009 г. было произведено около 1 млн 162 тыс. абортов, что составляет 30,5 на 1000 женщин фертильного возраста. Если в конце 80-х годов XX в. в СССР делалась примерно 1/3 всех абортов в мире, то с начала 90-х годов благодаря развитию службы планирования семьи частота абортов постепенно снижается. Тем не менее сегодня на каждые 100 родов приходится 67 абортов.
В соответствии с законодательством Российской Федерации каждая женщина имеет право самостоятельно решать вопрос о материнстве. Аборт может проводиться по желанию женщины (при сроке беременности до 12 нед), по социальным показаниям (при сроке беременности до 22 нед), по медицинским показаниям (независимо от срока беременности). Аборт должен проводиться только в учреждениях, получивших лицензию на указанный вид деятельности, врачами, имеющими специальную подготовку.
При наличии медицинских показаний для прерывания беременности и согласии женщины ей выдается комиссионное заключение с полным клиническим диагнозом, подписанное специалистами (в зависимости от профиля заболевания), врачом акушером-гинекологом, главным врачом (заведующим) женской консультации и заверенное печатью учреждения. Женщинам, получающим направление на прерывание беременности, рекомендуется обязательное посещение врача акушера-гинеколога после прерывания беременности для подбора метода контрацепции и проведения необходимых реабилитационных мероприятий.
Вопрос о прерывании беременности по социальным показаниям решает комиссия в составе врача акушера-гинеколога, руководителя учреждения (отделения), юриста при наличии заключения о сроке беременности, установленном врачом акушером-гинекологом, и соответствующих юридических документов (свидетельство о смерти мужа, о разводе, письменное заявление женщины). При наличии социальных показаний беременной выдают заключение, заверенное подписями членов комиссии и печатью учреждения.
Стерилизация. В целях охраны здоровья женщин, снижения числа абортов и смертности от них в Российской Федерации разрешена хирургическая стерилизация женщин (мужчин). Хирургическая стерилизация производится по желанию женщины при наличии соответствующих показаний. Имеется большой перечень медицинских и социальных показаний и противопоказаний для проведения хирургической стерилизации, которую нельзя расценивать как оптимальный способ предохранения от беременности.
Социально-правовая помощь. Оказание социально-правовой помощи в женской консультации является одним из звеньев в системе мер по охране материнства и детства. Эта работа осуществляется юристом, который непосредственно подчиняется руководителю учреждения.
Работа юриста чаще носит индивидуальный, реже - групповой характер. Женщины могут направляться на прием к юристу врачами акушерами-гинекологами и другими специалистами, а также обращаться самостоятельно. Сведения о пациентках и принятых решениях заносятся в «Книгу записей работы старшего юриста, юриста учреждения здравоохранения».
В женской консультации могут быть созданы специальные информационные стенды или организованы групповые беседы по правовым вопросам.
12.5. ЦЕНТР ОБЩЕЙ ВРАЧЕБНОЙ (СЕМЕЙНОЙ) ПРАКТИКИ
Центры общей врачебной (семейной) практики (ЦОВП) принимают активное участие в оказании первичной медико-санитарной помощи населению. В 2009 г. в России действовало более 3200 ЦОВП.
ЦОВП организуются на территории муниципальных районов и городских округов. Участок врача общей практики формируют из расчета 1500 человек взрослого населения (в возрасте 18 лет и старше), участок семейного врача - 1200 человек взрослого и детского населения.
Как показывает накопленный за последнее десятилетие опыт, привлечение ЦОВП к оказанию первичной медико-санитарной помощи ведет к значительному улучшению качества, доступности медицинской помощи, усилению профилактической работы, укреплению здоровья семьи.
Организация ЦОВП позволит со временем заменить действующую сеть врачебных амбулаторий в сельской местности и тем самым улучшит оказание населению первичной медико-санитарной помощи.
Сложившаяся в последние годы практика показывает, что деятельность ЦОВП ориентирована на оказание медицинской помощи населению по следующим основным специальностям: терапия, акушерство и гинекология, хирургия, стоматология, офтальмология, отоларингология, геронтология и др. Примерная организационная структура ЦОВП представлена на рис. 12.4.
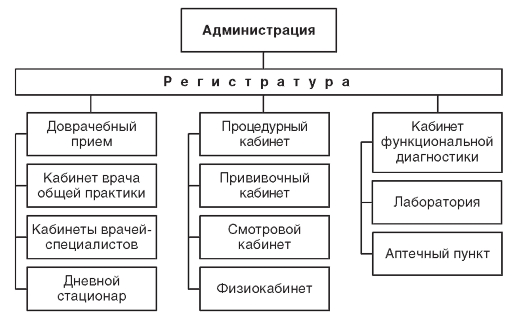
Рис. 12.4. Примерная организационная структура центра общей врачебной (семейной) практики
На должность врача общей практики (семейного врача) назначают специалистов, имеющих высшее медицинское образование по специальности «Лечебное дело» или «Педиатрия», окончивших клиническую ординатуру по специальности «Общая врачебная практика (семейная медицина)» или прошедших переподготовку и получивших сертификат специалиста по этой специальности.
В обязанности врача общей практики (семейного врача) входит:
— ведение амбулаторного приема, посещений больных на дому, оказание неотложной помощи;
— проведение комплекса профилактических, лечебно-диагностических и реабилитационных мероприятий, направленных на раннюю диагностику заболеваний, лечение и динамическое наблюдение больных;
— проведение экспертизы временной нетрудоспособности;
— организация медико-социальной и бытовой помощи совместно с органами социальной защиты и службами милосердия одиноким, престарелым, инвалидам, хроническим больным;
— проведение санитарно-просветительной работы по гигиеническому воспитанию населения, пропаганде здорового образа жизни, планированию семьи;
— ведение утвержденных форм учетной и отчетной документации.
Врач общей практики (семейный врач), как правило, является руководителем ЦОВП.
12.6. СТАТИСТИКА АМБУЛАТОРНО-ПОЛИКЛИНИЧЕСКИХ УЧРЕЖДЕНИЙ
Основными формами первичной учетной медицинской документации амбулаторно-поликлинических учреждений являются:
— Медицинская карта амбулаторного больного (ф. 025/у-87, 025/у-04);
— Талон на прием к врачу (ф. 025-4/у-88);
— Талон на законченный случай временной нетрудоспособности (ф. 025-9/у-96);
— Единый талон амбулаторного пациента (ф. 025-8/у-95) или Талон амбулаторного пациента (ф. 025-6-7/у-89, 025-10/у-97, 025-11/у-02, 025-12/у);
— Контрольная карта диспансерного наблюдения (ф. 030/у-04);
— Паспорт врачебного участка граждан, имеющих право на получение набора социальных услуг (ф. 030-П/у);
— Дневник работы врача общей практики (семейного врача) (ф. 039/у-ВОП) и др.
На основе этих и других форм медицинской документации разрабатывают статистические показатели, которые используются для анализа деятельности отдельных учреждений здравоохранения и амбулаторно-поликлинической помощи в целом и которые можно объединить в следующие 4 группы:
1) обеспеченность кадрами;
2) объем амбулаторно-поликлинической помощи;
3) нагрузка персонала;
4) профилактическая работа.
Показатели обеспеченности кадрами. К этой группе показателей относятся:
— обеспеченность врачебными кадрами (средними медицинскими работниками);
— укомплектованность врачебных должностей (средних медицинских работников);
— коэффициент совместительства врачей (средних медицинских работников);
— удельный вес врачей (средних медицинских работников), имеющих высшую (I, II) квалификационную категорию;
— удельный вес врачей (средних медицинских работников), имеющих сертификат специалиста.
Одним из показателей, характеризующих доступность населению амбулаторно-поликлинической помощи, является показатель обеспеченности врачебными кадрами (средними медицинскими работниками). При анализе обеспеченности по административной территории (субъекту РФ, муниципальному району, городскому округу) расчет проводится на 10 тыс. постоянного населения на конец анализируемого периода (года) по формуле:
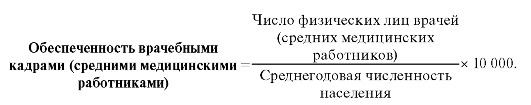
В 2009 г. в Российской Федерации показатель обеспеченности врачебными кадрами составил 44,1, средними медицинскими работниками - 94,1 на 10 тыс. населения.
В зависимости от поставленной задачи показатель также может быть рассчитан исходя из штатных или занятых должностей. Кроме того, этот показатель может рассчитываться для конкретного АПУ (на 10 тыс. прикрепленного населения), по отдельным врачебным специальностям, например:

Аналогично рассчитывают обеспеченность другими категориями медицинских работников.
Показатель укомплектованности врачебных должностей (средних медицинских работников), характеризующий соотношение занятых и штатных должностей медицинского персонала АПУ в процентном выражении, рассчитывают по формуле:

В 2009 г. в Российской Федерации этот показатель для врачей составил 92,7%, для средних медицинских работников - 95,5%.
Показатель можно рассчитывать по административной территории (субъекту РФ, муниципальному району, городскому округу), для конкретного АПУ, отдельно по врачам, среднему и младшему медицинскому персоналу, по различным специальностям медицинских работников, например:

Коэффициент совместительства врачей (средних медицинских работников), характеризующий число должностей, занимаемых одним физическим лицом, рассчитывают по формуле:
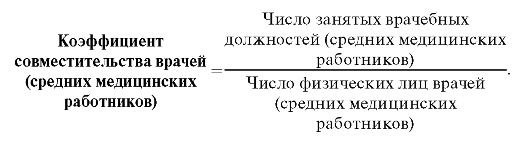
Показатель свыше 1,0 может отрицательно сказаться на качестве оказываемой медицинской помощи и состоянии здоровья работников.
Показатель может рассчитываться по административной территории (субъекту РФ, муниципальному району, городскому округу), для конкретного АПУ, отдельно по врачам, среднему и младшему медицинскому персоналу, по различным специальностям медицинских работников, например:
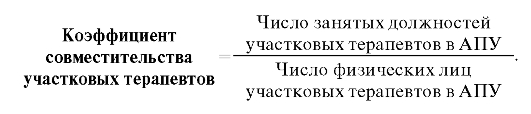
Показатель удельного веса врачей (средних медицинских работников), имеющих высшую (I, II) квалификационную категорию, характеризует распределение аттестованных по отдельным квалификационным категориям и косвенно определяет качество и результаты медицинской помощи. Показатель рассчитывают по формуле:

В 2009 г. в Российской Федерации этот показатель для врачей составляет соответственно 27; 21; 7%, для среднего медицинского персонала - 28; 25; 8%.
Показатель удельного веса врачей (средних медицинских работников), имеющих сертификат специалиста, характеризует уровень профессиональной подготовки медицинских работников. Показатель рассчитывают по формуле:
Удельный вес врачей (средних медицинских работников), имеющих сертификат специалиста

В настоящее время все медицинские работники со средним и высшим образованием должны иметь сертификаты на право заниматься медицинской деятельностью. В 2009 г. в Российской Федерации этот показатель для врачей составил 83%, для среднего медицинского персонала - 76%.
Показатели объема амбулаторно-поликлинической помощи. Объем амбулаторно-поликлинической помощи характеризуется следующими показателями:
— средним числом посещений на 1 жителя;
— удельным весом профилактических посещений АПУ;
— удельным весом посещений АПУ по поводу заболеваний;
— удельным весом посещений на дому.
Большое значение для оценки доступности населению амбулаторнополиклинической помощи, а также расчета необходимых для ее развития ресурсов имеет показатель среднего числа посещений на 1 жителя. Фактическое значение этого показателя за отчетный период сравнивают с показателем планового объема амбулаторно-поликлинической помощи, который ежегодно утверждается как норматив в территориальной программе государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи. Показатель рассчитывают по формуле:

Показатель может быть рассчитан отдельно по посещениям на приеме и по посещениям на дому.
Кроме того, важно иметь представление о посещениях врачей конкретной специальности, например:

В ряде случаев возникает необходимость раздельно проанализировать посещения, сделанные с профилактической целью и по поводу заболеваний. Для этого рассчитывают показатели удельного веса посещений с профилактической целью и в связи с заболеваниями по формулам:

Этот показатель должен составлять не менее 30% числа всех врачебных посещений.

Для анализа активности медицинского наблюдения больных, страдающих острыми и хроническими заболеваниями, рассчитывают показатель удельного веса посещений на дому:

Этот показатель в пределах 15-20% свидетельствует о доступности амбулаторно-поликлинической помощи этим категориям больных.
Показатели нагрузки персонала. Нагрузка медицинского персонала оценивается по показателям:
— фактической среднечасовой нагрузки врача на приеме в АПУ;
— плановой функции врачебной должности (на приеме, на дому);
— фактической функции врачебной должности (на приеме, на дому);
— выполнения функции врачебной должности.
Показатель фактической среднечасовой нагрузки врача на приеме в АПУ используют для оперативного ежедневного анализа нагрузки врачей различных специальностей и рассчитывают по формуле:

Показатель может быть рассчитан отдельно по посещениям на приеме в АПУ и по посещениям на дому по отдельным врачебным специальностям. Плановые показатели по отдельным врачебным специальностям представлены в табл. 12.3.
Таблица 12.3. Рекомендуемые (плановые) показатели среднечасовой нагрузки врачей отдельных специальностей на амбулаторно-поликлиническом приеме
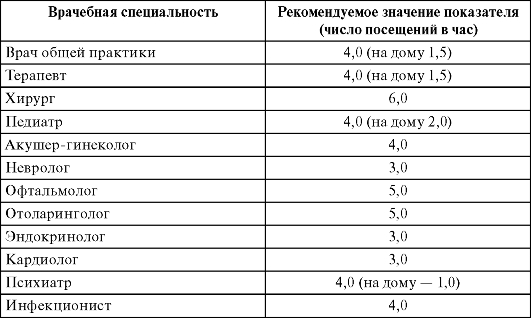
Окончание табл. 12.3
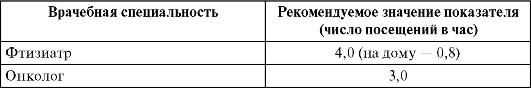
Исходя из планового показателя среднечасовой нагрузки врачаспециалиста, рассчитывают показатель плановой функции врачебной должности, который представляет собой плановую годовую нагрузку врача-специалиста суммарно на амбулаторно-поликлиническом приеме и на дому. Этот показатель ежегодно утверждает руководитель организации здравоохранения, исходя из показателя планового объема амбулаторно-поликлинической помощи в рамках муниципального задания по реализации территориальной программы госгарантий.

* Показатели рассчитываются по отдельным врачебным специальностям.
Показатель плановой функции врачебной должности используют для анализа нагрузки и расчета необходимого числа врачебных должностей с учетом планируемых объемов амбулаторно-поликлинической помощи и фонда оплаты труда.
Плановые показатели функции врачебной должности представлены в табл. 12.4.
Таблица 12.4. Рекомендуемые (плановые) показатели функции врачебной должности по отдельным врачебным специальностям
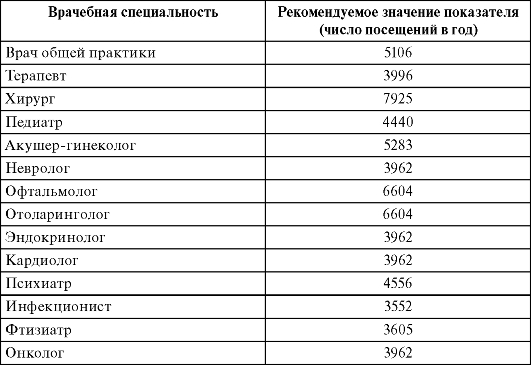
С этим показателем сравнивают показатель фактической функции врачебной должности, который позволяет проводить оперативный (еженедельный, ежемесячный, ежеквартальный) анализ нагрузки врачей различных специальностей и представляет собой сумму показателей фактической функции врачебной должности на приеме и на дому:


* Показатели рассчитываются по отдельным врачебным специальностям.
Отношение фактической функции врачебной должности к плановой позволяет анализировать работу врачей по выполнению плановых объемов амбулаторно-поликлинической помощи населению.

Постоянное изучение нагрузки персонала необходимо для анализа эффективности использования трудовых и финансовых ресурсов, разработки прогрессивных форм оплаты труда, которые дифференцированно учитывали бы объем и качество выполняемой работы.
Показатели профилактической работы. Для анализа профилактической работы используют показатели:
— полноты охвата населения медицинскими осмотрами;
— полноты охвата населения диспансерным наблюдением;
— полноты охвата больных диспансерным наблюдением;
— своевременности взятия больных под диспансерное наблюдение;
— эффективности диспансеризации.
Показатель полноты охвата населения медицинскими осмотрами является основной характеристикой профилактической деятельности поликлиники и рассчитывается по формуле:

Оптимальный показатель должен приближаться к 100%.
Кроме того, охват населения профилактической работой оценивается по результатам целевых (скрининговых) медицинских осмотров по выявлению социально значимых заболеваний (злокачественных новообразований, туберкулеза, ИПППП и др.), например:

По результатам осмотров рассчитывают частоту выявления отдельных заболеваний (патологическая пораженность), определяют группы диспансерного наблюдения.
Показатель полноты охвата населения диспансерным наблюдением дает общее представление об организации диспансеризации населения и рассчитывается по формуле, %:

По отдельным субъектам Российской Федерации показатели колеблются в интервале 60-70%.
Показатель полноты охвата больных диспансерным наблюдением используется для более глубокой оценки организации работы по диспансеризации населения. Показатель рассчитывают по формуле:

Для больных, страдающих социально значимыми заболеваниями (болезни системы кровообращения, сахарный диабет, злокачественные новообразования, психические расстройства и расстройства поведения, ВИЧ-инфекция, туберкулез и др.), этот показатель должен приближаться к 100%.
Показатель своевременности взятия больных под диспансерное наблюдение является важной характеристикой работы медицинских учреждений и позволяет оценить, в течение какого периода времени больной с впервые в жизни установленным диагнозом взят на учет для динамического наблюдения. Показатель рассчитывают по формуле:

Как правило, для расчета этого показателя берут временной интервал с момента выявления заболевания до момента постановки больного на диспансерный учет, равный 1 году. В то же время для отдельных нозологических форм (бронхиальная астма, гипертоническая болезнь, язвенная болезнь желудка и др.) этот период времени не должен превышать 30 дней.
Показатель эффективности диспансеризации используют для анализа качества проводимой амбулаторно-поликлиническими учреждениями диспансерной работы и рассчитывают по формуле:

Рекомендуемые показатели для социально значимых заболеваний на примере сахарного диабета следующие: с улучшением состояния - не менее 15%, без изменения - 80%, с ухудшением не более - 5%.
Анализ этих и других показателей очень важен для планирования, оценки качества амбулаторно-поликлинической помощи населению в целом, выработки приоритетных направлений ее развития. В то же время для углубленного статистического анализа деятельности женских консультаций, детских поликлиник используют ряд специальных показателей.
12.6.1. Особенности статистического анализа женских консультаций
Помимо форм первичной учетной медицинской документации, которые ведут во всех АПУ, в женских консультациях заполняют:
— Индивидуальную карту беременной и родильницы (ф. 111/у);
— Медицинскую карту прерывания беременности (ф. 003-1/у);
— Обменную карту родильного дома, родильного отделения больницы (ф. 113/у);
— Журнал записи родовспоможений на дому (ф. 032/у);
— Врачебное заключение о переводе беременной на другую работу (ф. 084/у) и др.
Наряду с общими для всех АПУ показателями для анализа деятельности женских консультаций по оказанию женщинам квалифицированной амбулаторной акушерско-гинекологической помощи вне беременности, в период беременности и в послеродовом периоде на основе этих и других форм первичной учетной медицинской документации рассчитывают показатели:
— раннего охвата беременных диспансерным наблюдением;
— удельного веса беременных, осмотренных терапевтом;
— удельного веса беременных, осмотренных терапевтом до 12 нед беременности;
— охвата беременных диагностическими исследованиями;
— охвата женщин различными видами контрацепции;
— распространенности и структуры абортов;
— исходов беременности;
— соотношения абортов и родов.
Показатель раннего охвата беременных диспансерным наблюдением характеризует медицинскую активность женщин и рассчитывается по формуле:

Оптимальный показатель должен приближаться к 100%.
Показатели удельного веса беременных, осмотренных терапевтом, и удельного веса беременных, осмотренных терапевтом до 12 нед беременности, относятся к показателям, характеризующим уровень диспансерной работы с беременными, и рассчитываются по формулам:

Показатель удельного веса беременных, осмотренных терапевтом, должен приближаться к 100%, однако на практике часть беременных встает на учет и не наблюдается, а часть вообще не встает на учет. Показатель удельного веса беременных, осмотренных терапевтом до 12 нед беременности, зависит не только от работы терапевта, но и от активности самих женщин, обратившихся в женскую консультацию до 12 нед беременности. В Российской Федерации эти показатели в 2009 г. составили соответственно 96,8 и 80,5%.
К группе показателей, характеризующих охват беременных диагностическими исследованиями, относятся:
— удельный вес беременных, обследованных на реакцию Вассермана;
— удельный вес беременных, обследованных на резус-принадлежность;
— удельный вес беременных, охваченных УЗИ не менее 3 раз;
— удельный вес беременных, обследованных на альфа-фетопротеин (аФП) и хорионический гонадотропин человека (ХГЧ);
— удельный вес беременных, обследованных на ИПППП.
Эти показатели рассчитывают по формулам:


Удельный вес беременных, обследованных на реакцию Вассермана, рассчитывают отдельно по первой и второй половине беременности. Оптимальные показатели должны приближаться к 90-95%. По СанктПетербургу охват УЗИ составляет 85-90%, реакция Вассермана - 85-95%.
К группе показателей охвата женщин различными видами контрацепции относятся:
— охват женщин гормональной контрацепцией;
— охват женщин внутриматочными спиралями (ВМС).
Эти показатели характеризуют работу по охране репродуктивного здоровья женщин, реализацию мер по планированию семьи и рассчитываются по формулам:

Эти показатели имеют обратную связь с показателем частоты абортов. Показатели распространенности и структуры абортов. К этой группе относятся:
— частота абортов у женщин фертильного возраста;
— частота абортов у женщин в разных возрастных группах;
— структура абортов по возрастным группам;
— структура абортов по видам абортов (спонтанные, медицинские легальные, по медицинским показаниям, криминальные, мини-аборты);
— структура абортов по срокам прерывания беременности (до 12 нед, 22-27 нед);
— частота абортов у первобеременных;
— удельный вес абортов у первобеременных.
Показатель частоты абортов у женщин фертильного возраста характеризует работу женских консультаций по планированию семьи и предупреждению нежелательных беременностей. Показатель рассчитывают по формуле:

Помимо показателя частоты абортов у женщин фертильного возраста рассчитывают показатели частоты и структуры абортов в различных возрастных группах, структуру абортов по видам абортов, структуру абортов по срокам прерывания беременности. Например:

Важно иметь представление о прерывании беременности у первобеременных, в связи с чем рассчитывают частоту абортов у первобеременных и удельный вес абортов у первобеременных по формулам:

Кроме того, рассчитывают смертность и летальность женщин после абортов (на число женщин или число абортов). Динамика отдельных показателей, характеризующих распространенность абортов в Российской Федерации, представлена в табл. 12.5.
Таблица 12.5. Динамика некоторых показателей по абортам в Российской Федерации (2005-2009 гг.)
С учетом сохраняющейся высокой распространенности абортов одной из основных задач женской консультации остаются консультирование и оказание услуг по вопросам охраны репродуктивного здоровья, применение современных методов профилактики абортов.
К показателям исходов беременности относятся:
— удельный вес родов в срок;
— удельный вес преждевременных родов;
— удельный вес женщин, закончивших беременность абортами. Эти показатели рассчитывают по формулам:

В Российской Федерации удельный вес преждевременных родов составляет 3,9%.
В общем плане работу женской консультации по планированию семьи можно оценить по показателю соотношения абортов и родов, который рассчитывают по формуле:
В настоящее время в Российской Федерации на 100 родов приходится 67 абортов, что свидетельствует о недостаточной работе по профилактике нежелательной беременности.
12.6.2. Особенности статистического анализа деятельности детских поликлиник
В работе детских поликлиник наряду с общими для всех амбулаторнополиклинических учреждений формами первичной учетной медицинской документации используются следующие специальные формы:
— История развития ребенка (ф. 112/у);
— Карта профилактических прививок (ф. 063/у);
— Журнал учета профилактических прививок (ф. 064/у);
— Медицинская карта ребенка для образовательных учреждений дошкольного, начального общего, основного общего, среднего (полного) общего образования, учреждений начального и среднего профессионального образования, детских домов и школинтернатов (ф. 026/у-2000);
— Санаторно-курортная карта для детей (ф. 076/у-04) и др.
В соответствии с приказом МЗиСР № 102 от 09.02.2007 на каждом врачебном участке должен заполняться «Паспорт врачебного участка (педиатрического)» (ф. 030/у-пед) (далее - Паспорт).
Паспорт предназначен для получения информации о прикрепленном детском населении, половозрастном и социальном составе детей, структуре заболеваемости, наличии детей, имеющих право на получение набора социальных услуг, а также для учета обеспечения их необходимой бесплатной медицинской помощью, восстановительным лечением, комплексной реабилитацией, в том числе на санаторно-курортном этапе. Паспорт дает возможность проводить анализ обоснованности медицинских назначений, проведения лечебно-профилактических мероприятий, качества оказания медицинской помощи. Наличие в Паспорте сведений о детях, находящихся в трудной жизненной ситуации (дети из групп социального риска, дети-инвалиды, дети, оставшиеся без попечения родителей и др.), позволяет своевременно проводить медико-социальные мероприятия, в том числе с привлечением правоохранительных органов и органов социальной защиты населения. Включение в Паспорт таблицы по юношам допризывного возраста дает возможность оценить лечебно-оздоровительные мероприятия по их подготовке к военной службе. Анализ данных Паспорта позволяет планировать работу на врачебном (педиатрическом) участке и оценивать эффективность работы врача-педиатра участкового.
Паспорт составляется и ведется регулярно с учетом примечаний к разделам, в течение отчетного периода (календарного года) участковым врачом-педиатром на основании «Истории развития ребенка» (ф. 112/у) и других утвержденных форм медицинской документации. По завершению отчетного периода (календарного года) Паспорт подписывается участковым врачом-педиатром и сдается в отдел статистики учреждения здравоохранения, где хранится в течение 3 лет. К началу нового отчетного периода Паспорт заполняется с учетом данных на конец предыдущего отчетного периода. На основании данных Паспорта участковый врач-педиатр планирует ежемесячную, квартальную и годовую работу на врачебном участке и готовит пояснительную записку к отчету о проделанной работе.
Статистические показатели, характеризующие медицинскую деятельность детских поликлиник, можно объединить в следующие группы:
— заболеваемость детского населения1;
— профилактическая работа;
— объем амбулаторно-поликлинической помощи;
— нагрузка персонала.
Расчет показателей объема амбулаторно-поликлинической помощи и нагрузки персонала детской поликлиники проводится аналогично таковым поликлиники для взрослых.
Показатели профилактической работы. Профилактическая работа является ведущим направлением в деятельности детских поликлиник. Основным методом реализации этого направления является диспансеризация. К этой группе относятся:
— общий показатель диспансеризации детского населения;
— полнота охвата детей, состоящих под диспансерным наблюдением, лечебно-профилактической помощью;
— полнота охвата больных детей, состоящих на диспансерном учете, лечебно-профилактической помощью;
— удельный вес детей, состоящих на диспансерном учете по поводу заболеваний;
— эффективность диспансеризации детского населения;
— охват патронажем детей 1-го года жизни;
— удельный вес детей, находившихся на грудном вскармливании от 3 до 6 мес и от 6 мес до 1 года;
— полнота охвата детей периодическими медицинскими осмотрами;
— полнота охвата детей профилактическими прививками;
— распределение детей по группам здоровья.
1 Методика расчета и анализа показателей заболеваемости детского населения представлена в главе 3.
Общий показатель диспансеризации детского населения характеризует охват динамическим наблюдением здоровых и больных детей. Показатель рассчитывают по формуле:

* Показатель рассчитывают в целом и по отдельным видам помощи.
Этот показатель должен приближаться к 1000%o.
Показатель полноты охвата детей, состоящих под диспансерным наблюдением, лечебно-профилактической помощью уточняет общий показатель диспансеризации и характеризует уровень обеспечения детей отдельными видами помощи (стационарной, санаторно-курортной, противорецидивным лечением и др.). Показатель рассчитывают по формуле:

Рекомендуемый показатель - не менее 70%.
Показатель полноты охвата больных детей, состоящих на диспансерном учете, лечебно-профилактической помощью дополняет общий показатель диспансеризации и характеризует уровень обеспечения больных детей, состоящих на диспансерном учете, отдельными видами помощи (стационарной, санаторно-курортной, противорецидивным лечением и др.). Показатель рассчитывают как в целом, так и по отдельным заболеваниям по формулам:

* Показатель рассчитывается в целом и по отдельным видам помощи.
Удельный вес детей, состоящих на диспансерном учете по поводу заболеваний, дополняет общий показатель диспансеризации. Показатель рассчитывают как по всем заболеваниям суммарно, так и по отдельным видам патологии:

Дети с хронической патологией берутся на диспансерный учет и наблюдаются педиатром на участке или врачом-специалистом по месту жительства с проведением противорецидивных курсов лечения до полного выздоровления или до состояния стойкой ремиссии.
Показатель эффективности диспансеризации детского населения также дополняет общий показатель диспансеризации и используется для анализа качества проводимой детскими поликлиниками и консультациями диспансерной работы. Этот показатель рассчитывают по формуле:

* Показатель может рассчитываться по отдельным нозологическим формам.
Рекомендуемые показатели: с выздоровлением - не менее 10%, с улучшением состояния - не менее 30%.
Показатель охвата патронажем детей 1-го года жизни характеризует соблюдение стандартов систематического врачебного наблюдения детей данной возрастной группы. Показатель рассчитывают по формуле:

Оптимальное значение этого показателя должно составлять 100%.
Показатели удельного веса детей, находившихся на грудном вскармливании от 3 до 6 мес и от 6 мес до 1 года, характеризуют охват детей первого жизни естественным вскармливанием. Удельный вес детей, находившихся на грудном вскармливании от 3 до 6 мес, определяется путем деления числа детей, достигших 1 года и получавших молоко матери не менее 3 мес, но не более 5 мес 29 дней, на общее число детей, достигших 1 года. Удельный вес детей, находившихся на грудном вскармливании от 6 мес до 1 года, определяется путем деления числа детей, достигших 1 года и получавших молоко матери 6 мес и более, на общее число детей, достигших 1 года. В эту группу входят также дети, которые получали молоко матери более 1 года.

В течение последних лет эти показатели в Российской Федерации составляют в среднем: удельный вес детей, находившихся на грудном вскармливании от 3 до 6 мес, - 40-41%; удельный вес детей, находившихся на грудном вскармливании от 6 мес до 1 года, - 36-39%. Рекомендуемые ВОЗ показатели должны составлять в среднем соответственно 80 и 60%.
Показатель полноты охвата детей периодическими медицинскими осмотрами характеризует работу детских поликлиник и консультаций по контролю за состоянием здоровья организованного детского населения. Показатель рассчитывают по формуле:

* Показатель может рассчитываться по отдельным декретированным возрастным группам.
Этот показатель должен приближаться к 95%, для детей 1-го года жизни - к 100%.
Показатель полноты охвата детей профилактическими прививками характеризует работу детских поликлиник и консультаций по иммунизации детского населения в рамках Национального календаря профилактических прививок. Показатель рассчитывают по формуле:
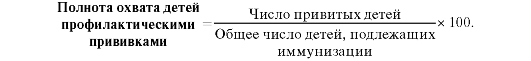
* Показатель может рассчитываться по каждому виду профилактических прививок, предусмотренных Национальным календарем профилактических прививок.
Этот показатель должен приближаться к 100%.
Показатель распределения детей по группам здоровья позволяет комплексно оценить здоровье детского населения и рассчитывается по формуле:

Этот показатель может рассчитываться по отдельным возрастным группам.
По данным всероссийской диспансеризации, 32,1% детей были признаны здоровыми (I группа здоровья), 51,7% имели функциональные отклонения (II группа здоровья), 16,2% имели хронические заболевания (III группа здоровья) (рис. 12.6).
Рис. 12.6. Распределение детей по группам здоровья по итогам всероссийской диспансеризации
Дата: 2019-02-25, просмотров: 534.