Профессиональная задача № 2
Больная П., 65 лет, поступила без сознания. За два дня до потери сознания у нее отмечалась значительная слабость, вялость, сонливость, тошнота, рвота, сухость во рту, сильная жажда, обильное отделение мочи, одышка.
Из анамнеза известно, что страдает сахарным диабетом 14 лет. Принимает препараты сульфонилмочевины, диету не соблюдает. Контроль гликемии проводит редко.
При осмотре общее состояние тяжелое. Сознание – кома. Температура тела 36,4С. Кожные покровы чистые, теплые на ощупь, обычной окраски. Язык сухой. Периферические лимфатические узлы не пальпируются. Периферических отеков нет. Запах ацетона в выдыхаемом воздухе (+). Определяется большое куссмаулево дыхание, выраженная гипотония глазных яблок. Грудная клетка обычной формы, межреберные промежутки не расширены. При аускультации легких высушивается жесткое дыхание, Хрипов нет, ЧД 10 в 1 минуту. Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая – по краю правого края грудины, верхняя – на уровне нижнего края III ребра, левая - по среднеключичной линии. Сердечные тоны приглушены , пульс – 96 ударов в 1 минуту, ритмичный, удовлетворительного наполнения и напряжения. А/Д – 120/70 мм рт.ст.
Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 9*8*6.
ОАК: гликемия - 21 ммоль/л, остаточный азот крови - 84,6 ммоль/л.
ОАМ: (взята с помощью катетера) - удельный вес - 1040, сахар - 4,5%, белок - 2,5%, ацетон (+++).
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 3
Больной К., 44 гола. Жалобы на общую слабость, сухость во рту, жажду, повышенный аппетит, падение в весе тела, обильное отделение мочи, зуд кожи.
Начало заболевания связывает с перенесенной психической травмой (после автомобильной катастрофы)
При осмотре общее состояние средней тяжести. Температура тела 36,7С. Телосложение нормостеническое. Рост 182 см, вес 71 кг. Кожные покровы чистые, влажные, теплые на ощупь, обычной окраски. Язык влажный. Периферические лимфатические узлы не пальпируются. Периферических отеков нет. Запаха ацетона в выдыхаемом воздухе нет. Грудная клетка обычной формы, межреберные промежутки не расширены. Обе половины грудной клетки участвуют равномерно в акте дыхания. Голосовое дрожание в норме. При сравнительной перкуссии определяется легочный звук.. При аускультации легких высушивается везикулярное дыхание, Хрипов нет, ЧД 16 в 1 минуту.
Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая – по краю правого края грудины, верхняя – на уровне нижнего края III ребра, левая - по среднеключичной линии. Сердечные тоны ритмичные, звучные, пульс – 80 ударов в 1 минуту, ритмичный, удовлетворительного наполнения и напряжения. А/Д – 140/80 мм рт.ст.
Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 10*9*8. Селезенка не увеличена, не пальпируется. Диурез учащенное мочеиспускание, диурез - 2500 мл.
Общий анализ мочи: уд.вес - 1031, сахар - 2,1%.
Общий анализ крови - 12 ммоль/л.
Вопросы:
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 4
Больная 60 лет жалуется на слабость, сонливость, зябкость, плохой аппетит, запоры. Заболевание развивалось постепенно в течение 3-х лет. Ранее считала себя здоровой. Объективно: состояние. Кожа бледная с желтоватым оттенком, очень сухая, холодная.
При осмотре общее состояние удовлетворительное. Телосложение правильное. Избыточное отложение п\к жировой клетчатки в области живота. Рост 162см, вес 70 кг. Лицо амимично. Кожные покровы чисты, бледные с желтоватым оттенком, сухая холодная на ощупь. Периферические лимфатические узлы не пальпируются. Отмечается отечность век, губ, тыла кистей рук, голеней. Отек плотный. Грудная клетка обычной формы, обе половины грудной клетки участвуют равномерно в акте дыхания. При сравнительной перкуссии легочный звук. При аускультации легких высушивается везикулярное дыхание, ЧД 16 в 1 минуту.
Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая - на 1,0см вправо от правого края грудины, верхняя – на уровне нижнего края III ребра, левая - по среднеключичной линии. Сердечные тоны ритмичные, приглушенные, выслушивается акцент II тона над легочной артерией. Пульс – 54 удара в 1 минуту, ритмичный, А/Д – 90/70. мм рт.ст.
Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 10*9*8. Селезенка не увеличена, не пальпируется. Щитовидная железа не пальпируется.
Общий анализ крови:
Hb 110 г/л, Эритроциты 2,1*1012/л , ц. п 0,8, Лейкоциты 6,3* 109 /л нейтрофилы палочкоядерные 5% ,нейтрофилы сегментоядерные 72% , Лимфоциты 19% ,Моноциты 4 % , СОЭ 32 мм/час.
Б/Х крови: ТТГ 28мкМЕ/мл, захват йода-131 щитовидной железой: в пределах 2,5 - 3%. Уровень холестерина - 9,6 ммоль/л..
Вопросы:
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 5
Поступила больная К., 36 лет с жалобами на сердцебиение, перебои в работе сердца, плаксивость, плохой сон, потливость, чувство дрожания всего тела, похудение на 10 кг за месяц, пучеглазие. Заболела остро, после пневмонии сразу появились вышеперечисленные жалобы, с тех пор заболевание имеет тенденцию к прогрессированию.
При осмотре общее состояние средней тяжести. Температура тела 37,7С. Больная правильного телосложения, пониженного питания. Рост 168 см, вес 48 кг. Кожные покровы чистые, влажные, горячие на ощупь. Периферические лимфатические узлы не пальпируются. Периферических отеков нет. Щитовидная железа увеличена на глаз, эластичная, подвижная, диффузная. Экзофтальм, положительные симптомы Грефе (+), Мебиуса (+), Кохера (+).
Грудная клетка обычной формы, обе половины грудной клетки участвуют равномерно в акте дыхания. При сравнительной перкуссии определяется легочный звук. При аускультации легких высушивается везикулярное дыхание, ЧД 16 в 1 минуту.
Границы относительной сердечной тупости: правая – по правому краю грудины, верхняя – на уровне нижнего края III ребра, левая - на 0,5 см кнаружи от среднеключичной линии. Сердечные тоны аритмичные, звучные. ЧСС 146 в минуту, пульс – 120 ударов в 1 минуту, аритмичный, удовлетворительного наполнения и напряжения. Дефицит пульса 26. А/Д – 160/90 мм рт.ст.
.
На ЭКГ:
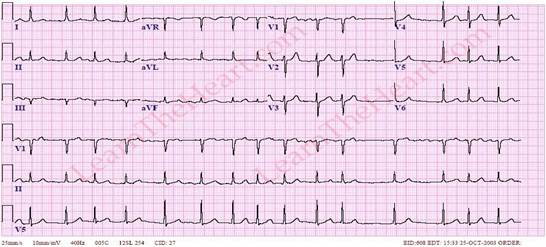
Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 10*9*8. Селезенка не увеличена, не пальпируется.
Вопросы:
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 7
5. Больной К., 50 лет, обратился к врачу с жалобами на сильный приступообразный кашель с небольшим количеством вязкой трудноотделяемой мокротой серо-зеленоватого цвета, без запаха, повышение температуры тела до 37,90С, одышку, затрудненный выдох, свистящее дыхание при незначительной физической нагрузке и при выходе на холод, повышенную утомляемость, слабость.
6. Больной курит на протяжении 25 лет, по 1,5пачки папирос в день. Кашель, сопровождаемый выделением небольшого количества слизистой мокроты, усиливающийся при физической нагрузке, беспокоит в течение 15 лет.
7. Последние 5 лет кашель стал малопродуктивным и надсадным, появилась одышка, ощущаемая при физической нагрузке, затруднение выдоха после физической нагрузки, при форсированном дыхании и при выходе из теплого помещения в холодное. При обострении заболевания, преимущественно в холодное время года, провоцируемое респираторной вирусной инфекцией, отмечается усиление кашля, одышки и затрудненного выдоха, отделение гнойной мокроты. При повышении температуры больной принимал аспирин, антибиотики, при усилении кашля и одышки эуфиллин и таблетки от кашля. В течении последних 7 дней самочувствие ухудшилось, когда после переохлаждения появились вышеуказанные симптомы.
8. Работает шофером. Материально-бытовые условия хорошие. Семейный анамнез: мать 76 лет страдает гипертонической болезнью, отец умер в возрасте 70 лет от сердечно-легочной недостаточности.
9. При осмотре общее состояние средней тяжести. Температура тела 37,70С. Телосложение нормостеническое. Кожные покровы чистые, влажные, теплые на ощупь, диффузный цианоз, цианоз губ. Периферические лимфатические узлы не пальпируются. Периферических отеков нет. Изменение ногтей в виде часовых стекол. Грудная клетка бочкообразной формы, межреберные промежутки расширены. Обе половины грудной клетки участвуют равномерно в акте дыхания. Голосовое дрожание ослаблено. При сравнительной перкуссии над легкими коробочный звук. Подвижность нижнего легочного края по средней подмышечной линии ±2 см, по среднеключичной и по лопаточной линиям ±1 см. При аускультации легких высушивается жесткое дыхание, сухие рассеянные свистящие хрипы. Резко удлиненный выдох. ЧД 25-26 в 1 минуту.
10. Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая - на 1,0см вправо от правого края грудины, верхняя – на уровне нижнего края III ребра, левая - по среднеключичной линии. Сердечные тоны ритмичные, приглушенные, выслушивается акцент II тона над легочной артерией. Пульс – 92 удара в 1 минуту, ритмичный, удовлетворительного наполнения и напряжения. А/Д – 150/90 мм рт.ст.
11. Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 10*9*8. Селезенка не увеличена, не пальпируется.
12. Общий анализ крови:
13. Hb 150 г/л
14. Эритроциты 5,1*1012/л
15. Лейкоциты 11,3* 109 /л
16. Нейтрофилы палочкоядерные 10%
17. Нейтрофилы сегментоядерные 62%
18. Лимфоциты 27%
19. Моноциты 4%
20. СОЭ 28 мм/час
21. Анализ мокроты: слизисто-гнойная, вязкой консистенции, лейкоциты 50-60 в поле зрения, эритроцитов, эозинофилов, атипических клеток и ВК нет.
22. Рентгенография органов грудной клетки: грудная клетка в переднезаднем размере расширена, низкое стояние купола диафрагмы, повышенная прозрачность легочной ткани, увеличение ретростернального пространства, усиление бронхо-легочного рисунка, выбухание ствола легочной артерии на левом контуре тени сердца, корни легких растянуты, кардиомегалия.
23. Посев мокроты: Обнаружен рост Streptococcus pneumonia, высокочувствительного к ампициллину, эритромицину.
24. Бронхоскопия: слизистая оболочка трахеи и бронхов гиперемирована, отечна, легко ранима, на ее поверхности небольшое количество слизистого секрета, складки сглажены.
25. ФВД до ингаляции: ЖЕЛ – 78%, ОФВ1 – 45%, МОС75 – 56%, МОС50 – 53%,
26. МОС25 – 45%, ПОС – 54% от должных величин.
27. ФВД после ингаляции беротеком: ЖЕЛ – 87%, ОФВ1 – 56%, МОС75 – 68%, МОС50 – 65%, МОС25 – 58%, ПОС – 65% от должных величин.
28. Вопросы :
29. 1.Сформулируйте диагноз
30. 2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
31. 3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
32. 4. Определите необходимый объем терапии
33. Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 8
Больной А., 67 лет обратился в поликлинику с жалобами на выраженную одышку при малейшей физической нагрузке и в покое, чувство нехватки воздуха, кашель малопродуктивный периодически с отделением вязкой мокроты, затрудненный выдох, свистящее дыхание, ощущение заложенности в груди, отеки голеней и стоп, общую слабость.
Из анамнеза известно, что больной курит на протяжении 34 лет по 1-2 пачки в день. 20 лет назад появился кашель с выделением небольшого количества слизистой мокроты, преимущественно по утрам, после физических нагрузок. Около 15 лет назад появилась одышка вначале при выраженной, потом при обычной физической нагрузке, ощущение затрудненного дыхания, свистящего дыхания на выдохе, усиливающееся при форсированном дыхании и вдыхании холодного сырого воздуха. Кашель стал приступообразным и малопродуктивным со скудным выделением вязкой мокроты. В период ОРВИ, холодное время года, при воздействии тяжелой физической нагрузки усиливались выше названные респираторные симптомы заболевания. А также повышалась температура тела, появлялась гнойная мокрота.
При обострении заболевания больной получал неоднократное стационарное и амбулаторное лечение. Принимал ингаляции аэрозоля беротека для купирования затрудненного дыхания, при усилении кашля бромгексин и коделак, при повышении температуры и появлении гнойной мокроты антибиотики. Последние три года состояние ухудшилось, появились одышка в покое, сердцебиение, отеки на нижних конечностях, усилилась утомляемость, резко снизилась работоспособность.
Работал железнодорожником. Материально-бытовые условия хорошие. Аллергологический анамнез не отягощен.
При осмотре общее состояние средней тяжести. Температура тела 37,2°С. Телосложение нормостеническое. Отмечается пульсация шейных вен, пульсация в эпигастральной области у мечевидного отростка. Кожные покровы диффузно цианотичные, акроцианоз, цианоз губ. Кожные покровы пальцев и кистей рук холодные на ощупь. Изменение ногтей в виде часовых стекол, концевых фаланг кистей в виде барабанных палочек. Периферические отеки голеней и стоп. Периферические лимфатические узлы не пальпируются.
Грудная клетка бочкообразной формы, межреберные промежутки расширены. При сравнительной перкуссии над легкими коробочный звук. Подвижность нижнего легочного края по средней подмышечной линии ±1,5см, по среднеключичной и лопаточной линиям ±1см. При аускультации легких выслушивается ослабление дыхания, рассеянные сухие свистящие хрипы, в задненижних отделах влажные незвучные, мелкопузырчатые хрипы. Выдох резко удлинен. ЧД=25-26 в 1 минуту.
Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая – на 2,0см вправо от правого края грудины, верхняя – на уровне IIIребра, левая – на 1,0см влево от срединно-ключичной линии. Сердечные тоны ритмичные приглушенные, акцент IIтона над легочной артерией. Ps – 100 в 1 минуту, ритмичный, удовлетворительного наполнения и напряжения.
Живот обычной формы, участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой пальпации сигмовидная, слепая, ободочная кишки безболезненны, нормальных размеров. Нижний край печени пальпируется ниже реберной правой дуги на 4-5см, плотный, гладкий, безболезненный. Размер печени по Курлову 17×15×10см. Селезенка не пальпируется.
Общий анализ крови: гемоглобин – 156 г/л, эритроциты 5,2·10¹²/л, лейкоциты – 8,2·109/л, палочкоядерные нейтрофилы – 56%, лимфоциты – 30%, моноциты – 2%, СОЭ – 13 мм/час.
Анализ мокроты: слизистая, вязкой консистенции, лейкоциты 10-15 в поле зрения, эритроцитов, атипичных клеток и ВК нет.
Рентгенография органов грудной клетки: грудная клетка расширена в переднезаднем размере, низкое стояние купола диафрагмы, усиление легочного рисунка корней легких, обеднение сосудистыми тенями периферических отделов, корни легких тяжисты, малоструктурны, снижение пневматизации в нижних отделах легких, выбухание конуса легочной артерии, кардиомегалия.
ЭКГ-признаки гипертрофии миокарда правого желудочка и предсердия, левого желудочка.
ФВД: ЖЕЛ – 77%, ОФВ1 – 47%, МОС75 – 60%, МОС50 – 51%, МОС25 – 43%, ПОС – 53% от должных величин.
Пульсоксиметрия – насыщение крови кислородом (SaO2) составляет ниже 88%.
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача №9.
Больная К., 56 лет, обратилась за медицинской помощью в связи с появлением болей за грудиной, с иррадиацией в область левой лопатки, возникающих при эмоциональных переживаниях, физической нагрузке (при подъеме на 4 лестничных пролета), сопровождающиеся одышкой. Боль проходит после прекращения нагрузки через 2 минуты. Появление боли отмечает в последние 3 месяца. Пациентка курила по 10 сигарет в день в течение 20 лет, последние 8 лет не курит. В течение последних 15 лет отмечает подъемы артериального давления до 170/110 мм рт.ст., регулярно антигипертензивные препараты не принимает, при субъективно ощущаемых подъемах АД (головная боль в затылочной области), принимает 1 таблетку нифедипина. В течение 3 мес отмечает умеренную жажду, сухость во рту.
Семейный анамнез: Отец и мать пациентки живы, отец страдает АГ, год назад перенес ОНМК, мать страдает стенокардией.
В гинекологическом анамнезе – 5 лет менопауза.
При осмотре: состояние удовлетворительное, температура тела 36,7ºС, кожные покровы обычной окраски, нормальной влажности. Периферические лимфатические узлы не увеличены, отеков нет. Пациентка повышенного питания, ИМТ – 32,6 кг/м2. Частота дыхания – 20 в мин., в легких дыхание везикулярное, проводится во все отделы, хрипов нет. Тоны сердца приглушены, ритмичные, акцент II тона над аортой, ЧСС – 82 в мин., АД – 164/92 мм рт.ст. Живот мягкий, доступный пальпации во всех отделах, печень, селезенка не увеличены. Дизурических явлений нет.
В общем анализе крови: гемоглобин – 134 г/л; Эритроциты – 4,2 млн.; гематокрит – 42%; лейкоциты – 6,2 тыс.; п/я – 2%; с/я – 72%; лимфоциты – 18%; эозинофилы – 2%; моноциты – 6%; СОЭ – 10 мм/ч. В биохимическом анализе крови: глюкоза – 5,8ммоль/л; креатинин – 0,0134ммоль/л; общий билирубин – 20ммоль/л, общий холестерин – 6,2ммоль/л; ХС ЛПНП - 3,2ммоль/л, триглицериды – 2,1 ммоль/л.
ЭКГ: Больная К., 56 лет
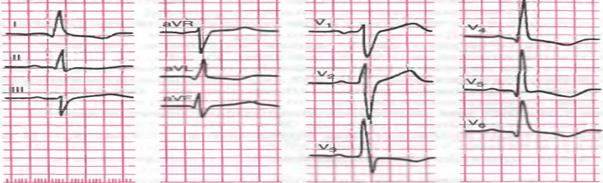
Проба с физической нагрузкой на тредмиле: Выполнена нагрузка 5 МЕТ. Общее время нагрузки – 4 мин.16сек. ЧСС от 86 до 120 в мин. АД от 152/86 до 190/100 мм рт.ст. Проба прекращена из-за усталости больной. Ишемических изменений ST не зарегистрировано. Реакция на нагрузку по гипертоническому типу. Заключение: Проба не доведена до диагностических критериев ишемии. Толерантность к физической нагрузке средняя.
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача 10.
Больной В., 58 лет, обратился к участковому терапевту в связи с появлением дискомфорта в левой половине грудной клетки и чувства нехватки воздуха, около 2 месяцев назад, возникающих при ходьбе в быстром темпе, пробежке, подъеме в гору, проходят после прекращения нагрузки. Пациент курит в течение 40 лет по 20-25 сигарет в день. Отец пациента страдал артериальной гипертонией, умер в возрасте 74 лет от ОНМК. Мать пациента жива, страдает артериальной гипертонией, ИБС. Брат пациента в возрасте 53 лет без предшествующей стенокардии перенес инфаркт миокарда.
При осмотре: состояние удовлетворительное, температура тела 36,7ºС, кожные покровы обычной окраски, нормальной влажности. Периферические лимфатические узлы не увеличены, отеков нет. ИМТ – 27 кг/м2. Частота дыхания – 18 в мин., в легких дыхание жесткое, проводится во все отделы, единичные сухие жужжащие хрипы на форсированном выдохе. Тоны сердца приглушены, ритмичные, ЧСС – 88 в мин., АД – 170/90 мм рт.ст. Живот мягкий, доступный пальпации во всех отделах, умеренно болезненный в эпигастральной области, печень, селезенка не увеличены. Дизурических расстройств нет.
В анализах крови: гемоглобин – 134 г/л; Эритроциты – 4,3 млн.; гематокрит – 43%; лейкоциты – 5,1 тыс.; п/я – 1%; с/я – 64%; лимфоциты – 28%; эозинофилы – 2%; моноциты – 5%; СОЭ – 12 мм/ч. В биохимическом анализе крови: глюкоза – 5,2ммоль/л; креатинин – 0,01ммоль/л; общий билирубин – 18ммоль/л, общий холестерин 5,8 ммоль/м, ХС ЛПНП– 3,4 ммоль/л, триглицериды – 2,4 ммоль/л.
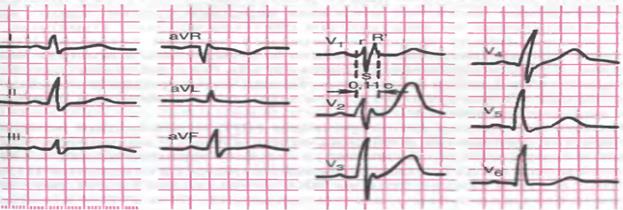
ЭКГ больного В., 58 лет
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача 11.
Больной Ф., 65 лет, обратился в поликлинику с жалобами на учащение давящих болей за грудиной в течение последних 3 месяцев (боли возникают при минимальной физической нагрузке и в покое, купируются приемом нитроглицерина в течение 5-7 минут).
Из анамнеза известно, что больной в течение последних 14 лет страдает стабильной стенокардией напряжения, артериальной гипертензией с подъемом АД до 200/ 100мм рт. ст. Постоянно принимает эгилок, аспирин, кардикет. Сначала приступы возникали после длительной физической нагрузки, в течение последних 3 лет состояние больного прогрессивно ухудшалось. Курит в течение 40 лет, по 1 пачке в день; отец больного страдал ИБС, умер в 53 года от повторного инфаркта миокарда. Мать страдала гипертонической болезнью, умерла в возрасте 76 лет от ОНМК.
При осмотре: состояние удовлетворительное, температура тела 36,4ºС, кожные покровы бледные, нормальной влажности. Периферические лимфатические узлы не увеличены, отеков нет. ИМТ – 26 кг/м2. Частота дыхания – 16 в мин., в легких дыхание везикулярное, проводится во все отделы, хрипов нет. Тоны сердца приглушены, ритмичные, акцент II тона над проекцией аорты, ЧСС – 70 в мин., АД – 160/90 мм рт.ст. Живот мягкий, доступный пальпации во всех отделах, печень, селезенка не увеличены. Перистальтика выслушивается. Дизурических расстройств нет.
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача 32.
Больной Д., 28 лет, юрист, обратился в клинику с жалобами на потемнение в глазах, головокружение, кратковременные потери сознания при выполнении физической нагрузки.
Из анамнеза известно, что в течение двух лет наблюдается y кардиолога с диагнозом гипертрофическая кардиомиопатия, постоянной терапии не получал. В последние несколько месяцев самочувствие ухудшилось, участились приступы головокружения и потери сознания. Перенесенный заболевания: детские инфекции. Семейный анамнез: дядя больного умер внезапно в возрасте 34 лет.
Данные объективного осмотра: кожные покровы и видимые слизистые розовой окраски, чистые. Хорошо развита мускулатура верхнего плечевого пояса. Грудная клетка бочкообразной формы, при пальпации безболезненна. Частота дыхания 18 в 1 минуту. При сравнительной перкуссии звук ясный, легочный. При топографической перкуссии верхняя граница легких спереди на 5 см выше ключицы, сзади — на уровне VII шейного позвонка, ширина полей Кренига 8 см, нижняя граница легких справа — по окологрудинной линии V межреберье, по среднеключичной линии VI ребро, по передней подмышечной линии VII ребро, по средней подмышечной линии VIII ребро, по задней подмышечной линии IX ребро, по лопаточной линии X ребро, по околопозвоночной линии остистый отросток XI грудного позвонка; слева — по передней подмышечной линии VII ребро, по средней подмышечной линии VIII ребро, по задней подмышечной линии IX ребро, по лопаточной линии X ребро, по околопозвоночной линии остистый отросток XI грудного позвонка. При аускультации легких: дыхание везикулярное, хрипов нет. Верхушечный толчок определяется в V межре6ерье на 1 см кнаружи от среднеключичной линии. Границы относительной тупости сердца: правая на 1 см вправо от правого края грудины, левая на 1 см кнаружи от среднеключичной линии в V межреберье, верхняя на уровне верхнего края III ребра. При аускультации сердца тоны звучные, аритмичные. Пульс ритмичный, симметричный, удовлетворительного наполнения и напряжения, 72 удара в 1 минуту. АД на обеих руках 120 и 80 мм рт. ст. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову—Стражеско—Василенко сигмовидная, слепая кишка, восходящая, поперечная и нисходящая части ободочной кишки нормальных размеров, безболезненные. Нижний край печени мягкий, безболезненный. Размеры печени по Курлову — 10 х 9 х 8 см.
Результаты дополнительных методов исследования:
Общий анализ крови и мочи без патологии.
Эхокардиография: симметричная гипертрофия левого желудочка (толщина задней стенки ЛЖ — 1,6 см, толщина межжелудочковой перегородки — 1,7 см), признаков обструкции выносящего тракта ЛЖ нет.
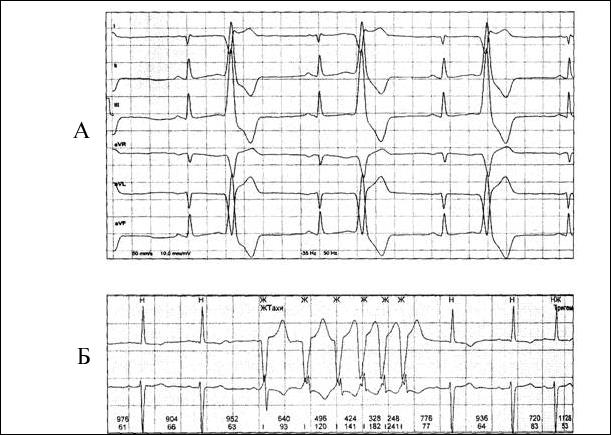
24-часовое ЭKГ-мониторирование: результаты представлены на рис.
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача 33.
Больная А., 19 лет, студентка, поступила в клинику с жалобами на повышенную утомляемость, общую слабость, сильные удары и перебои в работе сердца, колющие боли в области сердца без иррадиации, длящиеся несколько секунд, возникающие и проходящие спонтанно, одышку при подъеме по лестнице в обычном темпе на первый эта, потемнение в глазах, приступы головокружения и потери сознания.
Из анамнеза известно, что вышеуказанные жалобы возникли в течение двух недель после перенесенного ОРВИ, протекавшего с повышением температуры тела до 38°С, насморком, болями в мышцах.
При осмотре: больная астенического телосложения. Кожные покровы и видимые слизистые бледные. Отёков нет. Периферические лимфатические узлы не пальпируются. Температура тела 36,7°С. Грудная клетка цилиндрической формы, при пальпации безболезненна. Частота дыхания 16 в 1 минуту. При сравнительной перкуссии звук ясный, легочный. При топографической перкуссии верхняя граница легких спереди на 5 см выше ключицы, сзади – на уровне VII шейного позвонка, ширина полей Кренига 8 см, нижняя граница легких справа – по окологрудинной линии V межреберье, по среднеключичной линии VI ребро, по передней подмышечной линии VII ребро, по средней подмышечной линии VIII ребро, по задней подмышечной линии IX ребро, по лопаточной линии X ребро, по околопозвоночной линии остистый отросток XI грудного позвонка; слева – по передней подмышечной линии VII ребро, по средней подмышечной линии VIII ребро, по задней подмышечной линии IX ребро, по лопаточной линии X ребро, по околопозвоночной линии остистый отросток XI грудного позвонка. При аускультации легких: дыхание везикулярное, хрипов нет. B легких дыхание везикулярное, проводится во все отделы, хрипы не выслушиваются. Область сердца при осмотре не изменена. Верхушечный толчок ослабленный, локализован в V межреберье по 1. mediaclavicularis sinistra. При перкуторном определении границ относительной сердечной тупости: левая – по 1. mediaclavicularis sinistra, верхняя – во II межреберье по l. parasternalis sinistra, правая – на 4 см кнаружи от правого края грудины. При аускультации сердца: тоны приглушенные, аритмичные (экстрасистолия?), ЧСС 52 удара в 1 минуту, на верхушке выслушивается мягкий систолический шум без проведения. Пульс аритмичный, симметричный, удовлетворительного наполнения и напряжения, частота 52 уд. в 1 минуту. АД 110 и 70 мм рт. ст. Живот мягкий, безболезненный. Печень пальпируется под краем реберной дуги, край мягко-эластичный. Размеры печени по Курлову – 9 х 8 х 7 см. Область почек при пальпации безболезненна, почки не пальпируются. Симптом поколачивания отрицательный с обеих сторон. Щитовидная железа не пальпируется.
Результаты дополнительных методов исследования:
Общий анализ крови: гемоглобин – 100 г/л, эритроциты – 3,5 x 1012/л, цветной показатель 0,9, лейкоциты – 8,2 x 109/л, тромбоциты 250 x 109/л, эозинофилы – 2%, палочкоядерные – 7%, сегментоядерные –60%, моноциты – 15%, лимфоциты – 16%, СОЭ – 20 мм/ч.
Биохимический анализ крови: общий белок – 74 г/л, креатинин – 78 мкм/л, мочевина – 5,2 мм/л, АЛАТ – 24 ЕД, АСАТ – 30 ЕД, билиру6ин общий – 12 мкмоль/л, К+ – 4,6 мэкв/л, Na+ – 138 мэкв/л.
Общий анализ мочи: относительная плотность – 1018, белок - нет, лейкоциты – 0-1 в поле зрения, эритроциты – нет, цилиндры – нет.
Рентгенограмма грудной клетки: Лёгочные поля без очаговых и инфильтративных затемнений. Корни структурны. Синусы свободны, диафрагма подвижна. Сердце и аорта – без особенностей.
24-х часовое мониторирование ЭКГ: Фрагмент записи представлен на рис.
Эхокардиография: размеры полости левого желудочка расширены (КСР 48 мм, КДР 52 мм), относительная недостаточность митрального клапана 1 степени. Фракция выброса 55%
ВОПРОСЫ К ЗАДАЧЕ
1. Какой диагноз можно предположить у пациентки с учётом жалоб, данных анамнеза, результатов объективного осмотра и дополнительных методов исследования?
А. Вирусный миокардит;
Б. Инфекционный эндокардит;
В. Гипертрофическая кардиомиопатия;
Г. Дилатационная кардиомиопатия.
2. Какое нарушение проводимости выявлено у пациентки?
А. Синоатриальная блокада II степени;
Б. Синоатриальная блокада III степени;
В. Атриовентрикулярная блокада II степени Мобитц I;
Г. Атриовентрикулярная блокада II степени Мобитц II;
Д. Полная блокада правой ножки пучка Гиса.
3. Опишите ЭКГ-критерии этого нарушения проводимости.
А. Удлинение интервала PR более 0,21 секунды;
Б. Постепенное удлинение интервала PR при каждом сердечном цикле; выпадение комплекса QRS, возникает после самого длинного PR, после чего вновь регистрируется нормальный интервал PR.
В. Выпадение комплекса QRS при нормальной продолжительности интервала PR.
Г. Прекращение проведения импульсов от предсердий к желудочкам, в связи с чем предсердия возбуждаются и сокращаются в своем ритме с частотой 60-80 уд/мин, а желудочки – 30-60 уд/мин;
4. Опишите тактику ведения больной.
А. Имплантация искусственного водителя ритма;
Б. Назначение лекарств с отрицательным дромотропным эффектом;
В. Имплантация кардиовертера-дефибриллятора;
Г. Метаболическая терапия, коррекция электролитных расстройств.
Сформулируйте диагноз.
А) Хронический калькулёзный (?) холецистит, часто рецидивирующего течения, средней степени тяжести, стадия обострения. Холангит (?). Холестатический синдром.
Б) Хронический некалькулёзный холецистит, атипичная кардиалгическая форма, часто рецидивирующего течения, средней степени тяжести, стадия обострения. Дискинезия желчного пузыря и желчных путей по гипомоторному типу. Ожирение 1 степени.
В) Хронический некалькулёзный холецистит, часто рецидивирующего течения, средней степени тяжести, стадия обострения. Дискинезия желчного пузыря и желчных путей по гипертоничекому типу. Ожирение 1 степени.
Г) Хронический некалькулёзный холецистит, атипичная кардиалгическая форма, часто рецидивирующего течения, средней степени тяжести, стадия обострения. Холангит. Холестатический синдром. Ожирение 2 степени.
Назначьте лечение.
А) антибактериальные препараты, спазмолитики, холекинетики, минеральные воды высокой минерализации;
Б) диета, антибактериальные препараты, холекинетики, тюбажи с ксилитом;
В) диета, антибактериальные препараты, спазмолитики и/или холиноблокаторы, холекинетики, минеральные воды высокой минерализации, тюбажи с ксилитом;
Г) диета, антибактериальные препараты, спазмолитики, возможно хирургическое лечение.
Зав. кафедрой, профессор В.М. Провоторов
Сформулируйте диагноз.
А) Хронический некалькулёзный (?) холецистит, часто рецидивирующего течения, средней степени тяжести, стадия обострения. Холангит (?). Холестатический синдром.
Б) Хронический некалькулёзный холецистит, атипичная кардиалгическая форма, часто рецидивирующего течения, средней степени тяжести, стадия обострения.
В) Хронический некалькулёзный холецистит, часто рецидивирующего течения, средней степени тяжести, стадия обострения. Дискинезия желчного пузыря и желчных путей по гипертоничекому типу.
Г) Хронический некалькулёзный холецистит, атипичная кардиалгическая форма, часто рецидивирующего течения, средней степени тяжести, стадия обострения. Холангит.
Назначьте лечение.
А) антибактериальные препараты, спазмолитики, холекинетики, минеральные воды высокой минерализации;
Б) диета, антибактериальные препараты, холекинетики, тюбажи с ксилитом;
В) диета, антибактериальные препараты, спазмолитики и/или холиноблокаторы, холекинетики, минеральные воды высокой минерализации, тюбажи с ксилитом;
Г) диета, антибактериальные препараты, спазмолитики, холеретики, минеральные воды низкой минерализации.
Зав. кафедрой, профессор В.М. Провоторов
Профессиональная задача 50.
Больная П., 44г., поступила в клинику с жалобами на общую слабость, одышку при небольшой физической нагрузке, отеки нижних конечностей. Считает себя больной около 5 лет, когда впервые отметила одышку при физической нагрузке. Ухудшение состояния в течение последнего года: появились и стали нарастать одышка при обычной физической нагрузке, отеки нижних конечностей. Также удалось| выяснить, что в детстве часто болела ангинами, в 25 лет был эпизод болей в суставах после очередной ангины. Однако симптом: быстро прошли, к врачам не обращалась. Беременностей не было. Профессиональных вредностей нет. Вредные привычки отрицает.
При осмотре состояние средней тяжести. Астенического телосложения. Кожные покровы бледные. Определяется усиленная пульсация сонных артерий. Видимые слизистые оболочки бледно-розовые. Подкожно-жировой слой развит умеренно. Отеки стоп, голеней.
ЧД - 25 в минуту. При сравнительной перкуссии определяете легочный звук. Границы легких при топографической перкуссии в пределах нормы. При аускультации над легкими определяется жесткое дыхание, хрипов нет.
Грудная клетка в области сердца не изменена. Верхушечный толчок увеличенный, пальпируется в шестом межреберье по передней подмышечной линии. Сердечный толчок отсутствует. Пульсации в эпигастральной области нет. Границы сердца: левая — 1,5 см кнутри от передней подмышечной линии в шестом межреберье, правая — на 1см кнаружи от правого края грудины, верхняя — III ребро.
При аускультации выявляется ослабление I тона на верхушке сердца. Акцент
II тона во втором межреберье слева от грудины. Ритм сердца правильный. Во втором межреберье справа от грудины и в точке Боткина—Эрба выслушивается мягкий, дующий, протодиастолический шум.
Пульс одинаковый на правой и левой лучевых артериях, синхронный,
ритмичный, 96 в минуту. Дефицита пульса нет. АД 150/40 мм рт.ст.
Живот нормальной формы, симметричен. Характер перкуторного звука тимпанический. При поверхностной ориентировочной пальпации живот мягкий, безболезненный.
Размеры печени по Курлову: 14x12x11 см. При пальпации нижний край печени выступает из правого подреберья на 3—4 см, мягкой консистенции, безболезненный, поверхность печени ровная. Селезенка не увеличена.
Общий анализ крови: гемоглобин — 125 г/л, лейкоциты — 15х109/л, эритроциты — 3,5хЮ12/л, сегментоядерные — 61 %, палочкоядерные -6 %, эозинофилы — 3 %, лимфоциты — 25 %, моноциты — 5 %. СОЭ -15 мм/ч.СРБ отрицательный, титр антигиалуронидазы — 190 ЕД (норма по 300 ЕД), титр антистрептолизина-О — 170 ЕД (норма до 250 ЕД).
Общий анализ мочи: удельный вес — 1017, глюкозы, белка нет, лейкоциты — 1—3 в поле зрения, эритроциты — 0—1 в поле зрения.
ЭКГ: высокий зубец R в отведениях V5_6, глубокий S в V 1 -2, депресcия сегмента ST в V5- 6, двухфазный Т в отведениях У5-6.
Рентгенография органов грудной клетки: тень сердца с подчеркнутой «талией», увеличенным левым желудочком, закругленной верхушкой, напоминает «сидящую утку или башмак».
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача 54.
Больная Г., 58 лет, поступил в гинекологическую клинику по поводу маточного кровотечения. Кроме того, больная жаловалась на повышенную потливость, слабость, отсутствие аппетита, похудание, боли в правом и левом подреберьях, легкое образование синяков. Считает себя больной в течение 2 мес., когда появились и стали нарастать вышеперечисленные жалобы. Маточное кровотечение возникло в день поступления, было значительным. Перенесенные заболевания отрицает. Вредных привычек нет. Менопауза в течение 10 лет. При осмотре: состояние тяжелое. Температура тела 36,9 оС. Больная нормостенического телосложения, рост – 165 см, вес – 68 кг. Кожные покровы бледные, умеренно влажные, кожа дряблая. На коже предплечий небольшие многочисленные геморрагии. Отеков нет. Лимфоузлы не увеличены. Пальпируются подмышечные лимфоузлы, размером с фасоль, плотной консистенции, подвижные, безболезненные, не спаянные с окружающими тканями. Другие группы лимфоузлов не пальпируются. Костная система не изменена. Пальпация костей черепа, грудной клетки, позвоночника, конечностей безболезненна, трубчатых костей – болезненна. ЧД – 22 в минуту. При аускультации над легкими определяется жесткое дыхание, хрипов нет. При аускультации сердца тоны глухие. Шумов нет. ЧСС – 100 в минуту. Ритм правильный. АД 110/70 мм рт. ст. Живот мягкий безболезненный. Печень пальпируется на 3 см ниже края правой реберной дуги, край печени плотный, ровный, гладкий, безболезненный. При осмотре области селезёнки отмечается выбухание в левой половине живота. Селезёнка выступает из – под реберного края на 15 см, плотная, безболезненная, поверхность гладкая. При перкуссии селезёнки по Х ребру: длинник – 25 см, поперечник – 20 см (между IX и XI ребрами).
Анализ крови:, Hb – 108г/л, эритроциты – 3,3х1012/л, цветной показатель – 0,9, тромбоциты – 110х109/л, лейкоциты – 98х109/л, промиелоциты - 2%, миелоциты – 20%, метамиелоциты - 12%, палочкоядерные – 20%, сегментоядерные – 35%, эозинофилы – 1%, лимфоциты – 11%. СОЭ – 55мм/ч..
Анализ мочи: удельный вес – 1020, белок – следы, лейкоциты – 2-4 в поле зрения, много уратов.
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 2
Больная П., 65 лет, поступила без сознания. За два дня до потери сознания у нее отмечалась значительная слабость, вялость, сонливость, тошнота, рвота, сухость во рту, сильная жажда, обильное отделение мочи, одышка.
Из анамнеза известно, что страдает сахарным диабетом 14 лет. Принимает препараты сульфонилмочевины, диету не соблюдает. Контроль гликемии проводит редко.
При осмотре общее состояние тяжелое. Сознание – кома. Температура тела 36,4С. Кожные покровы чистые, теплые на ощупь, обычной окраски. Язык сухой. Периферические лимфатические узлы не пальпируются. Периферических отеков нет. Запах ацетона в выдыхаемом воздухе (+). Определяется большое куссмаулево дыхание, выраженная гипотония глазных яблок. Грудная клетка обычной формы, межреберные промежутки не расширены. При аускультации легких высушивается жесткое дыхание, Хрипов нет, ЧД 10 в 1 минуту. Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая – по краю правого края грудины, верхняя – на уровне нижнего края III ребра, левая - по среднеключичной линии. Сердечные тоны приглушены , пульс – 96 ударов в 1 минуту, ритмичный, удовлетворительного наполнения и напряжения. А/Д – 120/70 мм рт.ст.
Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 9*8*6.
ОАК: гликемия - 21 ммоль/л, остаточный азот крови - 84,6 ммоль/л.
ОАМ: (взята с помощью катетера) - удельный вес - 1040, сахар - 4,5%, белок - 2,5%, ацетон (+++).
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 3
Больной К., 44 гола. Жалобы на общую слабость, сухость во рту, жажду, повышенный аппетит, падение в весе тела, обильное отделение мочи, зуд кожи.
Начало заболевания связывает с перенесенной психической травмой (после автомобильной катастрофы)
При осмотре общее состояние средней тяжести. Температура тела 36,7С. Телосложение нормостеническое. Рост 182 см, вес 71 кг. Кожные покровы чистые, влажные, теплые на ощупь, обычной окраски. Язык влажный. Периферические лимфатические узлы не пальпируются. Периферических отеков нет. Запаха ацетона в выдыхаемом воздухе нет. Грудная клетка обычной формы, межреберные промежутки не расширены. Обе половины грудной клетки участвуют равномерно в акте дыхания. Голосовое дрожание в норме. При сравнительной перкуссии определяется легочный звук.. При аускультации легких высушивается везикулярное дыхание, Хрипов нет, ЧД 16 в 1 минуту.
Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая – по краю правого края грудины, верхняя – на уровне нижнего края III ребра, левая - по среднеключичной линии. Сердечные тоны ритмичные, звучные, пульс – 80 ударов в 1 минуту, ритмичный, удовлетворительного наполнения и напряжения. А/Д – 140/80 мм рт.ст.
Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 10*9*8. Селезенка не увеличена, не пальпируется. Диурез учащенное мочеиспускание, диурез - 2500 мл.
Общий анализ мочи: уд.вес - 1031, сахар - 2,1%.
Общий анализ крови - 12 ммоль/л.
Вопросы:
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 4
Больная 60 лет жалуется на слабость, сонливость, зябкость, плохой аппетит, запоры. Заболевание развивалось постепенно в течение 3-х лет. Ранее считала себя здоровой. Объективно: состояние. Кожа бледная с желтоватым оттенком, очень сухая, холодная.
При осмотре общее состояние удовлетворительное. Телосложение правильное. Избыточное отложение п\к жировой клетчатки в области живота. Рост 162см, вес 70 кг. Лицо амимично. Кожные покровы чисты, бледные с желтоватым оттенком, сухая холодная на ощупь. Периферические лимфатические узлы не пальпируются. Отмечается отечность век, губ, тыла кистей рук, голеней. Отек плотный. Грудная клетка обычной формы, обе половины грудной клетки участвуют равномерно в акте дыхания. При сравнительной перкуссии легочный звук. При аускультации легких высушивается везикулярное дыхание, ЧД 16 в 1 минуту.
Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая - на 1,0см вправо от правого края грудины, верхняя – на уровне нижнего края III ребра, левая - по среднеключичной линии. Сердечные тоны ритмичные, приглушенные, выслушивается акцент II тона над легочной артерией. Пульс – 54 удара в 1 минуту, ритмичный, А/Д – 90/70. мм рт.ст.
Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 10*9*8. Селезенка не увеличена, не пальпируется. Щитовидная железа не пальпируется.
Общий анализ крови:
Hb 110 г/л, Эритроциты 2,1*1012/л , ц. п 0,8, Лейкоциты 6,3* 109 /л нейтрофилы палочкоядерные 5% ,нейтрофилы сегментоядерные 72% , Лимфоциты 19% ,Моноциты 4 % , СОЭ 32 мм/час.
Б/Х крови: ТТГ 28мкМЕ/мл, захват йода-131 щитовидной железой: в пределах 2,5 - 3%. Уровень холестерина - 9,6 ммоль/л..
Вопросы:
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 5
Поступила больная К., 36 лет с жалобами на сердцебиение, перебои в работе сердца, плаксивость, плохой сон, потливость, чувство дрожания всего тела, похудение на 10 кг за месяц, пучеглазие. Заболела остро, после пневмонии сразу появились вышеперечисленные жалобы, с тех пор заболевание имеет тенденцию к прогрессированию.
При осмотре общее состояние средней тяжести. Температура тела 37,7С. Больная правильного телосложения, пониженного питания. Рост 168 см, вес 48 кг. Кожные покровы чистые, влажные, горячие на ощупь. Периферические лимфатические узлы не пальпируются. Периферических отеков нет. Щитовидная железа увеличена на глаз, эластичная, подвижная, диффузная. Экзофтальм, положительные симптомы Грефе (+), Мебиуса (+), Кохера (+).
Грудная клетка обычной формы, обе половины грудной клетки участвуют равномерно в акте дыхания. При сравнительной перкуссии определяется легочный звук. При аускультации легких высушивается везикулярное дыхание, ЧД 16 в 1 минуту.
Границы относительной сердечной тупости: правая – по правому краю грудины, верхняя – на уровне нижнего края III ребра, левая - на 0,5 см кнаружи от среднеключичной линии. Сердечные тоны аритмичные, звучные. ЧСС 146 в минуту, пульс – 120 ударов в 1 минуту, аритмичный, удовлетворительного наполнения и напряжения. Дефицит пульса 26. А/Д – 160/90 мм рт.ст.
.
На ЭКГ:

Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 10*9*8. Селезенка не увеличена, не пальпируется.
Вопросы:
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 6.
Больной М., 60 лет поступил в стационар с жалобами на кашель с трудноотделяемой вязкой желтоватой мокротой, приступ удушья, ощущение затрудненного дыхания на выдохе, трудно купируемое беротеком, свистящее дыхание, повышение температуры тела до 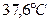 , озноб, одышку при физической нагрузке, слабость, потливость.
, озноб, одышку при физической нагрузке, слабость, потливость.
Кашель со скудной мокротой беспокоит в течение 18 лет, чаще по утрам и после физических нагрузок, преимущественно в холодное время года. В течение последних двух лет усилился кашель, появилось затрудненное дыхание, провоцируемое физической нагрузкой, респираторной вирусной инфекцией, вдыханием холодного и влажного воздуха. При ухудшении состояния применял ампициллин, таблетки от кашля, эуфиллин. Состояние ухудшилось, когда после ОРВИ появились вышеуказанные жалобы.
Курит на протяжении 18 лет по 20-25 сигарет в день. Работает строителем на стройке. Аллергологический анамнез не отягощен.
При осмотре общее состояние средней тяжести. Температура тела 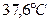 . Кожные покровы чистые, влажные, теплые на ощупь, диффузный цианоз, цианоз губ. Телосложение гиперстеническое. Ногти в виде часовых стекол. Периферические лимфоузлы не пальпируются. Грудная клетка расширена в переднее-заднем направлении, межреберные промежутки расширены. Подвижность нижнего легочного края по средней подмышечной линии
. Кожные покровы чистые, влажные, теплые на ощупь, диффузный цианоз, цианоз губ. Телосложение гиперстеническое. Ногти в виде часовых стекол. Периферические лимфоузлы не пальпируются. Грудная клетка расширена в переднее-заднем направлении, межреберные промежутки расширены. Подвижность нижнего легочного края по средней подмышечной линии 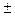 2 см, среднеключичной и по лопаточной
2 см, среднеключичной и по лопаточной 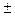 1 см. При сравнительной перкуссии над легкими определяется коробочный звук. При аускультации выслушивается жесткое дыхание, сухие рассеянные хрипы. Выдох удлинен. ЧДД 20/мин. Верхушечный толчок определяется в V межреберье на 1 см кнутри от среднеключичной линии. Границы относительной сердечной тупости: правая на 1,0 см вправо от правого края грудины, верхняя-на уровне нижнего края III ребра, левая – на 1 см кнутри от среднеключичной линии. Сердечные тоны ритмичные, приглушенные, акцент II тона легочной артерии. Пульс 96 уд/мин., ритмичный. АД 135/75 мм.рт.ст. Живот увеличен в объеме за счет выраженной подкожно-жировой клетчатки, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско- Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края правой реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову
1 см. При сравнительной перкуссии над легкими определяется коробочный звук. При аускультации выслушивается жесткое дыхание, сухие рассеянные хрипы. Выдох удлинен. ЧДД 20/мин. Верхушечный толчок определяется в V межреберье на 1 см кнутри от среднеключичной линии. Границы относительной сердечной тупости: правая на 1,0 см вправо от правого края грудины, верхняя-на уровне нижнего края III ребра, левая – на 1 см кнутри от среднеключичной линии. Сердечные тоны ритмичные, приглушенные, акцент II тона легочной артерии. Пульс 96 уд/мин., ритмичный. АД 135/75 мм.рт.ст. Живот увеличен в объеме за счет выраженной подкожно-жировой клетчатки, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско- Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края правой реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 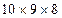 см. Селезенка не пальпируется.
см. Селезенка не пальпируется.
Общий анализ крови: Hb 148 г/л, Эритроциты 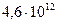 /л, Лейкоциты
/л, Лейкоциты 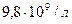 , Палочкоядерные нейтрофилы 8%, Сегментоядерные 47%, Лимфоциты 11%, Моноциты 9%, СОЭ 21 мм/час.
, Палочкоядерные нейтрофилы 8%, Сегментоядерные 47%, Лимфоциты 11%, Моноциты 9%, СОЭ 21 мм/час.
Анализ мокроты: слизисто-гнойная, без запаха, вязкой консистенции. Лейкоциты-40 в поле зрения, эритроцитов, эозинофилов, атипических клеток и ВК нет.
Рентгеноскопия органов груднй клетки: грудная клетка в переднее-заднем направлении расширена, очаговых и инфильтративных теней нет, бронхо-легочный рисунок диффузно усилен, повышена прозрачность легочной ткани, корни легких тяжисты, структурны. Сердце и аорта без особенностей.
Бронхоскопия: слизистая оболочка трахеи и бронхов отечна, несколько гиперемирована, легко ранима, на ее поверхности небольшое количество слизистого секрета.
ФВД до ингаляции бронходилататором: ЖЕЛ -75%, 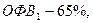
ФВД после ингаляции беротеком: ЖЕЛ – 87%, 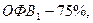
Вопросы:
1. Сформулируйте диагнозУкажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
2. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
3. Определите необходимый объем терапии
Профессиональная задача № 7
5. Больной К., 50 лет, обратился к врачу с жалобами на сильный приступообразный кашель с небольшим количеством вязкой трудноотделяемой мокротой серо-зеленоватого цвета, без запаха, повышение температуры тела до 37,90С, одышку, затрудненный выдох, свистящее дыхание при незначительной физической нагрузке и при выходе на холод, повышенную утомляемость, слабость.
6. Больной курит на протяжении 25 лет, по 1,5пачки папирос в день. Кашель, сопровождаемый выделением небольшого количества слизистой мокроты, усиливающийся при физической нагрузке, беспокоит в течение 15 лет.
7. Последние 5 лет кашель стал малопродуктивным и надсадным, появилась одышка, ощущаемая при физической нагрузке, затруднение выдоха после физической нагрузки, при форсированном дыхании и при выходе из теплого помещения в холодное. При обострении заболевания, преимущественно в холодное время года, провоцируемое респираторной вирусной инфекцией, отмечается усиление кашля, одышки и затрудненного выдоха, отделение гнойной мокроты. При повышении температуры больной принимал аспирин, антибиотики, при усилении кашля и одышки эуфиллин и таблетки от кашля. В течении последних 7 дней самочувствие ухудшилось, когда после переохлаждения появились вышеуказанные симптомы.
8. Работает шофером. Материально-бытовые условия хорошие. Семейный анамнез: мать 76 лет страдает гипертонической болезнью, отец умер в возрасте 70 лет от сердечно-легочной недостаточности.
9. При осмотре общее состояние средней тяжести. Температура тела 37,70С. Телосложение нормостеническое. Кожные покровы чистые, влажные, теплые на ощупь, диффузный цианоз, цианоз губ. Периферические лимфатические узлы не пальпируются. Периферических отеков нет. Изменение ногтей в виде часовых стекол. Грудная клетка бочкообразной формы, межреберные промежутки расширены. Обе половины грудной клетки участвуют равномерно в акте дыхания. Голосовое дрожание ослаблено. При сравнительной перкуссии над легкими коробочный звук. Подвижность нижнего легочного края по средней подмышечной линии ±2 см, по среднеключичной и по лопаточной линиям ±1 см. При аускультации легких высушивается жесткое дыхание, сухие рассеянные свистящие хрипы. Резко удлиненный выдох. ЧД 25-26 в 1 минуту.
10. Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая - на 1,0см вправо от правого края грудины, верхняя – на уровне нижнего края III ребра, левая - по среднеключичной линии. Сердечные тоны ритмичные, приглушенные, выслушивается акцент II тона над легочной артерией. Пульс – 92 удара в 1 минуту, ритмичный, удовлетворительного наполнения и напряжения. А/Д – 150/90 мм рт.ст.
11. Живот обычной формы, активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой методической пальпации по Образцову – Стражеско – Василенко сигмовидная, слепая, ободочная кишки нормальных размеров, безболезненные. Нижний край печени пальпируется у края реберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову 10*9*8. Селезенка не увеличена, не пальпируется.
12. Общий анализ крови:
13. Hb 150 г/л
14. Эритроциты 5,1*1012/л
15. Лейкоциты 11,3* 109 /л
16. Нейтрофилы палочкоядерные 10%
17. Нейтрофилы сегментоядерные 62%
18. Лимфоциты 27%
19. Моноциты 4%
20. СОЭ 28 мм/час
21. Анализ мокроты: слизисто-гнойная, вязкой консистенции, лейкоциты 50-60 в поле зрения, эритроцитов, эозинофилов, атипических клеток и ВК нет.
22. Рентгенография органов грудной клетки: грудная клетка в переднезаднем размере расширена, низкое стояние купола диафрагмы, повышенная прозрачность легочной ткани, увеличение ретростернального пространства, усиление бронхо-легочного рисунка, выбухание ствола легочной артерии на левом контуре тени сердца, корни легких растянуты, кардиомегалия.
23. Посев мокроты: Обнаружен рост Streptococcus pneumonia, высокочувствительного к ампициллину, эритромицину.
24. Бронхоскопия: слизистая оболочка трахеи и бронхов гиперемирована, отечна, легко ранима, на ее поверхности небольшое количество слизистого секрета, складки сглажены.
25. ФВД до ингаляции: ЖЕЛ – 78%, ОФВ1 – 45%, МОС75 – 56%, МОС50 – 53%,
26. МОС25 – 45%, ПОС – 54% от должных величин.
27. ФВД после ингаляции беротеком: ЖЕЛ – 87%, ОФВ1 – 56%, МОС75 – 68%, МОС50 – 65%, МОС25 – 58%, ПОС – 65% от должных величин.
28. Вопросы :
29. 1.Сформулируйте диагноз
30. 2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
31. 3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
32. 4. Определите необходимый объем терапии
33. Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача № 8
Больной А., 67 лет обратился в поликлинику с жалобами на выраженную одышку при малейшей физической нагрузке и в покое, чувство нехватки воздуха, кашель малопродуктивный периодически с отделением вязкой мокроты, затрудненный выдох, свистящее дыхание, ощущение заложенности в груди, отеки голеней и стоп, общую слабость.
Из анамнеза известно, что больной курит на протяжении 34 лет по 1-2 пачки в день. 20 лет назад появился кашель с выделением небольшого количества слизистой мокроты, преимущественно по утрам, после физических нагрузок. Около 15 лет назад появилась одышка вначале при выраженной, потом при обычной физической нагрузке, ощущение затрудненного дыхания, свистящего дыхания на выдохе, усиливающееся при форсированном дыхании и вдыхании холодного сырого воздуха. Кашель стал приступообразным и малопродуктивным со скудным выделением вязкой мокроты. В период ОРВИ, холодное время года, при воздействии тяжелой физической нагрузки усиливались выше названные респираторные симптомы заболевания. А также повышалась температура тела, появлялась гнойная мокрота.
При обострении заболевания больной получал неоднократное стационарное и амбулаторное лечение. Принимал ингаляции аэрозоля беротека для купирования затрудненного дыхания, при усилении кашля бромгексин и коделак, при повышении температуры и появлении гнойной мокроты антибиотики. Последние три года состояние ухудшилось, появились одышка в покое, сердцебиение, отеки на нижних конечностях, усилилась утомляемость, резко снизилась работоспособность.
Работал железнодорожником. Материально-бытовые условия хорошие. Аллергологический анамнез не отягощен.
При осмотре общее состояние средней тяжести. Температура тела 37,2°С. Телосложение нормостеническое. Отмечается пульсация шейных вен, пульсация в эпигастральной области у мечевидного отростка. Кожные покровы диффузно цианотичные, акроцианоз, цианоз губ. Кожные покровы пальцев и кистей рук холодные на ощупь. Изменение ногтей в виде часовых стекол, концевых фаланг кистей в виде барабанных палочек. Периферические отеки голеней и стоп. Периферические лимфатические узлы не пальпируются.
Грудная клетка бочкообразной формы, межреберные промежутки расширены. При сравнительной перкуссии над легкими коробочный звук. Подвижность нижнего легочного края по средней подмышечной линии ±1,5см, по среднеключичной и лопаточной линиям ±1см. При аускультации легких выслушивается ослабление дыхания, рассеянные сухие свистящие хрипы, в задненижних отделах влажные незвучные, мелкопузырчатые хрипы. Выдох резко удлинен. ЧД=25-26 в 1 минуту.
Верхушечный толчок не пальпируется. Границы относительной сердечной тупости: правая – на 2,0см вправо от правого края грудины, верхняя – на уровне IIIребра, левая – на 1,0см влево от срединно-ключичной линии. Сердечные тоны ритмичные приглушенные, акцент IIтона над легочной артерией. Ps – 100 в 1 минуту, ритмичный, удовлетворительного наполнения и напряжения.
Живот обычной формы, участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. При глубокой пальпации сигмовидная, слепая, ободочная кишки безболезненны, нормальных размеров. Нижний край печени пальпируется ниже реберной правой дуги на 4-5см, плотный, гладкий, безболезненный. Размер печени по Курлову 17×15×10см. Селезенка не пальпируется.
Общий анализ крови: гемоглобин – 156 г/л, эритроциты 5,2·10¹²/л, лейкоциты – 8,2·109/л, палочкоядерные нейтрофилы – 56%, лимфоциты – 30%, моноциты – 2%, СОЭ – 13 мм/час.
Анализ мокроты: слизистая, вязкой консистенции, лейкоциты 10-15 в поле зрения, эритроцитов, атипичных клеток и ВК нет.
Рентгенография органов грудной клетки: грудная клетка расширена в переднезаднем размере, низкое стояние купола диафрагмы, усиление легочного рисунка корней легких, обеднение сосудистыми тенями периферических отделов, корни легких тяжисты, малоструктурны, снижение пневматизации в нижних отделах легких, выбухание конуса легочной артерии, кардиомегалия.
ЭКГ-признаки гипертрофии миокарда правого желудочка и предсердия, левого желудочка.
ФВД: ЖЕЛ – 77%, ОФВ1 – 47%, МОС75 – 60%, МОС50 – 51%, МОС25 – 43%, ПОС – 53% от должных величин.
Пульсоксиметрия – насыщение крови кислородом (SaO2) составляет ниже 88%.
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача №9.
Больная К., 56 лет, обратилась за медицинской помощью в связи с появлением болей за грудиной, с иррадиацией в область левой лопатки, возникающих при эмоциональных переживаниях, физической нагрузке (при подъеме на 4 лестничных пролета), сопровождающиеся одышкой. Боль проходит после прекращения нагрузки через 2 минуты. Появление боли отмечает в последние 3 месяца. Пациентка курила по 10 сигарет в день в течение 20 лет, последние 8 лет не курит. В течение последних 15 лет отмечает подъемы артериального давления до 170/110 мм рт.ст., регулярно антигипертензивные препараты не принимает, при субъективно ощущаемых подъемах АД (головная боль в затылочной области), принимает 1 таблетку нифедипина. В течение 3 мес отмечает умеренную жажду, сухость во рту.
Семейный анамнез: Отец и мать пациентки живы, отец страдает АГ, год назад перенес ОНМК, мать страдает стенокардией.
В гинекологическом анамнезе – 5 лет менопауза.
При осмотре: состояние удовлетворительное, температура тела 36,7ºС, кожные покровы обычной окраски, нормальной влажности. Периферические лимфатические узлы не увеличены, отеков нет. Пациентка повышенного питания, ИМТ – 32,6 кг/м2. Частота дыхания – 20 в мин., в легких дыхание везикулярное, проводится во все отделы, хрипов нет. Тоны сердца приглушены, ритмичные, акцент II тона над аортой, ЧСС – 82 в мин., АД – 164/92 мм рт.ст. Живот мягкий, доступный пальпации во всех отделах, печень, селезенка не увеличены. Дизурических явлений нет.
В общем анализе крови: гемоглобин – 134 г/л; Эритроциты – 4,2 млн.; гематокрит – 42%; лейкоциты – 6,2 тыс.; п/я – 2%; с/я – 72%; лимфоциты – 18%; эозинофилы – 2%; моноциты – 6%; СОЭ – 10 мм/ч. В биохимическом анализе крови: глюкоза – 5,8ммоль/л; креатинин – 0,0134ммоль/л; общий билирубин – 20ммоль/л, общий холестерин – 6,2ммоль/л; ХС ЛПНП - 3,2ммоль/л, триглицериды – 2,1 ммоль/л.
ЭКГ: Больная К., 56 лет

Проба с физической нагрузкой на тредмиле: Выполнена нагрузка 5 МЕТ. Общее время нагрузки – 4 мин.16сек. ЧСС от 86 до 120 в мин. АД от 152/86 до 190/100 мм рт.ст. Проба прекращена из-за усталости больной. Ишемических изменений ST не зарегистрировано. Реакция на нагрузку по гипертоническому типу. Заключение: Проба не доведена до диагностических критериев ишемии. Толерантность к физической нагрузке средняя.
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача 10.
Больной В., 58 лет, обратился к участковому терапевту в связи с появлением дискомфорта в левой половине грудной клетки и чувства нехватки воздуха, около 2 месяцев назад, возникающих при ходьбе в быстром темпе, пробежке, подъеме в гору, проходят после прекращения нагрузки. Пациент курит в течение 40 лет по 20-25 сигарет в день. Отец пациента страдал артериальной гипертонией, умер в возрасте 74 лет от ОНМК. Мать пациента жива, страдает артериальной гипертонией, ИБС. Брат пациента в возрасте 53 лет без предшествующей стенокардии перенес инфаркт миокарда.
При осмотре: состояние удовлетворительное, температура тела 36,7ºС, кожные покровы обычной окраски, нормальной влажности. Периферические лимфатические узлы не увеличены, отеков нет. ИМТ – 27 кг/м2. Частота дыхания – 18 в мин., в легких дыхание жесткое, проводится во все отделы, единичные сухие жужжащие хрипы на форсированном выдохе. Тоны сердца приглушены, ритмичные, ЧСС – 88 в мин., АД – 170/90 мм рт.ст. Живот мягкий, доступный пальпации во всех отделах, умеренно болезненный в эпигастральной области, печень, селезенка не увеличены. Дизурических расстройств нет.
В анализах крови: гемоглобин – 134 г/л; Эритроциты – 4,3 млн.; гематокрит – 43%; лейкоциты – 5,1 тыс.; п/я – 1%; с/я – 64%; лимфоциты – 28%; эозинофилы – 2%; моноциты – 5%; СОЭ – 12 мм/ч. В биохимическом анализе крови: глюкоза – 5,2ммоль/л; креатинин – 0,01ммоль/л; общий билирубин – 18ммоль/л, общий холестерин 5,8 ммоль/м, ХС ЛПНП– 3,4 ммоль/л, триглицериды – 2,4 ммоль/л.

ЭКГ больного В., 58 лет
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Профессиональная задача 11.
Больной Ф., 65 лет, обратился в поликлинику с жалобами на учащение давящих болей за грудиной в течение последних 3 месяцев (боли возникают при минимальной физической нагрузке и в покое, купируются приемом нитроглицерина в течение 5-7 минут).
Из анамнеза известно, что больной в течение последних 14 лет страдает стабильной стенокардией напряжения, артериальной гипертензией с подъемом АД до 200/ 100мм рт. ст. Постоянно принимает эгилок, аспирин, кардикет. Сначала приступы возникали после длительной физической нагрузки, в течение последних 3 лет состояние больного прогрессивно ухудшалось. Курит в течение 40 лет, по 1 пачке в день; отец больного страдал ИБС, умер в 53 года от повторного инфаркта миокарда. Мать страдала гипертонической болезнью, умерла в возрасте 76 лет от ОНМК.
При осмотре: состояние удовлетворительное, температура тела 36,4ºС, кожные покровы бледные, нормальной влажности. Периферические лимфатические узлы не увеличены, отеков нет. ИМТ – 26 кг/м2. Частота дыхания – 16 в мин., в легких дыхание везикулярное, проводится во все отделы, хрипов нет. Тоны сердца приглушены, ритмичные, акцент II тона над проекцией аорты, ЧСС – 70 в мин., АД – 160/90 мм рт.ст. Живот мягкий, доступный пальпации во всех отделах, печень, селезенка не увеличены. Перистальтика выслушивается. Дизурических расстройств нет.
Вопросы :
1.Сформулируйте диагноз
2. Укажите наиболее полный перечень данных, свидетельствующих о данном диагнозе
3. Определите объем исследований, необходимый для подтверждения диагноза и уточнения степени тяжести заболевания
4. Определите необходимый объем терапии
Зав. кафедрой, профессор А. В. Будневский
Дата: 2019-02-02, просмотров: 700.