Кордоцентез проводят в 22-24 недели беременности под постоянным ультразвуковым контролем датчиками, снабженными пункционными адаптерами. Пункцию околоплодных вод при двухигольчатом методе производят иглой 18-20G в объеме 20-30 мл, затем вторую иглу 22G или 25G вводят в просвет первой с продвижением к пуповине. Прокол производят либо на свободном участке петель пуповины, либо в месте ее вхождения в брюшную полость. Для исследования достаточно 1-4 мл пуповинной крови. В некоторых случаях с целью обездвиживания плода при проведении манипуляции в его кровоток вводят нейроблокаторы (чаще ардуан).
После проведения кордоцентеза рекомендуется кардиомониторное наблюдение за состоянием плода в течение 30-60 минут.
4.амниоскопия
Амниоскопия - трансцервикальиый осмотр канала шейки матки, состояния плодных оболочек в нижнем полюсе, нижнего полюса плодного яйца, предлежащей части плода, качества околоплодных вод.
Показания для амниоскопии:
1) подозрение на перенашивание беременности;
2) диагностика состояния плода у беременных группы риска (гестоз, отягощенный акушерский анамнез, тяжелые экстрагенитальные заболевания, возрастные первородящие, нарушение сердечной деятельности плода);
3) определение целости плодного пузыря;
4) уточнение предлежащей части плода:
5) диагностика гемолитической болезни (резус-конфликт);
6) подозрение на внутриутробную гибель плода;
7) диагностика состояния плода при аномалиях родовой деятельности, затяжных родах (при целом плодном пузыре);
8) выяснение причины гипоксии плода в родах (предлежиние петель пуповины);
9) плевистое прикрепление пуповины (vasa praevia).
Противопоказания к амниоскопии:
1) кольпит, цервицит, хориоамнионит;
2) предлежание плаценты или подозрение на нее.
Условия для амниоскопии: проходимость канала шейки матки для тубуса минимального диаметра, согласие пациентки.
Для определения количества околоплодных вод показано УЗИ перед амниоскопией.
Большинство исследователей используют амниоскоп конической формы. Большое значение имеет характер источника света в амниоскопе. Осветительная лампочка должна давать свет, лишенный зеленых компонентов спектра (для диагностики зеленого окрашивания вод). Используются фиброскопы, излучающие «холодный свет».
Амниоскоп представляет собой конусовидную трубку длиной 20-25 см с сантиметровой градуировкой на наружной поверхности и мандреном (обтуратор) внутри. Диаметр трубки 12, 16, 20 мм и более. К трубке присоединяется осветительное устройство. К амниоскопу придается корнцанг с длинной ручкой для захватывания мелких тампонов в случае необходимости очистки поля зрения от слизи, крови и др.
Техника амниоскопии: Беременную (роженицу) укладывают на гинекологическое кресло. Производят обработку наружных половых органов и влагалища, а затем влагалищное исследование. Некоторые авторы рекомендуют также осмотр шейки матки при помощи зеркал. Мутная, зеленоватая слизистая пробка канала шейки матки в большинстве случаев указывает на содержание мекония в околоплодных водах.
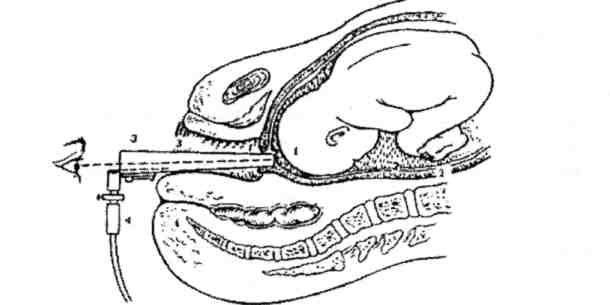
Рис. 7. Амниоскопии: 1 - шейка матки, 2 - плодный пузырь, 3 - тубус амниоскопа, 4 - освещение.
При влагалищном исследовании определяют форму шейки матки, ее длину, положение, проходимость канала шейки матки, что в свою очередь дает возможность подобрать соответствующий диаметр амниоскопа и технику проведения амниоскопии.
Существует два принципиально различных способа введения амниоскопа в полость матки через канал шейки матки: под контролем влагалищных зеркал без захвата шейки матки пулевыми щипцами и под контролем пальцев, введенных во влагалище.
Если в поле зрения амниоскопа обнаруживают слизистую пробку, то ее следует удалить специальным тупферодержателем, так как она имитирует молочный цвет околоплодных вод.
Вначале следует установить состояние плодного пузыря (цел или отсутствует), наличие или отсутствие сосудистого рисунка на оболочках. После этого внимание концентрируют на определении цвета околоплодных вод (светлые, опалесцирующие, мекониальные, желтые, коричневые). Следует оценить количество хлопьев сыровидной смазки (отсутствуют, умеренное количество, много).
Важно установить также степень отслаиваемости оболочек нижнего полюса плодного пузыря (0-1 см, 2-3 см, 4 см и более).
При амниоскопии определяют предлежащую часть плода (головка, ягодицы), а также петли пуповины и мелкие части плода (кисть, ножки). Наибольшую диагностическую ценность имеет цвет околоплодных вод. Установлено, что для определенного вида акушерской патологии характерно то или иное их окрашивание. Так, для переношенной беременности и гипоксии плода типично зеленое окрашивание, для резус-конфликта - желтое, соломенное, для внутриутробной гибели плода - темно-коричневое. Выраженный сосудистый рисунок на оболочках обычно указывает на низкое расположение плаценты.
При подозрении на внутриутробное страдание плода в конце беременности амниоскопию рекомендуют проводить с интервалом в 2 дня.
Осложнения амниоскопии:
- разрыв плодных оболочек;
- кровотечение (повреждение слизистой оболочки канала шейки матки, реже отслойка плаценты),
- развитие инфекции у беременных (рожениц) и новорожденных.
5. Влагалищное исследование при беременности. Определение зрелости шейки матки
Во время беременности и в родах большое значение имеет внутреннее (влагалищное) исследование. Оно является обязательной составной частью акушерского обследования и проводится после соответствующей обработки рук в стерильных перчатках. Врач располагается справа от беременной или роженицы. Бедра обследуемой женщины широко разведены, ее ступни упираются в кровать или в подставки для ног. Под крестец можно подложить плотный валик-польстер, если исследование производится на мягкой кровати. Большим и указательным пальцами левой руки открывают вход во влагалище. Ватным шариком с дезинфицирующим раствором, находящимся в правой руке, протирают наружное отверстие мочеиспускательного канала и преддверие влагалища. Во влагалище сначала вводят средний палец правой руки, надавливают им на заднюю стенку влагалища и поверх него вводят указательный палец, затем оба пальца вместе продвигают во влагалище. До введения пальцев обращают внимание на характер выделений из влагалища, наличие патологических процессов в области вульвы (кондиломы, изъязвления и др.). Состояние промежности заслуживает особого внимания: оценивается ее высота, наличие или отсутствие рубцов после травм в предыдущих родах. При влагалищном исследовании обращают внимание на вход во влагалище (рожавшей, нерожавшей женщины), ширину влагалища (узкое, широкое), наличие в нем перегородок, состояние мышц тазового дна.
· При влагалищном исследовании в 1 триместре беременности определяют величину, консистенцию, форму матки. Во второй половине беременности оценивают состояние влагалищной части шейки матки (консистенция, длина, расположение по отношению к проводной оси таза, проходимость цервикального канала), состояние нижнего сегмента матки. В конце беременности цервикальный канал может быть проходим для исследующего пальца. Целый плодный пузырь пальпируется в виде тонкостенного, наполненного жидкостью мешка.
· Выше плодного пузыря располагается предлежащая часть. Ею может быть головка или тазовый конец плода. В случае поперечного или косого положения плода при влагалищном исследовании предлежащая часть не определяется. Во время беременности определяют высоту стояния головки по отношению к плоскостям малого таза. Головка может быть подвижной или прижатой к входу в таз, фиксированной малым сегментом в плоскости входа в малый таз.
· Затем приступают к пальпации стенок таза. Определяется высота симфиза, наличие или отсутствие костных выступов на нем, наличие или отсутствие деформаций боковых стенок таза. Тщательно пальпируют переднюю поверхность крестца. Определяют форму и глубину крестцовой впадины. Опуская локоть, стремятся достичь мыс средним пальцем исследующей руки, т. е. измерить диагональную конъюгату. Легкая доступность мыса свидетельствует об уменьшении истинной конъюгаты. Если средний палец достигает мыс, то прижимают радиальный край указательного пальца к нижней поверхности симфиза, ощущая край дугообразной связки лобка (lig. arcuatum pubis). После этого указательным пальцем левой руки отмечают место соприкосновения правой руки с нижним краем симфиза. Правая рука извлекается из влагалища, и другой врач (или акушерка) измеряет тазомером расстояние между верхушкой среднего пальца и местом отметки на правой руке. При нормально развитом тазе величина диагональной конъюгаты равна 13 см. В этих случаях мыс недостижим. Если же мыс достигается, диагональная конъюгата оказывается 12,5 см и менее. Измерив величину диагональной конъюгаты, врач определяет величину истинной конъюгаты. Для этого из величины диагональной конъюгаты вычитают 1,5-2,0 см (эту цифру определяют с учетом высоты симфиза, уровня стояния мыса, угла наклонения таза). При высоте симфиза 4 см и более из величины диагональной конъюгаты вычитают 2 см, при высоте симфиза 3,0- 3,5 см вычитают 1,5 см. Если мыс стоит высоко, то вычитаемая величина должна быть больше - 2 см, если мыс стоит низко, то следует вычитать 1,5 см. При угле наклонения таза, превышающем 500, для определения истинной конъюгаты из величины диагональной конъюгаты вычитают 2см. Если угол наклонения таза менее 450, то вычитают 1,5 см.
Протокол описания влагалищного исследования
Наружные половые органы.
Промежность (состояние мышц тазового дна, высота, ригидность, рубцы)
Костный таз, наличие экзостозов и деформация, мыс достижим или нет, измеряется диагональная конъюгата (при условии, если предлежащая часть плода не ниже малого сегмента во входе в малый таз).
Вход во влагалище
Влагалище (емкое, узкое, рожавшее, нерожавшее, особенности)
Шейка матки
Сохранена:
- длина,
- консистенция,
- отношение к оси таза,
- раскрытие цервикального канала,
- если внутренний зев проходим, то описывается плодный пузырь и предлежащая часть, если нет – то плодный пузырь не описывается, а предлежащая часть определяется через своды влагалища.
Сглажена:
- раскрытие маточного зева (см),
- края маточного зева,
- плодный пузырь (цел, отсутствует, обычный, напряжен, под сомнением, оболочки гладкие, шероховатые),
- предлежащая часть и ее отношение к плоскостям таза, после 4 см раскрытия маточного зева описывается биомеханизм родов, т.е. месторасположение родничков и швов на головке плода.
Состояние шейки матки (ее зрелость) определяют при влагалищном исследовании: расположение шейки матки по отношению к проводной оси таза, длину шейки матки, открытие маточного зева в см, толщину краев ШЕЙКИ матки и их растяжимость. К началу родов по состоянию шейки матки можно определить готовность организма к родам. В шкале используют четыре признака, каждый из которых оценивают от 0 до 2 баллов. При оценке 0-2 балла шейку матки следует считать незрелой, 3-4 балла - недостаточно зрелой, 5-8 баллов - зрелой.
Дата: 2018-11-18, просмотров: 583.