- Обзорная рентгенография брюшной полости (при тяжелой атаке) для исключения токсической дилятации и перфорации толстой кишки.
!!! - Колоноскопия с илеоскопией (непрерывное воспаление, ограниченное слизистой оболочкой, начинающееся в прямой кишке и распространяющееся проксимальнее, с четкой границей воспаления, контактная ранимость (выделение крови при контакте с эндоскопом), отсутствие сосудистого рисунка и наличие эрозий и изъязвлений).
При невозможности выполнения допустимо проведение ирригоскопии с двойным контрастированием.
- Биопсия слизистой оболочки толстой кишки: взятие биоптатов слизистой оболочки прямой кишки и не менее чем из 4 других участков толстой кишки, а также слизистой оболочки подвздошной кишки.
- УЗИ, МРТ, КТ с контрастированием.
- В отдельных случаях для дифференциального диагноза с тонкокишечной формой БК может потребоваться проведение капсульной эндоскопии.
VI . Лечение
1) Диетотерапия: назначают различные варианты диеты, замедляющей кишечный транзит, богатой белком, с ограничением жиров. При фульминантном течении необходимо парентеральное питание.
Консервативное лечение
Базисными считают две группы препаратов: производные 5-аминосалициловой кислоты (сульфасалазин, месалазин) и ГК (системные - преднизолон, гидрокортизон, и местные - будесонид). Предпочтительнее приём месалазина ввиду меньшего количества побочных эффектов. Препараты принимают внутрь либо местно (в свечах и микроклизмах).
При лёгких и среднетяжёлых формах средняя доза сульфасалазина составляет 4-8 г/сут, месалазина - 2-4 г/сут. После достижения эффекта дозу снижают. Поддерживающую дозу (1,5 г/сут) принимают длительно (до 2 лет).
При тяжёлом течении или отсутствии эффекта от производных 5-аминосалициловой кислоты назначают ГК - преднизолон перорально в дозе 1 мг/кг в день. При остром течении преднизолон (в дозе до 240-360 мг/сут) или гидрокортизон (в дозе до 500 мг/сут) назначают парентерально на 5-7 дней с последующим переходом на пероральный приём.
При резистентных формах язвенного колита используют иммунодепрессанты - метотрексат (25 мг внутримышечно 2 раза в неделю), азатиоприн (2 мг/кг в день) или меркаптопурин (50 мг/сут). Продолжительность курса обычно составляет 12 недель.
Хирургическое лечение
Относительные показания: неэффективность консервативной терапии (гормональная резистентность) или невозможность её продолжения (гормональная зависимость).
Абсолютные показания: осложнения (токсическая дилатация, не разрешившаяся после адекватного консервативного лечения в течение суток, перфорация, массивное и неустранимое терапевтическими мероприятиями кишечное кровотечение; рак толстой кишки или высокий риск его возникновения).
Оперативные вмешательства могут быть паллиативными (наложение илео или колостомы), радикальными (сегментарная или субтотальная резекция ободочной кишки, колэктомия, колопроктэктомия) и восстановительно-реконструктивными (наложение подвздошно-прямокишечного или подвздошно-сигмовидного анастомоза "конец в конец").
В настоящее время стандартом хирургического лечения ЯК стала колпроктэктомия с илеоанальным резервуарным анастомозом.
VII . Профилактика
Язвенный колит характеризуется хроническим рецидивирующим течением. Диспансерное наблюдение проводится пожизненно и может быть прервано только при удалении толстой кишки. Целью диспансерного наблюдения является, в первую очередь, профилактика колоректального рака. Колоноскопия должна выполняться не реже, чем каждые 3 года.
Больному следует разъяснить необходимость постоянного приема лекарственных препаратов, поскольку соблюдение предписаний по терапии в 2раза снижает частоту обострений, а сама терапия является методом химиопрофилактики колоректального рака.
Также целесообразно регулярно оценивать наличие эндоскопической ремиссии (заживления слизистой оболочки). Для этих целей рекомендуется каждые 6 месяцев выполнять исследование кала на уровень фекального кальпротектина и/или ректороманоскопию.
VIII . Прогноз
Даже проведение адекватной поддерживающей терапии не исключает существенный риск обострения. К факторам, повышающим риск неблагоприятного течения ЯК, относят распространённое поражение толстой кишки, первичный склерозирующий холангит, а также дебют заболевания в детском возрасте. При этом у многих больных возможны длительные ремиссии. У больных с тотальным поражением кишечника при длительности заболевания более 10 лет возрастает риск развития рака толстой кишки. Прогноз всегда серьёзен при развитии осложнений.
.
Болезнь Крона – определение, этиопатогенез. Клиническая картина при болезни Крона, внекишечные проявления. Критерии диагностики (лабораторные и инструментальные). Лечение и врачебная тактика при осложнениях. Профилактика и прогноз.
Болезнь Крона (БК) — хроническое рецидивирующее заболевание неизвестной этиологии, основным проявлением которого является трансмуральный воспалительный процесс, который сегментарно поражает различные участки пищеварительного тракта.
У женщин развивается несколько чаще. Пик заболеваемости приходится на 20-30 лет.
I . Этиология и патогенез
Этиология не установлена. Заболевание развивается в результате сочетания нескольких факторов (генетическую предрасположенность, дефекты врожденного и приобретенного иммунитета, кишечную микрофлору и различные факторы окружающей среды). При семейных вариантах БК на хромосоме 16 установлен специфически ассоциированный с данной формой заболевания соответствующий локус.
Ключевым дефектом иммунитета является нарушения распознавания бактериальных антигенов дендритными клетками, что приводит к гиперактивации сигнальных провоспалительных путей. Также отмечается снижение разнообразия кишечной микрофлоры за счет снижения доли анаэробных бактерий. При наличии указанных изменений БК развивается под действием пусковых факторов (курение (частый фактор!), нервный стресс, дефицит витамина D, питание с пониженным содержанием пищевых волокон и повышенным содержанием животного белка, кишечные инфекции). Результатом является активация Th1- и Th17-клеток, гиперэкспрессия провоспалительных цитокинов. Каскад гуморальных и клеточных реакций приводит к трансмуральному воспалению кишечной стенки с образованием характерных для БК (но не для ЯК!), саркоидных гранулем.
II . Патоморфология
При БК могут поражаться любые отделы желудочно-кишечного тракта – от полости рта до ануса. Но в подавляющем большинстве случаев БК поражает илеоцекальный отдел.
Морфологический признак - утолщение поражённой стенки в результате трансмурального воспаления. В начале заболевания тусклая слизистая оболочка; на её фоне видны эрозии по типу афт, окружённые белесоватыми грануляциями, в просвете кишки и на стенках - гноевидная слизь. Рельеф слизистой оболочки по типу "булыжной мостовой" выявляют в период наибольшей активности процесса. Для этой же стадии характерно образование свищей. С уменьшением активности процесса на месте язв-трещин образуются рубцы, что приводит к формированию стеноза.
Характерна множественность участков поражения, стоящих друг от друга на большом расстоянии (сегментарность поражения). Макроскопически слизистая оболочка напоминает "булыжную мостовую": участки нормальной слизистой оболочки сменяются изъязвлениями и гранулематозными разрастаниями. Микроскопически в зоне поражения обнаруживают гранулёмы, состоящие из гигантских и эпителиоидных клеток.
III . Классификация
Для описания локализации поражения применяют Монреальскую классификацию:
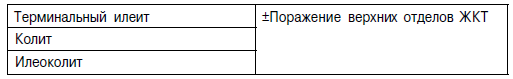
Поражение верхних отделов ЖКТ редко встречается в изолированном виде и, как правило, дополняет терминальный илеит, колит или илеоколит.
По характеру течения:
1. Острое течение (менее 6 месяцев от дебюта заболевания);
2. Хроническое непрерывное течение (отсутствие более чем 6-месячных периодов ремиссии на фоне адекватной терапии);
3. Хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии).
Клинические варианты течения (типы):
- воспалительный (нестриктурирующий, непенетрирующий);
- стриктурообразующий;
- пенетрирующий.
Классификация БК в зависимости от ответа на гормональную терапию совпадает с таковой для ЯК.
Осложнения:
1) Стриктуры (клинически проявляются схваткообразными болями в животе, запорами, развитием кишечной непроходимости)
2) Кровотечения
3) Образование инфильтратов, абсцессов, наружных и внутренних свищей
4) Перфорации
5) Малигнизация и токсическая дилатация толстой кишки
IV . Клиника
Выделяют следующие синдромы:
- нарушение стула: хроническая диарея (более 6 недель)
- болевой
Позже присоединяются общие симптомы: анорексия, слабость, снижение массы тела, лихорадка, анемия.
Клиническая картина зависит от локализации процесса:
- Поражения желудка и пищевода проявляются болями в верхних отделах живота, тошнотой, изжогой, дисфагией.
- Для тонкокишечной формы характерна боль в животе, которая напоминает аппендикулярную и усиливается после приёма пищи.
- Для толстокишечной формы характерны диарея до 10-12 раз в сутки с примесью крови, гноя; императивные позывы на дефекацию. Боли возникают после еды или перед дефекацией, усиливаются при дефекации, обычно локализуются в нижних и боковых отделах живота. При поражении дистальных отделов толстой кишки заболевание может проявиться симптомами острого парапроктита, развитием анальных или ректальных стенозов, приводящих к запорам.
Внекишечные проявления: те же, что при НЯК.
V . Диагностика
1) Анамнез, жалобы, физикальное обследование, лабораторная диагностика, бактериологическое и микроскопическое исследование кала, исследование уровня фекального кальпротектина: то же, что при НЯК.
2) Инструментальная диагностика:
- Обзорная рентгенография брюшной полости (при симптомах кишечной непроходимости)
- Колоноскопия с илеоскопией: регионарное (прерывистое) поражение слизистой оболочки, симптом «булыжной мостовой», линейные язвы (язвы-трещины), афты, стриктуры и устья свищей.
- ФГДС
- МРТ, КТ с контрастированием (диагностика свищей, абсцессов, инфильтратов)
- При невозможности провести МРТ или КТ допустимо рентгеноконтрастное исследование тонкой кишки с бариевой взвесью
- Биопсия слизистой оболочки кишки в зоне поражения: глубокие щелевидные язвы, проникающие в подслизистую основу или мышечный слой, саркоидные гранулемы, лимфоплазмоцитарная инфильтрация собственной пластинки слизистой оболочки, трансмуральная воспалительная инфильтрация.
- УЗИ органов брюшной полости, забрюшинного пространства, малого таза
- Капсульная эндоскопия
VI . Лечение
1) Диетотерапия: назначают механически и химически щадящую диету с повышенным содержанием белков, витаминов, ограниченным количеством грубой растительной клетчатки. При стриктурах следует избегать приёма грубой и газообразующей пищи. При диарее необходимо увеличить количество растительной клетчатки, ограничить приём жиров.
Консервативная терапия
Для лечения БК применяют препараты 5-аминосалициловой кислоты (месалазин, сульфасалазин), ГК системного (преднизолон, гидрокортизон) и местного (будесонид) действия, иммунодепрессанты (азатиоприн, меркаптопурин, метотрексат), антагонисты ФНО (инфликсимаб), антибактериальные препараты (метронидазол, ципрофлоксацин).
- Месалазин применяют в дозе до 4 г/сут. Поддерживающая доза составляет до 2 г/сут.
- ГК применяют при выраженной активности процесса, тяжёлом и среднетяжёлом течении заболевания, а также при отсутствии эффекта от лечения препаратами 5-аминосалициловой кислоты.
Доза преднизолона зависит от тяжести процесса (максимально до 1 мг/кг в день, в среднем - 30 мг/сут). При тяжёлом течении можно вводить внутривенно в высоких дозах, а при локализации процесса в прямой кишке - в клизмах 2 раза в день ежедневно. После достижения клинической ремиссии отмену ГК рекомендуют проводить медленно (не больше чем на 2,5-5 мг каждые 14 дней) с последующим переходом на поддерживающие дозы (5-15 мг/сут преднизолона) в течение нескольких месяцев/лет.
Будесонид - ГК нового поколения, обладающий меньшим системным действием. Наибольшую активность проявляет в терминальном отделе подвздошной кишки. Показан при БК лёгкой и средней степени тяжести с локализацией в подвздошной и/или восходящей кишке. Препарат назначают в дозе по 3 мг 3 раза в день.
- Иммунодепрессанты применяют при длительной терапии ГК с целью уменьшения дозы последних, для поддержания ремиссии при хронически активном течении заболевания, при лечении наружных и внутренних свищей.
Эффективность препаратов 5-аминосалициловой кислоты оценивают на 14-21-й день лечения, ГК - на 7-21-й день, азатиоприна - через 2- 3 мес.
- При резистентном течении показано использование инфликсимаба (химерные моноклональные АТ к ФНО).
- Антибактериальные препараты показаны при наличии гнойных осложнений. Применяют полусинтетические пенициллины, метронидазол, ципрофлоксацин.
- Симптоматическое лечение: для купирования диареи применяют лоперамид; при развитии В12-дефицитной анемии показан цианокобаламин; при выраженном синдроме мальабсорбции назначают жирорастворимые витамины, препараты кальция, магния, железа, цинка.
Хирургическое лечение
Абсолютные показания: перфорация, перитонит, токсическая дилатация, тяжёлые кровотечения, острая кишечная непроходимость, обусловленная стриктурами. Относительные показания: отсутствие эффекта от комплексной лекарственной терапии, наличие хронической частичной кишечной непроходимости, поражений кожи, глаз, суставов, не поддающихся консервативному лечению.
Виды оперативных вмешательств:
• паллиативные (наложение двухствольной илео или колостомы при крайне тяжёлом состоянии больного);
• радикальные (резекция сегмента тонкой кишки, сегментарная или субтотальная резекция ободочной кишки, колэктомия, колпроктэктомия);
• реконструктивно-восстановительные.
VII . Профилактика
В связи с прогрессирующим характером заболевания пациенты должны получать постоянную (пожизненную) терапию и проходить пожизненный мониторинг активности заболевания. Целесообразно:
- каждые 3 месяца выполнять исследование уровня фекального кальпротектина
- каждые 6 месяцев выполнять УЗИ кишечника
- ежегодно выполнять местный осмотр перианальной области и пальцевое исследование прямой кишки
- при динамическом нарастании уровня фекального кальпротектина рекомендуется выполнять (илео)колоноскопию для оценки активности заболевания.
С пациентом-курильщиком в обязательном порядке должна быть проведена беседа о необходимости прекращения табакокурения.
VIII . Прогноз
В течение 10 лет течения заболевания хирургическое вмешательство по тем или иным причинам выполняется у половины пациентов с БК, причём рецидив заболевания после операции в течение 10 лет развивается у 35-60% больных. Курение, дебют заболевания в детском возрасте, распространённое поражение тонкой кишки рассматриваются как факторы, повышающие риск неблагоприятного течения заболевания.
Дата: 2019-07-24, просмотров: 370.