Дефект межжелудочковой перегородки
Врождённый порок развития межжелудочковой перегородки, в результате чего возникает сообщение между правым и левым желудочком.
Дефект может располагаться в мембранозной или мышечной части межжелудочковой перегородки в виде овального, круглого и или конусовидного отверстия (рисунок 1 и 2).
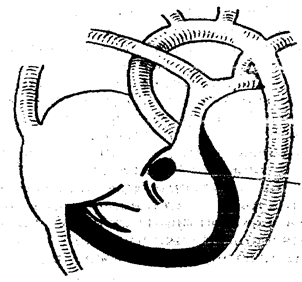
Рисунок 1. Высокий дефект межжелудочковой перегородки
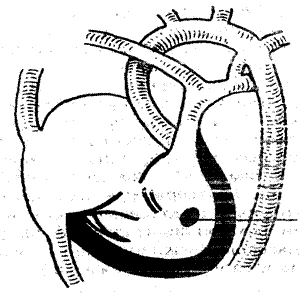
Рисунок 2. Низкий дефект межжелудочковой перегородки
Диаметр отверстия бывает от 1 до 30 мм. Дефекты могут быть единичными или множественными. Большинство из них имеют перимембранозную локализацию (до 80%). На долю мышечных ДМЖП приходится около 20%. Мелкие дефекты размером 1-2 мм, расположенные в мышечной части МЖП, называются болезнью Толочинова–Роже. Вследствие хорошей аускультативной картины и отсутствия гемодинамических нарушений для их характеристики уместно выражение: «много шума из ничего». Отдельно выделяют множественные большие дефекты МЖП, по типу «швейцарского сыра», имеющие неблагоприятное прогностическое значение. 60% больных кроме ДМЖП обычно имеют сопутствующие аномалии сердца: дефект межпредсердной перегородки, ОАП, коарктация аорты, стеноз лёгочного или аортального клапана, аортальная недостаточность.
Гемодинамика
Гемодинамические нарушения при ДМЖП начинают формироваться спустя некоторое время после рождения, как правило, на 3-5 сутки жизни. В раннем неонатальном периоде шум в сердце может отсутствовать вследствие одинакового давления в правом и левом желудочках из-за так называемой неонатальной легочной гипертензии. Постепенное падение давления в системе легочной артерии и в правом желудочке создаёт разность (градиент) давлений между желудочками, вследствие чего появляется сброс крови слева-направо. Дополнительный объём крови, поступающий в правый желудочек и легочную артерию, приводит к переполнению сосудов малого круга кровообращения, где развивается легочная гипертензия. В связи с повышенным возвратом крови в левые отделы развивается объёмная перегрузка левого предсердия и левого желудочка. Размеры сердца увеличиваются.
Клиническая симптоматика при ДМЖП заключается в симптомокомплексе сердечной недостаточности. Дефекты с большим сбросом слева направо обычно проявляются клинически с 4-8 недель жизни, сопровождаются задержкой роста и развития, повторными респираторными инфекциями, снижением толерантности к физической нагрузке, сердечной недостаточностью со всеми классическими симптомами (повышенная потливость, тахипноэ, застойные хрипы в лёгких, тахикардия, гепатомегалия, отёчный синдром). ДМЖП может манифестировать ранними и тяжелыми пневмониями.
Кожные покровы бледные с небольшим периферическим цианозом. При физикальном исследовании сердечно-сосудистой системы обнаруживают бистернальный килевидный сердечный «горб», образуемый счёт увеличения правого желудочка («грудь Дэвиса»). Верхушечный толчок разлитой, усиленный; определяется патологический сердечный толчок. Можно обнаружить систолическое дрожание в третьем-четвёртом межреберье слева, свидетельствующее о сбросе крови в правый желудочек. Границы относительной сердечной тупости расширены в обе стороны, особенно влево. В течение первых недель жизни шум может полностью отсутствовать в связи с высокой резистентностью лёгочных сосудов и отсутствием сброса крови через дефект. Характерный аускультативный признак порока – постепенное появление и нарастание скребущего систолического шума с максимальной точкой выслушивания в третьем-четвёртом межреберье слева от грудины. По мере развития большого сброса II тон на лёгочной артерии становится усиленным и расщеплённым.
При ДМЖП в мышечной части (болезнь Толочинова-Роже) жалобы, клинические проявления порока отсутствуют, за исключением скребущего систолического шума средней интенсивности, выслушиваемого в четвёртом-пятом межреберье слева от грудины. Лёгочная гипертензия не развивается, возможно спонтанное закрытие дефекта.
ЭКГ имеет свои закономерности, тесно связанные с фазой течения ВПС и степенью лёгочной гипертензии. Сначала выявляются признаки перегрузки левого желудочка – повышение его активности, затем развитие его гипертрофии. С течением времени присоединяются признаки перегрузки и гипертрофии правых отделов сердца – как предсердия, так и желудочка, - это свидетельствует о высокой лёгочной гипертензии. Электрическая ось сердца всегда отклонена вправо. Могут встречаться нарушения проводимости – от признаков неполной блокады правой ножки пучка Гиса до полной атрио-вентрикулярной блокады.
Рентгенография органов грудной клетки позволяет выявить гиперволемию малого круга кровообращения. Увеличение тени сердца связано, в основном, с левым желудочком и левым предсердием, в меньшей степени — с правым желудочком.
При Допплер-ЭхоКГ уточняется место расположения дефекта, его размер, определяется давление в правом желудочке и лёгочной артерии.
Лечение
Тактику лечения определяет гемодинамическая значимость порока и известный для него прогноз. Лечение данного порока подразумевает консервативную терапию сердечной недостаточности и хирургическую коррекцию порока сердца. Консервативное лечение складывается из препаратов инотропной поддержки (симпатомиметики, сердечные гликозиды), мочегонных препаратов, кардиотрофиков. В случаях высокой легочной гипертензии назначаются ингибиторы ангиотензинпревращающего фермента – капотен или каптоприл. Оперативные вмешательства подразделяются на паллиативные операции (в случае ДМЖП – операция суживания лёгочной артерии по Мюллеру) и радикальную коррекцию порока – пластика дефекта межжелудочковой перегородки в условиях искусственного кровообращения.
Осложнения
Осложнение дефекта межжелудочковой перегородки – синдром Эйзенменгера, характеризующийся значительным повышением давления в лёгочной артерии, когда оно становится равным или превышает давление в аорте. Самым характерным признаком синдрома Эйзенменгера является постепенное нарастание цианоза, – сначала периферического, а в дальнейшем и диффузного. В этой гемодинамической ситуации шум основного порока может ослабевать или полностью исчезать, нарастает акцент II тона на лёгочной артерии, часто приобретая «металлический» оттенок звучания. На этом фоне можно зафиксировать появление нового диастолического шума, обусловленного недостаточностью клапанов лёгочной артерии (шум Грехема-Стилла). Сосуды малого круга кровообращения могут претерпевать морфологические изменения, склерозироваться – наступает склеротическая стадия лёгочной гипертензии. Направление сброса крови может измениться: кровь начинает сбрасываться справа налево, и порок бледного типа трансформируется в порок синего типа. Чаще всего подобная ситуация возникает при позднем выявлении порока, при отсутствии своевременной кардиохирургической помощи. При развитии синдрома Эйзенменгера больные с врождённым пороком сердца становятся неоперабельными.
Дата: 2019-05-28, просмотров: 373.