Дистальный и проксимальный края отсечения кишки должны быть на достаточном расстоянии от опухоли, чтобы при микроскопическом исследовании они не содержали опухолевых клеток. Проксимальная граница резекции должна располагаться на 12–15 см от опухоли. Дистальная граница резекции зависит от локализации опухоли. Для опухолей верхней трети прямой кишки (12–16 см выше зубчатой линии) актуальным является «правило 5–6 сантиметров» (с обязательной резекцией такого же отрезка мезоректума). При локализации опухоли ниже 12 сантиметров это расстояние может и должно быть ограничено двумя сантиметрами. Объясняется это тем, что интрамуральное (внутри стенки прямой кишки) распространение опухоли в дистальном направлении является исключительной редкостью и возможно только в запущенных стадиях, приводящих к блокаде лимфооттока. Но даже в этих случаях внутристеночная инвазия не превышает одного сантиметра. Именно поэтому почти все опухоли прямой кишки могут быть резецированы с сохранением сфинктера, что обуславливает значительное улучшение качества жизни пациентов с раком прямой кишки.
Вместе с опухолью должны быть удалены все регионарные лимфатические узлы. Поскольку практически все дренирующие среднюю и нижнюю треть прямой кишки лимфоузлы находятся в пределах мезоректума, то удаление и резекция прямой кишки должны выполняться без нарушения целостности ее висцеральной фасции, «в футляре» – т. н. «мезоректумэктомия».
3. Расстройства мочеиспускания, обусловленные ДГПЖ
Обструктивные симптомы:
- Вялая струя мочи
- Затрудненное или прерывистое мочеиспускание
- Необходимость натуживания при мочеиспускании
- Отделение мочи по каплям и парадоксальная ишурия
Парадоксальная ишурия – крайняя степень переполнения мочевого пузыря, при которой моча просачивается через сфинктер и отделяется из уретры по каплям
Ирритативные симптомы:
- Частое мочеиспускание малыми порциями
- Ночные позывы на мочеиспускание более 1 раза (никтурия)
- Императивные (повелительные) позывы на мочеиспускание
- Чувство неполного опорожнения мочевого пузыря
БИЛЕТ 23
1. Язвенная болезнь: клиника, диагностика, лечебная и хирургическая тактика при локализации язвы в желудке и двенадцатиперстной кишке
Язвенная болезнь желудка и 12ПК – хроническое циклически протекающее заболевание, характерным признаком которого является образование в период обострения язв гастродуоденальной зоны вследствие агрессивного воздействия кислотно-пептического компонента желудоччного сока на фоне гастродуоденита, вызванного HP и развитием осложнений, угрожающих жизни больного.
Эпидемиология: 5-10 процентов населения.
мужчины чаще женщин, городское население чаще сельского, дуоденальная локализация чаще желудочной, осложения в 20-40 процентах. Летальность может быть до 50 процентов.
Этиология:
• наследственная предрасположенность
• нейропсихические факторы
• алиментарные факторы
• вредные привычки
• прием НПВС
• обсемененность HP
Патогенез: дисбаланс между факторами агрессии и защиты;
из-за генетических факторов (гиперпепсиногенемия, повышение продукции гастрина, увеличение обкладочных клеток; дефицит слизеобразования, первая группа крови, неполноценность кровоснабжения СО, нарушение выработки IgA)
из-за разрешающих факторов (обсемененность HP, прием НПВС)
НР образует аммиак из мочевины, антральный отдел желудка защелачивается, происходит гиперсекреция гастрина, следовательно, гиперпродукция соляной кислоты, следовательно, образуется язва (также влияет повреждающее действие на СО из-за образования цитокинов).
Клиника ЯБ:
Ø болевой синдром (в эпигастрии, либо через полчаса после приема пищи (желудок), либо через два часа (12пк), иррадиация в спину, грудную клетку)
Ø диспептические явления (изжога, отрыжка, тошнота, рвота, нарушения стула)
Диагностика ЯБ:
Основные методы:
• эндосокпическое исследование (язвенный дефект, его локализация, размеры и глубина, характер язвы, состояние окружающих тканей, наличие или отсутствие сосуда или тромба в язве, биопсия краев язвы, динамический контроль за состоянием язвы)
• рентген
o симптом «ниши» - депо бариевой массы с четкими контурами
o ободок просветления (воспалительный вал)
o конвергенция складок СО к воспалительному валу
вспомогательно:
o усиленная моторика
o гиперсекреция
o локальный спазм
o деформация стенки органа
o ускоренная эвакуация бария из желудка и 12пк
• исследование базальной и стимулированной желудочной секреции
Дополнительные методы:
• УЗИ БП
• КТ БП
• диагностическая лапароскопия
Лечение ЯБ
- Консервативное
При правильном консервативном лечении неосложненная дуоденальная язва рубцуется в среднем за 4-6 недель, а язва желудка в течение 6-8 недель.
Нефармакологические методы:
o режим (чаще амбулаторный)
o диета (№1, прием пищи 5-6 раз в сутки)
o физиотерапия (дециметровые волны, магнитотерапия, гипербарическая оксигенотерапия, крайне высокочастотная терапия)
Фармакотерапия:
Антациды: назначают через час после еды и перед сном или за 30 минут до появления болей.
Всасывающиеся (гидрокарбонат натрия, карбонат кальция, окись магния)
Невсасывающиеся (гидроксид алюминия, гидроксид магния, фосфат алюминия)
Антисекреторные средства:
- Блокаторы Н2-рецепторов гистамина – ранитидин, фамотидин, квамател (сейсчас не используют, эффективность низкая)
- Блокаторы Н+-К+-АТФазы – омепразол (старое поколение), эзомепразол, пантопразол, рабепразол, лансопразол)
Препараты, вызывающие эрадикацию Н. pylori:
- Антибактериальные препараты – метранидазол, кларитромицин, амоксициллин, доксициклин, тетрациклин
Цитопротекторы:
o препараты висмута (де-нол) (окрашивает стул в черный цвет, можно пропустить желудочно-кишечное кровотечение)
o синтетические аналоги простагландина Е (сайтотек)
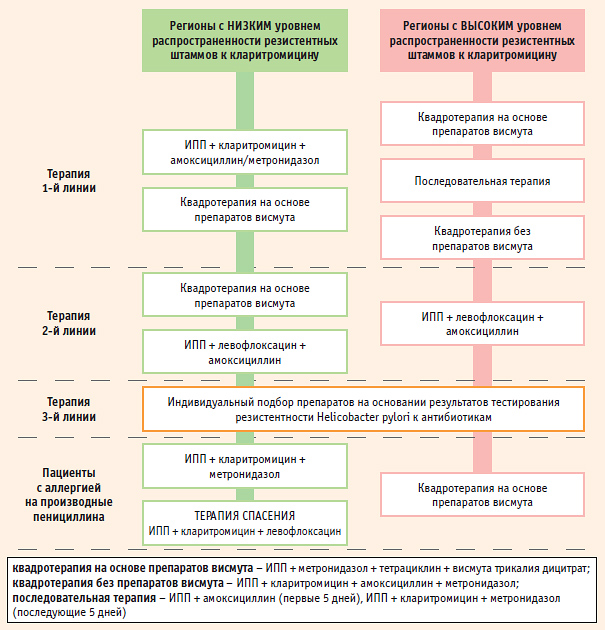
Схема эрадикации НР: эндоскопический контроль после 14 дней!
- Оперативное – лечение осложнений
Показания к операции
Абсолютные
- Перфорация
- Пенетрация
- Продолжающееся кровотеч.
- Рубцовый стеноз привратника (суб- и декомпенсированный)
5. Малигнизация
Относительные
• Повторные кровотечения в анамнезе независимо от их тяжести
• Рецидив язвы после перфорации и ушивания
• Хроническая каллезная язва желудка (старше 50 лет, пониж. секреция)
• Неэффективность консервативного лечения
• Высокий риск малигнизации
Операции:
• экстренные (перфорация, продолжающееся кровотечение или его рецидив),
• срочные (когда требуется длительная предоперационная под готовка — декомпенсированный стеноз привратника)
• плановые (пенетрация, субкомпенсированный пилородуоденальный стеноз, малигнизация, неосложненная язвенная болезнь с тяжелым течением и торпидностью к консервативному лечению)
Виды операций:
1. Патогенетические. Цель: с учетом патогенеза язвенной болезни является как удаление язвы или устранение развившегося осложнения, так и снижение кислотопродуцирующей функции желудка, т.е. лечение не только язвы, но и язвенной болезни. Эти операции позволяют радикально бороться с язвенной болезнью, но объем их велик, следовательно, они более травматичны.
Требования: удаление язвы, снижение кислотопродуцирующей функции желудка, обеспечение адекватной эвакауторной функции желудка, максимально возможное устранение дуоденогастрального рефлюкса)
2. Паллиативные. Выполняются в тех случаях, когда радикальная операция не нужна (осложненная острая язва) или ее выполнение невозможно (при тяжелом состоянии пациента, распространенном перитоните).
К патогенетическим операциям относятся:
· резекция двух третей желудка. При резекции удаляется основная кислого- и, самое главное, гастринпродуцирующая зона желудка. Исследованиями доказано, что гарантированное снижение кислотности желудочного сока достигается при резекции не менее 2 / 3 желудка. Восстановление непрерывности желудочно-кишечного тракта (ЖКТ) после резекции желудка осуществляется наложением анастомоза между оставшейся частью желудка и двенадцатиперстной кишкой (гастродуоденоанастомоз — операция Бильрот-I) либо тощей кишкой (гастроеюноаиастомоз — операция Бильрот-П в модификациях Гофмейстера-Финстерера, Бальфура, Ру)
- Бильрот-I. Операция заключается в резекции 2 /з желудка и наложении гастродуоденоанастомоза
- Бильрот- II в модификации Гофмейстера-Финстерера. Операция заключается в резекции 2 / з желудка и восстановлении непрерывности ЖКТ путем наложения гастродюноанастомоза на «короткой петле» (=5-7 см от связки Трейтца), проведенной через окно в брыжейке толстой кишки
- Схема резекции желудка по Бальфуру. Операция заключается в резекции 2 / з желудка и восстановлении непрерывности ЖКТ путем наложения гастроеюноанастомоза на «длинной петле» (~40-50 см от связки Трейтца), проведенной впередиободочно с межкишечным соустьем
- Схема резекции желудка, но Ру. Операция заключается в резекции 2 / з желудка и восстановлении непрерывности ЖКТ путем наложения У-образного гастроеюноанастомоза
· Ваготомия предполагает пересечение п. vagus на различных уровнях (стволовая, селективная — с сохранением чревной и печеночной ветвей, селективная проксимальная — пересечение мелких желудочных ветвей n. vagus с сохранением дистальной ветви Латарже), что приводит к устранению важнейшего фактора патогенеза язвенной болезни — парасимпатической стимуляции желудочной секреции
· Ваготомия без сохранения привратниковой ветви (стволовая, селективная) сопровождается стойким спазмом привратника и поэтому всегда дополняется дренирующими желудок операциями — пилоропластикой (в вариантах Гейнеке — Микулича, Финнея, Жабуле) или наложением гастродуоденоанастомоза).
- Схема пилоропластики по Гейнеке-Микуличу. Продольный разрез в области привратника сшивается в поперечном к оси желудка и двенадцатиперстной кишки направлении
- Схема пилороиластики по Финпею. Накладывается подковообразный гастродуоденоанастомоз
Паллиативные операции:
- ушивание прободного отверстия или иссечение язвы при перфорации;
- прошивание кровоточащего сосуда или иссечение язвы при кровотечении;
- наложение обходного гастроэнтероанастомоза при пилородуоденальном стенозе
После паллиативных операций в связи с сохранением патогенетических факторов язвенной болезни требуется в дальнейшем проведение противоязвенной терапии по обычной программе, а при развитии Других осложнений или неэффективности консервативного лечения — повторной операции (чаще всего уже патогенетической).
2. Нейроэндокринные опухоли. Принципы диагностики и хирургическое лечение
Нейроэндокринные опухоли поджелудочной железы (апудомы) – опухоли из клеток APUD – системы, характеризующиеся возникновением ряда эндокринных синдромов.
Классификация:
Функционирующие опухоли ПЖ делятся на 2 группы:
1. Ортоэндокринные – секретируют гормоны, свойственные физиологической функции островков
2. Параэндокринные - секретируют гормоны не свойственные физиологической функции островков
В зависимости от степени злокачественности:
1. Доброкачественные
а) высокодифференцированная аденома
б) инсулинома
в) нефункционирующая аденома
2. Пограничные (с неопределенным потенциалом злокачественности)
а) высокодифференцированные опухоли без инвазии сосудов
б) инсулинома
в) гастринома, випома, глюкагонома, соматостатинома и пр.
3. Нефункционирующие опухоли
4. Опухоли с низкой степенью злокачественности
а) высоко- и умеренно дифференцированная карцинома
б) инсулинома
в) гастринома, випома, глюкагонома, соматостатинома и пр.
г) нефункционирующая карцинома
5. Опухоли с высокой степенью злокачественности
а) низкодифференцированная карцинома (функционирующая и нефункционирующая)
Ортоэндокринные опухоли:
Инсулинома - опухоль из бета-клеток островков Лангерганса, секретирующая избыточное количество инсулина, что проявляется гипогликемическим симптомокомплексом.
Клиническая картина:
Слабость, тремор, тахикардия, потливость, чувство голода и беспокойство, головная боль, двоение в глазах, обмороки, нервно - психические нарушения.
Нарушения высшей нервной деятельности в межприступном периоде: ухудшение памяти и умственной работоспособности, потеря профессиональных навыков.
Приступ гипогликемии в ранние утренние часы, не могут проснуться, переходят в состояние расстройства сознания различной глубины, длительное время остаются дезориентированными, ненужные повторяющиеся движения, односложные ответы.
Приступ быстро купируется приемом пищи, богатой углеводами à избыточная масса тела
Диагностика:
Функциональная проба с голоданием:
Триада Уиппла: 1) клиническая картина гипогликемии
2)снижение уровня глюкозы в крови ниже 2,7 ммоль/л,
3)быстрое купирование приступа после внутривенного введения, концентрированного глюкозы.
Исследование иммунореактивного инсулина, проинсулина и С-пептида (На высоте приступа определяют содержание уровня глюкозы, С-пептида и иммунореактивного инсулина в крови. Отмечается значительное снижение уровня глюкозы, повышение концентрации инсулина и пептида в крови. У больных с симптоматической гипогликемией уровень С-пептида в крови не изменяется)
Инструментальная:
Ангиография
Катетеризация портальной системы
КТ
Лечение:
Хирургическое лечение:
При небольших опухолях выполняют энуклеацию, при крупных — дистальную резекцию ПЖ.
При злокачественных новообразованиях оперативное вмешательство проводят по онкологическим принципам, удаляя по возможности не только метастазы в регионарные лимфатичесие узлы, но и из печени.
Глюкагонома (опухоль Маллисона) - опухоль из альфа-клеток островков Лангерганса, секретирующая глюкагон. Встречается очень редко. Опухоль чаще локализуется в теле и хвосте поджелудочной железы. К моменту установления диагноза она обычно достигает больших размеров — свыше 5 см.
Клиническая картина:
Дерматит, диабет (в легкой форме), анемия (резистентна к витаминотерапии и препаратам железа), похудание (потеря массы тела при отсутствии анорексии)
Реже: диарея, поражение СО, тромбозы, эмболии
Диагностика:
Лабораторная:
Исследование иммунореактивного глюкагона в крови: превышает норму в 10-100 раз
Гиперхолестеринемия, гипоальбуминемия, гипоаминоацидемия.
Инструментальная:
Висцеральная артериография
УЗИ
КТ
Лечение:
Хирургическое и химиотерапевтическое лечение:
Учитывая высокую частоту злокачественных форм, оперативное лечение проводят по онкологическим принципам, как при раке поджелудочной железы.
Химиотерапию проводят стрептозотоцином и дакарбазином.
Соматостатинома - опухоль из дельта-клеток островков Лангерганса
Клиническая картина, диагностика:
Холелитиаз, СД, диарея или стеаторея, гипохлоргидрия, анемия, похудание
Лечение:
Хирургическое лечение:
Удаление опухоли или резекция ПЖ вместе с опухолью.
Параэндокринные опухоли:
Гастринома - не бета-клеточная опухоль ПЖ (синдром Золлингера—Эллисона)
Клиническая картина:
Язвенное поражение верхних отделов пищеварительного тракта. Наиболее часто язва локализуется в 12ПК и в отличие от истинной язвенной болезни— в постбульбарном отделе. Реже - в желудке и пищеводе. Специфическим считается язвенное поражение проксимального отдела тощей кишки.
Для синдрома Золлингера—Эллисона характерно вялое течение, рефрактерность к медикаментозной терапии и стандартным методам оперативного лечения язвенной болезни. Развиваются тяжелые осложнения профузное кровотечение, перфорация язвы и пилородуоденальный стеноз. Отмечается выраженная диарея, может протекать без язвенного поражения верхних отделов желудочно-кишечного тракта.
При злокачественных гастриномах с метастазами в отдаленные органы - общие признаки онкологического заболевания — общая слабость, утомляемость, снижение массы тела, анорексия и т. п.
Диагностика:
Лабораторная:
Исследование желудочного сока.
Показатель секреции иммунореактивного гастрина в крови существенно повышен
Инструментальная:
Эндоскопическое ультразвуковое исследование
Рентгенологическое - язвы в верхних отделах ЖКТ, "низкие" постбульбарные язвы, гипертрофированные складки слизистой оболочки желудка
УЗИ - диагностика метастазов в печени
КТ
эндоскопическое
селективная ангиография
Лечение:
Хирургическое лечение:
Гастрэктомия (устранение органа-эффектора) направленная на предотвращение язвообразования и обусловленное этим развитие профузных желудочно-кишечных кровотечений
ВИПома - не бета-клеточная опухоль ПЖ (панкреатическая холера, синдром Вернера—Моррисона), развивающейся из 5-клеток островков ПЖ, с избыточной продукцией вазоактивного интестинального полипептида,
Подавляющее большинство опухолей солитарные и обычно локализуются в теле или хвосте поджелудочной железы.
Клиническая картина:
Профузная диарея, выделяется большое количество бикарбоната, что приводит к тяжелому метаболическому ацидозу. В ряде случаев диарея может быть интермиттирующей.
У некоторых больных отмечаются схваткообразные боли в животе. Традиционные средства для лечения банальной диареи неэффективны.
Быстро развиваются обезвоживание, снижение массы тела и клинические признаки, характерные для дисэлектролитемии (гипокалиемии, гипонатриемии).
Диагностика:
Лабораторная:
Повышение уровня гемоглобина, числа эритроцитов, умеренное ускорение СОЭ.
В ионограмме снижение уровня калия и натрия, метаболический ацидоз.
Специфический признак - повышение уровня вазоактивного интестинального полипептида Инструментальная.
Лечение:
Хирургическое лечение:
Радикальное удаление всей опухолевой ткани.
При невозможности установления локализации опухоли - рекомендуют резекцию дистальной части ПЖ.
Кортикотропинома - эктопическая секреция АКТГ – подобного гормона ПЖелезой.
Клиническая картина:
Гиперпигментация, гипокалиемия, отеки, алкалоз.
Лечение:
Хирургическое лечение:
Паллиативное. Двусторонняя адреналэктомия.
Медикаментозное:
Воздействие на функцию коры надпочечников – хлодитиан, элиптен.
Применение сандостатина.
Опухоли ПЖ с карциноидным синдромом - опухоли ПЖ, продуцирующие избыток БАВ, попадающих в системный кровоток (серотонин, гистамин, брадикинин, ПГ…)
Клиническая картина:
Ощущение приливов крови к голове, периодическое покраснение кожных покровов на лице и верхней части туловища (от неск. мин до неск. часов) диарея, боли в животе и, редко, поражение правых отделов сердца с развитием фиброза трикуспидального клапана
Диагностика:
Лабораторная:
Повышение уровня серотонина, гистамина, и 5-окситриптофана в крови.
Повышенная экскреция с мочой 5- оксииндолуксусной кислоты.
Лечение:
Медикаментозное лечение: комбинированное использование антагонистов Н1- и Н2- рецепторов гистамина или метилдопы, сандостатин.
3. Этиологические факторы развития рака предстательной железы
Этиологический фактор рака простаты на данный момент не установлен! Выявлены лишь факторы риска:
1. Возраст больше 50 лет
2. Отягощенная наследственность
3. Эндемичные регионы (частота рака простаты в США больше, чем в Юго-Восточной Азии)
4. Курение (вероятный фактор)
NB ! Связи повышенного риска развития рака простаты с высоким уровнем тестостерона крови и тестостерон замещающей терапией при возрастном андрогеном дефиците не выявлено.
БИЛЕТ 24
1. Ущемленные грыжи: виды ущемлений, клиника, диагностика, лечение
Ущемленная грыжа – грыжа, при которой на уровне грыжевых ворот произошло сдавление выпавших внутренних органов с нарушением кровоснабжения и некрозом.
Виды ущемлений: Ущемление грыжи наступает при сдавлении грыжевого содержимого воротами. Самое частое и опасное осложнение. Экстренное хирургическое вмешательство!
Виды:
3) Эластическое – происходит сдавление выпавшего органа в грыжевых воротах снаружи с наличием странгуляционной борозды на стенке органа à расстройства лимфо- и кровообращения, венозный застой, пропотевание плазмы в просвет грыжевого мешка à омертвление к-ки и ее прободение, воспаление грыжевого мешка и грыжевых оболочек. Странгуляционная ОКН
4) Каловое – характеризуется сдавлением кишечной петли изнутри, т.е. из просвета к-ки вследствие переполнения ее содержимым. Кал накапливается в приводящем отделе к-ки, находящейся в грыжевом мешке, происходит сдавление отводящего отдела этой к-ки – обтурационная ОКН
Виды ущемлений:
2. Пристеночное (рихтеровское) – разновидность эластического ущемления; при этом ущемляется часть стенки к-ки, обычно противобрыжеечная. Диагностика сложна. Больной чувствует себя удовлетворительно. Локальные симптомы менее отчетливы.
5. Грыжа Литтре – ущемление дивертикула Меккеля.
6. Ретроградное (W-образное, Майдля) – характерно наличие 2 петель к-ки в грыжевом мешке. При этом происходит сдавление внутренней петли к-ки, находящейся в брюшной полости. Петли в грыжевом мешке жизнеспособны. Если в грыжевом мешке 2 петли, нужно найти 3 и убедиться в ее жизнеспособности.
Ущемление грыжи наступает при сдавлении грыжевого содержимого воротами. Самое частое и опасное осложнение. Экстренное хирургическое вмешательство!
Клиника:
5) сильная боль; при попытке вправления боль усиливается, кишечная колика – симптомы механической ОКН.
6) м.б. рефлекторная рвота, выраженная слабость, обморок
7) отсутствует кашлевой толчок, выпячивание при этом не увеличивается;
8) перкуторный звук над грыжевым мешком приглушен – присутствие жидкости
Диагностика: Больные с жалобами на боли в животе, симптомами острой кишечной непроходимости, должны быть целенаправленно осмотрены на наличие грыжевых выпячиваний в типичных местах выхода наружных грыж: проекции наружных паховых колец (справа и слева от симфиза выше паховой связки), пупочного кольца, белой линии живота, проекции овальной ямки (область бедренного треугольника).
При наличии послеоперационных рубцов должна быть выполнена детальная пальпация всей длины имеющегося у больного послеоперационного рубца на предмет определения грыжевых выпячиваний.
Дополнительно осматриваются места выхода наружных грыж редких локализаций:
5. переднемедиальная сторона внутренней поверхности бедра - запирательная грыжа.
6. линия, соединяющей пупок и переднюю верхнюю ость подвздошной кости - грыжи полулунной линии (спигелиевые грыжи).
7. поясничная область треугольник Пети и пространство Грюнфельда-Лесгафта - поясничные грыжи.
8. проекция большого и малого седалищного отверстия - седалищные грыжи.
Осмотр больного производится как в положении стоя, так и лежа.
Ущемленная грыжа распознается по:
- внезапно наступившим болям в области ранее вправлявшейся грыжи, характер и интенсивность которых зависит от пострадавшего органа;
- невозможности вправления ранее свободно вправлявшейся грыжи;
- увеличению в объеме грыжевого выпячивания;
- напряжению и болезненности в области грыжевого выпячивания;
- отсутствию передачи «кашлевого толчка»;
- грыжевое выпячивание в лежачем положении не уменьшается, приобретает четкие контуры.
При наличии ущемленной грыжи с непроходимостью без гангрены у больного к местным симптомам ущемления присоединяются симптомы острой кишечной непроходимости:
· схваткообразные боли в области грыжевого выпячивания;
· жажда, сухость во рту;
· тахикардия> 90 уд. в 1 мин.;
· периодически повторяющаяся рвота;
· задержка отхождения газов;
· при обследовании определяются вздутие живота, усиление перистальтики, «шум плеска».
При наличии ущемленной грыжи с гангреной к вышеперечисленным симптомам присоединяются:
· симптомы эндотоксикоза;
· лихорадка;
· грыжевое выпячивание отечное, горячее на ощупь;
· имеется гиперемия кожи и отек подкожной клетчатки, распространяющийся за пределы грыжевого выпячивания;
· возможно наличие крепитации в окружающих грыжевое выпячивание тканях.
Дифференциальная диагностика:
5. Лимфаденит
6. Варикозное расширение большой подкожной вены.
7. Новообразования пупочной области (mts).
8. Абсцессы, инфильтраты.
На догоспитальном этапе при дифференцировке диагноза между ущемленной грыжей и другим заболеванием все сомнения должны быть решены в пользу диагноза «Ущемленная грыжа».
Лечение: на догоспитальном этапе
· экстренная госпитализация
· противопоказаны анльгетики, спазмолитики
· нельзя насильственно вправлять грыжу, может быть ложное вправление (петля погрузится за счет отрыва грыжевых ворот)
Этапы:
1) разрез кожи, ПЖК, апоневроза НКМЖ
2) выделение грыжевого мешка до шейки (ущемляющее кольцо не вскрывают), вскрытие грыжевого мешка, удерживая салфетками содержимое, ущемленный орган. После этого рассекают кольцо и переднюю стенку пахового канала.
3) определение состояния ущемленной петли: нежизнеспособна – темная окраска, нет перистальтики – резекция кишки и анастомоз бок в бок 40 см проксимально, 20 см дистально; жизнеспособна – розовая окраска, перистальтика, пульсация брыжеечных артерий – погружение.
4) герниопластика.
После операции:
· адекватное обезболивание
· антибиотики
· профилактика тромбоэмболии (5-7 дней антикоагулянты)
· профилактика пареза
· профилактика легочных осложнений
· инфузионная, детоксикационная терапия
2. Рак поджелудочной железы: радикальные и паллиативные операции
Операции: Одноэтапные (паллиативная или радикальная операция на высоте желтухи)
Двухэтапные (дооперационная декомпрессия желчных путей, операция после уменьшения или ликвидации желтухи)
Методы дооперационной декомпрессии желчных путей:
Лапароскопическая холецистостомия, чрезкожная чрезпеченочная холецистостомия, чрезкожная чрезпеченочная холангиостомия, эндобилиарное наружно - внутреннее дренирование, эндоскопическое транспапиллярное назобилиарное дренирование желчного протока или эндоскопическая папиллосфинктеротомия через опухоль БДС.
Радикальные операции – панкреатодуоденальная резекция, дистальная резекция ПЖ, тотальная дуоденопанкреатэктомия.
Паллиативные операции – билиодигестивный анастомоз (холецистоэнтеро-, гепатикоэнтеро- и т.д., гастроэнтероанастомоз)
Задачи:
Устранить холестаз и желчную гипертензию (наложение различных билиодигестивных анастомозов)
Ликвидировать непроходимость желудка или 12ПК (наложение гастроэнтероанастомоза)
Уменьшить болевой синдром (алкоголизация чревного сплетения, наружное дренирование блокированного главного панкреатического протока, торакоскопическая спланхникэктомия)
Выполняют панкреатодуоденальную резекию (операция Уиппла). При этом удаляют головку поджелудочной железы в блоке с двенадцатиперстной кишкой, ретродуоденальным отделом общего жёлчного протока, окружающей забрюшинной жировой клетчаткой, лимфатическими коллекторами, расположенными по ходу печёночной, желудочно-двенадцатиперстной и нижней поджелудочно-двенадцатиперстной артерий.
Реконструктивный этап операции состоит в восстановлении непрерывности ЖКТ и обеспечении оттока жёлчи и панкреатического сока в кишечник. При раке поджелудочной железы, локализующемся в теле или хвосте железы, выполняют дистальную резекцию (левостороннюю резекцию тела и хвоста) различного объёма — от 30% (хвоста) до 70—95%объёма (субтотальная резекция хвоста, тела и головки). При выполнении таких вмешательств, как правило, удаляют и селезёнку. В случаях, когда опухоль поражает не только головку поджелудочной железы, но и тело органа, можно выполнить тотальную панкреатэктомию. К сожалению, этот вариант выполним чрезвычайно редко, так как такие опухоли практически всегда врастают в магистральные артерии и вены и имеются отдалённые метастазы (по брюшине, в печени, в отдалённых лимфатических узлах).
Паллиативные операции: направлены на ликвидацию обтурационной желтухи, боли, на создание обходных путей для пассажа жёлчи и секрета поджелудочной железы, наиболее предпочтителен гепатико-энтероанастомоз.
3. Классификация рака предстательной железы (TNM, особенности патоморфологической классификации, группы риска рецидива)
1. Классификация TNM
Т – первичное новообразование:
· ТХ – отсутствие достаточного количества данных для оценки первичного новообразования;
· Т0 – не определяется первичное новообразование;
· Т1 – новообразование клинически не проявляется. Его невозможно пропальпировать или визуализировать специальными методами;
· Т1а – новообразование обнаруживается случайно при гистологическом исследовании. Объём резецированной ткани – менее 5%;
· Т1b - новообразование обнаруживается случайно при гистологическом исследовании. Объём резецированной ткани – более 5%;
· Т1с – в связи с высоким уровнем ПСА выполнена игольная биопсия, после исследования извлечённых тканей диагностировано новообразование;
· Т2 – новообразование локализовано в железе или распространилось в капсулу;
· Т2а – патологическим процессом поражено 50% доли и менее;
· Т2b - патологическим процессом поражено более 50% одной доли, но не полностью обе доли;
· Т2с - патологическим процессом поражены обе доли железы;
· Т3 – новообразование более распространилось за пределы капсулы;
· Т3а - новообразование распространилось за пределы капсулы, но нет поражения семенных пузырьков;
· Т3b - новообразование распространилось за пределы капсулы и в семенные пузырьки;
· Т4 – фиксированное новообразование любого размера или новообразование, распространившееся на близлежащие структуры.
N – регионарные лимфоузлы:
· NX - отсутствие достаточного количества данных для оценки регионарных лимфоузлов;
· N0 – нет метастазирования регионарных лиимфоузлов;
· N1 – присутствует метастазирование регионарных лиимфоузлов.
М – отдалённое метастазирование:
· МХ – определение наличия отдалённого метастазирования не представляется возможным;
· М0 – отсутствуют признаки отдалённого метастазирования;
· М1 – присутствуют признаки отдалённого метастазирования;
· М1а – произошло поражение регионарных лимфатических узлов;
· M1b - произошло поражение костей;
· М1с - произошло поражение других отдалённых тканей и органов.
2. Классификация Глиссона
Существует 5 градаций в зависимости от степени дифференцировки раковых клеток, устанавливаемые при микроскопическом исследовании. Важное прогностическое значение имеет сумма Глиссона (сумма двух наиболее часто встречающихся в препарате градаций)
3. Гистологическая классификация (в клинической практике используется редко):
- Мелкоацинарный тип
- Крупноацинарный
- Криброзный
- Папиллярный
- Солидно-трабекулярный
- Эндометриодный
- Железисто-кистозный
- Слизеобразующий
БИЛЕТ 25
1. Перитонит: классификация, клиника, лечение
Перитонит — это воспаление брюшины, которое представляет комплекс тяжелых патофизиологических реакций с нарушением функций всех систем организма.
Анатомические особенности брюшины:
- общая площадь около 2м(2)
- толщина 1 мм
- париетальная брюшина имеет соматическую иннервацию (за искл тазовой), боли четко локализованы;
- висцеральная брюшина имеет вегетативную иннервацию, боли носят разлитой характер
- транссудирующие участки: тонкий кишечник, широкие маточные связки;
- всасывающие участки: диафрагма, слепая кишка, большой сальник;
- защитная функция: фибрин.
Классификация:
В зависимости от распространенности (Федоров, Савчук):
1) местный (поражение менее двух анатомических областей)
а) отграниченный (воспалительный инфильтрат, абсцесс);
б) неотграниченный (процесс локализуется только в одной из карманов брюшины);
2) распространенный:
а) диффузный (охватывает от 2 до 5 областей);
б) разлитой (поражены более 5 областей брюшной полости);
По фазам (Симонян):
- реактивная
- токсическая
- терминальная
l первичный – воспалительный процесс развивается без нарушения целостности полых органов, является результатом гематогенной диссеминации м-о или транслокации специфической моноинфекции из других органов (спонтанный перитонит у детей, у взрослых, туберкулезный перитонит);
l вторичный – все формы воспаления брюшины, развивающиеся вследствие деструкции или травмы органов БП (перитонит, вызванный перфорацией или деструкцией органов БП; послеоперационный, посттравматический перитонит);
l третичный – рецидивирующая и персистирующая форма заболевания, развивается у пациентов в критических состояниях с поврежеднием механизмов противоинфекционной защиты. Клинические проявления стертые, харакетризуются гипердинамическими нарушениями кровообращения, умеренной гипертермией, полиорганной дисфункцией без четкой местной симптоматики (перитонит без идентифицированного возбудителя; перитонит, вызванный грибками; перитонит, вызванный бактериями с низкой патогенностью)
Наиболее частые возбудители: аэробы (кишечная палочка, клебсиелла, протей, синегнойная палочка, цитобактерии, стрептококки, стафилококки)
анаэробы (пептококки, пептострептококки, бактероиды, фузобактерии, кампилобактерии)
Клиника: проявления многообразны, изменяются в зависимости от стадии, причины, распространенности, реактивности пациента.
1. Начальная стадия
- боль
- вынужденное положение
- тахикардия
- защитное напряжение мышц брюшной стенки
- с. Щеткина-Блюмберга
- ослабление кишечной перистальтики, тимпанит при перкуссии, возможно скопление экссудата
- лейкоцитоз, сдвиг влево
2. прогрессирование
- снижение интенсивности болей
- нарастает тахикардия
- лихорадка
- ослабление напряжения мышц ПБС
- менее выражен с.Щ-Б
- нарастание пареза кишечника, рвота
- нарастание интоксикации, дегидратации
3. терминальная стадия
- адинамия
- симптомы поражения ЦНС (спутанность сознания, бред)
- нарастание тахикардии, снижение АД
- олигоанурия
- бледность, акроцианоз
- заострение черт лица, западение глазных яблок
- поверхностное частое дыхание
- рвота с каловым запахом
- вздутие живота
- парез
- лейкоцитоз или лейкопения
- тромбоцитопения
Клинико-патогенетическая картина:
o синдром несостоятельности иммунных барьеров между энтеральной и внутренней средой организма
o синдром кишечной недостаточности
o синдром интраабдоминальной гипертензии
Синдром шоковой кишки при перитоните:
· рефлекторные нарушения моторики, сохранение гемо- и лимфоциркуляции
· нарушение резорбции и моторики, блокада оттока венозной крови и лимфы, при сохраненном артериальном притоке
· поражение артериального сегмента микроциркуляторного русла
Системная воспалительная реакция
• температура выше 38 или ниже 36
• тахикардия больше 90
• тахипноэ больше 20
• лейкоциты больше 12 или меньше 4, или более 10% незрелых форм
| Синдром системной воспалительной реакции | Больше 2 признаков СВР |
| Сепсис | Очаг инфекции и больше двух признаков СВР |
| Тяжелый сепсис | Сепсис, органная дисфункция, нарушение тканевой перфузии |
| Септический шок | Сепсис, тканевая и органная гипоперфузия, артериальная гипотония, требующая назначения катехоламинов |
Сндром интраабдоминальной гипертензии (СИАГ) – стойкое повышение внутрибрюшного давления более 20 мм рт ст из-за органной недостаточности или дисфункции. (в норме ВБД меньше 11 мм рт ст). Нужна обязательная декомпрессия.
Схема лечебной тактики:
· Предоперационная подготовка
· Оперативное вмешательство
· Дренирование БП
· Адекватное обезболивание
· Антибактеральная терапия
· Коррекця водно-электролитных и энергетических потерь
· Профилактика возможных осложнений
Успех лечения на 80% определяется эффективностью санации и лишь на 20% а-б терапии.
Эндовидеохирургические вмешательства: перфоративные язвы, острый панкреатит, желчный перитонит.
Выбор тактики:
«по требованию»:
· не устранен первичный источник перитонита, появление нового, третичный перитонит
· осложнения основного заболевания
· возникновение в п-о периоде конкурирующих хирургических заболеваний
· осложнения, возникающие из-за нарушения хир техники
недостатки тактики «по требованию»:
- опасность неполной элиминации источника в ходе единственной операции
- поздняя диагностика развившихся осложнений
- несвоевременное принятие решения о необходимости повторного вмешательства
«по программе»
· разлитой фибринозно-гнойный или каловый перитонит
· анаэробный перитонит
· невозможность одномоментной ликвиидации источника перитонита
· крайняя тяжесть состояния, исключающая возможность операции одномоментно в полном объеме
· состояние лапаротомной раны, не позволяющее закрыть дефект ПБС
· СИАГ
недостатки тактики «по программе»
- повторная операционная травма
- опасность кровотечения и риск образования свищей
- вентральные грыжи
- высокая стоимость
Показания к релапаротомии:
- наличие жидкости в БП
- состояние кишечника, соответствующее механической кишечной непроходимости
- нарушение магистрального кровотока висцеральных органов
- признаки гнойно-деструктивного поражения забрюшинной клетчатки или гематом
- наличие инородных тел БП
Варианты закрытия лапаротомной раны при программируемых санационных вмешательствах:
| «открытый метод» | «закрытый метод» |
| «+» Лучшие условия для раны – нет повторной травмы, идеальный дренаж; Отстуствие ИАГ | «+» Возможность дозированной интраабдоминальной декомпрессии |
| «-» Преобладание тяжелых осложнений Трудности реконструкции брюшной стенки из-за диастаза | «-» Повторная острая травма и инфицирование тканей брюшной стенки Увеличение интервала между санациями или отказ от смены швов (длительное использование одних и тех же швов) |
Принципы а-б терапии при перитоните:
- компонент комплексной терапии
- направлена на предотвращение реинфицирования
- учет побочных эффектов и сопутствующей патологии
- эмпирическая терапия
Эмпирическая АБТ легкого и среднетяжелого внебольничного перитонита:
• амоксиклав или сультасин
• цефтриаксон/цефотасим + метронидазол
• ципрофлоксацин/пефлоксацин + метронидазол
при отягощающих условиях (длительное пребывание в стационаре, предшествующая АБТ, ИД, СД, панкреонекроз, невозможность адекватной санации очага, перенесенные оперативные вмешательства на органах БП):
• карбапенемы (меропенем и имипенем)
• защищенные цефалоспорины (цефоперазон/сульбактам)
• цефалоспорины 4 поколения (цефепим) в комб с метронидазолом
Показания к смене АБТ:
• при получении данных о резистентности флоры
• при отсутствии клинического эффекта в течение 4(?) суток, если хир леч было адекватно
• при повторном хир вмеш
• при данных о появлении резистентых штаммов
Осложнения перитонита:
§ Абсцессы БП
§ спаечная КН
§ нагноение операционной раны
§ эвентрация
§ несостоятельность швов полых органов
§ формирование кишечных свищей
§ послеоперационное кровотечение
§ ЖК кровотечения
§ органно-системная дисфункция/недостаточность
§ нозокомиальная пневмония
§ уроинфекция
§ катетерная инфекция
2. Рак желудка: классификация, пути метастазирования, методы диагностики, осложнения
Рак желудка – злокачественное новообразование, развивающееся из элементов цилиндрического железистого эпителия слизистой оболочки органа.
Факторы риска:
1. Производство резины, асбеста, минеральных масел…
2. Ионизирующее излучение
3. Злоупотребление алкоголем, курением
4. Алиментарный фактор: пища, раздражающая СО, недостаточное потребление фруктов, витаминов, микроэлементов, животных и растительных белков
5. НР
6. ИД
7. Предраковые заболевания желудка
8. генетические факторы
Предраковые заболевания – гистологически доказанные изменения СО, приводящии к развитию рака (метаплазия, дисплазия)
1. Хронический атрофический или гипертрофический гастрит
2. Ригидный антральный гастрит
3. ЯБЖ
4. Полипы и полипоз желудка
5. Болезнь Менетрие (заболевание, хар-ся гиперплазией эпителия и резким утолщением складок СО)
6. Пернициозная анемия
7. Атрофический гастрит культи ж-ка
Классификация
По распространенности:
Ø ранний
Ø распространенный
Классификация раннего рака по Нагассако:
· Карцинома in situ – зоны тяжелой дисплазии и атипии эпителия, нарушен выстилающий железы эпителий (рТ);
· Внутрислизистый рак – уже нарушено строение желез, опухоль прорастает базальную мембрану, но не выходит за пределы мышечной пластинки (рТ1);
· Инвазивный рост рака – прорастает за пределы мышечной пластинки, процесс ограничен в пределах подслизистого слоя (рТ2);
Классификация раннего рака по Кудо:
I. Выступающий
I P – на ножке
I Sp – на узком основании
I S – сидячий
II. Поверхностный
a) плоский выступающий
b) плоский
c) углубленный
b+c – углубленный с выступающим краем
По локализации:
1. Рак кардиального отдела
2. Рак тела (малая, большая кривизна; передняя и задняя стенки)
3. Рак антрального отдела – 60%
Макроскопически (Холдин):
1) с преимущественно экзофитным ростом (бляшковидный, полипозный и изъязвленный)
2) с преимущественно эндофитным ростом - язвенно-инфильтративный, диффузно-инфильтративный
3) смешанный (экзо-эндофитный)
Анатомически:
1. Полиповидный или грибовидный
2. Чашевидный и блюдцеобразный
3. Язвенно-инфильтративный
4. Диффузный
Гистологически выделяют следующие типы злокачественных опухолей желудка:
Ø Аденокарцинома - наиболее частая форма (95%)
· Папиллярная аденокарцинома - представлена узкими или широкими эпителиальными выростами на соединительнотканной основе
· Тубулярная аденокарцинома - разветвленные трубчатые структуры, заключенные в строму.
· Муцинозная аденокарцинома - содержит значительное количество слизи.
· Перстневидно-клеточный рак.
Ø Железисто-плоскоклеточный рак
Ø Плоскоклеточный рак
Ø Недифф.рак
Ø Неклассифиц.рак
TNM:
T — первичная опухоль
· Tx — первичная опухоль не может быть оценена;
· T0 — отсутствие данных о первичной опухоли;
· Tis — carcinoma in situ, интраэпителиальная опухоль без инвазии в собственную пластинку слизистой оболочки, тяжёлая дисплазия;
· T1 — опухоль прорастает в собственную пластинку слизистой оболочки, мышечную пластинку слизистой оболочки или подслизистую основу:
· T1a — опухоль прорастает в собственную пластинку слизистой оболочки или мышечную пластинку слизистой оболочки;
· T1b — опухоль прорастает в подслизистую основу;
· T2 — опухоль прорастает в мышечную оболочку;
· T3 — опухоль прорастает в подсерозную основу;
· T4 — опухоль прорастает в серозную оболочку и распространяется на соседние структуры:
· T4a — опухоль прорастает в серозную оболочку;
· T4b — опухоль врастает в соседние структуры.
Соседними структурами для желудка являются селезёнка, поперечная ободочная кишка, печень, диафрагма, поджелудочная железа, брюшная стенка, надпочечники, почки, тонкая кишка, забрюшинное пространство.
Интрамуральное (внутрипросветное) распространение на двенадцатиперстную кишку или пищевод классифицируют по глубине наибольшей инвазии в любой из органов, включая желудок.
Опухоль, которая распространяется на желудочно-ободочную или желудочно-печёночную связку, большой или малый сальник, но не прорастает в висцеральную брюшину, классифицируют как T3.
Дата: 2019-02-25, просмотров: 361.