МИОКАРДИТА
129
На I этапе диагностического поиска наибольшее значение имеет выявление субъективных ощущений и связи их с перенесенной инфекцией. За-болевание встречается чаще в возрасте 20—30 лет.
Миокардит развивается спустя короткое время после инфекций щщ интоксикаций, значительно чаще после гриппа и других вирусных инфекций.
Больные миокардитом наиболее часто предъявляют жалобы на болевые ощущения в области сердца. Существенный признак — неангинозное их происхождение: боли длительные, не связаны с физической нагрузкой, носят разнообразный характер (колющие, ноющие, тупые, жгучие, но практически никогда не сжимающие, как у больных с ишемической болезнью сердца). Иногда больные предъявляют жалобы на неприятные ощущения в области сердца неопределенного характера.
Ощущение сердцебиения, перебоев у больных миокардитом большого значения для диагноза не имеет, однако их появление вместе с другими признаками указывает на «заинтересованность» сердца и направляет диагностический поиск по правильному пути. Большую роль для постановки правильного диагноза играют симптомы сердечной недостаточности, выраженные в различной степени: одышка при нагрузке или в покое (тяжесть в области правого подреберья вследствие увеличения печени, отеки ног, «застойный» кашель, уменьшение выделения мочи). Сами по себе эти симптомы не свидетельствуют о миокардите, так как встречаются при различных заболеваниях сердца, но их сочетание с другими симптомами указывает на тяжесть поражения сердечной мышцы. Повышенная утомляемость, слабость, субфебрилитет достаточно часто наблюдаются у больных миокардитами, однако они в значительно большей степени обусловлены постинфекционной астенией.
Таким образом, перечисленные симптомы встречаются при многих заболеваниях сердечно-сосудистой системы и не должны рассматриваться как обязательные клинические признаки миокардита. Однако их следует учитывать при обращении больного к врачу после перенесенного острого респираторного, кишечного или неясного заболевания, протекающего с лихорадкой. Больных необходимо тщательно обследовать, включая регистрацию ЭКГ.
На II этапе диагностического поиска наиболее значимым для диагноза миокардита является обнаружение следующих симптомов: приглушения I тона, ритма галопа, систолического шума над верхушкой сердца, нарушений ритма (преимущественно экстрасистолии), а также расширения границ сердца. Значительное расширение границ сердца характерно для миокардита тяжелого течения. Однако и эти симптомы не имеют специфического диагностического значения, так как встречаются при других заболеваниях, сопровождающихся поражением миокарда со снижением его сократительной функции. Могут наблюдаться также симптомы сердечной недостаточности в виде акроцианоза, положения ортопноэ, отеков, набухания шейных вен, одышки, мелкопузырчатых незвонких (застойных) хрипов в нижних отделах легких, увеличения печени. Естественно, что сиМ; птомы сердечной недостаточности отражают снижение сократительной функции миокарда, и, если подтвердится диагноз миокардита, они буДУ1 указывать на значительную тяжесть его течения и распространенность поражения миокарда (диффузный миокардит).
Однако на этом этапе не всегда обнаруживают признаки сердечной не' достаточности, при этом следует предположить легкое течение миокардита (в подобных случаях диагноз будет основываться на анамнестических данных
зультатах лабораторно-инструментальных методов исследования) или Я Р.ое заболевание, протекающее с жалобами, сходными с предъявляемыми йрпьньши миокардитом (например, нейроциркуляторная дистония).
Следует помнить, что увеличение сердца, признаки сердечной недоста-чности могут появляться не только при миокардите, но и при других задеваниях (например, при клапанных пороках сердца, ИБС с развитием евризмы сердца, болезнях «накопления» с вовлечением в процесс мио-аН да идиопатической кардиомиопатии). В связи с этим поиск симптомов, теергающих или подтверждающих эти заболевания, весьма важен (естест-°енно, что полученные данные надо сопоставлять с анамнезом, а в дальнейшем и с данными лабораторно-инструментальных методов исследования).
На II этапе диагностического поиска могут быть выявлены симптомы
заболевания, явившегося причиной развития миокардита (например, дис-семинированная красная волчанка, инфекционный эндокардит и пр.). Их обнаружение при несомненных признаках поражения миокарда будет свидетельствовать об этиологии миокардита.
На III этапе диагностического поиска возможно обнаружение симптомов трех групп:
1) подтверждающих или исключающих поражение миокарда;
2) указывающих на остроту воспалительного процесса (неспецифического или на иммунной основе);
3) уточняющих диагноз заболевания, которое может привести к развитию миокардита.
Электрокардиографическое исследование обязательно в диагностике миокардита. Значение полученных данных может быть различным.
• Отсутствие каких-либо изменений на ЭКГ делает диагноз миокардита проблематичным.
• Выявление «неспецифических» изменений конечной части желудочкового комплекса (ST и 7) в сочетании с нарушениями ритма и проводимости делает диагноз миокардита более определенным.
• При миокардите отмечается «динамичность» изменений на ЭКГ, почти полностью исчезающих после выздоровления. В то же время на протяжении суток (часов) у больных миокардитом на ЭКГ не отмечаются динамические сдвиги в отличие от ЭКГ больных нейроциркуляторной дисто-нией, характеризующейся неустойчивостью даже в период регистрации. Лекарственные тесты (калиевая проба, проба с р-адреноблокаторами) нормализуют измененную ЭКГ у больных нейроциркуляторной дистонией; при миокардите пробы оказываются отрицательными.
• При хроническом течении миокардита (обычно тяжелого или сред
ней тяжести) изменения на ЭКГ достаточно стойкие и обусловлены разви
тием миокардитического кардиосклероза. Это относится не только к ин
тервату S— Т и зубцу Т, но и к нарушениям атриовентрикулярной и/или
нУтрижелудочковой проводимости и нарушениям ритма.
• Сходные изменения на ЭКГ могут наблюдаться и при других забо
леваниях сердца (ИБС, приобретенные пороки сердца и гипертоническая
олезнь). Вопрос о соответствии изменений на ЭКГ тому или иному забо-ванию решается на основании совокупности прочих симптомов, выяв-емых на всех трех этапах диагностического поиска. Рентгенологическое обследование больных с выявленным миокардитом зволяет уточнить степень увеличения сердца в целом и отдельных его Мер. При тяжелых диффузных миокардитах увеличены все отделы серд-' Имеются признаки нарушения кровообращения в малом круге в виде
*
усиления легочного рисунка и расширения корней легких. Для миокарди_ тов более легкого течения характерно минимальное увеличение только левого желудочка. Отсутствие изменений со стороны сердца делает диагноз миокардита проблематичным (во всяком случае тяжелых его форм), хотя и не исключает полностью. Рентгенологическое исследование позволяет исключить в качестве причины увеличения сердца экссудативный перикардит, при котором отмечается своеобразная «круглая» тень сердца при отсутствии пульсации по наружному ее контуру.
Эхокардиографическое исследование при миокардитах имеет различную диагностическую ценность.
• При наличии увеличенного сердца данные эхокардиограммы позволяют исключить в качестве причины кардиомегалии клапанные пороки постинфарктную аневризму сердца, экссудативный перикардит, идиопати-ческую кардиомиопатию (дилатационный или гипертрофический вариант).
• Позволяет более точно определить выраженность дилатации различных камер сердца (в первую очередь левого желудочка).
• Позволяет выявить признаки тотальной гипокинезии миокарда при миокардите в отличие от локальных зон гипокинезии при ИБС.
• Не позволяет дифференцировать дилатационную кардиомиопатию от тяжелого миокардита, протекающего с выраженной дилатацией полостей сердца. Такая дифференциация возможна при учете всей клинической картины болезни и в первую очередь данных анамнеза.
Результаты лабораторного исследования не являются доказательными для диагностики миокардита. У больных с заподозренным на предыдущих диагностических этапах миокардитом лабораторные методы позволяют:
• Доказать наличие перенесенной инфекции: обнаружение повышен
ного титра противовирусных или противобактериальных антител, а также
наличие острофазовых показателей:
а) увеличение числа нейтрофильных лейкоцитов со сдвигом лейкоци
тарной формулы влево;
б) диспротеинемию (увеличение содержания а2-глобулинов и фибрино
гена, СОЭ, обнаружение СРБ).
• Обнаружить в период наиболее выраженного повреждения миокарда (острый период болезни) гиперферментемию — повышение содержания в крови миокардиальных ферментов: МВ-фракции креатинфосфокиназы, повышение 1-й и 2-й фракций изоферментов ЛДГ (лактатдегидрогеназа) и нарушение их соотношения (ЛДГ-1 > ЛДГ-2).
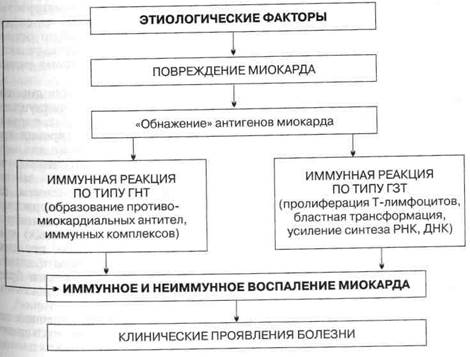
• Доказать иммунное происхождение воспалительных изменений миокарда:
а) положительная реакция торможения миграции лейкоцитов в присут
ствии антигена миокарда;
б) уменьшение количества Т-лимфоцитов в периферической крови;
в) повышение содержания в сыворотке крови иммуноглобулинов клас
сов А и G;
г) обнаружение в повышенном титре циркулирующих иммунных ком
плексов и противомиокардиальных антител;
д) появление в сыворотке крови в повышенном титре ревматоидного
фактора.
• Подтвердить наличие «фонового» заболевания, способствовавшего
развитию миокардита.
В целом для миокардита более характерно частое отсутствие или же «скромность» лабораторных сдвигов, чем их выраженные изменения, как при ревматическом миокардите с высокой степенью активности процесса.
С учетом данных всех этапов диагностического поиска диагноз миокар-иТа можно поставить с достаточной убедительностью. Иногда, однако, необходимо использовать и другие методы исследования, включенные в дополнительную схему. К этим методам следует прибегать далеко не во всех
случаях.
Методы исследования центральной гемодинамики не являются существенными и обязательными для диагностики миокардита. Выявляя ту или иную степень нарушения насосной функции сердца, они объективизируют выраженность сердечной недостаточности. Наряду с этим динамические изменения показателей центральной гемодинамики в процессе лечения позволяют оценить эффективность проводимой терапии.
Радионуклидные методы (201Т1) позволяют доказать наличие очагов кардиосклероза у больных с тяжелым течением миокардита. Отсутствие крупноочагового кардиосклероза при правильно проведенной сцинтиграфии —
важный довод против ИБС.
Эндомиокардиальная биопсия заключается во введении в полость правого желудочка (через подключичную и верхнюю полую вены) специального зонда — биотома с целью получения кусочка эндокарда и миокарда для последующего гистохимического и электронно-микроскопического исследования. Метод используют для дифференциальной диагностики тяжелых неясных поражений миокарда только в специализированных лечебных учреждениях. Исследование обладает высокой информативностью и позволяет дифференцировать многие поражения миокарда (однако можно получить и весьма неопределенные данные при очаговом миокардите).
Диагностика. Для постановки правильного диагноза необходимо выявить ряд признаков (критерии диагностики, предложенные NYHA в 1964
и 1973 гг.).
• Инфекция, доказанная лабораторно или клинически (включая
выделение возбудителя, динамику титров противомикробных или антиви
русных антител, наличие острофазовых показателей — увеличение СОЭ,
положительная реакция на СРБ).
• Признаки поражения миокарда:
большие признаки:
— патологические изменения на ЭКГ;
— повышение в крови кардиоселективных ферментов (КФК, КФК-МВ, ЛДГ, тропонин Т);
— увеличение сердца;
— сердечная недостаточность; малые признаки:
— тахикардия (иногда брадикардия);
— ослабление 1 тона;
— ритм галопа.
• Диагноз миокардита правомочен при сочетании
предшествующей инфекции с одним большим и двумя
Малыми признаками.
Все перечисленные симптомы миокардита могут быть выражены в различной степени, что дает основание вьщелить заболевание легкой, средней тяжести и тяжелой форм (слабо выраженный, умеренно выраженный и яРко выраженный миокардит).
1. Слабо выраженный миокардит (легкое течение): общее состояние страдает мало, но больные предъявляют большое количество жалоб (боли, ахикардия, субфебрилитет, сердцебиение). При обследовании могут на-людаться ослабление I тона, нерезкий систолический шум, снижение зуб-Ua T на ЭКГ.
2. Умеренно выраженный миокардит (средней тяжести): выраженное нарушение общего самочувствия, более выраженная одышка и слабость Синдром поражения миокарда вполне отчетлив: увеличение размеров серд^ ца, стойкое изменение зубца Т, нарушение ритма и/или проводимости.
3. Ярко выраженный (тяжелое течение): синдром поражения миокарда выражен значительно: в частности, определяется тотальная сердечная недостаточность, размеры сердца увеличены значительно.
Диагностика миокардита средней тяжести и особенно тяжелого течения осуществляется с достаточно большой определенностью. Распознать миокардит легкого течения значительно сложнее, так как многие симптомы напоминают проявления нейроциркуляторной дистонии, возникшей (чаще обострившейся) после перенесенной неспецифической (обычно респираторной) инфекции. Как правило, о перенесенном миокардите легкого течения судят ретроспективно, после ликвидации всех симптомов. Естественно, что такой диагноз не всегда может быть достаточно убедительным.
Однако в перечисленном диагностическом алгоритме нет ни одного па-тогномноничного, характерного только для миокардита признака, а диагноз устанавливается на основании комбинации неспецифических критериев.
В настоящее время считается, что наиболее убедительным аргументом в пользу диагноза миокардита является сцинтиграфическая визуализация воспалительного процесса с помощью меченных радионуклидами нейтро-филов, которые локализуются в местах воспалительного процесса в миокарде. Этот метод высокочувствителен (85—100 %), однако он используется лишь в ряде специализированных учреждений. Тем не менее данный метод весьма перспективен в диагностике миокардита.
Особые формы миокардита. Среди особых форм заболевания следует специально выделить идиопатический миокардит Абрамова—Фидлера, называемый изолированным. Его относят к числу крайне тяжелого поражения сердечной мышцы аллергического генеза, довольно быстро приводящего к смерти. Причиной смерти могут быть прогрессирующая сердечная недостаточность, тяжелые, опасные для жизни расстройства ритма и проводимости, эмболии разной локализации, источником которых служат внутрисердечные (межтрабекулярные) тромбы. Смерть может наступить внезапно.
Причины болезни неизвестны. Предполагают инвазию вирусов в миокард и неспецифическое аллергическое воспаление.
В клинической картине может доминировать выраженный ангинозный синдром, напоминающий ИБС. Болезнь может начинаться остро, но чаще развивается постепенно, на первых этапах доброкачественно. Затем наблюдают увеличение сердца и постепенно прогрессирующую сердечную недостаточность, рефрактерную к проводимой терапии.
Формулировка клинического диагноза включает следующие пункты: 1) этиологический фактор (если точно известен); 2) клинико-патогенетиче-ский вариант (инфекционный, инфекционно-токсический, аллергический, в том числе инфекционно-аллергический, типа Абрамова—Фидлера и пр.)! 3) тяжесть течения (легкий, средней тяжести, тяжелый); 4) характер течения (острое, подострое, хроническое); 5) осложнения: сердечная недостаточность, тромбоэмболический синдром, нарушения ритма и проводимости, относительная недостаточность митрального и/или трехстворчатого клапана и пр.
Лечение. При назначении лечения больным миокардитом учитывают этиологический фактор, патогенетические механизмы, выраженность синдрома поражения миокарда (в частности, наличие сердечной недостаточности и нарушений ритма и проводимости).
, Воздействие на этиологический фактор предусматривает: 1) борьбу с инфекцией; 2) лечение заболевания, на фоне которого разни чся миокардит; 3) устранение различных внешних патогенных воздействий.
Больным с инфекционными и инфекционно-токсическими миокардами (миокардиты, возникающие во время инфекции или вскоре после исчезновения) обычно назначают антибиотики, чаще всего пенициллин fi 500 000 — 2 000 000 ЕД/сут) или полусинтетические пенициллины в те-ние 10—14 дней. Подавление очаговой инфекции (обычно верхних дыха-Чрт1ьных путей, бронхолегочного аппарата) способствует благоприятному исходу заболевания. При вирусной этиологии миокардита этиологическая терапия практически не проводится.
2. Лечение заболевания, на фоне которого развился миокардит (например, системной красной волчанки), является обязательным, так как миокардит по существу — составная часть этого заболевания.
3. Устранение воздействия различных внешних патогенных факторов рассматривается и как лучшее средство профилактики болезни и предупреждения его рецидивов при хроническом течении.
• Патогенетическая терапия предусматривает воздействие на: 1) иммунный компонент воспаления; 2) неспецифический компонент воспаления; 3) отдельные звенья патогенеза; 4) метаболизм миокарда.
1. Учитывая современные представления об инфекционных миокарди
тах как заболеваниях инфекционно-аллергических, в основе которых ле
жит сенсибилизация миокарда, целесообразно назначать иммуносупрессо-
ры, в частности глюкокортикостероидные препараты. Их применяют в сле
дующих клинических ситуациях:
а) при миокардитах тяжелого течения; б) при острых миокардитах, в период обострения хронических форм; в) при наличии острофазовых показателей и особенно показателей иммунного воспаления. Преднизо-лон назначают в умеренных дозах по 15—30 мг/сут в течение 2—5 нед. При миокардитах тяжелого течения типа Абрамова—Фидлера иногда назначают значительно большие дозы (60—80 мг), однако клинический эффект достигается далеко не всегда.
При снижении дозы преднизолона следует принимать аминохинолино-вые производные: хингамин (делагил), гидроксихлорохин (плаквенил) по 1 таблетке (0,25 г; 0,2 г) 1—2 раза в сутки в течение 4—8 мес.
Больным миокардитом легкого течения иммуносупрессоры (особенно кортикостероиды) не назначают.
2. Для воздействия на неспецифический компонент воспаления при
острых миокардитах (или обострении хронических) любой тяжести назна
чают НПВП в общепринятых дозах. Наиболее часто используют индомета-
Цин (по 0,025 г 3—4 раза в сутки, бруфен по 0,8—1,2 г/сут или диклофе-
нак — по 100—150 мг/сут) в течение 4—6 нед. Препараты отменяют при
Улучшении общего состояния, повышении толерантности к физической
нагрузке, исчезновении жалоб, нормализации ЭКГ. При миокардитах тя
желого течения НПВП комбинируют с преднизолоном.
3. На определенных стадиях развития миокардита повышается содержа-
ие кининов в миокарде. Учитывая их повреждающее действие, целесооб
разно назначать ингибиторы кининовой системы [Палеев Н.Р., 1982]: пар-
мидин (ангинин, продектин) внутрь по 0,25 г 3—4 раза в день в течение
2 мес. Действие ингибиторов кининовой системы уменьшает остроту °спалительной реакции. Однако эти препараты не являются основными, принимают вместе с кортикостероидами и/или НПВП.
4. Применение средств, улучшающих метаболические процессы в мио-карде, является важным компонентом при лечении больных миокардитов Их назначают на длительный период (2—3 мес) и проводят повторные кур,' сы лечения. К таким средствам относятся триметазидин (предуктал MB щ 0,35 г 2 раза в день). Они играют лишь вспомогательную роль в лечебно^ комплексе и не могут заменить глюкокортикостероиды и НПВП.
• Воздействие на синдром поражения миокарда предусматривает лечение: 1) сердечной недостаточности; 2) нарушений ритма и проводимости' 3) тромбоэмболического синдрома.
1. Сердечная недостаточность, как отмечалось, наблюдается при тяжелых миокардитах и в значительной степени утяжеляет прогноз болезни Лечение больных с сердечной недостаточностью проводится согласно общепринятым принципам [постельный режим, ограничение поваренной соли, ингибиторы АПФ, р-адреноблокаторы, мочегонные препараты, при необходимости — сердечные гликозиды]. Эффект сердечных гликозидов в этих случаях не так ярко выражен, как при сердечной недостаточности, обусловленной гемодинамической перегрузкой тех или иных отделов сердца. У больных миокардитом скорее возникают явления гликозидной интоксикации, эктопические аритмии, нарушения проводимости, в связи с чем следует быть особенно внимательным при назначении этих средств. Мочегонные препараты назначают с учетом стадии сердечной недостаточности. (Подробнее о принципах и тактике лечения сердечными гликозида-ми и мочегонными средствами см. «Сердечная недостаточность»).
2. Необходимость в коррекции нарушений ритма и проводимости воз
никает лишь в тех случаях, когда указанные расстройства отрицательно
влияют на гемодинамику, вызывают ряд неприятных симптомов, угрожают
жизни больного (приступы желудочковой пароксизмальной тахикардии,
приступы Морганьи—Адамса—Стокса).
Назначают различные лекарственные средства, устанавливают постоянные кардиостимуляторы, работающие в разных режимах.
3. Тромбоэмболический синдром наблюдается у больных с тяжелым те
чением миокардита (чаще всего при миокардите типа Абрамова—Фидлера).
Лечение проводится согласно общепринятым принципам (антикоагулянт-
ная и фибринолитическая терапия).
Прогноз. При миокардитах легкого и среднего течения прогноз благоприятен. Он значительно серьезнее при миокардите тяжелого течения, а при миокардите типа Абрамова—Фидлера неблагоприятный.
Профилактика. Профилактика миокардитов включает мероприятия по предупреждению инфекций (санитарно-гигиенические, эпидемиологические), рациональное лечение инфекционных процессов, санацию хронических очагов инфекции, рациональное и строго обоснованное применение антибиотиков, сывороток и вакцин.
Перикардит
Среди различных болезней перикарда основное место принадлежит воспалительным — собственно перикардитам; другие формы поражения (кисты, новообразования) встречаются реже.
ПЕРИКАРДИТ — воспалительное заболевание околосердечной сумки И наружной оболочки сердца, являющееся чаще всего местным проявлением какого-либо общего заболевания (туберкулез, ревматизм, диффузные заболевания соединительной ткани) или сопутствующее заболевание миокард3 и эндокарда.
136
Классификация. В настоящее время различные формы патологического есса в перикарде подразделяют на основе клинико-морфологических Жизнаков [Гогин Е.Е., 1979]. I. Перикардиты. А. Острые формы: 1) сухой или фибринозный; 2) выпотной или экссудативный (серозно-фибринозный и геморрагический), протекающий с тампонадой сердца или без тампонады; 3) гнойный и гнилостный.
Б. Хронические формы: 1) выпотной; 2) экссудативно-адгезивный; 3) адгезивный («бессимптомный», с функциональными нарушениями сердечной деятельности, с отложением извести, с экстрапери-кардиальными сращениями, констриктивный). II. Накопление в полости перикарда содержимого невоспалительного происхождения (гидро-, гемо-, пневмо- и хилоперикард).
III. Новообразования: солитарные, диссеминированные, осложненные перикардитом.
ГУ. Кисты (постоянного объема, увеличивающиеся).
Этиология. Причины, ведущие к развитию болезни, разнообразны:
• Вирусная инфекция (грипп А и В, Коксаки А и В, ECHO).
• Бактериальная инфекция (пневмококки, стрептококки, менингококки, кишечная палочка, прочая микрофлора).
• Туберкулез, паразитарная инвазия (редко).
• Системные заболевания соединительной ткани (наиболее часто при ревматоидном артрите, системной красной волчанке — СКВ).
• Аллергические заболевания (сывороточная болезнь, лекарственная аллергия).
• Метаболические факторы (уремия, микседема, подагра).
• Массивная рентгенотерапия (лучевое поражение).
• Инфаркт миокарда (в раннем и отдаленном периоде).
• Операции на сердце и перикарде.
Из представленной классификации следует, что:
1) перикардит может быть самостоятельным заболеванием с определенной клинической картиной;
2) перикардит может быть частью другого заболевания, и клиническая картина будет складываться из признаков, присущих этому заболеванию (например, ревматоидному артриту или СКВ), и симптомов самого перикардита;
3) выраженность симптомов перикардита может варьировать: так, в
клинической картине могут доминировать симптомы перикардита или пе
рикардит будет не более как одним из прочих синдромов болезни, ни в ко-
еи мере не определяющих прогноз и особенности лечебной тактики.
Патогенез. Механизмы развития болезни неоднородны и обусловливаются следующими факторами:
1) непосредственным токсическим воздействием на перикард, например, при метаболическом или лучевом поражении;
2) гематогенным или лимфогенным распространением инфекции;
3) непосредственным воздействием патологического процесса на пери-
РД (например, прорастание опухоли легкого или средостения, распро-
аб^аНеНИе гн°йного процесса с плевры или прорыв в полость перикарда сЦесса легкого, влияние субэпикардиального некроза миокарда на пери-рД при остром инфаркте миокарда);
Или аллеРГИческим механизмом (по типу аутоагрессии — «антительный» [ иммунокомплексный механизм повреждения перикарда, иммунное
137
риниты ^1S^SS??SSSSHDC? —° ™па> - ^
ткани, перикардиты с невьшсненной ^l™ забо*еваниях соединительной
тические, хотя роль вирусной инлеКпииК™ГИеИ (™К называемые ВДИопа-
Дата: 2018-12-28, просмотров: 393.