Общий осмотр пациента:
1. Общий вид
2. Исследование кожных покровов
3. Исследование подкожно жирового слоя
4. Исследование лимфатический узлов
5. Исследование мышечной системы
6. Исследование костной системы
7. Исследование суставов
Типы лихорадок, их диагностическое значение. Правила проведения термометрии и построения температурной кривой.
Практический навык:
№6. Правила термометрии и построения температурной кривой.
Термометрия
1. Производится у каждого больного
2. Дает возможность распознать лихорадочное состояние (причиной данного состояния чаще всего являются инфекция и продукты распада тканей).
Лихорадка - защитно-приспособительная реакция организма, возникающая в ответ на действие патогенных раздражителей и выражающаяся в перестройке терморегуляции на поддержание более высокого, чем в норме, уровня теплосодержания и температуры тела.
Привила термометрии:
1. Термометр помещается в подмышечную впадину на 10 минут
2. Термометр должен плотно прилегать к коже
3. Плечо следует прижимать к груди (подмышечная ямка должна быть закрыта).
4. Температура измеряется утром и вечером
Степени повышения температуры:
1. 37-38 - субфербрильная
2. 38-39 – умеренно повышенная
3. 39-40 –высокая
4. Выше 40 –чрезмерно высокая
5. 41-42 гиперпиретическая (опасна для жизни)
Течение лихорадки:
1. Период нарастания температуры (incrementum)
2. Период высокой температуры (fastigium)
3. Период снижения температуры (decrementum)
Деформация рудной клетки при искривления позвоночника
1. Кифоз кзади
2. Лордоз – вперед
3. Сколиоз – в боковом направлении
4. Кифосколиоз кзади и в сторону
Ассиметрия грудной клетки
| Увеличение объема одной половины грудной клетки | Уменьшение объема одной половины грудной клетки |
| · Наличие жидкости или воздуха в плевральной полости · При осмотре ассиметрия ключиц, выбухание межреберных промежутков, отставание поврежденной половины в акте дыхания | 1. Развитие плевральных спаек (когда экссудат рассасывался слишком долго) 2. Пневмосклероз 3. Оперативное удаление части легкого 4. Ателектаз (например закупорился крупный бронх , поступление воздуха прекратилось) |
5. Метод перкуссии: правила сравнительной и топографической перкуссии, механизм возникновения и разновидности перкуторных звуков.
Суть метода – при выстукивании в подлежащую ткань приходит колебательное движение, которое передается окружающему воздуху и воспринимается нашим ухом.
Плотная структура (без воздуха) дает тупой звук
Различия перкуторного звука в различных органах обусловлена:
1. Наличием разного количества воздуха и его различным распределением
2. Различным напряжением ткани
3. Органы, содержащие воздух, дают ясный звук, а у которых его нет - тупой (вот и граница между ними)
4. Поэтому граница отмечается по направлению к более ясному звуку
Сила звука
Зависит от силы удара (поэтому стучать нужно одинаково)
Высота звука
Оттенок звука
Дополнительные апериодические колебания (шумы)
Виды перкуссии:
1. Топографическая
· Граница
· Форма органа
2. Сравнительная
· Сравнение звука на симметричных местах
По силе удара
1. Громкая – когда надо прослушать перкуторный звук в глубине органа (глубоко расположенных в легких очагов)
2. Тихая – для выявления границ органов
3. Тишайшая - для выявления абсолютной тупости сердца
6. Аускультация лёгких. Правила выслушивания основных дыхательных шумов, механизм их возникновения, причины и варианты изменения.
Стр 95 (струтынский)
Аускультация:
1. Основные дыхательные шумы
2. Побочные дыхательные шумы (из диагностируем специальными методами: глубоко дышать,форсированный вдох и выдох, откашляться)
3. Бронхофонию
Правила:
1. Проводится в теплом и тихом помещении
2. В вертикальном положении (пациент обнажен до пояса)
3. Стетоскоп плотно прижимают к грудной клетке
4. В каждой точке 2-3 дыхательных цикла
5. Фонендоскоп ставится в симметричных точках справа и слева
6. При аускультации боковых отделов – руки пациента за головой
7. При аускультации сзади (руки скрещены на груди)
Основные дыхательные шумы:
Везикулярное дыхание
a. Обусловлен вибрацией растягивающихся эластических ( осн. компонент, который изменяется при патологии и ослабляет везикулярное дыхание) альвеол
b. Слушаем на вдохе, и первую треть выдоха (последние две трети альвеолы спадаются бесшумно)
Ларинготрахеальное
a. Турбулентный поток, который проходит через гортань, трахею
Бронховезикулярное дыхание
a. При очаговом воспалительном уплотнении легочной ткани
b. От данного очага бронхиальный шум
c. От остальной поверхности легкого –везикулярный
Ослабление везикулярного дыхания – ослабляется его проведение на поверхность грудной клетки
| 1. Гидроторакс a. В проекции жидкости дыхание не проводится b. Выше уровня жидкости пат. Бронхиальное дыхание 2. Пневмофиброз a. Легкое сморщивается b. Альвеолы эластически не колеблются, чтобы провести дыхание на грудную клетку 3. Фиброторакс a. В проекции фиброт оракса дыхание не проводится b. Над ним – везикулярное дыхание 4. Обтурационный ателектаз a. В проекции ателектаза проводится патологическое бронхиальное дыхание b. В зоне отсутсвия аталектаза – везикулярное | При снижении эластичности легочной ткани (ум амплитуда колебаний альвеолярной стенки): 1. Эмфизема a. Легкое раздуто b. Не спадается (эластическое колебание минимально) 2. Отек легочной ткани (воспалительный или гемодинамический) a. Сдавливает альвеолы снаружи b. Так же уменьшая эластический компонент |
A. Хрипы
· Пат процесс на уровне бронхов и трахеи
· Сухой хрип (дифференцировка – слушать на форсированном выдохе). Если сухой хрип усиливается, то у пациента скрытая бронхиальная обструкция) .
Ø Низкие хрипы
a. Мокрота в крупном бронхе или трахеи
b. Механизм: колебание под действием воздуха нитей и тяжей мокроты
B. Крепитация
· Пат процесс, возникающий на уровне альвеол (пристеночное образование секрета)
· Начальная фаза воспаления легкого или конечная стадия
· Слушаем на вдохе как разлипаются альвеолы (на выдохе они просто спадаются, поэтому крепитацию не слышим)
c. Шум трения плевры – дифференцировка (просим пациента сделать имитацию глубокого вдоха, при закрытой голосовой щели) шум будет. Так можно отличить от крепитации
· Воспаление листков плевры (они трутся друг о руга)
· В полости плевры не должно выть экссудата (чтобы мы услышали шум)
Симптомы:
1. Одышка
1. Усиление голосового дрожания
2. Перкуторный звук: притупленный или тупой
3. Аускультация: бронхиальное дыхание (т.к. альвеолы заполнены жидкостью, везикулярное дыхание не возможно, возникает условие для проведения ларинготрахеального дыхания на поверхность грудной клетки)
4. Бронхофония усилена
5. Хрипы (при наличие секрета в бронхах)
Патоморфология: лёгочная ткань уплотнена, но содержит некоторое количество воздуха.
Жалобы : одышка, кашель.
Общий осмотр: нет изменений.
Осмотр грудной клетки : некоторое отставание «больной» половины грудной клетки при дыхании.
Пальпация : грудная клетка безболезненная, эластичная. Голосовое дрожание усилено при крупном пневмоническом очаге, расположенном поверхностно.
Перкуссия : притупление перкуторного звука.
Аускультация : бронховезикулярное дыхание, влажные мелко – и среднепузырчатые звучные хрипы, локализованные на определённом участке.
Бронхофония усилена.
Рентгенологически : очаги воспалительной инфильтрации лёгочной мелкие (при пневмонии) выявляются трудно ткани чередуются с участками нормальной ткани лёгкого, возможно усиление лёгочного рисунка в «поражённом сегменте».
Исследование крови : умеренный лейкоцитоз, ускоренная СОЭ.
Исследование мокроты: мокрота слизистая, может быть с прожилками крови, содержит небольшое количество лейкоцитов, эритроцитов.
A. Стадия прилива
b. Стадия красного опеченения (альвеолы заполняются пропотевающей плазмой , богатой фибриногеном)
c. Стадия серозного опеченения (распад эритроцитов, образование гемосидерина)
d. Стадия разрешения (растворение и разжижение фибрина под действием протеолитических ферментов)
| Первая стадия | Вторая стадия | Третья стадия | |
| Голосовое дрожание | Усилено | Усилено | Ослабляется |
| Дыхание | Ослабленное везикулярно е дыхание | Бронхиальное | Ослабленное визикулярное |
| Дополнительные шумы | Крепитация (indux) Начальная | ---------------------- | Крепитация redux (разрешения) |
| Перкуссия | Притупление перкуторного звука над пораженной долей (с тимпаническим оттенком – т.к. в альвеолах и воздух и жидкость). | Тупой звук | Притупление перкуторного звука |
| Бронхофония | Усилена | Усилена | Ослабляется |
| Мокрота | Вязкая Красноватый оттенок Много белка и кровяных клеток | Ржавого цвета Фибрин Форменные элементы | Много лейкоцитов (слизисто-гнойная) |
9. Синдром острого нарушения бронхиальной проходимости: причины и механизм развития, симптоматология, методы диагностики.
Или бронхоспастический синдром:
Симптомакомплекс, развивающийся вследствие сужения (спазма) просвета мелких бронхов и бронхиол.
Симптомы:
1. Затруднение дыхания
2. Удлинение выдоха
3. Повышен тонус дыхательной мускулатуры
4. Сухие хрипы и акроцианоз.
Примеры:
1. Может быть проявлением аллергической реакции
2. Как самостоятельное заболевание после хирургических бронхоскопических вмешательств
Причины:
1. При разборе частной патологии бронхиальной астмы – заболевание полиэтиологическое, но основа – аллергический процесс
a. Иммунологическая стадия (соединение антигена со специфическими антителами)
b. Патохимическая стадия (дегрануляция тучных клеток и высвобождение БАВ, гистамина)
c. Патофизиологическая (под действием БАВ – спазм бронхов и экссудативная реакция)
2. Астматический статус – затянувшийся приступ удушья
Жалобы : кашель, одышка.
Общий осмотр : цианоз, «барабанные палочки» (изменение концевых фаланг).
Осмотр грудной клетки: тахипное, при длительной бронхообструкции – грудная клетка бочкообразная, дыхательные движения уменьшены в объёме. При приступе в акте дыхания участвуют дыхательные мышцы
Положение: при приступе вынужденное (сидя на постели, руками опирается в колени)
Пальпация : грудная клетка несколько ригидна, голосовое дрожание ослаблено.
Перкуссия : коробочный звук, нижняя граница легких опускается, подвижность нижнего края снижена.
Аускультация : ослабленное везикулярное, выдох удлинен, выслушиваются свистящие хрипы .
Рентгенологически: повышение прозрачности лёгочной ткани, низкое стояние купола диафрагмы и ограничение её подвижности.
Исследование крови: лейкоцитоз, ускоренная СОЭ, может быть эозинофилия, лимфоцитоз.
Исследование мокроты: эозинофилы, спирали Куршмана и кристаллы Шарко-Лейдена.
10 Синдром повышенной воздушности лёгочной ткани: патогенез, клинические проявления, методы диагностики.
- характеризуется повышенным содержанием воздуха в легочной ткани за счет перерастяжения альвеол или их разрушения. Является звеном в развитии синдрома дыхательной недостаточности.
Патогенез:
1. Предпосылками для развития эмфиземы являются воспалительные заболевания бронхов, бронхоэктазы.
2. Далее возникает регенерационные изменения, а именно пневмосклероз
3. Эластический компонент поражается ферментами – лейкоцитарными протеазами, альвеолярные перегородки разрушаются, альвеолы раздуваются
4. Включается клапанный механизм (так как затруднен отток мокроты, секрета, образуется пробка, которая затрудняет выдох воздуха).
a. Образованная эластическая пробка (мокрота, секрет) не дает выйти воздуху из альвеол при выдохе
b. В результате полость ацинуса расширяется - это и есть диффузная хроническая обструктивная эмфизема
 Дополнительно – компенсация нехватки воздуха:
Дополнительно – компенсация нехватки воздуха:
Этиология:
· Инфекция (при лимфогенном и гематогенном заносе)
· Как Осложнение пневмонии
· Как Осложнение бронхоэктазов
Патогенез:
· Наличие одного или множества гнойников
· После опорожнения – образуется полость
· Вокруг полости воспалительная инфильтрация
Осложнения абсцесса:
· Пиопневмоторакс (прорыв в плевральную полость)
· Легочное кровотечение
· Возникновение новых абсцессов
· Метастазы абсцессов в мозг
 Для диагностики полости идеальными условиями является:
Для диагностики полости идеальными условиями является:
- диаметр полости должен быть не менее 4см.
- полость должна быть связана с бронхом.
- полость должна быть «пустой ».
- полость «старая», с плотными краями.
- полость должна быть расположена поверхностно.
Жалобы : кашель с гнойной мокротой в большом количестве, чаще полным ртом, септическая температура с ночным проливным потом (характерны для абсцесса лёгкого, бронхоэктазов), кашель с кровянистой мокротой или с прожилками крови (при кавернозном туберкулёзе, распаде лёгочной ткани).
Общий осмотр : акроцианоз, диффузный цианоз, изменение концевых фаланг («барабанные палочки», «часовые стёкла»).
Осмотр грудной клетки: отставание «больной» половины грудной клетки при дыхании, отдышка.
Пальпация : болезненность по межреберьям на больной стороне, голосовое дрожание: при глубоком расположении полости не изменено, а при поверхностном – усилено.
Перкуссия : притупление перкуторного звука (или тупой) на больной стороне.
Аускультация: до прорыва – дыхание бронхиальное, после прорыва чаще амфорическое. Влажные средне- и крупнопузырчатые звучные хрипы. Бронхофония усилена.
Рентгенологически:на фоне затемнения наблюдается просветление лёгочной ткани с горизонтальным уровнем жидкости.
Исследование крови : нейтрофильный лейкоцитоз, со сдвигом влево (до миелоцитов)
Исследование мокроты : диагностика возможна после вскрытия абсцесса, т.к. до этого момента она ничего не дает. После вскрытия - мокрота гнойная, зловонная, может быть с примесью крови, содержит большое количество лейкоцитов, могут быть эритроциты, эластические волокна – как показатель распада ткани.
12. Симптоматология и диагностика хронических нагноительных заболеваний дыхательных путей (на примере бронхоэктатической болезни).
- расширение бронхов
1. Первичные (врожденные)
2. Вторичные (после различных заболеваний)
Патогенез:
1. Воспалительный процесс проникает на мышечный слой стенки бронха или во все слои
2. Гибель мышечных волокон (его стенка теряет тонус и истончается)
3. На данном участке нет мерцательного эпителия (поэтому отсутствует дренажная функция и скапливается мокрота)
4. После регенерации на месте воспаления – грануляционная ткань, а после соединительная – деформация бронха
Жалобы: кашель (пристуобразный), так как скопившаяся мокрота раздражает дыхательные пути
Общий осмотр: акроцианоз, пальцы (барабанные палочки), а ногти (часовые стекла)
Осмотр грудной клетки: эмфизематозного типа, при одностороннем бронхоэктазе – отставание половины грудной клетки в акте дыхании
Перкуссия. Коробочный звук (так как есть сопутствующая эмфизема), с тимпаническим оттенком над областью бронхоэктаза, если он располагается ближе к поверхности грудной клетки
Аускультация: жесткое дыхание, ослабленное везикулярное (вследствие эмфиземы), над бронхоэктазом можно выслушать сухие мелкие и средние незвучные хрипы, шум трения плевры (при распространении процесса на плевру).
Исследование крови нейтрофильный лейкоцитоз лейкоцитоз, увеличивается СОЭ
Исследование мокроты: гнойная (трехслойная )
Диагностика:
1. Рентгенологически (повышенная прозрачность легких , деформация легочного рисунка
2. КТ (выявить бронхоэктазы, описать их форму, размер и локализацию
3. Спирометрия (снижение ЖЕЛ в 2-3 раза
Примеры:
1. Сообщение бронхов с плевральной полостью (субплевральное расположение туберкулёзной каверны, абсцесса)
2. Травме грудной клетки.
Жалобы: одышка, боль в грудной клетке.
Общий осмотр: бледность кожных покровов, цианоз.
Осмотр грудной клетки:
1. Выпячивание «больной» половины грудной клетки, в которой произошло накопление воздуха (т.к. возник клапанный механизм накачки воздуха, а именно, на вдохе воздух попадает в полость, а на выдохе не может выйти, например, из-за частичного закрытия отверстия листком)
2. Сглаживание межрёберных промежутков
3. Тахипное, отставание «больной» половины при дыхании.
Рентгенологически: светлое лёгочное поле без лёгочного рисунка, а ближе к корню - тень спавшегося лёгкого.
Исследование крови, мокроты: особых изменений не будет.
2. Воспалительное поражение
Сухой плеврит
Жалобы: боль в грудной клетке, которая усиливается при дыхании и кашле
Общий осмотр: пациент дышит поверхностно (т.к. глубокое дыхание вызывает боль от трения листков плевры), вынужденное положение – лежать на больной стороне.
Грудная клетка – отставание пораженной половины грудной клетки в акте дыхания
Перкуссия: модно выявить только уменьшение подвижности легочного края с больной стороны
Аускультация: шум трения плевры
Специфических изменений со стороны крови не наблюдается
14. Симптоматология и диагностика синдрома скопления жидкости в плевральной полости. Методы исследования, позволяющие дифференцировать экссудат и транссудат.
Примеры:
1. Скопление невоспалительной жидкости (транссудат) – сердечная недостаточность
2. Скопление воспалительной жидкости (экссудата) – экссудативный плеврит
3. Скопление крови (гемоторакс) – травма
 Жалобы:
Жалобы:
1. При экссудативном плеврите (боль в грудной клетке, тяжесть, одышка (т.к. возникает дыхательная недостаточность при сдавление легкого), повышение температуры
2. При сердечной недостаточности (боль в области сердца, сердцебиение, боль в правом подреберье, отёки).
Общий осмотр: бледность кожных покровов, цианоз.
Осмотр грудной клетки: ассиметрия грудной клетки, та половина, которая содержит жидкость, отстает в акте дыхания, подвижность края легкого при экссудативном плеврите не определяется.
Пальпация: на стороне поражения грудная клетка болезненна, ригидна.
Перкуссия: тупой звук.
· 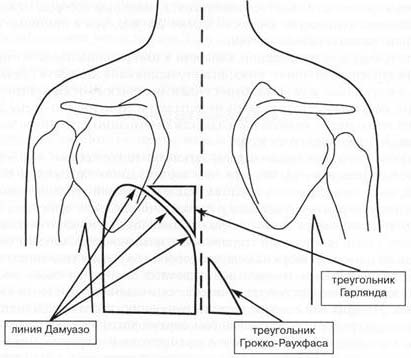 Верхняя граница тупости - линия Дамуазо (ее верхняя точка располагается по задней подмышечной линии).
Верхняя граница тупости - линия Дамуазо (ее верхняя точка располагается по задней подмышечной линии).
| Данная линия образуется потому, что экссудат (он ограничен спайками) лучше накапливается в боковых отделах плевральной полости, в области реберно-диафрагмального синуса. | Транссудат более свободно накапливается в плевральной полости, поэтому линия Дамуазо не опредляется |
· Треугольник Гарлянда (на больной стороне, область поджатого легкого) – притупленный – тимпанический звук. Треугольник располагается между позвоночником и линией Дамуазо
· Треугольник Раукфуса-Грокко (катеты позвоночник и диафрагма, гипотенуза – продолжение лини Дамуазо, отмечена на рисунке жирной линией). Тупость обусловлена смещением средостения на здоровую сторону
Аускультация: дыхание над пораженной областью отсутствует. В области поджатого легкого – бронхиальное дыхание, т.к. воздух из него вытеснен, условия для везикулярного дыхания нет.
Бронхофония резко ослаблена или отсутствует.
Рентгенологически: гомогенное затемнение в поражённой части лёгочного поля, смещение органов средостения, чаще в противоположную сторону.
Исследование крови и мокроты: при экссудативном плеврите - лейкоцитоз, ускоренная СОЭ.
Дифференцировка:
Для анализа транссудата и экссудата применяют плевральную пункцию и отправляют полученную жидкость на анализ.
| Признак | Транссудат | Экссудат |
| Белок | < 30 г\л | > 30 г\л |
| Лактатдегидрогеназа | мало | много |
| Относительная плотность плеврального выпота | < 1015 | >1015 |
| Эритроциты | < 10 тыс в 1 мм3 | От 10 до 100 тыс в мм3(характерно для новообразований, инфаркта легкого, травм гр кл) |
| Лейкоциты | < 1000 | > 1000 |
| рН | < 7,3 | > 7,3 |
| Глюкоза | 4,6 ммоль | Снижение содержания глюкозы: инфекционные заболевания |
| ИТОГ | Выше уровень глюкохы, все остальные показатели ниже, чем у экссудата | Белок, высокая плотность, больше эритроцитов, лейкоцитов, РН щелочная, снижено содержание глюкозы |
16 Симптоматология и диагностика синдрома поражения бронхов (на примере острого бронхита).
- заболевание полиэтиологичное (как правило, самостоятельное или сопутствует инфекционному заболеванию), иногда возникает после переохлаждения.
Патогенез:
1. Гиперемия и выбухание слизистой бронха (с различными формами катара)
2. В бронхиолах острое воспаление приводит к утолщению стенки альвеол за счет инфильтрации их форменными элементами крови, в проксимальных отделах бронха может поражаться слизистая (эндобронхит) и слизистая и мышечная оболочки (эндомезобронхит) . Поражение всех слоев – панбронхит.
3. Данные явления нарушают дренажную функцию легкого (т.к. происходит десквамация эпителия и образование эрозий).
4. Осложнения:
a. Т.к. дренажная функция нарушена, инфицированная слизь продвигается в дистальные отделы бронха (воспаление легочной ткани – бронхопневмония)
b. При панбронхите возможен переход воспаления на межуточную ткань легкого (перибронхиальная межуточная пневмония).
 Жалобы: боль в горле, кашель (иногда приступообразный)
Жалобы: боль в горле, кашель (иногда приступообразный)
Общий осмотр: акроцианоз, бледность кожных покровов.
Осмотр грудной клетки: без особых изменений
Пальпация: грудная клетка безболезненная, эластичная. Голосовое дрожание проводится хорошо, одинаково с обеих сторон.
Перкуссия: звук не изменен (ясный легочный) .
Аускультация: жесткое дыхание, сухие высокие и низкие хрипы (которые могут исчезать после кашля). Влажные хрипы можно услышать только в время разрешения воспалительного процесса (когда протеолитические ферменты разжижают мокроту).
Рентгенологически: усиление легочного рисунка
Исследование крови: лейкоцитоз
Исследование мокроты: слизисто-гнойная, иногда гнойная, может быть с прожилками алой крови, содержит цилиндрический эпителий
17. Причины, механизм возникновения и клинические проявления синдрома дыхательной недостаточности. Методы диагностики.
- патологическое состояние, при котором не обеспечивается поддержание нормального газового состава крови при некомпенсированном варианте (артериальная гипоксемия и гиперкапния), либо процесс компенсирован за счет адаптивных механизмов организма (например, интенсивно работает аппарат внешнего дыхания и повешена работа сердца).
1. Одышка (особенно при физической нагрузке)
2. Тахикардия
3. Диффузный цианоз
4. Снижение показателей функции внешнего дыхания
5. На поздних этапах: симптомы для правожелудочковой сердечной недостаточности, вследствие дистрофических изменений в миокарде
· Снижается сократительная способность миокарда правого желудочка.
· Развивается венозный застой в большом круге кровообращения
· Венозное давление увеличивается, увеличивается печень, развиваются отеки.
· Цианоз, желтушное окрашивание кожи, набухание шейных вен
· Формируется легочное сердце (в патогенезе которого играет роль рефлекс Эйлера – Лильестранда – рефлекторное возникновение гипертензии сосудов малого круга кровообращения в ответ на недостаточную вентиляцию легких).
Обозначения:
· ДО –дыхательный объем (0,3л-0,9л)
· ЖЕЛ (3-5 л)
· МВЛ – максимальная вентиляция легких – 50-180 л/мин
· ОФВ1 – объем форсированного выдоха, который рассчитывается за 1 секунду форсированного выдоха после максимального вдоха. (норма 80% от ЖЕЛ)
Примеры:
· Недостаточность трехстворчатого клапана
· Длительно существующий митральный порок
· Выраженная эмфизема легких
· Пневмосклероз
Стадии:
| I степень | Скрытая: · Одышка, сердцебиение при повышенной физической работе (в покое симптомы исчезают) |
| II степень | А Нарушения гемодинамики Одышка при обычной физической нагрузке, цианоз, пастозность голеней Ограничения дыхательной подвижности нижних краев легких, уменьшается ЖЕЛ Б Одышка в покое Типичные симптомы правожелудочковой недостаточности |
| III степень | Нарушение обмена веществ, вследствие нарушения гемодинамики Истощение пациента Необратимые морфологические изменения в органах |
Общий осмотр :
1. Цианоз (периферический)
· Замедляется кровоток по периферии
· Увеличивается экстракция кислорода тканями
· Уровень восстановленного гемоглобина 40-50 Г / л
2. Отеки – первоначально появляются на стопах и голенях, сочетаются с переферическим акроцианозом, усиливаются к вечеру.
· Увеличение гидростатического давления в венозном русле большого круга кровообращения (вода выходит в ткани)
· Снижение онкотического давления плазмы (застой в печени и нарушение синтетической функции печени)
· Нарушение проницаемости сосудов
· Задержка Na и H 2 O (активирована ренин-ангиотензин—альдостероновая система в ответ на артериальную гиповолемию).
3. Набухание шейных вен (повышение центрального венозного давления)
· В норме, лежа на спине, под углом 45 градусов – видна только нижняя треть шейной части вены
· При недостаточности: наполнение вен сохраняется при поднимании головы и плеч, а также в вертикальном положении
4. Положительный венный пульс (чаще при трикуспидальной недостаточности)
· Кровь из правого желудочка забрасывается в правое предсердия, а после в вены шеи
· Пульсация вен совпадает с систолой желудочков и пульсом сонной артерии
5. Лицо (Корвизара)
· Отечное, желтовато-бледное с синеватым оттенком. Рот полуоткрыт, губы цианотичные, глаза слипающиеся и тусклые.
6. Резкая бледность конечностей (мраморность конечностей)
7. Признаки некроза пальцев стоп
8. Варикозное расширение периферических вен
Пример:
· Эмболия ствола легочной артерии или ее ветвей
21 Аускультация сердца. Тоны сердца в норме и при патологии: механизм образования, причины и варианты изменения, точки наилучшего выслушивания, диагностическое значение.
Выслушивание
| 1 точка Область верхушки сердца (митральный клапан) | I тон |
| 2 точка Второе межреберье справа от грудины (клапан аорты) | II тон |
| 3 точка Второе межреберье слева от края грудины (клапан легочной артерии) | II тон |
| 4 точка Основание мечевидного отростка грудины (трехстворчатый клапан) | I тон |
| 5 точка Четвертое межреберье слева от грудины (точка Боткина – Эрба) | Звуковые явления связанные с деятельностью аортального клапана |
Изменения тонов бывают:
1. Изменения громкости тонов I и II
2. Расщепление (основных тонов)
3. Появление дополнительных тонов (III и IV, тона открытия митрального клапана, систолический щелчок и перикард-тона.)
| Параметры | I тон систолический | II тон диастолический |
| Компоненты: | 1. Клапанный (фаза изоволюметрического сокращение и смыкание AV клапанов) 2. Сосудистый (колебания начальных отрезков аорты и легочного ствола) 3. Мышечный (колебания миокарда) 4. Предсердный (систола предсердий, которая предшествует систоле желудочков) | 1. Клапанный (закрытие полулунных клапанов в протолиастолический интервал фазы диастолы желудочков) 2. Сосудистый (колебания начальных отделов аорты и легочного ствола) |
| От чего зависит громкость? | · От герметичностисмыкания AV клапанов · От плотности самих AV клапанов (колебательный клапанный компонент) · От положения створок AV клапанов перед началом сокращения желудочков · От скорости сокращения желудочков в фазу изоволюметрического сокращения желудочков ü Сократительная способность миокарда ü Величины систолического объема желудочков (чем больше наполнен желудочек, тем меньше скорость его сокращения) - эффект бутылочного горлышка – сила сокращения можно увеличить, но скорость по сравнению с нормой будет ниже | · От герметичностисмыкания полулунных клапанов · От плотности самих полулунных клапанов (колебательный клапанный компонент) · От положения створок полулунных клапанов перед началом протодиастолического периода · От скорости закрытия и колебания клапанов (в протодиастолический интервал) ü Зависит от АД в магистральном сосуде ü От скорости расслабления миокарда желудочков |
| Ослабление | 1. Негерметичное смыкание створок AV клапанов ü Недостаточность митральная или тракуспидальная 2. Резкое замедление сокращения желудочков и подъема внутрижелудочкого давления (клапан закрывается не резко, из-за недостатка скорости сокращения желудочков) ü Падает сократительная способность миокарда при сердечной недостаточности 3. Замедление скорости сокращения гипертрофированного миокарда ü Стеноз устья аорты 4. Уже сомкнутое положение AV клапанов к началу систолы (в норме они раскрыты, т.к. недавно закончилась систола предсердий ). Если распространение возбуждения от предсердий к желудочкам длится дольше нормы, то клапаны успевают закрыться. (по Фогельсону) | 1. Негерметичное смыкание створок полулунных клапанов 2. Уменьшение скорости закрытия полулунных клапанов ü Снижение АД ü Уменьшение скорости расслабления желудочков (сердечная недостаточность) 3. Сращение и уменьшение подвижности створок полулунных клапанов (стеноз устья аорты). Амплитуда открытия клапана и захлопывания –уменьшены |
| Усиление | 1. Увеличение скорости сокращения желудочков (например, при стенозах происходит недонаполнение желудочка кровью, в результате скорость подъема внутрижелудочкого давления повышается). ü Тахикардия ü Тиреотоксикоз 2. Уплотнение AV клапанов ü Стеноз митрального клапана | 1. Повышение АД (скорость захлопывания клапанов увеличивается) 2. Уплотнение створок клапанов и стенок магистральных сосудов a. Атеросклероз b. Аортит |
| Расщепление | · Несинхронное закрытие митрального и трикуспидального клапана Патологическое расщепление выражено (более 0,06 с) и выслушивается как на вдохе, так и на выдохе, в отличие от физиологического расщепления ü Блокада правой ножки пучка Гиса (сокращение правого желудочка запаздывает) | · Увеличение продолжительности изгнания крови из правого желудочка o Повышение давления в легочной артерии o Гипертрофия правого желудочка Патологическое расщепление в отличие от физиологического постоянно, и выслушивается на вдохе и выдохе. |
Дополнительные тоны
III тон
1. Фаза быстрого наполнения желудочков
2. Гидравлический удар крови о стенку желудка при быстром перемещении крови из предсердий в желудочки
3. У здоровых людей он тихий, т.к. удар крови амортизируется нормальным расслабляющимся миокардом.
4. Причины патологического III тона:
a. Падение сократимости и диастолического тонуса миокарда желудочков (например, сердечная недостаточность)
b. Объемная перегрузка желудочков (митральная, трикуспидальная и аортальная недостаточность)
IV тон
1. Фаза систолы предсердий
2. Гидравлический удар о верхнюю порцию крови, которая наполнила желудочек в фазу быстрого и медленного наполнения
3. Сила удара зависит от конечного диастолического давления в желудочке
4. Причины патологического IV тона
a. Увеличена диастолическая ригидность сердечной мышцы (гипертрофия миокарда, кардиосклероз). Из-за изменений в желудочке его наполнение ведет к росту давления в предсердии и сила удара во время систолы предсердий возрастает)
Перикард –тон
1. Возникает при сращении перикарда
2. После II тона (колебания перекарда при быстром наполнении желудочков )
Систолический щелчок (образует ритм систолического галопа)
1. Дополнительный тон, появляется между I и II тонами
Протодиастолический ритм галопа (усилен III тон)
Пресистолический ритм галопа (усилен IV тон)
Сумационный галоп (мезодиастолический ритм галопа)
1. Трехчленный ритм желудочка
2. При укорочении фазы медленного наполнения (тахикардия) – III и IV тон сливаются в один дополнительный тон
3. Примеры:
a. Снижение сократимости миокарда желудочков (уменьшается их диастолический тонус III ТОН, но повышается конечное диастолическое давление в желудочке IV ТОН).
b. ТАХИКАРДИЯ уменьшение фазы медленного наполнения
22 Аускультация сердца. Шумы сердца: виды, причины и механизмы их возникновения, диагностическое значение выслушивания в различных точках аускультации. Отличие функциональных и органических шумов. Вспомогательные приёмы, применяемые при выслушивании шумов сердца.
Шумы – звуки, возникающие при турбулентном движении крови и зависят от:
1. Диаметра клапанного отверстия
2. Скорости кровотока
3. Вязкости крови
Шумы бывают:
1. Систолические
· Протосистолический
· Мезосистолический
· Поздний систолический
2. Диастолические
· Протодиастолический
· Мезодиастолический
· Пресистолический
Интракардиальные
Функциональные (нарушается функция клапанного аппарата, ускоряется движение крови через анатомически неизмененные отверстия или снижается вязкость крови)
Шум трения перикарда
Выслушивается во время систолы и диастолы (при перикардитах)
· Выслушивается в зоне абсолютной тупости сердца
· Усиливается при надавливании фонендоскопом
· Непостоянный
· Высушивается в систолу и диастолу
Стеноз митрального клапана
· В диастолу, кровь плохо проникает в левый желудочек
· После тона открытия митрального клапана, пресистолический шум, усиливается
· Выслушивается на верхушке и никуда не проводится
Другие причины
Симптом шума Флинта
Диастолический шум, выслушивается на верхушке сердца.
Возникает при органической недостаточности аортального клапана, вследствие приподнимания створок митрального клапана и образования у него функционального стеноза.
Симптом шума Кумбса
Функциональный мезодиастолический шум относительного стеноза митрального клапана. Возникает при органической недостаточности митрального клапана (при дилатации левого и правого желудочка и отсутствия расширения фиброзного кольца клапана).
В фазу быстрого наполнения желудочков стенки митрального клапана на короткое время становятся относительно узкими для увеличенного объема крови
4. Функциональный систолический шум
Относительного стеноза устья аорты
В аорту выбрасывается увеличенный объем крови в период изгнания, нормальное отверстие аортального клапана оказывается узким
Шум проводится на сосуды шеи
Тиреотоксикоз
Лихорадочные состояния
Анемии различного генеза
Шумы.
1. Систолические (сонные и подключичные) – стеноз устья аорты, аневризма аорты.
2. Двойной шум Виноградова –Дюазье
o Звуковое явление, возникающее при сдавление бедренной артерии стетоскопом у больных с недостаточностью клапана аорты.
o Первый шум: из-за тока крови через искусственный стенозированный участок
o Второй шум: ускорение обратного кровотока во время диастолы
29 Клинические проявления и методы диагностики хронической сердечной недостаточности
Для ответа на вопрос использовать билеты: 31 – левожелудочковая недостаточность и билет 20 – правожелудочковая недостаточность
Этиология:
1. Атеросклероз венечных артерий
2. Инфекционные и аллергические заболевания
3. Коронароспазм (в неизмененных артериях) – при сильных переживаниях и курящих
Патогенез:
1. Гипоксия миокарда приводит к обратимому нарушению окислительно-восстановительных процессов
2. Продукты нарушенного обмена раздражают интерорецепторы миокарда и вызывают поток импульсов к коре (обуславливая боль)
Инфаркт миокарда:
Инфаркт – некроз сердечной мышцы (белый с геморрагическим венчиком). Клинически проявляются на ЭКГ и ферментемией.
Инфаркт миокарда:
1. Острый (первичный) 4 нед (некроз в миокарде)
2. Рецидивирующий (в течение 4 нед. – некроз+ грануляционная ткань)
3. Повторный через 4 нед (некроз + крупноочаговый кардиосклероз)
| Реактивное воспаление, на эндотелии тромботические наложения |
a. Субэндокардиальный
b. Трансмуральный (вся толща мышцы)
c. Интрамуральный (средняя часть)
d. Субэпикардиальный
Астматическая
a. Приступ сердечной астмы
b. Отек легких
c. Болевой синдром выражен слабо или отсутствует
Исследования:
1. Расширение границ сердечной тупости
2. Глухость тонов
3. Ритм галопа
4. Шум трения перикарда (трансмуральный инфаркт) – третье межреберье слева
5. Пульс: малый, при поражении проводимых структур –аритмичный.
6. АД повышается в период болей, потом снижается.
7. Проявления недостаточностей сердца по кругам, зависит от локализации некроза:
· Малый круг (отек легких, влажные хрипы и удушье)
· Большой круг (граница сердца расширяется вправо, отек генерализованный, особенно нижние конечности), увеличение печени.
b. Кровь: лейкоцитоз из-за всасывания продуктов распала тканей.
c. Ферментемия: тропонин, АСТ, ДДГ, креатинфосфокиназа.
ЭКГ: дописать
Стадийность процесса:
1. Ишемическая
a. Острая ишемия
b. Жировая и белковая дистрофия
c. Некробиоз
2. Некротическая
a. Полнокровие сосудов с инфильтрацией полиморфно-ядерными лейкоцитами
b. Некроз мышечных клеток (кариолизис, плазмакоагуляция) – с обр некротического дендрита
3. Рубцевание
a. Грануляционная ткань:
i. Ткань заместила зону демаркационного воспаления
ii. Есть новообразованные сосуды
iii. Клеточный инфильтрат
b. Итог: крупноочаговый кардиосклероз (см это основа для хронической ИБС) + гипертрофия здоровой ткани миокарда
Осложнения:
1. Миомаляция (расплавление некротизированного миокарда, когда преобладает аутолиз некротизированной ткани).
a. Разрыв сердца (тампонада)
b. Кровоизлияние в полость перикарда (гемоперикард)
Острая аневризма сердца
a. Выбухание некротизированной стенки
b. Полость аневризмы тромбирована (в стенке надрывы эндокарда)
c. Кровь проникает в надрыв, отслаивает и разрушает некротизированный эндокард.
d. Гемоперикард и тампонада
Пристеночные тромбы
a. Субэндокардиальный и трансмуральный инфаркт
Смерть:
1. Ранний период:
o Фибрилляция желудочков
o Асистолия
o Кардиогенный шок - возникает при выраженном уменьшении сердечного выброса в результате первичного поражения сердца и резкого снижения сократительной способности желудочков.
o Острая сердечная недостаточность
Поздние осложнения
o Разрыв сердца
o Острая аневризма
o Гемоперикард
o Тромбоэмболия (тромбы на эндокарде в области инфаркта).
31. Причины, вызывающие левожелудочковую недостаточность сердца, её симптоматика, методы диагностики.
Синдром левожелудочковой хронической недостаточности – снижение сократительной способности миокарда левого желудочка, характеризуется венозным застоем в малом круге кровообращения, нарушением газообмена.
1. Одышка
a. Нарушаются вентилиционно-перфузионные соотношения в легких (замедлен кровоток в легких)
b. Отек межальвеолярной перегородки (ригидность альвеол)
c. Нарушается диффузия газов через альвеолярно-капилярную мембрану (из-за активного процесса разрастания соединительной ткани в легком из-за ишемии)
d. Итог: газообмен уменьшен – раздражается дыхательный центр –возникает отдышка
2. Кашель (иногда кровохарканье)
a. Застой крови в легких
b. Набухание слизистой оболочки бронхов и раздражение кашлевых рецепторов
!!! кашель и одышка усиливаются в горизонтальном положении, так как в этом положении усиливается приток к правому сердцу
3. Цианоз
4. Застойный бронхит
5. Пневмосклероз
Примеры:
1. Аортальный и митральный пороки
2. Коронарная недостаточность
3. Артериальная гипертензия
Гемодинамические нарушения:
1. Относительное или абсолютное уменьшение сердечного выброса (ударного и минутного объема сердца)
2. Повышение конечного диастолического давления в желудочке
3. Вследствие этого развивается миогенная дилатация камеры желудочка
4. Конечное диастолическое давление увеличивается и в левом желудочке
5. Затрудняется кровоток в малом круге кровообращения (застой)
6. Передача высокого давления с легочных вен на легочную артерию
7. Чтобы не развился отек легких и разрыв капилляров (возникает защитный рефлекс Китаева, рефлекторно сужаются артериолы и приток к легочным капиллярам уменьшается)
8. В результате возрастает давление в легочной артерии, так как ей трудно продвинуть кровь по суженным артериолам
9. Повышенное давление в легочной артерии требует усиленной работы левого желудочка
Синдром острой левожелудочковой недостаточности – резкое ослабление сократительной способности левого желудочка. Остро нарастает застой в малом круге кровообращения и нарушается газообмен.
2. Отек легкого (прохождение плазмы через альвеолярно-капилярную мембрану в альвеолы). Дыхательные пути заполняются жидкостью
3. Для интерстициального отека характерно:
a. Удушье
b. Ортопноэ
c. В низких отделах легких – мелкопузырчатые хрипы
4. Для альвеолярного отека характерно:
a. Внезапное удушье
b. Клокочущее дыхание
c. Холодный пот
d. Пенистая розовая мокрота
e. Крупнопузырчатые хрипы над всей поверхность легких
Общие понятия:
1. Болевой синдром (вопрос 33)
2. Нарушение аппетита (инфекционные поражения, метаболические расстройства)
o Полная потеря аппетита (анорексия) - часто при опухолях
o Боязнь приема пищи цибофобия - страх боли из-за приема пищи (язва желудка)
3. Диспепсические явления:
o Отрыжка (особенно пищей)
§ С тухлым запахом – застойные явления в желудке при стенозе привратника
§ Горькая – недостаточность кардии (заброс кишечного содержимого в желудок)
§ Отрыжка непереваренной пищей - поражение пищевода и кардии (дивертикулез пищевода, кардиоспазм)
o Изжога - жжение в эпигастрии
§ Недостаточность кардиального сфинктера
§ Гипермоторика желудка
§ Повышение кислотности желудка
o Тошнота
o При патологии ЖКТ чаще возникает после еды
o Иногда не связана с заболеваниями ЖКТ (при беременности)
o Рвота
Синдром язвенного поражения
- появление язвенного дефекта на слизистой оболочке желудка или 12ти перстной кишки и сопровождающаяся нарушениями моторно-эвакуаторной и секреторной функции желудка
1. Время появления боли – зависит от локализации язвы
a. Кардия (через 20-30 минут после еды)
b. Тело желудка (1 час)
c. 12ти перстная кишка – 2-3 часа или ночные боли
2. Изжога (повторяет ритмику болевого синдрома) – нарушение нервной регуляции – выше кардии
3. Рвота (на высоте болей и приносит облегчение, рвота может быть вызвана больным для облегчения состояния).
4. Секреция желудочного сока (гиперсекреция при язве 12ти перстной кишки, или нормальная секреция или пониженная при локализации в желудке)
5. Диагностика:
a. Фиброгастродуоденоскопия (видим язвенный дефект и можем взять биопсию).
b. Рентгеноскопия с барием (образование характерной ниши с барием)
Осложнения
| 1. Кровотечение | Разъедание стенок сосудов - в период обострения чаще |
| 2. Прободение | Возникает перитонит 1. Фибринозные наложения на брюшине 2. Образование фибринозно-гнойного наложения 3. Массы желудочного содержимого инкапсулируются (гранулема инородных тел). |
| 3. Пенетрация | Проникновение ее в соседние органы. 1. Малый сальник 2. Поджелудочную Обычно язва задней стенки желудка и задней стенки луковицы |
| 4. Осложнение воспалительного характера | 1. Гастрит 2. Дуоденит |
| 5. Тяжелые осложнения | 1. Рубцовый стеноз привратника 2. Осложнение желудок в виде песочных часов (рубец делит желудок на две части). 3. Рубцовый стеноз и деформация при язве задней стенки луковицы |
| 6. Злокачественность (малигнизация). | Хронической язвы двенадцатиперстной кишки Язва-рак желудка (из хронической язвы). |
Синдром стеноза привратника – нарушение эвакуации желудочного содержимого
1. Распирание
2. Боли и урчание в эпигастральной области
3. Отрыжка неприятным запахом
4. Рвота давно съеденной пищей
5. Положительный симптом Василенко I (поздний шум плеска справа от срединной линии живота).
35 Симптоматология заболеваний пищевода, методы диагностики
Жалобы:
1. Задержка комка пищи (распирание)
2. Боль
· Ощущается на протяжении всего пищевода, во время акта глотания и прохождения пищи
· Иррадиация в межлопаточную область
· При ахалазии кардии боль может возникать спонтанно и иррадиировать вверх по пищеводу в шею, челюсти и длится часами.
3. Рвота (при сильном сужении, когда пища скапливается над ним, а потом извергается наружу)
· Возникает без тошноты
· Ей предшествует чувство задержки пищи за грудиной
· Рвотная масса не содержит соляной кислоты, пепсина. Состоит из пищи, гнилостного запаха, не переваренную.
4. Изжога – при рефлюк-эзофагите
5. Гнилостный запах изо рта (опухолевый распад)
6. Срыгивание – возращение принятой пищи обратно в рот, при невозможности прохождения ее через суженое отверстие в пищеводе
7. Кровотечения (язва пищевода, раковый распад, кровотечение из расширенных вен пищувода при портальной гипертензии)
· Синдром Мэллори-Вейвса – появление разрывов слизистой оболочки в переходной зоне между пищеводом и желудком, повторные рвоты с кровью. Как правило, развивается при сильной рвоте, которая приводит к надрыву слизистой, выражена при алкоголизме, беременности.
Симптоматика:
1. Симптом дисфагии – нарушение прохождения пищи по пищеводу
2. Симптом дисфагии функциональной – нарушение иннервации пищевода и его нормальной моторики (ахалазия кардии или кардиоспазм). Нарушается сократительная способность пищевода и рефлекторное раскрытие кардиального отверстия, что приводит к затруднению поступления пищевых масс в желудок.
3. Дисфагия органическая – при воспалительных, опухолевых поражениях глотки и пищевода, инородных телах, стенозе пищевода, а также сдавление пищевода из вне (опухоли средостения, аневризма аорты).
Диагностика:
1. При расспросе уточнять наличие заболевания сифилисом (сифильтический мезоортит и аневризмы)., наличие ожогов пщевода,
2. Рентгенологическое исследование. Рентгеноскопия с сульфатом бария в различных положениях больного.
3. Фиброгастроскопия, биопсия.
36 Общая симптоматология и методы диагностики заболеваний поджелудочной железы
Синдром недостаточности внешнесекреторной функции поджелудочной железы: нарушение выделения трипсина, липазы, амилазы и др. ферментов, свледствие чего возникает нарушение пищеварения.
Патология включает следующие синдромы:
1. Синдром мальабсорбции
2. Синдром диспепсии (при поражении поджелудочной железы)
Проявляется при: панкреатитах, раке, кистах, закупорке протока поджелудочной железы.
Жалобы:
1. Боли
· Приступообразные при панкреатите (локализуется в эпигастральной области или левом подреберье, иррадиируют в спину)
· При остром панкреатите интенсивность болей зависит от закупорки главного выводного протока с последующим увеличением давления в мелких протоках, а также с раздражением солнечного сплетения.
· Опухоль головки. Локализуются в правом подреберье, иррадиируют в спину.
· Боли усиливаются в положении больного на спине, т.к. поджелудочная давит на солнечное сплетение, поэтому пациент занимает вынужденное положение на животе на подушке.
2. Тошнота и рвота
3. Синдром диспепсии при заболеваниях поджелудочной железы.- развивается вследствие ухудшения переваривания пищи (ферментативная недостаточность).
· Потеря аппетита
· Отвращение к жирной пище
· Тошнота
· Метеоризм
· Поносы (жирный кал) –
· Стеаторея, креаторея, амилорея при копрологическом иссдедовании
4. Слабость и похудание (вследствие нарушения пищеварения и усваения пищи)
5. Желтуха механического типа (рак поджелудочной железы, опухоль сдавливает проходящий в ней конечный отрезок общего желчного протока, возникает препятствие оттоку желчи).
· Синдром холестаза: прекращение оттока желчи с накоплением ее копонентов в печени и крови.
1.Зуд
2.Желтуха
3.Ксантомы
4.Увеличение печени
5.Повышение в крови уровня связанного билирубина, желчных кислот, холестерина, щелочной фосфатазы
6.Ахоличный кал, отсутствие стеркобилиногена
Диагностика:
1. Зона Шофарра
2. Зона Губергрица
3. Точка Дежардена
4. Точка Мейо-Робсона
1. Пальпация поджелудочной железы (см практические навыки) Диагностика обострения хронического панкреатита:
a. Болезненность в зоне Шофара
b. Болезненность в панкреатичкой точке Дежардена
c. Положительный симптом Мейо-Робсона – болезненность при пальпации левого подреберья. Признак острого панкреатита.
2. Положительный симптом Керте – болезненность и напряжение мышц брюшного пресса в подложечной области, левом подреберье или в месте проекции поджелудочной железы. (Признак острого панкреатита).
3. Копрологическое исследование ( испражнения мазевидной консистенции, сероватой окраски, креаторея, стеаторея, амилолорея)
4. Ультразвуковая эхокардиография
5. Рентгенологически (для обнаружения камней в панкреатических протоках).
Желчекаменная болезнь
Образование камней в желчном пузыре или реже в желчных протоках
1. Нарушение холестеринового обмена и физико-химических свойств желчи, с выпадением холестерина в осадок (при нарушении обмена, при воспалительном процессе, когда равновесие нарушается воспалительный белковый экссудат).
2. Дисхолия (при снижении образования желчных кислот клетками печени)
3. Застой желчи (приводит к повышению концентрации холестерина в ней)
1. При приступах – боль в правом подреберье (при перемещении камней, особенно в пузырный проток)
2. Боли иррадиируют (например, в область сердца, провоцируя приступ стенокардии).
1. Кратковременная желтуха (длительный спазм желчного протока, в течение 2-3 дней)
2. Ожирение и ксантомные бляшки
3. Вздутие живота
1. Положительный симптом Гиоргиевского-Мюсси (болезненность в точке диафрагмального нерва – между ножками грудино-ключично-сосцевидной мышцы, говорит о поражении желчного пузыря ).
1. Симптом Захарьина – резкая боль при надавливании в области проекции желчного пузыря
2. Симптом Василенко – возникновение острой боли при поколачивании в области желчного пузыря на высоте вдоха. (острый холецистит)
3. Симптом Образцова-Мерфи – появление резкой боли при введении кистей рук в область правого подреберья на высоте вдоха.
4. Симптом Ортнера – появление боли при поколачивании кистью по правой реберной дуге.
5. Симптом Щеткина –Блюмберга (при распространении процесса на брюшину)
Исследование проводят при стизании процесса!!!
Порцию В получить не удается (или она представляет собой мутную беловатую жидкость, бедную билирубином) . Желчь содержит лейкоциты, и десквамированный эпителий.
1. Водянка желчного пузыря (закупорка шейки желчного пузыря)
2. Эмпиема желчного пузыря
3. Полная закупорка общего желчного протока при наличие камней + спазма и воспалительного отека (холангит). Или при опухоли головки панкреас, которая сдавливает проток – положительный симптом Курвазье –Терье. Пальпируется безболезненный желчный пузырь.
4. Перфорация желчного пузыря или протока
Дуоденальное зондирование:
1. Желчь дуоденальная А – порция дуоденального содержимого, получаемая при зондировании до введения желчегонного средств. Состоит из равного количества желчи и панкреатического сока с примесью кишечного сока и слюны. Цвет – золотисто-желтый
2. Желчь пузырная В – порция, которую получают при дуоденальном зондировании чере 5-25 мин после введения желчегонного средства и представляющая собой содержимое желчного пузыря и желчных протоков (коричневый цвет)
3. Желчь печеночная С – порция дуоденального содержимого, получаемого при зондировании после отхождения пузырной желчи и представляющую собой желчь, поступающую из внутрипеченочных протоков (золотисто-желтая).
38. Клинические симптомы и синдромы при заболеваниях печени.
Жалобы:
1. Боли в области правого подреберья
2. Иррадиация боли в правое плечо, лопатку (иррадиация за счет правого диафрагмального нерва, который обеспечивает чувствительную иннервацию капсулы печени и берет начало от тех же сегментов спинного мозга, что и чувствительные нервы, иннервирующие плечо и шею).
3. Приступообразные боли (желчекаменная болезнь – провоцируется тряской и приемом жирной пищи).
4. Боли при дискенезии желчных путей (нарушение координации между сокращениями желчного пузыря и расслаблением сфинктера Одди, пож влиянием повышенного тонуса вагуса).
5. Диспепсические жалобы – рвота, отрыжка, вздутие живота, запоры и поносы.
6. Кожный зуд (при желтухах, когда в крови повышается уровень желчных кислот и они раздражают чувствительные кожные окончания)
7. Желтушное окрашивание слизистых
8. Увеличение размеров живота (асцит)
Осмотр:
1. Обратить внимание на желтушную окраску
2. На варикозно расширенные вены передней брюшной стенки
3. На следы расчесов
4. Наличие ксантом (внутрикожное отложение холестерина)
5. Наличие телеангиэктазий
6. Печеночные ладони (симметричное покраснение в области тенара и гипотенера , которые при надавливании бледнеют).
7. Малиновый язык
8. Геникомастия (у мужчин) – недостаточное разрушение эстрогенов печенью
9. Ангулярный стоматит (при недостатке витамина В).
10. Асцит
Синдром Жильбера – генетически обусловленное нарушение транспорта билирубина из крови в гепатоциты и связывание его с глюкуроновой кислотой.
1. Рецидивирующая желтуха
2. Сосудистые и пигментные пятна
3. Незначительная гепатомегалия
4. Иногда диспепсия.
5. Увеличение количества непрямого билирубина (без признаков гемолиза)
Синдром Бадда – Киари: развивается при закупорке или сужении печеночных вен:
· В острых случаях – внезапная рвота с кровью, тошноты, развитие печеночной комы.
· При хронических – нарастающая боль в верхней части живота, увеличение печени, реже увеличение селезенки, быстро развивается асцит, желтуха, гипогликемическое состояние, гипохолестеринемия. Возможен летальный исход.
Развивается при: циррозах печени, злокачественных опухолях печени и других органов брюшной полости.
Синдром комы печеночной – тяжелая форма печеночной недостаточности при острых и хронических гепатитах, циррозах и атрофии печени.
1. Астения
2. Помрачение сознания (в дальнейшем его полное отсутствие)
3. Желтуха
4. Печеночный запах изо рта
5. Кожные кровоизлияния , расчесы,
6. Мидриаз
7. Изменение размеров печени и селезенки
8. Асцит и другие признаки портальной гипертензии
9. Гипербилирубинемия
10. Снижение в крови (альбумина, холестерина, протромбина и сахара).
Проявления:
Разрушается мембрана гепатоцита и в кровь выходят внутриклеточные ферменты:
1. Повышение активности ферментов в плазме крови
a. АЛТ ( норма 10-30 МЕ/л*) – сильное повышение при гепатите
b. АСТ ( норма 7-40 МЕ/л*.)
c. ЛДГ и ее изофермент ЛДГ5, альдолаза
2. Гипербилирубинемия (преимущественно прямая реакция)
3. Коэффициент де-Ритиса – это отношение АСТ/АЛТ (норма 1,33, он понижается при заболеваниях печени)
4. ГГТП – гамма-глютамилтранспептидаза в сыворотке.
Уровень активности в норме у мужчин 10.4-33.8 МЕ/л, у женщин – 8.8.-22 МЕ/л*.
5. Повышение в сыворотки крови витамина B 12 и железа
2. Синдром холестаза: нарушение или прекращение оттока желчи с накоплением ее компонентов в печени и крови.
Бывает:
Внутрипеченочный (либо нарушение секреции желчи или закупорки желчных капилляров тромбами)
Подпеченочный (механический обтурационный)
1. Зуд
2. Желтуха
3. Ксантомы
4. Увеличение печени
5. Повышение уровня в крови:
a. прямого билирубина
b. желчных кислот
c. холестерина
d. щелочной фосфатазы
Встречается при: циррозе печени и холестатическом варианте гепатита.
Лабораторные признаки:
повышение уровня в сыворотке крови ЩФ, ГГТФ, холестерина, Р-липопротеинов, конъюгированной фракции билирубина, желчных кислот, фосфолипидов
3. Синдром порто-кавального шунтирования
Лабораторные маркеры синдрома – повышение содержания аммиака, фенолов, свободных
аминокислот. Встречается не только при развитии портоковальных анастомозов вследствие портальной гипертензии.
Лабораторными маркерами становятся вещества, которые в норме поступают из кишечника в печень по портальной вене и там инактивируются. В патологии они активно циркулируют в крови.
1. аммиак и его производные
2. фенол
3. тирозин и фенилаланин, триптофан
4. жирные кислоты с короткой цепью
Снижение протромбина
Снижение холестерина
Диагностика желтух:
Катаболизм гема этапы
1. При распаде гемоглобина образуется непрямой билирубин
2. Непрямой билирубин захватывается гепатоцитом
3. Внутри гепатоцита непрямой билирубин конъюгируется с глюкуроновой кислотой и превращается в прямой
4. Гепатоциты экскретируют прямой билирубин и он попадает в кишечник с желчью
5. Под действием ферментов флоры кишечника образуются уроблиноиды d i l
6. Данные уробилиноиды частично всасываются в кровь в дистальном отделе тонкой кишки и через вену портальную попадают опять в печень (d I уробилиноиды в печени превращаются в три и дипиролы т.е. разрушаеются)
7. L уробилиноген (или стеркобилиноген) частично всасывается в системный кровоток через геморроидальные вены
8. Оставшийся стеркобилиноген выделяется с калом
| Норма | 1. Непрямой билирубин (кровь) до 3,4-13,7 мкмоль/л. Он отсутствует в моче, т.к. связан в крови с альбумином и не фильтруется 2. Прямой билирубин (кровь) до 0,3 мг% , 0-3,4 мкмоль/л 3. Стеркобилиноген (моча+кал) есть. Т.к. он частично всасывается в геморроидальные вены + он не связан с белками и фильтруется в мочу. 4. Отсутствуют: уробилиноген, желчные кислоты, печеночные ферменты. | |
| Вид желтухи | Пропедевтические знания | Лабораторные признаки |
| Надпеченочная желтуха | · Кожа лимонно-желтая · Зуда нет · Кал сильно пигментирован (за счет стеркобилиногена) | 1. Повышение уровня непрямого билирубина 2. Повышение уровня стеркобилиногена |
Синдром холемии
· Высокий уровень прямого билирубина
· Повышенная раздражительность
· Гиперхолестеринемия (ксантомы)
· Зуд
· Брадикардия (тормозное действие желчных кислот на синоатриальный узел)
· Артериальная гипотензия (повышен тонус бульбарных ядер блуждающего нерва под действие жирных кислот)
Встречается при:
· циррозе печени (т.к. наступает облитерация внутрипеченочных разветвлений воротной вены)
· опухолях (когда она сдавливает воротную вену)
· при синдроме Бадда – Киари (закупорка или сужение печеночных вен)
Патогенез:
1. по различным причинам увеличивает портальной давление , нарушается отток крови от брюшных внутренностей
2. транссудация жидкости из сосудистого русла приводит к асциту, также к нему приводит пониженное онкотическое давление плазмы крови, при недостатке синтетической функции печени. + Активность ренин-альдостероновой системы повышена, так как печень не инактивирует альдостерон
3. развивается анастомозы системы воротной вены. (порто-кавальные)
a. геморроидальное сплетение
b. пищеводно-желудочное
c. околопупочные вены (могут образовывать картину –голова медузы)
Диагностика:
1. Спленоманометрия (специальной иглой, считается что давление в воротной вене схоже с селезенкой)
2. Рентгеноконтрастые исследования
3. Хирургическое лечение заключается в наложении искусственных анастомозов между воротной и нижней полой вены.
42.синдром печёночной недостаточности, клинические проявления, лабораторно-инструментальные методы диагностики.
Недостаточность бывает острая (при отравлениях) и хроническая (при прогрессирующей дистрофии и некробиозе гепатоцитов)
Включает синдромы:
· Астенический
· Диспепсический
· Полигиповитаминоза
· Геморрагический
Симптомы:
9. Отеки (асцит)
10. Желтуха
11. Телеангиэктазии
12. Печеночные ладони
13. Гинекомастия (повышен уровень эстрогенов, которые не инактивируются печенью)
14. Лихорадка
15. Энцефалопатия (в тяжелых случаях)
16. Печеночный запах изо рта
Лабораторные данные:
Некроз гепатоцитов , образование обильных коллатералей между воротной веной и полыми, запускает отток крови в обход печени. Следовательно, увеличивается количество токсических веществ в крови:
1. Аммиак
2. Продукты распада белка
3. Фенолы
Падение синтетической функции печени обуславливает следующие показатели:
6. Гипоальбуминемия (возникают отеки)
7. Гипохолестеринемия
8. Гипопротромбинемия (возывает геморрагический синдром, падает протромбиновое время)
9. Гипербилирубинемия
10. Повышение трансаминаз
Стадийность процесса:
1. Клинических проявлений нет. Обнаружить недостаточность можно проведя нагрузочные пробы (печеночные пробы).
2. Возникают диспептические явления, полигиповитаминоз, отеки (гипопротеинемия), падает уровень протромбина
3. Тяжелые метаболические нарушения, снижение интеллекта и развивается расстройство сознания. Возможно развитие комы
a. Ступор-сопор –кома
b. Падение рефлекторной активности
c. Клонические судороги (гипокалиемия)
d. Дыхание Куссмауля
e. Изо рта печеночный запах (выделение метилмеркаптана, при нарушении обмена метионина)
f. Температура тела понижается
g. Возникает печеночно-почечный синдром (повышается уровень остаточного азота и аммиака в сыворотке крови)
43. Гепатолиенальный синдром и синдром гиперспленизма: патогенез, симптоматология, методы диагностики.
Гепатолиенальный синдром – характеризуется параллельным увеличением печени и селезенки при первичном поражении одного из органов.
Наблюдается при:
1. Болезнях печени (гепатиты, циррозы) – проходит с признаками печеночной недостаточности. Сосудистые звездочки, печеночные ладони, желтуха и положительные функциональные печеночные пробы.
2. Болезни крови (гемобластозы, анемии) – геморрагии, лихорадка, анемии, системное увеличение лимфатических узлов, диагноз подтверждаем пунктатом костного мозга.
3. Инфекционные заболевания (малярия)
4. Сепсис (септические состояния)
5. Надпеченочная форма портальной гипертензии (тромбофлебит печеночных вен). – гепатомегалия, асцит, селезенка увеличена незначительно
6. Подпеченочная портальная гипертензия (окклюзия воротной или селезеночной вены) . Спленомегалия, гепатомегалия незначительна , желтуха отсутсвует.
Синдром гиперспленизма (функционально активная селезенка)
- повышение функции селезенки. Сочетанное увеличение селезенки (происходит не всегда, увеличивается ее функциональная активность) с увеличением клеточных элементов в костном мозге и уменьшением форменных элементов в периферической крови.
Повышается разрушение клеток крови в селезенке, а также образование в ней антиэритроцитарных, антилейкоцитарных и антитромбиновых антител.
1. Анемия
2. Лейкопения
3. Тромбоцитопения
Встречается при: циррозах печени и гепатитах.
44. Симптоматология и методы диагностики заболеваний толстой и тонкой кишки.
1. Болевой синдром
Кишечник
a. Боли зависят от:
i. Воспаления слизистой оболочки тонкого кишечника
ii. Спазма гладкой мускулатуры кишки (спастическая боль) – носит характер кишечной колики, кратковременны, носят периодически повторяющийся характер.
iii. Растяжение стенок кишок (дистензионная боль) – это могут быть газы и натяжение и растяжение брыжейки. Длительны и постоянны, ноющего характера и с точной локализацией.
b. Локализация:
i. Правая подвздошная область – аппендицит, слепая кишка
ii. Левая подвздошная область -сигмовидная кишка
iii. По ходу толстой кишки – колит
iv. Середина живота - тонкий кишечник
v. Боли опоясывающего характера – панкреатит
vi. Разлитая боль по всему животу - при обширных поражениях брюшины, кишечной непроходимости, поражении сосудов брюшной полости.
vii. Перитонеальная боль – раздражение париетального листка брюшины, острая, четко локализована, с напряжением брюшной стенки (аппендицит, прободение язвы)
2. Рвота
Кишечная (каловая)
i. Кишечная непроходимость (рвота –коричневая жидкость с фекальным запахом)
ii. Или свищ между желудком и поперечно-ободочной кишкой
3. Кровотечения (см билет желудочно-кишечные кровотечения)
Нарушение функции кишечника
a. Запор (задержка кала в кишечнике)
o По механизму дискенезии толстого кишечника (гипотонус)
o По механизму дишезии (нарушение акта дефекации)
b. Понос (жидкий стул при частом опорожнении кишечника)
o Моторная диарея (усилена перистальтика)
o Нарушение пищеварения нутриентов в кишечнике (полостная и мембранная мальдигестия) или нарушение всасывания (синдром мальабсорбции)
o Воспаление кишечника (в просвет выделяется экссудат, раздражает рецепторы и усиливает перистальтику).
1. Поражение тонкой кишки, поджелудочной – обильное выделение кала (полифекалия)
2. Поражения толстого кишечника - сопровождается тенезмами, болезненными позывами к дефекации.
Синдром мальдигестии
- нарушение переваривания веществ, вследствие дефицита пищеварительных ферментов на кишечных мембранах (нарушение мембранного и пристеночного пищеварения) и в полости тонкой кишки (нарушение полостного пищеварения), дефицит солей желчных кислот. Нарушается расщепление полимеров до мономеров, которые могут всосаться. Проявляется диспепсическими расстройствами и неперносимостью различных видов пищи.
1. Ведущий механизм –энзимопатия
2. Внешнесекреторная недостаточность поджелудочной железы (приводит к стеаторее и креаторее)
3. Ахолия или гипохолия поступления желчи в 12 ти перстную кишку (стеаторея)
Синдром целиакии – синдром хронического нарушения всасывания в кишечнике, связанное с непереносимостью глютена. Характеризуется уплощением слизистой оболочки тонкой кишки. Улучшения наступают после исключения глютена. Патология наследственная, связана с повышенной чувствительностью к глиатидиновым фракциям глютена. Данная фракция может как АГ образовывать иммунокомплекс, на который организм отвечает атрофией ворсинки. Возникает нарушение всасывания.
Осложнения:
· Малиглинизация
· Наличие язвенного поражения тонкой кишки
Жалобы
1. Давление, распирание и вздутие живота
2. Переливание и урчание (т.к. нарушается пищеварение) + ускорение пассажа пищи
3. Полифекалия, цвет которых желтый (стеаторея)
Осмотр
1. Симптомы, характерные для мальабсорбции (сухость кожи, выпадение волос, ломкость волос)
2. При пальпации - болезненность по ходу тонкой кишки в эпигастральной области
3. При глубокой пальпации – болезненность и урчание слепой кишки
Колитический синдром:
- поражение толстой кишки.
1. Боли в животе
2. Тенезмы с выделением жидкого кала, смешанного со слизью, кровью, а иногда с гноем.
45. Синдром мальабсорбции: симптоматология и методы диагностики.
- развивается вследствие недостаточности всасывания многих ингредиентов пищи (белки, витамины, углеводы, витамины и микроэлементы), так как нарушено полостное пищеварение или изменена слизистая оболочка кишки. Включает синдромы: астенический, полигиповитаминоз, анемический.
Общие предпосылки:
· Уменьшение общей всасывающей поверхности
· Уменьшение всасывательной способности
· Ускорение моторной активности кишки
· Нарушение мезентериального кровотока
Основа патогенеза:
· Дистрофически-атрофические изменения эпителия и собственной пластинки слизистой оболочки тонкой кишки
· Позднее: почти полное их отсутствие с развитием фиброзной ткани.
Встречается при:
1. Тяжелом течение энтеритов
2. Гастриты со сниженной секреторной функцией
Жалобы:
1. Диспептические жалобы (анорекися, вздутие живота, урчание)
2. Диарея (из-за избыточного бактериального роста)
3. Потеря массы тела (т.к. нет всасывания)
Осмотр:
1. Признаки гипотрофии: выпадение волос, сухость кожи, ломкость ногтей , дерматиты
2. Периферические отеки (гипопротеинемические отеки)
3. Признаки дефицита витаминов
4. При осмотре живота:
a. Симптом Штернберга (болезненность при пальпации в эпигастрии по ходу брыжейки тонкой кишки)
b. Симптом Поргеса (болезненно при надавливании несколько левее и выше от пупка)
c. Сильное урчание и плеск (при пальпации слепой кишки, т.к. идет быстрый пассаж химуса и непереваренное жидкое содержимое поступает в слепую кишку).
Диагностика:
· Анализ крови: анемия – дефицит витамина В12 и фолиевой кислоты
· Биохимический анализ крови: гипоальбуминемия
· Гипокальциемия и повышение уровня щелочной фосфотазы при остеомаляции
· Копрограмма: высокий уровень особенно стеатореи
· Рентгенологическое исследование тонкой кишки с барием
· Ирригоскопия для оценки слизистой
46. Синдром желудочно-кишечного кровотечения: симптоматология, методы диагностики.
Желудочное кровотечение:
· Причины
o Эрозии и язвы желудка
o Варикозно-расширенные вены пищевода при циррозе печени
o Распад опухоли
· Проявляется как:
o Профузное кровотечение темно-вишневого цвета при разрыве варикозно -расширенных вен пищевода.
o Кровавая рвота (вид кофейной гущи, если рвотное содержимое долго находилось в желудке)
o Дегтеобразный стул
Кишечное кровотечение:
· Причины
o Язвенная болезнь двенадцатиперстной кишки
o Варикозно-расширенные мезентериальные и геморроидальные вены
o Геморроидальное
· Проявления
o При локализации в тонком кишечнике: стул дегтеобразный (проходя по кишечнику гемоглобин превращается в гематин)
o При кровотечении, которое располагается низко (например, геморрой) – алая кровь в кале
· Кровотечения бывают:
o Скрытые (выявляют специальными пробами)
o Явные
Эпителий
Ø Наличие в моче клеток переходного эпителия – воспалительный процесс в лоханках или мочевом пузыре
Ø Наличие призматического эпителия – острое или хроническое поражение почек, интоксикация.
4. Цилиндрурия (входит в мочевой синдром)
Ø Выделение с мочой белковых и клеточных образований канальцевого происхождения, имеющих цилиндрическую форму и различную величину.
· Гиалиновые цилиндры – белковое образование (нефриты, нефротический синдром)
· Зернистые цилиндры - распавшиеся клетки почечного эпителия (дистрофический процесс в канальцах)
· Восковидные (хронические заболевания)
5. Подсчет количества лейкоцитов и эритроцитов в 1 мл (метод Нечипоренко)
Ø Используется средняя порция мочи (норма – 1000 эритроцитов, 4000 лейкоцитов и 220 цилиндров)
Ø Недостаток тот, что не учитывают диурез
6. Функциональное исследование концентрационной способности почек в течение суток (8 стаканов, проба Зимницкого)
Ø Спотрим плотность
Ø Соотношение дневного и ночного диуреза
7. Метод Аддиса-Каковского (оличество выделенных с мочой форменных элементов за сутки) 2млн лейкоцитов, 1 млн эритроцитов, 20 000 цилиндров
Синдромы:
1. Отечный синдром (подробно описан в билете 48, также описаны основные отличия отеков почечной природы)
2. Почечная артериальная гипертензия (билет 50)
3. Почечная эклампсия
4. Мочевой синдром
5. Почечная недостаточность (острая и хроническая) Уремическая кома (билет 51)
6. Нефротический синдром (билет 48)
Сидром почечной эклампсии (острый диффузный гломерулонефрит, острая почечная недостаточность)
1. Повышение внутричерепного давления
2. Отек мозговой ткани
3. Церебральный ангиоспазм
Выраженные отеки, клонико-тонические судороги, потеря сознания и повышение АД давления. Приступ длится 2-3 мин.
Мочевой синдром:
Совокупность симптомов, выявляемых при микроскопии мочевого осадка
· Гематурия (микро и макро)
· Лейкоцитурия
· Протеинурия
· Цилиндрурия
48. Симптоматология и методы диагностики нефротического синдрома. Механизм возникновения отёков при заболеваниях почек.
· высокая протеинурия (более 3,5 г белка в сутки)
· нарушение обмена (гипоальбуминемия, диспротеинемия, гиперлипидемия,)
· массивные отеки
Примеры: острый и хронический гломерулонефрит, амилоидоз почек, туберкулез.
Патогенез:
1. Потеря функции барьера (т.е. образование пор в фильтрующей мембране – в основном из-за осаждении на ней иммунокомплексов)
2. Возникает гипопротеинемия, нарушается коллоидно-осмотическое давление и жидкость выходит в ткани
3. Возникает гиповолемия (на которую реагирует ренин-ангиотензин-альдостероновая система). Возникает гипернатриемия, и олигурия (действие АДГ)
4. Но, гиповолемия компенсируется не долго, из-за недостатка онкотического давления вода опять поступает в ткани, и снова развивается гиповолемия, которая замыкает порочный круг отеков.
5. Гиперлипидемия (повышаются липопротеины низкой плотности, а понижаются высокой). Распад липидов снижен, т.к. с мочой могут теряться много веществ, ответственных за данный процесс (например, ЛПлипаза)
6. У данных пациентов преобладает гиперкоагуляция (т.к. повышается содержание прокоагулянтов и снижаются антикоагулянты)
Жалобы:
1. Упорные отеки (отеки на лице: лицо одутловатое, бледное, глаза опухшие)
2. Отеки подвижны (при надавливании на кожу в ней легко остается ямка, которая быстро исчезает)
Диагностика:
1. Олигурия
2. Гиперстенурия (1030-1040)
3. Наличие гиалиновых, зернистых, восковидных цилиндров) . Иногжа клетки почечного эпителия
4. Наличие лейкоцитов и эритроцитов – не характерно.
5. В моче кристаллы холестерина
В крови:
· Гипоальбуминемия
· Гиперлипидемия
· Гиперхолестеринемия
· Азотемия – не характерна (кровоочистительная функция почек работает)
Осложнения:
1. Тромбозы
2. Вторичные инфекции
Механизм образования почечных отеков:
1. Снижение онкотического давления плазмы (преимущественно гипоальбуминемия)
2. Повышение проницаемости капилляров в результате повышения активности гиалуронидазы. Создает дополнительный фактор удерживания воды в тканях, т.к. из капилляров поступают белки, электролиты и сдвигают коллоидно-осмотическое давление. В результате жидкость из кровяного русла уходит в ткани.
3. Активация ренин-альдостероновой системы в ответ на гиповолемиию. При ишемии почек, при снижении пульсового давления в приносящей артериоле.
4. Снижение клубочковой фильтрации при тяжелых повреждениях почек (шоковая почка)
Особенности:
1. Развиваются внезапно
2. Локализация на лице, веках (преимущественно)
3. Быстрое распространение по всему телу
4. Подвижные
5. Мягкие
6. Теплые при пальпации
Патогенез:
1. Ишемия почки (снижение перфузиоонного давления в почечных сосудах и уменьшений пульсовых колебаний приносящей артериолы).
2. Активируется ЮГА
3. Активация PAAC (ренин-альдостероновая система)
4. Повышение тонуса периферических артериол, увеличение общего периферического сопротивления, а также задержка натрия в крови
5. Итог: увеличивается сердечный выброс и объем циркулирующей крови
Диагностические признаки:
1. Головная боль, шум в ушах (из-за повышенного АД)
2. Пульс напряженный
3. Повышено как систолическое, так и диастолическое давление
4. Акцент II тона на аорте
5. Прогрессирование процесса:
a. Гипертрофия левого желудочка (т.к. увеличен ОЦК), дистрофические изменения в сердечной мышце.
b. Вторичное развитие атеросклероза при нарушении липидного обмена (например, при нефротическом синдроме). Атеросклероз венечных артерий . При резкой гипертрофии миокарда его кровоснабжение нарушается и возникает приступ сердечной астмы.
c. Отклонение электрической оси влево
d. Увеличение зубца R. опускание сегмента S-T . отрицательный или двухфазный Т
6. Глазные симптомы
a. Симптом перекреста Ганна-Салюса I – функциональные нарушения сосудов глазщного дна, сужение и извитость (в данный период пациент еще не предъявляет жалоб)
b. Симптом перекреста Ганна-Салюса II – спазм и гиалиноз стенок артериол, они становятся извитыми
c. Симптом перекреста Ганна-Салюса III – артериолы напоминают серебряные проволочки, они резко спазмированы и склерозированы. Серовато-белые очаги отека и дистрофии сетчатки , кровоизлияния и отечен диск зрительного нерва.
7. В конечных стадиях возможны нарушения мозгового кровообращения с развитием параличей.
51. Синдром хронической почечной недостаточности, клинические проявления, лабораторно-инструментальные методы диагностики.
- синдром, развивающийся вследствие нарушения экскреторной функции почек
· Задержка в организме мочевины
· Креатинина и др продуктов азотистого распада
· Количество продуктов азотистого обмена увеличивается в крови
Есть два вариант развития недостаточности:
| Острая | Хроническая |
| Ишемическое и токсическое повреждение нефронов (некробиоз) | Гибель нефроном при прогрессировании почечных заболеваний, развитие нефросклероза |
| 1. Олигурия 2. Азотемия 3. Нарушение водно-электролитного баланса и КОС (ацидоз) 4. Тошнота, рвота и диарея Тяжелые проявления: анемия, отек легких, кома. Развивается при шоковых состояниях, травмах, резкой дегидратации | 1. Полиурия 2. Азотемия 3. Ацидоз 4. Гипостенурия 5. Никтурия 6. Поражение костей и суставов (недостаток кальция) |
Стадийность процесса:
1. Латентная
· Диагностика сводится к проведению пробы Зимницкого на проверку концентрационной способности почек.
ü Умеренная гипостенурия с незначительным диапазоном колебаний в течение суток
ü Азотовыделительная функция в норме
ü Незначительное снижение клубочковой фильтрации и канальцевой реабсорбции (проба Реберга) – оценка данных показателей по креатинину.
2. Азотемическая стадия
· Никтурия
· Проба Зимницкого (изогипостенурия и интервал колебаний низкий) 1009-1011
· Азотемия – избыточная концентрация озотосодержащих продуктов распада белкового обмена (мочевина, креатинин, мочевые кислоты).
· Компенсация нарушения азотистого обмена начинается через слизистые
ü Возникает уремический запах изо рта
ü Продукты азотистого обмена выделяются на слизистые и вызывают тошноту и рвоту (слизистая оболочка желудка и кишечника)
ü На коже (желтого цвета, от урохромов) – расчесы от мучительного зуда (т.к. кристаллы мочевины откладывается в виде пыли, особенно около потовых желез)
3. Уремическая стадия (клиническая картина уремии) - терминальная
· Отеки не характерны, пока наблюдается ацидоз и полиурия. В терминальных стадиях при наступлении олигоурии и анурии – отеки возвращаются.
· Уремический перикардит (выслушивается шум трения перикарда) – т.к. накопились токсические вещества в серозных оболочках.
· Резкое нарушение обмена веществ: дистрофия печени, костного мозга – уремическая анемия, Начинаются кровотечения (т.к. малое количество тромбоцитов)
· После возникает уремическая кома (наблюдается дыхание Куссмауля), чередование периодов заторможенности с периодами возбуждения. Данная стадия заканчивается летально.
52. Симптоматология и методы диагностики В12-дефицитной анемии.
Анемическией синдром – патологическое состояние, характеризующееся уменьшением количества гемоглобина в организме, снижение количества эритроцитов.
Симптоматика:
| Специфическая (зависит от формы анемии) | Неспецифическая (обусловлена гипоксией) |
| 1. Извращение вкуса 2. Хантеровский глоссит 3. Фуникулярный миелоз 4. Изменение морфологии эритроцитов | 1. Слабость 2. Головокружение 3. Тахикардия 4. Одышка при физической нагрузке |
Справочные данные:
Классификация (для практического применения)
1. По механизму развития
ü Постгеморрагические
ü Гемолитические
ü Дизэритропоэтические (нарушен эритропоэз)
2. По размеру эритроцита (диаметр в мкм)
ü Микроцитарные 6,7
ü Нормоцитарные 7-8
ü Макроцитарные 9,5
3. Степень насыщения эритроцита гемоглобином (по расчету цветового показателя)
ü Нормохромная 0,8-1,0
ü Гипохромная менее 0,8
ü Гиперхромная более 1,0
4. Регенерация эритроцитов в костном мозге – количество ретикулоцитов в периферической крови (норма 0,5-1,5%)
ü Гиперрегенераторная/Регенераторная - более 1.5% - эритропоэз активен
ü Гипорегенераторная - менее 0,5 % эритропоэз снижен
5. Концентрация гемоглобина (степени) г/л
ü Легкая степень 80-100
ü Средняя степень 60-80
ü Тяжелая степень ниже 60
Характеристика В12 анемии
Этиология:
1. Недостаток витамина В12 или фолиевой кислоты – извращение эритропоэза, следствие чего является мегабластическая геперхромная анемия.
Ø Всасывание железа в желудке происходит только в присутствии гастромукопротеида, который вырабатывается добавочными клетками фундальных желез.
Ø Соединение В12 и гастромукопротеида с образование белкововитаминного комплекса (он и будет всасываться слизистой желудка).
Ø Комплекс откладывается в печени и активирует фолиевую кислоту
Ø В12 и активированная фолиевая кислота - в костном мозгу обеспечивают нормальный эритропоэз.
Патогенез и причины:
Ø Выпадение секреции гастромукопротеида (наследственная неполноценность фундальных желез)
Ø Аутоиммунные процессы (АТ, блокирующие соединение гастромукопротеида с В12, АТ – блокирующие гастромукопротеид, АТ – блокирующие париетальные клетки).
1. Эритропоэз по мегалобластному типу (кроверазрушение преобладает над кроветворением). Распад мегалобластов происходит до выхода в периферическую кровь.
2. Общий гемосидероз (разрушение элементов красной крови)
3. Гипоксия (с которой связана жировая дистрофия миокард, печень, почки).
4. Недостаток В12 ведет к изменению образования миелина в спинном мозге.
Клиника:
1. Неспецифические проявления (см билет 52 анемический синлром)
2. Специфические
· Дисфагия (синдром Россолимо-Бехтерева) - распространение атрофического процесса на слизистую пищевода
· Трофические нарушения со стороны кожи
· Трещины в уголках рта, колонихии (корявые ногти)
· Атрофический глоссит
· Гнойно-воспалительные заболевания полости рта
3. ЭКГ (гипертрофия левого желудочка, систолический шум на верхушке)
4. Анализ крови:
· Гипохромия
· Анизоцитоз, пойкилоцитоз
· Микроцитоз
· Тромбоцитопения
· Снижение содержания железа
5. Исследование желудочного сока (ахлоргидрия)
6. Эзофагогастроскопия (атрофия слизистой оболочки желудка)
54. Симптоматология и диагностика миелопролиферативного синдрома (на примере хронического миелолейкоза).
1. Миелоцитарного происхождения. Развивается в 2 стадии
| Первая | Вторая |
| 1. Нарастающий нейтрофильный лейкоцитоз 2. Клетки костного мозга не отличаются от нормальных (но содержат филадельфийскую хромосому). | 1. 3-6мес 2. Появление бластных форм (их количество нарастает). Бластный криз 3. Быстрый рост лейкоцитов 4. Увеличение селезенки и печени, лимфатических узлов. 5. Лейкозная инфильтрация 6. Геморрагический синдром |
Осложнения:
1. Аутоинфекция
2. Стазы и тромбы (образуют огромное количество клеток в просвете сосуда)
3. Кровотечения (повреждение стенок сосудов)
4. Жировая дистрофия печени
5. Гемосидероз органов
Причины смерти:
1. Вторичная инфекция
2. Кровоизлияния
3. Тромбоэмболия
4. Печеночная недостаточность
Клиническое проявление:
· Субфебрильная температура, поты проливные
· Спленомегалия, и ув печени до 5-6 кг
· Оссалгия (при поколачивании по кости) т.к. идет гиперплазия костной ткани ее миелоидного ростка
· При инфильтрации клетками возможны различные некротические проявления: одышка, отеки, гингивиты, увеличение димфатических узлов.
· Перкуторно селезенка и печень значительно увеличены
· Картина крови:
o Лейкоцитоз
o В период обострения (молодые формы)
o Базофилия (4-5%) – доказывает миелолейкоз
o Лимфоцитопения
o Моноцитопения
o Гранулоцитопения (осложняется некрозами и и инфекцией слизистых оболочек)
o Цветовой показатель в норме, т.к. уменьшение числа эритроцитов идет параллельно с количеством гемоглобина
o Тромбоцитопения
o СОЭ увеличивается
o В пунктате костного мозга преобладают клетки миелоидного ряда
55. Симптоматология и диагностика лимфопролиферативного синдрома (на примере хронического лимфолейкоза).
Хронический лимфоцитарный лейкоз развивается из В-лимфоцитов
Осложнения:
6. Аутоиммунные реакции (гемолитическое и тромбоцитопеническое состояние).
a. Гемолитические состояния (гемолитическая желтуха, гемолитическая анемия, диабедезные кровоизлияния и гемосидероз).
b. Спленомегалия
c. Тромбоцитопения (иммуноаутоагрессивный генез)
d. Аллергические реакции немедленного типа
7. Сдавление воротной вены (развитие портальной гипертензии и асцита) – поражены лимфатические узлы брыжейки и ворот печени
8. Жировая дистрофия печени
9. Гемосидероз органов
Причины смерти:
5. Вторичная инфекция (например, пневмония)
6. Генерализация процесса
7. Анемия, геморрагический синдром (массивные кровоизлияния вследствие тромбоцитопении).
8. Терапия цитостатиками
Клинические проявления:
1. Преимущественное увеличение лимфатических узлов (тестоватой консистенции, не спаяны, безболезненны, размер может достигать грецкого ореха)
2. Отсутствие или умеренное увеличение селезенки и печени
3. Частые поражения кожи (инфильтраты, экзема, псориаз, опоясывающий лишай)
4. Диспепсические расстройства
5. Картина крови
a. Лимфоциты (80-95% белых клеток)
b. Тени Боткина-Гумрехта – это пятна, окрашенные подобно ядерному веществу лейкоцитов, обнаруживаемых при исследовании крови при лейкоцитолизе. Это остатки ядерного хроматина и свидетельствуют об их повышенной хрупкости.
c. Количество нейтрофилов уменьшено
d. Анемия и тромбоцитопения
e. В пунктате – огромное количество клеток лимфоидного ряда
56. Геморрагический синдром, клинические проявления, методы диагностики.
Геморрагический синдром - это патологическое состояние, характеризующееся повышенной кровоточивостью, которая проявляется двумя основными клиническими признаками:
1. Наличие на коже и слизистых оболочках геморрагий различного характера
2. Появление кровотечений (носовых, маточных, из десен, желудочно-кишечных) и кровоизлияний во внутренние органы.
Этиология:
· Тромбоцитопения
· Нарушение свертываемости крови
· Повышение сосудистой проницаемости
Виды геморрагий:
1. Петехиальные – нарушение проницаемости сосудистой стенки или тромбоцитопении.
2. Геморрагии в виде синяков – встречаются при тромбоцитопении, и при нарушении факторов свертывания крови.
3. Геморрагии в виде подкожных, мышечных гематом, свидетельствуют о серьезных нарушениях свертываемости крови
Диагностика:
1. Оценка устойчивости капилляров, наличия повышенной проницаемости (проба Румпеля-Лееде-Кончаловского) – это наложение манжеты для измерения АД нагнетание в ней давление 100 мм рт ст, и дальнейшая оценка состояния кожных покровов через 5 минут.
· В норме ниже манжеты появляется менее 10 петехий в зоне, ограниченной диаметром 5 см.
· При повышенной проницаемости сосудов их более 10
2. Продолжительность кровотечения по Дюку (палец прокалывают иглой на 3 мм и снимают выходящую кровь, в норме кровотечении прекращается через 2-4 мин). Время кровотечения удлиняется при тромбоцитопении.
3. Баночная проба (в банке создается отрицательное давление , прислоняют к коже и оценивают количество петехий)
4. Симптом щипка (на месте щипка возникает геморрагическое пятно, которое увеличивается и становится более интенсивным).
5. Совокупностью лабораторных тестов является коагулограмма, которая характеризует состояние свертывающей системы крови
Диагностика:
Осмотр –
· рубеоз, покраснение кожи
· ксантоз – желтоватая окраска подошв и ладоней (нарушение перехода каротина в витамин А, отлодение каротина в коже)
· язвенно-дистрофические поражения кожи
2. Мышечная система – атрофия и остеопороз
3. Сердечнососудистая - атеросклероз артерий
4. Органы дыхания – часто пневмонии и бронхиты (вторичные заболевания)
5. ЖКТ – булимия
6. Ретинопатия – экссудат в сетчатке глаза, геморрагии и пигментная аномалия желтого пятна.
Тесты:
· Клинический анализ крови (при незначительном гипергликемическом синдроме без изменений)
· Общий анализ мочи (глюкозурия), гиперстенурия (от 1025 и выше), возможна положительная реакция на ацетон
· Тест на толерантность к глюкозе
· Определение гликилированного гемоглобина (более 5%)
· Биохимические исследования — определение глюкозы крови
· Определние уровня инсулина и С пептида ( данный показатель будет резко снижен при сахарном диабете I типа
· Определние антител к инсулину (при подозрении на сахарный диабет I)
Факторы риска
Осложнения диабета:
Диабетическая кома
Инфекционной этиологии
a. Пиодермия
b. Фурункулез
c. Сепсис
d. Обострение туберкулеза
Диабетическая кома
Этиология диабетической комы может быть различна. Есть кетоацидотическая кома, гиперосмолярная и лактоацидотическая.
Общими проявлениями данного патологического состояния будут:
1. Резкое угнетение сознания
2. Дыхание может стать большим (дыхание Куссмауля)
3. Пульс малый
4. АД снижено
5. Гипотермия
6. Повышается количество кетоновых тел (особенно при кетоацидостической)
58. Гипогликемический синдром: клинические проявления, методы диагностики, Гипогликемическая кома.
Развивается при снижении уровня гликемии менее 3.0 ммоль/л. Состояние характеризуется острым приступом. Длительное существование гипогликемического синдрома невозможно, т. к. мозговая ткань в качестве энергетического субстрата может
использовать только глюкозу.
Все симптомы схожи с действие адреналина, так как его уровень быстро возрастает, как гормона, проявляющего контринсулярную активность.
1. Развитие возбуждения
2. Дрожь в теле
3. Нарушение зрения по типу двоения.
4. Возникает судорожный синдром (обусловленный нарушением функции мозжечка, коры и подкорковых образований головного мозга).
a. Характерны судорожные подергивания, клонические судороги
Примеры:
· выражен при инсуломе (гормон продуцирующей опухоли)
· при передохировке инсулином
· при сниженном действие контринсулярных гормонов (при гипотиреозе, ангипопитуитаризме, гипокортицизме).
Лабораторные методы исследования.
1. Биохимические исследования — определяется низкий уровень глюкозы крови — менее 3.0 ммоль/л.
2. Определение инсулина и С-пептида — их уровень повышен при гиперсекреции инсулина р-клетками, но в случае передозировки экзогенного инсулина повышен только инсулин.
59 Симптоматология и диагностика синдрома гиперфункции щитовидной железы. Глазные симптомы
Основные признаки: увеличение щитовидной железы, глазные симптомы, сердцебиение.
1. Пациент возбужден, суетлив
2. У него уменьшена жировая прослойка (возможны жалобы на резкое похудение)
3. При осмотре кожных покровов – симптом Елинека (избирательное отложение пигмента в коже век)
4. Осмотр щитовидной железы:
· I – щитовидная железа прощупывается слабо , но увеличена
· II – щитовидная железа отчетливо видна при глотании
· III – «толстая шея» зоб виден невооруженным глащом
· IV –зоб резко выражен
· V – зоб огромных размеров
5. Глазные симптомы
· Симптом Грефе – появление белой полоски склеры между краем века и роговой оболочки при движении глазного яблока вниз
· Симптом Шьельвага - редкое мигание
· Симптом Кохера- обнажение участка склеры между нижним краем верхнего века и верхним краем радужной оболочки при фиксации зрением предмета, перемещаемого вверх
· Симптом экзофтальма – пучеглазие
· Симптом Мебиуса - отхождение глазного яблока в сторону при фиксации зрением медленно приближающегося предмета
6. Сердечнососудистая система
· Тахикардия
· Пульс 90-120
· Систолическое давление повышено
· Диастолическое понижено
· Хлопающий первый тон и систолический шум у верхушки сердца
· Возможны аритмии
7. Возбудимость (положительный симптом –Мари) – дрожание пальцев рук, при вытянутых руках вперед
Лабораторные признаки:
1. Гипохолестеринемия, замедляется свертываемоть крови и уменьшается ее вязкость
2. Пошен уровень Т3 Т4, по механизму обратной связи снижен ТТГ
3. Апроведение радиоизотопного нализа захвата йода
4. ЭКГ - высокие зубцы R, р,Т, укорочение интервала Р—Q. При длительном тяжелом тиреотоксикозе зубец Т становится двухфазным и отрицательным. Сегмент ST опускается ниже изоэлектрической линии. Мерцательная аритмия.
60. Синдром гипотиреоза: клинические проявления, методы диагностики.
- Развивается при дефиците продукции тиреоидных гормонов
щитовидной железой.
Этиология:
· врожденные дефекты биосинтеза тиреоидных гормонов;
· йодная недостаточность;
· уменьшение объема функционирующей ткани щитовидной железы
· снижение секреции ТТГ гипофизом и/или тиролиберина гипоталамусом в результате снижения чувствительности рецепторов к ТТГ и тиролиберину.
1. Сонливость, ухудшение памяти
2. Жалобы на зябкость, плохую переносимость холода, прибавка в весе, все это свидетельствует о падении основного обмена пациента.
3. Жалобы на одышку, в отличие от истинной стенокардии обусловлены метаболическими нарушениями, развивающимися в миокарде. (Диспротеинемия, жировая инфильтрация тканей). Формируется симптомакомплекс – гипотереоидное сердце – основное проявление хроническая сердечная недостаточность, вплоть до гидроперикарда .
4. Характерны утолщения кожи, за счет накопления мукополисахаридов , в отличие от отеков после надавливания не остается ямки.
5. ЖКТ: вздутие, замедление перестальтики и запоры.
6. Снижение половой функции: при первичном поражении железы, уровень Т3 и Т4 снижены, значит уровень тереолиберина поднимается что, в свою очередь, вызывает гиперстимуляцию лактотрофов гипофиза с повышением уровня пролактина, который способствует снижению секреции ФСГ и ЛГ и последующему снижению функции яичников и яичек.
7. Нормохромная нормоцитарная анемия (т.к. продукция эритропоэтина снижена из-за дефицита тиреоидных гормонов)
Объективное исследование:
· Возможно, отсутствие наружной части бровей (симптом Хертога).
· Ногти ломкие, исчерченные.
· Пульс малый, редкий
· Ад снижено, за счет систолического
· Брадикардия
· Систолический шум на верхушке
· При перкуссии живота возможен – асцит
Общий осмотр пациента:
1. Общий вид
2. Исследование кожных покровов
3. Исследование подкожно жирового слоя
4. Исследование лимфатический узлов
5. Исследование мышечной системы
6. Исследование костной системы
7. Исследование суставов
Типы лихорадок, их диагностическое значение. Правила проведения термометрии и построения температурной кривой.
Практический навык:
№6. Правила термометрии и построения температурной кривой.
Термометрия
1. Производится у каждого больного
2. Дает возможность распознать лихорадочное состояние (причиной данного состояния чаще всего являются инфекция и продукты распада тканей).
Лихорадка - защитно-приспособительная реакция организма, возникающая в ответ на действие патогенных раздражителей и выражающаяся в перестройке терморегуляции на поддержание более высокого, чем в норме, уровня теплосодержания и температуры тела.
Привила термометрии:
1. Термометр помещается в подмышечную впадину на 10 минут
2. Термометр должен плотно прилегать к коже
3. Плечо следует прижимать к груди (подмышечная ямка должна быть закрыта).
4. Температура измеряется утром и вечером
Степени повышения температуры:
1. 37-38 - субфербрильная
2. 38-39 – умеренно повышенная
3. 39-40 –высокая
4. Выше 40 –чрезмерно высокая
5. 41-42 гиперпиретическая (опасна для жизни)
Течение лихорадки:
1. Период нарастания температуры (incrementum)
2. Период высокой температуры (fastigium)
3. Период снижения температуры (decrementum)
Дата: 2019-02-19, просмотров: 529.