ХМЛ – опухоль кроветворной системы, развивающаяся из клеток-предшественниц миелопоэза, диффернцирующихся до зрелых клеток. ХМЛ - наиболее распространенный из всех ХЛ (20% от всех лейкозов взрослых и 5% детей), чаще встречается в возрасте 30-70 лет, отмечается некоторое преобладание мужчин. При ХМЛ клетки опухоли сохраняют способность к дифференцировке, наблюдается повышенное образование гранулоцитов: нейтрофилов, промиелоцитов, миелоцитов, метамиелоцитов, базофилов, эозинофилов. В костном мозге может повышаться продукция мегакариоцитов, в крови - тромбоцитов. Причиной патологического роста клеток является мутация клетки-предшественницы миелопоэза, происходит делеция (утрата) ½ длинного плеча у одной из хромосом 21-22 пары и транаслокация её на длинное плечо 9 или другой пары. Такая патологическая хромосома получила название филадельфийской (Рh) и обнаруживается у большинства больных ХМЛ почти во всех клетках костного мозга. В течение заболевания выделяют три стадии: начальную, развернутую и терминальную. В начальной стадии клинические признаки отсутствуют, и диагноз может быть заподозрен при случайном исследовании крови. Развернутая стадия характеризуется клиническими признаками, связанными с лейкемическим процессом, её началом может быть внезапно появившийся астенический синдром (слабость, утомляемость), обусловленный повышенным клеточным распадом, в связи с которым в крови и моче увеличивается содержание мочевой кислоты. Клинические признаки заболевания обусловлены разрастанием лейкозной ткани в костном мозге, селезенке, в меньшей степени в печени. Больных беспокоит слабость, повышенная потливость, субфебрильная температура. Часто отмечаются боли в левом подреберье, иногда очень сильные, приступообразные. Боли вызываются спленомегалией (миелоидная метаплазия селезенки) и развитием инфарктов селезенки. Объективным важнейшим симптомом является выраженное увеличение селезенки, она плотная, временами очень болезненная. Гепатомегалия менее выражена. Геморрагического синдрома в развернутой стадии практически не бывает, но в терминальной он проявляется обязательно. Увеличение лимфоузлов нехарактерно. Средняя продолжительность этой стадии около 4 лет. В терминальной стадии опухолевый процесс распространяется за пределы костного мозга. Поражается кожа, подкожная клетчатка, в них обнаруживаются лейкозные инфильтраты (лейкемиды). Состояние больного прогрессивно ухудшается, нарастает интоксикация, похудание, боли в животе, костях, лихорадка; прогрессивно увеличиваются печень и селезенка; важнейшим признаком является развитие толерантности к проводимой терапии. Лейкемическая инфильтрация нервных корешков вызывает радикулярные боли.
Кроме того, в течение патологического процесса можно выделить моноклоновую стадию, когда существует один клон опухолевых клеток, и поликлоновую, когда вследствие клеточных мутаций появляются новые клоны и процесс приобретает характер острого лейкоза. Нарастают проявления геморрагического синдрома и инфекционные осложнения.
Изменения в периферической крови и костном мозге. В крови лейкоцитоз, часто гиперлейкоцитоз, в лейкоцитарной формуле определяются молодые формы нейтрофилов вплоть до миелоцитов, увеличивается также содержание базофилов и эозинофилов (базофильно-эозинофильная ассоциация). В костном мозге в развернутой стадии определяется резкое увеличение гранулоцитарного ростка с преобладанием зрелых форм. В терминальной стадии начинают преобладать молодые формы нейтрофилов и появляются бластные клетки. Развивается анемия и тромбоцитопения. В лейкозных клетках в моноклоновую стадию закономерно определяется филадельфийская хромосома. УЗИ органов брюшной полости позволяет определить увеличить увеличение селезёнки, печени, абдоминальных лимфоузлов.
Дифференциальная диагностика проводится с лейкемоидными реакциями нейтрофильного типа.
Принципы лечения. Основным принципом терапии ХМЛ является первично-сдерживающая терапия. Основной ее задачей является сдерживание роста клона опухолевых лейкозных клеток. С этой целью используются гидроксимочевина, α-интерферон, миелобромол. При больших размерах селезенки и частых инфарктах показано облучение селезенки и значительно реже спленэктомия. Радикальное лечение ХМЛ проводится путем применения интенсивной химиотерапии или с последующей пересадкой костного мозга. В последние годы появился новый препарат гливек - блокатор мутантной тирозинкиназы.
Прогноз.Продолжительность жизни больных ХМЛ составляет от 3 до 8 лет. Больные находятся на диспансерном наблюдении у гематолога. Вторичная профилактика ХМЛ заключается в предупреждении обострений (контроль анализов, поддерживающая терапия, исключение простудных заболеваний.
26. Сахарный диабет
Сахарный диабет (СД) — хроническое эндокринно-обменное заболевание, которое обусловлено абсолютной или относительной инсулиновой недостаточностью, развивающейся вследствие сочетанного воздействия разнообразных эндогенных (генетических) и экзогенных факторов, и характеризуется гипергликемией, поражением сосудов, нервов, различных органов и тканей.
Выделяют два типа сахарного диабета: инсулинзависимый (диабет I типа) и инсулиннезависимый (диабет II типа). СД I типа чаще развивается у молодых людей, а II типа — у пожилых.
Распространенность.Сахарный диабет — одно из наиболее распространенных заболеваний; в настоящее время по медико-социальной значимости он занимает 3-е место после сердечно-сосудистых и онкологических заболеваний. По данным экспертов ВОЗ, частота его возникновения в промышленно развитых странах составляет в среднем 4 —6 % общей численности населения. С каждым годом эта цифра возрастает. По данным ВОЗ, в мире насчитывается более 150 млн больных сахарным диабетом.
Этиология и патогенез.В настоящее время не вызывает сомнения полиэтиологичность заболевания, что клинически и экспериментально доказано для обоих типов сахарного диабета.
СД I типа характеризуется значительным дефицитом инсулина и тяжелым течением заболевания. При этом поражаются (3-клет-ки поджелудочной железы с нарушением процессов образования и выделения инсулина. Нарушение функции Р-клеток связано с развитием вирусного или аутоиммунного процесса (инсулит), чаще всего при наличии наследственной предрасположенности.
Наблюдения показывают, что заболеваемость сахарным диабетом увеличивается ранней весной, осенью и зимой, т.е. в периоды наибольшей частоты заболеваемости вирусными инфекциями.
Развитию диабета I типа способствуют наличие панкреатита, холецистопанкреатита; нарушения со стороны нервной системы и кровоснабжения внутренних органов; токсические повреждения Р-клеток; различные патологические процессы в поджелудочной железе (в том числе рак).
СД II типа чаще встречается у людей старшего и пожилого возраста. Повышение потребности в инсулине в этих случаях связано с непанкреатическими влияниями, т.е. с контринсулярными факторами, не зависящими от состояния функции поджелудочной железы. К ним относятся гормоны надпочечников, глюкагон, некоторые гормоны гипофиза, белково-жировые комплексы, циркулирующие в крови, а также ряд медикаментозных средств. Перечисленные контринсулярные факторы нейтрализуют, разрушают инсулин или ослабляют его действие в тканях.
Предрасполагающими факторами развития сахарного диабета являются: избыточная масса тела (особенно в сочетании с малой физической активностью); острые и хронические нервно-психические стрессовые ситуации; длительное умственное переутомление; инфекционные заболевания; беременность; травмы, хирургические операции; заболевания печени. Алкоголь способствует развитию диабета, непосредственно влияя на Р-клетки поджелудочной железы или повреждая печень, кровеносные сосуды, нервную систему.Ожирение является одним из основных факторов риска развития СД II типа. Оно приводит к повышению содержания в крови жировых компонентов обмена веществ, к развитию гипертензии, кислородному голоданию тканей, увеличению потребности в инсулине и снижению чувствительности к нему рецепторов жировой ткани. Частота заболеваемости СД у людей со значительно выраженным ожирением в 10 раз выше, чем у здоровых.
В этиологии сахарного диабета существенное значение имеет стресс. Полагают, что стрессовые ситуации оказывают не причинное, а лишь ускоряющее воздействие при формировании обоих типов заболевания, вызывая нарушение нейрогормональной регуляции гомеостаза и иммунного статуса.
Патогенез сахарного диабета сложен и многогранен; он зависит как от функции самой поджелудочной железы, так и от непанкреатических факторов. Прежде всего нарушается обмен углеводов. Из-за недостатка инсулина или других причин затрудняется переход глюкозы в мышечную и жировую ткани, снижается синтез гликогена в печени, усиливается образование глюкозы из белков и жиров (глюкогенез). В результате этих процессов увеличивается содержание глюкозы в крови; она начинает выделяться с мочой, что обычно сопровождается увеличением общего мочеотделения. Это происходит в связи с повышением осмотического давления и снижением обратного всасывания воды в почках.
При недостатке инсулина и нарушениях обмена углеводов снижается синтез жира и усиливается его распад, что ведет к увеличению содержания в крови жирных кислот. Жир откладывается в клетках печеночной ткани и приводит к постепенному ее жировому перерождению. Поскольку нарушен углеводный обмен, в повышенном количестве образуются недоокисленные продукты жирового обмена (кетоновые тела), в результате чего может развиться отравление организма этими продуктами. С мочой начинает выделяться ацетон. Ослабляется синтез белков, что отрицательно влияет на рост и восстановление тканей.
Усиливается превращение белка в углеводы в печени (неоглю-когенез), в крови увеличивается содержание азотсодержащих продуктов распада (мочевины и др.).
На все эти процессы оказывают влияние не только недостаток инсулина, но и другие биологически активные вещества: контрин-сулярные гормоны; ферменты, разрушающие инсулин; вещества, связывающие инсулин; некоторые белки крови; жирные кислоты.
В развитии СД выделяют три стадии, продолжительность которых различна: 1) предиабет; 2) скрытый диабет — нарушение толерантности к глюкозе; 3) явный сахарный диабет.
Предиабет — период жизни, предшествующий заболеванию, состояние предрасположенности. Определен целый ряд факторов, предрасполагающих к развитию заболевания. К группе риска относятся: однояйцевые близнецы, у которых один из родителей болеет диабетом; женщины, родившие живого ребенка массой 4,5 кг и более; женщины с глюкозурией во время беременности, а также после выкидыша или рождения мертвого ребенка; лица, страдающие ожирением, атеросклерозом, гипертонической болезнью, подагрой.
Скрытый диабет клинически, как правило, не проявляется. Он характеризуется нормогликемией натощак, отсутствием глюкоз-урии и выявляется только при проведении теста толерантности к глюкозе. У больных гликемия может повышаться в периоды стрессовых ситуаций, лихорадки, инфекции, беременности, при оперативных вмешательствах (наркозе).
Явный сахарный диабет характеризуется более четкой симптоматикой, клиническими проявлениями и данными лабораторных исследований.
Клиническая картина.Клинические проявления СД обусловлены характером заболевания, его продолжительностью, состоянием компенсации, наличием сосудистых и других нарушений и
осложнений. Условно все эти симптомы можно разделить на две группы: 1) симптомы, вызванные декомпенсацией заболевания; 2) симптомы, обусловленные наличием и выраженностью диабетических ангиопатий, нейропатий, других осложняющих или сопутствующих патологий.
Компенсация сахарного диабета подразумевает удовлетворительное общее состояние больного, сохранение работоспособности, .поддержание на определенном уровне, близком к норме, основных показателей углеводного, жирового и белкового обмена (особенно таких, как гликемия и глюкозурия). Уровень глюкозы в крови здоровых людей колеблется в пределах от 3,5 —5,5 ммоль/л (60— 100 мг в 100 мл крови) натощак и до 7,7 ммоль/л (140 мг%) в течение суток после еды.
Гипергликемия и глюкозурия являются кардинальными симптомами сахарного диабета. Однако при обильном употреблении сладкого может наблюдаться преходящая, кратковременная алиментарная гипергликемия.
Развитие гипергликемии и глюкозурии обусловливает целый симптомокомплекс клинических проявлений, свойственный де-компенсированному СД. К наиболее типичным признакам относятся: полидипсия (жажда), полиурия (диурез более 2 — 2,5 л, иногда 6—10 л), никтурия (ночное выделение мочи); у детей могут отмечаться энурез, сухость во рту. Сухость слизистых оболочек, мучительная жажда обусловлены обезвоживанием организма, снижением объема циркулирующей плазмы вследствие потери больших количеств жидкости с мочой.
Полифагия, характерная для начала процесса, сменяется снижением аппетита, вплоть до анорексии. При нарастании метаболических расстройств отмечается прогрессирующая адинамия, присоединяются диспепсические явления. Катаболическая направленность обменных процессов сопровождается усиливающейся мышечной и общей слабостью, потерей трудоспособности, снижением репаративных процессов. Выраженность перечисленных симптомов, быстрота их развития зависит от степени декомпенсации заболевания. Кроме симптомов, связанных с нарушением углеводного обмена (гипергликемией и глюкозурией), 45—100% больных предъявляют жалобы, связанные с нарушением деятельности сердечно-сосудистой системы, поражением нервов, ухудшением зрения, изменениями функций почек, мозга, нервной системы — проявлениями разнообразных диабетических ангионейропатий.
Для инсулинзависимого сахарного диабета (ИЗСД), особенно в молодом возрасте, характерно острое начало с быстро прогрессирующей жаждой, полиурией, полифагией, вскоре сменяющейся анорексией. Несмотря на повышенный аппетит, больные резко худеют; у них появляются слабость, адинамия, сонливость. При
несвоевременной диагностике и отсутствии соответствующей те рапии заболевание быстро прогрессирует, развивается кетоаци-доз. Длительность этого недиагностированного периода сахарною диабета вариативная. В острых случаях он может продолжаться не-сколько дней, в течение которых развивается крайняя степень декомпенсации СД — диабетическая кома. Скорость нарушения метаболизма зависит от многих причин: сопутствующих инфекций, травм, стрессов и т.д. Чаще ремиссия бывает неполной и заключается в быстром и значительном уменьшении дозы инсулина после наступления устойчивой компенсации. Полная ремиссия с абсолютной отменой инсулина встречается значительно реже, преимущественно у юношей и детей (чаще мужского пола). Длительность ремиссии — от 2 — 3 до 6 мес, иногда — 2 — 3 года.
Для инсулиннезависимого сахарного диабета (ИНСД) харак-терно более медленное развитие болезни (особенно у людей пожилого возраста). Когда клиническая картина стерта, заболевание годами протекает незаметно и выявляется случайно, на фоне уже развившегося диабетического поражения сосудов или нервов. Жалобы, обусловленные декомпенсацией СД, не столь выражены, могут быть эпизодическими. Жажда, полиурия усиливаются к вечеру, после еды, и только на фоне выраженной декомпенсации становятся отчетливыми. Такие жалобы предъявляют 20 —67 % больных. Однако ИНСД может проявляться довольно остро, особенно если он протекает на фоне инфекции, интоксикации, травмы и т.д.
По тяжести течения явный диабет подразделяется на легкую, средней тяжести и тяжелую формы.
При легкой форме (I степень) компенсация (нормогликемия и аглюкозурия) достигается только соблюдением диеты. Как правило, это сахарный диабет II типа.
При диабете средней тяжести (II степень) компенсация углеводного обмена может достигаться применением инсулинотера-пии или пероральных сахароснижающих средств.
Тяжелая форма диабета (IIIстепень) характеризуется наличием выраженных поздних осложнений: микроангиопатии (пролифера-тивной ретинопатии, нефропатии II и III стадий) и нейропатии.
Осложнения со стороны сердечно-сосудистой системы при диабете являются одной из главных причин смерти. Они могут быть с преимущественным поражением сердца (инфаркт миокарда и кардиомиопатия) или сосудов (ангиопатия).
Лечение.Выбор тактики лечения зависит от типа диабета, клинического течения, стадии развития болезни и т.д.
Основной принцип лечения сахарного диабета — нормализация нарушения обмена веществ. Критериями компенсации этого нарушения являются аглюкозурия и нормализация уровня сахара в крови в течение суток.
Терапия сахарного диабета комплексная, включающая нескол ь-ко компонентов: 1) диету; 2) применение лекарственных средств; 3) дозированную физическую нагрузку; 4) обучение больного методам самоконтроля; 5) профилактику и лечение поздних ос-ложнений сахарного диабета.
Диета является обязательным видом терапии при всех клинических формах сахарного диабета. Во избежание резких колебаний содержания глюкозы в крови питание больных должно быть дробным, не менее 4 раз в день.
Инсулинотерапия проводится при ИЗСД. Различают препара-т ы инсулина кратковременного, среднего и длительного действия. Болышинство больных принимают препараты длительного действия, так как они действуют равномерно в течение суток и не вызывают резких колебаний содержания глюкозы в крови. Физиологические потребности человека составляют 40 — 60 ЕД инсулина в сутки. Необходим постоянный контроль за уровнем содержания глюкозы в крови (гликемическая кривая) и моче (глюкоз-урический профиль).
В настоящее время сахарный диабет неизлечим. Продолжительность жизни и трудоспособность больного зависят от возраста, тяжести заболевания и правильно выбранной методики лечения.
Профилактика.При сахарном диабете используются следующие меры первичной профилактики.
1. Полноценное питание с умеренным, а лучше с незначительным потреблением легкоусвояемых углеводов. Как показали исследования последних лет, необходимо ограничение в питании детей коровьего молока, способствующего развитию СД.
2. Активный образ жизни с ежедневной умеренной физической нагрузкой.
3. Закаливание организма с целью повышения устойчивости к простудным заболеваниям.
4. Поддержание нормальной массы тела.
5. Исследование углеводного обмена после перенесенных инфекционных заболеваний, тяжелых стрессовых ситуаций, во время беременности и т.д.
6. Систематическое диспансерное наблюдение и обследование.
Вторичная профилактика СД направлена на предупреждение про-
грессирования заболевания и его возможных осложнений. К мерам вторичной профилактики относятся прежде всего все перечисленные выше меры первичной профилактики, а также следующие специальные мероприятия.
1. Рациональное питание с ограничением легкоусвояемых углеводов, позволяющее поддерживать нормальную массу тела.
2. Достаточная (с учетом возраста и состояния) физическая активность.
3. При неэффективности диетотерапии — применение пер-оральных сахароснижающих средств в небольших дозах (при отсутствии противопоказаний).
27.40. Осложнения сахарного диабета
Острые осложнения СД
Острые осложнения рассматриваемого заболевания представляют собой наибольшую опасность и угрозу для жизни диабетика, так как именно они способны привести к гибели больного.
К острым осложнениям относят:
· Кетоацидоз. Развивается из-за накопления продуктов метаболизма в крови. К основным симптомам причисляют: потерю сознания, функциональной нарушение работы различных внутренних систем и органов. Кетоацидозу наиболее подвержены люди, страдающие от СД 1 типа.
· Гипогликемию. Может развиваться по причине резкого снижения уровня глюкозы в плазме. Симптоматика: отсутствие должной реакции зрачков на свет, потеря сознания, резкое увеличение количества сахара в плазме в кратчайшие сроки, судороги, чрезмерное потоотделение, в некоторых случаях — кома. Гипогликемия может развиться у диабетиков, больных не только 1, но и 2 типом СД.
· Гиперосмолярную кому. Появляется при повышенном содержании в крови глюкозы, а также натрия. Ее развитие сопровождается длительным обезвоживанием организма. К основным симптомам можно отнести полидипсию и полиурию. Развитию этого осложнения наиболее подвержены пожилые люди, больные сахарным диабетом 2 типа.
· Лактацидотическую кому. В основе развития стоит избыточное накопление в крови молочной кислоты. Ее основными симптомами выступают: помрачение сознания, резкие скачки артериального давления, нарушение дыхания, затрудненное мочевыделение. Данное осложнение в большинстве случаев появляется у диабетиков зрелого возраста (50 лет и старше).
Стоит отметить тот факт, что острые осложнения сахарного диабета у детей и у взрослых идентичны, поэтому важно внимательно наблюдать за состоянием здоровья и проявляющейся специфической симптоматикой у диабетика любой возрастной категории. Каждое из вышеперечисленных осложнений способно развиться очень быстро, в некоторых случаях за несколько часов. При резком ухудшении самочувствия и появлении любого из вышеперечисленных признаков осложнений сахарного диабета, необходимо незамедлительно обращаться за квалифицированной медицинской помощью.
Хронические осложнения СД
Хронические осложнения при сахарном диабете обусловлены длительным течением заболевания. Даже при должном соблюдении всех необходимых лечебных мероприятий сахарный диабет серьезным образом усугубляет состояние здоровья каждого больного. Так как это заболевание на протяжении длительного периода способно изменить состав крови в патологическую сторону, можно ожидать появление различных хронических осложнений, поражающих любые внутренние органы и системы человека.
Наиболее часто при хронических осложнениях страдают:
· Сосуды. Их просвет при длительном СД может существенно сужаться, а их стенки истончаются и становятся менее проницаемыми для всех, поступающих в организм, полезных веществ. Это способно спровоцировать развитие различных серьезных патологий сердца.
· Почки. При длительном течении заболевания в большинстве случаев развивается почечная недостаточность.
· Кожа. СД способен пагубно влиять и на кожный покров человека. Так как при этом заболевании значительно уменьшается кровоснабжение в тканях кожи, на ней могут появляться трофические язвы, которые зачастую становятся основным источником различных инфекций и поражений.
· Нервная система. При сахарном диабете подвергается значительным изменениям и нервная система. В первую очередь подобные изменения находят свое отражение в появлении синдрома нечувствительности конечностей. Больной начинает испытывать постоянную слабость в конечностях, сопровождающуюся сильной и продолжительной болью. В некоторых, наиболее сложных, случаях изменения в нервной системе способны спровоцировать развитие паралича.
Поздние осложнения СД
Поздние осложнения сахарного диабета, как правило, развиваются медленно, в течение нескольких лет прогрессирования этого заболевания. Опасность таких осложнений заключается в том, что они постепенно, но весьма серьезно ухудшают общее состояние здоровья диабетика. Специалисты медицины утверждают, что даже при грамотном и регулярном осуществлении всех предусмотренных лечебных мер уберечься от развития подобных осложнений крайне сложно.
К поздним осложнениям относят:
· Ретинопатию. Характеризуется поражением сетчатки глаза, которое способно спровоцировать не только ее отслоение, но и кровоизлияние в глазном дне. Данное заболевание может привести к полной утери зрительной функции. Ретинопатия часто встречается у диабетиков «со стажем», страдающих заболеванием любого типа, однако, наиболее часто она развивается у людей с СД 2 типа.
· Ангиопатию. Является нарушением проницаемости сосудов. Способна провоцировать появление тромбоза и атеросклероза. Ангиопатия развивается очень быстро, в некоторых случаях менее чем за год. Данной патологии могут быть подвержены больные 1 и 2 типом СД.
· Полинейропатию. При данной болезни человек теряет чувствительность к боли и тепло в нижних и верхних конечностях. К симптомам можно отнести чувства жжения и онемения в руках и ногах. Эта патология может появиться у любого диабетика.
· Диабетическую стопу. Поражение ног, при котором на стопах появляются язвы и нарывы. В большинстве случаев эта патология приводит к хирургическому вмешательству, в том числе, и к ампутации пораженной конечности.
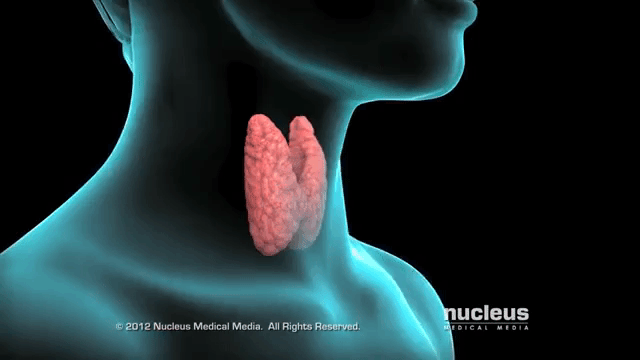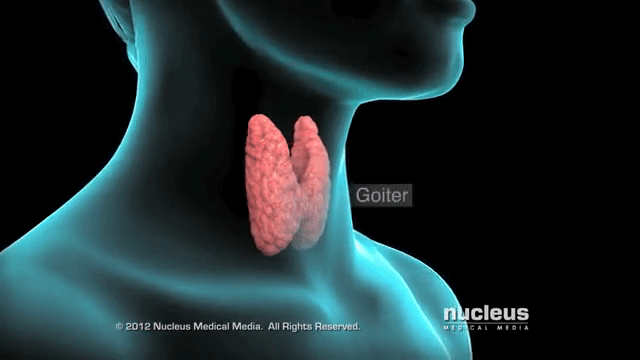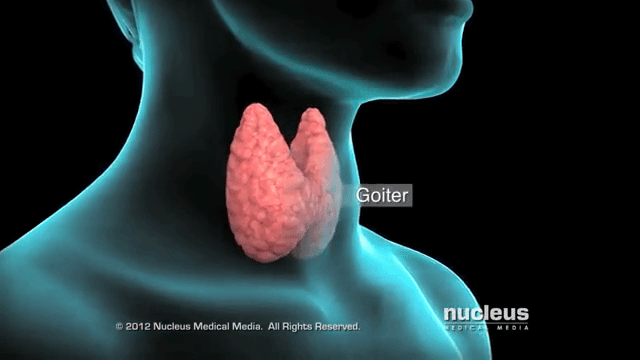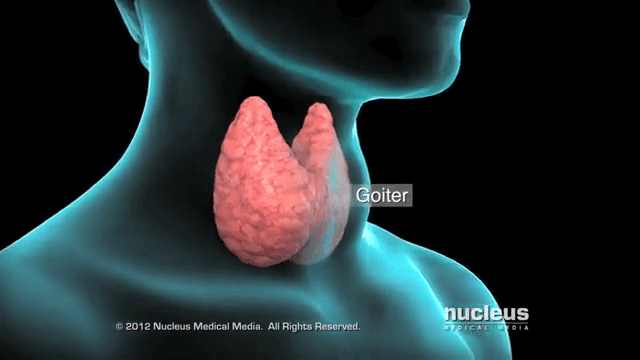
28. Эутиреоидный (нетоксический) зоб
Нетоксический зоб – это разрастание тканей щитовидной железы из-за нехватки йода, при этом функции органа сохраняются. Особенно неприятные последствия при беременности, ведь не только у женщины ухудшается самочувствие, возможно развитие кретинизма у ребенка.
Зоб означает увеличение щитовидной железы в размерах. Его эндокринолог определяет на основании пальпации (прощупывания) органа, иногда изменение переднего контура шеи видно и при внешнем осмотре. Точно подтвердить степень разрастания тканей помогает УЗИ. Нетоксическим считается зоб при нормальной функции щитовидной железы – эутиреозе. При этом обязательными условиями является отсутствие воспаления и опухолевого процесса.
Наиболее распространенная причина болезни – это дефицит йода. Он обычно возникает при длительном проживании в местностях, удаленных от морского побережья. Проведенными исследованиями доказано, что это не единственный фактор зобообразования. Обнаружены бактерии, которые тормозят усвоение микроэлемента, его встраивание в гормоны щитовидки. При этом важно, что коррекцией питания их действие не нейтрализуется.
Йододефициту также способствуют:
·недостаток витамина А, молибдена, меди, цинка и кобальта, избыток кальция в воде, продуктах питания;
·преобладание в рационе всех видов капусты, кукурузы, сои;
·высокая потребность в поступлении йода (подростковый период, беременность, кормление грудью, после наступления климакса).
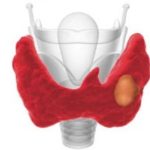 Рекомендуем прочитать статью об узловом зобе щитовидной железы. Из нее вы узнаете о причинах формирования узлового зоба щитовидной железы, чем опасен, классификации, видах и степенях, а также о методах диагностики и лечения узлового зоба щитовидной железы.
Рекомендуем прочитать статью об узловом зобе щитовидной железы. Из нее вы узнаете о причинах формирования узлового зоба щитовидной железы, чем опасен, классификации, видах и степенях, а также о методах диагностики и лечения узлового зоба щитовидной железы.
А здесь подробнее об эндемическом зобе.
Эутиреоз у больных
Эутиреоидное состояние означает, что железа вырабатывает то количество гормонов, в котором имеется потребность организма. При этом у пациентов нет симптомов усталости, изменения веса при стандартном рационе, отклонений в работе сердца, нервной системы.
Увеличение щитовидки (эутиреоидный зоб) возникает как ответная реакция на нехватку йода. Основными фазами такого процесса являются:
·снижение в клетке уровня жиров, соединенных с йодом (в норме они тормозят вещества, стимулирующие рост щитовидки);
·ростовые факторы способствуют ускоренному делению клеток, увеличивается объем функционирующей ткани (гиперплазия);
·в ответ на нехватку йода образуется больше трийодтиронина (в нем на 1 молекулу йода меньше, чем в тироксине), что позволяет экономно расходовать дефицитный микроэлемент;
·относительное снижение концентрации тироксина;
·по принципу обратной связи увеличивается образование гипофизом тиреотропного гормона, стимулирующего щитовидку;
·клетки под действием тиреотропина увеличивают свой объем (гипертрофия).
 Диффузный эутиреоидный зоб
Диффузный эутиреоидный зоб
Виды образования щитовидной железы
Нетоксический зоб протекает в нескольких вариантах. Они в некоторых случаях сочетаются между собой.
Диффузный
Если у пациента выявлено равномерное увеличение органа из-за большого числа клеток и размера каждой из них, то зоб называется диффузным. Процесс разрастания ткани и укрупнения клеток охватывает весь орган, при ультразвуковом исследовании узлы не обнаруживают. Как правило, в такой форме протекает эндемический зоб в регионах с йодным дефицитом. Нехватка йода обычно слабая или умеренная. Болеют чаще дети, молодые женщины, подростки.
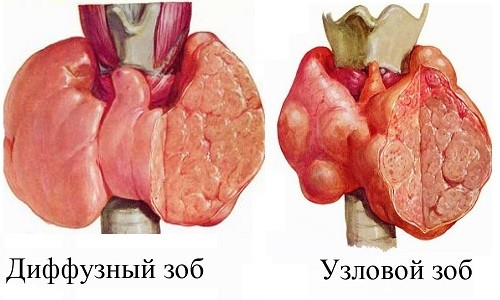
Узловой, одноузловой
Если при йодном дефиците на пациента воздействуют и дополнительные факторы (курение, инфекции, медикаменты, частые ангины), то часть клеток железы начинает ускоренно делиться. Такое очаговое скопление (узел) имеет четкую плотную капсулу, при размере более 1-1,5 см прощупывается в виде локального уплотнения. Менее крупный узел можно увидеть только на УЗИ.
Узловой зоб часто обнаруживают у женщин после наступления климакса, нередко он сочетается с миомой матки.
У пожилых пациентов подобное состояние бывает признаком возрастных изменений гормонального фона организма.
Коллоидный
Дефицит йода способствует усиленному образованию щитовидной железой коллоидного вещества. Оно является «хранилищем» тиреоглобулина, используемого для дальнейшего синтеза тироксина и трийодтиронина. Фолликулы переполняются коллоидом, что и вызывает увеличение размеров органа. Коллоидный зоб еще называют простым, так как сама структура железы не меняется, ее функция может долгое время быть нормальной.
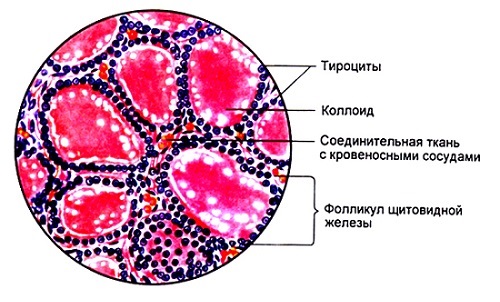
Полинодозный
Нодус в переводе означает узел. Полинодозным (многоузловым) считается зоб, если в ткани железы обнаружено несколько очагов разрастания (больше одного). Его образование вызвано тем, что клетки (тироциты) имеют неодинаковую способность реагировать на факторы роста и тиреотропин гипофиза. Часть из них способна делиться и увеличиваться быстрее других, что и провоцирует формирование множества узлов.
Частота обнаружения болезни выше у пациентов зрелого и пожилого возраста, женщины страдают многоузловым зобом чаще мужчин.
Симптомы появления
При небольшом увеличении и маленьком узле нетоксический зоб протекает бессимптомно. Если ткани железы увеличиваются быстро, то возникает болезненность в области шеи. Чаще всего это дискомфортные ощущения при повороте, наклоне головы. Крупная железа становится заметной, ее можно определить по симметричному или одностороннему изменению контуров шеи. Когда зоб начинает сдавливать соседние ткани, у больного возникают такие проявления:
·затруднения при глотании,
·ком в горле,
·хриплый, сиплый голос,
·постоянное покашливание.
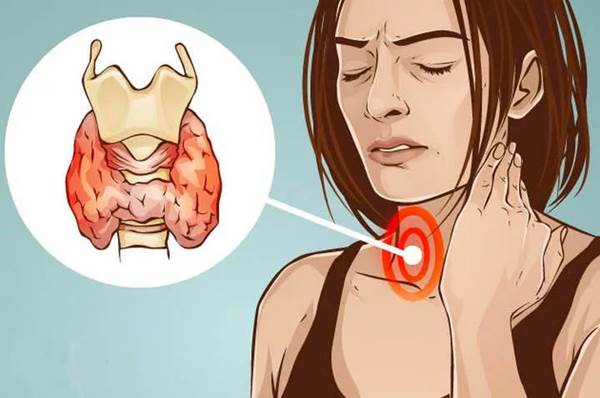
При нарастании механического давления на ткани, а особенно при загрудинном расположении железы, появляются:
·приступы удушья;
·одышка в состоянии покоя;
·шум в голове, головокружение;
·нарушение оттока крови из тканей головного мозга с упорными головными болями, отечностью лица;
·обморочные состояния.
Дата: 2019-07-30, просмотров: 458.