Методы ингаляционно наркоза
1. Масочный
2. Эндотрахеальный
3. Эндобронхиальный
4. Назофарингеальный
Ингаляционный наркоз по способу подачи анестетиков
1. Открытый контур: вдох атмосферного воздуха, прошедшего через испаритель, выдох – в окружающую среду
2. Полуоткрытый контур: вдох смеси кислорода с наркотическим веществом из аппарата, выдох - в окружающую среду
3. Полузакрытый контур: вдох из аппарата, выдох – частично в аппарат, частично в окружающую среду
4. Закрытый контур: вдох и выдох соответственно из аппарата в аппарат
Принцип устройства аппаратов для ингаляционного наркоза
Любой наркозный аппарат содержит в себе основные составные части:
1). Дозиметр – служит для точного дозирования наркотические вещества. Чаще применяются ротационные дозиметры поплавкового типа (смещение поплавка указывает на расход газа в литрах за минуту).
2). Испаритель – служит для превращения жидких наркотических веществ в пар и представляет собой емкость, в которую наливают анестетик.
3). Баллоны для газообразных веществ – кислорода (голубые баллоны), закиси азота (серые баллоны) и др.
4). Дыхательный блок – состоит из нескольких частей:
Дыхательный мешок – используется для ручной ИВЛ, а также как резервуар для накопления избытка наркотические вещества.
5).Адсорбер – служит для поглощения избытка углекислого газа из выдыхаемого воздуха. Требует замены через каждые 40-60 минут работы.
6).Клапаны – служат для одностороннего движения наркотического вещества: клапан вдоха, клапан выдоха, предохранительный клапан (для сброса избытка наркотические вещества во внешнюю среду) и нереверсивный клапан (для разделения потоков вдыхаемого и выдыхаемого наркотические вещества)
В минуту к пациенту должно поступать не менее 8-10 л воздуха (из них не менее 20% - кислорода).
В зависимости от принципа работы дыхательного блока различают 4 дыхательных контура:
1). Открытый контур:
Вдох – из атмосферного воздуха через испаритель.
Выдох – во внешнюю среду.
2). Полуоткрытый контур:
Вдох - из аппарата.
Выдох - во внешнюю среду.
Недостатками открытого и полуоткрытого контуров являются загрязнение воздуха операционной и большой расход наркотических вещества.
3). Полузакрытый контур:
Вдох - из аппарата.
Выдох - частично во внешнюю среду, частично – обратно в аппарат.
4). Закрытый контур:
Вдох - из аппарата.
Выдох - в аппарат.
При использовании полузакрытого и закрытого контуров воздух, пройдя через адсорбер, освобождается от избытка углекислого газа и снова поступает к пациенту. Единственным недостатком этих двух контуров является возможность развития гиперкапнии из-за выхода из строя адсорбера. Его работоспособность нужно регулярно контролировать (признаком его работы служит некоторое нагревание, т.к. процесс поглощения углекислого газа идет с выделением тепла).
В настоящее время используются наркозные аппараты Полинаркон-2,-4 и-5, которые обеспечивают возможность дыхания по любому из 4 контуров.
Современные наркозные объединены с аппаратами для ИВЛ (РО-5, РО-6, ФАЗА-5).
Они позволяют регулировать:
-Дыхательный и минутный объем легких.
-Концентрацию газов во вдыхаемом и выдыхаемом воздухе.
-Соотношение времени вдоха и выдоха.
-Давление на выходе.
Наркоз закисью азота.
Выраженный анальгетический эффект закиси азота в подавляющем большинстве случаев позволяет не выключать сознание больного.
Степень обезболивающего действия закиси азота в пересчете на обезболивающий эффект морфина следующая:
•20% закиси азота и 80% кислорода - 16 мг морфина
•50-60% закиси азота и 50-40% кислорода - 40-50 мг (т.е. 25 мл 10% раствора) морфина
•80% закиси азота в 20% кислорода - 64 мг (т.е. 6,5 мл 10% раствора) морфина
Закись азота в соотношениях с кислородом 1:1-4:1 обеспечивает быстрое насыщение больного;
боль исчезает на 3-5-й минуте, что дает возможность быстро выбрать индивидуальную дозу, необходимую для поддержания аналгезии.
Вследствии высокой диффундирующей способности и низкой растворимости в плазме закись азота быстро элиминируется и пробуждение наступает на 3-6-й минуте. Аналгезия закисью азота показано в целях профилактики и лечения травматического шока, у больных с обширными ожогами, при функциональных заболеваниях и повреждениях нервной системы, бронхиальной астме, почечной колике, у больных с гинекологической патологией.
Перед проведением каждой анестезии врач лично обязан проверить состояние баллонов и запас газов. Количество закиси азота в баллоне определяется только путем взвешивания. Запас кислорода определяется по давлению газа в баллоне. В баллонах над уровнем жидкой закиси азота обычно образуется газовая подушка, в которой содержится часть примесей (окисляющие вещества, азот и др.), поэтому перед началом обезболивания необходимо выпустить несколько литров газа в атмосферу.
В настоящее время наиболее часто используются два способа насыщения больного закисью азота:
1.вдыхания чистой закиси азота до момента утраты сознания с последующим подключением кислорода;
2.подача газонаркотической смеси закиси азота и кислорода в соотношении 1:1 с последующим изменением этих соотношений.
При проведении обезболивания у пострадавших в состоянии шока, у ослабленных больных, у лиц пожилого и старческого возраста ингаляцию целесообразно начинать с воздушно-кислородной смеси, и после адаптации больного постепенно переводить его на дыхание кислородом; только после этого медленно добавляют в поток закись азота. Аналгезия у этого контингента больных, как правило, наступает при концентрации закиси азота в газокислородной смеси в 50-70%. Молодые, физически крепкие люди несколько хуже поддаются обезболиванию закисью азота; у них при засыпании возможно возбуждение. В самом начале аналгезии закисью азота все рефлексы несколько повышаются. Поэтому перед началом обезболивания для больного необходимо создать спокойную обстановку и до наступления аналгезии прекратить проведение любых манипуляций, требующих контакта с больным.
При использовании 50-80% закиси азота аналгезия наступает на 2-5-й минуте. Больные остаются спокойными, релаксация мышц отсутствует, частота дыхания достигает 20-28 в 1 мин, показатели гемодинамики изменяются незначительно, словесный контакт с больными сохраняется, у отдельных лиц сохраняется и тактильная чувствительность. По мере увеличения концентрации закиси азота аналгезия усиливается но может наступить утрата сознания - наркоз, которому предшествует стадия возбуждения чего в условиях оказания неотложной помощи допускать нежелательно.
Передозировать закись азота в истинном смысле этого слова невозможно, так как это вещество нетоксично. Однако при углублении анестезии возможно наступление резкого возбуждения со всеми вытекающими последствиями, а при применении низкой концентрации кислорода (менее 20%) неизбежно наступает гипоксия
В современных условиях обезболивание большинства оперативных вмешательств осуществляется под эндотрахеальным (интубационным) наркозом.
Эндотрахеальный наркоз по сравнению с масочным имеет ряд преимуществ: 1) не нарушает проходимости верхних дыхательных путей; 2) создает оптимальные условия для проведения искусственной вентиляции легких при любом положении пациента (сидя, лежа на животе, литотомическом, Тренделенбурга и т. п.); 3) позволяет широко использовать миорелаксанты и достигать хорошего расслабления мышц при поверхностном наркозе с минимальным токсическим действием анестетика на организм; 4) обеспечивает уменьшение мертвого пространства в дыхательной системе наркозного аппарата; 5) обеспечивает благоприятные условия для непрерывного отсасывания из трахеи и бронхов слизи, гноя, крови, детрита, рвотных масс; 6) позволяет исключить из вентиляции отдельные участки легких при сохранении ее в остальных отделах (применение раздельной интубации бронхов, бронхоблокаторов); 7) позволяет выполнять оперативные вмешательства в области головы и шеи.
Вместе с тем эндотрахеальному наркозу присущи некоторые недостатки, не характерные для других методов анестезии: 1) определенная сложность методики, требующая использования специального оборудования и соответствующей подготовки персонала; 2) раздражающее действие эндотрахеальной трубки на слизистую оболочку трахеи; 3) вероятность распространения инфекции из верхних отделов дыхательных путей в нижние.
Показания к применению эндотрахеального наркоза: при оперативных вмешательствах на органах грудной клетки, продолжительных (свыше 1 ч) и травматичных операциях на органах брюшной полости, нейрохирургических вмешательствах, при операциях, сопровождающихся большой кровопотерей, и в случаях, когда необходима хорошая миорелаксация. Показанием к этому виду обезболивания является оперативное вмешательство при таком положении пациента на операционном столе, при котором нарушается биомеханизм дыхания и возникает необходимость в применении искусственной вентиляции легких (положение Тренделенбурга, на животе, литотомическое и др.)
Относительные противопоказания: острые инфекционно-воспалительные заболевания верхних дыхательных путей (трахеит, ларингит, фарингит, ринит и др.). Его применение также ограничивается в тех случаях, когда могут возникнуть значительные затруднения при интубации трахеи (анкилоз височно-нижнечелюстного сустава, сужение гортани или трахеи и другие заболевания этих органов)
Методика эндотрахеального наркоза. Перед введением в наркоз пациенту необходимо провести ингаляцию кислорода в течение 5—6 мин через маску наркозного аппарата с полуоткрытым контуром. Введение в наркоз осуществляется с помощью ингаляционных или неингаляционных анестетиков. После отключения пациента сознания и исчезновения пальпебральных рефлексов ему вводятся миорелаксанты для интубации трахеи (суксаметония хлорид — 1,5—2 мг/кг, рокурония бромид — 0,6 мг/кг). После миорелаксации и исключения спонтанного дыхания проводится интубация трахеи. Введение в наркоз анестетиками, вводящимся внутривенно, осуществляется в процессе непрерывной ингаляции кислорода пациенту.
Методика интубации трахеи. Интубация трахеи, как правило, осуществляется под визуальным контролем с помощью ларингоскопа через рот (оротрахеальная) или через нос (назотрахеальная). Для облегчения интубации большое значение имеет правильное положение головы и шеи пациента. Используются два положения. Первое — классическое положение Джексона (рис. 25, а), при котором затылочная область головы лежит на плоскости стола, голова откинута назад, подбородок поднят кверху и нижняя челюсть выведена вперед. При этом оси гортани и трахеи, а также край верхних резцов образуют почти прямую линию. Недостатки этой методики интубации — напряжение мышц шеи и увеличение расстояния от зубов до голосовой щели. Эти недостатки можно устранить, если применить положение, названное Джексоном «улучшенным» (рис. 25, б). При этом голова пациента лежит на подушке высотой 10—12 см и слегка откинута назад. Оси гортани и глотки почти совпадают, ось ротовой полости находится под тупым углом к осям гортани и глотки. Если при этом вывести нижнюю челюсть вперед, все три оси образуют почти прямую линию. Улучшенное положение Джексона облегчает интубацию и позволяет предотвратить травмирование слизистой оболочки гортани. Начинающие анестезиологи нередко стараются максимально запрокинуть голову пациента назад (рис. 25, в), что затрудняет интубацию.

Рис. 25.Положение головы при интубации трахеи (по A.A. Бунятяну): а — классическое положение положение Джексона; б — улучшенное положение Джексона; в — неправильное положение
Современные ларингоскопы позволяют вводить эндотрахеальную трубку в трахею только в положении справа от клинка, поэтому анестезиолог должен держать ларингоскоп в левой руке, оттесняя клинком язык пациента влево и вверх. Перед введением ларингоскопа необходимо пальцами раздвинуть губы пациента во избежание их повреждения в результате прижатия их клинком к зубам. Если интубация выполняется с помощью ларингоскопа с прямым клинком, то клинок следует продвигать вперед, пока не станет виден надгортанник (рис. 26, а). Конец клинка следует ввести под надгортанник таким образом, чтобы одновременно поднять надгортанник и прижать корень языка (рис. 26, б).
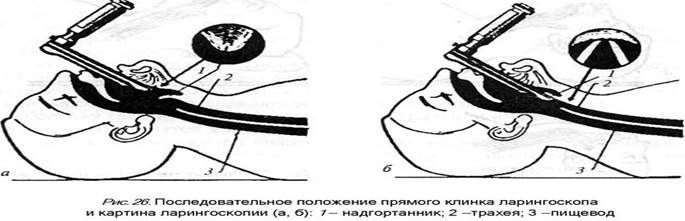
При использовании изогнутого клинка его конец необходимо продвинуть до язычно-надгортанной складки, затем прижать корень языка и поднять надгортанник (рис.27)..

Эндотрахеальная трубка вводится в трахею под визуальным контролем и продвигается вперед до исчезновения за голосовыми связками всей надувной муфты.Для контроля правильности выполнения интубации необходимо нажать на грудную клетку пациента (при этом должна тактильно ощущаться струя воздуха, выходящая из интубационной трубки) и с помощью мешка наркозного аппарата вдуть газовую смесь в легкие. Это должно вызывать равномерное расширение грудной клетки пациента, появление дыхательных шумов над обоими легкими и струи воздуха, выходящего из интубационной трубки в фазе выдоха.
При введении трубки в один из главных бронхов на противоположной стороне над поверхностью грудной клетки дыхательные шумы не прослушиваются. При введении трубки в пищевод во время искусственной вентиляции легких наблюдается экскурсия не грудной клетки, а надчревной области, отсутствуют дыхательные шумы над поверхностью легких, после чего вскоре возникает цианоз. Наиболее достоверным критерием нахождения интубационной трубки в трахее является показатель капнографа — значение РаС02 в выдыхаемом воздухе. Если трубка находится в пищеводе, этот показатель будет иметь значение менее 25 мм рт. ст., при нахождении ее в трахее — будет превышать это значение.
Реже применяется интубация трахеи вслепую (без ларингоскопа, наощупь), при необходимости - назотрахеальная интубация, при сложной интубации используют фибробронхоскоп или трахеостомию.
Поддержание наркоза на необходимом уровне осуществляется при помощи одного из анестетиков или их комбинации, дробными дозами вводят недеполяризирующие миорелаксанты.
Следует заметить, что при современном многокомпонентном наркозе контроль его глубины по клиническим признакам затруднен. Клинические тесты определения глубины наркоза в значительной мере утратили свою достоверность,поскольку большинство из них основано на наблюдении за деятельностью скелетных мышц. Таким образом, при эндотрахеальном наркозе практически выделяют лишь две стадии — поверхностную и глубокую.
При поверхностном наркозе сохраняются реакция зрачков на свет и слезотечение, а после прекращения действия миорелаксантов проявляются и другие признаки недостаточности глубины анестезии. При чрезмерном углублении наркоза проявляются признаки нарушения гемодинамики и другие признаки передозировки анестетиков.
Окончание наркоза. При эндотрахеальном наркозе особо ответственным является последний этап анестезии — выход пациента из наркоза. Это связано с тем, что организм пациента во время наркоза находился в противоестественных условиях (миорелаксация, угнетение рефлекторной активности, искусственная вентиляция легких газовой смесью с высоким содержанием кислорода). При пробуждении организм вынужден перестраиваться на естественные условия функционирования. Это требует напряжения его адаптационных систем. Их перегрузка может привести к срыву компенсации. Поэтому анестезиолог обязан обеспечить медленный выход пациента из наркоза и компенсировать нарушения гомеостаза, возникшие за время наркоза. Скорость пробуждения зависит от вида анестетика, продолжительности наркоза, характера оперативного вмешательства, выраженности патофизиологических изменений и ряда других факторов.
Проведение искусственной вентиляции легких должно быть прекращено при восстановлении у пациента адекватного дыхания, однако необходимо учитывать и другие признаки: экстубация проводится лишь после полного восстановления сознания пациента, кашлевого рефлекса, мышечной силы (пациент может поднять голову, пожать протянутую руку и т. п.), отсутствия гипоксемии. При самостоятельном дыхании в фазе вдоха не должны принимать участие вспомогательные мышцы и втягиваться межреберные промежутки. Необходимо дождаться восстановления синхронного грудного и диафрагмального дыхания. Объективным показателем неэффективности спонтанной вентиляции легких является появление цианоза и гемодинамических измененений после прекращения искусственной вентиляции легких (гипертензия, тахикардия, гипотензия, возникновение сердечной аритмии и др.). Безопаснее выполнять экстубацию при непрерывном наблюдении за функциями дыхания и кровообращения (пульсоксиметрия, контроль артериального давления, капнометрия).
Осложнения эндотрахеального наркоза.
Одним из наиболее частых осложнений интубации трахеи считается так называемая интубационная реакция сердечно-сосудистой системы, которая выражается в артериальной гипертензии, тахикардии и может представлять опасность для пациентов, у которых существует повышенный риск возникновения заболеваний сердечно-сосудистых системы. Для профилактики этой реакции применяется комбинированный наркоз с введением фентанила; для пациентов с очень высоким риском сердечно-сосудистых заболеваний можно применять лидокаин (до 1,5 мг/кг) за 5 мин до интубации. Применение пропофола в таких случаях более оправдано, чем натрия тиопентала.
Неполное расслабление мышц нижней челюсти и шеи перед интубацией при недостаточном опыте анестезиолога может привести к повреждению зубов и слизистой оболочки глотки с образованием ссадин, кровоизлияний в частях языка, зева, мягкого нёба, задней стенке глотки. При очень грубых манипуляциях при введении интубационной трубки возможны даже перелом челюсти, повреждение голосовых связок и рыхлой клетчатки подсвязочного пространства. Особую опасность при неправильной интубации представляет повреждение сосудистых сплетений задней стенки глотки с возможным интенсивным кровотечением, которое может значительно затруднить интубацию и даже вентиляцию с помощью маски и привести к асфиксии. При неправильной интубации трахеи через нос можно повредить рыхлую слизистую оболочку носовых ходов и этим также вызвать значительное кровотечение.
При ошибочной интубации в пищевод возможна перфорация его стенки с развитием тяжелых осложнений. Предположения в отношении перфорации пищевода должны возникнуть при условии появления крови на конце интубационной трубки, а крепитация в области шеи, свидетельствующая о попадании воздуха в подкожную жировую клетчатку, подтверждает высокую вероятность этого осложнения.
 Регургитация, а затем аспирация'содержимого желудка в дыхательные пути также являются частыми осложнениями интубации трахеи. Особенно часто они возникают при ургентных операциях. Регургитация происходит, в основном, при переполненном желудке после введения миорелаксантов. К ее развитию приводят также фибрилляция мышц после введения деполяризирующих миорелаксантов и высокий дыхательный объем при искусственной вентиляции легких с помощью маски (в случае попадания воздуха в желудок с повышением внутрижелудочного давления). С целью профилактики этого осложнения необходимо строго следить за тем, чтобы перед операцией у пациента был пустой желудок. Экстренное опорожнение желудка с помощью зонда при наличии в нем содержимого во время операции не всегда безопасно. Особенно опасно вводить зонд пациентам, находящимся в коматозном состоянии и очень ослабленным. В случаях, когда предполагается развитие регургитации (полный желудок, кишечная непроходимость), следует проводить интубацию трахеи в положении пациента лежа на спине с поднятым на 30 0 изголовьем стола (применять этот способ для пациентов, склонных к артериальной гипотензии, нельзя), а также использовать прием Селика (сдавливать пищевод, нажимая на перстневидный хрящ во время фибрилляции мышц в момент интубации трахеи, как показано на рис. 29)
Регургитация, а затем аспирация'содержимого желудка в дыхательные пути также являются частыми осложнениями интубации трахеи. Особенно часто они возникают при ургентных операциях. Регургитация происходит, в основном, при переполненном желудке после введения миорелаксантов. К ее развитию приводят также фибрилляция мышц после введения деполяризирующих миорелаксантов и высокий дыхательный объем при искусственной вентиляции легких с помощью маски (в случае попадания воздуха в желудок с повышением внутрижелудочного давления). С целью профилактики этого осложнения необходимо строго следить за тем, чтобы перед операцией у пациента был пустой желудок. Экстренное опорожнение желудка с помощью зонда при наличии в нем содержимого во время операции не всегда безопасно. Особенно опасно вводить зонд пациентам, находящимся в коматозном состоянии и очень ослабленным. В случаях, когда предполагается развитие регургитации (полный желудок, кишечная непроходимость), следует проводить интубацию трахеи в положении пациента лежа на спине с поднятым на 30 0 изголовьем стола (применять этот способ для пациентов, склонных к артериальной гипотензии, нельзя), а также использовать прием Селика (сдавливать пищевод, нажимая на перстневидный хрящ во время фибрилляции мышц в момент интубации трахеи, как показано на рис. 29)
Рис. 29. Прийом Селика
Особую опасность представляет поступление в дыхательные пути содержимого желудка, имеющего резко повышенную кислотность (pH < 2,5). При этом могут развиваться тяжелый пневмонит (синдром Мендельсона) и острый респираторный дистресс-синдром. Терапия этого осложнения заключается в прекращении подачи анестетика, удалении из дыхательных путей содержимого желудка (с помощью отсасывания), в обязательном порядке — в наиболее раннем применении фибробронхоскопии с промыванием бронхиального дерева под визуальным контролем небольшим количеством изотонического раствора натрия хлорида и удалением остатков пищи. Также при этом пациенту назначают глюкокортикои- ды; для предупреждения пневмонии применяют антибиотики.
Минимальный риск аспирации желудочного содержимого обеспечивается при интубации под местной анестезией.
Осложнения, связанные с эндотрахеальным способом анестезии, преимущественно проявляются в нарушении легочной вентиляции в результате потери герметичности в системе «аппарат—пациент», неправильного положения трубки в гортани (попадание ее в пищевод, один из главных бронхов, чаще в правый, с развитием асфиксии, поскольку из вентиляции исключается левое легкое и верхняя доля правого легкого), при ухудшении проходимости эндотрахеальной трубки при ее перегибе, сдавливании, прикусывании пациента, обтурации интубационной трубки гноем, слизью, кровью. Возможно также закрытие просвета трубки при наползании на нее перераздутой манжеткой («манжеточной грыжей»), прижатие скоса трубки к стенке трахеи в результате чего она действует как клапан, и газовая смесь поступает в легкие, перераздувая их, в то время как обратный ее выход из легких затруднен (клиническая картина при этом напоминает бронхиолоспазм).
Осложнения в посленаркозный период возникают, в основном, после травматичной интубации трахеи и при преждевременной экстубации. Возникающий при этом отек слизистой оболочки гортани и голосовых связок может привести к развитию у пациента острой дыхательной недостаточности и даже асфиксии. Для устранения этого осложнения назначают длительную непрерывную ингаляцию кислорода, глюкокортико иды, антигисгаминные препараты (дифенгидрамин/ди-медрол, хлоропирамин/супрастин, прометазин/дипразин и др.).
При отсутствии наркотического эффекта в процессе операции может возникнуть необходимость в продлении назотрахеальной интубации или трахеостомии. Нередко осложнениями интубационного наркоза являются трахеит, ларингит или фарингит, вызваные повреждением интубационной трубкой слизистой оболочки гортани или глотки, тугой тампонадой ротоглотки, продолжительным пребыванием интубационной трубки в трахее. При этом у пациента отмечаются боль во время глотания, осиплость голоса и другие неприятные ощущения. Как правило, они проходят через 2—3 суток после интубации.
Дата: 2019-07-30, просмотров: 483.