Определение
астма Бронхиа́льная а́стма (от др.-греч. — «тяжёлое дыхание, одышка»)
Национальный институт сердца, легких и крови (NIHLB, США) совместно с Всемирной организацией здравоохранения (ВОЗ) создал рабочую группу, результатом деятельности которой стал доклад «Глобальная стратегия лечения и профилактики бронхиальной астмы». За этим последовало создание «Глобальной инициативы по бронхиальной астме» (Global Initiative for Asthma, GINA) – сетевой структуры для взаимодействия врачей, лечебных учреждений и официальных инстанций с целью распространения информации о подходах к лечению больных БАОсновополагающим документом является
GINA — глобальная стратегия лечения и профилактики бронхиальной астмы (Global Initiative for Asthma)
Определение GINA 2002г.
Хроническое заболевание, основой которого является воспалительный процесс в дыхательных путях с участием разнообразных клеточных элементов, включая тучные клетки, эозинофилы и Т- лимфоциты. У предрасположенных лиц этот процесс приводит к развитию генерализованной бронхиальной обструкции разной степени выраженности полностью или частично обратимой спонтанно или под влиянием лечения. Хроническое воспаление вызывает гиперреактивность дыхательных путей, приводящую к повторяющимся эпизодам свистящих хрипов, одышки, чувства стеснения в груди и кашля
Определение GINA 2014г.
Бронхиальная астма представляет собой гетерогенное заболевание, которое, как правило, характеризуется наличием хронического воспаления дыхательных путей. Она определяется по наличию в анамнезе симптомов со стороны органов дыхания, таких как свистящие хрипы, одышка, чувство заложенности в груди и кашель, выраженность которых изменяется со временем, а также вариабельного ограничения скорости воздушного потока на выдохе
Это определение было принято в результате консенсуса экспертов, основанного на обсуждении характеристик, которые являются типичными для БА и которые отличают это заболевание от других заболеваний органов дыхания
Гетерогенность БА проявляется различными фенотипами заболевания, многие из которых возможно выделить в обычной клинической практике.
Фенотипы БА
Аллергическая БА:
наиболее легко распознаваемый фенотип, который обычно начинается в детстве, связан с наличием других аллергических заболеваний (атопический дерматит, аллергический ринит, пищевая аллергия) у пациента или родственников.
Для этого фенотипа характерно эозинофильное воспаление дыхательных путей. Пациенты с фенотипом аллергической БА обычно хорошо отвечают на терапию ингаляционными глюкокортикостероидами (ИГКС).
Неаллергическая БА :
встречается у взрослых, не связана с аллергией. Профиль воспаления дыхательных путей у больных с данным фенотипом может быть эозинофильным, нейтрофильным, смешанным или малогранулоцитарным.
В зависимости от характера воспаления пациенты с неаллергической астмой могут не отвечать на терапию ИГКС.
БА с поздним дебютом :
у некоторых пациентов, особенно женщин, астма развивается впервые уже во взрослом возрасте. Эти больные чаще не имеют аллергии и, как правило, требуют более высоких доз ИГКС илиили, являются относительно рефрактерными к ГКС-терапии.
БА с фиксированной обструкцией дыхат ельных путей:
некоторые пациенты с длительным анамнезом БА развивают фиксированную обструкцию дыхательных путей, которая формируется, по-видимому, вследствие ремоделирования бронхиаальной стенки.
БА у больных с ожирением :
пациенты с ожирением и БА часто имеют выраженные респираторные симптомы, не связанные с эозинофильным воспалением.
Определение фенотипических особенностей заболевания является требованием времени, так как персонализированная медицина на основании подбора пациентов (выделение субпопуляций/кластеров/фенотипов БА), может предложить набор диагностических тестов и при подтверждении предполагаемого фенотипа - таргетную терапию, и направленные методы профилактики.
Кодирование по МКБ 10
Бронхиальная астма (J45):
J45.0 – Бронхиальная астма с преобладанием аллергического компонента
J45.1 – Неаллергическая бронхиальная астма
J45.8 – Смешанная бронхиальная астма
J45.9 – Бронхиальная астма неуточненная
ЭТИОЛОГИЯ
| Факторы | Описание |
| Внутренние факторы | · Генетическая предрасположенность к атопии · Генетическая предрасположенность к бронхиальной гиперреактивности · Пол (в детском возрасте БА чаще развивается у мальчиков; в подростковом и взрослом – у женщин) · Ожирение |
| Факторы окружающей среды | Аллергены · Внутри помещения: клещи домашней пыли, аллергены домашних животных, аллергены тараканов, грибковые аллергены. · Вне помещения: пыльца растений, грибковые аллергены. Инфекционные агенты (преимущественно вирусные) Профессиональные факторы Аэрополлютанты · Внешние: озон, диоксиды серы и азота, продукты сгорания дизельного топлива и др. · Внутри жилища: табачный дым (активное и пассивное курение). Диета повышенное потребление продуктов высокой степени обработки, увеличенное поступление омега-6 полиненасыщенной жирной кислоты и сниженное – антиоксидантов (в виде фруктов и овощей) и омега-3 полиненасыщенной жирной кислоты (в составе жирных сортов рыбы). |
Этиология и патогенез
Факторы
Описание
Внутренние факторы
· Генетическая предрасположенность к атопии
· Генетическая предрасположенность к бронхиальной гиперреактивности
· Пол (в детском возрасте БА чаще развивается у мальчиков; в подростковом и взрослом – у женщин)
· Ожирение
Факторы окружающей среды
Аллергены
· Внутри помещения: клещи домашней пыли, аллергены домашних животных, аллергены тараканов, грибковые аллергены.
· Вне помещения: пыльца растений, грибковые аллергены.
Инфекционные агенты (преимущественно вирусные)
Профессиональные факторы
Аэрополлютанты
· Внешние: озон, диоксиды серы и азота, продукты сгорания дизельного топлива и др.
· Внутри жилища: табачный дым (активное и пассивное курение).
Диета
повышенное потребление продуктов высокой степени обработки, увеличенное поступление омега-6 полиненасыщенной жирной кислоты и сниженное – антиоксидантов (в виде фруктов и овощей) и омега-3 полиненасыщенной жирной кислоты (в составе жирных сортов рыбы).
Факторы, влияющие на развитие и проявления БА приведены в табл. 1. Таблица 1. Факторы, влияющие на развитие и проявления БА
Эпидемиология
ЭПИДЕМИОЛОГИЯ
- 300 млн. пациентов во всем мире страдают БА
- В нашей стране по данным недавнего эпидемиологического исследования распространенность БА среди взрослых составляет 6,9% , а среди детей и подростков – около 10% .
- Большинство пациентов, страдающих БА, хорошо отвечают на традиционную терапию, достигая контроля заболевания. Однако существенная часть больных (20–30%) с трудными для терапии фенотипами БА, к которым относятся тяжелая атопическая БА, БА при ожирении, БА курильщика, БА с поздним дебютом, БА с фиксированной бронхиальной обструкцией, могут быть рефрактерны к традиционной терапии. У них отмечается высокая частота обострений и обращений за неотложной медицинской помощью.
- В приемных отделениях и отделениях неотложной помощи стационаров развитых стран на долю больных с обострением БА приходится до 12% всех поступлений, причем 20–30% больных нуждаются в госпитализации в специализированные отделения и около 4% больных – в отделения реанимации и интенсивной терапии.
- Около 5% всех больных с обострением БА требуют проведения интубации трахеи и искусственной вентиляции легких (ИВЛ), в случае проведения ИВЛ летальность больных достигает 7%.
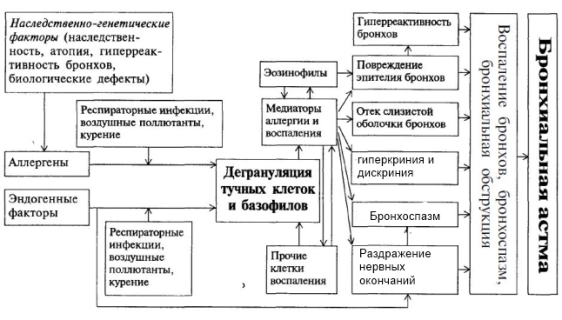
ПАТОГЕНЕЗ
Основные п/ф механизмы развития БА
1.БРОНХОКОНСТРИКЦИЯ
2.ГИПЕРРЕАКТИВНОСТЬ бронхиального дерева
3.ВОСПАЛЕНИЕ дыхательных путей
Основной чертой БА считается хроническое специфическое воспаление дыхательных путей.
Симптомы астмы возникают эпизодически, а воспаление дыхательных путей носит хронический характер, выявляется при всех формах БА и распространяется на проксимальные и дистальные бронхи.
Воспаление при БА характеризуется:
• активацией тучных клеток;
• повышением количества активированных эозинофилов, макрофагов, нейтрофилов;
• увеличением числа Т-лимфоцитов NK- естественных киллеров и Т-хелперов II типа;
• продукцией воспалительных медиаторов активированными и структурными клетками бронхов (эпителиальные, эндотелиальные, нервные клетки, фибробласты): более 100 различных медиаторов участвуют в процессе воспаления.
•
•
•
•
Ключевые медиаторы воспаления:
• хемокины;
• цистениловые лейкотриены;
• цитокины;
• гистамин;
• оксид азота (NO), считается маркером воспаления дыхательных путей и используется для
диагностики БА;
• простагландин D2.
Эффекты медиаторов воспаления:
• приводят к накоплению эозинофилов в очаге воспаления;
• вызывают бронхоспазм;
• повышают секрецию слизи в бронхиальном дереве;
• увеличивают сосудистую проницаемость, что приводит к экссудации плазмы (отеку);
• активируют гиперреактивность бронхов;
• участвуют в привлечении и дифференцировке Т-хелперов II типа в дыхательные пути;
• стимулируют образование lgE
• приводят к структурным изменениям бронхов (ремоделированию).
Нарушение иннервации бронхов также играет большую роль в патогенезе БА.
Активация холинергических нервных окончаний триггерами (факторы, вызывающие обострение БА) приводит к рефлекторной бронхоконстрикции и гиперсекреции слизи.
Воспалительные медиаторы способствуют высвобождению
воспалительных нейропептидов (субстанция Р), которые усиливают воспалительную реакцию и могут обеспечивать продолжительный воспалительный ответ в бронхах при отсутствии других дополнительных стимулов.
В результате хронического воспаления в бронхах происходят структурные изменения:
• утолщение базальной мембраны бронхов;
• субэпителиальный фиброз;
• образование новых сосудов;
• гиперплазия гладких мышц;
• повышение количества бокаловидных клеток и размера подслизистых желез.
Воспалительный процесс в бронхах приводит к развитию обструкции дыхательных путей - основного функционального нарушения при БА.
Основными механизмами обструкции дыхательных путей при БА считаются:
• бронхоспазм - основной механизм нарушения бронхиальной проходимости, который приводит к вариабельному ограничению бронхиальной проходимости и интермиттирующим симптомам;
• отек слизистой оболочки - происходит вследствие повышения проницаемости сосудов и экссудации плазмы в ответ на действие воспалительных медиаторов;
• дискриния и обструкция дыхательных путей слизистыми пробками возникает в результате гиперсекреции и изменения вязкости, эластичности и реологических свойств слизи, вследствие повышения содержания в бронхиальном секрете альбумина, попавшего из микрососудов при воспалительной экссудации и скопления эпителиальных клеток;
• ремоделирование дыхательных путей;
• гиперреактивность бронхов связана с воспалительными процессами в бронхиальной стенке и
считается наиболее важной патофизиологической особенностью БА.
Морфологические изменения дыхательных путей
• Воспалительная инфильтрация бронхов с наличием в инфильтрате большого количества тучных клеток, Т-лимфоцитов, эозинофилов и макрофагов.
• Скопление вязкой слизи в просвете бронхов.
• Деструкция и десквамация бронхиального эпителия.
• Возрастание количества бокаловидных желез и их гиперфункция, резкое снижение функции
мерцательного эпителия.
• Ремоделирование бронхиальной стенки.
Кодирование по МКБ 10
Бронхиальная астма (J45):
Классификация
Диагностика
ДИАГНОСТИКА
Анамнез и оценка симптомов
• Клиническое обследование
• Исследование ФВД
• Рентгенологическое исследование легких
• ЭКГ исследование
• Оценка газового состава крови
• Оценка аллергологического статуса
• Лабораторное исследование
Диагноз БА является сугубо клиническим и устанавливается на основании жалоб и анамнестических данных пациента, клинико-функционального обследования с подтверждением обструкции ВП и ее обратимости, специфического аллергологического обследования (кожные тесты с аллергенами и/или определение специфического IgЕ в сыворотке крови) и исключения других заболеваний.
Важнейшим фактором диагностики является тщательный сбор анамнеза, который укажет на причины возникновения, продолжительность клинических проявлений и разрешение симптомов, наличие аллергических реакций у пациента и его кровных родственников, причинно-следственные особенности возникновения признаков болезни и ее обострений.
Жалобы, анамнез, физикальное обследование
Первичное обследование:
Диагностика БА основана на обнаружении характерных симптомов и признаков при отсутствии альтернативного объяснения их возникновения. Главным является получение точной клинической картины (истории). Проводя первичную диагностику, основывайтесь на тщательной оценке симптомов и степени обструкции дыхательных путей.
Клинические признаки, повышающие вероятность наличия БА:
· Наличие более одного из следующих симптомов: хрипы, удушье, чувство заложенности в грудной клетке и кашель, особенно в случаях:
- ухудшения симптомов ночью и рано утром;
- возникновения симптомов при физической нагрузке, воздействии аллергенов и холодного воздуха;
- возникновения симптомов после приема аспирина или бета-блокаторов.
· Наличие атопических заболеваний в анамнезе;
· Наличие БА и/или атопических заболеваний у родственников;
· Распространенные сухие свистящие хрипы при выслушивании (аускультации) грудной клетки;
· Низкие показатели пиковой скорости выдоха или объёма форсированного выдоха за 1 секунду (ретроспективно или в серии исследований), необъяснимые другими причинами;
· Эозинофилия периферической крови, необъяснимая другими причинами.
Клинические признаки, уменьшающие вероятность наличия БА:
· Выраженные головокружения, потемнение в глазах, парестезии;
· Хронический продуктивный кашель при отсутствии свистящих хрипов или удушья;
· Постоянные нормальные результаты обследования грудной клетки при наличии симптоматики;
· Изменение голоса;
· Возникновение симптомов исключительно на фоне простудных заболеваний;
· Наличие существенной истории курения (более 20 пачек/лет);
· Заболевания сердца;
· Нормальные показатели пиковой скорости выдоха или спирометрии при наличии клинических проявлений (нормальная спирометрия при отсутствии клинических проявлений не исключает диагноза БА. Повторные исследования функции легких часто более информативны, чем единичное обследование).
У пациентов с высокой вероятностью БА сразу приступайте к пробному лечению. Если лечение не дает результатов, еще раз оцените комплайнс и технику использования ингаляторов, исключите наличие сопутствующих заболеваний, которые могут утяжелять симптомов БА.
У пациентов с низкой вероятностью БА, у которых симптомы предположительно могут быть результатом другого диагноза, проведите обследование и назначьте лечение соответственно ситуации.
Инструментальное исследование Инструментальная диагностика
Меетод спирометрии позволяет выявить наличие обструкции и ее обратимость. Однако нормальные показатели спирометрии (или пикфлоуметрии) не исключают диагноза БА.
Бронходилатационный тест может выявить скрытую обратимую бронхиальную обструкцию.
Тесты на выявление бронхиальной гиперреактивности (БГР), а также маркеры аллергического воспаления дыхательных путей могут подтверждать диагноз БА. Однако нормальные показатели, особенно в момент, когда симптоматика отсутствует, не исключают диагноз БА.
У пациентов с показателями спирометрии в пределах нормы следует провести обследование в период наличия симптомов, или если позволяет состояние пациента после отмены бронхолитиков. Возможно дополнительное исследование для выявления бронхиальной гиперреактивности и/или воспаления дыхательных путей. Эти тесты достаточно чувствительны, поэтому нормальные результаты, полученные при их провед ении, могут служить подтверждением отсутствия БА.
.
Прочие методы исследования
Обострения БА
представляют собой эпизоды нарастающей одышки, кашля, свистящих хрипов, или заложенности в грудной клетке, требующие изменений обычного режима терапии. Для обострения БА характерно снижение ПСВ и ОФВ1.
Обострения могут развиваться как у пациентов с уже известным диагнозом БА, так и быть первым проявлением БА. Обострения БА могут развиться у любого пациента, независимо от тяжести заболевания, но они считаются частым клиническим проявлением у пациентов с трудно контролируемой БА. Скорость развития обострения БА может значительно варьировать у разных пациентов – от нескольких минут или часов до 10-14 дней, равно как и время разрешения обострения – от 5 до 14 дней.
Больные с высоким риском смерти, связанной с БА, требуют повышенного внимания и должны помнить о необходимости обращения за медицинской помощью в самом начале обострения.
К этой группе относятся такие факторы, как:
· Наличие в анамнезе жизнеугрожающего обострения БА;
· Наличие в анамнезе эпизода ИВЛ по поводу обострения БА;
· Наличие в анамнезе пневмоторакса или пневмомедиастинума;
· Госпитализация по поводу обострения БА в течение последнего года;
· Психологические проблемы (отрицание заболевания);
· Социоэкономические факторы (низкий доход, недоступность медикаментов);
· Недавнее уменьшение дозы или полное прекращение приема ГКС;
· Низкий комплаенс к терапии;
· Снижение перцепции (восприятия) одышки.
Причины обострения БА
К обострению БА могут привести различные триггеры, индуцирующие воспаление дыхательных путей или провоцирующие острый бронхоспазм. Данные триггеры могут значительно различаться у разных больных. К основным триггерам относятся инфекции респираторного тракта (в основном, вирусы, чаще всего − риновирусы) аллергены, аэрополлютанты,), физическая нагрузка, метеорологические факторы, прием некоторых лекарственных препаратов (бета-блокаторы, у больных с «аспириновой БА» - НПВС), эмоциональные реакции и др. Другими факторами, которые способны привести к обострению БА, являются обострение риносинусита, гастроэзофагеальный рефлюкс, беременность, и недостаточная терапии я.
К факторам риска развития обострений относятся:
• симптомы неконтролируемой БА
• ИГКС не назначены, плохая приверженность терапии
• чрезмерное использование коротко действующих b2-агонистов (КДБА)
• низкий ОФВ1, особенно <60 % от должного
• значительные психологические или социально-экономические проблемы
• внешние воздействия: курение, воздействие аллергена при сенсибилизации
• сопутствующие заболевания: риносинусит, ГЭРБ, подтвержденная пищевая аллергия, ожирение
• эозинофилия мокроты или крови
• беременность
• эпизоды интубации или интенсивной терапии из-за обострения БА
• > 1 тяжелого обострения за последние 12 месяцев
•
•
Лечение
Лечение стабильной БА
ЛЕЧЕНИЕ
Цели терапии БА
Современные цели терапии БА:
1. Достижение и поддержание хорошего контроля симптомов БА в течение длительного времени
2. Минимизация рисков будущих обострений БА, фиксированной обструкции дыхательных путей и нежелательных побочных эффектов терапии.
· При оценке контроля БА могут использоваться вопросники (с-АСТ тест у детей с 4 до 11 лет, АСТ-тест у детей от 12 лет и взрослых, вопросник по контролю над астмой (ACQ-5)).
· Для каждого пациента оценка БА должна включать оценку контроля симптомов и будущих рисков обострений и побочных эффектов лекарств (табл. 6).
· Наличие у пациента одного или более из неблагоприятных факторов повышает риск обострений, даже если симптомы хорошо контролируются.
· Увеличение потребности в препаратах неотложной помощи, особенно ежедневное их использование, указывает на утрату контроля над астмой и необходимость пересмотра терапии
· Необходимо увеличить объем терапии (переход на ступень вверх), если не контролируются симптомы и есть риски обострений и других неблагоприятных исходов, но вначале проверить правильность диагноза, технику ингаляции и приверженность
· В случае достижения частичного контроля над БА следует рассмотреть возможность увеличения объема терапии с учетом наличия более эффективных подходов к лечению, их безопасности, стоимости и удовлетворенности пациента достигнутым уровнем контроля.
· При сохранении контроля над БА в течение ≥3 месяцев и низком риске обострений, возможно уменьшение объема поддерживающей терапии с целью установления минимального объема терапии и наименьших доз препаратов, достаточных для поддержания контроля.
Препараты, используемые для лечения БА, подразделяют на базисные препараты, контролирующие течение заболевания, и симптоматические средства (бронхолитики короткого действия) - средства неотложной терапии. К базисным препаратам относят противоnоспалительные средствам (глюкокортикоиды, антилейкотриеновые препараты, кромоны, системные глюкокортикоиды, гуманизированные анти-lgЕ антитела) и бронхолитики длительного действия.
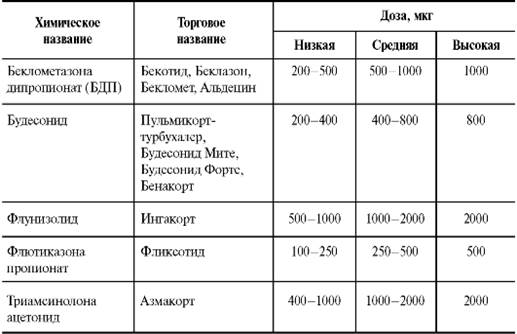
Ингаляционные глюкокортикоиды - препараты выбора для больных персистирующей БА любой степени тяжести. Существующие глюкокортикоиды различаются по силе действия и биодоступности после ингаляционного введения. В зависимости от тяжести заболевания используют разные дозы ингаляционных глюкокортикоидов
Побочные эффекты ингаляционных глюкокортикоидов зависят от дозы и длительности использования. Местные побочные эффекты: охриплость голоса (дисфония) (развивается у 40 % больных), кандидоз (у 5 %), раздражение глотки и кашель. Системные побочные эффекты отмечаются при длительном использовании высоких доз ингаляционных глюкокортикоидов очень редко: подавление функции коры надпочечников, истончение кожи, быстрое образование синяков , остеопороз, развитие катаракты. Риск развития побочных эффектов снижается при использовании спейсера и при полоскании ротовой полости после ингаляции.
Системные глюкокортикоиды показаны при тяжелом течении БА при неэффективности высоких доз ингаляционных глюкокортикоидов в сочетании с регулярным приемом пролонгированных бронходилататоров. Прием препарата в один или два приема (¼ суточной дозы утром после завтрака и 1/ 3 днем после обеда) в минимальной поддерживающей дозе (индивидуальна для каждого больного) в сочетании с ингаляционным глюкокортикоидом в средней дозе.
Побочные эффекты при длительном приеме: остеопороз, кушингоидный синдром, АГ, СД , подавление гипоталамо-гипофизарно надпочечниковой системы, катаракта, стероидный васкулит, мышечная слабость, эрозивный гастрит , язва желуд ка.
Пролонгированные адреномиметики (салметерол, формотерол) действуют более 12 ч, не используются в виде монотерапии, применяются только в сочетании с ингаляционными глюкокортикоидами, когда начальные дозы этих препаратов не позволяют достичь контроля БА (назначают до повышения дозы глюкокортикоидов). Побочные эффекты адреномиметиков: тахикардия, аритмии, повышение систолического АД, тремор скелетных мышц, повышение концентрации глюкозы в крови, гипокалиемия, метаболический ацидоз. В связи с синергизмом действия совместное их использование с ингаляционными глюкокортикоидами обеспечивает лучший эффект, чем просто увеличение дозы ингаляционного глюкокортикоида в 2 раза.
Фиксированные комбинации адреномиметика длительного действия и ингаляционного глюкокортикоида, например салметерол плюс флутиказон или формотерол плюс будесонид, более удобны для пациентов . Подбор дозы препаратов проводится индивидуально в зависимости от тяжести заболевания.
Антилейкотриеновые препараты (зафирлукаст, монтелукаст) - блокируют цистенил-лейкотриеновые рецепторы, что проявляется нерезко выраженным расширением бронхов, слабым противовоспалительным эффектом. Препараты принимаются внутрь, показаны больным аспириновой БА и в качестве дополнительных средств, позволяющих снизить дозу ингаляционных глюкокортикоидов.
Кромоны (недокромил натрия) стабилизируют мембраны тучных клеток, частично подавляют lgЕ-опосредованное высвобождение медиаторов тучных клеток, угнетают активность эозинофилов, макрофагов, нейтрофилов. Кромоны менее эффективны, чем ингаляционные глюкокортикоиды, безопасны, но могут вызывать кашель, появление горького вкуса и чувство жжения вo рту.
Гуманизированные анти-lgЕ антитела (омализумаб) ингибируют связывание lgE без активации lgE, связанного с клетками, провокации дегрануляции тучных клеток. Используется только у больных с тяжелой атопической БА в виде инъекций, когда не удается достичь контроля над заболеванием при использовании высоких доз ингаляционных глюкокортикоидов или системных глюкокортикоидов.
Пролонгированные метилксан тины угнетают активность фосфодиэстеразы, индуцируют активность гистондеацетилазы, что приводит к усилению действия rлюкокортикоидов и бронходилатации. В малых дозах обладают противовоспалительным и иммуномодулирующим действием. Препараты используют в качестве дополнительного бронхорасширяющего средства у больных, получающих высокие дозы ингаляционных глюкокортикоидов, 1-2 раза в сутки. Побочные эффекты: тошнота, рвота, головная боль, возбуждение, гастроэзофагальный рефлюкс, аритмия, частое мочеиспускание. При лечении рекомендован мониторинг концентрации теофиллина в плазме и поддержание концентрации в пределах 5-1.5 мкг/мл.
Средства неотложной терапии используют для купирования острых приступов БА, а также для профилактики астмы физического усилия и эпизодической аллергической БА.
• Адреномиметики короткого действия - сальбутамол, фенотерол - характеризуются быстрым началом действия.
• М-холинолитики - ипратропиум бромид - характеризуются менее мощным действием и более медленным началом действия (через 30-60 мин после ингаляции), чем адреномиметики. Ипратропиум бромид рекомендован при бронхоспазме, вызванном раздражением ирритативных холинергических рецепторов, а также в качестве дополнительного бронхорасширяющего средства у больных пожилого и старческого возраста, принимающих высокие дозы ингаляционных глюкокортикоидов.
• Комбинированные (адреномиметик + М-холинолитик) бронхолитические препараты короткого действия: фенотерол + ипратропиум бромид. При совместном использовании происходит усиление эффекта и обеспечивается большая широта терапевтического действия, увеличивается продолжительность действия, снижается частота нежелательных эффектов.
При подборе противоастматической терапии учитывают тяжесть А и используют ступенчатый подход к лечению больных: выбор препаратов и дозы соотносят со степенью тяжести БА, при достижении положительного эффекта переходят на ступень вниз, если контроль над БА не достигнут - на ступень вверх. Задача ступенчатого подхода - достижение контроля БА с применением наименьшего количества препаратов.
Оценка эффективности терапии проводится по критериям контроля БА: минимальная выраженность (в идеале - отсутствие) симптомов; нечастые обострения; минимальное (в идеале - отсутствие) использование βадреномиметиков по потребности; отсутствие ограничений активности, нормальные или близкие к нормальным показатели ПСВ, суточные колебания ПСВ менее 20 %. При достижении и сохранении контроля над БА в течение 3 мес следует постепенно уменьшать терапию до минимального объема, необходимого для подержания контроля.
В схему лечения больных БА также включаются средства дополнительной патогенетической терапии: муколитики (ацетилцистеин, бромгексин, амброксол), антибактериальные препараты (при обострении воспалительного процесса в бронхолегочной системе), проведение специфической гипосенсибилизации (при установленном аллергене), физиотерапевтическое лечение, лечебная физкультура, санаторно-курортное лечение.
Лечение приступов БА зависит от их тяжести. Легкий приступ купируется приемом короткодействующих бронхолитиков, как равило, ингаляционно, при более выраженном приступе - изменение способа доставки препарата - использование небулайзера, внутривенное введение преднизолона. При среднетяжелом приступе, особенно при длительном анамнезе БА, используют внутривенное введение аминофиллина (эуфиллин) и преднизолона. При тяжелых приступах - внутривенное введение преднизолона, инфузионная терапия (при затяжных приступах и плохо отходящей мокроте), повторные введения аминофиллина и преднизолона, обязательная госпитализация.
Лечение астматического статуса включает:
• оксигенотерапию;
• инфузионную терапию (растворы декстрана, глюкозы ) до 3 л в первые сутки для восполнения дефицита жидкости, устранения гемоконцентрации, разжижения бронхиального секрета;
• внутривенное введение глюкокортикоиды
• в качестве бронхолитика - амнофиллин;
• гепарин;
• при прогрессирующем нарушении легочной вентиляции и отсутствии эффективности проводимой терапии – искусственную вентиляцию легких.
· .
Методика ступенчатой терапии бронхиальной астмы в зависимости от тяжести заболеванияНеобходимо увеличить объем терапии (переход на ступень вверх), если не контролируются симптомы и есть риски обострений и других неблагоприятных исходов, но вначале проверить правильность диагноза, технику ингаляции и приверженность
· В случае достижения частичного контроля над БА следует рассмотреть возможность увеличения объема терапии с учетом наличия более эффективных подходов к лечению, их безопасности, стоимости и удовлетворенности пациента достигнутым уровнем контроля.
· При сохранении контроля над БА в течение ≥3 месяцев и низком риске обострений, возможно уменьшение объема поддерживающей терапии с целью установления минимального объема терапии и наименьших доз препаратов, достаточных для поддержания контроля.
28
Рис. 1. Ступенчатая терапия БА
Увеличивайте объем терапии до улучшения контроля
|
| ||||||||||||||||||||
Ступень 4
|
Ступень 5
|
|

|

|
|
** Тиотропий в ингаляторе, содержащем раствор (Респимат), зарегистрирован в РФ для лечения пациентов старше 18 лет с сохраняющимися симптомами на фоне приема ИГКС или ИГКС/ДДБА.
*** Если пациент получает терапию фиксированными комбинациями будесонид/формотерол или беклометазон/формотерол в низких дозах, возможно применение тех же препаратов для купирования симптомов, т.е. в режиме единого ингалятора (только для пациентов старше 18 лет).
****Для детей 6-11 лет теофиллин не рекомендован. Предпочтительная терапия на ступени 3 – средние дозы ИГКС
И нгаляционные устройства
Техника и обучение
(взрослые и подростки); (дети в возрасте от 5 до 12 лет); (дети до 5 лет) – назначают ингаляторы только после того, пациенты прошли обучение использованию устройства и показали удовлетворительную технику
Доставка бронхолитиков
Обострение БА
[А] (взрослые и подростки); [А] (дети в возрасте от 5 до 12 лет); [B] (дети до 5 лет) – у детей и взрослых с легким и умеренным обострением БА следует использовать дозированные аэрозольные ингаляторы (ДАИ) + спейсер или небулайзер с подбором дозы в соответствии с эффектом терапии
Ремиссия (стабильная БА)
[А] (Дети в возрасте от 5 до 12 лет); [В] (дети в возрасте от 5 до 12 лет) – ДАИ + спейсер столь же эффективен, как любой другой ручной ингалятор.
[А] (Взрослые и подростки) – у взрослых ДАИ ± спейсер столь же эффективен как любой другой ручной ингалятор, но пациенты могут предпочесть некоторые виды порошковых ингаляторов (ДПИ).
Выбор ингаляционного бронхолитика для стабильной БА должен основываться на предпочтении пациента и оценке правильности использования. Многие пациенты не готовы использовать спейсер, предпочитая небулайзер.
Несмотря на то, что тиотропий доступен в виде двух ингаляционных устройств – ДПИ ХандиХалер и Респимат, данные по использованию тиотропия при БА получены только для жидкостного ингалятора Респимат и не могут быть экстраполированы на тиотропий в виде ДПИ. Для лечения БА зарегистрирован только тиотропий Респимат.
ИГКС при стабильной БА
У детей от 0 до 5 лет ДАИ + спейсер является предпочтительным способом доставки бронхолитиков или ингаляционных стероидов. Лицевая маска необходима, если ребенок не может дышать из спейсера с использованием мундштука. При неэффективности используется небулайзер.
Дозирующие порошковые ингаляторы (ДПИ) обычно проще использовать, однако они требуют определенного усилия вдоха (достижения оптимальной скорости вдоха).
Другие виды терапии
Аллерген-специфическая иммунотерапия
Аллерген-специфическая иммунотерапия (АСИТ) может быть терапией выбора у детей старше 5 лет, подростков и взрослых, если аллергия играет ведущую роль, например, БА с аллергическим риноконъюнктивитом. В настоящее время существует два метода АСИТ: подкожная АСИТ (ПКИТ) и сублингвальная АСИТ (СЛИТ).
[A] СЛИТ и ПКИТ могут быть применены у пациентов с легкой и средне-тяжелой БА ассоциированной с аллергическим риноконъюнктивитом, при условии, что БА контролируется фармакотерапией.
[A] В результате АСИТ ожидается умеренный клинический эффект в отношении симптомов БА и стероид-спаринговый эффект
[D] В настоящее время АСИТ не может быть рекомендована в качестве монотерапии БА, в случае если астма является единственным клиническим проявлением респираторной аллергии.
Вакцинация
Респираторные вирусные инфекции, в частности, грипп может приводить к острым тяжелым обострениям БА.
[D] Пациентам с средне-тяжелой и тяжелой БА целесообразно проводить противогриппозную вакцинацию каждый год. Однако, пациенты должны быть предупреждены, что вакцинация не уменьшает частоту и тяжесть обострений БА [A]. Пациенты с БА, особенно дети и пожилые, имеют высокий риск пневмококковых заболеваний, но существует недостаточно доказательных данных, чтобы рекомендовать пневмококковую вакцинацию больным астмой [D].
Методы нетрадиционной и альтернативной медицины
Нет доказательств положительного клинического влияния на течение БА и улучшение функции легких у следующих методов: иглоукалывание, китайская медицина, гомеопатия, гипноз, техники релаксации, применение ионизаторов воздуха.
Дыхание по методу Бутейко (дыхательная техника, направленная на контроль гипервентиляции): исследования показали возможность некоторого уменьшения симптомов и ингаляций бронходилятаторов, но без влияния на функцию лёгких и воспаление. Может рассматриваться как вспомогательное средство снижения уровня восприятия симптомов (уровень доказательности В).
· Не рекомендуется применение ионизаторов воздуха для улучшения контроля БА [1]. Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1++).
Трудная для контроля БА
Для трудно контролируемой БА характерно постоянное наличие симптомов и/или частые обострения, поэтому необходимо проводить лечение, соответствующее 4–5 ступеням.
Ведение больных с трудной для контроля БА
| D | Пациенты с тяжелой астмой должны постоянно наблюдаться для: · подтверждения диагноза · для идентификации механизмов, определяющих постоянные симптомы и оценки правильности проводимой терапии |
| D | · Необходимо оценивать различные сопутствующие заболевания пациента, которые могут определять невозможность достижения контроля БА. |
| C | · Плохое соблюдение предписанной терапии может быть одним из возможных механизмов формирования тяжелой БА. |
Психологические факторы
| С | Работники здравоохранения должны осознавать, что плохо контролируемая астма обычно ассоциируется с большими психологическими проблемами. |
| D | Психологические проблемы должны рассматриваться как часть трудно контролируемой БА, у детей это может включать психологические проблемы в семье. |
Наблюдение за ответом на лечение
| В | У пациентов с трудно контролируемой астмой необходимо исследовать |
| эозинофилы в анализе мокроты для коррекции объема стероидной терапии. |
Особые методы лечения
| В | При отсутствии контроля с применением полного объема стандартной терапии может быть рассмотрена возможность применения омализумаба – моноклональных антител против IgЕ. Это решение принимается экспертами, имеющими опыт подобной терапии, на основании совокупности клинических, лабораторных и инструментальных методов исследования, а также общей картины заболевания пациента (у детей – с 6-ти лет). |
Лечение обострений БА
Системные ГКС
· Преднизолон назначается для лечения тяжелого обострения БА (А).
· Преднизолон используется в дозе 20 мг для детей в возрасте от 2 до 5 лет и в дозе от 30 до 40 мг для детей старше 5 лет. У детей, уже получающих стероиды перорально, преднизолон назначается из расчета 2 мг/кг до максимальной дозы 60 мг.
· Если у ребенка наблюдалась рвота, преднизолон назначается повторно. Возможно внутривенное введение ГКС в случаях, когда пероральный прием препарата затруднен или невозможен.
· Обычно достаточно лечения пероральным преднизолоном в течение трех дней, но длительность его приема может быть увеличена до 14 дней для полного купирования симптомов.
Терапия второй линии обострения БА у детей старше 2 лет
Аминофиллин внутривенно
· Аминофиллин не рекомендуется для лечения детей с легким и среднетяжелым обострением БА (А).
· Аминофиллин в/в вводится в педиатрическом отделении интенсивной терапии (ОРИТ) детям с тяжелой или угрожающей жизни астмой, не отвечающим на максимальные дозы ингаляционных бронхолитиков и стероидов (C).
Лечение обострений БА у детей в возрасте младше 2 лет
Бронхолитики: β2-агонисты или их комбинация с ипратропия бромидом
(А) – для легкого и средне-тяжелого обострения оптимальным устройством доставки лекарственного средства является небулайзер, возможен ДАИ + спейсер .
(B) – ингаляционный ипратропия бромид в комбинации с ингаляционным β2-агонистом применяется при более тяжелых симптомах
(B) – оральные β2-агонисты не рекомендуются для купирования обострения БА у детей.
ГКС
(B) – для купирования среднетяжелых и тяжелых приступов БА в условиях стационара у детей раннего возраста используют ингаляционный будесонид через небулайзер в средних и высоких дозах, системные стероиды внутрь (преднизолон – 10 мг) до трех дней для детей этой возрастной группы.
Другая терапия
Антибиотики детям с обострением БА назначаются по строгим показаниям.
6.1 БА у беременных и у кормящих грудью женщин
Физиологические изменения, происходящие при беременности, могут вызвать как ухудшение, так и улучшение течения БА. Беременность может влиять на течение БА, а сама астма может влиять на беременность.
Лекарственная терапия у беременных
| В | Используйте короткодействующие β2 агонисты или их комбинацию с ипратроприя бромидом по обычным показаниям во время беременности. |
| С | Используйте пролонгированные β2 агонисты по обычным показаниям Назначайте ИГКС по обычным показаниям Используйте оральные и в/в теофиллины по обычным показаниям. |
| С | Используйте стероидные таблетированные препараты по обычным показаниям, если есть признаки тяжелой БА. Пероральные глюкокортикостероиды не должны быть исключены из-за беременности. |
| D | Прием антагонистов лейкотриенов может продолжаться у беременных женщин, которые достигли значительного улучшения контроля на этих препаратах до беременности и не могут достичь его на других препаратах. |
6.3 Профессиональная астма
Профессиональная астма – заболевание, характеризующееся наличием обратимой обструкции и/или гиперреактивности воздухоносных путей, которые обусловлены воспалением, вызванным исключительно факторами производственной среды и никак не
связанным с раздражителями вне рабочего места. От 5 до 20% случаев вновь возникшей БА у взрослых возможно обусловлены воздействием факторов производственной среды
Профилактика
Профилактика
У значительной части пациентов существует представление о том, что многочисленные экологические, диетические и иные факторы могут быть триггерами БА и избегание этих факторов может улучшить течение заболевания и уменьшить объем медикаментозной терапии. Доказательств того, что нефармакологическими методами возможно влиять на течение БА недостаточно и требуется проведение широкомасштабных клинических исследований.
Ключевые положения:
1. Медикаментозное лечение больных с подтвержденной БА является высокоэффективным методом контроля симптомов и улучшения качества жизни. Однако необходимо при любой возможности принимать меры для предотвращения развития БА, симптомов БА или обострения БА путем уменьшения или устранения воздействия факторов риска.
2. В настоящее время существуют лишь небольшое количество мероприятий, которые можно рекомендовать для профилактики БА, так как в развитии этого заболевания участвуют сложные и до конца не выясненные механизмы.
3. Обострение БА могут быть вызваны многими факторами риска, которые иногда называются триггерами; к их числу относятся аллергены, вирусные инфекции, поллютанты и лекарственные препараты.
4. Уменьшение воздействия на пациентов некоторых категорий факторов/триггеров риска позволяет улучшить контроль над БА и снизить потребность в лекарствах.
1. Раннее выявление профессиональных сенсибилизаторов и предупреждение любого последующего из воздействия на сенсибилизированнных пациентов являются важными компонентами лечения профессиональной БА .
Приложение Б. Алгоритмы ведения пациента
 |
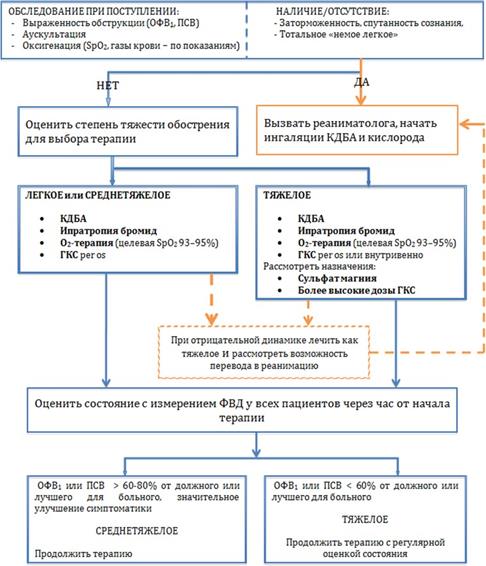
Рис. Б1. Алгоритм обследования пациента с подозрением на БА.
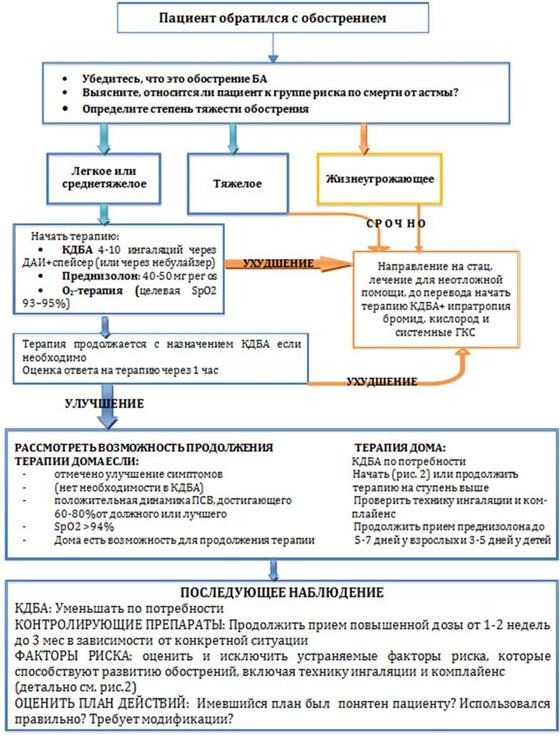
Рис. Б2. Алгоритм лечения обострения БА на амбулаторном этапе у взрослых, подростков и детей от 6 до 11 лет.
Приложение В. Информация для пациента
Бронхиальная астма (БА) – заболевание, при котором в бронхах происходит воспаление, чаще всего аллергической природы. Это воспаление не вызвано микробами, а возникает в результате контакта человека с аллергенами, раздражающими веществами, профессиональными факторами, а также в результате некоторых иных обстоятельств.
В результате такого воспаления выделаются различные вещества, которые приводит к спазму бронхов, их отеку, накоплению слизи, в результате чего у человека, болеющего астмой, возникает ощущение затруднения дыхания, чувства тяжести в груди, появляются свисты и хрипы в грудной клетке, кашель, иногда даже удушье. Эти симптомы могут усиливаться ночью и/или ранним утром.
Аллергены, которые могут вызывать БА, разнообразны – шерсть, перхоть и слюна животных, пыльца растений, домашняя пыль, грибки, профессиональные аллергены, пищевые продукты и пищевые добавки… Нередко при этом бронхиальной астме сопутствует аллергический насморк (ринит), который возникает также как следствие аллергического воспаление в слизистой оболочке носа.
БА развивается чаще в детстве или у подростков, однако может начаться также в любом возрасте.
Врач диагностирует бронхиальную астму по рассказам пациента о своих ощущениях, на основании осмотра, а также ряда исследований. Важнейшим из них является проведении исследования функции легких (спирометрии), которая выявляет сужение бронхов и часто – их расширение после применения бронх расширяющих препаратов. Также врач может направить пациента к аллергологу, который проведет аллергологическое тестирование – то есть выявит аллерген, на который человек реагирует, и возможно, предложит особый метод лечения (об этом - ниже). Кроме того, анализ крови может показать повышение клеток под названием эозинофилы, что подтвердить аллергический характер процесса. Иногда в крови определяют особый белок - иммуноглобулин Е, который повышается при аллергических заболеваниях. Возможно определение также специфического иммуноглобулина Е – белка, специальным образом настроенного на взаимодействие с аллергеном.
После установления диагноза врач назначает лечение. Оно начинается с ограничения контактов с виновным аллергеном. Рекомендуется избавляться от домашних животных,
сухого корма для рыбок, постельные принадлежности рекомендуется использовать только синтетические (пух, перо, шерсть, вата должны быть исключены), не держать цветы в горшках с открытой землей, убирать ковры, книги держать под стеклом, а пылесос использовать только с фильтром HEPA. Во время уборки человеку, страдающему аллергией к домашней пыли, следует уходить из помещения или надевать маску. Болеющему бронхиальной астмой следует обсудить со специалистом возможность профессиональной вредности на рабочем месте.
Важны также общие мероприятия по укреплению здоровья – борьба с курением, избыточным весом, заболеваниями носа, физические тренировки, противогриппозная вакцинация.
Лекарственное лечение бронхиальной астмы состоит из назначения бронх расширяющих препаратов и средств, борющихся с аллергическим воспалением. В качестве препаратов скорой помощи, применяющихся по потребности, применяют аэрозоли, содержащие быстродействующие бронхорасширяющие лекарства. В качестве лечебных, противовоспалительных препаратов применяют ингаляционные кортикостероиды (ингаляционные «гормоны»). Они являются базисными, основными средствами для лечения бронхиальной астмы, которые эффективно подавляют аллергическое воспаление в бронхах. Ингаляционные гормоны безопасны и не вызывают каких-либо значимых осложнений. Основными неприятностями при их применение являются осиплость голоса и молочница во рту. Для профилактики рекомендуется полоскание рта и голоса каждый раз после ингаляции таких лекарств. Ингаляционные гормоны применяются ежедневно и очень долго. Они выпускаются в виде аэрозоля и в виде порошков, упакованных в капсулы или в ингалятор. Как дополнение к ним, для усиления их действия применяются также бронхорасширяющие препараты 12-ти или 24-х часового действия. Комбинации ингаляционных гормонов и таких препаратов помогают более эффективно справляться с болезнью Существуют ингаляторы, которые содержать сразу два таких лекарства. Врач может посоветовать некоторые из таких ингаляторов применять как базисное лечение, а также как препарат скорой помощи по потребности, так называемая терапия единым ингалятором. Такое лечение позволяет справляться с болезнью, которая плохо поддается лечению при применении традиционных схем дозирования. В некоторых случаях применяются дополнительные противовоспалительные препараты, а особо тяжелых – добавляют иные бронхорасширяющие средства, которые в основном применяются при другом заболевании – хронической обструктивной болезни легких. При особо упорных случаях болезни врач
может назначить консультацию специалиста, занимающимся особым видом лечения, позволяющим бороться с иммуноглобулином Е путем введения моноклональных антител.
Аллерголог, выявив аллергию, может назначить особый вил лечения – аллергенспецифическую иммунотерапию, когда под кожу вводится в очень малых дозах аллерген, виновный в аллергической реакции.
Обострение БА – грозная ситуация, недооценивать которую нельзя. Если бронхорасшияющие препараты быстрого действия становятся неэффективными, интервал между их приемом начинает сокращаться – необходимо незамедлительно обратиться к врачу или вызвать скорую помощь. Промедление в этом случае чревато серьезными осложнениями.
Залогом успеха лечения бронхиальной астмы является дисциплинированное соблюдение рекомендаций и назначений врача в полном объеме.
СПИСОК ЛИТЕРАТУРЫ
Внутренние болезни, Руководство к практическим занятиям по Факультетской терапии, Подзолков
2. Глобальная инициатива по бронхиальной астме. Глобальная стратегия лечения и профилактики бронхиальной астмы (пересмотр 2014 г.). Документ доступен по адресу: www.ginasthma.org.
3. Федеральные клинические рекомендации по диагностике и лечению бронхиальной астмы 2016 // www.pulmonology.ru
4. Лекции кафедры факультетской терапии МГМУ им И.М.Сеченова (ЕОП). http://medrulit.ru/reabilitologiya/arterialnaya-gipertenziya-lechenie-reabilitatsiya-bolnich
Определение
астма Бронхиа́льная а́стма (от др.-греч. — «тяжёлое дыхание, одышка»)
Национальный институт сердца, легких и крови (NIHLB, США) совместно с Всемирной организацией здравоохранения (ВОЗ) создал рабочую группу, результатом деятельности которой стал доклад «Глобальная стратегия лечения и профилактики бронхиальной астмы». За этим последовало создание «Глобальной инициативы по бронхиальной астме» (Global Initiative for Asthma, GINA) – сетевой структуры для взаимодействия врачей, лечебных учреждений и официальных инстанций с целью распространения информации о подходах к лечению больных БАОсновополагающим документом является
GINA — глобальная стратегия лечения и профилактики бронхиальной астмы (Global Initiative for Asthma)
Определение GINA 2002г.
Хроническое заболевание, основой которого является воспалительный процесс в дыхательных путях с участием разнообразных клеточных элементов, включая тучные клетки, эозинофилы и Т- лимфоциты. У предрасположенных лиц этот процесс приводит к развитию генерализованной бронхиальной обструкции разной степени выраженности полностью или частично обратимой спонтанно или под влиянием лечения. Хроническое воспаление вызывает гиперреактивность дыхательных путей, приводящую к повторяющимся эпизодам свистящих хрипов, одышки, чувства стеснения в груди и кашля
Определение GINA 2014г.
Бронхиальная астма представляет собой гетерогенное заболевание, которое, как правило, характеризуется наличием хронического воспаления дыхательных путей. Она определяется по наличию в анамнезе симптомов со стороны органов дыхания, таких как свистящие хрипы, одышка, чувство заложенности в груди и кашель, выраженность которых изменяется со временем, а также вариабельного ограничения скорости воздушного потока на выдохе
Это определение было принято в результате консенсуса экспертов, основанного на обсуждении характеристик, которые являются типичными для БА и которые отличают это заболевание от других заболеваний органов дыхания
Гетерогенность БА проявляется различными фенотипами заболевания, многие из которых возможно выделить в обычной клинической практике.
Фенотипы БА
Аллергическая БА:
наиболее легко распознаваемый фенотип, который обычно начинается в детстве, связан с наличием других аллергических заболеваний (атопический дерматит, аллергический ринит, пищевая аллергия) у пациента или родственников.
Для этого фенотипа характерно эозинофильное воспаление дыхательных путей. Пациенты с фенотипом аллергической БА обычно хорошо отвечают на терапию ингаляционными глюкокортикостероидами (ИГКС).
Неаллергическая БА :
встречается у взрослых, не связана с аллергией. Профиль воспаления дыхательных путей у больных с данным фенотипом может быть эозинофильным, нейтрофильным, смешанным или малогранулоцитарным.
В зависимости от характера воспаления пациенты с неаллергической астмой могут не отвечать на терапию ИГКС.
БА с поздним дебютом :
у некоторых пациентов, особенно женщин, астма развивается впервые уже во взрослом возрасте. Эти больные чаще не имеют аллергии и, как правило, требуют более высоких доз ИГКС илиили, являются относительно рефрактерными к ГКС-терапии.
БА с фиксированной обструкцией дыхат ельных путей:
некоторые пациенты с длительным анамнезом БА развивают фиксированную обструкцию дыхательных путей, которая формируется, по-видимому, вследствие ремоделирования бронхиаальной стенки.
БА у больных с ожирением :
пациенты с ожирением и БА часто имеют выраженные респираторные симптомы, не связанные с эозинофильным воспалением.
Определение фенотипических особенностей заболевания является требованием времени, так как персонализированная медицина на основании подбора пациентов (выделение субпопуляций/кластеров/фенотипов БА), может предложить набор диагностических тестов и при подтверждении предполагаемого фенотипа - таргетную терапию, и направленные методы профилактики.
Кодирование по МКБ 10
Бронхиальная астма (J45):
J45.0 – Бронхиальная астма с преобладанием аллергического компонента
J45.1 – Неаллергическая бронхиальная астма
J45.8 – Смешанная бронхиальная астма
J45.9 – Бронхиальная астма неуточненная
ЭТИОЛОГИЯ
| Факторы | Описание |
| Внутренние факторы | · Генетическая предрасположенность к атопии · Генетическая предрасположенность к бронхиальной гиперреактивности · Пол (в детском возрасте БА чаще развивается у мальчиков; в подростковом и взрослом – у женщин) · Ожирение |
| Факторы окружающей среды | Аллергены · Внутри помещения: клещи домашней пыли, аллергены домашних животных, аллергены тараканов, грибковые аллергены. · Вне помещения: пыльца растений, грибковые аллергены. Инфекционные агенты (преимущественно вирусные) Профессиональные факторы Аэрополлютанты · Внешние: озон, диоксиды серы и азота, продукты сгорания дизельного топлива и др. · Внутри жилища: табачный дым (активное и пассивное курение). Диета повышенное потребление продуктов высокой степени обработки, увеличенное поступление омега-6 полиненасыщенной жирной кислоты и сниженное – антиоксидантов (в виде фруктов и овощей) и омега-3 полиненасыщенной жирной кислоты (в составе жирных сортов рыбы). |
Этиология и патогенез
Факторы
Описание
Внутренние факторы
· Генетическая предрасположенность к атопии
· Генетическая предрасположенность к бронхиальной гиперреактивности
· Пол (в детском возрасте БА чаще развивается у мальчиков; в подростковом и взрослом – у женщин)
· Ожирение
Факторы окружающей среды
Аллергены
· Внутри помещения: клещи домашней пыли, аллергены домашних животных, аллергены тараканов, грибковые аллергены.
· Вне помещения: пыльца растений, грибковые аллергены.
Инфекционные агенты (преимущественно вирусные)
Профессиональные факторы
Аэрополлютанты
· Внешние: озон, диоксиды серы и азота, продукты сгорания дизельного топлива и др.
· Внутри жилища: табачный дым (активное и пассивное курение).
Диета
повышенное потребление продуктов высокой степени обработки, увеличенное поступление омега-6 полиненасыщенной жирной кислоты и сниженное – антиоксидантов (в виде фруктов и овощей) и омега-3 полиненасыщенной жирной кислоты (в составе жирных сортов рыбы).
Факторы, влияющие на развитие и проявления БА приведены в табл. 1. Таблица 1. Факторы, влияющие на развитие и проявления БА
Эпидемиология
ЭПИДЕМИОЛОГИЯ
- 300 млн. пациентов во всем мире страдают БА
- В нашей стране по данным недавнего эпидемиологического исследования распространенность БА среди взрослых составляет 6,9% , а среди детей и подростков – около 10% .
- Большинство пациентов, страдающих БА, хорошо отвечают на традиционную терапию, достигая контроля заболевания. Однако существенная часть больных (20–30%) с трудными для терапии фенотипами БА, к которым относятся тяжелая атопическая БА, БА при ожирении, БА курильщика, БА с поздним дебютом, БА с фиксированной бронхиальной обструкцией, могут быть рефрактерны к традиционной терапии. У них отмечается высокая частота обострений и обращений за неотложной медицинской помощью.
- В приемных отделениях и отделениях неотложной помощи стационаров развитых стран на долю больных с обострением БА приходится до 12% всех поступлений, причем 20–30% больных нуждаются в госпитализации в специализированные отделения и около 4% больных – в отделения реанимации и интенсивной терапии.
- Около 5% всех больных с обострением БА требуют проведения интубации трахеи и искусственной вентиляции легких (ИВЛ), в случае проведения ИВЛ летальность больных достигает 7%.
ПАТОГЕНЕЗ
Основные п/ф механизмы развития БА
1.БРОНХОКОНСТРИКЦИЯ
2.ГИПЕРРЕАКТИВНОСТЬ бронхиального дерева
3.ВОСПАЛЕНИЕ дыхательных путей
Основной чертой БА считается хроническое специфическое воспаление дыхательных путей.
Симптомы астмы возникают эпизодически, а воспаление дыхательных путей носит хронический характер, выявляется при всех формах БА и распространяется на проксимальные и дистальные бронхи.
Воспаление при БА характеризуется:
• активацией тучных клеток;
• повышением количества активированных эозинофилов, макрофагов, нейтрофилов;
• увеличением числа Т-лимфоцитов NK- естественных киллеров и Т-хелперов II типа;
• продукцией воспалительных медиаторов активированными и структурными клетками бронхов (эпителиальные, эндотелиальные, нервные клетки, фибробласты): более 100 различных медиаторов участвуют в процессе воспаления.
•
•
•
•
Ключевые медиаторы воспаления:
• хемокины;
• цистениловые лейкотриены;
• цитокины;
• гистамин;
• оксид азота (NO), считается маркером воспаления дыхательных путей и используется для
диагностики БА;
• простагландин D2.
Эффекты медиаторов воспаления:
• приводят к накоплению эозинофилов в очаге воспаления;
• вызывают бронхоспазм;
• повышают секрецию слизи в бронхиальном дереве;
• увеличивают сосудистую проницаемость, что приводит к экссудации плазмы (отеку);
• активируют гиперреактивность бронхов;
• участвуют в привлечении и дифференцировке Т-хелперов II типа в дыхательные пути;
• стимулируют образование lgE
• приводят к структурным изменениям бронхов (ремоделированию).
Нарушение иннервации бронхов также играет большую роль в патогенезе БА.
Активация холинергических нервных окончаний триггерами (факторы, вызывающие обострение БА) приводит к рефлекторной бронхоконстрикции и гиперсекреции слизи.
Воспалительные медиаторы способствуют высвобождению
воспалительных нейропептидов (субстанция Р), которые усиливают воспалительную реакцию и могут обеспечивать продолжительный воспалительный ответ в бронхах при отсутствии других дополнительных стимулов.
В результате хронического воспаления в бронхах происходят структурные изменения:
• утолщение базальной мембраны бронхов;
• субэпителиальный фиброз;
• образование новых сосудов;
• гиперплазия гладких мышц;
• повышение количества бокаловидных клеток и размера подслизистых желез.
Воспалительный процесс в бронхах приводит к развитию обструкции дыхательных путей - основного функционального нарушения при БА.
Основными механизмами обструкции дыхательных путей при БА считаются:
• бронхоспазм - основной механизм нарушения бронхиальной проходимости, который приводит к вариабельному ограничению бронхиальной проходимости и интермиттирующим симптомам;
• отек слизистой оболочки - происходит вследствие повышения проницаемости сосудов и экссудации плазмы в ответ на действие воспалительных медиаторов;
• дискриния и обструкция дыхательных путей слизистыми пробками возникает в результате гиперсекреции и изменения вязкости, эластичности и реологических свойств слизи, вследствие повышения содержания в бронхиальном секрете альбумина, попавшего из микрососудов при воспалительной экссудации и скопления эпителиальных клеток;
• ремоделирование дыхательных путей;
• гиперреактивность бронхов связана с воспалительными процессами в бронхиальной стенке и
считается наиболее важной патофизиологической особенностью БА.
Морфологические изменения дыхательных путей
• Воспалительная инфильтрация бронхов с наличием в инфильтрате большого количества тучных клеток, Т-лимфоцитов, эозинофилов и макрофагов.
• Скопление вязкой слизи в просвете бронхов.
• Деструкция и десквамация бронхиального эпителия.
• Возрастание количества бокаловидных желез и их гиперфункция, резкое снижение функции
мерцательного эпителия.
• Ремоделирование бронхиальной стенки.

Кодирование по МКБ 10
Бронхиальная астма (J45):
J45.0 – Бронхиальная астма с преобладанием аллергического компонента
Дата: 2019-07-24, просмотров: 378.