Исследование по теме «Особенности диагностики и лечения пневмоний у геронтологических пациентов» проводилось на базе Кизлярской центральной больницы в республике Дагестан, города Кизляр. Цель исследования состояла в оценке эффективности лечения стандартными схемами лиц разного возраста при среднетяжелой пневмонии. В данном исследовании участвовало 20 пациентов в возрасте от 32 до 80 лет, госпитализированные в городскую больницу г. Пятигорска по поводу внебольничной пневмонии среднетяжелого течения. У всех пациентов был установлен диагноз «внебольничная пневмония» по рентгенологическим признакам инфильтрации легочной ткани. Пациентов разделили на две возрастные группы. В первую группу вошло 10 человек в возрасте 32-60 лет, во вторую – 10 человек в возрасте 60-80 лет.
Первая группа отличалась от второй наличием кашля с мокротой, острой лихорадкой, физикальными исследованиями и лейкоцитозом.
Для второй группы характерным оказались повышенная температура, нарушения со стороны ЦНС из-за пневмонии (возникшее в первые 2-5 дней заболевания) в виде физической, психической утомляемости, диффузными головными болями, чаще височной и теменной локализации, раздражительной слабостью, нарушением сна.
Физикальное исследование пневмонии было затруднено из-за сопутствующих патологий. Перкуторная тупость при пневмонии трудно отличалась от ателектаза, бронхиальное дыхание с наличием хрипов было следствием наличия пневмосклеротического участка, а влажные мелкопузырчатые хрипы выслушивались при левожелудочковой недостаточности.
Пневмония возникла вне условий стационара и организованных коллективов. Критерии исключения пациентов из исследования были следующими: необходимость лечения в условиях реанимации по тяжести пневмонии; беременность и лактация; индивидуальная непереносимость одного из компонентов лечения; предшествующая антибиотикотерапия по поводу данного заболевания длительностью сутки и более; бактериальная инфекция другой локализации в стадии обострения, помимо пневмонии, требующая дополнительного приема антибиотиков.
Критериями исключения пациентов из исследования послужили аллергические реакции из-за приема лекарственных препаратов, а также явная осложненная пневмония на фоне лечения, которое прогнозировало дальнейшее медицинское вмешательство.
Оценка клинических симптомов производилась по 4-балльной шкале:
Кашель:
· 0 – отсутствует;
· 1 – слабый;
· 2 – средний;
· 3 – сильный.
Характер мокроты:
· 0 – слизистая;
· 1 –слизисто-гнойная;
· 2 – гнойно-серозная;
· 3 – гнойная.
Одышка:
· 0 – отсутствует;
· 1 – слабая;
· 2 – умеренная;
· 3 – выраженная.
Температура тела:
· 0 - <36,9,
· 1 - 37,0-37,9,
· 2 - 38,0-38,9,
· 3 - >39,0.
Боль в груди:
· 0 – отсутствует,
· 1 – слабо выражена,
· 2 – умеренно выражена,
· 3 – сильно выражена (Рисунок 1 и Рисунок 2).
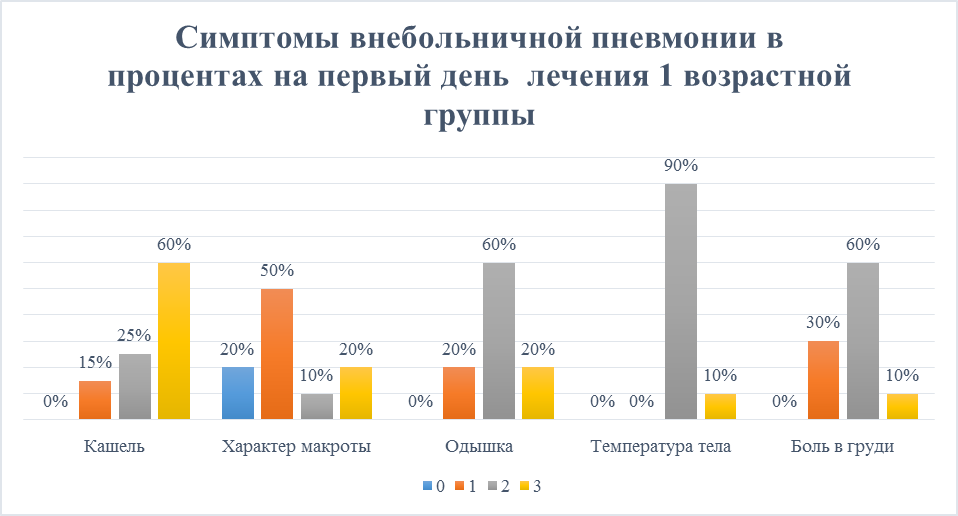
Рисунок 1. Симптомы внебольничной пневмонии в процентах
на первый день лечения 1 возрастной группы
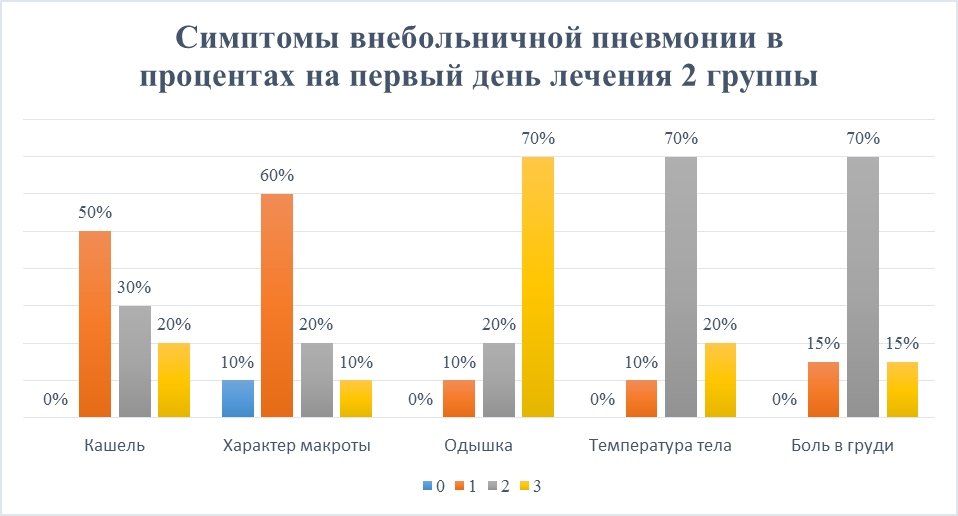
Рисунок 2. Симптомы внебольничной пневмонии в процентах
на первый день лечения 2 группы
Пациенты с диагнозом ВБ приняли участие на проведение лабораторного и инструментального обследования. В данные обследования входило: рентгенография в двух проекциях, клинический анализ крови, биохимический анализ крови, микроскопический анализ крови.
Была проведена подборка антимикробного препарата для обеих групп до результатов исследования.
В обоих группах антибактериальная терапия проводилась с парентеральным введением амоксиклава, действующее вещество которого является амоксициллин в паре с клавулановой кислотой, а также дополнительно вводился Кларитромицин. Амоксиклав назначался пациентам внутривенно по 1,2 г с интервалом 6 часов, 3 раза в сутки, на 4-5 суток. Кларитромицин назначался в/в в виде инъекций в дозе 500 мг/сутки, с дальнейшим переводом на пероральный прием 500 мг/сутки.
Длительность курса лечения пациентов обеих групп составил от 7 до 10 дней.
Оценивая динамику лечения пациентов, динамика клинических показателей проявила себя следующим образом. На вторые сутки было проведено обследование первой возрастной группы, боль в груди осталась без изменений, однако обнаружились другие признаки положительной динамики клинической картины: сильный кашель у 50%, умеренный у 30%, слабый у 20%; одышка перешла в умеренную у 20% пациентов, также температура тела у 10% пациентов стала ниже 38 градусов по Цельсию, а мокрота у 50% была слизистая, у 40% слизисто-гнойная, у 10% гнойно-серозная (Рисунок 3).
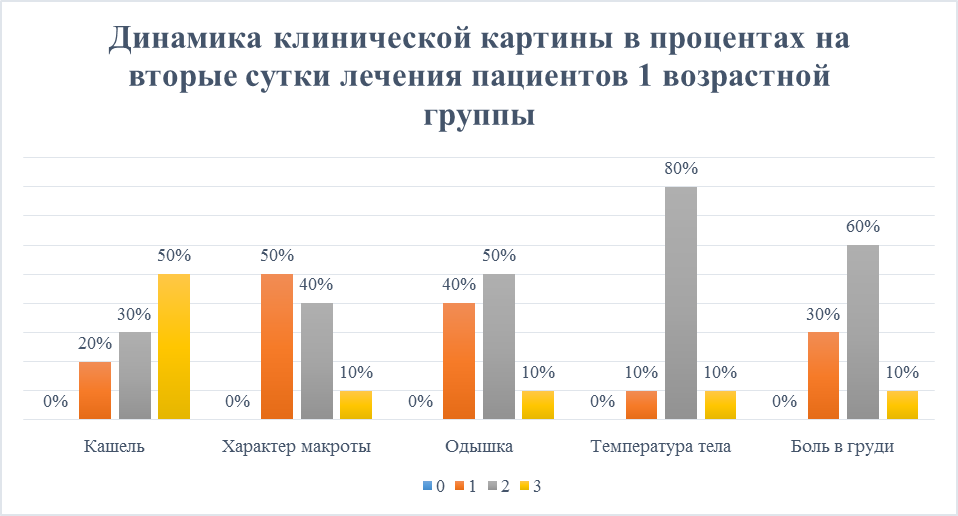
Рисунок 3. Динамика клинической картины в процентах на вторые сутки лечения пациентов 1 возрастной группы
Также на вторые сутки лечения была обследована вторая возрастная группа после первой, после которого данные тоже оказались положительными: сильный кашель изначально был у 20% пациентов, после этот показатель упал ровно на 10%, умеренный так как и слабый по 45% из группы пациентов. Мокрота у 10% была гнойного характера, у 20% гнойно-серозного, 50% слизисто-гнойная, а слизистого была у 20%. Следует отметить, что у 20% спала температура ниже отметки равной 38 градусов по Цельсию (Рисунок 4).
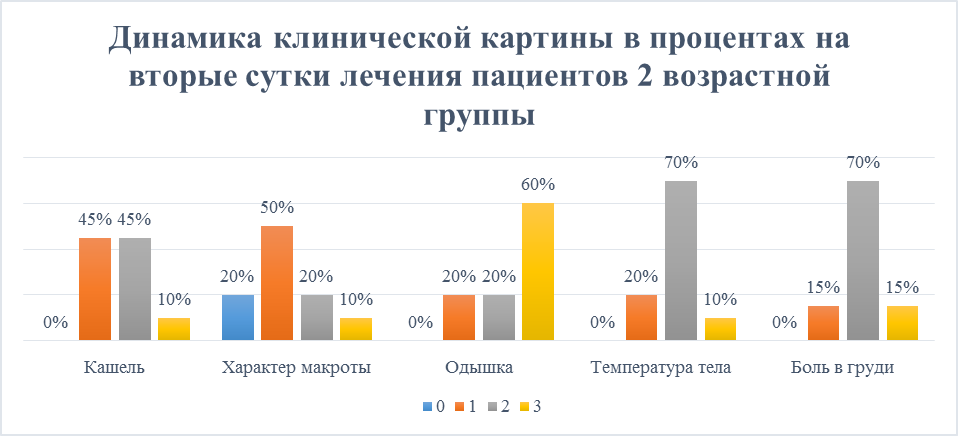
Рисунок 4. Динамика клинической картины в процентах на вторые сутки лечения пациентов 2 возрастной группы
На третьи сутки лечения антибактериальными препаратами оценка динамики и эффективности терапии проводилась с учетом нежелательных явлений от приема препаратов.
После обследования первой возрастной группы на третьи сутки по всем критериям наблюдалась положительная динамика. До начала лечения амоксиклава с кларитромицином 60% пациентов жаловались на сильный кашель, после на вторые сутки у 10% он спал до умеренного и слабого, на третьи сутки тенденция спада увеличилась еще на 10%, так у уже 40% пациентов сильный кашель, у 30% умеренный и у оставшихся 30% слабый. Мокрота у 10% и 40% на вторые сутки лечения была гнойная и гнойно-серозная, а третьи сутки у 60% она слизисто-гнойная, у 40% слизистая. Сильно выраженная одышка у 10% пациентов перешла в более легкую форму, у ещё 10% она прекратилась. Также у 10% исчезли боли в груди. Температура тела у 20% нормализовалась (Рисунок 5).
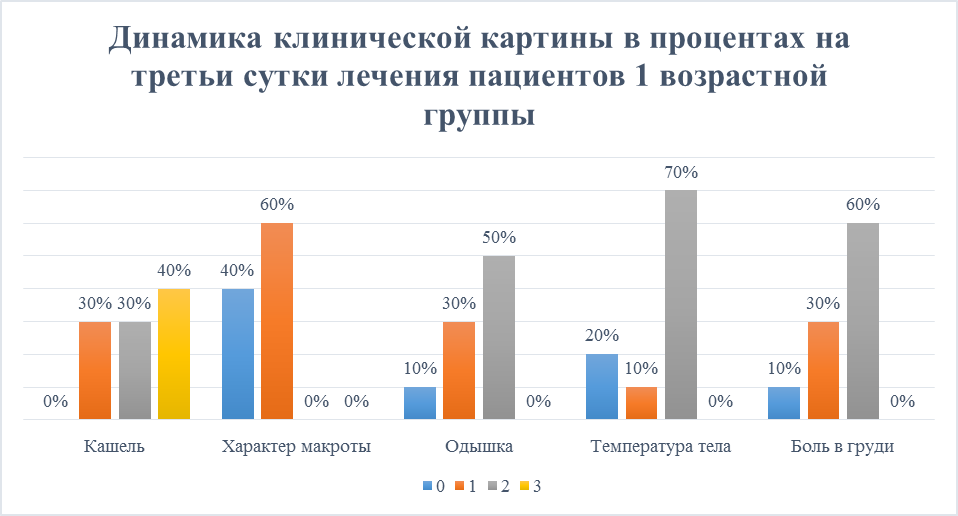
Рисунок 5. Динамика клинической картины в процентах на третьи сутки лечения пациентов 1 возрастной группы
Из-за возрастных особенностей второй группы динамика клинических симптомов наблюдалась медленнее, в отличии от первой. На третьи сутки курса лечения кашель сохранился у всех, как и у первой группы, у 60% слабый, у 30% средний, у 10 ярко выраженный, сильный. По характеру мокрота стала у 30% слизистая, у 40% слизисто-гнойная, у оставшихся 30% гнойно-серозная. Одышка на вторые сутки была 60%, на третьи спала на 30%, таким образом у 30% она выраженная, у 50% умеренная, у 20% слабая.
Температура тела нормализовалась у 10%. На боль в груди перестали жаловаться 10% пациентов пожилого возраста, 50% беспокоила умеренная боль, 40% отмечали слабую боль (Рисунок 6).
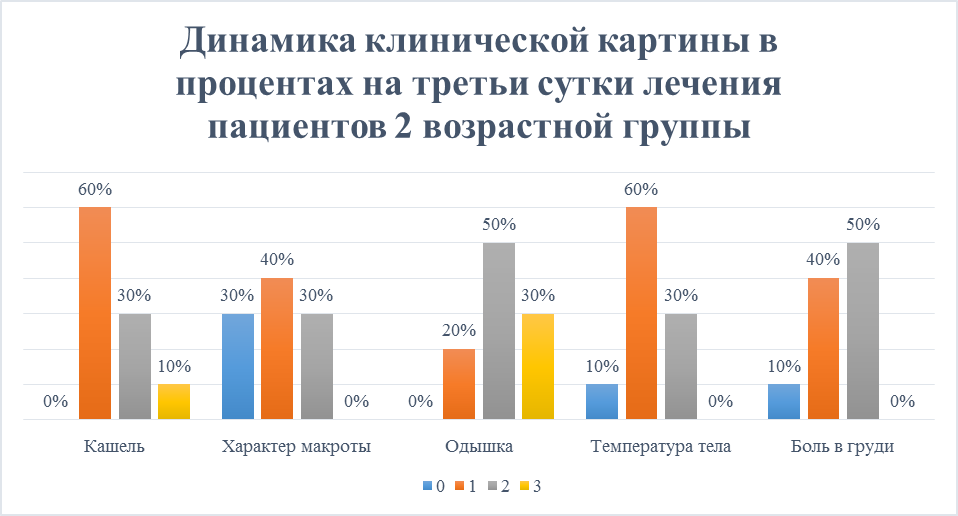
Рисунок 6. Динамика клинической картины в процентах на третьи сутки лечения пациентов 2 возрастной группы
На четвертые сутки лечения 1 возрастной группы были зафиксированы следующие показатели: нет кашля у 20% пациентов, еще 20% сильный кашель и по 30% средний и слабый. Мокрота у 60% слизистая, у 40% слизисто-гнойная. Перестали жаловаться на одышку еще 10%, в итоге на четвертые сутки составило 20% пациентов, 30% - слабая, 50 – умеренная. Температура спадает, так у 30% нормализовалась, 20% - 37,0-37,9 °С, 50% - 38,0-38,9 °С. Боль в груди 30% пациентов не беспокоила, стала слабо выраженной у 40 %, умеренно выражена у 30 % (Рисунок 7).
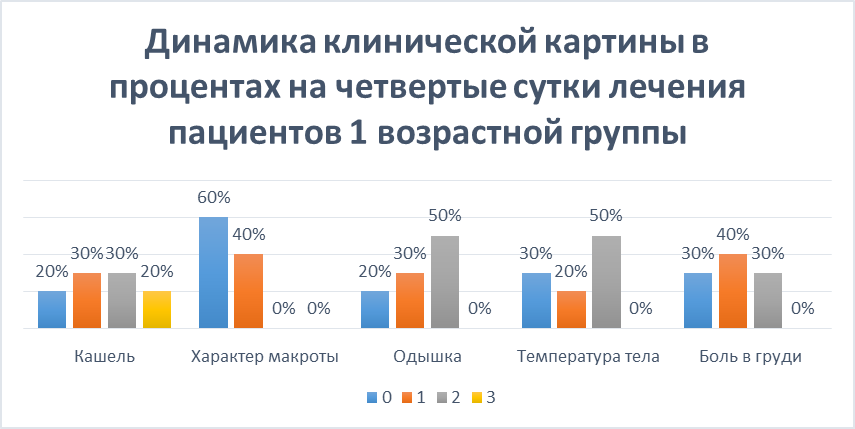
Рисунок 7. Динамика клинической картины в процентах на четвертые сутки лечения пациентов 1 возрастной группы
Положительная динамика у пациентов 2 возрастной группы после четырех дневного курса получила следующие результаты: кашель не беспокоит 20% пациентов, по 40% он слабый и средний. Характер мокроты: 50% - слизистая, 50% - слизисто-гнойная. Одышка: 40% - умеренная, 30% - слабая, 20% - отсутствует. Температура: 30% - <36,9 °С, 40% - 37,0-37,9 °С, 30% - 38,0-38,9 °С. Боль в груди: у 20% отсутствует, 50% - слабо выражена, 30% - умеренная (Рисунок 8).

Рисунок 8. Динамика клинической картины в процентах на четвертые сутки лечения пациентов 2 возрастной группы
Лечение на пятые сутки с использованием комбинации антибиотиков было продолжено, после обследования зафиксированы следующие данные: кашель: нет у 20%, по 40% слабый и средний. Характер мокроты: 70% слизистая, 30% слизисто-гнойная. Одышка: 20% - отсутствует, 40% - слабая, 40% - умеренная. Температура: 30% - <36,9 °С, 40% - 37,0 -37,9 °С, 30% - 38,0-38,9 °С. Боль в груди: 40% - отсутствует, 50% - слабая, 10% - умеренная (Рисунок 9).
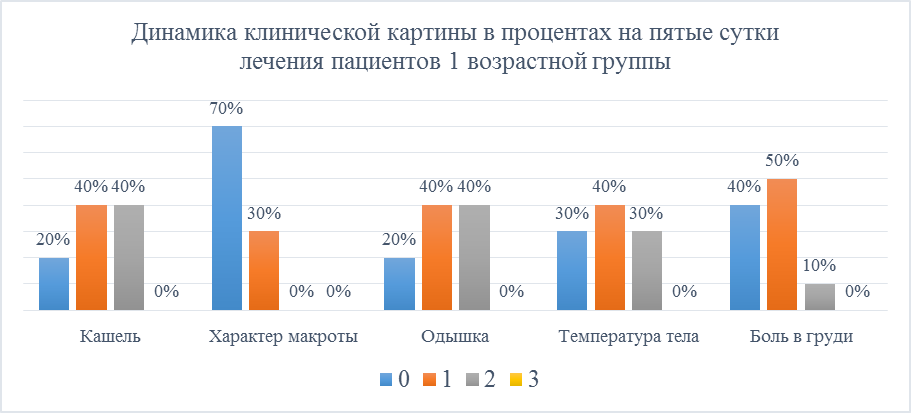
Рисунок 9. Динамика клинической картины в процентах на пятые сутки лечения пациентов 1 возрастной группы
Вторая группа пациентов после пятидневного курса антибиотикотерапии тоже шла на поправку, а результаты обследования позволяли проследить это.
Средний кашель отмечался у 30%, слабый у 50%, а у 20% отсутствовал вовсе. Характер мокроты: 60% - слизистая, 40% - слизисто-гнойная. Одышка: 30% - отсутствует, 50% - слабая, 20% - умеренная. Температура тела у 40% была <36,9 °С, у еще 40% - 37,0-37,9 °С, у 20% - 38,0-38,9 °С. Боль в груди отмечалась у 70% пациентов, у 50% - слабо выраженная, у 20% - умеренная, у оставшихся 30% болевого синдрома не было обнаружено (Рисунок 10).
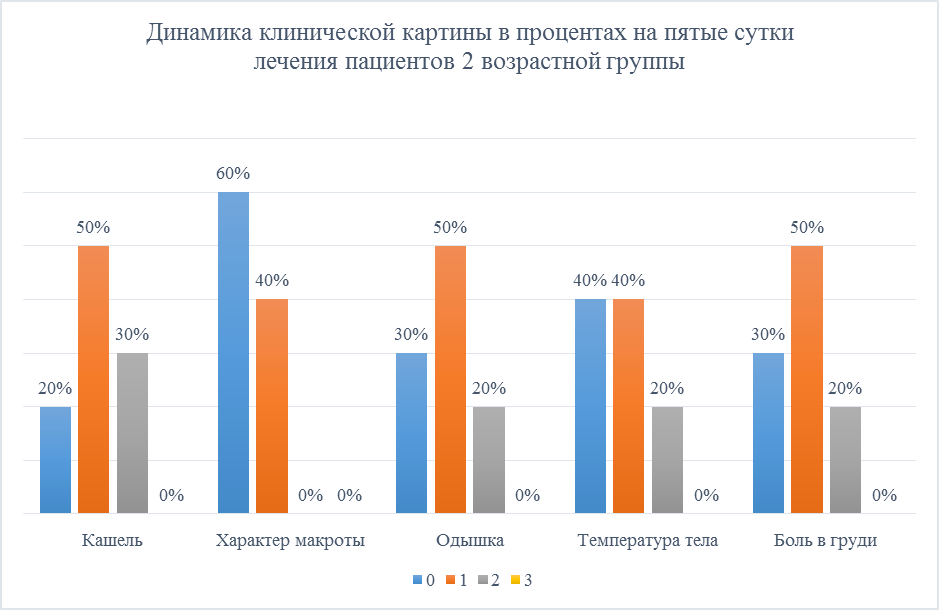
Рисунок 10. Динамика клинической картины в процентах на пятые сутки лечения пациентов 2 возрастной группы
При обследовании пациентов 1 группы, проходивших лечение на шестые сутки, были зафиксированы следующие показатели: кашель умеренный -0 20%, слабый - 40%, нет кашля - 40% пациентов из 1 группы. Характер мокроты - 90% - слизистая, 10% - слизисто-гнойная. На одышку жаловаться перестало 80%, у 20% она еще осталась слабо выражена. Температура нормализовалась у 100% пациентов, а боль в груди 90% пациентов не беспокоила, стала слабо выраженной у 10% (Рисунок 11).
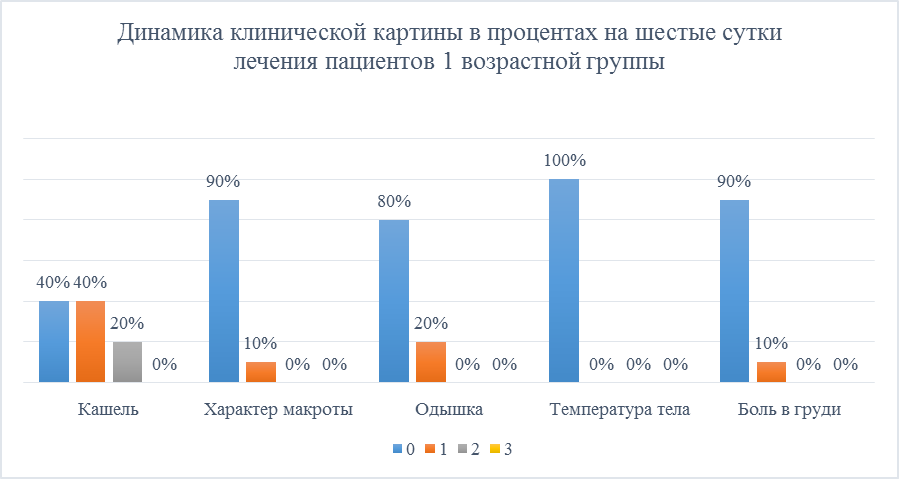
Рисунок 11. Динамика клинической картины в процентах на шестые сутки лечения пациентов 1 возрастной группы
Результаты обследования пациентов 2 возрастной группы, после шести дневного курса лечения оказались следующими: кашель у 10% умеренный, слабый - 60%, нет кашля – 30% у пациентов данной группы. Характер мокроты: 70% - слизистая, 30% - слизисто-гнойная. Перестало жаловаться на одышку 40% пациентов, у 50% она стала осталась слабо выражена, также у 10% одышка умеренного характера. Температура оставалась в норме у 60% пациентов, у 40 не поднимается выше 37,9. Боль в груди не беспокоила 40%, слабо выражена у 40%, умеренно выражена у 20% (Рисунок 12).
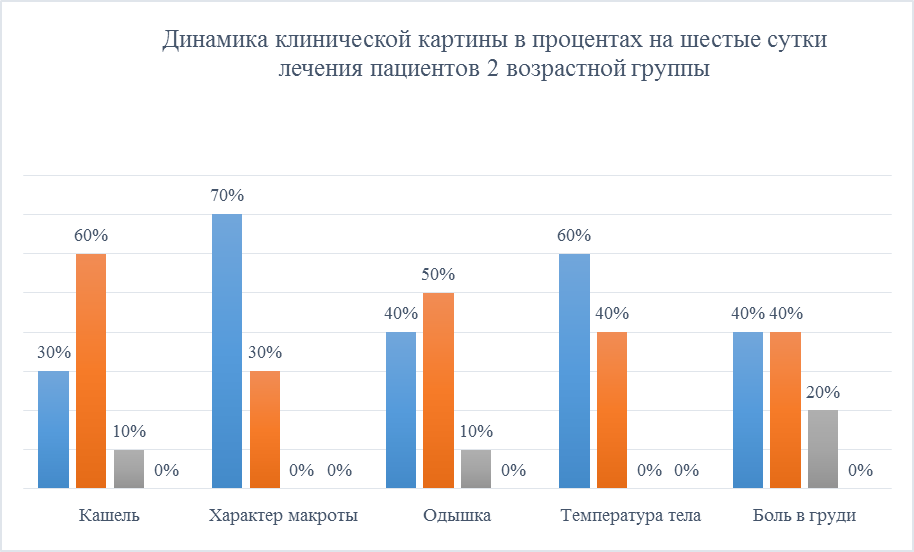
Рисунок 12. Динамика клинической картины в процентах на шестые сутки лечения пациентов 2 возрастной группы
На седьмой день также проводились оценки клинических показателей, лабораторных данных и выполнялась рентгенография грудной клетки. Так на основании полученных результатов была оценена достаточность терапии выбранными антибиотиками в разных возрастных группах.
В результате чего было выявлено, что слабый кашель остался у 30%, нет кашля – 70% пациентов группы; характер мокроты - 100% - слизистая; слабая одышка у 10% пациентов. Температура в норме у 100% пациентов. На боль в груди никто не жаловался (Рисунок 13).
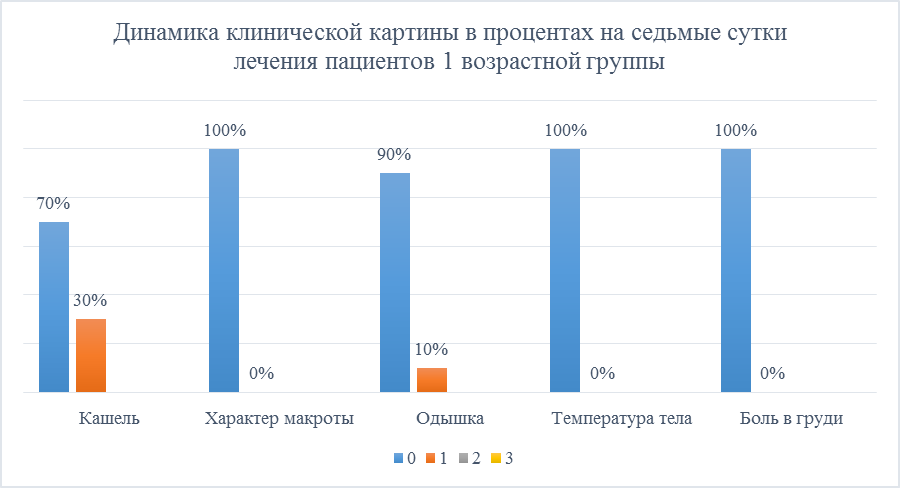
Рисунок 13. Динамика клинической картины в процентах на седьмые сутки лечения пациентов 1 возрастной группы
У участников с 2 группы на седьмые сутки слабый кашель остался у 70%, из них 10% со средним кашлем, 60% со слабым, а у 30% кашля нет. Характер мокроты: 80% - слизистая, у 20% - слизисто-гнойная. Одышка: 40% - отсутствует, 50% - слабая, 10% - умеренная. Температура в норме у 70%, только у 30% - не превышает 37,9 С. Боли в груди не беспокоят 40% пациентов, у 20% они умеренно выраженные, а у оставшихся 40% слабовыраженные (Рисунок 14).
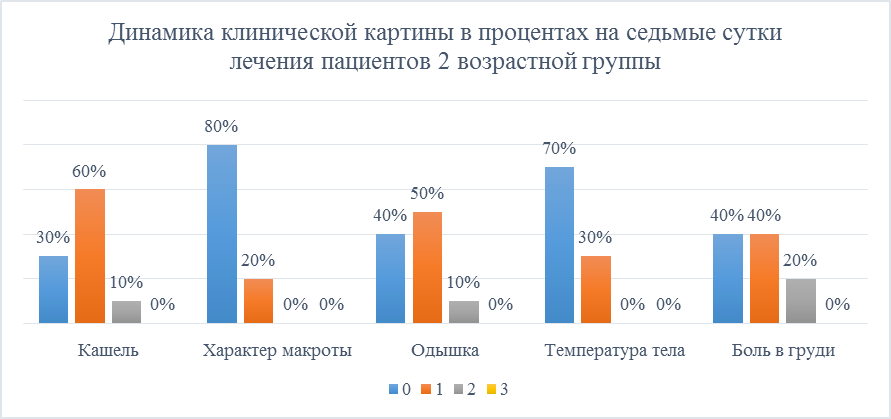
Рисунок 14. Динамика клинической картины в процентах на седьмые сутки лечения пациентов 2 возрастной группы
Из анализа данных можно сделать выводы, что подавляющую разницу в динамике изменения клинической картины на фоне одинакового лечения в разных возрастных группах играет сам возраст больного и готовность его организма к болезни.
У пациентов первой возрастной группы в результате лечения большинство клинических симптомов пневмонии ушли.
Чего нельзя сказать о пациентах из второй группы, такая динамика наблюдалась гораздо медленнее. К концу антибактериальной терапии сохранились многие клинические симптомы, однако они и стали менее выраженными. Сохранились кашель и мокрота, что связано с возрастными изменениями функции нижних отделов дыхательных путей. Слабо и умеренно выраженная отдышка также может свидетельствовать о дыхательной и сердечно-сосудистой недостаточности, это также может являться возрастным фактором. Боли в груди свидетельствовали о хронической ишемической болезни сердца. Таким образом, можно сказать, что для лечения геронтологических больных необходимо больше времени.
Профилактика
Как уже говорилось, в основе патогенеза большинства случаев бактериальной пневмонии у иммунокомпетентных пациентов лежит колонизация ротоглотки пневмотропными микроорганизмами с последующей их аспирацией в дистальные отделы бронхиального дерева. При этом в отсутствие эффективной местной противоинфекционной защиты начинается быстрое размножение бактерий в респираторных отделах легких. Поэтому вероятность развития пневмонии максимальна при наличии у человека тех или иных нарушений локальной или системной противоинфекционной защиты, факторов риска аспирации, дефектов мукоцилиарного клиренса. Справедливость данного предположения оказалась подтвержденной результатами ряда исследований, в которых изучали факторы риска развития пневмонии.
Так, пожилой возраст, сопутствующие хронические бронхолегочные заболевания, курение, застойная сердечная недостаточность, нарушения глотания, хронический алкоголизм, перенесенное острое нарушение мозгового кровообращения и другие рассматривается как независимые факторы риска развития пневмонии.
В ряде исследований в качестве единственных или главных факторов риска пневмонии рассматриваются курение и сопутствующая ХОБЛ. Поскольку курение является основным фактором риска ХОБЛ, очевидна необходимость максимально широко распространения программ по борьбе с курением как наиболее эффективной возможности уменьшить риск пневмонии. К числу других неспецифических профилактических подходов следует отнести оптимизацию лечения сопутствующих хронических сердечно-сосудистых и бронхолегочных заболеваний, профилактику аспирации.
Пневмония рассматривается как весьма частое и нередко тяжелое осложнение гриппа. Поэтому профилактика гриппа приобретает особое значение у лиц с известными факторами риска пневмонии: в возрасте 60 лет и старше, пребывающих в учреждениях длительного ухода, имеющих сопутствующие хронические сердечно-сосудистые, бронхолегочные, почечные заболевания, неконтролируемый сахарный диабет, гемоглобинопатии и др. Профилактика гриппа без применения вакцины заключается в назначении одного из противовирусных препаратов:  -ингибиторов (амангадин или римантадин, активные только против вируса гриппа А) или ингибиторов нейраминидазы (занамивир или осельтамивир, активные против вирусов гриппа А и В). Однако поскольку противовирусные препараты необходимо употреблять с профилактической целью в течение нескольких недель, то стоимость лечения, риск нежелательных явлений и вероятность развития устойчивости делают это направление профилактики грипп менее привлекательным, нежели вакцинация. В связи с этим профилактика гриппа с помощью противовирусных препаратов может быть рекомендована только в определенных ситуациях (например, вспышка гриппа в замкнутом коллективе).
-ингибиторов (амангадин или римантадин, активные только против вируса гриппа А) или ингибиторов нейраминидазы (занамивир или осельтамивир, активные против вирусов гриппа А и В). Однако поскольку противовирусные препараты необходимо употреблять с профилактической целью в течение нескольких недель, то стоимость лечения, риск нежелательных явлений и вероятность развития устойчивости делают это направление профилактики грипп менее привлекательным, нежели вакцинация. В связи с этим профилактика гриппа с помощью противовирусных препаратов может быть рекомендована только в определенных ситуациях (например, вспышка гриппа в замкнутом коллективе).
В настоящее время вакцинация осуществляется главным образом гриппозными вакцинами, приготовленными из инактивированных вирусов. У здоровых лиц молодого и среднего возраста применение инактивированной вакцины сопровождается существенным (на 70-80%) уменьшением частоты развития гриппа А, В отношении лиц пожилого и старческого возраста было проведено только одно контролируемое исследование, продемонстрировавшее профилактическую эффективность в отношении гриппа А на уровне 50%. Многие когортные исследования и исследования «случай-контроль» подтвердили ранее установленную профилактическую ценность вакцин, свидетельствуя одновременно, что этот способ профилактики позволяет также уменьшить число случаев тяжелого и осложненного течения заболевания, требующих госпитализации.
Оптимальное время для проведения вакцинации – октябрь и первая половина ноября, так как активность гриппа в северном полушарии обычно наблюдается с декабря по март. Вакцинации до октября следует избегать, поскольку уровень противовирусных антител может начать снижаться уже через несколько месяцев после введения вакцины. Если локальные эпидемиологические службы прогнозируют более раннюю вспышку гриппа, то вакцинацию можно проводить раньше обычных сроков.
Целесообразность применения пневмококковой вакцины объясняется тем, что S. pneumoniae остается главным возбудителем пневмонии у взрослых и, несмотря на доступную эффективную антибактериальную терапию, обусловливает высокую заболеваемость и летальность. С целью специфической профилактики инвазивных пневмококковых инфекций, в том числе и пневмококковой пневмонии со вторичной бактериемией., применяют 23-валентную неконъюгированную вакцину, содержащую очищенные капсулярные полисахариды антигены 23 серотипов S. pneumoniae.
Поскольку пациентам, нуждающимся во введении пневмококковой вакцины, нередко требуется применение и гриппозной вакцины могут вводиться одновременно (в разные руки) без увеличения частоты нежелательных реакций или снижения иммунного ответа.
ЗАКЛЮЧЕНИЕ
Проблема пневмонии сохраняется во всем мире из-за ее большой распространенности, отсутствия тенденции к улучшению исходов лечения, несмотря на применение новейших антибактериальных препаратов. Летальность при пневмониях не снижается, а число больных с затяжным, а также с осложненным течением неуклонно растет. Следовательно, высокая заболеваемость, осложненное течение, возрастающая летальность определяют актуальность изучения клинических и диагностических аспектов течения пневмонии. Высокий уровень диагностических ошибок при внебольничной пневмонии, обусловленных недооценкой тяжести состояния больного, несвоевременным началом адекватной антибактериальной терапии, как следствие – рост числа больных с осложненным течением и летальным исходом, низкая информативность существующих прогностических шкал диктуют необходимость поиска современных маркеров для прогнозирования течения и тяжести пневмонии на ранних сроках госпитализации пациента.
Таким образом, комплексный анализ сведений о больном внебольничной пневмонией, клинической картины заболевания, лабораторных данных, дополненных современными биомаркерами воспаления, является рациональным подходом к решению вопросов оценки тяжести и прогнозирования течения пневмонии. Полученные математические модели дают возможность применить всю совокупность сведений, получаемых при обследовании больного, систематизировать их в единое уравнение и прогнозировать осложненное течение пневмонии на ранних сроках госпитализации пациента, что особо касаемо лиц пожилого возраста.
Дата: 2019-05-29, просмотров: 356.