БИЛЕТ № 1
Топография передней области плеча
Фасции и клетчаточные пространства шеи
Топография мошонки
4)Задача про ущемленную косую паховую грыжу
Задача
1.
ПЕРЕДНЯЯ ОБЛАСТЬ ПЛЕЧА, REGIO BRACHII ANTERIOR
Внешние ориентиры. Места прикрепления к плечу большой грудной и широчайшей мышцы спины, двутлавая мышца плеча, внутренний и наружный надмыщелки плеча, медиальная и латеральная борозды у соответствующих краев двуглавой мышцы плеча. По ходу медиальной борозды можно пальпировать плечевую кость и здесь же прижать к ней плечевую артерию при кровотечении.
Границы. Верхняя граница области проходит по линии, соединяющей точки прикрепления к плечу большой грудной и широчайшей мышцы спины; нижняя граница проводится через точки, расположенные на 4 см выше надмыщелков плеча; две боковые границы соответствуют вертикальным линиям, проведенным от надмыщелков.
Слои
Кожа тонкая. Подкожная жировая клетчатка рыхлая. Поверхностная фасция достаточно хорошо выражена в нижней трети области, где она образует футляр для поверхностных сосудисто-нервных образований, в осгатьных местах выражена слабо. Поверхностные образования области: с медиальной стороны (вдоль sulcus bicipitalis medialis) в нижней трети плеча располагается медиальная подкожная вена руки, v. basilica, а рядом с ней ветви п. cutaneus antebrachii medialis. С латеральной стороны, вдоль sulcus bicipitalis lateralis, на всем ее протяжении проходит латеральная подкожная вена руки, v. cephalica, которая у верхней границы области переходит в sulcus deltopectoralis.
Собственная фасция , fascia brachii, окружает плечо целиком. На границе средней и нижней трети плеча в медиальной борозде плеча в собственной фасции имеется отверстие, через которое в расщепление фасции (канал Пирогова) входит v. basilica, а из него выходит п. cutaneus antebrachii medialis.
От внутренней поверхности собственной фасции с медиальной и латеральной стороны к плечевой кости отходят межмышечные перегородки (septa intermusculare laterale et mediale), в результате чего на плече образуются два фасциальных ложа: переднее и заднее.
Стенками переднего фасциального ложа плеча, compartimentum brachii anterius, являются: спереди — собственная фасция, сзади — плечевая кость с прикрепляющимися к ней межмышечными перегородками.
Содержимым переднего ложа являются мышцы: короткая головка двуглавой мышцы плеча и плечевая (две нижние трети плеча), а поверхностно — длинная головка двуглавой мышцы плеча. Плечевую мышцу покрывает глубокая фасция. С внутренней стороны сначала клювовидно-плечевой, а затем двуглавой мышцы плеча на всем ее протяжении в фасциальном футляре, образованном за счет медиальной межмышечной перегородки, располагается основной сосудисто-нервный пучок области — плечевая артерия, сопровождающие ее вены и срединный нерв. (n.medianus)
Заднее фасциалыюе ложе плеча, conipartirnenturn brachii posterius, ограничено спереди плечевой костью с перегородками, сзади — собственной фасцией. В заднем ложе располагается m. triceps brachii.
Топография сосудов и нервов переднего фасциального ложа
В верхней трети плеча n . medianus располагается рядом с артерией латерально от нее. Медиально от артерии лежит п. ulnaris и еще медиальнее — ii. cutaneus antebrachii medialis.
Кнутри от основного пучка наиболее медиально и поверхностно лежит v. basilica, которая присоединяется к пучку на границе верхней и средней трети, сразу по выходе из канала Пирогова.
N. musculocutaneus выходит с латеральной стороны клювовидно-плечевой мышцы , и уходит под длинную головку двуглавой мышцы плеча. На своем пути он отдает ветви ко всем мышцам переднего фасциального ложа.
Cтвол n . radialis на границе передней области плеча и подмышечной области сразу ниже нижнего края сухожилия широчайшей мышцы спины позади артерии.
Плечевая артерия a . brachialis в верхней трети плеча отдает крупную ветвь — глубокую артерию плеча, a. profunda brachii, которая почти сразу уходит вместе с лучевым нервом в заднее фасциальное ложе. На границе верхней и средней трети плеча от плечевой артерии отходит еще одна ветвь: верхняя локтевая коллатеральная артерия, a. collate - ralis ulnaris superior, которая сопровождает локтевой нерв.
В средней трети плеча п. medianus располагается спереди от плечевой артерии (перекрещивая ее).
N. ulnaris смещается еще более медиально от артерии и на границе с верхней третью прободает медиальную межмышечную перегородку, переходя в заднее ложе плеча. Вместе с ним идет и а. collateralis ulnaris superior.
N. cutaneus antebrachii medialis также покидает переднее фасци- альное ложе, входя в расщепление собственной фасции (канал Пирогова), откуда в под фасциальное пространство выходит v. basilica.
N. musculocutaneus направляется косо сверху вниз и изнутри кнаружи между двуглавой и плечевой мышцами.
В нижней трети плеча п. medianus располагается уже медиальнее артерии, но рядом с ней. От артерии здесь отходит еще одна ветвь: a. collateralis ulnaris inferior. Она идет косо вниз по поверхности плечевой мышцы в локтевую область, где принимает участие в образовании локтевой коллатеральной сети.
С латеральной стороны нижней трети плеча в переднем ложе вновь появляется п. radialis. который прободает латеральную межмышечную перегородку и переходит из заднего ложа в переднее. Он располагается глубоко между мышцами: плечевой и латеральной головкой трехглавой. На границе с локтевой областью он лежит столь же глубоко, но уже между плечевой и плечелучевой мышцами. В этих межмышечных щелях нерв идет в сопровождении лучевой коллатеральной артерии, a. collateralis radialis, — конечной ветви a. profunda brachii.
Здесь же, на границе нижней трети плеча с передней локтевой областью, из-под двуглавой мышцы плеча выходит конечная ветвь мышечно-кожного нерва, которая здесь имеет название «латеральный кожный нерв предплечья», п. cutaneus antebrachii lateralis. Из- под собственной фасции в подкожную клетчатку он выходит дистальнее, в пределах передней локтевой области.
Таким образом, в пределах переднего фасциального ложа плеча на всем протяжении проходят лишь плечевая артерия с венами (ближе всего к кости), срединный нерв и мышечно-кожный нерв. Срединный нерв на плече ветвей не дает. Остальные сосудисто-не- рвные образования переходят либо в заднее ложе (лучевой нерв с глубокой артерией плеча в верхней трети, локтевой нерв с верхней локтевой коллатеральной артерией в нижней трети), либо в под- кожную клетчатку плеча.
2.
В топографической анатомии принято рассматривать топографию фасций шеи исходя из классификации, предложенной В.Н. Шевкуненко. По этой классификации различают 5 фасций.
Поверхностная фасция, fascia superficialis (1-я фасция по Шев- куненко), располагается в подкожной клетчатке и образует футляр для подкожной мышцы шеи, platysma. Поверхностная фасция окружает всю шею, поэтому ее можно встретить в любой области и треугольнике шеи
Поверхностная пластинка фасции шеи, lamina superficialis fasciae cervicalis [colli] (2-я фасция по Шевкуненко). Эта фасция также, как и первая, окутывает шею со всех сторон и. соответственно, встречается во всех областях и треугольниках. Она образует футляры для грудино-ключично-сосцевидных и трапециевидных мышц.
От 2-й фасции к поперечным отросткам шейных позвонков фронтально идут отроги, разделяющие слои латеральной и задней областей шеи.
Кверху от подъязычной кости поверхностная пластинка (2-я фасция) фасции шеи, расщепившись на два листка, образует ложе поднижнечелюстной слюнной железы, которое одновременно является клетчаточным пространством поднижнечелюстного треугольника.
В нижнем отделе шеи, на высоте 3 см над яремной вырезкой грудины, 2-я фасция также расщепляется: ее передний листок прикрепляется к наружной, а задний — к внутренней поверхности яремной вырезки. Между ними образуется очень небольшое надгрудинное межфасциальное клетчаточное пространство.
Предтрахеальная пластинка фасции шеи, lamina pretrachealis fas- ciae cervicalis [colli] (3-я фасция по Шевкуненко). Эта фасция имеет форму трапеции, которая вверху фиксируется к подъязычной кости, а внизу — к внутренней поверхности рукоятки грудины и обеих ключиц. 3-я фасция шеи образует футляры для подподъязычной (предтрахеальной) группы мышц. Эти мышцы лежат кпереди от трахеи и начинаются от подъязычной кости и щитовидного хряща, а прикрепляются к грудине и лопатке: mm. thyrohyoideus, stemohyoideus, sternothyroideus, omohyoideus. По ходу этих мышц 3-я фасция спускается по задней стороне рукоятки грудины до уровня хрящей II ребер. Наружные границы 3-й фасции шеи образованы футлярами лопаточно-подъязычных мышц.
Между передней поверхностью 3-й фасции и задней поверхностью 2-й фасции шеи образуется надгрудинное пространство. spatium suprastemale. В нем, ближе к яремной вырезке, находится arcus venosus juguli. Выше по средней линии обе фасции срастаются, образуя так называемую белую линию шеи шириной 2—3 мм. Она не доходит до яремной вырезки грудины на 3 см, вверху продолжается до подъязычной кости. Через нее осуществляют доступ к органам шеи.
Книзу от лопаточно-подъязычных мышц 3-я фасция шеи непосредственно прилежит к фасциальному влагалищу сосудисто- нервного пучка, образованному париетальным листком внутри- шейной (4-й) фасции шеи.
Внутришейная фасция, fascia endocervicalis (4-я фасция по Шевкуненко), состоит из висцеральной пластинки, непосредственно окутывающей органы шеи, и париетальной, которая впереди срастается с 3-й фасцией, а сзади — с 5-й. По бокам париетальная пластинка образует влагалище сосудисто-нервного пучка шеи, vagina carotica. Анатомическая номенклатура (PNA, RNA) выделяет только vagina carotica, хотя висцеральная фасция органов определяется невооруженным глазом.
Между париетальным и висцеральным листками 4-й фасции располагаются предвисиеральное и ретровисисральное клетчаточные пространства.
Предпозвоночная пластинка фасции шеи, lamina prevertebralis fas- ciae cervicalis [colli] (5-я фасция по Шевкуненко). Эта фасция хорошо развита в среднем отделе, образуя здесь костно-фасциальные футляры для длинных мышц головы и шеи. Вверху она прикрепляется на наружном основании черепа кзади от глоточного бугорка затылочной кости; вниз доходит вместе с длинными мышцами до III—IV грудного позвонка, где фиксируется. В боковых отделах шеи пятая фасция образует футляры для передней, средней и задней лестничных мышц, начинающихся от поперечных отростков шейных позвонков, и заканчивается у места прикрепления лестничных мышц к ребрам.
Отроги предпозвоночной (пятой) фасции шеи, переходящие с футляров лестничных мышц на пучки шейного и плечевого сплетений спинномозговых нервов, на подключичную артерию и ее ветви, образуют для них фасциальные влагалища.
Предпозвоночную фасцию, как и 1-ю и 2-ю фасции, можно найти во всех треугольниках передней и латеральной областей шеи, кроме поднижнечелюстного и подподбородочного.
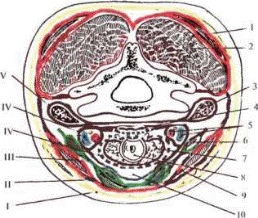
Фасции шеи на горизонтальном срезе (по В.Н. Шевкуненко)
I — fascia superficialis (желтый цвет); II — lamina superficialis fasciae colli pro- priae (красный); 111 — lamina profunda fasciae colli propriae (зеленый); IV — lamina visceralis fasciae endocervicales (синий пунктир), lamina parietalis fasciae endocervicales (vagina carotica (синий); V — fascia prevertebralis (коричневый).
1 — m. trapezius; 2 — глубокие мышцы шеи; 3 — mm. scaleni; 4 — oesophagus; 5 — a. carotis communis, v. jugularis interna et n. vagus; 6 m. omohyoideus: 7 —- gl. thyroidea; 8 — trachea; 9 — m. sternocleidomastoideus; 10 — spatium previs- cerale.
Поднижнечелюстное клетчаточное пространство, spatium submandibulare. Это пространство располагается между двумя листками 2-й фасции шеи, образующими ложе поднижнечелюстной слюнной железы. Третьей стенкой является нижняя поверхность нижней челюсти. Клетчатка, окружающая железу, по ходу выводного протока железы связана с полостью рта. В связи с этим инфекция из полости рта может проникать в это пространство, в результате чего возникают флегмоны поднижнечелюстного клетчаточного пространства. Вместе с тем оно достаточно изолировано, и распространение инфекции дальше, в соседние пространства, возможно только вдоль сосудов, проходящих в пределах этого пространства.
Надгрудинное межфасциалыюе пространство, spatium suprasternale interfasciale, располагается между двумя листками 2-й фасции, прикрепляющимися по передней и задней поверхности рукоятки грудины. Клетчатка этого небольшого узкого пространства иногда нагнаивается после доступов к средостению через грудину(стернотомия).
Надгрудинное пространство, spatium suprasternale, располагается между 2-й и 3-й фасциями шеи над верхним краем грудины и частично позади него. Его высота — 2—3 см; выше обе фасции, как уже отмечалось, срастаются. Латерально надгрудинное пространство ограничено сращением 3-й фасции со 2-й позади груди но - кл ючично-сосцевидной мышцы у ее наружного края. Здесь выделяют так называемые слепые мешки Грубера. В надгрудинном пространстве находится arcus venosus juguli, соединяющая передние яремные вены и впадающая в наружные яремные вены.
Предвисцеральное (предграхеальное) пространство расположено между париетальным и висцеральным листками 4-й фасции кпереди от органов шеи. Вверху оно распространяется до подъязычной кости, внизу ограничено местом перехода париетального листка в висцеральный на уровне рукоятки грудины. По бокам предвисцеральное пространство ограничено основным сосудисто-нервным пучком шеи, окруженным vagina carotica, образованным парие- тальным листком 4-й фасции.
В клетчатке spatium previscerale располагается непарное венозное щитовидное сплетение, plexus thyroideus impar, из которого кровь оттекает в нижние щитовидные вены. В некоторых случаях через клетчаточное пространство проходит низшая щитовидная артерия, a. thyroidea ima, отходящая от плечеголовного ствола.
Позадивисцеральное пространство, spatium retroviscerale, располагается между висцеральным и париетальным листками 4-й фасции; париетальный листок здесь срастается с 5-й фасцией. Вверху это пространство связано с окологлоточным пространством, а внизу по ходу пищевода и околопшцеводной клетчатки сообщается с верхним и задним средостением и распространяется от основания черепа до диафрагмы.
Клегчаточная щель сонного влагалища, vagina carotica, образована париетальным листком 4-й фасции. Кроме сонной артерии, внутренней яремной вены и блуждающего нерва, сонное влагалище содержит клетчатку и цепочку глубоких лимфатических узлов, располагающихся вдоль стенки внутренней яремной вены. Внизу по ходу общей сонной артерии клетчатка связана с верхним средостением.
Клетчаточная щель вокруг m. stemodeidomastoideus расположена между мышцей и 2-й фасцией, образующей для нее изолированный футляр.
 Предпозвоночное пространство, spatium prevertebrale, расположено между предпозвоночной (5-й) фасцией и передней поверхностью шейных позвонков.
Предпозвоночное пространство, spatium prevertebrale, расположено между предпозвоночной (5-й) фасцией и передней поверхностью шейных позвонков.
Клетчаточное пространство латеральной области шеи расположено между 2-й и 5-й фасциями. Помимо жировой клетчатки в наружном шейном пространстве содержатся кровеносные и лим- фатические сосуды, нервы, лимфатические узлы.
Глубокое клетчаточное пространство под 5-й фасцией в латеральной области шеи окружает подключичную артерию и плечевое сплетение и по ходу этого сосудисто-нервного пучка сообщается с клетчаткой подмышечной ямки.
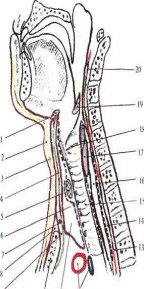
Фасции и клетчаточные пространства шеи на сагиттальном срезе (схема).
1 — os hyoideum; 2 — fascia superficialis (1-я); 3 — lamina superficialis las- ciae cervicis propriae (2-я); 4 — lamina profiimda fasciae cervicis propriae (3-я); 5 — париетапьный листок fasciae endocervicalis (4-я); 6 — висцеральный лис- ток fasciae endocervicalis (4-я); 7 — arcus venosus juguli; 8 — spatium interapo- neuroticum; 9 — spatium suprasternal; 10 — manubrium sterni; 11 — spatium previscerale; 12 — a. et v. brachiocephalicae; 13 — spatium prevertebrale; 14 — spatium letroviscerale; 15 — tiachea; 16 — oesophagus; 17 — cartilago cricoidea; 18 — rima glottica; 19 — epiglottis; 20 — fascia pieveitebialis (5-я).
3.
| Слои мошонки | |
| 1. Кожа | |
| 2. Мясистая оболочка, tunica dartos | |
| 3. Наружная семеннаяфасция,fascia spermatica externa | |
| 4. Фасция мышцы, подвешивающей яичко, lascia cremasterica | |
| 5. Мышца, подвешивающая яичко, m. cremaster | |
| 6. Внутренняя семенная фасция, lascia spermatica interna | |
| 7. Влагалищная оболочка яичка, tunica vaginalis festis, с париетальным и висцеральным листками | |
Кровоснабжение мошонки осуществляется за счет rr. scrotales anteriores (из аа. pudendae externae), сзади — rr. scrotales posteriores (из a. pudenda interna), а также артерии мышцы, подвешивающей яичко, a. cremasterica (из a. epigastrica inferior).
Венозная кровь оттекает по одноименным венам.
Иннервируют мошонку спереди nn. scrotales anteriores (от п. ilioinguinalis), сзади — nn. scrotales posteriores (от пп. perinealea, ветввей п. pudendus).
Яичко — парная мужская половая железа, имеет верхний и нижний концы, медиальную и латеральную поверхности, пере- дний и задний края. Вдоль заднего края располагается придаток яичка, epididymis, имеющий головку, тело и хвост и переходящий в семявыносящий проток, ductus deferens.
Яичко имеет две собственные оболочки: белочную, tunica albuginea, и влагалищную, tunica vaginalis testis. Влагалищная обо- лочка покрывает большую часть яичка и имеет париетальный, lamina parietalis, и висцеральный, lamina visceralis, листки. Между листками влагалищной оболочки находится небольшая серозная полость (в ней может скапливаться жидкость, например при водянке яичка).
Остальные оболочки яичка описаны в разделе о топографии мошонки.
Кровоснабжение яичка и придатка осуществляется из a. testicularis (отходит от брюшной аорты) и a. cremasterica (из a. epigastrica inferior). Сосуды и нервы проникают в яичко через средостение яичка, mediastinum testis.
Отток крови происходит в яичковую вену, v. testicularis, через лозовидное венозное сплетение, которое входит в состав семенного канатика, funiculus spermaticus. Правая яичковая вена впадает в нижнюю полую, а левая — в левую почечную вену.
Иннервируют яичко и его придатки ветви периартериального plexus testicularis.
Операция Винкельмана.
Показания:
а. водянка оболочек яичка у детей старше 10 лет
б. водянка яичка с предшествующими воспалением или травмой
Техника операции Винкельмана:
1. Разрез длиной 5-7 см несколько выше паховой складки до передне-наружной поверхности мошонки. Рассекают кожу, подкожную клетчатку, мышцу, поднимающую яичко, внутреннюю семенную фасцию, пока не будет виден участок гладкой поверхности влагалищной оболочки яичка.
2. В рану осторожно выводят водяночный мешок с яичком. При значительно выраженной водянке троакаром выпускают жидкость.
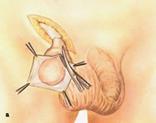
3. Захватив двумя хирургическими пинцетами переднюю часть собственной влагалищной оболочки яичка, рассекают ее в продольном направлении от верхнего до нижнего полюса. Извлекают яичко в рану.
4. Перевязывают вагинальный отросток, удаляют его шеечный и средний отделы.
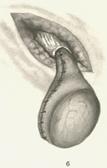 5. Собственную оболочку яичка выворачивают вокруг него наизнанку (серозным покровом наружу) так, чтобы яичко, придаток и семенной канатик оказались вне ее полости.
5. Собственную оболочку яичка выворачивают вокруг него наизнанку (серозным покровом наружу) так, чтобы яичко, придаток и семенной канатик оказались вне ее полости.
6. После этого сшивают края разреза непрерывным кетгутовым швом (вкол иглы в 0,2-0,3 см от края разреза во избежание повреждения придатка) позади яичка и семенного канатика так, чтобы верхний конец разреза охватывал семенной канатик.
7. Заводят корнцанг в полость мошонки и, раздвигая ткани, погружают яичко в мошонку. Послойно ушивают рану.
Операция Бергмана.
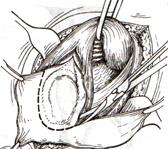 Показания: при резком утолщении и склерозировании собственной оболочки яичка.
Показания: при резком утолщении и склерозировании собственной оболочки яичка.
Техника операции Бергмана:
1. Вскрывают водяночную опухоль. Утолщенные оболочки яичка не выворачивают серозной поверхностью наизнанку, а резецируют на большом протяжении, оставляя брюшину только на семенной канатике и яичке.
2. На остатки собственной оболочки яичка накладывают непрерывный кетгутовый шов.
3. Яичко погружают в мошонку. Рану послойно ушивают.
4.Задача про ущемленную косую паховую грыжу
БИЛЕТ № 2
I . Топографическая анатомия передней области бедра (задней области бедра) ) задняя область бедра( ориентиры, границы , мышцы, седалищный нерв и тд)
Бедренный треугольник.
Паховая связка вверху и мышцы — m. sartorius (латерально) и ш. adductor longus( Медиально ) образуют бедренный (скарповский) треугольник.
Под поверхностным листком широкой фасции в пределах бедренного треугольника находятся окруженные влагалищем основные бедренные сосуды — а. и ѵ. fcmoralis . Они лежат в углублении, которое образуют мышцы дна бедренного треугольника, покрытые глубоким листком широкой фасции: m. Iliopsoas (латерально) и т . pectineus (медиально). Основанием малого треугольника, заключенного внутри бедренного, служит паховая связка, а вершина лежит на малом вертеле. В верхней половине бедренного треугольника бедренная вена лежит изнутри, кнаружи от нее располагается бедренная артерия и кнаружи от артерии на расстоянии примерно 1 — 1,5 см — бедренный нерв. В пределах бедренного треугольника от бедренной артерии отходят следующие ветви: тотчас под паховой связкой — a. epigastrica superficialis, а. circumflexa ilium superficialis и aa. Pudenda externae; на расстоянии 3—5 см от паховой связки бедренная артерия отдает самую крупную ветвь — a. Profunda femoris. Последняя является главным источником снабжения области бедра и близко от места возникновения отдает ветви: аа. circumflexa femoris medialis и lateralis, которые нередко отходят от бедренной артерии, а ниже — три прободающие артерии (аа. perforantes). Бедренный нерв, снабжающий двигательными ветвями главным образом портняжную и четырехглавую мышцу бедра.
Запирательный канал
Canalis obturatorius - образован бороздой на горизонтальной ветви лонной кости, замыкающей борозду запирательной перепонкой и обеими запирательными мышцами. Выходное отверстие располагается позади m. pectineus. Содержимым запирательного канала являются a. obturatoria с веной и n. obturatorius. Взаимоотношение между ними в запирательном канале часто таково снаружи и спереди лежит нерв, кнутри
и кзади от него — артерия, кнутри от артерии — вена
N. obturatorius снабжает приводящие мышцы бедра По выходе из канала или в канале он делится на переднюю и заднюю ветвь.
A. obturatoria (чаще из a. iliaca interna, реже из a. epigastrica inferior) в самом канале или по выходе из него делится на две ветви — переднюю и заднюю. Они анастомозируют с аа. glutea superior, glutea inferior, circumflexa femoris medialis и др.
Задняя область бедра
Границы:
· сверху– ягодичная складка;
· снизу– условная круговая линия, проведенная на два поперечных пальца выше уровня основания надколенника;
· латеральноимедиально– вертикальные линии, проведенные кверху от обоих надмыщелков бедренной кости.
Послойная топография:
1. кожа,
2. подкожная жировая клетчатка,
3. поверхностная фасция,
4. широкая фасция бедра. Представлена одним листком.
Широкая фасция подкреплена поперечными соединительнотканными пучками и отдает межмышечные перегородки, разграничивающие фасциальные ложа бедра:
· наружная межмышечная перегородка (septum intermusculare femoris laterale), прочная, разграничивает переднее и заднее фасциальные ложа бедра;
· задняя межмышечная перегородка (septum intermusculare femoris posterior), рыхлая, разграничивает заднее и внутреннее ложа бедра.
Мускулатура области представлена 3 мышцами: полуперепончатой (m. semimembranosus)и полусухожильной(m. semitendinosus)(лежат медиально) и двуглавой мышцей бедра(m. biceps femoris)(латерально). По направлению к подколенной ямке перечисленные мышцы расходятся, ограничивая верхний угол подколенной ямки.
Между мышцами задней области бедра проходят седалищный нерв и ветви глубокой артерии бедра с сопровождающими венами. Выйдя из-под края большой ягодичной мышцы, нерв на коротком протяжении лежит непосредственно под широкой фасцией, не будучи покрыт мышцами, затем его покрывают длинная головка m. biceps, а еще дистальнее он проходит в борозде между сгибающими мышцами, имея везде на бедре впереди себяm. adductor magnus.
На бедре или в верхнем углу подколенной ямки седалищный нерв делится на общий малоберцовый нерв (n. peroneus communis)и большеберцовый нерв(n.tibialis).Общий малоберцовый нерв отклоняется в латеральную сторону и располагается вдоль внутреннего края сухожилия двуглавой мышцы бедра, далее огибает шейку малоберцовой кости и попадает на переднюю поверхность голени в верхний мышечно-малоберцовый канал.
Большеберцовый нерв сохраняет направление седалищного нерва и идет от верхнего угла подколенной ямки к нижнему вместе с подколенной артерией и веной.
6) Бедренная кость (femur).
2.
НАДПОДЪЯЗЫЧНАЯ ОБЛАСТЬ( R Е GIO SUPRAHYOIDEA)
Область отграничена сверху краем нижней челюсти и условным его продолжением до верхушки сосцевидного отростка, снизу — линией, проведенной через тело и большие рожки подъязычной кости, с боков передними краями грудино-ключично-сосковых мышц. Область составляется из трех отделов:
средний отдел — непарный, подподбородочный; он отграничен передними брюшками двубрюшных мышц и телом подъязычной кости, с боков от него находится парный подчелюстной отдел (trigonum submandibulare), соответствующий положению подчелюстной слюнной железы. Кожа подвижна и легко растяжима. Первая фасция образует влагалище подкожной мышцы шеи (m. platysma). Вторая фасиия образует капсулу подчелюстной железы. Между углом нижней челюсти и передним краем грудино-ключично-сосковой мышцы фасция уплотняется, отдает вглубь плотную перегородку, отделяющую ложе под челюстной железы от ложа околоушной. М ы ш цы , лежащие под второй фасциси, располагаются здесь в несколько слоев. Самый поверхностный слой составляют передние брюшки mm. digastrici Глубже лежат mm. mylohyoidei. Еще ближе ко дну ротовой полости находятся mm. geniohyoidei, глубже которых располагаются mm. genioglossus. Далее следует слизистая оболочка дна ротовой полости. Сзади и снаружи к этой мышце прилежит m. hyoglossus, на которой располагаются подъязычная слюнная железа и язычный нерв. Подподбородочная артерия, a. submentalis, — ветвь лицевой артерии. К ней присоединяется n. mylohyoideus, отходящий от n. alveolaris inferior.
Подчелюстной треугольник, trigonum submandibulare. Кожа тонкая, подвижная, одним слоем вместе с подкожной клетчаткой и поверхностной фасцией, образующей футляр для m. platysma, которая почти полностью прикрывает этот треугольник, за исключением верхненаружного угла. Через m. platysma проникают разветвления шейной ветви лицевого нерва и верхней ветви n. transversus colli из шейного сплетения. Эти нервы образуют arcus cervicalis superficialis. Выше этой дуги в том же слое проходит краевая ветвь нижней челюсти из лицевого нерва. Ложе подчелюстной слюнной железы образуется собственной (второй) фасцией шеи. Глубокая пластинка собственной (второй) фасции покрывает мышцы, составляющие дно подчелюстного треугольника, — m. mylohyoideus и m. hyoglossus. Она имеет рыхлое строение: проходят выводной проток подчелюстной слюнной железы, сопровождаемый ее отростком, и n. hypoglossus с язычной веной. В толще поверхностной пластинки второй фасции обычно проходит лицевая вена, v. facialis. У задней границы подчелюстного треугольника в нее вливается занижнечелюстная вена, v. retromandibularis. В фасциальном лож от лицевой артерии отходит подподбородочная артерия, a. submentalis. Кверху от подчелюстной железы в промежутке между m. hyoglossus и m. mylohyoideus находится язычный нерв, n. lingualis, отдающий ветви к подчелюстной слюнной железе, в том числе секреторные, прерывающиеся в небольшом парасимпатическом узле, ganglion submandibulare Подъязычный нерв, n. hypoglossus, проходит выше сухожилия заднего брюшка двубрюшной мышцы. Нерв и сухожилие соответственно сверху и сзади ограничивают треугольник Пирогова, спереди его ограничивает свободный задний край m. mylohyoideus. Дно пироговского треугольника образует m. hyoglossus, которая разделяет язычные вену и артерию.
Подчелюстные лимфатические узлы, nodi lymphatici submandibulares, располагаются над, под поверхностной пластинкой второй фасции шеи или в толще ее. В подчелюстные лимфатические узлы лимфа оттекает от медиальной части век, наружного носа, слизистой оболочки щеки, десен, губ, дна полости рта и среднего отдела языка.
Подподбородочный треугольник, trigonum submentale. Кожа тонкая, подвижная, с хорошо развитой подкожной клетчаткой. У мужчин кожа покрыта волосами. У вершины треугольника пучки правой и левой m. platysma наслаиваются друг на друга. Ближе к подъязычной кости прикрыт поверхностной фасцией. В клетчатке между второй фасцией и m. mylohyoideus располагаются подподбородочные лимфатические узлы, nodi lymphatici submentales. К ним оттекает лимфа от кончика языка, среднего отдела дна полости рта и среднего отдела нижней губы. По срединной линии шеи пучки m. mуlohyoideus образуют шов, raphe, в виде тонкой соединительнотканной полоски. Под m. mylohyoideus расположена подбородочно-подъязычная мышца, m. geniohyoideus, а глубже их m. genioglossus. Сзади и снаружи к этой мышце прилежит m. hyoglossus, на которой располагаются подъязычная слюнная железа и язычный нерв. Подподбородочная артерия, a. submentalis, — ветвь лицевой артерии. К ней присоединяется n. mylohyoideus, отходящий от n. alveolaris inferior.
3.
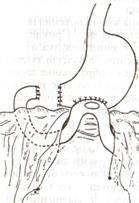
Резекция желудка по Бильрот-1:
1. Доступ: верхняя срединная лапаротомия
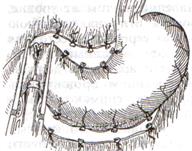 2. В пределах резекции проводят мобилизацию желудка по большой и малой кривизне.
2. В пределах резекции проводят мобилизацию желудка по большой и малой кривизне.
3. На желудок и 12-перстную кишку накладывают зажимы. Между зажимами желудок пересекают, отворачивают влево и резецируют.
4. Верхнюю часть культи желудка ушивают двухрядным швом (непрерывный сквозной кетгутовый шов + чистые серозно-мышечные швы Ламбера). У большой кривизны оставляют неушитым участок диаметром с 12-перстную кишку для формирования гастродуоденоанастомоза.
5. Неушитую часть желудка подводят к 12-перстной кишке. Сшивают серозно-мышечными швами задние стенки желудка и 12-перстной кишки. Длинной кетгутовой нитью накладывают на заднюю губу анастомоза сквозной непрерывный кетгутовый шов, начиная снизу вверх, этой же нитью переходят на переднюю губу анастомоза и накладывают вворачивающий шов Шмидена.
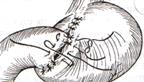 6. После смены инструментов и белья накладывается серозно-мышечный шов и заканчивается формирование анастомоза. Рану передней брюшной стенки послойно ушивают.
6. После смены инструментов и белья накладывается серозно-мышечный шов и заканчивается формирование анастомоза. Рану передней брюшной стенки послойно ушивают.
Преимущества способа: наиболее физиологичен, пассаж пищи происходит через 12-перстную кишку, демпинг-синдром не выражен. Недостатки: трудность мобилизации 12-перстной кишки; несоответствие просветов желудка и 12-перстной кишки.
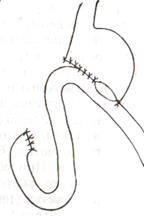
Резекция желудка по Бильрот-2. Суть: при неподвижной 12-перстной кишке ушиваем наглухо обе культи и накладываем гастроэнтероанастомоз по типу «бок в бок». В настоящее время выполняется в модификации Гофмейстера-Финстерера (анастомоз по типу «конец в бок»):
1. Доступ: верхняя срединная лапаротомия.
2. Мобилизация желудка путем освобождения удаляемой его части от связок с одновременной перевязкой сосудов.
3. Находим начальную петлю тощей кишки и проводим ее через отверстие, сделанное в безсосудистой зоне брыжейки поперечной ободочной кишки в верхний этаж, где удерживаем ее наложением на ее брыжейку эластического жома.
4. Накладываем жом Пайра на верхний отдел 12-перстной кишки, жом на желудок ниже привратника и пересекаем между жомами.
5. Закрываем культю 12-перстной кишки:
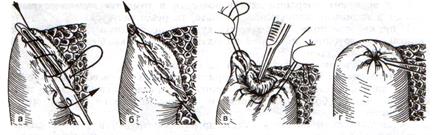
а – наложение непрерывного шва на культю вокруг зажима
б – затягивание нити
в – подгружение культи кишки серозно-серозным кисетным швом
г – затягивание кисетного шва
6. На желудок по линии будущего пересечения слева накладывают два прямых желудочных жома: один со стороны большой кривизны, второй – со стороны малой кривизны так, чтобы они соприкасались. Рядом с ними накладывают раздавливающий жом Пайра на удаляемую часть желудка. Между двумя прямыми жомами и жомом Пайра отсекают желудок.
7. Ушивают верхнюю часть культи желудка по зажиму, наложенному со стороны малой кривизны.
8. Подготовленную петлю тощей кишки подводим к культе желудка так, чтобы приводящий конец ее соответствовал малой, а отводящий – большой кривизне желудка. Кишку фиксируют к задней стенке неушитой части культи желудка держалками так, чтобы линия будущего анастомоза пришлась на противобрыжеечный край кишки.
9. Между держалками накладывают задние серозно-мышечные швы с интервалом 0,5 см. Операционное поле обкладывают салфетками. Кишку рассекают.
10. На заднюю губу анастомоза накладывают сплошной обвивной кетгутовый шов Мультановского, этой же нитью переходят на переднюю губу анастомоза и ушивают ее сквозным непрерывным вворачивающим швом Шмидена. Поверх накладывают второй ряд серозно-мышечных швов. Контролируют проходимость анастомоза.
11. Чтобы предупредить забрасывание желудочного содержимого в приводящую петлю ее подшивают несколькими швами выше зоны анастомоза к культе желудка.
Задача № 61
У пострадавшего при падении на правую ладонь возникла сильная боль в области гороховидной кости с иррадиацией боли на ладонную поверхности кисти. Какое образование было травмировано? Функцию каких мышц надо проверить для подтверждения диагноза?
Билет №3
Топографическая анатомия ягодичной области 2.Топографическая анатомия височной области 3.Операции на сосудах и нервах( операции на грыжах)
1.
Границы: сверху — гребень подвздошной кости, снизу — ягодичная складка, снаружи — вертикальная линия, проведенная книзу от передней верхней подвздошной ости, снутри — крестец и копчик, расположенные в глубине межъягодичной складки.
Кожа вблизи межъягодичной складки покрыта волосами, содержит много потовых и сальных желез. Многочисленными соединительнотканными перемычками, идущими через подкожную клетчатку, она связана с собственной фасцией.
Подкожная клетчатка в верхненаружной части ягодичной области разделена на два слоя — поверхностный и глубокий; глубокий переходит над гребнем подвздошной кости в поясничную область. В подкожной клетчатке над серединой подвздошного гребня идут кнаружи и книзу nn. clunium superiores. У нижней границы области из-под середины края большой ягодичной мышцы направляются вверх nn. Clunium inferiores. Nn. clunium medii проходят в подкожную клетчатку через толщу большой ягодичной мышцы ближе к месту ее прикрепления на крестце. В подкожной клетчатке разветвляются также ветви верхней и нижней ягодичных артерий и вен. Фасция вверху и медиально прикрепляется к гребню подвздошной кости и крестцу, а книзу и кпереди переходит в широкую фасцию бедра, fascia lata. Расщепляясь, она образует футляр большой ягодичной мышцы. В верхненаружном отделе ягодичной области фасция, прикрывающая среднюю ягодичную мышцу, имеет вид апоневроза.
Мышцы ягодичной области располагаются в три слоя. Поверхностный слой представлен большой ягодичной мышцей, m. gluteus maximus; в среднем лежат средняя ягодичная мышца, m. gluteus medius, грушевидная, m. piriformis, внутренняя запирательная, m. obturatorius internus, верхняя и нижняя близнецовые мышцы, mm. Gemelli superior et inferior, и квадратная мышца бедра, m. quadratus femoris; в глубоком слое расположены: малая ягодичная мышца, m. gluteus minimus, наружная запирательная мышца, m. obturatorius externus. Между костью и сухожилием здесь находится вертельная синовиальная сумка большой ягодичной мышцы, bursa trochanterica m. glutei maximi, а поверх сухожилия располагается подкожная вертельная синовиальная сумка, bursa subcutanea trochanterica.
Сосуды и нервы выходят из полости таза через большое седалищное отвертсие: верхняя и нижняя ягодичная артерия, a. glutea superior et inferior, верхний и нижний ягодичный нерв, n. gluteus superior et inferior, половой сосудисто-нервный пучок – a. et v. pudendae internae и n. pudendus, седалищный нерв, n. ischiadicus.
Вскрытие подфасциальной флегмоны ягодичной области. Разрез кожи, подкожной клетчатки и поверхностной фасции производят по линии от задней верхней подвздошной ости к верхушке большого вертела. После рассечения собственной фасции расслаивают большую ягодичную мышцу. Разрез через толщу большой ягодичной мышцы может быть послойно зашит до дренажа; в контрапертурах оставляют дренажи.
Распространение гнойных затеков из подфасциального клетчаточного пространства ягодичной области. Большую ягодичную мышцу окружает фасциальный футляр, образованный от собственной фасции. Гнойный экссудат расплавляет глубокий листок фасциального футляра и распространяется в клетчаточное пространство под большой ягодичной мышцей.
Возможно следующие пути распространения гнойно-воспалительного процесса из глубокого клетчаточного пространства ягодичной области:
1. В клетчаточное пространство малого таза по ходу сосудисто-нервных пучков, проходящих через над- и подгрушевидное (большое седалищное) отверстие.
2. В клетчаточное пространство седалищно-прямокишечной ямки по ходу полового сосудисто-нервного пучка, проходящего через малое седалищное отверстие.
3. В клетчаточное пространство задней области бедра по ходу седалищного нерва и в подкожную клетчатку задней области бедра по ходу заднего кожного нерва бедра. 4. В клетчаточные пространства наружной и передней областей бедра через щель под проксимальной частью сухожилия большой ягодичной мышцы.
2.
Височная область отграничена от глазницы скуловым отростком лобной и лобным отростком скуловой костей, от боковой области лица — скуловой дугой. Верхняя граница определяется контуром верхнего края височной мышцы. Кожа тоньше, чем в лобно-теменно-затылочной области; волосяной покров сохраняется в заднем отделе области, менее прочно сращена с поверхностной фасцией, особенно в передненижнем отделе.
Кровоснабжение: Лобная ветвь поверхностной височной артерии анастомозирует с надглазничной артерией. Теменная ветвь поверхностной височной артерии анастомозирует с затылочной артерией. Кроме того, ветви левой и правой поверхностных височных артерий анастомозируют между собой.
Иннервация: Чувствительная иннервация - n. auriculotemporais, n. zygomaticotemporalis, r. frontalis, r. Zygomaticus — ветвь лицевого нерва. В клетчатке между пластинками поверхностной фасции проходят стволы поверхностных височных сосудов и ветви ушно-височного нерва, n. auriculotemporalis, а также двигательные ветви лицевого нерва, rr. frontalis et zygomaticus. Фасция височной области имеет вид апоневроза. Прикрепляясь к костям на границах области, фасция замыкает снаружи височную ямку. Между поверхностным и глубоким листками височной фасции заключена межапоневротическая жировая клетчатка. Под височным апоневрозом – височная мышца, сосуды, нервы и жировая клетчатка, в промежутке между
передним краем височной мышцы и наружной стенкой глазницы - височный отросток жирового тела щеки. Передние и задние височные сосуды и нервы, a., v. et n. temporales profundi anteriores et posteriores. Глубокие височные артерии отходят от верхнечелюстной артерии, нервы — от n. mandibularis. Лимфа оттекает в узлы в толще околоушной слюнной железы, — nodi lymphatici parotideae profundi. На внутренней поверхности истонченных костей (чешуя височной и большое крыло клиновидной костей) разветвляется a. meningea media. Под твердой мозговой оболочкой - лобная, теменная и височная доли мозга, разделенные центральной (роландовой) и боковой (сильвиевой) бороздами.
Схема черепно-мозговой топографии . Схема позволяет проецировать на поверхность свода черепа основные борозды и извилины больших полушарий головного мозга, а также ход ствола и ветвей a. Meningea media. Проводится срединная сагиттальная линия головы, соединяющая надпереносье, glabella, с protuberantia occipitalis externa. Наносится основная-нижняя—горизонтальная линия, идущая через нижнеглазничный край и верхний край наружного слухового прохода. Параллельнонижней проводится верхняя горизонтальная линия — через надглазничный край. К горизонтальным линиям восстанавливаются три перпендикуляра: передняя — к середине скуловой дуги, средняя — к середине суставного отростка нижней части и задняя — к задней границе основания сосцевидного отростка. Проекция центральной (роландовой) борозды - линия, проведенная от точки пересечения задней вертикалью срединной сагиттальной линии до перекреста передней вертикалью верхней горизонтали. На биссектрису угла, составленного проекцией центральной (роландовой) борозды, sulcus centralis, и верхней горизонталью, проецируется боковая (сильвиева) борозда, sulcus lateralis. Ствол a. meningea media проецируется на точку пересечения передней вертикали с нижней горизонталью (у верхнего края скуловой дуги на 2,0—2,5 см кзади от лобного отростка скуловой кости). Лобная ветвь a. Meningea media - на точку пересечения передней вертикали с верхней горизонталью, а теменная ветвь — на место перекреста этой горизонтали с задней вертикалью.
3.
Виды сосудистого шва:
А. ручной шов
а) циркулярный (круговой): 1. непрерывный (обвивной) 2. узловой
б) боковой: 1. непрерывный (обвивной) 2. узловой; 1. поперечный 2. продольный
В. механический шов – накладывается сосудосшивающими аппаратами
Основные положения техники наложения сосудистого шва:
1. Достаточная мобилизация сшиваемого сосуда (до 1-2 см)
2. Тщательное обескровливание операционного поля (пережатие просвета сосуда резиновыми перчаточными полосками – турникетами, пальцем или тупфером в ране, зажимами Гепфнера и т.д.)
3. Шов накладывается через все слои стенки сосудов
4. Сшиваемые концы должны соприкасаться интимой
5. Иглу вкалывают примерно на 1 мм от края сосуда; интервал между стежками 1-2 мм.
6. Швы должны быть достаточно затянуты, сосудистый шов должен быть герметичным как по линии соприкосновения стенок сосуда, так и в местах прохождения нитей.
7. Кровоток восстанавливается снятием вначале дистального, а затем проксимального зажимов.
8. Операция на сосудах проводится в условиях гипокоагуляции (введение гепарина в вену – 5000 ЕД и местно – 2500 ЕД гепарина растворяют в 200 мл физиологичекого раствора)
Методика наложения циркулярного непрерывного (обвивного) шва Карреля
(в настоящее время используется лишь в микрохирургии для сшивания сосудов малого диаметра):
1. При ранении сосуда интима и медиа сокращаются и уходят проксимальнее, поэтому необходимо аккуратно иссечь избыток адвентиции.
2. Накладываем три шва-держалки на равном расстоянии друг от друга (120°), сближая сшиваемые края сосуда. Для этого оба конца сосуда прошиваем тремя атравматическими нитями через все слои (один – со стороны адвентиции, другой – со стороны интимы), отступя 1,0 мм от края. Сближаем края сосудов, завязываем нити. При растягивании за концы нитей просвет сосуда приобретает треугольную форму, что гарантирует от захватывания иглой противоположной стенки при наложении обвивного шва между держалками.
3. Ушивают последовательно грани, связывая каждый раз основную лигатуру с нитью-держалкой.
Методика А.И.Морозовой (применяется теперь в хирургии средних и крупных сосудов):
1. Вместо трех швов-держалок применяют две. Роль третьей держалки отводится основной нити.
2. Накладывается обвивной шов на одну (переднюю) стенку сосуда, после чего зажимы с сосудом переворачивают на 180° и сшивают другую полуокружность сосуда.
Ошибки и осложнения при наложении сосудистого шва:
1. Сужение просвета сосуда (стеноз) – возникает чаще всего из-за захватывания избыточного количества ткани. Устранение дефекта: иссечение краев сосуда по лини шва и наложение нового анастомоза конец-в-конец при циркулярном конце-концевом и поперечном боковом шве или наложение боковой венозной заплаты при продольном боковом шве.
2. Кровотечение по лини шва – возникает чаще из-за недостаточного затягивания нити, слабости сосудистой стенки при воспалении, истончении, прорезывании шва. Устранение: прикладывание тампонов, гемостатической марли к сосуду, наложение одиночных П-образных или узловых швов, фибриновый клей.
3. Тромбоз сосудов – возникает из-за ошибок в наложении шва, временного пережатия сосуда, подворачивания интимы и адвентиции. Устранение: рассечение артерии и удаление тромба, ревизия сосудов с помощью балонных катетеров.
Методика наложения механического шва.
Концы сосуда разбортовывают и фиксируют на втулках скрепочной и упорной частей сшивающего аппарата (Гудова, Андросова), последние соединяют и с помощью специального рычага прошивают стенки сосуда танталовыми скрепками (клипсами).
Основные преимущества механического шва: быстрота наложения анастомоза; абсолютная герметичность анастомоза; отсутствие шовного материала (клипсы) в просвете сосуда; исключена вероятность развития стеноза.
Операции при ранениях крупных сосудов:
1. Доступ к сосудам осуществляется в тех местах, где они расположены наиболее поверхностно (сонный треугольник для общих сонных артерий, линия Кена (от spina iliaca anterior superior до медиального мышелка бедра) для бедренной артерии и т.д.)
2. Основные виды выполняемых операций:
а) наложение бокового шва раны
NB! При повреждении сразу двух стенок крупного сосуда (например, при пулевом ранении) следует расширить рану передней стенки сосуда, ушить рану задней стенки из просвета сосуда, ушить рану передней стенки.
б) наложение циркулярного шва (при пересечении сосудов)
в) протезирование сосудов (при невозможности стянуть стенки сосуда; чаще используют протезы из политетрафторэтилена, лавсана, дакрона, гомо- и ксено-биопротезы)
г) перевязка артерии – выполняется в крайнем случае при:
1. наличии обширных дефектов и повреждений сосудов, когда пострадавшему необходимы реанимационные мероприятия
2. при гнойной ране с повторным кровотечением
Перевязка поврежденных артерий спасает жизнь пострадавшему, но приводит к ишемии различной степени выраженности. Особенно опасно лигирование подвздошных артерий, бедренной артерии, подколенной артерии, общей и внутренней сонной артерии, подмышечной артерии. Показания к наложению шва нерва:
а) полный анатомический перерыв нервного ствола
б) наличие необратимых рубцовых изменений
По способу наложения различают 1. эпиневральный и 2. периневральный нервные швы.
Техника наложения эпиневрального шва:
1. Выделение со стороны неизмененного участка проксимального конца нерва в направлении зоны повреждения
2. Концы нерва или неврому иссекают в пределах неизмененных тканей очень острым лезвием, чтобы линия среза была предельно ровной
3. Эпиневральный шов накладывают нитью на режущей игле.
4. Эпиневрий мобилизуют по окружности нерва, концы нерва сопоставляют. Сопоставление концов не должно быть слишком плотным (диастаз 0,5-1 мм).
5. На расстоянии 1 мм от края нерва перпендикулярно его поверхности вкалывают иглу, следя за тем, чтобы она прошла только эпиневрий
6. Иглу перехватывают иглодержателем и вводят в противоположный конец нерва изнутри.
7. Узел завязывают, оставляя конец нити длиной 3 см.
8. Аналогично накладывают второй направляющий шов под углом 180° по отношению к первому.
9. Расстягивают эпиневрий и накладывают еще 1-2 шва на переднюю полуокружность нерва.
10. Между швами-держалками накладывают промежуточные эпиневральные швы, не допуская заворачивания эпиневрия внутрь
11. Сшитый нерв помещают в ложе, подготовленное в пределах неизмененных тканей
Техника наложения периневрального шва:
1. Нерв выделяют как при наложении эпиневрального шва. Удаляют эпиневрий на 5-8 мм с обоих концов нерва, чтобы открыть доступ к пучкам.
2. Нитью на режущей игле за периневрий отдельно прошивают каждую группу пучков (2-3 шва на каждую группу). Восстановление целостности пучков начинают с наиболее глубоко расположенных пучков.
Билет №4
Бедренный треугольник.
Паховая связка вверху и мышцы Портняжная мышца — m. sartorius (латерально) и Длинная приводящая мышца m. adductor longus( Медиально ) образуют бедренный (скарповский) треугольник.
Под поверхностным листком широкой фасции в пределах бедренного треугольника находятся окруженные влагалищем основные бедренные сосуды — а. и ѵ. fcmoralis . Они лежат в углублении, которое образуют мышцы дна бедренного треугольника, покрытые глубоким листком широкой фасции: m. Iliopsoas (латерально) и т . pectineus (медиально). Основанием малого треугольника, заключенного внутри бедренного, служит паховая связка, а вершина лежит на малом вертеле. В верхней половине бедренного треугольника бедренная вена лежит изнутри, кнаружи от нее располагается бедренная артерия и кнаружи от артерии на расстоянии примерно 1 — 1,5 см — бедренный нерв. В пределах бедренного треугольника от бедренной артерии отходят следующие ветви: тотчас под паховой связкой — a. epigastrica superficialis, а. circumflexa ilium superficialis и aa. Pudenda externae; на расстоянии 3—5 см от паховой связки бедренная артерия отдает самую крупную ветвь — a. Profunda femoris. Последняя является главным источником снабжения области бедра и близко от места возникновения отдает ветви: аа. circumflexa femoris medialis и lateralis, которые нередко отходят от бедренной артерии, а ниже — три прободающие артерии (аа. perforantes). Бедренный нерв, снабжающий двигательными ветвями главным образом портняжную и четырехглавую мышцу бедра.
Обнажение бедренной артерии и бедренного нерва под паховой связкой . Положение больного на спине со слегка отведенной и согнутой в коленном суставе конечностью. Разрез кожи, подкожной клетчатки и поверхностной фасции длиной 8 — 10 см начинают на 2 см выше середины паховой связки и
далее ведут по проекционной линии, идущей от середины паховой связки к tuberculum adductorium внутреннего надмыщелка бедра. По желобоватому зонду, введенному через anulus saphenus, рассекают поверхностный листок широкой фасции. Бедренную артерию выделяют кнаружи от одноименной вены.
Обнажение бедренного нерва. Нерв обнажают, рассекая глубокий листок широкой фасции вдоль внутреннего края подвздошно-поясничной мышцы. Портняжную мышцу оттягивают кнаружи и по желобоватому зонду рассекают фасциальный футляр подвздошно-поясничной мышцы. Надо иметь в виду, что ствол бедренного нерва на 2 — З см ниже паховой связки разделяется на многочисленные ветви.
Обнажение бедренной артерии в бедренном треугольнике. Положение больного на спине, конечность слегка отведена и согнута в колене. Разрез кожи, подкожной клетчатки и поверхностной фасции производят по проекционной линии на 4 — 5 см ниже паховой связки. Вскрывают фасциальный футляр портняжной мышцы и оттягивают ее кнаружи; обнажают глубокий листок ее футляра, сращенный и с влагалищем сосудисто-нервного пучка. Вскрыв влагалище сосудисто-нервного пучка, n. saphenus отделяют от передней стенки артерии. Бедренную артерию изолируют от одноименной вены.
2.
Границы. Верхняя граница груди проводится от яремной вырезки грудины по ключице до сочленения между ключицей и акромиальным отростком лопатки, отсюда ведется прямая линия к остистому отростку VII шейного позвонка. Нижняя граница проводится от мечевидного отростка по краю реберной дуги до X ребра, отсюда — через концы X I—XII ребер к остистому отростку XII грудного позвонка.
Кожа на передней и боковой поверхности груди тонка, на задней - значительно толще. Она обладает подвижностью и, за исключением области грудины, легко собирается в складки.
П о д к о ж н ы е в е ны образуют густую сеть, анастомозирующую с венами соседних областей. Одна из этих вен — v. thoracoepigastrica (их может быть две) — имеет довольно значительное протяжение, начинаясь на уровне пупка.
К о ж н ы е н е р в ы в верхнем отделе являются ветвями надключичных, на остальном протяжении кожу иннервируют прободающие ветви (передние и боковые) межреберных нервов. Поверхностная фасция образует капсулу молочной железы. С о б с т в е н н а я фа с ц и я груди имеет характер плотной пластинки лишь в области грудины, где она спаяна с надкостницей. На остальном протяжении фасция в виде более тонкой пластинки покрывает мышцы — большую
грудную, переднюю зубчатую и наружную косую мышцу живота. Под собственной фасцией находятся м ышц ы , относящиеся к плечевому поясу и брюшной стенке. Из них mm. pectoralis major и minor покрывают грудную клетку спереди, m. serratus anterior — сбоку, т . latissimus dorsi — сзади и частично сбоку, a m. obliquus abdominis externus берет начало в нижне-боковом отделе грудной клетки. Слой этих мышц покрывает ребра и межреберные мышцы. С о с у д ы и н е р в ы . По наружной поверхности передней зубчатой мышцы проходят в вертикальном направлении сосуды и нервы.
Топографически они распределяются следующим образом. Наиболее кпереди, вдоль латерального края малой грудной мышцы, проходят vasa toraciea, laleralia. кзади от них thoracicus longus (иннервирует переднюю зубчатую мышцу), еще более кзади Грудо-спинной нерв — п. thoracodorsalis (к широкой мышце спины) и vasa thoracodorsalia. Конечные ветви a. thoracica lateralis идут вдоль нижнего края большой грудной мышцы. N. thoracicus longus в своей верхней части прикрыт большой грудной мышцей, а нижней частью примыкает к широкой мышце спины. N. Thoracodorsalis и одноименные сосуды прикрыты широкой мышцей спины.
Субпекторальная флегмона возникает при гнойном воспалении субпекторального клетчаточного пространства, расположенного позади большой грудной мышцы и впереди ключично-грудной фасции.
Вскрывают субпекторальную флегмону разрезом вдоль нижнего края большой грудной мышцы, затем проходят кпереди связки, поддерживающей подмышечную впадину (часть ключично-грудной фасции). При вскрытии флегмоны необходимо последовательно рассечь кожу, подкожную жировую клетчатку, поверхностную фасцию, собственную фасцию, (большую грудную мышцу?), затем пройти вдоль нижнего края мышцы кпереди от связки, поддерживающей подмышечную впадину.
При субпекторальной флегмоне гнойно-воспалительный процесс может распространяться:
1. В подмышечную впадину по ходу a.thoracoacromialis
2. Дистально по ходу латеральная подкожная вена руки v.cephalicaв подкожные клетчаточные пространства свободной части верхней конечности.
3. Возможно проксимально по ходу v.cephalicaв клетчатку, окружающую сосудисто-нервный пучок, расположенный под ключицей (v.subclavia,a.subclavia,trunciplexusbrachialis) и далее по его ходу
3.
Наружная выпуклая поверхность селезенки прилегает к реберной части диафрагмы. Внутренняя поверхность спереди примыкает ко дну желудка, сзади — к поясничной части диафрагмы, левой почке и левому надпочечнику, а снизу соприкасается с хвостом поджелудочной железы — и селезеночной кривизной оболочной кишки. Селезенка покрыта брюшиной со всех сторон, за исключением ворот.
Здесь встречаются листки двух связок, посредством которых селезенка фиксирована с одной стороны к поясничной части диафрагмы (lig. Phrenicolienale)_ сдругой — к большой кривизне дна желудка (lig. gasirolienale). Нижний полюс селезенки при вертикальном положении тела как бы упирается в связку, натянутую поперечно между реберной частью диафрагмы и селезеночной кривизной ободочной кишки (lig phrenicocolicum). Эта связка ограничивает снизу так называемый saccus lienalis — мешок, в котором лежит селезенка. К р о в о с н а б ж е н и е осуществляется селезеночной артерией, самой крупной ветвью чревного ствола. Селезеночная вена, превосходящая артерию своим диаметром примерно в 2 раза, расположена под артерией.
СИЛЕНЭКТОМИЯ (SPLENECTOMIA).
Показания. Закрытые и открытые повреждения селезенки, спленомегалия, спленогенный цирроз печени, кисты (эхинококковые).
Положение больного на спине с подложенным под нижний отдел грудной
клетки валиком.
Обезболивание. Наркоз.
Техника операции. Доступы: 1) косой разрез, параллельный левому реберному краю; 2 ) при большом размере селезенки и обширных спайках — торакоабдоминалыіый доступ с одновременным вскрытием брюшной и грудной полостей
Если чревосечение было сделано верхним срединным разрезом по поводу закрытой травмы органов с неустановленной локализацией, то для доступа к поврежденной селезенке к продольному разрезу добавляют поперечный разрез влево к реберной дуге (Т-образный), подобно разрезу, применяемому справа
при разрыве печени. Основной прием заключается в перевязке сосудов, идущих в желудочно-селезеночной связке. После вскрытия брюшной полости брюшную кривизну желудка оттягивают вправо, селезеночный угол ободочной кишки — книзу и выводят в рану селезенку. Если, как это нередко бывает при патологически измененном органе (например, при спленомегалии), селезенка соединена с диафрагмой и другими
органами плотными спайками, их предварительно рассекают между двумя наложенными сосудистыми зажимами Бильрота. Когда селезенка освобождена от спаек, а так же от селезеночно-диафрагмальной связки, приступают к перевязке кровеносных сосудов и одновременному рассечению жслудочно-селезеночной связки. Для этого между желудочно-селезеночной и желудочно-ободочной связкой проделывают отверстие и, охватив через него пальцами левой руки ножку селезенки, тупо выделяют в ней селезеночную артерию и вену. Чтобы уменьшить кровенаполнение органа, перевязывают сначала артерию, а затем вену. На каждый сосуд накладывают две шелковые лигатуры Учитывая, что от селезеночной артерии в желудочно-селезеночной связке отходят короткие ветви ко дну желудка, лигатуры накладывают не на ствол ее, а на ветви, возможно ближе к воротам; этим устраняют также опасность повреждения хвоста поджелудочной
железы. Так как селезеночная артерия очень хрупка, манипуляции на ней следует производить очень осторожно, не пользоваться зажимами и раз двигать ткани тупо. После перевязки сосудов, разделения спаек и удаления селезенки производят тщательную проверку гемостаза (особенно в области купола
диафрагмы) и зашивают брюшную полость наглухо. В настоящее время при повреждении лишь одного из полюсов селезенки вместо спленэкгомии с успехом применяют тампонаду раны сальником и накладывание
на нее кетгутовых швов.
Задача: № 41
Больному произведено вскрытие флегмоны у нижнего полюса почки. В каком слое расположен гнойник? Предположите пути его дальнейшего распространения.
Слои
Кожа толстая, малоподвижная, ее с трудом можно собрать в складку.
Подкожная жировая клетчатка однослойная, плотная, ячеистая.
Поверхностная фасция может быть представлена несколькими листками различной плотности.
Собственная фасция образует футляры для мышц - m. trapezius, т. deltoideus, т. latissimus dorsi.
Fascia supraspinata et fascia infraspinata — собственные фасции глубоких мышц лопатки, начинающихся от ее задней поверхности. Эти фасции плотны, имеют апоневротическое строение. В результате их прикрепления к краям лопатки и ости образованы два костно-фиброзных пространства — надостное и подостное.
Надостное пространство соответствует fossa supraspinata лопатки. Сверху оно замкнуто в результате прикрепления f. supraspinata к верхнему краю лопатки, к фасциальному футляру подключичной мышцы и к lig. сoracoclaviculare(клювовидно-ключичная). Снизу оно замкнуто лопаточной остью. Снаружи, у основания акромиона и под акромиально-ключичным сочленением, надостное пространство открыто в подостное и в подцельтовидное клетчаточные пространства. Содержимым надостного пространства (ложа) является m. supraspinatus, а., V. et n. suprascapulares.
Подостное костно-фиброзное пространство образовано собственной фасцией и лопаточной костью ниже лопаточной ости. Fascia infraspinata сращена с медиальным краем лопатки, лопаточной остью и латеральным краем лопатки. Содержимым ложа являются m. infraspinatus, m. teres minor, небольшой слой клетчатки, расположенный между мышцами и костью, а также сосуды и нервы: a. et V. suprascapularis, a. circumflexa scapulae, n. suprascapularis. Сюда же входят ветви г. profundus a. transversae colli, прободая собственную фасцию у медиального края лопатки. Артерия, огибающая лопатку, на пути из подмышечной ямки также прободает эту фасцию, но у латерального края лопатки.
На середине протяжения большой круглой мышцы ее пересекает сзади сухожилие длинной головки трехглавой мышцы, которое уходит кпереди, под малую круглую мышцу. Щель между круглыми мышцами делится таким образом на два отдела: медиальный (трехстороннее отверстие) и латеральный (четырехстороннее отверстие)
Краями трехстороннего отверстия со стороны лопатки являются снизу — большая круглая мышца , сверху — малая круглая и нижним краем подлопаточной мышцы, а с латеральной стороны — сухожилие длинной головки трехглавой мышцы. Через это отверстие в лопаточную область из подмышечной проходит a. circumflexa scapulae.
Четырехстороннее отверстие ограниченосверху нижним краем подлопаточной мышцы,снизу– большой круглой мышцей,медиально – длинной головкой трехглавой мышцы,латерально – хирургической шейкой плечевой кости.
В лопаточной области имеются два сосудисто-нервных пучка. I составляют надлопаточная артерия (a. Suprascapularis), сопровождающие ее вены и n. suprascapularis. иннервирующий надостную и подостную мышцы. Сосуды и нервы располагаются сначала под надостной мышцей, а затем, обогнѵв свободный край лопаточной ости, проникают в подостное ложе. Здесь надлопаточная артерия образует многочисленные анастомозы с ветвями артерии, огибающеи лопатку (а. circumflexa scapulae).
II сосудисто-нервный пучок состоит из нисходящей ветви поперечной артерии шеи (ramus descendens a. transversae colli), одноименных вен и тыльного нерва лопатки (n, dorsalis scapnlae)которые идут по внутреннему, позвоночному, краю лопатки. Артерия принимает участие в образовании лопаточного анастомотического артериального круга.
Артериальные анастомозы и развитие коллатерального кровообращения при окклюзии подмышечной артерии. В областях надплечья, вокруг плечевого сустава, существует лопаточная сеть коллатералей. В него входят a. suprascapularis (от truncus thyrocervicalis из a. subclavia), r. profundus a. transversae colli (из подключичной артерии) и a. circumfiexa scapulae из a. subscapularis (из a. axillaris). Ветви перечисленных трех артерий анастомозируют между собой в подостной клетчатке и в толще подостной мышцы.
При затруднении или прекращении кровотока по магистральной — подмышечной — артерии выше (проксимальнее) места отхождения от нее подлопаточной артерии (a. subscapularis) за счет анастомозов лопаточного круга может сохраниться кровообращение всей верхней конечности.
При медленно нарастающем стенозе (сужении) подмышечной артерии на участке между артериями, огибающими плечевую кость, и местом отхождения от плечевой артерии глубокой артерии плеча единственно возможным путем развития коллатерального кровообращения в верхней конечности остается r. deltoideus a. profundae brachii. Малый диаметр перечисленных сосудов объясняет то, что эта сеть может компенсировать нарушение кровотока по магистральной артерии только в случае медленного и постепенного развития процесса, ведущего к этому нарушению (рост атеросклеретической бляшки).
Подлопаточное пространство , М. subscapularis располагается на передней стороне лопатки в костно-фасциальном ложе. Подлопаточная мышца, переходя в довольно мощное сухожилие, направляется в поддельтовидное пространство, в котором сухожилие прикрепляется к малому бугорку плечевой кости. До места прикрепления сухожилие тесно прилежит к переднему отделу капсулы плечевого сустава. Под сухожилием подлопаточной мышцы располагается довольно крупная синовиальная сумка, bursa synovialis subscapularis, постоянно связанная с полостью капсулы плечевого сустава. Передняя поверхность подлопаточной мышцы вместе со своей фасцией принимает участие в образовании задней стенки подмышечной ямки и задней стенки предлопаточного клетчаточного пространства, являющегося продолжением подмышечного пространства в дорсальном направлении. Передней стенкой этого пространства является передняя зубчатая мышца, покрытая собственной фасцией, fascia thoracica.
2.
Твердая мозговая оболочка отдает внутрь черепа три отростка: серп большого мозга (falx cerebri) ограничивает медиально камеры, в которых расположены полушария большого мозга; второй — серп мозжечка (falx cerebelli) разделяет полушария мозжечка и третий — намет мозжечка (tentorium cerebelli) отделяет большой мозг от мозжечка. В местах прикрепления твердой мозговой оболочки к костям черепа образуются венозные пазухи — синусы. Синусы твердой мозговой оболочки в отличие от вен клапанов не имеют.
1.Верхний сагиттальный синус твердой мозговой оболочки, sinus sagittalis superior, расположен в верхнем крае се́рпа мо́зга, прикрепляющемся к одноименной борозде свода черепа, и простирается от crista galli до внутреннего затылочного выступа. В передних отделах этого синуса имеются анастомозы с венами полости носа. Через теменные эмиссарные вены он связан с диплоическими венами и поверхностными венами свода черепа. Задний конец синуса впадает в синусный сток Герофилуса [Herophilus], confluens sinuum.
2.Нижний сагиттальный синус, sinus sagittalis inferior, находится в нижнем крае серпа мозга и переходит в прямой синус.
3.Прямой синус, sinus rectus, располагается на стыке серпа мозга и намета мозжечка и идет в сагиттальном направлении. В него впадает также большая вена мозга, v. cerebri magna, собирающая кровь из вещества большого мозга. Прямой синус, как и верхний сагиттальный, впадает в синусный сток.
4.Затылочный синус, sinus occipitalis, проходит в основании серпа мозжечка,серпа мозга. Его верхний конец впадает в синусный сток, а нижний конец у большого затылочного отверстия разделяется на две ветви, огибающие края отверстия и впадающие в левый и правый сигмовидные синусы. Затылочный синус через эмиссарные вены связан с поверхностными венами свода черепа.
Таким образом, в синусный сток венозная кровь попадает из верхнего сагиттального синуса, прямого (а через него и от нижнего сагиттального синуса) и затылочного синусов. Из confluens sinuum кровь оттекает в поперечные синусы.
5.Поперечный синус, sinus transversus, лежит в основании намета мозжечка. На внутренней поверхности чешуи затылочной кости ему соответствует широкая и хорошо видная борозда поперечного синуса. Справа и слева поперечный синус продолжается в сигмовидный синус соответствующей стороны.
6.Сигмовидный синус, sinus sigmoideus, принимает венозную кровь из поперечного и направляется к передней части яремного отверстия, где переходит в верхнюю луковицу внутренней яремной вены, bulbus superior v. jugularis internae. Ход синуса соответствует одноименной борозде на внутренней поверхности основания сосцевидного отростка височной и затылочной костей. Через сосцевидные эмиссарные вены сигмовидный синус также связан с поверхностными венами свода черепа.
7.В парный пещеристый синус, sinus cavernosus, расположенный по бокам от турецкого седла, кровь оттекает из мелких синусов передней черепной ямки и вен глазницы. В него впадают глазные вены, v. ophthalmicae, анастомозирующие с венами лица и с глубоким крыловидным венозным сплетением лица, plexus pterygoideus. Последнее связано с пещеристым синусом также и через эмиссарии. Правый и левый синусы связаны между собой межпещеристыми синусами — sinus intercavemosus anterior et posterior. От пещеристого синуса кровь оттекает через верхний и нижний каменистые синусы в сигмовидный синус и далее во внутреннюю яремную вену.
Связь пещеристого синуса с поверхностными и глубокими венами и с твердой оболочкой головного мозга имеет большое значение в распространении воспалительных процессов и объясняет развитие таких тяжелых осложнений, как менингит.
Через пещеристый синус проходят внутренняя сонная артерия, a. carotis interna, и отводящий нерв, п. abducens (VI пара); через его наружную стенку — глазодвигательный нерв, п, oculomotorius (III пара), блоковый нерв, п. trochlearis (IV пара), а также I ветвь тройничного нерва — глазной нерв, п. ophthalmicus
К заднему отделу пещеристого синуса прилежит гассеров узел тройничного нерва — ganglion trigemina! [Gasserian]. К переднему отделу пещеристого синуса подходит иногда жировая клетчатка крыловидно-небной ямки, являющаяся продолжением жирового тела щеки.
Вены покровов и вены губчатого слоя сообщаются с пазухами твердой мозговой оболочки посредством особых венозных сосудов — так называемых выпускников (w. emissariae).
Из них наиболее постоянными являются v. emissaria parietalis и v. еmissana mastoidea. Последняя обычно бывает наиболее крупной, причем открывается она в поперечную (sinus transversus) или сигмовидную (sinus sigmoideus) пазуху V. emissaria parietalis открывается в продольную пазуху (sinus sagittalis superior).
Аналогичную выпусникам роль играют заложенные в губчатом веществе вены — w. diploicae, участвующие в регуляции мозгового кровенаполнения.
3.
При прямых паховых грыжах укрепляют заднюю стенку пахового канала.
Суть способа Бассини:
1. Семенной канатик отделяем от стенок пахового канала с помощью тупфера и отводим кнутри и кверху на держалке.
2. Под семенным канатиком накладываем 1-2 шва между наружным краем прямой мышцы живота, ее влагалищем и паховой связкой и 5-6 швов между свободными краями внутренней косой и поперечной мышц и паховой связкой, полностью закрывая таким образом паховый промежуток.
3. Семенной канатик укладываем на новообразованное мышечное ложе и поверх него сшиваем края рассеченного апоневроза наружной косой мышцы живота.
Осложнения при пластике по Бассини:
1. Повреждение нижних надчревных сосудов в верхнем углу раны.
2. Зияние внутреннего бедренного кольца и возможность образования бедренной грыжи в результате чрезмерного подтягивания кверху паховой связки.
3. Повреждение бедренных артерий и вены под паховой связкой в результате ее прокола.
4. Сдавление семенного канатика во внутреннем отверстии пахового канала при нарушении техники наложения швов.
Способом Кукуджанова: 3—4 швами сшивают заднюю стенку влагалища прямой мышцы живота с гребенчатой связкой на протяжении 3 см от лобкового бугорка. Латеральнее наложенных швов, приподняв крючком внутреннюю косую мышцу живота, сшивают поперечную мышцу живота вместе с рассеченной поперечной фасцией с латеральной частью паховой связки и нижним лоскутом поперечной фасции. Накладывают 3—5 таких швов. Семенной канатик укладывают на вновь сформированную заднюю стенку пахового канала, поверх которого сшивают дупликатурой апоневроз наружной косой мышцы живота.
4.Задача: У слепой кишки нет сальниковых отростков, 3 тэнии сходятся. Сигмовидная кишка имеет брыжейку.
От поперечной ободочной кишки начинается большой сальник. У тонкой кишки нет тэний, гаустр, она розовая по цвету.
Билет №6
1)Топография подмышечной области.(границы, слои, границы подмышечной ямки, топография снп в разных треугольниках, содержимое ямки)
2) Лобно-теменно-затылочная область( границы,слои,особенности кровоснабжения и иннервации, строение костей)
3) Бедренная грыжа (бедренный канал, глубокое,поверхностное кольцо, способы грыжесечения, паховый способ, бедренный способ)
4) Почему аппендэктомия проводится в точке Мак Бурнея
1.
Слои
Кожа большей части области покрыта волосами. Она малоподвижна из-за прочного соединения с подлежащим сухожильным шлемом, galea aponeurotica, многочисленными фиброзными тяжами.
Подкожная клетчатка ячеистая, промежутки между соединительнотканными перегородками заполнены жировой тканью.
В отличие от других областей в областях головы (свода черепа и лица) артерии с сопровождающими их венами расположены в слое подкожной клетчатки, а не под собственной фасцией.
Надглазничные сосуды и нерв, a., v. et n. supraorbitals (из системы внутренней сонной артерии), выходят из глазницы и перегибаются через надглазничный край на границе его средней и внутренней третей. Нерв лежит медиальнее сосудов. По выходе из одноименного канала (или вырезки) они располагаются сначала под лобным брюшком затылочно-лобной мышцы, непосредственно на надкостнице. Затем их ветви, идущие в восходящем направлении, прободают мышцы, сухожильный шлем и выходят в подкожную клетчатку.
Надблоковый пучок : a., v. et 11 . supratrochleares (также из системы внутренней сонной артерии) находится кнутри от надглазничного сосудисто-нервного пучка.
В подкожной клетчатке лобной области на 2,0—2,5 см выше наружной трети верхнеглазничного края сзади и сверху проходит височная ветвь лицевого нерва (к лобному брюшку затылочно- лобной мышцы).
A. temporalis superficialis Поверхностная височная артерия (одна из двух конечных ветвей наружной сонной артерии) приходит в теменную область из височной и распадается на множество ветвей, анастомозирующих с сосудами лобной и затылочной областей, а также с одноименными ветвями противоположной стороны.
В затылочном отделе области распределяются ветви затылочной артерии, a. occipitalis, и большого затылочного нерва, п. occipitalis major. Задние ушные сосуды и нерв, a., v. et п. auriculares posteriores, идут параллельно и кзади от прикрепления ушной раковины.
Глубже подкожной клетчатки располагается мышечно–апоневротический слой, состоящий из лобной мышцы — спереди, затылочной —сзади и соединяющей эти мышцы широкой сухожильной пластинки, так называемого сухожильного шлема (galea aponeurotica).
Сухожильный шлем с кожей связан прочно (посредством плотных фиброзных перемычек), а с надкостницей рыхло; вследствие этого на своде черепа нередко наблюдаются так называемые скальпированные раны, когда покровные ткани отслаиваются на большей или меньшем протяжении от надкостницы. Несмотря на то что скальпированные раны черепа относятся к числу тяжелых повреждений, они, как правило, при своевременно оказанной помощи хорошо заживают благодаря обильному кровоснабжению покровов черепа.
Под мышцами и апоневротическим шлемом залегает слой рыхлой клетчатки, отделяющий мышцы и шлем от надкостницы.
Н а д к о с т н и ц а соединена с костями черепа тоже посредством рыхлой поднадкостничной клетчатки. Однако вдоль линии швов она прочно сращена с ними и не может быть отслоена. Особенностями анатомической структуры покровов черепа объясняются различные формы гематом при ушибах его. Так,
подкожные гематомы выбухают в виде “шишки” вседствие того, что кровь не имеет возможности распространятся в подкожной клетчатке из-за наличия фиброзных перемычек между кожей и сухожильным шлемом;
подапоневротические гематомы — плоские, разлитые, без резких границ; поднадкостничные
гематомы имеют резко очерченные края соответственно прикреплению надкостницы по линии костных швов.
Кости свода черепа состоят из наружной и внутреннней пластинок (lamina externa и lamina interna), между которыми находится губчатое вещество —diploe. Наиболее тонкой частью свода черепа является чешуя височной кости.
В губчатом слое костей свода заложены костные вены — так называемые диплоэтические (w. diploicae). Эти вены связаны как с венами покровов, составляющими внечерепную систему вен, так и с венозными пазухами твердой мозговой оболочки — внутричерепной венозной системой. Вены покровов и вены губчатого слоя сообщаются с пазухами твердой мозговой оболочки посредством особых венозных сосудов — так называемых выпускников (w. emissariae).
Из них наиболее постоянными являются v. emissaria parietalis и v. еmissana mastoidea. Последняя обычно бывает наиболее крупной, причем открывается она в поперечную (sinus transversus) или сигмовидную (sinus sigmoideus) пазуху V. emissaria parietalis открывается в продольную пазуху (sinus sagittalis superior).
Аналогичную выпусникам роль играют заложенные в губчатом веществе вены — w. diploicae, участвующие в регуляции мозгового кровенаполнения.
При этом замечено, что калибр указанных вен обратно пропорционален размерам эмиссариев.
3.
Бедренные грыжи – грыжи, выходящие через бедренный канал, локализующийся ниже паховой связки.
В зависимости от локализации грыжевых ворот различают:
а) грыжи, проходящие через мышечную лакуну
б) грыжи, проходящие через сосудистую лакуну
1. позадисосудистая – позади бедренных сосудов
2. впередисосудистая – впереди бедренных сосудов
3. типичная бедренная грыжа – через бедренный канал
в) грыжи, проходящие через щель в лакунарной связке
По стадиям развития различают:
а) начальная стадия – грыжа не выходит за пределы внутреннего отверстия бедренного канала
б) интерстициальная стадия - грыжа не выходит за пределы наружного отверстия бедренного канала
в) полная грыжа – грыжа проходит через бедренный канал и наружное отверстие в подкожную клетчатку передней области бедра
Две группы способов операции при бедренных грыжах:
1. паховый – подходят к бедренному каналу через паховый канал
2. бедренный– подходят к бедренному каналу со сторону hiatus saphenus
Техника способа Локвуда-Бассини (бедренного):
1. Подшивание lig. inguinale к надкостнице ossis pubis (способ Локвуда)
2. Подшивание margo falciformis hiati sapheni к гребешковой фасции (модификация Бассини).
1. Косой кожный разрез, проходящий через центр грыжевого выпячивания параллельно паховой связке или вертикальный разрез на 2 см выше паховой связке и на 7-8 см вниз по проекционной линии бедренных сосудов.
2. Рассекаем кожу, подкожную клетчатку, поверхностную фасцию, обнажая паховую связку.
3. Находим ниже паховой связке, максимально выделяем, обрабатываем и удаляем грыжевой мешок. При этом следует помнить о бедренной вене, расположенной латеральнее грыжевого мешка.
4. Прежде, чем приступить к пластике грыжевых ворот, желательно тщательно освободить тупфером связки, ограничивающие annulus femoralis (паховую, гребенчатую, лакунарную) и обнаружить бедренную вену.
5. Внутреннее отверстие бедренного канала ушивают нерассасывающимся шовным материалом (капрон, лавсан), сшивая нижний край паховой связки и надкостницу лобковой кости. Первым накладывают латеральный шов, защищая бедренную вену крючком Фарабефа. Полулунный край овальной ямки дополнительно подшивают к гребешковой фасции.
6. Рану послойно ушивают.
Недостатки: трудность высокой перевязки грыжевого мешка и ушивания бедренного кольца; расширение пахового промежутка и возможность возникновения паховой грыжи.
Техника способа Руджи-Парлавеччо (паховый):
1. Разрез параллельно и выше паховой связки.
2. Рассекают кожу, подкожную клетчатку, поверхностную фасцию.
3. Вскрывают переднюю стенку пахового канала. Содержимое выделяют и отводят кверху.
4. Свободные края внутренней косой и поперечной мышц крючком Фарабефа отводят вверх и рассекают на всем протяжении поперечную фасцию.
5. Находят и выделяют шейку грыжевого мешка, берут ее на провизорную держалку. Грыжевое содержимое вправляют в брюшную полость.
6. Обрабатывают грыжевой мешок, прошивают и перевязывают как можно выше, затем отсекают.
7. Тупфером освобождают паховую, лакунарную, гребенчатую связки и бедренную вену. Синтетическими нитями со стороны вены накладывают швы между паховой и гребенчатой связками и завязывают их.
8. Вторым рядом швов захватывают свободные края мышц (внутренней косой и поперечной) и подшивают их к паховой связке.
9. Содержимое пахового канала укладывают на вновь сформированное ложе, переднюю стенку ушивают в виде дубликатуры.
10. Накладывают швы на подкожную клетчатку и кожу.
Недостатки способа: нарушение целостности задней стенки пахового канала
Модификация Райха: один ряд швов, прошивая вначале мышцы, затем гребенчатую и затем паховую связки.
В случае необходимости рассечения лакунарной связке (при ущемленной бедренной грыже) следует помнить о возможной «короне смерти»: в 30% случаев запирательная артерия отходит от нижней надчревной артерии и проходит позади лакунарной связки, в результате этого образуется полукольцо сосудов (сверху – нижняя надчревная артерия, изнутри – запирательная артерия, снаружи – бедренная вена).
Билет № 7
1)Анатомия и топография тазобедренного сустава ( чем образован, границы, ориентиры, мышцы связки, инервация и кровоснабжание. Пункция тазобедренного сустава.
ОСТЕОТОМИЯ КОСТЕЙ ГОЛЕНИ
Показания. Искривления большеберцовой кости в результате неправильно сросшихся переломов или заболеваний, вызывающих деформацию костей(рахит и др. ).
Техника операции. Разрез кожи длиной 12—15 см проводят по медиальному краю большеберцовой кости на уровне вершины кривизны. Расширяют рану, продольным разрезом рассекают надкостницу и отслаиваю! ее с передней и боковых поверхностей кости. Долотом делают насечку на margo anterior tibiae. Начиная от этой насечки пос тепенно пересекают остеогомом косо под углом 60° большеберцовую кость, остеотом при этом необходимо направлять таким образом, чтобы избежать повреждения прикрепления lig. patellae. При пересечении
задней поверхности большеберцовой кости необходимо защищать мягкие гкани широким элеватором или пластинкой, чтобы не повредить сосудисто-нервного пучка голени (a. tibialis posterior и п. tibialis). После пересечения кости производят коррекцию. Иногда правильно сопоставить отломки большеберцовой кости
и устранить деформацию удается без пересечения малоберцовой кости. Пересечение малоберцовой кости производят из того же операционною разреза либо делают дополнительный разрез по наружной поверхности голени в нижней трети. Пересечение малоберцовой кости необходимо производить под контролем глаза, чтобы не повредить n. peroneus profundus. После этого хирург одной рукой захватывает голень у коленного сустава, а другой — у лодыжек и производит сильное потягивание и выправление конечности по оси. Убедившись в исправлении оси голени, рану зашивают послойно. Удерживая голень в натянутом положении, накладывают гипсовую повязку до уровня верхней трети бедра.
Задача № 16
У больного тромбоз подмышечной артерии. Возможно ли восстановление кровоснабжения верхней конечности?
Слои
Кожа тонкая, легко берется в складку. В подкожной клетчатке задней области голени формируется ствол v. saphena parva которая впадает в подколенную вену. В подкожной клетчатке проходит n. cutaneus surae lateralis, отходящий от общего малоберцового нерва. В дистальном отделе голени этот нерв вместе с n. cutaneus surae medialis образует n. suralis, иннервирующий кожу в области наружной лодыжки.
N. saphenus (из бедренного нерва) разветвляется на узком участке кожи задневнутренней поверхности голени.
Фасция голени на задней поверхности образует два листка: поверхностный и глубокий. Первый образует футляр трехглавой мышцы голени. Глубокий отделяет от этой мышцы слой сгибателей, которые находятся в глубоком клетчаточном пространстве заднего фасциального ложа голени. Это пространство ограничено спереди берцовыми костями и межкостной мембраной, сзади — глубоким листком фасции голени.
Своим глубоким листком фасция голени отделяет поверхностные мышцы области от глубоких. Поверхностную часть заднего фасциального ложа голени занимают две головки икроножной мышцы, m. gastrocnemius, и камбаловидная мышца, т. soleus. Вместе они образуют трехглавую мышцу голени, m. triceps surae. Между медиальной головкой икроножной мышцы и камбаловидной мышцей проходит узкое сухожилие подошвенной мышцы, m. plantaris. Сухожилия всех трех мышц соединяются в пяточное, или ахиллово (Achilles) сухожилие, прикрепляющееся к пяточному бугру.
Слой сгибателей занимает глубокое пространство ложа. Мышцы располагаются здесь в следующем порядке: m. tibialis posterior — посредине, т. flexor digitorum longus — медиально от нее, m. flexor hallucis longus — латерально. Между поверхностной и глубокой группами мышц располагается голеноподколенный канал, canalis cruropopliteus. Входное отверстие канала располагается между m. popliteus спереди и сухожильной дугой камбаловидной мышцы, arcus tendineus т. sold, сзади. У входного отверстия, на уровне сухожильной дуги, a. poplitea делится на переднюю и заднюю большеберцовые артерии, которые входят в голеноподколенный канал. Почти сразу a. tibialis anterior уходит в переднее фасциальное ложе голени через верхнее выходное отверстие канала. Оно расположено между шейкой малоберцовой кости снаружи, m. popliteus сверху и начальным отделом т. tibialis posterior изнутри и снизу.
Задняя большеберцовая артерия, a. tibialis posterior, более крупная, является продолжением a. poplitea. Большеберцовый нерв, п. tibialis, лежит латерально от артерии. Сначала весь пучок располагается на задней поверхности m. tibialis posterior. Затем, по мере смещения этой мышцы и ее сухожилия кпереди, в нижней трети голени сосудисто-нервный пучок располагается уже на m. flexor digitorum longus.
На границе средней и нижней трети голени задний большеберцовый сосудисто-нервный пучок выходит из-под нижневнутреннего края камбаловидной мышцы и располагается кнутри от ахиллова сухожилия. Здесь он прикрыт лишь глубоким и поверхностным листками фасции голени.
Малоберцовая артерия, a. fibularis (peronea), отходит от большеберцовой артерии на границе между верхней и средней третью голени и лежит, как и a. tibialis posterior, на задней поверхности задней большеберцовой мышцы. Затем она направляется косо вниз и латерально и входит в нижний мышечно-малоберцовый канал.
Нижний мышечно-малоберцовый канал, canalis iiuisculofibiilaris (musculoperoneus) inferior. Передней стенкой этого канала является m. tibialis posterior, латеральной — fibula, задней — m. flexor hallucis longus.
В нижней трети голени a. fibularis отдает две важные для развития коллатерального кровообращения ветви: г. communicans и г. perforans. Первая из них анастомозирует с задней большеберцовой артерией, вторая — с передней большеберцовой артерией.
a. fibularis отдает латеральные лодыжковые и пяточные ветви, rr. malleolares laterales и rr. calcanei, которые участвуют в образовании артериальных сетей латеральной лодыжки и пяточной области, rete malleolare laterale и rete calcanei.
2.
Диафрагма, тонкая сухожильно-мышечная пластинка, является нижней стенкой грудной полости и отделяет полость груди от полости живота. Сверху, со стороны полости груди, она покрыта диафрагмальной фасцией, fascia diaphragmatica, и прилегающей к ней диафрагмальной частью париетальной плевры. Между фасцией и плеврой имеется небольшой слой рыхлой подплевральной клетчатки. Снизу диафрагму покрывают внутрибрюшная фасция, fascia endoabdominalis, и париетальный листок брюшины.
В мышечной части диафрагмы различают грудинную часть, pars stemalis, реберную (боковую) часть, pars costalis, и поясничную, pars lumbalis.
Грудинная часть самая слабая, начинается от задней поверхности нижнего края мечевидного отростка и частично от апоневроза прямой мышцы живота. Реберная часть начинается на внутренней поверхности хрящей 6 нижних ребер и частично от костной части. Поясничная часть состоит из двух мышечных частей — правой и левой ножек, eras dextram et sinistrum, которые начинаются длинными сухожилиями от передней поверхности I—TV поясничных позвонков и от сухожильных дугообразных связок — ligg. arcratum mediale et laterale.
Сухожильный центр, centrum tendineum, имеет чаще треугольную форму и занимает середину диафрагмы. В его правой половине имеется отверстие, пропускающее нижнюю полую вену и ветви правого диафрагмального нерва.
Прикрепление диафрагмы к грудной клетке проецируется по линии, проходящей по основанию мечевидного отростка, затем параллельно нижнему краю реберной дуги, на 1—2 см выше нее, по XII ребру и телам III—IV поясничных позвонков. Левый купол диафрагмы проецируется спереди на уровне верхнего края V ребра, а сзади — на уровне девятого межреберья. Правый купол расположен на одно межреберье выше левого.
В диафрагме есть участки треугольной формы, где отсутствуют мышечные волокна и соприкасаются листки диафрагмальной и внутрибрюшной фасций. Эти участки являются «слабыми местами».
Спереди такие участки находятся между грудинной и реберной частями диафрагмы. Они называются грудино-реберными треугольниками, trigonum stemocostale, или треугольниками Морганьи [Morgagni].
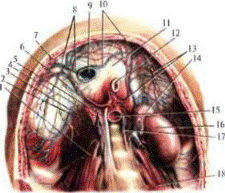 Отверстия диафрагмы. Кроме уже упомянутого отверстия нижней полой вены в сухожильном центре диафрагмы, в поясничной части диафрагмы имеется еше: Между правой и левой ножками диафрагмы около I поясничного позвонка немного левее средней линии располагается аортальное отверстие, hiatus aorticus. Через него проходят аорта и позади нее грудной (лимфатический) проток. Кпереди и кверху от аортального отверстия находится пищеводное отверстие, hiatus oesophageus. Оно образовано продолжающимися кверху ножками, внутренние мышечные пучки которых перекрещиваются в виде цифры 8. Вместе с пищеводом через отверстие проходят блуждающие нервы.
Отверстия диафрагмы. Кроме уже упомянутого отверстия нижней полой вены в сухожильном центре диафрагмы, в поясничной части диафрагмы имеется еше: Между правой и левой ножками диафрагмы около I поясничного позвонка немного левее средней линии располагается аортальное отверстие, hiatus aorticus. Через него проходят аорта и позади нее грудной (лимфатический) проток. Кпереди и кверху от аортального отверстия находится пищеводное отверстие, hiatus oesophageus. Оно образовано продолжающимися кверху ножками, внутренние мышечные пучки которых перекрещиваются в виде цифры 8. Вместе с пищеводом через отверстие проходят блуждающие нервы.
Рис. 7.7. Диафрагма со стороны полости живота.
1 и 18 — m. psoas major; 2 — v. azygos; 3 — eras lat.; 4 — eras intermedium; 5 — eras ined; 6 — n. splanchnicus major; 7 — a. phrenica inf. dext.; 8 — w. phrenicae inf dext.; 9 — v. cava inf.; 10 — w. phrenicae inf. sin.; 11 — centrum tendineum; 12 —oesophagus; 13 — a. phrenica inf sin.; 14 — glandula suprarenalis sin.; 15 — aorta; 16 — ren sin.; 17 — v. hemiazygos.
Кровоснабжают диафрагму аа. phrenicae inferiores (основные артерии диафрагмы, отходящие от брюшной аорты), аа. phrenicae superiores и аа. intercostales из грудной аорты, а также ветви внутренних грудных артерий.
Иннервацию диафрагмы осуществляют nn. phrenici, пп. intercostales, ветви пп. vagi и sympathici. N. phrenicus является единственным двигательным нервом диафрагмы.
3. Операция при внематочной беременности зависит от места имплантации яйцеклетки. В зависимости от имплантации яйцеклетки различают маточные трубы, реже яичник, рудиментарный рог матки, шейка матки, межсвязочно, брюшная полость. В зависимости от диагноза и состояния больной проводят рассечение трубы матки, удаление плодного яйца, резекцию маточной трубы, удаление маточной трубы, удаление матки. Сальпингэктомия . Операцию выполняют из 3 доступов: один 10-миллиметровый для лапароскопа и два — 5- или 10-миллиметровые — для инструментов. При наличии в брюшной полости крови её аспирируют и промывают полость малого таза физиологическим раствором. При удалении маточной трубы используют две методики. а. Лигатурный метод (с помощью эндопетли, завязанной узлом Рёдера). Через троакары вводят щипцы и кетгутовую эндопетлю. Щипцами захватывают трубу, содержащую плодное яйцо, и накидывают на неё петлю таким образом, чтобы петля располагалась с одной стороны под фимбриальным отделом трубы, а с другой — проксимальнее плодовместилища, около перехода интерстициальной части трубы в истмическую. Петлю затягивают, перевязывая таким образом мезосальпинкс и трубу в её истмическом отделе. Для надёжности гемостаза на эти же образования накладывают и затягивают последовательно ещё две такие же петли. Лигатуры срезают ножницами, отступя 0,3 см от узла. Затем щипцами захватывают маточную трубу и отсекают её на 0,5 см дистальнее места расположения затянутых петель. Образовавшуюся культю в целях дополнительного гемостаза обрабатывают точечным электродом. С применением электрокоагуляции. После тубэктомии маточную трубу извлекают из брюшной полости через 5- или 11-миллиметровый троакар. При размерах трубы, превышающих диаметр троакара, её удаляют по частям. Труба может быть удалена и через кольпотомное отверстие. Жидкую кровь и сгустки отсасывают из брюшной полости, которую тщательно промывают физиологическим раствором. Лапароскопическая линейная сальпинготомия. 1. Рассечение трубы Брюшную полость промывают физиологическим раствором. После уточнения локализации, размеров и состояния маточной трубы последнюю захватывают атравматическими щипцами проксимальнее расположения плодного яйца. Маточную трубу вскрывают монополярным электродом, микроножницами или лазером на стороне, противоположной мезосальпинксу, в продольном направлении на протяжении 2–3см. Для проведения превентивного гемостаза многие авторы рекомендуют осуществлять точечную коагуляцию в месте предполагаемого разреза трубы и вводить в мезосальпинкс растворы вазоконстрикторов. 2. Удаление плодного яйца Лапароскопическими щипцами или при помощи аспирации удаляют плодное яйцо. Плодовместилище промывают физиологическим раствором. Неосторожное инструментальное извлечение остатков плодного яйца может привести к травмированию эндосальпинкса и кровотечению из места имплантации. Предпочтительнее применять в этих случаях аквадиссекцию, позволяющую быстро, эффективно и атравматично удалить плодное яйцо из маточной трубы. Используют канюлю для аспирации и ирригации, через которую под давлением жидкость вводят в пространство между стенкой трубы и плодным яйцом .3. Санация трубы Тщательно промывают просвет трубы, удаляют остатки плодного яйца и сгустки крови. Через разрез трубы осматривают внутреннюю поверхность плодовместилища, чтобы убедиться в полноте удаления плодного яйца. В случаях кровотечения из краёв разреза производят точечный гемостаз. До недавнего времени в литературе дискутировался вопрос о необходимости ушивания разреза трубы. В настоящее время края разреза маточной трубы оставляют неушитыми, так как отдалённые результаты при обеих методиках идентичны. 4. Конечный этап операции — промывание полости малого таза, аспирация крови и сгустков. Сегментарная резекция маточной трубы — первый этап операции у больных, заинтересованных в сохранении репродуктивной функции. В дальнейшем па- циенткам предстоит проведение микрохирургической операции по восстанов- лению проходимости трубы (наложение сальпинго-сальпингоанастомоза). Этапы операции 1. Санируют брюшную полость и полость малого таза, удаляют кровь и сгустки. При необходимости рассекают спайки в области маточной трубы. 2. Участок трубы с плодным яйцом захватывают атравматическим зажимом и приподнимают вверх для визуализации мезосальпинкса. 3. Проксимальнее и дистальнее плодовместилища биполярным зажимом (микробиполяр) коагулируют трубу как можно ближе к плодовместилищу. Ножницами рассекают ткани вдоль коагуляционной линии . 4. Ближе к стенке маточной трубы коагулируют и пересекают мезосальпинкс. 5. Участок трубы удаляют одним из вышеописанных способов.
4.З адача : 24 В хирургическое отделение поступил больной с абсцессом позадипрямокишечного клетчаточного пространства (ретроректальный абсцесс).Какие анатомические образования ограничивают распространение гноя? Каким разрезом и через какие ткани следует дренировать абсцесс?
Передняя стенка: висцеральная фасция прямой кишки (капсула Амюсса). Задняя стенка: предкрестцовая фасция и крестец. Боковые стенки: фасциальные футляры внутренних подвздошных сосудов и латеральные участки фасции Денонвиллье-Салищева. Нижняя стенка: тазовая диафрагма (m.levatoraniиm.ischiococcygeus) с ее фасцией.
Радиальный разрез, чтобы не повредить нижнюю прямокишечную артерию.
Билет №9
1)топография плечевого сустава, все про него и включая пункцию.
2)плевра,ее синусы. скелетотопия, легкие, пункция, инструменты при ней, положения, точки вкола.
3)гастростомия, отличия трубчатых свищей от губчатых.
4)Задача- аппендэктомия и в рану вывели кишку, нужно отличия слепой, подвздошной, поперечно-ободочной и тонкой.
1.
ПЛЕЧЕВОЙ СУСТАВ, ARTICULATIO HUMERI Плечевой сустав располагается под выпуклостью дельтовидной мышцы. Он связывает плечевую кость, а через ее посредство — всю свободную верхнюю конечность с плечевым поясом, в частности с лопаткой.
Плечевой сустав образован головкой плечевой кости (caput humeri) и сочленовной поверхностью лопатки (cavrtas glenoidalis scapulae). Сверху над суставом нависает свод, образованный акромиальным и клювовидным отростками лопатки с перекидывающейся между ними связкой — lig. coracoacromiale
Спереди и изнутри сустав прикрывают m. subscapularis (прикрепляется к малому бугорку плечевой кости), m coracobrachial is и короткая головка m biceps (начинаются на клювовидном отростке лопатки , а ближе всего к поверхности— m. pectoralis major (прикрепляется к crista tuberculi majoris humeri); сзади — mm. supraspinatus, infraspinatus и teres minor (прикрепляется к большому бугорку плечевой кости): снаружи сустав покрывает m deltoideus, под которым располагается сухожилие длинной головки m. biceps,
Суставная капсула плечевого сустава свободна и относительно тонка. Она прикрепляется на лопатке к костному краю суставной впадины и, охватив головку плеча, оканчивается на анатомической шейке. При этом оба бугорка остаются вне полости сустава. Из- нутри и снизу суставная капсула прикрепляется значительно ниже, на уровне хирургической шейки плеча, образуя так называемый подмышечный заворот, recessus axillaris.
Фиброзный слой суставной капсулы имеет утолщенные и слабые участки. Утолщенные образуются за счет связок, наиболее выраженная из них — lig. coracohumerale, начинающаяся от наружного края клювовидного отростка и направляющаяся к большому и малому бугоркам плечевой кости. Мало развиты так называемые суставно-плечевые связки, ligg. glenohumerale, или связки Флуда [Flood], верхняя, средняя и нижняя. Между связками остаются «слабые места». Особенно тонка капсула между средней и нижней связками — это место является передним «слабым местом» капсулы.
Укрепляющее влияние мышц реализуется разными путями. Так, двуглавая мышца плеча, клювовидно-плечевая и дельтовидная мышцы не имеют непосредственной связи с капсулой сустава, но способствуют удержанию суставных концов лопатки и плечевой кости.
Вокруг сустава расположено значительное количество синовиальных сумок, составляющих скользящий аппарат мышечно-сухожильных образований.
Наиболее постоянными и имеющими связь с полостью сустава являются подлопаточная сумка, bursa subtendinea m. subscapularis, и лежащая более поверхностно, над ней, подклювовидная сумка, bursa m. coracobrachialis. Нередко обе эти сумки сливаются.
Существует еще одно выпячивание синовиальной оболочки — межбугорковое. Синовиальный выворот плотно охватывает сухожилие длинной головки двуглавой мышцы плеча, проходящее от лопатки через всю полость плечевого сустава, и может доходить до хирургической шейки плечевой кости. На уровне большого и малого бугорков плечевой кости сухожилие проходит в борозде между ними покрытое спереди поверх синовиального влагалища сухожильными волокнами m. subscapularis, т, infraspinatus и т. teres minor.
Спереди, снаружи и сзади плечевой сустав прикрывает, не срастаясь с капсулой, m. deltoideus. Под ней, в поддельтовидном клетчаточном пространстве, также находятся синовиальные сумки. В частности, над большим бугорком плечевой кости, поверх сухожилия m. supraspinatus, находится поддельтовидная синовиальная сумка, а под акромиадьным отростком — подакромиальная. Иногда они сливаются, образуя общую поддельтовидную сумку.
Полость плечевого сустава расширена за счет тре х з а в о р о т о в подмышечного, подлопаточного и межбугоркового. По д м ы ш е ч н ы й з а в о рот(recessus axillaris) соответствует передненижнему отделу капсулы, который расположен в щели между подлопаточной мышцей и началом длин ной головки трехглавой мышцы. Тотчас кнутри от подмышечного заворота проходит п. axillaris, который при вывихе плечевого сустава нередко повреждается
Подлопаточный заворот(recessus ciibscapulars) находится на уровне передне-верхнего отдела шейки лопатки и представляет собой синовиальную сумку подлопаточной мышцы (bursa synovialis subscapularis), сообщающуюся с полостью сустава.
М е ж б у г ор_к о в ы й з а в о р о т образуется за счет выпячивания синовиальной оболочки в межбугорковой борозде вдоль сухожилия длинной головки двуглавой мышцы (vagina synovialis m. bicipitis), это выпячивание оканчивается слепо на уровне хирургической шейки плечевой кости.
Кровоснабжение сустава осуществляется из аа. circumflexae humeri posterior et anterior, a дополнительно — через rr. deltoideus et acromialis из a. thoracoacromialis.
Венозный отток происходит по венам, сопровождающим эти артерии.
Если разрыв синовиальной оболочки возникает в месте расположение подлопаточного заворота, гной проникает в подлопаточное костно-фиброзной ложе, где находится гп. subscapularis, или в подкрыльцовую
впадину. При разрыве синовиальной оболочки межбугоркового заворота гной попадает в переднее ложе плеча или в поддельтовидное пространство.
Пункцию плечевого сустава при наличии соответствующих показаний можно производить как с передней поверхности, так и с задней. Для того чтобы сделать прокол сустава спереди, прощупывают клювовидный отросток лопатки и непосредственно под ним делают прокол. Иглу продвигают кзади, между клювовидным отростком и головкой плечевой кости, на глубину 3-4 см. Прокол плечевого сустава сзади проводят через точку, расположенную ниже заднего края верхушки акромиального отростка, в ямке, образованной задним краем дельтовидной мышцы и нижним краем m. supraspinatus. Иглу проводят кпереди по направлению к клювовидному отростку на глубину 4-5 см.
2.
Топография плевры
Каждое легкое располагается в изолированной плевральной полости.
Полость плевры, cavitas pleuralis, в виде щелевидного пространства образована серозной оболочкой — плеврой, pleura, состоящей из висцеральной плевры, pleura visceralis, и париетальной плевры, pleura parietalis.
Висцеральная плевра плотно сращена с тканью легкого и не может быть снята без нарушения целости легкого. Она заходит в борозды легкого и таким образом отделяет доли легкого друг от друга. Охватывая легкое со всех сторон, висцеральная плевра по корню легкого непосредственно продолжается в париетальную плевру. По нижнему краю корня легкого серозные листки передней и задней поверхностей корня соединяются в одну складку, lig. pulmonale, которая опускается вертикально вниз по внутренней поверхности легкого и прикрепляется к диафрагме.
Париетальная плевра своей наружной поверхностью срастается со стенками грудной полости, а внутренней обращена к висцеральной плевре. Внутренняя поверхность плевры покрыта мезотелием и смочена небольшим количеством серозной жидкости, благодаря чему уменьшается трение между двумя плевральными листками во время дыхательных движений.
Между париетальной плеврой и внутренней поверхностью грудной стенки, представленной внутригрудной фасцией, fascia endothoracica, располагается небольшое количество клетчатки, называемой подплевральной.
Верхнюю часть каждого плеврального мешка выделяют под названием купола плевры, cupula pleurae. Купол плевры вместе с входящей в него верхушкой соответствующего легкого выходит через верхнюю апертуру в области шеи на 3—4 см выше переднего конца I ребра или на 2—3 см выше ключицы. Сзади его проекция соответствует уровню остистого отростка VII шейного позвонка, а сам купол прилежит к головке и шейке I ребра, длинным мышцам шеи, нижнему шейному узлу симпатического ствола. С латеральной стороны купол плевры ограничивают mm. scaleni anterior et medius, из промежутка между которыми выходят стволы плечевого сплетения. Непосредственно на куполе плевры располагаются подключичные артерии. Купол плевры связан клетчаткой с membrana suprapleuralis (часть внутригрудной фасции), отделяющей полость плевры от органов шеи.
В зависимости от отделов полости груди, к которым прилежит париетальная плевра, в ней различают реберную, диафрагмальную и средостенную (медиастинальную) части (pars costalis, diaphrag- matica и mediastinalis).
Pars costalis, самая обширная часть париетальной плевры, тесно связана с покрывающей изнутри ребра и межреберья внутригрудной фасцией.
Pars diaphragmatica покрывает верхнюю поверхность диафрагмы, за исключением срединной части, где к диафрагме прилежит непосредственно перикард.
Pars mediastinalis расположена в переднезаднем направлении (сагиттально): проходит от задней поверхности грудины до боковой поверхности позвоночника и прилежит медиально к органам средостения. Сзади на позвоночнике и впереди на грудине медиастинальная часть плевры переходит непосредственно в реберную часть, внизу у основания перикарда — в диафрагмальную, а на корне легкого — в висцеральную плевру. При переходе одной части париетальной плевры в другую образуются переходные складки, которые определяют границы париетальной плевры и, следовательно, полости плевры.
Справа передняя граница пересекает грудино-ключичное сочленение, направляется вниз и кнутри вдоль рукоятки грудины, проходит косо справа налево, пересекая срединную линию на уровне хряща II ребра. Затем граница проходит вертикально вниз до уровня прикрепления хряща VI ребра к грудине, откуда переходит в нижнюю границу плевральной полости. На уровне II—IV реберных хрящей правая и левая передние плевральные складки близко подходят друг к другу и частично фиксированы при помощи соединительнотканных тяжей. Выше и ниже этого уровня образуются верхний и нижний межплевральные промежутки. Нижние границы плевральных полостей проходят по среднеключичной линии — по VII ребру, по средней подмышечной линии — по X ребру, по лопаточной линии — по XI ребру, по околопозвоночной линии — по XII ребру. Задние границы плевральных полостей соответствуют реберно-позвоночным суставам. Купол плевры выступает над ключицей в область шеи и соответствует сзади уровню остистого отростка VII шейного позвонка, а спереди проецируется на 2—3 см выше ключицы. Плевральные синусы составляют часть плевральной полости и образуются в местах перехода одного отдела париетальной плевры в другой. Различают три плевральных синуса. Реберно-диафрагмальный синус — самый большой. Он образуется между реберной и диафрагмальной плеврой и расположен на уровне прикрепления диафрагмы в виде полукруга от хряща VI ребра до позвоночника. Другие плевральные синусы — средостенно-диафрагмальный, передний и задний реберно-средостенные — значительно меньшей величины и целиком заполняются легкими при вдохе. По краям ворот легких висцеральная плевра переходит в париетальную, прилежащую к органам средостения, в результате чего на плевре и легких образуются складки и вдавления.
Способ Витцеля
а. Доступ: трансректальная, параректальная по Ленандеру или верхняя срединная лапаротомия.
б. На переднюю стенку желудка укладывают резиновую трубку в направлении к привратнику (по Витцелю) или в направлении ко дну желудка (по Гернеру – лучше, т.к. трубка обращена в газовый пузырь и пища не вытекает).
в. Серозно-мышечными швами трубку инвагинируют в стенку желудка. У нижнего конца трубки накладывают кисетный шов, в центре его вскрывают желудок и погружают конец трубки в просвет желудка. Кисетный шов затягивают с образованием трубчатого свища.
г. Стенку желудка вокруг трубки подшивают к брюшине для предупреждения инфицирования брюшной полости по ходу канала свища.
д. На переднюю брюшную стенку трубку выводят через дополнительный разрез со швами-держалками, которыми трубку фиксируют к коже.
NB! После удаления трубки свищ самостоятельно заживает.
2. способ Штамма-Сенна-Кадера:
а. Доступ: трансректальный разрез слева длиной 6-8 см или верхняя срединная лапаротомия.
б. Переднюю стенку желудка выводят в рану в виде конуса.
в. На переднюю стенку желудка накладывают три концентрических кисетных шва с интервалом 1,0-1,5 см один ниже другого.
г. В центре первого кисетного шва стенку желудка вскрывают и в его просвет вводят резиновую трубку. Вокруг нее завязывают первый кисетный шов таким образом, чтобы край желудочной стенки инвагинировался в просвет желудка. Так же затягивают второй и третий кисетный шов, одновременно погружая трубку со стенкой желудка вглубь, чтобы образовался цилиндр, обращенный в просвет желудка.
д. Стенку желудка вокруг трубки подшивают к брюшине для герметизации щели между трубкой и желудком.
е. Рану брюшной стенки послойно ушивают до трубки. Образуется трубчатый свищ, который после удаления трубки заживает самостоятельно.
3. способ Топровера:
а. Доступ: трансректальный разрез слева длиной 6-8 см или верхняя срединная лапаротомия.
б. В рану извлекают переднюю стенку желудка в виде конуса и поочередно, как при способе Кадера, накладывают три кисетных концентрических шва один ниже другого.
в. В центре первого кисетного шва желудок вскрывают на протяжении 1 см и вводят внутрь резиновую трубку. На трубке кисетные швы завязывают.
г. Образованный из желудочной стенки конус подшивают на уровне нижнего кисетного шва к париетальной брюшине.
д. Рану передней брюшной стенки ушивают послойно.
е. На уровне второго кисетного шва стенку желудка подшивают к прямой мышце живота, а вблизи трубки – к коже.
ж. Образуется губчатый свищ на длительное время. Данный свищ может быть закрыт только оперативным путем.
Трубчатый свищ представляет собой изолированный канал, выстланный грануляционно-рубцовой тканью или покровным эпителием, соединяющий просвет кишки с кожей. Его размеры и форма вариабельны. Свищевой ход может быть коротким или длинным, извилистым или прямолинейным, иметь множество внутренних и наружных отверстий. В ряде случаев на его пути .находится гнойная полость. Наружный диаметр трубчатого кишечного свища значительно меньше, чем губовидного. Основным признаком губовидного свища является непосредственное срастание слизистой оболочки кишки по краю дефекта ее стенки с кожей.
4.Задача: У слепой кишки нет сальниковых отростков, 3 тэнии сходятся. Сигмовидная кишка имеет брыжейку.
От поперечной ободочной кишки начинается большой сальник. У тонкой кишки нет тэний, гаустр, она розовая по цвету.
Билет №10
1)Область голеностопного сустава(передняя область,медиальный и латеральный лодыжковый канал,проекция задней большеберцовой артерии).
2)Топография мужской промежности
3)Операции на желчном пузыре(стомия,эктомия от шейки и от дна.эндоскопические операции,доступы к желчному пузырю)
4)Задача: При пункции подключичной вены может возникнуть гемоторакс,пневмоторакс,подкожная эмфизема ,дать топографо-анатомическое обоснование.
1.
ГОЛЕНОСТОПНЫЙ СУСТАВ, ARTICULATIO TALOCRURALIS
Г р а н и ц ы ее могут быть определены двумя плоскостями, из которых одна — горизонтальная — проходит над основаниями обеих лодыжек; другая проводится от верхушки одной лодыжки через подошву к верхушке другой
лодыжки, а затем через тыл стопы.
Наружные ориентиры: Лодыжки (латеральная и медиальная) являются наиболее заметными и легко прощупываемыми опознавательными точками. Латеральная лодыжка уже медиальной и стоит ниже ее на 1,5—2 см. У переднего края медиальной лодыжки часто заметна v. saphena magna.
Сухожилия мышц, окружающих со всех сторон голеностопный сустав, можно прощупать, особенно у худощавых людей. Сзади лучше всего прощупываегся ахиллово сухожилие, спереди — сухожилия передней большеберцовой мышцы и
длинного разгибателя большого пальца. Посередине расстояния между ахилловым сухожилием и медиальной лодыжкой можно прощупать пульс на a. Tibialis posterior. Непосредственно кзади от медиальной лодыжки можно прощупать сухожилие
задней большеберцовой мышцы, которое хорошо выявляется при активной супинации стопы. Позади латеральной лодыжки прощупываются сухожилия малоберцовых мышц, хорошо заметные при активной пронации стопы.
Слои:
Кожа обладает значительной подвижностью, особенно спереди. Подкожная клетчатка хорошо развита по сторонам от ахиллова сухожилия и почти совершенно отсутствует в области лодыжек.
Между поверхностной и собственной фасцией проходят подкожные вены и нервы: по переднему краю медиальной лодыжки — v. saphena magna и Y. saphenus, позади латеральной лодыжки — v. saphena parva и n. suralis, на передней поверхности области — ветви n. peroneus superficialis.
С о б с т в е н н а я фа с ц и я области в местах прохождения сухожилий принимает характер плотных фиброзных связок, образующих своего рода каналы, в которых сухожилия удерживаются от смещения.
Многие ткани, прикрывающие голеностопный сустав, окружают его со всех четырех сторон, и соответственно этому можно подразделить описываемую область на следующие отделы: передний — между обеими лодыжками; медиальный
— между медиальной лодыжкой и краем ахиллова сухожилия; латеральный — между латеральной лодыжкой и ахилловым сухожилием; задний —соответственно ахиллову сухожилию.
БИЛЕТ № 1
Топография передней области плеча
Дата: 2019-02-25, просмотров: 489.