Строение и свойства сердечной мышцы. Проводящая система сердца
Стенка сердца состоит из трех слоев: внутреннего - эндокард, выстилает внутреннюю поверхность сердца, состоит из гладкого эпителия, складки образуют клапаны; средний – миокард состоит из поперечнополосатой мышцы. Клетки называются кардиомиоциты (собраны в цепочки). Имеется два вида кардиомиоцитов: типичные (сокращаются), цепочки прикрепляются к фиброзному кольцу, расположенному между предсердиями и желудочками, и атипичные, которые образуют проводящую систему сердца. Мышечный слой предсердий развит слабее, чем желудочков. Наружная поверхность сердца – эпикард – покрыта серозной оболочкой, которая является внутренним листком околосердечной сумки – перикарда. Под серозной оболочкой расположены наиболее крупные коронарные артерии и вены, которые обеспечивают кровоснабжение тканей сердца, а также небольшое скопление нервных клеток и волокон, иннервирующих сердце.
Возбудимость – способность сердца возбуждаться под влиянием импульсов
Проводимость – способность сердца проводить импульсы из места их возникновения до сократительного миокарда.
Сократимость – способность сердца сокращаться под влиянием импульсов.
Рефрактерность – невозможность возбужденных клеток миокарда снова активизироваться при возникновении дополнительных импульсов, т.е. необходимость отдыха, в результате чего накапливаются питательные вещества. Бывает абсолютная и относительная.
Автоматизм – способность сердца самостоятельно вырабатывать импульсы, вызывающие возбуждение. Наибольшим автоматизмом обладает синусовый узел.
Проводящая система сердца обеспечивает способность сердца автономно ритмически сокращаться под влиянием импульсов. Мышечные клетки, образующие систему отличаются от остальных мышечных волокон миокарда: они крупнее, содержат больше саркоплазмы и меньше миофибрилл.
Проводящая система включает:
Центр автоматизма (водитель ритма) 1 порядка синусно-предсердный узел (узел Кис-Флака), находится в стенке правого предсердия у места впадения верхней полой вены, в норме генерирует импульсы с частотой 60-90 в 1 минуту, импульсы проводятся в правое и левое предсердие и по межузловым трактам к следующему узлу;
Центр автоматизма (водитель ритма) 2 порядка, предсердно-желудочковый узел – в стенке правого предсердия у места впадения нижней полой вены. В нём происходит физиологическая задержка импульса (замедление скорости его проведения). в норме импульсов не образует, но при поражении с-п узла начинает вырабатывать импульсы с частотой 40-60 в 1 минуту;
Центр автоматизма (водитель ритма) 3 порядка – предсердно-желудочковый пучок, в котором различают ствол (пучок Гиса) и две ножки - правую и левую. Ствол отходит от предсердно-желудочкового узла, направляется в межжелудочковую перегородку, где делится на ножки. Правая и левая ножки продолжаются в миокард соответствующих желудочков. 15 – 40 в минуту.
Волокна Пуркинье – конечные разветвления 15 –30 в минуту
Проводящая система снабжена нервными клетками и волокнами. Патологические изменения в системе приводят к нарушениям ритма сердечной деятельности.
Электрокардиография (ЭКГ) – объективный метод регистрации разности потенциалов работающего сердца. ЭКГ является «скрининговым», первым инструментальным исследованием сердечной патологии.
Электрокардиограмма - графическое отображение снятых с поверхности тела разности потенциалов возникающих в результате его работы.
Применение
- Определение частоты и регулярности сердечных сокращений (например, экстрасистолы (внеочередные сокращения), или выпадения отдельных сокращений — аритмии).
- Показывает острое или хроническое повреждение миокарда (инфаркт миокарда, ишемия миокарда).
- Выявление нарушений внутрисердечной проводимости (различные блокады).
- Метод скрининга (активного выявления лиц с какой-либо патологией или факторами риска ее развития) при ишемической болезни сердца, в том числе и при нагрузочных пробах.
- Даёт понятие о физическом состоянии сердца (гипертрофия левого желудочка).
- Может дать информацию о внесердечных заболеваниях, таких, как тромбоэмболия лёгочной артерии.
- Позволяет удалённо диагностировать острую сердечную патологию (инфаркт миокарда, ишемия миокарда) с помощью кардиофона.
- Обязательно применяется при прохождении диспансеризации.
История
В XIX веке стало ясно, что сердце во время своей работы производит некоторое количество электричества. Первые электрокардиограммы были записаны Габриелем Липпманом с использованием ртутного электрометра. Кривые Липпмана имели монофазный характер, лишь отдалённо напоминая современные ЭКГ.
Опыты продолжил Виллем Эйнтховен, сконструировавший прибор (струнный гальванометр), позволявший регистрировать истинную ЭКГ. Он же придумал современное обозначение зубцов ЭКГ и описал некоторые нарушения в работе сердца. В 1924 году ему присудили Нобелевскую премию по медицине.
Первая отечественная книга по электрокардиографии вышла под авторством русского физиолога А. Самойлова в 1909 г. (Электрокардиограмма. Йенна, изд-во Фишер).
Первые электрокардиографы вели запись на фотоплёнке, затем появились чернильные самописцы, теперь, как правило, электрокардиограмма записывается на термобумаге. Полностью электронные приборы позволяют сохранять ЭКГ в компьютере. Скорость движения бумаги составляет обычно 50 мм/с. В некоторых случаях скорость движения бумаги устанавливают на 12,5 мм/с, 25 мм/с или 100 мм/с. В начале каждой записи регистрируется контрольный милливольт. Обычно его амплитуда составляет 10 мм/мВ. Медицинские приборы имеют определённые метрологические характеристики, обеспечивающие воспроизводимость и сопоставимость измерений электрической активности сердца.
Для измерения разности потенциалов на различные участки тела накладываются электроды
на ноги (медиальная поверхность нижней трети голени) и на руки (в области передней поверхности запястья). Участки кожи под электродами смачиваются влажными марлевыми салфетками, затем с помощью зажимов закрепляют их на конечностях. Грудные электроды имеют грушу – присоску, что позволяет им присасываться к коже за счёт создаваемого вакуума.
Стандартные
I, II и III накладываются на конечности: I — правая рука (-, красный электрод) — левая рука (+, желтый электрод), II — правая рука (-) — левая нога (+, зеленый электрод), III — левая рука (-) — левая нога (+). С электрода на правой ноге показания не регистрируются, его потенциал близок к условному нулю, и он используется только для заземления пациента.
Усиленные отведения от конечностей (по Гольдбергеру):
a – augmented (увеличенный)
R – right (правый)
L – left (левый)
F – foot (нога)
V – voltage (потенциал)
V1 – V6 – vilson (Вильсон)
aVR, aVL, aVF (усиленный вольтаж) — однополюсные отведения, они измеряются относительно усреднённого потенциала всех трёх электродов (система Вильсона) или относительно усредненного потенциала двух других электродов (система Гольдбергера, дает амплитуду примерно на 50 % большие). Следует заметить, что среди шести сигналов I, II, III, aVR, aVL, aVF только два являются линейно независимыми, то есть, зная сигналы только в каких-либо двух отведениях, можно, путем сложения/вычитания, найти сигналы в остальных четырех отведениях.
Однополюсные отведения: регистрирующий (или активный) электрод определяет разность потенциалов между точкой электрического поля, к которой он подведён, и условным электрическим нулём (например, по системе Вильсона). Однополюсные грудные отведения обозначаются буквой V (по Вильсону).
| Отведения | Расположение регистрирующего электрода |
| V1 красный | В 4-м межреберье у правого края грудины |
| V2 желтый | В 4-м межреберье у левого края грудины |
| V3 зеленый | На середине расстояния между V2 и V4 |
| V4 коричневый | В 5-м межреберье по срединно-ключичной линии |
| V5 черный | На пересечении горизонтального уровня 4-го отведения и передней подмышечной линии |
| V6 фиолетовый | На пересечении горизонтального уровня 4-го отведения и средней подмышечной линии |
| V7 | На пересечении горизонтального уровня 4-го отведения и задней подмышечной линии |
| V8 | На пересечении горизонтального уровня 4-го отведения и срединно-лопаточной линии |
| V9 | На пересечении горизонтального уровня 4-го отведения и паравертебральной линии |
В основном регистрируют 6 грудных отведений: с V1 по V6. Отведения V7-V8-V9 незаслуженно редко используются в клинической практике, так как они дают более полную информацию о патологических процессах в миокарде задней (задне-базальной) стенки левого желудочка.
СТАНДАРТНЫЕ ОТВЕДЕНИЯ ОТ КОНЕЧНОСТЕЙ:
І – отражает возбуждение в передней стенке левого желудочка.
ІІ – отражает возбуждение в передней и задней стенке левого желудочка.
ІІІ – отражает возбуждение в задней стенке левого желудочка.
УСИЛЕННЫЕ ОДНОПОЛЮСНЫЕ ОТВЕДЕНИЯ ОТ КОНЕЧНОСТЕЙ:
aVR – отражает возбуждение в субэпикардиальных отделах правого желудочка.
aVL – отражает возбуждение в боковой и передней стенке левого желудочка.
aVF – отражает возбуждение в задней стенке левого желудочка.
ГРУДНЫЕ ОТВЕДЕНИЯ:
V1 – правый желудочек;
V2 – правый желудочек;
V3 – межжелудочковая перегородка;
V4 – верхушка сердца;
V5 – передняя и частично боковая стенка левого желудочка;
V6 – боковая стенка левого желудочка.
Таким образом, если на электрокардиографической ленте будут зарегистрированы отклонения от нормы в отведении V3, можно думать, что патология имеет место в межжелудочковой перегородке. Следовательно, большое разнообразие электрокардиографических отведений позволяет нам с большей степенью достоверности осуществлять топическую диагностику процесса, происходящего в том или ином участке сердца.
Регистрируемые потенциалы образуют зубцы, интервалы, сегменты.
Зубцы + интервалы = комплексы.
Изоэлектрическая линия - это линия на ЭКГ, образующаяся при отсутствии в сердце разности потенциалов, т.е. в случае, когда все клетки находятся в фазе покоя.
Различают положительные зубцы, расположенные выше изо-электрической линии, обозначаемые латинскими буквами (это Р, R, Т), и отрицательные зубцы, расположенные ниже изоэлектрической линии (это Q и S). При этом, выраженные зубцы Q и S, будучи всегда отрицательными, идут за зубцом R, который всегда положительный. Если амплитуда зубцов комплекса QRS достаточно велика и превышает 5 мм, их обозначают заглавными буквами латинского алфавита, если мала (менее 5 мм) – строчными буквами
Элементы ЭКГ образуют комплексы QRS, QRSТ. Между двумя отдельными сердечными сокращениями записывается изоэлектрическая линия – интервал R-R.
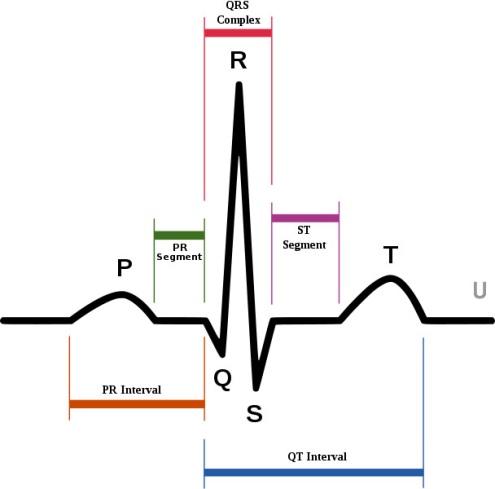
| Р – деполяризация предсердий, вначале правого, затем левого, этот зубец должен быть положительным. В норме в отведениях + І, ІІ, aVF, V2 – V6 - в аVR, В отведениях ІІІ, aVL, V1 может быть положительным, двухфазным, а в отведениях ІІІ, aVL ингда отрицательным продолжительность 0,08 – 0,10 с, амплитуда 1 – 2 мм. Положительный зубец Р, предшествующий комплексу QRS является показателем синусового ритма |
| Интервал PQ - это расстояние (временной промежуток) от начала зубца P до начала зубца q (или зубца R, если зубец q отсутствует - тогда речь идет об интервале PR) - время, за которое импульс из СА узла достигает желудочков (атриовентрикулярная проводимость), продолжительность 0,12 – 0,20 с При учащении сердечного ритма интервал PQ сокращается; При брадикардии интервал PQ удлиняется до 0,21-0,22 с. Для измерения интервала PQ выбирают то отведение, где хорошо выражены зубец P и комплекс QRS (обычно это II стандартное отведение). Интервал PQ можно разделить на две части: зубец P; сегмент PQ - от конца зубца P до начала комплекса QRS это физиологическая задержка импульса (замедление скорости его проведения). Проходя по атриовентрикулярному соединению, электрический импульс не вызывает возбуждения прилежащих слоёв, поэтому на электрокардиограмме пики возбуждения не записываются. На ленте вычерчивается прямая линия, называемая изоэлектрической линией. Это сегмент Р – Q . В норме длительность зубца Р = или несколько больше сегмента P – Q. Для его характеристики применяют индекс Макруза (Macrus). Отношение продолжительности зубца P к длительности сегмента PQ называется индексом Макруза. В норме индекс Макруза составляет 1,1-1,6. Этот индекс используется при диагностике гипертрофии предсердий. |
| Комплекс QRS (желудочковый комплекс)- деполяризация желудочков (клетки желудочков очень многочисленны и деполяризуются почти одновременно); продолжительность 0,06 – 0,09 с ■ зубец Q – сначала, в течение 0,03 секунд возбуждается межжелудочковая перегородка. Процесс её возбуждения отображается на кривой ЭКГ Нормальным показателем его считается ¼ R или 3 мм, продолжительность во всех отведениях не превышает 0,03 с. Повышение нормального показателя свидетельствует про патологию миокарда; Позиционный зубец Q значительно уменьшается или исчезает при регистрации ЭКГ на высоте вдоха (Позиционный зубец Q — это определение патологического, по своим характеристикам, зубца Q в отведении III и/или aVF, который исчезают после изменения положения сердца по отношению к грудной клетке (при глубоком вдохе) ■ зубец R - отражает охват возбуждением основной массы желудочков, верхушки сердца 0,05 секунд по нему определяется активность стенок желудочков. Положительный, максимален в отведении II, высота 5 -15 мм, в грудных – до 20 мм, максимален в V4 ■ зубец S - возбуждение основание сердца в течение 0,02 секунд Отрицательный, в норме может отсутствовать, наиболее глубокий в V1, V2, по направлению к левым грудным отведениям уменьшается, глубина в стандартных отведениях до 5 мм, в грудных – до 25 мм |
| Переходная зона определяется грудным отведением, в котором зубцы R и S равны, т.е. их амплитуды расположенные по обе стороны от изоэлектрической линии, равны. Как правило, переходная зона QRS определяется в отведении V3 |
| Сегмент S-T (желудочки достаточно равномерно возбуждены) - между окончанием зубца S и началом зубца T; продолжительность 0,12 с. В отведениях от конечностей сегмент S – T расположен на изолинии (± 0,5 мм) В норме в грудных отведениях V1 – V3 может наблюдаться небольшое смещение сегмента RS – T вверх от изолинии (не более 2 мм), а в отведениях V4 – V6 вниз (не более 0,5 мм) Точка перехода комплекса QRS в сегмент RS – T называется точкой j джи (junctijn - соединение). Отклонение точки j от изолинии используют для количественной характеристики смещения сегмента RS – T. Практически для нахождения точки j чаще всего от вершины R отступают 40 мс (0,04 сек) и эту точку принимают за точку начала отсчета смещения S – T. Привязка к вершине зубца осуществляется по вершине максимально положительного или по вершине максимально отрицательного зубца желудочкового комплекса. Смещение сегмента S – T оценивается по правилу j +60 или 80 мс (в зависимости от частоты пульса). Диагностически значимым считается отклонение сегмента SТ, продолжительностью 0,08 сек, начиная от точки j. Эта продолжительность немного уменьшается при тахикардии, так при пульсе до 90 она равна 0,08 сек, при 120 – 0,07 сек, 150 – 0,065 сек, 180 – 0,06 сек. |
| Т - Процессы реполяризации желудочков (угасания возбуждения и восстановления миокардиоцитов) Положительный Отрицательный в аVR В III может быть отрицательным, становится положительным во время глубокого вдоха Изменение показателя свидетельствует про наличие гипер- или гипокалемии. В отведениях от конечностей амплитуда не превышает 2-6 мм, в грудных отведениях 15-17 мм продолжительность 0,12 – 0,16 с. В большинстве отведений, где регистрируется высокий зубец R, зубец Т имеет положительное значение, составляет до 1/3 R того же отведения. В норме Т имеет пологое восходящее и несколько более крутое нисходящее колено |
| Интервал Q-T (электрическая систола) - от начала комплекса QRS до окончания зубца Т; продолжительность 0,35 – 0,44 с. Нормальная длительность должна составлять менее половины предшествовавшего интервала R –R при частоте сердечных сокращений от 60 до 100 в минуту |
| Интервал QR (время внутреннего отклонения) – измеряется от начала желудочкового комплекса (зубца Q или R) и до проекции вершины последнего зубца R на изолинию. Интервал внутреннего отклонения в отведении V1 не превышает 0,03 сек, а в отведении V6 – 0,05 сек |
Порядок расшифровки ЭКГ
1) Проверка правильности регистрации ЭКГ
В начале каждой ЭКГ-ленты должен иметься калибровочный сигнал — так называемый контрольный милливольт. Для этого в начале записи подается стандартное напряжение в 1 милливольт, которое должно отобразить на ленте отклонение в 10 мм. Без калибровочного сигнала запись ЭКГ считается неправильной.
2) Анализ правильности сердечного ритма. Анализируется форма и расположение зубца Р и одинаковость интервалов R-R.
СИНУСОВЫЙ ритм (это нормальный ритм, а все остальные ритмы являются патологическими).
Источник возбуждения находится в синусно-предсердном узле. Признаки на ЭКГ:
во II стандартном отведении зубцы P всегда положительные и находятся перед каждым комплексом QRS,
постоянная и нормальная величина интервала P-Q,
зубцы P в одном и том же отведении имеют постоянную одинаковую форму.
Регулярность ритма оценивается по интервалам R-R. Если зубцы находятся на равном расстоянии друг от друга, ритм называется регулярным, или правильным. Допускается разброс длительности отдельных интервалов R-R не более ± 10% (0,1 с) от средней их длительности.
3) Подсчет частоты сердечных сокращений (ЧСС)
На ЭКГ-пленке напечатаны большие квадраты, каждый из которых включает в себя 25 маленьких квадратиков (5 по вертикали x 5 по горизонтали). Для быстрого подсчета ЧСС при правильном ритме считают число больших квадратов между двумя соседними зубцами R - R.
При скорости ленты 50 мм/с: ЧСС = 600 / (число больших квадратов).
При скорости ленты 25 мм/с: ЧСС = 300 / (число больших квадратов).
На скорости 25 мм/с каждая маленькая клеточка равна 0.04 c, а на скорости 50 мм/с — 0.02 с. Это используется для определения длительности зубцов и интервалов.
При неправильном ритме обычно считают максимальную и минимальную ЧСС согласно длительности самого маленького и самого большого интервала R-R соответственно.
4) В норме, по крайней мере, в одном из стандартных или усиленных отведений от конечностей, амплитуда должна превышать 5 мм, а в грудных отведениях — 8 мм. Если амплитуда ниже, это называется сниженный вольтаж ЭКГ, который бывает при некоторых патологических состояниях.
5) Определение положения электрической оси сердца
Электрическая ось сердца — проекция результирующего вектора возбуждения желудочков во фронтальной плоскости (проекция на ось I стандартного электрокардиографического отведения).
Определить можно тремя способами
- по углу альфа
- при помощи карандаша
- визуально
Обычно она направлена вниз и вправо (нормальные значения: 30°…70°), но может и выходить за эти пределы у высоких людей, лиц с повышенной массой тела, детей (вертикальная ЭОС с углом 70°…90°, или горизонтальная — с углом 0°…30°). Отклонение от нормы может означать как наличие каких-либо патологий (аритмии, блокады, тромбоэмболия), так и нетипичное расположение сердца (встречается крайне редко). Нормальная электрическая ось называется нормограммой. Отклонения её от нормы влево или вправо — соответственно левограммой или правограммой.
Определить отклонение электрической оси сердца можно визуально, без определения угла.
RII > RI > RIII нормограмма
RI > RII > RIII, SIII > SII >SI, RI-SШ левограмма
RIII > RII >RI, SI > SII > SIII, SI-RIII правограмма
6) измерение продолжительности и величины, полярности отдельных зубцов, интервалов и комплексов
7) Электрокардиографическое заключение.
Включает определение ритма, его правильность, ЧСС, положение электрической оси сердца, патологические изменения ЭКГ.
СИНДРОМ ИШЕМИИ МИОКАРДА
ИШЕМИЯ (от греч. ischo — задерживаю, останавливаю и haima — кровь) - обусловленное расстройством коронарного кровообращения поражение миокарда, возникающее в результате нарушения равновесия между коронарным кровотоком и метаболическими потребностями сердечной мышцы.
острое или продолжительное несоответствие потребностей миокарда в кислороде к величине коронарного кровотока. Резкая длительная ишемия приводит к инфаркту миокарда.
Ишемия не может продолжаться длительное время. Чаша весов склоняется в ту, или иную сторону: либо обмен веществ в миокарде восстанавливается, либо недостаточность кровоснабжения прогрессирует и ведет к дальнейшему нарушению обмена веществ, повреждая сердечные мышечные волокна.
Основные признаки ишемии миокарда:
1. боли, локализирующиеся за грудиной, имеющие давящий или режущий характер. Обычно они продолжаются около 15 (30) минут, проходят после приема таблетки нитроглицерина;
2. одышка, возникающая даже при минимальных нагрузках, например, ходьбе по лестнице;
3. перебои в работе сердца, сопровождающиеся изменением частоты и интенсивности его сокращений;
Важно! Опасным считается тот факт, что есть случаи, когда имеет место безболевая ишемия миокарда. Ее намного сложнее заподозрить, но при этом опасность недуга никак не уменьшается.
Симптомы безболевой ишемии миокарда практически полностью отсутствуют. Человек не только не ощущает боли, но и не испытывает такие сопровождающиеся признаки как одышка, тахикардия, снижение работоспособности. Единственный фактор, способный сказать про наличие ишемии – усталость при выполнении привычной физической работы. Но, этот симптом сопровождает огромное количество заболеваний и состояний человека, поэтому зачастую остается незамеченным. Определяется безболевая форма только на электрокардиограмме. (Человек перенес на ногах ИМ)
ЭКГ-признаки
ишемия влияет только на процесс реполяризации, следовательно, ЭКГ при ишемии имеет нормальный вид до зубца T (QRS-комплекс, сегмент ST). Поскольку при ишемии процесс реполяризации замедлен, то зубец T несколько уширен. Изменения зубца T зависят от того, как расположен участок ишемии по отношению к электродам и в каком участке миокарда локализована ишемия.
Форма зубца T при ишемии
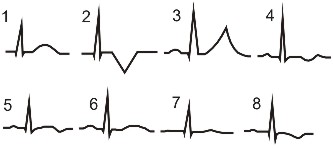
В норме амплитуда зубца T обычно составляет от 1/10 до 1/8 амплитуды зубца R. При ишемии могут наблюдаться следующие варианты формы зубца T:
1. зубец T нормальной амплитуды;
2. отрицательный симметричный зубец T (такой коронарный зубец часто наблюдается при инфаркте миокарда);
3. высокий положительный симметричный зубец T (может наблюдаться также при гиперкалиемии, перикардите, у здоровых людей);
4. двухфазный зубец T (- +);
5. двухфазный зубец T (+ -);
6. сниженный зубец T;
7. сглаженный (изоэлектрический) зубец T;
8. слабо отрицательный зубец T.
Следует иметь ввиду, что вышеописанные изменения зубца T не обязательно свидетельствуют о наличии ишемии - они могут наблюдаться и при ее отсутствии.
ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ – под острым коронарным синдромом понимают расстройство кровообращения в коронарных сосудах. ОКС представляют собой обострение стабильного течения ишемической болезни сердца и клинически проявляются формированием инфаркта миокарда (ИМ), развитием нестабильной стенокардии (НС) или внезапной смерти.
Причины
Внезапное нарушение кровоснабжения сердечной мышцы, возникающее из-за несоответствия между снабжением миокарда кислородом и потребностью в нем, служит непосредственной причиной развития острого коронарного синдрома. Это происходит по следующим причинам:
· атеросклероз коронарных (питающих сердечную мышцу) артерий — хроническое заболевание, характеризующееся уплотнением и потерей эластичности стенок артерий, сужением их просвета за счет так называемых атеросклеротических бляшек (образование, состоящее из смеси жиров (в первую очередь, холестерина (жироподобное вещество, являющееся « строительным материалом» для клеток организма) и кальция) с последующим нарушением кровоснабжения сердца;
· тромбоз (закупорка) коронарных артерий, происходящий при отрыве атеросклеротической бляшки — образования, состоящего из смеси жиров, в первую очередь, холестерина (жироподобное вещество, являющееся « строительным материалом» для клеток организма) и кальция, — которая может находиться в любом сосуде организма, и перенесения ее с током крови в коронарную артерию.
К факторам, способствующим возникновению острого коронарного синдрома, относятся:
- наследственность (заболевания сердца часто встречаются у близких родственников);
- высокий уровень холестерина в крови - в организме скапливается большое количество липопротеида (соединения жира и белка) низкой плотности (ЛПНП), или « плохого» холестерина липопротеида (соединения жира и белка) низкой плотности (ЛПНП), в то время как уровень липопротеида высокой плотности (ЛПВП), « хорошего» холестерина липопротеида высокой плотности (ЛПВП), снижается;
- злоупотребление табаком (курение табака в любом виде (сигареты, сигары, трубка), жевание табака);
- ожирение;
- высокое кровяное давление (артериальная гипертензия);
- диабет (заболевание, связанное с абсолютной или относительной недостаточностью инсулина – гормона поджелудочной железы);
- отсутствие регулярной физической активности, малоподвижный образ жизни;
- чрезмерное потребление жирной пищи;
- частые психоэмоциональные стрессы;
- некоторые особенности характера (нетерпеливость, агрессия, жажда соперничать);
- мужской пол (мужчины чаще болеют, чем женщины);
- пожилой возраст (риск заболеть возрастает с возрастом, особенно после 40 лет).
Формы
Формы острого коронарного синдрома выделяют по изменениям на электрокардиограмме по изменению сегмента ST (отрезок кривой ЭКГ, который соответствует периоду сердечного цикла, когда оба желудочка полностью охвачены возбуждением).
- Острый коронарный синдром со стойким подъемом сегмента ST, сопровождающийся болью или ощущением дискомфорта за грудиной и (или) впервые возникшей блокадой левой ножки пучка Гиса, как правило, обусловлен острой окклюзией коронарной артерии. Эта ситуация рассматривается как острый инфаркт миокарда и предполагает быстрое проведение реперфузионной терапии – тромболизиса или прямой ангиопластики.
- Острый коронарный синдром без подъема сегмента ST, с преходящей или стойкой депрессией ST, изменениями зубца Т на ЭКГ, сопровождающимися болью или ощущением дискомфорта за грудиной, чаще всего обусловлен острой ишемией миокарда.
СИНДРОМ НАРУШЕНИЯ СЕРДЕЧНОГО РИТМА И ПРОВОДИМОСТИ – нарушения ритма сердечных сокращений (аритмии) возникают в результате расстройства частоты и места формирования импульсов, а также ухудшения проводимости различных отделов проводящей системы. Они обусловлены различными заболеваниями, являясь их грозными осложнениями, но также могут иметь самостоятельное значение. Наиболее часто аритмии являются осложнениями многих заболеваний сердечно-сосудистой системы, при которых развивается дисфункция сердечной мышцы – нарушение её сократимости, увеличение объёмов сердца и давления в полостях, кардиомегалия, неравномерность кровоснабжения миокарда в результате поражения коронарных сосудов.
Аритмии наблюдаются при инфаркте миокарда, стенокардии, артериальной гипертензии, атеросклерозе, миокардитах, митральных пороках сердца.
Аритмии, вследствие нарушения автоматизма:
Синусовая тахикардия – наиболее простая, часто встречающаяся форма аритмии, при которой в синусовом узле возникает более 100 импульсов в минуту, иногда достигая 150-160.
В физиологических условиях может возникать при приёме пищи, физическом и эмоциональном напряжении. В патологических условиях синусовая тахикардия отмечается при неврозах, повышении температуры, недостаточности сердечной деятельности, падении АД, анемиях, тиреотоксикозе, во время болевых ощущений, при действии некоторых фармакологических средств (адреналин, кофеин, атропин) и ядов.
Жалобы на ощущение сердцебиения, которое в патологических условиях может сопровождаться одышкой, учащение пульса, усиление звучности тонов.
ЭКГ-признаки: ритм синусовый, правильный, ЧСС более 100 в 1 минуту, укорочение R-R за счет Т-Р
Синусовая брадикардия обусловлена снижением возбудимости синусового узла, которое зависит от усиления влияния на сердце парасимпатической нервной системы или уменьшения влияния симпатической.
Число сердечных сокращений уменьшается до 50-40 в минуту.
В физиологических условиях она может быть у хорошо тренированных спортсменов. В патологических условиях брадикардия отмечается при повышении внутричерепного давления (опухоли мозга, менингит, кровоизлияния в мозг), микседеме, брюшном тифе, желтухе, голодании, при воздействии хинина и препаратов наперстянки, при отравлении свинцом или никотином).
Жалобы при резкой брадикардии (40 и менее сокращений в минуту) на головокружение, может быть кратковременная потеря сознания вследствие ишемии мозга, редкий пульс, ослабление звучности тонов сердца.
ЭКГ-признаки: ритм синусовый, правильный, ЧСС менее 40 в 1 минуту, удлинение R-R за счет Т-Р
Синусовая аритмия (дыхательная аритмия) – меняющаяся частота сердечного ритма в зависимости от фаз дыхания, обусловленная колебанием тонуса блуждающего нерва. На вдохе – ритм сердца учащается, на выдохе – урежается.
Синусовая аритмия наблюдается у детей и юношей, у выздоравливающих после инфекционных заболеваний и при некоторых болезнях центральной нервной системы.
Жалоб нет. При объективном исследовании отмечается учащение сердечных сокращений и пульса на вдохе и урежение на выдохе. Характерно, что задержка дыхания устраняет этот вид аритмии.
В тех случаях, когда синусовая аритмия является осложнением миокардита, его лечение имеет решающее значение.
ЭКГ-признаки: ритм синусовый, не правильный, интервалы R-R отличаются больше, чем 0,1 с
Аритмии вследствие нарушения возбудимости:
Экстрасистолия – нарушение ритма сердца, характеризующееся возникновением единичных или парных преждевременных или внеочередных сокращений сердца из эктопических (не из синусового узла) очагов возбуждения.
У практически здоровых людей экстрасистолия возникает в результате перевозбуждения участков проводящей системы, при злоупотреблении курением, крепким чаем, кофе. В патологических условиях – при миокардитах, пороках сердца, ИБС и т.д.
Симптомы – перебои в работе сердца, периодические сильные удары, а затем чувство кратковременной остановки сердца (замирания), нехватки воздуха, слабость, головокружение, что связано с ухудшением кровоснабжения головного мозга.
При аускультации: преждевременное сокращение сердца, усиление І тона с последующей компенсаторной паузой, при этом пульс не определяется.
ЭКГ-признаки: ритм синусовый, правильный, ЧСС более 100 в 1 минуту, укорочение R-R за счет Т-Р
Экстрасистолы желудочковые и наджелудочковые.
Предсердная экстрасистола
Поскольку экстрасистола — это внеочередное возбуждение, то на ЭКГ ленте месторасположение ее будет раньше предполагаемого очередного синусового импульса. Поэтому пред экстрасистолический интервал, т.е. интервал R(синусовый) — R(экстрасистолический) будет меньше
интервала R(синусовый) — R(синусовый).
Поскольку экстрасистолический (он же эктопический, он же гетеротопный) очаг находится в предсердиях, то предсердия будут вынуждены возбуждаться от импульса из этого очага. Возбуждение предсердий отображается на ЭКГ формированием зубца Р. Следовательно, перед желудочковым экстрасистолическим комплексом будет регистрироваться экстрасистолический зубец Р, отличный от нормального зубца Р.
Поскольку экстрасистолический импульс после возбуждения предсердий попадает к желудочкам по основным нормальным проводящим путям (атриовентрикулярное соединение, пучок Гиса, его ножки), то форма желудочкового экстрасистолического комплекса ничем не отличается от формы нормального (синусового) желудочкового комплекса. Краткая запись — по форме QRS(э) не отличается от RS(с).
Непосредственно после экстрасистолического импульса в подавляющем большинстве случаев имеет место постэкстрасистолический интервал, или компенсаторная пауза. Если сложить длину предэкстрасистолического и постэкстрасистолического интервалов, то при полной компенсаторной паузе указанная сумма интервалов будет равна длине двух нормальных синусовых интервалов R—R. В случае предсердной экстрасистолии компенсаторная пауза является неполной, т.е. сумма пред- и постэкстрасистолического интервалов меньше длины двух синусовых интервалов R—R.
Краткая запись — неполная компенсаторная пауза. Интервал R(с)—R(э)—R(с) < интервала R(с)—R(с)—R(с).
Желудочковая экстрасистола
Активный экстрасистолический очаг находится в желудочках.
Первый ЭКГ признак
Этот признак характеризует экстрасистолу как таковую, вне зависимости от места расположения эктопического очага.
Краткая запись — интервал R(с)—R(э) < интервала R(с)-R(с).
Второй ЭКГ признак
Атриовентрикулярное соединение способно пропускать любые импульсы только в одном направлении — от предсердий к желудочкам. Поэтому экстрасистолический импульс, возбудив желудочки, к предсердиям через атриовентрикулярное соединение не пройдет.
Следовательно, предсердия от экстрасистолического импульса не возбудятся и зубца Р(э) перед экстрасистолическим желудочковым комплексом не будет.
Краткая запись — отсутствует Р(э).
Третий ЭКГ признак
Топически располагаясь в одном из желудочков, эктрасистолический очаг возбудит сначала желудочек, в котором он находится, а затем другой желудочек, т.е. желудочки будут возбуждаться не одновременно, а поочередно.
Следовательно, желудочковый экстрасистолический комплекс QRS будет уширен более 0,12 с, деформирован как при блокаде ножки пучка Гиса. Краткая запись — комплекс QRS(э)>0,12", деформирован.
Четвертый ЭКГ признак
Поскольку экстрасистолический импульс ретроградно не преодолевает атриовентрикулярное соединение и не распространяется по предсердиям, то он не нарушает ритмичную работу синусового узла, т.е. не разряжает его. Поэтому сумма предэкстраситолического и постэкстрасистолического интервалов равна двум нормальным синусовым интервалам R—R, т.е. имеет место полная компенсаторная пауза. Краткая запись — полная компенсаторная пауза. Интервал R(с)—R(э)—R(с) = интервалу R(с)—R(с)—R(с).
Итак, для предсердной экстрасистолы характерны:
1. Интервал R(с)—R(э) < интервала R(с)—R(с).
2. Имеется зубец Р(э), отличный от зубца Р(с).
3. Комплекс QRS(э) не отличается от комплекса QRS(с).
4. Неполная компенсаторная пауза.
ЭКГ признаки желудочковой экстрасистолы:
1. Интервал R(с)—R(э) < интервала R(с)—R(с).
2. Зубец Р(э) отсутствует.
3. Комплекс QRS(э)>0,12", деформирован.
4. Полная компенсаторная пауза.
Единичной называют экстрасистолу, возникающую с частотой менее чем одна экстрасистола на 40 нормальных синусовых комплексов.
Напротив, если экстрасистолы регистрируются чаще, чем одна экстрасистола на 40 нормальных синусовых комплексов, такую экстрасистолию называют частой.
По времени своего возникновения после нормального синусового импульса экстрасистолы подразделяют на сверхранние, ранние и поздние. Для установления вида экстрасистол определяют интервал сцепления. Под интервалом сцепления экстрасистолы понимают интервал между окончанием процессов реполяризации (конец зубца Т) и началом экстрасистолы (зубец К). Если интервал сцепления экстрасистолы больше 0,12 с, говорят о поздней экстрасистоле, при значении интервала меньше 0,12 с экстрасистолу называют ранней.
Групповые (залповые) экстрасистолы - следование сразу нескольких экстрасистол подряд (как бы залпом), без постэкстрасистолической паузы. Подряд стоящих экстрасистол должно быть не более 7. Если их будет больше 7, например 10, принято говорить о коротком приступе пароксизмальной тахикардии.
Пароксизмальная тахикардия – внезапное нарушение сердечного ритма в виде приступов сердцебиения с частотой сокращения сердца 140-200 в мин.
Пароксизм, т. е. внезапное начало и внезапное окончание приступа тахикардии, которые, как правило, уловить клинически и зарегистрировать электрокардиографически удается крайне редко.
Суть пароксизмальной тахикардии — появление в миокарде мощного гетеротопного очага, генерирующего импульсы с частотой 130—250 в мин, что «перебивает» или «заглушает» работу основного водителя ритма сердца — синусового узла.
Электрокардиографические критерии предсердной пароксизмальной тахикардии просты — это как бы стоящие подряд групповые предсердные экстрасистолы, но в количестве более 7.
Желудочковая пароксизмальная тахикардия электрокардиографически представлена как бы группой желудочковых экстрасистол количеством более 7.
Классификация:
- с узким комплексом (до 0,12 с)
- с широким комплексом (более 0,12 с)
Причины – поражение миокарда, влияние токсических веществ, интоксикация лекарственными препаратами, функциональные расстройства нервной системы и др.
Симптомы – начинается внезапно, появляется ощущение толчка в сердце, после чего развивается сердцебиение, головокружение, шум в голове, потливость, тошнота.
Мерцательная аритмия
Аритмии вследствие нарушения возбудимости и проводимости:
Мерцательная аритмия – нарушение ритма сердца, которое характеризуется частыми и нерегулярными возбуждениями миокарда и полной разнородностью сердечных сокращений по частоте и силе.
Причины – коронарный атеросклероз, артериальная гипертензия, сердечная недостаточность, пороки сердца, тиреотоксикоз и др.
Симптомы тахисистолической формы – сердцебиение, тупые удары и чувство тяжести в области сердца, головная боль, слабость, одышка.
Мерцание как разновидность нарушения ритма существенно отличается от пароксизмальной тахикардии и трепетания. Отличие заключается в том, что при мерцании имеется множество активных гетеротопных очагов возбуждения, которые расположены в различных участках миокарда, имеют различную электрическую силу по сравнению
друг с другом и суммарная частота мерцания равна 450—600 возбуждений в минуту.
ЭКГ признаки мерцания предсердий:
1. Отсутствие зубца Р.
2. Регистрация f в отведении V1 и V2.
3. Частота Г — 450—600 в мин.
4. Интервалы R—R — различны (аритмия).
5. Форма QRS — обычная.
ЭКГ признаки фибрилляции желудочков:
1. Отсутствие всех зубцов желудочкового комплекса.
2. Регистрация волн фибрилляции во всех отведениях.
3. Частота волн фибрилляции 450—600 в мин.
4. Отсутствие изоэлектрической линии.
Аритмии вследствие нарушения проводимости:
Блокадами называют аритмии, обусловленные изменением проведения импульса по проводящей системе сердца.
Основными этиологическими факторами в развитии аритмий, в том числе и блокад, являются различные заболевания, лечение которых может привести к излечению аритмий.
Среди них:
- функциональные расстройства нервной системы,
- заболевания желудочно-кишечного тракта,
- нейроциркулярная дистония,
- заболевания центральной нервной системы,
- ишемическая болезнь сердца,
- воспалительные заболевания сердца,
- кардиомиопатии,
- миокардиодистрофии,
- электролитный дисбаланс в крови,
- гипоксия и гипоксемия различного происхождения,
- токсическое влияние на миокард различного генеза,
- интоксикация различных лекарственных препаратов и их побочное действие на миокард, и др.
Синоаурикулярные блокады (САБ)
Синоаурикулярные блокады – состояния, при которых импульсы автоматических клеток медленнее, чем в норме, проходят через синоаурикулярное соединение или вообще не могут выйти из синоаурикулярного узла.
- Изменение формы зубца Р — его расщепленность, зазубренность, двугорбость и пр.
- Уширение зубца Р больше нормы, т.е. более 0,12".
Атриовентрикулярная (АВ) блокада
Атриовентрикулярная (АВ) блокада возникает либо при ухудшении проведения импульсов на уровне атриовентрикулярного узла, либо на уровне пучка Гиса в системе ножек пучка Гиса.
- I степени - замедление атриовентрикуляной проводимости,
o ЧСС практически нормальная — 60—90 в минуту.
o Все зубцы Р связаны с комплексом QRS.
o Интервал Р—Q больше нормального 0,12".
- II степени - неполная атриовентрикуляная блокада.
Мобитц 1:
o ЧСС несколько уменьшена.
o Не все зубцы Р связаны с комплексом QRS.
o Интервал Р—Q изменчив, постепенно удлиняется от предыдущего к последующему комплексу Р—QRS.
Мобитц 2:
o ЧСС уменьшена.
o Не все зубцы Р связаны с комплексом QRS.
o Интервал Р—Q постоянен.
- III тип, или полная поперечная атриоветрикулярная блокада;
o ЧСС около 40 в минуту.
o Интервал Р—Р одинаков, отличный от интервала R-R.
o Нет никакой связи зубца Р с комплексом QRS.
o Комплекс QRS обычной формы, ширина не более 0,12".
Симптомы полной атриовентрикулярной блокады – брадикардия (50-20 и меньше сокращений в минуту). Кожные покровы бледные, могут быть расстройства мозгового кровообращения в виде обмороков или эпилептиформных припадков.
Внутрижелудочковые блокады – отмечаются на разных уровнях системы Гиса – Пуркинье. При проксимальном блоке проведения импульса возникают нарушения в пучке Гиса, при дистальных – на уровне правой и левой ножки.
Алгоритм ЭКГ диагностики блокад ножек пучка Гиса:
Взяв в руки электрокардиограмму, определяете:
а) ширину желудочкового комплекса QRS во II стандартном отведении; если она не превышает 0,12" — нет блокады, в случае увеличения ширины более 0,12" — имеет место полная блокада ножки пучка Гиса;
б) чтобы ответить на вопрос, какой ножки — следует посмотреть в грудные отведения и установить увеличение времени внутреннего отклонения и расщепленность (две вершины) желудочкового комплекса QRS; если это наблюдается в правых грудных отведениях (V1, V2) 0,03 с — блокада правой ножки, в левых грудных отведениях (V5,V6) 0,05 с — левой.
Сердечная астма
Приступ инспираторной одышки (удушья) является основным клиническим проявлением, сопровождается отрывистым сухим кашлем, наступает чаще в покое (ночью). Больной принимает вынужденное положение в постели – сидя с опущенными ногами. Лицо бледное с синюшным оттенком. Число дыханий достигает 30-50 в минуту. Пульс учащён (тахикардия), иногда аритмичен (экстрасистолия или пароксизмальная тахикардия). АД умеренно повышено. В нижних отделах обоих лёгких выслушиваются мелкопузырчатые влажные хрипы, иногда сухие.
Отёк лёгких
Если сердечная астма не купируется своевременно, то происходит переполнение альвеол жидкостью – возникает отёк лёгких, тяжелейшее клиническое проявление острой сердечной недостаточности, представляющее угрозу жизни больного.
Характерно нарастание инспираторной одышки, удушье с клокочущим дыханием, кашель с выделением значительного количества пенистой, иногда розовой мокроты. Цианоз лица, холодный пот. Пульс слабого наполнения, частый. АД чаще снижается, тоны сердца глухие. В лёгких выслушиваются в большом количестве мелко- и крупнопузырчатые влажные хрипы.
Острая правожелудочковая недостаточность служит острая перегрузка давлением вследствие лёгочной артериальной гипертензии. Эта недостаточность встречается при эмфиземе лёгких, пневмосклерозе, тяжёлой бронхиальной астме, тяжёлой острой пневмонии, спонтанном пневмотораксе, эмболии ветвей лёгочной артерии.
Для неё характерны следующие явления: полусидячее положение в постели; умеренная одышка; выраженный цианоз лица, шеи, конечностей; набухание и пульсация шейных вен при вдохе и выдохе; усиленная надчревная пульсация; отёки на ногах, часто асцит, гидроторакс, увеличение и болезненность печени; пульс учащён, малого наполнения; АД снижено.
Хроническая сердечная недостаточность (недостаточность кровообращения) развивается постепенно и имеет стадийное течение. Это такое патологическое состояние, при котором работа сердечно-сосудистой системы не обеспечивает потребностей организма сначала при физической нагрузке, а затем и в покое.
Наиболее частой причиной ХСН являются ревматические пороки сердца, кардиосклероз, резвившийся на почве АГ, ИБС, атеросклероза, реже бывает после миокардита, перикардита.
Патогенез:
снижение сократительной способности миокарда, что постепенно ведёт к нарастанию несоответствия между сердечным выбросом и потребностями тканей и органов в притоке кислорода и питательных веществ. Значительно увеличивается масса сердца при одновременном снижении его сократительной способности.
II стадия (выраженная)
В этой стадии выделяют два периода – IIа и IIб.
Первый период (стадия IIа). Застойные явления обычно имеются в одном из кругов кровообращения – в малом или в большом. Это период полных обратимых изменений. Клинически у таких больных при нагрузках отмечаются одышка, акроцианоз, небольшие отёки голеней и стоп. Размеры сердца увеличены, тахикардия, иногда аритмия. Печень незначительно увеличена.
Второй период (стадия IIб) характеризуется стойкими глубокими нарушениями кровообращения в большом и малом круге. Признаки сердечной недостаточности выражены даже в покое.
Отмечается одышка в покое, в связи с чем больные принимают вынужденное сидячее положение, выраженный акроцианоз, массивные отёки голеней и стоп. У многих больных развивается мерцательная аритмия, тоны становятся глухими, размеры сердца увеличиваются. Печень большая, плотная, болезненная при пальпации, появляется асцит. В лёгких выслушиваются застойные влажные хрипы в нижних отделах.
Больные хуже поддаются лечению и полного восстановления функций сердца и трудоспособности не бывает.
III стадия (конечная, дистрофическая) характеризуется тяжёлыми необратимыми расстройствами кровообращения, тканевого обмена и функций всех органов с развитием в них необратимых изменений
Клиническая картина весьма характерна: больные принимают сидячее или полусидячее положение из-за выраженной одышки в покое. Они истощены, кожа бледная, дряблая, отмечается выраженный акроцианоз, массивные отёки нижних конечностей, поясницы – анасарка. Сердце значительно увеличено, тоны ослаблены или глухие, ритм неправильный – тахикардия и мерцательная аритмия. Печень плотная, большая, выступает из подреберья на 8-10 см.
Строение и свойства сердечной мышцы. Проводящая система сердца
Стенка сердца состоит из трех слоев: внутреннего - эндокард, выстилает внутреннюю поверхность сердца, состоит из гладкого эпителия, складки образуют клапаны; средний – миокард состоит из поперечнополосатой мышцы. Клетки называются кардиомиоциты (собраны в цепочки). Имеется два вида кардиомиоцитов: типичные (сокращаются), цепочки прикрепляются к фиброзному кольцу, расположенному между предсердиями и желудочками, и атипичные, которые образуют проводящую систему сердца. Мышечный слой предсердий развит слабее, чем желудочков. Наружная поверхность сердца – эпикард – покрыта серозной оболочкой, которая является внутренним листком околосердечной сумки – перикарда. Под серозной оболочкой расположены наиболее крупные коронарные артерии и вены, которые обеспечивают кровоснабжение тканей сердца, а также небольшое скопление нервных клеток и волокон, иннервирующих сердце.
Возбудимость – способность сердца возбуждаться под влиянием импульсов
Проводимость – способность сердца проводить импульсы из места их возникновения до сократительного миокарда.
Сократимость – способность сердца сокращаться под влиянием импульсов.
Рефрактерность – невозможность возбужденных клеток миокарда снова активизироваться при возникновении дополнительных импульсов, т.е. необходимость отдыха, в результате чего накапливаются питательные вещества. Бывает абсолютная и относительная.
Автоматизм – способность сердца самостоятельно вырабатывать импульсы, вызывающие возбуждение. Наибольшим автоматизмом обладает синусовый узел.
Проводящая система сердца обеспечивает способность сердца автономно ритмически сокращаться под влиянием импульсов. Мышечные клетки, образующие систему отличаются от остальных мышечных волокон миокарда: они крупнее, содержат больше саркоплазмы и меньше миофибрилл.
Дата: 2018-12-28, просмотров: 569.