Лекция 1
«Неотложная помощь при наружном артериальном, венозном, носовом кровотечении»
Носовое кровотечение – клинический симптом общего или местного патологического процесса – проявляется выделением непенящейся крови из ноздрей или стеканием её по задней стенке глотки. Больные с кровотечением из носа составляют 3% от общего числа госпитализированных в ЛОР-отделение.
Патогенез. Происходит нарушение целостности сосудистой стенки: повреждение артериальных (при заболеваниях сердечно-сосудистой системы) или венозных (при воспалительных заболеваниях носа и околоносовых пазух) сосудов. Чаще (90-95%) кровотечения наблюдаются из передненижнего участка перегородки носа (locus Kisselbachi), где артерии образуют обильную сеть анастомозов. В зависимости от локализации повреждённого сосуда кровотечение происходит из передних или из задних отделов полости носа.
КЛАССИФИКАЦИИ
■ По преимущественному выделению крови из передних или из задних отделов полости носа носовые кровотечения подразделяют на передние и задние.
■ По характеру повреждённого сосуда носовые кровотечения могут быть капиллярные, артериальные и венозные.
■ По основному причинному фактору выделяют первичные (вследствие местных причин) и вторичные (при общих заболеваниях) носовые кровотечения.
■ Патогенетическая классификация (И.А. Курилин).
I. Вследствие патологии сосудистой системы полости носа:
■ травмы;
■ дистрофические процессы слизистой оболочки полости носа;
■ искривление перегородки носа;
■ аномалии развития сосудистой системы полости носа;
■ новообразования носа и околоносовых пазух (кровоточащий полип перегородки носа, ангиомы, ангиофибромы).
II. Как проявление нарушений гемокоагуляционных свойств: ■ понижение активности плазменных факторов свёртывающей системы крови;
■ понижение активности тромбоцитарных факторов свёртывания крови;
■ повышение активности противосвёртывающей системы;
■ гиперфибринолитические состояния.
III. Вызванные сочетанным эффектом патологии сосудистой системы полости носа и гемокоагуляции:
■ дистрофические поражения эндотелия при атеросклерозе и гипертонической болезни;
■ геморрагические диатезы;
□хронические заболевания печени (гепатиты, цирроз);
■ хронические воспалительные заболевания полости носа и околоносовых пазух (гнойные и аллергические);
■ заболевания крови.
КЛИНИЧЕСКАЯ КАРТИНА
Основной симптом – истечение непенящейся крови каплями или струёй из ноздрей или её стекание по задней стенке глотки.
Дополнительные симптомы:
■ кровавая рвота (возникает при заглатывании крови и попадании её в желудок);
■ мелена (чёрный стул) при длительных рецидивирующих носовых кровотечениях;
■ кашель при попадании крови в гортань и нижние дыхательные пути;
■ бледность кожи;
■ холодный пот;
■ частый и мягкий пульс;
■ изменение АД;
■ головокружение;
■ шум в ушах и голове;
■ нарушение сознания.
Возможные осложнения
■ Геморрагический шок.
■ Обморок.
■ Постгеморрагическая анемия.
■ Обострение хронических заболеваний с развитием печёночной недостаточности (при патологии печени), приступа стенокардии или инфаркта миокарда (при ИБС) и др.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
■ Кровотечение из нижних дыхательных путей: кровь алая, пенистая, сопровождается кашлем и кровохарканьем.
■ Кровотечение из верхних отделов ЖКТ при попадании крови во время рвоты в полость носа: характерный анамнез и данные осмотра.
МЕТОДИКА ПЕРЕДНЕЙ ТАМПОНАДЫ
■ Инструментарий и материалы: ■ налобный рефлектор или осветитель;
■ носовое зеркало; ■ носовой корнцанг или носовой пинцет, изогнутый по ребру;
■ марлевый тампон для передней тампонады носа (шириной 1,5-2 см и длиной до 70 см);
■пращевидная марлевая повязка;
■ стерильное вазелиновое или растительное масло;
■ электроотсос (желательно).
■ Премедикация и обезболивание
□ Внутримышечно ввести 1,0 мл 1% р-ра промедола*, 1,0 мл 2% р-ра
димедрола* или 2,0 мл 50% р-ра анальгина*.
□ Местно: орошение полости носа растворами анестетиков: 2% р-ром дикаина* или 2% р-ром лидокаина и т.п.
Можно ввести гемастатическую губку.
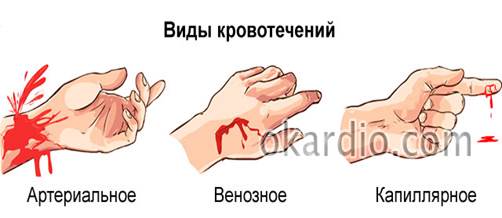
АРТЕРИАЛЬНОЕ КРОВОТЕЧЕНИЕ
Кровотечение из артериальных сосудов характеризуется высокой интенсивностью. При повреждении крупной артерии существует высокий риск критической потери крови в течение небольшого промежутка времени, исчисляемого в минутах. При артериальном кровотечении очень важно своевременно оказать помощь, так как любое промедление может нести непосредственную угрозу для жизни человека.
Признаки
Наружное артериальное кровотечение характеризуется появлением нескольких типичных признаков, к которым относятся:
- Появление струи крови в области повреждения кожи, мягких тканей или слизистых оболочек.
- Высокая интенсивность – в течение небольшого промежутка времени теряется большой объем крови, что связано с высоким ее давлением в артериальных сосудах.
- Алый, яркий и насыщенный цвет крови, что обусловлено содержанием кислорода (артериальная кровь насыщена кислородом).
- Пульсация струи в такт сокращениям сердца.
При обнаружении клинических признаков наружного артериального кровотечения следует немедленно приступать к оказанию неотложной помощи.
НЕОТЛОЖНАЯ ПОМОЩЬ
При выявлении артериального кровотечения следует сразу же прижать поврежденный сосуд выше места повреждения. Удерживать артерию, прижав ее к костной основе, достаточно тяжело физически. Прижимать сосуд можно  пальцем, кулаком или ладонью. Прижимание позволит временно остановить кровь и выиграть время для подготовки жгута, ремня для проведения остановки кровотечения. Более длительное прижатие поврежденного артериального сосуда проводится при помощи 3-х основных методик:
пальцем, кулаком или ладонью. Прижимание позволит временно остановить кровь и выиграть время для подготовки жгута, ремня для проведения остановки кровотечения. Более длительное прижатие поврежденного артериального сосуда проводится при помощи 3-х основных методик:
- Сильное разгибание или сгибание в определенных суставах с последующей фиксацией – это позволяет прижать артерию в области сустава и обеспечить прекращение кровотечения.
- Накладывание циркулярного жгута выше места повреждения или травмы.
- Накладывание специального зажима непосредственно на артериальный сосуд – манипуляция должна выполняться подготовленным человеком, фельдшером или врачом.
Каждая методика остановки артериального кровотечения обладает определенными преимуществами и недостатками. Наиболее оптимальным вариантом на сегодняшний день является использование циркулярного накладывания жгута.
Сгибание или разгибание
В зависимости от локализации повреждения артериального сосуда проводится максимальное сгибание или разгибание конечностей в различных суставах:
· Максимальное отведение рук назад – методика остановки кровотечения в 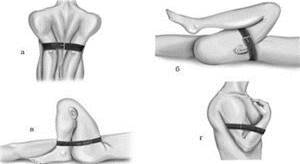
· подключичной артерии.
· Сгибание ноги в тазобедренном суставе с приведением бедра к животу для остановки выхода крови при повреждении нижней конечности (область бедра и ниже). Во время сгибания на тазобедренный сустав подкладывается валик.
· Сгибание ноги в колене с подкладыванием валика – применяется при повреждении тканей и артериальных сосудов ниже колена.
· Сгибание верхней конечности в локтевом суставе с подкладыванием валика – используется при нарушении целостности артерий предплечья и кисти.
После максимального сгибания в определенном суставе для ее фиксации можно применять обычный ремень от брюк, веревку, которые нельзя накладывать на обнаженную кожу.
Накладывание жгута
Накладывание жгута при артериальном кровотечении является надежным и предпочтительным методом его остановки. Для правильного и эффективного выполнения манипуляции следует придерживаться нескольких правил и рекомендаций:
- Для накладывания лучше всего использовать специальный резиновый кровоостанавливающий жгут. Также можно использовать подручные средства. Лучше всего подойдет любая крепкая ткань. Из нее изготавливают ленту или ремешок, накладывают выше повреждения, а затем затягивают при помощи небольшой палочки (закрутка), которую затем фиксируют тесемкой. Также допускается использование ремня.
- Кожа в области накладывания жгута не должна быть обнаженной, так как это может спровоцировать гибель тканей под ним.
- Чтобы уменьшить интенсивность кровотечения в момент накладывания жгута, конечность лучше приподнять вверх.
- Для того, чтобы избежать защемления кожи, туры должны укладываться рядом друг с другом без промежутков.
- Наиболее сильным сдавливанием должен обладать первый тур, затем они накладываются с постепенным ослаблением.
- После накладывания концы жгута фиксируются при помощи специального крючка или защелки.
- Сдавливание тканей при накладывании первого тура жгута следует проводить только до остановки кровотечения,
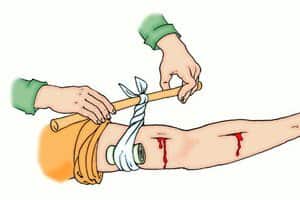 дальше сдавливать нежелательно, так как это может вызвать повреждение нервных стволов.
дальше сдавливать нежелательно, так как это может вызвать повреждение нервных стволов. - При необходимости длительного накладывания жгута важно периодически (вначале через 1,5-2 часа, затем зимой каждые полчаса, а летом – через час) проводить его послабление на непродолжительный период времени (10-15 минут), а поврежденную артерию прижимать пальцем. Это необходимо для возобновления поступления крови к тканям и предотвращения их гибели.
- После накладывания жгута под него важно подложить записку с указанием времени выполнения манипуляции.
Во время накладывания жгута важно избегать нескольких распространенных ошибок, к которым относятся применение методики при венозном кровотечении, недостаточное затягивание, при котором прижимаются только венозные сосуды, возникает застой крови и кровотечение усиливается, наложение на голове тело с ущемлением кожи, а также далеко от повреждения.
Оценка эффективности
На успешную остановку кровотечения указывает несколько критериев эффективности проведенной процедуры:
- Моментальная остановка кровотечения.
- Бледное окрашивание кожи ниже наложенного жгута.
- Отсутствие пульсации на артериях ниже повреждения.
Если после остановки кровотечения сознание пострадавшего человека отсутствует, следует провести ревизию дыхательных путей, убедиться в наличии дыхания и сердцебиения. При необходимости проводятся реанимационные мероприятия по системе АВС (вначале останавливается кровотечение, а затем проводится реанимация). Очень важно как-можно быстрее доставить человека в медицинское учреждение, где есть возможность оказания квалифицированной помощи.
Прогноз при артериальном кровотечении зависит от калибра сосуда, локализации повреждения, а также своевременности и адекватности оказанной неотложной помощи.
ВЕНОЗНОЕ КРОВОТЕЧЕНИЕ
Отличить венозное кровотечение от артериального довольно просто: при повреждении крупных артерий ярко-алая кровь вытекает сильными толчками, синхронно биению сердца и пульсу. Напряжение в венозных сосудах гораздо слабее, чем в артериальных, поэтому вытекание крови равномерное, обильное, не пульсирующее, а кровь – темная, насыщенная углекислым газом.
Остановить венозное кровотечение проще, чем артериальное, именно из-за сравнительно небольшого давления в сосудах: достаточно приподнять поврежденную конечность, наложить давящую повязку ниже раны, приложить холод (при носовом кровотечении).
При повреждении сосудов небольшого диаметра кровь довольно быстро останавливается сама благодаря тому, что просвет закрывает тромб. Но при травмах крупных вен диаметр сосуда не позволяет образовываться тромбу, от обильной кровопотери у человека может случиться шок, который заканчивается смертью.
Если в случае с артериальным кровотечением счет идет буквально на секунды, то при венозном кровь истекает медленнее, это позволяет его остановить, даже если человек не совсем уверен в собственных действиях.
ПЕРВАЯ ПОМОЩЬ ПРИ КРОВОТЕЧЕНИИ :
- Необходимо найти место повреждения.
- Приподнять и зафиксировать конечность.
- Очищать и дезинфицировать рану при обильной кровопотере некогда – важно остановить ее, поэтому попросите пострадавшего прижать вену рукой ниже места повреждения или сделайте это сами.
- Давящая повязка накладывается ниже места пореза или прокола и может быть из любого перевязочного материала, который оказался под рукой: бинта, куска чистой хлопчатобумажной ткани, носового платка.
- Перед тем, как начать бинтовать, ниже места пореза необходимо положить сложенную в несколько раз ткань, таким образом при наложении повязки вы добьетесь нужного давления на просвет поврежденных сосудов, чтобы уменьшить кровотечение.
- Повязкой нужно сделать несколько оборотов вокруг конечности, начиная с более тонкого места. Положительный результат первой помощи при венозных кровотечениях – если кровь остановлена, а ниже повязки можно пощупать пульс. Это значит, вам удалось уменьшить просвет сосудов, но не нарушить кровоснабжение.
- Пострадавшего необходимо в течение 2 часов (в зимнее время этот период сокращается вдвое) доставить в больницу, так как неправильно наложенная, слишком тугая повязка может вызвать омертвение тканей.
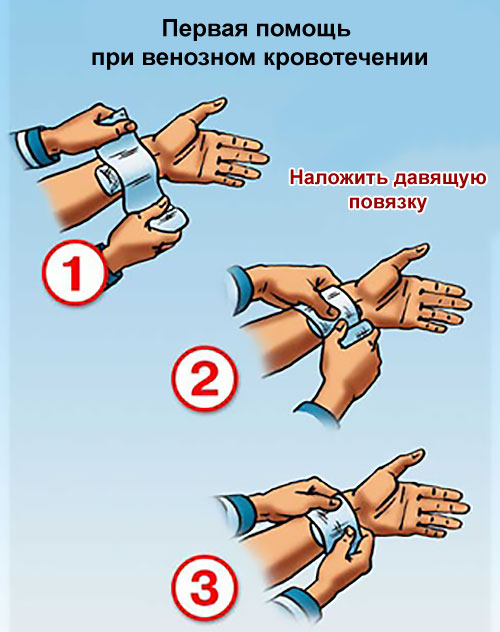
Всегда, когда вы сталкиваетесь с сильным кровотечением, счет идет на минуты. Главное – не паниковать, а постараться остановить кровь, а затем отправить пострадавшего в больницу.
В больнице обширные повреждения сосудов устраняют хирурги, для лечения поверхностных достаточно обратиться в любой травмпункт или приемный покой больницы, где сделают перевязку с антисептическими и ранозаживляющими средствами.
Алгоритм оказания первой помощи отличается в зависимости от того, где локализованы раны. Самыми сложными можно назвать повреждения шейных вен, проще остановить течение крови из сосудов конечностей.
Лекция 2
«Неотложная помощь при внутреннем кровотечении, при кровотечениях из ЖКТ, при лёгочном кровотечении»
В зависимости от объёма излившейся крови и уровня снижения ОЦК выделяют четыре степени тяжести кровопотери:
I - лёгкая степень: потеря 500-700 мл крови (снижение ОЦК на 10- 15%);
II - средняя степень: потеря 1000-1500 мл крови (снижение ОЦК
на 15-20%);
III - тяжёлая степень: потеря 1500-2000 мл крови (уменьшение ОЦК
на 20-30%);
IV степень - массивная кровопотеря: потеря более 2000 мл крови (снижение ОЦК более чем на 30%).
Внутренние кровотечения
При травматическом повреждении или развитии патологического процесса в области сосуда возникает внутреннее кровотечение. Распознать такое кровотечение сложнее, чем наружное. Клиническая картина складывается из общих симптомов, обусловленных кровопотерей, и местных признаков, зависящих от локализации источника кровотечения. При остро развившемся малокровии (например, нарушенная внематочная беременность или разрыв капсулы селезёнки при наличии подкапсульной гематомы) наблюдаются бледность кожи и видимых слизистых оболочек, потемнение в глазах, головокружение, жажда, сонливость, может наступить обморок. Пульс частый - 120-140 в минуту, АД понижено. При медленном кровотечении признаки кровопотери развиваются постепенно.
Могут происходить как в полости, так и в ткани. Кровоизлияния в ткани – происходят пропитыванием последних кровью с образованием припухлости. Размеры кровоизлияния могут быть различными, что зависит от калибра повреждённого сосуда, длительности кровотечения, состояния свёртывающей системы крови. Излившаяся в ткани кровь имбибирует (пропитывает) межтканевые щели, свёртывается и постепенно рассасывается. Массивные кровоизлияния могут сопровождаться расслоением ткани с образованием искусственной полости, наполненной кровью, - гематомы. Образовавшаяся гематома может рассосаться, или вокруг неё образуется соединительнотканная капсула, и гематома превращается в кисту. При проникновении микроорганизмов в гематому последняя нагнаивается. Нерассосавшиеся гематомы могут прорастать соединительной тканью и обызвествляться.
Особое место занимают кровотечения в серозные полости – плевральную, брюшную. Такие кровотечения отличаются массивностью вследствие того, что редко останавливаются самопроизвольно. Обусловлено это тем, что кровь, излившаяся в серозные полости, утрачивает способность к свёртыванию, а стенки этих полостей не создают механического препятствия для изливающейся из сосудов крови. В плевральных полостях, кроме того, из-за отрицательного давления создаётся присасывающий эффект. Свёртываемость крови нарушается вследствие выпадения из крови фибрина, который осаждается на серозном покрове, при этом процесс тромбообразования нарушается.
К скрытым относятся кровотечения без клинических признаков. Как пример можно привести клинически не проявляющиеся кровотечения из язв желудка и двенадцатиперстной кишки. Такое кровотечение можно выявить лишь лабораторным методом – исследованием кала на скрытую кровь. Не выявленные длительно продолжающиеся скрытые кровотечения могут привести к развитию анемии.
Первичные кровотечения возникают непосредственно после повреждения сосуда, вторичные - через какой-то промежуток времени после остановки первичного кровотечения.
Даже при небольших кровотечениях может возникнуть опасность для жизни пострадавшего, что определяется ролью органа, в который произошло кровоизлияние. Так, незначительное кровоизлияние в вещество головного мозга может быть крайне опасным вследствие поражения жизненно важных центров. Кровоизлияния в субдуральное, эпидуральное, субарахноидальное пространства черепа, даже небольшие по объёму, могут привести к сдавлению мозга и нарушению его функций, хотя объём кровопотери не сказывается на состоянии кровообращения. Кровоизлияния в сердечную сумку, которые сами по себе, учитывая небольшой объём кровопотери, неопасны, могут привести к смерти пострадавшего из-за сдавления и остановки сердца вследствие его тампонады.
Гемоперитонеум
Скопление крови в брюшной полости - гемоперитонеум (haemoperitoneum) - связано с ранением и закрытой травмой живота, повреждением паренхиматозных органов (печени, селезёнки), сосудов брыжейки, нарушением внематочной беременности, разрывом яичника, прорезыванием или соскальзыванием лигатуры, наложенной на сосуды брыжейки или сальника, и др.
На фоне кровопотери определяются местные признаки. Живот ограниченно участвует в дыхании, болезненный, мягкий, иногда определяется лёгкая мышечная защита, слабо выражены симптомы раздражения брюшины. В отлогих местах живота выявляют притупление перкуторного звука (при скоплении около 1000 мл крови), перкуссия болезненна, у женщин можно наблюдать выпячивание заднего свода влагалища, что определяют при влагалищном исследовании. Больные с подозрением на гемоперитонеум нуждаются в строгом наблюдении, определении в динамике уровня гемоглобина и гематокрита; быстрое падение этих показателей подтверждает наличие кровотечения. Следует помнить, что при одновременном разрыве полого органа местные признаки кровотечения будут маскироваться симптомами развивающегося перитонита.
Гемоторакс
Скопление крови в плевральной полости - гемоторакс (haemothorax) - обусловлено кровотечением в связи с травмой грудной клетки и лёгких, в том числе операционной, осложнением ряда заболеваний лёгких и плевры (туберкулёз, опухоли и др.). Значительное кровотечение наблю- дают при повреждении межрёберных и внутренней грудной артерий. Различают малый, средний и большой (тотальный) гемоторакс. При малом гемотораксе кровь обычно заполняет только синусы плевральной полости, при среднем она достигает угла лопатки, при тотальном - занимает всю плевральную полость. Кровь в плевральной полости, за исключением случаев сильного и массивного кровотечения, не свёр- тывается, так как в крови, истекающей из лёгкого, имеются антикоагулирующие вещества.
Клиническая картина гемоторакса зависит от интенсивности кровотечения, сдавления и смещения лёгких и средостения. В тяжёлых случаях отмечают беспокойство больного, боль в груди, одышку, бледность и цианоз кожи, кашель, иногда с кровью, учащение пульса и понижение АД. При перкуссии определяется тупой звук, голосовое дрожание и дыхание ослаблены.
Гемоперикард
Наиболее частая причина гемоперикарда (haemopericardium) - скопления крови в околосердечной сумке - кровотечение при ранении и закрытых повреждениях сердца и перикарда, реже - при разрыве аневризмы сердца, абсцессах миокарда, сепсисе и др. Скопление в перикарде 400-500 мл крови угрожает жизни больного. Отмечают беспокойство больного, боль в области сердца, испуганное выражение лица, одышку, тахикардию, частый слабого наполнения пульс. АД понижено. Выявляют смещение или исчезновение сердечного толчка, расширение границ сердечной тупости, глухость тонов сердца. При нарастании количества крови в перикарде наступает опасное осложнение - тампонада сердца.
КЛАССИФИКАЦИЯ
Желудочно-кишечные кровотечения классифицируют по причине, локализации источника кровотечения, характеру (острые, профузные, рецидивные и повторные) и в зависимости от степени кровопотери.
■ Лёгкие (степень I). Состояние удовлетворительное. Однократная рвота или однократный оформленный стул чёрного цвета. ЧСС 80-100 в минуту; систолическое АД >100 мм рт.ст; диурез >2 л/сут.
■ Средней степени тяжести (степень II). Состояние больного средней степени тяжести. Повторная рвота кровью или мелена. ЧСС 100-110 в минуту; систолическое АД 100-120 мм рт.ст; диурез <2 л/сут.
■ Тяжёлые (степень III). Состояние тяжёлое; сознание нарушено вплоть до комы. Повторная рвота малоизменённой кровью, жидкий дёгтеобразный стул или стул по типу «малинового желе». ЧСС >120 в минуту; систолическое АД <90 мм рт.ст. Олигурия, метаболический ацидоз.
КЛИНИЧЕСКАЯ КАРТИНА
Выделяют скрытый период, когда отсутствуют очевидные признаки желудочно-кишечного кровотечения (общие симптомы) и период явных признаков (рвота, мелена).
При внутренних кровотечениях кровь может изливаться наружу неизменённой (ишемический колит, распад опухолей толстой и прямой кишок, острый геморрой), а также в виде рвоты, кровянистой слизи, мелены.
■ Рвота:
□ алой кровью (синдром Мэллори-Вейсс, рак пищевода или кардии желудка);
□ тёмной кровью (кровотечения из варикозно расширенных вен пищевода и желудка при портальной гипертензии);
□ по типу «кофейной гущи» (кровотечения из хронической или острой язвы желудка и двенадцатиперстной кишки).
■ Кровянистая слизь (дизентерия, неспецифический язвенный колит, трещина прямой кишки).
■ Мелена (чёрный стул за счёт превращения гемоглобина в гемосидерин) – при кровотечении из верхних отделов ЖКТ.
При выраженной кровопотере наблюдают:
■ бледность кожных покровов и конъюнктивы;
■ частый и мягкий пульс;
■ слабость;
■ головокружение при вставании или потерю сознания (коллапс);
■ снижение АД.
Группу высокого риска отличают ряд признаков.
■ Возраст старше 60 лет.
■ Шок – систолическое АД < 100 мм рт.ст. у пациентов до 60 лет и < 120 мм рт.ст. у пациентов старше 60 лет (молодые люди легче переносят массивную кровопотерю). При затруднении в квалификации состояния больных необходимо оценивать падение АД и/или появление тахикардии при перемене положения тела.
■ Выраженная брадикардия или ЧСС >120 в минуту.
■ Хронические заболевания печени.
■ Другие хронические заболевания (например, сердца, бронхолёгочной системы, почек).
■ Геморрагический диатез.
■ Нарушения сознания.
■ Длительная терапия антикоагулянтами, антиагрегантами и гепарином.
■ Длительная терапия НПВС.
ДИФФЕРЕНЦИАЛЬНАЯ'ДИАГНОСТИКА
■ Лёгочное кровотечение, которое сопровождается кашлем и кровохарканьем (аррозия сосудов у больных с бронхоэктазами, пневмосклеро-зом, а также при опухолях гортани и бронхов, туберкулёзе).
■ Нередко гипотензия при кровотечении вызывает приступ загрудинной боли и приводит к ЭКГ-признакам вторичной острой ишемии миокарда. Такое сочетание без явных признаков кровотечения способствует ошибочной диагностике ИБС и кардиогенного шока и госпитализации пациента в отделение кардиореанимации.
■ Следует помнить, что одной из причин рвоты кровью может быть заглатывание крови при носовом кровотечении.
СОВЕТЫ ПОЗВОНИВШЕМУ
■ Уложите больного на спину и поднимите ноги выше головы на 20-30 см.
■ Не давайте больному есть и пить.
■ Найдите препараты, которые принимает больной, и покажите их врачу или фельдшеру СМП.
■ Не оставляйте больного без присмотра.
■ Холод на живот.
ДИАГНОСТИКА
Пульсоксиметрия, Шоковый индекс Альговера в динамике ,ЭКГ
СТАНДАРТ ОКАЗАНИЯ ПОМОЩИ
1. При геморрагическом шоке гидроксиэтилкрахмал 400,0
2. Декстроза 5% - 400,0
3. Натрия хлорид 0,9%- 400,0
4. При необходимости – дофамин 200 мг, в/в капельно
5. Эпинефрин 0,25мг
6. Норэпинефрин 4мг
7. Транексамовая кислота 750 мг в\в
8. Преднизолон 90 мг
9. Противоязвенные средства: омепразол 20-40 мг внутрь,
10. Госпитализация в хирургическое отделение под контролем АД и ЧСС на носилках
Лёгочное кровотечение
Если у больного в течение суток при кашле выделяется более 100 мл крови, это называется лёгочным кровотечением. Если крови выделяется более 800 мл, человек может захлебнуться собственной кровью и умереть.
Когда у человека выделяются сгустки крови в мокроте при кашле – это называется кровохарканием. Такое состояние также очень опасное, потому что в любой момент оно может перерасти в кровотечение. Лёгочное кровотечение происходит из бронхиальных сосудов или сосудов лёгочной артерии.
Причинами такого состояния могут быть такие заболевания:
- бронхит и бронхиальная астма;
- воспаление лёгких;
- бронхоэктатическая болезнь;
- туберкулёз лёгких;
- абсцесс в дыхательной системе;
- рак лёгкого;
- бронхиальная аденома;
- механические повреждения грудной клетки с задетым лёгочным органом.
При таких заболеваниях лёгочное кровотечение может возникнуть в результате физической нагрузки, понижении АД, инфекционном процессе, радиоактивном облучении.
НЕОТЛОЖНАЯ ПОМОЩЬ
1. Сидячее положение, покой;
2. При кровопотере больше 500 мл, необходимо срочно ввести 10 мл 10% раствора кальция или натрия хлорид;
3. Желательно обеспечить доступ к вене, для быстрого введения лекарственных средств при необходимости;
4. Внутривенно ввести любую кровозаменяющюю жидкость, объёмом в 2 раза больше потерянной;
5. Внутримышечное введение 0,3% раствора викасола в размере 5 мл;
6. Новокаин 10 мл + атропин 0,5 мл внутривенно;
7. Витамин с (аскорбиновая кислота) 5 мл 10% внутривенно (сейчас сложно найти такую дозировку, поэтому 6 мл 5% будет достаточно);
8. При резко выраженном кашлевом рефлексе необходимо применить наркотические противокашлевые средства – кодеин или дионин по 0,02 г. Можно использовать 1% промедол в объёме 0,5 мл внутривенно.
Лекция 3
«Острая абдоминальная боль»
Под «острой» понимают боль в животе, развившуюся в течение периода времени от нескольких минут до 7 дней. Решение вопроса о необходимости экстренного оперативного вмешательства более важно, чем установление точного диагноза.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Острая боль в животе – один из первых и важнейших симптомов острых хирургических заболеваний внутренних органов, однако этот неспецифический симптом может развиваться на фоне другой патологии, не требующей неотложной медицинской помощи.
КЛАССИФИКАЦИЯ
Острую абдоминальную боль по происхождению различают как:
■ Хирургическую, которая требует госпитализации в хирургическое отделение стационара.
■ Гинекологическую – в гинекологическое отделение стационара.
■ Урологическую – в урологическое отделение стационара.
■ Нехирургическую – в многопрофильный стационар.
■ При инфекционных заболеваниях – инфекционный стационар.
КЛИНИЧЕСКАЯ КАРТИНА
Острой боли в животе.
■ Прободение язвы желудка или двенадцатиперстной кишки
□ Возникновение боли внезапное; боль резкая, очень сильная.
□ Боль локализована в эпигастральной области; быстро становится разлитой.
□ Иррадиация боли: обычно нет.
□ Рвота: нет или 1-2 раза.
□ Употребление алкоголя влияет по-разному.
□ Приступы боли в прошлом: язвенная болезнь в анамнезе (у 50% пациентов).
□ Непереносимость пищевых продуктов: острая пища, алкоголь.
□ Шок характерен для ранней стадии заболевания.
□ Симптом Щёткина-Блюмберга появляется рано, с первых минут.
□ Болезненность при пальпации разлитая.
□ «Доскообразный» живот.
□ Кишечные шумы отсутствуют.
□ Болезненности в рёберно-позвоночном углу нет.
□ Поза больного на спине, на боку с поджатыми к животу коленями, больной неподвижен.
■ Острый панкреатит
□ Возникновение боли постепенное.
□ Боль локализована в эпигастральной области, правом и левом подреберье.
□ Иррадиация боли в спину: боль в проекции органа или опоясывающая.
□ Рвота многократная.
□ Болевому приступу обычно предшествует злоупотребление алкоголем.
□ Приступы боли в прошлом: частые; приступ похож на предыдущие.
□ Непереносимость пищевых продуктов: жирная пища (стеаторея).
□ Шок характерен для поздней стадии заболевания.
□ Симптом Щёткина-Блюмберга появляется поздно, спустя несколько часов или суток.
□ Болезненность при пальпации в эпигастральной области либо разлитая.
□ Напряжение мышц передней брюшной стенки умеренное.
□ Кишечные шумы ослаблены или отсутствуют.
□ Лёгкая болезненность в рёберно-позвоночном углу с двух сторон.
□ Поза эмбриона, позывы на рвоту.
■ Острый холецистит
□ Возникновение боли постепенное.
□ Боль локализована в правом подреберье, эпигастральной области.
□ Иррадиация боли в спину, правое плечо и под правую лопатку.
□ Рвота 1-2 раза.
□ Употребление алкоголя не влияет на развитие заболевания.
□ Приступы боли в прошлом: частые; приступ более сильный.
□ Непереносимость пищевых продуктов: жирная и жареная пища.
□ Шок не характерен.
□ Симптом Щёткина-Блюмберга наблюдают редко.
□ Болезненность при пальпации в правом подреберье, эпигастральной области.
□ Одностороннее напряжение прямой мышцы живота.
□ Кишечные шумы в норме или ослаблены.
□ Болезненности в рёберно-позвоночном углу нет или лёгкая справа.
□ Поза больного на спине, больной внешне спокоен.
Ишемия кишечника
□ Возникновение боли внезапное.
□ Разлитая боль без чёткой локализации.
□ Иррадиации боли нет.
□ Рвота 1-2 раза.
□ Употребление алкоголя не влияет на развитие заболевания.
□ Приступы боли в прошлом: нет.
□ Непереносимость пищевых продуктов: нет.
□ Шок характерен для поздней стадии заболевания.
□ Симптом Щёткина-Блюмберга: интенсивность боли не соответствует выраженности симптома.
□ Болезненность при пальпации разлитая.
□ Напряжение мышц передней брюшной стенки: редко и только на поздней стадии заболевания.
□ Кишечные шумы ослаблены или отсутствуют.
□ Болезненности в рёберно-позвоночном углу нет.
□ Поза больного на спине, больной корчится, извивается.
Следует помнить, что приём антибиотиков, обезболивающих препаратов и глюкокортикостероидов может маскировать острые воспалительные заболевания внутренних органов.
Лекция 4
«Острая абдоминальная боль»
ОСТРЫЙ АППЕНДИЦИТ
Острый аппендицит – воспаление червеобразного отростка слепой кишки.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В развитии острого аппендицита участвует транслокация патогенной микрофлоры из просвета кишечника в интрамуральные лимфоидные образования аппендикса и их последующее воспаление. В ряде случаев острый аппендицит развивается вследствие лимфогенного инфицирования.
Обструкция просвета аппендикса (у молодых чаще вследствие гипертрофии подсл изистьгх лимфоидных фолликулов, у взрослых – каловые камни, редко – опухоль, стриктуры, инородное тело) приводит к транслокации и росту патогенной микрофлоры, затем к воспалению, ишемии, некрозу и, наконец, перфорации.
КЛАССИФИКАЦИЯ
В зависимости от варианта течения заболевания выделяют аппендицит:
■ простой,
■ деструктивный,
■ осложнённый.
КЛИНИЧЕСКАЯ КАРТИНА
Приступ аппендицита обычно развивается внезапно, появляется острая боль, первоначально локализующаяся в подложечной области или около пупка. Через некоторое время боль локализуется в правой подвздошной области и нарастает. На фоне боли может развиться диспепсия, тошнота, бывает однократный жидкий стул, субфебрильная лихорадка, ложные позывы на мочеиспускание у мужчин. При деструктивном остром аппендиците развивается классический симптомокомплекс «острого живота», появление которого свидетельствует о развитии острого, резко ухудшающего прогноз заболевания. Для лиц пожилого возраста характерно стёртое течение, малоинтенсивные боли, нередко больные поздно поступают в стационар (у 2% пациентов анамнез составляет 2 нед), что обуславливает высокую смертность, достигающую 20%.
Возможные осложнения. Прободение червеобразного отростка, образование аппендикулярного абсцесса, перитонит, формирование аппендикулярного инфильтрата при позднем обращении за медицинской помощью.
Дифференциальная диагностика. Проводят со всеми острыми заболеваниями органов брюшной полости, у женщин – с заболеваниями матки и придатков.
ДИАГНОСТИЧЕСКИЕ МЕРОПРИЯТИЯ
■ Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения.
■ Визуальная оценка цвета кожных покровов (бледные), видимых слизистых (сухой язык, наличие налета), участия живота в акте дыхания.
■ Исследование пульса, измерение ЧСС и АД (тахикардия, гипотония).
■ Пальпация живота: боль и напряжение мышц в правой подвздошной области.
■ Выявление симптомов острого аппендицита. а Кохера-Волковича – смещение боли из эпигастрия или верхних отделов живота в правую подвздошную область.
□ Бартомье-Михельсона – усиление болей при пальпации правой подвздошной области в положении больного на левом боку.
□ Образцова – усиление боли во время пальпации в правой подвздошной области при поднятии выпрямленной в коленном суставе правой ноге.
□ Ровзинга – появление или усиление боли в правой подвздошной области при толчкообразном надавливании на левую подвздошную область.
□ Ситковского – появление или усиление боли в правом боку при повороте больного на левый бок.
□ Щёткина-Блюмберга (перитонит) – усиление боли в момент резкого отнятия производящей давление руки.
■ Ректальное пальцевое исследование: болезненность и нависание передней стенки прямой кишки.
■ Наличие ассоциированных симптомов: тошнота, рвота, лихорадка, кратковременная диарея, ложные позывы на мочеиспускание у мужчин.
Лечение
Показания к госпитализации. При подозрении на острый аппендицит
больной должен быть немедленно госпитализирован в хирургическое отде-
ление стационара. Транспортировка лёжа на носилках.
ОСТРЫЙ ХОЛЕЦИСТИТ
Острый холецистит – острое воспаление жёлчного пузыря.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Основные причины острого холецистита:
■ желчнокаменная болезнь;
■ нарушение васкуляризации жёлчного пузыря, желчевыводящих путей и двенадцатиперстной кишки;
■ лимфогенное, гематогенное или контактное инфицирование жёлчного пузыря.
Острый холецистит чаще развивается у женщин (2,5:1), поскольку у них чаще наблюдается холелитиаз.
КЛАССИФИКАЦИЯ
Острый холецистит подразделяют на:
■ катаральный;
■ флегмонозныи;
■ гангренозный.
На догоспитальном этапе дифференциальная диагностика этих форм не всегда возможна, поэтому целесообразно выделить две группы больных:
■ больные с острым осложнённым холециститом;
■ больные с острым неосложнённым холециститом. Среди осложнённых форм острого холецистита выделяют:
■ механическую желтуху;
■ гнойный холангит;
■ перитонит;
■ околопузырный инфильтрат и абсцесс;
■ эмпиему жёлчного пузыря;
■ перфорацию;
■ сочетание с острым панкреатитом;
■ жёлчные свищи.
КЛИНИЧЕСКАЯ КАРТИНА
Наиболее специфичный симптом острого холецистита – интенсивная постоянная боль в правом подреберье, нередко с иррадиацией в правое плечо, лопатку, правую надключичную область. Боль нередко сопровождается беспокойным поведением пациента, пытающегося найти позу, облегчающую страдания. При одновременном поражении поджелудочной железы боль приобретает опоясывающий характер. Часто при остром холецистите развивается тошнота и повторная рвота, повышается температура тела.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА. Проводят с прободением язвы двенадцатиперстной кишки, аппендицитом, панкреатитом, инфарктом миокарда, почечной патологией.
Лечение
Показания к госпитализации. Пациента с острым холециститом нужно
госпитализировать в хирургический стационар. Транспортировка лёжа на
носилках.
ОСТРЫЙ ПАНКРЕАТИТ
Острый панкреатит – острое воспаление поджелудочной железы.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Причины острого панкреатита:
■ злоупотребление алкоголем и острой или жирной пищей;
■ желчнокаменная болезнь;
■ травмы поджелудочной железы;
■ нетравматические стриктуры панкреатических протоков;
■ заболевания двенадцатиперстной кишки (язва, дуоденостаз).
Острый деструктивный панкреатит – это первично асептический панкреонекроз с последующей воспалительной реакцией на очаги сформировавшегося некроза. Первичными агрессивными веществами, разрушающими клеточные мембраны панкреоцитов, являются ферменты поджелудочной железы. При остром панкреатите происходит внутрипротоковая активация ферментов (в норме находятся в поджелудочной железе в неактивном состоянии) и запуск процесса формирования панкреонекроза. После этого патологический процесс приобретает лавинообразный характер с образованием и выбросом в сосудистое русло вторичных агрессивных факторов – эндотоксинов (цитокинов, кининов, нейропептидов, продуктов перекисного окисления липидов и др.), которые в свою очередь ведут к развитию эндотоксикоза и в дальнейшем определяют клинику течения заболевания.
КЛАССИФИКАЦИЯ
Острый панкреатит целесообразно классифицировать по клиническому течению на:
■ лёгкий;
■ средний;
■ тяжёлый.
Морфологические проявления, как правило, соответствуют тяжести заболевания. Отёчная форма панкреатита имеет лёгкое течение. Панкреонекрозу (в зависимости от его масштаба) соответствует среднее или тяжёлое течение. Острый деструктивный панкреатит (т.е. панкреонекроз) имеет фазовоетечение.
■ Ферментативная фаза (первые 5 сут заболевания) характеризуется формированием панкреонекроза и развитием эндотоксикоза.
■ В реактивной фазе (2-я неделя заболевания) происходит реакция организма на сформировавшийся панкреонекроз в виде перипанкреатического инфильтрата.
■ В фазе секвестрации (3-я неделя и более) происходит формирование секвестров и отторжение некротических тканей:
□ асептическая секвестрация (без инфицирования) – с формированием кисты поджелудочной железы;
□ септическая секвестрация (с инфицированием) – с развитием гнойных осложнений.
КЛИНИЧЕСКАЯ КАРТИНА
Внезапно появляется сильная постоянная боль в эпигастральной области и верхних отделах живота, которая иррадиирует в спину или имеет опоясывающий характер. Больной острым панкреатитом часто принимает вынужденное положение («позу зародыша»), уменьшающее боль. Нередко развивается неукротимая рвота, тахикардия, гипотония, парез кишечника, острый респираторный дистресс-синдром взрослых. Гемодинамические нарушения при остром панкреатите могут быть крайне тяжёлыми, вплоть до развития шока. Выраженность общих симптомов острого панкреатита тесно связана с тяжестью заболевания, которая в значительной степени определяет его прогноз.
Прогностические факторы тяжести острого панкреатита:
■ возраст старше 55 лет;
■ перитонеальный синдром;
■ олигурия;
■ снижение уровня систолического АД ниже 100 мм рт.ст.;
■ лейкоцитоз более 14х10 9 /л;
■ повышение уровня гемоглобина более 160 г/л;
■ гипергликемия более 11 мкмоль/л;
■ уровень мочевины более 12 ммоль/л.
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ
■ эндотоксиновый шок;
■ перитонит (включая ферментативный);
■ острую почечную недостаточность;
■ острую дыхательную недостаточность.
Дифференциальная диагностика. Проводят с прободением язвы двенадцатиперстной кишки, острым холециститом, кишечной непроходимостью, токсическим гепатитом у лиц, злоупотребляющих алкоголем.
Лечение
Показания к госпитализации. Пациенты с острым панкреатитом нуждаются в госпитализации в отделение скорой помощи (приёмное отделение) специализированного стационара.
ПРОБОДНАЯ ЯЗВА ЖЕЛУДКА И
ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ
Прободная (перфоративная) язва желудка или двенадцатиперстной кишки – образование отверстия в стенке желудка или двенадцатиперстной кишки в ранее существовавшем язвенном дефекте и поступление желудочнокишечного содержимого в брюшную полость.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Прободной язве предшествует обострение язвенной болезни или развитие острой язвы. Перфорации способствуют:
■ приём алкоголя;
■ переполнение желудка пищей;
■ чрезмерное физическое напряжение.
КЛАССИФИКАЦИЯ
Прободную язву классифицируют:
■ по этиологии:
□ перфорация хронической язвы;
□ перфорация острой язвы (в т.ч. медикаментозной, стрессовой, уремической);
■ по локализации:
□ в желудке;
□ в двенадцатиперстной кишке;
■ по клиническому течению:
□ прободение в свободную брюшную полость (в т.ч. прикрытое);
□ прободение атипичное;
□ в сочетании с желудочно-кишечными кровотечениями;
в сочетании со стенозом выходного отдела желудка.
КЛИНИЧЕСКАЯ КАРТИНА
Для прободной язвы характерны:
■ Внезапная резкая и постоянная («кинжальная») боль в эпигастральной области или правом подреберье, быстро распространяющаяся по всему животу, чаще – по правому флангу живота (95%).
■ Напряжение мышц передней брюшной стенки - «доскообразный» живот (92%). Больные принимают вынужденное положение на спине или на правом боку с приведёнными к животу ногами.
■ В анамнезе язвенная болезнь (80%). В течении заболевания выделяют:
■ период шока (до 6 ч от начала заболевания);
■ период мнимого благополучия (6-12 ч после перфорации);
■ период прогрессирующего перитонита (через 12-24 ч после перфорации).
Возможные осложнения. Самое распространённое осложнение – перитонит. При прикрытом прободении возможно образование абсцесса брюшной полости.
Дифференциальная диагностика. Проводят со всеми острыми заболеваниями органов брюшной полости, а также с инфарктом миокарда, нижнедолевой правосторонней пневмонией.
Лечение
Показания к госпитализации. Больные с прободной язвой нуждаются в экстренной госпитализации в хирургическое отделение стационара. Больного транспортируют на носилках, чтобы обеспечить максимальный покой.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
■ спаечный процесс после перенесённых абдоминальных операций;
■ странгуляции, заворот кишки, инвагинации;
■ закрытие просвета кишки (опухолью, каловым или жёлчным камнем, инородным телом, скоплением аскарид);
■ рубцевание кишки (стриктура, стеноз);
■сдавление кишки извне (опухоли других органов);
■ ущемление при грыже;
■ нарушение моторики кишечника эндогенной (нейрогеннои, сосудистой или метаболической) природы у больных инфарктом миокарда, острым панкреатитом, почечной коликой и др., а также экзогенной природы (лекарственная или пищевая интоксикация, травма живота).
Патогенез заболевания обусловлен:
■ всасыванием из кишечника токсических продуктов, в том числе бактериальных эндотоксинов при некрозе кишки;
■ развитием гипотонии и шока, гипогликемии, гипо- и диспротеине-мии;
■ потерей электролитов вследствие сопутствующей рвоты.
Независимо от причины (обтурация просвета, нарушение кровообращения в брыжейке и стенке кишки, нарушение моторики) быстро развивается тяжёлая эндогенная интоксикация.
КЛАССИФИКАЦИЯ
По длительности заболевания:
■ острая;
■ хроническая.
По механизму развития:
■ механическая (странгуляционная и обтурационная);
■ динамическая (паралитическая и спастическая);
■ смешанная (спаечная, инвагинационная).
По локализации:
■ тонкокишечная (высокая, низкая);
■ толстокишечная.
По клиническому течению условно выделяют три периода:
■ ярких клинических симптомов;
■ мнимого благополучия;
■ развитие осложнений (перитонит, шок).
КЛИНИЧЕСКАЯ КАРТИНА
Клинические проявления разнообразны и зависят от вида непроходимости кишечника и стадии патологического процесса. Для любой острой кишечной непроходимости характерны:
■ внезапное начало заболевания;
■ схваткообразная боль в животе, которая вскоре становится разлитой и приобретает постоянный характер;
■ вздутие живота и задержка стула и газов;
■ отсутствие перистальтики кишечника;
■ многократная тошнота и рвота, не приносящая облегчения.
Возможные осложнения. Обезвоживание организма, токсикоз, перитонит.
Дифференциальная диагностика. Проводят со всеми острыми заболеваниями органов брюшной полости.
Лечение
Показания к госпитализации. Больного с острой кишечной непроходимостью экстренно госпитализируют в хирургическое отделение стационара. Транспортировка больного на носилках, чтобы обеспечить максимальный покой, уменьшающий интенсивность абдоминальной боли.
УЩЕМЛЁННАЯ ГРЫЖА
Ущемлённая грыжа – внезапное сдавление содержимого грыжевого мешка, состоящего из внутренних органов (сальник, тонкая кишка, мочевой пузырь), покрытых брюшиной, в грыжевых воротах, что приводит к нарушению кровообращения и некрозу.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Наиболее часто ущемляются паховые грыжи, реже бедренные и пупочные грыжи. Причины ущемления грыжи.
■ резкое повышение внутрибрюшного давления;
■ сдавление грыжевого содержимого.
КЛИНИЧЕСКАЯ КАРТИНА
Ущемление грыжи наступает остро, внезапно. Характерные местные признаки ущемления грыжи:
■ резкая боль в области грыжи или по всему животу;
■ невправимость грыжи;
■ напряжение и болезненность грыжевого выпячивания;
■ отсутствие передачи кашлевого толчка на грыжевое выпячивание.
Боль максимально выражена в области грыжевого выпячивания. Через несколько часов после ущемления, когда наступает некроз ущемленного органа, интенсивность боли может уменьшиться, что создает ложную картину улучшения состояния. На этой стадии заболевания на первый план выходят симптомы нарушения функции органов, находящихся в грыжевом мешке. В более позднем периоде заболевания при развитии перитонита боль в животе возобновляется и развивается картина острого живота. У пожилых пациентов, для которых характерно каловое ущемление, боли в области грыжевого выпячивания нарастают постепенно, оно увеличивается в размерах, становится плотным и напряжённым.
Возможные осложнения. Развитие кишечной непроходимости и перитонит.
Дифференциальная диагностика. Паховые и бедренные грыжи необходимо дифференцировать с лимфаденитом и тромбозом большой подкожной вены бедра под пупартовой связкой; с невправимой грыжей.
Лечение
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
При малейшем подозрении на ущемление грыжи показана немедленная госпитализация больного в хирургическое отделение стационара. Транспортировка на носилках, чтобы обеспечить максимальный покой и минимальную боль. Экстренной госпитализации также подлежат больные с самостоятельно вправившимся ущемлением независимо от того, когда произошло вправление – до прибытия бригады СМП, во время осмотра или при транспортировке в стационар. Такому пациенту ставят диагноз «Ущемлённая грыжа, давностью столько-то часов, вправившаяся самостоятельно».
Лекция 5
«Почечная колика.Острая задержка мочи»
ПОЧЕЧНАЯ КОЛИКА
Почечная колика – приступ резких болей, возникающий при острой обструкции верхних мочевыводящих путей.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология
■ Самая частая причина почечной колики – мочекаменная болезнь, которая возникает при обтурации камнем просвета мочеточника.
■ Другие причины почечной колики:
□ Острый и хронический пиелонефрит (продукты воспаления: слизь, фибрин, эпителий, лейкоциты).
□ Опухоль почки (гематурия в виде сгустков).
□ Туберкулёз почки (некротическая ткань сосочка).
□ Травма почки (сгустки крови или внешнее сдавление верхних мочевых путей урогематомой).
□ Субкапсулярная гематома почки после дистанционной литотрипсии.
□ Эмболия почечной артерии.
□ Гинекологические заболевания.
□ Заболевания забрюшинного пространства (ретроперитонеальный фиброз и др.).
Патогенез.
При почечной колике нарушается пассаж мочи по верхним мочевыводящим путям в результате их внутренней окклюзии или внешнего сдавления, что приводит к резкому повышению давления в чашечно-лоханочной системе, отёку паренхимы и растяжению фиброзной капсулы почки (рис. 7-3). Факторы риска мочекаменной болезни:
■ семейный анамнез (наличие мочекаменной болезни у ближайших родственников);
■ эпизод мочекаменной болезни в анамнезе (вероятность рецидива мочекаменной болезни в течение 20 лет составляет 60%);
■ повышенные физические нагрузки;
■ длительная гипертермия;
■ заболевания, предрасполагающие к развитию конкрементов (инфекции мочевых путей, тубулярный почечный ацидоз, саркоидоз, гиперпаратиреоидизм); ■ повышенная потеря жидкости (илеостома, мальабсорбция);
■ приём плохорастворимых ЛС.
КЛИНИЧЕСКАЯ КАРТИНА
Основным симптомом почечной колики является боль.
■ Характер боли. Боль внезапная, постоянная и схваткообразная, продол жительность от нескольких минут до 10-12 ч, локализована в поясничной области и/или подреберье.
□ Боль, особенно в первые 1,5-2 ч, заставляет пациента метаться, менять положение тела, удерживать ладонь на пояснице со стороны боли, что, как правило, не приносит облегчения.
□ Дети. У детей младшего возраста локализация боли при почечной колике – область пупка. Боль часто сопровождается рвотой (острый приступ боли длится 15-20 мин). Ребёнок плачет, испуган. Возможно повышение температуры тела до 37,2-37,3 "С.
□ Беременные. Почечная колика может развиться в III триместре беременности. При этом клиническая картина чаще соответствует обструкции верхних двух третей мочеточника.
■ Иррадиация боли: по ходу мочеточника в подвздошную, паховую области, мошонку, половой член, влагалище и половые губы. Иррадиация зависит от локализации камня, который останавливается чаще в местах физиологических сужений мочеточника:
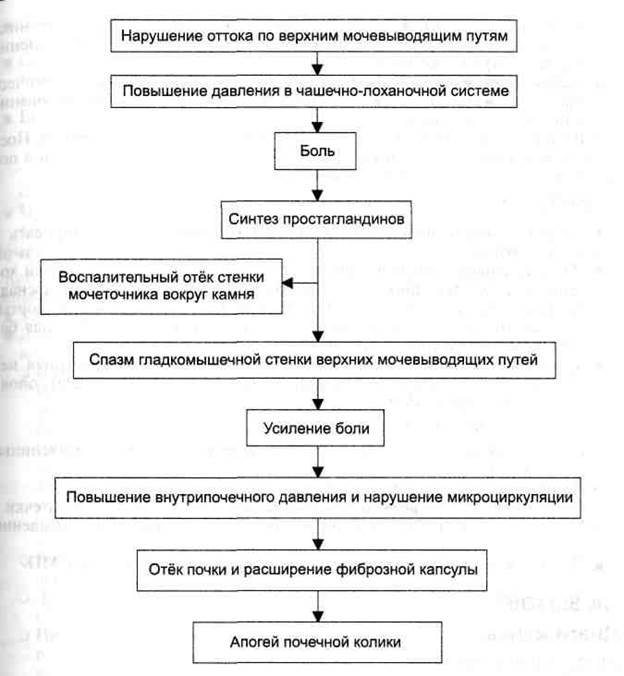
Рис. 7-3. Патогенез почечной колики.
□ лоханочно-мочеточниковый сегмент – иррадиация в мезогастральную область;
□ перекрест мочеточника с подвздошными сосудами – паховая область и наружная поверхность бедра;
□ юкставезикальный (предпузырный) отдел – могут быть ложные позывы к дефекации и учащённое мочеиспускание;
□ интрамуральный отдел (внутри стенки мочевого пузыря) – боль иррадиирует в головку полового члена и может сопровождаться учащённым мочеиспусканием, болями в уретре.
■ Дизурия (непостоянная).
■ Другие симптомы. Почечную колику часто сопровождают:
■ тошнота и рвота, не приносящие облегчения (возникают почти одновременно с болью в пояснице);
■ головокружение и обморок;
■ парез кишечника разной степени выраженности;
■ брадикардия;
■ умеренное повышение АД;
■ гематурия;
■ олиго- и анурия.
■ Осложнения:
■ острый обструктивный пиелонефрит;
■ бактериемический шок;
■ уросепсис;
■ снижение функций почки;
■ формирование стриктуры мочеточника.
Камни размером менее 5 мм в 98% случаев отходят самостоятельно. После прекращения приступа почечной колики сохраняются тупые боли в поясничной области, но самочувствие пациента улучшается.
СТАНДАРТ ОКАЗАНИЯ ПОМОЩИ
1. Ненаркотические анальгетики в сочетании со спазмолитиками: (дротаверин 40 мг
2. Кеторолак 30мг
3. Трамадол 50мг)
4. Экстренная госпитализация в хирургическое отделение
ОСТРАЯ ЗАДЕРЖКА МОЧИ
Острая задержка мочи – невозможность или недостаточность самостоятельного опорожнения переполненного мочевого пузыря с болезненными позывами на мочеиспускание.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология. К острой задержке мочи могут привести механические, нейрогенные и функциональные причины, а также приём некоторых ЛС.
■ Механические:
аденома и рак предстательной железы;
□ острый простатит;
□ склероз шейки мочевого пузыря;
□ инородное тело мочевого пузыря и уретры;
□ новообразование нижних мочевых путей;
□ выпадение матки.
■ Неирогенные:
□ травма спинного мозга;
□ грыжа межпозвонкового диска;
□ рассеянный склероз и др.
■ функциональные (рефлекторные нарушения функции мочевого пузыря):
□ боль;
□ волнение;
□ низкая температура окружающей среды и др.
■ Приём некоторых лекарственных средств:
□ наркотические анальгетики;
□ адреномиметики;
□ бензодиазепины;
□ антихолинергические препараты;
□трициклические антидепрессанты;
□ антигистаминные препараты и др.
Патогенез. В патогенезе острой задержки мочи участвуют механический и динамический факторы.
■ У пожилых мужчин в ответ на постепенно нарастающую интравезикальную обструкцию (механический фактор) изменяется нервная регуляция – тонус гладкомышечных клеток повышается и детрузор гипертрофируется. Гистоморфологическая структура стенки мочевого пузыря постепенно изменяется: мышечные элементы замещаются соединительной тканью, развивается трабекулярность. Объём мочевого пузыря увеличивается. Процесс переходит в стадию декомпенсации – развивается гипотония гладкомышечных клеток детрузора (динамический фактор). В такой ситуации любой провоцирующий фактор (переохлаждение, приём алкоголя, приём острой пиши, длительное сидячее положение, запор) вызывает венозный застой в малом тазу, вены шейки мочевого пузыря расширяются, возникает отёк простаты, что, в свою очередь, приводит к деформации, сдавлению простатической части уретры (механический компонент). На фоне уже имеющихся патологических изменений детрузора развивается острая задержка мочи.
■ Нередко острая задержка мочи у пожилых лиц возникает после инъекции спазмолитиков вследствие снижения тонуса детрузора, чаще при уже имеющемся урологическом заболевании (например, аденоме предстательной железы).
■ Рефлекторная острая задержка мочи чаще наблюдается после операций, особенно у детей, в связи с нарушением нервной регуляции детрузора и наружного сфинктера мочеиспускательного канала, состоящего из поперечно-полосатых мышечных волокон. Кроме того, рефлекторная острая задержка мочи может возникнуть при травмах промежности, таза и нижних конечностей, при сильных эмоциональных потрясениях, алкогольном опьянении, испуге и истерии.
КЛИНИЧЕСКАЯ КАРТИНА
■мучительными позывами на мочеиспускание;
■беспокойством больного;
■ сильными болями в надлобковой области (могут быть незначительными при медленно развивающейся задержке мочи);
■ ощущением распирания внизу живота.
ОСЛОЖНЕНИЯ
У пожилых мужчин острая задержка мочи может перейти в хроническую форму и вызвать:
□ инфекцию в мочевых путях (инфекционные агенты могут быть при внесены и при катетеризации мочевого пузыря);
□ острый и хронический цистит и пиелонефрит;
□ острый простатит, эпидидимит и орхит;
□ камнеобразование в мочевом пузыре;
□ билатеральный уретерогидронефроз;
□ хроническую почечную недостаточность.
СТАНДАРТ ОКАЗАНИЯ ПОМОЩИ
1. катетеризация мочевого пузыря
2. дротаверин 40мг
3. кеторолак 30мг
4. метамизол натрия 500мг
Противопоказания к катетеризации мочевого пузыря:
— острый уретрит и эпидидимит (орхит);
— острый простатит и/или абсцесс предстательной железы;
— травма уретры.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
■ Экстренная госпитализация больных с острой задержкой мочи показа на при:
□ наличии противопоказаний к катетеризации мочевого пузыря: уретроррагия, острый уретрит, эпидидимит, орхит, простатит, травма уретры;
□ затруднение в проведении катетера (не более 2 попыток!);
□ отсутствие восстановления самостоятельного мочеиспускания после повторных катетеризации мочевого пузыря;
□ продолжительность острой задержки мочи более 2 сут. Больных с повреждением уретры транспортируют в положении лёжа на спине с разведёнными и слегка согнутыми в тазобедренных и коленных суставах ногами, с валиком под коленными суставами и подушкой под головой.
Лекция 6
«Черепно-мозговая травма. Травма позвоночника и спинного мозга»
ЧМТ
Черепно-мозговая травма (ЧМТ) – повреждение механической энергией черепа и внутричерепного содержимого (головного мозга, мозговых оболочек, сосудов, черепных нервов).
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
■ Первичное (прямое) повреждение головного мозга при ЧМТ происходит в момент травмы и носит необратимый характер, адекватное лечение которого в условиях неотложной медицины вряд ли возможно.
■ Вторичное (опосредованное) повреждение возникает вследствие интракраниальных и экстракраниальных осложнений и может быть уменьшено или предотвращено адекватной терапией. Это повреждение может быть обусловлено гипоперфузией (артериальная гипотензия, повышение внутричерепного давления), гипоксией, гипергликемией или развивающимся после первичного повреждения судорожным синдромом. В отличие от первичного повреждения вторичное обратимо.
В патогенезе ЧМТ, помимо прямого механического воздействия на череп и мозг, имеют значение так называемый противоудар (ушиб головного мозга о костные и оболочечные образования внутри черепа) и гидродинамический удар (связанный с перемещением жидкости в желудочках мозга и субарахноидальном пространстве). В результате механического воздействия нарушается коллоидное равновесие в нервных клетках, что приводит к набуханию синапсов и блокаде афферентных и эфферентных нервных импульсов (развивается функциональная асинапсия). В местах повреждения нервной ткани высвобождаются кинины, биогенные амины, продукты гемолиза излившейся крови, которые приводят к отёку и набуханию головного мозга и определяют клиническое течение.
КЛАССИФИКАЦИЯ
ЧМТ классифицируют по следующим признакам.
■ По тяжести:
□ лёгкая (сотрясение и ушиб головного мозга лёгкой степени);
□ средней тяжести (ушиб головного мозга средней степени тяжести);
□ тяжёлая (ушиб головного мозга тяжёлой степени и сдавление мозга).
■ По характеру и опасности инфицирования
□ Закрытая: травмы без повреждения мягких тканей головы, раны, не проникающие глубже апоневроза, переломы костей свода черепа без повреждения прилегающих мягких тканей и апоневроза.
□ Открытая: повреждения, при которых имеются раны мягких тканей головы с повреждением апоневроза или перелом основания черепа, сопровождающийся кровотечением, назальной и/или ушной ликвореей.
□ Проникающая: с повреждением твёрдой мозговой оболочки.
□ Непроникающая: без повреждения твёрдой мозговой оболочки.
■ Клинические формы ЧМТ
□ Диффузные формы
— Сотрясение головного мозга, как правило, развивается вследствие тупой травмы головы и проявляется преходящей симптоматикой в виде тошноты, рвоты, спутанности сознания, кратковременной потери сознания, головокружения или амнезии.
— Ушиб головного мозга лёгкой, средней и тяжёлой степени (экстрапирамидная, диэнцефальная, мезэнцефальная, мезэнцефалобуль-барная формы).
— Диффузное аксональное повреждение – необратимое повреждение аксонов нервных клеток, возникающее при резком замедлении движения, возникает в результате автомобильной травмы или при синдроме «тряски ребёнка».
□ Локальные формы
— Сдавление головного мозга возникает как результат внутричерепной гематомы или дислокации структур головного мозга вследствие изменения их взаиморасположения при повышении внутричерепного давления.
— Эпидуральная гематома.
— Субдуральная гематома.
— Внутримозговая гематома.
— Поэтажная (как сочетание нескольких) гематома.
— Вдавленный перелом.
— Субдуральная гидрома.
— Пневмоцефалия.
— Очаг ушиба-размозжения головного мозга.
КЛИНИЧЕСКАЯ КАРТИНА
Симптомы. К наиболее информативным симптомам ЧМТ следует отнести следующие.
■ Симптом Бэттла – кровоизлияние в кожу сосцевидного отростка височной кости.
■ Симптом очков – кровоизлияние в периорбитальную клетчатку.
■ Симптомы повышения внутричерепного давления: рефлекс Кушинга (артериальная гипертензия, брадикардия, гипопноэ – уменьшение амплитуды и частоты дыхания), угнетение сознания, расширение зрачков, патологические позы (поза декортикации или децеребрации). Поза децеребрации или децеребрационная ригидность – повышение тонуса мышц проксимального отдела конечностей и туловища, главным образом разгибателей, что приводит к формированию характерного положения больного: спина выгнута дугой, голова запрокинута назад, конечности напряжены и вытянуты. Как правило, одновременно наблюдают общемозговые, проводниковые и вегетативные нарушения.
■ Изменение зрачковых рефлексов с одной стороны – свидетельство гомолатерального кровоизлияния с изменением структур головного мозга. Двустороннее расширение зрачков указывает на аноксическое поражение головного мозга либо на двустороннее ущемление.
■ Головная боль, потеря сознания.
■ Ликворея.
Очаговые неврологические нарушения
■ Стволовые признаки
□ Нарушения отсутствуют: зрачки равного диаметра с нормальными реакциями на свет, роговичные рефлексы сохранены.
□ Умеренные нарушения: роговичные рефлексы снижены с одной или обеих сторон, лёгкая анизокория, клонический спонтанный нистагм.
□ Выраженные нарушения: одностороннее расширение зрачков, клонотоничный нистагм (быстрый в одну сторону и медленный в другую), снижение реакций зрачков на свет с одной или обеих сторон, умеренно выраженный парез взора вверх, двусторонние патологические знаки, диссоциация менингеальных симптомов, мышечного тонуса и сухожильных рефлексов по оси тела.
□ Грубые нарушения: грубая анизокория, грубый парез взора вверх, тонический множественный спонтанный нистагм или плавающий взор, грубая дивергенция глазных яблок по горизонтальной или вертикальной оси, грубо выраженные двусторонние патологические знаки, грубая диссоциация менингеальных симптомов, мышечного тонуса и рефлексов по оси тела.
□ Критические нарушения: двусторонний мидриаз с отсутствием реакции зрачков на свет, арефлексия, мышечная атония.
■ Полушарные и краниобазальные признаки
□ Нарушения отсутствуют: сухожильные рефлексы нормальные с обеих сторон, функции черепных нервов и сила в конечностях сохранены.
□ Умеренные нарушения: односторонние патологические знаки, умеренный монопарез или гемипарез, умеренные речевые нарушения, умеренные нарушения функций черепных нервов.
□ Выраженные нарушения: выраженный монопарез или гемипарез, выраженные нарушения черепных нервов, выраженные речевые расстройства, пароксизмы клонических или клонико-тонических судорог в конечностях.
□ Грубые нарушения: грубые монопарез или гемипарез или параличи конечностей, грубое поражение черепных нервов, грубые речевые расстройства, часто повторяющиеся клонические судороги в конечностях.
□ Критические нарушения: грубый трипарез, триплегия, грубый тетрапарез, тетраплегия, двустороннее полное поражение лицевого нерва, тотальная афазия, постоянные судороги.
ДИАГНОСТИКА
Тщательный осмотр черепа для выявления гематом и переломов
Уровень сознания по ШКГ
Мониторинг пульсоксиметрии, ЭКГ
Зрачки:
- стойкое расширение зрачка на стороне поражения и гемипарез на противоположной очагу стороне, то есть анизокория на стороне гематомы.
- вялая реакция одного зрачка (вклинивание с прижатием третьего глазодвигательного нерва)
- точечные зрачки – повреждение варолиева моста
- спонтанное движение глаз – повреждение центра взора.
Отсутствие роговичного рефлекса (неблагоприятный признак повреждения ствола).
Менингеальные симптомы – субарахноидальное кровоизлияние.
Клоническние или клоникотонические судороги – субдуральная гематома
СТАНДАРТ ОКАЗАНИЯ ПОМЩИ
1. Иммобилизация шейного отдела позвоночника
2. Обеспечение проходимости дыхательных путей (ларингиальная маска)
3. Ингаляция кислорода
4. Ивл по показаниям
5. Обезболивание: кеторол 1 мл – 30 мг,
6. Метамизол натрия 500мг
7. Натрия хлорид 400,0
8. Эпинефрин 1мг
9. Фуросемид 40мг
10. Дез. Р-р для обработки ран
11. Н2о2,
12. При артериальной гипотензии- гэк -400мл.
13. Декстран 400,0
14. Атропин 1мг
15. преднизолон 90-150
16. При возбуждении и судорогах – диазепам 0,5% 2-4 мл или для защиты мозга диазепам 2 мл, при необходимости слр
17. Нельзя тройной прием сафара!
18. Госпитализация в травматологическое отд на носилках
19. При тяжелой степени вызов спец бригады.
ТРАВМА ПОЗВОНОЧНИКА И СПИННОГО МОЗГА
Травма позвоночника – перелом позвонков в сочетании с повреждением или без повреждения спинного мозга вследствие воздействия механической энергии. Основная опасность для жизни при травмах позвоночника заключается в повреждении спинного мозга вследствие сдавления, кровоизлияния или разрыва с формированием паралича (чем выше локализация повреждения спинного мозга, тем выше опасность для жизни).
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Переломы позвоночника, по различным данным, составляют от 1,5 до 17% всех травм опорно-двигательного аппарата. Причинами их возникновения наиболее часто служат падение с высоты и дорожно-транспортные происшествия. Около 30% пострадавших в автомобильных катастрофах получают переломы позвоночника. Другие механизмы травмы – нагрузка сверху (падение предмета на голову), переразгибание, поворот, боковой наклон и перерастяжение позвоночника, повешение, ныряние. Частота повреждений шейного отдела позвоночника составляет 55%, грудного (Т,-Т х ) - 15%, грудно-поясничного (Т Х| - L,) - 15%, поясничного - 15%.
КЛАССИФИКАЦИЯ
Повреждения позвоночника и спинного мозга классифицируют по следующим критериям.
■ По целости покровов: открытые, закрытые.
■ По нарушению целости кости или мягких тканей: перелом позвонков, повреждения связок, дисков или мышц.
■ По локализации: повреждения шейного, грудного, поясничного, крестцового, копчикового отдела.
■ По тенденции к горизонтальному смещению (понятие стабильности травмы): стабильные, нестабильные (вывихи, подвывихи, переломовы-вихи).
■ По сопутствующей неврологической симптоматике: неосложнённые, осложнённые с повреждением спинного мозга: сотрясение, ушиб, сдавление [костными отломками, вывихнутым позвонком, кровоизлиянием в вещество мозга (гематомиелия) или под оболочки (гематорахис)].
КЛИНИЧЕСКАЯ КАРТИНА
Клинические проявления переломов тел позвонков зависят от степени разрушения повреждённой кости и от отдела, в котором произошло повреждение. Существуют признаки, характерные для компрессионных переломов тел позвонков любой дислокации, и симптомы, присущие повреждению того или иного отдела позвоночника. В анамнезе пациента присутствуют указания на травму с механизмом, характерным для повреждения тел позвонков: нагрузка по оси позвоночника в сочетании со сгибанием и ротацией. Основные симптомы травмы: а боль в области повреждения;
□ боль при движении головой, конечностями;
□ потеря чувствительности (болевой и/или тактильной) в зависимости от уровня повреждения спинного мозга;
□ нарушение функции позвоночника, преимущественно сгибания;
□ парезы/параличи; а признаки шока.
При внешнем осмотре отмечают характерные позы и другие защитные компенсаторные действия больного.
■ При переломах шейного отдела позвоночника больные вытягивают шею («гусиная шея»), стараясь уменьшить нагрузку на сломанный позвонок. Иногда пострадавший поддерживает голову руками при ходьбе («несёт собственную голову»), охватывая её с боков или же за затылочную и подбородочную области.
■ При переломах грудного и поясничного отделов отмечают стремление больного распрямить и вытянуть позвоночник, из-за чего фигура его становится неестественно прямолинейной («как аршин проглотил»). Попытка сесть вызывает боль в спине, поэтому пациент, упираясь руками в кушетку, старается распрямить позвоночник и приподнять таз. Таким образом, опора туловища идёт не на седалищные бугры, а на руки больного (поза Томпсона).
Оценку уровня повреждения спинного мозга проводят, основываясь на исследовании нарушений сегментарной иннервации (табл. 13-3, рис. 13-4).
| Симптомы | Уровень повреждения |
| Отсутствует диафрагмальное дыхание Невозможность поднять плечи Невозможность движений в локтях Невозможность движений пальцев Чувствительность выше сосков сохранена Чувствительность выше пупка сохранена Невозможность движений в бедренном суставе Невозможность приподнять стопу | С-С Выше С5 Выше С6 Выше С7-С8 Ниже Т4 Ниже Т10 Выше L2 Выше L5 |
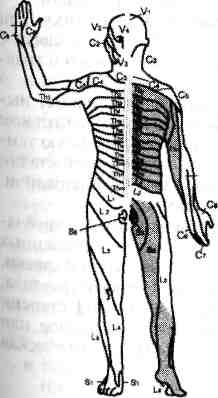 Рис. 13-4. Зоны сегментарной иннервации кожных покровов.
Рис. 13-4. Зоны сегментарной иннервации кожных покровов.
■ При пальпации выявляют болезненность при надавливании на остистые отростки позвонков в зоне перелома. Следует отметить, что болезненность никогда не бывает локальной, а охватывает 3-4 позвонка, поскольку развивается сочетанное повреждение позвонка, межпозвонковых дисков и связок.
■ При переломах тел поясничных позвонков может возникать перитонизм или ложный перитонит. Он развивается через 2-3 сут после травмы и проявляется парезом кишечника, задержкой стула и газов, метеоризмом, болями в животе, которые выходят на первый план, затушёвывая проявления травмы позвоночника. Развивается перитонизм рефлекторно и из-за забрюшинных гематом. Излившаяся из сломанного позвонка кровь раздражает брюшину, что ведёт к симуляции клинической картины повреждения внутренних органов.
Критерии стабильности травмы: больной в сознании, не жалуется на боль в позвоночнике, отсутствует неврологическая симптоматика, нет ригидности мышц спины, пациент подвижен.
Критерии нестабильности травмы: отсутствие сознания, боль хотя бы в одном из отделов позвоночника, ригидность мышц спины, снижение болевой и/или тактильной чувствительности, наличие параличей и/или парезов, расстройство функции тазовых органов, наличие симптомов шока.
■ Признаки поперечного повреждения спинного мозга.
□ Обездвиженность, потеря чувствительности и тонуса конечности.
□ Отсутствие защитных реакций даже при воздействии очень сильных болевых раздражителей.
□ В некоторых случаях нарушение сознания, непроизвольное мочеиспускание или дефекация.
□ Снижение АД.
■ Признаки спинального шока: бледность кожных покровов, тёплые конечности, артериальная гипотензия, брадикардия, брадипноэ, параличи.
Дифференциальная диагностика. Дифференциальную диагностику при травме позвоночника на догоспитальном этапе чаще проводят в связи с синдромом шока. Основные отличительные признаки спинального и травматического шока представлены ниже.
■ Спинальный шок чаще развивается при автомобильной травме, нырянии, исполнении легкоатлетических упражнений. При объективном обследовании отмечают бледность кожных покровов, нормальную температуру тела, тёплые конечности. АД снижено в самой ранней стадии болезни. Характерны брадикардия, брадипноэ, парезы и/или параличи, снижение болевой и/или тактильной чувствительности.
■ Травматический шок чаще возникает при переломах длинных трубчатых костей, множественных травмах, сочетанных и комбинированных травмах. Кожные покровы при шоке I и II степени обычной окраски. При объективном осмотре отмечают пониженную температуру тела, холодные конечности, холодный пот, озноб. АД при шоке I степени нормальное или повышенное, при шоке II степени нормальное или пониженное. Характерны тахикардия и тахипноэ. Неврологическая симптоматика отсутствует.
ДИАГНОСТИКА
При повреждении шейного и верхне- грудного отдела – нарушение дыхания, паралич дыхательного и сосудодвигательного центра.
При повреждении спинного мозга – парапарез, тетрапарез, нарушение функций тазовых органов.
Спинальный шок – кожа сухая, теплая, розовая, тахикардии нет.
ЭКГ, пульсоксиметрия
СТАНДАРТ ОКАЗАНИЯ ПОМОЩИ
1. Ивл
2. Кониотомия
3. Ингаляция кислорода.
4. Обезболивание (кеторол, трамал, фентанил, морфин, метамизол натрия)
5. Иммобилизация (шейный воротник, щит)
6. Инфузия кристаллоидов
7. Гидроксиэтилкрахмал400,0
8. Декстран 400,0
9. Атропин 1мг
10. Норэпинефрин1мг
11. Эпинефрин 1мг
12. Преднизолон в/в 150-300 мг при шоке и терминальном состоянии
13. При снижении ад дофамин 50мг в/в капельно.
14. Диазепам 10мг
15. Кислород
Лекция 1
«Неотложная помощь при наружном артериальном, венозном, носовом кровотечении»
Носовое кровотечение – клинический симптом общего или местного патологического процесса – проявляется выделением непенящейся крови из ноздрей или стеканием её по задней стенке глотки. Больные с кровотечением из носа составляют 3% от общего числа госпитализированных в ЛОР-отделение.
Патогенез. Происходит нарушение целостности сосудистой стенки: повреждение артериальных (при заболеваниях сердечно-сосудистой системы) или венозных (при воспалительных заболеваниях носа и околоносовых пазух) сосудов. Чаще (90-95%) кровотечения наблюдаются из передненижнего участка перегородки носа (locus Kisselbachi), где артерии образуют обильную сеть анастомозов. В зависимости от локализации повреждённого сосуда кровотечение происходит из передних или из задних отделов полости носа.
КЛАССИФИКАЦИИ
■ По преимущественному выделению крови из передних или из задних отделов полости носа носовые кровотечения подразделяют на передние и задние.
■ По характеру повреждённого сосуда носовые кровотечения могут быть капиллярные, артериальные и венозные.
■ По основному причинному фактору выделяют первичные (вследствие местных причин) и вторичные (при общих заболеваниях) носовые кровотечения.
■ Патогенетическая классификация (И.А. Курилин).
I. Вследствие патологии сосудистой системы полости носа:
■ травмы;
■ дистрофические процессы слизистой оболочки полости носа;
■ искривление перегородки носа;
■ аномалии развития сосудистой системы полости носа;
■ новообразования носа и околоносовых пазух (кровоточащий полип перегородки носа, ангиомы, ангиофибромы).
II. Как проявление нарушений гемокоагуляционных свойств: ■ понижение активности плазменных факторов свёртывающей системы крови;
■ понижение активности тромбоцитарных факторов свёртывания крови;
■ повышение активности противосвёртывающей системы;
■ гиперфибринолитические состояния.
III. Вызванные сочетанным эффектом патологии сосудистой системы полости носа и гемокоагуляции:
■ дистрофические поражения эндотелия при атеросклерозе и гипертонической болезни;
■ геморрагические диатезы;
□хронические заболевания печени (гепатиты, цирроз);
■ хронические воспалительные заболевания полости носа и околоносовых пазух (гнойные и аллергические);
■ заболевания крови.
КЛИНИЧЕСКАЯ КАРТИНА
Основной симптом – истечение непенящейся крови каплями или струёй из ноздрей или её стекание по задней стенке глотки.
Дополнительные симптомы:
■ кровавая рвота (возникает при заглатывании крови и попадании её в желудок);
■ мелена (чёрный стул) при длительных рецидивирующих носовых кровотечениях;
■ кашель при попадании крови в гортань и нижние дыхательные пути;
■ бледность кожи;
■ холодный пот;
■ частый и мягкий пульс;
■ изменение АД;
■ головокружение;
■ шум в ушах и голове;
■ нарушение сознания.
Возможные осложнения
■ Геморрагический шок.
■ Обморок.
■ Постгеморрагическая анемия.
■ Обострение хронических заболеваний с развитием печёночной недостаточности (при патологии печени), приступа стенокардии или инфаркта миокарда (при ИБС) и др.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
■ Кровотечение из нижних дыхательных путей: кровь алая, пенистая, сопровождается кашлем и кровохарканьем.
■ Кровотечение из верхних отделов ЖКТ при попадании крови во время рвоты в полость носа: характерный анамнез и данные осмотра.
Дата: 2019-02-02, просмотров: 430.