Диагностика наследственных болезней основывается на клинических данных, параклинических и генетических исследованиях.
Показаниями к генетическим исследованиям являются: семейные случаи заболевания; рецидивирующие, хронические заболевания, не поддающиеся лечению; вовлеченность многих систем органов; наличие специфических симптомов, дисплазий: необычная форма черепа, лица, аномалии прикуса, седловидный нос, наличие жаберных щелей, аномалии ушных раковин и глаз, синдактилии и т.д.
Целям профилактики наследственных болезней служит медико-генетическое консультирование (МГК). МГК – один из видов специализированной помощи населению, направленный в первую очередь на предупреждение появления в семье детей с наследственной патологией. Задачи медико-генетического консультирования:
1. про- и ретроспективное (до и после рождения) консультирование семей и больных с наследственной или врожденной патологией;
2. пренатальная диагностика врожденных и наследственных заболеваний;
3. помощь врачей различных специальностей в постановке диагноза заболевания, если для этого требуются специальные методы исследования;
4. объяснение пациенту и его семье степени риска иметь больных детей и помощь им в принятии решения;
5. ведение территориального регистра семей, больных с наследственной и врожденной патологией, их диспансерное наблюдение;
6. пропаганда медико-генетических знаний среди врачей и населения.
Врач-генетик выполняет две основные функции. Во-первых, он с помощью узких специалистов устанавливает диагноз, и, во-вторых, определяет прогноз здоровья будущего потомства. МГК состоит из 4 этапов: диагностика, прогнозирование (вычисление вероятности рождения больного ребенка), заключение (рекомендации о степени риска, последующему лечению и т.д.), совет врача-генетика.
В диагностике используют различные методы генетики человека:
1. Составление родословной
2. Методы экспресс-диагностики: 1) биохимический, 2) цитологический
3. Молекулярно-генетические методы: получение образцов ДНК
4. Пренатальная диагностика
Пренатальная диагностика
Пренатальная диагностика – комплексная дородовая диагностика с целью обнаружения патологии на стадии внутриутробного развития. Пренатальная диагностика имеет исключительно важное значение при медико-генетическом консультировании, поскольку она позволяет перейти от вероятного к однозначному прогнозированию здоровья ребенка в семьях с генетическими осложнениями. В настоящее время пренатальная диагностика осуществляется в I и II триместрах беременности, то есть в периоды, когда в случае выявления патологии еще можно прервать беременность. На сегодня возможна диагностика практически всех хромосомных синдромов и около 100 наследственных болезней, биохимический дефект при которых установлен достоверно.
Показаниями к проведению пренатальной диагностики являются: возраст матери 35 лет; наличие в семье предыдущего ребенка с хромосомной патологией, в том числе с синдромом Дауна; перестройки родительских хромосом; наличие в семье заболеваний, которые наследуются, сцеплено с полом; синдром фрагильной Х- хромосомы; гемоглобинопатии; врожденные ошибки метаболизма; различные наследственные заболевания, диагностируемые методом сцепления с ДНК-маркерами; дефекты нервной трубки и другие.
Методы пренатальной диагностики:
1. Просеивающие – позволяют выявить женщин, имеющих повышенных риск рождения ребенка с наследственной болезнью
2. Неинвазивные – обследование плода без оперативного вмешательства
3. Инвазивные – исследование клеток эмбриона или провизорных органов
Просеивающие методы:
1. Медико-генетическое консультирование
2. Определение сывороточных маркеров: концентрация данных маркеров позволяет предположить возможные врожденные пороки развития.
- α-фетопротеин (АФП) - вырабатывается печенью плода во внутриутробном периоде. Позволяет заподозрить врожденные пороки развития нервной трубки и брюшной стенки. Концентрация АФП снижена в крови женщин, вынашивающих плод с болезнью Дауна.
- хорионический гонадотропин человека
- неконъюгированный эстриол
- ассоциированный с беременностью плазменный белок – А (PAPP)
Неинвазивные методы:
1. Скрининговое (просеивающее) ультразвуковое исследование
2. Уточняющее ультразвуковое исследование
3. Магнитно-резонансная томография (МРТ)
Основным неинвазивным методом пренатальной диагностики является ультразвуковое исследование (УЗИ), которое необходимо проводить всем беременным. Ультразвуковое сканирование плода проводят не менее двух раз во время беременности каждой женщине. Первый обзор не позднее 11-12 недели, второй - в 22-24 недели. Если есть более определенные показания для УЗИ (например, предполагаемая редукция конечностей плода), то его проведения можно начинать с 10 недели. УЗИ используется для выявления задержки роста эмбриона или плода, начиная с 6-8-ой недели беременности. Это позволяет предупредить рождение 1-3 детей (с 1000 новорожденных) с серьезными врожденными пороками развития, что составляет примерно 30% всех детей с такой патологией.
Инвазивные методы:
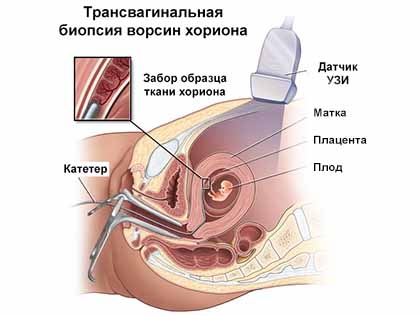 Хорионбиопсия – это взятие нескольких ворсинок из хориона плода под ультразвуковым контролем и подсчет количества хромосом в его клетках. Хорион – внезародышевый орган плода, наружная часть плодного яйца, из которого потом образуется плацента. Его клетки идентичны клеткам плода. Поэтому если количество и структура хромосом в клетках хориона нормальны, то хромосомные болезни у плода исключаются с вероятностью более 99%. Процедура проводится на 7-11 неделях беременности. Тонкой иглой через переднюю брюшную стенку или трансвагинально делается прокол, игла проходит в хорион и в нее попадает несколько ворсинок хориона. Процедура проводится в амбулаторных условиях, используются одноразовые перчатки и стерильные иглы.
Хорионбиопсия – это взятие нескольких ворсинок из хориона плода под ультразвуковым контролем и подсчет количества хромосом в его клетках. Хорион – внезародышевый орган плода, наружная часть плодного яйца, из которого потом образуется плацента. Его клетки идентичны клеткам плода. Поэтому если количество и структура хромосом в клетках хориона нормальны, то хромосомные болезни у плода исключаются с вероятностью более 99%. Процедура проводится на 7-11 неделях беременности. Тонкой иглой через переднюю брюшную стенку или трансвагинально делается прокол, игла проходит в хорион и в нее попадает несколько ворсинок хориона. Процедура проводится в амбулаторных условиях, используются одноразовые перчатки и стерильные иглы.
Плацентобиопсия – под контролем аппарата УЗИ длинной иглой делается прокол в области живота будущей мамы в сроке беременности 12-20 недель, когда плацента уже сформирована. Эта специальная игла вводится в плаценту, в результате в ней (игле) остается столбик клеток плаценты, именно их и будут исследовать.
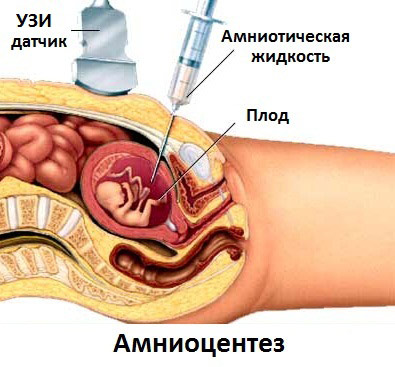 Амниоцентез - прокол плодного пузыря с целью получения околоплодной жидкости и слущенных клеток плода. Диагностическое значение метода не вызывает сомнений. Эта процедура выполняется на 15-18 неделях беременности. Риск возникновения осложнений беременности при амниоцентезе составляет 0,2%. Амниоцентез делают через брюшину под контролем УЗИ, чтобы не повредить плаценту. С амниотической полости забирают 8-10 мл жидкости. Из биохимических показателей жидкости только концентрация альфа-фетопротеина (АФП) является диагностически значимой. Основным источником диагностического материала при амниоцентезе являются клетки. Их обязательно культивируют (это длится 2-4 недели) и для цитогенетических, и для биохимических исследований. Только молекулярно-генетические варианты диагностики с помощью полимеразной цепной реакции не требуют культивирования клеток.
Амниоцентез - прокол плодного пузыря с целью получения околоплодной жидкости и слущенных клеток плода. Диагностическое значение метода не вызывает сомнений. Эта процедура выполняется на 15-18 неделях беременности. Риск возникновения осложнений беременности при амниоцентезе составляет 0,2%. Амниоцентез делают через брюшину под контролем УЗИ, чтобы не повредить плаценту. С амниотической полости забирают 8-10 мл жидкости. Из биохимических показателей жидкости только концентрация альфа-фетопротеина (АФП) является диагностически значимой. Основным источником диагностического материала при амниоцентезе являются клетки. Их обязательно культивируют (это длится 2-4 недели) и для цитогенетических, и для биохимических исследований. Только молекулярно-генетические варианты диагностики с помощью полимеразной цепной реакции не требуют культивирования клеток.
Кордоцентез - взятия крови из пуповины внутриутробного плода под контролем УЗИ. Процедуру проводят в период с 18 по 22 недели беременности. Образцы крови являются объектом для цитогенетических (культивируются лимфоциты), молекулярно-генетических и биохимических методов диагностики наследственных болезней. Кордоцентез используют для диагностики хромосомных болезней, гематологических наследственных 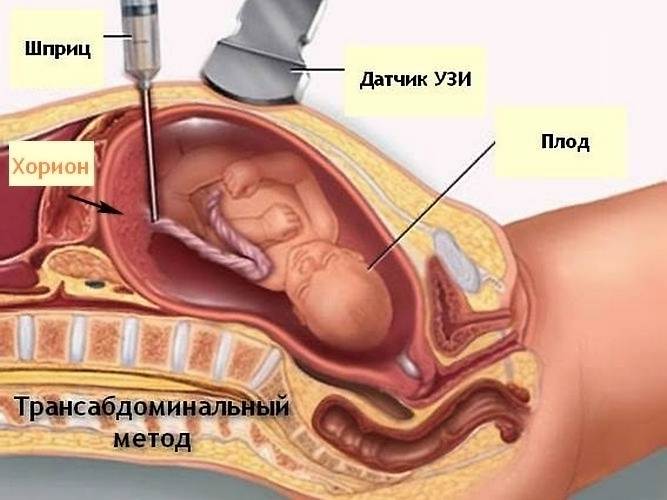 болезней (гемоглобинопатии, коагулопатии, тромбоцитопении), иммунодефицитов, гематологического статуса при резус-сенсибилизации, внутриутробных инфекций. Процедура с первой попытки успешна в 80-97% случаев. Преимущество кордоцентеза по сравнению с амниоцентезом заключается в том, что кровь является более удобным объектом для исследования, чем клетки амниотической жидкости. Лимфоциты культивируются быстрее (2-3 дня) и надежнее, чем амниоциты.
болезней (гемоглобинопатии, коагулопатии, тромбоцитопении), иммунодефицитов, гематологического статуса при резус-сенсибилизации, внутриутробных инфекций. Процедура с первой попытки успешна в 80-97% случаев. Преимущество кордоцентеза по сравнению с амниоцентезом заключается в том, что кровь является более удобным объектом для исследования, чем клетки амниотической жидкости. Лимфоциты культивируются быстрее (2-3 дня) и надежнее, чем амниоциты.
Биопсия тканей плода как диагностическая процедура осуществляется во 2-м триместре беременности под контролем УЗИ. Для диагностики тяжелых наследственных болезней кожи (ихтиоз, епидермолиз) делают биопсию кожи плода. Далее проводится патоморфологическое исследование (иногда электронно-микроскопическое). Морфологические критерии наличия наследственных болезней кожи позволяют поставить точный диагноз или уверенно отбросить его.
Фетоскопия (введение зонда и осмотр плода) при современной гибко-оптической технике не составляет большого труда. Однако метод визуального обследования плода для выявления врожденных пороков развития используется редко - только при особых показаниях. Работает на 18-23-й неделе беременности. Дело в том, что почти все врожденные пороки развития, которые можно увидеть с помощью оптического зонда, диагностируются с помощью УЗИ. Понятно, что процедура УЗИ проще и безопаснее. Для фетоскопии требуется введение зонда в амниотическую полость, что может вызвать осложнения беременности. Выкидыши отмечаются в 7-8% случаев фетоскопии. Биопсия кожи, мышц – 14-16 нед. беременности (для диагностики тяжелых наследственных болезней кожи (ихтиоза, эпидермолиза).
Дата: 2018-11-18, просмотров: 435.