ЗАБОЛЕВАНИЯ УХА
Учебное пособие для студентов
Красноярск 2019
Федеральное государственное бюджетное образовательное учреждение
высшего образования "Красноярский государственный медицинский
университет имени профессора В.Ф .Войно-Ясенецкого"
Министерства здравоохранения Российской Федерации
Министерство науки и высшего образования Российской Федерации
(Минобрнауки России) Федеральное государственное бюджетное научное
учреждение «Федеральный исследовательский центр «Красноярский
научный центр Сибирского отделения Российской академии наук» (ФГБНУ
ФИЦ КНЦ СО РАН, КНЦ СО РАН) Научно-исследовательский институт
медицинских проблем Севера (НИИ МПС).
| "УТВЕРЖДАЮ" И.О. Ректора ФГБОУ ВО КГМУ им. проф. В.Ф. Войно-Ясенецкого МЗ РФ д.м.н., проф. ____ Никулина С.Ю. «____»___________2019 г. | "УТВЕРЖДАЮ" Директор НИИ МПС СО РАН д.м.н., проф. __________Э.В. Каспаров «____»___________2019 г. |
И. А. Игнатова, С.Г. Вахрушев.
ЗАБОЛЕВАНИЯ УХА
Учебное пособие для студентов и ординаторов.
Красноярск 2019
УДК 616.28(075.8)
ББК 56.83
И26
Авторы: д-р мед.наук. И. А. Игнатова,
д-р мед.наук, проф. С.Г. Вахрушев.
| И26 | Игнатова, И. А. Заболевания уха : учеб. пособие для студентов / И.А. Игнатова, С.Г. Вахрушев. – Красноярск : тип. КрасГМУ, 2019. – 197 с. |
Предлагаемое учебное пособие содержит алгоритм методов обследования, диагностики, дифференциальной диагностики и лечения заболеваний уха у детей и взрослых, которыми должен владеть каждый врач Может быть полезно для оториноларингологов, ординаторов, студентов и аспирантов.
Утверждено к печати ЦКМС КрасГМУ (протокол № от « » 2019г.)
Утверждено к печати УС НИИ МПС (протокол № от «25»03.2019 г.)
УДК 616.28(075.8)
ББК 56.83
© ФГБОУ ВО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого Минздрава России, Министерство науки и высшего образования Российской Федерации (Минобрнауки России) Федеральное государственное бюджетное научное учреждение «Федеральный исследовательский центр «Красноярский научный центр Сибирского отделения Российской академии наук» (ФГБНУ ФИЦ КНЦ СО РАН, КНЦ СО РАН) Научно-исследовательский институт медицинских проблем Севера (НИИ МПС),
Оглавление
Введение. 5
1. История отоларингологии.. 8
2. Ухо. 12
2.1 Физиология звукового восприятия. 12
2.2 Основные понятия о звуках. 23
2.3 Строение слуховой системы. 38
2.4 Разборчивость речи.. 53
3. Методы обследования. 62
4. Заболевания наружного уха. 68
4.1 Воспалительные заболевания наружного уха ( H 60.9). 68
4.3 Инородное тело уха ( H 61.9). 79
5. Заболевания внутреннего уха. 83
5.1 Лабиринтит ( H 83.0). 83
5.2 Нейросенсорная болезнь ( H 83.9). 94
5.3 Болезнь Меньера ( H 81.0). 99
5.4 Отосклероз ( H 80). 109
6. Заболевания среднего уха. 114
6.1 Острый и хронический тубоотит ( H 66.1) 114
6.2 Экссудативный средний отит ( H 66.9). 117
6.3 Острый гнойный средний отит ( H 66.0). 121
6.4 Адгезивный средний отит ( H 66.9). 133
6.5 Мастоидит ( H 70). 134
6.6 Хронический гнойный средний отит ( H 66.0). 141
7. Слухопротезирование и кохлеарная имплантация. 155
8. Отогенные внутречерепные осложнения и отогенный сепсис. 161
8.1 Отогенный менингит. 161
8.2 Отогенные абсцессы мозга. 167
8.3 Тромбоз сигмовидного синуса. 172
9.Травмы уха. 175
9.1 Травмы наружного уха. 175
9.2 Перихондрит ушной раковины. 175
9.3 Отгематома. 182
ТЕСТЫ И КОНТРОЛЬНЫЕ ВОПРОСЫ... 184
СПИСОК ЛИТЕРАТУРЫ... 198
Введение
Патология органов слуха является одной из ведущих проблем оториноларингологии, поскольку наблюдается четкая тенденция перехода острых состояний в хронические и рецидивирующие формы.
Звук – это призывающий и творческий символ. Многие мифы о творении свидетельствуют, что Вселенная была создана с помощью звука. Согласно Гермесу Трисмегисту, звук был первым, что потревожило предвечную тишину, и посему он являлся причиной всего созданного в мире, предшествуя свету, воздуху и огню. В индуизме звук Аум привел космос к бытию.
Актуальность рассматриваемой темы обусловлена высокой статистикой заболеваемости органа слуха: У 70 млн. европейцев и 30 млн. американцев и канадцев обнаружено снижение слуха. Распространенность тугоухости у лиц в возрасте от 65 до 74 лет составляет 20% и возрастает до 35% в старших возрастных группах. По данным ВОЗ: В мире 32 млн из 360 млн слабослышащих и глухих людей – дети
«Более 360 миллионов человек в мире страдают сегодня глухотой или нарушением слуха. 165 миллионов из них - лица в возрасте старше 65 лет. А 32 миллиона слабослышащих и глухих – дети моложе 15 лет. Таковы данные Всемирной организации здравоохранения.
По данным Всемирной организации здравоохранения, число больных с нарушениями слуха в Российской Федерации превышает 13 млн. человек, из них более 3 млн. человек нуждается в слухопротезировании
Чрезвычайно большое значение, ввиду природных особенностей, региональной отдалённости и не укомплектованности медицинскими кадрами, проблема реабилитации слуха имеет для населения Восточной Сибири. Наряду с консервативными медикаментозными, физиотерапевтическими и оперативными методами коррекции слуха, прекрасно зарекомендовал себя щадящий метод улучшения слуха - слухопротезирования современными слуховыми аппаратами.
Нарушения слуха у детей встречаются чаще, чем это может показаться. Число слабослышащих детей в стране превышает 600 тыс. человек. Несвоевременное выявление нарушений слуха у детей первого года жизни ведет к развитию глухонемоты и, как следствие, к инвалидизации больных» [6,12,13].
Это определяет социальную значимость и актуальность внедрения системы раннего выявления нарушений слуха, начиная с периода новорожденности с последующей адекватной их реабилитацией (медицинской, социальной).
Заболевания уха представлены в международной классификации болезней 10 пересмотра ОТОРИНОЛАРИНГОЛОГИЯ (наиболее частые диагнозы) МКБ-10, 2015. Электронная версия полного списка МКБ - 10 можно найти на сайте Medi.ru.
Авторы:
Игнатова Ирина Акимовна – докт. мед.наук, вед. н. с. Лаборатории клинической патофизиологии НИИ медицинских проблем Севера. 660022, г. Красноярск, ул. Партизана Железняка, д. 3г; профессор каф. Оториноларингологии Красноярского ГМУ им. проф. В.Ф. Войно-Ясенецкого.660022, г. Красноярск, ул. Партизана Железняка, д.1, тел/факс: 8-391-228-06-83,E-mail:ignatovai@mail.ru
Вахрушев Сергей Геннадьевич - докт. мед. наук,, проф. Зав. каф. Оториноларингологии с курсом ПО Красноярского ГМУ им. проф. В.Ф. Войно-Ясенецкого.660022, г. Красноярск, ул. Партизана Железняка, д.1. тел. 89029092595.vsg2006@yandex.ru
Рецензенты:
Субботина М. В., к.м.н., доцент кафедры оториноларингологии ГБОУДПО «Иркутская государственная медицинская академия последипломного образования» Минздрава России.
Сергеева Е.Ю.. д.б.н., проф. кафедры патологической физиологии им. проф. В.В. Иванова ФГБОУ ВО КГМУ им. проф. В.Ф. Войно-Ясенецкого МЗ РФ.
История отоларингологии
Оториноларингология (от греч. otos — ухо, rhinos — нос, larynx — гортань) — область клинической медицины, изучающая вопросы этиологии, патогенеза, клинического течения, диагностики, лечения и профилактики многочисленных заболеваний уха, носа, глотки, гортани и околоносовых пазух, относится к хирургическим дисциплинам.
В 1893 г. оториноларингология была включена в число дисциплин, обязательных для изучения в Военно-медицинской академии Санкт-Петербурга, а с 1922 г. на всех факультетах — лечебном, педиатрическом, санитарно-гигиеническом (медико-профилактическом), стоматологическом — высших медицинских учебных заведений.
Оториноларингология как самостоятельная медицинская дисциплина стала формироваться лишь во второй половине XIX столетия, однако разнообразные поражения уха, носа, глотки, гортани у людей были известны с древнейших времен. При раскопках пирамиды Рамзеса II были найдены документы, которые расценивают как рецепты лекарственных средств, применявшихся при заболеваниях ушей. В трудах Гиппократа имеются конкретные указания по технике удаления небных миндалин, полипов из полости носа. Считают, что трахеотомию впервые произвел Гиппократ, а интубацию — Абу Али Ибн Сина (Авиценна). Последующие периоды истории медицины были отмечены конкретными предложениями, сделанными порой не медиками, но находящими и до настоящего времени, хотя и в измененном виде, применение в практической оториноларингологии.
Врачами был разработан более эффективный метод восстановления проходимости слуховой трубы путем катетеризации, причем катетер стали вводить в глоточное устье слуховой трубы через полость носа (английский врач А.Клелан,1747)Чисто эмпирически при ряде заболеваний предлагались методы лечения, которые позже, уже в наше время, находили теоретическое обоснование.
«В 1760 г. Вальсальва и Уэльс для улучшения слуха предложили разрезать барабанную перепонку. С1800 г. (Купер) эта операция, получившая название "драцентез", очень широко используется в отиатрии, но другой целью — для создания оттока гнойного содержимого из среднего уха, предотвращения тяжелейших осложнений, то же можно сказать и о формировании стойкого отверстия в барабанной перепонке путем многократных разрезов для снятия шума в ушах и улучшения слуха. В настоящее время производится 'шунтирование" барабанной полости, что обеспечивает вентиляцию ее, предотвращает скопление экссудата. Однако, несмотря на ряд приемов, использовавшихся практикующими врачами, правильного представления с патологии уха, горла, носа, гортани не существовало, поскольку отсутствовали методы исследования органов, расположенных глубоко в полости черепа, шеи» [2, 3].
«Только с появлением методов, позволяющих производить осмотр ЛОР-органов, постепенно стали формироваться разделы современной оториноларингологии. Огромное значение в развитии отиатрии сыграло изобретение первого рефлектора, позволяющего концентрировать узкий и яркий пучок света и направлять его в просвет наружного слухового прохода. Для осмотра барабанной перепонки. Это изобретение сделал немецкий хирург Фридрих Гофман, предложивший прототип современного лобного рефлектора за 20 лет до изобретения офтальмоскопа. Именно отиатрия первой среди прочих разделов оториноларингологии стала выделяться в самостоятельную отрасль медицины. В 50—60-е годы XIX столетия в Австрии и Германии были заложены основы отиатрии и достигнуты большие успехи в диагностике и лечении многих заболеваний уха, а также в изучении физиологии органа слуха. Первая операция на височной кости по поводу нагноительного процесса в среднем ухе была произведена только в 1873 г. доктором Швартцем, что в дальнейшем и позволило сформироваться отиатрии как хирургической специальности» [3].
Основатель института отоларингологии Алексей Коломийченко возвращал людям слух, а сам оставался глухим.
Институт отоларингологии, Академии медицинских наук Украины назвали в его честь. Сейчас в институте работают более 700 сотрудников, среди которых один академик, два члена-корреспондента АМН Украины, более 70 кандидатов и докторов наук. Здесь принимают 60–80 тысяч пациентов в год, делают ежегодно более семи тысяч операций.
«Исследование с помощью зеркала, вводимого через рот, позволило осматривать и носоглотку, и задние отделы полости носа (задняя риноскопия). Осмотр передних отделов полости носа, хотя и более простой, был, однако, разработан позже, чем метод задней риноскопии. Все это способствовало становлению медицинской специальности отоларингологии приблизительно в 70-х годах XIX столетия. Такое неравномерное и не связанное по времени развитие отиатрии, ларингологии, ринологии привело к их разрозненности в изучении болезней ЛОР-органов. В Западной Европе вплоть до 1914—1920 гг. существовали отдельно как лечебные, так и учебные ринологические, ларингологические и отиатрические клиники и отделения. В России первые клиники, занимавшиеся изучением болезней уха, горла, носа, были созданы в конце XIX столетия в Санкт-Петербурге (1893) и в Москве (1896), причем обе клиники объединяли все три специальности задолго до подобного объединения в Европе. Основателем первой в России клиники и кафедры оториноларингологии стал Н.П. Симановский, ученик выдающегося терапевта С.П. Боткина. Организатором клиники в Москве был С.Ф. Штейн, который перед тем как стать оториноларингологом и преподавать в Московском университете работал терапевтом, а также занимался вопросами патологической анатомии, гистологии, эмбриологии и сравнительной анатомии.
Позже были открыты клиники в Саратове, Самаре, Твери, Казани, где готовились кадры для нужд практического здравоохранения. В Перми объекты здравоохранения, обеспечивая диагностическую и лечебную помощь 12—15 % общего числа больных (60 % обращений — это дети и взрослые до 30 лет). Оториноларингология тесно связана с терапией, педиатрией, неврологией, стоматологией, офтальмологией.
Способы реабилитации больных с различными заболеваниями ЛОР-органов направлены на предупреждение и борьбу с тугоухостью и глухотой, нарушением дыхания, обоняния, голосового аппарата, гнойными воспалительными процессами ЛОР-органов и возникшими тяжелыми осложнениями.
Многие больные, обращающиеся к оториноларингологам, страдают доброкачественными и злокачественными новообразованиями с нарушением функций носа, околоносовых пазух, глотки, гортани, наружного и среднего уха. В связи с этим выделилась ветвь — ЛОР - онкология. Проблемы голоса, многочисленные нарушения голосовой функции, особенно у лиц "голосовых" профессий, также привели к выделению из клинической оториноларингологии раздела, углубленно занимающегося коррекцией голосовой функции и получившего название "фониатрия". В настоящее время вследствие широкого использования электронной техники, компьютеризации процессов исследования получила развитие аудиология, изучающая сложные вопросы нарушения функций слухового анализатора. Отоневрология — клинический раздел оториноларингологии, позволяющий диагностировать и проводить лечение ряда пограничных заболеваний нервной системы, уха и органа равновесия. Вопросы пластической хирургии, травматологии также находятся в компетенции современной оториноларингологии.
Впервые в медицине для осуществления сложнейших операций по улучшению слуха оториноларингологами был применен операционный микроскоп. Широкое применение в клинической практике оториноларингологии нашли разные виды терапевтических и хирургических лазеров, ультразвук, лечение холодом (криовоздействие) на патологически измененные ткани ЛОР-органов. В практику диагностики ЛОР-заболеваний внедрены КТ и МРТ исследования, все больше используются методы щадящих, органосохраняющих оперативных вмешательств с помощью современных аппаратов, инструментов. Значительно расширились возможности диагностики и хирургического лечения с появлением и развитием техники эндоскопического исследования с помощью жестких и гибких приборов.
«Серьезными, до конца не разрешенными проблемами оториноларингологии остаются онкологические заболевания, поражения периферических и центральных отделов анализаторов (слухового, вестибулярного, вкусового, обонятельного), вопросы дегенеративных изменений тканей» [3].
Современный период формирования оториноларингологии непосредственно коррелирует с оснащенностью клиник и учебных баз современной аппаратурой и степенью профессионализма медицинского персонала.
Ухо
Воздушную проводимость.
Получив звуковую энергию, барабанная перепонка начинает колебаться и последовательно передает ее через слуховые косточки среднего уха и овальное окно к жидкостным структурам (перилимфе) улитки.
Костную проводимость.
Она обеспечивается проведением звуковых волн непосредственно через кости черепа.
Трансформация звуковых колебаний, передаваемых из окружающего пространства посредством барабанной перепонки и слуховых косточек происходит путем преобразования воздушных колебаний с большой амплитудой и малым давлением ровно наоборот: в колебания с большим давлением и малой амплитудой.
Этот эффект достижим, благодаря следующим механизмам:
· экскурсии рукоятки молоточка превышают таковые, совершаемые подножной пластинкой стремени.
· площадь овального окна в 20 раз меньше размеров барабанной перепонки.
Евстахиева (слуховая) труба, соединяющая барабанную полость с носоглоткой, выполняет среди прочих одну, очень важную функцию – выравнивание давления воздуха по обе стороны от барабанной перепонки.
Мышцы среднего уха, помогающие проводить звуковую энергию из наружного слухового прохода к внутренним средам посредством ряда рефлекторных механизмов:
· защиты внутреннего уха от звуковых волн высокой амплитуды,
· аккомодационный механизм к звукам различной силы и высоты,
· обеспечение постоянного напряжения цепи слуховых косточек и барабанной перепонки.
Перемещение перилимфы, распространяющейся по лестнице преддверия на барабанную лестницу, возникают вследствие последовательных механических колебаний барабанной перепонки, цепи косточек и воздействия их на овальное окно.
Вторичная барабанная перепонка (мембрана круглого окна) осуществляет эффект амортизации: при очередном движении подножной пластинки стремени внутрь улитки и, следующим за ним, нарастающим давлением перилимфы, выдвигается в направлении среднего уха.

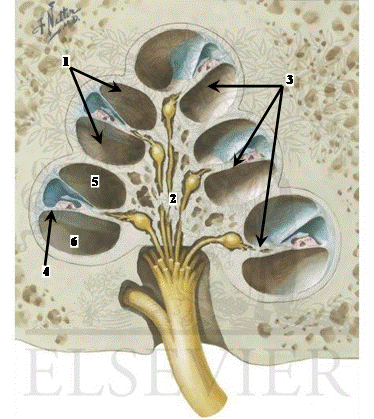
Рис. 2 Улитка.
— Улитка, cochlea, представляет собой костный спиральный канал, у человека делающий два с половиной оборота вокруг костного стержня (modiolus), от которого внутрь канала винтообразно отходит костная спиральная пластинка (lamina spiralis ossea).
Вовлекается в процесс и Кортиев орган, находящийся непосредственно на колеблющейся основной мембране
Восприятие звука.
Соприкасание нижней части покровной мембраны с волосками слуховых клеток Кортнева органа возникают во время ее колебания. Это ключевой момент возникновения физиологического процесса нервного возбуждения.
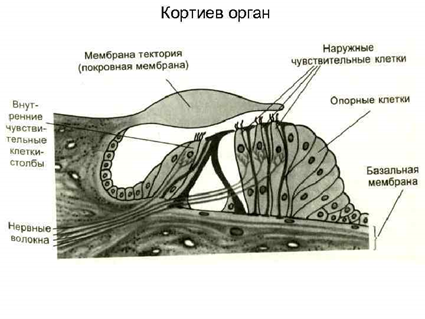
Рис.3 Кортиев орган.
Сила, тембр и высота – основные характеристические особенности слухового восприятия.
• Амплитуда колебаний определяет интенсивность(силу) звука, которая человеком ощущается как громкость.
• Субъективная оценка силы звука измеряется в дБ.
• Человек с нормальным слухом и тугоухий одинаковую силу звука воспринимают с разной громкостью.
• Порог слухового ощущения - минимальная энергия звуковых колебаний способная вызвать ощущение слышимого звука.
– Порог слухового ощущения определяет чувствительность уха(чем выше порог, тем хуже слух).
Диапазон звукового восприятия включает звуки интенсивностью от 0 до 140 дБ.
| шепотная речь | 25 дБ | |
| разговорная речь | 60 дБ | |
| громкая речь | 80 дБ | |
| крик у уха | 110 дБ |
Сила звука 120 – 130 дБ вызывает боль в ушах.
Звуковой спектр - это совокупность дополнительных колебаний (обертонов), которые возникают в музыкальных звуках наряду с основной частотой — основным тоном, так как происходит колебание тела не только целиком, но и частями, что и порождает добавочные звуки. Они превышают основной тон в кратных отношениях (2:1, 6:1 и .т.д.). Обертоны придают звукам определенную окраску, или тембр.
• Звуки с периодическими колебаниями, т.е. с одинаковыми и правильно повторяющимися волнами называются музыкальными тонами. Кроме них имеются звуковые колебания непериодического характера (не связанные между собой частоты) — шумы (скрип, стук, гул, вой, треск).
Резонансная теория слуха (Гельмгольца).
На основании изучения теории Гельмгольца можно сделать три вывода:
· улитка является тем звеном слухового анализатора, где возникает первичный анализ звуков;
· каждому простому звуку присущ определенный участок на основной мембране;
· низкие звуки приводят в колебательное движение участки основной мембраны, расположенные у верхушки улитки, а высокие — у ее основания.
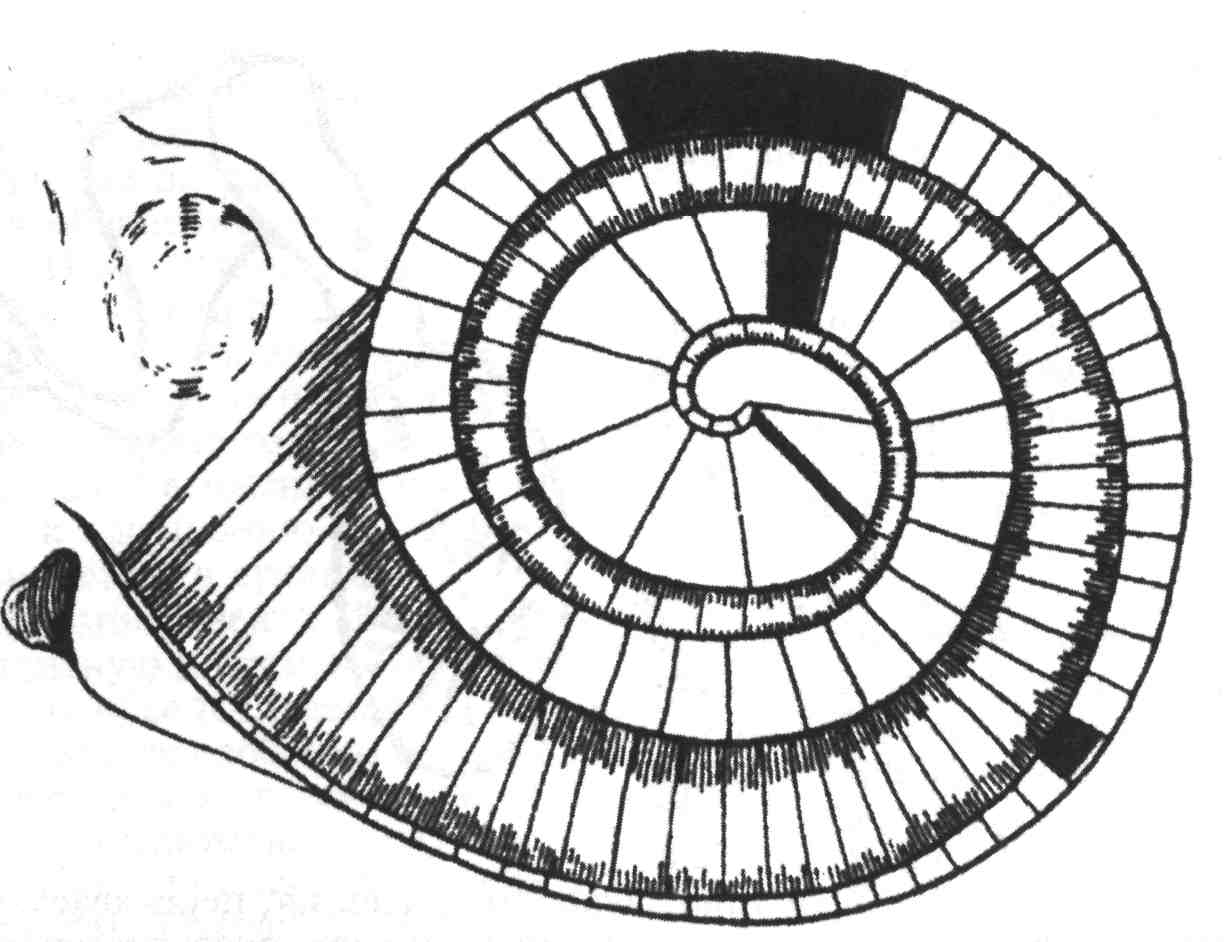
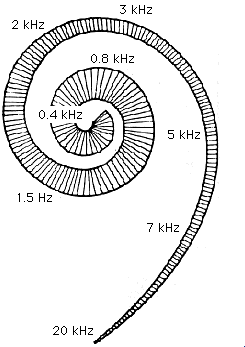
Рис.4 Теория Гельмгольца.
Основные понятия о звуках
1. Характеристики звуков
Звук возникает в результате колебаний каких-либо предметов с определенной частотой, которые распространяются в различных средах (твердой, жидкой, газообразной) в виде волн. Пространство, где происходит распространение этих волн, называют звуковым полем. Упругие свойства среды обусловлены взаимодействием ее молекул. При выведении из состояния равновесия одной или группы молекул происходит изменение положения или смещение других молекул. Передачу колебаний через частицы среды называют волной. Сгущения и раздражения среды называют фазами звуковой волны, расстояния между одинаковыми фазами - длиной волны.
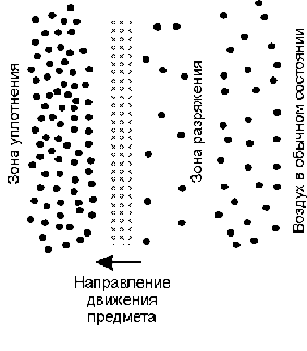
Рис.8 Возникновение звуковой волны при колебаниях предмета
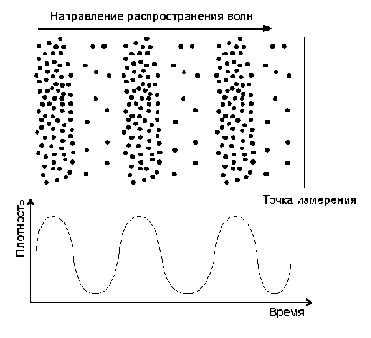
Рис.9 Волнообразные изменения плотности воздуха и график, иллюстрирующий этот процесс
Скорость распространения звуковых волн зависит от физических свойств среды: в воздухе около 340м/с, в воде около 1500м/с и т.д.
Звуковые волны обладают двумя переменными физическими параметрами: частотой и интенсивностью.
Частота звука выражается в количестве колебаний в секунду(1 колебание в секунду- 1 герц(Гц), 1000колебаний в секунду- 1 кГц).Человеческое ухо способно воспринимать звук в диапазоне от 20 Гц до 20 000 Гц (дети – до 32 000 Гц). Наибольшей возбудимостью ухо обладает к звукам частотой от 1 до 5 кГц. Ниже 1и выше 5 кГц возбудимость уха сильно снижается. Верхняя граница слышимого диапазона достаточно индивидуальна, но среднестатистические данные следующие: после тридцати лет верхний диапазон слышимости снижается до 18 кГц, а после сорока до 16-17 кГц. Основная часть звуков речи имеет частоты от 100 до 6000Гц. Основными частотами, при помощи которых люди общаются, используя речь, являются 500-4000Гц-зона речевых частот.
Субъективным признаком частоты звука является его высота. Чем больше частота звука, тем более высоким он воспринимается человеком.
Сила(интенсивность) звука определяет поток звуковой энергии, который проходит каждую секунду через квадратный сантиметр условной плоскости, расположенной перпендикулярно направлению распространения волны. Сила звука описывает энергетические свойства самой волны и измеряется в ваттах на квадратный метр (Вт/м2). Кроме силы звука, часто используется и другая характеристика — звуковое давление. Звуковое давление — это максимальное изменение давления в воздухе при распространении звуковых волн по сравнению с давлением, существующем при отсутствии волн. Звуковое давление в физической акустике измеряют в абсолютных единицах- барах (Б), Ньютонах (Н) или Паскалях (Па). Однако на практике в физиологических целях используют относительные величины уровня звукового давления (УЗД). Единицей УЗД является децибел (дБ), при этом за ноль дБ принят средний порог слуха для здоровой популяции на частоте 1кГц, что соответствует звуковому давлению 2x10-5 Па – абсолютный уровень звукового давления.
Человек способен воспринимать только те звуковые волны, у которых сила звука не выходит за границы определенного диапазона, называемого динамическим диапазоном слуха. Нижняя граница этого диапазона называется порогом слышимости, то есть если сила звука звуковой волны оказывается ниже этого порога, то она не воспринимается человеческим ухом. За порог слышимости принимают силу звука, равную 10-12 Вт/м2, или 2x10-5 Па. Порог слышимости речи у детей 6-9 лет – 17-24 дБ, у взрослых – 7-10 дБ.При утрате способности воспринимать звуки от 30 до 70 дБ наблюдаются затруднения при разговоре, свыше 70 дБ – констатируют почти полную глухоту. Верхняя граница динамического диапазона слуха называется болевым порогом. Если сила звука выше этого уровня, то человек ощущает боль в ушах. Болевому порогу соответствует сила звука, равная 10 Вт/м2(примерно 120-140дБ). Порог дискомфорта - уровень звуков, вызывающий неприятные ощущения (у человека с нормальным слухом – 90-110дБ, у пациентов с нарушенным слухом пороги дискомфорта повышены -100-120дБ). Область, заключенная между порогом слышимости и порогом дискомфорта, называется областью слухового восприятия или полем слуха человека.
Минимальный перепад уровня звука, который способно воспринять человеческое ухо, равен одному децибелу. А весь динамический диапазон слуха составляет 130 дБ.
Таблица 1. Уровень интенсивности разных звуков
| Звук | Уровень его интенсивности (дБ) |
| Едва слышимый звук (порог слышимости) | 0 |
| Шелест листьев при ветре | 10 |
| Обычный шепот (около уха) | 25-30 |
| Шумовой фон в городе ночью | 40 |
| Шум спокойной улицы днем | 50-60 |
| Речь средней громкости | 60-70 |
| Оркестр, громкая музыка по радио | 80 |
| Шум в поезде метро | 90 |
| Очень громкая речь (крик) | 90 |
| Удары молотка по стальной плите | 100 |
| Шум авиационного мотора | 120 |
Громкость — это субъективное слуховое ощущение от звуковых волн, которое зависит не только от силы звука, но и от его частоты.
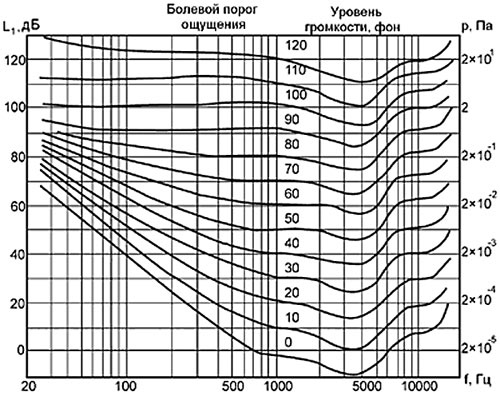
Рис.10 Взаимосвязь громкости и частоты звука.
При неизменной частоте громкость звука растет с увеличением силы звука. Однако ощущение громкости во многом зависит от частоты звука. Человек гораздо лучше слышит на средних частотах, тогда как на низких и высоких чувствительность слуха притупляется. Поэтому звуки одинаковой интенсивности, но разной частоты, воспринимаются человеком с разной громкостью.
Громкость звука нарастает меньше, чем его интенсивность. При увеличении интенсивности на 10дБ, т.е. в 10 раз, громкость звука возрастает лишь в 2 раза.
Ощущение громкости звука зависит от состояния слуха и общего состояния человека. При повышенной возбудимости нервной системы звуки, воспринимаемые обычно как средние по громкости, могут восприниматься человеком как слишком громкие.
Спектр звука- характеристика звука, которая описывает, какие частоты образуют данный звуковой сигнал, и соотношение их интенсивностей. Звуки делят на тоны и шумы. Тоны – это синусоидальные, гармоничные колебания, которые состоят из ряда простых звуков, включающих основную частоту, тон и ряд добавочных тонов, или обертонов, число колебаний которых относится к частоте основного тона как 2:1, 3:1, 4:1 и т. д. (например, звук камертона, музыкальных инструментов).
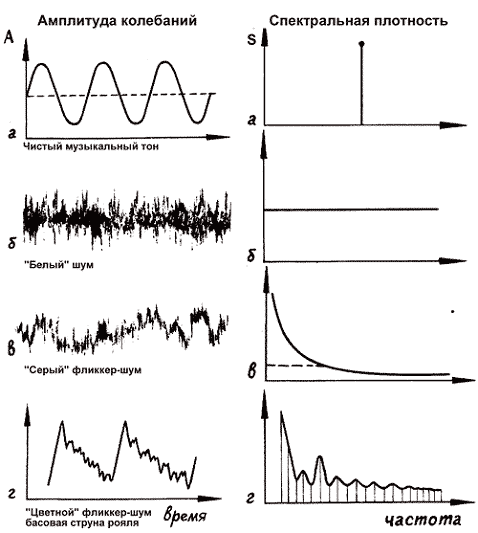
Рис.11 Амплитуда колебаний и спектральная плотность.
Шумы состоят из множества частот, не находящихся в гармонических отношениях, при этом основной тон – звук самой низкой частоты, а остальные – добавочные к нему или обертоны (например, шум городского транспорта).
Большинство звуков содержат много частот. Это широкополосные или узкополосные сигналы.
Тембр звука- субъективный эквивалент формы звуковой волны, окраска звука, то его свойство, благодаря которому можно отличить друг от друга одинаковые по интенсивности и по высоте звуки, издаваемые разными источниками. Если взять одну и ту же ноту с одной и той же силой на скрипке, на рояле, на трубе, в каждом случае получается свой характерный звук. Способность слухового аппарата различать дополнительные тоны к основному обогащает возможности восприятия звуков и вырабатывает «звуковую память». Тембр отражает акустический состав сложного звука, т.е. число, порядок и относительную силу входящих в его состав частичных тонов (гармонических и негармонических). По Гельмгольцу, тембр зависит от того, какие верхние гармонические тоны примешаны к основному, и от относительной силы каждого из них. Тембр отражает звук, который в акустическом своем составе является созвучием. Поскольку это созвучие воспринимается как единый звук без выделения в нем слухом акустически в него входящих частичных тонов, звуковой состав отражается в виде тембра звука. Реально в восприятии имеет обычно место анализ звука как созвучия и восприятие созвучия как единого звука специфической тембровой окраски. Тембровая окраска приобретает особенное значение, так как придает звуку человеческого голоса эмоциональную выразительность, отражает периодические изменения (пульсации) высоты и интенсивности звука.
2.Распространение звука в среде
Звуковая волна, возникшая в определенном месте, распространяется с определенной скоростью во все стороны. Однако свободному распространению звуков обычно мешает целый ряд препятствий, в том числе голова самого человека, воспринимающего звуки. Способность звуковой волны огибать препятствия называется диффракцией звука.Низкие звуки, обладающие большей длиной волны, лучше огибают препятствия, чем высокие, поэтому если за стеной или за домом играет оркестр, то звуки низких труб лучше слышны, чем звуки флейт.
Если на пути распространения волны находится большая поверхность, то волна отражается от нее.
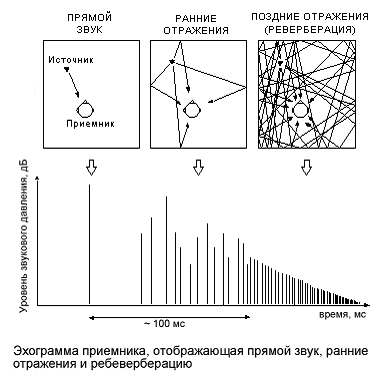
Рис.12 Прямой звук, раннее отражение и ревербация .
При этом возникает явление, называемое эхом. Звуковое эхо воспринимается ухом раздельно от первичного сигнала, если оно запаздывает не менее чем на 0,05-0,06с. В закрытых помещениях происходит многократное отражение звуковых воли стенами, потолком, полом. Такое явление послезвучания, которое сохраняется после выключения источника звука и сопровождается возвратом в точку прослушивания отраженных или рассеянных звуковых волн носит название реверберации. Реверберация — это процесс постепенного уменьшения интенсивности звука при его многократных отражениях.Чем больше размеры помещения и меньше поглощающая способность поверхностей, тем больше длительность реверберации. Под временем реверберации понимают длительность затухания сигнала на 60 дБ от первоначального значения. В процессе естественной реверберации меняется частотный спектр звука. Высокие частоты затухают быстрее, чем низкие, поэтому тембр отраженного звука в сравнении с оригиналом имеет более мягкий, приглушенный характер. Величина потери высокочастотных составляющих спектра зависит от расстояния, пройденного акустической волной, и от свойств материалов отражающих поверхностей. Продолжается,то отраженная волнав стречает на своем пути первичную волну. .При этом возникает явление интерференции, в результате которого волны могут усиливать или ослаблять друг друга. Явление интерференции играет определенную роль при прохождении звука через наружный слуховой проход, в котором происходит усиление звуковой волны в три раза.
Если в закрытом помещении действие звучащего источника
Если в поле звучания какого-либо источника звука попадает другой, способный звучать предмет, то он становится вторичным излучателем звука, или резонатором. Это явление носит название резонанса. Резонанс бывает особенно резко выраженным, или, как говорят, острым, когда резонатор настроен одинаково в унисон с первичным источником звука (период собственных колебаний резонатора и период колебаний звучащего тела одинаковы). Так, например, если открыть крышку рояля, нажать педаль и спеть над струнами какую-либо ноту, то начнет звучать струна, настроенная на ту же самую ноту.
Адаптация.
При воздействии на слуховой анализатор звуков происходят изменения его функциональных свойств. Повышение или понижение чувствительности, имеющее характер физиологического приспособления, носит название адаптации. Под влиянием сильных звуков чувствительность уха снижается, а в тишине - обостряется. Понижение чувствительности начинается сразу же по включении звука, достигает известного максимума и наблюдается в течение всего времени, пока действует звук, а после прекращения его держится еще в течение некоторого времени (последействие);затем чувствительность восстанавливается. Кроме чувствительности, меняется и ощущение высоты тона. Величина снижения чувствительности, а также время восстановления ее зависят от интенсивности, высоты и времени действия раздражающего тона. Воздействие звуков небольшой силы вызывает падение чувствительности в основном для частоты тона раздражения. При сильных же звуках (70—110 дб выше порога) наступает снижение чувствительности на широком диапазоне частот, причем наиболее выражено оно в зоне высоких звуков, так что максимум падения чувствительности сдвинут в сторону соседних, более высоких звуков. Это свидетельствует о том, что явления адаптации происходят не только на периферии, но и в центральных звеньях анализатора. Особенно сильный адаптационный эффект дают высокие звуки (от 2000 до 4000 гц).
От адаптации следует отличать утомление - временное снижение слуховой чувствительности с более длительным периодом восстановления нормальной остроты слуха, возникающее при длительном воздействии интенсивных звуков, но восстанавливающееся после кратковременного отдыха. В основе слухового утомления лежит временное охранительное торможение в коре головного мозга. Это физиологическое явление, носящее защитный характер против патологического истощения нервных центров.
При частых и длительных нагрузках наступает стойкое понижение функции, выявляется картина шумовой или звуковой травмы (акустическая травма), в основе которой лежат уже органические изменения в рецепторном аппарате (дегенерация волосковых клеток, нервных волокон и ганглиозных клеток спирального узла). Не восстанавливающееся после кратковременного отдыха слуховое утомление, в основе которого лежит стойкое запредельное торможение в структурах головного мозга, носит название слухового переутомления, требующего для его снятия проведения целого ряда специальных лечебно-оздоровительных мероприятий.
Маскировка. Под маскировкой понимается заглушение одного тона другим при одновременном воздействии на орган слуха двух или нескольких звуков различной громкости и частоты. Так, в шумных цехах, в трамвае речь воспринимается хуже, многие слабые звуки вовсе не слышны. Звук, который заглушает другой, называется маскирующим, а исследуемый на этом фоне другой звук — маскируемым. Чем сильнее интенсивность маскирующего звука, тем сильнее его действие. Значительно маскируются все вышележащие частоты. Наиболее сильный эффект отмечается на звуки, близкие по частоте к маскирующему тону. Поэтому низкие звуки дают маскировочный эффект в большой зоне, при этом резко падает чувствительность ко всем вышележащим тонам.
Помехоустойчивость
Является важнейшим свойством слухового восприятия, поскольку в реальных условиях человек существует в условиях постоянных звуковых помех. Несмотря на это слуховая система успешно выделяет полезную информацию из потока поступающих сигналов, способствует увеличению отношения сигнал/шум и выделению полезных признаков в искаженных сигналах. Помехоустойчивость обеспечивается особенностями структурной организации слуховой системы и мозга (билатеральное строение, многоканальная и многоуровневая организация слуховой системы, наличие обратных связей и связей между персептивными системами различных модальностей) и специальными механизмами (бинауральное взаимодействие, процесс фильтрации, адаптации, параллельной обработки информации разными способами и др.).
Помехоустойчивость связана с маскировкой сигналов помехой и нередко определяется через понятие маскировки. Изучению эффектов маскировки посвящены многочисленные исследования, которые показали, что маскирующее влияние помехи приводит к повышению порогов обнаружения сигналов, увеличению дифференциальных порогов, уменьшению громкости сигналов, нарушению их опознавания, снижению разборчивости речи и скорости обработки информации. Эффекты маскировки в основном определяются процессами в периферическом отделе слуховой системы. В то же время выделение полезного сигнала из помех, анализ и опознавание искаженных сигналов преимущественно обеспечиваются слуховыми центрами.
Ототопика. Ототопика представляет собой способность определения местонахождения источника звука и обусловлена бинауральным характером нашего слуха (восприятие звука двумя ушами). Локализацию звука в пространстве обозначают поэтому как бинауральный эффект. При локализации источника звука наиболее значимы два фактора: различие в интенсивности (амплитудный бинауральный эффект)и во времени (фазовый бинауральный эффект) восприятия. Если, например, источник звука помещается справа, то правое ухо подвергается воздействию звука раньше левого, и интенсивность воспринимаемого звука будет больше, при этом левое ухо находится в «тени головы», что приводит к частичной потере энергии звука и его искажению. Экранирующее действие головы очень особенно влияет на восприятие высокочастотных звуков. Для локализации низкочастотных звуков особенно важным является временной фактор. Максимальная разница во времени будет наблюдаться при помещении источника звука на линии, соединяющей оба уха. Расстояние между ушами в среднем составляет 21 см, звук проходит его в течение 0,63 мс. Люди, обладающие нормальным слухом, определяют разницу во времени в 0,03 мс. Наиболее точно определяется направление при прерывистых, тембровых звуках, распространяющихся в горизонтальной плоскости. Хуже различается направление звуков в сагиттальной плоскости (сзади или спереди). Во многом это объясняется строением и функционированием ушных раковин (подвижные ушные раковины у животных и компенсация этой способности при помощи легких поворотов головы у человека). Механизмы фазовой и амплитудной локализации всегда действуют в какой-то мере совместно. При поражении хотя бы одного уха способность определения направления звука резко затрудняется.
Важным условием точной ототопики является наличие связи между обеими слуховыми зонами коры головного мозга.
Строение слуховой системы.
Слуховая система состоит из периферического и центрального отделов.
Периферический отдел включает наружное, среднее и внутреннее ухо.
Функции периферического отдела: защитная функция; прием и передача

| 
|
Рис. 13.Отделы уха.
звуковых колебаний; преобразование механических колебаний в электрические импульсы; передача электрических импульсов в слуховые центры мозга.
Центральный отдел представлен подкорковыми и корковыми слуховыми центрами.
Функции центрального отдела: анализ, запоминание, хранение, интерпретация звуковой и речевой информации.
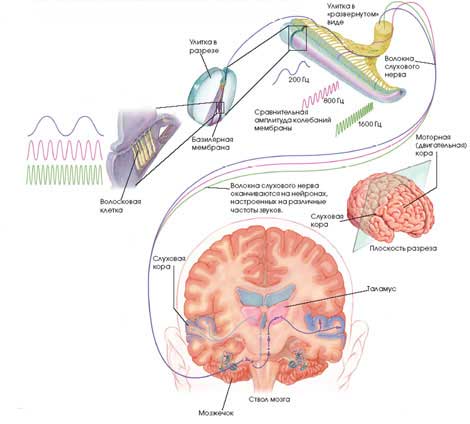
Рис.14 Функции центрального отдела.
Периферический отдел
Наружное ухо (aurisexterna) состоит из ушной раковины (auricula) и наружного слухового прохода (meatus acusticus ext.).
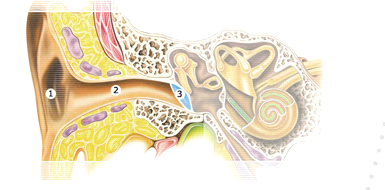
Рис.15 Наружное ухо. 1. ушная раковина; 2 .наружный слуховой проход; 3. барабанная перепонка.
Ушная раковина выполняет одну из важнейших функций слухового восприятия - улавливание и направление звуковых волн из внешней среды в наружный слуховой проход с целью дальнейшей обработки звуковой энергии. На рис. 16 представлено строение ушной раковины.
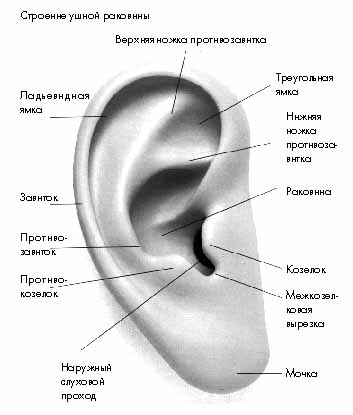
Рис.16 Ушная раковина.
Ушная раковина имеет сложную конфигурацию, представляет собой воронку, обеспечивающую оптимальное восприятие звуков при определенном направлении поступления звуковых сигналов. Ее основу, за исключением области мочки (lobulus), составляет эластический хрящ, покрытый надхрящницей и кожей. В мочке содержится жировая ткань.
Мышцы ушной раковины рудиментарны и не могут ее смещать, что компенсируется поворотом головы по направлению к источнику звука. Ушная раковина как звуковой коллектор играет роль первичного усилителя звукового стимула. Она имеет также существенное косметическое значение. Вогнутость ушной раковины увеличивается в сторону углубления слухового прохода, который является ее естественным продолжением.
Наружный слуховой проход имеет длину у взрослого человека 2,5 см и состоит из двух отделов - перепончато-хрящевого и костного. Кожа первого из них содержит многочисленные сальные и серные железы, а также волосы. Кожа костного отдела тонкая, прилежит к надкостнице, лишена волос и желез. Кожа слухового прохода обладает способностью к самоочищению благодаря миграции эпидермиса из глубоких отделов кнаружи. Круглой или овальной формы просвет слухового прохода имеет диаметр 0,7 см. Наиболее узкий участок слухового прохода (перешеек) расположен на уровне перехода перепончато -хрящевого отдела в костный. Оба отдела не лежат строго в одной плоскости. Для выпрямления слухового прохода ушную раковину оттягивают кзади и кверху у взрослого, кзади и книзу у ребенка. Наружный слуховой проход заканчивается барабанной перепонкой (membranatympani), которая находится на границе наружного и среднего уха и является наружной стенкой барабанной полости. Диаметр барабанной перепонки примерно 9 мм, толщина 0,1 мм, в норме она полупрозрачна. Барабанная перепонка представляет собой соединительную ткань, со стороны наружного уха покрытую кожей, а со стороны среднего уха — слизистой оболочкой. В центре барабанной перепонки наблюдается воронкообразный прогиб в сторону среднего уха. Выпуклой стороной воронка крепится к рукоятке молоточка, образуя пупок барабанной перепонки (umbo membranae tympani). Пройдя слуховой проход, звуковая энергия концентрируется на барабанной перепонке для дальнейшей передачи через цепь слуховых косточек к внутреннему уху. Кроме того, барабанная перепонка выполняет роль экрана для окна улитки (fenestra cochleae).
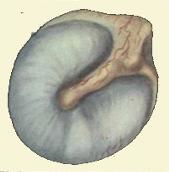
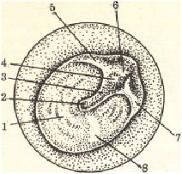
Рис.17 Барабанная перепонка.
Схема строения:
1 — натянутая часть;
2 — пупок барабанной перепонки;
3 — молоточковая полоска;
4 — молоточковый выступ;
5 — задняя молоточковая складка;
6 — ненатянутая часть;
7 — передняя молоточковая складка;
8 — световой рефлекс;
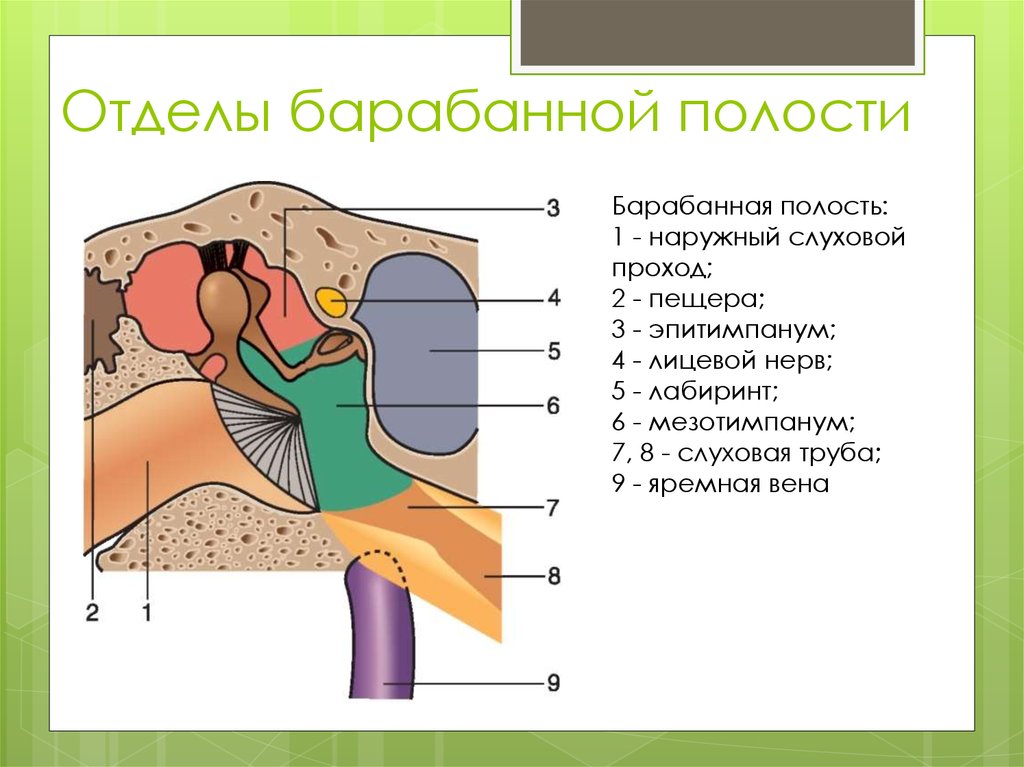
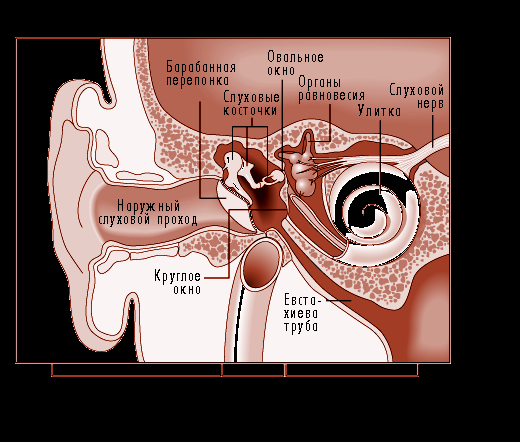
Среднее ухо состоит из воздушной барабанной полости. Барабанная полость (cavum tympani) располагается около височной кости. Ее внутренняя поверхность покрыта слизистой оболочкой, а на внутренней стенке находятся два отверстия, в верхнем отделе — овальное отверстие, представляющее собой окно преддверия (fenestra vestibuli), а в нижнем — круглое, являющееся окном улитки (fenestra cochleae).
Барабанная полость, представленная на рис. 18, связана с носоглоткой слуховой (евстахиевой) (7) трубой, длина которой 3,5 см, диаметр 2 мм. Оптимальным условием для колебаний барабанной перепонки является одинаковое давление воздуха с обеих ее сторон. Это обеспечивается благодаря тому, что барабанная полость сообщается с внешней средой через носоглотку и слуховую трубу, которая открывается в нижний передний угол полости.
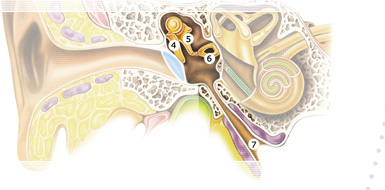
Рис.18 Среднее ухо.
При глотании и зевании воздух проникает в трубу, а оттуда - в барабанную полость, что позволяет поддерживать в ней давление, равное атмосферному давлению. В барабанной полости располагаются слуховые косточки (ossicula auditus), которые соединены друг с другом суставами и представляют собой звукопроводящую систему среднего уха. Молоточек (malleus)(4) прилегает к внутренней поверхности барабанной полости, соединяясь с барабанной перепонкой рукояткой молоточка (manubrium mallei), представляющей собой изогнутый отросток, а головкой молоточка (caput mallei), которая находится в верхней части барабанной полости, срастаясь с другой косточкой — наковальней. Наковальня (5)имеет две ножки - короткую и длинную, чечевицеобразный отросток и тело с суставной поверхностью для головки молоточка. Стремя (6) имеет головку, переднюю и заднюю ножки и основание, которое укреплено в окне преддверия с помощью кольцевой связки (lig. annulare).
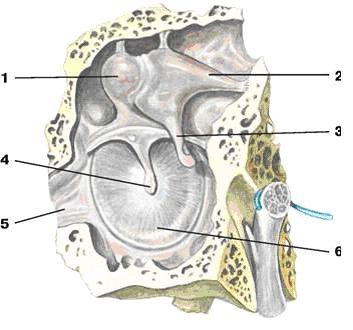
Рис.19 Барабанная перепонка и слуховые косточки: 1 — головка молоточка; 2 — короткая ножка наковальни; 3 — длинная ножка наковальни; 4 — рукоятка молоточка; 5 — слуховая труба; 6 — барабанная перепонка
Суставы между слуховыми косточками имеют мениски. При прохождении звука происходят сложные перемещения косточек. В целом в функциональном отношении слуховые косточки представляют собой своеобразный акустический мост, биологический рычажный механизм, обеспечивающий передачу звуковой энергии из воздушной среды в жидкую почти без потерь.
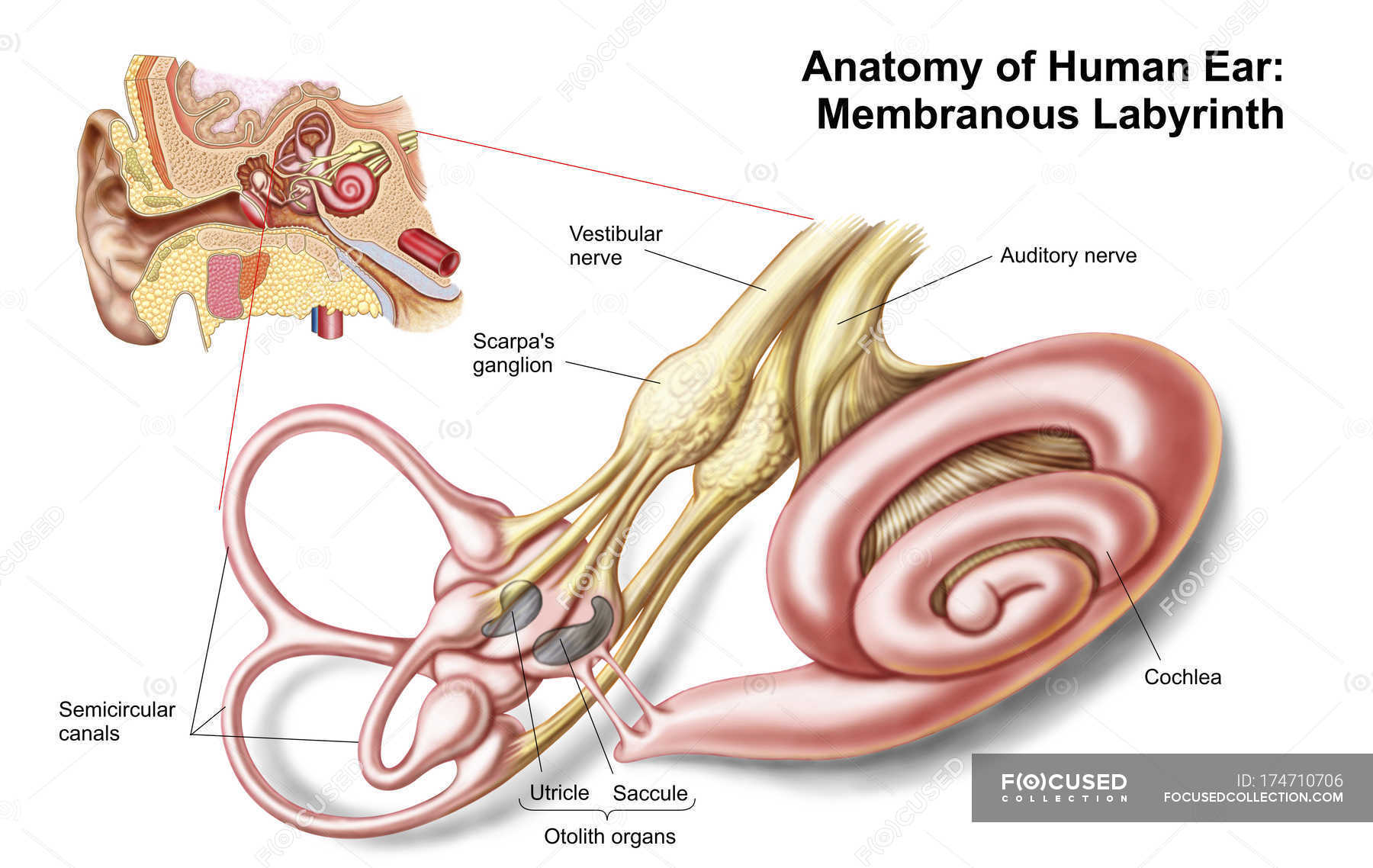
Внутреннее ухо (auris interna),представлено на рис. 20. Оно состоит из костного и перепончатого лабиринта. Перепончатый лабиринт помещен внутри костного, повторяет его форму и окружен перелимфой. В свою очередь внутри перепончатого лабиринта находится эндолимфа. Костный и перепончатый лабиринт не сообщаются.
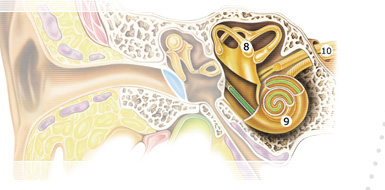
Рис.20 Внутреннее ухо.
Костный лабиринт заложен в толще пирамиды височной кости, между барабанной полостью и внутренним слуховым отверстием. Он состоит из трех частей: центральное положение занимает преддверие, спереди от него находится улитка, а сзади – полукружные каналы.
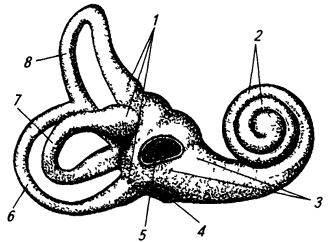
Рис.21 Костный лабиринт.
1 – ампулы полукружных каналов; 2 – улитка; 3 – преддверие; 4 – окно улитки; 5 – окно преддверия; 6 – задний, 7 – латеральный, 8 – передний полукружные каналы
Преддверие (vestibulum) представлено круглым и овальным перепончатыми мешочками. Круглый мешочек сообщается с улиткой, овальный – с полукружными каналами.
Полукружные каналы (ductus semicirculares) – верхний, задний и наружный каналы – расположены в трех взаимно-перпендикулярных плоскостях. Каждый канал имеет ножку и расширенный конец – ампулу. Преддверие и полукружные каналы относятся к периферическому отделу вестибулярного (пространственного) анализатора, или органа равновесия.
Костная улитка (cochlea) имеет коническую форму и сложное строение и выполняет функцию рецепции звука. Это спиральный канал длиной 30-35 мм, образующий два с половиной оборота вокруг стержня улитки. От стержня отходит костная спиральная пластинка, не достигающая наружной стенки канала.
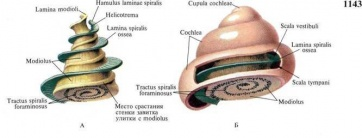
Рис.22 А—стержень и костная спиральная пластинка. Б —костная улитка.
А—стержень и костная спиральная пластинка. Б—костная улитка частично вскрыта.
Улитковый канал разделён двумя перегородками основной мембраной и вестибулярной мембраной на 3 узких хода: верхний (вестибулярная лестница), средний и нижний (барабанная лестница). На вершине улитки имеется отверстие, соединяющее верхний и нижний каналы в единый, идущий от овальногоокнак вершине улитки и далее к круглому окну.
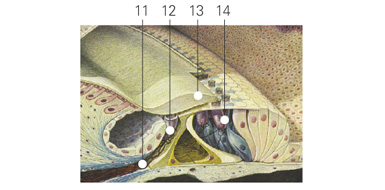
Рис.23. Две полости канала улитки.
Две полости канала улитки, верхняя вестибулярная лестница и нижняя барабанная лестница, заполнены жидкостью – перилимфой, а полость среднего канала заполнена жидкостью иного состава – эндолимфой. В среднем канале расположен звуковоспринимающий аппарат – Кортиев орган. Kортиев орган состоит из ряда чувствительных клеток – около 24 тыс. тонких фиброзных волоконец различной длины (12), которые покрывают базилярную мембрану (13). Эти волоконца очень упругие и слабо связаны друг с другом – это и есть слуховые рецепторы. Внутренние волосковые клетки расположены в один ряд, по всей длине перепончатого канала их насчитывается 3,5 тыс. Наружные волосковые клетки располагаются в три-четыре ряда, их насчитывается 12–20 тыс. Каждая рецепторная клетка имеет удлиненную форму, на ней имеется 60–70 мельчайших волосков (длиной 4–5 мкм). Волоски рецепторных клеток омываются эндолимфой. Звуковые волны улавливаются волосковыми клетками и преобразуются в электрические импульсы. Нервные волокна, идущие от соседних витков спирали улитки, несут информацию о звуках разной частоты (тона) – тонотопическая организация. Таким образом, функцией внутреннего уха является преобразование механических колебаний в электрические и первичный частотный анализ звука.
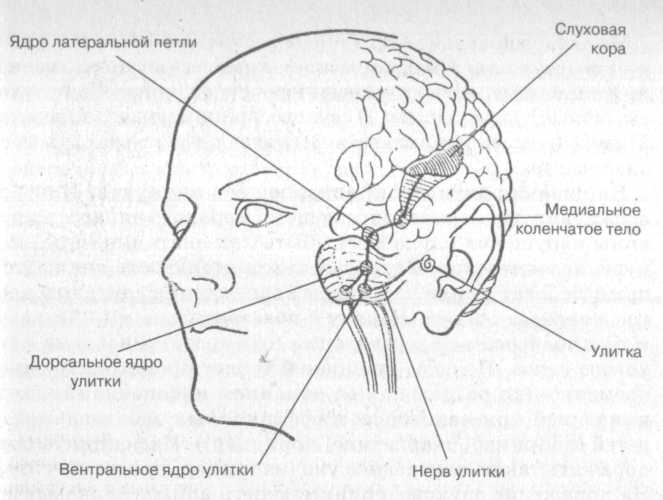
Рис. 24 Отделы слуховой системы.
Центральный отдел слуховой системы - восходящий специфический (афферентный) путь, представляющий собой несколько последовательных уровней. Анализ звуков и речи производится в подкорковых и корковых центрах мозга.
Подкорковые центры - верхнеоливарный комплекс, латеральная петля, нижние бугры четверохолмия, трапециевидное тело, внутреннее коленчатое тело. В подкорковых центрах анализируется информация о локализации звука, его частотных характеристиках, формируются непроизвольные реакции на звуки.
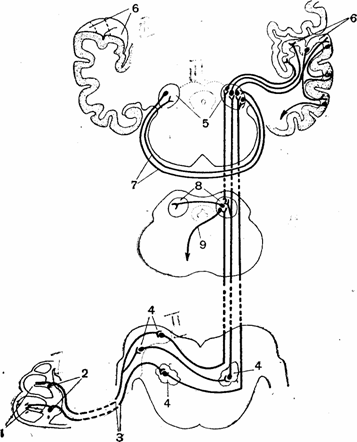
Рис.25 Подкорковые центры.
1 — рецепторы кортиева органа; 2 —тела биполярных нейронов; 3 — улитковый нерв; 4— ядра продолговатого мозга, где расположены тела второго нейрона проводящих путей; 5 — внутреннее коленчатое тело, где начинается третий нейрон основных проводящих путей; 6 — верхняя поверхность височной доли коры больших полушарий (нижняя стенка поперечной щели), где оканчивается третий нейрон; 7 — нервные волокна, связывающие оба внутренних коленчатых тела; 8 — задние бугры четверохолмия; 9— начало эфферентных путей, идущих от четверохолмия.
Путь от рецептора до центра в коре головного мозга содержит от 3 до 5 уровней переключения и около 3 уровней перекрёстка части проводникового отдела. Приводимые в колебание волосковые клетки, касаются кроющей мембраны и изменяют свою форму, что приводит к возникновению в них потенциала возбуждения. Возникающее в определенных группах рецепторных клеток возбуждение, в виде нервных импульсов распространяется по волокнам слухового нерва в ядра ствола мозга, подкорковые центры, расположенные в среднем мозге, где информация, содержащаяся в звуковом стимуле, многократно перекодируется по мере прохождения через различные уровни слухового тракта. В ходе этого процесса нейроны того или иного типа выделяют «свои» свойства стимула, что обеспечивает довольно специфичную активацию нейронов высших уровней.
Центры рефлекторных двигательных реакций, возникающих при действии звука, находятся в медиальных (внутренних) коленчатых телах и в нижних буграх четверохолмия.
Слуховая сенсорная система дополняется механизмами обратной связи - регуляция деятельности всех уровней слухового анализатора с участием нисходящих путей. Пути начинаются от клеток слуховой коры и имеют переключения: в медиальных коленчатых телах метаталамуса - в задних (нижних) буграх четверохолмия- в ядрах кохлеарного комплекса.
Корковые центры – слуховые зоны коры больших полушарий мозга, где происходит интеграция информации, поступающей от разных органов чувств. В корковых центрах происходят основные процессы анализа звуков, речи, узнавания, запоминания, хранения и понимания окружающих звуков и речи.
По достижении слуховой зоны коры, локализующейся в верхней части височной доли больших полушарий (поля 41 – первичная слуховая кора и 42 – вторичная, ассоциативная слуховая кора по Бродману), многократно перекодированная информация преобразуется в слуховое ощущение. Важное значение для функции слухового анализатора имеют поперечные височные извилины (извилины Гешля). При этом в результате перекреста проводящих путей, звуковой сигнал из правого и левого уха попадает одновременно в оба полушария головного мозга.
Зона коры мозга, определяющая построение устной речи (ее форму и смысловое содержание) и анализирующая сигналы как речь, находится в поле Вернике. Нервные волокна, образующие так называемый дугообразный пучок, соединяют это поле с зоной Брока, где под влиянием приходящих импульсов строится детальная и координированная программа речеобразования - как должны действовать мышцы губ, языка и глотки.

Рис.26 Зоны коры мозга.
Зоны левого полушария, участвующие в речи и ее восприятии.
Зона Вернике и зона Брока связаны волокнистым трактом - так называемым дугообразным пучком( показан стрелкой, так как снаружи не виден).
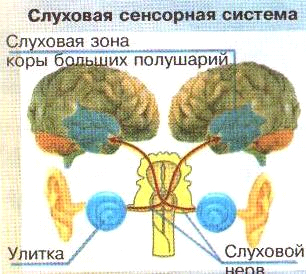
Рис.27 Слуховая сенсорная система.
Мозг имеет симметричное строение, также как и периферический орган слуха. Парные структуры слуховой системы разного уровня соединены между собой с помощью комиссур – групп нервных волокон, через которые происходит взаимодействие и обмен информацией. В подкорковых центрах происходит перекрест слуховых путей, таким образом, что 70% слуховых путей от правого уха поступает в левое полушарие, а 70% слуховых путей от левого уха – в правое полушарие. У правшей ведущую роль в анализе воспринимаемой речи и образовании речи играет левое полушарие. У большинства левшей (примерно 70%) левое полушарие также является более активным в анализе речи и речеобразовании. Тем не менее, анализ функций полушарий большого мозга свидетельствует о значимости участия обоих полушарий в процессе анализа, узнавания, запоминания, хранения звуков окружающего мира и речи.
Таблица 2.Функции полушарий большого мозга (межполушарная асимметрия)
| Левое полушарие | Правое полушарие |
| Абстрактное мышление | Конкретное мышление |
| Речь. Логические и аналитические функции, опосредованные словом | Улавливание эмоциональной, интонационной окраски, особенностей речи |
| Формирование наиболее сложных двигательных актов | Правильная оценка характера неречевых звуков. Музыкальный слух |
| Абстрактное, обобщенное, инвариантное узнавание | Общее восприятие. Конкретное зрительное восприятие |
| Последовательное восприятие | Конкретное узнавание |
| Аналитическое восприятие, математические вычисления | Целостное восприятие (гештальт) |
| Оценка временных соотношений | Оценка пространственных отношений |
| Установление идентичности стимулов по названиям | Установление физической идентичности стимулов |
| Установление сходства | Установление различий |
| Управление органами правой половины туловища. Получение информации пространства справа | Управление органами левой половины туловища. Получение информации пространства слева |
Таким образом, полноценная обработка звуковых сигналов и речи предполагает согласованную и уравновешенную работу обоих полушарий.
Разборчивость речи
Речь имеет двойственную структуру:
· речевой сигнал - акустический сигнал, имеющий объективные акустические параметры, которые вызывают определенные субъективные ощущения.
· речевом сигнале закодирована семантическая (смысловая) и эмоциональная информация, восприятие которой представляет процесс расшифровки и распознавания содержания этой информации.и др. В разделе представлен краткий анализ имеющихся сведений из теории разборчивости речи, полученных в различных областях научного знания. перевод физических (акустических) признаков речевого сигнала в дискретный ряд фонем, затем происходит непосредственный перевод фонем в языковую единицу.
Многосторонним изучением проблемы восприятия речи занимаются разные науки - акустика, аудиология и сурдология, сурдопедагогика Распознавание речи имеет сложный механизм и происходит последовательно в несколько этапов: сначала слуховая система осуществляет
Чтобы речь была услышана, ее уровень должен быть выше порога слышимости (порога обнаружения). Только в этом случае, слушающий начинает различать отдельные слова. Кроме того, на качество звучания и разборчивость оказывают влияние различные участки частотного диапазона - диапазон частот от 100 до 3400Гц обеспечивает 90% разборчивости речи.
Пороги разборчивости зависят от ряда факторов: интенсивности речевых сигналов, фонемного состава речевого материала, количества слогов в слове и частоты их употреблений в речи, морфологических, синтаксических и лингвистических особенностей речевого материала, а также от акустических и других физических факторов, влияющих на качество звука и его воспроизведения (маскирование другими звуками, реверберация, параметры звукоусиления и др.)
При передаче речевого сигнала происходит неизбежная потеря информации, связанная с наличием различных шумов, искажениями и ревербационными помехами, что может сделать невозможным понимание смысла речи.
Методы обследования
Экзоскопия- осмотр, пальпация ушной раковины и окружающих ее образований.
Обращаем внимание на форму ушной раковины, завиток, противозавиток «козелок», сосцевидный отросток, околоушные л/у.
Эндоскопия (отоскопия)- осмотр наружного слухового прохода, барабанной перепонки
Инструменты:
· рефлектор лобный
· ушная воронка
· либо отоскоп
· пневматическая воронка Зигле
· лупа
· эндоскопическая система
Если в анамнез указаний на заболевание уха нет, осмотр рекомендуется начинать с правого уха.
При жалобах на боль или гноетечение из одного уха, осмотр следует начинать со здорового, больное осматривают во вторую очередь.
При двухстороннем процессе осматривают то ухо, из которого нет выделений, затем второе, чтобы избежать переноса инфекции.
Отоскопическая картина:
1. При отоскопии видно, что кожа перепончато-хрящевого отдела имеет волосы, здесь же обычно имеется ушная сера. Длина слухового прохода 2,5см.
2. Барабанная перепонка имеет серый цвет с перламутровым оттенком.
3. На барабанной перепонке видны опознавательные пункты:
— короткий отросток молоточка,
— рукоятка (длинный отросток) молоточка,
— передняя и задняя складки,
— световой конус (рефлекс)
— умбо (пупок).
4. Ниже передней и задней складок видна натянутая часть барабанной перепонки, выше этих складок — ненатянутая часть.
5. На барабанной перепонке различают 4 квадрата. Эти квадраты получаются от мысленного проведения двух линий, взаимно перпендикулярных. Одна линия проводится по рукоятке молоточка вниз, другая перпендикулярно к ней через центр умбо и нижний конец рукоятки молотка. Возникающие при этом квадраты носят названия: передневерхнего и задневерхнего, передненижнего и задненижнего.
Отомикроскопия.
Осуществляется с использованием операционного микроскопа при увеличении х10 и х16.
Выполняется, чаще, у больных с хроническими воспалительными заболеваниями уха для уточнения состояния анатомических элементов звукопроводящей системы слухового анализатора, а также характера и локализации патологических изменений в среднем ухе.
Ушная манометрия.
В отличие от описанных выше методов, результативность которых напрямую зависит от субъективных ощущений пациента, объективную регистрацию проходимости слуховых труб обеспечивает ушная манометрия.
Процедура предполагает герметичное введение резинового колпачка со стеклянной трубкой, на которую нанесены деления, в наружный слуховой проход. В ней содержится окрашенная капля спирта, приходящая в движение при удачном продувании
Результаты исследования проходимости слуховых труб оценивают следующим образом:
Барофункция I степени — слуховые трубы проходимы при глотании.
Барофункция 11 степени — слуховые трубы проходимы при пробе Тойнби.
Барофункция III степени - слуховые трубы проходимы при пробе Вальсальвы.
Барофункция IV степени -- слуховые трубы проходимы только при продувании по Политцеру.
Заболевания наружного уха
Симптомы
Резкая боль в ухе, нередко иррадиирущая в зубы, шею, диффузно распространяющаяся по всей голове; боль усиливается при разговоре и жевании вследствие того, что суставная головка нижней челюсти, смещаясь, оказывает давление на стенки наружного слухового прохода;
При надавливании на козелок и оттягивании ушной раковины – резкая болезненность.
Иногда можно наблюдать резкое повышение температуры и озноб (зависит от выраженности интоксикации).
Фурункул наружного уха в стадии инфильтрации под влиянием лечения может разрешиться. Обычно же на 5-7 день на верхушке его происходит гнойное расплавление кожи и некротический стержень вместе с гноем выделяются в наружный слуховой проход. В это время больной отмечает исчезновение боли, самочувствие улучшается.
Диагностика.
Отоскопию следует проводить осторожно узкой воронкой При осмотре наружного слухового прохода видно округлое возвышение гиперемированной воспаленной кожи, суживающее просвет слухового прохода.
Барабанная перепонка не изменена.
Инфильтрация кожи нередко распространяется на мягкие ткани, окружающие ушную раковину, на сосцевидный отросток.
Регионарные околоушные лимфатические узлы увеличиваются, становятся плотными и болезненными при пальпации.
При локализации фурункула на передней или нижней стенках в области санториниевых щелей, инфекция может распространиться на околоушную слюнную железу и вызвать ее воспаление.
В начале заболевания нередко заметен просвечивающий стержень, а после опорожнения можно увидеть кратерообразное углубление на припухлости, откуда выделяется гной.
Лечение фурункула.
Антибактериальная терапия: ампициллин - по 0,5 г внутрь 4 раза в сут, прием за 1 ч до еды. При более тяжелом течении рекомендуется аугментин по 0,625 г 2-3 раза в день, либо препараты из группы цефалоспоринов - цефалексин, цефазолин.
Антигистаминные: диазолин, супрастин, лоратадин.
В наружный слуховой проход вводят турунду, пропитанную смесью в равных пропорциях 3% борного спирта и глицерина. Такие турунды оказывают местное противовоспалительное действие.
Назначают жаропонижающие и противовоспалительные средства - панадол, парацетамол, анальгин, темпалгин.
ФТЛ: УВЧ, УФО на ухо.
При флюктуации производится вскрытие фурункула с последующей тампонадой с мазью «Левомеколь», Вишневского, ихтиоловой мазью.
4.2 Диффузный наружный отит (otitis externa diffusa)
гнойное разлитое воспаление кожи наружного слухового прохода, распространяющееся и на костный отдел, на подкожный слой и нередко на барабанную перепонку.
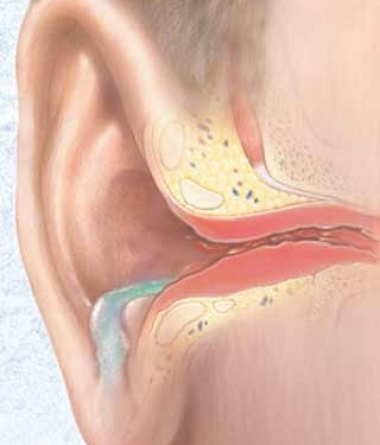
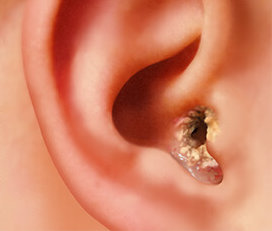
Рис. 30. Диффузный наружный отит.
Этиология.
Возбудитель – сапрофитная микрофлора (стафилококк), но встречается и поражение грамотрицательной флорой (протей, синегнойная палочка, кишечная палочка) и грибами.
Развитию диффузного наружного отита способствуют нарушение углеводного обмена, снижение резистентности организма, аллергические проявления в организме.
Клиника
Заболевание может протекать в острой и хронической формах.
В острой стадии отмечается зуд кожи, болезненность при надавливании на козелок, гнойные выделения из уха. При отоскопии – гиперемия и инфильтрация кожи. Припухшая кожа суживает просвет слухового прохода. В глубине его можно видеть кашицеобразную массу, состоящую из десквамированного эпидермиса и гноя с гнилостным запахом. Барабанная перепонка бывает умеренно гиперемирована и покрыта слущенным эпидермисом.
При хроническом течении заболевания симптомы менее выражены, на первый план выступает утолщение кожи слухового прохода и барабанной перепонки вследствие воспалительной инфильтрации.
Лечение.
Назначается диета с исключением острых и пряных блюд, ограничением углеводов, богатая витаминами
Гипосенсебилизирующая терапия (супрастин, лоратадин, дезлоратадин, тавегил, кларитин)
противовоспалительная терапия
промывание раствором фурацилина 1:5000 с последующим 1тщательным высушиванием
капли в ухо (например, полидекса, ушные капли), при зуде назначают, 1% ментол в персиковом масле, 2-3% р-р салицилового спирта. Хороший эффект дает применение мазей, содержащих глюкокортикоиды: белогент, белодерм, белосалик, целестодерм.
С медикаментозной терапией хорошо сочетать физиотерапию: УФО, УВЧ, облучение стенок наружного слухового прохода гелий-неоновым лазером.
Этиология
Заболевание может возникнуть первично или вторично при переходе процесса с лица и головы.
Возбудитель – В-гемолитический стрептококк группы А,
развитию процесса благоприятствует нарушение защитных иммунобиологических механизмов организма в сочетании с инфицированием ушной раковины и наружного слухового прохода при расчесах, трещинах, царапинах кожи.
Клиническая картина
Пациент предъявляет жалобы на жжение и болезненность в области уха. Имеется выраженная гиперемия и инфильтрация кожи ушной раковины, включая мочку; пораженный участок четко отграничен от окружающей здоровой кожи как окраской, так и припухшим валиком. воспаление нередко распространяется на сосцевидный отросток и напоминает мастоидит буллезная форма рожи протекает с образованием пузырьков с серозным содержимым. Характерно повышение температуры тела до 39-40 °С, озноб, головная боль.
В тяжелых случаях течение заболевания длительное, с периодическими ремиссиями и обострениями процесса, в легких выздоровление наступает в течение 3-5 дней.
Лечение.
Предполагает изоляцию больного.
Проводится антибиотикотерапия (группы пенициллина и цефалоспоринового ряда)
При затяжном или рецидивирующем течении заболевания проводят повторные курсы лечения, обязательно меняя антибиотик.
Необходимо добавление:
· гипосенсебилизирующей терапии,
· витаминов
· биостимуляторов
· местно целесообразно назначать УФО
Перихондрит ушной раковины
Это ограниченное или диффузное воспаление надхрящницы, при котором в процесс, как правило, вовлекается кожа наружного слухового прохода
Рис. 32. Перихондрит ушной раковины
Этиология.
Причиной чаще бывает травма ушной раковины и последующее инфицирование, среди возбудителей чаще встречается синегнойная палочка (P. aeruginosa)
Возможно возникновение перихондрита как осложнения фурункула наружного слухового прохода или диффузного наружного отита.
Различают серозный и гнойный перихондрит.
Клиническая картина.
Как правило, начальные симптомы – боль в области ушной раковины или наружного слухового прохода;
припухлость кожи наружного уха, которая распространяется по всей ушной раковине, исключая мочку; вначале неравномерная, носит бугристый характер, далее появляется флюктуация за счет образования гнойного экссудата между надхрящницей и хрящем.
Пальпация ушной раковины резко болезненна.
Если больному своевременно не оказана помощь, процесс может привести к гнойному расплавлению хряща с отторжением некротических тканей. В результате происходит рубцевание, сморщивание и обезображивание ушной раковины (ухо борца).
Лечение
Применяется антибиотикотерапия (группы пенициллина и цефалоспоринового ряда). Из группы макролидов возможно использование спирамицина (по 3 млн ЕД 2-3 раза в сут) или рокситромицина - по 0,15 внутрь 2 приема в сутки).
Местная терапия включает: полимиксин М в виде 1% мази или эмульсии, пораженную часть раковины смазывают 5% настойкой йода.
Назначают физиотерапию: УФоблучение, УВЧ или СВЧ.
При появлении флюктуации необходимо произвести широкий разрез тканей параллельно контурам раковины и выскоблить из полости абсцесса некротизированные ткани. В полость вкладывают тампон, пропитанный раствором антибиотиков или гипертоническим раствором, который меняют через 3-4 ч. На ухо накладывают асептическую повязку.
Серная пробка (H61.2)
Серная пробка (cerumen) представляет собой скопление серы, продуцируемой железами, расположенными в перепончато-хрящевом отделе слухового прохода, и спущенного эпидермиса.
В норме секрет серных желез, засыхая в комочки или корочки, выпадает наружу при жевании и разговоре вследствие движений височно-нижнечелюстного сустава и передней стенки слухового прохода. Скоплению серы способствуют узость и извилистость наружного слухового прохода, в ряде случаев гиперфункция серных желез, повышенная вязкость серы. Образование пробок связано с воспалительными процессами, попытками удалять скопление серы и эпидермальных масс в слуховом проходе с помощью спичек, шпилек и других предметов. При этом серные массы, обычно скапливающиеся в перепончато-хрящевом отделе слухового прохода, проталкиваются в костный отдел, откуда удаление их затруднено.
Серная пробка может частично заполнять просвет наружного слухового прохода или полностью обтурировать его. Цвет серной пробки может быть от желтоватого до темно-коричневого; по консистенции она бывает мягкой, плотной или каменистой. Длительно находясь в наружном слуховом проходе, пробка высыхает, становится плотной и прочно фиксируется к стенкам, иногда вызывая развитие пролежня.
Клиника
Субъективно серная пробка может длительно никак не проявляться либо появляются ощущение заложенности, шум в ухе, аутофония (восприятие собственного голоса заложенным ухом), иногда рефлекторный кашель. Слух снижается обычно при полной обтурации просвета слухового прохода. Чаще это наблюдается при попадании в ухо воды, которая вызывает набухание серной пробки. Если пробка находится в костном отделе и оказывает давление на барабанную перепонку, могут появиться головокружение, тошнота, головная боль, слух снижается более значительно.
Диагностика
Основывается на анамнезе и данных отоскопии, при которой в просвете наружного слухового прохода видны серные массы, полностью или частично его обтурирующие.
Заболевания внутреннего уха
Лабиринтит ( H 83.0)
Воспалительное поражение структур внутреннего уха, возникающее в результате проникновения в него инфекции или являющееся следствием травмы. Клиника лабиринтита включает вестибулярные нарушения (головокружение, расстройство равновесия и координации) и симптомы поражения органа слуха (шум в ухе, снижение слуха). Диагностические мероприятия при подозрении на лабиринтит заключаются в проведении отоскопии, рентгенологического исследования, КТ, аудиометрии, электрокохлеографии, импедансометрии, вестибулометрии, электронистагмографии, калорической и прессорной пробы, лабораторных исследований для выявления возбудителя. Лечение лабиринтита может быть медикаментозным и хирургическим.
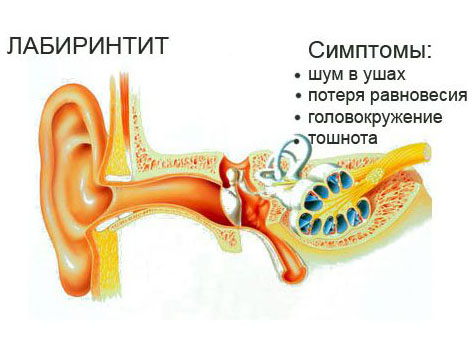
Рис.35. Лабиринтит.
Классификация лабиринтита:
По выраженности проявлений лабиринтит делят на:
острый;
хронический (он, в свою очередь, может быть явным или латентным).
По распространенности патологического процесса заболевание бывает:
ограниченным;
распространенным (диффузным).
В зависимости от путей попадания инфекционного агента в структуры среднего уха лабиринтит может быть:
q тимпаногенным (из среднего уха);
q менингогенным (из мозговых оболочек);
q гематогенным (с током крови);
q травматическим (повреждение внутреннего уха вследствие травмы).
По патоморфологическим признакам выделяют 3 формы болезни:
· серозную;
· гнойную;
· некротическую.
| 
|
Рис.37. Анатомия человеческого уха. Лабиринтит.
Причины заболевания
o Точная причина заболевания неизвестна. Однако среди возможных причин, провоцирующих его возникновение, отмечаются:
o острые и хронические воспаления среднего уха (отиты)
o туберкулёз среднего уха
o травмы
o реже: бактериальные инфекции, ОРВИ
Вращательная проба
Вращательная проба по Барани (1906) заключается в том, что испытуемого с закрытыми глазами вращают на специальном кресле со скоростью 10 оборотов за 20 с, затем его резко останавливают и регистрируют длительность поствращательного нистагма. В норме длительность такого нистагма не превышает 10-15 с.
С помощью некоторых вращательных проб (купулометрия, маятниковая проба, пороговый вращательный тест и др.) возможна более точная оценка функционального состояния вестибулярного анализатора, например выявление феномена межлабиринтной асимметрии.
Калорическая проба.
Калорическая проба позволяет в отличие от вращательной оценивать функциональное состояние каждого вестибулярного аппарата в отдельности, поскольку при ней сначала раздражают теплом или холодом один ушной лабиринт, затем другой.
Диагностика
o Заболевание диагностируется на основании
жалоб пациента и его обследовании. Для выявления причин головокружений проводят специальные тесты. Кроме того, если эти тесты точно не определяют причину головокружений, могут проводиться:
o Электронистагмография — регистрация движения глазных яблок с помощью электродов; это даёт возможность разграничить головокружение, вызванное поражениями ЦНС, и головокружение, вызванное патологией внутреннего уха (разные типы движения глазных яблок);
o Магнитно-резонансная томография и компьютерная томография — показывают патологии головного мозга;
o Исследования слуха — позволяют выявить нарушения слуха, проверить функционирование нерва, идущего от внутреннего уха в мозг;
o Аудиометрия —аудиометрия чистого тона определяют, как человек слышит.
Осложнения лабиринтита
Основные осложнения данного заболевания связаны с распространением воспалительного процесса со структур внутреннего уха на прилежащие органы:
инфицирование сосцевидного отростка височной кости – мастоидит;
вовлечение в процесс пирамиды височной кости – петрозит;
проникновение инфекционного агента в полость черепа – менингит, энцефалит, абсцесс головного мозга.
Дифференциальная диагностика
Основными болезнями, с которыми необходимо проводить дифференциальную диагностику, являются:
отогенный арахноидит (воспаление паутинной оболочки головного мозга);
отогенные абсцессы.
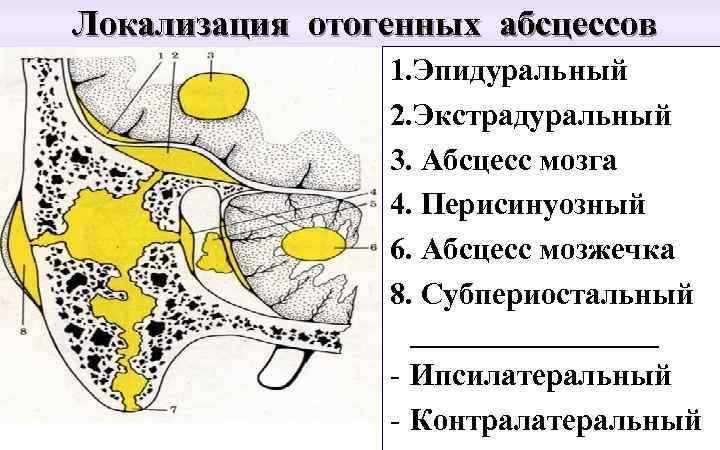
Рис. 38. Локализация отогенных абсцессов.
Лечение.
Симптомы лабиринтита могут проходить самостоятельно. Если заболевание вызвано бактериальной инфекцией, назначаются антибиотики. Тем не менее, при более тяжёлых формах (гнойные, диффузные, гнойные диффузные) требуется госпитализация. В этом случае обеспечиваются постоянное наблюдение, уход, полный покой.
При гнойных формах обеспечиваются условия оттока гноя. При серозных проводится лечение, восстанавливающее функции уха и предупреждающие переход в гнойную форму. При более лёгких формах, когда лабиринтит не угрожает перейти в хроническую форму или вызвать потерю слуха, нарушение вестибулярных функций или внутричерепные осложнения, назначается симптоматическое лечение: противорвотные, антигистаминные средства, стероидные и седативные препараты.
Классификация тугоухости
По течению:
· Острая (до 1 месяца).
· Подострая (до 3 месяцев).
· Хроническая (более 3 месяцев).
· Внезапная глухота (в течение нескольких часов, во время сна или тотчас после пробуждения без предшествующих симптомов).
Клиническая картина
· Снижение слуха (одно или оба уха)
· Наличие шума в ушах (высокочастотный)
· Нарушение разборчивости речи
· Состояние оглушенности, заложенности уха/ушей, головокружение, неуверенность при ходьбе.
Принципы лечения.
· Своевременное начало лечения – улучшает прогноз.
· Стационарное лечение в острой и подострой стадии.
· Индивидуальный подход с учетом этиологического фактора.
· Комплексная терапия (медикаментозная, физиотерапия, рефлексотерапия, ГБО, ЛФК, диета).
· Адекватная реабилитация (слухопротезирование, кохлеарная реабилитация).
Болезнь Меньера ( H 81.0)
Болезнь Меньера — заболевание внутреннего уха не воспалительного характера, проявляющееся повторяющимися приступами лабиринтного головокружения, шумом в пораженном ухе и прогрессирующим снижением слуха.
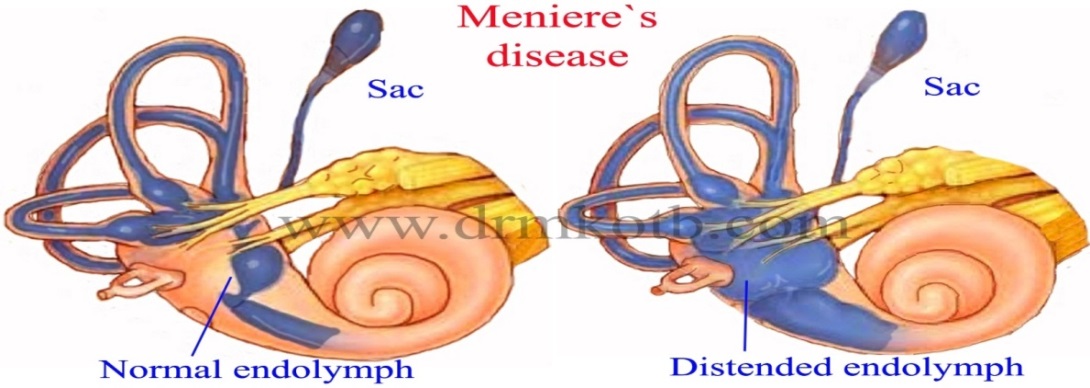
Рис.40. Негнойное заболевание внутреннего уха.
Болезнь Меньера носит название фамилию открывателя, французского медика, который впервые описавшего симптомы заболевания. в 1961 году Приступы головокружения, сходные с описанными Меньером, могут наблюдаться и при вегето-сосудистой дистонии, недостаточности кровообращения головного мозга в вертебро-базилярном бассейне, нарушении венозного оттока, черепно-мозговой травме и пр. заболеваниях. В таких случаях говорят о синдроме Меньера.
· В большинстве случаев первый приступ БМ (болезни Меньера) возникает в возрасте от 40 до 60 лет. Развитие БМ в детском возрасте – редкость.
· Женщины болеют чаще мужчин в соотношении 1,3–1,9:1.
· БМ занимает 2-е место по частоте встречаемости среди периферических причин головокружения, уступая только доброкачественному пароксизмальному позиционному головокружению.
· Пациенты с БМ составляют 9,5% от общего числа больных, проходящих стационарное лечение по поводу кохлеовестибулярных нарушений.
В детской отоларингологии заболевание встречается крайне редко. В большинстве случаев болезни Меньера процесс носит односторонний характер, Однако со временем односторонний процесс при болезни Меньера может трансформироваться в двусторонний.
Симптомы:
1 – снижение слух,
2 – шум в ушах,
3 – патогномоничный симптом – периодически повторяющиеся приступы головокружения, сопровождающиеся расстройством равновесия, тошнотой, рвотой, изменениями деятельности ССС, побледнением кожных покровов, холодным потом и др. вегетативными проявлениями.
Этиология болезни Меньера неизвестна.
Основными причинами являются:
• Ангионевроз
• Вегетативная дистония
• Нарушение обмена эндолимфы и ионного баланса внутрилабиринтных жидкостей
• Вазомоторные и нервно-трофические расстройства
• Инфекция и аллергия
• Нарушения питания, витаминного и водного обмена
К общим причинам развития относят нарушение обмена. Широкое распространение получила точка зрения, согласно которой развитие патологических симптомов болезни Меньера обусловлено увеличением количества лабиринтной жидкости и вызванной им лабиринтной гипертензией.
• Анатомическая теория – возникновение болезни может быть связано с патологией строения височной кости, в частности, с пониженной пневматизацией клеток сосцевидного отростка и гипоплазией вестибулярного канала, при этом малых размеров эндолимфатический мешок неправильно расположен позади лабиринта.
Генетическая теория - наследственная передача болезни Меньера была выявлена более полувека назад, причем результаты последних исследований (М. Verstreken, Бельгия) свидетельствуют об аутосомно-доминантном типе наследования.
Согласно аллергической теории, частота аллергических реакций у больных болезнью Меньера выше, чем среди населения в целом.
• Иммунологическая теория подтверждается обнаружением иммунных комплексов в эндолимфатическом мешке у пациентов с болезнью Меньера.
• В пользу сосудистой теории свидетельствует частое сочетание болезни Меньера с мигренью.
По метаболической теории при болезни Меньера в эндолимфатическом пространстве происходит задержка калия. Это вызывает калиевую интоксикацию волосковых клеток и вестибулярного нейроэпителия, в результате чего развиваются тугоухость и головокружение.
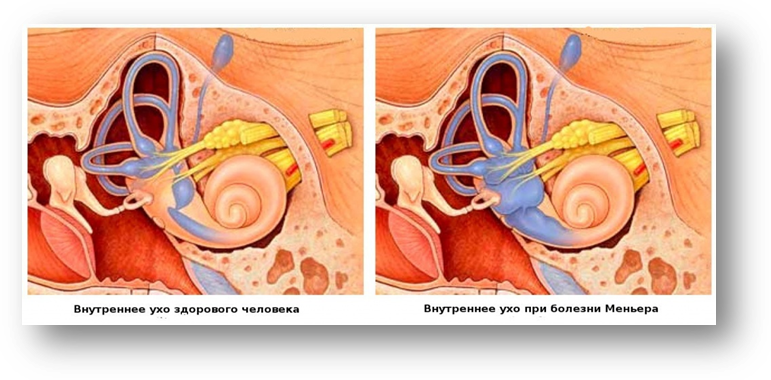
Рис. 41. Внутреннее ухо здорового человека и пациента с
болезнью Меньера .
Развитие БМ связано с идиопатическим эндолимфатическим гидропсом. Это состояние, которое характеризуется повышением давления в эндолимфатической системе внутреннего уха, включающей улитковый ход, сферический (саккулюс), эллиптический (утрикулюс), мешочки преддверия, эндолимфатический проток и мешок, перепончатые полукружные каналы.
Патофизиологически к гидропсу может приводить:
· усиление процессов выработки эндолимфы сосудистой полоской спирального органа и клетками саккулюса и утрикулюса;
· нарушение процесса ее резорбции в эндолимфатическом мешке;
· нарушение проницаемости мембранных структур внутреннего уха.
Симптомы болезни Меньера.
· приступ выраженного системного головокружения, сопровождающегося тошнотой и неоднократной рвотой. В этот период пациенты испытывают ощущение смещения или вращения окружающих их предметов или же чувство проваливания или вращения собственного тела.
· При попытке изменить положение тела состояние ухудшается, отмечается усиление тошноты и рвоты.
· заложенность, распирание и шум в ухе, нарушение координации и равновесия, снижение слуха, одышка, тахикардия, побледнение лица,
· повышенное потоотделение.
· ротаторный нистагм. Он более выражен, когда пациент с болезнью Меньера лежит на пораженном ухе.
Длительность приступа может варьировать от 2-3 минут до нескольких дней, но чаще всего находится в диапазоне от 2 до 8 часов.
Лечение болезни Меньера.
• Ввиду полиэтиологичности заболевания и отсутствия единого взгляда на патогенез, существует множество методов лечения как терапевтических, так и хирургических.
• Также выделяют лечение во время приступа и в межприступный период.
| • Должно быть неотложным. • Придают горизонтальное положение. • Устраняют яркий свет и резкие звуки. • Грелка в ноги. • Горчичники на шейно-затылочную область. | Подкожно 1 мл 0,1% атропина. Глюкоза 10-20 мл 40% в/в. Супрастин 2 мл 2,5% в/м. Кофеин 10% до 1 мл. Если явления приступа не прошли, повторяют через 3-4 часа. Ликвидация метаболического ацидоза. |
Комплексное лечение болезни Меньера включает медикаменты, улучшающие микроциркуляцию структур внутреннего уха и уменьшающие проницаемость капилляров,
Хорошо зарекомендовал себя в лечении болезни Меньера бетагистин, обладающий гистаминоподобным эффектом.
Купирование приступа осуществляется различным сочетанием следующих препаратов:
q 1.нейролептики (трифтазин, ацинозен),
q 2. препараты скополамина и атропина (белласпон, беллоид),
3. сосудорасширяющие средства (никошпан, но-шпа),
4. антигистаминные (супрастин, димедрол, пипольфен),
5. диуретики.
Как правило, лечение приступа болезни Меньера может быть проведено в амбулаторных условиях и не требует госпитализации пациента. Однако, при многократной рвоте необходимо внутримышечное или внутривенное введение препаратов.
Лечение болезни Меньера должно проводиться на фоне адекватного питания, правильного режима и психологической поддержки пациента.
Рекомендовано не ограничивать физическую активность в периоды между приступами, регулярно выполнять упражнения для тренировки координации и вестибулярного аппарата.
Отсутствие эффекта от проводимой медикаментозной терапии является показанием к хирургическому лечению. Оперативные вмешательства при болезни Меньера подразделяются на дренирующие, деструктивные и операции на вегетативной нервной системе.
1. Операций на нервах и нервных сплетениях.
2. Эффективны у большинства больных в течение первых 1-2 лет на начальной стадии.
3. Декомпрессивные хирургические вмешательства, направленные на нормализацию давления жидкостей лабиринта.
4. Эффективны на II-III стадиях заболевания при наличии гидропса
5. Деструктивные операции на лабиринте направлены на выключение функции вестибулярного анализатора.
6. Наиболее эффективной с устойчивым результатом является операция по В.Т. Пальчуну – рассечение эндолимфатического протока при наличии гидропса лабиринта.
o К дренирующим вмешательствам относятся различные декомпрессионные операции, направленные на увеличение оттока эндолимфы из полости внутреннего уха. Наиболее распространенными среди них являются: дренирование лабиринта через среднее ухо, перфорация основания стремени, фенестрация полукружного канала, дренирование эндолимфатического мешка.
o Деструктивными операциями являются: интракраниальное пересечение вестибулярной ветви VIII нерва, удаление лабиринта, лазеродеструкция лабиринта и разрушение его клеток ультразвуком.
o Вмешательство на вегетативной нервной системе может заключаться в шейной симпатэктомии, резекции или пересечении барабанной струны или барабанного сплетения.
o К альтернативным методикам лечения болезни Меньера относится химическая абляция, заключающаяся в введении в лабиринт спирта, гентамицина или стрептомицина. При двустороннем характере поражения слуха пациентам с болезнью Меньера необходимо слухопротезирование.
Прогноз болезни Меньера.
Болезнь Меньера не представляет угрозы для жизни пациента. Но нарастающая тугоухость и нарушения в работе вестибулярного анализатора накладывают определенные ограничения на профессиональную деятельность больного и со временем приводят к его инвалидизации. Проведение оперативного лечения на ранних стадиях болезни Меньера способно улучшить прогноз у большинства пациентов, однако не позволяет добиться восстановления слуха.
Отосклероз ( H 80)
В основе заболевания лежит очаговое поражение костной капсулы ушного лабиринта.
Патолого-анатомическая сущность – здоровая кость в очаге поражения замещается порозной, губчатой – спонгиозной костью.
Отосклеротический очаг (Рис.42) располагается в области окна преддверия, редко – в области окна улитки, внутреннего слухового прохода, полукружных каналов.
Рис. 42. Отосклероз.
Отосклероз является частой причиной прогрессирующей тугоухости кондуктивного или смешанного типа у лиц с нормальными или немного измененными барабанными перепонками. Сущность патологического процесса заключается в очаговом перерождении лабиринтной капсулы. Сначала заболевание протекает бессимптомно («гистологический» отосклероз), но затем у 10-15% лиц с отосклеротическим поражением лабиринтной капсулы нарушается звукопроведение вследствие анкилоза стремени или (гораздо реже) костной облитерации окна улитки. Распространение отосклеротического процесса на улитку приводит к атрофии волосковых клеток, особенно нейронов спинального ганглия.
В начальных стадиях – поражение звукопроведения (кондуктивная тугоухость). Опыты R, F,G – отрицательные. На аудиограмме – восходящий тип кривой воздушной проводимости, кривая костной проводимости нормальная. По мере развития заболевания – в процесс вовлекается внутреннее ухо – тугоухость смешанная.
Лечение отосклероза оперативное – стапедопластика.
Эпидемиология
o Клинически выраженным отосклерозом страдает 1 - 2% населения земного шара (гистологический отосклероз выявляется у 10%) (Данные ВОЗ, 2014)
o В структуре заболеваний уха ЛОР стационаров 5-8% это больные отосклерозом (А.И. Крюков и соавт., 2015)
o Заболевание поражает наиболее социально-активную часть населения в возрасте от 15 до 45 лет (Гаров Е.В. и соавт., 2016)
o Преобладают женщины в соотношении 2:1
o Невысокая распространённость у выходцев из Африки (0,5% популяции).
Этиология
o Этиология заболевания не установлена.
o Среди многочисленных гипотез возникновения заболевания преобладают:
o Аутоиммунная (Сватко Л.Г., 1995, Решетников Н.Н., 1992, Thalmann I. et al.,1987)
o Наследственная (аутосомно-доминантная наследственность специфического типа реакции на различные экзо- и эндогенные воздействия) (Larson A.,1960, Сватко Л.Г., 1995)
o Экзо - и эндогенные факторы: пубертатный период, беременность, менопауза, гипофункция щитовидных желез, воздействие шума и вибрации, провоцирующая роль вируса кори и др.\
Рис. 43. Отосклеротический очаг.
Патогенез.
o Гистологически отосклеротический очаг (Рис. 43) - участок вновь образованной кости с неправильной структурой и многочисленными сосудистыми пространствами.
o Очаги отосклероза могут быть: зрелыми (отосклероз) и незрелыми (отоспонгиоз), одиночными и множественными, ограниченными и диффузными, как правило, симметричными.
o Локализация отосклеротического очага по краю окна преддверия с вовлечением кольцевидной связки и ножек стремени приводит к анкилозу последнего и развитию кондуктивной тугоухости.
Классификация.
По характеру аудиометрической кривой выделяют три формы отосклероза.
o Тимпанальная (фенестральная) – нормальные значения слуховой чувствительности при костном звукопроведении
o Кохлеарная (ретрофенестральная, внутриулитковая, лабиринтная) - аудиологически почти не отличается от НСТ
o Смешанная (тимпанокохлеарная, фенестро-ретрофенестральная) - сочетает в себе признаки первой и второй.
Клиническая картина.
Симптомы:
o двустороннее прогрессирующее снижение слуха (по кондуктивному типу)
o ощущение шума в ушах (у 67-98% больных)
o «paracusisWillisii» - относительно лучшее восприятие речи в условиях шума (у 50% больных)
Микросимптомы:
o симптом Тойнби (отсутствие серы)
o симптом Лемперта (истончение барабанной перепонки)
o симптом Шварце (просвечивание отоочага)
o симптом Вирховского-Тилло (широкий наружный слуховой проход)
o голубые склеры
Лечение.
Консервативное (симптоматическое)
Хирургическое:
o Непрямая мобилизация подножной пластинки стремени.
o Прямая мобилизация подножной пластинки стремени.
o Фенестрация лабиринта.
o Стапедопластика.
Заболевания среднего уха
Клиника.
Основные жалобы при тубоотите — на ощущение заложенности уха, понижение слуха, иногда шум в ухе, аутофонию (усиление собственного голоса в "больном" ухе). Нередко эти жалобы появляются во время острой респираторной вирусной инфекции или в период реконвалесценции после нее. Заложенность уха может появиться после перенесенного перепада атмосферного давления, например после полета в самолете. Боль в ухе обычно отсутствует или она выражена незначительно, общее состояние страдает мало.
При отоскопии отмечается втянутость барабанной перепонки, характерными признаками чего является кажущееся укорочение рукоятки молоточка, резкое выстояние в сторону слухового прохода короткого отростка, более отчетливо выделяются передняя и задняя молоточковые складки, световой конус исчезает или деформирован. Иногда определяется радиальная инъекция сосудов барабанной перепонки вдоль рукоятки молоточка или циркулярная в области барабанного кольца. Слух при остром тубоотите снижен незначительно — до 20—30 дБ, по типу нарушения звукопроведения, преимущественно на низких частотах. Иногда больные отмечают улучшение слуха после зевания или проглатывания слюны, сопровождающихся раскрытием просвета слуховой трубы.
Диагностика
Диагноз острого тубоотита не вызывает затруднений при наличии отмеченных признаков заболевания.
Лечение
В первую очередь оно должно быть направлено на устранение неблагоприятных факторов, влияющих на состояние глоточного отверстия слуховой трубы. С целью уменьшения отечности слизистой оболочки в этой области больному назначают сосудосуживающие капли в нос: нафтизин, санорин, тизин, називин и др. Уменьшению отечности слизистой оболочки способствуют также антигистаминные препараты (супрастин, гисманал, кларитин и др.). Для предупреждения заброса инфицированной слизи из носоглотки через слуховую трубу в барабанную полость больного нужно предостеречь от чересчур энергичного сморкания. Нос следует очищать по одной ноздре и при этом не слишком напрягаться. С этой же целью при наличии воспалительных изменений в носоглотке не рекомендуется производить продувание слуховых труб по Политцеру; предпочтение отдается катетеризации слуховой трубы, выполняемой после тщательной анемизации ее глоточного отверстия. Через катетер в просвет слуховой трубы можно ввести несколько капель 0,1 % раствора адреналина или суспензии гидрокортизона. В комплекс лечебных мероприятий включаются различные физиотерапевтические процедуры: УФО, УВЧ на нос, лазеротерапия на область глоточного отверстия слуховой трубы, пневмомассаж барабанной перепонки.
Острый тубоотит при адекватном лечении проходит обычно за несколько дней. Эффективность лечения хронического тубоотита зависит от своевременного устранения патологии полости носа, околоносовых пазух и носоглотки, которые способствуют возникновению и поддерживают течение тубоотита.
Этиология
o Острые и хронические заболевания носа, околоносовых пазух и глотки с распространением воспаления на устье слуховой трубы.
o Аденоиды, анатомические особенности строения слуховой трубы у детей (короткая и широкая).
o Неадекватное лечение острого среднего отита.
o Баротравма.
o Новообразования носоглотки
Клиническая картина.
o Одно- или двустороннее снижение слуха флюктуирующего характера (при перемене положения головы).
o Ощущение заложенности и/или переливания жидкости в ухе.
o Шум в ухе.
Общее состояние больного не страдает.
Диагностика.
Осмотр барабанной перепонки. Отомикроскопия.
• При осмотре мы можем каждую стадию различить. Если это катаральная стадия, мы можем увидеть втянутую барабанную перепонку, она будет розовая, может быть даже гиперемия по краю молоточка. Дальше, когда уже сформировалась жидкость, то мы можем увидеть уровень этой жидкости, пузырьки воздуха прямо за барабанной перепонкой отчетливо видны. Чем гуще становится экссудат, тем толще становится барабанная перепонка. Барабанная перепонка сама по себе прозрачная, мы тоже видим эту мутную слизь.
• Пороговая тональная аудиометрия.
• Импедансометрия (тимпанометрия) - Звуковая волна, попадающая на перепонку, вызывает ее колебания, которые затем передаются на микроскопические косточки (Рис. 46).
• По ним вибрация переходит на внутреннее ухо и непосредственно на клетки, воспринимающие звук. Повышение импеданса (сопротивляемости) описанной системы приводит к снижению слуха.
А - норма
B - регистрируется при наличии выпота в среднем ухе
Е и Ad - Разрыв слуховых косточек
С - при нарушении проходимости слуховой трубы
D - при наличии рубцов или атрофических изменений барабанной перепонки
As - обычно наблюдается при патологии слуховой трубы или катаральной формы среднего отита.
Рис. 46 Импедансометрия .
Поскольку хронический экссудативный средний отит в своем развитии проходит три стадии, которым соответствует определенное состояние слизистой оболочки барабанной полости, то гистологическая картина ее будет разная - соответственно стадии.
При I стадии содержимое барабанной полости представлено транссудатом с примесью слизи (серозный отит), происходит пролиферация покровного эпителия, увеличивается количество бокаловидных клеток и слизистых желез.
При II стадии вся поверхность слизистой оболочки барабанной полости продуцирует слизь, которая вместе с продуктами клеточного распада становится вязкой и создает «клейкое ухо».
В III стадии количество слизи уменьшается, а скопившийся вязкий экссудат организуется и возникают условия для образования спаечного процесса, который в конечном итоге приводит к адгезивному отиту или рубцовой облитерации барабанной полости
Лечение экссудативного отита складывается из четырех последовательных этапов: устранения причин заболевания и дисфункции слуховой трубы, восстановления слуха и проведения мероприятий, направленных на предотвращение стойкой тугоухости.
Лечение.
o Устранение причины заболевания (аденотомия, коррекция архитектоники полости носа, устранение патологических процессов в носоглотке, полости носа и околоносовых синусах)
o Сосудосуживающие капли в нос.
o Продувание слуховых труб по Политцеру.
o Катетеризация слуховых труб.
o ЛФК для слуховых труб.
o Пневмомассаж барабанной перепонки.
o Гипосенсебилизирующая терапия.
o Физиотерапия (эндауральный электрофорез с лидазой и др.).
Хирургическое лечение
o Тимпанопункция (миринготомия) с аспирацией содержимого барабанной полости.
o Шунтирование барабанной полости.
o Тимпанотомия.
Стадия
o Барабанная перепонка гиперемирована, мутная, выбухает
o Опознавательные пункты сглажены
2 стадия
o Перфорация в барабанной перепонке
o Барабанная перепонка гиперемирована, мутная
o Опознавательные пункты сглажены
3 стадия (репаративная)
o Рубцы на барабанной перепонке
o Барабанная перепонка в пределах нормы
Грипп.
} Отит средний при гриппе развивается либо вследствие проникновения вируса гриппа в ткани среднего уха гематогенным путем (специфический гриппозный отит), либо в результате проникновения в среднее ухо из носовой части глотки обычной бактериальной патогенной флоры — банальный неспецифический отит у больного гриппом. Характерна геморрагическая форма воспаления с появлением экстравазатов (кровоизлияний) под эпидермисом наружного слухового прохода в костном отделе и на барабанной перепонке в виде геморрагических или серозных пузырьков.
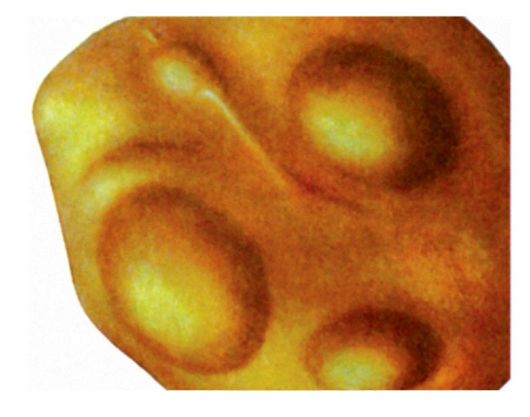
Рис. 54. Отоскопия барабанной перепонки при гриппозном отите.
Отит, вызванный вирусом гриппа, характеризуется наличием геморрагических пузырьков на барабанной перепонке.
Объясняется это усилением проницаемости сосудистой стенки и расширением кровеносных сосудов в результате токсического действия Морфологическим субстратом воспаления является резкое, повышение проницаемости их стенок вследствие вредоносного воздействия вируса гриппа.
Начальный этап заболевания характеризуется вестибулярными расстройствами, сильными головными болями, а также шумом и болью в ухе. Воспалительный процесс нередко локализуется именно в надбарабанном пространстве, что может объяснить скудную отоскопическую картину барабанной перепонки. В некоторых клинических случаях может возникнуть парез .n. facials. Клиническая картина вариабельна. Отоскопически иногда можем видеть нависание задне-верхней стенки костного отдела наружного слухового прохода. В процесс может быть вовлечен и сосцевидный отросток.
Лечение проводится посредством дренажа барабанной полости при парацентезе, а также назначение массивных доз антибиотиков и дезинтоксикации.
При лечении больного с гриппозным отитом следует контролировать состояние слуха. Наряду с кондуктивной тугоухостью в ряде случаев выявляется нейросенсорное поражение, требующее своевременного проведения соответствующей терапии.
Скарлатина.
} Возможность развития костного и мягкотканного некротического поражения среднего уха (глотки, носа), что чаще наблюдается у маленьких детей.
} Сопровождается тромбозами сосудов среднего уха и некрозом слуховых косточек, СО, костной ткани сосцевидного отростка.
} Скрытое начало.
} Первый признак – обильное выделение гноя с резким гнилостным запахом.
} Перфорация барабанной перепонки.
Яркая клиническая манифестирующая картина лвухстороннего отита при скарлатине отличается бурным началом в период высыпания сыпи с последующими вестибулярными атаками. Сосцевидный отросток болезненный.
Следующая рассматриваемая нами форма отита при скарлатине: некротическая, представляющая угрозу для жизни пациента. Как таковой, боли в ухе пациент может и не замечать вследствие отсутствия барабанной перепонки.
Грамотный доктор проводит отоскопию у больного скарлатиной ежедневно, т.к. возможны внутричерепные осложнения с последующей угрозой жизни пациента.
Корь.
Заболевания уха у пациентов с корью встречается довольно часто в поздние сроки заболевания. Характерно таким же бурным началом, как и при скарлатине. Надо знать отличительную клиническую особенность отита при кори. Гематогенный путь распространения инфекции заканчивается 2-х сторонним отитом. Односторонний процесс в среднем ухе наиболее характерен для тубарного пути занесения инфекции.
Немедленный парацентез барабанной перепонки на фоне подъема температуры, появления симптомах резкого недомогания и при отоскопических признаках отита,
Если своевременно не сделать парацентез, это может првести к разрыву барабанной перепонки.
Необходимо проявлять бдительность и высокиц профессионализм в работе с данной категорией пациентов. Т.к. промедление в терапии чревато очень серьезными осложнениями в виде глухонемоты, лабиринтита и менингоэнцефалита. Некротическая форма коревого отита, которая по клиническому течению схожа с аналогичной формой скарлатинозного отита, но в менее выраженном виде.
Туберкулёзный средний отит.
Чаще всего, туберкулезный средний отит проявляется вторично. Когда пациент уже страдает какой- то формой туберкулеза: поражением костей или легких. В начальном периоде пациенты отмечают возникновение ушного шума. Возникают мелкие точечные желтоватые высыпания с последующим казеозным распадами многочисленных перфораций барабанной перепонки, через которые происходит выделение гноя с «творожистыми» крупинками. Ощущается зловонный запах. Значительно падает слуховая функция, возможен парез лицевого нерва.
Лечение.
Проводится радикальная санирующая операция на больном ухе на фоне общего противотуберкулезного лечения.
Дифтерийный отит.
Поражение наружных отделов слухового органа происходит чаще всего вторично. Диагностируется дифтерийный отит отоскопически при наличие характерной пленки на барабанной перепонке и в наружном слуховом проходе. Проводят бактериологический посев отделяемого.
Лечение.
Проводится как местно, так и общее. Повторное введение внутримышечно антитоксина (начать с 6000 и довести до 10 000 единиц). Проводится тщательный туалет наружных отделов уха.
Клиника.
«Переливающийся» шум в ухе и снижение слуха на фоне перенесенных воспалительных заболеваний носоглотка и уха.
Характерным для отоскопической картины адгезивного среднего отита является наличие рубцовых деформаций перепонки.
Характерио наличие дисфункции евстахиевой трубы. Формируется анкилоз суставов между слуховыми косточками.
Аудиометрическое исследование показывает явления кондуктивного нарушения слуха с последующим присоединением нейросенсорного компонента на более поздних этапах заболевания.
Диагностика.
В постановке диагноза помогают следующие моменты: жалоба, анамнез, отоскопический осмотр и проведение аудиометрии, импедансометрии (четко определяется тугоподвижность косточек, плоский тип тимпанограммы).
Лечение.
Существует золотое правило оториноларинголога при лечении отитов: «ухо никогда не лечится с одной стороны». Т.е., обязательно санируются воспаленные отделы носоглотки. Проводят продувание слуховой трубы по Политцеру. Проводят этиопатогенетическую терапию с последующим симптоматическим лечением пациента. Назначается физиолечение
Курсы этиопатогенетический и симптоматической терапии повторяют неоднократно, по показаниям.
При двустороннем адгезивном отите с явно выраженным четким нарушением слуховой функции подбирается слуховой аппарат.
Мастоидит ( H 70)
Понятие «мастоидит» – подразумевают острое гнойное воспаление клеточной системы сосцевидного отростка.
Различают следующие стадии мастоидита:
— экссудативная;
— альтеративная, или деструктивная.
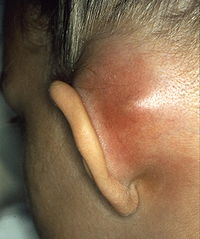
| 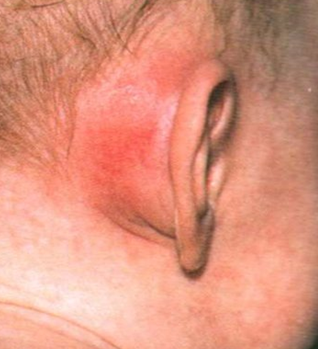
|
Рис. 55. Мастоидит.
Формы мастоидита.
• Субпериостальный абсцесс,
• Верхушечно-шейный мастоидит,
• Мастоидит Бецольда,
• Мастоидит Орлеанского,
• Мастоидит Муре,
• Сквамит,
• Петрозит (триада Градениго).
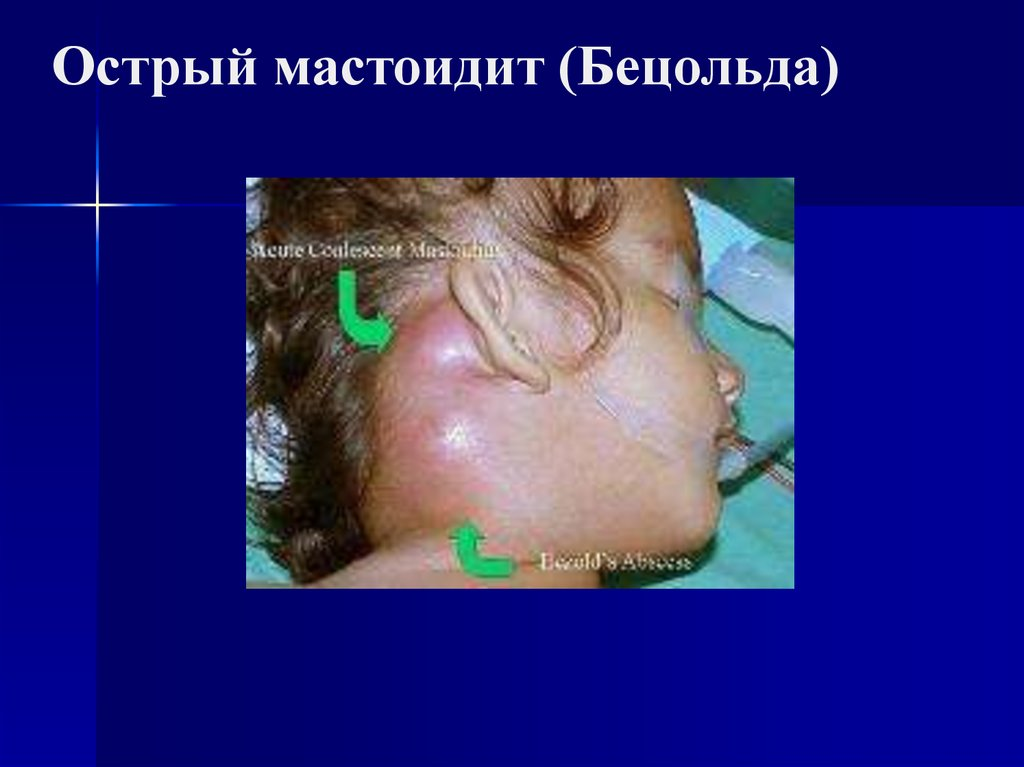
| 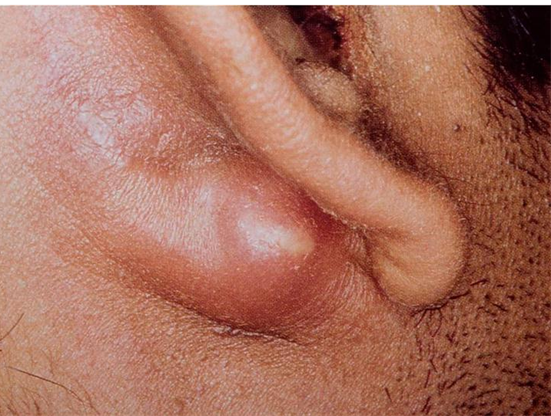
|
| 
|
Рис. 57. Формы мастоидита.
Важным отоскопическим признаком мастоидита является нависание задневерхней стенки наружного слухового прохода в костном его отделе.
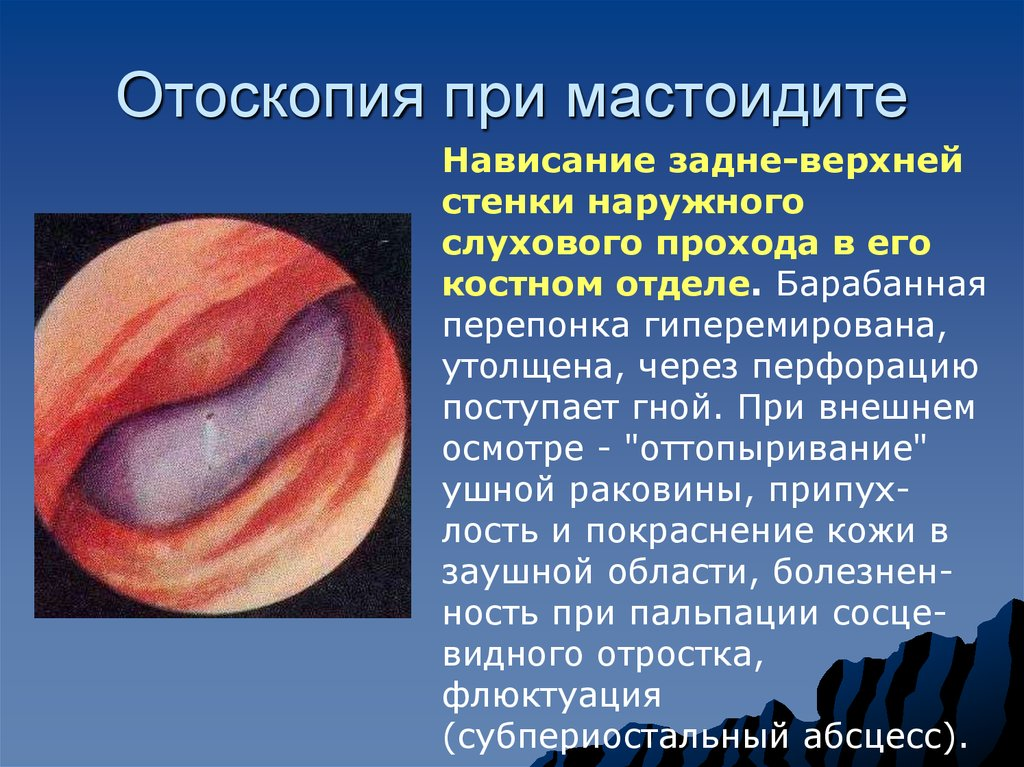
| 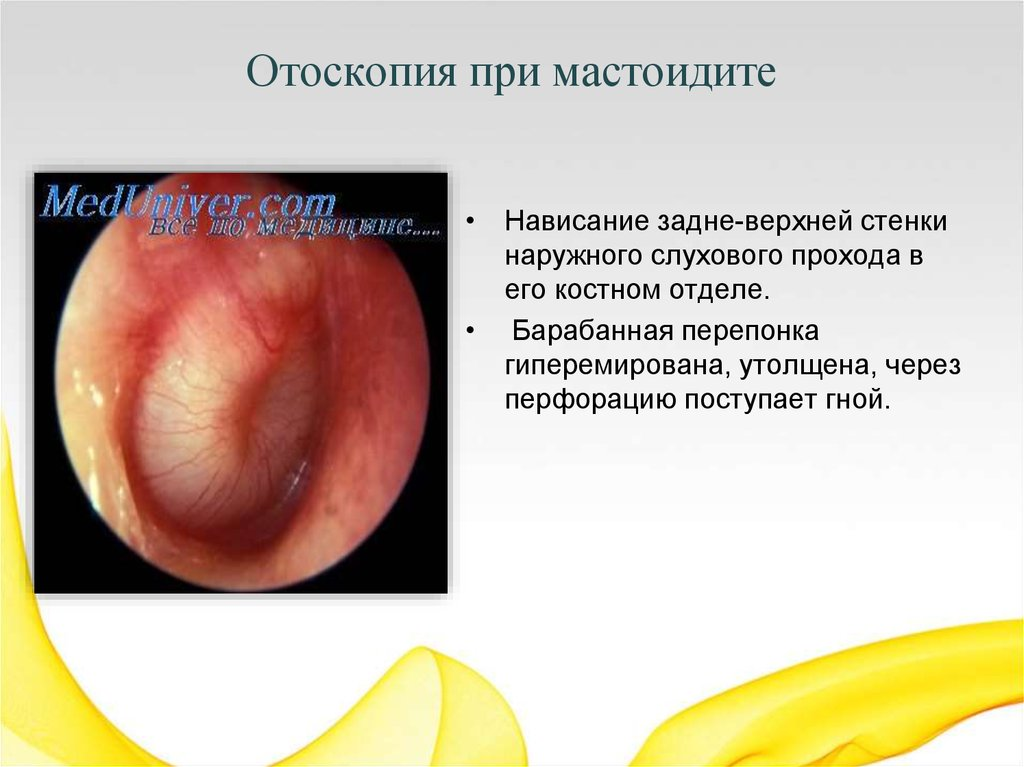
|
Рис. 58. Нависание задневерхней стенки наружного слухового прохода.
На следующем рисунке представлена сравнительная рентгенография височных костей. Левая височная кость без патологии. В области правой височной кости четко виден острый мастоидит, огромный костный дефект в сосцевидном отростке; субпериостальный абсцесс.
Рис. 59. Сравнительная рентгенография височных костей.
На следующем рисунке представлена рентгенограмма височной кости по Шюллеру; острый мастоидит; клетки затемнены, большой деструктивный очаг в сосцевидном отростке (симптом вторичного просветления).
Рис. 60. Укладка по Шюллеру. Острый мастоидит, симптом вторичного просветления.
Диагностика.
• Жалобы и анамнез пациента.
• Осмотр отоскопический.
• Рекомендовано исследование
слуховой и вестибулярной функций.
• Рентгенография
• КТ или МРТ
Дифференциальная диагностика проводится с:
• Фурункулом наружного слухового прохода (в области задней стенки).
• Гнойным воспалением лимфоузлов заушной области.
• Злокачественными опухолями.
Лечение мастоидита.
Консервативное лечение.
Включает в себя:
• локализация воспалительного процесса, приостановление его распространения по системе воздухоносных полостей среднего уха и за пределы височной кости;
• смягчение субъективных и объективных симптомов;
• предупреждение развития стойких нарушений слуха и предупреждение формирования гнойного очага как причины последующего рецидивного течения.
• Рекомендована ранняя системная антибиотикотерапия.
Препараты первого ряда:
β-лактамные антибиотики: Амоксициллин+Клавулановая кислота, внутривенно каждые 6-12 ч взрослым и детям старше 12 лет по 1,2 г; Курс лечения 7-10 сут или Тикарциллин+Клавулановая кислота
парентеральные цефалоспорины II и III поколения: Цефуроксим внутривенно или внутримышечно. Взрослым по 0,75 г 3~4 раза в сутки при наличии грамм-положительных возбудителей и по 1,5 г 3~4 раза в сутки при наличии грамм-отрицателъных возбудителей. Курс лечения 7-10 дней.
Хирургическое лечение подразделяется на:
• Антромастоидотомия.
• Мастоидэктомия.
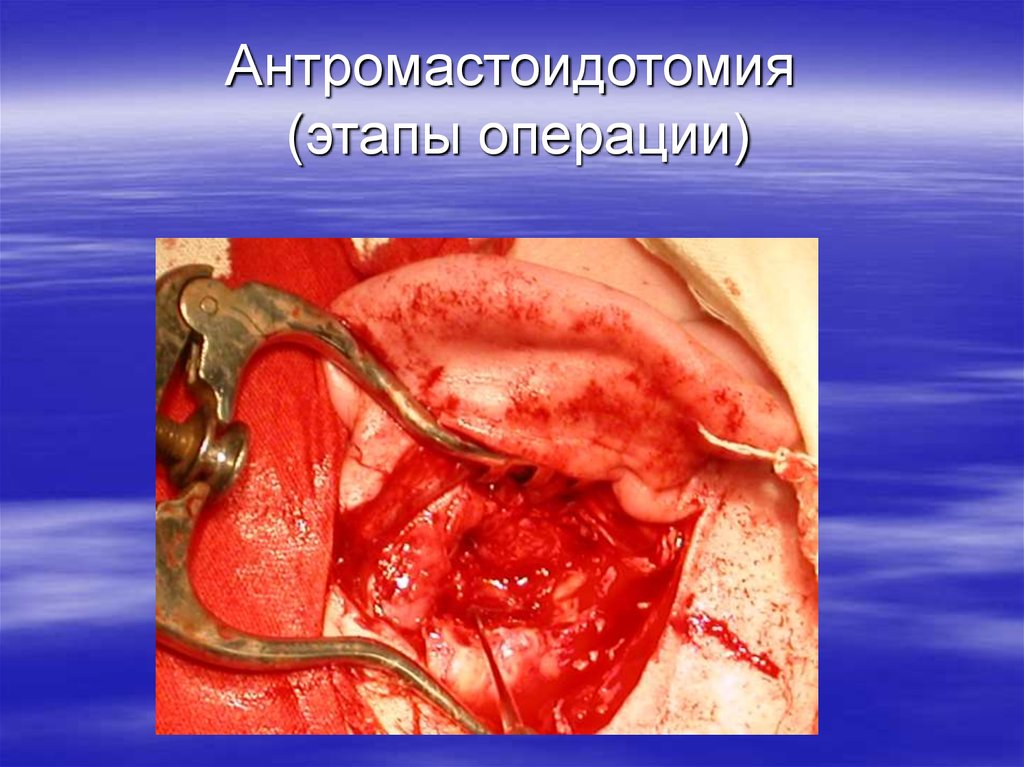
| 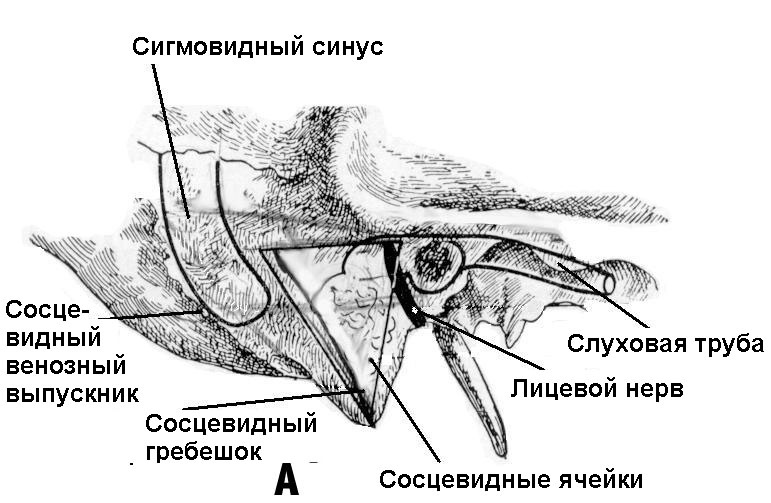
| 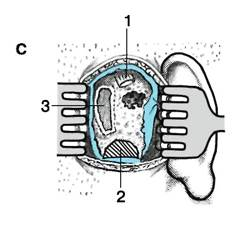
|
Рис. 61. Хирургическое лечение мастоидита.
Оперативное лечение проводится при возникновении симптомов внутричерепных осложнений и осложнений в рядом лежащих со средним ухом областях.
Эпидемиология.
• Распространенность в популяции остаётся высокой — 13,7–20,9 на 1000 населения.
• Среди других заболеваний ЛОР-органов в стационаре частота хронического отита составляет20–25%.
Этиология ХГСО:
ХГСО обычно является результатом перенесенного острого гнойного среднего отита или травматического разрыва барабанной перепонки.
Более чем в половине случаев ХГСО начинается в детском возрасте.
Высевают обычно ассоциации возбудителей, среди которых обнаруживаются Pseudomonas, Staph. aureus, Proteus, Esherichia coli, Klebsiella pneumoniae. Определенную роль играют анаэробы.
Все чаще выявляются грибы, такие как Candida, Aspergillus, Mucor.
Патогенез ХГСО.
• Нарушение дренажной и вентиляционной функций слуховой трубы ведет к затруднению эвакуации содержимого барабанной полости и нарушению аэрации полостей среднего уха.
• Это препятствует нормальному заживлению перфорации барабанной перепонки после перенесенного острого гнойного среднего отита, формируется стойкая перфорация.
• В ряде случаев воспаление среднего уха с самого начала приобретает черты хронического процесса, например, при некротических формах среднего отита, при вяло протекающем отите с перфорацией в ненатянутой части барабанной перепонки, при туберкулезе, диабете, у лиц пожилого и старческого возраста.
Классификация.
В соответствии с Международной классификацией болезней (МКБ-10) эти формы подразделяются на:
• Хронический туботимпанальный гнойный средний отит (мезотимпанит).
• Хронический эпитимпано-антральный гнойный средний отит (эпитимпанит).
• Мезоэпитимпанит.
Методы обследования.
1. Отоскопия – один из основных диагностических методов в отоларингологии. ЛОР-врач во время осмотра наружного слухового прохода выявляет признаки воспаления, перфорацию барабанной перепонки, грануляции и холестеатому. Отоскопия проводится с помощью отоскопического микроскопа, отоскопической лупы и увеличительной воронки Зигле.
2. Аудиометрия — комплексное исследование остроты слуха с помощью специального оборудования, которое проводит врач-сурдолог. Определить, насколько у больных снизился слух, можно с помощью живой речи, камертонов и специальных электроакустических приборов — аудиометров. Снижение слуха — основной симптом эпитимпанита, поэтому исследование слуховой функции проводится в обязательном порядке.
| 
|
Рис. 66. Проведение отоскопии и аудиометрии.
Рентгенодиагностика височной области позволяет оценить выраженность и распространенность патологического процесса. Холестеатома на рентгеновском снимке представляет собой зону просветления — округлую полость с уплотненными костными стенками.
4. Зондирование проводят с помощью пуговчатого зонда, который вводят в среднее ухо через перфорационное отверстие. На кончик зонда могут налипать холестеатомные или кариозные массы.
5. Компьютерная томография позволяет поставить диагноз в тех случаях, когда другие диагностические процедуры оказываются малоинформативными. КТ височной области определяет объем деструкции височной кости, распространенность воспаления в полость черепа, оценивает целостность и подвижность слуховых косточек.
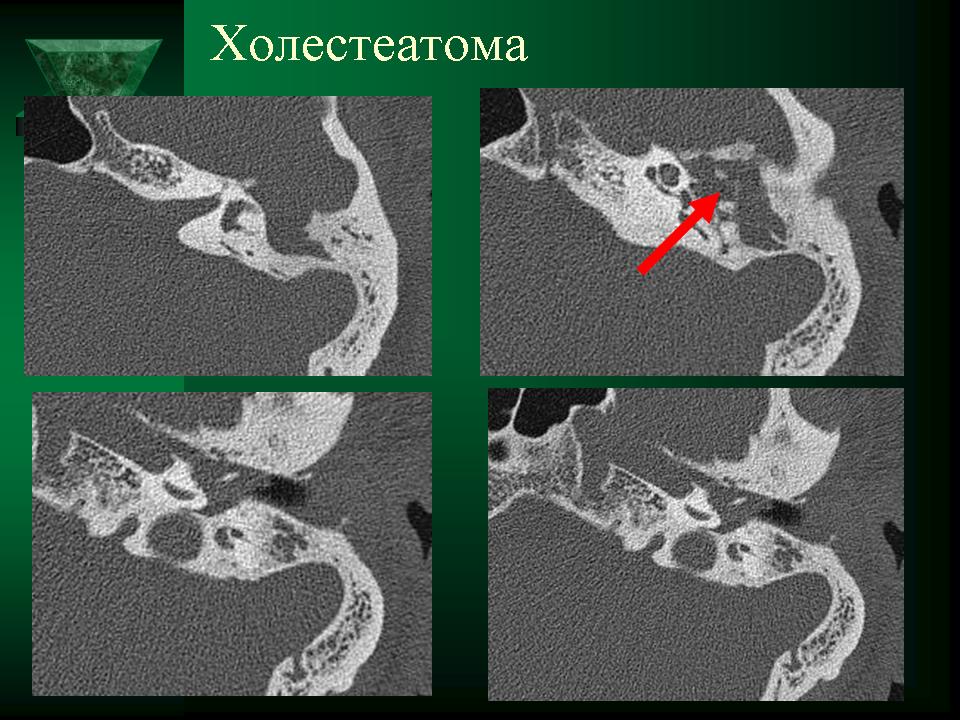
Рис. 67. Вид холестеатомы на компьютерной томографии.
Лечение.
Целью консервативного лечения является подготовка больного уха к предстоящей операции. Если состояние пациента не позволяет выполнить операцию или пациент сам отказывается от нее, медикаментозная терапия становится единственным возможным лечебным способом.
· Местное лечение начинается с тщательной обработки барабанной полости. Для этого применяют антисептические растворы «Фурациллина», «Диоксидина», «Перекиси водорода».
· Больным назначают ушные капли: противомикробные — «Отофа», «Ципромед», «Нормакс»; антимикотические — «Кандибиотик»; противовоспалительные — «Отипакс», «Отинум»; комбинированные — «Софрадекс», «Анауран». Перед закапыванием ухо очищают от серы, а лекарство согревают в ладонях.
· Воспаление грибковой этиологии устраняют с помощью крема «Клотримазол», «Ламизил», пероральных препаратов — «Флюконазол», «Нистатин», «Кетоконазол».
Системная антибиотикотерапия проводится в тяжелых случаях, когда местное лечение становится неэффективным. Больным показан прием антибиотиков широкого спектра действия.
Уменьшить отек и устранить признаки воспаления помогут гипосенсебилизирующие препараты — «Кларитин», «Лоратадин».
Симптомы эпитимпанита становятся более выраженными, если у больных заложен нос. В комплексной терапии важное место занимают сосудосуживающие назальные капли на основе ксилометазолина или оксиметазолина.
Для улучшения эвакуации гнойного содержимого используют протеолитические ферменты — «Трипсин», «Лидаза», а также муколитические средства — «Ацетилцистеин», «Синупрет».
Профилактика.
· Ведение здорового образа жизни,
· Укрепление иммунитета,
· Своевременное лечение острого отита и общих заболеваний — диабета, рахита, туберкулеза, экссудативного диатеза,
· Санация очагов хронической инфекции,
· Диспансеризация под наблюдением ЛОР-врача, педиатра, терапевта.
Своевременное и правильное лечение делает прогноз эпитимпанита благоприятным. Современная отоларингология обладает средствами и возможностями восстановления пораженных анатомических структур уха и слуховой функции. Восстановление слуха — достаточно длительный процесс, не всегда достигающий стопроцентной эффективности.
7. Слухопротезирование и кохлеарная имплантация
Слуховой аппарат это электроакустический звукоусиливающий прибор индивидуального пользования. Его основное назначение – преобразование звуковой информации таким образом, чтобы она была доступна слабослышащему человеку. Для этого СА усиливает звуковые сигналы, изменяет их динамические и частотные характеристики в соответствии со степенью и характером нарушения слуха. Современные слуховые аппараты, в которых реализованы лучшие достижения науки и техники, эффективно решают эти задачи.
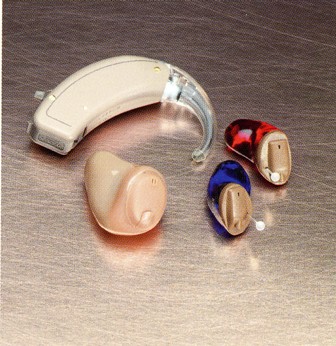
| 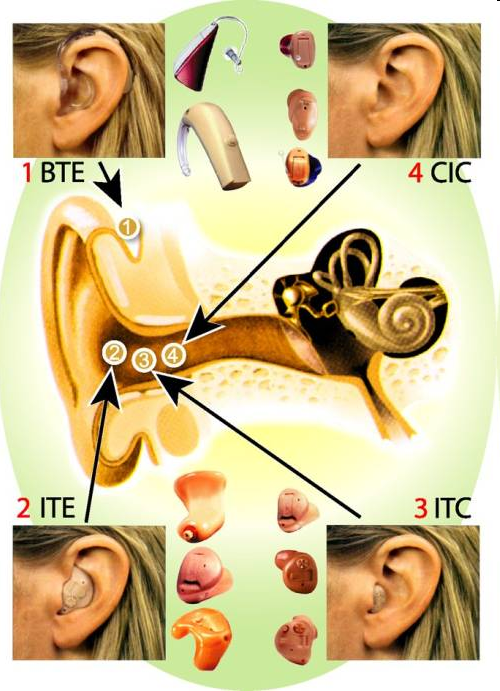
|
Рис. 71. Виды слуховых аппаратов.
Слуховые аппараты костной проводимости применяется для протезирования только кондуктивных потерь слуха. Его телефон выполнен в виде костного вибратора, который помещается за ухом и плотно прилегает к сосцевидному отростку. Усиленный звуковой сигнал в таком аппарате преобразуется в вибрационный.
Слуховые аппараты воздушной проводимости используется для протезирования всех видов потерь слуха. Звук с телефона передается через ушной вкладыш, который помещается в слуховом проходе
По способу обработки звукового сигнала они подразделяются на аналоговые и цифровые.
Непрограммируемый СА настраивается вручную, а громкость звучания по мере необходимости изменяет сам владелец посредством регулятора.
Параметры программируемого СА настраиваются при помощи компьютера, что обеспечивает более точное соответствие индивидуальным особенностям слуха пользователя.
Аппарат может сохранять и изменять запрограммированную настройку. Большинство программируемых СА имеют две и более программы с разными настройками: для прослушивания речи в шумной обстановке и музыки, программу комфортного звучания и пр.
Принципы детского слухопротезирования:
n Раннее
n Бинауральное
n С использованием программируемых (желательно цифровых) слуховых аппаратов.
Бинауральное слухопротезирование проводят:
n Для развития обоих слуховых путей
n Для использования механизма бинауральной суммации громкости
n Для лучшей разборчивости речи в шуме
n Для локализации звуков
n Для уменьшения эффекта тени головы.
Имплантируемые слуховые аппараты. Модель такого аппарата впервые в 1996 г. была применена в США. Принцип устройства такого аппарата состоит в том, что вибратор (аналог телефона), генерирующий звуковые колебания, укрепляется на наковальне и приводит ее в колебания, соответствующие входному сигналу, звуковые волны которого распространяются далее своим естественным путем. Вибратор коммутирован с миниатюрным радиоприемником, имплантированным под кожу в заушную область. Радиоприемник улавливает радиосигналы с передатчика и усилителя, размещаемых снаружи над приемником. Удержание передатчика в заушной области происходит при помощи магнита, размещенного на имплантированном приемнике. К настоящему времени разработаны полностью имплантируемые СА без каких-либо внешних элементов.
Кохлеарная имплантация.
Кохлеарная имплантация - это высокотехнологичный метод восстановления слуха у глухих детей и взрослых с использованием кохлеарного импланта. Включает не только хирургическую операцию вживления импланта во внутреннее ухо, но и послеоперационную слухоречевую реабилитацию.
Для детей, рожденных глухими, имплантация слухового аппарата - единственный шанс услышать и научиться говорить. Чем раньше проведена операция по вживлению слухового аппарата, а точнее, электрода в улитку, тем больше у ребенка шанс вырасти без отставаний в развитии, научиться правильно говорить и слышать.

| 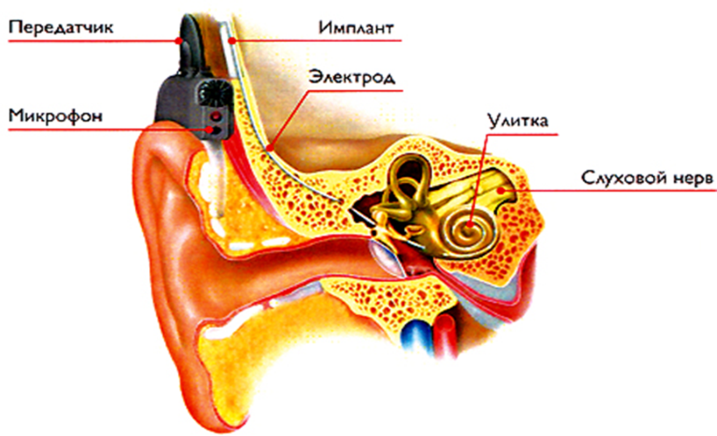
|
Рис. 72. Вид кохлеарного импланта.
Кохлеарный имплантант - это маленькое, сложное электронное устройство, которое помогает обеспечить чувство звука для людей, полностью оглохших или с высокой тугоухостью. Имплантат состоит из внешней части, которая находится за ухом и внутренней части - аудиопроцессора, которая хирургическим путем имплантируется внутрь.
Имплантат не восстанавливает нормальный слух. Вместо этого, он может дать глухим людям ассортимент звуков в окружающей среде и помочь им понимать речь.
«Хирургически имплантируемая внутренняя часть состоит из постоянного магнита, катушки, принимающей электромагнитные сигналы, фильтра, микропроцессора, соединительного кабеля и устройства, приводящего в движение слуховые косточки или жидкость улитки» [18].
Показания для кохлеарной имплантации
o Двусторонняя высокой степени нейросенсорная тугоухость (средний порог слухового восприятия для тональных сигналов на частотах 0.5, 1 и 2 кГц — более 95 дБ)
o Отсутствие выраженного улучшения слухового восприятия речи от применения оптимально подобранных слуховых аппаратов.
o Отсутствие когнитивных и психологических проблем, а также сопутствующих соматических заболеваний.
o Наличие поддержки со стороны родителей, родственников и их готовность к длительному послеоперационному периоду сурдологопедических занятий с ребенком.
Противопоказания для кохлеарной имплантации.
oПолная или частичная облитерация улитки.
oРетрокохлеарная патология.
oОтрицательные результаты промонториального теста;
oНаличие сопутствующих тяжелых соматических заболеваний
oВыраженная интеллектуальная недостаточность или наличие очаговой патологии в корковых или подкорковых структурах головного мозга.
oОтсутствие стремления к долговременной работе со специалистами после имплантации (у взрослых) или отсутствие поддержки членов семьи и их готовности к длительной реабилитационной работе с ребенком.
Подготовка к операции.
Перед установкой кохлеарного имплантата пациенты проходят стандартную предоперационную подготовку. Также им назначают:
o расширенную аудиологическую проверку для подтверждения диагноза;
o компьютерную томографию височной зоны для разработки плана выполнения оперативного вмешательства;
o консультацию с педагогом для определения объёма и формирования программы реабилитации.
Установка кохлеарного импланта
Операция проводится под наркозом. Длительность ее около 6 часов.
Обычно операцию проводят на хуже слышащем ухе, для того чтобы ребенок мог продолжать носить слуховой аппарат на другом ухе. В некоторых случаях операция выполняется на лучше слышащем ухе: если у ребенка есть аномалия или оссификация улитки, или если ребенок старше 5-ти лет не слышит с рождения, а слуховой аппарат носил только на одном ухе.
Кохлеарный имплант используется пожизненного. Плановая замена процессора кохлеарного импланта через каждые 5 лет проводится бесплатно всем пациентам.
Возможные осложнения.
o повреждению структур лицевого нерва;
o головным болям;
o звону в ушах;
o потере координации и головокружениям;
o болезненности в области внутреннего уха.
Реабилитационный период.
Процессор КИ подключается спустя 4-5-6 недель после оперативного вмешательства. На этом этапе важно правильно настроить аппарат, чтобы пациент мог комфортно слышать и обрабатывать информацию, а также не испытывать какого-либо дискомфорта. Реабилитационная программа разрабатывается в каждом случае индивидуально. Помимо пациента в ней участвует аудиолог и сурдопедагог. После подключения процессора пациенту рассказывают о кохлеарном имплантате, его работе. Количество занятий и перенастроек приспособления вариабельно [4,7,8,9,14].
Отогенный менингит
· Отогенный менингит
· Отогенные внутричерепные абсцессы:
- экстрадуральный
- субдуральный
- внутримозговой (абсцесс височной доли головного мозга и мозжечка)
· Тромбоз сигмовидного синуса
· Арахноидит задней черепной ямки
· Сепсис
Различные формы внутричерепных осложнений выявляются примерно у 3,5–4% больных с воспалительными заболеваниями уха, госпитализированных в ЛОР - стационар.
При хроническом гнойном среднем отите внутричерепные осложнения встречаются почти в 10 раз чаще, чем при остром.
Среди основных видов отогенных внутричерепных осложнений чаще других встречается менингит, на втором месте — абсцессы мозга и мозжечка, на третьем — синустромбоз и отогенный сепсис.
Самое частое осложнение в раннем и младшем детском возрасте – менингоэнцефалит.
Этиология.
• Внутричерепные отогенные осложнения обычно вызываются теми же возбудителями, которые высеваются из полостей среднего уха при его воспалении.
• Ведущую роль играют стрептококки и стафилококки, реже — пневмококки. Нередко обнаруживаются анаэробы, грибковая флора, а также условно-патогенные микроорганизмы и сапрофиты кишечника, микоплазма.
• Вирулентность инфекции имеет существенное значение в возникновении того или иного вида отогенного осложнения, однако в их развитии важнейшую роль играет также реактивность организма в целом.
Отогенный менингит
— разлитое гнойное воспаление мягкой и паутинной оболочек головного мозга, развивающееся в результате бактериального инфицирования со стороны полостей среднего уха (первичный менингит). Может возникнуть вследствие других внутричерепных осложнений: синустромбоза, субдурального или внутримозгового абсцессов (вторичный менингит).
Отогенные абсцессы мозга
| 
|
Рис. 74. Виды абсцессов мозга.
• Абсцессы височной доли мозга встречаются в 4 раза чаще, чем абсцессы мозжечка, и имеют обычно округлую форму, в то время как в мозжечке - щелевидную.
• Внутримозговые абсцессы чаще развиваются при хроническом гнойном среднем отите, инфекция в вещество мозга проникает контактным путем. Возникают они обычно в непосредственной близости от очага инфекции и располагаются довольно поверхностно - на глубине 2-4 см.
• При остром среднем отите возможно гематогенное или лимфогенное распространение инфекции; при этом абсцесс может формироваться в отдаленных от первичного очага участках мозга.
Стадии абсцессов мозга.
• I - начальная (энцефалитическая) стадия длится обычно 1-2 недели и сопровождается легкой головной болью, вялостью, повышением температуры до 37,2 - 37,5°С, тошнотой и рвотой.
• II – латентная стадия (мнимого благополучия) длится от 2 до 6 недель. Может отмечаться вялость, бледность больного, отсутствие аппетита, периодически головная боль. Температура обычно нормальная, формула крови без отклонений от нормы.
Первые две стадии часто протекают незаметно или их симптомы трактуют как обострение отита.
• III – явная (манифестная) стадия. Продолжительность около 2 недель, налицо картина тяжелого заболевания с тенденцией к быстрому и неуклонному ухудшению состояния больного.
• IV – терминальная стадия. Наступает при прорыве абсцесса в желудочки мозга или в субарахноидальное пространство.
•
Симптомы явной стадии абсцесса мозга.
• Три группы симптомов:
- общие признаки тяжелого инфекционного заболевания (слабость, разбитость, отсутствие аппетита, больной вял, сонлив, кожные покровы бледны, иногда с землистым или желтушным оттенком, выражение лица страдальческое, иногда повышение температуры до 38-39°С, воспалительные изменения со стороны крови).
- общемозговые симптомы (сильнейшая головная боль, рвота, не связанная с приемом пищи, вынужденное положение головы при абсцессе мозжечка, иногда брадикардия до 45 в 1 мин, часто бывают менингеальные симптомы)
- очаговые неврологические симптомы, зависящие от локализации абсцесса.
Очаговые симптомы при абсцессе височной доли мозга:
• Афазия.
• Амнестическая афазия
• Сенсорная афазия
• Гемианопсия
• Эпилептиформный синдром
• Височная атаксия.
Симптоматика при абсцессе мозжечка:
Нарушение тонуса мышц (промахивание одной рукой на стороне поражения при выполнении пальценосовой, пальцепальцевой проб).
- В позе Ромберга и при ходьбе по прямой линии наблюдается отклонение в сторону пораженной доли мозжечка.
- Невозможность выполнения фланговой походки, падение в сторону поражения.
- Затруднение при выполнении пяточно-коленной пробы.
- Адиадохокинез - невозможность быстро и плавно производить пронацию и супинацию, наблюдается резкое отставание руки на пораженной стороне.
- Мозжечковый нистагм обычно направлен в больную сторону, он грубый, крупноразмашистый, сопровождается другими мозжечковыми симптомами.
Диагностика внутримозговых абсцессов:
• Учитываются клинические признаки, среди которых ведущее значение для локализации патологического процесса имеют очаговые симптомы.
• Рентгенография черепа и височных костей, рентгеновская и магнитно-резонансная компьютерная томография мозга.
• Эхоэнцефалография (смещение М-эха),
• Люмбальная пункция.
• При необходимости – энцефалография, ангиография, пневмо- и вентрикулография, радиоизотопная сцинтиграфия.
• Больного консультируют невролог, офтальмолог, отоневролог, отоларинголог.
Травмы уха
Травмы наружного уха
Чаще наблюдаются у лиц молодого возраста, чаще, спортсменов, чей род деятельности связан с ушибами данной области. Различают травмы ушной раковины, наружного слухового прохода и сочетанные.
Факторы риска.
повреждения кожных покровов (царапины, ссадины, расчесы, прокалывание уха);
воздействия на ушную раковину низких и высоких температур (обморожения, ожоги);
укус насекомых;
наружный и средний отит;
занос микроорганизмов током крови из очагов инфекции (грипп, туберкулез);
снижение иммунитета на фоне лечения кортикостероидами, при сопутствующих инфекционных заболеваниях, а также у больных сахарным диабетом.
Этиология.
Перихондрит ушной раковины является инфекционным заболеванием, вызываемым патогенными бактериями. Причиной его возникновения является проникновение болезнетворных организмов непосредственно в надхрящницу.
Наиболее часто возбудителями болезни являются такие микроорганизмы:
синегнойная палочка (Вас. pyocyaneus) и другие грамотрицательные палочки;
золотистый стафилококк (St. aureus);
зеленящий стрептококк (Str. viridans).
Симптомы.
Серозный и гнойный перихондриты ушной раковины сопровождаются различными симптомами. В частности, для серозного перихондрита характерны общие признаки воспаления:
незначительные болевые ощущения в определенном участке ушной раковины;
отечность кожи уха;
покраснение уха;
потепление кожи над местом воспаления.
Основными признаками гнойного перихондрита являются:
интенсивная боль, которая усиливается при пальпации ушной раковины;
отечность и напряженность ушной раковины;
покраснение уха, в последующем с синюшным оттенком;
общее повышение температуры тела, зачастую сопровождающееся ознобом и тошнотой, вплоть до рвоты;
симптом флюктуации, свидетельствующий о гнойном расплавлении тканей (считается положительным, если при несильном надавливании на одну сторону очага ощущается передача колебаний на другой стороне);
визуальные деформации ушной раковины;
общие симптомы (слабость, раздражительность, нарушения сна, нарушения аппетита).
Однако перечисленные признаки характерны не только для перихондрита, но и для других ЛОР-болезней (рожистого воспаления уха, отгематомы, флегмоны и др.).
Диагностика.
При осмотре отмечается покраснение и отечность в области ушной раковины и/или наружного слухового прохода. Важно, что мочка уха не вовлечена в патологический процесс. Это объясняется отсутствием в мочке хряща и, соответственно, надхрящницы, что делает невозможным развитие в ней перихондрита. При гнойном воспалении ушной раковины – ее поверхность деформирована, бугриста.
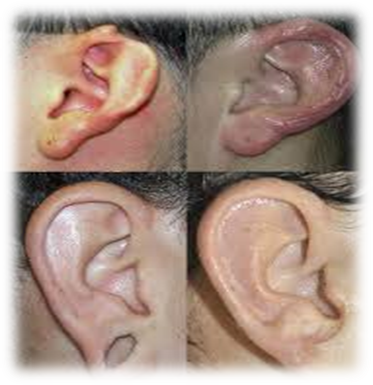
Рис. 77. Вид деформированной ушной раковины. Травматический перихондрит.
Пальпация. Касание к ушной раковине вызывает боль разной интенсивности, что зависит от стадии болезни. Кожа над очагом воспаления теплая. При гнойном воспалении пальпируются очаги размягчения и наблюдается положительный симптом флюктуации.
Диафаноскопия – просвечивание ушной раковины узким пучком света. При серозном перихондрите этот метод даст светло-желтый цвет, а при гнойном – тотальное затемнение.
Лечение.
Зависит от стадии процесса. Различные виды перихондрита ушной раковины требуют разных подходов к лечению, однако в любом случае терапия будет комплексной. Общие рекомендации при перихондрите включают:
режим с минимальной двигательной активностью;
прием витаминов;
обильное питье, в том числе витаминизированных напитков (отвары шиповника и др.).
При серозном перихондрите чаще всего ограничиваются медикаментозным лечением, для лечения гнойной формы эффективным будет лишь хирургическое вмешательство с последующей антибиотикотерапией.
Медикаментозная терапия.
При консервативной терапии серозного перихондрита применяют следующие препараты:
антибиотики, спектр действия которых включает наиболее типичных возбудителей перихондрита (цефалоспорины, сульфадимезин, ципрофлоксацин, тетрациклин, амикацин, эритромицин, ампициллин и др.) для системного применения (внутрь или инъекционно);
мази с антисептическим и противовоспалительным действием (линимент Вишневского, полимиксиновая мазь, «Флуцинар», «Лоринден», 5% настойка йода);
компрессы с камфорно-ихтиоловой мазью, спиртом, раствором борной кислоты и жидкостью Бурова;
нестероидные противовоспалительные средства (ибупрофен, диклофенак) показаны при интенсивных болях
Физиолечение.
При уменьшении выраженности серозного воспалительного процесса на фоне медикаментозной терапии врач может посоветовать физиопроцедуры. Наиболее эффективными из них являются:
УВЧ (лечение электрическим полем, созданным токами с ультравысокой частотой);
УФО (ультрафиолетовое облучение);
СВЧ (микроволновая терапия).
Однако необходимо помнить, что при гнойном перихондрите любые физиотерапевтические процедуры противопоказаны.
Хирургическое лечение.
Разрез кожи за ушной раковиной параллельно ее складке либо несколько параллельных разрезов, выполненных перпендикулярно краю ушной раковины.
Вычищение раны с удалением гноя и отделившихся омертвевших тканей.
Введение в рану резиновой трубки-дренажа и тампона с гипертоническим раствором для максимального оттока отделяемого.
Наложение повязки.
В течение некоторого времени после операции (от нескольких дней до недели) проводятся перевязки с промыванием раны растворами антисептиков. При полном очищении от мертвых тканей рана заживает самостоятельно.
Профилактика.
соблюдение норм личной гигиены;
предупреждение травматизации ушной раковины;
соблюдение правил асептики и антисептики при любом повреждения уха строго следовать.
Эти простые меры делают минимальным риск проникновения инфекции в надхрящницу хряща наружного уха.
Прогноз.
При отсутствии соответствующего лечения перихондрита возможны такие осложнения, как:
гнойное расплавление мягких тканей с развитием гнойного перихондрита на фоне серозного;
переход воспаления на хрящ ушной раковины;
некроз мягких тканей и хряща с последующим отторжением омертвевших тканей;
косметические дефекты вследствие возникновения рубца на месте отторгшихся тканей.
При проведении своевременной терапии возможно полное излечение без каких-либо последствий.
Травматическая отгематома
Это кровоизлияние и образование гематомы между хрящом и надхрящницей ушной раковины.
Этиология.
Причиной может быть тупой удар по уху. Наиболее часто встречается у борцов, боксеров. Находится на передней поверхности ушной раковины в верхней ее трети. Отгематома выглядит, как гладкая синюшная опухоль, часто с явлениями флюктуации. Пациент не испытывает боли. В легких случаях отгематома может самостоятельно пройти.
Рис. 78. Отгематома ушной раковины.
Лечение.
проколоть отогематому в верхней части и отсосать все содержимое;
для того чтобы вызывать адгезию между кожей и надхрящницей вводятся в полость 2-3 капли 3%-ного йода. Вызывается асептическое воспаление — образуются спайки между кожей и надхрящницей;
обязательно наложить плотную давящую повязку на эту зону;
если не удается ликвидировать гематому, то больного направляют в стационар, где производят широкий разрез, выскабливание отгематомы и в последущем накладывают плотные повязки.
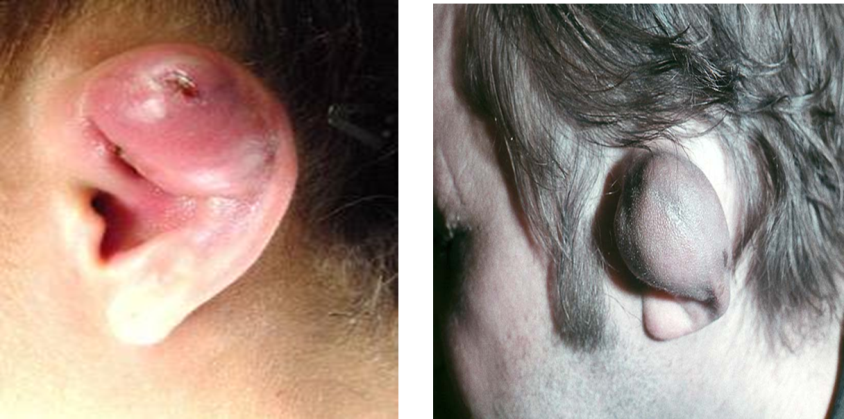
| 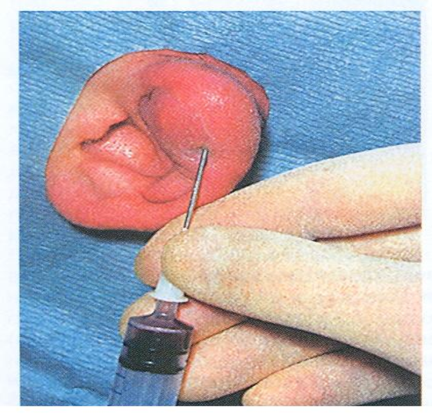
|
Рис. 79. Пункция отгематомы.
ТЕСТЫ И КОНТРОЛЬНЫЕ ВОПРОСЫ
Тесты 1.
Тесты 2.
Тесты 3.
Слухового анализатора .
Перечень вопросов для самоподготовки по теме практического занятия:
1. Опишите послойно ушную раковину в области противозавитка.
2. Назовите непременные условия возникновения фурункула наружного слухового прохода. В каких отделах наружного слухового прохода фурункул не может возникнуть и почему?
· Опишите место нахождения санториниевых щелей.
4. Дайте четкую отличительную характеристику слоев барабанной перепонки в натянутой и ненатянутой части.
5. Назовите отверстие, посредством которого антрум сообщается с барабанной полостью, его локализацию.
6. Нанесите на аудиограмму линии костной и воздушной проводимостей у летчика с 40- летним стажем. Справа - тугоухость 3-ей степеии, обрыв диапазона на 4000 Гц. Слева - тугоухость 2-ей степеии, В какую сторону латерализация при тесе Вебера.
8. Нарисуйте взаиморасположение воздушной и костной кривых на аудиограмме при смешанной тугоухости 3-ой степени с обеих сторон.
9. Опишите различия слизистой оболочки, если таковые имеются барабанной полости и слуховой трубы.
10. Что такое тональная аудиометрия. Алгоритм Ваших действий. Как она проводится.
11. Опишите показания к парацентезу барабанной перепонки. Обоснуйте локализацию его проведения в названном квадранте. Возможные осложнения.
12. Назовите диапазон частот, воспринимаемых человеком.
13. Что такое акуметрия, последовательность проведения.
14. Опыт Вебера. Латерализация при остром гнойном отите справа у ткачихи с 35-летним стажем работы в шумном производстве.
На какой стенке барабанной полости располагается горизонтальное колено лицевого нерва?
15. Опыт Вебера. При обострении хронической 2-х сторонней кондуктивной тугоухости. Справа - тугоухость третьей степени, а слева- первой степени.
СПИСОК ЛИТЕРАТУРЫ
1. Альтман, А. Я. Руководство по аудиологии / А. Я. Альтман, Г. А. Таваркиладзе. – М. : ДМК пресс, 2003. – 249 с.
2. Бабияк, В. И. Клиническая оториноларингология : рук. для врачей / В.
И. Бабияк, Я. А. Накатис. – СПб.: Гиппократ, 2005. – 800 с.
3. Бабияк, В. И. Нейрооториноларингология : рук. для врачей / И. Бабияк,
В. Р. Гофман, Я. А. Накатис. – СПб.: Гиппократ, 2002. – 728 с.
4. Гойхбург, М. В. Эффективность реабилитации после билатеральной кохлеарной имплантации / М. В. Гойхбург, В. В. Бахшинян, Г. А. Таварткиладзе // Вестн. оториноларингологии. – 2014. – № 2. – С. 26–29.
5. Дети с кохлеарными имплантами: научно-популярное издание / под ред. О. И. Кукушкиной, Е. Л. Гончаровой. – М. : Национальное образование, 2017. – 208 с.
6. Игнатова, И. А. Этнические особенности патологии слуха у жителей Восточной Сибири и эффективность ее лечения: автореф. дис. ... канд. мед. наук : 14.00.04 / Игнатова Ирина Акимовна. – М., 1998. – 13 с.
7. Королева, И. В. Реабилитация глухих детей и взрослых после кохлеарной и стволомозговой имплантации / И. В. Королева. – СПб. : КАРО, 2015. – 870 с.
8. Королева, И. В. Учимся слушать и говорить играя : сборник игр для развития слухового восприятия и устной речи у детей с нарушениым слухом/ И. В. Королева. – СПб. : КАРО, 2014. – 56 с.
9. Кукушкина, О. И. Подход к реабилитации ребенка после кохлеарной имплантации / О. И. Кукушкина, Е. Л. Гончарова // Дефектология. – 2016. –№ 4. – С. 44–52.
10. Леонгард, Э. И. Развитие речи детей с нарушенным слухом в семье / Э. И. Леонгард, Е. Г. Самсонова. – М. : Просвещение, 1991. – 319 с.
11. Малофеев, Н. Н. Специальное образование в меняющемся мире. Россия: учебное пособие для студентов педагогических вузов : в 2 ч. / Н. Н. Малофеев. – М. : Просвещение, 2010. – Ч. 1. – 319 с.
12. Пальчун, В. Т. Оториноларингология : учебник / В. Т. Пальчун, М. М. Магомедов, Л. А. Лучихин. - 3-е изд., перераб. и доп. - М. : ГЭОТАР- Медиа, 2016. - 584 с.
13. Песиков, Я. С. Атлас клинической ауриколотерапии / Я. С. Песиков, С. Я. Рыбалко. – М. : Медицина,1990. – 256 с.
14. Психолого-педагогическая помощь после кохлеарной имплантации. Реализация новых возможностей ребенка : монография / Н. Н. Малофеев, О. И. Кукушкина, Е. Л. Гончарова, О.С. Никольская [и др.] ; под общ.ред. О. И. Кукушкиной, Е. Л. Гончаровой, О. С. Никольской. – М.: Полиграф сервис, 2014. – 192 с.
15. Рау, Ф. Ф. О механизме восприятия устной речи при нормальном и нарушенном слухе / Ф. Ф. Рау // Дефектология. – 1972. – № 6. – С. 23–29.
16. Рау, Ф. Ф. Устная речь глухих / Ф. Ф. Рау. – М.: Педагогика, 1973. – 304 с.
17. Руководство по аудиологии и слухопротезированию / под ред. Я. Б. Лятковского ; пер. с пол.под ред. Н.А. Дайхеса. – М. : Мед.информ. агентство (МИА), 2009. – 235 с.
18. Способ оценки аудиологических показателей слабослышащих. Математические методы и программные средства в оценке эффективности слухопротезирования / И. А. Игнатова, Л. С. Эверт, О. И. Зайцева [и др.]. – Красноярск : НИИ медицинских проблем Севера, 2015. – 68 с.
19. Таваркиладзе, Г.А. Руководство по клинической аудиологии / Г. А. Таваркиладзе. – М.: Медицина, 2013. – 404 с.
ЗАБОЛЕВАНИЯ УХА
Учебное пособие для студентов
Красноярск 2019
Федеральное государственное бюджетное образовательное учреждение
высшего образования "Красноярский государственный медицинский
университет имени профессора В.Ф .Войно-Ясенецкого"
Министерства здравоохранения Российской Федерации
Министерство науки и высшего образования Российской Федерации
(Минобрнауки России) Федеральное государственное бюджетное научное
учреждение «Федеральный исследовательский центр «Красноярский
научный центр Сибирского отделения Российской академии наук» (ФГБНУ
ФИЦ КНЦ СО РАН, КНЦ СО РАН) Научно-исследовательский институт
медицинских проблем Севера (НИИ МПС).
| "УТВЕРЖДАЮ" И.О. Ректора ФГБОУ ВО КГМУ им. проф. В.Ф. Войно-Ясенецкого МЗ РФ д.м.н., проф. ____ Никулина С.Ю. «____»___________2019 г. | "УТВЕРЖДАЮ" Директор НИИ МПС СО РАН д.м.н., проф. __________Э.В. Каспаров «____»___________2019 г. |
И. А. Игнатова, С.Г. Вахрушев.
ЗАБОЛЕВАНИЯ УХА
Учебное пособие для студентов и ординаторов.
Красноярск 2019
УДК 616.28(075.8)
ББК 56.83
И26
Авторы: д-р мед.наук. И. А. Игнатова,
д-р мед.наук, проф. С.Г. Вахрушев.
| И26 | Игнатова, И. А. Заболевания уха : учеб. пособие для студентов / И.А. Игнатова, С.Г. Вахрушев. – Красноярск : тип. КрасГМУ, 2019. – 197 с. |
Предлагаемое учебное пособие содержит алгоритм методов обследования, диагностики, дифференциальной диагностики и лечения заболеваний уха у детей и взрослых, которыми должен владеть каждый врач Может быть полезно для оториноларингологов, ординаторов, студентов и аспирантов.
Утверждено к печати ЦКМС КрасГМУ (протокол № от « » 2019г.)
Утверждено к печати УС НИИ МПС (протокол № от «25»03.2019 г.)
УДК 616.28(075.8)
ББК 56.83
© ФГБОУ ВО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого Минздрава России, Министерство науки и высшего образования Российской Федерации (Минобрнауки России) Федеральное государственное бюджетное научное учреждение «Федеральный исследовательский центр «Красноярский научный центр Сибирского отделения Российской академии наук» (ФГБНУ ФИЦ КНЦ СО РАН, КНЦ СО РАН) Научно-исследовательский институт медицинских проблем Севера (НИИ МПС),
Оглавление
Введение. 5
1. История отоларингологии.. 8
2. Ухо. 12
2.1 Физиология звукового восприятия. 12
2.2 Основные понятия о звуках. 23
2.3 Строение слуховой системы. 38
2.4 Разборчивость речи.. 53
3. Методы обследования. 62
4. Заболевания наружного уха. 68
4.1 Воспалительные заболевания наружного уха ( H 60.9). 68
4.3 Инородное тело уха ( H 61.9). 79
5. Заболевания внутреннего уха. 83
5.1 Лабиринтит ( H 83.0). 83
5.2 Нейросенсорная болезнь ( H 83.9). 94
5.3 Болезнь Меньера ( H 81.0). 99
5.4 Отосклероз ( H 80). 109
6. Заболевания среднего уха. 114
6.1 Острый и хронический тубоотит ( H 66.1) 114
6.2 Экссудативный средний отит ( H 66.9). 117
6.3 Острый гнойный средний отит ( H 66.0). 121
6.4 Адгезивный средний отит ( H 66.9). 133
6.5 Мастоидит ( H 70). 134
6.6 Хронический гнойный средний отит ( H 66.0). 141
7. Слухопротезирование и кохлеарная имплантация. 155
8. Отогенные внутречерепные осложнения и отогенный сепсис. 161
8.1 Отогенный менингит. 161
8.2 Отогенные абсцессы мозга. 167
8.3 Тромбоз сигмовидного синуса. 172
9.Травмы уха. 175
9.1 Травмы наружного уха. 175
9.2 Перихондрит ушной раковины. 175
9.3 Отгематома. 182
ТЕСТЫ И КОНТРОЛЬНЫЕ ВОПРОСЫ... 184
СПИСОК ЛИТЕРАТУРЫ... 198
Введение
Патология органов слуха является одной из ведущих проблем оториноларингологии, поскольку наблюдается четкая тенденция перехода острых состояний в хронические и рецидивирующие формы.
Звук – это призывающий и творческий символ. Многие мифы о творении свидетельствуют, что Вселенная была создана с помощью звука. Согласно Гермесу Трисмегисту, звук был первым, что потревожило предвечную тишину, и посему он являлся причиной всего созданного в мире, предшествуя свету, воздуху и огню. В индуизме звук Аум привел космос к бытию.
Актуальность рассматриваемой темы обусловлена высокой статистикой заболеваемости органа слуха: У 70 млн. европейцев и 30 млн. американцев и канадцев обнаружено снижение слуха. Распространенность тугоухости у лиц в возрасте от 65 до 74 лет составляет 20% и возрастает до 35% в старших возрастных группах. По данным ВОЗ: В мире 32 млн из 360 млн слабослышащих и глухих людей – дети
«Более 360 миллионов человек в мире страдают сегодня глухотой или нарушением слуха. 165 миллионов из них - лица в возрасте старше 65 лет. А 32 миллиона слабослышащих и глухих – дети моложе 15 лет. Таковы данные Всемирной организации здравоохранения.
По данным Всемирной организации здравоохранения, число больных с нарушениями слуха в Российской Федерации превышает 13 млн. человек, из них более 3 млн. человек нуждается в слухопротезировании
Чрезвычайно большое значение, ввиду природных особенностей, региональной отдалённости и не укомплектованности медицинскими кадрами, проблема реабилитации слуха имеет для населения Восточной Сибири. Наряду с консервативными медикаментозными, физиотерапевтическими и оперативными методами коррекции слуха, прекрасно зарекомендовал себя щадящий метод улучшения слуха - слухопротезирования современными слуховыми аппаратами.
Нарушения слуха у детей встречаются чаще, чем это может показаться. Число слабослышащих детей в стране превышает 600 тыс. человек. Несвоевременное выявление нарушений слуха у детей первого года жизни ведет к развитию глухонемоты и, как следствие, к инвалидизации больных» [6,12,13].
Это определяет социальную значимость и актуальность внедрения системы раннего выявления нарушений слуха, начиная с периода новорожденности с последующей адекватной их реабилитацией (медицинской, социальной).
Заболевания уха представлены в международной классификации болезней 10 пересмотра ОТОРИНОЛАРИНГОЛОГИЯ (наиболее частые диагнозы) МКБ-10, 2015. Электронная версия полного списка МКБ - 10 можно найти на сайте Medi.ru.
Авторы:
Игнатова Ирина Акимовна – докт. мед.наук, вед. н. с. Лаборатории клинической патофизиологии НИИ медицинских проблем Севера. 660022, г. Красноярск, ул. Партизана Железняка, д. 3г; профессор каф. Оториноларингологии Красноярского ГМУ им. проф. В.Ф. Войно-Ясенецкого.660022, г. Красноярск, ул. Партизана Железняка, д.1, тел/факс: 8-391-228-06-83,E-mail:ignatovai@mail.ru
Вахрушев Сергей Геннадьевич - докт. мед. наук,, проф. Зав. каф. Оториноларингологии с курсом ПО Красноярского ГМУ им. проф. В.Ф. Войно-Ясенецкого.660022, г. Красноярск, ул. Партизана Железняка, д.1. тел. 89029092595.vsg2006@yandex.ru
Рецензенты:
Субботина М. В., к.м.н., доцент кафедры оториноларингологии ГБОУДПО «Иркутская государственная медицинская академия последипломного образования» Минздрава России.
Сергеева Е.Ю.. д.б.н., проф. кафедры патологической физиологии им. проф. В.В. Иванова ФГБОУ ВО КГМУ им. проф. В.Ф. Войно-Ясенецкого МЗ РФ.
История отоларингологии
Оториноларингология (от греч. otos — ухо, rhinos — нос, larynx — гортань) — область клинической медицины, изучающая вопросы этиологии, патогенеза, клинического течения, диагностики, лечения и профилактики многочисленных заболеваний уха, носа, глотки, гортани и околоносовых пазух, относится к хирургическим дисциплинам.
В 1893 г. оториноларингология была включена в число дисциплин, обязательных для изучения в Военно-медицинской академии Санкт-Петербурга, а с 1922 г. на всех факультетах — лечебном, педиатрическом, санитарно-гигиеническом (медико-профилактическом), стоматологическом — высших медицинских учебных заведений.
Оториноларингология как самостоятельная медицинская дисциплина стала формироваться лишь во второй половине XIX столетия, однако разнообразные поражения уха, носа, глотки, гортани у людей были известны с древнейших времен. При раскопках пирамиды Рамзеса II были найдены документы, которые расценивают как рецепты лекарственных средств, применявшихся при заболеваниях ушей. В трудах Гиппократа имеются конкретные указания по технике удаления небных миндалин, полипов из полости носа. Считают, что трахеотомию впервые произвел Гиппократ, а интубацию — Абу Али Ибн Сина (Авиценна). Последующие периоды истории медицины были отмечены конкретными предложениями, сделанными порой не медиками, но находящими и до настоящего времени, хотя и в измененном виде, применение в практической оториноларингологии.
Врачами был разработан более эффективный метод восстановления проходимости слуховой трубы путем катетеризации, причем катетер стали вводить в глоточное устье слуховой трубы через полость носа (английский врач А.Клелан,1747)Чисто эмпирически при ряде заболеваний предлагались методы лечения, которые позже, уже в наше время, находили теоретическое обоснование.
«В 1760 г. Вальсальва и Уэльс для улучшения слуха предложили разрезать барабанную перепонку. С1800 г. (Купер) эта операция, получившая название "драцентез", очень широко используется в отиатрии, но другой целью — для создания оттока гнойного содержимого из среднего уха, предотвращения тяжелейших осложнений, то же можно сказать и о формировании стойкого отверстия в барабанной перепонке путем многократных разрезов для снятия шума в ушах и улучшения слуха. В настоящее время производится 'шунтирование" барабанной полости, что обеспечивает вентиляцию ее, предотвращает скопление экссудата. Однако, несмотря на ряд приемов, использовавшихся практикующими врачами, правильного представления с патологии уха, горла, носа, гортани не существовало, поскольку отсутствовали методы исследования органов, расположенных глубоко в полости черепа, шеи» [2, 3].
«Только с появлением методов, позволяющих производить осмотр ЛОР-органов, постепенно стали формироваться разделы современной оториноларингологии. Огромное значение в развитии отиатрии сыграло изобретение первого рефлектора, позволяющего концентрировать узкий и яркий пучок света и направлять его в просвет наружного слухового прохода. Для осмотра барабанной перепонки. Это изобретение сделал немецкий хирург Фридрих Гофман, предложивший прототип современного лобного рефлектора за 20 лет до изобретения офтальмоскопа. Именно отиатрия первой среди прочих разделов оториноларингологии стала выделяться в самостоятельную отрасль медицины. В 50—60-е годы XIX столетия в Австрии и Германии были заложены основы отиатрии и достигнуты большие успехи в диагностике и лечении многих заболеваний уха, а также в изучении физиологии органа слуха. Первая операция на височной кости по поводу нагноительного процесса в среднем ухе была произведена только в 1873 г. доктором Швартцем, что в дальнейшем и позволило сформироваться отиатрии как хирургической специальности» [3].
Основатель института отоларингологии Алексей Коломийченко возвращал людям слух, а сам оставался глухим.
Институт отоларингологии, Академии медицинских наук Украины назвали в его честь. Сейчас в институте работают более 700 сотрудников, среди которых один академик, два члена-корреспондента АМН Украины, более 70 кандидатов и докторов наук. Здесь принимают 60–80 тысяч пациентов в год, делают ежегодно более семи тысяч операций.
«Исследование с помощью зеркала, вводимого через рот, позволило осматривать и носоглотку, и задние отделы полости носа (задняя риноскопия). Осмотр передних отделов полости носа, хотя и более простой, был, однако, разработан позже, чем метод задней риноскопии. Все это способствовало становлению медицинской специальности отоларингологии приблизительно в 70-х годах XIX столетия. Такое неравномерное и не связанное по времени развитие отиатрии, ларингологии, ринологии привело к их разрозненности в изучении болезней ЛОР-органов. В Западной Европе вплоть до 1914—1920 гг. существовали отдельно как лечебные, так и учебные ринологические, ларингологические и отиатрические клиники и отделения. В России первые клиники, занимавшиеся изучением болезней уха, горла, носа, были созданы в конце XIX столетия в Санкт-Петербурге (1893) и в Москве (1896), причем обе клиники объединяли все три специальности задолго до подобного объединения в Европе. Основателем первой в России клиники и кафедры оториноларингологии стал Н.П. Симановский, ученик выдающегося терапевта С.П. Боткина. Организатором клиники в Москве был С.Ф. Штейн, который перед тем как стать оториноларингологом и преподавать в Московском университете работал терапевтом, а также занимался вопросами патологической анатомии, гистологии, эмбриологии и сравнительной анатомии.
Позже были открыты клиники в Саратове, Самаре, Твери, Казани, где готовились кадры для нужд практического здравоохранения. В Перми объекты здравоохранения, обеспечивая диагностическую и лечебную помощь 12—15 % общего числа больных (60 % обращений — это дети и взрослые до 30 лет). Оториноларингология тесно связана с терапией, педиатрией, неврологией, стоматологией, офтальмологией.
Способы реабилитации больных с различными заболеваниями ЛОР-органов направлены на предупреждение и борьбу с тугоухостью и глухотой, нарушением дыхания, обоняния, голосового аппарата, гнойными воспалительными процессами ЛОР-органов и возникшими тяжелыми осложнениями.
Многие больные, обращающиеся к оториноларингологам, страдают доброкачественными и злокачественными новообразованиями с нарушением функций носа, околоносовых пазух, глотки, гортани, наружного и среднего уха. В связи с этим выделилась ветвь — ЛОР - онкология. Проблемы голоса, многочисленные нарушения голосовой функции, особенно у лиц "голосовых" профессий, также привели к выделению из клинической оториноларингологии раздела, углубленно занимающегося коррекцией голосовой функции и получившего название "фониатрия". В настоящее время вследствие широкого использования электронной техники, компьютеризации процессов исследования получила развитие аудиология, изучающая сложные вопросы нарушения функций слухового анализатора. Отоневрология — клинический раздел оториноларингологии, позволяющий диагностировать и проводить лечение ряда пограничных заболеваний нервной системы, уха и органа равновесия. Вопросы пластической хирургии, травматологии также находятся в компетенции современной оториноларингологии.
Впервые в медицине для осуществления сложнейших операций по улучшению слуха оториноларингологами был применен операционный микроскоп. Широкое применение в клинической практике оториноларингологии нашли разные виды терапевтических и хирургических лазеров, ультразвук, лечение холодом (криовоздействие) на патологически измененные ткани ЛОР-органов. В практику диагностики ЛОР-заболеваний внедрены КТ и МРТ исследования, все больше используются методы щадящих, органосохраняющих оперативных вмешательств с помощью современных аппаратов, инструментов. Значительно расширились возможности диагностики и хирургического лечения с появлением и развитием техники эндоскопического исследования с помощью жестких и гибких приборов.
«Серьезными, до конца не разрешенными проблемами оториноларингологии остаются онкологические заболевания, поражения периферических и центральных отделов анализаторов (слухового, вестибулярного, вкусового, обонятельного), вопросы дегенеративных изменений тканей» [3].
Современный период формирования оториноларингологии непосредственно коррелирует с оснащенностью клиник и учебных баз современной аппаратурой и степенью профессионализма медицинского персонала.
Ухо
Физиология звукового восприятия
Слуховой анализатор характеризуется двумя основными функциями:
· звукопроведением,
· звуковосприятием.
Звукопроведение складывается из передачи звуковых волн тремя отделами уха: наружного, среднего и внутреннего.
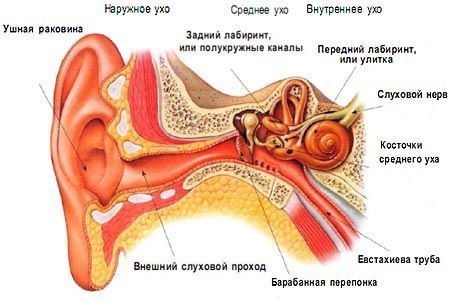
Рис.1 Отделы уха.
Следующая составная слухового анализатора представлена его способностью преобразовании механической энергии колебаний звука в элекрическую и биохимические ее формы в органе Корти и синапсах слуховых путей, ведущих к центральным анализаторам для непосредственного восприятия звука.
Проведение звука
Обеспечивается следующими анатомическими образованиями: ушной раковиной, наружным слуховом проходом, барабанной перепонкой, слуховыми косточками и структурами внутреннего уха непосредственно в улитке.
Различают:
Воздушную проводимость.
Получив звуковую энергию, барабанная перепонка начинает колебаться и последовательно передает ее через слуховые косточки среднего уха и овальное окно к жидкостным структурам (перилимфе) улитки.
Костную проводимость.
Она обеспечивается проведением звуковых волн непосредственно через кости черепа.
Трансформация звуковых колебаний, передаваемых из окружающего пространства посредством барабанной перепонки и слуховых косточек происходит путем преобразования воздушных колебаний с большой амплитудой и малым давлением ровно наоборот: в колебания с большим давлением и малой амплитудой.
Этот эффект достижим, благодаря следующим механизмам:
· экскурсии рукоятки молоточка превышают таковые, совершаемые подножной пластинкой стремени.
· площадь овального окна в 20 раз меньше размеров барабанной перепонки.
Евстахиева (слуховая) труба, соединяющая барабанную полость с носоглоткой, выполняет среди прочих одну, очень важную функцию – выравнивание давления воздуха по обе стороны от барабанной перепонки.
Мышцы среднего уха, помогающие проводить звуковую энергию из наружного слухового прохода к внутренним средам посредством ряда рефлекторных механизмов:
· защиты внутреннего уха от звуковых волн высокой амплитуды,
· аккомодационный механизм к звукам различной силы и высоты,
· обеспечение постоянного напряжения цепи слуховых косточек и барабанной перепонки.
Перемещение перилимфы, распространяющейся по лестнице преддверия на барабанную лестницу, возникают вследствие последовательных механических колебаний барабанной перепонки, цепи косточек и воздействия их на овальное окно.
Вторичная барабанная перепонка (мембрана круглого окна) осуществляет эффект амортизации: при очередном движении подножной пластинки стремени внутрь улитки и, следующим за ним, нарастающим давлением перилимфы, выдвигается в направлении среднего уха.


Рис. 2 Улитка.
— Улитка, cochlea, представляет собой костный спиральный канал, у человека делающий два с половиной оборота вокруг костного стержня (modiolus), от которого внутрь канала винтообразно отходит костная спиральная пластинка (lamina spiralis ossea).
Вовлекается в процесс и Кортиев орган, находящийся непосредственно на колеблющейся основной мембране
Восприятие звука.
Соприкасание нижней части покровной мембраны с волосками слуховых клеток Кортнева органа возникают во время ее колебания. Это ключевой момент возникновения физиологического процесса нервного возбуждения.

Рис.3 Кортиев орган.
Сила, тембр и высота – основные характеристические особенности слухового восприятия.
• Амплитуда колебаний определяет интенсивность(силу) звука, которая человеком ощущается как громкость.
• Субъективная оценка силы звука измеряется в дБ.
• Человек с нормальным слухом и тугоухий одинаковую силу звука воспринимают с разной громкостью.
• Порог слухового ощущения - минимальная энергия звуковых колебаний способная вызвать ощущение слышимого звука.
– Порог слухового ощущения определяет чувствительность уха(чем выше порог, тем хуже слух).
Диапазон звукового восприятия включает звуки интенсивностью от 0 до 140 дБ.
| шепотная речь | 25 дБ | |
| разговорная речь | 60 дБ | |
| громкая речь | 80 дБ | |
| крик у уха | 110 дБ |
Сила звука 120 – 130 дБ вызывает боль в ушах.
Звуковой спектр - это совокупность дополнительных колебаний (обертонов), которые возникают в музыкальных звуках наряду с основной частотой — основным тоном, так как происходит колебание тела не только целиком, но и частями, что и порождает добавочные звуки. Они превышают основной тон в кратных отношениях (2:1, 6:1 и .т.д.). Обертоны придают звукам определенную окраску, или тембр.
• Звуки с периодическими колебаниями, т.е. с одинаковыми и правильно повторяющимися волнами называются музыкальными тонами. Кроме них имеются звуковые колебания непериодического характера (не связанные между собой частоты) — шумы (скрип, стук, гул, вой, треск).
Резонансная теория слуха (Гельмгольца).
На основании изучения теории Гельмгольца можно сделать три вывода:
· улитка является тем звеном слухового анализатора, где возникает первичный анализ звуков;
· каждому простому звуку присущ определенный участок на основной мембране;
· низкие звуки приводят в колебательное движение участки основной мембраны, расположенные у верхушки улитки, а высокие — у ее основания.


Рис.4 Теория Гельмгольца.
Дата: 2019-12-22, просмотров: 798.