àИнфекционные болезни: постстрептококковый гломерулонефрит, инфекционный эндокардит, вторичный сифилис, лепра, гепатит В, малярия и др
àСистемные заболевания соединительной ткани: СКВ, РА, болезнь Шенлейна-Геноха, васкулиты, амилоидоз, саркоидоз, сахарный диабет, серповидноклеточная анемия и др.
àЛекарственные и токсические воздействия: тяжелые металлы (препараты золота, соединения ртути), пеницилламин, каптоприл, НПВП, рентгено-контрастные средства, антитоксины и др.
àОпухоли: лимфогранулематоз, лимфома, лейкоз, карцинома, меланома.
Патогенетические механизмы:
В основе – повреждение клубочкового аппарата с последующим повышением его проницаемости для белков кровяной плазмы.
АГ (экзогенные,эндогенные) à образование иммунных комплексов à их отложение à изменения стенок клубочковых капилляров àчрезмерная фильтрация белков плазмы.
Другой частный путь расстройства сосудистой проницаемости – микроангиопатия, характерная для СД вообще и для диабетического гломерулосклероза, в частности. При амилоидозе почек происходит отложение амилоида в стенке капилляров клубочка, что приводит к деструкции ГБМ. Далее, возможно прямое токсическое действие на мембрану и подоциты при воздействии солей тяжелых металлов и некоторых лекарственных препаратов.
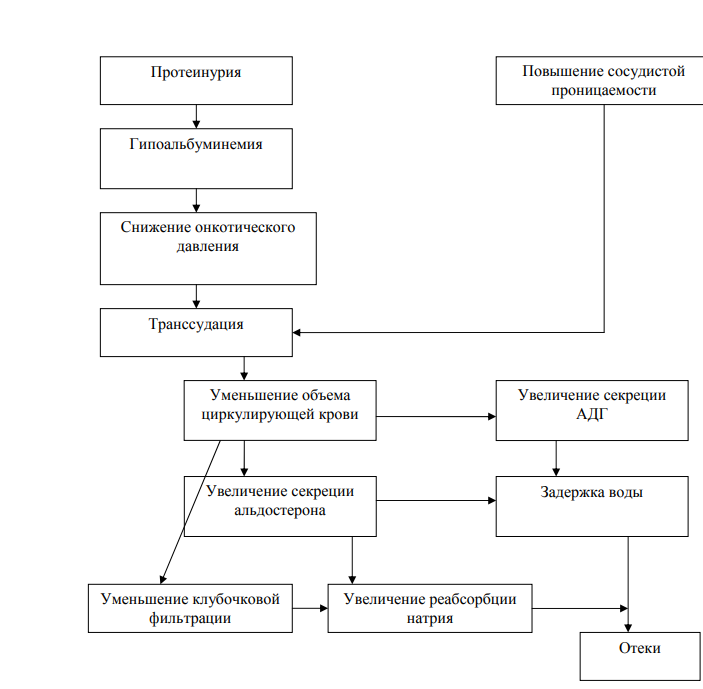
Клинические проявления:
àРазвитие и прогрессирование протеинурии, которая нарастает в результате угнетения процессов реабсорбции альбуминов в проксимальных извитых канальцах. Это приводит к нарастающей гипопротеинемии. Последняя усиливается благодаря активизации катаболических процессов в организме. Развивается диспротеинемия (снижение альбуминов и увеличение a2- и b-глобулинов).
à Появление и нарастание отеков на лице, в коже конечностей, поясничной области и др. частях организма является следствием развития гипопротеинемии, особенно гипоальбуминемии. Это способствует переходу жидкости из сосудов во внесосудистое пространство. Уменьшается ОЦК, снижается почечный кровоток, активизируется РААС, задерживаются ионы Na в организме, а с ними и вода. Отеки нарастают, как в подкожной клетчатки, так и в серозных полостях (развиваются асцит, гидроторакс). Наблюдается и гипергидратация клеток.
à Одновременно определяется гиперлипидемия (повышается синтез холестерина, понижается липолиз) за счет холестерина, триглицеридов и фосфолипидов.
à На фоне задержки натрия в организме наблюдается потеряим ионов калия и магния. Все это приводит к электролитным нарушениям, расстройствам клеточного метаболизма, развитию алкалоза.
à Отмечаются и расстройства углеводного обмена в виде снижения синтеза гликогена в печени и др.
à В результате повышения в крови факторов свертывания крови (протромбина, фибриногена и др.) возникает гиперкоагуляция крови, способствующая активизации процесса тромбообразования.
Больные нефротическим синдромом предъявляют обычно жалобы на сонливость и быструю утомляемость, наступающие, вероятно, под влиянием отрицательного азотистого баланса и часто встречающейся анемии. Некоторые больные обращают внимание на отсутствие аппетита и диарею, что можно связать отчасти с отеком слизистой оболочки ЖКТ. Многие больные отмечают не только отеки, но и онемение конечностей, выделение пенистой мочи.
Критерии диагностики:
Ведущими критериями распознавания нефротического синдрома служат клинико-лабораторные данные.
Объективный осмотр: бледные («перламутровые»), холодные и сухие на ощупь кожные покровы, обложенность языка, увеличение размеров живота, гепатомегалию, отеки. При гидроперикарде отмечается расширение границ сердца и приглушение тонов; при гидротораксе – укорочение перкуторного звука, ослабленное дыхание, застойные мелкопузырчатые хрипы.
На ЭКГ регистрируется брадикардия, признаки дистрофии миокарда.
ОАМ: определяется ↑ относительная плотность (1030-1040), лейкоцитурия, цилиндрурия, наличие в осадке кристаллов холестерина и капель нейтрального жира, редко – микрогематурия.
ОАК: ↑СОЭ (до 60-80 мм/ч), преходящая эозинофилия, увеличение числа тромбоцитов (до 500-600 тыс.), небольшое ↓уровня Hb и Er.
Б/Х: гипоальбуминемия и гипопротеинемия (менее 60-50 г/л), гиперхолестеринемия (холестерин более 6,5 ммоль/л);
БХ мочи:протеинурия > 3,5 г в сутки.
УЗИ почек, УЗДГ почечных сосудов
Врачебная тактика:
àДиета - при нарушении функции почек ограничение приема жидкости, бессолевая, оптимальное по возрасту количество белка
àИнфузионная терапия (альбумин, реополиглюкин и др)
àДиуретики (фуросемид 20-400 мг внутрь, верошпирон 25-300 мг в сутки );
àГепарин
Показанием для лечения гепарином является НС при:
1. остром гломерулонефрите;
2. хроническом (брайтовом) гломерулонефрите;
3. волчаночном гломерулонефрите;
4. лекарственном нефрите.
Противопоказания для лечения гепарином является НС при:
1. заболеваниях печени;
2. опухолях;
3. ХПН
àАнтибактериальная терапия
àКортикостероиды – преднизолон:
Показанием для назначения глюкокортикостероидов является НС без выраженной гипертонии и гематурии при идиопатических гломерулонефритах, морфологические формы – минимальные изменения клубочков, мезангиопролиферативный и мембранозный. Лечение менее перспективно при фокально-сегментарном гломерулосклерозе, мезангиокапиллярном и диффузном фибропластическом ГН. Кортикостероидная терапия показана при НС, развившемся на фоне системных заболеваний: СКВ, гранулематоза Вегенера, узелкового полиартериита при отсутствии HBV и HCV-инфекции, микроскопического полиартериита, смешанной криоглобулинемической пурпуре и др.
Противопоказаны кортикостероиды при сахарном диабете, сосудистом тромбозе, опухолях и особенно – при амилоидозе.
Постоянный пероральный прием ПЗ в дозе 1–2 мг/кг в 2–4 приема назначается в начале лечения для достижения ремиссии.
Альтернативный режим приема ПЗ используется при переходе на поддерживающую терапию: ежедневно в течение 3 дней, затем 3-4 дня перерыва.
Пульс-терапия заключается во в/в капельном введении в течение 20-40 мин около 30 мг/кг МП (не более 1 г на пульс) один раз в 48 ч.
à Цитостатики (циклофосфамид и хлорамбуцил).
Цитостатики применяются:
1. при наличии противопоказаний для лечения кортикостероидами;
2. при неэффективности кортикостероидов;
3. при часто рецидивирующем НС, обусловленным БПГН или системными заболеваниями (СКВ, геморрагический васкулит, гранулематоз Вегенера, синдром Гудпасчера, микроскопический полиартериит).
Противопоказания – амилоидоз, беременность, наличие очагов инфекции, цитопении, ХПН без признаков активности заболевания. Для лечения НС применяют сочетанные схемы лечения, среди которых наиболее распространены схемы лечения глюкокортикоидами и цитостатиками.
Амилоидоз – определение, классификация, этиопатогенез. Особенности клинической картины при первичном и вторичном амилоидозе. Диагностика (лабораторная и инструментальная). Врачебная тактика. Профилактика и прогноз при вторичном амилоидозе.
Амилоидоз – заболевание, характеризующееся отложением в тканях амилоида (сложного белково-полисахаридного комплекса). Приводит к атрофии и склерозу паренхимы. Недостаточности различных органов.
Классификация:
2. Классификация Клиническая классификация амилоидоза почек.
1. Стадия:
1) начальная;
2) клинических проявлений;
3) терминальная.
2. Фаза:
1) протеинурическая;
2) нефротическая;
3) отечно-протеинурическая;
4) гипертоническая;
5) хроническая почечная недостаточность.
3. Течение:
1) медленно прогрессирующее;
2) быстро прогрессирующее;
3) рецидивирующее.
Различают:
- генетический амилоидоз почек, в основе которого лежит генетический дефект синтеза белка;
- первичный амилоидоз, причина которого неизвестна, чаще бывает генерализованным;
- вторичный амилоидоз, связанный с рядом хронических заболеваний и патологических состояний.
AL -амилоидоз – первичный, связанный с миеломной болезнью. состав фибрилл: легкие цепи иммуноглобулинов или их фрагменты
АА-амилоидоз – вторичный амилоидоз на фоне хр.воспалительных заболеваний (ревматоидный артрит), а также при средиземноморской семейной лихорадке. острофазовый альфа-глобулин SAA, близкий по своим свойствам к C-реактивному
ATTR -амилоидоз – наследственно-семейный амилоидоз (семейная амилоидная полинейропатия) и старческий системный амилоидоз. состав фибрилл: транспортный белок трансферрин
Aβ 2М-амилоидоз – амилоидоз у больных, находившийся на плановом гемодиализе. состав фибрилл: β2-микроглобулин
Локализованный амилоидоз чаще развивается у людей старческого возраста:
AIAPP -амилоидоз - при инсулинзависимом сахарном диабете.
АВ-амилоидоз – при болезни Альцгеймера, AANF -амилоидоз – старческий амилоидоз предсердий.
Патогенез:
Основу амилоидных депозитов составляют фибриллы. Очищенный амилоид, полученный из фибрилл, представляет собой белок
а) теория локального клеточного генеза – амилоид образуется в результате нарушения и извращения белково-синтетической функции ретикулоэндотелиальной системы
б) теория диспротеиноза (органопротеиноза) – в результате диспротеинемии в плазме накапливаются грубодисперсные белковые фракции и аномальные белки (парапротеины), которые проникают в ткани и образуют амилоидную субстанцию
в) мутационная теория – в результате мутации образуется особый клон клеток – амилоидобласты, которые и продуцируют амилоид
г) иммунная теория – в образовании амилоиди играет роль взаимодействие АГ с АТ при хронических воспалительных заболеваниях.
Конечный этап амилоидогенеза - образование фибрилл амилоида в межклеточном матриксе обусловлено конформационными изменениями в белках-предшественниках в результате наследственных или приобретённых мутаций с дестабилизацией и агрегацией белковых молекул.
Амилоидогенез - многофакторный процесс, различающийся при разных формах амилоидоза. Образование АА-амилоидного белка осуществляется путем неполного расщепления амилоидогенных фенотипов белка-предшественника SAA (serum amyloid acute protein - сывороточный амилоидный острый белок) протеазами, связанными с поверхностной мембраной макрофагов. Полимеризация растворимого АА-белка в фибриллы происходит также на поверхности макрофагов механизмом перекрестного связывания полипептидов при участии мембранных ферментов. В усилении АА-отложений в тканях важную роль играют гликозаминогликаны межклеточного матрикса.
В основе наиболее значимой формы ATTR-амилоидоза - семейной амилоидной полинейропатии - лежит мутация в гене транстиретина. Известно более 80 различных вариантов мутации TTR с единственной заменой в молекуле, наиболее частая из них - замена метионина на валин в позиции 30. Эти перестройки обусловливают нестабильность молекулы мутантного транстиретина, потерю им тетрамерной структуры с образованием мономеров, склонных к агрегации в фибриллы.
AL-амилоидоз (первичный и при миеломной болезни) строится из моноклональных лёгких цепей иммуноглобулинов, продуцируемых особым амилоидогенным клоном плазматических клеток или В-лимфоцитов. Часто наблюдаемые замены отдельных аминокислот в вариабельных участках лёгких цепей обусловливают дестабилизацию этих молекул и повышают вероятность образования фибрилл амилоида. Влиянием локальных физических и химических факторов объясняют тропность амилоидных депозитов к определенным органам и тканям.
Важную роль в амилоидогенезе играют возрастные факторы, не исключается влияние и каких-то других неизвестных причин. Так, семейный ATTR-амилоидоз, несмотря на его наследственную природу, обычно проявляется к середине жизни, у 10% носителей мутантного гена транстиретина симптомы заболевания вообще не возникают. Носительство мутантного транстиретина, в котором изолейцин заменен на валин в позиции 122, находят у 3,9% афроамериканцев старческого возраста, но обусловленная им амилоидная кардиопатия распознается редко, так как протекает под маской атеросклероза. Старческий сердечно-сосудистый ATTR-амилоидоз, развивающийся из нормального (немутантного) транстиретина, подтверждает существование возрастных триггеров амилоидогенеза.
При амилоидозе почек первично страдают клубочки, хотя амилоид обнаруживают также в интерстициальной, перитубулярной и васкулярной зонах. На ранних стадиях происходит отложение амилоида в виде небольших очагов в мезангии и вдоль базальной мембраны. По мере прогрессирования заболевания клубочки интенсивно заполняются амилоидными массами, и их капиллярное ложе редуцируется
Особенности клинический картины при первичном и вторичном амилоидозе:
Очень часто в течение длительного времени амилоидоз протекает бессимптомно. Характер клинических проявлений зависит от биохимического типа амилоида, локализации амилоидных отложений, степени их распространённости в органах, длительности заболевания, наличия осложнений. Как правило, наблюдают комплекс симптомов, связанных с поражением нескольких органов.
Амилоидоз почек: (типично для АА и А L -амилоидоза)
латентная– протекает практически бессимптомно (может выявляться гепатоспленомегалия); в БАК - устойчивая диспротеинемия (повышение α2- и γ-глобулинов); в ОАК – существенное и стойкое ↑ СОЭ без признаков обострения основного заболевания; в ОАМ – преходящая, нестойкая, незначительная протеинурия, иногда микрогематурия, лейкоцитурия; функция почек не страдает
протеинурическая– в ОАМ характерна протеинурия с колебаниями от 0,1 до 3,0 г/сут, также могут быть микрогематурия, цилиндрурия; ОАК – умеренная анемия, значительное ↑СОЭ; БАК - гипоальбуминемия, гиперглобулинемия; гипонатриемия и гипокалиемия; гиперфибриногенемия; повышение сиаловых кислот при нормальном или пониженном уровне холестерина.
нефротическая – проявляется нефротическим синдромом
азотемическая – проявляется клиникой ХПН.
Ряд внепочечных проявлений:
амилоидоз сердца – рестриктивная кардиомиопатия, Наиболее частые клинические признаки - кардиомегалия, сердечная недостаточность, различные аритмии. Выпотной перикардит возникает редко. Локализованный амилоидоз предсердий часто развивается у людей старше 80 лет.
поражение ЖКТ: макроглоссия (язык увеличенный, плотный при пальпации), опухолеподобная инфильтрация стенки желудка, синдром мальабсорбции при амилоидозе кишечника, гепатомегалия (печень увеличенная, плотная, с ровным, безболезненным краем) По мере прогрессирования развивается синдром портальной гипертензии. Грубые нарушения функций печени развиваются редко, чаще отмечают умеренный холестаз. Амилоидоз поджелудочной железы обычно протекает под маской хронического панкреатита: характерны тупая боль в левом подреберье, диспептические явления.
полисерозит (плеврит, перитонит)
периферическая полинейропатия, запястный туннельный синдром (сдавление срединного нерва – резкие жгучие боли в I-IIIпальцах кисти и лучевой стороне IV пальца, снижение чувствительности кончиков пальцев и силы мышц кисти)
симметричный полиартрит с утренней скованностью
Поражения кожи имеют вид полупрозрачных восковидных папул или бляшек на лице, шее, в зонах естественных складок. Описаны периорбитальные экхимозы ("глаза енота"). Зуд нехарактерен. Возможны кровоизлияния в бляшки. В ряде случаев наблюдают плотные отёки на пальцах рук, напоминающие склеродермию.
Психические нарушения в виде деменции отмечают при локализованных формах амилоидоза (болезни Альцгеймера).
Геморрагический синдром может развиваться при AL-амилоидозе вследствие недостаточности фактора свёртывания X, имеющего сродство к амилоидным фибриллам.
Диагностика:
1. Данные анамнеза: стойко и значительно ↑ СОЭ; гепатоспленомегалия; синдром мальабсорбции; протеинурия.
2. Биопсия – необходима для верификации диагноза.
3. Лабораторная диагностика – ее данные зависят от стадии процесса (см. клинические проявления)
4. Различные инструментальные исследования: Эхо-КГ, ЭКГ, УЗИ, рентгенография
Лечение:
1. Щадящий режим, избегание физического и эмоционального переутомления
2. Диета: белок 60-70 г/сут, исключить казеин-содержащие продукты (молоко, сыр), говядину, телятину, рекомендуется баранина, крупы
3. Колхицин (1-2 мг/сут, в зависимости от переносимости)
4. Унитиол 5% р-р от 3-5 до 10 мл/сут в/м 30-40 дней 2-3 раза в год – тормозит агреггацию амилоидных фибрилл
5. Аминохинолиновые производные (хлорохин по 0,25-0,5 г/сут длительно) –
6. Диметилсульфоксид 1-5% по 30-100 мл/сут перорально
7. Сырая печень 80-120 г/сут в течение 6-12 мес – улучшает общее состояние, ↓ размеры печени, селезенки, ↓протеинурию.
Гемодиализ
Развитие ХПН - показание к плановому гемодиализу; предпочтителен перитонеальный диализ, так как он создаёт условия для выведения β2-микроглобулина. Выживаемость больных с амилоидозом почек, находящихся на гемодиализе, ниже, чем у больных ХПН с вызванной другими причинами (годичная выживаемость - 60%).
Трансплантация почек
Её проводят при АА-амилоидозе (при условии успешного лечения фонового заболевания) и AL-амилоидозе почек на стадии ХПН. Показатели выживаемости ниже, чем при другой почечной патологии, что связано с серьёзными внепочечными органными поражениями, главным образом сердечно-сосудистыми. Рецидив амилоидоза в трансплантате происходит часто, но мало влияет на общий прогноз.
Трасплантированная печень не синтезирует предшественник амилоида - транстиретин, в результате уменьшаются проявления АТТР.
43. Хроническая почечная недостаточность (ХПН) – определение, причины. Основные клинико-биохимические синдромы. Поражение органов и систем при ХПН. Лечение ХПН (консервативная, заместительная терапия, трансплантация почки).
ХПН – симптомокомплекс, вызванный необратимой постепенной гибелью массы действующих нефронов вследствие первичного или вторичного хр. прогрессирующего заболевания почек. Проявления хронической почечной недостаточности становятся очевидными при сокращении числа функционирующих нефронов до 30% и снижении скорости клубочковой фильтрации до 40—30 мл/мин.
Классификация
Согласно классификации NKF-K/DOQI различают пять функциональных стадий хронической патологии почек:
• I - поражение почек с нормальной или увеличенной СКФ (90 мл/мин и более);
• II - поражение почек с незначительным снижением СКФ (60-89 мл/мин);
• III - поражение почек с умеренным снижением СКФ (30-59 мл/мин);
• IV - поражение почек со значительным снижением СКФ (15-29 мл/мин);
• V - тяжёлая почечная недостаточность (СКФ менее 15 мл/мин или диализ).
Если на I-IV стадиях основной метод лечения больных - лекарственная терапия, то при V стадии (тяжёлой почечной недостаточности) возникает необходимость в гемодиализе.
ЭТИОЛОГИЯ: наследственные и врожденные нефропатии; первичные нефропатии; нефропатии при системных заболеваниях, нефропатии при обменных заболеваниях; поражения почек при сосудистых заболеваниях; урологические болезни с обструкцией мочевых путей; лекарственные поражения почек; токсические нефропатии.
ПАТОГЕНЕЗ: ↓ кол-ва функционирующих нефронов à изменение гормональной саморегуляции клубочкового кровотока (система ангиотензинII-ПГ) à гиперфильтрация и гипертензия сохранившихся нефронов à склероз клубочков – порочный круг.
КЛИНИКА:
· Изменение диуреза – полиурия, никтурия à олигурия à анурия.
· Интоксикационный синдром - слабость, снижение аппетита, нарушение сна, снижение работоспособности, сухость кожи, ломкость волос
· Поражение CCC - АГ, возникающая у абсолютного большинства больных с ХПН, тахикардия, одышка при легкой нагрузке, признаки гипертрофии левых отделов сердца, нарушения проводимости, экстрасистолия, на поздних стадиях - уремический перикардит., ХСН
· Поражение системы дыхания - вторичные пневмонии, уремический пневмонит, на поздних стадиях - уремический отек легких, развитие патологического дыхания типа Куссмауля (глубокое, редкое).
· Гастроинтестинальный синдром - снижение секреторной функции, ирритативный гастроэнтероколит, эрозивно-язвенные поражения кишечника, слизистой желудка, кровотечения, резкие нарушения всавывания.
· Анемический синдром - бледность кожи и видимых слизистых, систолический шум над всеми точками, признаки миокардиодистрофии, развитие гипохромной железодефицитной анемии. В ее патогенезе участвуют такие факторы, как прямое действие на костный мозг некоторых уремических токсинов (полиамин - спермин), нарушение синтеза эритропоэтина, незаменимых аминокислот (гистидин),дефицит белка и железа, рост внутрикостномозговой деструкции и падение пролиферативной активности эритроидных клетов в пределах КМ, периферический гемолиз, потеря крови при длительной гематурии.
· Дисфункция ЦНС- сонливость\бессоница, в терминальной стадии порхающий тремор, судороги, хорея, ступор, кома
· Кожа в типичных случаях сухая, бледная, с жёлтым оттенком, обусловленным задержкой урохромов. На коже обнаруживают геморрагические изменения (петехии, экхимозы), расчёсы при зуде. При прогрессировании ХПН в терминальной стадии концентрация мочевины в поте может достигать таких высоких значений, что на поверхности кожи остаётся так называемый "уремический иней".
· Уремическая остеодистрфия (остеопороз, остеосклероз, остеомаляция)
· Полисерозиты (экссудат обычно имеет геморрагический характер)
· Эндокринные расстройства (гиперпаратиреоидизм, гиперкортицизм, гиперальдостеронизм, гиперпролактинемия, гиперинсулинемия, гиперэстрогенемия)
· Нарушение обмена Ж- (гипертриглицеридемия, ↓ ЛПВП), У- (азотемический псевдодиабет: ↑ инсулина, резистентность периферич. Re к д-ю инс-на, ↑ уровень контринсулярных ГГ à нарушение толерантности к глю), Б-, вводно-электролитного (внутриклеточное накопление Nа и дефицит К) обменов, КЩС (на поздних стадиях – метаболический ацидоз).
· Дисэлектролитемия - гиперкалиемия с тяжелыми поражениями сердечной деятельности, гипокальциемия, гиперфосфатемия. Метаболический ацидоз (при снижении фильтрации < 20 мл/мин)
· Геморрагический синдром - тромбоцитопения, снижение продукции плазменных факторов гемостаза, поражение сосудистой стенки.
ДИАГНОСТИКА:
-Для ХПН характерна изостенурия. Относительная плотность выше 1,018 свидетельствует против ХПН. Снижение относительной плотности мочи, помимо ХПН, может наблюдаться при избыточном употреблении жидкостей, применении диуретиков, старении.
-При ХПН гиперкалиемия обычно развивается в терминальной стадии. Содержание ионов натрия меняется несущественно, причём гипернатриемию отмечают существенно реже, чем гипонатриемию. Содержание ионов кальция обычно снижено, фосфора - повышено.
-Для определения размеров почек используют рентгенологические и ультразвуковые методы. Отличительный признак ХПН - уменьшение размеров почек. Если уменьшения размеров не наблюдают, в ряде случаев показана биопсия почки.
ЛЕЧЕНИЕ:
· Лечение основного заболевания, исключить прием нефротоксических ЛС.
· Диета: малобелковая - ↓ Б 0,8-0,5г/(кг х сут) с добавлением незаменимых АК и кетокислот, V потребляемой жидкости = диурез накануне + 500 мл.
· Диуретики: петлевые, в индивидуально подобранной дозе.
· Коррекция гиперкалиемии: коррекция ацидоза, соли Cа (физиологические антагонисты К), гемодиализ, ионообменные полистиреновые смолы, сорбит.
· Коррекция метаболтческого ацидоза: 20-30 ммоль NaНCO3 (1мл 4,2% р-ра содержит 0,5 ммоль)
· Коррекция Ca-P обмена: ограничение посткпления Р с пищей до 700-120 мг/сут. Препараты, ↓ всасывание Р в кишнчнике: СаСО3. Препараты эссенциальных кетокислот – кетостерил (способствует нормалтзации Са и Р в крови). Вит D при персистирующей гипокальциемии.
· Антигипертензивная терапия: длительная, непрерывная.
петлевые диуретики – тиазидные (гипотиазид), спиронолактоны в начальной стадии ХПН.
-Ингибиторы АПФ - каптоприл, эналаприл (п/показаны при стороннем стенозе почечной а., тяжелом нефроангиосклерозе, далеко зашедшей ХПН)
-Блокаторы Re-ангиотензина – лозартан, валсартан (при плохой переносимости иАПФ)
-β-АБ – атенолол, бетаксалол, метапролол, бтсапролол (при тяжелой ренин-зависимой почечной Аги наличии п/показаний к иАПФ и блокаторам Re-ангиотензина)
-Блокаторы медленных Са-каналов негидроперидинового ряда – верапамил, дилтиазем.
-Препараты центрольного действия – метилдопа.
-α-АБ – доксазозин («+» влияют на почечный кровоток)
· Антигиперлипидемическая терапия.
· Коррекция гиперурикемии: при наличии клинических признаков подагры – аллопуринол 100 мг/сут.
· Коррекция анемия: эпоэтин-α (В/В!!!), эпоэтин-β (п/кожно) + препараты Fe.
· Гемодиализ и перитонеальный диализ: показания: ↓ СКФ до 10-15 мл/мин(↑ креатинина до 7-10 мг/дл), или при развитии стойкой гиперкалиемии (>6,5 ммоль/л), злокачественной АГ с признаками ХСН, тяжелой гипергидратации с признаками отека легких, ГолМ, уремической периферической полинейропатии, декомпенсированного метаболического ацидоза.
Перитонеальный диализ: при сохраненном диурезе и ↓ значениях креатинина (или при СКФ < 20 мл/мин). Перитнеальный диализ предпочтительнее гемодиализа в следующих случаях: дети, пожилые и старики с генерализованным атеросклерозом, нестабильная СТК, ДН, СД, миеломная болезнь, геморрагический синдром, ВИЧ-ифецированные, носители вирусов гепатита В и С, тяжелая анемия, АГ. П/показания к перитонеальному гемодиализу: повреждения и деформации брюшной полости и позвоночника, спаечный процесс в брюшной полости, СС-заболевания (аневризма брюшного отдела аорты, диализная КМП с ХСН), инсульт и др. неврологические заболевания с нарушением координации, длительное лечение неселективными иммунодепрессантами, развернутая стадия ВИЧ.
Кишечный диализ: применение энтеросорбентов, используют для активного выведение продуктов азотистого обмена ч/з ЖКТ. Эффективность ↓, используют редко у больных с начальными стадиями ХПН. ЛС: - диксид Si коллоидный 2-3г в 100 мл воды 3 раза/день 15 дней в начале каждого месяца; - гидрогель метилкремниевой кислоты по 15г (запивая водой) 3 раза/день 14 дней в начале каждого месяца; - лигнин гидролизный по 15 г в 100 мл воды 3 р/день длительно.
· Пересадка почки: показана в терминальной стадии ХПН. П\показания: обратимое поражения почек, возможность поддержания полноценной жизни с помощью консервативного лечения, тяжелые внепочечные проявления (опухоли, поражение коронарных сосудов, сосудов ГолМ), инфекция, активный гломерулонефрит; относительные п/показания: вораст > 60-65 лет, заболевания мочевого пузыря или мочеиспускательного канала, окклюзивное поражение подвхдошных и бедренных аа, СД, психические заболевания. Осложнения: острое отторжение трансплантата; побочные эффекты иммуносупрессивной терапии (цитопении, тремор, гирсутизм, АГ, СД, ожирение, ЯБ ЖКТ, асептические некрозы костей); рецидив основного заболевания в трансплантате, стеноз аа трансплантата; ↑ частоты злокачественных Neo; вторичная инфекция.
Дата: 2019-07-24, просмотров: 510.