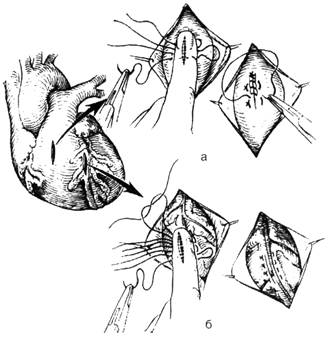
3. Прямой массаж сердца заключается в периодическом сжимании рукой хирурга желудочков сердца. При этом важно, чтобы пальцы хирурга сжимали желудочки сердца не вдоль межжелудочковой перегородки, а перпендикулярно к ней. Фибрилляцию желудочков снимают разрядом дефибриллятора с напряжением 2-3 кВ. При этом электроды дефибриллятора должны плотно прилегать к миокарду.
4. После остановки кровотечения из раны сердца полость перикарда освобождают от крови и сгустков и промывают физиологическим раствором.
5. Дренирование грудной полости дренажной трубкой, фиксация 2-3 швами.
6. Тщательный гемостаз раны, проводится послойное ушивание тканей. Обработка послеоперационных швов спиртом, наложение асептической повязки.
Окончание операции.
1.Снять одноразовые перчатки и положить в емкость для сбора биоматериала класса Б или класса В;
2.Выйти в предоперационную и снять стерильный халат, маску, колпак и положить их в мешок для сбора использованного белья;
3.Обработать руки гигиеническим способом, согласно стандарту СМК-СП-03 п.5.3.
4.Пройти в санитарный пропускник;
5.Снять операционный костюм;
6.Принять душ;
7.Надеть рабочий медицинский халат (костюм).
Ведение пациентов после операции.
¾ При отсутствии противопоказаний (непереносимость антибиотиков или наличие поливалентной аллергии) необходима антибиотикопрофилактика инфекционных послеоперационных осложнений.
¾ Мониторинг объема жидкости, который удален из грудной клетки.
¾ Назначение нестероидных противовоспалительных средств;
¾ Профилактика тромбоэмболических осложнений;
¾ Ежедневные перевязки.
Алгоритм проводимых операций при травматическом повреждении пищевода.
1. Цель – устранение повреждения пищевода, предотвращение жизнеугрожающих осложнений.
Область применения
2.1. Алгоритм применяется в хирургическом отделении;
2.2. Правила распространяются на врачебный персонал хирургического отделения.
Перечень оборудования
3.1 Оборудованный операционный зал;
3.2 Хирургический набор инструментов для торакоабдоминальных операций;
3.3 Хирургический комплект белья;
3.4 Аппарат ИВЛ, кардиомонитор.
Операция
4.1 Условия для проведения операции
¾ Оснащенная операционная
¾ Квалифицированный персонал;
¾ Идентификация пациента (фамилия, имя и отчество, число, месяц, год рождения);
¾ Сознательное информированное согласие пациента (в случае бессознательного состояния/несовершеннолетия пациента информированное согласие родных).
4.2. Показания к операции:
¾ закрытые и открытые повреждения пищевода в результате тупой травмы, нанесения резаных, колотых ран и огнестрельных ранений.
¾ большие продольные разрывы любой локализации вследствие действия струи газа, спонтанные, гидравлические разрывы, разрывы при кардиодилатации и использовании зонд-баллонов.
¾ проникающие повреждения инородными телами, находившимися в пищеводе более 24 часов.
¾ проникающие инструментальные разрывы, сопровождающиеся образованием ложного хода более 2 см.
¾ проникающие повреждения абдоминального отрезка пищевода.
¾ повреждения любого характера в сочетании с повреждением плевры.
¾ повреждения любого характера, осложнившиеся образованием абсцесса или флегмоны околопищеводной клетчатки шеи или клетчатки средостения.
4.3. Противопоказания (относительные) к экстренной торакотомии:
¾ тяжелые нарушения свертываемости крови;
¾ декомпенсированная патология дыхательной и сердечно-сосудистой систем, почек, печени, когда общий наркоз и операционная травма чреваты серьезными осложнениями;
Подготовка к операции.
¾ Общий анализ крови и мочи;
¾ Биохимический анализ крови, определение групповой и резус-принадлежности;
¾ Исследование свертываемости;
¾ Рентгенография грудной клетки, КТ, МРТ;
¾ Эндоскопическое исследование пищевода;
¾ Определение функции внешнего дыхания;
¾ ЭКГ;
¾ Обследования на гепатиты, ВИЧ, сифилис.
¾ Назогастральный зонд.
Техника операции.
¾ Обезболивание - общее обезболивание (интубация).
¾ Положение пациента: лежа на спине.
7.Предоперационная подготовка.
1. Зайти в санитарный пропускник;
2. Снять рабочий медицинский халат(костюм);
3. Надеть операционный костюм, колпак, маску, бахилы;
4. Пройти в предоперационную и обработать руки хирургическим способом, согласно стандарту СМК-СП-03 п.5.4.
5. Зайти в операционный зал;
6. С помощью операционной медсестры одеть стерильную медицинскую одежду (халат, перчатки, при необходимости фартук).
Ход операции:
1. Проведение «Тайм-аута».
2. Обработка операционного поля спиртом 70о.
3. А. При перфорации на границе шейного и грудного отделов пищевода ушивание производится через шейный доступ - шейная медиастинотомия.
а. Кожный разрез - по внутреннему краю левой кивательной мышцы от яремной вырезки грудины до верхнего края щитовидного хряща.
б. Кивательная мышца отводится кзади, левая доля щитовидной железы, трахея, срединные мышцы шеи — кнутри.
в. Пересекается ключично-подъязычная мышца, разделяется внутреностная фасция шеи, после чего открывается доступ к околопищеводной клетчатке и пищеводу.
г. Затем проводят тампонаду средостения с таким расчетом, чтобы тампоны были установлены ниже уровня перфорации пищевода.
Б. При перфорации на уровне диафрагмы или сразу над ней ушивание выполняется чрезбрюшинным доступом и дополнительной круротомией - Чрезбрюшинная медиастинотомия по Б. С. Розанову (1942, 1961).
а. Верхнесрединная лапаротомия с пересечением левой венечной связки печени и мобилизацией левой доли печени.
б. Обкладывается и перевязывается с обеих сторон от пищеводного отверстия диафрагмы нижняя диафрагмальная вена, а брюшная полость тщательно отгораживается несколькими большими салфетками.
в. Перед рассечением диафрагмы в средостение вводится 100 мл. 0,25% раствора новокаина.
г. Только после этого между ранее наложенными и натянутыми лигатурами на нижнюю диафрагмальную вену в сагитальном направлении рассекается сухожильная часть диафрагмы на протяжении 6—8 см по направлению к мечевидному отростку.
д. После этого средостение опорожняется, промывается антисептиком и протирается салфетками.
е. В полость средостения вводится достаточно толстая и длинная полихлорвиниловая трубка, которая выводится через верхний угол операционной раны. Дополнительно к отверстию в диафрагме подводится отгораживающая марлевая салфетка, которая удаляется на 12—14 сутки.
ж. После этого формируется гастростома, причем гастростомическая трубка выводится через отдельный разрез в левом подреберье. Не следует забывать о дополнительной фиксации желудка вокруг гастростомической трубки к париетальной брюшине.
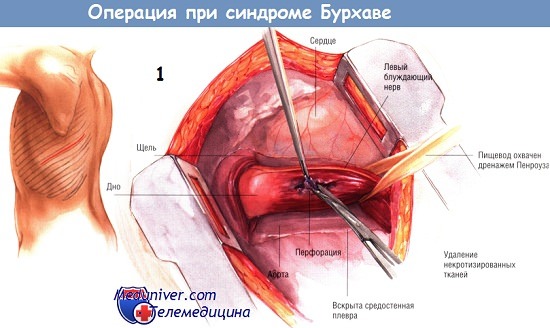
В. При перфорациях среднегрудного отдела пищевода применяется чресплевральный доступ, поскольку задняя внеплевральная медиастинотомия здесь будет недостаточна.
а. Для осуществления бокового доступа пациента кладут на здоровую сторону, руку со стороны разреза поднимают вверх и немного вперед, под грудь помещают валик. Отступя пару сантиметров от окологрудинной линии, в проекции 7 межреберья начинают разрез, доводя его до лопаточной линии.
б. Рассечение кожи и подкожного слоя, фасции грудной стенки, участков большой грудной мышцы, зоны крепления передней зубчатой мышцы с расслаиванием ее волокон, широчайшую мышцу спины отводят вверх.
в. В нужном межреберном промежутке рассекаются мышцы по верхнему краю нижележащего ребра, для избежания травмирования межреберных артерий, затем рассекают наружный плевральный листок на участке между передней подмышечной и срединно-ключичной линиями, но возможно и дальше, кнаружи.
г. После рассечения всех тканей, составляющих грудную стенку, на края раны накладываются салфетки и устанавливаются ранорасширители, затем медленно и аккуратно ребра разводятся в стороны с созданием необходимой величины отверстия в грудной стенке. При наличии плотных спаек в плевральной полости, они рассекаются ножницами. В редких случаях для расширения раны прибегают к дополнительному рассечению реберных хрящей.
4. Когда возникают трудности в установлении места перфорации, в пищевод через назогастральный зонд вводится краситель (метиленовый синий, индигокармин).
5. Вопрос об иссечении краев перфорационного отверстия должен решаться в каждом случае индивидуально и соответственно находимым на операционном столе изменениям в ране. В течение первых суток после перрфорации такая необходимость возникает редко. Иссечение краев раны нужно сделать при краевом некрозе, размятых краях раны, при пролежне пищевода инородным телом.
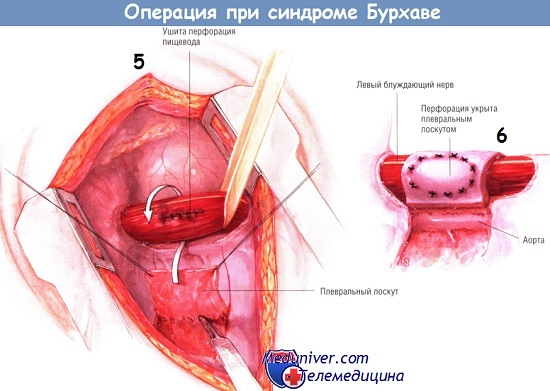
6. Швы должны накладываться в продольном направлении, при котором создается меньшая нагрузка на шов.
Необходимо наложить двухрядный шов, особенно при перфорации здорового пищевода. Первый из узловых швов накладывается кетгутом узелками внутрь, а мышечная и адвентициальная оболочки пищевода сшиваются атравматическими иглами. При перфорации измененного пищевода применяется однорядный узловой кетгутовый шов.

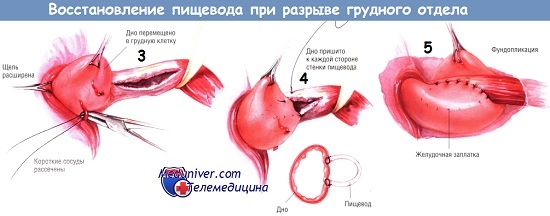
Для дополнительного прикрепления линии швов или дефекта применяются медиастинальная плевра, лоскут диафрагмы (Б. В. Петровский), дно желудка (Thal, I964), медиальная порция кивательной мышцы (Е. Н. Попов, 1955).
| Пластика плевральным лоскутом |
| Пластика с использованием дна желудка |
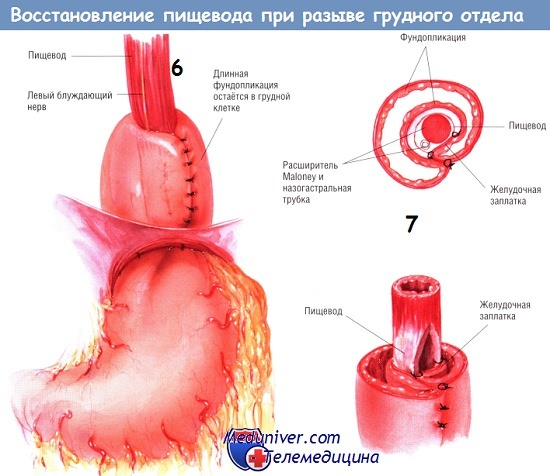
7. Далее проводятся дополнительные меры борьбы с медиастинитом. Они включают широкую меднастинотомию от купола плевры до диафрагмы и дренирование средостения двумя трубками, из которых нижняя выводится в IX межреберье, а верхняя — во II, фиксация дренажей 2-3 швами.
8. Тщательный гемостаз раны, проводится послойное ушивание тканей. Обработка послеоперационных швов спиртом, наложение асептической повязки.
Окончание операции.
1.Снять одноразовые перчатки и положить в емкость для сбора биоматериала класса Б или класса В;
2.Выйти в предоперационную и снять стерильный халат, маску, колпак и положить их в мешок для сбора использованного белья;
3.Обработать руки гигиеническим способом, согласно стандарту СМК-СП-03 п.5.3.
4.Пройти в санитарный пропускник;
5.Снять операционный костюм;
6.Принять душ;
7.Надеть рабочий медицинский халат (костюм).
Дата: 2019-05-28, просмотров: 387.