Суть энзимодиагностики сводится к установлению диагноза какого-либо заболевания или синдрома, путем выявления в биологических жидкостях организма активности ферментов. Энзимодиагностика основывается на следующих принципах:
· если клетки в крови или иных биологических жидкостях повреждаются, то концентрация в повреждённых клетках внутриклеточных ферментов увеличивается;
· количество фермента, который высвобождается, является достаточным для обнаружения; когда обнаруживаются повреждения клеток, активность ферментов в составе биологических жидкостей стабильна на протяжении долгого времени и различается со значениями нормы;
· некоторые ферменты преимущественно или абсолютно локализованы в тех или иных органах, то есть им присуща органоспецифичность;
· имеются отличия в локализации ряда ферментов внутри клеток.
Во время протекания большинства заболеваний клетки повреждаются, и всё, что содержится в них, включая ферменты, высвобождается непосредственно в кровь. Это происходит вследствие дефекта проницаемости клеточной мембраны во время воспалительных процессов или нарушенной целостности самих клеток при некрозе. В биохимических лабораториях очень точно определяют активность многих ферментов в крови, и это хорошо помогает при диагностике заболеваний скелетной мускулатуры, печени, сердца и иных тканей. Происходит корреляция уровня активности ферментов в составе плазмы и степени клеточных повреждений.
Высокое значение для энзимодиагностики имеет также осведомлённость о субклеточной локализации ферментов. Например, если в плазме появляются ферменты, которые имеют исключительно цитозольную локализацию, то можно говорить о воспалительном процессе; если же найдены ядерные или митохондриальные ферменты, то это свидетельствует уже о более глубоких клеточных повреждениях, к примеру, о некрозе. Но стоит учесть, что концентрация ферментов (применение рассмотрим ниже) не всегда повышается из-за повреждения тканей. В случае, если клеточная пролиферация избыточна (к примеру, при увеличенной скорости ряда ферментов в клетках, во время онкопролиферативных процессов или при клиренсе, имеющем нарушения), то в крови обнаруживается повышение концентрации каких-либо ферментов. Поэтому врачам нужно всегда помнить, что норма значений активности ферментов в крови беременных и детей имеют отличия от тех показателей, которые наблюдаются у здоровых взрослых людей.
Выявите основные причины и биохимические характеристики сахарного диабета
Сахарный диабет (СД) – полиэтиологическое заболевание, связанное:
· со снижением количества β клеток островков Лангерганса,
· с нарушениями на уровне синтеза инсулина,
· с мутациями, приводящими к молекулярному дефекту гормона,
· со снижением числа рецепторов к инсулину и их аффинности в клетках-мишенях,
· с нарушениями внутриклеточной передачи гормонального сигнала.
Выделяют два основных типа сахарного диабета:
1. Инсулинзависимый сахарный диабет (ИЗСД, диабет 1 типа) – диабет детей и подростков (ювенильный), его доля составляет около 20% от всех случаев СД.
2. Инсулиннезависимый сахарный диабет (ИНЗСД, диабет 2 типа) – диабет взрослых, его доля – около 80%.
Подразделение типов СД на взрослый и ювенильный не всегда корректно, так как встречаются случаи развития ИНЗСД в раннем возрасте, также ИНЗСД может переходить в инсулинзависимую форму.
Причины сахарного диабета
Недостаточный синтез инсулина
Развитие ИЗСД (СД 1 типа) обусловлено недостаточным синтезом инсулина в β-клетках островков Лангерганса поджелудочной железы. Среди причин этого в настоящее время на первый план выдвигаются аутоиммунные поражения и инфицирование β-тропными вирусами (вирусы Коксаки, Эпштейна-Бар, эпидемического паротита).
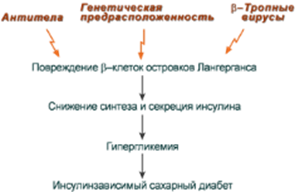
Имеется опасность развития ИЗСД при использовании коровьего молока или молочных смесей для вскармливания младенцев из-за возможного развития иммунного ответа на молочный альбумин и переключения иммунной атаки на β-клетки поджелудочной железы. Происходит это в результате того, что некоторые пептидные участки альбумина коровьего молока и человеческого инсулина схожи между собой. Поэтому при переходе их через кишечный барьер у носителей антигенов главного комплекса гистосовместимо-сти D3/D4 может возникнуть перекрестная иммунная реактивность и, как следствие, аутоиммунный ответ против собственных β-клеток, что приводит к инсулинзависимому сахарному диабету.
Нечувствительность клеток к инсулину
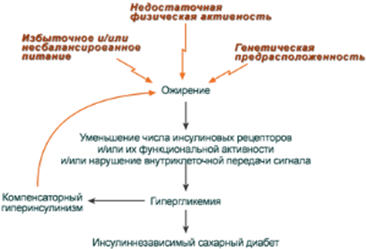
Для ИНЗСД (СД 2 типа) ведущей причиной является инсулинорезистентность из-за снижения чувствительности клеток-мишеней к гормону. Здесь выделяют две глобальные причины:
1) снижение активности рецепторов (рецепторные механизмы),
2) нарушение проведения сигнала от рецептора к внутриклеточным ферментам (пострецепторные механизмы).
1) Рецепторные механизмы
Функциональные нарушения рецепторов - замедляют связывание инсулина и ответ на него:
· увеличение диаметра и площади поверхности жировых клеток (ожирение) - снижение скорости образования рецепторных микроагрегатов,
· повышенная вязкость мембран (снижение доли ненасыщенных жирных кислот в фосфолипидах, увеличение содержания холестерина),
· блокирование инсулиновых рецепторов антителами,
· нарушение мембран в результате активации процесов ПОЛ.
Структурные нарушения рецепторов - не позволяют связываться с гормоном или отвечать на его сигнал.
· изменение конформации рецепторов инсулина при воздействии свободных радикалов (продуктов окислительного стресса).
2) Пострецепторные механизмы
Пострецепторные механизмы сопровождаются ослаблением проведения сигнала через фосфоинозитол-3-киназный путь.
В настоящее время ослабление проведения сигнала через IRS-ФИ-3-киназный путь считают главной причиной инсулинорезистентности.
В результате развиваются нарушение работы трансмембранных переносчиков глюкозы (ГлюТ4) и снижение активации белков сигнального пути.
Транспорт глюкозы из крови в клетки. Глюкоза поступает из кровотока в клетки путём облегчённой диффузии с помощью белков-переносчиков - ГЛЮТов. Глюкозные транспортёры ГЛЮТы имеют доменную организацию и обнаружены во всех тканях. Выделяют 5 типов ГЛЮТов:
· ГЛЮТ-1 - преимущественно в мозге, плаценте, почках, толстом кишечнике;
· ГЛЮТ-2 - преимущественно в печени, почках, β-клетках поджелудочной железы, энтероцитах, есть в эритроцитах.
· ГЛЮТ-3 - во многих тканях, включая мозг, плаценту, почки. Обладает большим, чем ГЛЮТ-1, сродством к глюкозе;
· ГЛЮТ-4 - инсулинзависимый, в мышцах (скелетной, сердечной), жировой ткани
· ГЛЮТ-5 - много в клетках тонкого кишечника, является переносчиком фруктозы.
ГЛЮТы, в зависимости от типа, могут находиться преимущественно как в плазматической мембране, так и в цитозольных везикулах. Трансмембранный перенос глюкозы происходит только тогда, когда ГЛЮТы находятся в плазматической мембране. Встраивание ГЛЮТов в мембрану из цитозольных везикул происходит под действием инсулина. При снижении концентрации инсулина в крови эти ГЛЮТы снова перемещаются в цитоплазму. Ткани, в которых ГЛЮТы без инсулина почти полностью находятся в цитоплазме клеток (ГЛЮТ-4, и в меньшей мере ГЛЮТ-1), оказываются инсулинзависимыми (мышцы, жировая ткань), а ткани, в которых ГЛЮТы преимущественно находятся в плазматической мембране (ГЛЮТ-3) - инсулиннезависимыми. Известны различные нарушения в работе ГЛЮТов. Наследственный дефект этих белков может лежать в основе инсулинонезависимого сахарного диабета.
Предложено два механизма нарушения ФИ-3-киназного пути:
a) Фосфорилирование серина (но не тирозина) в составе IRS уменьшает его способность связываться с ФИ-3-киназой и ослабляет ее активирование. Данный процесс катализируется множеством серин-треониновых киназ, активность которых повышается при воспалении, стрессе, гиперлипидемиях, ожирении, переедании, дисфункции митохондрий.
b) Нарушение баланса между количеством субъединиц ФИ-3-киназы (p85 и p110), т.к. эти субъединицы могут конкурировать за одни и те же участки связывания с белком IRS. Этот дисбаланс меняет активность фермента и снижает передачу сигнала. Причиной патологического повышения отношения p85/p110 предполагают высококалорийное питание.
 Развивающуюся при беременности инсулинорезистентность связывают с увеличенной экспрессией в клетках скелетных мышц субъединицы p85, вызванной повышением концентрации человеческого плацентарного гормона роста. Соответственно, изменяется соотношение p85/p110 и ухудшается развертывание быстрых эффектов инсулина.
Развивающуюся при беременности инсулинорезистентность связывают с увеличенной экспрессией в клетках скелетных мышц субъединицы p85, вызванной повышением концентрации человеческого плацентарного гормона роста. Соответственно, изменяется соотношение p85/p110 и ухудшается развертывание быстрых эффектов инсулина.
Биохимические характеристики
1. При сахарном диабете возникает гипергликемия, а затем и глюкозурия. Возникновению гипергликемии способствуют следующие причины: а) отсутствие инсулина приводит к тому, что проницаемость мембран клеток уменьшается и поэтому глюкоза в меньших количествах поступает из крови в клетки и ткани; б) под влиянием контринсулярных гормонов в клетках-мишенях повышается липолиз, продукты гидролиза липидов поступают в кровь, увеличивается концентрация СЖК в крови (что также задерживает поступление глюкозы в ткани). Из крови СЖК попадают в печень, усиливается синтез ТАГ. Тем более, что в печени происходит фосфорилирование глицерина и образование a-глицерофосфата, используемого для липогенеза (в др. тканях образование a-глицерофосфата происходит из диоксиацетонфосфата -продукта распада глюкозы- при его восстановлении), а т.к. СТГ препятствует утилизации глюкозы в мышечной ткани, следовательно, в этой ткани не образуется ДОАФ и a-глицерофосфат. Поступающие в печень СЖК препятствуют проникновению глюкозы в ткань. Усиливающийся липогенез в печени приводит к липемии и жировой инфильтрации печени; в) ГКС повышают количество глюкозы в крови за счёт образования её из продуктов распада аминокислот; г) Катехоламины и глюкагон увеличивают количество глюкозы за счёт распада гликогена, а глюкагон также способствует глюконеогенезу из глицерина.
Таким образом, гипергликемия обусловлена уменьшением утили-зации глюкозы и повышением её синтеза из аминокислот и глицерина. Возникает парадокс - «голод среди изобилия», т.е. глюкозы в крови много, но попасть в клетки и утилизироваться она не может.
Развивающаяся гипергликемия, наряду с уменьшением процессов утилизации глюкозы, приводит к развитию глюкозурии и выведению такого ценного энергетического материала, как глюкоза. Усиленный гликогенолиз, развивающийся под влиянием контринсулярных гормонов в печени, приводит к снижению концентрации гликогена в печени. В белковом обмене наблюдается замедление синтеза РНК, белков, замедление роста и дифференцировки тканей в молодом организме и процессов репарации во взрослом.
2. Сахарный диабет характеризуется гиперкетонемией и кетонурией. Повышенная концентрация СЖК в печени прриводит к тому, что усиливается b-окисление и активные уксусные кислоты используются на образование кетоновых тел (влияние адреналина и глюкагона). Кетогенез имеет биологический смысл. Дело в том, что организм больного сахарным диабетом не может использовать глюкозу как источник энергии, поэтому переходит на продукты распада липидов - кетоновые тела. Кетоновых тел образуется много, попадая в кровь, они вызывают гиперкетонемию,кетоацидоз,кетонурию. У больных сахарным диабетом много больше, чем у здорового человека из ацетоуксусной кислоты образуется ацетона, поэтому появляется фруктовый запах изо рта, пахнет даже кожа. Образование ацетона можно считать компенсаторным явлением, так организм защищается от избытка кислореагирующей ацетоуксусной кислоты.
3. Для сахарного диабета характерны полиурия,полидипсия: сухость во рту, дряблость кожи, увеличение вязкости крови. Полиурия возникает от того, что гипергликемия, увеличивающая осмотическое давление крови, способствует транспорту воды из клеток в кровь, а затем выделению с мочой больших количеств воды с глюкозой мочи. Полиурия обусловливает обезвоживание организма, сухость слизистых тканей, сухость слизистой ротовой полости, раздражение центра жажды, полидипсию. Дряблость кожи, мышц можно объяснить не только повышенным распадом в них белков, но и обезвоживанием указанных тканей.
4. Характерны также азотемия и выделение в больших количествах азотсодержащих веществ. Здесь проявляется действие ГКС: они вызывают распад белков до аминокислот, образовав-шийся при дезаминировании аммиак используется на образование мочевины, последний выделяется с мочой).
5. В некоторые ткани, так называемые инсулин-независимые– нервная ткань, хрусталик, эритроциты, семенные пузырьки, b-клетки, поступает глюкоза (поступление глюкозы не зависит от инсулина, а зависит от концентрации глюкозы в крови), глюкозы поступает много, она не успевает фосфорилироваться и превращается в сорбитол и фруктозу, осмотически активные вещества, наличие которых вызывает повреждение указанных тканей. Если при истинном сахарном диабете во всех клетках-мишенях наблюдается повышенный липолиз, жировая ткань «тает», больной худеет, то при тучном диабете в жировой ткани сохраняется регуляторное влияние инсулина (в ней есть рецепторы связанного инсулина), поэтому в этой ткани продолжают идти процессы липогенеза, больной толстеет.
Дата: 2019-05-28, просмотров: 503.