Поддержание содержания глюкозы в крови на определенном уровне является примером одного из самых совершенных механизмов гомеостаза, в функционировании которого участвуют печень, внепеченочные ткани и некоторые гормоны. Глюкоза легко проникает в клетки печени и относительно медленно в клетки внепеченочных тканей. Следовательно, прохождение через клеточную мембрану является лимитирующей скорость стадией при потреблении глюкозы внепеченочными тканями. Поступившая в клетки глюкоза быстро фосфорилируется при действии гексокиназы. С другой стороны, вполне возможно, что более значительное влияние на потребление глюкозы печенью или на выход глюкозы из этого органа оказывают активность некоторых других ферментов и концентрации ключевых промежуточных продуктов. Тем не менее концентрация глюкозы в крови является важным фактором, регулирующим скорость потребления глюкозы как печенью, так и внепеченочными тканями.
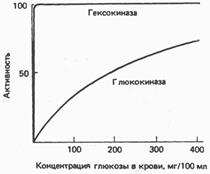 Роль глюкокнназы. Следует особо отметить, что глюкозо-6-фосфат ингибирует гексокиназу и, следовательно, потребление глюкозы внепеченочными тканями, зависящее от гексокиназы, которая катализирует фосфорилирование глюкозы и регулируется по принципу обратной связи. С печенью этого не происходит, поскольку глюкозо-6-фосфат не ингибирует глюкокиназу. Этот фермент характеризуется более высоким значением Км (более низким сродством) для глюкозы, чем гексокиназа; активность глюкокиназы повышается в пределах физиологических концентраций глюкозы (рис. 22.7); после приема богатой углеводами пищи фермент «настраивается» на высокие концентрации глюкозы, поступающей в печень по воротной вене. Отметим, что этот фермент отсутствует у жвачных, у которых лишь небольшое количество глюкозы поступает из кишечника в систему воротной вены.
Роль глюкокнназы. Следует особо отметить, что глюкозо-6-фосфат ингибирует гексокиназу и, следовательно, потребление глюкозы внепеченочными тканями, зависящее от гексокиназы, которая катализирует фосфорилирование глюкозы и регулируется по принципу обратной связи. С печенью этого не происходит, поскольку глюкозо-6-фосфат не ингибирует глюкокиназу. Этот фермент характеризуется более высоким значением Км (более низким сродством) для глюкозы, чем гексокиназа; активность глюкокиназы повышается в пределах физиологических концентраций глюкозы (рис. 22.7); после приема богатой углеводами пищи фермент «настраивается» на высокие концентрации глюкозы, поступающей в печень по воротной вене. Отметим, что этот фермент отсутствует у жвачных, у которых лишь небольшое количество глюкозы поступает из кишечника в систему воротной вены.
При нормальном содержании глюкозы в крови (80 до 100 мг/100 мл) печень, по-видимому, поставляет глюкозу в кровь. При увеличении же уровня глюкозы в крови ее выход из печени прекращается, а при достаточно высоких концентрациях начинается поступление глюкозы в печень. Как показали опыты, проведенные на крысах, при концентрации глюкозы в воротной вене печени 150 мг/100 мл скорость поступления глюкозы в печень и скорость ее выхода из печени равны.
Роль инсулина. В состоянии гипергликемии увеличивается поступление глюкозы как в печень, так и в периферические ткани. Центральную роль в регуляции концентрации глюкозы в крови играет гормон инсулин. Он синтезируется в поджелудочной железе В-клетками островков Лангерганса, и его поступление в кровь увеличивается при гипергликемии. Концентрация этого гормона в крови изменяется параллельно концентрации глюкозы; введение его быстро вызывает гипогликемию. К веществам, вызывающим секрецию инсулина, относятся аминокислоты, свободные жирные кислоты, кетоновые тела, глюкагон, секретин и лекарственный препарат толбутамид. Адреналин и норадреналин, наоборот, блокируют его секрецию. Инсулин быстро вызывает увеличение поглощения глюкозы жировой тканью и мышцами за счет ускорения транспорта глюкозы через клеточные мембраны путем перемещения переносчиков глюкозы из цитоплазмы в плазматическую мембрану. Однако инсулин не оказывает прямого действия на проникновение глюкозы в клетки печени; это согласуется с данными о том, что скорость метаболизма глюкозы клетками печени не лимитируется скоростью ее прохождения через клеточные мембраны. Инсулин, однако, действует опосредованно, влияя на активность ферментов, участвующих в гликолизе и гликогенолизе.
Передняя доля гипофиза секретирует гормоны, действие которых противоположно действию инсулина, т. е. они повышают уровень глюкозы в крови. К ним относятся гормон роста, АКТГ (кортикотропин) и, вероятно, другие «диабетогенные» факторы. Гипогликемия стимулирует секрецию гормона роста. Он вызывает уменьшение поступления глюкозы в некоторые ткани, например в мышцы. Действие гормона роста является до некоторой стёпеяи опосредованным, поскольку он стимулирует мобилизацию из жировой ткани свободных жирных кислот, которые являются ингибиторами потребления глюкозы. Длительное введение гормона роста приводит к диабету. Вызывая гипергликемию, он стимулирует постоянную секрецию инсулина, что в конечном счете приводит к истощению В-клеток.
Глюкокортикоиды (11-гидроксистероиды) секретируются корой надпочечников и играют важную роль в углеводном обмене. Введение этих стероидов усиливает глюконеогенез за счет интенсификации катаболизма белков в тканях, увеличения потребления аминокислот печенью, а также повышения активности трансаминаз и других ферментов, участвующих в процессе глюконеогенеза в печени. Кроме того, глюкокортикоиды ингибируют утилизацию глюкозы во внепеченочных тканях. В рассмотренных случаях глюкокортикоиды действуют подобно антагонистам инсулина.
Адреналин секретируется мозговым слоем надпочечников в ответ на стрессорные стимулы (страх, сильное волнение, кровотечение, кислородная недостаточность, гипогликемия и т. д.). Стимулируя фосфорилазу, он вызывает гликогенолиз в печени и мышцах. В мышцах из-за отсутствия глюкозо-6-фосфатазы гликогенолиз доходит до стадии лактата, в то время как в печени основным продуктом превращения гликогена является глюкоза, которая поступает в кровь, где уровень ее повышается.
Глюкагон является гормоном, секретируемым А-клетками островков Лангерганса в поджелудочной железе (его секреция стимулируется гипогликемией). Когда по воротной вене глюкагон поступает в печень, он, подобно адреналину, активирует фосфорилазу и вызывает гликогенолиз. Большая часть эндогенного глюкагона задерживается в печени. В отличие от адреналина глюкагон не влияет на фосфорилазу мышц. Этот гормонусиливает также глюконеогенез из аминокислот и лактата. Гипергликемический эффект глюкагона обусловлен как гликогенолизом, так и глюконеогенезом в печени.
Следует отметить, что гормон щитовидной железы также влияет на содержание глюкозы в крови. Экспериментальные данные свидетельствуют о том, что тироксин обладает диабетогенным действием, а удаление щитовидной железы препятствует развитию диабета. Было отмечено, что гликоген полностью отсутствует в печени животных с тиреотоксикозом. У людей с усиленной функцией щитовидной железы содержание сахара в крови при голодании повышено, а у людей с пониженной функцией щитовидной железы оно снижено. При гипертиреозе глюкоза, по-видимому, расходуется с нормальной или повышенной скоростью, а при гипотиреозе способность утилизировать глюкозу понижена. Следует отметить, что пациенты с гипофункцией щитовидной железы менее чувствительны к действию инсулина, чем здоровые люди и пациенты с гипертиреозом.
Дата: 2019-05-28, просмотров: 386.