|
| ||||
Респиратор объемный РО-6Н Наркозно-дыхательный
(с наркозным блоком) аппарат Фаза-5
|
|

Монитор наблюдения
 Для длительного наблюдения за пациентами применяются электронные следящие устройства, которые отслеживают жизненно важные параметры. В настоящее время стандартом наблюдения является отслеживание следующих параметров: ЧСС, артериальное давление, температуру, ЭКГ (в одном отведении), SpO2 (сатурацию; содержание оксигемоглобина в крови в процентах). Все показатели отражаются на экране прибора.
Для длительного наблюдения за пациентами применяются электронные следящие устройства, которые отслеживают жизненно важные параметры. В настоящее время стандартом наблюдения является отслеживание следующих параметров: ЧСС, артериальное давление, температуру, ЭКГ (в одном отведении), SpO2 (сатурацию; содержание оксигемоглобина в крови в процентах). Все показатели отражаются на экране прибора.
Аппарат ИВЛ
Применяется для проведения продленной дыхательной поддержки. Существуют разновидности для проведения объемной вентиляции (дыхательный цикл задается достижением соответствующего дыхательного объема и аппаратной частоты дыхания; например РО-6), или прессциклические (дыхательный цикл задается достижением соответствующего давления при определенной продолжительности вдоха и частоты дыхания; очень часто используется в педиатрии).
Основные элементы аппарата ИВЛ
(на примере отечественного аппарата Спиро-Вита-412)
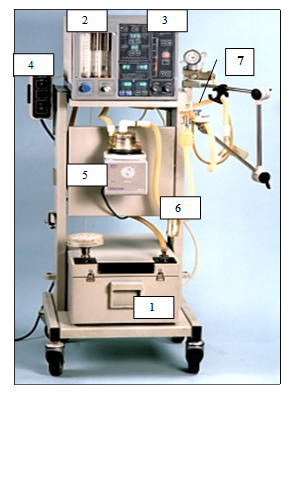
Состоит из следующих элементов:
1) Генератор вдоха (компрессор).
2) Блок дозаторов газов (кислород, воздух).
3) Электронный блок управления.
4) Блок аварийной сигнализации.
5) Увлажнитель дыхательной смеси.
6) Контур вдоха.
7) Контур выдоха.
С помощью компрессора (1; формирует поток сжатого воздуха) и источника О2 создается воздушно-кислородная смесь (с помощью блока дозаторов 2), которая поступает в блок управления (3), где формируются дыхательные циклы; аппаратные вдохи через увлажнитель (5) идут по контуру вдоха (6) к пациенту, по контуру выдоха (7) в соответствующий клапан выдоха в блоке управления (позволяет создавать режим положительного давления на выдохе).
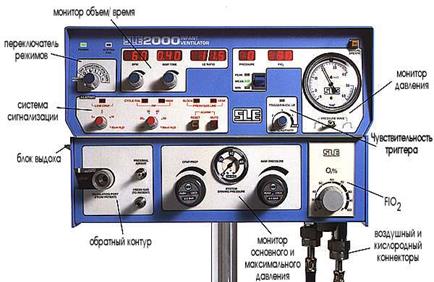
Педиатрический аппарат ИВЛ « SLE -2000»
|
Организация рабочего места анестезиологической бригады
В операционной
 |
1.7. Анестезиологическое пособие: основные понятия и
Принципы проведения
Наркоз
Общее обезболивание, или наркоз, – состояние, характеризующееся временным выключением сознания, болевой чувствительности, рефлексов и расслаблением скелетных мышц, вызванное воздействием наркотических веществ на ЦНС.
В зависимости от путей введения наркотических веществ в организм выделяют ингаляционный и неингаляционный наркоз.
Наркотические средства вызывают характерные изменения во всех органах и системах. В период насыщения организма наркотическим средством отмечается определенная закономерность (стадийность) в изменении сознания, дыхания, кровообращения. В связи с этим выделяют определенные стадии, характеризующие глубину наркоза. Особенно отчетливо стадии проявляются при эфирном наркозе.
Выделяют 4 стадии: I – аналгезия, II – возбуждение, III – хирургическая стадия, подразделяющаяся на 4 уровня, и IV – пробуждение.
Стадия аналгезии (I). Больной в сознании, но заторможен, дремлет, на вопросы отвечает односложно. Отсутствует поверхностная болевая чувствительность, но тактильная и тепловая чувствительность сохранена. В этот период возможно выполнение кратковременных вмешательств (вскрытие флегмон, гнойников, диагностические исследования). Стадия кратковременная, длится 3–4 мин.
Стадия возбуждения (II). В этой стадии происходит торможение центров коры большого мозга, в то время как подкорковые центры находятся в состоянии возбуждения: сознание отсутствует, выражено двигательное и речевое возбуждение. Больные кричат, пытаются встать с операционного стола. Кожные покровы гиперемированы, пульс частый, артериальное давление повышено. Зрачок широкий, но реагирует на свет, отмечается слезотечение. Часто появляются кашель, усиление бронхиальной секреции, возможна рвота. Хирургические манипуляции на фоне возбуждения проводить нельзя. В этот период необходимо продолжать насыщение организма наркотическим средством для углубления наркоза. Длительность стадии зависит от состояния больного, опыта анестезиолога. Возбуждение обычно длится 7–15 минут.
Хирургическая стадия (III). С наступлением этой стадии наркоза больной успокаивается, дыхание становится ровным, частота пульса и артериальное давление приближаются к исходному уровню. В этот период возможно проведение оперативных вмешательств. В зависимости от глубины наркоза различают 4 уровня III стадии наркоза.
Первый уровень (III, 1): больной спокоен, дыхание ровное, артериальное давление и пульс достигают исходных величии. Зрачок начинает сужаться, реакция на свет сохранена. Отмечается плавное движение глазных яблок, эксцентричное их расположение. Сохраняются роговичный и глоточно-гортанный рефлексы. Мышечный тонус сохранен, поэтому проведение полостных операций затруднено.
Второй уровень (III, 2): движение глазных яблок прекращается, они располагаются в центральном положении. Зрачки начинают постепенно расширяться, реакция зрачка на свет ослабевает. Роговичный и глоточно-гортанный рефлексы ослабевают и к концу второго уровня исчезают. Дыхание спокойное, ровное. Артериальное давление и пульс нормальные. Начинается понижение мышечного тонуса, что позволяет осуществлять брюшно-полостные операции. Обычно наркоз проводят на уровне III,1 – III,2.
Третий уровень (III, 3) – это уровень глубокого наркоза. Зрачки расширены, реагируют только на сильный световой раздражитель, роговичный рефлекс отсутствует. В этот период наступает полное расслабление скелетных мышц, включая межреберные. Дыхание становится поверхностным, диафрагмальным. В результате расслабления мышц нижней челюсти последняя может отвисать, в таких случаях корень языка западает и закрывает вход в гортань, что приводит к остановке дыхания. Для предупреждения этого осложнения необходимо вывести нижнюю челюсть вперед и поддерживать ее в таком положении. Пульс на этом уровне учащен, малого наполнения. Артериальное давление снижается. Необходимо знать, что проведение наркоза на этом уровне опасно для жизни больного.
Четвертый уровень (III, 4): максимальное расширение зрачка без реакции его на свет, роговица тусклая, сухая. Дыхание поверхностное, осуществляется за счет движений диафрагмы вследствие наступившего паралича межреберных мышц. Пульс нитевидный, частый, артериальное давление низкое или совсем не определяется. Углублять наркоз до четвертого уровня опасно для жизни больного, так как может наступить остановка дыхания и кровообращения.
Стадия пробуждения (IV). Как только прекращается подача наркотических веществ, концентрация анестезирующего средства в крови уменьшается, больной в обратном порядке проходит, все стадии наркозами наступает пробуждение.
Подготовка больного к наркозу. Анестезиолог принимает непосредственное участие в подготовке больного к наркозу и операции. Больного осматривают перед операцией, при этом не только обращают внимание на основное заболевание, по поводу которого предстоит операция, но и подробно выясняют наличие сопутствующих заболеваний. Если больной оперируется в плановом порядке, то при необходимости проводят лечение сопутствующих заболеваний, санацию полости рта. Врач выясняет и оценивает психическое состояние больного, выясняет аллергологический анамнез, уточняет, переносил ли больной в прошлом операции и наркозы. Обращает внимание на форму лица, грудной клетки, строение шеи, выраженность подкожной жировой клетчатки. Все это необходимо, чтобы правильно выбрать метод обезболивания и наркотический препарат.
Важным правилом подготовки больного к наркозу является очищение желудочно-кишечного тракта (промывание желудка, очистительные клизмы).
Для подавления психоэмоциональной реакции и угнетения функции блуждающего нерва перед операцией больному проводят специальную медикаментозную подготовку – премедикацию. На ночь дают снотворное, больным с лабильной нервной системой за сутки до операции назначают транквилизаторы (седуксен, реланиум). Для подавления функции блуждающего нерва и уменьшения саливации вводят 0,5 мл 0,1% раствора атропина. У больных с аллергологическим анамнезом в премедикацию включают антигистаминные препараты. Непосредственно перед операцией осматривают полость рта, удаляют съемные зубы и протезы.
При экстренных вмешательствах перед операцией промывают желудок а премедикацию проводят на операционном столе лекарственные препараты вводят внутривенно.
Внутривенный наркоз
Преимуществами внутривенной общей анестезии являются быстрое введение в наркоз, отсутствие возбуждения, приятное для больного засыпание. Однако наркотические препараты для внутривенного введения создают кратковременную анестезию, что не дает возможности использовать их в чистом виде для длительных оперативных вмешательств.
Производные барбитуровой кислоты – тиопнтал натрий, гексенал, бриетал – вызывают быстрое наступление наркотического сна, стадия возбуждения отсутствует, пробуждение быстрое. Клиническая картина наркоза тиопентал- натрием и гексеналом идентична. Гексенал оказывает меньшее угнетение дыхания.
Наркозу барбитуратами, особенно тиопеитал- натрием, свойственно угнетение дыхания, в связи с чем необходимо наличие дыхательного аппарата. При появлении апноэ нужно с помощью маски дыхательного аппарата начать искусственную вентиляцию легких (ИВЛ). Быстрое введение тиопентал- натрия может привести к снижению артериального давления, угнетению сердечной деятельности. В этом случае необходимо прекратить введение препарата. В хирургической практике наркоз барбитуратами используется для кратковременных операций длительностью 10–20 мин. (вскрытие абсцессов, флегмон, вправление вывихов, репозиция костных отломков). Барбитураты используются также для вводного наркоза.
Пропанидид (эпонтол, сомбревин) выпускается в ампулах по 10 мл 5% раствора. Доза препарата 7–10 мг/кг, вводят внутривенно, быстро (вся доза500 мг за 30 с). Сон наступает сразу − «на конце иглы». Продолжительность наркозного сна 5–6 мин. Пробуждение быстрое, спокойное. Применение пропанидида вызывает гипервентиляцию, которая появляется сразу после потери сознания. Иногда может возникнуть апноэ. В этом случае необходимо проводить ИВЛ с помощью дыхательного аппарата. Недостатком является возможность развития гипоксии на фоне введения препарата. Обязателен контроль артериального давления и пульса. Препарат используют для вводного наркоза, в амбулаторной хирургической практике для проведения малых операций.
Кетамин (кеталар, коллипсол) может быть использован для внутривенного и внутримышечного введения. Расчетная доза препарата 2−5 мг/кг. Кетамин может использоваться для мононаркоза и для вводного наркоза. Препарат вызывает поверхностный сон, стимулирует деятельность сердечно-сосудистой системы (повышается артериальное давление, учащается пульс). Введение препарата противопоказано больным гипертонической болезнью. Широко используется при шоке у больных гипотензией. Побочными действиями кетамина являются неприятные галлюцинации в конце анестезии и при пробуждении.
Ингаляционный наркоз
Ингаляционный наркоз достигается при помощи легко испаряющихся (летучих) жидкостей – эфира фторотана, энфлюран или газообразных наркотических веществ – закиси азота. Различают масочный и эндотрахеальный ингаляционный наркоз.
Эндотрахеальный наркоз наркотическое вещество поступает из наркозного аппарата в организм через трубку, введенную в трахею. Преимущество метода состоит в том, что он обеспечивает свободную проходимость дыхательных путей и может использоваться при операциях на шее, лице голове, исключает возможность аспирации рвотных масс, крови; уменьшает количество применяемого наркотического вещества; улучшает газообмен за счет уменьшения “мертвого” пространства.
Этап I – введение в наркоз. Вводный наркоз может быть осуществлен любым наркотическим веществом, на фоне которого наступает достаточно глубокий наркозный сон без стадии возбуждения. В основном применяют барбитураты фентанил. Обычно используют и тиопентал- натрий в дозе 300–400 мг/70кг массы тела. На фоне вводного наркоза вводят мышечные релаксанты и проводят интубацию трахеи.
Этап II – поддержание наркоза. Для поддержания общей анестезии можно использовать любое наркотическое средство, которое может создать защиту организма от операционной травмы (фторотан, циклопропан, закись азота с кислородом), а также нейролептаналгезию. Наркоз поддерживают на первом втором уровне хирургической стадии, а для устранения мышечного напряжения вводят мышечные релаксанты, которые вызывают миоплегию всех групп скелетных мышц, в том числе дыхательных. Поэтому основным условием современного комбинированного метода обезболивания является ИВЛ, которая осуществляется путем ритмичного сжатия мешка или меха либо с помощью аппарата искусственного дыхания.
В последнее время наибольшее распространение получила нейролептаналгезия . При этом методе для наркоза используют закись азота с кислородом фентанил, дроперидол, мышечные релаксанты. Вводный наркоз внутривенный. Анестезию поддерживают с помощью ингаляции закиси азота с кислородом в соотношении 2:1, дробным внутривенным введением фентанила и дроперидола по 1–2 мл каждые 15–20 мин. При учащении пульса вводят фентанил при повышении артериального давления – дроперидол. Этот вид анестезии более безопасен для больного, фентанил усиливает обезболивание, дроперидол подавляет вегетативные реакции.
Этап III – выведение из наркоза. К концу операции анестезиолог постепенно прекращает введение наркотических веществ и мышечных релаксантов минимум за 30 мин. До конца операции. К больному возвращается сознание, восстанавливаются самостоятельное дыхание и мышечный тонус. После пробуждения, восстановления спонтанного дыхания и тонуса скелетной мускулатуры анестезиолог может экстубировать больного, и транспортировать его для дальнейшего наблюдения в послеоперационную палату.
Мониторинг во время операции – включает в себя контроль сердечной деятельности (пульс, АД, сердечного ритма при помощи ЭКГ), SpO2, температуры тела.
Во время наркоза медицинская сестра ведет анестезиологическую карту больного, в которой обязательно фиксирует основные показатели гомеостаза: частоту пульса, уровень артериального давления, центрального венозного давления, частоту дыхания, параметры ИВЛ. В этой карте отражаются все этапы анестезии и операции, указываются дозы наркотических веществ и мышечных релаксантов отмечаются все препараты, используемые в течение наркоза, включая трансфузионные среды. Фиксируется время всех этапов операции и введения лекарственных средств. В конце операции определяется общее количество всех использованных препаратов, которое также отмечается в наркозной карте. Делается запись обо всех осложнениях в течение наркоза и операции. Наркозная карта вкладывается в историю болезни.
Проводниковая анестезия
Это использование местных анестетиков для блокады нервных пучков, сплетений; корешков спинномозговых нервов. В клинике используются следующие препараты: лидокаина гидрохлорид и маркаин.
В анестезиологической практике используются 2 основных способа – эпидуральная и спинальная анестезия (блокады нервных сплетение). При эпидуральной анестезии анестетик вводится в эпидуральное пространство, которое расположено между твердой мозговой оболочкой и внутренней поверхностью спинномозгового канала; при этом анестетик омывает корешки спинномозговых нервов. При необходимости прибегают к длительной эпидуральной анестезии, при этом в эпидуральное пространство вводится стерильный катетер с бактериальным фильтром; в этом случае можно осуществлять длительное обезболивание пациента и после операции.
При спинальной анестезии раствор анестетика вводится в субарахноидальное пространство.
Преимуществами метода является то, что пациент остается в сознании; метод используется в случаях невозможности проведения общего наркоза.
В обоих случаях опасность представляет т.н. «высокий блок» - возможность остановки дыхания и сердечной деятельности при нарушении правил проведения манипуляции и передозировке анестетика. Также тяжелым осложнением является инфицирование эпидурального пространства и спинномозгового канала, профилактика данного состояния – тщательное соблюдение правил асептики и антисептики. Кроме того, могут быть головные боли.
Мышечные релаксанты
Различают две группы: недеполяризующие (длительного действия) и деполяризующие (короткого действия).
Недеполяризующие (курареподобные) к ним относятся тубокурарин (старый препарат, в настоящее время почти не используется) ардуан (длительность релаксации около 45 мин.); новые препараты мивакурий (длительность действия 20–30 мин.), панкуроний (до 45 мин.).
Деполяризующие (производные сукцинилхолина) – дитилин (листенон). Продолжительность действия около 10 мин. При введении наблюдается период самопроизвольного сокращения мышц. Для профилактики данного периода можно перед введением релаксантов короткого действия ввести 1/4 дозы недеполяризующих релаксантов. При частом введении дитилина может возникать вторичный блок (когда на фоне введения деполяризующих релаксантов наблюдается длительная релаксация).
Использование мышечных релаксантов всегда должно быть на фоне ИВЛ.
Осложнения наркоза
Осложнения во время наркоза могут быть связаны с техникой проведения анестезии или воздействием анестезирующих средств на жизненно важные органы. Одним из осложнений является рвота. В начале проведения наркоза рвота может быть связана с характером основного заболевания (стеноз привратника, кишечная непроходимость) или с непосредственным воздействием наркотического средства на рвотный центр. На фоне рвоты опасна аспирация – попадание желудочного содержимого в трахею и бронхи. Желудочное содержимое, имеющее выраженную кислую реакцию, попадая на голосовые связки, а затем, проникая в трахею, может привести к ларингоспазму или бронхоспазму, следствием чего может быть нарушение дыхания с последующей гипоксией – это так называемый синдром Мендельсона, проявляющийся цианозом, бронхоспазмом, тахикардией.
Опасной является регургитация – пассивное забрасывание желудочного содержимого в трахею и бронхи. Это происходит, как правило, на фоне глубокого масочного наркоза при расслаблении сфинктеров и переполнении желудка или после введения миорелаксантов (перед интубацией).
Попадание в легкое при рвоте или регургитации желудочного содержимого, имеющего кислую реакцию, приводит к тяжелым пневмониям часто с летальным исходом.
Для предотвращения рвоты и регургитации необходимо перед наркозом удалить из желудка с помощью зонда его содержимое. У больных перитонитом и кишечной непроходимостью зонд оставляют в желудке в течение всего наркоза, при этом рекомендуется умеренное положение Тренделенбурга. Перед началом наркоза для предотвращения регургитации можно использовать прием Селика – надавливание на перстневидный хрящ кзади, что вызывает пережатие пищевода.
Если возникла рвота, следует немедленно удалить желудочное содержимое из полости рта с помощью тампона и отсоса, при регургитации желудочное содержимое извлекают отсосом через катетер, введенный в трахею и бронхи.
Рвота с последующей аспирацией может возникнуть не только во время наркоза, но и при пробуждении больного. Для предупреждения аспирации в таких случаях Необходимо положить больного горизонтально или в положение Тренделенбурга, голову повернуть на бок. Необходимо наблюдение за больным.
Осложнения со стороны дыхания могут быть связаны с нарушением проходимости дыхательных путей. Это может быть обусловлено неисправностью наркозного аппарата. Важно перед началом наркоза проверить работу аппарата, его герметичность и проходимость газов по дыхательным шлангам.
Обструкция дыхательных путей может возникнуть в результате западения языка при глубоком наркозе (3-й уровень хирургической стадии наркоза). Во время анестезии в верхние дыхательные пути могут попасть твердые инородные тела (зубы, протезы). Для предотвращения этих осложнений необходимо на фоне глубокого наркоза выдвигать и поддерживать нижнюю челюсть. Перед наркозом следует удалить протезы, осмотреть зубы пациента.
Осложнения при интубации трахеи, осуществляемой методом прямой ларингоскопии, могут быть сгруппированы следующим образом: 1) повреждение зубов клинком ларингоскопа; 2) повреждение голосовых связок; 3) введение интубационной трубки в пищевод; 4) введение интубационной трубки в правый бронх; 5) выхождение интубационной трубки из трахеи или перегиб ее.
Описанные осложнения могут быть предупреждены четким владением методикой интубации и контролем стояния интубационной трубки в трахее над ее бифуркацией (с помощью аускультации легких).
Осложнения со стороны органов кровообращения . Гипотензия – снижение артериального давления как в период введения в наркоз, так и во время анестезии – может наступить вследствие воздействия наркотических веществ на деятельность сердца или на сосудисто-двигательный центр. Это бывает при передозировке наркотических веществ (чаще фторотана). Гипотензия может появиться у больных с низким ОНК при оптимальной дозировке наркотических веществ. Для предупреждения этого осложнения надо перед наркозом восполнить дефицит ОЦК, а во время операции, сопровождающейся кровопотерей, переливать кровезамещающие растворы и кровь.
Нарушения ритма сердца (желудочковая тахикардия, экстрасистолия, фибрилляция желудочков могут возникнуть вследствие ряда причин: 1) гипоксии и гиперкапнии, возникших при затянувшейся интубации или при недостаточной ИВЛ во время наркоза; 2) передозировки наркотических веществ – барбитуратов фторотана; 3) применения на фоне фторотана адреналина, повышающего чувствительность фторотана к катехоламинам.
Для определения ритма сердечной деятельности необходим контроль ЭКГ.
Лечение осуществляется в зависимости от причины осложнения и включает устранение гипоксии, уменьшение дозы наркотика, применение лекарственных средств хининового ряда.
Остановка сердца является наиболее грозным осложнением во время наркоза. Причиной его чаще всего являются неправильная оценка состояния больного, ошибки в технике проведения анестезин, гипоксия, гиперкапния.
Лечение заключается в незамедлительном проведении сердечно-легочной реанимации.
Осложнения со стороны нервной системы . Во время общей анестезии часто наблюдается умеренное снижение температуры тела за счет воздействия наркотических веществ на центральные механизмы терморегуляции и охлаждения больного в операционной.
Организм больных с гипотермией после анестезии пытается нормализовать температуру тела за счет усиленного метаболизма. На этом фоне в конце наркоза и после него возникает озноб. Чаще всего озноб отмечается после фторотанового наркоза. Для профилактики гипотермии необходимо следить за температурой в операционной (21–22 °С), укрывать больного, при необходимости инфузионной терапии переливать согретые до температуры тела растворы, проводить вдыхание теплых увлажненных наркотических средств, осуществлять контроль за температурой тела больного.
Отек головного мозга является следствием длительной и глубокой гипоксии во время наркоза. Лечение следует начать немедленно, соблюдая принципы дегидратации, гипервентиляции, локального охлаждения головного мозга.
Повреждения периферических нервов . Это осложнение появляется спустя сутки и более после наркоза. Чаще всего повреждаются нервы верхних и нижних конечностей и плечевое сплетение. Это происходит при неправильной укладке больного на операционном столе (отведение руки более чем на 90° от туловища, заведение руки за голову, фиксации руки к дуге операционного стола, при укладке ног на держатели без прокладки). Правильное положение больного на столе исключает натяжение нервных стволов. Лечение осуществляется невропатологом и физиотерапевтом.
Дата: 2019-04-23, просмотров: 545.