Живая вакцина из аттенуированных штаммов ротавирусов
Представляет собой прозрачную бесцветную жидкость без посторонних примесей и осадка в пероральном аппликаторе, содержащем 2 дозы препарата (3 мл).
Для изготовления используется аттенуированный штамм ротавируса человека, выращенный на культуре клеток.
Курс вакцинации состоит из двух доз. Первую дозу назначают ребенку в возрасте между 6-й и 14-й неделями жизни, а вторую – между 12-й и 24-й неделями. Интервал между приемами должен составлять не менее 4-х недель.
ГЛАВА 2. ПИКОРНАВИРУСЫ (СЕМ. PICORNAVIRIDAE )
Название Picornaviridae происходит от греч. pico – маленький, и англ. RNA – РНК. Пикорнавирусы – семейство безоболочечных вирусов, содержащих однонитевую плюс-РНК. Семейство насчитывает более 230 представителей и состоит из 9 родов: Enterovirus (от греч. enteron – кишечник), Rhinovirus (от греч. rhinos – нос), Hepatovirus (от греч. hepatos – печень), Cardiovirus (от греч. kardia – сердце), Aphthovirus (от греч. aphta – пузырьки во рту), Parechovirus (от пара-ECHO), Erbovirus, Kobuvirus (от яп. kobu – горб, в связи с икосаэдрической симметрией вириона) и Teschovirus. Представители пяти из них являются инфекционными для человека (табл. 14).
Таблица 14.
Патогенные для человека представители семейства Picornaviridae
| Род | Представители |
| Enterovirus | Вирусы: полиомиелита 1, 2, 3; Коксаки А, В; ECHO; энтеровирусы 68-71; другие энтеровирусы |
| Rhinovirus | Риновирусы человека (свыше 100 серотипов), риновирусы крупного рогатого скота |
| Cardiovirus | Вирус энцефаломиокардита и менговирус, вирус энцефаломиелита мышей |
| Aphthovirus | Вирус ящура |
| Hepatovirus | Вирус гепатита А |
Структура. Пикорнавирусы относятся к простым вирусам (без оболочки). Диаметр вируса – около 30 нм. Однонитевая плюс-РНК с протеином VPg окружена икосаэдрическим капсидом (рис. 36).
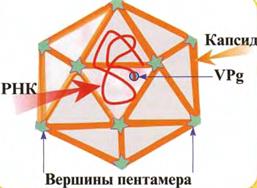
Рис. 36. Строение пикорнавирусов.
Капсид состоит из 12 пятиугольников (пентамеров), каждый из которых, в свою очередь, состоит из 5 белковых субъединиц (протомеров). Протомеры образованы 4 вирусными полипептидами – VP1, VP2, VP3, VP4.
Репродукция. Вирус взаимодействует с рецепторами на поверхности клетки. Геном вируса может поступить в клетку путем эндоцитоза (рис. 37, 1ʹ) с последующим выходом нуклеиновой кислоты (рис. 37, 2) из вакуоли или путем инъекции РНК через цитоплазматическую мембрану (рис. 37, 1) клетки. На конце РНК имеется вирусный протеин (рис. 37, 3) – VPg. Геном используется как иРНК для синтеза белка (рис. 37, 4, 5). Один большой полипротеин (рис. 37, 4) транслируется с вирусного генома. Затем полипротеин расщепляется на индивидуальные вирусные протеины, включая РНК-зависимую полимеразу. Полимераза синтезирует минус-нить-матрицу с поверхности плюс-нити и реплицирует геном. VPg ковалентно присоединяется к 5ʹ-концу вирусного генома. Структурные белки собираются в капсид (рис. 37, 6), в него включается геном, образуя вирион. Вирионы освобождаются из клетки посредством ее лизиса. Репродукция происходит в цитоплазме клеток и сопровождается цитопатическим действием.
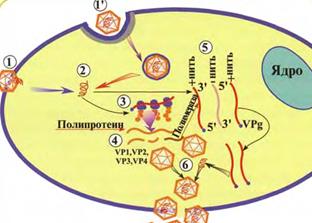
Рис. 37. Репродукция пикорнавирусов.
2.1. РОД ENTEROVIRUS
Энтеровирусы (от греч. enteron – кишка) – группа вирусов, обитающая преимущественно в кишечнике человека и вызывающая разнообразные по клиническим проявлениям болезни человека.
Род включает вирусы полиомиелита, Коксаки А и В (по названию населенного пункта в США, где они были впервые выделены), ECHO (от англ. Enteric cytopathogenic human orphan viruses – кишечные цитопатогенные человеческие вирусы-сироты), энтеровирусы типов 68, 69, 70, 71 и др. В настоящее время имеются другие варианты классификации рода Enterovirus, например энтеровирусы человека представлены видом энтеровируса А, а также видами В, С и D, состоящими из серотипов (табл. 15).
Таблица 15.
Виды и серотипы рода Enterovirus
| Виды | Серотипы | Количество серотипов |
| Полиовирус человека (Poliovirus) | Полиовирус 1, полиовирус 2, полиовирус 3 | 3 |
| Энтеровирус А человека (Human enterovirus A) | Коксакивирусы А человека (А2-А8, А10, А12, А14, А16), энтеровирус 71 человека | 12 |
| Энтеровирус В человека (Human enterovirus B) | Коксакивирусы В человека (В1-В6), Коксакивирус А9, ECHO-вирусы человека (1-7, 9, 11-21, 24-27, 29-33), энтеровирус 69 человека | 36 |
| Энтеровирус С человека (Human enterovirus C) | Коксакивирусы А человека (А1, А11, А13, А15, А17-А22, А24) | 11 |
| Энетровирус D человека (Human enterovirus D) | Энетровирус 68 человека, энтеровирус 70 человека | 2 |
Структура. Энтеровирусы – мелкие и наиболее просто организованные вирусы, имеют сферическую форму, диаметр 20-30 нм, состоят из одноцепочечной плюснитевой РНК и капсида с кубическим типом симметрии. Вирусы не имеют суперкапсидной оболочки. В их составе нет углеводов и липидов, поэтому они нечувствительны к эфиру и другим растворителям жира.
Культивирование. Большинство энтеровирусов (за исключением вирусов Коксаки А) хорошо репродуцируется в первичных и перевиваемых культурах клеток из тканей человека и сопровождается цитопатическим эффектом. В культурах клеток под агаровым покрытием энтеровирусы образуют бляшки.
Антигенные свойства. Энтеровирусы имеют общие для всего рода группоспецифический и типоспецифические антигены.
Резистентность. Энтеровирусы устойчивы к факторам окружающей среды в широком диапазоне рН – от 2,5 до 11,0, поэтому они длительно (месяцами) сохраняются в воде, почве, некоторых пищевых продуктах и на предметах обихода. Многие дезинфектанты (спирт, фенол, поверхностно-активные вещества) малоэффективны в отношении энтеровирусов, однако последние погибают при действии УФ-лучей, высушивания, окислителей, формалина, при температуре 50 °С в течение 30 минут, а при кипячении в течение нескольких секунд.
Эпидемиология и патогенез. Заболевания, вызываемые энтеровирусами, распространены повсеместно, отличаются массовым характером с преимущественным поражением детей. Источником инфекции являются больные и носители. Из организма больного возбудители выделяются с носоглоточной слизью и фекалиями, из организма вирусоносителя – с фекалиями. Энтеровирусы передаются через воду, почву, пищевые продукты, предметы обихода, загрязненные руки, через мух. Водные и пищевые эпидемические вспышки энтеровирусных инфекций регистрируются в течение всего года, но наиболее часто в летние месяцы. В первые 1-2 недели болезни энтеровирусы выделяются из носоглотки, обусловливая воздушно-капельный путь передачи. Возбудители инфекции проникают в организм человека через слизистые оболочки носоглотки и тонкой кишки, размножаются в их эпителиальных клетках и регионарных лимфатических узлах, затем попадают в кровь. Последующее распространение вирусов определяется их свойствами и состоянием больного.
Клиническая картина. Энтеровирусы вызывают заболевания, характеризующиеся многообразием клинических проявлений, так как могут поражать различные органы и ткани: центральную нервную систему (ЦНС), сердце, органы дыхания, пищеварительный тракт, кожные и слизистые покровы.
Иммунитет. После перенесенной энтеровирусной инфекции формируется стойкий, но типоспецифический иммунитет.
Диагностика. Применяют вирусологический и серологический с парными сыворотками больного методы. Вирусы выделяют из носоглоточной слизи в первые дни болезни, из кала, цереброспинальной жидкости. У погибших больных вирусы выделяют из пораженных органов. При серологической диагностике характерно нарастание титров антител к энтеровирусам в 4 раза и более с 4-5-го до 14-го дня болезни.
Лечение патогенетическое. Применяют препараты интерферона в первые дни заболевания и другие противовирусные препараты.
Профилактика. Для профилактики энтеровирусных инфекций (за исключением полиомиелита) специфические средства не применяют. Большое значение имеет неспецифическая профилактика: своевременное выявление и изоляция больных, санитарный надзор за работой пищевых предприятий, водоснабжением, удалением нечистот и отбросов. Детям, общавшимся с больными, рекомендуют препараты интерферона.
Вирусы полиомиелита
Полиомиелит – острое лихорадочное заболевание, которое иногда сопровождается поражением серого вещества (от греч. polios – серый) спинного мозга и ствола головного мозга, в результате чего развиваются вялые параличи и парезы мышц ног, туловища, рук.
Полиомиелит известен с глубокой древности. Заболевание впервые описано в монографии Хайне в 1840 г. Эпидемиология этого заболевания установил в 1890 г Медина (болезнь Хайне-Медина). Вирусную этиологию болезни доказали К. Ландштайнер и Э. Поппер в 1909 г. В 1951 г выделено три штамма вируса полиомиелита: Брунгильд, Лэнсинг и Леон.
Возбудитель полиомиелита относится к семейству Picornaviridae, роду Enterovirus, виду Poliovirus.
Эпидемии полиомиелита охватывали в 1940-1950 гг. тысячи и десятки тысяч человек, из которых 10 % умирали и примерно 40 % становились инвалидами.
Структура вирусов полиомиелита. По структуре полиовирусы – типичные представители рода Enterovirus.
Антигенные свойства. Различают три серотипа внутри вида: 1, 2, 3, не вызывающие перекрестного иммунитета. Все серотипы патогенны для обезьян, у которых возникает заболевание, сходное по клиническим проявлениям с полиомиелитом человека.
Патогенез. Естественная восприимчивость человека к вирусам полиомиелита высокая. Входными воротами служат слизистые оболочки верхних дыхательных путей и пищеварительного тракта. Первичная репродукция вирусов происходит в лимфатических узлах глоточного кольца и тонкой кишки. Это обусловливает обильное выделение вирусов из носоглотки и с фекалиями еще до появления клинических симптомов болезни. Из лимфатической системы вирусы проникают в кровь (виремия), а затем в ЦНС, где избирательно поражают клетки передних рогов спинного мозга (двигательные нейроны). В результате этого возникают параличи мышц. В случае накопления в крови вируснейтрализующих антител, блокирующих проникновение вируса в ЦНС, ее поражения не наблюдается.
Клиническая картина. Инкубационный период продолжается в среднем 7-14 дней. Различают клинические формы полиомиелита: паралитическую (1 % случаев), менингеальную (без параличей), абортивную (легкая форма, инаппарантная инфекция без клинически выраженных симптомов). Заболевание начинается с повышения температуры тела, общего недомогания, головных болей, рвоты, болей в горле. Полиомиелит нередко имеет двухволновое течение, когда после легкой формы и наступившего значительного улучшения развивается тяжелая форма болезни. Паралитическую форму чаще вызывает вирус полиомиелита серотипа 1.
Иммунитет. После перенесенной болезни остается пожизненный типоспецифический иммунитет. Иммунитет определяется в основном наличием вируснейтрализующих антител, среди которых важная роль принадлежит местным секреторным антителам слизистой оболочки глотки и кишечника (местный иммунитет). Эффективный местный иммунитет играет важнейшую роль в прерывании передачи диких вирусов и способствует вытеснению их из циркуляции. Пассивный естественный иммунитет сохраняется в течение 3-5 недель после рождения ребенка.
Диагностика. Материалом для исследования служат кал, отделяемое носоглотки, при летальных исходах кусочки головного и спинного мозга, лимфатические узлы. Вирусы полиомиелита выделяют путем заражения исследуемым материалом первичных и перевиваемых культур клеток. О репродукции вирусов судят по цитопатическому действию. Идентифицируют (типируют) выделенный вирус с помощью типоспецифических сывороток в реакции нейтрализации в культуре клеток. Важное значение имеет внутривидовая дифференциация вирусов, которая позволяет отличить дикие патогенные штаммы от вакцинных штаммов, выделяющихся от людей, иммунизированных живой полиомиелитной вакциной. Различия между дикими и вакцинными штаммами выявляют с помощью ИФА, реакции нейтрализации цитопатического действия вируса в культуре клеток со штаммоспецифической иммунной сывороткой, а также в ПЦР.
Серологическая диагностика основана на использовании парных сывороток больных с применением эталонных штаммов вируса в качестве диагностикума. Содержание сывороточных иммуноглобулинов классов IgG, IgA, IgM определяют методом радиальной иммунодиффузии по Манчини.
Лечение патогенетическое. Применение гомологичного иммуноглобулина для предупреждения развития паралитических форм весьма ограничено.
Профилактика. Основной мерой профилактики полиомиелита является иммунизация. Массовое применение вакцины против полиомиелита привело к резкому снижению заболеваемости.
Первая инактивированная вакцина для профилактики полиомиелита была разработана американским ученым Дж. Солком в 1953 г. Однако парентеральная вакцинация этим препаратом создавала лишь общий гуморальный иммунитет, не формировала местную резистентность слизистых оболочек желудочно-кишечного тракта и не обеспечивала надежную специфическую защиту.
Естественно аттенуированные штаммы вирусов полиомиелита всех трех типов получил в 1956 г. А. Сэбин, а в 1958 г. М.П. Чумаков и А.А. Смородинцев разработали первую пероральную живую культуральную вакцину из трех серотипов штаммов Сэбина. Вакцину используют для массовой иммунизации детей, она создает стойкий общий и местный иммунитет.
ВОЗ в 1988 г. приняла решение о глобальной ликвидации полиомиелита путем охвата прививками всего детского населения планеты. Под ликвидацией подразумевали прекращение заболеваний и искоренение вируса полиомиелита.
Использование оральной поливакцины привело практически к полному исчезновению случаев полиомиелита в развитых странах Европы и в Америке и резкому снижению заболеваемости в развивающихся странах.
У живой полиомиелитной вакцины имеются некоторые недостатки, наиболее серьезным из которых является возникновение вакцино-ассоциированного полиомиелита у привитых и контактных лиц, инфицированных вирусами, выделяемыми привитыми детьми. Контактное инфицирование происходит обычно вирусом одного серотипа.
Показано, что у иммунокомпетентных лиц отсутствует длительное носительство поливируса после вакцинации, в то время как у лиц с иммунодефицитами вакцинный штамм может выделяться в течение 7-10 лет. Риск развития вакциноассоциированного паралитического полиомиелита у лиц с иммунодефицитами, особенно с нарушениями В-клеточного иммунитета, выше, чем у иммунокомпетентных лиц.
Неспецифическая профилактика сводится к санитарно-гигиеническим мероприятиям: обеспечению населения доброкачественными водой, пищевыми продуктами, соблюдению личной гигиены, выявлению больных и подозрительных на заболевание лиц.
Специфическая профилактика полиомиелита заключается в вакцинации инактивированными и живыми вакцинами в соответствии с национальным календарем прививок. В РФ в настоящее время зарегистрированы две взаимозаменяемые вакцины – ЖВС (пероральная 1, 2, 3 типов, раствор для приема внутрь; ранее использовали в виде антиполиодраже) и Полио Сэбин Веро – отечественного и зарубежного производства соответственно.
Дата: 2019-04-23, просмотров: 399.