Содержание лекции.
1. Анатомия и физиология ЖПО.
2. Репродуктивная система женщины.
3. Женский таз. Его строение. Тазоизмерение.»
4. Физиология ЖПО. Менструальный цикл.
5. Анатомо-физиологические особенности функционирования женских половых органов в различные возрастные периоды
План
I. Организационный момент - 1 мин
II. Мотивация - 2 мин
III. Изложение нового материала - 80 мин
1. Анатомия женских половых органов
а) наружные половые органы
б) внутренние половые органы
2. Подвешивающий, фиксирующий и поддерживающий
(закрепляющий) аппарат матки.
3. Клетчатка малого таза.
4. Кровоснабжение, лимфатическая система, иннервация
женской половой сферы.
5. Строение женского таза и его значение.
6. Отделы таза. Отличие женского таза от мужского.
7. Плоскости малого таза. Угол наклонения, индекс Соловьева,
ромб Михаэлиса. Косые размеры таза.
8. Физиологические особенности ЖПО.
IY. Закрепление изложенного материала - 5 мин
Y. Задание на дом - 2 мин
Мотивация.
Женщина значительно отличается от мужчины. Наиболее специфичные отличия - в детородных органах мужчины и женщины – в гениталиях. Мужские половые органы – пенис и яички - отсутствуют у женского организма, что навело Фрейда на мысль о том, что многие сексуальные проблемы женщин обусловлены бессознательной зависимостью от мужчинам. По мнению Фрейда, женщина должна ощущать себя изуродованным, неполноценным мужчиной. Из своих предложений Фрейд вывел, что для женщины характерен пониженный интеллект, преувеличенное тщеславие, жизненная пассивность, пониженная сексуальность, расположенность к нервозам. В тоже время Фрейд считал женщину загадочным, со сложными техническими процессами, существом. Исследования, проведённые за последние полвека, показали абсурдность взглядов Фрейда на женщину. Подтвердили, что сексуальность женщины зависит от её воспитания, от общества, в котором она воспитывалась.
Если дать возможность женщине, она преуспеет во многих видах деятельности также хорошо, как и мужчина. Но в одном виде деятельности она уникальна: женщина родительница и питательница ребёнка.
Она носит его в своей утробе, пока ребёнок не разовьётся достаточно для того, чтобы выжить, она вскармливает его молоком и заботится о нём.
Процесс внутриутробного развития проходит в матке. Именно матка является основным анатомическим отличием женского организма от мужского - наиболее очевидным различием внешних гениталий. По этому далее мы разберём анатомическое строение и физиологию женских половых органов.
Женская половая система состоит из внутренних половых органов (внутренние гениталии), расположенных в полости малого таза, и наружных половых органов (наружные гениталии), находящихся вне костного таза. К внутренним половым органам относятся матка, яичники, маточные трубы и влагалище. Наружные половые органы включают лобок, большие и малые половые губы, преддверие влагалища и клитор. Полость таза ограничивается костными структурами. Дном для внутренних половых и смежных с ними органов служит диафрагма таза, состоящая из мышц и фасций.
Анатомия и физиология половых органов женщины.
Половые органы женщины делят на наружные, доступные визуально осмотру, и внутренние, которые определяют специальными приемами акушерского и гинекологического исследования.
Наружные половые органы.
К наружным половым органам относятся: лобок, большие половые и малые половые губы, большие железы преддверия, клитор, преддверие влагалища, девственная плева. С наружными половыми органами топографически связаны: сфинктер уретры, промежность.
Лобок (mons pubis) – самый нижний участок брюшной стенки, покрытый волосистым покровом. Верхняя граница волос на лобке у женщин должна быть строго горизонтальной (оволосение по женскому типу). Лобок покрывает лобковое сочленение, подкожная клетчатка этой области очень выражена, выполняет буферную защитную функцию. Несколько выше волосистой границы идет переходная складка, которая и является верхней границей лобка. С боков лобок ограничен паховыми складками. Волосы на лобке появляются в период полового созревания, редеют у пожилых женщин или при гормональной недостаточности. Рост волос по мужскому типу наблюдается у женщин с гиперандрогенией.
Большие половые губы (labia majora pudendi) – парные кожные складки, ограничивающие половую щель. Снаружи покрыты волосами, пигментированы, подкожно жировой слой сильно выражен, имеются потовые и сальные железы. Внутренняя поверхность покрыта нежной кожей, которая больше напоминает слизистую оболочку. Смыкаясь спереди, половые губы образуют переднюю спайку, а сзади – заднюю спайку. Между задней спайкой и нижним краем девственной плевы образуется углубление, именуемое ладьевидной ямкой.
Большие железы преддверия и бартолиновы железы (glandulae vestibularis major, bartholini) – находятся в нижней трети больших половых губ, размером около фасоли. Секрет бартолиновых желез имеет щелочную реакцию, белый цвет, характерный запах. Он выделяется при половом возбуждении через протоки между малыми половыми губами и девственной плевой (или ее остатками), облегчает половой акт и способствует увеличению подвижности сперматозоидов.
Малые половые губы (labia minora pudendi) – образованы складками нежной кожи, напоминающей слизистую, прикрыты большими половыми губами, находясь с внутренней их стороны. Спереди они переходят в клитор, сзади сливаются с большими половыми губами; имеют сальные железы, обильное кровоснабжение и иннервацию.
Клитор (clitoris) – аналог мужского полового члена. Слизистая его богата сосудами, нервами , сальными и потовыми железами, которые вырабатывают сыровидную смазку (смегму). Состоит из головки, тела (состоящего из 2-х пещеристых тел) и ножек, прикрепляющихся к надкостнице лобковых и седалищных костей. Ножки являются продолжением раздваивающихся малых половых губ, они образуют крайнюю плоть и уздечку клитора. Клитор является органом сексуальной чувствительности, во время полового акта наблюдается его увеличение (эрекция) вследствие усиленного притока крови.
Преддверие влагалища (vestibulum vaginae) – пространство, ограниченное спереди клитором, сзади-задней спайкой, внутренней поверхностью малых половых губ и девственной плевой или ее остатками. Сюда открывается наружное отверстие мочеиспускательного канала, протоки больших половых желез преддверия и множества малых желез.
Девственная плева (hymen) – защищает влагалище у девственниц. Имеет небольшое отверстие для менструальных выделений. Дефлорация (разрыв девственной плевы) сопровождается кровоизлиянием и болезненностью. Остатки ее называются – гименальные. Даже после родов сохраняются остатки девственной плевы в виде сосочков, которые называются - миртовидные.
Мочеиспускательный канал (urethra) – имеет длину 3-4см. К наружным половым органам относится наружное отверстие мочеиспускательного канала, окруженное сфинктером, по сторонам которого открываются парауретральные ходы скениевых пазух, или желез, выделяющих секрет.
Промежность (perineum) - передняя, или акушерская, промежность находится между задней спайкой и анусом; образована следующими тканями: кожа, подкожная клетчатка, поверхностная фасция, мышечно-фасциальные образования. Высота передней поверхности обычно 3-4см. В родах при прохождении головки промежность растягивается, возможна ее травма или специальный разрез (перинеотомия, эпизиотомия). Задняя промежность находится между анальным отверстие и копчиком.
Внутренние половые органы.
Влагалище (vagina, colpos) имеет форму трубки, соединяет наружные половые органы и шейку матки. Передняя стенка имеет длину 7-8см, а задняя – 9-10см. Стенки влагалища сомкнуты в нижней трети, но легко расширяются на 2-3см, а во время родов за счет складчатости могут расширяться до 8-10см. В верхней части во влагалище выступает шейка, вокруг которой образуются своды влагалища. Влагалище в этой части не смыкается. Диаметр его около 8см. Наиболее глубоким является задний свод, самый мелкий – передний свод.
Стенка влагалища состоит из слизистой оболочки, мышечного слоя, соединительнотканной оболочки и окружена клетчаткой. Слизистая выстлана многослойным плоским эпителием, который состоит из 4-х слоев: поверхностного (функционального), промежуточного, парабазального и базального. В течение менструального цикла, а также во время беременности происходят изменения в строении эпителия. Функциональный слой, и частично промежуточный, отторгается во время менструаций, под влиянием эстрогенов слизистая регенерирует и имеет наиболее пышный вид со всеми выраженными слоями во время максимальной выработки эстрогенов. Для того чтобы узнать, какие находятся в данный момент наиболее поверхностно (и оценить таким образом гормональное развитие), с боковой стенке влагалища берут деревянным шпателем мазок, который наносят потом на стекло.
Слизистая имеет множество складок, которое позволяют влагалищу расширяться. К слизистой примыкает мышечный слой, который состоит из внутреннего циркулярного слоя, более развитого и содержащего большое количество эластических волокон, и наружного продольного. В окружающем влагалище клетчатке (паравагинальной) проходят кровеносные и лимфатические сосуды и нервы.
За счет пропотевания жидкости из кровеносных и лимфатических сосудов влагалище увлажнено. Содержимое влагалища в норме имеет, кислую среду вследствие деятельности влагалищных палочек (палочек Додерлейна). Кислую среду, создает молочная кислота, которая образуется из гликогена, содержащегося в клетках эпителия, под влиянием ферментов и продуктов жизнедеятельности лактобацилл. У здоровых женщин влагалищные выделения светлые и необильные. По анализу этих выделений можно судить об инфицировании влагалища.
Мышцы тазового дна.
Наружный слой:
1. Луковично-губчатая - парная мышца, обхватывающая с обеих сторон вход во влагалище.
2. Седалищно-пещеристая - парная, идущая от седалищных бугров к клитору.
3. Поверхностная поперечная мышца промежности – парная мышца, идущая от внутренней поверхности седалищного бугра к сухожильному центру промежности, где она соединяется с одноименной мышцей другой стороны.
4. Наружная мышца, сжимающая задний проход (наружный сфинктер анального отверстия)– кольцевидно окружает нижний отдел прямой кишки.
Средний слой - мочеполовой диафрагмой:
5.Наружный сфинктер мочеиспускательного отверстия.
6.Парные глубокие поперечные мышцы промежности – парные, располагающиеся в треугольнике между симфизом, лобковыми и седалищными костями (расположены под поверхностными поперечными мышцами, но более сильно развиты).
Внутренний слой – диафрагма таза,
образуют мышцы, поднимающие задний проход, или леваторы (m. levator ani). Это хорошо развитые мышцы, состоящие из трех парных пучков, идущие от крестцово-копчиковой области к 3 костям таза:
Ø лобково-копчиковая мышца
Ø подвздошно-копчиковая мышца
Ø седалищно-копчиковая мышца
Связки и мышцы тазового дна позволяют удерживать в определенном положении половые органы. Тело матки находится под углом к шейке матки, угол тупой, около 100о, и открыт кпереди. Такое положение матки называется anteflexio, anteversio.
В родах промежность травмируется, при этом повреждается внутренний слой тазового дна. Эти мышцы должны быть сшиты самым тщательным образом, т.к. внутренний слой тазового дна имеет наибольшее значение в сохранении положения влагалища и матки. Несостоятельность мышц тазового дна ведут к опущению и выпадению половых органов, мочевого пузыря, прямой кишки. Часть тазового дна, располагающаяся между задней спайкой половых губ и заднепроходным отверстием, называется акушерской (передней) поверхностью.
Клетчатка малого таза.
В области малого таза клетчатка находится:
Ø вокруг влагалища (околовлагалищная, или паравагинальная клетчатка)
Ø вокруг прямой кишки (параректальная клетчатка)
Ø между листками широких связок матки (пераметральная)
Ø вокруг мочевого пузыря (паравезикальная)
Клетчатка также способствует нормальному расположению внутренних половых органов и их функциональной подвижности, расположению. Все клетчатки малого таза сообщаются, что способствует распространению инфекции.
Венозный отток.
осуществляется по одноименным венам, образующим сплетения в толще широких связок между маткой и яичниками и между мочевым пузырем и влагалищем.
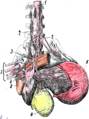 Лимфоотток от нижней части влагалища идет
Лимфоотток от нижней части влагалища идет
идет в паховые узлы. От верхних отделах
влагалища, шейки и нижнего сегмента матки
лимфа идет к крестцовым, запирательным
наружным и внутренним подвздошным узлом
параметральным и параректальным лимфоузлам.
От верхней части тела матки лимфа собирается
в парааортальные и параректальные лимфоузлы.
Отток лимфы от маточных труб и яичников происходит в околояичниковые и парааортальные лимфоузлы.
Топография брюшины.
Париетальная брюшина, спускаясь по задней стенке брюшной полости, выстилает прямокишечное углубление (дугласово пространство), переходит в висцеральный листок, покрывает матку, с боков в виде дубликатуры (удвоения) покрывает трубы, образует широкие связки. Спереди висцеральная брюшина выстилает углубление между маткой и мочевым пузырем, образует пузырно-маточную складку, покрывает мочевой пузырь и переходит в париетальный листок передней брюшной стенки.
Знание анатомии половых органов необходимо акушерке для того, чтобы она могла проводить обследование женщины, оказывать необходимые пособия в акушерской и гинекологической практике, понимать, какие процессы происходят в половых органах женщины во время беременности, в родах, в послеродовом периоде, в различные периоды жизни, при гинекологических и онкологических заболеваниях
Женский таз. Тазоизмерение.
Таз взрослой женщины состоит из четырех костей:
2-х тазовых (безымянных), крестца и копчика, соединенных друг с другом посредством хрящевых прослоек и связок.
Он представляет собой замкнутое костное кольцо и отличается от мужского особой формой и глубиной. С акушерской точки зрения имеет большое значение емкость малого таза женщины, которая может незначительно изменяться благодаря ограниченной подвижности лонного, подвздошно-крестцовых и копчикового сочленения.
Тазовая или безымянная кость (os coxae s. Innominate), седалищной (os ischii) и лонной или лобковой (os pubis). Три кости неподвижно соединены в области вертлужной впадины (acetabulum).
На тазовой кости различают верхний отдел - крыло и нижний - тело. На месте их соединения образуется перегиб. Граница между крылом и телом определяется на внутренней стороне перегиба дугообразным выступом - пограничной или безымянной линией (lin.Terminalis s. Innominata), которая и разделяет таз на большой, расположенный выше данной линии, и малый, находящийся ниже этой линии.
Верхний утолщенный край крыла подвздошной кости образует подвздошный гребень (crista iliaca). В самой передней части гребня имеется выступ - передняя верхняя подвздошная кость (spina iliaca anterior superior); сзади гребень оканчивается таким же выступом - задней верхней подвздошной остью (aspina iliaca posterior supereior). Непосредственно под ней расположена большая седалищная вырезка (incisura ischiadica major), оканчивающаяся острым выступом - остью седалищной кости.
Расположенная книзу от нее малая седалищная вырезка заканчивается массивным седалищным бугром. От него начинается нижний край безымянной кости, оканчивающейся лонным сочленением, или симфизом (symphisis ossis pubic), соединяющим друг с другом лонные кости той и другой стороны.
Крестцовая кость (os sacrum) состоит из 5-6 соединенных друг с другом позвонков, сливающихся у взрослых в одну кость.
Передняя поверхность крестца равномерно вогнута. Составляющие ее позвонки соединены друг с другом хрящевыми сочленениями. С помощью хряща сочленен и первый (I) позвонок крестцовой кости (основание крестца) с последним (Y) поясничным позвонком. На месте соединения этих двух позвонков внутрь тела вдается костный выступ - мыс (promontorium).
Копчиковая кость (os coccydea) состоит из 4-5 сросшихся между собой недоразвитых позвонков.
Лонное сочленение или симфиз (symphisis ossis pubis), соединяет между собой лонные кости той и другой стороны. Лонное сочленение относится к неподвижным суставам.
Крестцовая кость соединена с каждой из подвздошных костей
посредством хрящевых прослоек - крестцово-подвздошные сочленения, которые относятся к слабоподвижным суставам.
Верхушка крестца соединяется с основанием копчиковой кости посредством крестцово-копчикового сочленения (articulatio sacrococcydea). Это сочленение подвижно, что позволяет копчику отклониться кзади на 1 -2см.
Кости таза скрепляют крестцово-бугровые и крестцово-остистые связки. Крестцово-бугровые связки (lig. sacrotuberale) идут от крестцовой и копчиковой костей к седалищным буграм.
Крестцово-остистые связки (lig. Sacrocpinale) направляются от свободного края крестцовой кости и 1-го копчикового позвонка к седалищной кости. Эти связки окаймляя большую и малую седалищные вырезки, ограничивают два отверстия: большое седалищное отверстие и малое седалищное отверстие.
2. По наружным размерам большого таза можно судить о величине и форме малого таза. Измерение большого таза производят тазомером и называется пельвиометрия. Обследуемая находится в положении на спине, акушер стоит сбоку от нее и лицом к ней.
Отличия женского таза от мужского следующие: у женщин крылья подвздошной кости более развернуты, более объемный малый таз, который у женщин имеет форму конуса , а у мужчин форму циллиндра. Высота женского таза меньше, кости более тонкие.
Размеры большого таза.
Distantia spinarum - расстояние между наиболее отдаленными точками передне-верхних остей подвздошных костей (spina iliaca anterior superior) = 25-26см
Distantia cristarum - расстояние между наиболее отдаленными точками гребней подвздошных костей (crista ossis ilei) = 27-28см
Distantia trochanterica – расстояние между большими вертелами бедренных костей = 30-31см
Conjugata externa - расстояние между остистыми отростками Y поясничного позвонка и верхним краем лонного сочленения = 20см и более.
Для измерения наружной коньюгаты обследуемая поворачивается на бок, ниже лежащую ногу сгибает в тазобедренном и коленном суставах, а вышележащую вытягивает. Сзади пуговку тазомера надо ставить между остистыми отростками Y поясничного позвонка и I крестцового позвонка, т.е. в надкрестцовую ямку, совпадающую с верхним углом ромба Михаэлиса, спереди на середину верхнего края лонного сочленения.
Плоскости малого таза.
В полости малого таза выделяют условно 4-е классические плоскости.
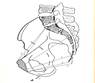 I плоскость - плоскость входа:
I плоскость - плоскость входа:
спереди-верхний край симфиза
сзади – мыс
с боков - безымянной линией.
Прямой размер входа (между серединой верхневнутреннего края симфиза и мысом) совпадает с истинной конъюгатой (conjuqata vera) = 11см. (или акушерская конъюгата)
Поперечный размер – расстояние между наиболее отдаленными точками пограничной линии = 13см.
Два косых размера – от крестцово-подвздошного сочленения до противоположного подвздошно-лонного бугра = 12см.
Расстояние от середины верхнего края лонной дуги до мыса = 11,5см и называется анатомической конъюгатой.
Плоскость входа в малый таз имеет поперечно-овальную форму.
II плоскость – плоскость широкой части:
спереди – середина внутренней поверхности лона
сзади - сочленение II и III крестцовых позвонков
с боков – проекции вертлужных впадин
Прямой размер – расстояние между серединой внутренней поверхности лонного сочленения до сочленения II и III крестцовых позвонков = 12,5см
Поперечный размер – соединяет пластинки вертлужных впадин = 12,5см
Эта плоскость имеет округлую форму.
III плоскость – плоскость узкой части м/таза.
спереди – нижний край симфиза
сзади - крестцово-копчиковое сочленение
с боков – седалищными остями
Прямой размер – между нижним крем симфиза и крестцово-копчиковым сочленением = 11см
Поперечный размер – между внутренними поверхностями седалищных остей = 10,5см
Эта плоскость имеет форму продольного овала.
IY плоскость – плоскость выхода малого таза.
Спереди – нижний край симфиза
Сзади – край копчика
С боков – седалищными буграми
Прямой размер – от нижнего края симфиза до копчика = 9,5см копчик отходит во время родов на 1,5-2см
Поперечный размер – между внутренними поверхностями седалищных костей = 10,5см
Эта плоскость имеет форму продольного овала при отхождении копчика.
Проводная линия, или ось таза, проходит через пересечение прямых и поперечных размеров всех плоскостей.
Внутренние размеры таза измерить можно при ультразвуковой пельвиометрии, но недостаточно еще применяется.
При влагалищном исследовании можно оценить правильность развития таза. Если мыс не достигается при исследовании – это признак емкого таза, а если достигается, то измеряют диагональную конъюгату (расстояние между нижненаружным краем симфиза и мысом), которая в норме д.б. не менее 12,5-13см.


Измерение диагональной конъюгаты.
О внутренних размерах таза и степени сужения судят по истинной конъюгате (прямой размер плоскости входа), которая в нормальном тазу – не менее 11см
Вычисляют истинную конъюгату по 2-м формулам:
Ø истинная конъюгата = наружной конъюгате минус 9-10 см
Ø истинная конъюгата = диагональной конъюгате минус 1,5-2см
 (при толстых костях вычитают максимальную цифру, при тонких костях — минимальную).
(при толстых костях вычитают максимальную цифру, при тонких костях — минимальную).
Для оценки толщины костей предложен индекс Соловьева (окружность запястья)
Если индекс менее 14-15см – кости считаются тонкими,
если более 15см – толстыми.
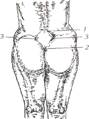 О размерах и форме таза можно судить также по
О размерах и форме таза можно судить также по
форме и размерам ромба Михаэлиса, который
соответствует проекции крестца.
Верхний его угол соответствует надкрестцовой
ямке, боковые – задневерхним остям подвздош-
ным костей, нижний – верхушке копчика.
Размеры плоскости выхода, как и наружные размеры таза, также можно измерить при помощи тазомера.
Угол наклона таза – угол между плоскостью его входа и горизонтальной плоскостью. При вертикальном положении женщины он = 45-55о. он уменьшается, если женщина сидит на корточках или лежит на гинекологической позе с согнутыми и проведенными к животу ногами (возможное положение в родах). Эти же положения позволяют увеличить прямой размер плоскости выхода. Угол наклона таза увеличивается, если женщина лежит на спине, подложив под спину валик, или если при вертикальном положении она прогибается назад. Это же происходит, если женщина лежит на гинекологическом кресле со спущенными вниз ногами (положение Вальхера). Эти же положения позволяют увеличить прямой размер входа.
 Лонный угол измеряют в положении беременной
Лонный угол измеряют в положении беременной
на гинекологическом кресле. Большие пальцы
обеих рук располагают вдоль нисходящих ветвей
лонной кости. В норме лонный угол равен 90-100о
 Прямой размер выхода таза – расстояние между
Прямой размер выхода таза – расстояние между
серединой нижнего края лонного сочленения и вер-
хушкой копчика. При обследовании больная лежит
на спине с разведенными и полусогнутыми в тазобедренных и коленных суставах ногами. Одну пуговку тазомера устанавливают на середине нижнего края лонного сочленения, другую – на вершине копчика. Прямой размер выхода таза = 11см, больше истинного на 1,5см за счет толщины мягких тканей. Поэтому надо из полученной цифры 11см вычесть 1,5см, чтобы найти прямой размер выхода полости малого таза, который равен 9,5см.
 Поперечный размер выхода таза – расстояние
Поперечный размер выхода таза – расстояние
между внутренними поверхностями седалищных
бугров. Он определяется в положении беремен-
ной на спине, ноги она максимально прижимает к
животу. Измерение производят специальным тазомером или сантиметровой лентой, которые прикладывают не посредственно к седалищным буграм, а к тканям, покрывающих их; поэтому к полученным размерам 9-9,5см необходимо прибавить 1,5 – 2см (толщина мягких тканей). Поперечный размер выхода таза = 11см.
Физиология женской половой системы
Женская половая система обладает четырьмя специфическими функциями: менструальной, половой, детородной и секреторной.
Менструальный цикл.
Менструальным циклом называются ритмически повторяющиеся сложные изменения в половой системе и во всем организме женщины, подготавливающие ее к беременности. Продолжительность одного менструального цикла считают от первого дня последней менструации до первого дня последующей менструации. В среднем он составляет 28 дней, реже 21–22 или 30–35 дней. Продолжительность менструации в норме составляет 3–5 дней, кровопотеря – 50–150 мл. Менструальная кровь имеет темный цвет и не свертывается. Изменения во время менструального цикла наиболее выражены в органах половой системы, особенно в яичниках (яичниковый цикл) и слизистой оболочке матки (маточный цикл). Важная роль в регуляции менструального цикла принадлежит гипоталамо-гипофизарной системе. Под влиянием рилизинг-факторов гипоталамуса в передней доле гипофиза происходит выработка гонадотропных гормонов, стимулирующих функцию половых желез: фолликулостимулирующего (ФСГ), лютеинизирующего (ЛГ) и лютеотропного (ЛТГ). ФСГ способствует созреванию фолликулов в яичниках и продукции фолликулярного (эстрогенного) гормона. ЛГ стимулирует развитие желтого тела, а ЛТГ – выработку гормона желтого тела (прогестерона) и секрецию молочных желез. В первую половину менструального цикла преобладает выработка ФСГ, во вторую половину – ЛГ и ЛТГ. Под влиянием этих гормонов происходят циклические изменения в яичниках.
Яичниковый цикл.
Этот цикл составляют 3 фазы:
1) развитие фолликула – фолликулярная фаза;
2) разрыв созревшего фолликула – фаза овуляции;
3) развитие желтого тела – лютеиновая (прогестероновая) фаза.
Маточный цикл.
Этот цикл сводится к изменениям в слизистой оболочке матки и имеет одинаковую продолжительность с яичниковым. В нем различают две фазы – пролиферацию и секрецию с последующим отторжением функционального слоя эндометрия.
( тема следующей лекции .)
4. Анатомо-физиологические особенности функционирования женских половых органов в различные возрастные периоды
Функциональное состояние репродуктивной системы женщины во многом определяется периодами жизни, среди которых принято различать следующие:
- антенатальный (внутриутробный) период;
- период новорожденности (до 10 дней после рождения);
- период детства (до 8 лет);
- период полового созревания, или пубертатный (от 8 до 16 лет);
- период половой зрелости, или репродуктивный (от 17 до 40 лет);
- пременопаузальный период (от 41 года до наступления менопаузы);
- постменопаузальный период (с момента стойкого прекращения менструаций).
Антенатальный период
Яичники
В процессе эмбрионального развития первыми закладываются половые железы (начиная с 3—4 недель внутриутробной жизни). К 6—7 неделе развития эмбриона заканчивается индифферентная стадия формирования гонад. С 10 недели образуются гонады женского типа. На 20 неделе в яичниках плода формируются примордиалъные фолликулы, которые представляют овоцит, окруженный уплотненными клетками эпителия. На 25 неделе появляется белочная оболочка яичника. На 31—32 неделе дифференцируются зернистые клетки внутренней оболочки фолликула. С 37-38 недели возрастает количество полостных и зреющих фолликулов. К моменту рождения яичники морфологически сформированы.
Внутренние половые органы
Маточные трубы, матка и верхняя треть влагалища берут начало из парамезонефральных протоков. С 5—6 недели развития эмбриона начинается развитие маточных труб. На 13—14 неделе образуется матка путем слияния дистальных отделов парамезонефральных протоков: первоначально матка двурога, в дальнейшем приобретает седловидную конфигурацию, которая нередко сохраняется к моменту рождения. На 16—20 неделе дифференцируется шейка матки. С 17 недели развиваются половые губы. К 24—25 неделе отчетливо определяется девственная плева.
Период новорожденности
В конце внутриутробного развития плода высокий уровень материнских эстрогенов тормозит секрецию гонадотропинов фетального гипофиза; резкое снижение содержания эстрогенов матери в организме новорожденной стимулирует выброс ФСГ и ЛГ аденогипофизом девочки, что обеспечивает кратковременное усиление функции ее яичников. К 10 дню жизни новорожденной проявления эстрогенного воздействия ликвидируются.
Период детства
Характеризуется низкой функциональной активностью репродуктивной системы: секреция эстрадиола незначительна, созревание фолликулов до антральных происходит редко и бессистемно, выделение ГнРГ непостоянно; рецепторные связи между подсистемами не развиты, секреция нейротрансмиттеров скудная.
Период полового созревания
В течение этого периода (от 8 до 16 лет) происходит не только созревание репродуктивной системы, но и завершается физическое развитие женского организма: рост тела в длину, окостенение зон роста трубчатых костей, формируется телосложение и распределение жировой и мышечной тканей по женскому типу.
В настоящее время в соответствии со степенью зрелости гипоталамических структур выделяют три периода созревания гипоталамо-гипофизарно-яичниковой системы.
Первый период — препубертатный (8—9 лет) — характеризуется усилением секреции гонадотропинов в виде отдельных ациклических выбросов; синтез эстрогенов — низкий. Отмечается «скачок» роста тела в длину, появляются первые признаки феминизации телосложения: округляются бедра за счет увеличения количества и перераспределения жировой ткани, начинается формирование женского таза, увеличивается число слоев эпителия во влагалище с появлением клеток промежуточ-ного типа.
Второй период — первая фаза пубертатного периода (10—13 лет)— отличается формированием суточной цикличности и повышением секреции ГнРГ, ФСГ и ЛГ, под влиянием которых возрастает синтез гормонов яичников. Начинается увеличение молочных желез, оволосение лобка, изменяется флора влагалища — появляются лактобациллы. Этот период заканчивается появлением первой менструации — менархе, которая по времени совпадает с окончанием быстрого роста тела в длину.
Третий период — вторая фаза пубертатного периода (14—16 лет) — характеризуется установлением стабильного ритма выделения ГнРГ, высоким (овуляторным) выбросом ФСГ и ЛГ на фоне их базальной монотонной секреции . Завершается развитие молочных желез и полового оволосения, рост тела в длину, окончательно формируется женский таз; менструальный цикл приобретает овуляторный характер.
Первая овуляция представляет кульминацию периода полового созревания, однако не означает половую зрелость, которая наступает к 16—17 годам. Под половой зрелостью понимают завершение формирования не только репродуктивной системы, но и всего организма женщины, подготовленного к зачатию, вынашиванию беременности, родам и вскармливанию новорожденного.
Период половой зрелости
Возраст от 17 до 40 лет. Особенности этого периода проявляются в специфических морфофункциональных преобразованиях репродуктивной системы (Раздел З.1.1.).
Пременопаузальный период
Пременопаузальный период длится от 41 года до наступления менопаузы — последней менструации в жизни женщины, которая в среднем наступает в возрасте 50 лет. Угасание деятельности половых желез. Отличительный признак этого периода — изменение ритма и продолжительности менструаций, а также объема менструальной кровопотери: менструации становятся менее обильными (гипоменорея), длительность их укорачивается (олигоменорея), увеличиваются промежутки между ними (опсоменорея).
Условно выделяют следующие фазы пременопаузального периода:
- гиполютеиновую — клинические симптомы отсутствуют, отмечается незначительное снижение секреции аденогипофизом лютропина и яичниками — прогестерона;
- гиперэстрогеновую — характеризуется отсутствием овуляции (ановуляторный менструальный цикл), цикличности секреции ФСГ и ЛГ, увеличением содержания эстрогенов, что приводит к задержке менструации на 2—3 месяца, часто с последующим кровотечением; концентрация гестагенов минимальная;
- гипоэстрогеновую — наблюдается аменорея, значительное снижение уровня эстрогенов — фолликул не созревает и рано атрофируется;
- агормональную — функциональная деятельность яичников прекращается, эстрогены синтезируются в малых количествах только корковым веществом надпочечников (компенсаторная гипертрофия коркового вещества), продукция гонадотропинов усиливается; клинически характеризуется стойкой аменореей.
Постменопауза
Агормональная фаза совпадает с началом постменопаузального периода. Постменопауза характеризуется атрофи-ей внутренних половых органов (масса матки уменьшается, мышечные элементы ее замещаются соединительнотканными, эпителий влагалища истончается за счет уменьшения его слоистости), уретры, мочевого пузыря, мышц тазового дна. В постменопаузе нарушается обмен веществ, формируются патологические состояния сердечно-сосудистой, костной и других систем.
Литература для преподавателей:
1. Славянова И.К. Акушество и гинекология –М.: Медицина. 2014. - 108 с.
2. Акушерство: учеб./ под ред. Г.М.Савельевой. – М.: Медицина», 2013. – 402с.
3. Бодяжина В.И. Акушерство: учеб./ В.И. Бодяжина, К.Н. Жмакин, А.П. Кирющенков. – 3-е изд., перераб. и доп. – М.: Медицина, 2015. – 496 с.
4. Дуда Н.В. Клиническое акушерство: учеб./ Н.В.Дуда, В.И.Дуда.- Минск: Высшая школа, 2014. – 609 с.
5. Крюкова Д.А. Здоровый человек и его окружение: учеб. пособ./ Д.А.
Крюкова, Л.А. Лысак, О.В. Фурса. - 4-е изд. -Ростов н/Дону: Феникс,
2014. – 382 с.
6. Радзинский В.И. Акушерский практикум: учеб. пособ. для врачей. – М.:
Изд-во Рос. ун-та Дружбы Народов, 2014.- Ч. I. – 289 с.
7. Радзинский В.Е. Акушерство/ В.Е.Радзинский.- М.: ГЭОТАР - Медиа,
2013. – 904.: ил.
Список используемой литературы для студентов основной
1. Бодяжина В.И. Акушерство /В.А.Бодяжина.-3-е изд.- М.:»Медицина»,
2015г.- 496с.
2. Кучма В.Р.Этапы жизнедеятельности человека и медицинские услуги в
разные возрастные периоды / В.Р.Кучма. – М., 2014г. - 396с.
3. Радзинский В.Е. Акушерство/ В.Е.Радзинский.- М.: ГЭОТАР - Медиа,
2013. – 904.: ил.
Список используемой литературы для студентов +
Дополнительный
1. Амакин К.Н. «Акушерский стационар» / К.Н.Амакин, Ф.С.Сыроватка. –
2-е изд., перераб. и доп. – М.: «Медицина», 2015г. – 418с.
2. Дуда Н.В. Клиническое акушерство./Н.В.Дуда, В.И.Дуда. - Минск:
«Высшая школа», 2014г. – 609с.
3. Гуськова Н.А. Акушерство / Н.А.Гуськова. – СПб.: СпецЛит, 2015г. – 527с.
4. Крюкова Д.А. Здоровый человек и его окружение / Д.А.Крюкова,
Л.А.Лысак, О.В.Фурса 4-е изд. – Ростов н/Д: Феникс, 2016г. – 382с.
5. Радзинский В.И. Акушерский практикум: учебное пособие для врачей /
В.И.Радзинский. - М., Изд-во Ун-та дружбы народов,
2014г. – часть 1 – 289с.
Содержание лекции.
1. Анатомия и физиология ЖПО.
2. Репродуктивная система женщины.
3. Женский таз. Его строение. Тазоизмерение.»
4. Физиология ЖПО. Менструальный цикл.
5. Анатомо-физиологические особенности функционирования женских половых органов в различные возрастные периоды
План
I. Организационный момент - 1 мин
II. Мотивация - 2 мин
III. Изложение нового материала - 80 мин
1. Анатомия женских половых органов
а) наружные половые органы
б) внутренние половые органы
2. Подвешивающий, фиксирующий и поддерживающий
(закрепляющий) аппарат матки.
3. Клетчатка малого таза.
4. Кровоснабжение, лимфатическая система, иннервация
женской половой сферы.
5. Строение женского таза и его значение.
6. Отделы таза. Отличие женского таза от мужского.
7. Плоскости малого таза. Угол наклонения, индекс Соловьева,
ромб Михаэлиса. Косые размеры таза.
8. Физиологические особенности ЖПО.
IY. Закрепление изложенного материала - 5 мин
Y. Задание на дом - 2 мин
Мотивация.
Женщина значительно отличается от мужчины. Наиболее специфичные отличия - в детородных органах мужчины и женщины – в гениталиях. Мужские половые органы – пенис и яички - отсутствуют у женского организма, что навело Фрейда на мысль о том, что многие сексуальные проблемы женщин обусловлены бессознательной зависимостью от мужчинам. По мнению Фрейда, женщина должна ощущать себя изуродованным, неполноценным мужчиной. Из своих предложений Фрейд вывел, что для женщины характерен пониженный интеллект, преувеличенное тщеславие, жизненная пассивность, пониженная сексуальность, расположенность к нервозам. В тоже время Фрейд считал женщину загадочным, со сложными техническими процессами, существом. Исследования, проведённые за последние полвека, показали абсурдность взглядов Фрейда на женщину. Подтвердили, что сексуальность женщины зависит от её воспитания, от общества, в котором она воспитывалась.
Если дать возможность женщине, она преуспеет во многих видах деятельности также хорошо, как и мужчина. Но в одном виде деятельности она уникальна: женщина родительница и питательница ребёнка.
Она носит его в своей утробе, пока ребёнок не разовьётся достаточно для того, чтобы выжить, она вскармливает его молоком и заботится о нём.
Процесс внутриутробного развития проходит в матке. Именно матка является основным анатомическим отличием женского организма от мужского - наиболее очевидным различием внешних гениталий. По этому далее мы разберём анатомическое строение и физиологию женских половых органов.
Женская половая система состоит из внутренних половых органов (внутренние гениталии), расположенных в полости малого таза, и наружных половых органов (наружные гениталии), находящихся вне костного таза. К внутренним половым органам относятся матка, яичники, маточные трубы и влагалище. Наружные половые органы включают лобок, большие и малые половые губы, преддверие влагалища и клитор. Полость таза ограничивается костными структурами. Дном для внутренних половых и смежных с ними органов служит диафрагма таза, состоящая из мышц и фасций.
Анатомия и физиология половых органов женщины.
Половые органы женщины делят на наружные, доступные визуально осмотру, и внутренние, которые определяют специальными приемами акушерского и гинекологического исследования.
Наружные половые органы.
К наружным половым органам относятся: лобок, большие половые и малые половые губы, большие железы преддверия, клитор, преддверие влагалища, девственная плева. С наружными половыми органами топографически связаны: сфинктер уретры, промежность.
Лобок (mons pubis) – самый нижний участок брюшной стенки, покрытый волосистым покровом. Верхняя граница волос на лобке у женщин должна быть строго горизонтальной (оволосение по женскому типу). Лобок покрывает лобковое сочленение, подкожная клетчатка этой области очень выражена, выполняет буферную защитную функцию. Несколько выше волосистой границы идет переходная складка, которая и является верхней границей лобка. С боков лобок ограничен паховыми складками. Волосы на лобке появляются в период полового созревания, редеют у пожилых женщин или при гормональной недостаточности. Рост волос по мужскому типу наблюдается у женщин с гиперандрогенией.
Большие половые губы (labia majora pudendi) – парные кожные складки, ограничивающие половую щель. Снаружи покрыты волосами, пигментированы, подкожно жировой слой сильно выражен, имеются потовые и сальные железы. Внутренняя поверхность покрыта нежной кожей, которая больше напоминает слизистую оболочку. Смыкаясь спереди, половые губы образуют переднюю спайку, а сзади – заднюю спайку. Между задней спайкой и нижним краем девственной плевы образуется углубление, именуемое ладьевидной ямкой.
Большие железы преддверия и бартолиновы железы (glandulae vestibularis major, bartholini) – находятся в нижней трети больших половых губ, размером около фасоли. Секрет бартолиновых желез имеет щелочную реакцию, белый цвет, характерный запах. Он выделяется при половом возбуждении через протоки между малыми половыми губами и девственной плевой (или ее остатками), облегчает половой акт и способствует увеличению подвижности сперматозоидов.
Малые половые губы (labia minora pudendi) – образованы складками нежной кожи, напоминающей слизистую, прикрыты большими половыми губами, находясь с внутренней их стороны. Спереди они переходят в клитор, сзади сливаются с большими половыми губами; имеют сальные железы, обильное кровоснабжение и иннервацию.
Клитор (clitoris) – аналог мужского полового члена. Слизистая его богата сосудами, нервами , сальными и потовыми железами, которые вырабатывают сыровидную смазку (смегму). Состоит из головки, тела (состоящего из 2-х пещеристых тел) и ножек, прикрепляющихся к надкостнице лобковых и седалищных костей. Ножки являются продолжением раздваивающихся малых половых губ, они образуют крайнюю плоть и уздечку клитора. Клитор является органом сексуальной чувствительности, во время полового акта наблюдается его увеличение (эрекция) вследствие усиленного притока крови.
Преддверие влагалища (vestibulum vaginae) – пространство, ограниченное спереди клитором, сзади-задней спайкой, внутренней поверхностью малых половых губ и девственной плевой или ее остатками. Сюда открывается наружное отверстие мочеиспускательного канала, протоки больших половых желез преддверия и множества малых желез.
Девственная плева (hymen) – защищает влагалище у девственниц. Имеет небольшое отверстие для менструальных выделений. Дефлорация (разрыв девственной плевы) сопровождается кровоизлиянием и болезненностью. Остатки ее называются – гименальные. Даже после родов сохраняются остатки девственной плевы в виде сосочков, которые называются - миртовидные.
Мочеиспускательный канал (urethra) – имеет длину 3-4см. К наружным половым органам относится наружное отверстие мочеиспускательного канала, окруженное сфинктером, по сторонам которого открываются парауретральные ходы скениевых пазух, или желез, выделяющих секрет.
Промежность (perineum) - передняя, или акушерская, промежность находится между задней спайкой и анусом; образована следующими тканями: кожа, подкожная клетчатка, поверхностная фасция, мышечно-фасциальные образования. Высота передней поверхности обычно 3-4см. В родах при прохождении головки промежность растягивается, возможна ее травма или специальный разрез (перинеотомия, эпизиотомия). Задняя промежность находится между анальным отверстие и копчиком.
Дата: 2019-02-25, просмотров: 328.