Варикозное расширение поверхностных вен нижних конечностей – патология вен, характеризующаяся образованием мешковидных расширений вен, змеевидной извитостью, увеличением длины, недостаточностью клапанов.
Частое осложнение – острый тромбофлебит поверхностных вен.
Этиопатогенез:
- Первичное варикозное расширение вен.
- Вторичное – осложнение заболеваний глубоких вен, наличие артериовенозных фистул, врожденное отсутствие или недоразвитие венозных клапанов.
Недостаточность венозных клапанов – ключевой механизм развития варикозной болезни.
Производящие факторы:
- ↑ давления в венозных стволах;
- рефлюкс крови из глубоких вен в поверхностные;
- нарушение трофики венозной стенки.
Эти факторы приводят к постепенному узлообразному расширению, извитости и удлинению п/к вен, в итоге всё это приводит к трофическим венозным язвам голени.
Клиника, диагностика:
1. Жалобы на:
- расширенные вены, причиняющие косметические неудобства;
- тяжесть и боли в ногах;
- ночные судороги мышц;
- отёки в ногах;
- трофические изменения на голенях.
2. Пальпация: вены имеют упругоэластичную консистенцию, легко сжимаемы, температура кожи над варикозными узлами выше, в горизонтальном положении больного напряжение вен и размеры варикозных узлов уменьшаются.
3. Пробы, выясняющие работает ли клапанный аппарат:
1) Проба Троянова-Тренделенбурга: положение лёжа с подъёмом ноги под углом 45°. Врач, поглаживая конечность от стопы к паху, опорожняет поверхностные вены. Затем на верхнюю треть бедра накладывают мягкий резиновый жгут. Больной встаёт. В норме наполнение вен голени не происходит в течение 15 с. Быстрое наполнение снизу вверх – недостаточность клапанов коммуникативных вен. Затем быстро снимают жгут: быстрое наполнение вен бедра и голени сверху вниз – недостаточность остиального клапана и клапанов ствола большой подкожной вены (характерного для первичного варикозного расширения вен).
2) Проба Гаккенбруха: врач нащупывает на бедре овальную ямку – место впадения большой подкожной вены в бедренную и просит больного покашлять. При недостаточности остиального клапана пальцы воспринимают толчок крови (положительный симптом кашлевого толчка).
3) Оценка клапанов коммуникантных вен:
- Трехжгутовая проба Шейниса: больной лёжа на спине поднимает ногу, как при пробе Троянова-Тренделенбурга. После спадения п/к вен, накладывают 3 жгута: в верхней трети бедра (вблизи паховой складки), на середине бедра и ниже колена. Больной встаёт на ноги. На каком участке быстро наполняются вены – там несостоятельные клапаны коммуникативных вен. Быстрое наполнение на голени – наличие таких вен ниже жгута. Определение точной локализации при перемещении жгута вниз по голени.
- Проба Тальмана: вместо 3-х жгутов используют один длинный (2-3 м), накладывают на ногу по спирали снизу вверх: на каком участке наполнены вены – там несостоятельность клапанов коммуникантной вены.
4) Пробы показываюшие проходимость глубоких вен:
- Маршевая проба: больной стоит, ниже коленного сустава накладывают жгут, сдавливающий только поверхностные вены. Затем марширует на месте в течение 5-10 мин.: если подкожные вены и варикозные узлы на голени спадаются – глубокие вены проходимы.
УЗДГ.
5. Ультразвуковое ангиосканирование (УЗАС):
- дуплексное (сканирование + УЗДГ);
- триплексное (сканирование + УЗДГ + цветовое кодирование разнонаправленных потоков крови).
Лечение :
1. Консервативное:
- бинтование эластичным бинтом или ношение эластичных чулок;
- периодически придавать ногам возвышенное положение;
- выполнять специальные упражнения для стопы и голени (сгибание и разгибание в голеностопных и коленных суставах), чтобы активизировать мышечно-венозную помпу;
- ограничить прием жидкости и соли, нормализовать массу тела;
- венотоники: детралекс, троксевазин, эскузан;
- препараты, улучшающие микроциркуляцию: пентоксифиллин, аспирин.
2. Хирургическое:
Цель – устранение вено-венозных рефлюксов путем удаления основных стволов большой и малой подкожных вен и лигированием несостоятельных коммуникантных вен.
Противопоказания: тяжелые сопутствующие заболевания.
- Операция Троянова-Тренделенбурга – пересечение и лигирование основного ствола большой подкожной вены у места ее впадения в бедренную вену.
- Удаление большой подкожной вены (сафенэктомия) по методу Бебкока: в дистальный отдел пересеченной вены вводят до верхней трети голени зонд Гризенди, имеющий конический наконечник с острым режущим нижним краем. Ч/з небольшой разрез над наконечником обнажают вену, пересекают её и выводят конец инструмента в рану. Под наконечником зонда на вену накладывают лигатуру. Потягивая зонд в обратном направлении, удаляют весь участок вены, все боковые ветви большой подкожной вены пересекаются на одном уровне, вена собирается гормошкой под коническим наконечником. Малая подкожная вена удаляется аналогичным образом.
- Сильно извитые и коллатеральные участки вен удаляют ч/з небольшие разрезы по Нарату.
Склеротерапия – разрушение интимы вены введением 1-2 мл склерозирующего р-ра: происходит слипание стенок вены после введения препарата (тромб не образуется); повторными инъекциями полностью облитерируют вены. Склерозирующие р-ры: тромбовар, фибро-вейн, этоксисклерол.
Методика склеротерапии: маркировка участка вены, подлежащего склерозированию, пункция вены, ноге придают возвышенное положение и вводят склерозирующий р-р в запустевшую вену по методу воздушного блока: в шприц набирают 1-2 мл склерозирующего р-ра и 1-2 мл воздуха; в вену сначала вводят воздух, затем склерозирующий р-р, место инъекции прижимают и накладывают эластичный бинт.
58, 71, 96, 112. Синдром портальной гипертензии: классификация, клиника, диагностика, осложнения, современные методы лечения. Острая печёночная недостаточность, диагностика, лечение.
Портальная гипертензия – повышение давления в воротной вене, вызванное нарушением кровотока различного происхождения и локализации.
Анатомия воротной вены.
N портальное давление: 80-110 мм. вод. ст.
Притоки:
- верхняя и нижняя брыжеечные вены;
- селезёночная вена;
- панкреатические вены.
Портокавальные анастомозы:
1.↑ давления в воротной вене → отток ч/з парную и полунепарную вены → ВРВ пищевода.
2. Анастомозы геморроидальных вен → средние и нижние геморроидальные вены – притоки нижней полой вены; верхние → ч/з внутреннюю подвздошную вену → нижняя полая вена.
3. Анастомозы околопупочных вен.
4. Анастомозы в забрюшинном пространстве (ретроперитонеальные вены).
Классификация:
1. По этиологии (по Пациору):
1) Внутрипеченочная:
- цирроз – наиболее частая причина;
- опухоли;
- фиброз.
2) Внепеченочная:
- флебосклероз, облитерация, тромбоз воротной вены или её ветвей;
- врожденный стеноз воротной вены или её ветвей;
- сдавление воротной вены или её ветвей.
3) Смешанная: цирроз печени в сочетании с тромбозом воротной вены.
4) Надпечёночная:
- цирроз Пика;
- синдром Бадда-Киари (тромбоз нижней полой вены на уровне печёночных вен, её стеноз или облитерация выше печёночных вен).
2. По стадиям:
1-я стадия – компенсированная (начальная):
- умеренное ↑ портального давления,
- компенсированное внутрипечёночное кровообращение,
- спленомегалия, м.б. гиперспленизм;
2-я стадия – субкомпенсированная:
- ↑ портального давления,
- спленомегалия,
- ВРВ пищевода и желудка (м.б. кровотечения),
- выраженные нарушения в порто-печёночном кровообращении;
3-я стадия – декомпенсированная:
- спленомегалия,
- ВРВ пищевода и желудка (м.б. кровотечения),
- асцит,
- выраженные нарушения в порто-печёночном и центральном кровообращении.
Клиника:
1. Внутрипечёночная ПГ – клиника цирроза печени:
- чаще у мужчины 35-50 лет;
- кровотечения из вен пищевода;
- энцефалопатия, слабость, утомляемость, головные боли, сонливость, похудание;
- боли в правом подреберье;
- сухость кожи, кровоточивость, телеангтоэктазии, геморрагии, сосудистые звездочки;
- тахикардия;
- асцит, голова медузы;
- желтуха;
- эндокринные нарушения: гинекомастия, акне, атрофия яичек, бесплодие;
- при пальпации плотная острая печень, спленомегалия;
- лабораторно: В12-дефицитная анемия, тромбоцитопения; ↑ АсАТ, АлАТ, Bi, ↓ протромбина, альбуминов.
2. Внепечёночная:
- чаще молодые;
- спленомегалия;
- кровотечения из ВРВ пищевода;
- общая симптоматика: слабость, головные боли;
- размеры печени в норме;
- лабораторно: тромбоцитопения.
Осложнения:
- Профузное кровотечение из пищевода, желудка (70% летальность): массивные, непредсказуемы по времени возникновения.
- Печеночная энцефалопатия: дезориентация, сонливость, спутанность сознания, кома.
- Спонтанный первичный перитонит.
- Острая печёночная недостаточность (100% летальность).
- Нарушения коагуляции.
- ОПН.
- Нарушения СС и дыхательной систем.
Синдром Бадда-Киари – гепатомегалия, портальная гипертензия, асцит, гипертермия, боли в эпигастрии и правом подреберье.
Диагностика – нижняя каваграфия: стеноз нижней полой вены на уровне печёночных вен, нормальный диаметр полой вены выше диафрагмы и её расширение ниже печёночных вен.
Диагностика:
1. Лабораторная: В12-дефицитная анемия, тромбоцитопения; ↑АсАТ, АлАТ, Bi, ↓ протромбина, альбуминов при внутрипечёночной ПГ.
2. Инструментальная:
1) R-графия пищевода и желудка: утолщение слизистой, извитость, фестончатость.
2) ЭФГДС – золотой стандарт:
- малый варикоз – узлы до 5 мм;
- большой варикоз – узлы более 5 мм.
3) Целиакография по Сельдингеру – определяет уровень препятствия для оттока крови, контраст ч/з вены бедра.
4) Спленопортография: иглу вводят в ткань селезенки, измеряют давление аппаратом Вальдмана, затем вводят контраст и проводят R-графию:
- расширение воротной вены и её притоков;
- бедность внутрипечёночного сосудистого рисунка при внутрипеченочной форме;
- участок тромботической окклюзии воротной или селезёночной вены при внепеченочной форме.
5) Трансумбиликальная портогепатография.
6) Трансумбиликальная портоманометрия.
7) Селективная артериография.
Лечение:
Хирургическое:
1) Показания к экстренной операции:
- профузное кровотечение, угрожающее печёночной недостаточностью;
- неэффективность консервативного лечения в течение 24-36 ч.
2) Показания к плановой операции:
- хронический гепатит с желтухой 6 месяцев;
- синдром портальной гипертензии;
- спленомегалия с гиперспленизмом;
- цирроз с асцитом.
Операции:
1. Лапароцентез, анастомоз с п/к веной бедра.
2. Уменьшение притока крови в портальную систему – оментопексия, органопексия, порто-кавальные анастомозы, спленэктомия, перевязка селезёночной артерии.
3. Прекращение связи вен желудка и пищевода с венами портальной системы – резекция проксимального отдела желудка и пищевода, операция Таннера, перевязка вен желудка и пищевода.
4. Создание путей оттока:
- Прямой порто-кавальный анастомоз: нельзя выполнять при внепечёночном блоке, при низком гемоглобине – риск энцефалопатии, рецидива кровотечения, высокая летальность.
- Парциальные анастомозы – диаметр соустья 8-10 мм.
- Сплено-ренальный анастомоз: можно как при вне-, так и при внутрипеченочном блоке. М.б. «панкреатический сифон» - коллатерали между селезеночной и портальной венами → сброс крови → энцефалопатия → надо пересекать сосуды между селезенкой и ПЖ.
Противопоказания: асцит, спленэктомия в анамнезе, нефрэктомия, тромбоз воротной вены.
5. Усиление регенерации печени и внутрипеченочного кровообращения – краевая резекция печени.
Кровотечение из вен пищевода:
Клиника:
- Повторная кровавая рвота «фонтаном» (потери: 500-2500 мл крови).
- Признаки внутреннего кровотечения: слабость, бледность кожи, холодный липкий пот, головокружение, мелена и др.
Диагностика: ЭФГДС пищевода, желудка и ДПК, ОАК (анемия).
Лечение:
1. Восполнение ОЦК – инфузионно-трансфузионная терапия: кристаллы и коллоидны.
2. Увеличение кислородной емкости крови: перфторан, флюозол.
3. Понижение портального давления: в/в вазопрессин 100 МЕ в 250 мл 5% р-ра глюкозы или Глипрессин 1-2 мг в глюкозе, питуитрин 20 ЕД в/в в течение 20 минут.
4. Золотой стандарт – эндоскопическая склерозирующая терапия: этаноловый спирт, варикоцид, 1% полидоканол, 5% этаноламина олеат – вводят интравазально или вокруг вены (экстравазально), повторение ч/з 1-3 недели; при неэффективности – тампонада варикозных вен баллонным зондом: зонд Блейкмора или зонд Миннесота (при пищеводных кровотечениях). Зонд устанавливают на 6-12 часов, далее по показаниям (до 24 часов). Нет эффекта – операция.
5. Деваскуляризация пищевода и желудка – операция Сиджиура: мобилизация и деваскуляризация абдоминального отдела пищевода выше кардиального жома не менее 5 см, пересечение пищевода и сшивание его с последующей деваскуляризацией верхних 2/3 желудка.
6. Резекция дистального отдела пищевода и желудка.
7. Прошивание и перевязка вен пищевода со вскрытием просвета (операция Берема), или без вскрытия (Рапанта).
8. Прошивание и перевязка вен желудка с гастротомией – операция Таннера-Крайля.
Печеночная энцефалопатия – обратимое нарушение функций головного мозга, возникающие в результате острой печёночной недостаточности, хронических заболеваний печени и портосистемного шунтирования.
Стадии:
1 стадия: возбуждение, беспокойство, эйфория, легкий «хлопающий тремор» (астериксис), нарушение координации; летальность менее 30%.
2 стадия: сонливость, дезориентация, неадекватное поведение, дизартрия, примитивные рефлексы (сосательный, хоботковый), атаксия; летальность 30%.
3 стадия: сопор, выраженная дезориентация, нечёткая речь, гиперрефлексия, патологические рефлексы, миоклонии, гипервентиляция; летальность 50%.
4 стадия: кома, децеребрационная ригидность (разгибание рук и ног), арефлексия, летальность более 80%.
При острой печёночной недостаточности:
- все стадии проходят быстро и переходят в печёночную кому;
- выраженная коагулопатия;
- прогрессирующая желтуха;
- ЖКК;
- сепсис;
- ОПН;
- нарушения электролитного баланса.
Диагностика:
- БхАК: ↓ уровня альбуминов, ↑ трансаминаз и ↓ в 3-4 раза протромбина.
- Значительное ↑ аммиака в крови и цереброспинальной жидкости.
Лечение:
- мониторинг ВЧД;
- дезинтоксикационная терапия (гемодез, полидез, желатиноль);
- коррекция электролитных нарушений и КЩС;
- парентеральное питание;
- очищение кишечника: высокие очистительные клизмы, АБ для подавления микрофлоры кишечника (ванкомицин, колистин);
- при геморрагическом синдроме: в/в 100 мл 5% аминокапроновой кислоты 2-3 р/д; этамзилат 12,5% р-р 4-6 мл в сутки;
- ГКС – для профилактики и лечения отека мозга: 30-60 мг преднизолона в/в 1-2 раза в сутки;
- дегидратация: в/в маннитол, лазикс;
- профилактика инфекционных осложнений – в/в цефалоспорины 3-4 поколения;
- лактулоза 30 мл 3-5 р/д до легкого послабляющего эффекта (стул 2-3 раза в день);
- обезвреживание аммиака – глютаминовая кислота, эссенциале-Н 10-20 мл 2-3 р/д; орнитин-аспартат 7 в/в вливаний по 20 г в сутки в 500 мл р-р глюкозы, затем перорально гепа-мерц 6 г 3 р/д в течение 14 дней;
- бензодиазепины.
36, 55, 57, 64, 72, 134. Осложнения язвенной болезни желудка и ДПК, диагностика, показания к хирургическому лечению. Прободные язвы желудка и ДПК: клиника, диагностика, лечение, отдаленные результаты операций по поводу прободных язв желудка и двенадцатиперстной кишки.
Язвенная болезнь – полиэтиологическое заболевание, выражается в наличии дефекта в слизистой оболочке и мышечном слое или всей стенке желудка или ДПК.
Частота перфорации: 5-10%, чаще перфорация в ДПК (90%).
Осложнения ЯБ:
- прободение;
- кровотечения;
- малигнизация;
- пенетрация;
- пилородуоденальный стеноз;
- рубцовые деформации желудка.
Диагностика осложнений:
1. Прободная язва:
- Кинжальная боль в эпигастрии с распространением по всему животу (с-м Элекера – иррадиация в плечо, лопатку, надключичную область: справа – при перфорации пилородуоденальных язв, слева – при язве тела желудка).
- Напряжение мышц передней брюшной стенки («доскообразный» живот).
- Язвенный анамнез.
- Общие симптомы: слабость, жажда, сухость во рту, задержка стула и газов, м.б. тошнота и рвота.
- Объективно: вынужденное положение на боку или на спине с приведенными к животу коленями; бледность кожи и слизистых, холодный пот; живот не участвует в дыхании, при пальпации – резкая болезненность в эпигастрии, при перкуссии – тимпанит в эпигастрии (с-м Спижарного), положительный с-м Щ-Б, с-м исчезновения печёночной тупости (пневмоперитонеум); при аускультации – отсутствие перистальтики кишечника; при ректальном пальцевом исследовании – болезненность в заднем дугласовом пространстве (с-м Кюлленкампфа); пульс учащён, АД снижено (при шоке), дыхание поверхностное, температура с развитием перитонита повышается.
- Лабораторно-инструментальные исследования: лейкоцитоз со сдвигом влево.
2. Гастро-дуоденальные кровотечения:
- Небольшие кровотечения м.б. без клиники, симптомы: слабость, головокружение.
- Кровавая рвота «кофейной гущей», при массивных кровотечениях – рвота алой кровью (из язвы желудка).
- Дёгтеобразный стул (мелена).
- При значительной кровопотере – геморрагический шок.
- Лабораторно-инструментальные данные: снижение гемоглобина, нейтрофильный лейкоцитоз со сдвигом влево.
3. Малигнизация:
- При язвах желудка (пилороантрального и субкардиального отделов).
- Возраст старше 50-60 лет с хроническими каллезными язвами более 2,5 см в диаметре.
- Изменения в клинике: боли постоянные, менее острые, нет связи с приёмом пищи; общее состояние: слабость, утомляемость, похудание, анемия, анорексия.
- Снижается кислотность желудочной секреции, вплоть до ахилии.
- Длительные скрытые кровотечения.
- Лабораторно-инструментальные исследования: ↑ СОЭ, нейтрофильный лейкоцитоз; R-графия: стойкая ниша, не уменьшается при лечении, неровность контуров язвы; ЭФГДС с прицельной биопсией – опухоевые клетки.
4. Пенетрирующие язвы:
- Боли постоянные, независят от приема пищи, не имеют суточной цикличности, трудно купируются; характерна иррадиация в спину, в грудь, плечо, мб. опоясывающие.
- Рвота не приносит облегчения.
- Часто субфебрилитет.
- При аррозии крупных сосудов – сильные профузные кровотечения: ПЖ, малого сальника.
- Возможна перфорация с воспаление соседних органов (при пенетрации в ПЖ – панкреатит).
- Лабораторно-инструментальное исследование: умеренный лейкоцитоз со сдвигом влево, ↑ СОЭ; R-графия: глубокая ниша, двухслойная или трехслойная ниша.
5. Пилородуоденальный стеноз:
- Клиника нарушения моторно-эвакуаторной функции желудка: чувство тяжести и распирания в эпигастрии после приема пищи, усиленная перистальтика желудка, отрыжка (кислая, затем сменяется тухлой), тошнота, рвота, часто пищей, съеденной накануне (могут сами искусственно вызывать рвоту для облегчения).
- При рубцовом стенозе – тупые боли в эпигастрии, достигающие максимума к концу дня (переполненный желудок).
- Объективно: исхудание, сухость кожи и снижение тургора; вздутие в эпигастрии, видимая перистальтика и шум плеска в желудке натощак.
- Классическая триада пилородуоденального стеноза:
1) рвота пищей, съеденной накануне;
2) видимая перистальтика желудка;
3) шум плеска в желудке натощак.
- Лабораторно-инструментальные исследования: рентген – увеличение и опущение желудка, форма в виде «чаши», нарушение моторно-эквакуаторной функции; в крови снижение хлоридов, азотемия, нарушение КОС (алкалоз); в моче – гипохлорурия.
Перфорация желудка и ДПК.
Актуальность:
- Чаще у лиц молодого возраста: 20-40 лет.
- Летальность – 5-10%.
- Перфорация → ч/з 6-12 ч. распространенный гнойный перитонит → на 3-5 день смерть.
Классификация:
1. По этиологии:
- язвенные;
- гормональные (стресс-язвы или стероидные).
2. По локализации:
- 1 тип: язва в теле желудка, чаще малой кривизны;
- 2 тип: язва в теле желудка в сочетании с дуоденальной язвой;
- 3 тип: язва пилорического канала, в пределах 3 см от привратника;
- 4 тип: язва кардии, субкардии;
- 5 тип: язва в любом отделе желудка, связана с длительным приёмом НПВС.
Перфорации чаще на передней поверхности ДПК, привратника и малой кривизне.
3. По течению:
- открытые – прободение в свободную брюшную полость;
- прикрытые перфорации (печень, сальник);
- атипичное прободение: в малый сальник; в забрюшинную клетчатку – между листками печеночно-дуоденальной связки.
4. По стадиям:
1) первичного шока: при внезапном поступлении в брюшную полость гастродуоденального содержимого;
2) мнимого благополучия (эйфории): клиника стихает, но остается положительный с-м Щ-Б;
3) перитонита.
Клиника:
В 30% случаев наступает в период обострения язвы, 70% – в фазе ремиссии.
1. Ранние симптомы – в течение первых 2-х часов после перфорации:
- внезапная острая «кинжальная боль»;
- бледность кожи, жажда, сухой язык, холодный пот;
- поверхностное дыхание, замедленный пульс, снижение АД;
- тошнота, иногда рвота;
- с-м Грагана – горизонтальное положение на правом боку с приведёнными к животу ногами;
- иррадиация болей в правое плечо, лапатку;
- с-м Жобера – отсутствие печёночной тупости из-за наличия воздуха;
- «доскообразный» живот;
- с-м Ларокко – яички подтянуты из-за сокращения m.cremaster.
Ранняя диагностика: обзорная R-графия, ФГДС, УЗИ:
- R-графия: наличие свободного газа под под куполом дифрагмы; газ отсутствует при: локализации язвы в пилородуоденальной области; при прикрытие печенью, сальником, содержимым желудка; при точечном прободном отверстие.
- ФГДС – перфоративное отверстие, если нет, то еще раз R-графия, т.к. нагнетается воздух при ФГДС.
- ОАК: м.б. незначительный лейкоцитоз.
2. Промежуточные симптомы – ч/з 2-12 часов после перфорации:
- уменьшение болей;
- прекращение рвоты, сохраняются жажда, сухой язык;
- температура нормальная или субфебрильная, нормальный цвет кожи;
- пульс и АД в норме;
- дыхание поверхностное;
- ослабление печёночной тупости;
- ригидность брюшной стенки;
- разлитая болезненность при пальпации живота;
- болезненность при ректальном исследовании (тазовый перитонит – с-м Куленкампфа).
Диагностика:
- УЗИ: наличие свободной жидкости в брюшной полости.
- ОАК: умеренный лейкоцитоз (10-15*109/л) со сдвигом влево.
3. Поздние симптомы – спустя 12 ч после перфорации:
- сильная жажда, сухой язык;
- лицо Гиппократа;
- частая рвота;
- пульс слабый, несоответствие пульса и температуры, снижение АД;
- дыхание частое, затрудненное;
- парез кишечника (задержка стула и газов, вздутие живота);
- положительные симптомы раздражения брюшины;
- отсутствуют перистальтические шумы;
- в нижних отделах живота – притупление перкуторного звука.
Диагностика:
- ОАК: лейкоцитоз более 15*109/л со сдвигом влево, увеличение гематокрита (из-за ↓ ОЦК).
- Пальпаторно: гиперестезия кожи живота, положительный с-м Щ-Б.
Прикрытые перфорации.
Прикрытие:
- прилежащим органом (печень, большой сальник);
- кусочком пищи;
- фибрином.
Воспалительный процесс отграничивается, может сформироваться подпечёночный или поддифрагмальный абсцесс.
Клиника:
- начало как типичная перфорация;
- затем неожиданное улучшение: боли и ригидность мышц ослабевают, брюшная стенка становится мягкой, умеренное напряжение мышц и болезненность в эпигастрии.
Диагностика:
- R-графия;
- ФГДС;
- приём Лебекки – в желудок вводят зонд и ч/з него 100-150 мл воздуха под давлением, воздух пробивает прикрытое отверстие и оказывается в брюшной полости;
- лапароскопия.
Атипичные перфорации:
- Если в малый сальник – гнойный перитонит.
- Если между листками гепато-дуоденальной связки – в забрюшинное пространство – ретроперитониальная флегмона.
Диагностика: нет шока, нет симптомов раздражения брюшины.
Острые стресс-язвы:
Причины: шок, тяжелая травма или операция (длительная, травматичная), психические перенапряжения, травма головного мозга или интракраниальные операции (язва Кушинга), ожоги (язва Керлинга), сепсис.
Клиника:
- Кровотечения различной интенсивности.
- Кровавая рвота и мелена с нарушением гемодинамики: возникают между 2-м и 10-м днем после действия стресс-фактора.
Диагностика – ФГДС: множественные кровоточащие изъязвления слизистой, обычно в проксимальном отделе желудка.
Лечение:
1. Оперативное лечение:
- При развившемся перитоните – экстренная операция – ушивание.
- Если с момента перфорации прошло не более 6 часов: резекция желудка или ушивание.
Показания к оперативному лечению ЯБ:
1. Абсолютные:
- неотложные (перфорации, профузное кровотечение);
- плановые (малигнизация, стенозы).
2. Условно абсолютные:
- большие каллезные язвы с подозрением на малигнизацию;
- пенетрация язвы;
- рецидивирующее кровотечение;
- множественные язвы;
- рецидив язвы.
3. Относительные:
- неосложненная язва при неэффективности консервативного лечения, частыми рецидивами;
- неосложнённая язва в сочетании с другими заболеваниями ЖКТ, требующими оперативное лечение (грыжа пищеводного отверстия диафрагмы, кардиоспазм и т.д.).
При условно абсолютных показаниях – динамическое наблюдение, противоязвенное лечение, при отсутствии эффекта или рецидиве – показания становятся абсолютными.
Операции при ЯБ:
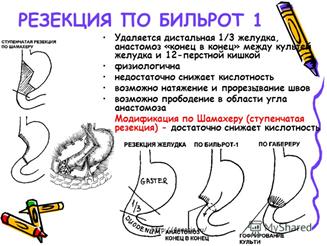
1. Резекция: не менее 50-60% желудка вместе с язвой; заканчивают операцию наложением анастомоза:
- прямого желудочно-двенадцатиперстного по Бильрот-I;
- между желудком и тощей кишкой (Бильрот- II); в модификации по Гофмейстеру-Финстереру: культя ДПК ушивается наглухо, анастомоз между культей желудка и тощей кишкой в изоперистальтическом направлении по типу «конец-в-бок».
- У-образный (обходной) анастомой по Ру при наличии сопутствующего дуоденостаза: ушивание проксимального конца ДПК, формирование анастомоза между культей желудка и дистальным концом тощей кишки; проксимальный конец тощей кишки (с ДПК) соединяется (конец-в-бок) со стенкой тощей кишки ниже места гастроеюнального анастомоза – профилактика дуоденогастрального рефлюкса.

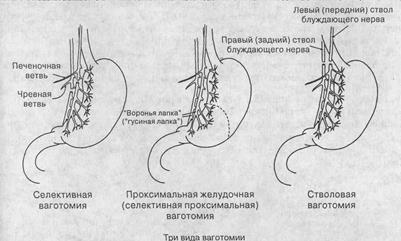
2. Ваготомия – при дуоденальной локализации и у больных с 2-3 типами язв желудка:
- Селективная ваготомия: плохие функциональные результаты.
- Селективная проксимальная ваготомия: результаты лучше, но часто рецидивирует.
- Стволовая ваготомия с антрумэктомией: рецидивирует реже, но есть утрата привратника и резервуара.
Показания к первичной резекции желудка при перфоративной язве:
- Каллезные язвы.
- Малигнизация.
- Перфорация с кровотечением, повторная перфорация, перфорация на фоне стеноза.
Условия для первичной резекции желудка:
- с момента перфорации прошло не более 6 часов, если более 6 часов – нельзя, т.к. перитонит;
- средний возраст больного;
- нет сопутствующих тяжелых заболеваний;
- наличие хирурга, анестезиолога, донорской крови, препаратов.
Противопоказания к резекции, показания к ушиванию:
- перитонит;
- пожилой или молодой возраст;
- наличие тяжелых сопутствующих заболеваний;
- хирургическая ситуация: не владеет техникой, нет крови;
- короткий язвенный анамнез.
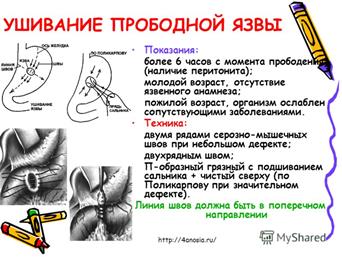
Техника ушивания перфоративной язвы:
1) Поперечными швами (двухузловыми).
2) Тампонада сальником по Опелю-Поликарпову.
3) Дупликатура брюшины.
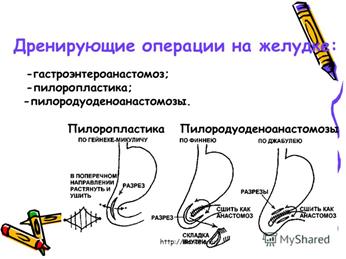
4) Пилоропластика по Гейнеке-Микуличу (зашивание язвенного дефекта в стенке в поперечном направлении).
Ранние осложнения после резекции желудка:
- несостоятельность швов культи ДПК;
- кровотечение из линии анастамоза;
- анастамозит;
- КН;
- нарушение эвакуации из желудка;
- послеоперационный панкреатит.
Консервативное лечение перфоративной язвы:
Метод Тейлора:
Показания:
- нет хирурга, анестезиолога, донорской крови, препаратов;
- больной отказывается от операции;
- агональное состояние больного.
Проводится:
- постоянная аспирация желудочного содержимого ч/з зонд;
- АБ-терапия максимальными дозами в/в;
- массивное в/в вливание жидкостей – дезинтоксикационная терапия до 3 л и более;
- парентеральное питание;
- обезболивание.
Отдалённые результаты операций по поводу прободных язв желудка и ДПК:
1. Осложнения, вызванные самой язвой: рецидивная язва, новая язва, пенетрация, кровотечение из язвы, повторная перфорация язвы, полипоз желудка, малигнизация на месте зашитой язвы.
2. Осложнения, связанные с операцией: пилоростеноз, деформация желудка, перигастриты и перидуодениты, гастро-дуодениты, дивертикулы ДПК и желудка.
Отдаленные результаты:
1. Лучшие после резекции желудка: 75% хороших исходов.
2. Хуже при ушивании с наложением анастомоза: 50% хороших исходов.
3. Плохие при ушивании – 35% хороших исходов:
- у 60% – незажившая язва;
- при повторной операции по поводу плохих результатов: у 40% – пенетрация, у 30% – нарушение эвакуации пищи из желудка, у 10% – повторная операция из-за острого кровотечения;
- спайки: обнаружены более чем у 70%.
Дата: 2019-02-25, просмотров: 781.