Острый тромбофлебит – воспаление стенки вены, связанное с присутствием инфекционного очага вблизи вены, сопровождающееся образованием тромба в её просвет в течение 2-х месяцев.
Флеботромбоз – тромбоз глубоких вен без признаков воспаления стенки вены. Такое состояние длится недолго, в ответ на присутствие тромба стенка вены быстро отвечает воспалительной реакцией.
Этиопатогенез:
- инфекции;
- травма;
- операции;
- злокачественные новообразования (паранеопластический синдром);
- аллергические заболевания.
Часто развивается на фоне ВРВ нижних конечностей.
Часто возникает вследствии в/в инъекций, катетеризации, поверхностных гнойных очагов.
Патогенез – триада Вирхова:
- нарушения структуры венозной стенки;
- замедление кровотока;
- повышение свертываемости крови.
Клиника, диагностика:
- боль;
- краснота;
- болезненное шнуровидное уплотнение по ходу тромбированной вены;
- отёчность тканей в зоне воспаления;
- состояние удовлетворительное, температура чаще субфебрильная.
При прогрессирующем течении тромбофлебит может распространяться по большой подкожной вене до паховой складки – восходящий тромбофлебит: в подвздошной вене может образоваться подвижный (плавающий, флотирующий) тромб, создающий угрозу отрыва и эмболии легочной артерии. Аналогичное осложнение м.б. при тромбофлебите малой подкожной вены в случае распространения на подколенную вену ч/з устье малой подкожной вены.
- УЗДГ: позволит определить границу тромба.
- Тромбофлебит следует дифференцировать от лимфангиита.
Лечение:
1. Консервативное: если проксимальная граница тромба не выходит за пределы голени:
- улучшающие реологические свойства крови: ацетилсалициловая кислота, трентал, курантил;
- гипосенсибилизирующие: тавегил, димедрол, супрастин.
- при абсцедировании тромбов – АБ.
2. Местное:
- гепариновую мазь;
- мази, содержащие НПВС (индометацин, бутадион, ортофен и др.);
- эластичное бинтование, дозированная ходьба.
3. Хирургическое: при восходящем тромбофлебите – срочная перевязка большой подкожной вены по Троянову-Тренделенбургу, удаление тромбированной вены.
Тромбоз глубоких вен нижних конечностей :
Пусковые факторы:
- травма, операция, чрезмерное физическое напряжение;
- инфекции;
- длительная неподвижность;
- период после родов;
- прием пероральных контрацептивов;
- злокачественные опухоли;
- ДВС-синдром.
Клиника и диагностика :
- В течение 1-2-х суток стёрта, состояние удовлетворительное.
- Слабые боли в икроножных мышцах, усиливающиеся при движениях, небольшой отек.
- С-м Хоманса – боли в икроножных мышцах при тыльном сгибании стопы, при компрессии средней трети голени манжеткой сфигмоманометра, в которую медленно нагнетают воздух.
Клиника становится резко выраженной при тромбозе всех глубоких вен голени:
- резкая боль;
- чувство распирания, напряжения;
- отек голени, м.б. цианоз;
- повышение температуры тела.
При распространенном тромбозе всех глубоких вен нижней конечности и таза:
- конечность резко увеличивается в объёме, отекает, становится плотной;
- кожа фиолетовой окраски;
- появляются везикулы с серозной или геморрагической жидкостью.
- сильные рвущие боли;
- отсутствие пульсации периферических артерий
- в тяжелых случаях – шок, венозная гангрена конечности.
Флебография, УЗДГ.
Лечение :
1. Консерветивное:
- Гепарин в/в 5000 ЕД болюсно, затем в/в капельно (инфузоматом) со скоростью 1000-1200 ЕД/ч до увеличения АЧТВ в 1,5 раза и более от исходного уровня 7-10 дней.
- В течение последних 4-5 дней гепаринотерапии добавляют непрямые антикоагулянты на 3 мес.
- Ранняя активизация больных.
2. Оперативное: тромбэктомия из глубоких вен при помощи катетера Фогарти в первые 4-7 сут. от момента возникновения тромбоза.
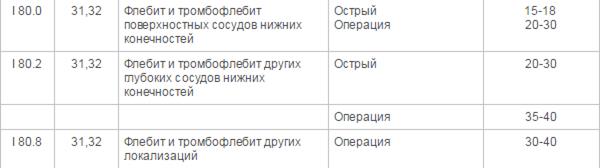
ВУТ:
Дата: 2019-02-25, просмотров: 617.