Факторы риска острой мезентеральной ишемии:
- длительная ГБ;
- длительный стаж курения;
- длительное течение заболеваний периферических сосудов;
- заболевания коронарных сосудов.
Классификация - формы острой мезентериальной ишемии:
1. Окклюзионная мезентеральная ишемия:
- острая эмболия артерий брыжейки (чаще верхней);
- острый тромбоз артерий брыжейки;
- острый тромбоз вен брыжейки.
2. Неоклюзионная мезентеральная ишемия (вазоконстрикция).
Кровоток в сосудах кишечника 500-1200 мл/мин (около 20% сердечного выброса).
Анатомия мезентеральных сосудов:
- Верхняя брыжеечная артерия кровоснабжает тонкую кишку и правую половину толстой кишки.
- Нижняя брыжеечная – левую половину толстой кишки.
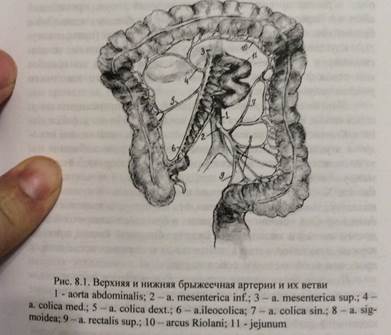
1. Верхняя брыжеечная артерия (а. mesenterica superior ):
1) Отходит от аорты под углом (поэтому здесь чаще эмболия) на уровне 1-го поясничного позвонка на 1-2 см дистальнее ствола чревной артерии и на 1-2 см проксимальнее места отхождения почечных артерий; проходит между ПЖ и нижней горизонтальной частью ДПК, вступает в брыжейку тонких кишок.
2) Ветви:
- А. pancreatico-duodenalis inferior – отходит под ПЖ, анастомозирует с a. pancreatico-duodenalis superior, формируя крупную коллатераль с чревным стволом (truncus coeliacus) при медленно нарастающей окклюзии (хроническая мезентериальная ишемия).
- Кишечные артерии (аа. intestinales: jejunales et ileace): 15-20 штук отходят слева от верхней брыжеечной артерии, питают тонкий кишечник, образуя в брыжейке дугообразные анастомозы.
- Подвздошно-ободочная артерия (a. ileocolica) – самая нижняя ветвь, питает слепую кишку и червеобразный отросток.
- Правая артерия ободочной кишки (a. colica dextra): начинается справа от основного ствола a. mesenterica superior, выше a. ileocolica, питает восходящую ободочную кишку, анастомозирует со средней ободочной артерией (a. colica media).
- Средняя ободочная артерия (а. colica media): отходит от верхней брыжеечной артерии выше a. colica dextra, располагается между листками брыжейки поперечной ободочной кишки, образует анастомоз с левой ободочной артерией (a. colica sinistra) ветвью нижней брыжеечной артерии (a. mesenterica inferior) в области flexura colica sinistra – дуга Риолана.
2. Нижняя брыжеечная артерия (а. mesenterica inferior ):
1) Отходит от аорты перпендикулярно на уровне 3 поясничного позвонка, на 3-5 см ниже горизонтальной части ДПК.
2) Ветви:
- Левая ободочная артерия (a. colica sinistra): идет вниз, поворачивает вверх и влево к селезеночному изгибу ободочной кишки, анастомозирует ч/з дугу Riolani с a. colica media, кровоснабжает дистальную часть поперечной ободочной кишки и проксимальную часть нисходящей кишки.
- Сигмовидные артерии: кровоснабжают нисходящую часть ободочной кишки и сигмовидную кишку, могут отходить от а. colica sinistra или от нижней брыжеечной артерии.
- Верхняя прямокишечная артерия (a. rectalis superior): является продолжением нижней брыжеечной, у верхнего края прямой кишки делится на правую и левую ветви.
3) Нижняя брыжеечная артерия анастомозирует с верхней брыжеечной артерией ч/з геморроидальные артерии (аа. hemorrhoidales).
3. Венозный отток соответственно по верхней и нижней брыжеечным венам.
4. Артерии влияющие на коллатеральное кровообращения кишечника:
- Чревный ствол компенсирует окклюзию верхней брыжеечной артерии, формируя коллатераль: a. pancreatico-duodenalis superior из системы a. gastroduodenalis и ветвями pancreatico-duodenalis inferior от верхней брыжеечной артерии.
- Дуга Бюхлера – коллатераль между проксимальной частью верхней брыжеечной артерии и чревным стволом.
- Краевая артерия: проходит вблизи и параллельно стенке кишечника, отходят vasa recti (прямые сосуды), идущие к брыжеечному краю тонкой кишки, не анастомозируют между собою (тромбоз или стойкий спазм этих сосудов обескровливает участок тонкой кишки).
- Дуга Риолана.
Патогенез мезентериальной ишемии:
Формы ишемии:
- окклюзия или стенозирование;
- последующая регионарная вазоконстрикция.
При неокклюзионном повреждении только вазоконстрикция.
Тяжесть ишемии зависит от степени закупорки сосуда, уровня окклюзии, степени выраженности коллатерального кровообращения.
Окклюзия нижней брыжеечной артерии и вены редко приводит к инфаркту левой половины ободочной кишки из-за хороших коллатералей. Зона инфаркта обычно в сигме.
Сегменты верхней брыжеечной артерии:
- верхний – от устья до места отхождения a. colica media;
- средний – от a. colica media до места отхождения a. ileocolica;
- нижний – дистальнее этого участка.
При окклюзии (эмболия, тромбоз) в верхнем сегменте – инфаркт всей тонкой и правой половины толстой кишки; в среднем или нижнем сегментах – некроз подвздошной и/или слепой кишки.
При эмболиях чаще поражается только тонкая кишка, при тромбозах – тонкая и ободочная.
При неокклюзионной форме чаще поражается только подвздошная кишка.
Патогенез:
Окклюзия, стеноз → гипоксия, ишемическое повреждение и реперфузионное повреждение (при восстановлении кровотока) → транскапиллярная фильтрация → отек кишечной стенки (усиление ишемии) → просачивание жидкости в просвет кишечника → повышение проницаемости кишечной стенки для бактерий (бактериальная транслокация → инфицирования брюшной полости), выход жидкости в «третье пространство», дегидратация, метаболический ацидоз → шок.
При окклюзии крупной кишечной артерии: ↓ давления в дистальных отделах сосудистого русла → открытие коллатералей → вазоконстрикция дистальных отделов ч/з несколько часов → ↑ давления в сосудистом русле → сужение коллатералей с нарушением притока крови.
Артериальный тромбоз и эмболия мезентериальных сосудов:
Стадии заболевания:
- ишемия (6-12 часов);
- инфаркт кишечника (12-18 часов);
- перитонит (ч/з 18-36 часов).
Причины:
- мерцательная аритмия (самая частая 50%);
- недавно перенесенный ИМ, осложнённый тромбоэндокардитом (муральный тромбоз);
- поражение клапанов сердца (ревматический или септический эндокардит);
- аневризма ЛЖ;
- редко миксома предсердия;
- пациенты после перенесенных операций на сердце.
Тромбоз верхней брыжеечной артерии чаще развивается в артерии, пораженной атеросклерозом при внезапном уменьшения сердечного выброса (напр., ОИМ).
Клиника, диагностика:
1. Ишемия:
- Внезапная резкая боль в средних и нижних отделах живота.
- Боль невыносимая, не соответствует физикальным данным осмотра живота.
- В начале живот мягкий, малоболезннный, не вздут.
- Внезапный жидкий стул (спазм кишечника), на поздних стадиях (некроз) – примесь крови в стуле.
- Повышение температуры, беспокойство, повышение АД на 60-80 мм. рт. ст. (с-м Блинова).
Характерная триада: боль, повышение температуры, стул с примесью крови.
2. Инфаркт кишечника – субъективные признаки сменяются объективным проявлениям:
- Боль стихает (некроз кишечника), при глубокой пальпации – боль в околопупочной области или в правом нижнем квадранте.
- Нечёткие признаки перитонита, больные успокаиваются, появляется эйфория из-за нарастающей интоксикации, язык сухой.
- Рвота «кофейной гущей».
- В крови лейкоцитоз (20-10 и более) со сдвигом влево.
- Парез кишечника вплоть до паралича, гиповолемия, метаболический ацидоз – инфаркт кишечника.
3. Перитонит:
- Состояние крайне тяжелое (интоксикация, дегидратация, нарушения электролитного баланса, ацидоз, нарушения микроциркуляции), адинамия, кожа серого цвета, пульс нитевидный (120-140 уд/мин), АД снижается.
- Живот вздут, появляется асцит, но остаётся мягким, с-м Щ-Б отрицательный (паралич нервных окончаний).
- В крови лейкоцитоз (20-30*109/л).
- R-графия ОБП: отек, утолщение кишечной стенки с наличием «пальцевых отпечатков».
- Контрастная ангиография – «золотой стандарт»: контрастирование аорты для подтверждения диагноза; позволяет установить окклюзионную и неокклюзионную природу расстройств: при тромбозе верхнебрыжеечной артерии – резкий обрыв контраста; при неокклюзионной ишемии: сужение ветвей верхней брыжеечной артерии, спазм кишечных сосудистых арок, неравномерность наполнения сосудов кишечника. При установленном диагнозе всем больным в возрасте от 30 до 60 лет во время ангиографии вводят папаверин в катетеризированную артерию до стихания симптомов ишемии и начала хирургического вмешательства (устраняет вазоконстрикцию).
- УЗИ, КТ, МРТ.
Неокклюзионная мезентериальная ишемия:
Причина – чревная вазоконстрикция в ответ на системные раздражители.
Причины:
- артериальная гипотония;
- выраженная и продолжительная гиповолемя, дегидратация;
- снижение сердечного выброса;
- использование вазопрессоров;
- препараты дигиталиса, бета-блокаторы.
Варианты течения:
- воспаление стенки кишки со спонтанным разрешением;
- заживление с формированием стриктуры;
- некроз участка кишечника.
Поражение чаще затрагивает тонкую кишку, имеет очаговый характер: зоны некроза чередуюся с непораженными участками.
Клиника, диагностика:
- Приступообразная боль в животе (не соответствует объективным данным): в отличие от тромботической или эмболической окклюзии боли появляются не так резко, не имеют чёткой локализации, приступообразные.
- Рвота, диарея, слизистые выделения с примесью крови.
- При полном некрозе – клиника перитонита.
- Контрастная ангиография: картина выраженного вазоспазма основного ствола верхней брыжеечной артерии и её ветвей, резкое сужение основного ствола и обеднение рисунка основных его ветвей. Сразу вводят папаверин – лечение.
Острая окклюзия вен брыжейки:
Венозный тромбоз:
- первичный (идиопатический);
- вторичный: болезни крови (истинная полицитемия, тромбоцитоз, гиперфибриногенемия), гиперкоагуляция, травма, инфекция, портальная гипертензия, рак, панкреатит.
Формы:
- острая (менее 4 недель);
- хроническая (более 4 недель) – инфаркт возникает редко.
Клиника:
- беспокойство, абдоминальные боли без определенной локализации;
- нарастающее вздутие живота;
- тошнота и рвота;
- наличие крови при ректальном исследовании;
- артериальная гипотония ( < 90 мм. рт. ст.);
- тахикардия ( > 11О уд/мин);
- лихорадка ( > 38°С);
- затем: с-м Щ-Б, перитонит.
Лечение:
Цели:
- восстановление кровотока в верхней брыжеечной артерии;
- удаление нежизнеспособных участков кишечника.
Проводят:
- Инфузионная терапия: возмещение ОЦК, электролитов, коррекция сгущения крови, метаболического ацидоза.
- АБ-терапия: профилактики развития инфекции.
- Во время ангиографии вводят папаверин, системная гепаринизация.
Срочная эмболэктомия:
1. Эмболия верхней брыжеечной артерии:
Техника: лапартомия → ревизия кишечника → рассекают брыжейку поперечной ободочной кишки → верхняя брыжеечная артерия обнаруживается у нижнего края ПЖ → выделение артерии в проксимальном отделе, эмбол определяется пальпаторно в области физиологического сужения – ниже места отхождения a. colica media. → для предупреждения ретроградного кровотока все отходящие артериальные ветви временно пережимаются, ствол верхней брыжеечной артерии берется в турникеты проксимальнее и дистальнее участка предстоящей артериотомии → над эмболом артерия рассекается поперечным разрезом до 1 см → эмбол извлекается с помощью катетера Фогарти, проксимально и дистально удаляются все эмболические сгустки, далее с проксимального конца верхней брыжеечной артерии снимается зажим и током крови окончательно удаляются все мелкие эмболы → снова на проксимальный отдел накладывается зажим, дефект в стенке артерии ушивается атравматической иглой → ревизия кишечника для выявления ишемизированных участков после восстановления кровотока → если некроз – резекция.
2. Тромбоз верхней брыжеечной артерии:
- Некроз начинается у связки Трейтца.
Техника: тромбоз верхней брыжеечной артерии → дистальнее расположения тромба выбирается зона для наложения анастомоза (аортомезентериальный шунт). В качестве шунта используется v.saphena. Тромб извлекают с катетером Фогарти. Анастомоз конец в бок между аортой, верхней брыжеечной артерией и венозным трансплантатом. После восстановления кровообращения – резекция кишечника.
Лечение неокклюзионной мезентериальной ишемии:
- Медикаментозное: введение папаверина во время аортографии.
- При перитоните – лапаротомия с резекцией некротически измененных участков кишечника.
Тромбоз вен: проведение антикоагулянтной терапии, если состояние не улучшается, или становится хуже (признаки перитонита) – лапаротомия, осмотр кишечника, резекция некротизированных участков.
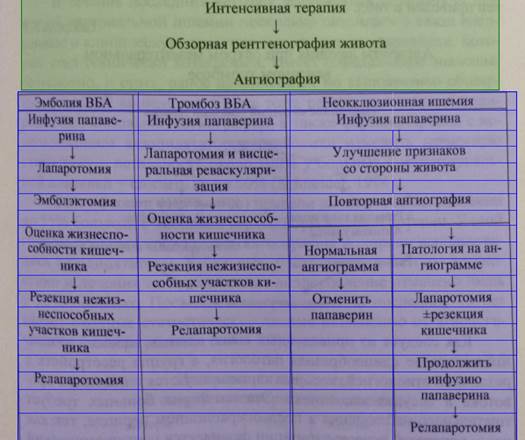
Алгоритм лечения острой артериальной мезентеральной ишемии:
18, 91, 123. Желчнокаменная болезнь и ее осложнения. Механическая желтуха. Причины, диагностика, дифференциальная диагностика, лечение, показания к хирургическому лечению.
Желчнокаменная болезнь (холелитиаз) – многофакторное заболевание, связанное с нарушением обмена холестерина и/или желчных кислот с фосфолипидами, сопровождающееся образованием камней в желчном пузыре и/или в желчных протоках.
Факторы риска:
- Пища с избытком углеводов и животных жиров, бедная клетчаткой и белками.
- Наследственность, гиперстенический тип конституции.
- СД, дислипопротеинемия, заболевания печени и ПЖ.
- Длительное парентеральное питание.
- Приём контрацептивов, фибратов, диуретиков.
- Злоупотребление алкоголем, курение, гиподинамия.
- Беременность, женский пол, избыточная масса тела.
Этиология и патогенез:
1. Этиология: изменения физико-химических свойств желчи из-за увеличения холестерина (ХС), уменьшения фосфолипидов (фосфатидилхолина – ФХ) и желчных кислот (ЖК). Дополнительный фактор – воспаление и стаз желчи в ЖП.
2. Патогенез:
В норме агрегатное состояние желчи поддерживается ФХ и ЖК, которые образуют с ХС высокорастворимые мицеллы. При уменьшении холатохолестеринового коэффициента (ЖК/ХС) и/или увеличении соотношения ХС/ФХ в желчи начинают преобладать не мицеллы, а везикулы – начинается процесс жидкой кристаллизации желчи, при слиянии везикул появляются истинные кристаллы ХС и выпадают в осадок. Муцин и IgG, выделяющиеся при инфицировании и воспалении ЖП ускоряют камнеобразование.
Клиника:
Стадия билиарного сладжа – неоднородности желчи:
- Часто бессимптомное течение.
- Редко диспепсия или боли в правом подреберье.
Стадия холелитиаза:
1. Бессимптомное камненосительство (латентное течение ЖКБ):
- У 60-80% больных с камнями в ЖП и у 10-20% – с камнями в желчных протоках.
- Является случайной находкой при обследовании.
- Продолжительность латентного течения 10-15 лет.
2. Болевая форма с печёночными коликами:
- Наиболее частая форма.
- Внезапные, повторяющиеся приступы печёночной колики: боли в правом подреберье и эпигастрии с иррадиацией в правую лопатку, правое предплечье, реже – в область сердца, симулируя приступ стенокардии (симптом Боткина, холецисто-коронарный синдром); многократная рвота, не приносящая облегчения; тахикардия до 100 уд./мин.; при пальпации – резкая болезненность в правом подреберье в проекции ЖП; положительные с-мы ЖП (Ортнера, Мюсси, Мёрфи).
- Провокаторы: погрешность в диете или физическая нагрузка.
- Механизм: нарушение желчеоттока (спазм и обтурация желчных протоков).
3. Диспепсическая форма:
- Тяжесть и дискомфорт в правом подреберье после приёма пищи.
- Ощущение горечи во рту.
4. Под маской других заболеваний:
- Стенокардитическая форма (холецисто-кардиальный синдром Боткина): боли с иррадиацией в область сердца.
- Триада Сейнта: сочетание ЖКБ с диафрагмальной грыжей и дивертикулезом толстой кишки.
5. Холедохолитиаз:
- Бессимптомное течение.
- Классическое течение: обтурационная (механическая) желтуха, лихорадка, болевой синдром.
Осложнения холецистолитиаза:
- Острый калькулезный холецистит.
- Хронический калькулезный холецистит (УЗИ: неравномерное утолщение стенки ЖП; частое осложнение).
- Отключённый ЖП (из-за вклинение конкремента в шейку ЖП; частое осложнение).
- Водянка ЖП (из-за вклинение конкремента в шейку, серозный выпот в полость и стенку ЖП).
- Эмпиема ЖП (водянка + инфекция).
- Флегмона ЖП (исход острого калькулезного холецистита; часто формируются свищи).
- Перфорация ЖП, образуются свищи:
а) билиодигестивные (холецистодуоденальные, холецистогастральные, холедоходуоденальные);
б) билиобилиарные (холецистохоледохиальный, холецистогепатический).
- Билиарный панкреатит.
- Синдром Мирицци (вклинение конкремента в шейку ЖП, воспаление, сдавление общего желчного протока с развитием механической желтухи).
- Непроходимость кишечника (из-за желчного камня, попадающего в кишечник из перфорации стенки ЖП в стенку кишечника).
- Рак ЖП (при длительном камненосительстве: более 10 лет).
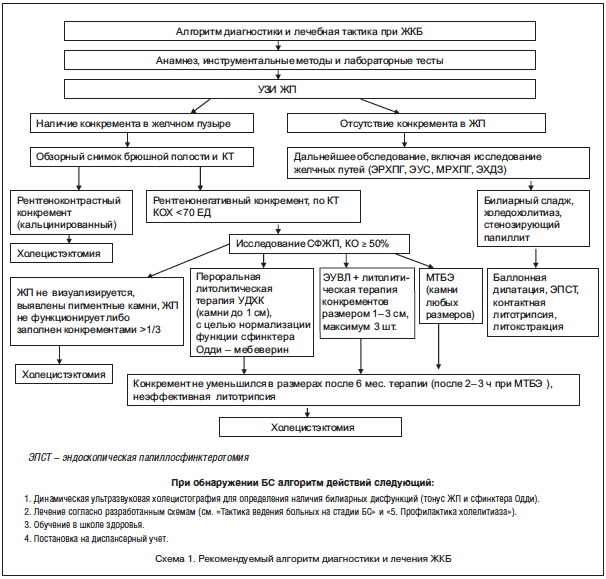
Диагностика:
1. Объективно: ЖКБ, осложненная острым холециститом – положительные с-мы: Ортнера (болезненность при поколачивании по правой рёберной дуге), Мёрфи (болезненность на высоте вдоха при пальпации в точке ЖП), Курвуазье (пальпаторно определяется увеличенный, напряженный и болезненный ЖП).
2. Лабораторные данные:
- При неосложненном течении ЖКБ: без изменений.
- После приступа печёночной колики: ↑ АлАТ, АсАТ, ЩФ, ГГТП, билирубина; ч/з 1 неделю после приступа показатели приходят в норму. При развитии острого калькулёзного ХЦ – лейкоцитоз и ↑ СОЭ.
- Кристаллография желчи: определение структуры желчи.
3. Инструментальные методы:
- Трансабдоминальное УЗИ: при билиарном сладже (БС): взвешенный осадок; образование сгустков эхогенной желчи, смещаемых или фиксированных к стенке ЖП.
- Эндоскопическая ультрасонография (ЭУС).
- ЭРХПГ.
- ФГДС.
- Гепатобилиосцинтиграфия с оценкой желчесекреторной функции печени.
- R-графия ОБП.
- КТ БП с в/в контрастированием (уточнение характера поражения стенки ЖП).
- МРТ.
Лечение:
1. Консервативное:
1) На стадии БС: диетотерапия (дробное питание, ограничение употребления легкоусваиваемых углеводов и ХС-содержащих продуктов), динамическое наблюдение с повторным проведением УЗИ ч/з 3 месяца, при сохранении БС – медикаментозное лечение.
2) Урсодезоксихолевая кислота (УДХК) – Урсосан 10-15 мг/кг 1 р./д. на ночь 1-3 мес. с контрольным УЗИ ежемесячно.
3) При гипотонии ЖП и/или гипертонусе сфинктера Одди – мебеверина гидрохлорид (Дюспаталин) 200 мг 2 р./д. не менее 30 дней.
4) Энтеросан и гепатосан – гиполипидемический эффект.
5) Пероральная литолитическая терапия: препараты желчных кислот – хенодезоксихолевая кислота (ХДХК 12-15 мг/кг);
Показания:
- отсутствие печёночных колик и нарушения проходимости желчных протоков;
- несогласие больного на холецистэктомию;
- размеры конкремента менее 1 см;
- гомогенная, низкоэхогенная структура камня и ровная округлая поверхность.
6) Экстракорпоральная ударно-волновая литотрипсия (ЭУВЛ) – разрушение камней с помощью ударных волн, индуцируемых генератором.
Показания:
- функционирующий ЖП;
- проходимые желчные пути;
- рентгенонегативные камни;
- суммарный объем камней не более 1/2 объема ЖП натощак;
- размеры камней не более 3 см и не менее 1 см;
- наличие препятствий по ходу волны;
- отсутствие коагулопатии.
После ЭУВЛ назначают препараты желчных кислот как при пероральной литолитической терапии.
7) Хронический калькулезный холецистит: АБ-терапия при обострениях (амоксиклав 1 таб. 2 р./д.; цефазолин 1,0 г каждые 12 ч в/м 7 дней); купирование боли (дротаверин 2% р-р 2-4 мл в/в капельно, 3-5 дней), после купирования перевод на селективные спазмолитики (мебеверин 200 мг 2 р./д. до 1 месяца и более или гимекромон 200 мг по 1 таб. 3 р./д. 14 дней).
8) Заместительная ферментная терапия – при хроническом билиарном панкреатите: Креон 10 000 по 1-2 капсуле 5 р./д. 6 месяцев и более.
2. Хирургическое лечение:
Холецистэктомия: классическая, лапароскопическая.
Показания:
1) Наличие крупных и/или мелких конкрементов, занимающих более 1/3 объема ЖП.
2) Частые приступы печёночных колик в сочетании:
- со сниженной сократительной функцией ЖП;
- с отключенным ЖП;
- с холедохолитиазом.
3) Осложнённая ЖКБ:
- холециститом и/или холангитом;
- синдромом Мирицци;
- развитием водянки или эмпиемы ЖП;
- пенетрацией, перфорацией, свищами;
- билиарным панкреатитом.
4) Холедохолитиаз.
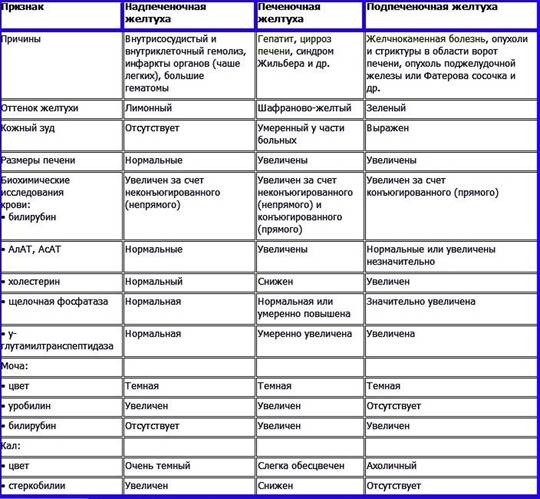
Дифференциальная диагностика желтух:
53, 116, 120. Острый холецистит: классификация, клиника, диагностика, лечение, осложнения и их лечение. Постхолецистэктомический синдром: клиника, диагностика, лечение.
Острый холецистит – острое воспаление желчного пузыря, развивающееся чаще всего в результате закупорки пузырного протока камнем.
Этиология и патогенез:
- Основная причина – обструкция конкрементом шейки ЖП или пузырного протока.
- Патогенез: обструкция → нарушение оттока желчи, билиарный стаз → ↑ внутрипузырного давления (до 200-300 мм. вод. ст.) → нарушение кровоснабжения стенки ЖП, ишемия, повреждение слизистой, экссудация → ещё большее ↑ внутрипузырного давления («порочный круг») → некроз стенки ЖП.
- Присоединение к асептическому воспалению вторичной инфекции (E. coli); пути проникновения: гематогенный, лимфогенный, энтерогенный.
- Исходы: деблокирование ЖП, водянка ЖП (при асептическом ХЦ или маловирулентной инфекции), деструктивный ХЦ.
Классификация:
1. По морфологическим изменениям:
- катаральный;
- флегмонозный;
- гангренозный;
- перфоративный.
2. По наличию конкремента:
- калькулёзный;
- бескаменный.
3. По клиническому течению:
- неосложнённый;
- осложнённый (околопузырный инфильтрат, абсцесс; прободение, перитонит, механическая желтуха, холангит, наружный и внутренний свищи, острый панкреатит).
Клиника, диагностика:
1. Жалобы, анамнез, объективные данные:
- Чаще болеют женщины – «4 F (fat, female, fertile, forty)» – полные рожавшие женщины в возрасте около 40 лет – группа риска.
- Главный симптом – боли постоянного или нарастающего характера в правом подреберье с иррадиацией в правую лопатку, плечо, спину в течение 24 часов и более от начала «печёночной колики»; больные беспокойны.
- Многократная рвота, не приносит облегчение.
- Болезненность и напряжение мышц в правом подреберье, пальпация увеличенного ЖП.
- Интоксикация (характерна для деструктивных форм с явлениями перитонита): ЧСС 100-120 уд./мин.; сухой обложенный язык.
- С-м Мёрфи: появление болей и прерывание вдоха при глубокой пальпации в правом подреберье.
- С-м Кера: болезненность при введении кисти в правое подреберье.
- С-м Ортнера: боль при поколачивании ребром кисти по правой рёберной дуге.
- С-мы раздражения брюшины при развитии перитонита.
- Повышение температуры до 38оС, до 39-40оС при деструктивных формах ХЦ.
- Желтуха (из-за обструкции конкрементом желчных протоков).
2. Лабораторно-инструментальные данные:
1) Лейкоцитоз 10-12 х 109/л и более, сдвиг влево, ↑ СОЭ.
2) ↑ ЩФ, прямого билирубина (конъюгированный), АсАТ, АлАТ.
3) УЗИ-признаки:
- ↑ размеров ЖП;
- утолщение стенки ЖП (более 3 мм);
- отёк стенки (трёхслойность стенки ЖП);
- жидкость вокруг ЖП;
- неподвижный конкремент в области воронки или пузырного протока;
- положительный сонографический признак Мёрфи (отсутствие продавливания стенки ЖП под УЗ-датчиком);
- м.б. наличие газа в стенке или в полости ЖП;
- участок обрыва «трёхслойности» – некроз стенки (гангрена), угроза перфорации ЖП.
4) Диагностическая лапароскопия.
Лечение:
1. Консервативное лечение – выжидательная тактика (первые сутки болезни), цель: деблокировать ЖП:
- Голод, холод и покой 24-48 ч.
- Аспирация желудочного содержимого.
- Обезболивающее: кеторол 1% р-р в/в или в/м.
- Спазмолитики (дротаверин («Но-шпа») 2 мл (40 мг) в/в или в/м).
- Инфузионная терапия до 2-3 л в сутки: 5-10% р-ры глюкозы 500-1000 мл, р-р Рингера-Локка 500-1000 мл, реополиглюкин, полиглюкин 500 мл.
- АБ (аминогликозиды: гентамицин, амикацин; цефалоспорины: цефазолин, цефтриаксон) – профилактика септических осложнений (в ЖП не поступают).
УЗ-признаки сложности планируемой холецистэктомии:
- отсутствие свободного просвета в полости ЖП;
- утолщённая стенка и малые размеры ЖП;
- крупные неподвижные конкременты в области шейки или кармана Гартманна;
- перивезикальное скопление жидкости.
2. Оперативное лечение – холецистэктомия:
- экстренно – в первые 2-3 ч после поступления – при разлитом желчном перитоните;
- срочно – 24-48 часов от поступления, после неэффективности консервативного лечения, развитии деструкции ЖП, прогрессировании обструктивной желтухи;
- отсрочено – при высокой вероятности неблагоприятного исхода (пожилой возраст, тяжёлая сопутствующая патология) – операция проводится в 2 этапа: сначала чрезкожно-транспечёночное дренирование ЖП (микрохолецистостомия – пункция под УЗ-наведением, санация, декомпрессия ЖП), затем холецистэктомия в относительно безопасном периоде.
- планово – при позднем обращении (спустя 4 и более суток с момента приступа) и предполагаемом формировании подпечёночного инфильтрата: проводится консервативная терапия, если нет ухудшения – плановая холецистэктомия ч/з 2 месяца.
Холецистэктомия:
- Выполняется лапаротомия (срединная или косая) или лапароскопически.
- Анестезия: общая (эндотрахеальный наркоз), местная при микрохолецистостомии.
- Способы удаления ЖП: ретроградная холецистэктомия (от шейки), антеградная холецистэктомия (от дна).
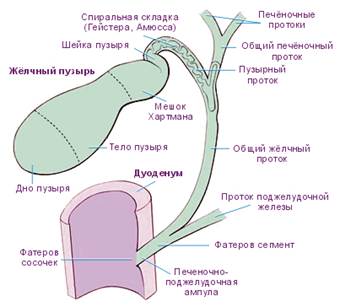
- Важный анатомический ориентир – треугольник Кало: медиально – общий печёночный проток, сверху – нижняя поверхность печени, снизу и латерально – пузырный проток, внутри – пузырная артерия.

Внепечёночные желчные пути.
Холецистостомия:
1. Показания:
- Пожилой возраст, тяжёлые сопутствующие заболевания (ССС, паренхиматозных органов).
- Инфильтрат в области ЖП.
2. Противопоказание – обтурационная желтуха.
3. Ход операции: на дно ЖП накладывается кисетный шов, ч/з прокол стенки ЖП в просвет вводится дренажная трубка, кисетный шов завязывают, фиксируя трубку; затем накладывают и завязывают ещё один кисетный шов, отступив от первого на 6-7 мм (для надёжной фиксации дренажа); далее вокруг дренажной трубки накладываются 2 полукисетных шва для фиксации ЖП к передней брюшной стенки, дренаж выводится между этими швами ч/з прокол брюшной стенки и фиксируется к коже отдельным швом. Завершая операцию необходимо убедиться в проходимости желчевыводящих путей: выполняется интраоперационная прямая холангиография – введение 15-20 мл водорастворимого контраста (урографин) в общий желчный проток с последующей R-графией.
Наружное дренирование:
1. Показания:
- Наличие длительной обтурационной желтухи к моменту операции.
- Холангит, осложнивший ХЦ.
- Сопутствующий панкреонекроз, холангиопанкреатит.
- Пальпируемые конкременты в холедохе.
- Напряжённый и расширенный холедох.
2. Ход операции: вскрытие холедоха на 1-1,5 см ниже места впадения в него пузырного протока продольным разрезом; дренирование Т-образным дренажём Кера (соответствующего холедоху размера); дренаж можно убирать не ранее, чем ч/з 2 недели, перед удалением накладывают зажим на наружную часть дренажа на несколько часов, если нет боли в области печени, не повышается температура, не просачивается желчь на повязку, то ч/з 1 день дренаж можно удалить.
Виды дренажей:
- по Вишневскому – конец трубки направляется к воротам печени после иссечения в катетере овального отверстия на расстоянии 3-4 см от конца;
- по Керу – Т-образный дренаж;
- по Дольотти – конец трубки направлен в сторону ДПК;
- по Пиковскому – дренирование через культю пузырного протока.
Внутреннее дренирование: холедоходуоденостомия, холедохоеюностомия, папиллосфинктеротомия с папиллосфинктеропластикой.
Лапароскопическая холецистэктомия:
1. Показания: острый ХЦ (до 48 ч от начала заболевания).
2. Противопоказания:
- выраженные нарушения ССС и ДС;
- распространённый перитонит;
- воспалительные изменения передней брюшной стенки;
- беременность (2-3 триместр);
- ожирение (4 степень);
- острый ХЦ после 48 ч от начала;
- механическая желтуха;
- перенесённые операции на верхнем этаже брюшной полости.
Осложнения:
- Перипузырный инфильтрат, абсцесс.
- Эмпиема ЖП.
- Эмфизематозный ХЦ.
- Гангрена ЖП.
- Перфорация ЖП.
- Пузырно-кишечный свищ.
1. Перипузырный инфильтрат, абсцесс:
- Формируется на 4-5 день от начала болезни: ЖП + соседние органы (поперечная ободочная кишка большой сальник, ДПК).
- Сначала «рыхлый» (можно разделить), затем «плотный» инфильтрат (спаен, трудно разделить).
- Уменьшение болей и ригидности мышц передней брюшной стенки.
- В правом подреберье определяется болезненный инфильтрат.
- При благоприятном течении на фоне консервативной терапии инфильтрат рассасывается к 7-10 суткам.
- При образовании перипузырного абсцесса: повышается температура, озноб, лейкоцитоз и сдвиг формулы влево.
- Диагностика: УЗИ.
- Лечение: консервативное, при абсцедировании – вскрытие и дренирование.
2. Эмпиема ЖП:
- Деструктивная стадия ХЦ.
- Клиника: выраженные боли в правом подреберье, признаки сепсиса.
- Лечение: АБ, холецистэктомия или чрезкожная транспечёночная пункция ЖП под УЗИ контролем (микрохолецистостомия).
3. Эмфизематозный ХЦ:
- Клиника: выраженные боли, тяжёлое общее состояние, тяжёлый сепсис.
- УЗИ, КТ: в полости ЖП или в стенке газ.
- Лечение: АБ, экстренная холецистэктомия.
4. Гангрена ЖП:
- Некроз стенки.
- Клиника: уменьшение болей в правом подреберье, при пальпации болезненность усилена, усилена ригидность мышц брюшной стенки, снижение температуры; усиливается интоксикация: рвота, сухой язык, ЧСС 110-120 уд./мин., выражен симптомы раздражения брюшины, нарастает лейкоцитоз со сдвигом влево, парез ЖКТ, выпот в нижних отделах живота по УЗИ.
5. Перфорация ЖП:
- Исход гангрены ЖП, развивается желчный перитонит.
- Клиника: резкая болезненность в животе в момент прободения, выражены с-мы раздражения брюшины, рвота, холодный пот, бледная кожа, гипотония, гипертермия, высокий лейкоцитоз.
- Лечение: лапаротомия и ревизия всего живота, холецистэктомия.
6. Пузырно-кишечный свищ:
- Исход деструктивного ХЦ, когда при формировании инфильтрата стенка ЖП припаевается к ДПК или печёночному углу ободочной кишки, из-за давления конкремента формируется пролежень, затем свищ, камень уходит в просвет кишечника (при большом конкременте – ОКН).
Постхолецистэктомический синдром (ПХЭС) – функциональные и/или органические изменения, связанные с патологией желчного пузыря или протоковой системы, усугубленные холецистэктомией или развившиеся из-за технических ошибок её выполнения.
Патологии, встречающиеся при ПХЭС:
- Холедохолитиаз (резидуальные камни гепатикохоледоха, повторное образование камней в желчных протоках).
- Острый холангит.
- Патология фатерова сосочка: камни, функциональные нарушения сфинктера Одди, стеноз.
- Посттравматическая стриктура гепатикохоледоха (повреждение протоков во время операции).
- Гепатит (внутрипечёночный холестаз, жировой гепатоз, дистрофия печени).
- Билиарный панкреатит (из-за рефлюкса желчи).
- Синдром избыточного бактериального роста (СИБР) в ДПК из-за снижениея бактерицидных свойств желчи (рост патогенной микрофлоры кишечника).
- Увеличение желчевыделения: наступает ч/з 2 недели после холецистэктомии (холагенная диарея).
Причины ПХЭС:
1. Сохранение обменных нарушений и печёночной дисхолии – холецистэктомия не избавляет больных от литогенности желчи: образуются камни в желчных путях (истинный ПХЭС).
2. Диагностические ошибки – невыявление ассоциированных с ХЦ патологий до и/или во время операции: сопутствующий холангит, холангиолитиаз, панкреатит, холангиогепатит.
3. Технические ошибки во время операции: просмотренные мелкие камни в протоках желчных путей, рубцовое сужение желчных протоков из-за травматизации.
4. Функциональные нарушения после холецистэктомии или усугубившиеся ею:
- дискинезия (спазм) сфинктера Одди;
- рефлюкс желчи (развитие панкреатита);
- заболевания фатерова соска (камни, рубцовый стеноз из-за травматизации камнем).
Клиника:
Варианты течения ПХЭС:
1. Диспепсический вариант – тошнота, ощущения горечи во рту, невыраженные боли.
2. Болевой вариант:
- билиарный тип боли (при дисфункции сфинктера холедоха) – локализация в эпигастрии или правом подреберье с иррадиацией в спину и правую лопатку;
- панкреатический тип боли (при поражении сфинктера панкреатического протока) – локализация в левом подреберье с иррадиацией в спину;
- сочетанный тип (при поражении сфинктера Одди) – опоясывающий характер боли.
Боль может сочетаться со следующими признаками:
а) начало после приема пищи;
б) появление в ночные часы;
в) тошнота и/или рвота.
3. Желтушный вариант – периодически возникает субэктеричность кожи и склер, возможен болевой синдром.
4. Бессимптомный вариант – нет жалоб, изменения БхАК: ↑ ЩФ, билирубина, АсАТ, АлАТ, амилазы; по данным УЗИ: дилатация ОЖП более 6 мм.
Диагностика:
1. Скрининговые методы:
1) Лабораторные: определение ГГТП, ЩФ, билирубина, АсАТ, АлАТ, амилазы, липазы – во время или не позднее 6 ч после окончания болевого приступа: транзиторное ↑ в 2 и более раз не менее чем при 2 последовательных приступах болей – подтверждение дисфункции сфинктера Одди.
2) Инструментальные:
- УЗИ: расширение холедоха более 2 мм после провокации жирным завтраком; расширение панкреатического протока после провокации секретином (1 мг/кг), восстановление до исходного диаметра дольше 30 мин – обструкция панкреатического протока;
- ФГДС;
- гепатобилисцинтиграфия: ↑ времени транзита радиофармпрепарата от ворот печени до ДПК.
2. Уточняющие методы:
1) ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) – «Золотой стандарт»:
- гипертонус сфинктера Одди: расширение холедоха, задержка контраста более 45 мин;
- дисфункция сфинктера панкреатического протока: расширение более 5 мм, замедление эвакуации контраста из его просвета.
2) Манометрия сфинктера Одди – наиболее точный метод, подтверждающий дисфункцию сфинктера Одди, признаки:
- ↑ базального давления в просвете сфинктера;
- ↑ амплитуды и частоты фазовых сокращений (тахиоддия);
- ↑ частоты ретроградных сокращений;
- парадоксальный ответ на введение аналогов холецистокинина.
Лечение:
1. Цели:
- нормализация состава желчи;
- восстановление пассажа желчи и панкреатического секрета в ДПК;
- восстановление кишечной микрофлоры.
2. Питание и диета: частое дробное питание, диета с низким содержанием жира, исключение жареных, острых, кислых продуктов.
3. Консервативная терапия:
- Препараты урсодеоксихолевой кислоты (УДХК) – Урсосан 250 мг 2 раза/сут несколько месяцев.
- Спазмолитики: гимекромон – 200-400 мг 3 р/д или мебеверина гидрохлорид (Дюспаталин) 200 мг 2 р/д в течение 2-4 недель.
- Гепабене – 1-2 капсулы 3 р/д в течение 1-3 месяцев.
- При наличии синдрома избыточного бактериального роста – АБ: доксициклин 0,1 г 2 р/д, ципрофлоксацин 0,25 г 2 р/д, метронидазол 0,25 г 4 р/д, интетрикс 1 капсула 4 р/д; одновременно пребиотики: при диареи – хилак форте 60 капель 3 р/д в течение 1 недели, затем по 30 капель 3 раза в день в течение 2 нед; при запоре – лактулоза по 1-2 столовые ложки 1 р/д до нормализации стула. После АБ-терапии – пробиотики: бифиформ по 1 капсуле 2 р/д в течение 2 недель.
- Алюминийсодержащие антациды (маалокс, фосфалюгель) по 1 дозе через 1 ч после завтрака, обеда и ужина и перед сном в течение 5-7 дней.
- По показаниям ферментные препараты (Креон) по 1 дозе 2-3 р/д.
4. Оперативное лечение:
- баллонная дилатация;
- папиллотомия и папиллосфинктеротомия;
- контактная литотрипсия;
- холедоходуоденоанастомоз (крайняя мера устранения стеноза фатерова соска).
7, 69, 88, 127. Острый панкреатит: классификация, патогенез, клиника, диагностика, лечение, осложнения, гнойно-септические осложнения острого панкреонекроза.
Острый панкреатит – процесс ферментативного аутолиза с последующим развитием асептического воспаления, возможным формированием некробиоза и некроза с вероятным распространением на забрюшинную клетчатку и вероятностью инфицирования некротических участков.
Этиология:
1. Основные факторы (90% всех панкреатитов):
- приём алкоголя (основной фактор для молодых);
- ЖКБ (основной фактор для пожилых).
2. Дополнительные (10%):
- травмы ПЖ, приём препаратов (фуросемид, азатиоприн, тетрациклин и др.);
- эндокринные заболевания (гиперпаратиреоз – формируются кальцификаты в протоках ПЖ);
- опухоли ПЖ (периампулярный рак).
При идиопатическом панкреатите – билиарный сладж с формированием микрокристаллов и мелких камней, вызывающих закупорку фатерова соска и билиарный рефлюкс.
Патогенез:
Факторы патогенеза:
- Внутрипротоковая гипертензия – из-за обструкции панкреатического протока (конкремент, опухоль, спазм сфинктера Одди при приёме алкоголя).
- Усиление панкреатической секреции (при приёме алкоголя).
- Активация ферментов ПЖ.
- Уменьшение защитных свойств ткани ПЖ к перевариванию: в норме ПЖ защищена от самопереваривания (преждевременной активации ферментов внутри ПЖ) «упаковыванием» ферментов в виде гранул вместе с ингибиторами ферментов и низкой концентрацией кальция.
Патогенез:
Приём алкоголя (усиление секреции, спазм сфинктера Одди); ЖКБ (обструкция конкрементом) → внутрипротоковая гипертензия → механическое повреждение клеток ПЖ → образование тканевой киназы → активация трипсиногена и перевод его в трипсин → активация кининовой системы, блок микроциркуляции, ↑ проницаемости сосудов, ишемия; цепная реакция активации других ферментов (химотрипсин, липаза, фосфолипаза и др.) → переваривание ПЖ (аутолитический некроз) → привлечение и активация нейтрофилов и выделение ими БАВ (супероксид, протеолитические ферменты, цитокины) → выход ферментов и вазоактивных веществ в сосудистое русло, нарушение микроциркуляции, развитие интерстициального просачивания и гиповолемии → централизация кровообращения, ещё бОльшая ишемия ПЖ, прогрессия некроза, развитие шока, ССВР, СПОН.
Фазы патогенеза:
1-я фаза:
- протекает 2 недели, может быть ранний СПОН (в первые 3 дня);
- развитие воспалительно-деструктивного процесса в ПЖ и окружающем забрюшинном пространстве; системная токсемия, прогрессия аутолиза ПЖ, абактериальный асцит-перитонит;
- при развитии ССВР – асептичность.
2-я фаза:
- присоединение инфекции в очагах некроза ПЖ и забрюшинной клетчатки;
- ССВР с развитием септического шока и СПОН.
Классификация:
МКБ-10:
1. Отёчная форма (интерстициальный панкреатит).
2. Острый некротический панкреатит:
- асептический панкреонекроз;
- инфицированный панкреонекроз.
По фазам развития:
1) Доинфекционная.
2) Инфекционная:
- ранняя;
- поздняя.
По степени тяжести:
- лёгкий – нет локальных и системных осложнений, нет СПОН;
- средней тяжести – транзиторный СПОН до 48 ч. или локальные и системные осложнения;
- тяжёлый – персистирующий СПОН, ССВР, наличие одного и более локальных осложнений, высокий риск летального исхода в течение первых дней после приступа.
По характеру панкреонекроза:
- геморрагический;
- жировой;
- смешанный.
По степени распространённости панкреонекроза:
- мелкоочаговый;
- крупноочаговый;
- субтотальный.
Клиника, диагностика:
- Внезапно возникшая боль в верхней половине живота: очаг в головке ПЖ – боль в правом подреберье, в теле – в эпигастрии, в хвосте – в левом подреберье, тотальное поражение – опоясывающего характера; иррадиация в левый рёберно-позвоночный угол (при его пальпации – боль – с-м Мейо-Робсона).
- Возникновение болей после погрешности в диете, особенно при совместном приёме с алкоголем.
- Мучительная рвота, не приносит облегчения.
- Бледность, м.б. цианоз кожи.
- Триада Мондора: сильные боли в эпигастрии, неукротимая рвота, метеоризм.
- Желтуха при обструкции фатерова соска или холедоха.
- Пульс учащён, слабого наполнения; склонность к гипотонии.
- Вздутие живота.
- Боль при пальпации и резистентность в эпигастрии.
- При появлении перитонита – положительный с-м Щ-Б.
- Панкреатогенная энцефалопатия (при субтотальном и тотальном панкреонекрозе): эйфория, возбуждение, галлюцинации, кома.
- Температура до 38оС (если выше – присоединение инфекции: лейкоцитоз, сдвиг влево).
- С-м Мондора: фиолетовые пятна на лице и туловище.
- С-м Грея-Турнера: цианоз пятнами на боковых поверхностях живота.
- С-м Куллена: цианоз вокруг пупка.
- С-м Холстеда: цианоз пятнами на коже передней брюшной стенки.
- ОАК: нейтрофильный лейкоцитоз 15-25*109/л и выше со сдвигом влево, ускорение СОЭ; ↑ Ht (гемоконцентрация).
- ↑ амилазы в крови выше 100 ЕД/л, ↑ диастазы в моче – выше 124 ЕД/л; ↑ липазы в крови выше 78 ЕД/л.
- ↓ кальция в крови до 1,75 ммоль/л и ниже.
- Трипсин и эластаза в крови.
- Определение прокальцитонина (ПКТ) – маркёр выраженности ССВР и тяжести бактериальной инфекции (в норме менее 0,05 нг/мл; при ССВР бактериальной этиологии более 2 нг/мл).
- УЗИ, КТ с контрастированием – «золотой стандарт», МРТ.
- Чрескожная пункция под контролем УЗИ или КТ с последующим бак. исследованием и чувствительностью к АБ.
- Диагностическая лапароскопия.
- ЭРХПГ.
Клинические признаки тяжёлой формы панкреатита:
- перитонит;
- нестабильная гемодинамика: тахикардия (>120 уд/мин) или брадикардия (< 60 уд/мин), сАД ниже 100 мм. рт. ст.;
- признаки энцефалопатии: заторможенность или возбуждение, делирий;
- бледность кожи, цианоз;
- ОАК: лейкоцитоз 15-20*109/л и выше, Hb > 150 г/л, глюкоза > 10 ммоль/л, мочевина > 12 ммоль/л;
- ЭКГ: ишемия миокарда, метаболические нарушения.
Лечение:
1. Консервативное:

При тяжёлой форме панкреатита:
- Антисекреторные препараты: препарат выбора – сандостатин (октретид) 100 мкг 3 р/д п/к; резерв – квамател 40 мг 2 р/д в/в, 5-фторурацил 5% р-р 5 мл в/в.
- Улучшение реологии крови: гепарин, реополиглюкин, рефортан.
- Возмещение ОЦК: коллоиды: кристаллоиды = 1:4.
- Детоксикация: плазмаферез после восполнения ОЦК и отсутствии эндотоксического шока.
- Эвакуация токсического экссудата: лапароскопическое дренирование, декомпрессия забрюшинной клетчатки.
- АБ-терапия: препараты выбора – карбапенемы, цефалоспорины 3-4.
- Иммуномодуляция: ронколейкин 250000-500000 ЕД п/к или в/в 2 раза с интервалом 2 дня.
- Энтеральное питание.
- Профилактика кандидоза: флуконазол 50-400 мг/сут.
Отёчная форма панкреатита: АБ не показаны.
2. Хиругическое лечение:
Показания:
- инфицированный панкреонекроз;
- панкреатогенный абсцесс;
- септическая флегмона забрюшинной клетчатки;
- гнойный перитонит;
- стойкий или прогрессирующий СПОН, ССВР в течение 72 ч.
Оперативное вмешательство желательно проводить ч/з 3 недели от начала заболевания на фоне интенсивной терапии: происходит демаркация очагов некроза. Проводят: лапароскопическую санацию и дренирование брюшной полости; декомпрессию, некр- и секвестрэктомию. После первой операции (некр-, секвестрэктомия с дренированием) повторная ч/з 24-72 ч.
Осложнения:
Ранние осложнения:
Локализованные:
1) Оментобурсит – воспаление брюшины сальниковой сумки.
Диагностика:
- выбухание брюшной стенки в эпигастрии;
- пальпация: тугоэластические округлые образования с феноменом зыбления.
Лечение:
- Консервативное (возможно рассасывание).
- Экстренная операция при прорыве экссудата в брюшную полость.
- При сальниковой кисте – чрескожное дренирование.
- Гнойный оментобурсит – вскрытие ч/з желудочно-ободочную связку с дренажём.
2) Оментит, лигаментит, эпиплоит – поражение большого сальника, связок брюшины, жировых привесок толстой кишки.
- При оментите в верхних отделах брюшной полости – инфильтрат, болезненный при пальпации.
- Чаще повреждается круглая связка печени и гепатодуоденальная.
- Лигаментит и эпиплоит обнаруживаются только при операции (лапароскопия или лапаротомия).
3) Панкреатогенные абсцессы:
а) Абсцессы ПЖ:
- Формируются ч/з 2-3 недели, чаще в головке ПЖ.
- Клиника: резкая боль, высокая Т, ознобы, лейкоцитоз; непроходимость ДПК (рвота, тошнота, вздутие); механическая желтуха.
Диагностика: рентген, УЗИ, КТ.
Лечение: вскрытие и дренирование.
Осложнения абсцессов ПЖ: тромбоз воротной вены и пилефлебит.
б) Абсцессы печени:
- Клиника: высокая Т, ознобы, желтуха, лейкоцитоз, гепатомегалия, боль в печени, + с-м Ортнера.
- Диагностика: УЗИ, КТ.
- Лечение: АБ ч/з притоки воротной вены, вскрытие крупных абсцессов и их дренирование (лапаротомия).
в) Абсцессы селезенки.
4) Парапанкретит:
- Начинается ч/з 2-3 недели в забрюшинной клетчатке.
- Клиника: пальпируется инфильтрат, высокая Т тела, ознобы, лихорадка.
- Диагностика: при операции исследуют область ПЖ, определяют флюктуацию, делают пункцию клетчатки.
- Лечение: консервативное.
- Гнойно-некротический парапанкреатит – вскрывают сальниковую сумку, производят некро- и секвестрэктомию с удалением гноя.
5) Панкреатогенный паранефрит.
6) Аррозивные кровотечения:
- При гнойно-некротическом поражении ПЖ и забрюшинной клетчатки.
- Источники кровотечений: чревная и верхняя брыжеечная артерии, воротная вена и ее притоки.
- Диагностика: часто наружное кровотечение, ангиография.
- Лечение: гемостатическая терапия – переливание плазмы с викасолом (3-4 мл на 500 мл), возмещение ОЦК; хирургический гемостаз.
7) Механическая желтуха.
2. Распространенные гнойно-воспалительные осложнения:
1) Первичный панкреатогенный перитонит (ПГП):
- Клиника: проявление разлитого перитонита.
- Лечение: ликвидация причины, санация брюшной полости, интубация тонкой кишки, активная детоксикация, АБ-терапия.
2) Панкреатогенный сепсис:
- Лечение: АБ-терапия, иммунокоррекция и иммуномодуляция, нормализация пластического и энергетического обмена, детоксикация; хирургическое: декомпрессия, некрсеквестрэктомия, санация, дренирование.
Поздние осложнения .
1) Кисты:
- Ложные кисты (стенки из фиброзной ткани, нет эпителия в отличие от истинных).
- Образуются на месте обширных и глубоких очагов некроза.
- Клиника и диагностика: эпигастральные боли; наличие опухолевидного образования округлой формы в эпигастрии; УЗИ, КТ, МРТ, рентген.
- Лечение: внутреннее и наружное дренирование, левосторонняя резекция ПЖ с удалением кистозно-измененного отдела органа.
2) Свищи поджелудочной железы – патологическое сообщение протоков с внешней средой или внутренними полыми органами.
Различают:
- наружные свищи (открытая травма, операции на ПЖ);
- внутренние свищи (при переходящей деструкции с ПЖ на соседние органы).
Клиника и диагностика:
- Наружные: выделение панкреатического сока наружу; мацерация кожи; выраженные нарушения белкового, жирового и углеводного обмена, потери воды, электролитов и расстройства КОС.
- При внутренних – нет.
- Для уточнения диагноза – фистулография.
Лечение:
- Антисекреторная терапия, парентеральное питание.
- Местно: уход за кожей, предупреждение мацерации, дренирование свища, промывание р-рами антисептиков.
- При полных свищах – хирургическое лечение.
14. Послеоперационный панкреатит.
Этиология:
- Травматизация ПЖ во время операций.
- Дуоденостаз и нарушения микроциркуляции.
- Нейро-рефлекторные влияния из операционной зоны.
- Дисфункция ПЖ после наркоза.
Патогенез: такой же.
Стадии:
1) ферментные и гемодинамические нарушения;
2) функциональная КН;
3) ферментативный перитонит;
4) гнойные осложнения;
5) терминальная стадия: нарастание интоксикации, выраженные нарушения микроциркуляции, СПОН.
Периоды:
1) период гемодинамических нарушений и панкреатического шока;
2) период функциональной недостаточности паренхиматозных органов;
3) период постнекротических дегенеративных и гнойных осложнений.
Клиника, диагностика:
- Возникает на 2-4 сутки после операции.
- Характерно ухудшение общего состояния и несоответствие его тяжести проведенной операции.
- Боли в эпигастрии, слабо купируемые, при развитии панкреонекроза стихают, преобладают циркуляторные расстройства, функциональная КН (рвота, метеоризм, парез кишечника).
- Гипертермия.
- Развитие сердечно-сосудистого коллапса: при относительно благополучно протекающем послеоперационном периоде внезапно появляются бледность с цианозом, одышка, тахикардия до 120 уд./мин., гипотония 60-40 мм. рт. ст.; в лечении эффективны большие дозы ГКС.
- Коагулограмма: ↓ времени свертывания, ↑ фибриногена, ↓ фибринолитической активности.
- УЗИ, КТ, МРТ.
- Лапароскопия позволяет установить диагноз в ранние сроки и назначить терапию: выявляют геморрагический экссудат и очаги стеатонекроза; серозно-геморрагическую имбибицию малого сальника, забрюшинной клетчатки.
Лечение:
1. Консервативное:
1) Антиферментативные препараты: трасилол 200-300 тыс. ЕД/сут в/в, контрикал 100 тыс. ЕД/сут в/в.
2) АБ-терапия: карбапенемы, цефалоспорины 3-4.
3) Инфузионная терапия, ГКС.
4) Форсированный диурез:
Предварительная водная нагрузка р-ром Рингера-Лока (1500-2000 мл). Затем 15% р-р маннитола в количестве 1-1,5 г/кг массы струйно и 20 мл 2,4% р-ра эуфиллина. Далее р-р электролитов: на 1000 мл 3 г хлорида калия, 5 г хлорида натрия и 3 г хлорида кальция. Затем – введение белковых препаратов до 1000-1500 мл (плазма, альбумин).
5) Спазмолитики: дротавирин.
6) Препараты улучшающие реологию крови: гепарин, реополиглюкин, рефортан.
7) Локальное охлаждение ПЖ.
8) Профилактика кандидоза: флуконазол 50-400 мг/сут.
9) Иммуномодуляция: ронколейкин 250000-500000 ЕД п/к или в/в 2 раза с интервалом 2 дня.
2. Хирургическое:
- Устранение причины, адекватное дренирование сальниковой сумки и парапанкреатической клетчатки.
- При панкреонекрозе с абсцедированием – некр-, сквестрэктомия, санация и дренирование сальниковой сумки и забрюшинного пространства.
- Метод абдоминизации железы в целях прекращения ферментного аутолиза ПЖ и криодеструкции.
111. Хронический панкреатит: классификация, диагностика, лечение.
Хронический панкреатит – медленно прогрессирующее неспецифическое воспаление ПЖ с развитием дегенеративных изменений и функциональных расстройств, сопровождающихся локальными и системными проявлениями.
Этиология:
1. Основные причины:
- Алкоголь.
- Заболевания ЖП и желчных протоков.
2. Другие причины: врождённые аномалии протоков ПЖ, внешние факторы (операции, травмы, пенетрирующие язвы желудка и ДПК, инфекции), метаболические факторы (гиперлипидемия, гиперпаратиреоз), аутоиммунные процессы и др.
Патогенез:
1. При ЖКБ (билиарный панкреатит): стеноз фатерова соска (травматизация) → нарушается отток секрета ПЖ → протоковая гипертензия. При недостаточности сфинктера Одди – билиарный рефлюкс.
2. Алкогольной этиологии:
- Прямое токсическое действие – некрозы, фиброзная дегенерация ПЖ.
- Повышение вязкости сока ПЖ, формированиеие в нём белковых преципитатов и их кальцификация с развитием внутрипротоковой гипертензии.
Классификация:
1. По этиологии:
1) Первичный (самостоятельный).
2) Вторичный:
- ЖКБ;
- ЯБ ДПК;
- заболевания сосудистой системы;
- заболевания эндокринной системы.
2. По морфологическим изменениям:
- паренхиматозный;
- протоковый (ретенционный);
- псевдотуморозный.
3. По осложнениям:
- механическая желтуха;
- дуоденальная непроходимость;
- псевдокситы ПЖ (одиночные/множественные, асептические/инфицированные);
- внутренние свищи (панкреатоабдоминальный – сопровождается асцитом; панкреатоплевральный – плевритом);
- наружные свищи;
- регионарная портальная гипертензия;
- СД;
- ложные аневризмы ветвей чревного артериального ствола.
Клиника, диагностика:
- Продолжительный анамнез, перенесённые ранее приступы ЖКБ или острого панкреатита.
- Боли в эпигастрии с иррадиацией в спину, левое или правое подреберье, м.б. опоясывающего характера; провокаторы боли: обильная жирная пища, приём алкоголя.
- Тошнота, реже рвота, не приносящая облегчение.
- Признаки экзокринной недостаточности: потеря массы тела, метеоризм, неустойчивый стул (поносы или запоры) с элементами непереваренной пищи, стеаторея, зловонный запах стула.
- Со временем присоединяются признаки СД.
- Общий осмотр: бледность кожи, снижение тургора кожи и мышечной массы, с-м Тужилина (кровавой росы) – геморрагические высыпания в виде капелек багрового цвета на коже.
- При пальпации болезненность в эпигастрии, можно обнаружить гигантские псевдокисты.
- Инструментальные методы: ЭРХПГ, УЗИ, КТ, МРТ:
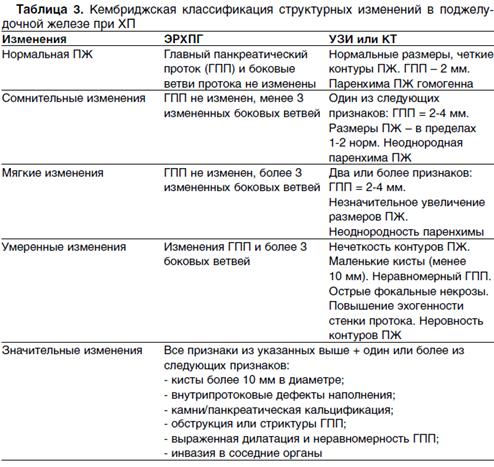
- Лабораторные данные: при обтурациях ГПП или обострении – ↑ амилазы крови; копрология – нерасщеплённый жир, непереваренные мышечные волокна; эластазный тест; точная оценка внешнесекреторной функции – пероральный тест с 13С-триглицеридами; определение глюкозы в крови, пероральный глюкозотолерантный тест.
- Схема диагностики хронического панкреатита: 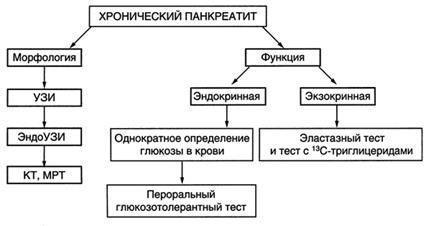
Лечение:
1. Устранение причины: ЖКБ, стеноза фатерова соска, алкоголизма.
2. Диета: при обострении первые 3 дня – голод, холод и покой; дробное питание, ограничение жиров, отказ от алкоголя, жирной, жареной, копченой пищи.
3. Консервативная терапия:
- панкреатические ферменты (креон 10000/25000 по 1 капсуле на каждый приём пищи);
- блокаторы протонной помпы (омепразол 20 мг 1-2 р/д);
- блокаторы Н2-гистаминовых рецепторов: фамотидин 20-40 мг 2 раза в сутки, ранитидин 150 мг 2 р/д;
- спазмолитики: дротаверин (Но-шпа) 40 мг по 1-2 таб. 2-3 р/д;
- ненаркотические анальгетики (диклофенак 75 мг по 1-2 р/д);
- лечение СД.
4. Хирургическое лечение:
1) Показания:
- упорный болевой синдром, не поддающийся лечению даже наркотическими анальгетиками;
- механическая желтуха;
- стеноз ДПК;
- псевдокисты больше 5-6 см;
- абсцессы ПЖ;
- расширение и калькулёз ГПП;
- невозможность исключить опухолевый процесс.
2) Хирургические операции:
- органосберегающие: дренирование ГПП, свищей, псевдокист ПЖ;
- продольная панкреатикоеюностомия;
- панкреатодуоденальная резекция (резекция головки ПЖ), изолированная субтотальная резекция головки ПЖ с сохранением ДПК.
139. Закрытые и открытые повреждения поджелудочной железы. Диагностика, лечение.
Травмы ПЖ:
1. Открытые:
- колото-резаные;
- огнестрельные.
2. Закрытые:
- ушиб без нарушения целости брюшины;
- неполный разрыв ПЖ или только брюшины;
- полной разрыв ПЖ.
Механизм повреждения ПЖ при закрытой травме живота: резкий удар в область эпигастрия → смещение подвижных органов брюшной полости (ПЖ остается фиксированной к позвоночнику) → сдавление ПЖ между органами брюшной полости и позвоночником, повреждения: ушибы, кровоизлияния, надрывы капсулы и ткани ПЖ, разрывы, размозжения → травматический панкреатит и его осложнения.
Клиника, диагностика:
- Сразу после травмы возникают сильнейшие боли в эпигастрии, м.б. иррадиация в лопатку, поясницу, м.б. двухфазность болей при закрытой травме: боли непосредственно после повреждения, стихают, затем наступает вторая волна болей из-за развивающегося панкреатита и перитонита.
- Многократная рвота, м.б. кофейной гущей.
- Общее состояние тяжелое, кожа бледная, пульс частый и слабого наполнения, низкое АД.
- Живот резко болезнен при пальпации, в акте дыхания не участвует; напряжение мышц ч/з 4-6 ч. после травмы.
- При значительных травмах – внутреннее кровотечение.
- Диагностика – лапароцентез и лапароскопия: геморрагическая жидкость, высокие цифры амилазы (до 4096 по Вольгемуту).
- Амилаза крови и диастаза мочи не информативны.
Лечение – хирургическое:
- При тяжелом общем состоянии – кратковременная, интенсивная предоперационная подготовка: выведение из состояния шока (инфузионная терапия, обезболивание, коррекция органных нарушений).
- Анестезия – общая: эндотрахеальный наркоз.
- Доступ: верхняя или средняя срединная лапаротомия.
- Травматический панкреатит очевиден, если во время операции обнаружен стеатонекроз или забрюшинный выпот; в брюшной полости обнаруживается кровь, гематомы в брыжейке поперечной ободочной кишки, желудочно-ободочной связке и малом сальнике (косвенные признаки).
- При кровотечении – лигирование сосуда. После гемостаза осматривают ПЖ, её ПХО.
- При ушибе железы без повреждения капсулы и при небольших подкапсульных гематомах можно ограничиться новокаиновой блокадой (0,25% р-р новокаина с АБ) и дренированием сальниковой сумки.
- При тяжелых повреждениях – тампонада сальниковой сумки и дренаж без манипуляций на ПЖ.
- Обязательно раскрыть забрюшинную клетчатку вокруг поврежденных участков ПЖ и дренировать.
- При сильных размозжениях – резекция, сшивание на дренаже, который проходит в ГПП.
- Главное – это рациональное дренирование места повреждения.
- Возможные осложнения: разлитой и ограниченный перитонит; межкишечные, поддиафрагмальные абсцессы; ложные кисты ПЖ, свищи.
- Послеоперационное лечение: первые 3-4 дня голод и парентеральное питание; аспирация желудочного содержимого; АБ в/в и в брюшную полость; антиферментная терапия (трасилол, контрикал) – вводят локально к месту повреждения (по дренажу), и в/в по 100-200 тыс. ЕД трасилола в сутки.
Дата: 2019-02-25, просмотров: 663.