Оценка жизненно важных функций организма в предоперационном периоде. Операционный риск и возможности его снижения у больных с сопутствующей патологией .
Предоперационное обследование:
1) сбор анамнеза;
2) объективное исследование;
3) проведение специальных исследований (ФГДС, УЗИ, лапароскопия) и общеклинических лабораторных исследований.
Операционный риск – степень опасности предстоящей операции. Оценка операционного риска в предоперационном периоде обязательна.
Операционный риск в соответствии с физическим состоянием больного:
- Риск 1: больные без органических заболеваний или локализованные заболевания без системных расстройств.
- Риск 2: больные с легкими или умеренными системными расстройствами, умеренно нарушающими жизнедеятельность.
- Риск 3: больные с тяжелыми системными расстройствами, серьёзно нарушающими жизнедеятельность.
- Риск 4: больные с крайней степенью системных расстройств опасными для жизни.
- Риск 5: больные, обречённые на смерть в течение 24 часов.
Тяжесть оперативного вмешательства:
1) Малые операции на поверхности тела и полостных органах:
- удаление поверхностно расположенных и локализованных опухолей;
- вскрытие небольших гнойников;
- ампутация пальцев кистей и стоп;
- неосложненные аппендэктомии и грыжесечения;
- перевязка и удаление геморроидальных узлов.
Операции средней тяжести на поверхности тела и полостных органах:
- удаление поверхностно расположенных злокачественных опухолей, требующих расширенного вмешательства (напр., рак молочной железы);
- вскрытие гнойников, располагающихся в полостях (поддиафрагмальный, межкишечный и тазовый абсцессы, эмпиема плевры);
- ампутация сегментов верхних и нижних конечностей;
- операции на периферических сосудах;
- осложненные аппендэктомии и грыжесечения;
- пробные лапаротомии и торакотомии.
3) Обширные хирургические вмешательства:
- радикальные операции на органах брюшной и грудной полостей;
- двусторонние ампутации конечностей.
Операции на сердце и крупных сосудах.
Экстренные оперативные вмешательства.
Гипертоническая болезнь:
- Требуется полная коррекция для профилактики гипертонического криза.
- При гипертоническом кризе операция должна быть отменена, если нет жизненных показаний.
- Введение в наркоз: применяют 1-1,5% р-ры барбитуратов.
- Циклопропан опасен: угнетает сократимость миокарда, вызывает высвобождение больших количеств катехоламинов, повышающих периферическое сопротивление, увеличивает нагрузку на ЛЖ.
- Фторотан широко применяется, особенно в сочетании с закисью азота.
ИБС:
- Риск послеоперационного инфаркта миокарда.
- Наркоз: барбитураты и транквилизатор (седуксен) на ночь, промедол в сочетании с нейролептиком (дроперидол) и атропином за 40 мин до операции.
- Анестетик: предпочтителен фторотан 0,5-1,0 об.% в дыхательной смеси в сочетании с закисью азота (2:1).
Эмфизема легких:
- В предоперационном периоде необходимо улучшить бронхиальную проходимость и дыхательную экскурсию грудной клетки.
- До операции назначают эуфиллин в течение нескольких дней.
- Очищение бронхиального дерева: ингаляции бикарбоната натрия, приём АЦЦ; дыхательная гимнастика.
- Наркоз: премедикация – атропин, промедол, дипразин, с заменой барбитуратов на транквилизаторы. Во время индукции после ведения релаксантов – эффективная компенсация дыхания ч/з маску.
- Наркоз выбора – фторотановый в сочетании с закисью азота.
- При при обширных и длительных операциях – ИВЛ в условиях полной мышечной релаксации.
Бронхиальная астма:
- Угнетение аллергического фона, профилактика спазма бронхиол: преднизолон 5-15 мг внутрь 2-3 р/д; антигистаминные препараты – дипразин; бронходилататоры – эуфиллин.
- Наркоз: премедикация обычная с использованием промедола, дипразина или супрастина, эуфиллина и атропина (не менее 0,6-1 мг).
- Для вводной анестезии лучше гексенал, т.к. тиопентан натрия может вызвать бронхоспазм.
- Для поддеживающей анестезии – фторотан и эфир.
- Миорелаксация – недеполяризующие миорелаксанты (ардуан, павулон).
Сахарный диабет:
- Лечение инсулином для инъекций за 5 дней и более до операции, уровень глюкозы крови в пределах 6,66-7,77 ммоль/л.
- При уровне глюкозы более 8,33 ммоль/л следует вводить по 10 ЕД инсулина на каждые лишние 2,7 ммоль/л глюкозы ч/з 8 ч.
- Перед операцией за 1-1,5 ч в/в вводят концентрированную глюкозу с инсулином (больной не завтракает) из расчета 1 г глюкозы на 1 ЕД инсулина.
- Наркоз: премедикация включает транквилизатор (нейролептик), аналгетик и атропин.
- Основной наркоз любой, кроме эфира, т.к. повышает глюкозу крови.
Заболевания печени:
- Перед операцией несколько дней усиленное парентеральное питание.
- Эффективны ГКС.
- Наркоз: для премедикации используют транквилизаторы, промедол и атропин, исключают барбитураты. Лучще использовать закись азота и циклопропан.
Заболевания почек:
1) При нефротическом синдроме:
- Операции проводят только по жизненным показаниям.
- Подготовка: в/в плазма, р-ры альбумина, ГКС.
- Наркоз: небольшие дозы барбитуратов, атропин и промедол в обычных дозах.
- Вводный наркоз: оксибутират натрия, седуксен и циклопропан.
- Поддерживающий: закись азота в сочетании с кислородом и с добавлением эфира или циклопропана.
2) Уремия:
- Применение искусственной почки.
- Операция может выполняться только по показаниям, связанным с уремией.
- Наркоз: премедикация промедолом и атропином.
- Вводный: оксибутират натрия, пропанидид; исключён фторотан и тубокурарин.
3) Нефрогенная гипертония:
- Наркоз: премедикация транквилизаторами, промедолом и атропином.
- Вводный: одним из общепринятых методов – 1%-ными р-рами барбитуратов, препаратами для нейролептаналгезии.
- Поддерживающая: закисью азота с кислородом с использованием препаратов для нейролептаналгезии; любые миорелаксанты.
- Снижение АД: ганглиоблокаторы – арфонад (0,1% р-р 10-15 мг), пентамин, гигроний.
Оценка жизненно важных функций организма в предоперационном периоде: контролировать сатурацию, капнографию, ЧСС, ЭЭГ, ЧДД и др.
Локализованные:
1) Оментобурсит – воспаление брюшины сальниковой сумки.
Диагностика:
- выбухание брюшной стенки в эпигастрии;
- пальпация: тугоэластические округлые образования с феноменом зыбления.
Лечение:
- Консервативное (возможно рассасывание).
- Экстренная операция при прорыве экссудата в брюшную полость.
- При сальниковой кисте – чрескожное дренирование.
- Гнойный оментобурсит – вскрытие ч/з желудочно-ободочную связку с дренажём.
2) Оментит, лигаментит, эпиплоит – поражение большого сальника, связок брюшины, жировых привесок толстой кишки.
- При оментите в верхних отделах брюшной полости – инфильтрат, болезненный при пальпации.
- Чаще повреждается круглая связка печени и гепатодуоденальная.
- Лигаментит и эпиплоит обнаруживаются только при операции (лапароскопия или лапаротомия).
3) Панкреатогенные абсцессы:
а) Абсцессы ПЖ:
- Формируются ч/з 2-3 недели, чаще в головке ПЖ.
- Клиника: резкая боль, высокая Т, ознобы, лейкоцитоз; непроходимость ДПК (рвота, тошнота, вздутие); механическая желтуха.
Диагностика: рентген, УЗИ, КТ.
Лечение: вскрытие и дренирование.
Осложнения абсцессов ПЖ: тромбоз воротной вены и пилефлебит.
б) Абсцессы печени:
- Клиника: высокая Т, ознобы, желтуха, лейкоцитоз, гепатомегалия, боль в печени, + с-м Ортнера.
- Диагностика: УЗИ, КТ.
- Лечение: АБ ч/з притоки воротной вены, вскрытие крупных абсцессов и их дренирование (лапаротомия).
в) Абсцессы селезенки.
4) Парапанкретит:
- Начинается ч/з 2-3 недели в забрюшинной клетчатке.
- Клиника: пальпируется инфильтрат, высокая Т тела, ознобы, лихорадка.
- Диагностика: при операции исследуют область ПЖ, определяют флюктуацию, делают пункцию клетчатки.
- Лечение: консервативное.
- Гнойно-некротический парапанкреатит – вскрывают сальниковую сумку, производят некро- и секвестрэктомию с удалением гноя.
5) Панкреатогенный паранефрит.
6) Аррозивные кровотечения:
- При гнойно-некротическом поражении ПЖ и забрюшинной клетчатки.
- Источники кровотечений: чревная и верхняя брыжеечная артерии, воротная вена и ее притоки.
- Диагностика: часто наружное кровотечение, ангиография.
- Лечение: гемостатическая терапия – переливание плазмы с викасолом (3-4 мл на 500 мл), возмещение ОЦК; хирургический гемостаз.
7) Механическая желтуха.
2. Распространенные гнойно-воспалительные осложнения:
1) Первичный панкреатогенный перитонит (ПГП):
- Клиника: проявление разлитого перитонита.
- Лечение: ликвидация причины, санация брюшной полости, интубация тонкой кишки, активная детоксикация, АБ-терапия.
2) Панкреатогенный сепсис:
- Лечение: АБ-терапия, иммунокоррекция и иммуномодуляция, нормализация пластического и энергетического обмена, детоксикация; хирургическое: декомпрессия, некрсеквестрэктомия, санация, дренирование.
Поздние осложнения .
1) Кисты:
- Ложные кисты (стенки из фиброзной ткани, нет эпителия в отличие от истинных).
- Образуются на месте обширных и глубоких очагов некроза.
- Клиника и диагностика: эпигастральные боли; наличие опухолевидного образования округлой формы в эпигастрии; УЗИ, КТ, МРТ, рентген.
- Лечение: внутреннее и наружное дренирование, левосторонняя резекция ПЖ с удалением кистозно-измененного отдела органа.
2) Свищи поджелудочной железы – патологическое сообщение протоков с внешней средой или внутренними полыми органами.
Различают:
- наружные свищи (открытая травма, операции на ПЖ);
- внутренние свищи (при переходящей деструкции с ПЖ на соседние органы).
Клиника и диагностика:
- Наружные: выделение панкреатического сока наружу; мацерация кожи; выраженные нарушения белкового, жирового и углеводного обмена, потери воды, электролитов и расстройства КОС.
- При внутренних – нет.
- Для уточнения диагноза – фистулография.
Лечение:
- Антисекреторная терапия, парентеральное питание.
- Местно: уход за кожей, предупреждение мацерации, дренирование свища, промывание р-рами антисептиков.
- При полных свищах – хирургическое лечение.
14. Послеоперационный панкреатит.
Этиология:
- Травматизация ПЖ во время операций.
- Дуоденостаз и нарушения микроциркуляции.
- Нейро-рефлекторные влияния из операционной зоны.
- Дисфункция ПЖ после наркоза.
Патогенез: такой же.
Стадии:
1) ферментные и гемодинамические нарушения;
2) функциональная КН;
3) ферментативный перитонит;
4) гнойные осложнения;
5) терминальная стадия: нарастание интоксикации, выраженные нарушения микроциркуляции, СПОН.
Периоды:
1) период гемодинамических нарушений и панкреатического шока;
2) период функциональной недостаточности паренхиматозных органов;
3) период постнекротических дегенеративных и гнойных осложнений.
Клиника, диагностика:
- Возникает на 2-4 сутки после операции.
- Характерно ухудшение общего состояния и несоответствие его тяжести проведенной операции.
- Боли в эпигастрии, слабо купируемые, при развитии панкреонекроза стихают, преобладают циркуляторные расстройства, функциональная КН (рвота, метеоризм, парез кишечника).
- Гипертермия.
- Развитие сердечно-сосудистого коллапса: при относительно благополучно протекающем послеоперационном периоде внезапно появляются бледность с цианозом, одышка, тахикардия до 120 уд./мин., гипотония 60-40 мм. рт. ст.; в лечении эффективны большие дозы ГКС.
- Коагулограмма: ↓ времени свертывания, ↑ фибриногена, ↓ фибринолитической активности.
- УЗИ, КТ, МРТ.
- Лапароскопия позволяет установить диагноз в ранние сроки и назначить терапию: выявляют геморрагический экссудат и очаги стеатонекроза; серозно-геморрагическую имбибицию малого сальника, забрюшинной клетчатки.
Лечение:
1. Консервативное:
1) Антиферментативные препараты: трасилол 200-300 тыс. ЕД/сут в/в, контрикал 100 тыс. ЕД/сут в/в.
2) АБ-терапия: карбапенемы, цефалоспорины 3-4.
3) Инфузионная терапия, ГКС.
4) Форсированный диурез:
Предварительная водная нагрузка р-ром Рингера-Лока (1500-2000 мл). Затем 15% р-р маннитола в количестве 1-1,5 г/кг массы струйно и 20 мл 2,4% р-ра эуфиллина. Далее р-р электролитов: на 1000 мл 3 г хлорида калия, 5 г хлорида натрия и 3 г хлорида кальция. Затем – введение белковых препаратов до 1000-1500 мл (плазма, альбумин).
5) Спазмолитики: дротавирин.
6) Препараты улучшающие реологию крови: гепарин, реополиглюкин, рефортан.
7) Локальное охлаждение ПЖ.
8) Профилактика кандидоза: флуконазол 50-400 мг/сут.
9) Иммуномодуляция: ронколейкин 250000-500000 ЕД п/к или в/в 2 раза с интервалом 2 дня.
2. Хирургическое:
- Устранение причины, адекватное дренирование сальниковой сумки и парапанкреатической клетчатки.
- При панкреонекрозе с абсцедированием – некр-, сквестрэктомия, санация и дренирование сальниковой сумки и забрюшинного пространства.
- Метод абдоминизации железы в целях прекращения ферментного аутолиза ПЖ и криодеструкции.
111. Хронический панкреатит: классификация, диагностика, лечение.
Хронический панкреатит – медленно прогрессирующее неспецифическое воспаление ПЖ с развитием дегенеративных изменений и функциональных расстройств, сопровождающихся локальными и системными проявлениями.
Этиология:
1. Основные причины:
- Алкоголь.
- Заболевания ЖП и желчных протоков.
2. Другие причины: врождённые аномалии протоков ПЖ, внешние факторы (операции, травмы, пенетрирующие язвы желудка и ДПК, инфекции), метаболические факторы (гиперлипидемия, гиперпаратиреоз), аутоиммунные процессы и др.
Патогенез:
1. При ЖКБ (билиарный панкреатит): стеноз фатерова соска (травматизация) → нарушается отток секрета ПЖ → протоковая гипертензия. При недостаточности сфинктера Одди – билиарный рефлюкс.
2. Алкогольной этиологии:
- Прямое токсическое действие – некрозы, фиброзная дегенерация ПЖ.
- Повышение вязкости сока ПЖ, формированиеие в нём белковых преципитатов и их кальцификация с развитием внутрипротоковой гипертензии.
Классификация:
1. По этиологии:
1) Первичный (самостоятельный).
2) Вторичный:
- ЖКБ;
- ЯБ ДПК;
- заболевания сосудистой системы;
- заболевания эндокринной системы.
2. По морфологическим изменениям:
- паренхиматозный;
- протоковый (ретенционный);
- псевдотуморозный.
3. По осложнениям:
- механическая желтуха;
- дуоденальная непроходимость;
- псевдокситы ПЖ (одиночные/множественные, асептические/инфицированные);
- внутренние свищи (панкреатоабдоминальный – сопровождается асцитом; панкреатоплевральный – плевритом);
- наружные свищи;
- регионарная портальная гипертензия;
- СД;
- ложные аневризмы ветвей чревного артериального ствола.
Клиника, диагностика:
- Продолжительный анамнез, перенесённые ранее приступы ЖКБ или острого панкреатита.
- Боли в эпигастрии с иррадиацией в спину, левое или правое подреберье, м.б. опоясывающего характера; провокаторы боли: обильная жирная пища, приём алкоголя.
- Тошнота, реже рвота, не приносящая облегчение.
- Признаки экзокринной недостаточности: потеря массы тела, метеоризм, неустойчивый стул (поносы или запоры) с элементами непереваренной пищи, стеаторея, зловонный запах стула.
- Со временем присоединяются признаки СД.
- Общий осмотр: бледность кожи, снижение тургора кожи и мышечной массы, с-м Тужилина (кровавой росы) – геморрагические высыпания в виде капелек багрового цвета на коже.
- При пальпации болезненность в эпигастрии, можно обнаружить гигантские псевдокисты.
- Инструментальные методы: ЭРХПГ, УЗИ, КТ, МРТ:
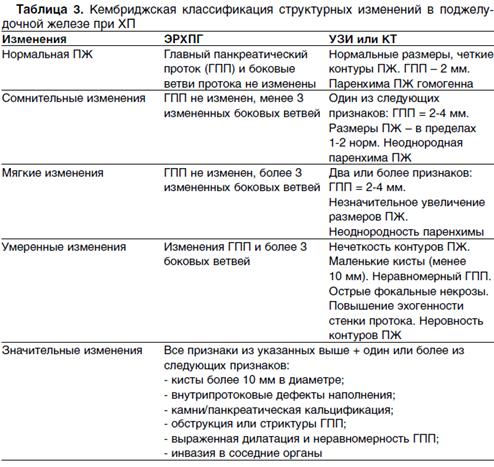
- Лабораторные данные: при обтурациях ГПП или обострении – ↑ амилазы крови; копрология – нерасщеплённый жир, непереваренные мышечные волокна; эластазный тест; точная оценка внешнесекреторной функции – пероральный тест с 13С-триглицеридами; определение глюкозы в крови, пероральный глюкозотолерантный тест.
- Схема диагностики хронического панкреатита: 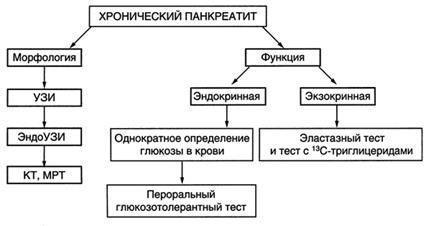
Лечение:
1. Устранение причины: ЖКБ, стеноза фатерова соска, алкоголизма.
2. Диета: при обострении первые 3 дня – голод, холод и покой; дробное питание, ограничение жиров, отказ от алкоголя, жирной, жареной, копченой пищи.
3. Консервативная терапия:
- панкреатические ферменты (креон 10000/25000 по 1 капсуле на каждый приём пищи);
- блокаторы протонной помпы (омепразол 20 мг 1-2 р/д);
- блокаторы Н2-гистаминовых рецепторов: фамотидин 20-40 мг 2 раза в сутки, ранитидин 150 мг 2 р/д;
- спазмолитики: дротаверин (Но-шпа) 40 мг по 1-2 таб. 2-3 р/д;
- ненаркотические анальгетики (диклофенак 75 мг по 1-2 р/д);
- лечение СД.
4. Хирургическое лечение:
1) Показания:
- упорный болевой синдром, не поддающийся лечению даже наркотическими анальгетиками;
- механическая желтуха;
- стеноз ДПК;
- псевдокисты больше 5-6 см;
- абсцессы ПЖ;
- расширение и калькулёз ГПП;
- невозможность исключить опухолевый процесс.
2) Хирургические операции:
- органосберегающие: дренирование ГПП, свищей, псевдокист ПЖ;
- продольная панкреатикоеюностомия;
- панкреатодуоденальная резекция (резекция головки ПЖ), изолированная субтотальная резекция головки ПЖ с сохранением ДПК.
139. Закрытые и открытые повреждения поджелудочной железы. Диагностика, лечение.
Травмы ПЖ:
1. Открытые:
- колото-резаные;
- огнестрельные.
2. Закрытые:
- ушиб без нарушения целости брюшины;
- неполный разрыв ПЖ или только брюшины;
- полной разрыв ПЖ.
Механизм повреждения ПЖ при закрытой травме живота: резкий удар в область эпигастрия → смещение подвижных органов брюшной полости (ПЖ остается фиксированной к позвоночнику) → сдавление ПЖ между органами брюшной полости и позвоночником, повреждения: ушибы, кровоизлияния, надрывы капсулы и ткани ПЖ, разрывы, размозжения → травматический панкреатит и его осложнения.
Клиника, диагностика:
- Сразу после травмы возникают сильнейшие боли в эпигастрии, м.б. иррадиация в лопатку, поясницу, м.б. двухфазность болей при закрытой травме: боли непосредственно после повреждения, стихают, затем наступает вторая волна болей из-за развивающегося панкреатита и перитонита.
- Многократная рвота, м.б. кофейной гущей.
- Общее состояние тяжелое, кожа бледная, пульс частый и слабого наполнения, низкое АД.
- Живот резко болезнен при пальпации, в акте дыхания не участвует; напряжение мышц ч/з 4-6 ч. после травмы.
- При значительных травмах – внутреннее кровотечение.
- Диагностика – лапароцентез и лапароскопия: геморрагическая жидкость, высокие цифры амилазы (до 4096 по Вольгемуту).
- Амилаза крови и диастаза мочи не информативны.
Лечение – хирургическое:
- При тяжелом общем состоянии – кратковременная, интенсивная предоперационная подготовка: выведение из состояния шока (инфузионная терапия, обезболивание, коррекция органных нарушений).
- Анестезия – общая: эндотрахеальный наркоз.
- Доступ: верхняя или средняя срединная лапаротомия.
- Травматический панкреатит очевиден, если во время операции обнаружен стеатонекроз или забрюшинный выпот; в брюшной полости обнаруживается кровь, гематомы в брыжейке поперечной ободочной кишки, желудочно-ободочной связке и малом сальнике (косвенные признаки).
- При кровотечении – лигирование сосуда. После гемостаза осматривают ПЖ, её ПХО.
- При ушибе железы без повреждения капсулы и при небольших подкапсульных гематомах можно ограничиться новокаиновой блокадой (0,25% р-р новокаина с АБ) и дренированием сальниковой сумки.
- При тяжелых повреждениях – тампонада сальниковой сумки и дренаж без манипуляций на ПЖ.
- Обязательно раскрыть забрюшинную клетчатку вокруг поврежденных участков ПЖ и дренировать.
- При сильных размозжениях – резекция, сшивание на дренаже, который проходит в ГПП.
- Главное – это рациональное дренирование места повреждения.
- Возможные осложнения: разлитой и ограниченный перитонит; межкишечные, поддиафрагмальные абсцессы; ложные кисты ПЖ, свищи.
- Послеоперационное лечение: первые 3-4 дня голод и парентеральное питание; аспирация желудочного содержимого; АБ в/в и в брюшную полость; антиферментная терапия (трасилол, контрикал) – вводят локально к месту повреждения (по дренажу), и в/в по 100-200 тыс. ЕД трасилола в сутки.
Клиника:
- Длительно бессимптомно.
- При достижении больших размеров: тупые, ноющие, постоянные боли в правом подреберье; выбухание передней брюшной стенки в правом подреберье.
- Перкуссия печени: гепатомегалия.
- Пальпация: округлое опухолевидное образование эластической консистенции.
- Аллергические реакции: крапивница, диарея.
- При сдавлении крупными кистами ЖПК или толстой кишки: симптомы высокой или низкой КН.
- При сдавлении воротной вены – синдром портальной гипертензии.
Диагностика:
- Анамнез.
- Эозинофилия (до 20% и выше).
- Положительные серологические реакции на эхинококкоз: ИФА.
- R-графия: высокое стояние купола диафрагмы, округлое образование.
- КТ, МРТ.
- Лапароскопия.
Диф. д-ка: с циррозом и раком печени.
Лечение: эхинококкэктомия – удаление кисты вместе с оболочками после предварительной пункции полости кисты, аспирации содержимого и последующей обработки полости противопаразитарными средствами. Затем полость кисты ушивают изнутри и вворачивают наружные края фиброзной капсулы внутрь полости.
Перицистэктомия – иссечение фирозной капсулы.
Эхинококкоз лёгких :
Клиника и диагностика:
- Долгое бессимптомное течение.
- При значительных размера кисты: тупые боли в груди, одышка, кашель.
- Осложнения: инфицирование и нагноение кисты, прорыв в бронх, плевру, брюшную полость, полость перикарда. При прорыве в бронхи – гнойная мокрота, обрывки оболочек кисты, сколексы (мелкие дочерние пузыри); может возникнуть асфиксия, анафилактический шок.
- Расширение межреберных промежутков на стороне поражения.
- Перкуссия: притупление перкуторного звука на стороне кисты.
- Аускультация: хрипы, при наличии опорожнившейся полости – амфорическое дыхание.
- R-графия: тени округлой формы с ровными четкими контурами.
- В крови: эозинофилия, увеличение СОЭ, лейкоцитоз со сдвигом влево.
- Серологические реакции: ИФА.
Лечение:
- При диссеминированных поражениях и размерах кист до 3 см – химиотерапия: альбендазол 3 нед. с повторением ч/з 4 нед.
- Эхинококкэктомия: после торакотомии кисту пунктируют толстой иглой, отсасывают содержимое, удаление, ушивание. Идеальная эхинококкэктомия – энуклеация кисты: кисту удаляют без нарушения целости хитиновой оболочки.
- Перицистэктомия (радикальная эхинококкэктомия) – удаление паразита вместе с фиброзной капсулой.
- Резекция легкого.
30, 79, 102. Желудочно-кишечные кровотечения. Причины, диагностика, дифференциальная диагностика ЖКК верхних отделов живота, методы лечения, показания к хирургическому лечению.
Частые причины желудочно-кишечных кровотечений (ЖКК):
- пептическая язва желудка, ДПК и тощей кишки (до 75%);
- геморрагический эрозивный гастрит (17%);
- синдром Маллори-Вейсса (11%);
- варикозное расширение вен пищевода и желудка;
- пептическая язва пищевода.
Классификация ЖКК:
1. По этиологии:
1) Язвенные кровотечения.
2) Неязвенные кровотечения:
- при ВРВ пищевода и желудка при портальной гипертензии;
- при ущемленной грыже пищеводного отверстия диафрагмы;
- при синдроме Маллори-Вейсса;
- при эрозивном геморрагическом гастрите;
- при опухолях желудка и кишечника;
- при дивертикулах пищеварительного тракта;
- при других редких заболеваниях (болезнь Крона, аневризма аорты).
2. По локализации источника: пищеводные, желудочные, дуоденальные, тонкокишечные, толстокишечные.
3. По клиническому течению: профузные, торпидные, продолжающиеся, остановившиеся.
4. По степени тяжести: легкая, средняя, тяжелая кровопотеря.
Язвенные кровотечения.
Классификация:
1. По Форресту (эндоскопическая):
- F1а – продолжающееся струйное артериальное кровотечение.
- F1b – продолжающееся не струйное, в виде диффузного просачивания кровотечение.
- F2а – видимый крупный тромбированный сосуд.
- F2b – фиксированный к язвенному кратеру тромб-сгусток.
- F2с – очаг в виде плоского окрашенного пятна (гематин).
- F3 – отсутствие признаков кровотечения в язвенном кратере.
2. По степени тяжести:
1) Лёгкая:
- потеря до 20% ОЦК (до 1000 мл при массе 70 кг), состояние удовлетворительное, кожа бледная, пульс 90-100 уд./мин., АД 100-90/60 мм. рт. ст., учащённое дыхание, сознание ясное;
- Hb до 90 г/л, Ht более 30%;
- шоковый индекс Альговера (пульс/сАД): 0,9-1,2.
2) Средней тяжести:
- потеря 20-30% ОЦК (1000-1500 мл при массе 70 кг), состояние средней тяжести, заторможенность, выраженная бледность кожи, пульс слабого наполнения 120-130 уд./мин., АД 80/50 мм. рт. ст., учащённое поверхностное дыхание, олигурия;
- Hb 90-70 г/л, Ht 25-30%;
- шоковый индекс Альговера (пульс/сАД): 1,3-1,4.
3) Тяжёлая степень:
- потеря более 30% ОЦК (более 1500 мл при массе 70 кг), состояние тяжёлое, оглушённость, кожа бледная с цианозом, пульс нитевидный 130-140 уд./мин., сАД 60-50 мм. рт. ст., дыхание поверхностное и редкое, анурия;
- Hb менее 70 г/л, Ht менее 25%;
- шоковый индекс Альговера (пульс/сАД): 1,5 и более.
Клиника, диагностика:
1. Кровавая рвота «кофейной гущей».
2. Дёгтеобразный стул.
3. Картина острой анемии: ↓ Hb, слабость, головокружение, бледность кожи и слизистых, тахикардия и гипотония.
4. Гиповолемический шок – при профузных кровотечениях.
5. Стихание болей в животе при начале кровотечения.
6. Повышение температуры – после начала кровотечения до 37,5-38оС.
7. ЭФГДС.
Лечение:
1. Обязательные мероприятия:
- покой, голод, холод на живот, оксигенотерапия, 10% хлористый кальций 10 мл в/в, 5% аминокапроновая к-та 100 мл в/в;
- инфузионно-трансфузионная терапия: коллоидные (свежезамороженная плазма, инфукол, рефортан) и кристаллоидные р-ры;
- местный гемостаз: ч/з назогастральный зонд – 4 мл норадреналина в 150 мл физ. р-ра, зонд перекрывается на 1 час, если повторяется кровотечение – повторить в половинной дозе.
2. Алгоритм лечения:

3. Основной метод лечения – эндоскопический гемостаз:
- диатермокоагуляция,
- лазерная или аргоноплазменная коагуляция,
- наложение клипс.
4. Экстренная операция:
1) Показания:
- массивное кровотечение с декомпенсированным шоком;
- неэффективность эндоскопического гемостаза;
- рецидив кровотечения на фоне лечения.
2) Сроки операций:
- срочные – в первые 12-24 ч при Hb менее 80 г/л, Ht менее 25%, отрицательной динамики язвы по данным эндоскопии;
- плановые – ч/з 2-3 недели планового лечения.
3) Виды операций:
- язва на передней стенки желудка или ДПК – иссечение язвы;
- язва на задней стенке – прошивание кровоточащего сосуда у основания язвы; источник кровотечения – a. gastroduodenalis: продольная дуоденотомия над кратером язвы, прошивание и перевязка артерии в верхнем, нижнем углах и медиальном крае язвенного кратера (петлевой U-образный шов);
- крайняя мера – резекция желудка с выключением ДПК.
После остановки кровотечения – продолжают инфузионную терапию.
5. Консервативное лечение:
- Блокаторы Н2-рецепторов гистамина (ранитидин, фамотидин 40 мг 2 р/д) или ингибиторы протонной помпы (омепразол 20 мг 2 р/д) в течение 3-5 дней в/в, затем перорально.
- Антихеликобактерные препараты, средства ускоряющие регенерацию.
ЖКК неязвенной и неясной этиологии.
Синдром Меллори-Вейсса – кровотечения из линейных разрывов слизистой пищевода в области пищеводно-желудочного перехода.
Этиология – резкое повышение внутрибрюшного давления:
- сильная и/или многократная рвота,
- тупая травма живота,
- пароксизмы кашля,
- натуживание (роды, запоры).
Патогенез: резкое повышение внутрибрюшного давления → формирование значительного градиента давления между давлением внутри желудка и внутригрудным давлением на уровне пищеводно-желудочного перехода → форсированный подъём пищеводно-желудочного перехода над диафрагмой → растягивание слизистой с разрывами в этой области.
Диагностика:
- Рвота с кровью.
- Анамнез (причины).
- Классическая клиника: на фоне приёма алкоголя возникает рвота, в которой появляется кровь.
- ЭГДС (линейные разрывы).
Лечение:
- Почти всегда кровотечение останавливается самостоятельно (90%), заживление разрывов в течение 2-3 дней.
- При продолжающемся кровотечении – эндоскопическая терапия: инъекционная терапия (эпинефрин или склерозанты – этанол), электрокоагуляция, лигирование резиновыми кольцами, клиппирование.
- Можно применять зонд Блейкмора.
- Хирургическое лечение: высокая продольная гастротомия с ушиванием разрыва узловыми швами –при неэффективности предыдущих методов.
Стресс-язвы и стресс-гастрит.
Диагностика: возникают в первые 48 ч после воздействия стресс-фактора (обширные травмы, тяжёлые заболевания).
Лечение:
- Ингибиторы протонной помпы, блокаторы Н2-рецепторов гистамина, антациды, АБ (антихеликобактерная терапия).
- Эндоскопические методы.
- Хирургические методы: гастротомия, прошивание источника кровотечения, перевязка питающих сосудов и стволовая ваготомия.
Опухоли, осложнённые кровотечением.
Кровотечение при ишемическом некрозе опухоли и изъязвлении её слизистой.
Лечение: эндоскопические методы, при резектабельности опухоли – иссечение в соответствии с принципами онкологии.
Синдром Дьелафуа – врождённая артериовенозная мальформация – крупная извитая артерия в подслизистой желудка, часто расположена по малой кривизне в проксимальной части.
Клиника: сильное кровотечение (струйное), возникает из внешне здоровой слизистой.
Лечение: эндоскопические методы, хирургическое лечение.
ЖКК неясной этиологии:
- Эрозии Камерона – при больших грыжах пищеводного отверстия диафрагмы.
- ВРВ дна желудка.
- Пептические язвы.
- Ангиэктазия.
- Болезнь Дьелафуа.
- Расширение сосудов антрального отдела желудка.
32. Предоперационная подготовка при простом и токсическом зобе. Тиреотоксический криз. Особенности реанимации .
Триада тиреотоксикоза: зоб, экзофтальм, тахикардия.
Тиреотоксический криз – резкое нарастание клинических проявлений диффузного токсического зоба с прогрессивным нарушением органов и систем.
Клиника:
- Психическое и двигательное беспокойство вплоть до острого психоза или, дезориентация, речь невнятная.
- Высокая температура (до 40°С), удушье.
- Боль в области сердца, тахикардия (до 150 уд/мин).
- Кожа гиперемирована, профузный пот.
- Боли в животе с тошнотой, рвотой, диареей, м.б. клиника «острого живота».
- Опасное осложнение – развитие острой сердечной недостаточности с дистрофией миокарда (летальность до 50%).
Лечение:
- Проводится в ОРИТ.
- ГКС: 50-100 мг гидрокортизона в/в или в/м каждые 3-4 ч.
- Тиреостатики: препарат выбора – пропилтиоурацил (400-800 мг/сут), мерказолил 40-60 мг/сут.
- Бета-адреноблокаторы: анаприлин 1-2 мг в/в каждые 4-6 ч.
- Дезинтоксикационная терапия и коррекция водно-электролитных нарушений (объем в/в инфузии 3-5 л в сутки).
- Седативная терапия: фенобарбитал.
- Коррекция сердечно-сосудистой недостаточности: сердечные гликозиды в малых дозах.
Предоперационная подготовка: за 2-3 нед до операции назначают р-р Люголя или р-р калия йодида (тормозят образование тиреоидных гормонов).
Антиагреганты:
- Ацетилсалициловая кислота (аспирин) 50 мг в сутки 4-8 недель.
- Тиклопидин (эффективный антиагрегант) по 250 мг 2 раза в сутки.
- Клопидогрель 75-100 мг в сутки.
Варфарин – антикоагулянт непрямого действия: торможение синтеза витамина К. По 1-2 раза в сутки в дозе 2,5-10 мг под контролем коагулограммы.
Контроль антикоагулянтной терапии:
- ↑ времени свертывания крови в 1,5-2,5 раза от исходного (норма по Ли-Уайту 5-10 мин.);
- ↑ АЧТВ в 1,5-2,5 раза (норма 22,5-35,5 сек.);
- протромбин 50;
- ПТВ 11,3-8,5 сек.
Методы неспецифической профилактики:
- электростимуляция икроножных мышц;
- ранняя двигательная активность (ранняя «ходьба» в постели);
- пневматическая компрессия (пневмомассаж) нижних конечностей;
- бинтование нижних конечностей эластическими бинтами до операции и сразу же после операции (всем старше 50 лет).
Если до операции при ангиографии до операции обнаруживаются в системе нижней полой вены тромбы, особенно флотирующие:
- произвести перевязку нижней полой вены (ниже впадения почечной вены);
- вшивание кавафильтра в нижнюю полую вену (ниже впадения почечных вен);
- произвести тромбоэктомию из вен.
При тромбозе глубоких вен голени, бедра в/в в течение 10-15 суток вводят смесь:
- Реополиглюкин 400-800 мл.
- Пенгоксифиллин (трентал) 10-15 мл.
- Никотиновая кислота 4-6 мл.
- Гепарин 5 000 ЕД.
УЗДГ.
5. Ультразвуковое ангиосканирование (УЗАС):
- дуплексное (сканирование + УЗДГ);
- триплексное (сканирование + УЗДГ + цветовое кодирование разнонаправленных потоков крови).
Лечение :
1. Консервативное:
- бинтование эластичным бинтом или ношение эластичных чулок;
- периодически придавать ногам возвышенное положение;
- выполнять специальные упражнения для стопы и голени (сгибание и разгибание в голеностопных и коленных суставах), чтобы активизировать мышечно-венозную помпу;
- ограничить прием жидкости и соли, нормализовать массу тела;
- венотоники: детралекс, троксевазин, эскузан;
- препараты, улучшающие микроциркуляцию: пентоксифиллин, аспирин.
2. Хирургическое:
Цель – устранение вено-венозных рефлюксов путем удаления основных стволов большой и малой подкожных вен и лигированием несостоятельных коммуникантных вен.
Противопоказания: тяжелые сопутствующие заболевания.
- Операция Троянова-Тренделенбурга – пересечение и лигирование основного ствола большой подкожной вены у места ее впадения в бедренную вену.
- Удаление большой подкожной вены (сафенэктомия) по методу Бебкока: в дистальный отдел пересеченной вены вводят до верхней трети голени зонд Гризенди, имеющий конический наконечник с острым режущим нижним краем. Ч/з небольшой разрез над наконечником обнажают вену, пересекают её и выводят конец инструмента в рану. Под наконечником зонда на вену накладывают лигатуру. Потягивая зонд в обратном направлении, удаляют весь участок вены, все боковые ветви большой подкожной вены пересекаются на одном уровне, вена собирается гормошкой под коническим наконечником. Малая подкожная вена удаляется аналогичным образом.
- Сильно извитые и коллатеральные участки вен удаляют ч/з небольшие разрезы по Нарату.
Склеротерапия – разрушение интимы вены введением 1-2 мл склерозирующего р-ра: происходит слипание стенок вены после введения препарата (тромб не образуется); повторными инъекциями полностью облитерируют вены. Склерозирующие р-ры: тромбовар, фибро-вейн, этоксисклерол.
Методика склеротерапии: маркировка участка вены, подлежащего склерозированию, пункция вены, ноге придают возвышенное положение и вводят склерозирующий р-р в запустевшую вену по методу воздушного блока: в шприц набирают 1-2 мл склерозирующего р-ра и 1-2 мл воздуха; в вену сначала вводят воздух, затем склерозирующий р-р, место инъекции прижимают и накладывают эластичный бинт.
58, 71, 96, 112. Синдром портальной гипертензии: классификация, клиника, диагностика, осложнения, современные методы лечения. Острая печёночная недостаточность, диагностика, лечение.
Портальная гипертензия – повышение давления в воротной вене, вызванное нарушением кровотока различного происхождения и локализации.
Анатомия воротной вены.
N портальное давление: 80-110 мм. вод. ст.
Притоки:
- верхняя и нижняя брыжеечные вены;
- селезёночная вена;
- панкреатические вены.
Портокавальные анастомозы:
1.↑ давления в воротной вене → отток ч/з парную и полунепарную вены → ВРВ пищевода.
2. Анастомозы геморроидальных вен → средние и нижние геморроидальные вены – притоки нижней полой вены; верхние → ч/з внутреннюю подвздошную вену → нижняя полая вена.
3. Анастомозы околопупочных вен.
4. Анастомозы в забрюшинном пространстве (ретроперитонеальные вены).
Классификация:
1. По этиологии (по Пациору):
1) Внутрипеченочная:
- цирроз – наиболее частая причина;
- опухоли;
- фиброз.
2) Внепеченочная:
- флебосклероз, облитерация, тромбоз воротной вены или её ветвей;
- врожденный стеноз воротной вены или её ветвей;
- сдавление воротной вены или её ветвей.
3) Смешанная: цирроз печени в сочетании с тромбозом воротной вены.
4) Надпечёночная:
- цирроз Пика;
- синдром Бадда-Киари (тромбоз нижней полой вены на уровне печёночных вен, её стеноз или облитерация выше печёночных вен).
2. По стадиям:
1-я стадия – компенсированная (начальная):
- умеренное ↑ портального давления,
- компенсированное внутрипечёночное кровообращение,
- спленомегалия, м.б. гиперспленизм;
2-я стадия – субкомпенсированная:
- ↑ портального давления,
- спленомегалия,
- ВРВ пищевода и желудка (м.б. кровотечения),
- выраженные нарушения в порто-печёночном кровообращении;
3-я стадия – декомпенсированная:
- спленомегалия,
- ВРВ пищевода и желудка (м.б. кровотечения),
- асцит,
- выраженные нарушения в порто-печёночном и центральном кровообращении.
Клиника:
1. Внутрипечёночная ПГ – клиника цирроза печени:
- чаще у мужчины 35-50 лет;
- кровотечения из вен пищевода;
- энцефалопатия, слабость, утомляемость, головные боли, сонливость, похудание;
- боли в правом подреберье;
- сухость кожи, кровоточивость, телеангтоэктазии, геморрагии, сосудистые звездочки;
- тахикардия;
- асцит, голова медузы;
- желтуха;
- эндокринные нарушения: гинекомастия, акне, атрофия яичек, бесплодие;
- при пальпации плотная острая печень, спленомегалия;
- лабораторно: В12-дефицитная анемия, тромбоцитопения; ↑ АсАТ, АлАТ, Bi, ↓ протромбина, альбуминов.
2. Внепечёночная:
- чаще молодые;
- спленомегалия;
- кровотечения из ВРВ пищевода;
- общая симптоматика: слабость, головные боли;
- размеры печени в норме;
- лабораторно: тромбоцитопения.
Осложнения:
- Профузное кровотечение из пищевода, желудка (70% летальность): массивные, непредсказуемы по времени возникновения.
- Печеночная энцефалопатия: дезориентация, сонливость, спутанность сознания, кома.
- Спонтанный первичный перитонит.
- Острая печёночная недостаточность (100% летальность).
- Нарушения коагуляции.
- ОПН.
- Нарушения СС и дыхательной систем.
Синдром Бадда-Киари – гепатомегалия, портальная гипертензия, асцит, гипертермия, боли в эпигастрии и правом подреберье.
Диагностика – нижняя каваграфия: стеноз нижней полой вены на уровне печёночных вен, нормальный диаметр полой вены выше диафрагмы и её расширение ниже печёночных вен.
Диагностика:
1. Лабораторная: В12-дефицитная анемия, тромбоцитопения; ↑АсАТ, АлАТ, Bi, ↓ протромбина, альбуминов при внутрипечёночной ПГ.
2. Инструментальная:
1) R-графия пищевода и желудка: утолщение слизистой, извитость, фестончатость.
2) ЭФГДС – золотой стандарт:
- малый варикоз – узлы до 5 мм;
- большой варикоз – узлы более 5 мм.
3) Целиакография по Сельдингеру – определяет уровень препятствия для оттока крови, контраст ч/з вены бедра.
4) Спленопортография: иглу вводят в ткань селезенки, измеряют давление аппаратом Вальдмана, затем вводят контраст и проводят R-графию:
- расширение воротной вены и её притоков;
- бедность внутрипечёночного сосудистого рисунка при внутрипеченочной форме;
- участок тромботической окклюзии воротной или селезёночной вены при внепеченочной форме.
5) Трансумбиликальная портогепатография.
6) Трансумбиликальная портоманометрия.
7) Селективная артериография.
Лечение:
Хирургическое:
1) Показания к экстренной операции:
- профузное кровотечение, угрожающее печёночной недостаточностью;
- неэффективность консервативного лечения в течение 24-36 ч.
2) Показания к плановой операции:
- хронический гепатит с желтухой 6 месяцев;
- синдром портальной гипертензии;
- спленомегалия с гиперспленизмом;
- цирроз с асцитом.
Операции:
1. Лапароцентез, анастомоз с п/к веной бедра.
2. Уменьшение притока крови в портальную систему – оментопексия, органопексия, порто-кавальные анастомозы, спленэктомия, перевязка селезёночной артерии.
3. Прекращение связи вен желудка и пищевода с венами портальной системы – резекция проксимального отдела желудка и пищевода, операция Таннера, перевязка вен желудка и пищевода.
4. Создание путей оттока:
- Прямой порто-кавальный анастомоз: нельзя выполнять при внепечёночном блоке, при низком гемоглобине – риск энцефалопатии, рецидива кровотечения, высокая летальность.
- Парциальные анастомозы – диаметр соустья 8-10 мм.
- Сплено-ренальный анастомоз: можно как при вне-, так и при внутрипеченочном блоке. М.б. «панкреатический сифон» - коллатерали между селезеночной и портальной венами → сброс крови → энцефалопатия → надо пересекать сосуды между селезенкой и ПЖ.
Противопоказания: асцит, спленэктомия в анамнезе, нефрэктомия, тромбоз воротной вены.
5. Усиление регенерации печени и внутрипеченочного кровообращения – краевая резекция печени.
Кровотечение из вен пищевода:
Клиника:
- Повторная кровавая рвота «фонтаном» (потери: 500-2500 мл крови).
- Признаки внутреннего кровотечения: слабость, бледность кожи, холодный липкий пот, головокружение, мелена и др.
Диагностика: ЭФГДС пищевода, желудка и ДПК, ОАК (анемия).
Лечение:
1. Восполнение ОЦК – инфузионно-трансфузионная терапия: кристаллы и коллоидны.
2. Увеличение кислородной емкости крови: перфторан, флюозол.
3. Понижение портального давления: в/в вазопрессин 100 МЕ в 250 мл 5% р-ра глюкозы или Глипрессин 1-2 мг в глюкозе, питуитрин 20 ЕД в/в в течение 20 минут.
4. Золотой стандарт – эндоскопическая склерозирующая терапия: этаноловый спирт, варикоцид, 1% полидоканол, 5% этаноламина олеат – вводят интравазально или вокруг вены (экстравазально), повторение ч/з 1-3 недели; при неэффективности – тампонада варикозных вен баллонным зондом: зонд Блейкмора или зонд Миннесота (при пищеводных кровотечениях). Зонд устанавливают на 6-12 часов, далее по показаниям (до 24 часов). Нет эффекта – операция.
5. Деваскуляризация пищевода и желудка – операция Сиджиура: мобилизация и деваскуляризация абдоминального отдела пищевода выше кардиального жома не менее 5 см, пересечение пищевода и сшивание его с последующей деваскуляризацией верхних 2/3 желудка.
6. Резекция дистального отдела пищевода и желудка.
7. Прошивание и перевязка вен пищевода со вскрытием просвета (операция Берема), или без вскрытия (Рапанта).
8. Прошивание и перевязка вен желудка с гастротомией – операция Таннера-Крайля.
Печеночная энцефалопатия – обратимое нарушение функций головного мозга, возникающие в результате острой печёночной недостаточности, хронических заболеваний печени и портосистемного шунтирования.
Стадии:
1 стадия: возбуждение, беспокойство, эйфория, легкий «хлопающий тремор» (астериксис), нарушение координации; летальность менее 30%.
2 стадия: сонливость, дезориентация, неадекватное поведение, дизартрия, примитивные рефлексы (сосательный, хоботковый), атаксия; летальность 30%.
3 стадия: сопор, выраженная дезориентация, нечёткая речь, гиперрефлексия, патологические рефлексы, миоклонии, гипервентиляция; летальность 50%.
4 стадия: кома, децеребрационная ригидность (разгибание рук и ног), арефлексия, летальность более 80%.
При острой печёночной недостаточности:
- все стадии проходят быстро и переходят в печёночную кому;
- выраженная коагулопатия;
- прогрессирующая желтуха;
- ЖКК;
- сепсис;
- ОПН;
- нарушения электролитного баланса.
Диагностика:
- БхАК: ↓ уровня альбуминов, ↑ трансаминаз и ↓ в 3-4 раза протромбина.
- Значительное ↑ аммиака в крови и цереброспинальной жидкости.
Лечение:
- мониторинг ВЧД;
- дезинтоксикационная терапия (гемодез, полидез, желатиноль);
- коррекция электролитных нарушений и КЩС;
- парентеральное питание;
- очищение кишечника: высокие очистительные клизмы, АБ для подавления микрофлоры кишечника (ванкомицин, колистин);
- при геморрагическом синдроме: в/в 100 мл 5% аминокапроновой кислоты 2-3 р/д; этамзилат 12,5% р-р 4-6 мл в сутки;
- ГКС – для профилактики и лечения отека мозга: 30-60 мг преднизолона в/в 1-2 раза в сутки;
- дегидратация: в/в маннитол, лазикс;
- профилактика инфекционных осложнений – в/в цефалоспорины 3-4 поколения;
- лактулоза 30 мл 3-5 р/д до легкого послабляющего эффекта (стул 2-3 раза в день);
- обезвреживание аммиака – глютаминовая кислота, эссенциале-Н 10-20 мл 2-3 р/д; орнитин-аспартат 7 в/в вливаний по 20 г в сутки в 500 мл р-р глюкозы, затем перорально гепа-мерц 6 г 3 р/д в течение 14 дней;
- бензодиазепины.
36, 55, 57, 64, 72, 134. Осложнения язвенной болезни желудка и ДПК, диагностика, показания к хирургическому лечению. Прободные язвы желудка и ДПК: клиника, диагностика, лечение, отдаленные результаты операций по поводу прободных язв желудка и двенадцатиперстной кишки.
Язвенная болезнь – полиэтиологическое заболевание, выражается в наличии дефекта в слизистой оболочке и мышечном слое или всей стенке желудка или ДПК.
Частота перфорации: 5-10%, чаще перфорация в ДПК (90%).
Осложнения ЯБ:
- прободение;
- кровотечения;
- малигнизация;
- пенетрация;
- пилородуоденальный стеноз;
- рубцовые деформации желудка.
Диагностика осложнений:
1. Прободная язва:
- Кинжальная боль в эпигастрии с распространением по всему животу (с-м Элекера – иррадиация в плечо, лопатку, надключичную область: справа – при перфорации пилородуоденальных язв, слева – при язве тела желудка).
- Напряжение мышц передней брюшной стенки («доскообразный» живот).
- Язвенный анамнез.
- Общие симптомы: слабость, жажда, сухость во рту, задержка стула и газов, м.б. тошнота и рвота.
- Объективно: вынужденное положение на боку или на спине с приведенными к животу коленями; бледность кожи и слизистых, холодный пот; живот не участвует в дыхании, при пальпации – резкая болезненность в эпигастрии, при перкуссии – тимпанит в эпигастрии (с-м Спижарного), положительный с-м Щ-Б, с-м исчезновения печёночной тупости (пневмоперитонеум); при аускультации – отсутствие перистальтики кишечника; при ректальном пальцевом исследовании – болезненность в заднем дугласовом пространстве (с-м Кюлленкампфа); пульс учащён, АД снижено (при шоке), дыхание поверхностное, температура с развитием перитонита повышается.
- Лабораторно-инструментальные исследования: лейкоцитоз со сдвигом влево.
2. Гастро-дуоденальные кровотечения:
- Небольшие кровотечения м.б. без клиники, симптомы: слабость, головокружение.
- Кровавая рвота «кофейной гущей», при массивных кровотечениях – рвота алой кровью (из язвы желудка).
- Дёгтеобразный стул (мелена).
- При значительной кровопотере – геморрагический шок.
- Лабораторно-инструментальные данные: снижение гемоглобина, нейтрофильный лейкоцитоз со сдвигом влево.
3. Малигнизация:
- При язвах желудка (пилороантрального и субкардиального отделов).
- Возраст старше 50-60 лет с хроническими каллезными язвами более 2,5 см в диаметре.
- Изменения в клинике: боли постоянные, менее острые, нет связи с приёмом пищи; общее состояние: слабость, утомляемость, похудание, анемия, анорексия.
- Снижается кислотность желудочной секреции, вплоть до ахилии.
- Длительные скрытые кровотечения.
- Лабораторно-инструментальные исследования: ↑ СОЭ, нейтрофильный лейкоцитоз; R-графия: стойкая ниша, не уменьшается при лечении, неровность контуров язвы; ЭФГДС с прицельной биопсией – опухоевые клетки.
4. Пенетрирующие язвы:
- Боли постоянные, независят от приема пищи, не имеют суточной цикличности, трудно купируются; характерна иррадиация в спину, в грудь, плечо, мб. опоясывающие.
- Рвота не приносит облегчения.
- Часто субфебрилитет.
- При аррозии крупных сосудов – сильные профузные кровотечения: ПЖ, малого сальника.
- Возможна перфорация с воспаление соседних органов (при пенетрации в ПЖ – панкреатит).
- Лабораторно-инструментальное исследование: умеренный лейкоцитоз со сдвигом влево, ↑ СОЭ; R-графия: глубокая ниша, двухслойная или трехслойная ниша.
5. Пилородуоденальный стеноз:
- Клиника нарушения моторно-эвакуаторной функции желудка: чувство тяжести и распирания в эпигастрии после приема пищи, усиленная перистальтика желудка, отрыжка (кислая, затем сменяется тухлой), тошнота, рвота, часто пищей, съеденной накануне (могут сами искусственно вызывать рвоту для облегчения).
- При рубцовом стенозе – тупые боли в эпигастрии, достигающие максимума к концу дня (переполненный желудок).
- Объективно: исхудание, сухость кожи и снижение тургора; вздутие в эпигастрии, видимая перистальтика и шум плеска в желудке натощак.
- Классическая триада пилородуоденального стеноза:
1) рвота пищей, съеденной накануне;
2) видимая перистальтика желудка;
3) шум плеска в желудке натощак.
- Лабораторно-инструментальные исследования: рентген – увеличение и опущение желудка, форма в виде «чаши», нарушение моторно-эквакуаторной функции; в крови снижение хлоридов, азотемия, нарушение КОС (алкалоз); в моче – гипохлорурия.
Перфорация желудка и ДПК.
Актуальность:
- Чаще у лиц молодого возраста: 20-40 лет.
- Летальность – 5-10%.
- Перфорация → ч/з 6-12 ч. распространенный гнойный перитонит → на 3-5 день смерть.
Классификация:
1. По этиологии:
- язвенные;
- гормональные (стресс-язвы или стероидные).
2. По локализации:
- 1 тип: язва в теле желудка, чаще малой кривизны;
- 2 тип: язва в теле желудка в сочетании с дуоденальной язвой;
- 3 тип: язва пилорического канала, в пределах 3 см от привратника;
- 4 тип: язва кардии, субкардии;
- 5 тип: язва в любом отделе желудка, связана с длительным приёмом НПВС.
Перфорации чаще на передней поверхности ДПК, привратника и малой кривизне.
3. По течению:
- открытые – прободение в свободную брюшную полость;
- прикрытые перфорации (печень, сальник);
- атипичное прободение: в малый сальник; в забрюшинную клетчатку – между листками печеночно-дуоденальной связки.
4. По стадиям:
1) первичного шока: при внезапном поступлении в брюшную полость гастродуоденального содержимого;
2) мнимого благополучия (эйфории): клиника стихает, но остается положительный с-м Щ-Б;
3) перитонита.
Клиника:
В 30% случаев наступает в период обострения язвы, 70% – в фазе ремиссии.
1. Ранние симптомы – в течение первых 2-х часов после перфорации:
- внезапная острая «кинжальная боль»;
- бледность кожи, жажда, сухой язык, холодный пот;
- поверхностное дыхание, замедленный пульс, снижение АД;
- тошнота, иногда рвота;
- с-м Грагана – горизонтальное положение на правом боку с приведёнными к животу ногами;
- иррадиация болей в правое плечо, лапатку;
- с-м Жобера – отсутствие печёночной тупости из-за наличия воздуха;
- «доскообразный» живот;
- с-м Ларокко – яички подтянуты из-за сокращения m.cremaster.
Ранняя диагностика: обзорная R-графия, ФГДС, УЗИ:
- R-графия: наличие свободного газа под под куполом дифрагмы; газ отсутствует при: локализации язвы в пилородуоденальной области; при прикрытие печенью, сальником, содержимым желудка; при точечном прободном отверстие.
- ФГДС – перфоративное отверстие, если нет, то еще раз R-графия, т.к. нагнетается воздух при ФГДС.
- ОАК: м.б. незначительный лейкоцитоз.
2. Промежуточные симптомы – ч/з 2-12 часов после перфорации:
- уменьшение болей;
- прекращение рвоты, сохраняются жажда, сухой язык;
- температура нормальная или субфебрильная, нормальный цвет кожи;
- пульс и АД в норме;
- дыхание поверхностное;
- ослабление печёночной тупости;
- ригидность брюшной стенки;
- разлитая болезненность при пальпации живота;
- болезненность при ректальном исследовании (тазовый перитонит – с-м Куленкампфа).
Диагностика:
- УЗИ: наличие свободной жидкости в брюшной полости.
- ОАК: умеренный лейкоцитоз (10-15*109/л) со сдвигом влево.
3. Поздние симптомы – спустя 12 ч после перфорации:
- сильная жажда, сухой язык;
- лицо Гиппократа;
- частая рвота;
- пульс слабый, несоответствие пульса и температуры, снижение АД;
- дыхание частое, затрудненное;
- парез кишечника (задержка стула и газов, вздутие живота);
- положительные симптомы раздражения брюшины;
- отсутствуют перистальтические шумы;
- в нижних отделах живота – притупление перкуторного звука.
Диагностика:
- ОАК: лейкоцитоз более 15*109/л со сдвигом влево, увеличение гематокрита (из-за ↓ ОЦК).
- Пальпаторно: гиперестезия кожи живота, положительный с-м Щ-Б.
Прикрытые перфорации.
Прикрытие:
- прилежащим органом (печень, большой сальник);
- кусочком пищи;
- фибрином.
Воспалительный процесс отграничивается, может сформироваться подпечёночный или поддифрагмальный абсцесс.
Клиника:
- начало как типичная перфорация;
- затем неожиданное улучшение: боли и ригидность мышц ослабевают, брюшная стенка становится мягкой, умеренное напряжение мышц и болезненность в эпигастрии.
Диагностика:
- R-графия;
- ФГДС;
- приём Лебекки – в желудок вводят зонд и ч/з него 100-150 мл воздуха под давлением, воздух пробивает прикрытое отверстие и оказывается в брюшной полости;
- лапароскопия.
Атипичные перфорации:
- Если в малый сальник – гнойный перитонит.
- Если между листками гепато-дуоденальной связки – в забрюшинное пространство – ретроперитониальная флегмона.
Диагностика: нет шока, нет симптомов раздражения брюшины.
Острые стресс-язвы:
Причины: шок, тяжелая травма или операция (длительная, травматичная), психические перенапряжения, травма головного мозга или интракраниальные операции (язва Кушинга), ожоги (язва Керлинга), сепсис.
Клиника:
- Кровотечения различной интенсивности.
- Кровавая рвота и мелена с нарушением гемодинамики: возникают между 2-м и 10-м днем после действия стресс-фактора.
Диагностика – ФГДС: множественные кровоточащие изъязвления слизистой, обычно в проксимальном отделе желудка.
Лечение:
1. Оперативное лечение:
- При развившемся перитоните – экстренная операция – ушивание.
- Если с момента перфорации прошло не более 6 часов: резекция желудка или ушивание.
Показания к оперативному лечению ЯБ:
1. Абсолютные:
- неотложные (перфорации, профузное кровотечение);
- плановые (малигнизация, стенозы).
2. Условно абсолютные:
- большие каллезные язвы с подозрением на малигнизацию;
- пенетрация язвы;
- рецидивирующее кровотечение;
- множественные язвы;
- рецидив язвы.
3. Относительные:
- неосложненная язва при неэффективности консервативного лечения, частыми рецидивами;
- неосложнённая язва в сочетании с другими заболеваниями ЖКТ, требующими оперативное лечение (грыжа пищеводного отверстия диафрагмы, кардиоспазм и т.д.).
При условно абсолютных показаниях – динамическое наблюдение, противоязвенное лечение, при отсутствии эффекта или рецидиве – показания становятся абсолютными.
Операции при ЯБ:
1. Резекция: не менее 50-60% желудка вместе с язвой; заканчивают операцию наложением анастомоза:
- прямого желудочно-двенадцатиперстного по Бильрот-I;
- между желудком и тощей кишкой (Бильрот- II); в модификации по Гофмейстеру-Финстереру: культя ДПК ушивается наглухо, анастомоз между культей желудка и тощей кишкой в изоперистальтическом направлении по типу «конец-в-бок».
- У-образный (обходной) анастомой по Ру при наличии сопутствующего дуоденостаза: ушивание проксимального конца ДПК, формирование анастомоза между культей желудка и дистальным концом тощей кишки; проксимальный конец тощей кишки (с ДПК) соединяется (конец-в-бок) со стенкой тощей кишки ниже места гастроеюнального анастомоза – профилактика дуоденогастрального рефлюкса.
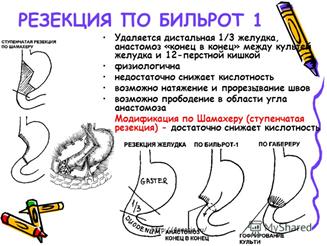

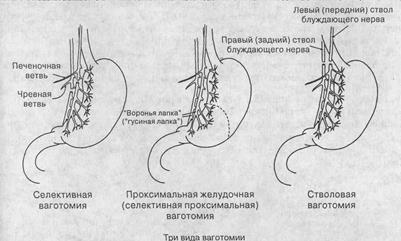
2. Ваготомия – при дуоденальной локализации и у больных с 2-3 типами язв желудка:
- Селективная ваготомия: плохие функциональные результаты.
- Селективная проксимальная ваготомия: результаты лучше, но часто рецидивирует.
- Стволовая ваготомия с антрумэктомией: рецидивирует реже, но есть утрата привратника и резервуара.
Показания к первичной резекции желудка при перфоративной язве:
- Каллезные язвы.
- Малигнизация.
- Перфорация с кровотечением, повторная перфорация, перфорация на фоне стеноза.
Условия для первичной резекции желудка:
- с момента перфорации прошло не более 6 часов, если более 6 часов – нельзя, т.к. перитонит;
- средний возраст больного;
- нет сопутствующих тяжелых заболеваний;
- наличие хирурга, анестезиолога, донорской крови, препаратов.
Противопоказания к резекции, показания к ушиванию:
- перитонит;
- пожилой или молодой возраст;
- наличие тяжелых сопутствующих заболеваний;
- хирургическая ситуация: не владеет техникой, нет крови;
- короткий язвенный анамнез.
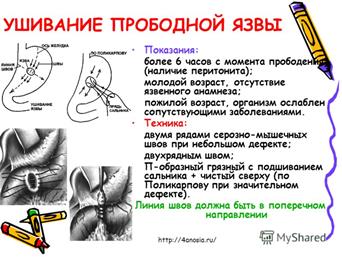
Техника ушивания перфоративной язвы:
1) Поперечными швами (двухузловыми).
2) Тампонада сальником по Опелю-Поликарпову.
3) Дупликатура брюшины.
4) Пилоропластика по Гейнеке-Микуличу (зашивание язвенного дефекта в стенке в поперечном направлении).
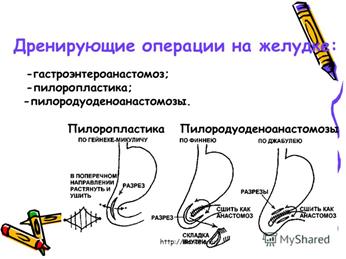
Ранние осложнения после резекции желудка:
- несостоятельность швов культи ДПК;
- кровотечение из линии анастамоза;
- анастамозит;
- КН;
- нарушение эвакуации из желудка;
- послеоперационный панкреатит.
Консервативное лечение перфоративной язвы:
Метод Тейлора:
Показания:
- нет хирурга, анестезиолога, донорской крови, препаратов;
- больной отказывается от операции;
- агональное состояние больного.
Проводится:
- постоянная аспирация желудочного содержимого ч/з зонд;
- АБ-терапия максимальными дозами в/в;
- массивное в/в вливание жидкостей – дезинтоксикационная терапия до 3 л и более;
- парентеральное питание;
- обезболивание.
Отдалённые результаты операций по поводу прободных язв желудка и ДПК:
1. Осложнения, вызванные самой язвой: рецидивная язва, новая язва, пенетрация, кровотечение из язвы, повторная перфорация язвы, полипоз желудка, малигнизация на месте зашитой язвы.
2. Осложнения, связанные с операцией: пилоростеноз, деформация желудка, перигастриты и перидуодениты, гастро-дуодениты, дивертикулы ДПК и желудка.
Отдаленные результаты:
1. Лучшие после резекции желудка: 75% хороших исходов.
2. Хуже при ушивании с наложением анастомоза: 50% хороших исходов.
3. Плохие при ушивании – 35% хороших исходов:
- у 60% – незажившая язва;
- при повторной операции по поводу плохих результатов: у 40% – пенетрация, у 30% – нарушение эвакуации пищи из желудка, у 10% – повторная операция из-за острого кровотечения;
- спайки: обнаружены более чем у 70%.
Осложенения:
- распространение гнойного процесса на клетчатку таза (самое опасное);
- гнойное расплавление прямой кишки выше аноректальной линии;
- прорыв гноя в брюшную полость и забрюшинное пространство;
- образование свищей.
Хронический парапроктит (свищ прямой кишки) – хронический воспалительный процесс в анальной крипте, межсфинктерном пространстве и параректальной клетчатке с формированием свищевого хода (осложнение острого парапроктита).
Поражённая крипта – внутреннее отверстие свища.
Этиопатогенез: внутреннее отверстие свища открывается в просвет прямой кишки, наружное — на коже промежности; в свищ из прямой кишки попадают газы и кал (поддержание воспаления).
Причины перехода острого парапроктита в хронический:
- поздняя обращаемость после самопроизвольного вскрытия гнойника;
- ошибочная хирургическая тактика в остром периоде (вскрытие гнойника без санации входных ворот инфекции).
Классификация :
1. По анатомическому признаку:
- полные/неполные;
- наружные/внутренние.
2. По расположению внутреннего отверстия свища:
- передний;
- задний;
- боковой.
3. По отношению свищевого хода к волокнам сфинктера:
- интрасфинктерный: свищевой канал находится полностью кнутри от сфинктера прямой кишки;
- транссфинктерный: часть свищевого канала проходит ч/з сфинктер, часть в клетчатке;
- экстрасфинктерный: свищевой канал, минуя сфинктер, проходит в клетчатке, открывается на коже.
4. По степени сложности:
- простые;
- сложные.
Клиника, диагностика:
- При широком свищевом ходе ч/з него могут выходить газы и кал, при узком – скудное серозно-гнойное отделяемое.
- Эпизодическое закрытие свища ведет к нарушению дренирования гнойной полости и обострению парапроктита.
- Боли возникают при обострении.
- Может привести к проктиту, проктосигмоидиту, мацерации кожи промежности.
- Осмотр: количество свищей, характер и количество отделяемого, наличие мацерации кожи.
- Пальцевое исследование: внутреннее отверстие свища, его размеры, ход и особенности.
Лечение:
1. Консервативное – этап подготовки к операции: сидячие ванны после дефекации, промывание свища антисептиками, введение в свищевой ход АБ, микроклизмы с облепиховым маслом.
2. Хирургическое – плановая операция:
- При интрасфинктерных свищах их иссекают в просвет прямой кишки вместе с кожей и клетчаткой, дно раны выскабливают ложкой Фолькмана, гнойные полости в п/к клетчатке вскрывают по зонду, выскабливают ложкой Фолькмана и вводят марлевую турунду с мазью (левомеколь), устанавливают газоотводную трубку.
- Транссфинктерные свищи: иссечение свища в просвет прямой кишки с ушиванием, дренированием гнойной полости.
- Экстрасфинктерные свищи: иссечение свищевого хода и ушивание внутреннего отверстия свища.
Консервативное:
- Нормализация стула.
- Свечи: ультрапрокт, перед введением – тёплая сидячая ванна.
- Обезболивающие и санирующие мазь в заднепроходный канал.
Хирургическое:
- При хроническом течении, не поддающемся консервативной терапии.
- Техника: иссечении по плоскости трещины в пределах здоровой слизистой оболочки, при выраженном спазме сфинктера – сфинктеротомия.
Осложнения:
- выраженный болевой синдром из-за анального сфинктера;
- кровотечение;
- острый парапроктит.
Молниеносная форма:
- внезапное ухудшение сознания, до полной потери;
- резко выраженная одышка;
- цианоз;
- боль и чувство сжатия в груди;
- резкое снижение АД;
- набухание шейных вен;
- расширение зрачков;
- непроизвольное мочеиспускание и дефекация;
Возникает обструктивный шок, который вызывает кардиогенный.
Типы шока. Шок и клеточная дисфункция. Современные методы лечения различных типов шока. Синдром полиорганной дисфункции/недостаточности у хирургических больных. Диагностические критерии органной дисфункции. Факторы риска. Прогноз. Диагностика и лечение данного осложнения. Хирургический сепсис: современная классификация, клиника, принципы лечения. Септический шок. Клиника, диагностика и современные методы лечения .
Шок – гипоперфузия тканей, которая недостаточна для поддержания аэробного метаболизма.
Физиологическая ответная реакция направлена на сохранение перфузии сердца и головного мозга, возникает вазоконстрикция, снижается выделение жидкости из организма и жидкость перемещается во внутрисосудистое русло.
Механизмы:
- ↑ сердечных сокращений и ↑ периферического сосудистого тонуса;
- гормональная ответная реакция, направленная на задержку натрия и поддержание объёма циркулирующей жидкости;
- локальные изменения микроциркуляции.
При небольшой кровопотере компенсаторные механизмы обеспечивают поддержание гемодинамики – компенсированная фаза шока. При продолжающейся гипоперфузии развивается гибель клеток и повреждение тканей – декомпенсированная фазы шока. На этом этапе лечение может обеспечить обратное развитие клеточной дисфункции при условии возмещения жидкости в достаточном объеме.
Если потери объема жидкости продолжаются, либо возмещение неадекватное – необратимые нарушения.
Типы шока:
- гиповолемический (потеря ОЦК);
- кардиогенный (падение насосной функции сердца);
- обструктивный (перикардиальная томпонада сердца, ТЭЛА, напряжённый пневмоторакс – нарушается работа сердца из-за сдавления извне);
- септический (вазодилятационный);
- нейрогенный (повреждение спинного мозга вызывает вазодилатацию из-за острой потери симпатического сосудистого тонуса);
- травматический (из-за массивной травмы и переломов, кровотечения).
Шок и клеточная дисфункция:
При шоке происходит недостаточная для метаболизма клеток перфузия тканей, возникает кислородная задолжность. В норме при реперфузии клеток возмещается кислородная задолжность. При гипоперфузии нарушается образование АТФ, метаболизм клетки переключается на анаэробный гликолиз, который обеспечивает продукцию АТФ за счет расщепления гликогена клетки: образуется пируват, который преобразуется в лактат (в норме поступает в цикл Кребса).
Накопление лактата сопровождается внутриклеточным ацидозом, который нарушает:
- функцию внутриклеточных энзимов;
- приводит к изменениям экспрессии клеточных генов;
- нарушает клеточный метаболизм;
- ухудшает ионный обмен клеточной мембраны.
Внутриклеточный ацидоз → нарушается активность Na+/К+АТФ-азы мембран клеток → нарушение потенциала клеточных мембран → накопление Na+ внутри клетки, К+ выходит из клетки во внеклеточное пространство → накопление воды внутри клетки, её набухание, ↓ внеклеточной жидкости.
При прогрессировании всех этих нарушений происходит гибель клетки.
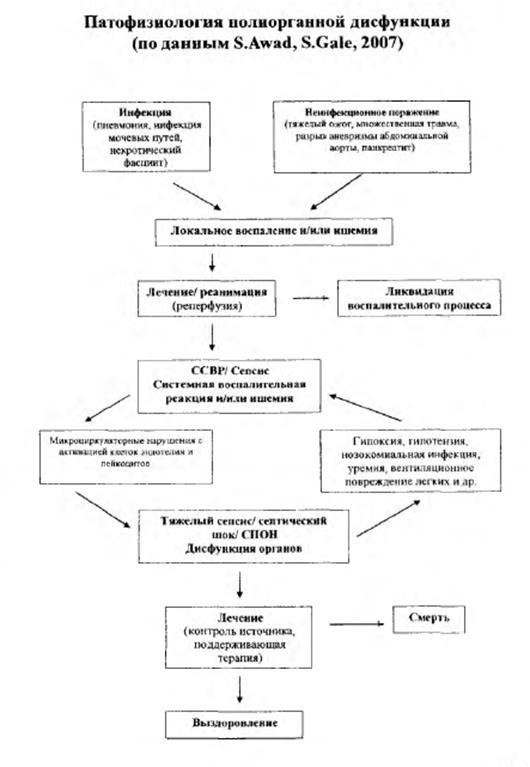
ССВР, сепсис, тяжелый сепсис, септический шок и синдром полиорганной недостаточности (СПОН) – это стадии единого процесса с системной активацией воспалительной ответной реакции с участием всех органов и систем.
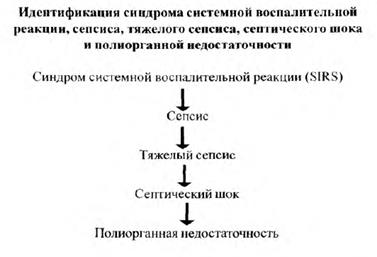
Синдром системной воспалительной реакции (ССВР) – ответная реакция, которая характеризуется возникновением 2-х и более признаков из нижеперечисленных:
- температура > 38°С или < 36°С;
- ЧСС > 90 уд/мин;
- ЧДД > 20 в мин, либо РаС02 < 32 мм. рт. ст.;
- лейкоцитоз 12000/мм3 или лейкопения 4000/мм3, либо количество незрелых форм нейтрофилов (палочкоядерных) составляет >10%.
Сепсис – ССВР с клиническими проявлениями или доказанным источиком инфекции.
Тяжелый сепсис – сепсис при наличии дисфункции органов, гипоперфузии или гипотензии, проявляется развитием лактат ацидоза, олигурии и острых нарушений психического статуса.
Септический шок – сепсис, сопровождающийся устойчивой гипотензией, несмотря на адекватное возмещение объёма жидкости, и устойчивой гипоперфузией (лактат ацидоз, олигурия, острые нарушения психического статуса и др.).
На фоне введения больному инотропных препаратов и вазопрессоров гипотензия может не проявляться.
Синдром полиорганной недостаточности (СПОН) – прогрессирующая обратимая дисфункция 2-х и более органов с острым нарушением нормального гомеостаза. Поддержание гомеостаза невозможно без проведения интенсивной терапии.
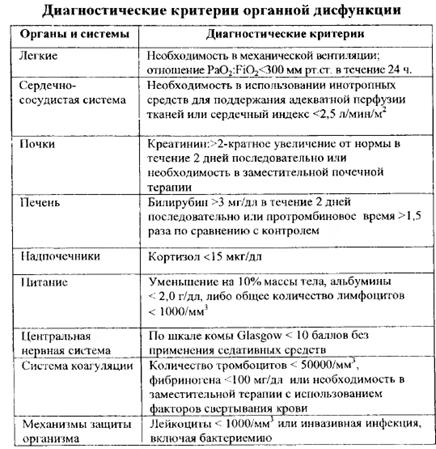
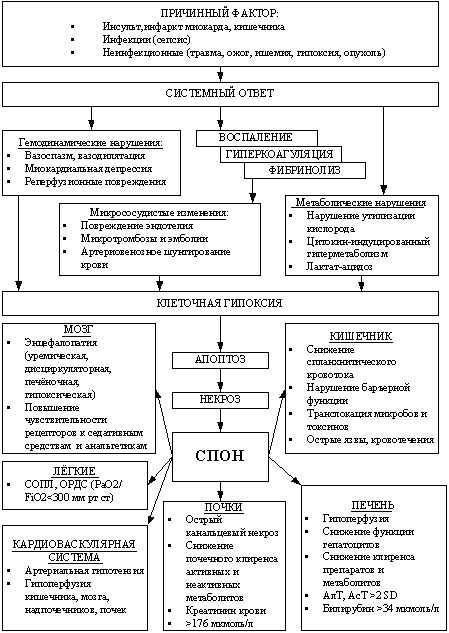
Патогенез СПОН:
В основе патологическая генерализованная устойчивая ответная реакция на повреждение: нарушение регуляции нормальной ответной реакции на повреждение, аномальная активация множества воспалительных каскадных механизмов → состояние прокоагуляции, тромбоз сосудов микроциркуляции → локальная и региональная гипоксия органов и тканей → развивается глобальная клеточная ишемия → усугубляет повреждение клеток, дальнейшее высвобождение медиаторов воспаления → формируется порочный круг → повреждение органов, тяжелые функциональные нарушения и гибели больного.
Воспалительная ответная реакция на повреждения:
Воспалительная реакция → высвобождение медиаторов воспаления (цитокины, ФНО, ИЛ-1, ИЛ-6), токсические метаоболиты кислорода, тканевые протеазы.
Главный медиатор, который вызывает развитие СПОН – ФНО:
- стимулирует высвобождение провоспалительных цитокинов (IL-1, IL-2);
- повышает активность нейтрофилов;
- повышает активность фосфолипазы А2, циклооксигеназы, синтеза оксида азота.
Все это повреждает эндотелий сосудов с высвобождением тканевого фактора, повышением проницаемости капилляров с развитием отёка.
Ишемическое реперфузионное повреждение:
Является важным механизмом клеточного повреждения, вызывающего СПОН.
Ишемия → гипоперфузия тканей → ↓ синтеза АТФ, деградация АТФ до пуриновых оснований → накоплению в клетках гипоксантина (в норме гипоксантин под воздействием ксантин дегидрогеназы переходит в ксантин, затем преобразуется в мочевую кислоту) → нарушение ионного транспорта ч/з клетку, ↑ притока внутрь клеток ионов Ca2+ → активация протеаз, которые необратимо конвертируют ксантин дегидрогеназу в ксантин оксидазу, которая обеспечивает переход избыточного гипоксантина в мочевую кислоту.
Реперфузия → ↑ уровня внутриклеточного кислорода → редуцирование молекул кислорода до образования супероксидного аниона (О2-) → индукция образования других токсических метаболитов кислорода, включая перекись водорода (Н202), гидроксильный радикал (ОН-) → повреждение мембран клеток, повышение капиллярной проницаемости и активации воспалительных каскадных реакций.
Лечение СПОН : направлено на лечение повреждённых органов.
Профилактика:
- Поддержание адекватной доставки кислорода к тканям в соответствии с метаболическими потребностями: возмещение ОЦК, улучшение микроциркуляции.
- Раннее и окончательное восстановление повреждений: своевременное иссечения некротических тканей, быстрая ликвидация инфицирования, вскрытие абсцессов.
- Профилактика нозокомиальной инфекции.
- Нутритивная поддержка (парентеральное и энтеральное питание).
Контроль повреждения :
У больных, погибающих от кровопотери и других неотложных состояний, развивается Триада: коагулопатия, гипотермия и метаболический ацидоз – "Треугольник смерти".
Контроль повреждения:
1 этап: простая и быстрая остановка кровотечения и контаминации брюшной полости.
2 этап: возвращение больного в ОРИТ, где проводится его активное согревание, возмещение ОЦК, коррекция КЩС и коагулопатии.
3 этап: после коррекции метаболических нарушений (обычно от 24 до 48 часов) пациент может быть взят повторно в операционную для ревизии повреждения.
Септический шок:
- ранний («теплый» или гипердинамический шок);
- поздний («холодный» или гиподинамический шок).
Ранний септический шок характеризуется:
- периферической вазодилятацией;
- гиперемией;
- потеплением конечностей;
- компенсаторным ↑ сердечного выброса (за счет тахикардии и уменьшения постнагрузки).
Поздний септический шок характеризуется:
- ухудшением сократимости миокарда;
- ухудшением перфузии тканей;
- вазоконстрикцией;
- пятнистой окраской кожных покровов конечностей;
- олигурией;
- гипотензией.
При вазодилятационном шоке гипотензия развивается из-за недостаточного сокращения гладкомышечных элементов стенки сосудов: возникает резистентность к введению вазопрессоров, несмотря на гипотензию и повышенный уровень катехоламинов в плазме.
Клинника, диагностика:
ССВР + клиника инфекции или доказанная инфекция + признаки гипотензии.
ССВР:
1. Температура > 38°С или < 36°С.
2. ЧСС > 90 уд/мин.
3. ЧДД >20 либо РаС02 < 32 мм. рт. ст.
4. Лейкоцитоз > 12000/мм3 или < 4000/мм3, либо >10% незрелых форм нейтрофилов.
Из-за гипотензии происходит перераспределение системного кровотока с развитием шунтирования на уровне микроциркуляции, что еще больше усугубляет перфузию тканей.
Признаки гипоперфузии:
- спутанное сознание;
- олигурия;
- гипотензия.
Лечение:
- Если дыхание затруднено: интубация трахеи и ИВЛ.
- Возмещение ОЦК с помощью кристаллоидов: на первые 0-10 кг массы тела – 100 мл/кг в день, на следующие от 10 до 20 кг – 50 мл/кг в день, свыше 20 кг – 20 мл/кг в день.
- Эмпирическая АБ-терапия с учётом клиники, после определения чувствительности соответсвующий АБ.
- Введение вазопрессоров: катехоламины, при резистентности – аргинин, вазопрессин.
- Контроль уровня глюкозы в крови.
- В/в введение рекомбинантного человеческого активированного протеина С, который усиливает фибринолиз и подавляет образование тромбов и воспалительную реакцию.
- ГКС: 7-дневный курс лечения низкими дозами гидрокортизона.
СПОН – прогрессирующая обратимая дисфункция 2-х или более органов с острым нарушением нормального гомеостаза.

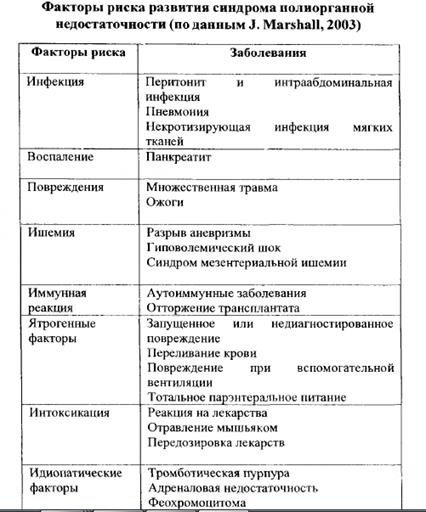
Прогноз: зависит от тяжести дисфункции органов и от лечения.

По характеру выпота:
- серозно-фибринозный;
- гнойный;
- каловый;
- желчный;
- геморрагический.
По этиологии:
1) Первичный:
- спонтанный перитонит у больных с циррозом печени;
- туберкулезный перитонит.
2) Вторичный:
- вызванный перфорцией;
- вызванный воспалительной деструкцией органов брюшной полости;
- послеоперационный перитонит.
3) Третичный: развивается и протекает без выраженной клиники на фоне лечения ослабленных больных со вторичным перитонитом.
Клиника, диагностика:
- Может протекать с маловыраженной клиникой.
- Тяжелая форма характеризуется быстрым ухудшением состояния и малой выраженностью симптомов со стороны живота.
- Выявляются признаки септического шока: бледность, эйфоричность, частое поверхностное дыхание, снижение АД, пульс частый нитевидный, болевой синдром выражен слабо, живот мягкий, вздут, перистальтика отсутствует, лейкоцитоз до 25 х 109/л.
- При перитоните из-за несостоятельности швов полых органов или прорыве абсцесса клиника характерна для типичного острого живота; отсутствует положительная динамика в п/о периоде.
- При перфорации абсцесса проявления кратковременны: ч/з несколько часов боли стихают, напряжение мышц уменьшается, перитонит становится скрытым, атипичным (мягкий живот, с-м Щ-Б отрицательный).
- При перфорации стресс-язвы: симптомы возникают ч-з 5-9 дней; перитонит протекает атипично: коллапс, стойкий парез кишечника на фоне отсутствия напряжения мышц брюшной стенки, высокий лейкоцитоз со сдвигом.
- Рентген. ОГК: обращают внимание на высоту стояния диафрагмы, её контуры и подвижность, состояние лёгочной ткани, наличие жидкости. ОБП: жидкость в полости или отграниченные скопления под диафрагмой, боковых каналах, между петлями; уровень жидкости в кишке; признаки паралитической кишечной непроходимости.
Вялотекущий перитонит: начинается с 3-9 дня после операции; клиника: усиление болей в животе постоянного характера, ухудшение общего состояния, стойкий парез кишечника, тахикардия, сухость языка, уменьшение диуреза, нарастающий лейкоцитоз со сдвигом. Диагностика –лапароскопия.
Лечение: аналогичное.
Пути передачи:
- гематогенный;
- влагалищный.
Клиника, диагностика:
- начинается внезапно, с самого начала болезненность диффузная по всему животу;
- частая, обильная рвота;
- сильный понос (особенно частый признак), кал зловонный;
- часто herpes labialis (симптом Pater);
- температура с самого начала 39-40оС;
- пульс часто до 140-160 уд/мин, слабого наполнения;
- живот «как тесто», защитное напряжение мышц нерезкое;
- у девочек часто бели из влагалища;
- лейкоцитоз высокий (25-30 и выше);
- лапароскопия.
Лечение:
- как у обычного перитонита;
- при хирургическом вмешательстве источник перитонита не находят;
- окончательный диагноз устанавливают при микроскопическом исследовании содержимого брюшной полости;
- в п/о периоде вводят до 8 000 000 ЕД пенициллина в сутки и сульфаниламидные препараты;
- дезинтоксикационная терапия, переливания крови.
Оценка жизненно важных функций организма в предоперационном периоде. Операционный риск и возможности его снижения у больных с сопутствующей патологией .
Предоперационное обследование:
1) сбор анамнеза;
2) объективное исследование;
3) проведение специальных исследований (ФГДС, УЗИ, лапароскопия) и общеклинических лабораторных исследований.
Операционный риск – степень опасности предстоящей операции. Оценка операционного риска в предоперационном периоде обязательна.
Операционный риск в соответствии с физическим состоянием больного:
- Риск 1: больные без органических заболеваний или локализованные заболевания без системных расстройств.
- Риск 2: больные с легкими или умеренными системными расстройствами, умеренно нарушающими жизнедеятельность.
- Риск 3: больные с тяжелыми системными расстройствами, серьёзно нарушающими жизнедеятельность.
- Риск 4: больные с крайней степенью системных расстройств опасными для жизни.
- Риск 5: больные, обречённые на смерть в течение 24 часов.
Тяжесть оперативного вмешательства:
1) Малые операции на поверхности тела и полостных органах:
- удаление поверхностно расположенных и локализованных опухолей;
- вскрытие небольших гнойников;
- ампутация пальцев кистей и стоп;
- неосложненные аппендэктомии и грыжесечения;
- перевязка и удаление геморроидальных узлов.
Дата: 2019-02-25, просмотров: 576.