В последние годы в России отмечается некоторое снижение общей заболеваемости детей болезнями органов дыхания (хотя частота обращения у детей по поводу болезней органов дыхания выше в 1,5 раза, чем у подростков, и в 3,5 раза, чем у взрослых), но при этом наблюдается неуклонный рост других заболеваний, особенно инфекционных и паразитарных, что стало следствием глубоких социально-экономических изменений в стране.
Рост инфекций (за исключением кори, заболеваемость которой имеет ярко выраженный волнообразный характер с периодичностью 5-6 лет), включенных в программу расширенной иммунизации, связан с недостатками вакцинопрофилактики.
На кафедре социальной гигиены и организации здравоохранения РГМУ Н.В. Полунина (1996), изучая состояние здоровья семей, имеющих детей дошкольного возраста, получила следующие уровни заболеваемости детей (табл. 29).
Таблица 29. Распределение заболеваемости детей по возрасту и полу (на 1000 детей соответствующего возраста и пола)
| Возраст, годы | Оба пола | Мальчики | Девочки |
| 0-1 | 3103 | 3115 | 2968 |
| 1-2 | 3845 | 4163 | 3705 |
| 2-3 | 3916 | 4214 | 3821 |
| Ъ-Л | 3572 | 3756 | 3504 |
| 4-5 | 3098 | 3122 | 3022 |
| 5-6 | 2424 | 2523 | 2341 |
| 6-7 | 2147 | 2219 | 2089 |
| 0-7 | 3135 | 3256 | 3017 |
Обращает на себя внимание, что 2/3 всей заболеваемости (67,9%) приходится на возраст от 0 до 7 лет, причем большая часть - на дошкольный возраст (около 35%). В связи с этим основные усилия педиатра должны быть направлены на профилактику наиболее часто встречающихся заболеваний в указанном возрасте. Это тем более актуально, что за последние годы увеличивается заболеваемость
детей более старшего возраста. Если до 1970 г. практически все ис- следователи отмечали более высокую заболеваемость детей 1-го года жизни, то с 1970 по 1986 г. в большинстве опубликованных работ 2-й год жизни считается наиболее неблагоприятным с точки зрения состояния здоровья, поскольку заболеваемость детей на 2-м году жизни существенно превышала тот же показатель на 1-м году.
В Нижнем Новгороде и Москве, в городах Дальнего Востока выше показатели заболеваемости детей 3-4-го года жизни. При этом заболеваемость детей первых 2 лет жизни не снижается и остается довольно высокой.
Заболеваемость детей зависит не только от возраста, но и от пола. Представленные в табл. 29 данные Н.В. Полуниной свидетельствуют, что если до 7 лет заболеваемость выше у мальчиков, то после 7 лет положение меняется.
Кроме того, на заболеваемость детей влияет то, какой по счету ребенок в семье. Наиболее низкая заболеваемость у детей, родившихся 3-ми по счету. Однако это справедливо лишь при сохранении интергенетического интервала не менее 2,5 лет. Заболеваемость детей, родившихся 4-ми, 5-ми и т.д., имеет тенденцию к увеличению.
На заболеваемость детей, особенно первых 3 лет жизни, заметно влияют различные факторы риска.
Заболеваемость детей из семей с одним фактором риска превышает в 1,5 раза, с двумя и более факторами - в 2,1 раза данный показатель у детей из семей, не имеющих факторов риска на 1-м году жизни.
Семьи рабочих считаются семьями «социального риска». Социально-гигиенические факторы риска имеются в каждой 6-й семье рабочих, что больше, чем в семьях служащих. Социально-демографические факторы риска встречаются в рабочих семьях в 1,5 раза чаще, чем в семьях служащих.
Существенно влияет на заболеваемость детей распад семьи и воспитание детей в неполных семьях.
Результаты исследования, проводимого кафедрой социальной гигиены и организации здравоохранения (общественного здоровья и здравоохранения) РГМУ в течение ряда лет, свидетельствуют, что уровень общей заболеваемости (исключая болезни полости рта и зубов) детей, воспитывающихся в неполных семьях, составляет 3796,8 на 1000 детей, что в 1,6 раза превышает заболеваемость детей в полных семьях (2278,0 на 1000 детей). Заболеваемость болезнями органов дыхания почти в 1,6 раза выше у детей из неполных
семей (соответственно 2365,6 и 1459,3 на 1000 детей соответствующего возраста). У детей, воспитывающихся в неполных семьях, ОРВИ в 2 раза чаще осложняются бронхитом и пневмонией. Заболеваемость болезнями кожи и подкожной клетчатки, инфекционными и паразитарными болезнями в 2,3-1,5 раза выше у детей из неполных семей по сравнению с детьми, воспитывающимися в полных семьях (соответственно 299,0 и 129,3%; 224,6 и 147,9%). Особое внимание обращает на себя существенное преобладание болезней кожи и подкожной клетчатки у детей из неполных семей, поскольку в патогенезе дерматозов важное значение имеют нейрогенные механизмы.
Психические травмы также служат причиной снижения сопротивляемости организма, а следствием этого становится повышение восприимчивости детей к возбудителям инфекционных болезней. Инфекционные и паразитарные болезни, занимая одно из ведущих мест в структуре заболеваемости, имеют существенно более высокий уровень у детей из неполных семей по сравнению с детьми контрольной группы.
О влиянии неблагоприятного психологического климата в неполных семьях свидетельствует более высокий уровень болезней нервной системы и органов чувств у детей из неполных семей, который в 1,7 раза превышает эту заболеваемость в контрольной группе (101,7%).
Особого внимания заслуживают неврастения, астеноневротический и астенический синдромы, ситуационный невроз, расстрой- ства речи у детей. Уровень перечисленных заболеваний в 2,3 раза выше у детей, воспитывающихся в неполных семьях, по сравнению с контрольной группой (соответственно 87,1 и 38,0%).
Более наглядное различие в уровнях заболеваемости детей из полных и неполных семей имеют болезни органов пищеварения, в патогенезе которых ведущая роль принадлежит психологическому дискомфорту. Если у детей, воспитывающихся в полных семьях, заболеваемость болезнями органов пищеварения составляет 45,0%, то у детей из неполных семей она достоверно в 3,2 раза выше (146,0%).
Травмы и отравления как следствие безнадзорности наиболее часто (в 2,2 раза) встречаются у детей из неполных семей, чем у детей, живущих в полных семьях.
У детей из экологически неблагоприятных районов заболеваемость в 1,5-3 раза выше, чем у живущих в благоприятных условиях, кроме того, в 2 раза чаще встречается хронический тонзиллит, в 2,3 раза чаще - аденоидные вегетации, в 1,7 раза чаще - гингивиты.
В структуре заболеваемости детей от рождения до 14 лет включительно 1-е место занимают болезни органов дыхания, причем их доля колеблется от 55% на 1-м году жизни до 75% у детей 10-14- летнего возраста и 80% на 3-4-м году жизни.
Заболеваемость детей болезнями органов пищеварения возрастает. Если 10-15 лет назад эти заболевания не занимали первые 5 мест в структуре заболеваемости, то в настоящее время болезни органов пищеварения занимают 5-е место у детей до 7 лет, 4-е место у детей 7-10 лет и 3-е место в возрасте 10-14 лет.
Достаточно высока заболеваемость инфекционными и паразитарными болезнями. Уровень этих заболеваний резко возрастает уже на 2-м году жизни по сравнению с 1-м годом. Если на 1-м году число инфекционных и паразитарных болезней не превышает 85-160 на 1000 детей, то на 2-м году инфекционная заболеваемость увеличивается в 2-3 раза. Наиболее высокая заболеваемость инфекционными и паразитарными болезнями отмечается на 3-4-м году жизни, затем снижается и со 2-го места перемещается на 4-е место в возрастной группе 10-14 лет.
Особого внимания заслуживают новорожденные, так как они считаются наиболее уязвимыми. Отдельные дни и даже минуты жизни новорожденного зачастую определяют состояние его здоровья в дальнейшем.
Ежегодно, особенно в крупных городах, рождается до 50% детей с перинатальным риском, что в 2 раза увеличивает заболеваемость новорожденных и детей 1-го года жизни.
К сожалению, заболеваемость новорожденных детей неуклонно увеличивается. Так, за 1989-2005 гг. заболеваемость новорожденных (заболевших и родившихся больными) увеличилась более чем в 3 раза.
Заболеваемость недоношенных новорожденных в 2,5 раза превышает этот показатель у доношенных.
Особое значение в оценке заболеваемости детей имеет кратность перенесенных заболеваний за год. В зависимости от числа перене- сенных ребенком заболеваний выделяют следующие группы: 1-я группа включает в себя детей, не болевших в течение года; 2-я группа состоит из детей, перенесших 1-3 заболевания в год, и называется группой эпизодически болеющих; 3-я группа - это часто болеющие дети, болевшие 4 раза и более в течение года. У детей 3- й группы чаще формируется хроническая патология.
С возрастом увеличивается доля не болевших детей и уменьшается число эпизодически и часто болевших. Так, число не болевших
(«индекс здоровья») на 7-м году жизни по сравнению с 4-м годом увеличивается в 9,0 раз, а число эпизодически и часто болеющих уменьшается соответственно в 1,4 и в 2,4 раза. В среднем в дошколь- ном возрасте не болевшие составляют 12,0%, эпизодически и часто болевшие - соответственно 88 и 22%. В целом среди детей, проживающих в России, каждый 4-5-й относится к часто болеющим, причем наиболее высок этот показатель в возрасте от 3 до 4 лет, и даже в 5-6 лет доля часто болеющих больше, чем у детей 1-2 лет, хотя несколько лет назад (с 1970 по 1984 г.) наибольшее число часто болеющих составляли дети 2-го года жизни. В дальнейшем с увеличением возраста число часто болеющих детей заметно снижалось, но практически мало менялся их «вклад» в общую заболеваемость детского населения. На протяжении всего детства часто болеющие обусловливают почти половину всей детской заболеваемости (47,0%).
Естественно, что заболеваемость часто болеющих детей достоверно выше по сравнению с эпизодически болеющими, причем если в первые 7 лет жизни - в 2,9 раза, то в школьном возрасте - в 4 раза.
Такой высокий уровень заболеваемости часто болеющих детей формируется теми же заболеваниями, что и у эпизодически боле- ющих, только уровень этих заболеваний повышается в несколько раз. Фактически на 3 класса болезней (болезней органов дыхания, инфекционных и паразитарных болезней, болезней нервной системы и органов чувств) приходится более 90% всех заболеваний.
«Формированию» часто болеющих детей способствуют различные факторы риска. В рабочих семьях часто болеющих детей больше, чем в семьях служащих.
Часто и длительно болеющих детей в 2,5 раза чаще выявляют в экологически неблагоприятных районах.
Кроме того, выявлена прямая корреляционная зависимость между заболеваемостью детей (7 раз в году и более) и такими параметрами, как хронические заболевания у родителей и большая масса тела ребенка при рождении. Заболеваемость (4-6 раз в год) находится в достоверной корреляционной связи с низкой массой тела при рождении, патологией беременности и родов у матери, а также искусственным вскармливанием на 1-м году жизни.
Несмотря на более высокую обращаемость детей в ЛПУ по сравнению со взрослым населением, не следует пренебрегать проведени- ем медицинских осмотров с привлечением специалистов. Значительная часть заболеваний и отклонений выявляется при таком осмотре
впервые (до 90%). Более 90% впервые установленной патологии органов дыхания приходится на гипертрофию миндалин и аденоидов, хронический тонзиллит, которые были выявлены при комплексных медицинских осмотрах. Во всех возрастных группах у детей отмечена высокая стоматологическая заболеваемость (85-95%), причем 65,0% случаев впервые выявлены при медицинских осмотрах.
При медицинских осмотрах у детей диагностируют много неизвестных по материалам обращаемости случаев заболеваний зубов и полости рта (более 400,0%), воспалительных и других заболеваний кожи и подкожной клетчатки (45,0%), хронических болезней верхних дыхательных путей (35,0%), заболеваний глаза и его придатков (25,0%), нарушений осанки, сколиоза, плоскостопия и других болезней костно-мышечной системы (25,0%), невротических расстройств (23,0%).
При осмотрах девочек, посещающих детские дошкольные учреждения и школы, выявлена заболеваемость более 2000%. С воз- растом отмечается накопление хронической патологии и к периоду совершеннолетия она достигает 3000%. При вступлении в формальный детородный возраст каждая девочка в среднем имеет 3 общесоматических заболевания.
При комплексном осмотре школьников в нескольких регионах почти у всех обследуемых была выявлена патология позвоночного столба: нарушение осанки, сколиоз I, I-II степени, изменения в отдельных позвоночно-двигательных сегментах.
Необходимость комплексных медицинских осмотров среди детей не вызывает сомнений. В таких медицинских осмотрах долж- ны участвовать, кроме участкового педиатра, хирург, оториноларинголог, офтальмолог, стоматолог. Около 70% детей нуждаются в дополнительном осмотре травматологом-ортопедом, психоневрологом (или невропатологом), примерно 1/3 детей в соответствии с показаниями консультировались у дерматолога, кардиоревматолога, эндокринолога. С увеличением возраста потребность в допол- нительных консультациях растет.
Инвалидность
Инвалидность, или стойкая нетрудоспособность - это длительная или постоянная потеря трудоспособности вследствие значи- тельного нарушения функций организма, вызванного хроническим заболеванием или травмой. Инвалидность характеризуют:
- абсолютное число инвалидов, состоящих на учете в органах социальной защиты;
- абсолютное число детей-инвалидов (до 16 лет), получающих социальные пенсии;
- распространенность инвалидности среди населения - число инвалидов на 10 000 населения;
- распространенность инвалидности среди детей - число детейинвалидов на 10 000 детей;
- структура инвалидности по возрасту, по причинам инвалидности, по группам инвалидности, по классам заболеваний.
- первичный выход на инвалидность, или численность лиц, впервые признанных инвалидами, на 10 000 населения (или на 10 000 работающих).
Число инвалидов, по подсчетам Л.Н. Гришиной, состоявших на учете в органах социальной защиты населения Российской Феде- рации на начало 1996 г., составляло 8,5 млн, к 2005 г. число инвалидов превысило 11,5 млн человек (инвалиды в связи с заболевания- ми, трудовым увечьем, инвалиды войны, дети-инвалиды и др.). Среди детей-инвалидов (до 16 лет) было около 700 тыс. человек (24,6 на 10 000 детей).
В 1994 г. было впервые зарегистрировано 1 124 000 инвалидов, в 1995 г. - 1 346 899, в 1996 г. - 1,17 млн, в 1997 г. - 1,141 млн, в 1998 г. - 1,131 млн, в 1999 г. - 1,049 млн, в 2005 г. - 1,1 млн человек.
Структура причин общей инвалидности взрослых: болезни сердечно-сосудистой системы (42,0%), психические расстройства (9,9%), злокачественные новообразования (10,4%), болезни костно-мышечной системы (7,2%), травмы (6,1%), болезни органов дыхания (3,6%), туберкулез (3,3%), болезни органов пищеварения (3,0%), болезни эндокринной системы (3,2%), болезни мочевой системы (1,1%), профессиональные болезни (0,4%), прочие (0,6%)1.
У детей на 1-м месте были дети с болезнями нервной системы и органов чувств; на 2-м месте - врожденные аномалии (33,8); на 3-м месте - психические расстройства. Далее идут умственная отсталость, болезни мышечной системы и соединительной ткани, главным образом остеопатии и хордопатии, болезни органов дыхания, болезни эндокринной системы, расстройства питания, поражение
1 Актуальные проблемы инвалидности в РФ / Под ред. Л.Н. Гришиной.- М.,
1995.
обмена веществ, иммунитета, болезни мочеполовой системы, травмы и отравления, новообразования, сахарный диабет и др.1.
Распространенность инвалидности имеет региональные особенности, больше всего впервые признанных инвалидами в Москве, Санкт-Петербурге, самые низкие - в Республике Саха (Якутия); Амурской области; Тюменской области; Республике Ингушетия.
По данным официальной статистики Госкомстата РФ, с начала 90-х годов в России резко увеличился первичный выход на инва- лидность: число лиц, впервые признанных инвалидами, на 10 000 населения составляло: в 1985 г. - 50; в 1993 г. - 77,8; в 1994 г. - 76,6; в 1995 г. - 91,0; в 1996 г. - 79,8; в 1997 г. - 77,6; в 1998 г. - 77,6; в 1999 г. - 72,1; в 2005 г. показатель превысил 106,0.
В 1995 г., «рекордному» по первичной инвалидности, было зарегистрировано около 1,4 млн инвалидов.
10-15% первично признанных инвалидами составляют лица пенсионного возраста, 85-90% - население трудоспособного возраста.
Из первично признанных инвалидами получили инвалидность по общему заболеванию 85,0%, инвалиды из числа военнослужащих составили 7,5%, инвалиды с детства - 4,5%, трудовое увечье или профзаболевание стало причиной инвалидности у 2,0%.
Наиболее часто определяют инвалидность II группы (более 60% случаев), затем III группы (более 24% случаев) и I группы (примерно 12-13% случаев). На 10 000 населения приходилось 65,7 инвалидов I группы, 300,5 - II и 152 - III группы.
Мужчины составляют большую часть признанных инвалидами впервые (55%), женщины - 45%; почти 80% таких инвалидов - го- родские жители, 20% - жители села.
Как показано, основными причинами инвалидности являются сердечно-сосудистые заболевания, злокачественные новообразования и травмы. Эти же 3 группы болезней остаются и основными причинами смертности населения. На этом основании делают вывод о том, что первоочередной проблемой здравоохранения являются сердечно-сосудистые заболевания, затем идут онкологические заболевания и травмы. Травматизм особенно актуален для людей молодого трудоспособного возраста, у которых травмы выходят на 1-2-е места в структуре причин смертности и на 2-3-е места в структуре причин инвалидности.
Статистические материалы. МЗ РФ, 1999. - М., 2000.
Основную роль в социальной помощи инвалидам, помимо получения пенсий, играет оказание социальной помощи одиноким инвалидам на дому, а также создание центров социальной реабилитации. Например, в Москве в середине 90-х годов функционировало 40 таких центров по типу клубных организаций, где инвалиды и пенсионеры, живущие дома, могут общаться, обедать, получать доврачебную помощь, где имеются условия для посильного труда. Для социальной помощи инвалидам создается также множество общественных организаций, которые помогают лекарствами, продовольствием и одеждой.
Физическое развитие
Важнейший критерий здоровья - физическое развитие, недостаточно учитываемое и оцениваемое у взрослых. О физическом развитии судят лишь по антропометрическим показателям (измерение массы и размеров тела и т.д.). Это верно лишь отчасти. Правильнее оценивать физическое развитие по антропометрическим, соматоскопическим и функциональным показателям.
Антропометрические показатели не вызывают вопросов, а соматоскопические и особенно функциональные для некоторых ме- диков спорны. При соматоскопических наблюдениях следует обращать внимание на телосложение (и не только на габитус у детей), определяя его по общепринятым критериям - нормостенический, гипертонический, гипостенический типы телосложения; атлетический (мышечный), дыхательный, промежуточный и др. На основе определения и оценок типов телосложения со времен античности развивается и целое направление медицины - биотипология. Взяв за образец клинические типы телосложения, определенные Гиппократом, биотипология пытается учитывать современные анатомические и физиологические данные, особенно состояние нейроэндокринных констелляций (вспомните классификации Н. Пенде - удлиненный астенический, гиперстенический соответственно укороченный астенический или гиперстенический типы и др.). Кроме определения типа телосложения, нужно оценить состояние кожных покровов, слизистых оболочек (цвет, сухость, влажность и др.), тургор кожи (кожной складки) и другие признаки при осмотре пациента.
Функциональные изменения - данные лабораторных анализов (общие анализы крови, мочи), дыхательной емкости легких (спи-
рометрия), артериальное и внутриглазное давление, возможно, мышечная сила (измерение силы мышцы кисти) и др. Антропометрические измерения и главный из них росто-весовой показатель (рост в сантиметрах минус масса тела в килограммах) и все измерения тела (окружности грудной клетки, бедер, талии и т.п.), а также соматоскопические и функциональные измерения следует фиксировать уже при доврачебном обследовании пациентов и представить врачу. Эти сведения окажут помощь в установлении диагноза, на- значении лечения и профилактических рекомендаций, значительно сократят время приема пациентов. Вполне обоснованны (например, Приказ Минздрава ? 1000) предписания персоналу отделений (кабинетов) профилактики и диспансеризации измерять физические параметры. Если в структуре амбулаторно-поликлинических учреждений нет таких отделений или кабинетов, целесообразно поручать эти функции среднему медицинскому персоналу.
Полное и грамотное обследование физического состояния (особенно соматоскопические наблюдения) позволяет очень быстро сделать предположение о характере заболевания.
Сведения об изменении физического развития, главным образом по антропометрическим данным, послужили основанием для создания и широкого распространения концепций акселерации (ускоренного развития) и ретардации (замедленного развития). Было замечено, что эти процессы происходят волнообразно, отражая биологические и социальные влияния. В 60-70-х годах отмечалась интенсивная акселерация, когда дети, подростки, молодежь на 10- 15 см опережали по росту и на несколько килограммов по массе тела принятые за норму параметры; меньше были выражены признаки замедленного развития (всего у нескольких процентов детей и молодых людей). В последующем «волна» акселерации пошла на убыль и возросло число ретардантов. Это особенно заметно в настоящее время в связи с ухудшившимися условиями жизни. Сегодня число ретардантов начинает превышать число акселератов. Акселерация и особенно ретардация сказываются на состоянии здоровья. Это проявляется нарушением деятельности сердечно-сосудистой, дыхательной, нервной, эндокринной систем. Нарушение физического развития тесно причинно связано с факторами риска здоровью (см. предыдущие разделы), особенно с гиподинамией, избыточной массой тела, самым непосредственным образом влияющей на заболеваемость и другие показатели здоровья. Так по данным нашей
кафедры, в одном из районов Москвы детей с избыточной массой тела было до 29%, что отрицательно сказалось практически на всех показателях здоровья, особенно на первичной и общей заболеваемости (на 25-30% большей, чем у детей с нормальной массой тела).
Как отмечалось, данные физического развития необходимо учитывать в первую очередь при обследовании и оценке здоровья де- тей, но и физическим развитием взрослых не следует пренебрегать. Например, сегодня, несмотря на трудности жизни, более 25% женщин и чуть меньше мужчин имеют избыточную массу тела.
Детальная оценка показателей физического развития проводится при углубленных медицинских осмотрах детей. Обязательному освидетельствованию физического развития подлежат новорожденные, дети 1-го года жизни (ежемесячно), дети раннего и дошкольного возраста (ежегодно), перед поступлением в школу и школьники «декретированных» классов (3-и, 6-е, 8-е классы).
Антропометрические данные ребенка необходимо сопоставить со стандартами физического развития, разработанными с исполь- зованием различных методов статистического анализа. В настоящее время успешно применяется центильный метод. Преимущество этого метода по сравнению с методами сигмальных отклонений и регрессионного анализа состоит в том, что центильные шкалы составлены по 10 признакам, которые позволяют детально охарактеризовать морфологический статус, определить гармоничность физического развития, выявить детей, склонных к ожирению, оценить функциональное состояние организма, выявить детей с изменением сосудистого тонуса.
Поскольку центильные шкалы разработаны для определенных возрастно-половых групп детей, необходимо, прежде всего, уста- новить возраст ребенка с точностью до дней, чтобы отнести его к соответствующей возрастной группе.
Физическое развитие детей в значительной степени определяется условиями анте- и перинатального периодов. Среди детей, родившихся от женщин с токсикозами, заболеваниями матери, среди пе- реношенных в 1,5 раза больше детей с отклонениями в развитии, среди недоношенных - в 3 раза, среди родившихся при патологии родовой деятельности - в 4 раза. У родителей, работающих в контакте с производственными вредностями, число детей с отклонениями в развитии в 2 раза превышает число детей с хорошим и нормальным развитием. У курящих и потребляющих алкоголь отцов в 2 раза, а у
таких же матерей в 4 раза больше детей с отклонениями в развитии, чем детей с хорошим и нормальным физическим развитием.
Дети, начавшие посещать детские дошкольные учреждения до 1,5 лет, имеют худшие показатели физического развития на 7-м году жизни, чем их сверстники, начавшие посещать детские сады в более старшем возрасте.
В особом внимании педиатров нуждаются дети с отклонениями в физическом развитии в результате избыточной массы тела.
К ведущим факторам риска по ожирению относятся искусственное вскармливание, гиподинамия и наследственная предрасположенность. Немаловажную роль в распространении ожирения играет и несбалансированное питание. За последние годы сократилось потребление многих биологически ценных продуктов - мяса, молока, рыбы, а также овощей и фруктов, а потребление картофеля и хлеба возрастает. Рацион питания детей преимуществен- но углеводистый, сниженной энергетической и питательной ценности. Федеральная программа развития индустрии детского питания выполняется неудовлетворительно.
Безусловно, особенно неблагополучно состояние детей, имеющих несколько факторов риска. В то же время почти 2/3 родителей, дети которых страдают ожирением, не считают своих детей больными и соответственно не устраняют факторы риска, хотя превышение массы тела на 15% и более оптимальной способствует более высокой заболеваемости, особенно сердечно-сосудистыми и эндокринными заболеваниями, болезнями желудочно-кишечного тракта.
Практически все дети с ожирением II и III степеней относятся к часто болеющим, причем у них не только чаще возникают острые заболевания, но и более распространен ряд хронических заболеваний - спутников ожирения. Это вегетососудистая дистония по гипертоническому типу, хронический тонзиллит, артериальная гипертензия, нарушение осанки, плоскостопие, болезни органов пищеварения, сахарный диабет.
Группы здоровья
Комплексным показателем, ориентированным на определение заболеваемости, являются группы здоровья. Они определяются по числу обращений в ЛПУ. Для взрослых выделяют 3 группы здоровья: 1-я группа - отсутствие обращений по поводу состояния здоровья в
ЛПУ в течение года или эпизодические (1-2) обращения с кратковременными заболеваниями, недомоганиями (обычно ОРВИ); 2-я группа - практически здоровые или лица с факторами риска (производственными, семейно-бытовыми, внешнесредовыми, потребляющие алкоголь, курильщики и др.). Представители этой группы обращаются в ЛПУ чаще, чем входящие в 1-ю группу; 3-я группа - лица с хроническими или обострением хронических заболеваний, длительно и часто болеющие, обычно нуждающиеся в госпитализации. 3-я группа условно делится на 2 подгруппы - пациенты в состоянии компенсации и пациенты в состоянии декомпенсации. Больные в состоянии декомпенсации обычно госпитализируются.
Ухудшение состояния здоровья населения привело к сокращению доли людей 1-й и 2-й групп и увеличению 3-й группы здоровья. Если 25-30 лет назад в 1-ю и 2-ю группы входило, по данным обследова- ний, по 30% населения, а в 3-ю - 40% (по 20% в обеих подгруппах), то сегодня доля первых двух групп сократилась до 20% в каждой, а 3-я группа выросла до 60% (по 30% в каждой подгруппе) (рис. 8).
Особая роль в оценке состояния здоровья детей принадлежит правильному учету всех показателей здоровья и распределения детей в группы здоровья.
В основу определения групп здоровья детей положены 4 критерия: отсутствие или наличие хронического заболевания, его выраженность (компенсированное, субкомпенсированное, декомпенсированное), резистентность организма, выражающаяся кратностью перенесенных острых заболеваний в год; функциональное состояние органов и систем; уровень физического и нервно-психического развития.
В зависимости от значения перечисленных критериев выделяют 5 групп здоровья детей. 1-я группа здоровья включает в себя де-
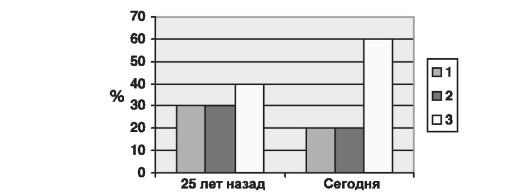
Рис. 8. Группы здоровья.
тей, не имеющих хронического заболевания и отклонений в функциональном состоянии организма, уровень их психического и физического развития соответствует возрасту, в течение года они перенесли не более 3 заболеваний. Результаты комплексных медицинских осмотров детей в различных регионах России показали, что число детей этой группы колеблется от 10 до 40%.
Во 2-ю группу здоровья входят дети, не имеющие хронического заболевания, с соответствующим возрасту уровнем физического и нервно-психического развития, но число перенесенных ими забо- леваний может превышать 3. Как правило, дети этой группы здоровья имеют различные факторы риска, невозможность устранения которых способствует развитию различных хронических заболеваний. Эти дети нуждаются в особом внимании педиатров. Дети 2-й группы здоровья составляют от 15 до 60%.
Число детей, имеющих различные хронические заболевания (3-я группа), колеблется от 20 до 40% в зависимости от возраста, региона проживания, основного места воспитания ребенка. Это самая неблагополучная по здоровью группа детей, нуждающаяся в более внимательном отношении. Чем точнее и объективнее будет распределение детей по группам здоровья, тем успешнее можно провести их оздоровление, воздействуя на факторы риска, способствующие формированию хронического заболевания. При комплексных осмотрах детей школьного возраста в Москве (1995) установлено, что 1-ю группу здоровья имели 13,1% школьников, 2-ю группу - 38,8%, 3-ю группу - 48,1%.
Таким образом, практически 1-я группа здоровья включает в себя детей, не болевших в течение года; 2-я группа состоит из детей, перенесших 2-3 заболевания в год (группа эпизодически болеющих), а 3-я, 4-я, 5-я группы - это дети с хронической патологией, нуждающиеся в повышенном внимании. К 3-й группе относятся так называемые длительно и часто болеющие дети. К 4-й группе относятся имеющие 4 заболевания в год и более - обычно дети с хроническими заболеваниями в состоянии субкомпенсации, а к 5-й, наиболее неблагоприятной, - больные в состоянии декомпенсации.
Для оценки здоровья детей была использована методика анализа показателей здоровья детей, предложенная А.Я. Осиным (1988) и дополненная на нашей кафедре Н.М. Ашаниной, Н.В. Полуниной (1993), в соответствии с которой определялись так называемые средние группы здоровья (СГЗ).
Показатель СГЗ для однородных групп определялся как частное от деления суммы произведений группы здоровья и соответствующего числа лиц каждой группы здоровья на общее число об- следованных по следующей формуле;
СГЗ = [(1xN1) + (2xN2) + (3xN3) + (4xN4)]/En,
где 1 - 1-я группа здоровья, 2 - 2-я группа здоровья, 3 - 3-я группа здоровья, 4 - 4-я группа здоровья, N1 - число лиц 1-й группы здоровья, N2 - число лиц 2-й группы здоровья, N3 - число лиц 3-й группы здоровья, N4 - число лиц 4-й группы здоровья, En - общее число обследованных.
Теоретически величина СГЗ может быть в пределах от 1 до 4, но практически максимальное значение показателя СГЗ не превышало 2,5. Если СГЗ находится в пределах от 1,6 до 1,9, то его считают средним, а уровень здоровья удовлетворительным. При величине показателя ниже 1,6 уровень здоровья высокий, а если показатель был выше 1,9, то уровень здоровья неудовлетворительный. Данный показатель можно вычислить отдельно для детей каждого возраста.
Дата: 2019-02-19, просмотров: 387.