(ні А, ні В, ні С, ні D, ні Е).
Вважають, що цей гепатит викликає вірус SEN, який був ідентифікований у 1999 році. Це ДНК-вірус, передається парентеральним шляхом, інфекція схильна до хронічного перебігу.
Вірусний гепатит TTV
Вірус TTV (transfusion-transmitted virus) виявлено у 1997 році у хворих на посттрансфузійний гепатит. Це ДНК-вірус. За перебігом гепатит буває гострим і хронічним. Розповсюдженість вірусу TTV в популяції до 37%, а серед аборигенів Африки – до 83%.
Групи ризику зараження TTV вірусом – реципієнти крові, хворі на гемодіалізі або з численними гемотрансфузіями, ін’єкційні наркомани. Клінічно TTV-гепатит схожий з гепатитами В, С, G. Біохімічно – більш висока активність АлАТ, ЛДГ, лужної фосфатази.
Морфологічно – лімфоцитарна інфільтрація портальних трактів, фокальні некрози, фіброз, зміни жовчних проток, жирова дистрофія гепатоцитів різного ступеня розвитку.
Частіше вірус TTV знаходять при хронічних формах гепатиту.
Вірусний гепатит F (?)
HFV належить до ДНК-вміщуючих вірусів і є припустимим збудником ні-А – ні-Е гепатиту з фекально-оральним механізмом передачі. Ці дані потребують подальшого підтвердження.
Найбільш точна причина і перебіг патологічного процесу в теперішній час мало вивчені. Встановлено, що клінічні прояви і розповсюдженість даного гепатиту східні з такими при гострому вірусному гепатиті А. Методи специфічної діагностики вірусного гепатиту F не розроблені.
Хронічний вірусний гепатит невідомого типу
Про нього говорять, коли є запалення печінки, яке триває 6 місяців і більше і викликане неспецифічним або невідомим вірусом гепатиту.
Наслідки вірусних гепатитів.
При легких формах – одужання з повною регенерацією паренхіми і строми печінки, інколи – вогнищевий або дифузний центральний чи портальний фіброз.
При важких формах розвивається цироз печінки або смерть від гепатоцелюлярної недостатності (печінкової коми) або гепаторенального синдрому.
Печінкова кома розвивається при отруєнні організму меркаптаном, при цьому з рота хворого відчувається солодкуватий ароматичний (печінковий) запах – це запах метилмеркаптану.
Цироз печінки
Це хронічне захворювання, яке характеризується розростанням в печінці сполучної тканини, деформацією органа, а також печінковою недостатністю.
Етіологія. Вірусні гепатити, хронічний алкоголізм, вплив токсичних промислових і харчових продуктів, медикаменти, холангіти і холангіоліти, недостатність в харчових продуктах білків, ліпотропних факторів, хронічний венозний застій в печінці та ін.
В залежності від етіології цирози бувають (адаптована класифікація):
1) інфекційні
2) токсичні, токсико-алергічні
3) біліарні
4) обмінно-аліментарні
5) циркуляторні
6) криптогенні
Патогенез і морфогенез.
Все починається з дистрофії і некрозу гепатоцитів. Загибель гепатоцитів призводить до підсиленої регенерації печінкових клітин у вигляді вузлів регенерації і псевдочасточок, які утворюються при розростанні сполучної тканини.
Псевдочасточка – це група гепатоцитів з порушеною будовою балок, яка оточена з усіх боків прошарками сполучної тканини (септами) і при цьому відсутня центральна вена.
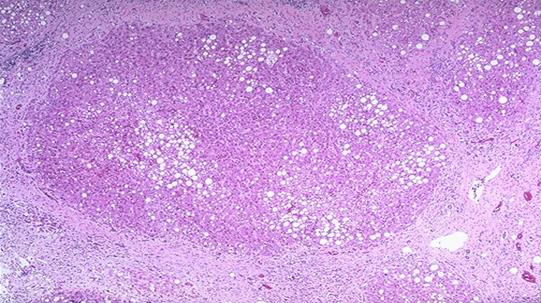
Псевдочасточка при цирозі печінки
Порушення кровообігу в псевдочасточках призводить до капіляризації синусоїдів (фенестрована базальна мембрана стає суцільною), при цьому втрачається зв’язок, контакт між гепатоцитами і кров’ю та клітинами Купфера. Утруднення кровообігу в псевдочасточках веде до того, що кров іде у венозну систему, минаючи ці псевдочасточки, по внутрішньопечінковим портокавальним шунтам. Внаслідок цього посилюється гіпоксія печінкової тканини, прогресує дистрофія і некроз гепатоцитів, що в свою чергу стимулює розростання сполучної тканини і таким чином замикається порочне коло, розірвати яке вже неможливо.
Склероз печінкових вен, перипортальних ділянок викликає розвиток портальної гіпертензії. Це призводить до відкриття позапечінкових портокавальних анастомозів, що супроводжується розвитком варикозного розширення вен стравоходу, шлунка, гемороїдальних вен, підшкірних вен передньої черевної стінки («голова медузи»), спленомегалії, асциту. Варикоз вен може призвести до кровотечі.
Патологічна анатомія. Морфологічні критерії цирозу печінки:
1 – дистрофія і некроз гепатоцитів
2 – спотворена регенерація
3 – дифузний склероз
4 – перебудова структури
5 – деформація печінки
Макроскопічно печінка частіше зменшена в розмірах, щільна, краї загострені, поверхня горбиста, тканина має жовто-оранжевий колір (kirrhos, гр. – рудий) або зелений колір (при біліарному цирозі).
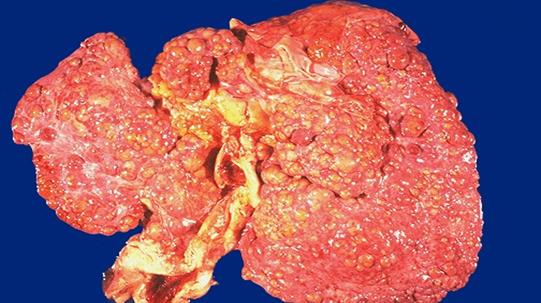
Цироз печінки
Класифікація цирозів печінки, прийнята на конгресі гепатологів в Акапулько (Мексика) в 1974 році.
За морфологічним типом будови:
1 – мікронодулярний (до 3 мм, ширина септ до 2 мм)
2 – макронодулярний (від 3 мм до 3-5 см)
3 – змішаний мікро-макронодулярний
4 – незавершений септальний (мультилобулярний), вузли не сформовані, але септи розсікають паренхіму.
За етіологією цирозу печінки:
1 – при спадкових хворобах (галактоземія, глікогенози та ін.)
2 – хімічні цирози при токсичних ураженнях
3 – алкогольний
4 – інфекційні цирози (вірусні гепатити, вроджений сифіліс, шистосомоз)
5 – при недостатньому харчуванні
6 – вторинний біліарний
7 – застійний
8 – криптогенний
9 – первинний біліарний
10 – Індійський дитячий
11 – саркоїдозний (гранульоматозний)
12 – інші цирози
За активністю патологічного процесу:
1 – неактивний
2 – помірно активний
3 – різко активний
У відповідності до останньої класифікації (Лос-Анджелес, 1994, конгрес гастроентерологів) цирози розрізняють за етіологією, ступенем активності (визначають за біохімічними тестами – активність АлАТ), морфологічними змінами печінки.
За етіологією: вірусний, алкогольний, медикаментозний, вторинний біліарний, вроджений (хвороба Вільсона-Коновалова, гемохроматоз, дефіцит альфа-1-трипсину, тирозиноз, галактоземія, глікогеноз), застійний (недостатність кровообігу), при хворобі і синдромі Бадда-Кіарі, обмінно-аліментарний (накладення обхідного тонкокишкового анастомозу, ожиріння, важка форма цукрового діабету), цироз нез’ясованої етіології (криптогенний, первинний біліарний, індійський дитячий).
Цироз поділяють в залежності від вираження печінково-клітинної недостатності (компенсований, субкомпенсований, декомпенсований), ступеня портальної гіпертензії і активності процесу (вираження запальної реакції) – активний і неактивний.
Печінково-клітинна функція при цирозі печінки (класифікація ступеня важкості цирозу) оцінюється за Чайльд-Пью в балах і за класами:
Параметр
Бали
Клас за Чайльд-Пью
А
В
С
Про компенсований ЦП свідчать показники класу А, класи В і С відповідають декомпенсованому ЦП. Запропонована система може також слугувати для оцінки прогнозу, особливо коли немає різкого загострення цирозу і його ускладнень.
В останні роки для визначення прогнозу у хворих ЦП в момент розвитку таких ускладнень, як шлунково–кишкова кровотеча, кома, сепсис і т. ін., використовується система критеріїв SAPS (Simplifed Acute Physiology Score), яка включає основні фізіологічні параметри, в більшості прямо не пов’язані зі станом печінки. Сюди входять: вік, частота серцевих скорочень і дихання, систолічний АТ, температура тіла, діурез, гематокрит, число лейкоцитів крові, концентрація в сироватці крові сечовини, калію, натрію і бікарбонатів, стадія печінкової коми.
Мікроскопічна класифікація цирозу печінки:
- монолобулярний цироз – вузли-регенерати охоплюють територію однієї печінкової часточки,
- мультилобулярний цироз – вузли охоплюють територію декількох часточок.
Класифікація цирозу печінки в залежності від морфогенезу:
1) післянекротичний
2) портальний
3) біліарний (первинний і вторинний)
4) змішаний
Післянекротичний цироз.
Розвивається після масивного некрозу печінкової тканини (цироз після колапсу ретикулярної строми), після ТДП, злоякісної форми вірусного гепатиту В.
Утворюються широкі фіброзні прошарки, після колапсу строми наближуються портальні тріади і центральні вени – в одному полі зору мікроскопа видно більше трьох тріад і печінкових вен – це патогномонічна ознака цього цирозу.
Макроскопічно печінка зменшена в розмірах, щільна, з великими вузлами (макронодулярний цироз).
Портальний цироз.
Розвивається після хронічного активного гепатиту, жирового гепатозу, алкогольного гепатиту. Відбувається вростання в часточки сполучнотканинних септ із склерозованих портальних трактів, з’являються псевдочасточки, септи тонкі, в гепатоцитах жирова дистрофія.
Макроскопічно печінка зменшена, щільна, поверхня дрібногорбиста, тканина жовтого кольору (мікронодулярний цироз).
Біліарний цироз.
Первинний БЦ розвивається після некротичного, негнійного холангіту і холангіоліту. Частіше зустрічається у жінок в період клімаксу.
Мікроскопічно він нагадує портальний цироз, але ще додається інфільтрація жовчних проток лімфоцитами, плазмоцитами, макрофагами, склерозування проток.
Макроскопічно печінка збільшена, щільна, на розрізі сіро-зелена, поверхня гладка або дрібногорбиста.
Вторинний біліарний цироз розвивається після механічної жовтяниці, холестазу (пухлина підшлункової залози, жовчнокам’яна хвороба) або після гнійного холангіту, часто ці дві причини взаємопов’язані.
Мікроскопічно спостерігається розширення жовчних проток, переповнення їх жовчю, утворення жовчних тромбів, розриви проток – жовч виливається в тканину печінки з утворенням «жовчних озер». Розростається сполучна тканина, утворюються псевдочасточки, цироз нагадує портальний.
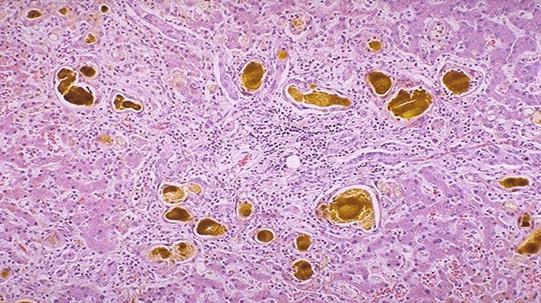
Холестаз, жовчні тромби при біліарному цирозі печінки
Макроскопічно – печінка збільшена, щільна, зеленого кольору (на повітрі білірубін окисляється до білівердину, який має зелений колір), на розрізі помітні розширені і переповнені жовчю протоки.
Цироз печінки може бути компенсованим і декомпенсованим. Про декомпенсацію мова йде у випадках значної печінкової недостатності і вираженої портальної гіпертензії з її ознаками.
Причини смерті від цирозу печінки:
1. Печінкова кома.
2. Кровотечі з варикозно розширених вен стравоходу, шлунка.
3. Перехід асциту в перитоніт.
4. Тромбоз портальної вени.
5. Рак печінки (цироз печінки є облігатним передраком).
Жовчнокам’яна хвороба
Жовчнокам’яна хвороба – захворювання, обумовлене утворенням каменів в жовчовивідній системі. При локалізації їх в жовчному міхурі обов’язково виникають холецистити, в холедоху – холангіти, так як наявність стороннього тіла рано чи пізно веде до запалення. Жінки страждають в 2-3 рази частіше.
Жовчнокам’яна хвороба і гострий холецистит мають тісний зв’язок. Говорячи про холецистит, ми розуміємо наявність запалення в жовчному міхурі – гострого чи хронічного, незалежно від того, чи є в ньому конкременти, чи їх немає. Говорячи про жовчнокам’яну хворобу, ми уявляємо собі, що мова йде про захворювання жовчного міхура, яке розвинулося при наявності в ньому каменів, які стали причиною для розвитку самого захворювання. В більшості випадків запальному процесу в жовчному міхурі передували камені, які підготували ґрунт для розвитку інфекції. Частіше всього клініка холециститу однакова як при наявності в міхурі каменів, так і при їх відсутності.
Утворення жовчних каменів відбувається в жовчному міхурі в результаті осадження щільних частинок жовчі. Більша частина каменів (70%) складається з холестерину, білірубіну і солей кальцію. Розчинність холестерину в жовчі залежить від його концентрації, вмісту жовчних солей і лецитину. Холестерин і лецитин нерозчинні у водних розчинах. Підвищення концентрації холестерину і зниження концентрації жовчних солей або лецитину сприяє утворенню холестеринового каміння. Холестеринові камені крупні, з гладкою поверхнею, жовтого кольору.
Пігментні камені складаються переважно з білірубіната кальцію, утворюються у хворих з хронічним гемолізом. Інфікування жовчі мікроорганізмами, які синтезують b-глюкуронідазу, також сприяє утворенню пігментних каменів, так як призводить до збільшення вмісту в жовчі прямого білірубіна. Пігментні камені мають гладку поверхню, зелений або чорний колір. Сольові змішані камені (складаються з білірубіната кальцію) частіше утворюються на тлі запалення жовчовивідних шляхів. Камені можуть бути поодинокими і чисельними, розміри і форма коливаються в широких межах. При наявності великої кількості каменів в жовчному міхурі, вони внаслідок притирання одне до одного набувають характерного вигляду (наявність багатьох граней) – фасетоване каміння.
При скороченні жовчного міхура конкременти мігрують. Обтурація каменем міхурової протоки веде до виключення жовчного міхура і виникненню обтураційного холециститу, водянки жовчного міхура.
Варіанти перебігу жовчнокам’яної хвороби:
а. Безсимптомний холелітіаз.
б. Хронічний калькульозний холецистит.
в. Гострий холецистит.
г. Ускладнення холециститу.
д. Холедохолітіаз (камені загальної жовчної протоки).
Варіанти клініко-морфологічних проявів жовчнокам’яної хвороби при локалізації каменів в жовчному міхурі:
1) хронічний холецистит;
2) печінкова колька;
3) гострий холецистит.
Гострий холецистит
Гострий холецистит – це гостре неспецифічне запалення жовчного міхура.
Важливим елементом в етіології холециститу є сприятливі фактори, до яких слід віднести вроджені і анатомо-функціональні.
Серед вроджених факторів грають роль різні аномалії, які заважають виведенню жовчі в 12-палу кишку. Вони можуть бути функціонального (в’ялий міхур, парез чи спазм сфінктера Одді) або анатомічного характеру, але в основі їх негативного впливу лежить застій жовчі і можливість закидання (рефлюксу) дуоденального вмісту в жовчні протоки і в жовчний міхур. Важливими факторами також є переїдання, прийом великої кількості жирної м’ясної їжі, спиртних напоїв, а звідси – надмірне харчування і ожиріння.
Порушенню функції жовчного міхура і жовчних проток сприяє малорухомий спосіб життя. Аналогічний ефект викликає вагітність, під час якої у жінок розвивається так звана гіпотонічна дискінезія жовчних шляхів.
Основні набуті сприятливі фактори розвитку гострого холециститу:
1) порушення пасажу жовчі;
2) інфекція;
3) камені.
З інших факторів суттєве значення мають сенсибілізація організму і інші захворювання органів травного тракту.
Порушення пасажу жовчі, пов’язане з функціональними чи органічними змінами, грає одну з провідних ролей у виникненні холециститу. Патологія жовчовивідної функції, накопичення жовчі в протоках і підвищення тиску в них призводять за собою зміни в слизовій оболонці і створюють умови для розвитку інфекції, яка потрапляє гематогенно, лімфогенно та з 12-палої кишки.
Інфекція – це другий важливий фактор в етіології холециститу. Приблизно у 30 % хворих на гострий холецистит жовч є стерильною. В інших випадках висівають кишкову паличку, стафілокок і ентерокок, рідше – анаеробну флору.
Найбільш реальним шляхом інфікування жовчних шляхів є ентерогенний (внаслідок дуодено-біліарного рефлюкса). Встановлено, що навіть дуже вірулентна мікрофлора без порушення пасажу жовчі не викликає запальний процес в жовчному міхурі.
Сприяють інфікуванню жовчних шляхів і порушенню їх функції такі хвороби, як гепатит, виразкова хвороба, гастрит, дуоденіт, коліт, панкреатит, хронічний апендицит і ін.
До етіологічних факторів також належить і сенсибілізація організму.
Велику роль в етіології і патогенезі холециститу грають камені жовчного міхура. У виникненні каміння провідну роль грають застій жовчі і інфекція, порушення обмінних процесів (насамперед холестеринового).
В патогенезі гострого холециститу має значення закид панкреатичного соку в протоки і жовчний міхур (ферментативний холецистит), що викликає запалення його стінки, просочення жовчі в черевну порожнину і розвиток важких жовчних перитонітів, які часто закінчуються несприятливо.
В останні роки в патогенезі гострого холециститу велике значення надається порушенню прохідності протоки міхура – виникає особлива форма хвороби – гострий обтураційний холецистит, при якому у 96 % хворих бувають флегмонозні і гангренозні зміни стінки жовчного міхура.
Класифікація гострого холециститу.
Гострий холецистит буває: з каменями і без каменів. Кожен з них може бути :
1. Катаральний.
2. Флегмонозний.
3. Гангренозний (с перфорацією чи без неї).
4. Ускладнений.
До ускладнень відносять: емпієма жовчного міхура, перитоніт, інфільтрат, абсцес, гепатит, холангіт, жовтяниця, панкреатит, печінково-ниркова недостатність і сепсис.
Патологічна анатомія. При всіх формах гострого холециститу є ознаки збільшення розмірів і напруження жовчного міхура. Виключення складають лише склерозовані (ригідні, невеликих розмірів), а також гангренозні холецистити, які супроводжуються просоченням жовчі і ексудату в черевну порожнину.
При катаральному холециститі жовчний міхур, як правило, напружений незначно, стінка його гіперемована, дещо потовщена, запалення обмежено слизовою і підслизовою оболонками. В просвіті каламутна жовч, а при наявності обструкції протока міхура – каламутний ексудат з домішкою слизу. Слизова оболонка міхура гіперемована і набрякла.
Флегмонозний холецистит. При даній формі запалення жовчний міхур збільшений і напружений, часто прикритий припаяним чіпцем. Стінка міхура потовщена, гіперемована, місцями, при наявності гнійного розплавлення тканини, набуває жовто-зеленуватий колір, вкрита фібрином. Тотальне ураження жовчного міхура супроводжується розповсюдженням запалення на тканину печінки. При цьому межі органів згладжуються або щезають у запальному інфільтраті, який може розповсюджуватися на ворота печінки і печінково-дуоденальну зв’язку. В просвіті міхура – каламутний гнійний ексудат, слизова оболонка гіперемована, набрякла, місцями з утворенням виразок. Гістологічно – гнійне запалення з інфільтрацією всіх шарів стінки жовчного міхура. Можливе виразкування слизової оболонки з наступною ексудацією запальної рідини в навколоміхуровий простір.
Гангренозний холецистит. Характеризується наявністю часткового чи тотального змертвіння стінки жовчного міхура. Слід пам’ятати, що гангрена починається з слизової оболонки жовчного міхура. Нерідко гангрена розвивається при ферментативних холециститах (при потраплянні панкреатичного соку); при ураженні або залученні до процесу міхурової артерії, а також при вираженій сенсибілізації організму. Патологоанатомічні зміни мають свою особливість в залежності від того, чи є гангренозний холецистит наслідком флегмонозного процесу, який доповнився тромбозом міхурової артерії, або в ґенезі захворювання в перші же стадії включився елемент повного або часткового порушення кровопостачання жовчного міхура (первинно-гангренозна форма). В першому варіанті до патологоанатомічних змін, характерних флегмонозному холециститу, приєднуються ознаки некрозу, у другому варіанті – жовчний міхур підлягає некрозу в ранні строки, виглядає в’ялим, чорно-зеленим, іноді розповзається при взятті його інструментами. Неминучим наслідком ферментативних холециститів є обширне змертвіння слизової оболонки, просочення жовчі в черевну порожнину з розвитком жовчного перитоніту.
Гангренозні холецистити з перфорацією стінки міхура зустрічаються рідко. Патологоанатомічні знахідки в таких випадках доповнюються наявністю перфоративного отвору, через яке може виділитися в черевну порожнину вміст жовчного міхура разом з каменями. Іноді місце перфорації прикрите сусіднім органом, що в деяких випадках призводить до утворення перивезікального абсцесу або, при сприятливому варіанті нориці між порожнистими органами (холецисто-дуоденальна або холецисто-товстокишкова).
Часто при гострих холециститах знаходять камені. Розрізняють камені метаболічного, запального і змішаного походження. До метаболічних відносять холестеринові і пігментні камені. Холестеринові камені світлі, дуже легкі (не тонуть у воді), як правило поодинокі і округлі, сягають великих розмірів. Пігментовані складаються з жовчних пігментів та вапна. Вони дуже темні, майже чорні, дрібні чи множинні, руйнуються пальцями, мають різну, частіше фестончату форму.
Камені, які утворюються в результаті запалення, складаються з холестерину, пігментів і вапна. Вони бувають різних розмірів, одинокими і численними, переважно світлими.
Змішані камені зустрічаються частіше. Вони спочатку утворюються як метаболічні, а при приєднанні запалення збільшуються за рахунок відкладання солей кальцію. Дуже рідко зустрічаються білі, щільні і важкі вапнякові камені.
Слід відмітити, що не завжди наявність каменів в жовчному міхурі є ознакою холециститу. Спостерігається безсимптомне носіння каменів у осіб молодого віку в 5% випадків, у осіб похилого віку – в 20% випадків.
Ускладнення гострого холециститу: перитоніт (місцевий і розповсюджений), інфільтрат, абсцес, гепатит, холангіт, жовтяниця, панкреатит, печінково-ниркова недостатність, сепсис.
Перитоніт супроводжується накопиченням в черевній порожнині ексудату, який при холециститах нерідко буває з домішками жовчі і перебігає дуже важко (жовчний перитоніт).
Жовчний перитоніт може бути випітним (без перфорації) і перфоративним (з мінімальними больовими відчуттями внаслідок блокади нервових рецепторів жовчю); в динаміці процес починається з правого підребер’я, а потім розповсюджується по іншим відділам черевної порожнини; не схильний до обмежень внаслідок лізису фібринових спайок ферментами жовчі; нерідко спостерігається іктеричність шкіри і склер внаслідок резорбції жовчі, інколи перебігає в формі затікання жовчі після операцій на жовчовивідних шляхах.
При переході процесу на навколишні органи і різкій продуктивній реакції тканин формується запальний перивезикальний інфільтрат, в який можуть залучатися тканина печінки, чіпець, печінково-дуоденальна зв’язка, 12-пала кишка і поперечно-ободова кишка. За термінами виділяють пухкий (до 5 діб з моменту захворювання) і щільний (більше 5 діб) інфільтрати. Інфільтрат може безслідно розсмоктатися, залишити після себе зрощення або утворити абсцес (підпечінковий, піддіафрагмальний, міжкишковий).
Гострий флегмонозний холецистит при порушенні евакуації вмісту в загальну жовчну протоку може ускладнитися емпіємою жовчного міхура .При цьому стінка жовчного міхура різко потовщується до 1-1,5 см, міхур значно збільшується в розмірах. В просвіті жовчного міхура є білий або жовтуватий гній, рідко з домішкою жовчі.
Нерідкими ускладненнями є холангіт, гепатит і перитоніт. Ці ускладнення викликають запальні, дегенеративні і дистрофічні зміни в печінковій і нирковій паренхімі, що може призвести до печінково-ниркової недостатності і сепсису.
Гострий холецистит та інша патологія жовчного міхура і жовчних шляхів є однією з причин виникнення гострого панкреатиту (внаслідок топографо-анатомічних і гуморальних зв’язків – теорія «загального каналу»). Багато авторів вважає, що підшлункова залоза залучається в процес у 17,7- 50% хворих гострим холециститом.
Варіанти перебігу гострого холециститу.
Емфізематозний холецистит розвивається під впливом метаболітів газоутворюючих бактерій (часто клостридій або стрептококів). Емфізематозним холециститом частіше хворіють чоловіки. У 20-30% хворих виявляють цукровий діабет. Рентгенологічно визначається газ в жовчному міхурі, сполучення між жовчним міхуром і ШКТ немає.
Обтураційний холецистит викликає вклинення конкременту в устя міхурової протоки. Спочатку розвивається водянка міхура – накопичення серозної рідини в його просвіті. Потім виникає емпієма – інфікування з розвитком гострого гнійного запалення жовчного міхура. Характерні інтоксикація і високий ризик перфорації.
Гангренозний холецистит виникає на фоні тромбозу міхурової артерії і призводить до некрозу жовчного міхура.
Перфоративний холецистит виникає при некрозі стінки жовчного міхура. Локальна перфорація виникає в період від декількох днів до тижня після початку гострого холециститу і призводить до розвитку навколоміхурового абсцесу. Відкрита перфорація в черевну порожнину з витіканням жовчі в підпечінковий простір призводить до розвитку розлитого перитоніту, який дає 25% летальності. Можлива перфорація в сусідній орган – в 12-палу, порожню, ободову кишку або шлунок з утворенням внутрішньої нориці. Проходження в просвіт кишечнику великого каменя може викликати його обтурацію (жовчнокам’яна непрохідність).
Хронічний холецистит
Хронічний холецистит може бути кам’яним і без кам’яним, поділяється на первинний, резидуальний, рецидивуючий і ускладнений.
Первинним називають хронічний холецистит, який розвинувся без попереднього гострого приступу; резидуальним – коли в анамнезі був один приступ гострого холециститу; рецидивуючим – два і більше приступів, а ускладненим – коли процес в жовчному міхурі ускладнився водянкою, емпіємою, склерозом, перипроцесом і рубцевими деформаціями, внутрішніми норицями, холангітом, гепатитом, панкреатитом або іншими патологічними процесами.
Частіше хронічні холецистити бувають кам’яними. Закупорка каменем жовчної протоки при слабко вірулентній інфекції викликає утворення водянки. Хронічний калькульозний холецистит може ускладнитися механічною жовтяницею при закритті каменем загальної печінкової або загальної жовчної протоки.
До рідких форм хронічного холециститу належать холестероз (ліпоїдоз) жовчного міхура. Патологоанатомічна сутність холестерозу полягає у відкладенні в слизовій оболонці жовчного міхура за ходом лімфатичних судин сполук холестерину і нейтральних жирів.
Патоморфологія хронічного безкам’яного холециститу.
Захворювання характеризується хронічним запальним процесом в жовчному міхурі. Як правило відмічається деформація жовчного міхура, потовщення його стінок, іноді утворюються спайки з поруч розташованими органами. Стінка міхура ущільнена, слизова оболонка макроскопічно має сітчасту будову за рахунок вогнищ атрофії і поліпоподібних потовщених складок. Мікроскопічне дослідження виявляє різного ступеня вираження атрофічні зміни в слизовій оболонці з склерозом її строми, місцями помітні розростання у вигляді дрібних поліпів, а також лімфомакрофагальні інфільтрати з домішкою сегментоядерних і еозинофільних лейкоцитів (див. малюнок).
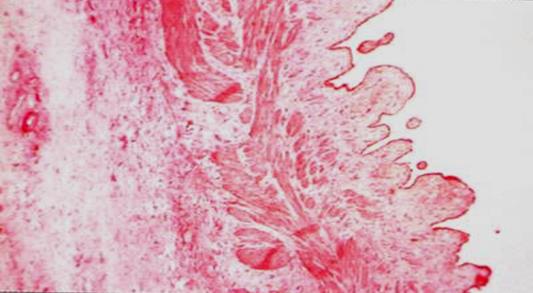
Хронічний безкам’яний холецистит
М’язова оболонка потовщена за рахунок гіпертрофії м’язових волокон, серед яких помітні тяжі рубцевої фіброзної тканини. Ходи Лушки звивисті, кістозно розширені, можуть сягати субсерозного шару, що сприяє переходу запального процесу на серозну оболонку. В наступному розвивається перихолецистит, який призводить до деформації жовчного міхура. В синусах Рокитанського–Ашоффа утворюються псевдодивертикули і мікро-абсцеси, які створюють умови для хронічного перебігу запального процесу.
По мірі прогресування процесу поступово втрачаються функції міхура, в першу чергу скорочувальна і всмоктувальна.
При локалізації запального процесу в ділянці шийки жовчного міхура (шийковий холецистит) створюються умови для порушення відтоку жовчі, що може призвести до відключення жовчного міхура з наступним розвитком водянки або емпієми жовчного міхура.
Запальний процес рідко локалізується тільки в жовчному міхурі, як правило, уражаються позапечінкові жовчні протоки, рідше в процес залучається печінка з розвитком реактивного гепатиту. Рефлюкс інфікованої жовчі в панкреатичну протоку може викликати гострий геморагічний некроз, токсичний набряк підшлункової залози.
Панкреатит
Підшлункова залоза – залоза змішаної секреції: ендокринний відділ включає острівці Лангерганса, екзокринний відділ складається з панкреатоцитів, які об’єднані в ацинуси.
Екзокринні функції: екболічна – продукція клітинами ацинусів 20 ферментів і проферментів; гідрокінетична – секреція переважно клітинами вивідних протоків води (до 1-4 л/добу), гідрокарбонатів та інших електролітів (нейтралізація шлункового соку і утворення лужного середовища).
Ендокринні функції: амілоліз (a-амілаза – полісахариди); протеоліз (трипсиноген перетворюється в 12-палій кишці в трипсин); ліполіз; нуклеоліз (рибонуклеаза, дезоксирибонуклеаза).
Гострий панкреатит – асептичне запалення підшлункової залози демаркаційного типа, в основі якого лежать некробіоз панкреатоцитів і ферментна аутоагресія з наступним некрозом і дистрофією залози і приєднанням вторинної гнійної інфекції (В. С. Савельев, 1986).
За останні 25 років захворюваність зросла в 40 разів. Вік хворих – 30-50 років. Післяопераційна летальність – 30-60%. Летальність у хворих з гострим некротичним панкреатитом – від 20 до 70%.
Етіопатогенез. Гострий панкреатит – захворювання поліетіологічне, але монопатогенетичне. Сутність полягає в розгерметизації протокової системи, яка обумовлена внутрішньопротоковою гіпертензією і прямою травмою панкреатоцитів, що веде до передчасної активації ферментів в залозі. В експерименті розриви епітелію в ділянці дуктоацинарних сполук виникають вже при 40 см водного стовпчика.
1. Механічні фактори (механічне пошкодження різних анатомічних структур):
- травма панкреатоцитів внаслідок внутрішньопротокової гіпертензії (камінь, стеноз великого дуоденального сосочка (ВДС), поліпи, дивертикуліт сосочкової локалізації);
- рефлюкси (біліарнопанкреатичний, дуоденопанкреатичний при дуоденальній гіпертензії);
- пряма травма (механічна, хімічна, інтраопераційна).
- теорія мікрохоледохолітіазу (защемлення дрібних каменів у ВДС).
2. Нейрогуморальні фактори: стреси, гормонотерапія, патологія харчування (ожиріння), вагітність, гіперкальціємія, гіпертриглицеридемія.
3. Токсикоалергічні фактори: інфекція (віруси), алергія, ліки, алкоголь і сурогати, отруєння, ендогенна інтоксикація.
Хоча панкреатит починається раптово, але є фон – Mondor (Мондор: 1) раптовість нападу і 2) незвичайна швидкість – «хвороба мчить щодуху»). Практично ж є дві причини: жовчнокам’яна хвороба і прийом алкоголю.
Безпосередньо провокуючий напад фактор – це все, що викликає продукцію панкреатичного соку: надмірний прийом їжі (жирної, смаженої), медикаментозна стимуляція панкреатичної секреції (прозерин, пілокарпін, секретин, панкреазимін).
Теорія патогенезу базується на трьох положеннях (В. С. Савельев, 1986):
1. Провідна роль біохімічних порушень ліполізу і протеолізу (при внутрішньоацинарній активації ферментів під дією цитокінази).
2. Вогнища некрозу первинно асептичні.
3. Панкреатогенна токсемія веде до глибоких порушень центральної і периферичної гемодинаміки і поліорганної недостатності.
Генез інтоксикації.
Первинні фактори агресії – надходження в кров активованих панкреатичних ферментів.
Вторинні фактори агресії – активація за участю трипсину каллікреїн-кінінової системи крові і тканин, викид вільних кінінів (брадикінін, гістамін, серотонін). Проявляється характерним больовим синдромом, підвищенням судинної проникності. Активація перекісного окислення ліпідів зі зниженням тканинного антиоксидантного захисту.
Третинні фактори агресії – ішемічні токсини (фактор депресії міокарда).
Фактори агресії і токсини надходять через портальну вену і грудну лімфатичну протоку. Перші органи-мішені: печінка, легені, потім серце, ЦНС, нирки. Формується синдром поліорганної недостатності.
Шлях, за яким передається інфекція до стерильного панкреонекрозу – транслокація бактерій кишечника.
Періоди морфогенезу:
1. Період альтерації і утворення некрозу (окрім пошкодження панкреатоцитів відбувається інтенсивна ексудація в заочеревинний простір і черевну порожнину).
2. Період перифокального запалення спочатку асептичний, потім септичний (з кишечника і при операції).
3. Період реституції (частіше неповної з частковим відновленням екзо- і ендокринної функцій).
Клініко-морфологічна класифікація панкреатиту:
1. Набряковий панкреатит (абортивний панкреонекроз).
2. Жировий панкреонекроз.
3. Геморагічний панкреонекроз (генералізація процесу в зв’язку з ураженням активованими протеолітичними ферментами білкових структур строми).
Стадії гострого панкреатиту:
- панкреатичні колька і шок;
- рання ендогенна інтоксикація;
- загальні запальні зміни;
- місцеві гнійно-запальні зміни.
На конференції в Атланті (1992 р.) виділено чотири основні форми гострого панкреатиту:
1. Набряково-проміжний панкреатит (75-80%: з них у 30% - жовчні камені, у 50% - алкоголь);
2. Гострий некротичний (некротизуючий) панкреатит - 20%;
3. Абсцес підшлункової залози (відрізняти від інфікованих некрозів);
4. Підгостра псевдокіста підшлункової залози (розвивається на 3-5 тижні).
Окрім того диференціюють процес за локалізацією і перебігом.
За локалізацією: головчастий, хвостовий, тотальний.
За перебігом: 1) абортивний (проміжний або набряковий); 2) повільно прогресуючий (жировий панкреонекроз); 3) швидко прогресуючий (геморагічний панкреонекроз); 4) блискавичний.
Хронічний панкреатит — може розвиватися як наслідок гострого при рецидивуючому його перебігу. Переважають склеротичні і атрофічні процеси в поєднанні з регенерацією ацинозних клітин і утворенням регенераторних аденом. Склеротичні зміни призводять до порушення прохідності проток і утворенню кіст. Розвивається рубцева деформація залози з кальцинозом паренхіми. Залоза зменшується і набуває хрящову консистенцію.
Дата: 2019-02-02, просмотров: 400.