Хвороби зіву та глотки.
В глотці 1 місце займає патологія тонзілярного апарату (лімфоїдне кільцe Пирогова-Вальдейєра (до якого відносяться глоткова, язична, піднебінні та трубні мигдалики).
Патологія глоткового мигдалику проявляється частіше в дитячому віці: хронічні запальні процеси призводять до гіперплазії мигдалика (або до аденоїдних вегетацій – vegetation, adenoids – аденоїди. Розрізняють 3 ступеня збільшення глоткового мигдалика:
1. – до 1/3 леміша прикрито мигдаликом;
2. – ½ леміша.
3. – більше ½ леміша.
При 1 ступеню ще немає функціональних порушень.
При 2 та 3 клінічно: утруднення носового дихання, блідість, синюшність шкіряних покривів обличчя, довгі вії, храп.
Утруднення носового дихання веде до порушення мозкового кровообігу –гіпоксії головного мозку, так як відтік крові від мозку пасивний і пов’язаний з від’ємний тиском в грудній порожнині, який при ротовому диханні підвищується – діти в’ялі, відстають у нервово-психічному розвитку.
Внаслідок закупорки устя Євстахієвих труб – втрачається слух. Лікування оперативне.
Ангіна – інфекційне-запальне захворювання піднебінних мигдаликів та тканин, що оточують зів. Раніше ангіною (від лат. angere - душити) називали захворювання, одним із симптомів яких була задишка (angina pectoris - грудна жаба), ангіна Людовика – серозне-гнійне запалення підщелепних слинних залоз. По відношенню до піднебінних мигдаликів ця назва вперше була застосована Цельсієм.
Етіологія: стрептококи, стафілококи, аденовіруси, гриби. Фактори розвитку наявність аутоінфекції, переохолодження, алергія.
За перебігом гостра і хронічна.
Клініко-морфологічні форми: катаральна, фібринозна, гнійна, лакунарна, фолікулярна, некротична, гангренозна.
1. Катаральна ангіна це гостре запалення слизової оболонки піднебінних мигдаликів і тканин, що оточують зів.
Етіологія вірусна, мікробна.
На початку захворювання слизова оболонка гіперемована, далі вона втрачає блискучість, стає тьмяною з набряком. На 2-3 день слизово-гнійний ексудат, інколи він локалізується під епітелієм у вигляді везикул – це герпетична ангіна. Катаральна ангіна, як правило є початком інших форм.
2. Лакунарна ангіна – характеризується утворенням жовто-білястих нальотів в устях лакун у вигляді острівців неправильної форми з чіткими краями на фоні гіперемованої слизової оболонки – мікроскопічно це серозно-слизовий ексудат з домішками лейкоцитів, злущеного епітелію.
3. Фібринозна – макро: різке збільшення мигдаликів з утворенням на вільній поверхні сірувато-білих фібринозних плівок, які формуються спочатку в лакунах, а далі переходять на всю поверхню – дифтеритичне запалення. Мікро: некротизований епітелій з нитками фібрину та лейкоцитарною інфільтрацією. Характерно для дифтерії, скарлатини.
4. Фолікулярна – макро: збільшені мигдалики з гіперемованою слизовою оболонкою, крізь товщу якої просвічуються жовтого кольору, правильної округлої форми утворення – мікро це збільшені в розмірах фолікули, інфільтровані лейкоцитами.
5. Гнійна (флегмонозна) – макро: різке збільшення мигдаликів, вони повнокрівні з дифузною лейкоцитарною інфільтрацією. Наслідками її може бути утворення абсцесу мигдалика, гнійний лімфаденіт, сепсис.
6. Некротична – макро: спочатку гіперемія слизової оболонки, далі з’являються сірувато-білі нальоти, які збільшуються в розмірах приймаючи при цьому зеленувато-сірий колір (мікро: некротизований епітелій, лейкоцити, бактерії, фібрин). Некротична може перейти в гангренозну. Ці форми зустрічаються при лейкозах, агранулоцитозі, скарлатині (некротично-виразкова форми), при дифтерії.
7. Гангренозна – характеризується розпадом тканини мигдаликів – зелено-чорного кольору, із зловонним запахом.
8. Геморагічна – характеризується крововиливами в мигдалики (при дифтерії – поганий прогноз).
Ускладнення ангін: 1. Місцеві: паратонзілярний абсцес, заглотковий абсцес, медіастеніт, тромбофлебіт вен шиї, флегмона шиї, євстахіїт, середній отит. 2. Загальні: тонзилогенний сепсис, ревматизм, гломерулонефрит.
ХВОРОБИ СТРАВОХОДУ
Види патології: 1) вади розвитку, 2) ушкодження, 3) дивертикули, 4) езофагіт, 5) пептична виразка, 6) Стравохід Барретта.
Вади розвитку стравоходу. Це: - звуження; - непрохідність; - трахеостравохідні нориці; - аплазія (від грец. а - негативна частка та plasis - утворення), агенезія, уроджена відсутність якої-небудь частини тіла або органа.
Ушкодження стравоходу.
1. Зовнішні ушкодження . Рани шиї.
2. Внутрішні ушкодження. Причини:
- проковтування стороннього предмету
- необережна езофагоскопія
- бужування
- опіки: кислоти, луги й інші отруйні хімічні продукти.
Дивертикули.
Це сліпі грижеподібні (мішкоподібні) випинання стінки стравоходу. Причини: запалення, дистрофія з наступним ослабленням щільності стінки стравоходу та розтягання її за рахунок внутрішнього тиску й зовнішніх спайкових процесів. Розрізняють справжні дивертикули, стінка яких містить всі шари стравоходу, і несправжні, у стінці яких відсутній м'язовий шар.
Епідеміологія. Дивертикули стравоходу зустрічаються порівняно часто, Приблизно в 1,5% осіб, частіше в літньому віці й у хворих, що мають інші захворювання системи травлення (холецистит, жовчнокам'яна хвороба, виразкова хвороба шлунка та дванадцятипалої кишки й ін.). Дивертикули стравоходу можуть виникати в будь-якій його ділянці, але частіше зустрічаються біфуркаційні, рідше – глотково-стравохідні й наддіафрагмальні.
Етіологія та патогенез. У походженні дивертикулів стравоходу мають значення: а) уроджена або набута слабість м'язової оболонки в певній ділянці стравохідної стінки; б) порушення стравохідної перистальтики й виникнення спастичних скорочень, що викликають випинання стінки стравоходу в найбільш слабкому місці або місцях (так звані пульсаційні дивертикули); в) наявність сполучнотканинних зрощень стінки стравоходу, частіше з лімфатичними вузлами середостіння, наприклад при туберкульозному пошкодженні (тракційні дивертикули). У багатьох випадках ці механізми діють одночасно, тобто по походженню ці дивертикули є змішаними.
Локалізація.
- глотковий відділ
- біфуркаційний відділ
- діафрагмальний відділ
- множинні випинання.
Найчастішою локалізацією є глотковий відділ стравоходу (ценкерівський дивертикул). Динаміка розвитку дивертикулу – випинання стінки стравоходу ліворуч. Розміри дивертикулу: горошина – лісовий горіх – волоський горіх – кулак – дитяча голівка. Описано дивертикули, діаметр яких досягав 20 см. Ознаки хвороби:
- збільшення розмірів дивертикулу після прийому їжі
- зменшення після блювоти
- залишки смердючої їжі, прийнятої напередодні
- хронічне запалення
- фіброз і стенозування
- кахексія й смерть хворого.
Можливі ускладнення:
1) нагноєння - перфорація стінки стравоходу - поширення запалення на середостіння й органи грудної клітки
2) аспіраційна пневмонія
3) рак стравоходу.
Тривалість хвороби - 20 - 30 років.
Езофагіти. Це запалення стравоходу. Є гострий і хронічний.
Гострий езофагіт. Причини – опіки, інфекція, алергія.
Динаміка запалення – слизова, підслизова, м'язові шари.
Патоморфологія – серозний, слизовий, фібринозний, гнійний, виразковий, гангренозний езофагіти. Ускладнення – поширення гнійного процесу на середостіння та інші області.
Хронічний езофагіт. Виникає:
- при переході гострого запалення в хронічне
- на ґрунті дивертикулу
- при хронічних подразненнях стравоходу алкоголем, гарячою їжею
- при венозному застої в стравоході
- специфічному запаленні
Патоморфологія: запальна інфільтрація, фіброз, метаплазія епітелію, гіперплазії, аденоми.
Ускладнення: 1) стеноз стравоходу; 2) рак стравоходу.
Пептичні виразки стравоходу.
Розвиваються при потраплянні шлункового вмісту в нижні відділи стравоходу. Наслідок – роз'їдання шлунковим соком стінки стравоходу з можливим проривом і кровотечею. Шлунковий вміст через перфоративний отвір потрапляє в ліву плевральну порожнину.
Стравохід Барретта – патологічний стан, який виникає внаслідок заміни багатошарового плоского епітелію нижньої частини стравоходу циліндричним епітелієм. Вперше був описаний у 1950 році британським хірургом Барреттом.
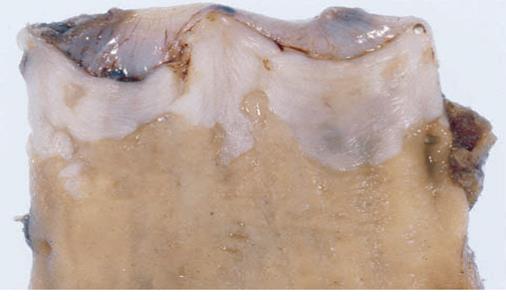
Стравохід Барретта
Етіологія: основними причинами на сьогоднішній день вважаються гастроезофагальнорефлюксна хвороба та діафрагмальна грижа.
Патогенез під впливом агресивних факторів шлункового соку, жовчних кислот, трипсину – руйнування багатошарового плоского епітелію і заміна його циліндричним, більш резистентного до агресії (джерелом якого є стовбурові клітини залоз стравоходу). Різновиди: шлунковий тип (фундальний, астральний), кишковий тип. В подальшому може відбуватися метаплазія та дисплазія циліндричного епітелію, що призводить до утворення аденокарциноми.
Діагностика фіброгастроскопія з гістологічним дослідженням біоптату. Імуногістохімічний маркер – MUC2, CDX1/2, сукразоізомальтаза. Значення: стравохід Барретта – є передраковим станом.
РАК СТРАВОХОДУ
Рак стравоходу — одна із злоякісних пухлин людини, які найчастіше зустрічаються (від 2 до 6%). Часто хворіють чоловіки у віці 50-70 років. До сприятливих чинників відносять особливості харчування — вживання дуже гарячої і грубої їжі, шкідливі звички (паління, алкоголь), нестача вітамінів В2, А, деяких мікроелементів (міді, цинку).
Передракові стани: аномалії (дивертикули) і посттравматичні (хімічні опіки) рубцеві зміни стравоходу, хронічний езофагіт з осередками проліферації та дисплазії (лейкоплакії).
Локалізація. Рак стравоходу виникає в природних анатомічних звуженнях: найчастіше на межі середньої та нижньої третини, що відповідає рівню біфуркації трахеї, рідше він зустрічається у нижній третині (вхід у шлунок) і дуже рідко – в початковій частині стравоходу.
Макроскопічно найчастіше зустрічається персневидний щільний рак, який циркулярно охоплює стінку стравоходу, після цього – виразковий рак, який є раковою виразкою овальної форми, що розташовується вздовж стравоходу, рідко має форму вузла у вигляді сосочкового раку.
Гістологічні типи. Найчастіше виявляється плоскоклітинний зроговілий і незроговілий рак, базальноклітинний рак. Також рак стравоходу може мати структуру аденокарциноми, яка виникає внаслідок метаплазії багатошарового плоского епітелію.
Метастазування раку стравоходу здійснюється здебільшого лімфогенним шляхом в регіонарні лімфовузли (параезофагеальні, біфуркаційні). Віддалені метастази не встигають розвинутися, оскільки хворі раніше помирають від ускладнень.
Ускладнення:
— кахексія; (ракова, аліментарна)
— утворення стравохідно-трахеальних нориць;
— аспіраційні абсцедуючі пневмонії, гангрена легень;
— емпієма плеври;
— гнійний медіастиніт.
Хвороби шлунку
Гастрити
Згідно Сіднейської системи прийнятої в 1990 році та модифікованої у 1994 році в Хьюстоні виділяють наступні морфологічні форми гастритів:
1. Гострі гастрити.
2. Хронічні гастрити (ХГ).
3. Особливі форми гастритів.
Гострий гастрит найчастіше розвивається після впливу різних хімічних речовин, (наприклад, алкоголю, недоброякісних харчових продуктів) або деяких лікарських речовин (особливо нестероїдних протизапальних речовин, які містять аспірин). Ці речовини викликають швидку ексфоліацію (злущування) епітеліальних клітин і зниження секреції слизу, що супроводжується зниженням функції захисного бар’єру проти дії кислоти. В патогенезі даного процесу лежить зниження синтезу простагландинів. Певну роль може відігравати і вживання гострої, холодної або гарячої їжі. Гострий нейтрофільний гастрит (при якому основна морфологічна ознака – інфільтрація поліморфноядерними лейкоцитами) є характерним для первинної відповіді на інфекцію, викликану Helicobacter pylori. Цей стан є тимчасовим, який у більшості людей перебігає субклінічно і через 3-4 тижні переходить в хронічний гастрит. Лише у незначної кількості хворих інфекція спонтанно зникає і наступає одужання. До розвитку гострого гастриту можуть призводити інші інфекції, такі як сальмонели, стафілокок тощо. Гострий гастрит може розвинутися під впливом токсичних продуктів ендогенного походження, наприклад, елімінативний гастрит при уремії.
За площею ураження розрізняють:
— гострий дифузний гастрит;
— гострий вогнищевий гастрит.
У свою чергу гострий вогнищевий гастрит може бути здебільшого фундальним, антральним, пілороантральним та пілородуоденальним.
Залежно від важкості ураження зміни в слизовій оболонці варіюють від вазодилатації і набряку lamina propria до ерозії і крововиливів. Ерозія являє собою поверхневий дефект слизової оболонки, який не проникає за м’язову пластинку. Ерозії при гострому гастриті в основному множинні, тому кровотеча з них може бути дуже небезпечною. Однак, здебільшого відбувається швидке (протягом 24-48 годин) загоєння шляхом повної регенерації. При частих рецидивах гострого гастриту може розвинутися хронічний.
Морфологічно:
1) катаральний,
2) фібринозний,
3) гнійний (флегмонозний),
4) некротичний (корозійний).
Катаральний часто при харчових токсикоінфекціях, через 6-8 годин – біль в епігастрії, блювота, слюнотеча, язик обкладений сірим нальотом. Слизова оболонка, гіпероморована, набрякла з точковими крововиливами, можуть бути ерозії. Мікро: серозно-слизовий ексудат з лейкоцитарною інфільтрацією. Проходить ч/з 2-3 дні без лікування.
Фібринозний – жовто-коричнева плівка, в залежності від глибини некрозу: крупозний, дифтеритичний.
Гнійний (флегмонозний) – різко потовщена слизова оболонка з жовто-зеленим нальотом. Мікро: дифузна нейтрофільна інфільтрація з великою кількістю мікробів. Ускладнюється перигастритом і перитонітом. Зустрічається при травмах шлунку, виразковому раку шлунка, виразковій хворобі.
Некротичний – дія хімічних речовин (кислот, лугів, концентрованого алкоголю). Некроз слизової оболонки, може бути перфорація.
Хронічний гастрит – по традиції називають довготривале запалення слизової оболонки шлунка. Але крім запальної інфільтрації слизової оболонки для ХГ характерним є порушення регенерації епітелію з подальшою атрофією та структурною перебудовою залоз. Таким чином, саме дисрегенерація визначає морфогенез, клініко-морфологічну картину та прогноз хронічного гастрита.
За етіологією хронічний гастрит поділяється: 1) асоційований с Helicobacter pylori, аутоімунні, ідіопатичні (не відома причина), медикаментозні, реактивні (замість рефлюкс гастриту, або гастриту типу С–Сhemical – хімічний).
Тут необхідно згадати про досить відому класифікацію Діксона (1989), де згідно англійським абревіатурам виділяли хронічний гастрит типу А, В, С. А – аутоімунний, В – бактеріальний, С – хімічний – в Сіднейській системі вони не використовуються.
За топографією (локалізацією) – антральний, фундальний, пангастрит (антрум і тіло шлунку).
Морфологічно оцінюється: 1) атрофічний чи неатрофічний; 2) запалення (слабке, помірне, важке); 3) активність (наявність лейкоцитів); 4) метаплазія; 5) Helicobacter pylori.
Кишкова метаплазія (заміщення шлункового епітелію кишковим) характерна як для хронічного не атрофічного, так і для атрофічного гастриту.
Типи кишкової метаплазії:
1. Повна тонкокишкова метаплазія: характеризується наявністю всіх клітин притаманних тонкій кишці келихоподібні клітини, які межують з клітинами із щиточковою облямівкою, а також клітин Панета – ентеролізація.
2. Неповна тонкокишкова метаплазія коли є в невеликій кількості келихоподібні клітини , але відсутні клітини Панета.
3. Неповна товстокишкова метаплазія: характерна наявність звивистих розгалужених крипт, які вистелені колоноцитами, в них багато сульфомуцина, який абсорбує канцерогени – небезпечно в плані малігнізації – передраковий стан.
Хронічний неатрофічний гастрит, частіше буває антральний:
1. Хронічний неатрофічний (поверхневий) гастрит характеризується дистрофічними змінами покровно-ямкового епітелію у вигляді: вакуольної дистрофія епітеліоцитів, епітелій може бути як високий з підвищенною секрецію або навпаки, дисрегенераторними змінами у вигляді сплющення, базофілії, надмірної проліферації, запальними змінами у вигляді лімфо-плазмоцитарної інфільтрації.
Якщо інфільтрація розповсюджується глибше по міжзалозистій стромі до базальних відділів власної пластинки то його називають інтерстиційним або глибоким хронічним неатрофічним гастритом.
При загостренні приєднується інфільтрація нейтрофільними лейкоцитами тоді це буде хронічний неатрофічний активний гастрит.
З кишковою метаплазією: відбувається заміщення шлункового епітелію на тонко-, або товстокишковий.
Хронічний атрофічний гастрит по локалізації може бути фундальний (частіше аутоімунний), антральним та пангастрит (дифузний).
Виділяють:
Аутоімунний.
2. Мультифокальний (характеризується наявністю декількох вогнищ фокусів атрофії, по біоптатам важко діагностувати, частіше в післяопераційному матеріалі..
В основі аутоімунного гастриту лежить продукція антитіл до парієтальних (обкладочних) клітин та проти внутрішнього фактору Кастла (гастромукопротеїну), супроводжується В12-дефіцитною анемією.
Морфологічно характеризується важкою атрофією слизової оболонки. Макро: – слизова оболонка гладка, потоншена, мікро: зменшується кількість залоз (в нормі в полі зору: 3-4 залози, якщо менше при великому збільшенні – атрофічний гастрит. Характерним є структурна перебудова слизової оболонки: відбувається заміна головних та обкладочних клітин мукоцитами, кишкова метаплазія. В місцях де відсутні залози – розростання сполучної тканини та лімфо-плазмоцитарна інфільтрація.
Зараз провідна теорія – інфекційна Helicobacter pylori в 90% випадків знаходять при хронічному гастриті. Вперше описав патологоанатом Уорен та гастроентеролог Маршал в 1983 р.
Властивості Helicobacter pylori: грамнегативна бактерія спіралеподібної форми, товщиною 0,5-0,6мкм, довжиною 3-6мкм. Має від 2 до 6 мономерних джгутиків.
Джерело інфекції – хворий або бактеріоносій.
Механізм передачі – орально-оральний, при фіброгастроскопії, якщо погана стерилізація гастроскопа, фекально-оральний.
Helicobacter pylori має тропізм до епітелію шлунка. Helicobacter pylori продукує уреазу, лужну фосфатазу, фосфоліпазу, протеазу, каталазу, муциназу, цитотоксин, гемолізин. Локалізується Helicobacter pylorі в місцях контакту клітин (між мембранами – тут виділяється сечовина з кровоносного русла – уреаза розщеплює її на СО2 і NH3 (аміак) з утворенням хмарки, яка захищає її від дії соляної кислоти. Крім уреази Н.Р. синтезує супероксиддисмутазу, каталазу, які блокують фагоцитоз. Антитіла, які виробляються до Helicobacter pylori блокують комплемент. Нейтрофільні лейкоцити підходять, але не можуть поглинути бактерію. Муциназа розщеплює муцин, який є в шлунковому слизу. Фосфоліпази – розщеплюють фосфоліпіди, оголюючи епітелій – для дії HCl. Епітелій продукує інтерлейкіни 1,8, які викликають хемотаксис нейтрофілів.
Helicobacter pylori виявляються і в 12-й кишці, якщо є шлункова метеплазія епітелію.
Хелікобактерний гастрит частіше антральний, активний. Характерним для нього є наявність в базальній частині слизової оболонки лімфоїдних утворень із світлими гермінативними центрами.
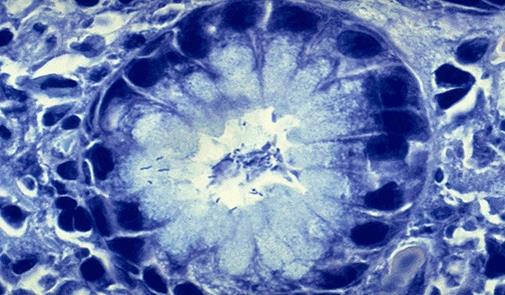
Helicobacter pylori (забарвлення метиленовий синій)
При фіброгастроскопії повинно братися не менше 5 шматочків: 2 з антрального відділу, 2 з тіла та 1 з кута шлунка.
Особливі форми гастритів:
- лімфоцитарний,
- гранульоматозний,
- еозинофільний,
- інфекційний (окрім Helicobacter pylori.),
- хімічний,
- радіаційний.
Лімфоцитарний: характеризується інфільтрацією епітелією слизової оболонки лімфоцитами ( в нормі їх повинно бути 3-5 на 100 епітеліоцитів, при гастриті 30-50), розташовуються інтраепітеліально: ерозії, м.б. фовеолярна гіперплазія (подовження ямок, поява дрібних вогнищ проліфератів з високо призматичного епітелію, яку деякі автори виділяють як початкову стадію формування гіперпластичних поліпів).
Гранульоматозний: поява дрібних гранульом у власній пластинці слизової оболонки – при саркоїдозі, хворобі Крона, паразитарній інвазії
Еозинофільний (причина не відома): пов’язують з імунною реакцією на якийсь алерген (підвищуеться рівень IgЕ, макроскопічно може не змінюватися СОШ, мікро: еозинофільна інфільтрація: 1) з переважним ураженням слизової оболонки, 2) м’язової, 3) серозної.
Може бути розповсюджена фома (дифузна інфільтрація, локальна форма – еозинофільний поліп. – це добре васкуляризована сполучна тканина, яка інфільтрована еозинофілами, при відриві його – кровотеча.
Інфекційний (цитомегаловіруси: гіперемія, набряк слизової оболонки в ділянці тіла.)
Хімічний – рефлюкс гастрит – закид жовчі з 12-ї кишки, лікарські засоби: нестероїдні протизапальні препарати, стероїдні гормональні препарати, сульфаніламіди. Характерним є подовження ямок з базофільним сплющеним епітелієм, з великими дистрофічно зміненими ядрами, в клітинах немає слизу, явища фовеолярної гіперплазії.
Радіаційний не має специфічної морфологічної картини: гіперімія, набряк, лімфо-плазмоцитарна інфільтрація.
Гіпертрофічний гастрит (гіпертрофічні гастропатії) характеризується гіпертрофією слизової оболонки (в N товщина її 0,4-1,5мм, якщо>1,5мм- гіпертрофія. Макроскопічно: широкі, високі складки слизової оболонки. В залежності від гіперплазії того чи іншого відділу слизової оболонки виділяють мукозний, гландулярний та змішаний тип. До гіперпластичних гастропатій відносять: хворобу Менетріє, синдром Золінгера-Елісона (гіперплазія парієтальних клітин + пептична виразка), гіпертрофічну, гіперсекреторну гастропатію.
Хвороба Менетріє проявляється втратою білка, гіпохлоргідрією. Основна морфологічна ознака гігантські складки, які нагадують звивини головного мозку. Гістологічно: різко потовщена слизова оболонка за рахунок подовження ямок, які можуть досягати основи слизової оболонки, можуть бути кістозно змінені залози, кишкова метаплазія, ерозії, кровотечі.
ВИРАЗКОВА ХВОРОБА ШЛУНКА І
ДВАНАДЦЯТИПАЛОЇ КИШКИ
Пептичні виразки – це порушення цілісності епітеліального покриву і підлеглих тканин травного тракту в результаті пошкодження їх кислотою і пепсином. Виразки поділяють на гострі і хронічні.
Виразкова хвороба – хронічне з циклічним перебігом захворювання, основними клінічними і морфологічними проявами якого є рецидивуюча виразка шлунка або 12-палої кишки.
Етіологія: основні фактори, які сприяють виникненню виразкової хвороби загальні: це психоемоційна перенапруга (зовнішній фактор), або вісцеральна патологія (внутрішній) з наступними змінами нейроендокринної регуляції та трофіки шлунка і 12-й кишки (вісцерально-кортикальна теорія Бикова - Курцина,1952). Виникаюча центральна імпульсація стимулює через передній гіпоталамус парасимпатику. Одночасно центрогенна імпульсація через задній гіпоталамус викликає підвищення секреції АКТГ гіпофізом, збільшується секреція глюкокортикостероідів, підвищується секреторна функція шлунка. Загальні фактори замикаються на слизовій оболонці шлунка, де місцеві патогенетичні механізми реалізують розвиток виразки.
Таким чином в одних випадках (при пілородуоденальній локалізації виразки) – збудження підкоркових центрів та гіпоталамо-гіпофізарної зони, підвищення тонуса блукаючого нерва – призводить до активації кислотно-пептичного фактора і посилення моторики шлунка та переваги кислотно-ппетичного фактора агресії над факторами захисту (слизовий бар’єр), а в інших коркове пригнічення гіпоталамо-гіпофізарної області, зниження тонусу блукаючого нерва, моторики шлунка призводить до зворотної дифузії іонів водню в слизову оболонку, концентрація яких в 1млн. раз більше ніж в крові. Тобто одним з основних механізмів розвитку ВХ є дисбаланс (порушення рівноваги) між факторами захисту слизової оболонки (слизовий бар’єр, синтез простагландинів, регенерація поверхневого епітелію) та факторами агресії (гіперсекреція НСl, пепсин, дуоденогастральний рефлюкс, аутоімунна агресія). Послабленню факторів захисту сприяє також і запалення СОШ в основі якого лежить гелікобактерна інфекція, роль якої доведена у виникненні гастриту. Не зважаючи на те, що Н.Р. виявляють майже у 80% випадків при виразковій хворобі, порівняння високої розповсюдженості гелікобактеріоза в популяції (кожен 2-й, 3-й суб’єкт) та частоти розвитку пептичної виразки лише у 10% на 1000 носіїв Н.Р. свідчить про те що ВХ – не чисто інфекційне, а мультикаузальне захворювання.
Слід відмітити аліментарні фактори (порушення режиму харчування, зловживання алкоголем, куріння) та спадково-конституційний 0(І) група крові, Rh+, частіше хворіють чоловіки, схильність до ВХ передається по чоловічій лінії.
Гострі виразки
Причиною розвитку гострих виразок можуть бути:
1. Важкий перебіг гострого гастриту. Глибоке поширення ерозії при гострому гастриті виникає здебільшого при вживанні нестероїдних протизапальних препаратів (НСПЗП) або алкоголю, при лікуванні кортикостероїдами, що призводить до появи глибоких виразок.
2. Сильний стрес. Гострі виразки можуть виникати в результаті дії різних чинників, які призводять до стресу, наприклад, при поширених опіках, травмах головного мозку. В даному випадку виразки утворюються в результаті ішемії слизової оболонки, що призводить до зниження її резистентності до кислоти.
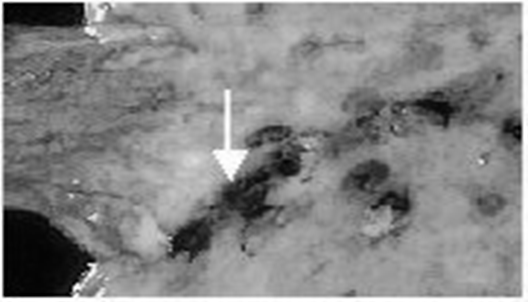 |
3. Виражене підвищення кислотності. Підвищена кислотність, наприклад, у хворих з гастрин-секретуючими пухлинами (синдром Золлінгера-Еллісона), призводить до утворення множинних виразок в антральному відділі шлунка, 12-палій і навіть тонкій кишці.
Солянокислий гематин на дні ерозії і гострих виразок шлунку
На слизовій оболонці шлунка знаходяться декілька гострих виразок. Дно виразок чорного кольору, край не височіє над слизовою оболонкою.
Хронічні виразки
Хронічні пептичні виразки найчастіше утворюються в місці сполучення різних типів слизових оболонок. Так, наприклад, в шлунку виразки спостерігаються в місці переходу тіла в антральний відділ, в 12-палій кишці – в проксимальній ділянці на межі з пілорусом, у стравоході – в багатошаровому епітелії перед стравохідно-шлунковим сполученням, післяопераційні виразки локалізуються в стомі (в співусті). Тобто, виразки з’являються в тих місцях, де кислота і пепсин стикаються з незахищеною слизовою оболонкою.
Патогенез.
Вважалося, що причиною виразкової хвороби є підвищена кислотність. Однак, в багатьох випадках у хворих спостерігали нормальну і навіть знижену кислотність шлункового соку. І навпаки, у хворих з підвищеною кислотністю рідко спостерігалося утворення виразок. До того ж при лікуванні антацидами (препаратами, які знижують кислотність) в багатьох випадках спостерігалися рецидиви. Це наштовхнуло на думку, що основне значення в розвитку виразок відіграє не кислотність, а стан слизового захисту. При її зниженні можливий розвиток виразок навіть при пониженій кислотності. Шлунковий сік є сильнокислим середовищем (pH < 2), тому незахищена слизова оболонка швидко піддається аутоперетравленню. Захист слизової оболонки здійснюється слизо-бікарбонатним бар’єром і поверхневим епітелієм. Слизовий бар’єр відіграє основну роль в захисті слизової. Поверхневі і ямкові клітини слизової секретують в’язкі нейтральні глікопротеїни, які формують шар слизу на її поверхні. Слиз сам по собі має антикислотні властивості, однак захисна сила його посилюється присутністю буферних інградієнтів, в основному бікарбонатних іонів.
Поверхневий епітелій формує другу лінію захисту; для забезпечення цієї функції необхідне правильне функціонування як апікальної мембрани, яка перешкоджає транспорту іонів, так і синтетичного апарату, який виробляє бікарбонати. Обидві ці функції залежать від кровопостачання слизової оболонки.
Виразкоутворення відбувається в результаті або порушення і деструкції слизового бар’єру, або порушення цілісності епітелію. В результаті рефлюксу жовчі слизовий бар’єр легко руйнується її компонентами. Кислота і жовч разом руйнують поверхневий епітелій, збільшуючи проникність слизової оболонки. Це призводить до застою і набряку в lamina propria, що спостерігається при рефлюкс-гастриті.
Епітеліальний бар’єр може також порушуватися при вживанні нестероїдних протизапальних препаратів (НСПЗП), бо вони порушують синтез простагландинів, які в нормі захищають епітелій. Також в руйнуванні епітелію немалу роль відіграє інфекція Helicobacter pylori, при якій руйнівний вплив виявляють як цитотоксини та іони амонію, так і запальна реакція.
Виразки 12-палої кишки.
Підвищена кислотність відіграє основну роль у розвитку виразок 12-палої кишки. В половини хворих спостерігається гіперсекреція кислоти, однак, навіть при нормальній кислотності шлунка може бути порушений добовий цикл секреції: буде відсутнє зниження секреції в нічні години. Також відомо, що при стимуляції гастрином у хворих, інфікованих Helicobacter pylori, синтез кислоти в 2-6 разів вищий, ніж у неінфікованих. Однак, слизовий захист також має важливе значення.
Чинники, які пошкоджують антикислотний захист в шлунку, здебільшого не впливають на 12-палу кишку: Helicobacter pylori не заселяє слизову оболонку 12-палої кишки, вона резистентна до дії жовчі і лужних іонів панкреатичного соку, лікарські препарати значно розводяться і всмоктуються до попадання в кишку. Однак, Helicobacter pylori впливає на виразкоутворення, бо інфекція сприяє шлунковій гіперсекреції, що зумовлює розвиток шлункової метаплазії у 12-палій кишці, і після цього відбувається колонізація метаплазованого епітелію Helicobacter pylori, що призводить до розвитку хронічного запалення, яке також провокує виразкоутворення.
Морфологічні зміни. Макроскопічно хронічні виразки здебільшого мають круглу або овальну форму. Розміри їх, як правило, не перевищують 2 см в діаметрі, однак, описані випадки, коли виразки досягали 10 см в діаметрі і більше. Глибина виразки різна, інколи вона досягає серозної оболонки. Краї виразки чіткі, щільні, змозолілі і підносяться над нормальною поверхнею.
В період загострення мікроскопічно у дні виразки виявляються некротизовані тканини і поліморфноклітинний ексудат, які покривають грануляційну тканину, розташовану над зрілою фіброзною (рубцевою) тканиною. В судинах рубцевої тканини часто спостерігаються фібриноїдні зміни і значне звуження кровоносних судин в результаті проліферації інтими.
В період ремісії в краях виразки виявляється рубцева тканина. Слизова оболонка по краях потовщена, гіперплазована.
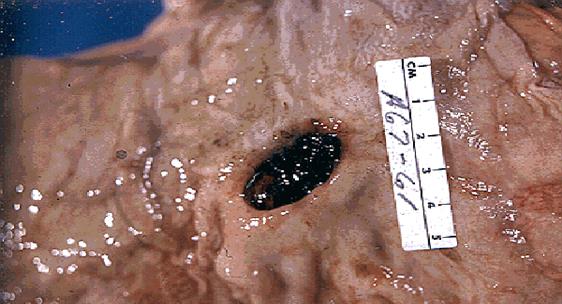
Хронічна виразка шлунка
Ускладнення.
1) виразково-деструктивні (кровотечі; перфорація – вміст травного тракту виливається в черевну порожнину, що призводить до розвитку перитоніту; пенетраця – проникнення виразки в органи, які поблизу розташовані, наприклад, підшлункову залозу або печінку); 2) запальні (гастрит, дуоденіт, перигастрит, пери дуоденіт); 3) виразково-рубцеві (звуження вхідного і вихідного відділів, деформація шлунка, звуження дванадцятипалої кишки, деформація її цибулини; 4) малігнізація виразки (розвиток раку із виразки); 5) комбіновані ускладнення.
РАК ШЛУНКА
Рак шлунка — одна із злоякісних пухлин людини, які зустрічаються найчастіше. За статистикою захворюваності рак шлунка займає перше місце в багатьох країнах, зокрема, в скандинавських країнах, Японії, Україні, Росії та інших державах СНД. Разом з тим, в США за останні двадцять років відбулося помітне зниження захворюваності на рак шлунка. Аналогічна тенденція відзначена у Франції, Англії, Іспанії, Ізраїлі. Багато фахівців вважають, що це відбулося завдяки поліпшенню умов зберігання продовольства з широким використанням холодильних установок, що дозволило зменшити потребу в консервантах. У цих країнах знизилося споживання солі, солених та копчених продуктів, підвищилося вживання молочних продуктів, екологічно чистих, свіжих овочів та фруктів.
Висока захворюваність на рак шлунка у вище наведених країнах, за винятком Японії, на думку багатьох авторів, зумовлена вживанням в їжу продуктів, які містять нітрити. З нітритів шляхом перетворення в шлунку утворюються нітрозаміни. Пряма локальна дія нітрозамінів, як вважається, є однією з найважливіших причин виникнення як раку шлунка, так і раку стравоходу. Висока захворюваність на рак шлунка в Японії, як припускають, зв’язана зі споживанням великої кількості копченої риби, яка містить поліциклічні вуглеводи, а не завдяки високому вмісту нітрозамінів у продуктах.
На сьогодні рак шлунка став виявлятися частіше в молодому віці, у вікових групах 40-50 років. Найбільшу групу серед раку шлунка складають аденокарциноми і недиференційовані раки. Раки виникають, як правило, на тлі хронічних запальних захворювань шлунка.
До передракових станів відносять хронічний атрофічний гастрит, хронічну виразку шлунка, аденоматозні поліпи. До передракових гістологічних змін слизової оболонки шлунка відносять кишкову метаплазію і важку дисплазію. Разом з тим, деякі автори вважають, що рак шлунка може розвиватися і de novo, без диспластичних і метапластичних змін, які йому передують.
Локалізація. Найчастіше рак в шлунку виникає в пілоричному відділі, поза цим – на малій кривизні, в кардіальному відділі, на великій кривизні, рідше — на передній і задній стінці, дуже рідко — в ділянці дна.
Макроскопічні форми. Найчастіше рак шлунка має виразкову форму з горбистими піднесеними або плоскими краями, інколи в поєднанні з інфільтруючим ростом — виразково-інфільтративний рак, на другому місці є дифузний рак (форма інфільтрату) (з обмеженим або тотальним ураженням шлунка). Значно рідше в шлунку буває рак у вигляді вузла (бляшкоподібний, поліпозний, грибоподібний).
Гістологічні типи. Найчастішим гістологічним типом раку шлунка є аденокарцинома. З недиференційованих раків зустрічаються солідний, скірозний рак, а також персневидно-клітинний рак. В кардіальному відділі шлунка може розвиватися плоскоклітинний зроговілий і незроговілий рак.
Метастазування раку шлунка здійснюється лімфогенним, гематогенним та імплантаційним (контактним) шляхом. Особливе значення мають лімфогенні метастази в реґіонарні лімфатичні вузли, розташовані вздовж малої і великої кривизни шлунка, а також у лімфовузли великого і малого сальника. Вони з’являються першими і визначають обсяг і характер оперативного втручання. До віддалених лімфогенних метастазів відносяться метастази в лімфовузли воріт печінки (перипортальні), парапанкреатичні і парааортальні. До найважливіших за локалізацією відносяться ретроградні лімфогенні метастази:
— “вірховські метастази” — в надключичні лімфовузли (частіше в ліві);
— “крукенбергівський рак яєчників” — в обидва яєчники;
— “шнітцлерівські метастази” — в лімфовузли параректальної клітковини.
Крім того, можливі лімфогенні метастази в плевру, легені, очеревину.
Гематогенні метастази у вигляді множинних вузлів виявляються в печінці, легенях, підшлунковій залозі, кістках, нирках і наднирниках.
Імплантаційні метастази виявляються у вигляді множинних різної величини пухлинних вузлів у парієтальній та вісцеральній очеревині, які супроводжуються фібринозно-геморагічним ексудатом.
Ускладнення. До найчастіших ускладнень раку шлунка слід віднести:
— виснаження (кахексія), яке зумовлене порушенням травлення та інтоксикацією;
— хронічна анемія, пов’язане з голодуванням (порушене засвоєння їжі), дрібними але частими крововтратами, порушенням синтезу антианемічного фактора (фактор Кастла), пухлинною інтоксикацією, метастазами в кістковий мозок (порушення гемопоезу);
— постгеморагічна анемія, яка може виникнути в результаті роз’їдання великих судин і стати причиною смерті;
— перфорацію пухлинної виразки шлунка та розвиток перитоніту;
— флегмону шлунка в результаті інфікування;
— розвиток шлункової і кишкової непрохідності, яка виникає при проростанні і стисненні просвіту пілоруса і кишки (частіше ободової);
— розвиток механічної жовтяниці, портальної гіпертензії, асциту в результаті проростання пухлиною голівки підшлункової залози, жовчної протоки, ворітної вени або стиснення їх метастазами в лімфовузли воріт печінки.
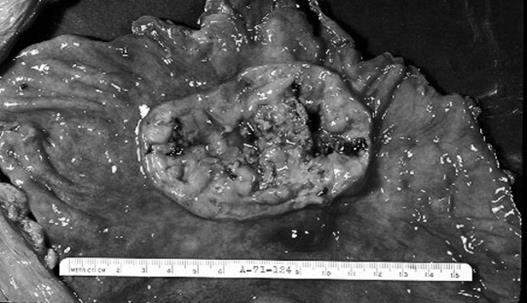 |
Фунгозний рак шлунку
Фунгозний або грибоподібний рак має вигляд вузлуватого, бугристого (рідше з гладкою поверхнею ) утворення, на короткій широкій основі. На поверхні вузла часто зустрічаються ерозії, крововиливи або фібринозно-гнійні нашарування. Пухлина м’яка, сіро-рожева або сіро-червона, добре відмежована.
АПЕНДИЦИТ
Апендицит – первинне запалення червоподібного відростка сліпої кишки зі своєрідним клінічним синдромом.
Розрізняють дві клініко-анатомічні форми апендициту: гостру і хронічну.
Гострий апендицит є найчастішою причиною невідкладних операцій в хірургії. Він зустрічається у всіх вікових групах, але переважно – у підлітків.
Найчастіше причинами гострого апендициту є обструкція просвіту апендикса фекаліями або збільшеною підслизовою оболонкою в результаті лімфоїдної гіперплазії, а також при перегині апендикса. При цьому в дистальному відрізку відбувається посилене розмноження мікроорганізмів, таких як Escherichia coli, Streptococcus faecalis і анаеробних бактерій. Ці бактерії опісля проникають у слизову та інші оболонки апендикса, викликаючи гостре запалення.
Патоморфологічні зміни. Прийнято розрізняти наступні основні морфологічні форми гострого апендициту:
— простий;
— поверхневий;
— деструктивний (який в свою чергу ділять на флегмонозний, апостематозний, флегмонозно-виразковий, гангренозний).
Всі ці форми по суті є морфологічним відображенням фаз гострого запального процесу в апендиксі, який завершується некрозом. Тривалість цього процесу 2-4 дні.
Гострий простий апендицит характеризується наявністю стазу в капілярах і венулах, набряк, крововиливи, крайове стояння лейкоцитів, лейкодіапедез найчастіше в дистальному відділі апендикса. Зовні апендикс виглядає нормальним, але діагноз підтверджується при гістологічному дослідженні.
Гострий поверхневий апендицит характеризується наявністю в дистальному відділі фокусів ексудативного гнійного запалення в слизовій оболонці, яке позначається як первинний афект.
Зміни, властиві простому або поверхневому апендициту, можуть бути зворотними. Однак, як правило, вони прогресують і розвивається деструктивний апендицит.
До кінця першої доби лейкоцитарний інфільтрат (переважають нейтрофіли) поширюється на всю товщину стінки відростка (флегмонозний апендицит). Макроскопічно запальний апендикс виглядає набряклим і червоним, його поверхня часто покрита фібринозно-гнійним ексудатом. Інколи на цьому тлі виявляються множинні дрібні гнійники, апендицит позначають як апостематозний. Гостре запалення слизової оболонки призводить до утворення виразок і запалення м’язового шару – це флегмонозно-виразковий апендицит. Завершуються гнійно-деструктивні зміни розвитком гангренозного апендициту. Відросток при цій формі товстий, стінка його сіро-брудного кольору, безструктурна зі смердючим запахом, з просвіту виділяється гній. Мікроскопічно мають місце поширені осередки некрозу з колоніями мікробів, крововиливи, тромби в судинах. Слизова оболонка практично на всьому протязі десквамована.
Ускладнення. Місцеве поширення запального процесу може призвести до втягнення периапендикулярних тканин, що проявляється розвитком “апендикулярного інфільтрату” або абсцесу. В результаті перфорації може розвинутися перитоніт, можуть утворитися віддалені абсцеси, найчастіше в прямокишково-міхурному і піддіафрагмальному просторах. Дуже рідко спостерігається поширення запалення по венах, що призводить до розвитку тромбофлебіту портальної вени з формуванням множинних пілефлебітичних абсцесів печінки.
Хронічний апендицит характеризується наявністю склеротичних та атрофічних процесів, на тлі яких можуть бути виявлені ознаки запально-деструктивних змін. Виникають спайки з навколишніми тканинами.
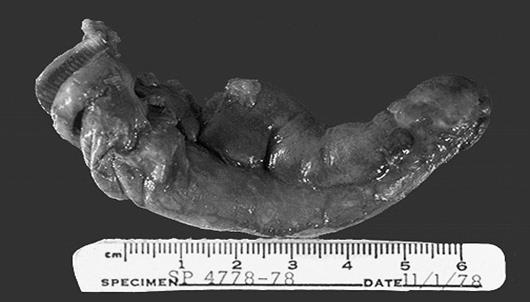 |
Флегмонозний апендицит
Флегмонозний апендицит – макроскопічно апендикс виглядає набряклим і червоним, його поверхня часто покрита фібринозно-гнійним ексудатом. Інколи на цьому тлі виявляються множинні дрібні гнійники, апендицит позначають як апостематозний.
ТИФЛІТ - (typhlitis; грец. typhlos сліпий + itis) — запалення сліпої кишки, сегментарний коліт. Може виникати в результаті гематогенного поширення інфекції при гострих інфекційних хворобах (черевному тифі, сепсисі, кору, грипі та ін.). Можливий також перехід запального процесу на сліпу кишку лімфогенним шляхом із сусідніх органів. Тифліт може супроводжувати апендицит. Виникненню тифліту сприяє застій калу в сліпій кишці, благоприємний розвиток патогенної кишкової флори. При хворобі Крона, туберкульозі кишечнику, абдомінальному актиномікозі розвивається іліотифліт.
Перитоніт – запалення очеревини.
Етіологія:
1. Апендикулярний перитоніт.
2. Перитоніт при перфорації шлунка, дванадцятипалої кишки, тонкої кишки, товстої кишки (каловий перитоніт).
3. Перитоніт при запальних захворюваннях печінки та позапечінкових жовчних шляхів (жовчний перитоніт).
4. Перитоніт при гострій кишковій непрохідності та защемленні грижі.
5. Перитоніт при тромбозі мезентеріальних судин (геморагічний перитоніт).
6. Перитоніт при гострому панкреатиті (ферментативний, геморагічний перитоніт).
7. Перитоніт при перфораціях сечового міхура (сечовий перитоніт).
8. Пельвіоперитоніт (гінекологічний перитоніт).
9. Перитоніт при пошкодженнях живота:
a. Перитоніт в залежності від виду травми (перитоніт при закритих пошкодженнях, колото-різаних та вогнепальних пораненнях);
b. Перитоніт при пошкодженнях порожнистих, паренхіматозних органів та чисельних травмах органів живота.
Дата: 2019-02-02, просмотров: 406.