Гострі інтерстиціальні пневмонії, або пневмоніти, зустрічаються при дії певних збудників – вірусів, орнітозу, мікоплазми, рикетсій, хламідій і пневмоцист.
У літературі такі захворювання легенів позначаються також терміном "атипові пневмонії", що підкреслює, що дані гострі інфекційні захворювання легенів відрізняються від пневмоній не тільки клінікою, але й вимагають інших методів лікування. Вони можуть мати вторинний характер або бути самостійною нозологічною формою.
Гостра інтерстиційна пневмонія (пневмоніт) — захворювання інфекційної природи, що характеризується первинним розвитком гострого запалення в альвеолярній стінці й легеневому інтерстиції з можливим вторинним утворенням ексудата в просвіті альвеол і бронхіол. Зустрічається вкрай рідко. Етіологія пов'язана з вірусами, мікоплазмою, грибами, пневмоцистами.
Синонім гострої інтерстиційної пневмонії – гострий пневмоніт. Останній термін є кращим і важливим для практичного лікаря, оскільки підкреслює відмінність даної групи хвороб від гострих пневмоній, що визначає використання і інших методів терапії. Антибіотики при інтерстиційних пневмоніях не рекомендуються й можуть сприяти збільшенню імунопатологічних процесів і прогресуванню захворювання. Хаммен і Річ описали захворювання невідомої природи, пізніше названої хворобою Хаммена-Річа. Захворювання має загальні клінічні й морфологічні риси з гострою інтерстиційною пневмонією, однак перебіг надзвичайно бурхливий із прогресуванням гострої легенево-серцевої недостатності й летальним результатом протягом 2-4 місяців. Етіологія цього захворювання дотепер не установлена.
Патогенез гострих інтерстиційних пневмоній пов'язаний з первинним ураженням збудниками елементів альвеолярної стінки – пневмоцитів 1-го й 2-го порядку, ендотелію капілярів, що супроводжується розвитком на цій території гострого запалення. Нерідко в процесі беруть участь імунопатологичні механізми по типу реакцій гіперчутливості негайного й уповільненого типів.
Морфологічні прояви в значній мірі стереотипні й характеризуються ушкодженням і регенерацією альвеолярного епітелію, повнокров’ям альвеолярних капілярів, запальною інфільтрацією альвеолярної стінки, скупченням білкової рідини в просвітах альвеол, нерідко з формуванням гіалінових мембран, часто з домішкою поліморфноядерних лейкоцитів і макрофагів, іноді з характерними включеннями. Наприкінці нерідко розвивається ітерстиційний фіброз. Гострі інтерстиційні пневмонії, викликані вірусами. Різноманітні вірусні захворювання (грип, парагрип, аденовірусні інфекції й ін.) супроводжуються розвитком пневмоній як вірусної, так і вірусно-бактеріальної природи (грипозна пневмонія). Нерідко вірусні пневмонії виникають і при дитячих вірусних інфекціях. Особливістю вірусних інтерстиційних пневмоній є перевага лімфо-гістіоцитарних елементів у запальному інфільтраті в інтерстиції, що обумовлено реакціями клітинного імунітету.
Пневмонія, як ускладнення грипу H1N1
Характерна особливість грипу H1N1 — ранні прояви ускладнень (на 2-3 день захворювання). Серед ускладнень домінує первинна вірусна пневмонія, яка часто закінчується летально. Первинна вірусна пневмонія руйнує легеневу тканину, нечутлива до антибіотиків і призводить до функціональної поліорганної недостатності (легені, серце, нирки, печінка).
Достовірна верифікація етіологічного фактора проводиться при імунолюмінісцентному дослідженні з антитілами до антигенів вірусів.
Макроскопічне дослідження
Найбільш характерні зміни при грипі розвиваються в органах дихання. З перших днів захворювання виявляється гіперемія слизових оболонок носової порожнини, яка стає рожево-червоною, в носових ходах – слизовий і слизово-гнійний ексудат. Слизові оболонки трахеї і крупних бронхів виглядають яскраво-червоними, з крововиливами і ділянками жовтого кольору (некрозами).
В легеневій тканині визначається повнокров’я, набряк, вогнища гострої емфіземи, ділянки ущільнення легеневої тканини, інтенсивно-червоного кольору з гладенькою поверхнею розрізу. Іноді виявляються гнійні бронхіоліти, ділянки абсцедуючої пневмонії, плеврити, що зустрічаються з 6-го по 10-й день захворювання. Геморагічний компонент, як правило найбільш виражений в перші 10 днів захворювання, особливо при гіпертоксичних формах грипу.
Під час розтину виявляються порушення кровопостачання та дистрофічні зміни паренхіматозних органів, крововиливи в серозні оболонки, в слизові оболонки шлунково-кишкового тракту, а також в тканини нирок, печінки, серця і головного мозку.
При блискавичних формах грипу відмічаються поширені вогнища крововиливів в речовину головного мозку і під його оболонки.
Гістологічне дослідження
Під час розтину обов’язково беруть шматочки із нижньої носової раковини, трахеї на протязі та у місці біфуркації, із головних бронхів різних часток легенів, особливо вогнищ ураження. Шматочки для дослідження товщиною 2-3 см фіксуються в 10-15% нейтральному формаліні.
Розрізняють 3 стадії грипозної інфекції за клініко-анатомічними і патогенетичними особливостями:
а) гостра стадія (1-5 день). Характерно утворення в трахеї і бронхах «аркадоподібних» структур епітелію, що виникають за рахунок набряку і вакуолізації цитоплазми з явищами дистрофії і відшарування окремих клітин. Виявляються фуксинофільні цитоплазматичні включення, початкова фаза регенерації і явища різкого повнокров’я, набряку і круглоклітинної інфільтрації підслизової оболонки, потовщення базальної мембрани і посиленню секреції залоз субепітеліальної сполучної тканини, лейкоцитарна інфільтрація, гнійний ексудат і бактеріальні колонії мікробів (коки).
В судинах – явища стазу, тромбозу, гіперплазія ендотелію, різке потовщення стінок судин за рахунок плазматичного просочування. Місцями виражений периваскулярний набряк і помірна лімфоїдна інфільтрація.
Характер морфологічних змін в легенях також різноманітний. Найбільш характерними є ателектази і потовщення міжальвеолярних перегородок за рахунок набряку, білкового просочування і повнокров’я.
У випадку злоякісного перебігу грипозної інфекції в просвіті багатьох альвеол міститься велика кількість еритроцитів і рідкої частини крові, а клітинна реакція виражена слабо. Міжальвеолярні перегородки тонкі, в судинах – гіперплазія ендотелію. Епітелій дихальних шляхів мало змінений, в мілких бронхах – явища вогнищевого еозинофільного некрозу епітелію. Такі прояви інфекції розцінюються як геморагічний токсичний набряк легень.
б) метагрипозна стадія (6-10-й день). Характерний бурхливий розвиток регенераторних процесів в дихальних шляхах і легенях, пан бронхіт, гнійні ураження інших локалізацій (отити, менінгіти, гайморити).
Регенерація альвеолярного епітелію призводить до утворення поля суцільного росту, що нагадує солідні розростання епітеліальних клітин при неопластичних процесах. При цьому необхідно розрізняти клітини 2-х видів: клітини, подібні з гіперплазованим альвеолярним епітелієм – пружні, з ядром округлої форми нерівномірним розподілом хроматину і еозинофільною цитоплазмою (найчастіше зустрічається); клітини, споріднені з гіперплазованим бронхіальним епітелієм: ядро округлої або витягнутої форми з нерівномірним розподілом хроматину і вираженою базофільною цитоплазмою.
в) постгрипозна стадія (11-60 день) – спостерігається в момент спаду епідемії грипу і в міжепідемічні періоди.
Летальні наслідки спостерігаються в основному у ослаблених дітей і осіб похилого віку з важкими соматичними захворюваннями. Ознаки гострої грипозної інфекції відсутні, розлади кровообігу в легенях пов’язані з розвитком бактеріальної інфекції.
В легенях утворюються порожнини, відповідно окремим альвеолам, вистроєні кубічним епітелієм з різко базофільною цитоплазмою. В просвітах таких порожнин міститься слиз, нейтрофільні лейкоцити з домішками мікробної флори. Утворення таких структур сприяє розвитку пост грипозної бактеріальної пневмонії, яка в 30% випадків може призводити до смерті.
Мікоплазменна інтерстиційна пневмонія є частим збудником інфекційних уражень верхніх дихальних шляхів. У містах 15-25% пневмоній викликається цим мікроорганізмом. Хворіють в основному діти, підлітки, а також дорослі старше 45-ти років. Ураження, як правило, однобічне й поширене на певну площу. Можлива генералізація інфекції з ураженням інших органів і систем.
При мікроскопічному дослідженні виявляється картина гострої інтерстиційної пневмонії із бронхіолітом і характерним мононуклеарним інфільтратом. При Шик-реакції й при фарбуванні по Романовському-Гімзі в макрофагах можна побачити характерні Шик-позитивні включення, що є непрямим підтвердженням присутності мікоплазми. Достовірним методом верифікації збудника є імуногістохімічне дослідження з антитілами до антигенів мікоплазми.
Пневмоцистна інтерстиційна пневмонія виявляється в імуносупресивних хворих з лікарською й вірусною імунодепресією.
Гостра інтерстиційна пневмонія (хвороба легіонерів). Захворювання починається з головного болю, слабкості у м'язах, сухого кашлю. Збудник не зафарбовується по Граму, антитіла підсилюють фагоцитоз бактерій макрофагами, однак у зв'язку з їхньою здатністю до ендоцитобіозу у фагоцитах вони можуть персистувати в організмі тривалий час. У легенях розвивається бронхопневмонія із залученням декількох часток. У ряді випадків макроскопічно ураження може нагадувати крупозну пневмонію в стадії сірої гепатизації з розвитком фібринозного плевриту.
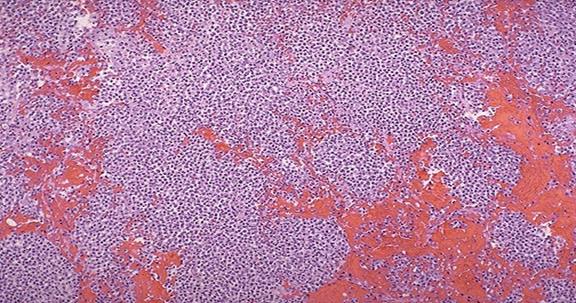 |
Гостра інтерстиційна пневмонія
При мікроскопічному дослідженні: характерний геморагічний набряк, інфільтрація альвеолярних перегородок макрофагами й поліморфноядерними лейкоцитами.
Ускладнення: багато в чому визначаються етіологією захворювання і тяжкістю його плину. Вони можуть бути поділені на легеневі і позалегеневі й представлені тими ж варіантами, що й при крупозній пневмонії. Серед легеневих ускладнень бронхопневмонії варто назвати також плеврит, що розвивається в тих випадках, коли вогнище запалення розташоване під плеврою. Смерть хворих може бути обумовлена самою пневмонією, її гнійними ускладненнями й легенево-серцевою недостатністю.
Дата: 2019-02-02, просмотров: 357.