Реформа сестринского дела, перспективы развития
Ой Всероссийский съезд средних медицинских работников, Москва,
Октября 2004 г.
Были подведены итоги по выполнению решений I Всероссийского съезда средних медицинских работников:
n Успешно реализуется отраслевая Программа развития сестринского дела;
n Возросла роль сестринского персонала в оказании медицинской помощи гражданам РФ;
n Сформирована многоуровневая система подготовки сестринских кадров;
n Внедряется новое поколение государственных образовательных стандартов профессионального образования;
n Разработан этический кодекс медицинской сестры;
n Сформирована многоуровневая система управления сестринским персоналом;
n Проводится экспериментальная работа по внедрению современных форм и технологий сестринской деятельности;
n Продолжается рост числа общественных сестринских организаций. Активизировалось сотрудничество российских сестёр с зарубежными коллегами. Создан Web-сайт на русском и английском языках для формирования единого информационного поля.
Съезд постановил в целях дальнейшего развития сестринского дела в РФ:
n Разработать план мероприятий на 2005-2010 г.г. по реализации отраслевой Программы развития сестринского дела.
n Принять меры по совершенствованию системы управления сестринскими службами, проводить кадровую политику по использованию специалистов сестринского дела, имеющих высшее сестринское образование и повышенный уровень;
n Ходатайствовать о мерах социальной поддержки средних медицинских работников;
n Обеспечить условия безопасной работы сестёр;
n Обеспечить систематический контроль за совершенствованием комплексной системы оценки качества подготовки специалистов со средним медицинским образованием на всех этапах обучения;
n Обеспечить создание отделов содействия трудоустройству выпускников.
СД в Челябинской области
- Сегодня в челябинской области трудится более 32 тысяч медицинских сестёр и фельдшеров.
- В области действует девять медицинских училищ и колледжей.
- Функционирует училище повышения квалификации медицинских работников со средним образованием.
- В 1996году открыт факультет высшего сестринского образования в ЧГМА, выпускающий специалистов-менеджеров.
- С 2000 года идёт обучение в Челябинском базовом медицинском колледже по второй ступени – «медсестра организатор и преподаватель сестринского дела», с 2005г. – «медицинская сестра с повышенным уровнем образования».
- Прошли 2 областных съезда работников со средним медицинским образованием.
- Проводится экспериментальная работа по внедрению современных форм и технологий сестринской деятельности.
Экспериментальные площадки:
- Областная больница отделение гематологии;
- Детская областная больница;
- Перинатальный центр;
- Планируется внедрить «сестринский процесс» в работу открывающегося областного центра трансплантации костного мозга.
- Осуществляется разработка и внедрение стандартов профессиональной деятельности медицинских сестёр.
Тема «ФИЛОСОФИЯ СЕСТРИНСКОГО ДЕЛА»
План:
1. Что такое философия вообще и философия сестринского дела в частности?
2. Зачем нужна философия в сестринском деле?
3. Основные понятия философии сестринского дела.
Основные понятия философии сестринского дела.
Сестринское дело.
СЕСТРИНСКОЕ ДЕЛО – часть медицинского ухода за здоровьем, специфическая, профессиональная деятельность, наука и искусство, направленные на решение существующих и потенциальных проблем со здоровьем в условиях изменения окружающей среды.
СД – как искусство:
- искусство систематически применять знания и умения;
- искусство заботы, требующее творческого воображения, интуиции и артистизма.
СД – как наука есть организованная, систематизированная структура знаний, полученных и проверенных путем исследовательской деятельности; рассуждение о фактах в глубокой и систематической манере.
Научной основой профессиональной деятельности м/с является сестринский процесс.
ПАЦИЕНТ – человек (индивид), который нуждается в сестринском уходе и получает его.
Философия СД рассматривает пациента, прежде всего как личность. Сестра, разрабатывающая совместно с пациентом план ухода, может рассчитывать на успешную его реализацию только в том случае, если она понимает и учитывает, что общается с личностью с определенными биологическими, психологическими, социальными и духовными проблемами. Сестра должна быть готова к целостному (холистическому) подходу к человеку.
ОКРУЖАЮЩАЯ СРЕДА – совокупность природных, социальных, психологических и духовных факторов и показателей, которые затрагиваются активностью человека.
Окружающая среда подразделяется на:
- физическую (природную), включающую географическое положение, климат, качество воздуха, воды и т.п.;
- социальную, играющую огромную роль в формировании личности пациента, с которым м/с придется работать (семья, школа, рабочий коллектив, друзья и т.д.);
- культурную (духовную), которая включает поведение человека, его взаимоотношения с др. людьми (язык, традиции, обычаи, вера, манеры общения и т.п.).
В зависимости от окружающей среды, в которой рос, живет и работает пациент, сестре необходимо строить свои взаимоотношения с ним.
ЗДОРОВЬЕ – динамическая гармония личности с окружающей средой, достигнутая посредством адаптации.
Здоровый человек имеет хорошее самочувствие в рамках физического, социального, психического и духовного аспекта.
Помимо этих четырех основных необходимо знать определения и других, существенных для СД понятий:
ЧЕЛОВЕК – целостная, динамическая саморегулирующаяся биологическая система, совокупность физиологических, психологических и духовных нужд, удовлетворение которых определяет рост, развитие, слияние с окружающей средой.
СЕСТРА – специалист, с профессиональным образованием, разделяющим философию СД и имеющий право на сестринскую работу.
Согласно КОДЕКСУ МЕЖДУНАРОДНОГО СОВЕТА СЕСТЕР определены уровни деятельности медицинской сестры:
· сохранение здоровья
· предотвращение заболевания
· восстановление здоровья
· облегчение страданий
Функции сестры определяются Европейским региональным бюро ВОЗ по СД и зависят от потребностей общества.
1. Предоставление сестринского ухода.
Данная деятельность особенно эффективна, если основана на применении сестринского процесса (5 этапов) и включает:
· оценка потребностей человека и его семьи
· выявление нарушенных болезнью потребностей и возникающих при этом проблем
· планирование и осуществление сестринского ухода, вовлечение пациента, а при необходимости членов его семьи в осуществление ухода
· использование принятых профессиональных стандартов
2. Обучение пациентов и их семей, населения, сестринского персонала, что включает:
- оценку знаний и навыков человека, относящихся к сохранению и восстановлению здоровья
- подготовку и подачу нужной информации на соответствующем уровне
- помощь сестрам, пациентам и др. персоналу в получении новых знаний и навыков
- применение соответствующих стандартов (программ обучения)
3. Исполнение активной роли в составе медико-санитарной бригады, что предусматривает:
· сотрудничество с пациентами, семьями, другими работниками здравоохранения, в целях планирования, организации, управления и оценки сестринского ухода
· активное участие в деятельности сестринской бригады
· сотрудничество с др. профессионалами в целях создания нормальных условий труда, способствующих эффективной сестринской деятельности
· участие в подготовке и предоставлении необходимой информации населению, руководству, администрации, политикам в виде докладов, конференций, публикаций в СМИ и пр.
4. Развитие СД через осмысление его перспектив и проведение научных исследований.
Эта функция вуключает:
· внедрение новаторских методов работы
· участие в проведении научно-исследовательских работ в области СД
· использование профессиональных стандартов в сестринской практике
Таким образом, миссия сестры заключается в оказании помощи конкретным людям, семьям и группам людей в определении и достижении ими физического, психического и социального здоровья в условиях окружающей среды, в которой они живут и работают.
Философия СД дает определения сестринским этическим обязанностям, целям и личным качествам медицинской сестры.
Сестра, разделяющая принятую философию СД, принимает на себя следующие этические обязанности :
· говорить правду;
· делать добро;
· не причинять вреда;
· уважать права пациента;
· уважать обязательства других (членов бригады);
· держать слово;
· быть преданной;
· уважать право (пациента) на самостоятельность.
Этическими ценностями, определяющими цели, к которым стремится сестра, являются:
· профессионализм;
· здоровье;
· здоровая окружающая среда;
· независимость;
· человеческое достоинство;
· забота (уход).
Добродетели (совершенства) определяют личные качества, которыми должна обладать хорошая сестра.
Добродетели – это черты характера, которые располагают к хорошим поступкам:
· знание;
· умение;
· сострадание;
· милосердие;
· терпение;
· целеустремленность.
Основные тезисы темы:
· сестринское дело концентрируется скорее на человеке, чем на его недуге, в отличии от врачебного, на выхаживании, на обеспечении комфорта;
· задача медицинской сестры – организация и исполнение ухода за пациентом, цель - обеспечить для пациента максимально возможный в его состоянии физический и психоэмоциональный комфорт, качество жизни в болезни;
· овладение манипуляционной техникой не самоцель для сестры, а только средство, позволяющее организовать квалифицированный уход;
· выполнение назначений врача является одним из разделов работы медицинской сестры, но не основным и единственным содержанием её работы.
| Где, когда и с какой целью состоялась первая Всероссийская научно-практическая конферен- ция по реформе СД? | В августе 1993 года в подмосковном посёлке Голицыно, с целью обсуждения и принятия Программного документа «Философия сестринского дела» |
| В чём заключается сущность реформы СД? | В стремлении сестёр обрести профессиональную самостоятельность, независимость и самодостаточность в ряду других медицинских профессий. Сёстры готовы принять на себя ответственность за результаты своей практики в области организации и исполнения профессионального ухода за пациентами. |
| Определение философии? | …это наука о взаимодействии субъекта и объекта и об изменениях отношений между ними, возникающих в результате этого взаимодействия. |
| Определение ФСД? | …это мировоззрение сестры в отношении ее деятельности, формирование целостного взгляда на СД, на роль и место в нем сестринского персонала. |
| Основные принципы ФСД? | …уважение к жизни, достоинству и правам пациента. |
| Содержание ФСД? | · определение СД, его миссия, цели и задачи; · соотношение СД и медицины; · взаимодействие м/с и пациента; · профессиональная этика; · характер взаимоотношений СД и общества. |
| Базисные понятия ФСД? | сестринское дело; пациент; окружающая среда; здоровье. |
| Сестринское дело? | …часть медицинского ухода за здоровьем, специфическая, профессиональная деятельность, наука и искусство, направленные на решение существующих и потенциальных проблем со здоровьем в условиях изменения окружающей среды. |
| Пациент? | …человек (индивид), который нуждается в сестринском уходе и получает его. |
| Окружающая среда? | … совокупность природных, социальных, психологических и духовных факторов и показателей, которые затрагиваются активностью человека. |
| Человек? | …целостная, динамическая саморегулирующаяся биологическая система, совокупность физиологических, психологических и духовных нужд, удовлетворение которых определяет рост, развитие, слияние с окружающей средой. |
| Сестра? | … специалист, с профессиональным образованием, разделяющим философию СД и имеющий право на сестринскую работу. |
| Уровни деятельности сестры? | · сохранение здоровья · предотвращение заболевания · восстановление здоровья · облегчение страданий |
| Функции сестры? | - Предоставление сестринского ухода. - Обучение пациентов и их семей, населения. - Исполнение активной роли в составе медико-санитарной бригады. - Развитие СД через осмысление его перспектив и проведение научных исследований. |
Тема «МЕДБИОЭТИКА. СЕСТРИНСКАЯ ДЕОНТОЛОГИЯ»
План:
1. Основные этические категории.
2. Деонтологические нормы взаимоотношений м/с и пациента.
3. Клятва Ф. Найтингейл.
4. Ятрогении.
5. Медбиоэтика.
6. Права пациентов.
Медицинская этика – наука о роли нравственных начал в деятельности медицинских работников, об их высокогуманном отношении к пациенту, как необходимом условии успешного лечения и укрепления здоровья человека.
Деонтология – наука о профессиональном долге медицинских работников.
Сестринская деонтология рассматривает, как с точки зрения этики, должна поступать м/с в конкретных ситуациях, возникающих в процессе ее профессиональной деятельности.
ЯТРОГЕНИИ.
Этот термин был введен в первой половине 20-го века и поначалу означал только неосторожное обращение врача со словом в ущерб здоровью пациента.
В настоящее время этот термин получил более широкое толкование.
Ятрогениями стали называть всякое нанесение ущерба здоровью пациента какими-либо медицинскими факторами (например, заражение пациента в больничных условиях вирусом гепатита «В» или ВИЧ-инфекцией).
Действия медицинских работников, повлекшие за собой изменения в состоянии здоровья пациента в сторону ухудшения или даже смерть м.б. квалифицированы как:
- несчастные случаи – это случаи, когда медицинские работники действовали в рамках общепринятых, профессиональных требований и возникших осложнений никак не могли ни предвидеть, ни предупредить;
- медицинская ошибка - добросовестное заблуждение медицинского работника при исключении умысла, неосторожности, небрежности или недобросовестности;
- медицинская небрежность - неспособность медицинского работника обеспечить стандарты лечения, связанное с недостаточным мастерством или недобросовестностью.
БИОМЕДИЦИНСКАЯ ЭТИКА.
В течение последней четверти 20 века в медицине сформировалась Новая этика. Чем это было вызвано? Современный научно-технический прогресс сопровождается в области медицины появлением совершенно новых этических проблем, не существовавших ранее:
· искусственного оплодотворения,
· аборта,
· стерилизации,
· нового определения смерти человека (смерть мозга),
· эвтаназии,
· трансплантации органов,
· медико-генетического консультирования,
· оказания психиатрической помощи и т.д.
В классической этике не оказалось этических подходов к разрешению таких проблем. Сначала в США, а затем и в других странах стали использовать термин «биоэтика».
БИОЭТИКА – наука, изучающая этические аспекты проблемных ситуаций и защита прав человека в современной медицине. В биоэтических исследованиях принимают участие медики, философы, богословы, юристы, социологи и т.д.
Биоэтика сохраняет преемственность с классической медицинской этикой.
Основополагающими принципами биомедицинской этики являются:
· принцип гуманности, уважения человеческого достоинства личности;
· принцип уважения моральной автономии личности;
· принцип благодеяния;
· принцип справедливости.
ПРАВА ПАЦИЕНТОВ.
В нашей стране содержание прав пациентов нашло отражение в законодательных актах, принятых в 1993г. в «Основах законодательства РФ об охране здоровья граждан»:
· на уважительное и гуманное отношение со стороны медицинского и обслуживающего персонала;
· право на выбор врача (в том числе семейного) при согласии последнего, на выбор ЛПУ в соответствии с договорами ОМС и ДМС;
· на обследование, лечение и содержание в условиях, соответствующих санитарно-гигиеническим требованиям;
· на проведение по просьбе пациента консилиума и консультации др. специалистов;
· облегчение боли (при заболевании или обследовании);
· сохранение в тайне информации о факте обращения за мед. помощью;
· право на добровольное информированное вмешательство или отказ;
· на получение информации о своих правах или обязанностях мед. работника; а также на право выбора лиц, которым в интересах пациента м.б. передана информация о состоянии здоровья;
· на возмещение ущерба в случае причинения вреда при оказании медицинской помощи;
· право на допуск адвоката или иного законного представителя для защиты своих прав;
· допуск священнослужителя, а в больничных условиях – отдельного помещения для выполнения религиозных обрядов, если это не нарушает правил внутреннего распорядка лечебного отделения;
· в случае нарушения прав пациент может обращаться с иском (к руководителю ЛПУ, в общественные организации, суд);
· в соответствии с законом о медицинском страховании пациент имеет право на ОМС и ДМС, свободный выбор страховой мед. организации, предъявление иска страхователю, страховой мед. организации и мед. учреждению, в т.ч. на материальное возмещение ущерба.
КЛЯТВА ФЛОРЕНС НАЙТИНГЕЙЛ.
Принципы сестринской этики и деонтологии наиболее точным образом отражены в клятве, которую дают выпускники сестринских школ во многих странах. Это клятва Флоренс Найтингейл:
« Перед Богом и перед лицом собравшихся, я торжественно обещаю вести жизнь, исполненную чистоты, и честно выполнять свои профессиональные обязанности.
Я буду воздерживаться от всего ядовитого и вредного и никогда сознательно не использую и не назначу лекарства, могущего принести вред.
Я сделаю все, что в моих силах, чтобы поддерживать и повышать уровень моей профессии. Я буду держать в секрете всю личную информацию, которая может оказаться в моем распоряжении во время работы с пациентами и их родными.
Я буду преданно помогать врачу в его работе и посвящу себя неустанной заботе о благополучии всех вверенных моей заботе».
КАНАЛЫ ОБЩЕНИЯ:
1. СЛОВЕСНЫЙ (ВЕРБАЛЬНЫЙ)
Вербальное общение м.б. эффективным, если:
- хорошо владеть литературным языком, избегая всевозможного словесного мусора, профессионального жаргона, развязности;
- следить за интонацией голоса. Интонация должна соответствовать содержанию.
- говорить медленно, громко, но не кричать, простыми, короткими фразами.
- уметь грамотно излагать свои мысли.
- по возможности задавать открытые вопросы (т.е. вопросы, на которые предполагается получить
полный ответ. Вопросы на которые можно ответить «Да» или «Нет» называются закрытыми).
Подумайте и дайте ответ, что такое вербальный интеллект?
Вспомним рецепт, выписанный для больного одним из героев стихотворения Юны Мориц:
"Таблетки, микстура и теплое слово,
Горчичники, банки и нежное слово, - Ни капли холодного, острого, злого! Без доброго слова, без теплого слова,
Без нежного слова - не лечат больного!"
В Вашей практике могут встретиться пациенты, глухонемые от рождения или потерявшие речь в результате заболевания (инсульт, следствие травмы черепа и др.).
Вы можете общаться с ними:
• письменно
Эффективность письменного общения зависит от того, умеет ли человек читать, понимать, видеть написанное сообщение.
Письменное общение может быть эффективным, если:
- писать аккуратно (если у вас плохой почерк, пишите печатными буквами);
- выбирать правильно размер и цвет букв (человеку со слабым зрением пишите ручкой с черной или синей пастой, печатными буквами на белой бумаге);
- включать в записку всю необходимую информацию;
- писать грамотно, ошибки подрывают авторитет сестры;
- выбирать простые и понятные слова;
- точно указывать время;
обязательно подписывать сообщение;
- человеку, не умеющему читать, рисовать рисунки.
• посредством карточек с рисунками
• через физический контакт (предложите Вашему пациенту закрыть глаза или пожать Вашу руку каждый раз, когда он хочет ответить на ваш вопрос "Да").
Всё это относится к бессловесному (невербальному) общению, владение которым также важно в работе медсестры, как и вербальным.
БЕССЛОВЕСНЫЙ (НЕВЕРБАЛЬНЫЙ)
К этому типу общения относятся:
а) ВНЕШНИЙ ВИД, МАНЕРА ДЕРЖАТЬ СЕБЯ И ОДЕЖДА.
Подумайте и дайте ответ, как должна выглядеть и вести себя медицинская сестра и почему?
б) ВЫРАЖЕНИЕ ЛИЦА, МИМИКА И ЖЕСТЫ ("язык тела").
Как строго необходимо контролировать свои жесты, мимику и слова, иллюстрирует пример из воспоминаний врача Ибрагима Ахмедхановича Шамова:
"В октябре 1983 г. в Дербенте скоропостижно скончался мой односельчанин и дальний родственник, пожилой человек, которого я давно лечил от тяжелого заболевания сердца. Когда вскоре после этого я встретился с его сыном, он сказал:
- Вы знаете, весь этот месяц он жил в какой-то тревоге, беспокойстве. Дело в том, что когда он в последний раз был у Вас, то приехал совершенно убитый и сказал нам: "Ох, как доктор Шамов покачал головой! Хоть он мне и ничего не сказал, но он посмотрел на мои ноги и так покачал головой!" И эту фразу он повторял многократно в дни перед кончиной".
Подумайте и дайте ответ,
какие жесты считаются недопустимыми?
каким должно быть выражение лица медицинской сестры при общении с пациентом?
в) ПОЛОЖЕНИЕ ТЕЛА В ПРОСТРАНСТВЕ ПО ОТНОШЕНИЮ К ПАЦИЕНТУ.
Обычно выделяют четыре психологических расстояния (зоны комфорта):
- интимное - менее 40 см,
- личное - 40см - 2 м
- социальное - 2 - 4 м,
- открытое - более 4 м.
Сестринскому персоналу, с учетом специфики деятельности, часто приходиться «вторгаться» в личную и интимную зоны комфорта пациента. В связи с этим нужно внимательно относиться к зоне комфорта каждого участника общения и находить приемлемое и для сестры и для пациента расстояние.
Если больной подвигается к вам или отодвигается, то это важный признак того, насколько успешна ваша попытка осуществить процесс понимающего общения. Полезно расположиться так, чтобы ваши глаза с пациентом были на одном уровне, ни один не доминировал над другим.
г) ВРЕМЯ ОБЩЕНИЯ.
Пациент никогда не будет доверителен и откровенен с медсестрой, которая торопится, всем своим видом выражая нетерпение и озабоченность.
К невербальному типу общения примыкают и так называемые ПАРАЛИНГВИСТИЧЕСКИЕ ЭФФЕКТЫ:
* пауза
* интонация
* возгласы и восклицания
* тон, звучность, тембр голоса
* дикция
* скорость речи
Сферы обучения.
Сферы обучения – области, в которых происходит процесс обучения:
- в познавательной сфере – человек узнает и понимает новые факты, анализирует информацию, отличает главную (приоритетную) от информации второстепенной;
- в эмоциональной – реагирует на новую информацию как вербально, так и невербально, изменяет свое поведение, выражая это чувствами и мыслями;
- в психомоторной – обучается новым действиям благодаря умственной и мышечной деятельности; уверенно их выполняет; способен изменить двигательную реакцию в необычной ситуации.
Методы обучения.
Метод – способ взаимодействия обучающего и обучаемых.
| По источнику передачи и восприятия информации различают методы | |||
| Словесные: рассказ, беседа, лекция. | Наглядные: иллюстрация, демонстрация. | Практические: отработка самих манипуляций (измерение АД, смена повязок, введение инсулина и т.д.). | Активные: анализ конкретных ситуаций, решение задач, дискуссия, тренинг, ролевая игра и т.п. |
Прием – это совокупность действий, направленных на достижение желаемого результата в обучении.
Активные методы обучения повышают мотивацию к обучению, обеспечивают высокую степень вовлечения пациента в учебный процесс, т.к. предполагают активное участие пациента в процессе обучения.
Выбор методов обучения зависит от:
- содержания обучения;
- задач обучения;
- времени, которым располагают сестра и пациент;
- особенностей пациента;
- наличия средств обучения.
Независимо от того, какие методы применяются в процессе обучения, необходимо:
- нужную информацию давать небольшими блоками,
- идти от простого к сложному,
- четко выделять главное – то, что пациент должен усвоить обязательно,
- демонстрировать качественный материал.
То есть, необходим путь поэтапного овладения знаниями, умениями с последующим формированием навыков (частично автоматизированное действие без непосредственного контроля сознания).
От методов обучения зависит способность воспроизвести информацию.
ЧЕЛОВЕК ЗАПОМИНАЕТ
| Способ передачи информации | Способность воспроизвести через 3 часа | Способность воспроизвести через 3 дня |
| 25% 72% 80% 90% | 10 – 20% 10% 65% 70% |
! Если пациенты не могут воспроизвести информацию, медсестра не должна обвинять их в неспособности к обучению, а должна подумать об изменении методики обучения или о предоставлении дополнительного времени для обучения.
Формы организации обучения.
Обучение пациентов может проводиться в группе и индивидуально.
| Групповое обучение | Индивидуальное обучение |
| Преимущества: - Создаёт определённую атмосферу, помогающую воспринять болезнь в нужном свете, уменьшает чувство одиночества. - Пациенты имеют возможность обменяться опытом, увидеть положительную динамику в течении заболевания на примере других людей. - Возникает положительное соперничество. Недостатки: - При отсутствии опыта у медсестры может быть полностью исключён индивидуальный подход. - Недопустимо обучение интимным процедурам. | Преимущества: Позволяет - лучше узнать пациента: его сильные и слабые стороны, установить более доверительные отношения; - установить контакт с робкими и стеснительными пациентами; - уделить больше внимания конкретному пациенту. Недостатки: - Требует достаточного времени у медсестры, финансовых возможностей ЛПУ, а иногда и пациента. |
Мотивация обучения.
Процесс обучения должен быть мотивирован. Именно мотивация стимулирует отношение пациента к обучению, с целью сохранения, укрепления и восстановления своего здоровья.
Мотивация – это осознанное стремление пациента обучаться и выполнять необходимые действия. Побудительным эффектом является мотив. Мотивы делят на группы:
- личностные (жизнь, здоровье, семья);
- социальные (общество, работа, карьера);
- познавательные (связанные с самой учебной деятельностью, т.е. познавательный интерес);
- творческие (связанные с возможностью развития индивида как личности).
Для каждого обучаемого мотивация индивидуальна. Медицинская сестра тактично, уважительно, терпеливо, а иногда и настойчиво, выясняет мотивы к обучению и на них ориентируется в кропотливом, последовательном, порой очень сложном и трудном учебном процессе.
Устойчивую положительную мотивацию формируют двумя путями:
1) Соответствующим подбором содержания обучения; содержание должно быть доступным, последовательным, интересным, с элементами новизны.
2) Разнообразием методов обучения.
Для достижения желаемого результата, обучение должно быть полимотивированным и эмоционально окрашенным.
- УСЛОВИЯ ЭФФЕКТИВНОСТИ ОБУЧЕНИЯ.
Обучение будет эффективным, если:
· выполнятся условия эффективного обучения;
· учитываются факторы, влияющие на обучение;
· медицинский работник, занимающийся обучением, обладает не только необходимыми знаниями и умениями, но и личностными качествами, влияющими на эффективность обучения.
Обучение эффективно при следующих условиях:
- наличие четкой цели и мотивации к получению знаний;
- доброжелательное отношение сестры к обучающимся;
- создание ассоциативной связи между новой информацией и прошлым опытом и знаниями;
- обязательная практическая отработка полученных знаний.
Факторы, влияющие на обучение:
- Желание и готовность к обучению зависят, во-первых, от умственных способностей обучаемого, позволяющих ему понять новый материал, во-вторых, от внимания. Если человек не способен сосредоточиться, то обучение д.б. отменено. Беспокойство, боль, усталость, голод, жажда – все это мешает процессу обучения.
- Способность к обучению зависит от возраста, физического состояния и состояния сознания.
- Окружающая обстановка (наличие удобной аудитории, свежий воздух, оптимальная температура в помещении, вентиляция, мебель, освещение и т.д.) и количество обучающихся (группой, малой группой, индивидуальное).
Личностные качества медицинской сестры, влияющие на процесс обучения:
- отзывчивость и сердечность;
- способность понять проблемы пациента;
- высокий профессионализм, грамотная речь;
- умение контролировать себя, не поддаваться эмоциям;
- умение настроить себя на задушевность, конфиденциальность;
- умение выбрать оптимальный метод воздействия на пациента;
- умение мотивировать обучение, используя жизненные ценности.
- способность к организации учебного процесса.
Обучающиеся лучше понимают и запоминают, если сестра:
- выслушивает все, что ей говорят или о чем ее спрашивают;
- даёт рекомендации не в форме жёсткого ограничения, а в виде поиска путей максимальной независимости от болезни;
- относится терпеливо к обучающимся;
- хвалит за успехи в обучении;
- делает перерыв, если обучающиеся плохо себя чувствуют, устали или чем-то расстроены.
- ЭТАПЫ ПРОЦЕССА ОБУЧЕНИЯ В СЕСТРИНСКОМ ДЕЛЕ.
Й этап – оценка.
Оценка – это соотношение результата с поставленной целью.
В конце обучения медсестра должна сообщить пациенту результат (по каждой конкретной проблеме отдельно) сестринской оценки: он должен знать, насколько успешно справился с поставленной задачей и можно ли считать обучение успешным или завершенным. Для этого необходимо использовать контроль на всех этапах процесса обучения: контроль исходного уровня знаний и умений, текущий и итоговый контроль.
Исходный контроль (применяется на первом этапе процесса обучения) помогает определить имеющиеся у пациента знания, умения и дальнейшую тактику медицинской сестры; текущий контроль (в процессе обучения на определённом этапе) – способность пациента к дальнейшему обучению или практическому выполнению каких либо действий; итоговый контроль (заключительный) – возможность самостоятельного применения полученных знаний и умений.
Кроме того, важна самооценка и самоконтроль обучаемого. Самооценка может быть:
- адекватная (совпадает с мнением медсестры);
- неадекватная (завышенная или заниженная);
- нестабильная (сегодня доволен, завтра – нет).
Й этап – оценка.
Оценка – это соотношение результата с поставленной целью.
В конце обучения медсестра должна сообщить пациенту результат (по каждой конкретной проблеме отдельно) сестринской оценки: он должен знать, насколько успешно справился с поставленной задачей и можно ли считать обучение успешным или завершенным. Для этого необходимо использовать контроль на всех этапах процесса обучения.
Исходный контроль (применяется на первом этапе процесса обучения) помогает определить имеющиеся у пациента знания, умения и дальнейшую тактику медицинской сестры; текущий контроль (в процессе обучения на определённом этапе) – способность пациента к дальнейшему обучению или практическому выполнению каких либо действий; итоговый контроль (заключительный) – возможность самостоятельного применения полученных знаний и умений.
Кроме того, важна самооценка и самоконтроль обучаемого. Самооценка может быть:
- адекватная (совпадает с мнением медсестры);
- неадекватная (завышенная или заниженная);
- нестабильная (сегодня доволен, завтра – нет).
Тема: «СЕСТРИНСКИЙ ПРОЦЕСС»
План:
1. СП – определение, цель, значение для сестринской практики.
2. Основные этапы СП.
3. 1 этап СП и его содержание.
4. 2 этап СП и его содержание.
5. 3 этап СП и его содержание.
6. 4 этап СП и его содержание.
7. 5 этап СП и его содержание.
Одним из основных и неотъемлемых понятий современной американской и западноевропейских моделей сестринского дела является сестринский процесс.
Эта реформаторская концепция родилась в США в середине 50-х годов и за последние десятилетия, ее апробация в клинических условиях полностью доказала свою целесообразность. В настоящее время сестринский процесс является основой сестринской помощи.
Сестринский процесс - научный метод организации и исполнения системного ухода за пациентами, ориентированный на удовлетворение универсальных потребностей человека, связанных со здоровьем.
Цель сестринского процесса - обеспечение максимально возможного для пациента в его состоянии физического, психологического, духовного и социального комфорта.
Значение сестринского процесса для сестринской практики :
- определяет конкретные потребности пациента в уходе, обеспечивает участие самого пациента в уходе;
- способствует выделению из ряда существующих потребностей приоритетов по уходу и прогнозирует ожидаемые результаты ухода;
- определяет план действий м/с, стратегию, направленную на удовлетворение нужд пациента;
- с его помощью оценивается эффективность проведенной сестрой работы, ее профессионализм. И самое главное, гарантирует качество оказания сестринской помощи.
Понятие о ВБИ.
По предложению Европейского бюро Всемирной Организации здравоохранения в 1979 году было дано такое определение ВБИ: «Внутрибольничная инфекция (больничная, госпитальная, нозокомиальная) - любое клинически распознаваемое инфекционное заболевание, которое поражает больного в результате его поступления в больницу или обращения в неё за лечебной помощью, или инфекционное заболевание сотрудника больницы вследствие его работы в данном учреждении, вне зависимости от появления симптомов заболевания во время или после пребывания в больнице».
К ВБИ относят заболевания, возникающие:
· у пациентов, инфицированных в стационаре;
· у пациентов, получивших амбулаторную помощь, а также скорую, неотложную;
· у медицинских работников, заразившихся при оказании помощи пациентам в стационаре, поликлинике, в условиях скорой, неотложной помощи.
Для того, чтобы убедиться, что возникшая инфекция развилась в результате поступления в медицинское учреждение, необходимо быть уверенным, что она отсутствовала у больного на момент госпитализации (обращения за помощью) в манифестной форме или инкубационном периоде.
Проблема ВБИ в последние годы приобрела исключительно большое значение для всех стран мира. ВБИ наносят колоссальный экономический ущерб:
· удлиняют пребывание на больничной койке, увеличивают стоимость лечения,
· повышают смертность.
Официальная национальная регистрация ВБИ в России введена в 1990 году.
Ежегодно в РФ от ВБИ страдают 6—8% пациентов (около 2 млн. населения). Среднестатистические данные в России: 1,9 случаев на 1000 пациентов ЛПУ.
Наиболее правдоподобно проблему ВБИ отражают данные Национального Центра США по госпитальным инфекциям. Ежегодно в США:
· от госпитальных инфекций страдают 5% больных - 2000000;
· ВБИ является причиной смерти у 1% больных - 20000 человек;
· еще у 3% они являются косвенной причиной смерти – 60000 человек.
Итого, смерть 80000 человек, так или иначе, связана с ВБИ.
2. Основные факторы, способствующие увеличению распространённости ВБИ:
· внедрение новых инвазивных диагностических и лечебных манипуляций;
· применение лекарственных средств, подавляющих иммунитет;
· большое количество пациентов с пониженной сопротивляемостью к инфекционным болезням: маленькие дети, пожилые люди, пациенты с хроническими заболеваниями;
· неудовлетворительное санитарное состояние лечебных учреждений, включая пищеблок и системы водоснабжения и канализации;
· низкая гигиеническая культура, как пациентов, так и медицинского персонала;
· неправильное применение дезинфекционных мер и стерилизации;
· концентрация большого количества людей на сравнительно небольших территориях (крупные многоэтажные больницы).
Возбудители ВБИ.
Возбудителями ВБИ могут стать:
· бактерии
· вирусы
· грибы
· простейшие и многоклеточные паразиты
Зачастую ВБИ вызывается госпитальными штаммами – это адаптированный к конкретным условиям стационара возбудитель, обладающий резистентностью к антибиотикам и дезсредствам, и повышенной вирулентностью.
Наиболее важные микроорганизмы, ответственные за возникновение ВБИ, могут быть разбиты на следующие обширные категории (ВОЗ):
· Патогенные бактерии - вызывают заболевание у здоровых людей при отсутствии специфического иммунитета к ним (классические инфекционные болезни – корь, краснуха, скарлатина и др.).
· Условно-патогенные бактерии - вызывают заболевание, отличное от обычных локальных инфекций, только у людей с пониженной сопротивляемостью к инфекции (включая новорожденных), а также же в результате прямого введения в ткани или в обычно стерильные участки тела.
· Микробы-«оппортунисты» (нормальная флора человека) - вызывают генерализованное заболевание лишь у больных с резко пониженной устойчивостью к инфекциям.
Структура ВБИ:
Ведущее место – 75-80% занимают гнойно-септические инфекции, в т.ч. и постинъекционные осложнения. Основные пути ее передачи – контактный и воздушно-капельный.
Основные причины возникновения ГСИ:
· увеличение среди сотрудников числа носителей штаммов резидентного типа;
· формирование госпитальных штаммов;
· увеличение обсемененности воздуха, окружающих предметов и рук персонала;
· несоблюдение правил асептики и антисептики при выполнении диагностических и лечебных манипуляций;
· несоблюдение правил размещения пациентов;
· несоблюдение правил инфекционной безопасности при уходе за пациентами.
7-12% - кишечные инфекции, при этом 80% случаев – сальмонеллез.
Исследователи отмечают, что медицинский персонал является основным резервуаром инфекции, за счет которого обеспечивается циркуляция и сохранение возбудителей, вызывающих формирование стойких очагов сальмонеллеза в ЛПУ.
Чаще всего кишечная инфекция передается через руки персонала.
6-7% в общей структуре ВБИ составляют вирусные гепатиты В, С, Д и ВИЧ-инфекция.
Присутствуют в структуре ВБИ и воздушно-капельные инфекции (процент связан с сезонностью, эпидобстановкой).
4. Источники ВБИ:
ü Больные стёртыми или хроническими формами инфекционных заболеваний, в том числе медицинский персонал;
ü Бактерионосители из числа больных и медицинского персонала.
 ВБИ
ВБИ
ЭКЗОГЕННЫЕ ЭНДОГЕННЫЕ
- источник инфекции привнесён в - инфекционный агент присутствует в
организм извне организме изначально
Тема: « ДЕЗИНФЕКЦИЯ »
План:
1. Понятие о дезинфекции.
2. Виды дезинфекции.
3. Методы дезинфекции.
4. Средства химической дезинфекции.
5. Требования, предъявляемые к химическим дезсредствам.
6. Дезинфекция в ЛПУ.
7. Влияние дезинфицирующих средств и еры профилактики
Виды дезинфекции.
Д е з и н ф е к ц и я
 |  |

 Профилактическая Очаговая
Профилактическая Очаговая
текущая заключительная
Профилактическаядезинфекция - проводится постоянно в отсутствии инфекционного больного с целью предотвращения заболеваний (когда источник инфекционного начала не обнаружен, исходят из предположения, что инфекционный больной может находиться среди здоровых).
Пример: проветривание, влажная уборка с дезраствором, хлорирование воды, пастеризация и кипячение молока и т. д.
Очаговая дезинфекция - проводится в случае возникновения инфекционного заболевания.
а) текущая дезинфекция - проводится в непосредственном окружении больного или бациллоносителя с целью предупреждения рассеивания возбудителя инфекционного заболевания в окружающей среде. Обеззараживанию подвергают выделения больного (испражнения, мокроту, рвотные массы), помещение, бельё, посуду; при капельных инфекциях проводят УФО помещений.
б) заключительная дезинфекция - проводится однократно, после выздоровления, изоляции, смерти, перевода в др. лечебное учреждение или отделение больного.
Цель: предупреждение распространения инфекционного заболеваний через объекты, бывшие в контакте с больным.
3. Методы дезинфекции:
· физический
· химический
· биологический
Физический метод:
--механический (чистка, подметание, влажная уборка, стирка, вентиляция, фильтрование); --термический, использование высоких температур (сжигание, прокаливание, кипячение, горячий воздух, водяной пар, глажение горячим утюгом);
--лучистые средства (УФО, ультразвук, токи УВЧ, радиоактивное и ионизирующее излучение).
Биологический метод - для обеззараживания сточных вод, отбросов (основан на антагонистическом действии между различными микроорганизмами).
Химический метод - основан на использовании различных химических веществ.
Химические вещества, уничтожающие бактерии называются бактерицидными;
угнетающие их жизнедеятельность – бактериостатическими;
уничтожающие споры – спороцидными;
вирусы - вирулицидными;
грибы - фунгицидными.
4. Средства химической дезинфекции:
Наиболее широко в ЛПУ используется химический метод дезинфекции. Применять в ЛПУ можно только те дезинфицирующие средства, которые официально разрешены Департаментом госсанэпиднадзора Минздрава России, зарегистрированы в Бюро по регистрации лекарственных средств и на которые имеются Свидетельство о государственной регистрации (Сертификат соответствия системы ГОСТ РФ) и Методические указания по применению, утвержденные Департаментом госсанэпиднадзора Минздрава России.
В настоящее время разрешены к применению более 200 средств дезинфекции и стерилизации из различных химических групп, различающиеся физико-химическими свойствами (форма применения, растворимость, стабильность, наличие моющего действия, значение рН растворов и т.д.), специфической биологической (антимикробной) активностью, токсичностью, назначением, сферой применения. Для достижения противоэпидемического эффекта дезинфекционного мероприятия необходимо правильно выбрать дезинфицирующее средство, соответствующее поставленной задаче, для чего медицинский персонал должен хорошо знать основные свойства и особенности дезинфицирующих средств.
| Название группы | Представители | Преимуществ а | Недостатки | Основная сфераприменения |
| 1. Галоидо- содержащие а) хлор-содержащие б) галоидо-содержащие на основе йода в) галоидо-содержащие на основе брома | гипохлорит кальция гипохлорит натрия хлорная известь Хлорамин Б таблетки: Клорсепт Пресепт Деохлор. Пюржавель Жавель Солид Пресепт хлорактивные средства в виде композиций в комплексе с ПАВ и другими веществами Спорокс Доместос Клорилли йодонат, йодоформ, раствор йода спиртовый 5-10% Дибромантин Акватор | · широкий спектр антимикробного действия и высокая антимикробная активность в отношении всех видов бактерий, вирусов (в т.ч. СПИДа и гепатита), грибов, плесеней, спор, бацилл; · отбеливающее и дезодорирующее свойство | · токсическое воздействие свобод-ного хлора на человека; · инактивируются органической материей; · разрушающее и обесцвечивающее действие на ткани; · коррозирующее действие на металлы; · недостаточно стабильны при хранении; · некоторые из них недостаточно хорошо растворимы в воде (хлорная известь, гипохлорит кальция) | для дезинфекции: - поверхностей в помещениях, - санитарно-технического оборудования, - посуды из-под выделений, - выделений, - остатков пищи, - содержимого выгребных ям, - санитарно-технического оборудования, - столовой посуды и т.д. Для обработки кожи Обеззараживание бассейнов |
| 2. Кислородо-содержащие а) перекисные соединения б) надкислоты | перекись водорода 30-3% Перамин-31 Перформ Пероксимед Первомур Дезоксон-1 Дезоксон-4 Виркон Перформ | · отсутствие запаха; · экологическая чистота; · незначительная коррозийная активность | · непостоянная активность в отношении спор, микобактерий, открытых вирусов (активны в отно-шении бактерий и закрытых вирусов); · попадая на кожу, вызывают ожоги (конценраты); · недостаточно стабильны при хранении | для дезинфекции, предстерилизацион-ной очистки, стерилизации изделий медицинского назначения |
| 3. ПАВ (поверхностно-активные вещества) | Аламинол Амфолан-Д Деорол Дюльбак Катамин АБ Септодор | · моющее свойство; · низкая ингаляции-онная опасность, что позволяет использовать их в присутствии больного; · широкая сфера применения; · выраженное остаточное антимикробное действие, благодаря образованию микропленки при нанесении их на поверхности; · спиртовые раст-воры гуанидинов обладают вирулицидными свойствами; · гуаниды в сочетании с ПАВ обладают широким спектром антимикробного действия
|
чистые гуаниды обладают узким спектром противовирусного действия (не действуют на возбудителей туберкулёза, ВИЧ-инфекции, гепатита), не используются при дезинфекции медицинских инструментов |
для дезинфекции, предстерилиза-ционной очистки изделий медицинского назначения из различ-ных материалов, стоматологических инструментов, жестких и гибких эндоскопов и инструментов к ним
|
| 4. Гуаниды | · спиртовые раст-воры гуанидинов: Гибитан (хлоргексидина биглюконат) Катасепт · гуаниды в сочетании с ПАВ: Лизоформин-специаль Лизетол АФ Демос Пливасепт | |||
| 5. Альдегидо-содержащие | формальдегид Гигасепт Сайдекс Лизоформин-3000 Дезоформ Деконекс Бионол Глутарал Глутарал Н | · удобны в применении (готовые растворы или жидкие легко растворимые концентраты); ·высокая активностью в отношении всех видов бактерий, вирусов, грибов и спор микроорга-низмов; ·не изменяют функциональные свойства обрабаты-ваемых объектов | · фиксируют органические загрязнения, поэтому необходимо перед дезинфекцией удалять с поверх-ности изделий кровь и другие органические субстраты; · токсический эффект; · запрет на применение в присутствии пациентов | для дезинфекции и стерилизации изделий медицинского назначения |
| 6. Спирты | этиловый спирт 70% Асептинол Кутасепт Дамисепт Сагросепт кожные антисептики: «Октинисепит», «Софтасепт», «Монопронто», «Октеницерм», «Кутасепт Ф», «ИД-22». | этиловый спирт 70% обладает бактерицидным (кроме мико-бактерий и туберкулеза), вирулицидным действием | фиксация органических загрязнений | · для обработки: -поверхностей и оборудования, -санитарно-технического оборудования, -уборочного инвентаря, -посуды, -выделений; · отдельные препараты используются для дезинфекции: -изделий медицин-ского назначения, -предметов ухода за больными, -белья; кожные антисептики |
| 7. Фенол-содержащие | Лизол карболовая кислота Амоцид Амоцид-2000 | высокая эффективность в отношении туберкулёза и микобактерий | высокая токсичность, экологическая опасность | для дезинфекции при туберкулезе и грибковых заболеваниях |
| 8. Щелочи | натрия гидрокарбонат (сода) | для дезинфекции кипячением, для приготовления моющих растворов. |
5. Требования, предъявляемые к химическим дезинфицирующим средствам:
1. Хорошая растворимость в воде или образование в ней эмульсии;
2. Средство должно действовать в возможно малых концентрациях и в возможно короткие сроки;
3. Средства должны обеспечивать обеззараживающее действие даже в присутствии органических веществ;
4. Малая токсичность для людей, находящихся в зоне действия средства;
5. Дезинфицирующие средства должны быть удобны и стабильны в хранении.
Дезинфекция в ЛПУ.
Поверхности в помещениях ЛПУ (пол, стены, двери и т.д.), жесткую мебель, поверхности аппаратов, приборов обеззараживают, протирая их ветошью, смоченной в растворе дезинфицирующего средства.
· Для сочетания процесса дезинфекции с мытьем целесообразно использовать средства, обладающие наряду с антимикробными моющими свойствами (группа гуанидов).
· Если обработка производится в присутствии больных, следует применять средства, не обладающие летучестью и вследствие этого мало опасные при ингаляционном воздействии. К ним относятся ПАВ, композиции на их основе и некоторые другие соединения, включающие ПАВ в качестве функциональных добавок.
· Для дезинфекции небольших, труднодоступных поверхностей, а также для экстренной обработки поверхностей, небольших по площади, дезинфицирующие средства распыляют с помощью ручного распылителя типа "Росинка" или используют аэрозоли. Чаще всего применяют средства на основе спиртов.
· Заключительную дезинфекцию проводят с помощью гидропульта или другого распыливающего устройства, позволяющего обработать большие помещения. Участвуя в дезинфекции способом распыления, медицинский персонал должен соблюдать все рекомендуемые меры предосторожности: иметь защитную одежду, респиратор, защитные очки, резиновые перчатки; такая обработка выполняется в отсутствие больных.
Воздух и поверхности в помещениях ЛПУ обеззараживают ультрафиолетом с помощью бактерицидных облучателей, которые по месту расположения могут быть потолочными, настенными и передвижными, а по конструкции — открытого (применяют в отсутствие больных), закрытого (возможно применение в присутствии людей) и комбинированного типов. Разновидно стью закрытого облучателя являются рециркуляторы воздуха, рекомендуемые для непрерывного облучения в помещении, где постоянно находятся люди и к которым предъявляются высо кие асептические требования (операционные, перевязочные, стерильная зона ЦСО). Режим дезинфекции зависит от мощности облучателя, объема помещения, критериев эффективности обеззараживания, обусловленных функциональным назначением помещения, и определяется в соответствии с "Методическими указаниями по применению бактерицидных ламп для обеззараживания воздуха и поверхностей" №11-16/03-06, утвержденными Минздравмедпромом РФ 28.02.95. Бактерицидные лампы нельзя использовать при дневном свете, при загрязненных поверхностях, при низкой температуре воздуха.
Санитарно-техническое оборудование протирают ветошью или чистят щетками (ершами), на которые наносят дезинфицирующий раствор, или чистяще-дезинфицирующие средства в виде порошков, паст, гелей или других готовых форм, рекомендованных для этих целей и обладающих наряду с дезинфицирующими свойствами хорошими потребительскими качествами — моющими, отбеливающими, чистящими (хлорактивные, перекисьсодержащие средства и др.).
Посуду освобождают от остатков пищи и погружают в дезинфицирующий раствор на рекомендованное время, после чего моют и споласкивают водопроводной водой. Для дезинфекции посуды лучше применять дезинфицирующие средства, обладающие моющими свойствами, способностью растворять жиры и хорошо смывающиеся с поверхности. Посуду можно также прокипятить в водопроводной воде или растворе питьевой соды.
Белье (постельное, нательное и др.) дезинфицируют в специальных прачечных или в обычных (в определенные дни). При необходимости белье также можно обеззаразить погружением в дезинфицирующий раствор с последующей стиркой и полосканием или прокипятить.
Постельные принадлежности (подушки, одеяла, матрацы), одежду и обувь больного обеззараживают в дезинфекционных камерах.
Предметы ухода за больными дезинфицируют, погружая в дезинфицирующий раствор или протирая увлажненной ветошью с последующим промыванием водопроводной водой.
Изделия медицинского назначения (далее — изделия) больше всего нуждаются в обработке. Сразу после использования у пациента они подлежат дезинфекции, которая осуществляется физическим (кипячение, паровая, воздушная обработка) или химическим (использование растворов химических средств) методами.
· Кипятят изделия в водопроводной воде в течение 30 мин или в 2% растворе питьевой соды в течение 15 мин с момента закипания.
· Дезинфекцию паром под давлением осуществляют в паровом стерилизаторе при температуре 110°С в течение 20 мин.
· Дезинфекцию сухим горячим воздухом — в воздушном стерилизаторе при температуре 120°С в течение 45 мин.
Для дезинфекции изделий химическим методом важно выбрать дезинфицирующее средство, не только эффективное, но и не нарушающее структуру и функциональные свойства изделий. Наиболее щадящее действие оказывают средства, содержащие альдегиды, КПАВ и композиции на их основе. Широко применяют для дезинфекции изделий и средства на основе спиртов, особенно в комплексе с КПАВ. При этом необходимо помнить, что средства, содержащие альдегиды и спирты, оказывают фиксирующее действие, а хлорсодержащие – инактивируют раствор, в связи с чем, перед их применением необходимо удалять с изделий видимые органические загрязнения (кровь, слизь и т.п.); персонал должен соблюдать при этом меры противоэпидемической безопасности; смывные воды следует обеззаразить.
После дезинфекции изделия медицинского назначения используются в работе или при наличии показаний подлежат дальнейшей предстерилизационной очистке и стерилизации.
Таблица: «Классификация инструментов и предметов ухода за больными
Тема: «СТЕРИЛИЗАЦИЯ. ПРЕДСТЕРИЛИЗАЦИОННАЯ ПОДГОТОВКА»
План:
1. Понятие о стерилизации.
2. Централизованная и децентрализованная системы стерилизации в ЛПУ.
3. Этапы предстерилизационной обработки.
4. Контроль качества предстерилизационной обработки.
5. Методы, средства и режимы стерилизации.
6. Контроль качества стерилизации.
Стерилизация является важнейшим звеном комплекса неспецифической профилактики ВБИ. Она не имеет специфических особенностей применительно к профилактике конкретных ВБИ, фактором передачи возбудителей которых служат нестерильные изделия медицинского назначения, но во всех случаях стерилизация является последним барьером, защищающим пациента от таких инфекций.
Стерилизация - метод, обеспечивающий гибель в стерилизуемом материале всех форм жизнедеятельности микроорганизмов.
Стерилизации должны подвергаться изделия медицинского назначе6ния, соприкасающиеся с раной, кровью, инъекционными препаратами, слизистыми оболочками.
В современных лечебных учреждения организованы централизованные стерилизационные отделения (ЦСО), в которых проводят:
• предстерилизационную обработку медицинского инструментария;
• стерилизацию:
а) изделий медицинского назначения;
б) белья и перевязочного материала.
(см. таб.)
В то же время существует и децентрализованная (непосредственно в отделении) система предстерилизационной обработки и стерилизации.
Изделия, подлежащие стерилизации подвергаются предстерилизационной подготовке, включающей дезинфекцию и предстерилизационную обработку (очистку).
I. Дезинфекция.
· При использовании дезинфектантов, инактивирующихся органическими веществами или фиксирующих органические вещества (хлорсодержащие, альдегидосодержащие, на основе спирта), инструмент следует сначала промыть в одной ёмкости с дезраствором, затем погрузить в разобранном или разомкнутом виде в другой дезраствор.
· Каналы инструментов необходимо промыть, набрав дезраствор в шприц и пропустить через канал.
· Дезраствор, в котором проводилось промывание инструмента, оставляют на рекомендуемое время.
· Если в инструменте имеются колющие или режущие части (напр., игла шприца), то их помещают в раздельные ёмкости с дезраствором (корпус и поршень шприца отдельно от иглы).
· Если изделие не выдерживает контакта с дезраствором, то его промывают в ёмкости с водой, затем дезинфекцию проводят методом кипячения 30 мин. (в 2% растворе гидрокарбоната натрия – 15 мин.). Промывные воды обязательно обеззараживают кипячением (см. выше) или засыпают сухой хлорной известью в соотношении 200 гр. на 1 литр промывных вод (хлорамин – 30 гр. на 1 литр), перемешивают и оставляют на 1 час, затем только выливают в канализацию.
Можно использовать следующие дезсредства (экспозиция 1 час): - 6% р-р перекиси водорода - 3% р-р Хлорамина Б - 0,5% р-р Дезоксона и др. (см. таб.)
Воздушный метод.
Преимущества:
• не происходит увлажнения упаковки и изделий, и связанного с этим уменьшения срока стерильности, а также коррозии металлов.
Недостатаки:
• медленное и неравномерное прогревание стерилизуемых изделий;
• необходимость использования более высоких температур;
• невозможность использовать для стерилизации изделий из резины, полимеров, текстильных материалов.
• невозможность использовать все имеющиеся упаковочные материалы,
• непродолжительное хранение.
Стерилизующим агентом является сухой горячий воздух.
Воздушный метод проводят в воздушных стерилизаторах при следующих режимах:
• 180±2°С — 60 мин;
• 160±2ºС — 150 мин.
Эффективность воздушной стерилизации во многом зависит от равномерного проникновения горячего воздуха к стерилизуемым изделиям, что достигается принудительной циркуляцией воздуха со скоростью 1 м/сек. и соблюдением норм загрузки стерилизатора.
Хранение простерилизованных изделий: в упаковке – 3 суток, без упаковки -изделия помещают на стерильный столик, который накрывается на 4-6 часов.
И паровой, и воздушный методы стерилизации экологически чистые.
Газовый метод.
При газовой стерилизации используют этилен-оксид и его смеси, формальдегид.
В газообразном состоянии этилен-оксид не вызывает коррозии металлов, не портит изделий из кожи, шерсти, бумаги, пластмасс; он является сильным бактерицидным, спороцидным и вирулицидным средством. Пары обладают высоким проникновением.
Недостаток этилен-оксида — его токсичность для персонала и взрывоопасность при несоблюдении техники безопасности. Процесс стерилизации имеет продолжительный цикл. Этилен-оксид редко используется в ЛПУ.
Формальдегид по своим качествам не уступает, а по некоторым показателям превосходит этилен-оксид. Для стерилизации, как правило, используются пары 40-процентного спиртового раствора формальдегида. Стерилизующим агентом может быть формальдегид, испаряющийся из параформа или формалина. Для стерилизации используется параформалиновая камера.
Стерилизация растворами
Недостатки:
· изделия стерилизуются без упаковки и не подлежат хранению;
· необходимость промывать после стерилизации может привести к реконтаминации;
· поскольку изделия стерилизуют растворами без упаковки, этот метод может быть использован только при децентрализованной системе;
· фактически отсутствует контроль качества стерильности.
Преимущества: повсеместная доступность, легкость в исполнении и др.
Стерилизуемые растворами изделия свободно раскладывают в емкости. При большой длине изделие укладывают по спирали, каналы и полости заполняют раствором.
После окончания стерилизации изделия трижды (при стерилизации перекисью водорода — дважды) погружают на 5 мин в стерильную воду, каждый раз меняя ее, затем стерильным корнцангом их переносят в стерильную емкость, выложенную стерильной простыней (хранение до трёх суток) или на стерильный стол, который накрывается на 4-6 часов.
| Перекись водорода 6% Т не менее 18ºС - 360 мин. Перекись водорода 6% Т=50º - 160 мин. Дезоксон-1 Т не менее 18ºС – 45 мин. Лизоформин-3000 Т=50ºС – 60 мин. Сайдекс: металлические изделия – 4ч., остальные – 10ч. |
Стерилизация химическими растворами должна проводиться в условиях режима стерильности (дистиллированная вода для промывания, инструменты для извлечения изделий, ёмкости для стерилизации и промывания, халат, перчатки, маска, шапочка); в отдельно выделенном помещении.
Радиационный метод
Необходим для стерилизации изделий из термолабильных материалов. Стерилизующим агентом являются ионизирующие гамма- и бета-излучения.
Радиационный — основной метод промышленной стерилизации. Он используется предприятиями, выпускающими стерильные изделия однократного применения.
Для индивидуальной упаковки, помимо бумажных используют пакеты из полиэтилена. Сохраняется стерильность в такой упаковке годами, но и он ограничен. Срок годности указывается на упаковке.
Методы контроля:
· Бактериологический.
Проводят с помощью биотеста — объекта из определенного материала, обсемененного тест-микроорганизмами. В качестве носителей используют небольшой флакон, содержащий споры В.Licheniformis. Контроль проводят в соответствии с утвержденной методикой. Существуют и готовые сертифицированные тесты со спорами В.Licheniformis с цветными питательными средами, позволяющими провести бактериологический контроль непосредственно в ЦСО при наличии в нем термостата.
· Оперативный.
Оперативный контроль воздушной стерилизации проводят химическими термовременными индикаторами. Для оперативного контроля ранее рекомендовали многочисленные химические вещества, точка плавления которых соответствует температуре стерилизации. Но они не могут считаться надежными индикаторами, поскольку не дают представления о времени воздействия горячего воздуха на изделие. Такой контроль носит ориентировочный характер и не гарантирует достижения стерильности в процессе стерилизации.
Надежность оперативного контроля существенно повышается при использовании индикаторов интегрированного действия, в частности, НП фирмы «Винар» ИС-160 и ИС-180, изменяющая окраску до цвета эталона только при воздействии на них температуры стерилизации в течение всей стерилизационной выдержки. Полоски индикатора закладываются в контрольные точки стерилизатора при каждом цикле стерилизации. Если окраска индикатора после стерилизации в какой-либо точке светлее эталона, все изделия считаются нестерильными.
Пакеты из пергаментной бумаги, используемые для упаковки, при стерилизации в современной стерилизующей аппаратуре имеют подобный индикатор, нанесенный в фабричных условиях.
· Периодический.
Контроль заключается в наблюдении за температурой и временем стерилизации.
Контроль паровой стерилизации.
Стерилизаторах
Объем ка-
меры сте-
рилизатора,
л
Кол-во
конт-
рольных
точек
Расположение контрольных точек в стерилизаторе
до 80 5 1 -в центре камеры (на полке)
2 и 3 - в нижней части камеры справа и слева на одинаковом уда-
лении от двери и задней стенки
4 и 5 - в нижней части камеры справа и слева у двери
Свыше 80
однокамер-
ные
15 По одной в центре камеры и по 4 в углах на каждом из 3-х уровней
Свыше 80
двухкамер-
ные
30 По одной в центре камеры и по 4 в углах на каждом из 3-х уровней
23
ПРИМЕЧАНИЕ. Все контрольные точки находятся на расстоянии не ближе 5
см от стенок стерилизационной камеры.
Другой вид химических тестов - это бумага с нанесенными на нее терм-
оиндикаторными красками.
Химические соединения для изготовления тестов подбирают с учетом
минимально допустимых температур, используемых для стерилизации.
В химические тесты для контроля работы воздушных стерилизаторов кра-
ситель не добавляют, т.к. эти соединения изменяют свой цвет при достижении
температуры плавления.
Агрегатное состояние и цвет вещества определяют по окончании стерили-
зации или через 5-7 мин для парового и через 30 мин для воздушного стерилиза-
тора после выхода аппарата на режим стерилизации. В воздушных
стерилизаторах особенно часто встречаются несовпадения паспортного и факти-
ческого времени выхода стерилизатора на режим стерилизации. Если в
стерилизационной камере была достигнута соответствующая температура,
химическое соединение должно быть полностью расплавлено и равномерно
окрашено, а термоиндикаторная краска должна полностью и равномерно
изменить свой цвет.
Однако химические тесты и максимальные термометры не дают
возможности контролировать длительность поддержания температуры в процессе
стерилизационного цикла и не могут полностью свидетельствовать об
эффективности проведенной стерилизации. Поэтому одним из наиболее дос-
товерных методов контроля работы стерилизаторов является применение
бактериальных тестов.
Для контроля работы паровых стерилизаторов применяют бактериаль
ные тесты с тест-культурой спор Bac. Stearothermophilus, используемой для этих
целей во многих странах мира.
Для контроля работы воздушных стерилизаторов применяется бактериаль-
ный тест из спор Вас. Licheniformis, В-6. Бактериальный тест представляет собой
инсулиновый флакон с определенным количеством спор, вложенный в пакетик
для упаковочной бумаги.
Для контроля стерилизатора пакеты с бактериальными тестами нумеруют и
размещают в тех же контрольных точках, что и химические тесты и максималь-
ные термометры.
Споры в паровом стерилизаторе погибают через 15 мин при температуре
120 °С и в воздушном стерилизаторе через 30 мин при температуре 160 °С. Эти
показатели гибели спор соответствуют требованиям международных стандартов.
По окончании стерилизации пакеты с тестами вынимают из стерилизатора
и в тот же день доставляют в бактериологическую лабораторию с со-
проводительными документами.
В лаборатории в асептических условиях в каждый флакон вносят 2,0 мл
питательной среды и закрывают стерильными резиновыми пробками. Далее тесты
из паровых стерилизаторов инкубируют при температуре 55°С, из воздушных
стери-
24
лизаторов при температуре 37°С в течение 7 суток с ежедневным просмотром результатов. В качестве контроля обязательно используют тест, который не подвергался действию стерилизующего агента. Как правило, рост тест-
культуры отмечается уже на 1-2 сутки.
Основанием для оценки эффективности работы стерилизатора слу-
жит гибель спор в тесте после стерилизации, т.е. отсутствует помутнение
питательной среды.
В случае помутнения среды готовят мазок с окрашиванием по Граму
и производят высев на питательный агар для сопоставления выделенной
культуры с контрольной.
Оперативные и бактериологический методы контроля взаимно
дополняют друг друга, и поэтому показателями качественной работы
стерилизующей аппаратуры являются:
- отсутствие роста микроорганизмов при посеве всех биотестов в
питательные среды;
- изменение исходного состояния (цвет, агрегатное состояние)
химических индикаторов;
- отклонение температуры в различных точках камеры стерилизато-
ра от номинального значения при паровом методе +2°С при 120°С и +2°С
при I32°С; при воздушном методе +2; -10°С для новых марок стерилизато-
ров.
Профилактика.
· Соответствующая вентиляция в помещениях оперблока, включающая очистительные системы для сбора отработанных газов и системы для регулярной подачи очищенного воздуха.
· Контроль за исправностью оборудования.
· Регулярные измерения концентрации анестезирующих газов в воздухе оперблока (результаты должны сообщаться персоналу).
· Не наклоняться близко к пациенту при выполнении процедур в послеоперационном периоде. Манипуляции должны выполняться максимально быстро.
· Беременные медсестры не должны работать в оперблоке и участвовать в уходе за послеоперационными больными.
Маски не обеспечивают защиты от токсических аэрозолей, анестезирующих газов, токсической пыли.
Физическая нагрузка
Перемещение тяжестей (пациентов, аппаратуры, каталок и др.) — основная причина, приводящая сестру к травме позвоночника и болям в спине.
Причины образования и обострения остеохондроза позвоночника
Остеохондроз позвоночника (от греч. osteon — кость и chondros — хрящ) и его вторичные проявления — корешковые боли — одно из частых заболеваний сестринского персонала. Остеохондрозом болеет даже молодежь. До 10 % людей, страдающих остеохондрозом, становятся инвалидами. Столь массовая заболеваемость связана прежде всего с вертикальным положением человека, при котором нагрузка на позвоночник и межпозвоночные диски значительно выше, чем у животных.
Позвонки соединяются между собой при помощи связок и межпозвоночных дисков (рис.1). При сгибании позвоночника диски несколько уплотняются на стороне наклона, а их студенистые (пульпозные) ядра смещаются в противоположную сторону. При статических и динамических осевых нагрузках диски являются своеобразными амортизаторами, смягчающими давление на тело позвонков. Амортизационная способность зависит от состояния студенистого ядра, находящегося под постоянным давлением. Ядро способно увеличивать свой объем в два раза за счет впитывания жидкости. Этим обусловлены суточные колебания роста человека, достигающие 4 см. «Высыханием» дисков объясняется уменьшение роста в старческом возрасте.
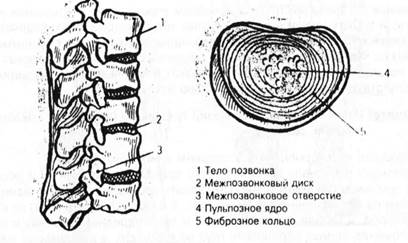
Рис. 1. Позвоночный столб и тело позвонка
Систематические вертикальные нагрузки на позвоночник ведут к более быстрому «изнашиванию» межпозвоночных дисков. В первую очередь страдают те отделы позвоночника (шейный, грудной, поясничный), которые наиболее подвижны и, стало быть, испытывают наибольшую функциональную нагрузку. Физическая нагрузка может стать причиной возникновения или обострения уже имеющегося остеохондроза.
Чем больше нагрузки на позвоночник и чем меньше человек подготовлен к ним, тем выше опасность развития остеохондроза. При остеохондрозе позвоночника происходят дегенеративно-деструктивные изменения межпозвоночных дисков. Дегенерация межпозвоночного диска выражается в первую очередь в потере эластичности пульпозного ядра. Оно постепенно теряет функцию амортизатора. В здоровом диске (рис. 2.а) осевая нагрузка распределяется во все стороны равномерно, в дегенерированном (рис. 2.б) — она жестко передается по направлению действующей силы и оказывается запредельной для диска, внешняя оболочка которого растрескивается. Это приводит, с одной стороны, к еще большей потере его амортизационной способности, а с другой — к образованию грыжевых выпячиваний. Грыжа может сдавливать спинной мозг и его коренники или кровеносные сосуды (рис.3). Разрушение межпозвоночных дисков ведет к смещению позвонков относительно друг друга, нестабильности, неустойчивости позвоночника. Уже в начале дегенеративных изменений пульпозное ядро утрачивает функцию центра вращения при взаимном перемещении позвонков. Чем тяжелее дегенерация ядра, тем меньше выражен компонент вращения при движениях позвонков и больше — компонент скольжения.

Рис. 2. Здоровый (а) и поврежденный (б) Рис. 3. Грыжа диска
межпозвоночный диск
Таков механизм возникновения смещений позвонков, что приводит к нестабильности, неустойчивости, сдавливанию нервных корешков.
Увеличение нестабильности позвонков и позвоночника в целом, появление болей приводит к рефлекторному напряжению мышц спины. Это увеличивает нагрузку на межпозвоночные диски и ведет к их дегенерации.
Развитию и обострению остеохондроза позвоночника способствуют его макро- и микротравмы, статические и динамические перегрузки, а также вибрация. Это может быть вызвано работой, связанной с частыми изменениями положения туловища - сгибаниями и разгибаниями, поворотами, рывковыми движениями, поднятием больших грузов, неправильной позой в положении стоя, сидя, лежа и при переноске тяжестей.
Одна из теорий, объясняющая возникновение остеохондроза - травматическая.
Профилактика остеохондроза при поднятии тяжести
Правильная организация труда в лечебном учреждении, в домашних условиях (у пациента) и в быту исключает перегрузки позвоночника. При физической нагрузке в движение должно вовлекаться минимальное количество сегментов позвоночника. Важно чередовать движения для различных групп мышц, включая в работу мелкие мышцы при незначительных нагрузках и крупные — при больших напряжениях. Сопутствующие движения желательно исключить.
Запомните! Избегайте резких движений туловищем (поворотов, наклонов, разгибаний, рывков)!
Все движения нужно выполнять в среднем темпе, ритмично.
Сестринскому персоналу довольно часто приходится поднимать и переносить тяжести (в том числе пациента). Следует делать это рационально, с наименьшим воздействием на межпозвоночные диски (рис.4, а): поднимать груз, не наклоняя туловище вперед, а сгибая ноги в коленных и тазобедренных суставах и сохраняя прямое положение спины; переносить груз не на одной, а равномерно распределив его на обе руки и прижимая к себе, или положив на плечо, сохраняя спину прямой
Неблагоприятное влияние на межпозвоночные диски оказывают многократные повороты туловища в стороны. Поэтому вращающиеся кресла являются необходимым условием на рабочем месте, обеспечивающим предупреждение остеохондроза.
Очень важно поддерживать правильную позу во время работы, в быту и на отдыхе. Целесообразно избегать длительного пребывания в одной и той же позе, особенно с наклоном туловища вперед, учитывая опасность постурального напряжения, так как при этом почти в два раза увеличивается нагрузка на межпозвоночные диски.
Интересный факт: в положении лежа на спине внутридисковое давление в поясничном отделе позвоночника составляет 50 кг, в положении стоя оно увеличивается до 100 кг, а в положении сидя без опоры спиной — до 140 кг. При наклоне туловища вперед на 20 без груза в руках давление составляет 150 кг, с грузом в каждой руке по 10кг оно возрастает до 215 кг.
В положении сидя необходимо уменьшить напряжение мышц спины. Для этого следует облокотиться на спинку стула. Очень важно, чтобы стул и стол отвечали определенным требованиям:
•сиденье не должно быть слишком мягким и изогнутым;
• высота сиденья должна равняться длине голени (если ноги не достают до пола, необходимо подставить под стопы опору);
• глубина сиденья должна быть не более 2/3 длины бедер;
• спинка стула должна быть отклонена назад на 3—5 °, а верхняя ее планка располагаться под лопатками;
• масса тела должна поддерживаться в основном седалищными буграми;
• высота стола должна соответствовать росту человека (крышка стола примерно на уровне локтя согнутой руки, под столом должно быть достаточно места для ног).
При длительном сидении желательно использовать дополнительную опору для поясничного отдела позвоночника (например, подушечку).
И, наконец, общая рекомендация: нужно питаться рационально, не полнеть, так
как чрезмерная масса тела создает дополнительное давление на позвоночник, и
ее удержание требует значительного напряжения мышц спины.
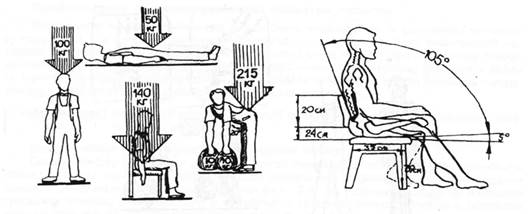
Рис. 5. Изменение внутридискового Рис. 6. Положение на стуле,
давления в различных положениях. уменьшающее нагрузку на позвоночник.
Подготовка к поднятию (перемещению) пациента
Прежде чем перемещать пациента, нужно ответить на следующие вопросы:
• Какова цель поднятия (перемещения) и каково состояние пациента. Действительно ли необходимо двигать пациента в его нынешнем состоянии?
• Какие вспомогательные средства для осуществления данного передвижения имеются в настоящий момент под рукой?
• Какой способ передвижения наиболее оптимален? Сколько человек должно участвовать в передвижении?
Запомните! Если передвижением пациента заняты два и более человек, желательно, чтобы они были одного роста.
Если во время передвижения необходимо подставить (убрать) судно или держать дренажный мешок, поврежденную конечность, дополнительно нужен еще человек.
• Кто будет выполнять роль лидера, давая ясные указания всем участвующим в перемещении и объяснять пациенту ход процедуры?
• Насколько безопасна окружающая обстановка? (Следует убрать предметы, в том числе стулья, стойки с капельницами, каталку, кровать поставить на тормоз, по возможность поднять (опустить) кровать или каталку, приготовить или заменить постельное белье). • Какова масса тела пациента, может ли он помочь вам? Нужна ли дополнительная помощь? Имеются ли болезненные участки? Имеются ли дренажи и капельницы? Пациенту надо объяснить цель и ход передвижения и получить его согласие на процедуру.
• Одежда и обувь сестры и пациента должны быть удобными и не ограничивать действия.
Запомните! Обувь на высоком каблуке, с ремешками, на пластиковой подошве, растоптанная представляет опасность при перемещении!
• Какова окружающая обстановка? (Вода на полу, тапочки пациента, упавшие предметы следует убрать.)
Биомеханика.
Для пациентов, с нарушенной функцией движения, особое значение приобретает возможность реализации потребности в движении, которая относится к основным жизненно важным потребностям человека. Сестринский персонал оказывает помощь таким пациентам реализовать свою потребность в движении. Перемещая пациента, сестра должна не только уберечь пациента от травм, но и избежать нанесения вреда собственному организму. В этом ей поможет знания законов и правил биомеханики.
БИОМЕХАНИКА – наука, изучающая законы механического движения живых систем.
Биомеханика в медицине изучает координацию усилий костно-мышечной, нервной систем, вестибулярного аппарата, направленных на поддержку равновесия и обеспечения наиболее физиологичного положения тела при ходьбе, подъемах тяжестей, наклонах, в положении сидя, стоя, лежа, а также при выполнении повседневных жизненных функций.
Законы и правила биомеханики.
По законам биомеханики эффективно лишь то движение, которое обеспечивает достижение поставленной цели с наибольшей выгодой для организма: наименьшим напряжением мышц, нагрузкой на скелет и расходом энергии. В равной мере это относится и к неподвижному положению тела человека (лежа, сидя, стоя).
Правило первое:
При перемещении сохранять устойчивое равновесие тела. Устойчивое равновесие тела возможно лишь тогда, когда центр тяжести при любом изменении положения тела будет проецироваться на площадь опоры.
Правило второе:
Площадь опоры может быть расширена разведением стоп в удобном положении (расстояние между стопами 30 см, одна стопа немного выдвинута вперед).
Правило третье:
Равновесие более устойчиво, когда центр тяжести смещается ближе к площади опоры. Это достигается небольшим сгибанием ног в коленях, не наклоняясь вперед.
Правило четвертое:
Сохранить равновесие тела и снизить нагрузку на позвоночник поможет правильная осанка, т.е. наиболее физиологичные изгибы позвоночного столба, положение плечевого пояса и состояние суставов нижних конечностей:
· плечи и бедра в одной плоскости;
· спина прямая;
· суставы и мышцы нижних конечностей выполняют максимальную работу при движении, щадя позвоночник и мышцы спины.
Правило пятое:
Потребуется меньшая мышечная работа и нагрузка на позвоночник, если подъем тяжестей заменить перекатыванием, там, где это возможно.
Правило шестое:
Поворот всего тела, а не только плечевого пояса, предотвратит опасность нефизиологичного смещения позвоночника, особенно в тех случаях, когда это движение сопровождается подъёмом тяжести. Избегайте резких движений!
Кроме выполнения этих правил биомеханики, необходимо также избегать натуживаний на высоте вдоха при подъеме тяжестей. В этот момент возможны нарушения в сердечно-сосудистой системе - нарушения ритма работы сердца (эффект Вальсальвы). При этом появляются «шум в ушах», головокружение, слабость, возможна даже потеря сознания.
Похожее состояние возникает и при быстром изменении положения тела (постуральный рефлекс).
Правильная биомеханика в положении сидя:
· Колени д.б. чуть выше бедер.
· Спина прямая, мышцы живота распрямлены.
· Плечи расправлены и расположены симметрично бедрам.
Необходимо правильно подобрать стул (играет роль высота и глубина стула):
· 2/3 длины ваших бедер находятся на сиденье;
· стопы без напряжения касаются пола, колени чуть выше бедер;
· спинка стула доходит до нижнего края лопаток.
Если размер стула не подходит, воспользуйтесь различными приспособлениями (подставки, подушки).
Правильная биомеханика в положении стоя:
· Ступни на ширине плеч.
· Колени расслаблены.
· Масса тела равномерно распределена на обе ноги.
· Плечи в одной плоскости с бедрами.
· Голову держите прямо, напрягите мышцы живота и ягодиц (снижается нагрузка на поясничный отдел позвоночника).
Для того, чтобы повернуться в положении стоя или сидя, вначале поверните ступни так, чтобы за ними следовал весь корпус тела. Не начинайте поворот с поясницы.
Правильная биомеханика при поднятии тяжестей:
· Встаньте рядом с грузом так, чтобы не пришлось наклоняться вперед
· Стопы на расстоянии 30 см. друг от друга, одна стопа слегка выдвинута вперед.
· Поднимая груз, сгибайте только колени, сохраняя туловище в вертикальном положении.
· В процессе подъема прижимайте груз к себе. Не делайте резких движений.
Для того чтобы повернуться, сначала поднимите груз, а затем, опираясь на стопы, плавно поворачивайтесь всем корпусом, не сгибая туловища.
Подготовка к перемещению пациента:
· Подобрать соответствующую одежду, обувь.
· Снять предметы, которые могут нанести повреждения (часы, кольца, браслеты).
· Решить вопрос как перемещать пациента и сколько помощников потребуется.
· Подготовить пространство для перемещения, при необходимости изменить положение кровати др. мебели (стул, тумбочка, стол).
· Закрепить тормозные устройства кровати, кресла-каталки, каталки.
· Придать кровати горизонтальное положение.
· Убрать подушку и одеяло.
· Изменить высоту кровати или каталки, если это необходимо.
· Держать под наблюдением оборудование, которое не должно быть сдвинуто (капельница, система скелетного вытяжения, дренажи и их емкости).
· Оценить состояние пациента, определить возможность его участия в перемещении.
· Объяснить пациенту ход предстоящей манипуляции и его роль; убедитесь, что он ее понимает, спросите его согласия.
· Обсудить роль каждого члена бригады в ходе предстоящей манипуляции, выбрать лидера.
Если в перемещении участвуют два человека, лучше, чтобы у них не было значительных различий в росте и весе. Более, физически сильная, сестра должна принимать на себя тяжелую часть тела пациента – бедра, туловище.
Начиная поднятие нужно:
· убедиться, что ноги сестры занимают устойчивое положение;
· выбрать самый лучший способ удерживания пациента;
· подойти к пациенту как можно ближе;
· держать спину прямо;
· убедиться, что бригада и пациент выполняют движения в одном ритме.
Действия медицинской сестры в аварийной ситуации.
«Медицинские сёстры и акушерки рискуют заразиться ВИЧ, гепатитами В и С, как и все остальные люди но риск значительно уменьшается, если они осторожны как в личной жизни, так и в профессиональной деятельности. И нельзя не отметить, насколько велика роль сестринского персонала не только в предотвращении распространения ВИЧ и других инфекций в медицинских учреждениях, но также в снижения профессионального риска и социальных последствий заболевания».
Международный Совет медицинских сестёр.
Риску профессионального заболевания ВИЧ-инфекцией и гепатитами В и С чаще всего подвержены медицинские работники, которые соприкасаются с различными биологическими жидкостями:
· кровью и её компонентами;
· спермой;
· слюной;
· вагинальным секретом;
· слезами;
· потом;
· грудным молоком инфицированной женщины.
Манипуляции при которых может произойти заражение кровью и другими биологическими жидкостями:
· инвазивные процедуры;
· соприкосновение со слизистыми оболочками (целыми и повреждёнными);
· соприкосновение с повреждённой кожей пациентов;
· контакт с поверхностями, загрязнёнными кровью и другими биологическими жидкостями.
Условия безопасности сестры на рабочем месте:
1. специальная одежда, защищающая сестру от возможного попадания крови и других выделений при выполнении манипуляций:
· медицинская шапочка (косынка);
· одноразовые резиновые перчатки;
· маска марлевая 4-хслойная или респиратор;
· очки, щитки;
· влагонепроницаемый фартук или халат.
2. средства забора и доставки лабораторного материала:
· одноразовые шприцы и иглы;
· специальные ёмкости для сбора биологического материала;
· контейнеры для транспортировки.
· контейнеры для предстерилизационной очистки и дезинфекции;
· контейнеры для утилизации;
· дезинфицирующие и антисептические средства.
Правила безопасности сестры на рабочем месте:
· Мыть руки до и после контакта с пациентом.
· Рассматривать кровь и выделения пациента как потенциально инфицированные.
· Рассматривать всё что, запачкано кровью или другими выделениями, как потенциально инфицированное.
· Для уменьшения риска инфицирования перед надеванием перчаток обрабатывать кожу ногтевых фаланг йодом.
· Если целостность кожных покровов нарушена, перед началом манипуляции повреждения следует закрыть лейкопластырем или смазать клеем БФ.
· Строго соблюдать правила снятия перчаток и мытья рук (жидкое мыло и одноразовые полотенца).
· Уборку необходимо проводить в латексных перчатках.
· При открывании флаконов с медикаментами, пробирок с кровью и её компонентами, ампул с сыворотками следует избегать уколов, порезов перчаток и рук.
· Нельзя переливать кровь и её компоненты без получения отрицательного ответа на «форму 50».
· Нельзя использовать одноразовый инструментарий повторно.
· Нельзя применять инструментарий многоразового использования, который не прошёл весь цикл обработки и тест-контроль на скрытую кровь и стерильность.
· На рабочих местах должны быть рабочие ёмкости с крышками, контейнеры с дезинфекционными растворами для использованных шприцев, игл, перчаток, ватно-марлевого материала (каждая ёмкость должна иметь чёткую маркировку).
· До окончании экспозиции в дезинфекционном растворе категорически запрещается производить разборку медицинских инструментов; только после дезинфекции и в плотных резиновых перчатках.
· Использованные иглы не следует сгибать, ломать вручную или повторно надевать колпачок.
· Острые инструменты, подлежащие повторному использованию помещать в отдельную прочную ёмкость для обработки.
· Нельзя хранить инфицированный материал с кровью или её компонентами в открытых ёмкостях без дезинфекционных средств.
· Транспортировку биологических жидкостей следует осуществлять в закрытых контейнерах с герметичными крышками, наружные части контейнера обрабатываются дезинфектантами. Бланки направлений нельзя помещать на пробирки. Контейнеры должны подвергаться после сдачи дезинфекции.
· Для проведения реанимации, должны иметься дыхательные мешки, чтобы не применять методы «рот в рот» или «рот в нос».
В каждом подразделении лечебного учреждения, персонал которого подвергается риску инфицирования ВИЧ и ВГБ, должна быть «аптечка», содержащая следующие средства:
1. спирт этиловый 70% - 100 мл; 5% спиртовой раствор йода;
2. калия перманганат в навесках по 50 мг. х 2 (раствор готовят перед употреблением);
3. вода дистиллированная – 100 мл;
4. перевязочный материал: бинт, вата, лейкопластырь; напальчники.
· При попадании биологической жидкости в глаза следует промыть их бледно-розовым раствором калия перманганата 1:10000, для чего необходимо иметь навеску препарата 50 мг., которая растворяется в 500 мл. дистиллированной воды.
· При попадании биологической жидкости на слизистые ротоглотки немедленно прополоскать рот 0,05% (50 мг калия перманганата и 100 мл. дистиллированной воды) раствором калия перманганата или 70% этиловым спиртом.
· При попадании биологической жидкости в полость носа – промыть 0,05% раствором калия перманганата.
· При попадании биологической жидкости на незащищенную кожу – обработать ее 70% этиловым спиртом, обмыть водой с мылом и повторно обработать спиртом. Не тереть!
· При уколах и порезах через перчатки:
- вымыть руки в перчатках проточной водой с мылом,
- снять перчатки и погрузить в дезинфекционный раствор,
- выдавить из ранки кровь другой рукой (в перчатке, если имеются повреждения кожных покровов),
- промыть под струёй воды с мылом (не тереть!),
- обработать ранку 70% этиловым спиртом и дать высохнуть, затем смазать 5% раствором йода, заклеить лейкопластырем.
· При проколе незащищенной кожи использованной иглой или порезе следует промыть место травмы водой с мылом, не останавливая кровотечения; дважды обработать место травмы 5% спиртовым раствором йода или 70% этиловым спиртом (после каждой обработки дать раствору высохнуть); заклеить место укола лейкопластырем или наложить повязку.
Об аварии незамедлительно сообщают администрации, привлекают врача-инфекциониста для консультации. Все случаи травматизма фиксируются в журнале «аварийных ситуаций».
В случае аварий рекомендуется профилактический прием тимозида (азидотимидина) 800мг/сут. в течении 30 дней, прием препарата необходимо начать не позже 24 часов после аварии.
Лабораторное обследование лиц, попавших в аварийную ситуацию, производиться через 3, 6 и 12 месяцев.
Каждого пациента необходимо рассматривать как потенциально инфицированного ВИЧ и другими инфекциями, передаваемыми с кровью.
СУБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ.
Причина обращения.
- Причина обращения за медицинской помощью. Жалобы.
- Мнение пациента о его здоровье, состоянии.
- Ожидаемый результат от лечения.
- Общее состояние пациента.
- Слабость: в какой степени и давно ли.
- Похудание, с какого времени.
- Потливость.
- Повышение температуры: с какого времени, постоянное или приступами, степень повышения температуры.
- Наличие головокружения, обморочных состояний.
- Наличие кожного зуда (в каких местах, с чем связывает пациент его появление).
- Костно-мышечная система.
- Боли, локализация, характер болей, интенсивность, постоянство и периодичность, связь с движением, переменой погоды.
- Уменьшение мышечной силы (общее или отдельных групп).
- Система дыхания.
- Нос: дыхание через нос (свободное, затруднено); выделения из носа, их характер, количество; носовые кровотечения.
- Гортань: ощущение сухости, першения, охриплость голоса, затруднения и болезненность при глотании.
- Кашель: интенсивность, периодичность, сухой или влажный.
- Мокрота: характер (слизистая, гнойная, наличие крови), количество, запах, в какое время суток наибольший объем, в каком положении.
- Кровохарканье: как часто и когда, количество, цвет (алая, темная, черная).
- Боли в грудной клетке: локализация, характер (тупые, острые, колющие, ноющие); связь с дыханием, кашлем, переменой положения тела; что облегчает боль.
- Одышка: постоянная или приступообразная, в покое или при физической нагрузке, интенсивность, что усиливает одышку, затруднен вдох или выдох, что облегчает одышку.
- Приступы удушья (астма): продолжительность, с чем связаны, чем облегчаются.
- Сердечно-сосудистая система:
- Сердцебиение: постоянное или приступами (интенсивность, длительность, с чем связаны).
- Перебои сердца: постоянные или приступами (интенсивность, длительность, с чем связаны).
- Боли в области сердца: постоянные или приступами, их характер (колющие, ноющие, сжимающие), чем сопровождаются (чувством тоски, страхом смерти), интенсивность и продолжительность, иррадиация, причины возникновения (волнение, физическая нагрузка, прием пищи, курение …).
- Отеки (вечером, на нижних конечностях).
- Система пищеварения.
- Аппетит, извращение аппетита (к какой пище).
- Насыщаемость (нормальная, быстрая, постоянное чувство голода).
- Жажда и количество потребляемой жидкости.
- Жевание и глотание: с чем связаны затруднения, какая пища не проходит; применение зубных протезов.
- Изжога: связь с приемом и характером пищи, чем облегчается.
- Отрыжка: характер (воздухом, кислая, горькая, с запахом тухлых яиц, съеденной пищей …).
- Боли в животе: характер, локализация, иррадиация, связь с приемом пищи и ее характером, периодичность, зависимость от акта дефекации.
- Распирание, тяжесть, вздутие: частота, связь с пищей.
- Рвота: периодичность, связь с пищей, характер рвотных масс, наличие крови, запах, связь с болью, облегчает ли рвота боль.
- Стул: регулярность, консистенция, запах, цвет, примеси, глисты.
- Отхождение кала и газов: свободное и затруднено, наличие болезненности при акте дефекации, зуд в заднем проходе.
- Система мочеотделения.
- Частота и количество мочеиспускания (днем, ночью).
- Дизурические явления.
- Нарушение мочеотделения: задержка мочи, замедленное выделение, непроизвольное (недержание, неудержание).
- Цвет.
- Отеки (утром, на лице).
Анамнез заболевания.
- С какого времени считает себя больным.
- Что предшествовало заболеванию (психическая травма, переутомление, переохлаждение …).
- Начало заболевания (чем проявилось, как протекало).
- Течение заболевания:
1. последовательность проявления и течения отдельных симптомов;
2. обострения и их причины, продолжительность;
3. обращения к врачу;
4. проводимые исследования и их результаты;
5. характер проводимого лечения и его результативность;
6. изменение трудоспособности со времени возникновения заболевания.
Анамнез жизни.
- Место рождения;
- Социальное положение;
- Семейное положение;
- Развитие в детстве (отставание);
- Образование, специальность;
- Условия быта;
- Питание (режим, регулярность, разнообразие, калорийность …);
- Профессионально-производственные условия: начало трудовой деятельности, профессия, ее перемены, профессиональные вредности;
- Вредные привычки;
- Аллергоанамнез;
- Гинекологический анамнез;
- Перенесенные ранее операции, травмы;
- Эпидемиологический анамнез (перенесенные ранее инфекционные и венерические заболевания, возможные контакты).
Источники информации (указать конкретные источники информации).
ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ.
- Физические данные: рост, вес.
- Сознание: в сознании (ясное, спутанное), без сознания.
- Выражение лица: болезненное, одутловатое, тревожное, страдальческое, настороженное, безразличное, спокойное.
- Положение в постели: активное, пассивное, вынужденное.
- Состояние кожных покровов, придатков кожи и видимых слизистых:
Цвет: физиологическая окраска, бледность, желтушность, гиперемия, цианоз (диффузный и местный), акроцианоз (цианоз на губах, кончике носа, ушных раковинах, концевых фалангах пальцев рук и ног, щеках), пигментация.
Состояние: повышенная сухость, повышенная влажность, сыпь, расчесы, рубцы, трофические язвы, пролежни.
Отечность и ее локализация.
Развитие п/ж слоя: нормальное, повышенное и пониженное.
Состояние ногтей и волос.
- Костно-мышечная система: деформация скелета, суставов, их болезненность.
Мышечный тонус (сохранен, повышен, понижен).
Судороги.
Параличи.
Парезы.
Атрофия.
- Температура тела: в пределах нормы, лихорадка.
- Дыхательная система: ЧДД, характеристика дыхания (ритм, глубина, тип).
Тип (грудной, брюшной, смешанный).
Ритм (ритмичное, аритмичное).
Глубина (поверхностное, глубокое).
Тахипное.
Брадипное.
Патологические типы дыхания: большое дыхание Куссмауля, дыхание Биота, дыхание Чейна-Стокса.
Асфиксия.
Астма.
Одышка (экспираторная, инспираторная, смешанная).
Апноэ.
В норме дыхание 16-20 в мин., поверхностное, ритмичное.
- Артериальное давление: гипертония, нормотония, гипертония.
- Пульс: количество ударов в мин., ритм, наполнение, напряжение.
В норме пульс 60-80 ударов в мин., удовлетворительного наполнения и напряжения.
- Способность есть и пить: аппетит (сохранен, нарушен), нарушение жевания (чем вызвано, резервы), тошнота, рвота; количество выпиваемой жидкости и съедаемой пищи (часть от порции), искусственное питание.
- Естественные отправления.
Мочевыделение: частота, количество, недержание, неудержание мочи, катетер, самостоятельно, мочеприемник.
Стул: самостоятельный, регулярный, характер стула (оформленный, жидкий), цвет и наличие патологических примесей (кровь, слизь, гной), недержание кала, калоприемник, колостома.
- Органы чувств (слух, зрение, обоняние, осязание, речь).
- Память (сохранена, нарушена).
- Использование резервов: очки, линзы, слуховой. аппарат, съемные зубные протезы.
- Сон (нарушено засыпание, часто просыпается, потребность спать днем).
- Способность к передвижению: самостоятельно, при помощи (посторонних, приспособлений).
Тема: «ПОТРЕБНОСТИ ЧЕЛОВЕКА В ЗДОРОВЬЕ И БОЛЕЗНИ»
ПЛАН:
Потребность в безопасности.
Социальные потребности.
А. Маслоу создавал свою теорию в 40-е годы. Сегодня она не столь популярна в США и др. странах с высоким уровнем социального развития, где значительно изменились приоритеты в удовлетворении основных потребностей. И чем выше уровень развития общества, тем выше уровень потребностей. В таком государстве приоритетны: самоуважение и уважение окружающих, самовыражение, достижение успеха. Удовлетворение физиологических потребностей не вызывает проблем, поэтому и не акцентируется внимание на их решении. Следует заметить, что для наших условий теория А. Маслоу остается популярной и сегодня.
В сестринской практике используется классификация потребностей Вирджинии Хендерсон ( Модель сестринского дела В. Хендерсон, 1966 г.) , которая всё их многообразие свела к 14-ти наиболее важным и назвала их видами повседневной деятельности. В своей работе В. Хендерсон использовала теорию иерархии потребностей А. Маслоу (1943г.).
Учитывая реалии российского практического здравоохранения, отечественные исследователи С.А. Мухина и И.И. Тарновская предлагают осуществлять сестринскую помощь в рамках 10 фундаментальных потребностей человека.
| А. Маслоу | В. Хендерсон | С.А. Мухина и И.И.Тарновская |
| 1. Физиологические потребности: воздух, пища, вода, выделение продуктов жизнедеятель-ности, сон, движение, прикосновение, секс. 2. Безопасность: надежда, защита, кров, одежда, помощь. 3. Социальные потребности (общение): одобрение, любовь, понимание, привязан-ность, семья и друзья. 4. Самоуважение и уважение окружающих (самоутверждение): поощрение, уважение, самоуважение, успех, владение имуществом. 5. Самовыражение: достижение, самостоятельность, личное отличие. | 1. Нормально дышать. 2. Употреблять достаточное количество пищи и жидкости. 3. Выделять из организма продукты жизнедеятельности. 4. Двигаться и поддерживать нужное положение. 5. Спать и отдыхать. 6. Самостоятельно одеваться и раздеваться, выбирать одежду. 7. Поддерживать температуру тела в нормальных пределах, подбирая соответствующую одежду и изменяя окружающую среду. 8. Соблюдать личную гигиену, заботиться о внешнем виде. 9. Обеспечить свою безопасность и не создавать опасности для других людей. 10. Поддерживать общение с другими людьми, выражая свои эмоции, мнение. 11. Отправлять религиозные обряды в соответствии со своей верой. 12. Заниматься любимой работой. 13. Отдыхать, принимать участие в развлечениях и играх. 14. Удовлетворять свою любознательность, помогающую нормально развиваться. | 1. Нормальное дыхание. 2. Адекватное питание и питьё. 3. Физиологичес-кие отправления. 4. Движение. 5. Сон. 6. Личная гигиена и смена одежды. 7. Поддержание нормальной температуры тела. 8. Поддержание безопасности окружающей среды. 9. Общение. 10. Труд и отдых. |
3. Физиологические потребности.
· Нужны, чтобы жить.
· Если данные потребности удовлетворены, люди, как правило, здоровы, с неудовлетворенными потребностями рискуют заболеть.
· Одинаковы у всех людей, но испытывают их в разное время.
1) Потребность в кислороде (дыхании).
Физиологическая функция легких – дыхание. Человек, удовлетворяя эту потребность, поддерживает необходимый для жизни газовый состав крови. Благодаря дыханию кислород из наружного воздуха проникает в кровь и доставляется к каждой клетки организма, где участвует в реакциях биологического окисления. Клетки организма чувствительно к недостатку кислорода, особенно клетки коры головного мозга.
Поддержание потребности в кислороде является приоритетной задачей.
2) Потребность в пище.
Питание имеет важное значение для сохранения здоровья и хорошего самочувствия. Питание должно быть адекватным и рациональным.
Адекватное питание обеспечивает:
- нормальный рост и развитие человека;
- возможность предупреждения заболеваний и лечение уже имеющихся;
- поддержание идеальной массы тела.
Адекватное питание обеспечивается за счет:
- употребление пищи с низким содержанием холестерина;
- рациона, богатого овощами, фруктами, злаками;
- малым количеством сахара и сладких продуктов;
- употреблением соли в умеренном количестве;
- разумным употреблением алкогольных напитков;
- соотношением в питании белков, жиров, углеводов = 1:1:4 у здорового взрослого человека;
- соответствующей возрасту и энергозатратам калорийностью пищи.
Пища – необходимый источник энергетического и пластического материала для живых существ.
3) Потребность в жидкости.
Здоровый человек должен употреблять жидкости больше, чем он выделяет (1,5 – 2 литра в день). Неудовлетворение потребности в жидкости может привести к изменению водно-электролитного баланса, обезвоживанию организма и нарушению функций органов и систем. Потребность в жидкости может повышаться при определённых обстоятельствах, например: обильном потоотделении, вследствие лихорадки, повышенной температуры воздуха, интенсивной физической нагрузки. И, наоборот, при некоторых заболеваниях почек, сердечно-сосудистой системы рекомендуют ограничение приёма жидкости.
4) Потребность в выделении продуктов жизнедеятельности.
 пища пот
пища пот
 организм кал
организм кал
 жидкость моча (70-80% от выпитого)
жидкость моча (70-80% от выпитого)
Режимы выделения мочи и кала у каждого индивидуальны. Большинство людей считают процесс выделения сугубо личным, интимным, поэтому медсестра, оказывающая помощь пациенту, имеющему данную проблему, должна :
- быть деликатна;
- уважать право пациента на конфиденциальность;
- обеспечить ему возможность уединения.
5) Потребность в сне и отдыхе.
При недосыпании человек замедляются мыслительные процессы (рассеивается внимание, ухудшается память), снижается физическая активность (появляется чувство усталости). На больного человека полноценный сон оказывает терапевтическое воздействие.
На сон оказывают влияние следующие факторы:
- физическое недомогание (боль, нарушение дыхания или страх в их возникновении);
- лекарственные средства и наркотики;
- образ жизни;
- эмоциональный стресс;
- окружающая среда;
- физическая нагрузка.
Отнестись с понимаем к пациенту (выслушать, в случае некомпетентности посоветовать обратиться к специалисту) – это самое малое, что медсестра может сделать для удовлетворения его потребностей в сексе.
Для того, чтобы избавиться от чувства неудобства при разговоре с пациентом о сексуальных проблемах, необходимо:
- выработать твердую научную основу для понимания здоровой сексуальности и знание наиболее распространенных ее нарушений и дисфункций;
- понимать, как влияет на сексуальность сексуальная ориентация, культура и религиозные убеждения человека;
- определить для себя границы, в которых обсуждение с пациентом вопросов и проблем сексуальности не вызывает неудобства;
- научиться определять проблемы, выходящие за рамки сестринской компетенции, и рекомендовать помощь соответствующего специалиста.
Потребность в безопасности.
Физическая и психологическая безопасность - это потребности второго уровня. Каждый нуждается в крове, одежде и в том, кто может оказать помощь. Человек чувствует себя в безопасности, если кровать, кресло-каталка зафиксированы, помещение в тёмное время суток освещено, при плохом зрении есть очки, человек одет соответственно погоде, если есть уверенность, что при необходимости ему будет оказана помощь.
Социальные потребности.
Потребности 3 уровня - социальные (отношения людей в обществе) - семья, друзья, их общение, одобрение, привязанность, любовь.
Каждый хочет, чтобы его любили и понимали. Никто не желает быть покинутым, нелюбимым или одиноким. Если это случилось, значит, социальные потребности человека не удовлетворены.
При тяжёлой болезни, нетрудоспособности или в преклонном возрасте часто возникает «вакуум», и социальные контакты нарушаются. В таких случаях потребность в общении не удовлетворена, особенно у пожилых и одиноких людей. Следует помнить о социальных потребностях человека даже в тех случаях, когда он предпочитает не говорить об этом.
Помогая человеку решить социальную проблему, можно значительно улучшить качество его жизни.
Опираясь на знания о потребностях человека, медсестра должна уметь определить нарушенные потребности, установить доминирующую потребность с целью удовлетворения потребностей в порядке первоочерёдности, используя сестринский процесс.
ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ.
- Физические данные: рост, вес, конституция.
- Сознание: сознание ясное, нарушенное сознание: помрачение сознания, выключение сознания.
Ясность сознания характеризуется следующими критериями:
- ориентировка во времени, месте, собственной личности;
- возможность психического контакта;
- высота порога раздражимости;
- выполнение простейших умственных операций;
- наличие или отсутствие растерянности;
- наличие или отсутствие амнезии на бессознательный период.
Выключение сознания – оглушенность различных степеней:
Обнубиляция – лёгкая оглушенность (ориентировка сохранена), умственная деятельность замедлена или затруднена.
Сомноленция – патологическая сонливость (ориентировка отсутствует, контакт затруднён, требуются усилия, чтобы «растормошить» пациента, но предоставленный сам себе вновь впадает в сонливость).
Сопор – отсутствует ориентировка во времени, месте и собственной личности. Контакт с больным невозможен (на физические воздействия, громкий оклик – недифференцированная ответная реакция). Сухожильные рефлексы сохранены или повышены. Полная амнезия на этот период.
Ступор – отличается отсутствием каких-либо реакций на психические и физические воздействия, сухожильных рефлексов, вегетативных и соматических нарушений.
Кома – полное выключение психической деятельности с отсутствием физиологических рефлексов, нарушением дыхания и сердечно-сосудистой деятельности.
Помрачение сознания – бред, галлюцинации, страх, тревога и т.д.
- Выражение лица : болезненное, одутловатое (отёчное), тревожное, страдальческое, настороженное, безразличное, спокойное.
- Положение в постели: активное, пассивное, вынужденное.
- Состояние кожных покровов, придатков кожи и видимых слизистых.
Кожа и подкожно-жировая клетчатка.
- Цвет: бледность, желтушность, гиперемия, цианоз (диффузный и местный), акроцианоз (цианоз на губах, кончике носа, ушных раковинах, концевых фалангах пальцев рук и ног, щеках), пигментация.
- Состояние: повышенная сухость, повышенная влажность, сыпь, расчесы, рубцы, трофические язвы, пролежни, наличие варикожнорасширенных вен и т.п.
- Тургор (эластичность): определяется взятием кожи /обычно передней брюшной стенки или разгибательной поверхности руки/ в складку двумя пальцами. При нормальном состоянии складка после снятия пальцев быстро исчезает. Если тургор снижен (напр., при обезвоживании организма), складка сохраняется некоторое время.
- Состояние п/ж слоя: степень развития, характер распределения. Помимо общего осмотра, определяют взяв пальцами кожу с подкожно-жировым слоем в области середины плеча, на животе, на передней поверхности бедер, что дает возможность оценить её толщину ( в норме толщина жировой складки на уровне пупка 1-2 см. у муж. и 3-4 см. у жен.).
- Отечность и ее локализация. Подкожные отеки выявляются путем надавливания пальцем на кожу в области внутренней поверхности голени, лодыжки, поясницы, грудины. При наличии отека после отнятия пальца остается ямка, исчезающая через 1-2 мин.
В норме кожа бледно-розовая (смуглая), чистая, умеренно влажная, тургор сохранен, отеков нет, п/ж клетчатка развита умеренно, распределена равномерно.
Слизистые. Видимые слизистые (полости рта, конъюнктива) в норме бледно-розовые, влажные, без признаков воспаления (отечности, гиперемии, налетов).
Придатки кожи. Состояние волос: цвет, нарушение роста, ломкость, выпадение, сухость/повышенная сальность. Ногти: форма, цвет, ломкость, характер поверхности.
- Температура тела: в пределах нормы (36-37º), лихорадка (три периода).
Периоды лихорадки: 1. подъёма Тº ; 2. относительного постоянства Тº; 3. снижения Тº.
По степени подъёма температуры различают:субфебрильная (не выше 38º С); фебрильная (38-39º С); пиретическая (39-41º С); гиперперитическая (выше 41º).По характеру колебаний в течение дня:
- постоянная – длительное повышение Тº с суточными колебаниями не более 1ºС;
- ремиттирующая (послабляющая) – длительная лихорадка с суточными колебаниями Тº 1-1.5ºС, без снижения до нормального уровня;
- гектическая (истощающая) – характеризуется большими (на 3-5ºС) подъёмами и быстрыми спадами Тº тела, повторяющимися 2-3 раза в сутки. Падение Тº происходит до нормальных или субнормальных цифр – ниже 36ºС;
- Извращённая – утренняя Тº выше вечерней;
- Волнообразная – более или менее длительные периоды постоянного повышения Тº чередуются с периодами нормальной Тº на протяжении нескольких дней;
- Перемежающаяся (интермиттирующая) – чередование в течении дня периодов повышенной Тº с периодами нормальной или пониженной Тº.
· Костно-мышечная система: сила развития мышц, наличие атрофий, судорог, параличей, болезненности и уплотнения мышц, состояние их тонуса, мышечная сила; деформация скелета, суставов, их болезненность.
Мышечный тонус (сохранен, повышен, понижен): определяется с помощью сгибания и разгибания конечностей (сильное сопротивление, слабое, отсутствие сопротивления, достаточное сопротивление).
Судороги – непроизвольное сокращение мышц. Параличи – полное прекращение функции мышц.
Парезы – резкое ослабление функции мышц. Атрофия – резкое снижение тонуса мышц (выраженная дряблость). Анкилоз – тугоподвижность сустава. Контрактура – неподвижность сустава.
В норме мышцы хорошо развиты, тонус их нормальный, сила достаточная, при пальпации уплотнений не содержат, безболезненные. Костная система без деформаций, асимметрии и болезненности.
· Способность к передвижению : самостоятельно, при помощи (посторонних, приспособлений).
· Дыхательная система: ЧДД, характеристика дыхания (ритм, глубина, тип).
Тип (грудной, брюшной, смешанный). Ритм (ритмичное, аритмичное). Глубина (поверхностное, глубокое).
Патологические типы дыхания: большое дыхание Куссмауля, дыхание Биота, дыхание Чейна-Стокса.
Тахипное – учащенное, ритмичное, поверхностное дыхание. Брадипное – уреженное, ритмичное, углубленное.
Асфиксия – остановка дыхания в следствии прекращения поступления кислорода.
Апноэ – остановка дыхания. Астма – приступ удушья или одышка легочного происхождения.
Одышка – ощущение затруднения дыхания, обычно сопровождающееся неприятным чувством нехватки воздуха. Объективным признаком одышки является изменение частоты, глубины и ритма дыхательных движений, а также продолжительности вдоха и выдоха.
Одышка м.б. экспираторной (затруднен выдох), инспираторной (затруднен вдох) и смешанной; временной и постоянной. В норме дыхание 16-20 в мин., поверхностное, ритмичное.
· Сердечно-сосудистая система:
Артериальное давление. Критерии АД по ВОЗ.
Систолическое давление:
90 – 139 мм. рт. ст. – нормальное.
140 – 159 мм. рт. ст. – переходная зона.
160 и более – гипертензия.
Пульсовое давление = систолическое – диастолическое.
Диастолическое давление:
60 –89 мм. рт. ст. – нормальное.
90 – 94 мм. рт. ст. – переходная зона.
95 и более – гипотензия.
Пульс: количество ударов в мин., ритм, наполнение, напряжение.
В норме пульс 60-80 ударов в мин., удовлетворительного наполнения и напряжения.
· Естественные отправления.
Мочевыделение: частота, количество, цвет, запах, прозрачность, наличие патологических примесей, недержание, неудержание мочи, катетер, самостоятельно, мочеприемник, водный баланс (выпито - выделено).
Моча в норме: соломенно-желтого цвета, прозрачная. Количество мочи составляет 75% от выпитой жидкости, 2/3 количества суточной мочи составляет дневной диурез.
Мочеиспускание происходит 4-7 р/с (в каждой порции 200-300 мл. мочи/ в сутки – 1-2 л.), ночью не более 1 раза.
Дизурия – расстройство мочеиспускания. Поллакиурия – учащенное мочеиспускание.
Странгурия – затруднение мочеиспускания. Олигоурия – уменьшение количества мочи менее 500 мл.
Ишурия – скопление мочи в следствии невозможности самостоятельного мочеиспускания.
Полиурия – увеличение суточного количества мочи более 2 литров. Гематурия – кровь в моче.
Анурия – полное прекращение поступления мочи в мочевой пузырь. Пиурия – гной в моче.
Стул: самостоятельность, регулярность, характер стула (оформленный, жидкий), цвет и наличие патологических примесей (кровь, слизь, гной), недержание кала, калоприемник, колостома.
Метеоризм – пучение, вздутие живота скопившимися кишечными газами.
Запор – задержка кала в кишечнике более 48 часов. Диарея (понос) – жидкий, частый стул.
Кал в норме: оформленный, без патологических примесей, цвет зависит от потребляемой пищи.
· Способность есть и пить : аппетит (сохранен, нарушен), нарушение жевания (чем вызвано, резервы), тошнота, рвота, количество выпиваемой жидкости и съедаемой пищи (часть от порции), искусственное питание (через зонд, гастростому, парентеральное питание).
Диспепсические расстройства – изжога, отрыжка, тошнота, рвота, чувство переполнения желудка после приёма пищи.
Анорексия – потеря аппетита. Изжога – ощущение жжения за грудиной и в эпигастральной области, возникающее в результате заброса кислого желудочного содержимого в пищевод.
Отрыжка – внезапное поступление в полость рта воздуха, газа, небольшой порции желудочного содержимого, обусловлена периодически возникающим сокращением гладкой мускулатуры желудка.
Рвота – непроизвольное выбрасывание содержимого желудка наружу через рот/нос.
· Органы чувств (слух, зрение, обоняние, осязание, речь).
· Память (сохранена, нарушена).
· Использование резервов: очки, линзы, слуховой. аппарат, съемные зубные протезы …
· Сон (нарушено засыпание, часто просыпается, потребность спать днем).
Пероралъный путь введения .
Введение лекарственных веществ через рот является наиболее распространенным. При приеме внутрь лекарственные вещества всасываются в основном в тонком кишечнике, через систему воротной вены попадая в печень (в печени возможна их инактивация) и затем в общий кровоток.
Преимущества перорапъного пути введения:
1. Этим путем можно вводить различные лекарственные формы (порошки, таблетки, пилюли, драже, отвары, микстуры, настои, экстракты, настойки и др.).
2. Простота и доступность.
3. Не требует соблюдения стерильности.
4. Не требует специально подготовленного персонала.
Недостатки перорального пути введения:
1. Частичная инактивация лекарственных средств в печени.
2. Зависимость действия от возраста, состояния организма, индивидуальной чувствительности организма.
3. Медленное и неполное всасывание в пищеварительном тракте (действие веществ начинается обычно через 15 -30 минут, возможно разрушение под действием пищеварительных ферментов).
4. Введение лекарственных веществ через рот невозможно при рвоте и бессознательном состоянии пациента.
5. Данный метод непригоден в экстренных ситуациях, когда необходимо немедленное действие лекарственных средств.
6. Возможность неблагоприятного действия на слизистую оболочку желудка и кишечника.
Ректальный путь введения
Ректальный путь введения - путь введения лекарственных веществ через прямую кишку. Вводят ректально жидкие (например: отвары, растворы, слизи) лекарственные формы (микроклизмы), а также твердые (ректальные суппозитории).
При данном пути введения лекарственные вещества могут оказывать как резорбтивное действие на организм, так и местное действие на слизистую оболочку прямой кишки.
Лекарственные вещества белковой, жировой и полисахаридной основы не могут пройти через стенку прямой кишки, поэтому их можно назначать только для местного воздействия в виде лекарственных микроклизм.
В нижнем отделе толстой кишки всасываются вода, изотонический раствор натрия хлорида, раствор глюкозы, некоторые аминокислоты. Поэтому для резорбтивного действия данные вещества в виде капельных клизм.
Ректальный способ введения лекарственных веществ применяют в тех случаях, когда невозможно или нецелесообразно пероральное введение (при рвоте, нарушении глотания, бессознательном состоянии пациентов, поражении слизистой оболочки желудка и т.д.) или когда необходимо местное действие препарата.
Преимущества ректального пути введения
Вводимые лекарственные вещества резорбтивного действия попадают в кровь минуя печень, а следовательно не разрушаются.
Недостатки ректального пути введения
Перед введением лекарственных клизм необходимо сделать очистительную клизму.
Выполнение манипуляций, связанных с введением лекарственных веществ в прямую кишку вызывает у пациентов чувство стеснения в связи с интимным характером процедуры, что приводит к отказу от нее. Медсестра должна тактично объяснить необходимость выполнения назначений врача и провести данную манипуляцию в отдельном помещении, не привлекая внимания других пациентов.
Ингаляционный путь введения
Ингаляционный путь введения - введение лекарственных веществ через дыхательные пути. Ингаляционно можно вводить в организм газообразные вещества (например, закись азота, кислород) пары летучих жидкостей (эфир, фторотан), аэрозоли (взвеси в воздухе мельчайших частиц растворов лекарственных веществ).
В медицинской практике широко используют паровые, тепло-влажные, масляные ингаляции, проводимые с помощью специальных аппаратов.
Ингаляции лекарственных веществ можно проводить также с помощью карманных ингаляторов.
Преимущества ингаляционного пути введения:
1. Действие непосредственно в месте патологического процесса в дыхательных путях.
2. Попадание в очаг поражения, минуя печень, в неизменном виде, что обусловливает высокую концентрацию лекарственного вещества.
Недостатки ингаляционного пути введения:
1. При резко нарушенной бронхиальной проходимости плохое проникновение лекарственного вещества непосредственно в патологический очаг.
2. Возможность раздражения слизистой оболочки дыхательных путей лекарственными веществами.
Применение пластыря.
Пластырь - густой консистенции липкая мазевая основа, покрытая непроницаемой марлей. Мазевая основа содержит активные лекарственные вещества. Перед наложением пластыря кожу обезжиривают спиртом, а волосы сбривают. Затем вырезают ножницами необходимых размеров пластырь и накладывают на кожу. Снимают пластырь постепенно, начиная с одного края, предварительно смочив края спиртом.
Пластырь применяют также для закрепления повязок.
Присыпки или припудривание порошкообразными лекарственными веществами (тальком) применяют для подсушивания кожи при опрелости и потливости. Поверхность, на которую наносят порошок, должна быть чистой.
ЗАПОМНИТЕ! Перед введением лекарственного вещества необходимо проинформировать пациента о назначенном ему препарате и о ходе манипуляции.
Выписывание лекарственных средств для лечебного отделения
1. Врач, ежедневно проводя осмотр пациентов в отделении, записывает в историю болезни или лист назначений необходимые данному пациенту лекарственные средства, их дозы, кратность и пути введения.
2. Палатная медсестра ежедневно делает выборку назначений, переписывая назначенные препараты в "Тетрадь выполнения назначений". Сведения об инъекциях передаются процедурной медсестре, которая их выполняет.
3. Перечень назначенных препаратов, которых нет на посту или в процедурном кабинете, подается старшей медсестре отделения.
4. Старшая медсестра (при необходимости) выписывает по определенной форме накладную (требование) на получение лекарственных средств из аптеки в нескольких экземплярах на латинском языке, которую подписывает зав. отделением. В отделении должен находиться 3-дневный запас необходимых лекарственных средств.
5. Требования на ядовитые (например, на строфантин, атропин, прозерин и др.) и наркотические препараты (например, на промедол, омнопон, морфин и др.), а также на этиловый спирт выписываются на отдельных бланках. На этих требованиях ставится печать и подпись главного врача ЛПУ или его заместителя по лечебной части.
6. В требованиях на остродефицитные и дорогостоящие медикаменты указывают Ф.И.О. пациента, номер истории болезни, диагноз.
7. Получая лекарственные средства из аптеки, старшая медсестра проверяет их соответствие заказу.
На лекарственных формах, изготовленных в аптеке, должны быть определенного цвета этикетки:
• для наружного употребления - желтые;
• для внутреннего употребления - белые;
• для парентерального введения - голубые (на флаконах со стерильными растворами).
На этикетках должны быть четкие названия препаратов, обозначения концентрации, дозы, даты изготовления и подпись фармацевта, изготовившего данные лекарственные формы.
Общие требования, предъявляемые к хранению лекарственных средств в отделении
1. Для хранения медикаментов на посту медсестры имеются шкафы, которые должны запираться на ключ.
2. В шкафу лекарственные вещества располагают по группам (стерильные, внутренние, наружные) на отдельных полках или в отдельных шкафах. На каждой полке должно быть соответствующее указание ("Для наружного применения", "Для внутреннего применения" и др.).
3. Лекарственные вещества для парентерального и энтерального введения целесообразно на полках располагать по назначению (антибиотики, витамины, гипотензивные средства и т.д.).
4. Сзади ставят более крупную посуду и упаковки, а спереди - поменьше. Это дает возможность прочесть любую этикетку и быстро взять нужное лекарство.
5. Категорически запрещается хранить предметы ухода за пациентами и дезинфицирующие средства вместе с лекарствами.
6. Лекарственные вещества, входящие в список А, а также дорогостоящие и остродефицитные препараты, хранятся в сейфе.
7. Препараты, разлагающиеся на свету (поэтому их выпускают в темных флаконах), хранят в защищенном от света месте.
8. Сильно пахнущие лекарственные средства хранят отдельно, чтобы запах не распространялся на другие лекарственные средства.
9. Скоропортящиеся препараты (настои, отвары, микстуры), а также мази, вакцины, сыворотки, ректальные суппозитории и другие препараты хранят в холодильнике.
10. Спиртовые экстракты, настойки хранят во флаконах с плотно притертыми пробками, так как вследствие испарения спирта они со временем могут стать более концентрированными и вызвать передозировку.
11. Срок хранения стерильных растворов, изготовленных в аптеке, указан на флаконе. Если за это время они не реализованы, их необходимо вылить даже при отсутствии признаков непригодности.
12. Признаками непригодности являются:
- у стерильных растворов - изменение цвета, прозрачности, наличие хлопьев;
- у настоев, отваров - помутнение, изменение цвета, появление неприятного запаха;
- у мазей - изменение цвета, расслаивание, прогорклый запах;
- у порошков, таблеток - изменение цвета.
13. Медсестра не имеет права:
- менять форму лекарственных средств и их упаковку;
- одинаковые лекарственные средства из разных упаковок соединять в одну;
- заменять и исправлять этикетки на лекарственных средствах;
- хранить лекарственные вещества без этикеток.
Правила хранения и учёта наркотических средств
1. Наркотические препараты выписываются из аптеки в лечебное отделение на отдельном требовании (в нескольких экземплярах), на котором ставится подпись главного врача ЛПУ и печать.
2. Наркотические средства хранятся в сейфе (как првило, 3-дневный запас, в приёмном отделениии 5-дневный), на внутренней поверхности дверцы которого должен быть перечень препаратов с указанием высших разовых и суточных доз.
3. Ключи от сейфа хранятся у дежурного врача и передаются по смене.
4. Наркотические средства подлежат предметно-количественному учету.
5. Наркотические средства вводятся пациенту только по назначению врача.
6. Запись о введении наркотика необходимо сделать в медицинской карте стационарного больного и в книге учета наркотических средств, хранящемся в сейфе. В книге учета наркотиков все листы должны быть пронумерованы, прошнурованы, а свободные концы шнура заклеены на последнем листе книги бумажным листом, на котором указывается количество страниц, ставится подпись руководителя ЛПУ или его заместителей и печать.
7. Пустые ампулы из-под наркотиков сдаются старшей медсестре. Пустые ампулы от наркотических средств старшая медсестра сдает по акту специальной комиссии, утвержденной руководителем ЛПУ, в присутствии которой ампулы уничтожаются. Акт хранится в течении 3-х лет.
8. При передаче ключей от сейфа проверяют соответствие записей в журнале учета (количество использованных ампул и остаток) фактическому количеству наполненных и использованных ампул, передавший и принявший ключи ставят подписи в журнале.
9. В каждом отделении ЛПУ должны иметься таблицы высших разовых и суточных доз ядовитых и сильнодействующих веществ и противоядий при отравлении.
Основные правила раздачи лекарственных средств пациентам.
Раздача лекарств производится медсестрой в строгом соответствии с врачебными назначениями. Медсестра не имеет права сама назначать, отменять лекарственные средства или заменять их другими. Исключение составляют те случаи, когда пациент нуждается в экстренной помощи или появились признаки непереносимости лекарственного вещества, о чем необходимо сообщить врачу.
Реформа сестринского дела, перспективы развития
Дата: 2018-12-21, просмотров: 440.