У нормі ліва межа серця розташована в п'ятому міжребровому проміжку на 1,0–1,5 см вправо від лівої середньоключичної лінії. При деяких захворюваннях розміри серця можуть збільшуватись. Наприклад, при гіпертонічній хворобі, аортальних вадах ліва межа серця зміщується вліво, при міокардитах розширюються всі порожнини серця, і межі серця поширюються вліво і вправо (кулеподібне серце).
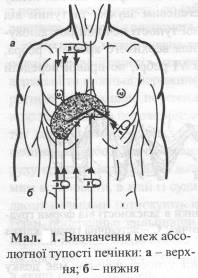
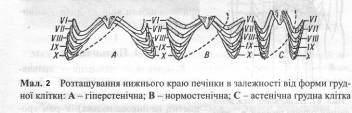
Перкусію застосовують і при обстеженні органів черевної порожнини. Наприклад, перкусія печінки дає абсолютну тупість, завдяки чому її легко можна відрізнити від сусідніх органів (Мал. 1). Верхня межа печінки збігається з нижнім краєм правої легені. Наприклад, по правій середньо ключичній лінії верхня межа печінки розміщена на VI ребрі, а по середній пахвовій лінії – на VIII ребрі (Мал. 2). При визначенні нижньої межі печінки необхідно використовувати тиху перкусію, оскільки розташовані поряд шлунок і кишки містять багато повітря і це змінює печінковий перкуторний звук. Нижній край печінкової тупості має такі межі: по лівій пригруднинній лінії він збігається з нижнім краєм ребрової дуги, по передній серединній лінії перкутується в точці між верхньою і середньою третинами лінії, яка з'єднує нижній край мечоподібного відростка з пупком; по середньо ключичній лінії нижня межа збігається з нижнім краєм правої ребрової дуги, а по правій середній пахвовій лінії – розташована на Х ребрі.
Верхня межа печінкової тупості при асциті, великих пухлинах черевної порожнини, вагітності може зміщуватися догори. Нижній край печінки опускається в разі її збільшення, що спостерігається при гепатитах, цирозах печінки тощо. Печінка може зменшуватися у випадку її гострої дистрофії, цирозу; при цьому печінкова тупість також зменшується.
Перкусію селезінки здійснюють у вертикальному положенні хворого або лежачи на правому боці по лівій середній пахвовій лінії. При перкусії над селезінкою вислуховується абсолютно тупий звук. Верхня межа селезінки збігається з нижнім краєм лівої легені. Селезінкова тупість завширшки 5‑6 см розміщена між середньою і задньою пахвовими лініями від IX до XI ребра. Слід пам'ятати, що при значному асциті визначити перкуторно селезінку неможливо.
У нормі при перкусії передньої черевної стінки вислуховується тимпанічний звук (такий звук є також у зоні Траубе – над лівою ребровою дугою), він зникає, якщо у лівій плевральній порожнині з'являється випіт, спричинений газами шлунка та кишок. При наявності в черевній порожнині рідини, пухлини, збільшеної печінки чи селезінки перкусійний звук притуплений.
За допомогою пальпації та перкусії живота визначають наявність вільної рідини в черевній порожнині. Для цього пальці лівої руки кладуть на ліву бічну поверхню живота, а пальцями правої руки легко поштовхують по правій бічній поверхні. Якщо в черевній порожнині є рідина, то ліва рука відчуватиме дрижання внаслідок коливання рідини. Це можна лише відчути, якщо помічник медичної сестри натисне ребром своєї кисті на черевну стінку між двома руками того, хто пальпує, щоб виключити її коливання.
При постукуванні в ділянці нирок (долоню лівої руки кладуть на поперекову ділянку і по ній злегка постукують кулаком правої руки) може виникати біль, що спостерігається при пієлонефритах, сечокам'яній хворобі (симптом Пастернацького).
Аускультація
Аускультація (вислуховування) – один з основних методів обстеження хворих, який полягає у вислуховуванні звукових явищ в організмі: тонів серця, шумів дихання, перистальтики. Цей метод у 1816 р. впровадив у клінічну практику французький лікар Лаеннек, учень Корвізара. Відомо, що й Гіппократ рекомендував прикладати вухо до грудної клітки при підозрі на емфізему легені. Перший інструмент для аускультації – стетоскоп – винайшов і запропонував Лаеннек.
Розрізняють дві методики вислуховування: 1) опосередковану аускультацію, яку здійснюють за допомогою інструментів – стетоскопа, стетофонендоскопа (Див. мал. 3); 2) безпосередню аускультацію – прикладанням вуха до тіла хворого. Здебільшого використовують опосередковану аускультацію і лише як виняток – безпосереднє вислуховування. Опосередкована аускультація дає точнішу аускультативну картину. Цей вид аускультації більш зручний, гігієнічний як для аускультуючого, так і для хворого. Стетоскоп можна прикладати до важкодоступних для вуха місць, наприклад ділянки шиї, периферійних судин.
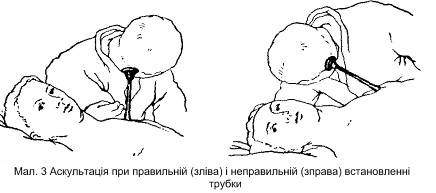
Під час аускультації у приміщенні повинно бути тихо і тепло, грудна клітка має бути оголена, оскільки тертя одягу може впливати на аускультативну картину. Слід також пам'ятати, що тертя волосся під стетоскопом може спричинювати побічні звуки; щоб запобігти цьому, волосся слід змочити водою.
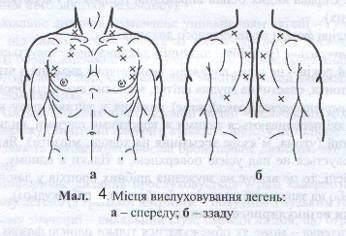
Аускультація – важливий інформативний метод фізичного обстеження органів дихання (Див. мал. 4). Під час дихання повітря рухається по трахеї, бронхах, альвеолах, спричинюючи їх коливання, які передаються на поверхню грудної клітки й під час аускультації сприймаються як дихальні шуми. До останніх відносять везикулярне, бронхіальне дихання, хрипи, крепітацію, плевральні шуми. Везикулярне дихання вислуховується в нормі під час вдиху, нагадуючи звук, що виникає при вимовлянні букви «ф». Під час видиху везикулярне дихання або зовсім не вислуховується, або слабко вислуховується на початку видиху. Під час вдиху легені розпрямлюються, стінки альвеол напружуються, коливаються і виникає шум – везикулярне дихання.
Під час видиху альвеоли спадаються, швидко зменшується напруження і коливання їх стінок, при цьому перестає вислуховуватись дихальний шум. Везикулярне дихання в деяких випадках може змінюватися. Наприклад, послаблення везикулярного дихання спостерігається у здорових людей, які мають товсту грудну стінку. Проте найчастіше ослаблене дихання виявляється при захворюваннях органів дихання: емфіземі легень, пневмотораксі, плевриті, пневмонії (коли альвеоли заповнюються запальним ексудатом), закупорці бронхів (пухлиною, збільшеним лімфатичним вузлом, стороннім тілом), що призводить до зменшення вентиляції легені або якоїсь її частини (частки, часточки). Крім цього, ослаблене дихання вислуховується при переломах ребер, міжребровій невралгії, міозиті. Під час аускультації можна виявити посилене везикулярне дихання, що в нормі спостерігається у випадку тонкої грудної стінки, наприклад, у маленьких дітей (пуерильне дихання), при глибокому та прискореному диханні. При ексудативному плевриті й тяжких запальних процесах у легені на здоровій половині грудної клітки вислуховується посилене везикулярне дихання.
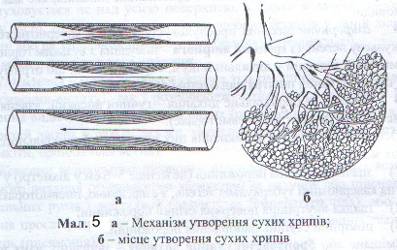
Різновидом везикулярного дихання є жорстке дихання, яке спостерігається при бронхітах. Запалення слизової оболонки бронхів, її набряк, скупчення ексудату призводять до нерівномірного звуження бронхів. При проходженні повітря через такий змінений бронх дихальний шум набуває жорсткого відтінку. Чим більше звужений бронх, тим жорсткішим стає дихання, і воно нагадує захриплий голос. При значному звуженні бронха виникає шум, схожий на свист, який отримав назву сухих хрипів (Див. мал. 5). Таким чином, при вираженому запаленні слизової оболонки бронхів жорстке дихання може набути характеру хрипів. При жорсткому диханні видих стає подовженим.
Під час аускультації легень можна вислухати бронхіальне дихання. Цей тип дихання в нормі вислуховується над ділянкою гортані, у міжлопатковій ділянці під час вдиху і видиху. Бронхіальне дихання нагадує собою звук, який виникає під час вимовляння букви «х» внаслідок коливання голосових зв'язок при проходженні повітря через голосову щілину. Над здоровими легенями бронхіальне дихання не вислуховується, оскільки воно заглушується везикулярним. При захворюваннях легень (пневмонії, туберкульозі), внаслідок яких ущільнюється легенева тканина, може вислуховуватися бронхіальне дихання. При абсцесі легень, кавернозній формі туберкульозу над ними може вислуховуватися бронхіальне дихання, яке нагадує звук, що виникає при проходженні повітря через шийку порожньої пляшки. Таке дихання називають амфоричним.
Під час аускультації грудної клітки можна вислухати також такі дихальні шуми, як хрипи, крепітація, шум тертя плеври.
Дихальні шуми, що виникають у бронхах внаслідок скупчення в них слизу, ексудату, а також при запальному або алергійному набряку слизової оболонки бронха і бронхоспазмі, називають хрипами. Хрипи поділяються на сухі та вологі. Сухі (ronchi siccum) виникають унаслідок значного звуження бронхів за рахунок ексудату, набряку слизової оболонки бронха, бронхоспазму. Коли вражаються дрібні бронхи, то вислуховуються свистячі хрипи (ronchi sibilantes), а в більших за калібром бронхах – хрипи низькі (ronchi sonori). Вологі хрипи (ronchi humidum) виникають при скупченні у бронхах рідкого ексудату – струмінь повітря, проходячи крізь нього, утворює бульбашки, які лускаються, що сприймається вухом під час аускультації як тріск. Залежно від калібру бронхів вологі хрипи розподіляють на дрібно-, середньо – та великопухирчасті (Див. мал. 6). Дрібнопухирчасті хрипи, на відміну від великопухирчастих, часто вислуховуються у великій кількості, вони тихіші та коротші.
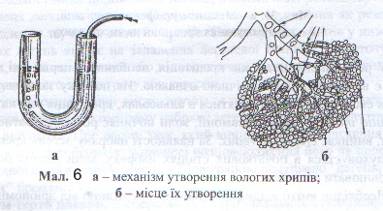
Сухі й вологі хрипи виявляються при бронхітах, пневмоніях, набряку легень, бронхіальній астмі тощо. Слід пам'ятати, що кашель переміщує мокротиння в просвіті бронхів, унаслідок чого може змінюватися аускультативна картина. При набряку легень можуть виникати великопухирчасті хрипи, у трахеї – трахеальні хрипи, які вислуховуються навіть за кілька кроків від хворого (клекітне дихання).
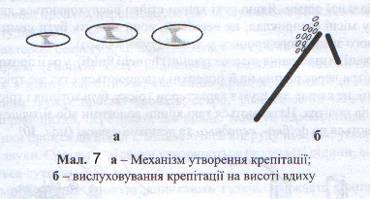
Крепітація вислуховується над ділянкою запалення легені (пневмонія). Крепітація виникає в альвеолах наприкінці видиху і вислуховується як дрібний тріск, що нагадує тертя пучка волосся біля вуха. Крепітацію спричинює розлипання склеєних запальним випотом стінок альвеол унаслідок проходження повітря під час вдиху (Див. мал. 7). Крепітація вислуховується при крупозній пневмонії (на початку захворювання – crepitatio indux і під час його розрішення – crepitatio redux), набряку легень, інфаркті легень. Іноді важко відрізнити вологі дрібнопухирчасті хрипи, особливо які виникли в бронхіолах, від крепітації. У цих випадках слід пам'ятати, що дрібнопухирчасті вологі хрипи вислуховуються під час вдиху і видиху та змінюються після кашлю, тоді як крепітація виникає лише в кінці вдиху, і кашель її не змінює.
При сухому плевриті над ділянкою запального процесу можна вислухати шум тертя плеври. У здорових людей парієтальний і вісцеральний листки плеври гладенькі, зволожені, під час дихання вони безшумно ковзають один по одному. При сухому плевриті на листках плеври відкладаються нитки фібрину, внаслідок чого листки стають жорсткі, при їх терті виникає плевральний шум і локальна болісність. Під час аускультації шум тертя плеври нагадує скрип снігу, шелест паперу, хрустіння шкіри. Слід пам'ятати, що шум тертя плеври може вислуховуватись під час вдиху і ї видиху, він не змінюється після кашлю, а при натискуванні фонендоскопом посилюється.
При роботі серця теж виникає ряд звукових явищ, які вивчають за допомогою аускультації. У нормі над ділянкою серця вислуховується два коротких звуки «там-та, там-та», які називаються серцевими тонами (Див. мал. 8).
Перший тон виникає під час систоли шлуночків, тому називається систолічним. Другий тон одержав назву діастолічного, оскільки він виникає у фазі діастоли. Перший тон складається з кількох компонентів: клапанного, м'язового, судинного і передсердного.
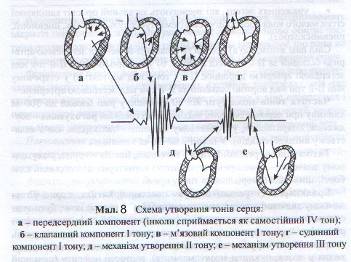
Клапанний компонент (основний) зумовлений коливанням стулок атріовентрикулярних клапанів. Утворення м'язового компонента пов'язують із коливанням напружених кардіоміоцитів шлуночків. Судинний компонент виникає внаслідок коливань стінок аорти, легеневої артерії через розширення їх систолічним об'ємом крові. Передсердний компонент пов'язаний зі скороченням міокарда передсердь.
Другий тон виникає на початку діастоли, внаслідок коливання клапанів аорти та легеневої артерії при їх змиканні.
Для правильної оцінки аускультативної картини необхідно знати місця проекції клапанів на грудну стінку, а також ділянки найкращого їх вислу ховування. Наприклад, двостулковий клапан проектується в місці прикріплення IV лівого ребрового хряща до краю груднини; тристулковий клапан – на груднині, по середині лінії, яка з'єднує місця прикріплення до груднини лівого III і правого V ребрових хрящів; клапан аорти – по середині груднини на рівні III ребрових хрящів; клапан легеневої артерії – у другому лівому міжребровому проміжку на 1,0–1,5 см лівіше від краю груднини. На передній грудній стінці є також ділянки найкращого вислуховування кожного клапана, які не збігаються з проекцією клапанів. Наприклад, двостулковий клапан найкраще вислуховується в ділянці верхівкового поштовху, тристулковий – на нижньому краю груднини, клапан аорти – у другому міжребровому проміжку справа від краю груднини, ділянка найкращого вислуховування клапана легеневої артерії збігається з істинною проекцією клапанів.
Вислуховують названі клапани в такій послідовності: двостулковий клапан, клапан аорти, клапан легеневою артерії, тристулковий клапан і нарешті – у V точці (точка Боткіна–Ерба), яка розташована в третьому міжребровому проміжку по лівому краю груднини, вислуховують звукові явища, пов'язані з роботою аортального клапана.
Аускультацію серця необхідно здійснювати у вертикальному й горизонтальному положеннях хворого як у стані спокою, так і після фізичного навантаження. Слід пам'ятати, що посилення серцевого шуму або порушення ритму після фізичного навантаження спостерігається при патологічних змінах у серці.
Перший тон виникає під час систоли, після довгої паузи, краще вислуховується над верхівкою та збігається з верхівковим поштовхом та артеріальним пульсом. Перший тон більш тривалий і низький. Другий тон виникає під час діастоли, після короткої паузи, краще вислуховується над основою серця, не збігається із верхівковим поштовхом і артеріальним пульсом. Другий тон коротший і вищий. Іноді можна вислухати третій і четвертий серцеві тони – найчастіше в дітей і худих молодих людей.
Серцеві тони можуть змінюватися. Послаблення обох тонів, наприклад, може спостерігатися в разі порушення скоротливої функції міокарда (міокардити, кардіоміопатія, дифузний кардіосклероз, ексудативний перикардит, анемія, колапс, емфізема легень, ожиріння). Посилення обох тонів виникає при активації симпатико-адреналової системи, що спостерігається при фізичних та емоційних стресах, дифузному токсичному зобі. Послаблення першого тону або його відсутність відзначаються при недостатності двостулкового клапана, аортальних вадах серця. Слід також пам'ятати, що при кардіосклерозі, міокардитах, кардіоміопатіях може послаблюватися перший тон, а не обидва відразу. Посилення першого тону над верхівкою спостерігається при стенозі (звуженні) отвору мітрального клапана, екстрасистолії (позачергове скорочення серця). Зміна звучності першого тону над основою серця не має самостійного значення, тому що він лише іррадіює сюди з верхівки. Послаблення другого тону над аортою відзначається при недостатності аортального клапана. Посилення (акцент) другого тону над аортою спостерігається при артеріальній гіпертензії (гіпертензивній хворобі, симптоматичних артеріальних гіпертензіях), психоемоційних та фізичних стресах, атеросклерозі аорти. Акцент другого тону на й легеневій артерії з'являється при підвищенні тиску в малому колі кровообігу, що виявляється при мітральних вадах серця, хронічних захворюваннях легень (емфіземі легень, хронічному обструктивному бронхіті, бронхіальній астмі).
Поява третього або четвертого серцевого тону створює тричленний ритм, який ще називають ритмом галопу (він нагадує тупіт коней). Тричленний ритм вислуховується при значному послабленні скоротливої функції місії карда. Третій додатковий тон може вислуховуватися на початку діастоли – протодіастолічний галоп в її середині – мезодіастолічний в кінці діастоли – пресистолічний галоп. При мітральному стенозі теж може вислуховуватись своєрідний тричленний серцевий ритм, який складається з тону відкриття мітрального клапана, голосного першого Тону і другого тону. Цей ритм називають ритмом перепілки, оскільки він нагадує її крик.
При аускультації серця можна іноді вислухати серцеві шуми, які виникають між серцевими тонами під час систоли або діастоли. Серцеві шуми можна розподілити на внутрішньо серцеві та позасерцеві. Внутрішньосерцеві шуми в свою чергу поділяються на органічні та функціональні. Вони виникають унаслідок турбулентного руху крові та коливань частин серця (клапанів, м'язів, перегородок, хорд).
Органічні серцеві шуми можуть бути клапанного або міокардіального походження. Клапанні шуми виникають при набряку, деформації, зрощенні стулок клапанів, ураженні хорд або соскоподібних м'язів клапанного апарата, що спостерігається при природжених або набутих вадах серця. Міокардіальні шуми пов'язані з органічним ураженням міокарда без зміни клапанів; вони спостерігаються при міокардитах, кардіоміопатіях, токсичному ураженні міокарда, а також при відносній недостатності клапанів.
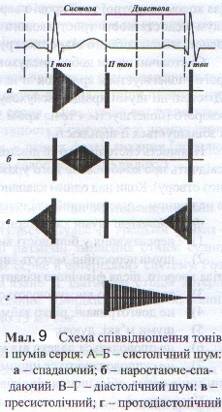
Залежно від фази серцевої діяльності шуми поділяють на систолічні та діастолічні (Див. мал. 9). Систолічний шум вислуховується між першим і другим серцевими тонами. Він з'являється в тих випадках, коли кров під час систоли шлуночків переміщується через звужений аортальний отвір в аорту, наприклад, при стенозі аорти. Систолічний шум вислуховується також при недостатності двостулкового клапана, коли під час систоли шлуночків кров прямує не тільки в аорту, а й повертається в ліве передсердя через нещільно замкнутий отвір мітрального клапана. Діастолічний шум вислуховується під час діастоли, між другим і першим тонами. Найчастіше він спостерігається при мітральному стенозі й недостатності аортального клапана. Якщо діастолічний шум вислуховується відразу після другого тону на початку діастоли, його називають протодіастолічним, шум у середині діастоли – мезодіастолічним, а в кінці діастоли, перед першим тоном – пресистолічним.
Шуми бувають м'які, грубі, шкрябаючі, іноді з музикальним відтінком, короткі й подовжені, тихі й голосні. Вони добре прослуховуються в місці найкращого вислуховування клапана. Наприклад, систолічний шум при недостатності мітрального клапана, а діастолічний – при стенозі отвору мітрального клапана краще прослуховується в ділянці верхівки. Над місцем найкращої аускультації аортального клапана при його недостатності прослуховується діастолічний шум, а при стенозі отвору аортального клапана – систолічний. Шум з місця утворення може поширюватися на іншу серцеву ділянку. Наприклад, систолічний шум при недостатності мітрального клапана може іррадіювати з верхівки в ліву пахвову ямку або в другий-третій міжребровий проміжок зліва від груднини; систолічний шум при стенозі отвору аортального клапана – на сонні артерії, у міжлопаткову ділянку.
При аускультації серця можна виявити функціональний шум, який є систолічним, непостійним, коротким, м'яким, майже не іррадіює, слабне на висоті вдиху, зменшується або зникає під впливом фізичного навантаження, а також у вертикальному положенні тіла. Найчастіше функціональний шум вислуховується над легеневою артерією, рідше – над верхівкою. При цьому шумі не спостерігаються зміни тонів серця. Функціональний шум не буває діастолічним, оскільки останній виникає лише при органічних змінах у серці.
Несерцеві шуми виникають за межами серця. До таких шумів належить шум тертя перикарда, плевроперикардіальний шум. При запаленні перикарда на його листках відкладається фібрин, при зневодненні організму листки перикарда стають сухими, на них можуть з'являтися ракові вузлики, що спричинює шорсткість листків. Внаслідок цього шум прослуховується під час систоли й діастоли, збігається з частотою пульсу. Шум тертя перикарда найкраще вислуховується в ділянці абсолютної серцевої тупості й нагадує хрустіння снігу, шелест паперу. Цей шум посилюється, якщо хворий нахилиться вперед або якщо міцно притиснути стетоскоп до грудної клітки. Шум тертя перикарда не зникає при затриманні хворим дихання.
Під час аускультації периферійних судин вислуховують артерії лише середнього калібру (сонну, стегнову, підключичну), оскільки в дрібних артеріях ніяких звуків вислухати не вдається. При аускультації артерій не слід натискати на них, щоб не спричинювати їхнього штучного звуження і виникнення стенотичного шуму. Сонну артерію вислуховують по внутрішньому краю груднинно-ключично-соскоподібного м'яза на рівні верхнього щитоподібного хряща, підключичну артерію – під ключицею, плечову – у ліктьовому згині на витягнутій руці, а стегнову – нижче від пахвинної складки.
У нормі на сонній і підключичній артеріях вислуховується два тони: перший тон – місцевий, тихіший виникає внаслідок напруження судинної стінки під час проходження пульсової хвилі. Другий тон – діастолічний, є від голосом другого тону серця. На стегновій артерії можна нічого не вислу хати або виявити систолічний тон місцевого походження. При недостатності аортального клапана на стегновій артерії замість одного тону можна вислухати два – подвійний тон Траубе. При недостатності цього клапана можна іноді вислухати подвійний систоло-діастолічний шум Дюрозьє.
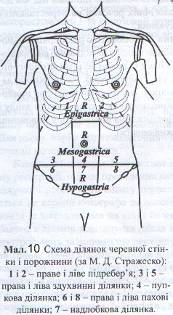
Аускультація органів черевної порожнини має обмежене діагностичне значення. Вислуховування живота здійснюють для визначення перистальтики кишок, шумів у них, пульсації черевного відділу аорти (Див. мал. 10). Посилення «кишкових шумів (бурчання) спостерігається при звуженні кишок, їх підвищеній перистальтиці. Наприклад, при обтураційній кишковій непрохідності під час переймоподібного болю вдається вислухати посилені булькаючі шуми, що свідчить про бурхливу перистальтику. Якщо в цей час фонендоскоп щільно притиснути до черевної стінки, то можна вислухати шум, який нагадує плескіт. Відсутність кишкових шумів може спостерігатися при перитонітах, тяжких формах гострого панкреатиту – симптом гробової тиші.
Об'єктивне дослідження хворого завершують вимірюванням температури тіла, маси тіла, зросту, окружності грудної клітки, живота, кінцівок (за наявності набряку).
Допоміжні методи обстеження
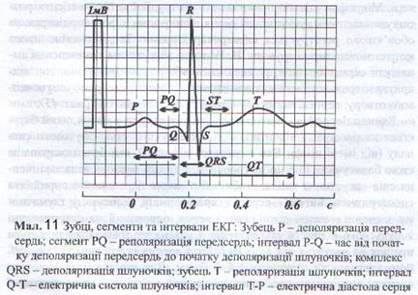
Електрокардіографія. Аналіз електрокардіограми розпочинають з перегляду відведень. Зазвичай реєструють 12 класичних відведень: три стандартних (двополюсних), три підсилених (однополюсних) відведення від кінцівок і шість однополюсних грудних відведень (Див. мал. 11).
Стандартні відведення. Щоб отримати І стандартне відведення, електроди накладають на згинальну поверхню нижньої третини передпліч правої (червоне маркування) і лівої (жовте маркування) рук. На нижню третину правої гомілки ставлять електрод з чорним маркуванням, це електрод заземлення (він необхідний, щоб уникнути впливу струмів). Перед цим шкіру очищують сумішшю етилового спирту й ефіру (1: 1) або теплою мильною водою, після чого її розтирають чистим ватно-марлевим тампоном до легкої гіперемії. Можна також користуватися контактною пастою або антисептичним розчином з тюбика-спрея. На очищені ділянки накладають марлеві прокладки (у 2–3 пласти), змочені теплим фізіологічним розчином. Потім ставлять ручки перемикача електрокардіографа у положення і записують декілька комплексів PQRST.
Щоб отримати II стандартне відведення, електроди накладають на передпліччя правої руки (червоне маркування) і на нижню третину гомілки (із зовнішнього боку) лівої ноги (зелене маркування). Ручку перемикача апарата ставлять у положення II і реєструють декілька комплексів PQRST.
Для отримання III стандартного відведення електроди накладають на передпліччя лівої руки (жовте маркування) і на гомілку лівої ноги (зелене маркування). Ручку перемикача ставлять у положення III і реєструють декілька комплексів PQRST.
Практично всі чотири електроди накладають одночасно, а послідовне вмикання їх здійснюють за допомогою ручки-перемикача або іншої спеціальної комутації в реєструючому пристрої.
І стандартне відведення реєструє суму потенціалів передньо-бічної стінки серця, III – суму потенціалів нижньої (задньої) стінки серця, а II відведення є арифметичною сумою цих потенціалів.
У 1942 p. Goldberger запропонував підсилені однополюсні відведення від кінцівок – augment (англ. – посилений); V – напруга]. За цим методом робочий диферентний електрод накладають поперемінно на праву руку (aVR), ліву руку (aVL) і ліву ногу (aVF), а індиферентні електроди – це об'єднані одним проводом електроди з двох інших кінцівок. При записуванні а VL‑відведення реєструють потенціали переважно правої половини серця (reit), у разі запису а KL‑відведення реєструють потенціали переважно лівої половини серця (left), a a VF – задньо-діафрагмальної поверхні серця (inferior).
Однополюсні грудні відведення дають змогу вивчити електричне поле серця в проекції на горизонтальну площину (стандартні відведення реєструють частину електричного поля серця в проекції на фронтальну площину), їх ще називають прекардіальними відведеннями. У цих відведеннях вивчають переважно потенціали передньої поверхні серця. При цьому електроди від кінцівок об'єднані одним проводом в індиферентний електрод з чорним маркуванням, який накладають на праву гомілку. Диферентний електрод ставлять у відповідні місця на грудній клітці.
Грудні відведення позначають буквою F (Voltag – одна точка). Розрізняють 6 позицій грудних відведень (V16).
Перша позиція (міститься в четвертому міжребровому проміжку праворуч від краю груднини; вона відповідає проекції передньої стінки правого шлуночка.
Друга позиція (V2) – у четвертому міжребровому проміжку ліворуч біля краю груднини; відповідає проекції передньої стінки правого шлуночка.
Третя позиція (V3) – у четвертому міжребровому проміжку по linea parasternalis sinistra; вона відповідає проекції переважно міжшлуночкової перегородки.
Четверта позиція (V4) – у п'ятому міжребровому проміжку по лівій середньо-ключичній лінії; відповідає проекції верхівки серця.
П'ята позиція (Vb) – по передній пахвовій лінії у п'ятому міжребровому проміжку; відповідає проекції передньої (передньобічної) стінки лівого шлуночка.
Шоста позиція (V6) міститься по середній пахвовій лінії у п'ятому міжребровому проміжку; відповідає проекції бічної стінки лівого шлуночка.
Для уточнення характеристики правого шлуночка застосовують додаткові праві грудні відведення – V2R і V3 R; вони симетричні до V2 і V 3, але розташовані праворуч від груднини (V2 R – у четвертому міжребровому проміжку по правій середньо-ключичній лінії). Рідше ЕКГ записують у відведення V7-9 (по лівих задньопахвинній, лопатковій та біляхребцевій лініях); вони характеризують задню поверхню серця.
Кожній позиції грудного електрода відповідає своя форма QRST. Зубець R найменший у V 1; він поступово збільшується, досягаючи максимуму у V4. У відведеннях V 5-6 у нормі зубці R трохи менші, ніж у V4, крім того у цих відведеннях може реєструватися вузький (0,01–0,02 с) зубець Q.
Слід пам'ятати, що в грудних відведеннях зубці охарактеризують лівий шлуночок, a S – правий. Саме тому у відведенні V1 шлуночковий комплекс має форму rS (переважають потенціали правого шлуночка), а в лівих (V4 - 6 ) – Rs (переважають потенціали лівого шлуночка). У V3 потенціали правого і лівого шлуночка однакові, тому висота зубця R дорівнює глибині зубця S (R = S) – перехідна зона.
За наявності гіпертрофії лівого шлуночка амплітуда зубця R у V5-6 перевищує амплітуду цього самого зубця у V4 (RV5-6 > RV4), зростає також амплітуда зубця R у V3-1, перехідна зона R = S зміщується праворуч (до V2-1). При гіпертрофії правого шлуночка у лівих грудних відведеннях (V4 - 6 ) реєструється глибокий зубець S.
У грудних відведеннях визначають час електронегативності – від початку комплексу QRS до останньої щербини на низхідному коліні цього комплексу. Тривалість негативного заряду на поверхні правого шлуночка (V 1-2 ) не перевищує 0,035 с, а лівого (V4 - 6 ) – 0,05 с. У випадку збільшення часу електронегативності у К до 0,07 с верифікують неповну, а понад 0,07 с – повну блокаду правої ніжки пучка Гіса (ширина всього комплексу QRS при цьому становить 0,13 с і більше). При неповній блокаді лівої ніжки пучка Гіса час електронегативності в лівих грудних відведеннях становить 0,05–0,08 с, а при повній блокаді цієї самої ніжки – понад 0,08 с (ширина всього комплексу QRS перевищує 0,12–0,13 с).
Значних коливань у грудних відведеннях зазнає зубець Т. Так, у V він становить від -4 до +4 мм, у відведеннях V2 - 4 його висота коливається від +3 до +11 мм. Особливо високий зубець Т у V 2. У відведеннях V5-6 його висота становить 2–9 мм. При цьому треба пам'ятати, що негативний зубець Т з незміненим комплексом QRS може бути і в нормі, а негативний зубець Т з комплексом qR або qRs є, безумовно, ознакою патології. Негативний зубець Т у V2 є ознакою патології тільки тоді, коли у V1 він позитивний. Негативні зубці Т у V 1-2 можуть бути і в нормі.
Дуже високі зубці Т у грудних відведеннях є ознакою патології, якщо вони поєднуються з патологічними негативними зубцями T у стандартних відведеннях із патологічною зміною сегмента ST, особливо коли зубець Т загострений і симетричний (гіпоксія міокарда) або глибокий від'ємний (гостра ішемія або хронічна ішемія – треба порівняти в динаміці).
Сегмент ST звичайно міститься на нульовій лінії – ізоелектрично. Зміщуватись на 0,5–1 мм він може у здорових молодих людей. Часом він трохи піднятий у правих грудних відведеннях, поєднуючись із високим зубцем Т.
ЕКГ за методом Неба (W. Nehb, 1938) записують так. За допомогою двополюсних відведень утворюють на грудній клітці «маленькі серцеві трикутники». Електрод з правої руки (червоний) встановлюють у другому міжребровому проміжку біля правого краю груднини, електрод від лівої руки (жовтий) – на задню пахвову лінію, а електрод від лівої ноги – у ділянку верхівкового поштовху.
При реєстрації різниці потенціалів між кожною парою утворюються три відведення – D (dorsalis), A (anterior), I (inferior). Відведення D записується при встановленні ручки перемикача електрокардіографа (або при увімкненні іншої системи перемикання) у перше стандартне положення (I). Це відведення (D – «спинне») найчастіше дає змогу виявити патологію задньої стінки серця.
При встановлені перемикача у II стандартне положення реєструють відведення A (anterior), яке дає можливість виявити патологію передньої стінки серця.
Установивши перемикач електрокардіографа у III стандартне положення, реєструють відведення I (inferior), яке дає можливість виявити зміни задньодіафрагмальної поверхні серця.
У здорових людей у відведенні D комплекс QRS має форму qRS у 2/3 випадків і qR – в 1/3. При цьому зубець q вузький (не перевищує 0,02 с), глибина його становить 0,5–7 мм. Сегмент SТ ізоелектричний, рідше – піднятий на 0,5–1,5 мм.
У відведенні А комплекс QRS частіше типу qRS, рідше – Rs, qR або R. Зубець Q вузький (0,02–0,03 с), амплітуда його в межах 25% щодо зубця R. Зубець S є у 88% здорових людей, глибина його 1–22 мм. Сегмент ST може відхилятись від ізоелектричної лінії від +1 до -1,5. Зубець Т високий, завжди позитивний і дорівнює 1–23 мм.
У відведенні I форма комплексу QRS частіше типу RS або qRS, рідше – Rs або rS. Зубець Q частіше відсутній або проявляється в межах не більше як 8% амплітуди зубця R, ширина його становить 0,01–0,02 с. Зубець S є завжди. Сегмент ST розташований ізоелектрично або косо догори. Зубець T завжди позитивний (1–1,5 мм.).
Відведення D дає можливість виявити інфаркт задньої стінки лівого шлуночка частіше, ніж це можна зробити, використавши стандартне III і посилене а VF‑відведення. W. Nehb (1938) вважає, що відведення D відображає стан верхніх відділів задньої стінки лівого шлуночка. Відведення А дає можливість виявити інфаркт міокарда передньої стінки лівого шлуночка ближче до основи серця. Відведення / краще, ніж III і AVF відтворює «події» при їхній задньодіафрагмальній локалізації.
Австрійські лікарі L.Z. Slopak і L. Partilla (1950) запропонували модифікацію способу Неба, згідно з якою електрод від правої руки (червоний) ставиться у другому міжребровому проміжку ліворуч від груднини послідовно в 4 точках – до передньопахвової лінії (S1–S4). При цьому електрод від лівої руки (жовтий) постійно знаходиться в місці проекції верхівкового поштовху на задню пахвову лінію (позиція V7).
У здорових людей відведення S1 і S2 подібні до відведень за Небом. У відведенні S3 і S4 глибина зубця Q може досягати ЗО‑40% величини зубця R, але ширина його не перевищує 0,02–0,03 с, сегмент ST може опускатись під ізолінію (випуклістю догори), зубець Т може бути від'ємним і нерівнобічним.
Автори методу стверджують, що у відведеннях S1–S4 краще, ніж у стандартних, диференціюється патологічний зубець Q при ураженні зад-ньоверхніх (S1–S2) і задньобічних (S3–S4) відділів лівого шлуночка, характеризуючи не лише глибину ушкодження, а й його поширеність.
У 1960 р. бельгійський лікар Клетен запропонував двополюсне відведення для діагностики змін задньої стінки лівого шлуночка.
Для реєстрації електрокардіограми за методом Клетена електрод від правої руки (червоний) розміщують на рукоятці груднини, а електрод від лівої ноги (зелений) залишається на місці. Це відведення ідентичне а VF, однак амплітуда зубців у ньому збільшена в 1,5–2 рази. Зубець ф виражений чіткіше, ніж у відведенні aVF.
У 1954 р. J. Lambert запропонував додаткові однополюсні відведення, в яких грудний електрод розміщується у відведеннях V – над мечоподібним відростком, Veo – по середині лінії, що з'єднує мечоподібний відросток з пупком, і у відведенні Vo – над пупком. Це так звані черевні відведення: V – надчеревна ділянка, Vo – пупок (лат. omphalus), Veo – надчеревна ділянка–пупок. У нормі шлуночковий комплекс у черевних відведеннях має форму RS при вертикальній позиції серця і rS – при горизонтальній позиції серця. Відведення V реєструє епікардіальну поверхню правого шлуночка (rS або RS), а відведення Vg і Veo – епікардіальну поверхню лівого шлуночка (qR).
Ультразвукові методи дослідження. Для дослідження патологічних процесів в органах і системах організму людини широко застосовують високоінформативні ультразвукові методи діагностики, які ґрунтуються на аналізі ультразвукових імпульсів, відбитих від тканин із різними акустичними характеристиками. Цей метод абсолютно нешкідливий.
За допомогою ультразвукової діагностики виявляють патологію серця (ехокардіографія – ЕхоКГ), судин (допплєрографія, дуплекс-допплєрогра-фія), жовчних проток, печінки (рак, кіста, абсцес), підшлункової залози (набряк, пухлини, кісти), селезінки (пухлини, кісти, метастази), нирок (полікістоз, аплазія ниркової паренхіми, пієлонефрит, нефролітіаз), матки, її придатків, простати тощо.
Важливе діагностичне значення має ЕхоКГ, яка дає змогу виявити не тільки структурні зміни в серці, а й отримати функціональну характеристику міокарда та органів черевної порожнини.
Радіоізотопна діагностика. Радіоізотопна діагностика – вивчення патологічних змін органів і систем з використанням спеціальних радіоактивних ізотопів. За допомогою введення в організм людини спеціальних радіоактивних сполук, які поширюються в організмі та накопичуються в певних органах, аналізують обмін речовин, функцію органів, секреторно-екскреторні процеси. До радіоізотопних методів належать радіометрія, радіографія, сканування, сцинтиграфія. Радіометрію (метод, визначення концентрації радіоізотопів в органах і тканинах) застосовують для вивчення функціонального стану щитоподібної залози шляхом визначення накопичення 131І або 99mТс.
Радіографію (реєстрація накопичення, розподілу та виведення з органа ізотопу) використовують для дослідження функції легень, печінки, нирок, для аналізу стану кровообігу і вентиляції легень. Сканування і сцинтиграфія – отримання топографічного зображення органів, які вибірково накопичують відповідний ізотоп. У гастроентерології радіоізотопну діагностику застосовують для дослідження печінки, підшлункової залози. Сканування і сцинтиграфію печінки здійснюють за допомогою препаратів 198Аи,99тТс, що дає змогу визначити величину, вогнищеві й дифузні зміни органа. Бенгальський рожевий 131І використовують для отримання інформації про функціональний стан гепатобіліарної системи.
У гематології за допомогою радіоізотопних методів визначають тривалість життя еритроцитів. Радіоізотопна діагностика серця дає інформацію про стан периферійної і центральної гемодинаміки, міокарда. Використання ізотопів, які вибірково накопичуються в міокарді, дає змогу отримати зображення, на якому можна виявити патологічні зміни, зокрема ділянки некрозу, фіброзу.
Особливе значення радіоізотопна діагностика має при дослідженні пухлин. Такі ізотопи, як 111І, 99mТс-пірофосфат, 57Со, 67Са, вибірково накопичуються в певних пухлинних тканинах. Радіоізотопи використовують для визначення функції зовнішнього дихання, сцинтиграфії легень, аналізу легеневого кровообігу, функціонального й анатомічного стану нирок.
Ендоскопічні методи дослідження. Ендоскопія – метод інструментального дослідження слизової оболонки порожнистих органів за допомогою спеціальних оптичних приладів – ендоскопів. Часто ендоскопію поєднують із біопсією і морфологічним дослідженням отриманого матеріалу.
Найбільше поширена ендоскопія в гастроентерології. Її застосовують при вивченні порожнини стравоходу (езофагоскопія), шлунка, дванадцятипалої кишки (гастро-, дуоденоскопія), прямої кишки (ректороманоскопія), товстої кишки (колоноскопія). Для діагностики та лікування захворювань органів дихання використовують ларингоскопію (огляд трахеї), бронхоскопію (дослідження бронхів), торакоскопію (дослідження плевральної порожнини). В урологічній практиці застосовують нефроскопію, цистоскопію, уретроскопію. Вони ж застосовуються для дослідження суглобів (артроскопія). Ендоскопія дає змогу уточнювати патологічний процес, диференціювати захворювання запального і пухлинного походження, а також здійснювати морфологічне дослідження біопсійного матеріалу.
Інколи застосовують ургентну ендоскопію з метою невідкладної діагностики та лікування, наприклад, для виявлення причин внутрішньої кровотечі та її лікування, видалення каменів чи сторонніх тіл, дренування порожнин тощо.
За допомогою ендоскопії здійснюють бужування, зрошення та аплікації лікарськими засобами оболонок порожнин, електрохірургічні й кріохірургічні маніпуляції, лазеротерапію, ультразвукове опромінення.
Підготовка хворих включає психологічні й спеціальні заходи. Хворому доцільно пояснити мету обстеження і ознайомити його з правилами проведення ендоскопії. Перед ендоскопією при потребі здійснюють спеціальну медикаментозну підготовку: призначають транквілізатори, анальгетики, протисекреторні засоби тощо. Ендоскопи вводять через природні отвори, фістули (фістулоскопія) або через товщу тканини із застосуванням троа-карів. Ендоскопію поєднують з уведенням контрастних речовин і подальшим рентгенологічним контролем (бронхографія, урографія). Ендоскопи стерилізують у розчинах антисептиків, після дослідження їх старанно промивають і дезінфікують.
Комп'ютерна томографія – це рентгенологічний метод обстеження, що полягає в круговому просвічуванні об'єкта рентгенівськими променями з наступною побудовою його пошарового зображення. Вона дає змогу чітко диференціювати структуру тканин і середовищ за щільністю (кров, рідина, пухлина), завдяки чому можна визначити локалізацію й поширення патологічних процесів в органах і тканинах.
Комп'ютерну томографію використовують для діагностування патологічних процесів у головному мозку, органах грудної клітки (середостінні, магістральних судинах, серці, легенях, лімфатичних вузлах), черевної порожнини (селезінці, печінці, підшлунковій залозі, нирках).
Дата: 2019-05-29, просмотров: 299.