НАУКОВА РОБОТА
на тему:
« Клінічні обстеження пацієнтів з захворюваннями внутрішніх органів та його значення »
Куп’янськ – 2008
Вступ
Мета роботи. Реформування медичної освіти в Україні висуває нові вимоги до майбутніх сестер – бакалаврів. Збільшується значення самостійності медичної сестри під час первинного обстеження пацієнта, визначення стану його здоров'я і проведення діагностичного пошуку за наявності найпоширеніших клінічних синдромів.
Медична сестра – бакалавр повинна знати основні причини розвитку симптомів та синдромів у клініці внутрішніх захворювань, навчить правильно призначати обстеження пацієнту та своєчасно виявити симптоми захворювання внутрішніх органів, що дасть змогу своєчасно не тільки діагностувати патологічний процес, але і зберегти життя і здоров'я пацієнта.
Актуальність теми. Методи обстеження хворого мають важливе значення для діагностики терапевтичних захворювань. Вони складають велику питому вагу в клініці внутрішніх хвороб, знання медичної сестри методів обстеження пацієнтів відіграє суттєву роль не лише для своєчасної та правильної діагностики, але й для відповідного впливу на лікувальний процес, прогноз та видужання пацієнта.
Ще у працях Гіппократа людство вперше отримало систематизацію свого багатовічного досвіду в медицині. Гіппократ звернув увагу на загальний вид, вираз обличчя, положення тіла, форму грудної клітки, стан черева, шкіру та слизові оболонки, язик, температуру тіла. Оцінювався сон, дихання, травлення, пульс, виділення (поту, сечі, мокроти).
Основу методики практичного лікаря, а саме: пальпація, наприклад печінки, селезінки; постукування; вислуховування.
Гален заклав основу діагностики розпізнання місцевих вогнищ захворювання. Він детально вивчив все про пульс і зображення дзеркал для освітлення доступних частин тіла (прямої кишки, піхви). Протягом більше ніж 10000 років вільна творча думка завмирає, діагностика в цю епоху, вся наука звелася до вивчення пульсу та огляду сечі.
В діагностиці в цей час, до початку XIX століття, не було руху вперед, якщо навіть взяти до уваги успіх в розпізнанні серцевих захворювань (пальпація в серцевій області, огляд яремних вен і каротиду) та введення хімічного обстеження сечі.
Наукові основи сучасних методів діагностики, яка головним чином покорила розвиток фізики та хімії. Винаходження термометрів, вушне дзеркало і метод перкусії але не змогли знайти спосіб для розповсюдження.
В 1808 році з’явився опис перкусії але на французькій мові.
В 1818 році Корвізар написав свої спостереження про перкусію.
В 1819 році Лаєннек написав свою працю про аускультацію.
В подальшому розвивається хімічні та мікроскопічні методи діагностики. Розробляють клінічну термометрію. Вводять різні оптичні прилади для освітлення і огляду порожнини тіла.
В кінці XIX починають застосовувати бактеріологічні і серологічні методи обстеження, вводиться вимірювання артеріального і кров’яного тиску, закладають рентгенологічні методи діагностики,
На початку ХХ століття розробляється електрокардіографічний метод.
Кожна медична сестра – бакалавр згідно сучасним вимогам в медицині під час професійної діяльності широко буде використовувати методи клінічного дослідження і не зможе обходитись без них жодного дня. Тому виникла необхідність написати цю науково-дослідницьку роботу яка базується на досягненнях сучасної теоретичної та практичної медицини.
В нашій роботі дається опис основних (опитування, огляд, пальпація, перкусія, аускультація) та додаткових – інструментальних і лабораторних методів обстеження хворого.
Присутні також методики клінічного обстеження пацієнтів з різними захворюваннями внутрішніх органів, зокрема з патологією дихальної, серцево-судинної, травної, сечовидільної, ендокринної системи та органів кровотворення. Для цього окремо виділені пункти, де детально, за допомогою методик, охарактеризовується той чи інший орган та визначається його функціональний стан.
Одержані результати під час відповідних досліджень дозволятимуть правильно поставити діагноз та своєчасно призначити комплексну (етіотропну, патогенетичну та симптоматичну) терапію, яка буде спрямована на видужання хворого.
Допоміжні методи обстеження
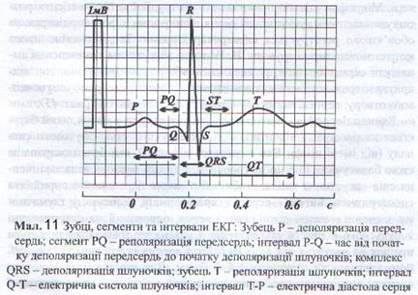
Електрокардіографія. Аналіз електрокардіограми розпочинають з перегляду відведень. Зазвичай реєструють 12 класичних відведень: три стандартних (двополюсних), три підсилених (однополюсних) відведення від кінцівок і шість однополюсних грудних відведень (Див. мал. 11).
Стандартні відведення. Щоб отримати І стандартне відведення, електроди накладають на згинальну поверхню нижньої третини передпліч правої (червоне маркування) і лівої (жовте маркування) рук. На нижню третину правої гомілки ставлять електрод з чорним маркуванням, це електрод заземлення (він необхідний, щоб уникнути впливу струмів). Перед цим шкіру очищують сумішшю етилового спирту й ефіру (1: 1) або теплою мильною водою, після чого її розтирають чистим ватно-марлевим тампоном до легкої гіперемії. Можна також користуватися контактною пастою або антисептичним розчином з тюбика-спрея. На очищені ділянки накладають марлеві прокладки (у 2–3 пласти), змочені теплим фізіологічним розчином. Потім ставлять ручки перемикача електрокардіографа у положення і записують декілька комплексів PQRST.
Щоб отримати II стандартне відведення, електроди накладають на передпліччя правої руки (червоне маркування) і на нижню третину гомілки (із зовнішнього боку) лівої ноги (зелене маркування). Ручку перемикача апарата ставлять у положення II і реєструють декілька комплексів PQRST.
Для отримання III стандартного відведення електроди накладають на передпліччя лівої руки (жовте маркування) і на гомілку лівої ноги (зелене маркування). Ручку перемикача ставлять у положення III і реєструють декілька комплексів PQRST.
Практично всі чотири електроди накладають одночасно, а послідовне вмикання їх здійснюють за допомогою ручки-перемикача або іншої спеціальної комутації в реєструючому пристрої.
І стандартне відведення реєструє суму потенціалів передньо-бічної стінки серця, III – суму потенціалів нижньої (задньої) стінки серця, а II відведення є арифметичною сумою цих потенціалів.
У 1942 p. Goldberger запропонував підсилені однополюсні відведення від кінцівок – augment (англ. – посилений); V – напруга]. За цим методом робочий диферентний електрод накладають поперемінно на праву руку (aVR), ліву руку (aVL) і ліву ногу (aVF), а індиферентні електроди – це об'єднані одним проводом електроди з двох інших кінцівок. При записуванні а VL‑відведення реєструють потенціали переважно правої половини серця (reit), у разі запису а KL‑відведення реєструють потенціали переважно лівої половини серця (left), a a VF – задньо-діафрагмальної поверхні серця (inferior).
Однополюсні грудні відведення дають змогу вивчити електричне поле серця в проекції на горизонтальну площину (стандартні відведення реєструють частину електричного поля серця в проекції на фронтальну площину), їх ще називають прекардіальними відведеннями. У цих відведеннях вивчають переважно потенціали передньої поверхні серця. При цьому електроди від кінцівок об'єднані одним проводом в індиферентний електрод з чорним маркуванням, який накладають на праву гомілку. Диферентний електрод ставлять у відповідні місця на грудній клітці.
Грудні відведення позначають буквою F (Voltag – одна точка). Розрізняють 6 позицій грудних відведень (V16).
Перша позиція (міститься в четвертому міжребровому проміжку праворуч від краю груднини; вона відповідає проекції передньої стінки правого шлуночка.
Друга позиція (V2) – у четвертому міжребровому проміжку ліворуч біля краю груднини; відповідає проекції передньої стінки правого шлуночка.
Третя позиція (V3) – у четвертому міжребровому проміжку по linea parasternalis sinistra; вона відповідає проекції переважно міжшлуночкової перегородки.
Четверта позиція (V4) – у п'ятому міжребровому проміжку по лівій середньо-ключичній лінії; відповідає проекції верхівки серця.
П'ята позиція (Vb) – по передній пахвовій лінії у п'ятому міжребровому проміжку; відповідає проекції передньої (передньобічної) стінки лівого шлуночка.
Шоста позиція (V6) міститься по середній пахвовій лінії у п'ятому міжребровому проміжку; відповідає проекції бічної стінки лівого шлуночка.
Для уточнення характеристики правого шлуночка застосовують додаткові праві грудні відведення – V2R і V3 R; вони симетричні до V2 і V 3, але розташовані праворуч від груднини (V2 R – у четвертому міжребровому проміжку по правій середньо-ключичній лінії). Рідше ЕКГ записують у відведення V7-9 (по лівих задньопахвинній, лопатковій та біляхребцевій лініях); вони характеризують задню поверхню серця.
Кожній позиції грудного електрода відповідає своя форма QRST. Зубець R найменший у V 1; він поступово збільшується, досягаючи максимуму у V4. У відведеннях V 5-6 у нормі зубці R трохи менші, ніж у V4, крім того у цих відведеннях може реєструватися вузький (0,01–0,02 с) зубець Q.
Слід пам'ятати, що в грудних відведеннях зубці охарактеризують лівий шлуночок, a S – правий. Саме тому у відведенні V1 шлуночковий комплекс має форму rS (переважають потенціали правого шлуночка), а в лівих (V4 - 6 ) – Rs (переважають потенціали лівого шлуночка). У V3 потенціали правого і лівого шлуночка однакові, тому висота зубця R дорівнює глибині зубця S (R = S) – перехідна зона.
За наявності гіпертрофії лівого шлуночка амплітуда зубця R у V5-6 перевищує амплітуду цього самого зубця у V4 (RV5-6 > RV4), зростає також амплітуда зубця R у V3-1, перехідна зона R = S зміщується праворуч (до V2-1). При гіпертрофії правого шлуночка у лівих грудних відведеннях (V4 - 6 ) реєструється глибокий зубець S.
У грудних відведеннях визначають час електронегативності – від початку комплексу QRS до останньої щербини на низхідному коліні цього комплексу. Тривалість негативного заряду на поверхні правого шлуночка (V 1-2 ) не перевищує 0,035 с, а лівого (V4 - 6 ) – 0,05 с. У випадку збільшення часу електронегативності у К до 0,07 с верифікують неповну, а понад 0,07 с – повну блокаду правої ніжки пучка Гіса (ширина всього комплексу QRS при цьому становить 0,13 с і більше). При неповній блокаді лівої ніжки пучка Гіса час електронегативності в лівих грудних відведеннях становить 0,05–0,08 с, а при повній блокаді цієї самої ніжки – понад 0,08 с (ширина всього комплексу QRS перевищує 0,12–0,13 с).
Значних коливань у грудних відведеннях зазнає зубець Т. Так, у V він становить від -4 до +4 мм, у відведеннях V2 - 4 його висота коливається від +3 до +11 мм. Особливо високий зубець Т у V 2. У відведеннях V5-6 його висота становить 2–9 мм. При цьому треба пам'ятати, що негативний зубець Т з незміненим комплексом QRS може бути і в нормі, а негативний зубець Т з комплексом qR або qRs є, безумовно, ознакою патології. Негативний зубець Т у V2 є ознакою патології тільки тоді, коли у V1 він позитивний. Негативні зубці Т у V 1-2 можуть бути і в нормі.
Дуже високі зубці Т у грудних відведеннях є ознакою патології, якщо вони поєднуються з патологічними негативними зубцями T у стандартних відведеннях із патологічною зміною сегмента ST, особливо коли зубець Т загострений і симетричний (гіпоксія міокарда) або глибокий від'ємний (гостра ішемія або хронічна ішемія – треба порівняти в динаміці).
Сегмент ST звичайно міститься на нульовій лінії – ізоелектрично. Зміщуватись на 0,5–1 мм він може у здорових молодих людей. Часом він трохи піднятий у правих грудних відведеннях, поєднуючись із високим зубцем Т.
ЕКГ за методом Неба (W. Nehb, 1938) записують так. За допомогою двополюсних відведень утворюють на грудній клітці «маленькі серцеві трикутники». Електрод з правої руки (червоний) встановлюють у другому міжребровому проміжку біля правого краю груднини, електрод від лівої руки (жовтий) – на задню пахвову лінію, а електрод від лівої ноги – у ділянку верхівкового поштовху.
При реєстрації різниці потенціалів між кожною парою утворюються три відведення – D (dorsalis), A (anterior), I (inferior). Відведення D записується при встановленні ручки перемикача електрокардіографа (або при увімкненні іншої системи перемикання) у перше стандартне положення (I). Це відведення (D – «спинне») найчастіше дає змогу виявити патологію задньої стінки серця.
При встановлені перемикача у II стандартне положення реєструють відведення A (anterior), яке дає можливість виявити патологію передньої стінки серця.
Установивши перемикач електрокардіографа у III стандартне положення, реєструють відведення I (inferior), яке дає можливість виявити зміни задньодіафрагмальної поверхні серця.
У здорових людей у відведенні D комплекс QRS має форму qRS у 2/3 випадків і qR – в 1/3. При цьому зубець q вузький (не перевищує 0,02 с), глибина його становить 0,5–7 мм. Сегмент SТ ізоелектричний, рідше – піднятий на 0,5–1,5 мм.
У відведенні А комплекс QRS частіше типу qRS, рідше – Rs, qR або R. Зубець Q вузький (0,02–0,03 с), амплітуда його в межах 25% щодо зубця R. Зубець S є у 88% здорових людей, глибина його 1–22 мм. Сегмент ST може відхилятись від ізоелектричної лінії від +1 до -1,5. Зубець Т високий, завжди позитивний і дорівнює 1–23 мм.
У відведенні I форма комплексу QRS частіше типу RS або qRS, рідше – Rs або rS. Зубець Q частіше відсутній або проявляється в межах не більше як 8% амплітуди зубця R, ширина його становить 0,01–0,02 с. Зубець S є завжди. Сегмент ST розташований ізоелектрично або косо догори. Зубець T завжди позитивний (1–1,5 мм.).
Відведення D дає можливість виявити інфаркт задньої стінки лівого шлуночка частіше, ніж це можна зробити, використавши стандартне III і посилене а VF‑відведення. W. Nehb (1938) вважає, що відведення D відображає стан верхніх відділів задньої стінки лівого шлуночка. Відведення А дає можливість виявити інфаркт міокарда передньої стінки лівого шлуночка ближче до основи серця. Відведення / краще, ніж III і AVF відтворює «події» при їхній задньодіафрагмальній локалізації.
Австрійські лікарі L.Z. Slopak і L. Partilla (1950) запропонували модифікацію способу Неба, згідно з якою електрод від правої руки (червоний) ставиться у другому міжребровому проміжку ліворуч від груднини послідовно в 4 точках – до передньопахвової лінії (S1–S4). При цьому електрод від лівої руки (жовтий) постійно знаходиться в місці проекції верхівкового поштовху на задню пахвову лінію (позиція V7).
У здорових людей відведення S1 і S2 подібні до відведень за Небом. У відведенні S3 і S4 глибина зубця Q може досягати ЗО‑40% величини зубця R, але ширина його не перевищує 0,02–0,03 с, сегмент ST може опускатись під ізолінію (випуклістю догори), зубець Т може бути від'ємним і нерівнобічним.
Автори методу стверджують, що у відведеннях S1–S4 краще, ніж у стандартних, диференціюється патологічний зубець Q при ураженні зад-ньоверхніх (S1–S2) і задньобічних (S3–S4) відділів лівого шлуночка, характеризуючи не лише глибину ушкодження, а й його поширеність.
У 1960 р. бельгійський лікар Клетен запропонував двополюсне відведення для діагностики змін задньої стінки лівого шлуночка.
Для реєстрації електрокардіограми за методом Клетена електрод від правої руки (червоний) розміщують на рукоятці груднини, а електрод від лівої ноги (зелений) залишається на місці. Це відведення ідентичне а VF, однак амплітуда зубців у ньому збільшена в 1,5–2 рази. Зубець ф виражений чіткіше, ніж у відведенні aVF.
У 1954 р. J. Lambert запропонував додаткові однополюсні відведення, в яких грудний електрод розміщується у відведеннях V – над мечоподібним відростком, Veo – по середині лінії, що з'єднує мечоподібний відросток з пупком, і у відведенні Vo – над пупком. Це так звані черевні відведення: V – надчеревна ділянка, Vo – пупок (лат. omphalus), Veo – надчеревна ділянка–пупок. У нормі шлуночковий комплекс у черевних відведеннях має форму RS при вертикальній позиції серця і rS – при горизонтальній позиції серця. Відведення V реєструє епікардіальну поверхню правого шлуночка (rS або RS), а відведення Vg і Veo – епікардіальну поверхню лівого шлуночка (qR).
Ультразвукові методи дослідження. Для дослідження патологічних процесів в органах і системах організму людини широко застосовують високоінформативні ультразвукові методи діагностики, які ґрунтуються на аналізі ультразвукових імпульсів, відбитих від тканин із різними акустичними характеристиками. Цей метод абсолютно нешкідливий.
За допомогою ультразвукової діагностики виявляють патологію серця (ехокардіографія – ЕхоКГ), судин (допплєрографія, дуплекс-допплєрогра-фія), жовчних проток, печінки (рак, кіста, абсцес), підшлункової залози (набряк, пухлини, кісти), селезінки (пухлини, кісти, метастази), нирок (полікістоз, аплазія ниркової паренхіми, пієлонефрит, нефролітіаз), матки, її придатків, простати тощо.
Важливе діагностичне значення має ЕхоКГ, яка дає змогу виявити не тільки структурні зміни в серці, а й отримати функціональну характеристику міокарда та органів черевної порожнини.
Радіоізотопна діагностика. Радіоізотопна діагностика – вивчення патологічних змін органів і систем з використанням спеціальних радіоактивних ізотопів. За допомогою введення в організм людини спеціальних радіоактивних сполук, які поширюються в організмі та накопичуються в певних органах, аналізують обмін речовин, функцію органів, секреторно-екскреторні процеси. До радіоізотопних методів належать радіометрія, радіографія, сканування, сцинтиграфія. Радіометрію (метод, визначення концентрації радіоізотопів в органах і тканинах) застосовують для вивчення функціонального стану щитоподібної залози шляхом визначення накопичення 131І або 99mТс.
Радіографію (реєстрація накопичення, розподілу та виведення з органа ізотопу) використовують для дослідження функції легень, печінки, нирок, для аналізу стану кровообігу і вентиляції легень. Сканування і сцинтиграфія – отримання топографічного зображення органів, які вибірково накопичують відповідний ізотоп. У гастроентерології радіоізотопну діагностику застосовують для дослідження печінки, підшлункової залози. Сканування і сцинтиграфію печінки здійснюють за допомогою препаратів 198Аи,99тТс, що дає змогу визначити величину, вогнищеві й дифузні зміни органа. Бенгальський рожевий 131І використовують для отримання інформації про функціональний стан гепатобіліарної системи.
У гематології за допомогою радіоізотопних методів визначають тривалість життя еритроцитів. Радіоізотопна діагностика серця дає інформацію про стан периферійної і центральної гемодинаміки, міокарда. Використання ізотопів, які вибірково накопичуються в міокарді, дає змогу отримати зображення, на якому можна виявити патологічні зміни, зокрема ділянки некрозу, фіброзу.
Особливе значення радіоізотопна діагностика має при дослідженні пухлин. Такі ізотопи, як 111І, 99mТс-пірофосфат, 57Со, 67Са, вибірково накопичуються в певних пухлинних тканинах. Радіоізотопи використовують для визначення функції зовнішнього дихання, сцинтиграфії легень, аналізу легеневого кровообігу, функціонального й анатомічного стану нирок.
Ендоскопічні методи дослідження. Ендоскопія – метод інструментального дослідження слизової оболонки порожнистих органів за допомогою спеціальних оптичних приладів – ендоскопів. Часто ендоскопію поєднують із біопсією і морфологічним дослідженням отриманого матеріалу.
Найбільше поширена ендоскопія в гастроентерології. Її застосовують при вивченні порожнини стравоходу (езофагоскопія), шлунка, дванадцятипалої кишки (гастро-, дуоденоскопія), прямої кишки (ректороманоскопія), товстої кишки (колоноскопія). Для діагностики та лікування захворювань органів дихання використовують ларингоскопію (огляд трахеї), бронхоскопію (дослідження бронхів), торакоскопію (дослідження плевральної порожнини). В урологічній практиці застосовують нефроскопію, цистоскопію, уретроскопію. Вони ж застосовуються для дослідження суглобів (артроскопія). Ендоскопія дає змогу уточнювати патологічний процес, диференціювати захворювання запального і пухлинного походження, а також здійснювати морфологічне дослідження біопсійного матеріалу.
Інколи застосовують ургентну ендоскопію з метою невідкладної діагностики та лікування, наприклад, для виявлення причин внутрішньої кровотечі та її лікування, видалення каменів чи сторонніх тіл, дренування порожнин тощо.
За допомогою ендоскопії здійснюють бужування, зрошення та аплікації лікарськими засобами оболонок порожнин, електрохірургічні й кріохірургічні маніпуляції, лазеротерапію, ультразвукове опромінення.
Підготовка хворих включає психологічні й спеціальні заходи. Хворому доцільно пояснити мету обстеження і ознайомити його з правилами проведення ендоскопії. Перед ендоскопією при потребі здійснюють спеціальну медикаментозну підготовку: призначають транквілізатори, анальгетики, протисекреторні засоби тощо. Ендоскопи вводять через природні отвори, фістули (фістулоскопія) або через товщу тканини із застосуванням троа-карів. Ендоскопію поєднують з уведенням контрастних речовин і подальшим рентгенологічним контролем (бронхографія, урографія). Ендоскопи стерилізують у розчинах антисептиків, після дослідження їх старанно промивають і дезінфікують.
Комп'ютерна томографія – це рентгенологічний метод обстеження, що полягає в круговому просвічуванні об'єкта рентгенівськими променями з наступною побудовою його пошарового зображення. Вона дає змогу чітко диференціювати структуру тканин і середовищ за щільністю (кров, рідина, пухлина), завдяки чому можна визначити локалізацію й поширення патологічних процесів в органах і тканинах.
Комп'ютерну томографію використовують для діагностування патологічних процесів у головному мозку, органах грудної клітки (середостінні, магістральних судинах, серці, легенях, лімфатичних вузлах), черевної порожнини (селезінці, печінці, підшлунковій залозі, нирках).
Електрокардіографія
Після запису електрокардіограми (ЕКГ) на стрічці зазначають прізвище, ім'я, по батькові пацієнта, його вік, дату і час обстеження, швидкість руху стрічки.
Кожна ЕКГ містить декілька зубців, сегментів та інтервалів, за якими можна виявити патологічні зміни.
Зубець Р дає інформацію про процеси деполяризації правого і лівого передсердь. У більшості відведень зубець Р позитивний з амплітудою 1,5–2,5 мм і тривалістю 0,1 с. Інтервал РS вимірюється від початку зубця Р до початку шлуночкового комплексу QRS. Він відображає тривалість атріовентрикулярної провідності, зокрема час проходження збудження по передсердях і крізь А К-вузол. Тривалість інтервалу PQ у нормі коливається в межах 0,12–0,20 с.
Шлуночковий комплекс QRS відображає поширення збудження по міокарду шлуночків. Зубець T завжди позитивний, зубці Q і S – негативні. Якщо на ЕКГ реєструються тільки негативні зубці, а зубець R відсутній, то шлуночковий комплекс верифікується як що характерно для інфаркту міокарда. Максимальна тривалість шлуночкового комплексу не перевищує 0,1 с. Амплітуда і співвідношення зубців залежать від положення серця і біоелектричної активності міокарда. Зубець Т у стандартних відведеннях має амплітуду 5‑б мм, у грудних – 15–17 мм. Тривалість зубця T 0,16 – 0,24 с. У нормі характерне таке співвідношення амплітуд зубця: T у V1 і V6: TV6 > TV1. При гіпертрофії і дистрофії лівого шлуночка TV1 > TV6.
Інтервал Q – T вимірюється від початку комплексу QRS до кінця зубця Т і називається електричною систолою шлуночків. Тривалість інтервалу QT залежить від частоти серцевих скорочень і коливається в межах 0,37–0,40 с.
Аналіз ЕКГ доцільно розпочинати з перевірки правильності її реєстрації, відповідності амплітуді комплексу QRS і зубця Т контрольному мілівольту 10 мм, оцінювання швидкості запису.
Розшифровувати ЕКГ необхідно за такою схемою:
1) аналіз ритму серця і провідності: його регулярність, визначення частоти серцевих скорочень (60/RR), оцінювання функцій збудливості та провідності;
2) визначення положення електричної осі серця і біоелектричної активності міокарда;
3) аналіз передсердного зубця Р, шлуночкового комплексу QRST; положення інтервалу ЄТ (зміщення догори, вниз або ж ізоелектрично);
4) інверсія (зубець T замість позитивного стає від'ємним) чи реверсія (зубець T з від'ємного перетворюється на позитивний) зубця T;
5) електрокардіографічний висновок.
Спочатку характеризують ритм серця: правильний (перед кожним комплексом QRS зубець Р, інтервал RR – однаковий) чи неправильний; при брадикардії є менше як 60 скорочень за 1 хв; при тахікардії – більше як 80 скорочень за 1 хв. При миготливій аритмії замість зубців Р є хвилі f (фібриляція передсердь) або хвилі FF (тріпотіння передсердь), інтервали RR при цьому різні.
Якщо на ЕКГ реєструються хвилі ff або FF, то їх частоту визначають за формулою 60: ff або 60: FF. Наприклад, інтервал FF дорівнює 0,2 с, тоді 60: 0,2 = 300 скорочень передсердь за 1 хв – тріпотіння передсердь. При фібриляції передсердь (хвилі її) частота посмикувань їх м'язів становить понад 350–500 за 1 хв і більше. В обох випадках частоту скорочень шлуночків визначають як 60: RR. При екстрасистолії є додаткове скорочення, після якого – комплементарна пауза.
Зубець охарактеризує час, потрібний для повного охоплення збудження обох передсердь. За нормальних умов він не перевищує 0,1 с. Висота зубця Р становить 0,5–2 мм. Широкий, плоский і двогорбий зубець Р у І, II, аVL, V4-6 відведеннях вказує на гіпертрофію лівого передсердя, що найчастіше спостерігається при мітральному стенозі – Р-mitrale, Р-sinistrocardiale.
Високий, гострий зубець Р у III, II а VL, V1-2 відведеннях указує на гіпертрофію правого передсердя, що спостерігається при гострому і хронічному легеневому серці – Р-pulmonale, Р-dextracardiale.
Відтак аналізують проходження імпульсу через атріовентрикулярне з'єднання. Початок збудження шлуночків характеризується інтервалом PQ або PR (якщо відсутній зубець Q). Цей інтервал коливається в межах 0,12 – 0,20 с. Подовження інтервалу PQ вказує на наявність порушення провідності через атріовентрикулярне з'єднання.
Патологічним зубець Q є тоді, коли він ширший за 0,03 с, а глибокий – більший на 25% від зубця R. Такий зубець Q може бути ознакою гострого інфаркту міокарда (у такому разі він супроводиться підйомом сегмента ST, зубець Т або зливається з інтервалом ST (гостра фаза інфаркту міокарда), або реєструється у вигляді від'ємного зубця Т (підгостра фаза інфаркту міокарда). Отже, зубець Q є маркером або некрозу міокарда, або рубця після перенесеного інфаркту міокарда. У першому випадку, крім патологічного зубця вирізняється елевація сегмента ST, а в другому – нормальне положення інтервалу ST.
Час від початку зубця Q до кінця зубця S характеризується швидкістю поширення збудження по провідній системі шлуночків і по скоротливому міокарду. Цей час звичайно дорівнює 0,06–0,1 с. Довша тривалість комплексу QRS є свідченням блокади однієї з ніжок пучка Пса. Потім настає інтервал ST. Він охоплює період від кінця комплексу QRS до кінця репо-ляризації шлуночків (*ST–>7). Інтервал ST збігається з нульовою лінією. Зміщення інтервалу ST догори від нульової лінії (елевація) вказує на суб-епікардіальне ушкодження, а донизу (під ізолінію) – на субендокардіаль-не ушкодження. Гострий, високий зубець Те свідченням гіпоксії міокарда, а від'ємний (симетричний і рівнобічний) – ішемії міокарда.
Інтервал QT називають електричною систолою серця (на відміну від механічної систоли серця, яку характеризує інтервал І–II тонів фонокардіограми). Тривалість електричної систоли в нормі 0,38–0,43 с. її подовження спостерігається при синдромі видовженого Q‑Т.
Електрокардіографічний висновок. Спочатку характеризують ритм серцевих скорочень: правильний (синусовий, вузловий, шлуночковий) чи неправильний (синусова аритмія, синусова тахікардія, синусова брадикардія, фібриляція і тріпотіння передсердь), із зазначенням виду, часу її виникнення. Потім характеризують тривалість електричної систоли (у нормі, подовжена, вкорочена), біоелектричну активність серця (для цього користуються формулою QT. RR х 100%, норма = 40–60%), положення електричної осі (найкраще це зробити з використанням таблиць Письменного).
Далі характеризують функцію провідності по передсердях, передсердно-шлуночковому з'єднанню, ніжках пучка Гіса і скоротливому міокарді шлуночків. Відтак описують стан вінцевого кровотоку.
Приклад. Хворий, 1941 року народження. AT 150/100 мм рт. ст., скаржиться на стискаючий біль за грудниною, який повторюється кожні 15 – 20 хв, локалізується в середній третині груднини. Електрокардіограма: ритм синусовий, правильний, 86 за 1 хв; електрична вісь серця відхилена вліво; блокада передсердно-шлуночкового з'єднання І ступеня. Субендо-кардіальне ушкодження передньо-бічної стінки лівого шлуночка.
Можливий клінічний діагноз: ІХС: нe-Q-інфаркт передньо-бічної стінки лівого шлуночка (дата).
Фонокардіографія (ФКГ). Як відомо, звуки утворюються внаслідок коливальних рухів матеріальних частинок серця. Кількість коливань за одиницю часу називають частотою звуку, її вимірюють у герцах (Гц). Усі звуки поділяють на тони і шуми залежно від частотного складу. У вітчизняних фонокардіографах використовують такі частоти: низькочастотну – Н (35 Гц), середньочастотні – С1 (70 Гц) і С2 (140 Гц), високочастотну – В (250 Гц).
При вислуховуванні серця фонендоскопом краще вловлюються звуки з частотою 35 Гц, а при вислуховуванні дерев'яним стетоскопом – з частотою 70 Гц. Сучасні фонокардіографи реєструють низькочастотні шуми серця, які вухо не чує, і допомагають виявити III і IV тони.
Приміщення, де реєструють ФКГ, повинно мати звуковбирне покриття (пористі стінні плити) або подвійні рами у вікнах і подвійні двері. Мікрофон щільно приставляють до поверхні тіла. Шкіру під мікрофоном треба змочити водою. Дуже притискати мікрофон до тіла не слід, оскільки при цьому зменшується його чутливість. Звуки серця записують при затриманому диханні на видиху (рот має бути відкритий). Фельдшер має заздалегідь намітити, в яких точках буде робити запис, на якій частоті, в якому положенні хворого, в яких фазах дихання. При цьому треба пам'ятати, що пресистолічний шум, III і IV тони над верхівкою найкраще виявляються на частоті С1, а тон відкриття мітрального клапана OS (opening shap) – на частоті С2 і В. Перед дослідженням хворий 15–20 хв повинен полежати у зручній позі. ФКГ записують не менше, ніж на двох частотах – Н і С2 або С1 та С2 і паралельно ЕКГ у 12 відведеннях. Найкраще записувати ФКГ на швидкості 100 мм/с.
Фонокардіограма в нормі складається з чотирьох тонів, при цьому III і IV тони трапляються не завжди, особливо останній.
І тон – максимальна амплітуда цього тону записується на частотах Н і С, найменша – на частоті В, вона максимальна над верхівкою серця.
I тон складається з трьох половинних частин. Перша частина утворена низькочастотними і низькоамплітудними коливаннями, що виникають внаслідок скорочення передсердь. Друга частина, яка складається з двох-трьох високоамплітудних і більш високочастотних коливань, утворюється внаслідок закриття двостулкового і тристулкового клапанів. Третя частина І тону складається з однієї-двох осциляцій, що виникають при відкритті півмісяцевих клапанів аорти та легеневої артерії.
Інтервал від початку зубця Q на ЕКГ до початку другої частини І тону над верхівкою дістав назву інтервалу Q – І тон. Його тривалість у нормі становить 0,02–0,05 с, він характеризує час, протягом якого електрична енергія трансформується в механічну. У хворих з мітральним стенозом інтервал Q – І тон видовжується (чим він довший, тим більше виражений мітральний стеноз).
II тон складається з двох компонентів: аортального і пульмонального. Амплітуда і частота першого компонента в нормі завжди більші від другого. При легеневій гіпертензії другий компонент більший від першого, а при системній гіпертензії – перший більший від другого. Початок II тону збігається з кінцем зубця Тиа ЕКГ або пізніше від нього на 0,03 – 0,04 с. Зменшення інтервалу Т – II тон вказує на енергетичну динамічну недостатність серця – синдром Хегліна (II тон реєструється раніше, ніж зубець Т на ЕКГ).
Відстань між І і II тонами називається механічною систолою серця; вона коротша від електричної систоли (Q‑Т) на 0,04–0,05 с. Укорочення механічної систоли спостерігається при значному вкороченні інтервалу І – II тон (симптом дятла при аускультації серця).
У хворих з мітральним стенозом на ФКГ після II тону з'являються додаткові високочастотні (С2) дві-три осциляції – клацання відкривання мітрального клапана (opening shap), звичайно воно виникає через 0,07 – 0,12 с після II тону. Чим коротший інтервал «II тон – OS', тим більше виражений стеноз отвору мітрального клапана.
Серцеві шуми. За допомогою фонокардіограми можна ідентифікувати 8 видів шумів – 4 систолічних і 4 діастолічних. Систолічні шуми: протоси-столічний (початок систоли, одразу після І тону), мезосистолічний (середина систоли, не пов'язаний з І тоном), предіастолічний (наприкінці систоли, перед II тоном), пансистолічний (протягом усієї систоли). Діастолічні шуми: протодіастолічний (початок діастоли, одразу після II тону), мезоді-астолічний (середина діастоли), пресистолічний (перед І тоном), пандіасто-лічний (протягом усієї діастоли).
Ехокардіографія. Зображення структур серця за допомогою ультразвуку ґрунтується на відбитті ультразвукових хвиль на межі між двома речовинами з різними фізичними властивостями. – кров'ю і ендокардом. Ультразвукові хвилі генерують п'єзоелектричні кристали під впливом змінного електричного поля. Бхокардіографія дає змогу побачити розміщення і характер рухів різних структур серця (клапанів, стінок порожнин тощо).
Показання до ехокардіографії: шум у серці; патологічні зміни на рентгенограмі грудної клітки (збільшення серця або окремих його порожнин, зміни аорти, клапанів тощо); біль у грудній клітці; непритомності (умлівання); ознаки порушення мозкового кровотоку; порушення ритму і провідності; лихоманка; обтяжений родинний анамнез щодо раптової смерті; ІХС; ідіо-патична гіпертрофічна кардіоміопатія; спостереження за хворими на ІХС, артеріальні гіпертензії; вади серця; після кардіохірургічних операцій.
Розрізняють три основних варіанти ехокардіографії:
1) ехокардіографія в М-режимі, або одновимірна;
2) секторальне сканування, або двовимірна ехокардіографія;
3) допплєрехокардіографія.
Ехокардіографія в М-режимі (від англ. movement – рух). При цьому ультразвук сфокусований у вузький пучок, який, проходячи крізь різні структури серця, дозволяє отримувати зображення їх руху в часі в різних зрізах. При скануванні серця в М-режимі рух передньої стулки мітрального клапана нагадує букву М.
В основі двовимірної ехокардіографії'лежать рухи ультразвукового променя назад і вперед у межах більш-менш вузького сектора (60–90°) з великою частотою – близько 30 разів за 1 с. При цьому ехозображення серця отримують через невелике ультразвукове віконечко (де немає легень, оскільки вони створюють непроникний бар'єр для ультразвуку). За допомогою двовимірної ехокардіографії оглядають усі клапани серця, розміри та вміст порожнин, товщини стінок, шлуночків, великих судин (аорти, легеневої артерії).
В основі допплєрехокардіографії лежить вимірювання частоти звукових хвиль. Під час руху крові до датчика частота відбитих хвиль збільшується, а під час руху її в протилежному напрямку – зменшується. Кровотік супроводиться звуковим ефектом. Кольорова допплєрехокардіографія підвищує точність визначення локалізації патологічних потоків крові, що важливо в діагностиці природжених і набутих вад серця. Основними показниками ехокардіограми (ЕхоКГ) є:
I. Показники насосної функції серця:
– поперечний розмір аорти й лівого передсердя (в діастолу та систолу) – 3,0–3,3 см;
– діаметр лівого шлуночка (в діастолу та систолу) – 4,9–5,5 см; 3,0–3,5 см;
– діаметр правого шлуночка (в діастолу та систолу) – 2,5–2,7 см.
II. Показники скоротливості серця у фазі вигнання:
Фракція викиду 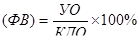 (норма 55–75%),
(норма 55–75%),
де УО – ударний об'єм, мл; КДО – кінцевий діастолічний об'єм, мл.
III. Показники товщини міжшлуночкової перегородки, задньої стінки лівого шлуночка і маси міокарда лівого шлуночка:
– товщина міжшлуночкової перегородки (в діастолу та систолу) – 0,86 – 0,94 см;
– товщина задньої стінки лівого шлуночка (в діастолу та систолу) – 0,86–0,94 см;
– маса міокарда лівого шлуночка (в діастолу та систолу) – 130–135 г.
Навантажувальна ехокардіографія. Навантаження може бути фізичним (субмаксимальним, максимальним) або фармакологічним (добутамін-ехокардіографічний тест). При субмаксимальному велоергометричному фізичному навантаженні приріст фракції викиду ЕхоКГ має становити 10% і більше. Недостатній приріст величини ФВ (0–10%) або від'ємна його динаміка є ознакою скритої серцевої недостатності, що важливо для експертизи допризовників.
Добутамін-ехокардіографію використовують, зокрема, для верифікації синдромів оглушення та гібернації міокарда (кровопостачання міокарда обмежене, на ЕхоКГ є ділянки гіпокінезії, але після внутрішньовенного введення добутаміну скоротливість поліпшується, ділянки гіпокінезії зникають).
З лабораторних досліджень при захворюваннях органів кровообігу найбільше значення мають дослідження рівня ліпідів крові (маркерів атерогене-зу), активності креатинфосфокінази та її МВ-фракції, серцевих тропонінів І, Т та С-реактивного протеїну (маркерів інфаркту міокарда).
У випадках гострих коронарних синдромів (нестабільна стенокардія, не-Q-інфаркт міокарда, Q-інфаркт міокарда) найбільше значення має дослідження наявності в периферійній крові підвищених рівнів креатинфосфокінази, тропонінів Т або І та С-реактивного протеїну. Тропоніни – це особливі скоротливі білки, без яких неможлива систоло-діастолічна діяльність серця. У здорових людей їх у крові немає або ж є не більше 0,1 нг/мл. Позитивний тест на тропоніни дає можливість заперечити діагноз стенокардії і майже із 100% впевненістю діагностувати гострий інфаркт міокарда. Діагноз підтверджує підвищення вмісту в крові креатин-фосфокінази (зокрема її МВ-фракції), міоглобіну, С-реактивного протеїну, фібриногену та продуктів його розпаду.
Висновок
В своїй роботі ми висвітили методи клінічного обстеження пацієнтів та показали діагностичну цінність різних суб’єктивних, та об’єктивних методів дослідження для оцінювання стану здоров'я пацієнта, та ступеню патологічних змін у його організмі. Більша частина дослідження була присвячена виявленню синдромів, які розвиваються в разі захворювання внутрішніх органів, на прикладах найпоширеніших патологічних станів та захворювань, які потребують екстреної та планової діагностики.
Роль медичної сестри-бакалавра в обстеженні хворого набуває особливого значення в умовах сімейної медицини. Медична сестра-бакалавр лише тоді матимуть чітке уявлення про хворобу обстежуючої ним людини, коли детально ознайомиться з життям хворого від раннього дитинства до даного моменту.
Ми навчились в деталях опитувати хворого, цікавились здоров’ям усіх членів сім’ї та записували цю інформацію щоб нею зміг скористатися й сімейний лікар.
Навчилися підсумовувати отримані результати, згруповувати їх у порядку значущості для даного хворого. Ланцюг з цих логічних операцій і становить сутність медичного мислення, для чого медичній сестрі-бакалавру необхідно мати великий запас знань, добру пам'ять, тонку спостережливість і великий, усвідомлений та критично осмислений практичний досвід, знання комп’ютерних технологій.
Медична сестра-бакалавр повинна вміти пов’язати інформацію про хворобу отриману за допомогою своїх органів чуття, з показанням допоміжних та лабораторних досліджень.
Таким чином, роль медичної сестри-бакалавра в діагностичному процесі не обмежується паспортною частиною, коротким опитуванням та з’ясуванням основних скарг хворого. Інформація, зібрана медичною сестрою-бакалавром про хворого та його хворобу, – важливе підґрунтя для лікарів, при чому не лише для встановлення діагнозу, а й організації лікування.
Використана література
1. Внутрішня медицина: Терапія: Підручник/ Н.М. Середюк, В81 І. П. Вакалюк, О.С. Стасимин та інші. – К.: Медицина, 2007 – 688 с.
2. Андрущенко Е.В. Дифференціально – діагностичний довідник терапевта. – К.: Здоров'я, 1985.
3. Левченко В.А., Середюк Н.М. Внутрішні хвороби. – Львів: Світ, 1995.
4. Пропедевтика внутрішніх хвороб з доглядом за терапевтичними хворими / За заг. ред. А.В. Єпішина. – Тернопіль: Укрмедкнига, 2001. – 768 с.
5. Регеда М.С., Фрайт В.М. та інші. Невідкладна допомога в терапії. – Львів: Сполом, 2002.
6. Сестринська справа /За ред. проф. М.Г. Шевчука. – К.: Здоров'я, 1994.
НАУКОВА РОБОТА
на тему:
« Клінічні обстеження пацієнтів з захворюваннями внутрішніх органів та його значення »
Куп’янськ – 2008
Вступ
Мета роботи. Реформування медичної освіти в Україні висуває нові вимоги до майбутніх сестер – бакалаврів. Збільшується значення самостійності медичної сестри під час первинного обстеження пацієнта, визначення стану його здоров'я і проведення діагностичного пошуку за наявності найпоширеніших клінічних синдромів.
Медична сестра – бакалавр повинна знати основні причини розвитку симптомів та синдромів у клініці внутрішніх захворювань, навчить правильно призначати обстеження пацієнту та своєчасно виявити симптоми захворювання внутрішніх органів, що дасть змогу своєчасно не тільки діагностувати патологічний процес, але і зберегти життя і здоров'я пацієнта.
Актуальність теми. Методи обстеження хворого мають важливе значення для діагностики терапевтичних захворювань. Вони складають велику питому вагу в клініці внутрішніх хвороб, знання медичної сестри методів обстеження пацієнтів відіграє суттєву роль не лише для своєчасної та правильної діагностики, але й для відповідного впливу на лікувальний процес, прогноз та видужання пацієнта.
Ще у працях Гіппократа людство вперше отримало систематизацію свого багатовічного досвіду в медицині. Гіппократ звернув увагу на загальний вид, вираз обличчя, положення тіла, форму грудної клітки, стан черева, шкіру та слизові оболонки, язик, температуру тіла. Оцінювався сон, дихання, травлення, пульс, виділення (поту, сечі, мокроти).
Основу методики практичного лікаря, а саме: пальпація, наприклад печінки, селезінки; постукування; вислуховування.
Гален заклав основу діагностики розпізнання місцевих вогнищ захворювання. Він детально вивчив все про пульс і зображення дзеркал для освітлення доступних частин тіла (прямої кишки, піхви). Протягом більше ніж 10000 років вільна творча думка завмирає, діагностика в цю епоху, вся наука звелася до вивчення пульсу та огляду сечі.
В діагностиці в цей час, до початку XIX століття, не було руху вперед, якщо навіть взяти до уваги успіх в розпізнанні серцевих захворювань (пальпація в серцевій області, огляд яремних вен і каротиду) та введення хімічного обстеження сечі.
Наукові основи сучасних методів діагностики, яка головним чином покорила розвиток фізики та хімії. Винаходження термометрів, вушне дзеркало і метод перкусії але не змогли знайти спосіб для розповсюдження.
В 1808 році з’явився опис перкусії але на французькій мові.
В 1818 році Корвізар написав свої спостереження про перкусію.
В 1819 році Лаєннек написав свою працю про аускультацію.
В подальшому розвивається хімічні та мікроскопічні методи діагностики. Розробляють клінічну термометрію. Вводять різні оптичні прилади для освітлення і огляду порожнини тіла.
В кінці XIX починають застосовувати бактеріологічні і серологічні методи обстеження, вводиться вимірювання артеріального і кров’яного тиску, закладають рентгенологічні методи діагностики,
На початку ХХ століття розробляється електрокардіографічний метод.
Кожна медична сестра – бакалавр згідно сучасним вимогам в медицині під час професійної діяльності широко буде використовувати методи клінічного дослідження і не зможе обходитись без них жодного дня. Тому виникла необхідність написати цю науково-дослідницьку роботу яка базується на досягненнях сучасної теоретичної та практичної медицини.
В нашій роботі дається опис основних (опитування, огляд, пальпація, перкусія, аускультація) та додаткових – інструментальних і лабораторних методів обстеження хворого.
Присутні також методики клінічного обстеження пацієнтів з різними захворюваннями внутрішніх органів, зокрема з патологією дихальної, серцево-судинної, травної, сечовидільної, ендокринної системи та органів кровотворення. Для цього окремо виділені пункти, де детально, за допомогою методик, охарактеризовується той чи інший орган та визначається його функціональний стан.
Одержані результати під час відповідних досліджень дозволятимуть правильно поставити діагноз та своєчасно призначити комплексну (етіотропну, патогенетичну та симптоматичну) терапію, яка буде спрямована на видужання хворого.
Теоретичні основи обстеження хворих та основні скарги пацієнтів
Дата: 2019-05-29, просмотров: 280.