а) систолическую АГ (повышение систолического АД при нормальном или сниженном диастолическом развивается за счет повышения УО,
б) систоло - диастолическую при увеличении и УО и сопротивления кровотоку и
в) диастолическую при повышении периферического сопротивления кровотоку при снижении пропульсивной функции левого желудочка сердца.
По течению выделяют 5 вариантов АГ:
а) транзоторная артериальная гипертензия - редкие, кратковременные и незначительные повышения АД, нормализуется без лечения,
б) лабильная (умеренное и нестойкое частое повышение АД, нормализующееся под влиянием лечения),
в) стабильная АГ - устойчивое и часто значительное повышение АД, снижение которого возможно только при активной гипотензивной терапии,
г) злокачественная АГ - с очень высоким АД, особенно диастолическим (выше 120 мм), с быстрым прогрессированием, значительной толерантностью к лечению + ренопатия и быстро развивается почечная недостаточность,
д) АГ с кризовым течением, причем пароксизмальные повышения АД могут быть на фоне любых исходных значений - пониженного, нормального или повышенного АД.
Патогенез вторичных артериальных гипертензий. В возникновении и поддержании многих форм симптопатический гипертеннзии большое значение имеет гуморальная система ренин – ангиотензин - альдостерон. Фермент ренин вырабатывается гранулярными клетками юкстагломерулярного аппарата почек. При взаимодействии с α2-глобулиновой фракцией плазмы крови - ангиотензиногеном (вырабатываемым печенью), образуется ангиотензин- I (также не оказывающий влияния на тонус сосудистой стенки. Но под влиянием конвертинэнзима превращается в ангиотензин- II, обладающий мощным вазопрессорным действием. Есть прямая связь между содержанием ангиотензина- II и альдостерона. Альдостерон (гормон коры надпочечников - минералокортикоид) повышает реабсорбцию натрия в почках и задержку его в мышечных элементах артериол, что сопровождается их набуханием и повышением чувствительности рецепторов сосудистой стенки к прессорным влияниям (например, норадреналина). Между содержанием в крови альдостерона и активностью ренина существует в норме обратная зависимость. В физиологических условиях уменьшение почечного кровотока в клетках юкстагломерулярного аппарата вызывает обильную грануляцию и усиление синтеза ренина. Эти клетки выполняют роль волюморецептров и участвуют в регуляции уровня АД, реагируя на изменения количества притекающей к клубочку крови. Образующийся ангиотензин повышает АД, улучшает перфузию почек и уменьшает интенсивность синтеза ренина. Однако обратная зависимость между выработкой ренина и АД нарушается при многих патологических состояниях - в первую очередь при нефрогенной и особенно при реноваскулярной гипертензии.
1. Почечная артериальная гипертензия:
а) артериальная гипертензия может быть при нефропатии беременных; при аутоиммуно-аллергических заболеваниях почек, как воспалительных (диффузные гломерулонефриты, коллагенозы), так и при дистрофических (амилоидоз, диабетический гломерулосклероз).
Например, у больных с хроническим диффузным гломерулонефритом имеется пролиферативно-склерозирующий процесс в почечной ткани с запустеванием части клубочков, сдавлением приводящих сосудов и в итоге повышением АД.
б) при инфекционных интерстециальных заболеваниях почек - при хроническом пиелонефрите наблюдается гипертрофия и гиперплазия юкстагломеруллярного аппарата и стойкое усиление секреции ренина. Нефрогенный характер артериальной гипертензии при хроническом одностороннем пиелонефрите подтверждается результатами хирургического лечения - если вторая почка без патологии, то после удаления больной почки АД нормализуется.
в) реноваскулярная или вазоренальная - при нарушении кровоснабжения почек и при врожденных сужениях артерий, или гипоплазии их, аневризмах, при приобретенных поражениях артерий при атеросклерозе, тромбозе, кальценозе, сдавлении рубцами, гемотомами, новообразованиями (в эксперименте - винтовой зажим, резиновая капсула).
В этом случае ведущая роль в стимуляции секреции ренина принадлежит уменьшению кровотока в почечных артериях.Образующийся ангиотензин- II оказывает прямое прессорное действие и стимулирует синтез альдостерона, который в свою очередь увеличивает накопление Na+ в сосудистых стенках и усиливает прессорные реакции.
г) при урологических заболеваниях почек и мочевыводящих путей (врожденных - гипоплазия почек, поликистоз) или приобретенных (почечнокаменная болезнь, опухоли структуры мочевыводящих путей), при травмах почек, с образованием гематом в околопочечниковой клетчатке.
д) ренопривная артериальная гипертензия развивается после удаления обеих почек. В норме в почках вырабатываются антигипертензивные факторы - кинины и простагландины и при их недостатке повышается АД. Особенное значение при этой гипертензии имеет нарушение равновесия в содержании в тканях и тканевых жидкостях Na+ и K+. Ренопривная гипертензия сопровождается отеками, причем отеки исчезают и АД нормализуется, если при лечении применяется аппарат "искусственная почка" с соответствующим подбором электролитов в перфузуонной жидкости.
2. Неврогенные симптоматические артериальные гипертензии:
а) центрогенные - связанные с поражением головного мозга - энцефалит, опухоли, кровоизлияния, ишемия, травмы (в эксперименте - путем создания у животных отрицательных эмоций - страха, ярости, невозможности избежать опасности; перенапряжения ВНД - выработка сложных дифференцировочных рефлексов, перестройка стереотипов, извращение суточных ритмов, перевязка сосудов, сдавление мозговой ткани).
б) периферические - связанные с поражением периферической НС - при полиомиэлите, полиневрите; рефлексогенная (растормаживания) у больных атеросклерозом сосудистая стенка малорастяжима → уменьшение раздражения барорецепторов и повышение АД (в эксперименте при перерезке депрессорных нервов от аорты или каротидных синусов).
3. Эндокринопатическая артериальная гипертензия:
а) при гормональных опухолях гипофиза – акромегалия + повышение АД, болезнь Иценко-Кушинга + повышение уровня кортизола;
б) при опухолях коры надпочечников – повышение уровня глюкокортикоидов, минералокортикоидов → гиперальдостеронизм, феохромоцитома → повышение уровня норадреналина;
в) при диффузном токсическом зобе – повышение уровня тироксина → гиперкинезия;
г) при дискринии в период климакса.
4. Гемодинамическая артериальная гипертензия:
а) при снижении эластичности стенок аорты и крупных сосудов не происходит адекватного растяжения сосудистой стенки пульсовой волной, проходящей по сосудам;
б) гипертензия при недостаточности аортального клапана обусловлена увеличением конечного диастолического объема крови в левом желудочке в следствие регургитации крови из аорты в период диастолы;
в) гипертензия при коарктации аорты связана с одной стороны с резким повышением сопротивления кровотоку на участке сужения аорты, а с другой стороны - с нарушением кровоснабжения почек, поскольку почечные артерии отходят ниже места коарктации;
г) сужение сонных, позвоночных или базиллярной артерии ведет к ишемизации мозга - цереброишемическая артериальная гипертензия;
д) чисто диастолическая артериальная гипертензия развивается при повышении периферического сопротивления артериальному кровотоку из-за снижения пропульсивной функции левого желудочка при миокардитах или надостаточностью его из-за перенапряжения или нарушения венозного возврата крови к сердцу.
Гипертоническая болезнь (ГБ)- эссенциальная, первичная - основными проявлениями которой являются:
1. повышенное АД с частыми церебральными расстройствами сосудистого тонуса;
2. стадийность в развитии симптомов;
3. выраженная зависимость от функционального состояния нервных механизмов регуляции АД;
4. отсутствие видимой причинной связи болезни с первичным органическим поражением каких-либо органов или систем. Это и отличает ГБ от вторичных (симптоматических артериальных гипертензий), в основе которых лежит поражение внутренних органов или систем, регулирующих АД. Ведущий, пусковой фактор ГБ - спазм артерий в следствие растормаживания СДЦ и возникновения в нем патологической доминанты (застойного, длительного, иннертного возбуждения, подкрепляющегося неспецифическими раздражителями и не имеющего биологической целесообразности для организма). Основной причиной ГБ является острое или длительное эмоциональное перенапряжение, ведущее к развитию невроза и нарушению нервных механизмов регуляции АД на фоне слабости основных корковых процессов.
Очевидно, есть еще какие-то приобретенные или врожденные особенности организма (в т.ч. особенности личности). Возможно, к развитию ГБ предрасполагают генетически обусловленные особенности обмена веществ - отмечено, что у родственников больных ГБ частота этого заболевания выше, чем среди населения в целом.
Отмечена высокая заболеваемость ГБ у однояйцевых близнецов.
Определенное значение имеет избыточное потребление поваренной соли
И есть еще одна теория - роль наследственного дефекта клеточных мембран, изменяющего проницаемость мембран для электролитов и как следствие этого:
1. повышается концентрация Na+ в клетке и снижается концентрация K+ и
2. увеличивается концентрация свободного Ca2+, что повышает сократимость клетки и высвобождает агенты симпатоадреналового действия.
Согласно этой теории - это и есть причина ГБ, а эмоциональный стресс - как условие для выявления патологии.
Уже в начальном периоде ГБ в патогенез включаются изменения со стороны гуморальных прессорных и депрессорных систем. Их активация носит компенсаторный характер и возникает как реакция на перенапряжение и нарушение трофики нервных клеток головного мозга. Быстро формируется гиперкинетический тип кровообращения - повышение сердечного выброса и мало меняется общее периферическое сопротивление сосудов. Но очень часто рано повышается сосудистое сопротивление в почках - развивается ишемизация и усиливается активность ренин-ангиотензиновой системы.
В этот период, пока растяжимость и эластичность аорты еще сохранены, происходит перенастройка барорецепторов синокаротидной зоны и дуги аорты, что выражается в сохранении нормальной активности аортального нерва при повышенном АД (а в норме - депрессорный эффект). Возможно, эта "перенастройка" барорецепторов обеспечивает задачи регуляции кровоснабжения, сдвигая его параметры на оптимальный для новых условий уровень. Но затем утолщение стенок аорты и сонных артерий и уменьшение их эластичности на более поздних стадиях ГБ приводит к снижению чувствительности барорецепторов и уменьшению депрессорных реакций.
Влияние ЦНС на тонус артерий и особенно артериол, а также на функцию миокарда опосредуется через симпато-адреналовую систему, включая сосудодвигательные центры подбугорья, симпатический нерв, надпочечники, α- и β-адренергические рецепторы сердца и сосудов, что в итоге ведет к гиперкинезии сердца и констрикции сосудов. В начальных стадиях из-за повышения сердечного выброса почечный кровоток может бытьусилен и это ведет к повышению мочеотделения и экскреции Na+. Потеря натрия стимулирует секрецию альдостерона, задерживающего натрий в тканях и стенках артериол, что повышает их чувствительность к прессорным воздействиям. Т.о., формируются порочные круги:
1) усиление секреции катехоламинов + почечный фактор → ренин-ангиотензиновый механизм → СДЦ → повышение уровня катехоламинов;
2) ренин-ангиотензиновый и альдостероновый механизмы потенцируют друг друга;
3) ослабление депрессорного механизма способствует растормаживанию СДЦ → повышение АД и снижение возбудимости депрессорных барорецепторов.
Стабильность и выраженность артериальной гипертензии при гипертонической болезни определяется не только активностью прессорных систем организма, но и состоянием ряда депрессорных систем, в том числе кининовой системы почек и крови, активностью ангиотензиназы и почечных простагландинов.
Повышение активности депрессорных механизмов на ранних стадиях гипертонической болезни следует рассматривать как реакцию на артериальную гипертензию. В физиологических условиях депрессорные системы нейтрализуют действие факторов, вызывающих повышение АД, поскольку между прессорными и депрессорными системами есть четкое взаимодействие.
Период стабилизации гипертонической болезни характеризуется новыми гемодинамическими сдвигами: постепенным уменьшением сердечного выброса и нарастанием общего периферического сосудистого сопротивления. Большую роль в этот период играет снижение компенсаторных резервов депрессорных нервных и гуморальных механизмов (гуморальные депрессорные системы, чувствительность барорецепторов дуги аорты и синокаротидной зоны). Постоянное напряжение гипоталамических структур, ответственных за регуляцию АД, приводит к тому, что первоначально нестойкое и кратковременное повышение тонуса артериол (и в особенности артериол почек) становится постоянным.Поэтому в патогенезе гипертонической болезни в период стабилизации все большую роль играют гуморальные факторы. Функциональное (вазоконстрикция), а затем и органическое (артериаологиалиноз) сужение почечных артериол вызывает гиперфункцию и гипертрофию юкстагломеруллярного аппарата и повышение секреции ренина.
В патогенез нередко включаются новые звенья - в частности повышение прессорной активности гипоталамических структур под влиянием ишемии, связанной с вазоконстрикцией и ангиопатией сосудов головного мозга. У значительной части больных развивается атеросклероз аорты, ведущий к потере ее эластичности, что способствует дальнейшему повышению систолического давления и разрушению барорецепторных зон. Атеросклероз артерий головного мозга и почечных артерий создает предпосылки к стабилизации повышенного АД в связи с постоянной ишемией мозга и почек.
Рано возникает перегрузка сердца и развивается сердечная недостаточность.
АРТЕРИАЛЬНЫЕ ГИПОТЕНЗИИ
Гипотензии - понижение артериального давления ниже 100/60 мм рт.ст. (для лиц старше 30 лет - ниже 105/65 мм рт. ст.) или при снижении среднединамического АД ниже 75 (90/60:2=75).
Классификация:
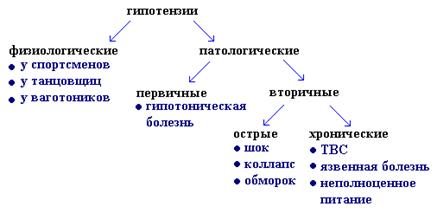
Первичная (эссенциальная) артериальная гипотензия некоторыми авторами рассматривается как гипотоническая болезнь - гипотензивный тип нейро-циркуляторной дистонии. Предполагается, что в патогенезе первичной артериальной гипотонии играют роль нарушения высших вегетативных центров вазомоторной регуляции, это ведет к стойкому уменьшению общего периферического сопротивления при недостаточном увеличении сердечного выброса.
Течение и клиническое проявления первичной артериальной гипотензии не закономерны. Весной и летом чаще обострения, а так же после острых инфекционных заболеваний.
Встречается заболевание чаще у женщин 31-40 лет. При развитии у детей и подростков придают значение наследственной отягощенности, несоблюдению режима дня, конфликтным ситуациям в школе или дома, перенесенным инфекционным заболеваниям.
Острая артериальная гипотензия чаще всего является следствием острой сердечно-сосудистой недостаточности или сосудистой недостаточности при шоке различного генеза или коллапсе, при внутреннем кровотечении и кровопотере, при внезапном перераспределении массы циркулирующей крови, при тяжелых интоксикациях, инфекциях (грипп, сыпной и брюшной тиф, пищевые токсикоинфекции, дизентерия), отравлении различными ядами, при неправильном применении нейролептиков, ганглиоблокаторов, симпатолитиков.
Из островозникающих гипотензий наиболее важное место занимает шок - типовой фазово-развивающийся патологический процесс, возникающий вследствие расстройств нейрогуморальной регуляции, вызванных экстремальными воздействиями и характеризуется уменьшением кровоснабжения тканей, нарушением обменных процессов, гипоксией и угнетением функций организма.
Коллапс - остро развивающаяся сосудистая недостаточность с падением сосудистого тонуса и острым понижением ОЦК. При этом уменьшается приток венозной крови к сердцу, снижается серд. выброс, понижается АД и венозное давление, нарушается перфузия тканей и обмен веществ, развивается гипоксия головного мозга и угнетаются жизненноважные функции организма. Коллапс развивается как осложнение при тяжелых патологических состояниях и острых заболеваниях внутренних органов - при перитоните, остром панкреатите, что связано с эндогенной интоксикацией. Инфекционный коллапс развивается как осложение при острых менингоэнцефалитах, брюшном и сыпном тифе, острой дизентерии, и т.п. в связи с интоксикацией эндо- и экзотоксинами микроорганизмов, преимущественно влияющей на ЦНС или на рецепторы пре- и посткапилляров.
Гипоксический коллапс может быть в условиях понижения O2 особенно в сочетании с пониженным барометрическим давлением. Причиной циркуляторных нарушений здесь будет недостаточность приспособительных реакций организма, что ведет к гипоксии, воздействующей прямо или косвенно через рецепторный аппарат системы на СДЦ. Развитию коллапса способствует гипокапния (следствие гипервентиляции, что ведет к расширению сосудов, депонированию и понижению ОЦК).
Ортостатический коллапс (возникает при быстром переходе из горизонтального в вертикальное положение и обусловлен перераспределением крови с увеличением общего объема венозного русла и снижением венозного возврата к сердцу. В основе его лежит недостаточность венозного тонуса. Он может возникать в послеоперационном периоде при быстрой эвакуации асцитической жидкости или в результате спинномозговой или перидуральной анестезии.
Одной из частых форм является геморрагичесий коллапс, развивающийся при острой массивной кровопотере в связи с быстрым уменьшением ОЦК. Такое же состояние может возникнуть в следствие обильной плазмопотери при ожогах, водно-электролитных расстройствах при тяжелой диарее, неукротимых рвотах, при нерациональном применении мочегонных средств.
Коллапс может быть при острых заболеваниях сердца, сопровождающихся резким и быстрым понижением УО (инфаркт миокарда, гемоперикард, острый миокардит, при тромбоэмболиях легочной артерии). Острая сердечнососудистая недостаточность при этих состояниях часто называется синдром малого выброса (при кардиогенном шоке).
В патогенезе коллапса можно условно выделить два основных механизма, которые часто сочетаются. Один механизм заключается в падении тонуса артериол и вен в результате воздействия инфекционных, токсических, физических, аллергических, и других факторов непосредственно на сосудистую стенку, СДЦ и сосудистые зоны. При недостаточности компенсаторных механизмов снижение периферического тонуса сосудов (парез сосудов) ведет к патологическому повышению емкости сосудистого русла, понижению ОЦК с депонированием крови в некоторых сосудистых областях, понижением венозного притока к сердцу, повышением ЧСС, понижением АД.
Другой механизм связан непосредственно с быстрым понижением массы циркулирующей крови (например, при массивной кровопотере и плазмопотере, когда это превосходит компенсаторные возможности организма). Возникающий в ответ на это рефлекторный спазм мелких сосудов + повышение ЧСС под влиянием повышенного выброса катехоламинов может оказаться недостаточными для сохранения нормального уровня АД. Понижение ОЦК снижает возврат крови к сердцу и соответственно понижает УО, нарушает систему микроциркуляции. Кровь скапливается в капиллярах, понижается АД. Развивается гипоксия циркуляторного типа и метаболический ацидоз, которые ведут к повреждению сосудистой стенки, повышению ее проницаемости. Это способствует переходу воды и электролитов из крови в межклеточное пространство. Нарушаются реологические свойства, возникает гиперкоагуляция крови, патологическая агрегация эритроцитов и тромбоцитов, создаются условия для образования микротромбозов.
Обморок - внезапно развивающееся патологическое состояние характеризуется резким ухудшением самочувствия, тягостными переживаниями, дискомфортом, вегетативно-сосудистыми расстройствами, снижением мышечного тонуса и кратковременным нарушением сознания. Обморок может быть вызван действием различных факторов, вызывающих преходящий спазм сосудов головного мозга, в том числе отрицательными эмоциями в связи с испугом, неприятным зрелищем, в конфликтной ситуации (психогенный обморок), болью (болевой обморок). Клинически обморок имеет три последовательные сменяющиеся стадии - предвестников, нарушение сознания и восстановительный период.
Лечение направлено на улучшение кровоснабжения и оксигенации головного мозга. Больного нужно положить, опустить голову и приподнять ноги, обеспечить доступ свежего воздуха, освободить от стесняющей одежды, побрызгать в лицо холодной водой. При необходимости дать подышать парами нашатырного спирта.
В тяжелых случаях, когда обморок затягивается - показан непрямой массаж сердца и искуственое дыхание.
Дата: 2019-03-05, просмотров: 426.