В ВОЕННОЕ ВРЕМЯ
Медицинское обеспечение войск (сил) — это система организационных, профилактических и лечебно-эвакуационных мероприятий, направленных на своевременное оказание медицинской помощи раненым и больным, их эвакуацию, лечение и реабилитацию, на медицинскую защиту личного состава от поражающих факторов радиационной, химической и биологической природы, на поддержание санитарно-эпидемиологического благополучия войск (сил) с целью сохранения и укрепления здоровья личного состава, быстрейшего восстановления бое- и трудоспособности раненых и больных и максимального возвращения их в строй по выздоровлении.
Организационную основу медицинского обеспечения войск составляют силы и средства медицинской службы. Функциональной же основой медицинского обеспечения является военно-медицинская доктрина, представляющая собой совокупность научно обоснованных принципов, определяющих систему и методы медицинского обеспечения вооруженных сил государства в конкретных исторических условиях.
Интенсивное развитие организационных форм медицинского обеспечения войск относится к периоду создания постоянных армии, служивших надежным инструментом централизованных государств в их борьбе с внешними врагами, а также для удержания в повиновении порабощенных классов и народов. Начальные элементы организации оказания медицинской помощи раненым и больным воинам обнаруживаются в глубокой древности в армиях Индии, Египта, Греции, Рима. В Древней Индии, например, привилегированные касты воинов обслуживались специально содержавшимися в войсках военными медиками, весьма искусными в своем ремесле. Военная медицина и ее важнейшая по тем временам отрасль – хирургия – достигли относительно высокого развития. В индийской армии был организован вынос раненых с поля боя. Невдалеке от поля боя развертывались специальные шатры – прообраз последующих перевязочных пунктов, в которых врачи оказывали раненым медицинскую помощь. Постоянное внимание оказанию медицинской помощи воинам уделялось в армиях Древнего Египта, Древней Греции. Историки свидетельствуют, что в армии Александра Македонского (IV в. до н.э.) существовала достаточно развитая военно-медицинская организация, направлявшая усилия не только на лечение больных и раненых, но и на предупреждение заболевании в войсках.
Высокого уровня развития военная медицина достигла в Римской империи. О том, какое важное место занимала организация медицинской помощи воинам, какое значение придавалось ей в государстве, свидетельствует тот факт, что военные врачи и Древнем Риме принадлежали к почетному сословию римских всадников. В вооруженных силах Римской империи существовала передовая для того времени военно-медицинская организация: военные врачи имелись в каждой когорте и легионе, в гарнизонах и на флоте. В армии были учреждены специальные лечебные учреждения – валетудинарии, размещавшиеся внутри укрепленного римского лагеря. Раненных в сражениях воинов выносили в тыл боевых порядков, там им оказывали помощь врачи когорт и затем эвакуировали в валетудинарии. Интересно, что уже в римской армии были введены начала само- и взаимопомощи: при легких ранениях легионеры должны были перевязывать себя сами или оказывать помощь товарищу. Для этого они снабжались индивидуальными перевязочными средствами. Большое значение придавалось мерам профилактики: рациональному устройству лагерей, снабжению доброкачественной водой, физическим упражнениям и т.д.
В последующие столетия в развитии военной медицины отмечался определенный спад. Он был обусловлен рядом общественно-политических и экономических факторов. В феодальных государствах Европы создававшиеся в период войн ополчения состояли из лиц низшего сословия – закрепощенных и бесправных земледельцев. Государство не было заинтересовано в организации специальной медицинской помощи ополченцам, военное здравоохранение представлялось дорогостоящим и излишним. Поэтому раненые и больные могли рассчитывать лишь на помощь лекарей-самоучек, среди которых было немало шарлатанов, а также на участие местного населения. Такое отношение государства к здоровью воинов, получивших в боях ранения и увечья, мало способствовало развитию военной медицины. Сказывался также низкий уровень состояния естественных наук, в том числе медицины, что обусловливалось противодействием церкви.
Положение изменилось на рубеже возникновения буржуазных отношений и формирования феодальных государств в Европе (XV в.). Централизованному государству потребовалась сильная постоянная армия, которая могла служить надежным инструментом политики, как внутренней, так и внешней. Ею стала профессиональная наемная армия. Однако содержание такой армии стоило дорого, восполнение ее новыми наемниками было затруднено, поэтому государство стало создавать военно-медицинскую организацию, призванную обеспечивать армию медицинской помощью как в мирное, так и в военное время. В XV – XVI вв. во Франции, Испании и других государствах в армиях имелись полковые хирурги, подвижные и стационарные госпитали, издавались специальные документы о порядке оказания медицинской помощи раненым. Все это способствовало развитию научных воззрений в области военной медицины. Появлялись исследования, посвященные изучению характера ранений, способов их лечения, стала издаваться научная литература по вопросам военного здравоохранения.
Вместе с тем медицинское обеспечение в наемных армиях было лишено гуманизма и подлинной заботы о воине. Наемник, отстаивающий интересы государства за обещанную ему плату, чуждый каких бы то ни было патриотических побуждений, вызывал у господствующих классов не только пренебрежение, но и недоверие. Последнее было настолько глубоким, что сказывалось решающим образом на организации медицинской помощи во время сражений. Неверие в преданность наемных солдат, боязнь возможного дезертирства привели к запрету осуществлять вынос раненых с поля боя во время сражения. Раненым запрещалось покидать боевые порядки в ходе сражения, лишь после его окончания они могли рассчитывать на оказание медицинской помощи.
Характер боевых действий той эпохи: сомкнутый строй, участие в сражении значительных масс конницы и пехоты на ограниченных площадях, жестокие рукопашные схватки, определявшие исход сражения, – все это делало участь раненых, оставшихся на поле боя печальной. Многие из них погибали под ногами пехоты, под копытами конницы, получали повторные ранения и увечья. Несмотря на это, ограничение помощи раненым в ходе боя в большинстве зарубежных армии существовало еще многие десятилетия.
Эпоха капитализма принесла с собой замену в основных европейских государствах наемных армий регулярными, комплектующимися на основе всеобщей воинской повинности. Регулярный характер приобрела и военно-медицинская организация этих армий – медицинская служба. В армиях создавались штатные медицинские подразделения и учреждения: перевязочные пункты, лазареты, госпитали, военно-санитарные транспорты и т.д. Улучшилось правовое положение военных врачей. К вопросам оказания помощи раненым все в большей степени привлекалось внимание общественности, использовалась ее помощь, создавались различные благотворительные общества. Развивалась военно-медицинская наука.
Однако участие в воинах массовых армий, применение эффективных средств поражения живой силы и техники: автоматического огнестрельного оружия, артиллерии, позже – танков, самолетов, оружия массового поражения, приводило к возникновению огромных санитарных потерь. Проблема восполнения действующей армии личным составом приобретала все большую остроту.
В XIX в. считалось, что в военное время в вооруженные силы может быть призвано не более 10 % от всего населения государства. В Первую мировую войну число мобилизованных в армию в большинстве государств, участвовавших в войне, приближалось к 20 % от численности населения. Но армии, несущие огромные санитарные потери, требовали постоянного пополнения своих рядов. В этих условиях важное значение приобрели возможности военной медицины по возврату в строй раненых и больных воинов после их излечения. При значительных размерах санитарных потерь число возвращенных в строй существенно влияло на комплектование действующей армии, состояние ее боеспособности. Медицинская служба стала основным источником пополнения армии.
В современных условиях многие государства проявляют определенную заинтересованность в развитии медицинской службы и военно-медицинской науки. Однако чаще всего степень этой заинтересованности определяется соображениями экономического порядка. Вложения капитала в военное здравоохранение осуществляются лишь в той мере, в какой они содействуют сохранению боеспособности вооруженных сил и обеспечивают восполнение убыли их личного состава за счет возвращения в строй раненых и больных воинов. Коммерческий подход к вопросам военного здравоохранения накладывает отчетливый отпечаток на условия существования и деятельности медицинской службы. Французские специалисты Ш.Спир и П.Ломбарди еще в 1925 г. писали: «Всякий расход на санитарные средства выражается в экономии людей. И наоборот, всякая экономия в санитарных средствах оплачивается ущербом для жизни сражающихся. Она отдаляет шансы на победу». Подобный подход, безусловно, далек от подлинного гуманизма и заботы о жизни и здоровье раненых.
Отечественная военная медицина прошла своеобразный, во многом отличный от зарубежной военной медицины путь. В XV – XVI вв. существовали крайне несовершенные элементы военно-медицинской организации. Однако уже тогда предусматривалось содержание при войске специального персонала (лекарей) и средств, которые обеспечивали бы оказание помощи раненым и их удаление с поля боя. Отдельные элементы организации оказания медицинской помощи в русской армии нашли отражение в «Уставе ратных, пушечных и других дел, касающихся до воинской науки», изданном в 1607 г. В уставе указывалось: «...лекарю же имати телегу с четырьмя лошадьми, на чем ему свои лекарства и всякую свою потребу возить, и тому лекарю у наряду всяких раненых людей лечити... лекарю безотступно у наряду быти... да к тому же надобно возить носила конские шлеями, на чем возити раненых и больных людей к таким местам, где им мочно бережение учинити, покамест выздоровеют».
Зарождение государственной военной медицины в России относится к XVII в., когда централизация политической власти в Московском государстве сопровождалась созданием сильной постоянной армии нового строя.
Наиболее ранней формой проявления государственной заботы о раненых и «увечных» воинах, просуществовавшей, наряду с другими ее формами, до конца XVII в., была практика выдачи «денег на лечбу ран». На эти деньги раненые должны были сами искать помощь у вольнопрактикующих ремесленников – лекарей, испокон веков сопровождавших Московскую рать. Это были преимущественно лекари-иноземцы, приглашаемые на русскую службу, а также народные лекари-самоучки.
Во время походов легкораненые и легкобольные, как правило, оставались в своих полках, тяжелораненых перевозили в обозах. Приютом раненым воинам до конца XVII в. служили монастыри и монастырские больницы.
В дальнейшем медицинское обеспечение армии постепенно превращается в одну из важных функций государственного управления, которая была возложена на Аптекарский приказ. Постепенно государство расширяло круг своих обязанностей в области организации помощи раненым и больным воинам. Если в начале XVII в. медицинский персонал предписывалось содержать только в периоды походов и боевых действий, то в последующем лекарь становится обязательной фигурой и в мирное время. В «Уставе воинском или учении и хитрости ратного строения пехотных людей» (1647) уже содержались указания по охране здоровья войск, предписывалось иметь лекаря в каждой роте.
К 1654 г. относится создание при Аптекарском приказе первой в России медицинской школы для подготовки «природных русских лекарей» за казенный счет. Эта школа положила начало отечественному военно-медицинскому образованию. Первый выпуск школы состоялся в 1658 г. и полностью был направлен в действующую армию «для лечбы ратных людей».
Со второй половины XVII в. начало зарождаться военно-госпитальное дело. Первый в России военно-временный госпиталь был учрежден в Смоленске в 1656 г., во время войны с Польшей (1654-1667). В период войны с Турцией (1676-1681) в Москве было создано несколько таких госпиталей. Как показатель развития госпитального дела и знаний в области медицины интересно отметить, что в этих лечебных учреждениях раненые содержались уже отдельно от больных.
Согласно установившимся к концу XVII в. положениям медицинское обеспечение войск организовывалось следующим образом.
В соответствии с «Уставом воинским» (1716) вынос тяжелораненых в ходе боя запрещался. После сражения раненых собирали и доставляли в район войсковых обозов и далее к местам постоянного расквартирования полков. Легкораненые выходили из боя самостоятельно. Оказание медицинской помощи раненым осуществлялось ротными и полковыми лекарями. Однако до выхода в свет в 1798 г. «Положения об учреждении лазаретов при полевых полках» перевязочные пункты не имели штатной организации.
До конца XVII в. медицинское обеспечение русской армии основывалось преимущественно на системе лечения раненых и больных «на месте», т.е. вблизи района боевых действий. Такой порядок был обусловлен, главным образом, малочисленностью действующей армии и возникавших в ней санитарных потерь, незначительной маневренностью войск, отсутствием в армии системы подвоза, бедностью средств медицинской службы и примитивностью практиковавшихся в то время методов лечения.
В конце XVII в. Петр I осуществил реорганизацию военного дела. Создание национальной русской регулярной армии сопровождалось перестройкой и серьезным совершенствованием военно-медицинской организации. В начале XVIII в. она имела уже достаточно четко определенную структуру и соответствующие силы и средства. «Устав воинский о должности генерал-фельдмаршалов и всего генералитета и прочих чинов, которые при войске надлежат быть, и оных воинских делах и поведениях, что каждому чинить должно» (1716) содержал указания о медицинских чинах и учреждениях, которые полагалось иметь в войсках, их задачах, порядке работы как во время боевых действий, так и в межбоевые периоды. В Уставе, в частности, указывалось, что «докторы и лекари повинны лечить всех в войске пребывающих, от вышних даже и до нижних, без платежа, ибо они за это получают себе жалование». Большое внимание уделялось укомплектованию армии медицинским составом. Медицинская служба была представлена в роте цирюльником, в полку – лекарем, в дивизии – доктором, штаб-лекарем и аптекарем с полевой аптекой. Была создана широкая сеть полевых лазаретов (начиная с дивизии) и постоянных военных госпиталей.
Серьезное внимание уделялось подготовке медицинских кадров для вооруженных сил. Лекарская школа при Аптекарском приказе не могла в полной мере решить задачу обеспечения русской армии врачебными кадрами. Поэтому в 1707 г. в Москве был открыт первый в России постоянный военный госпиталь с медицинской школой для подготовки военных лекарей (ныне Главный военный клинический госпиталь имени Н.Н. Бурденко). Такие же госпитали с медицинскими школами вскоре были учреждены в Петербурге и Кронштадте. В последующем на их основе были созданы Петербургская и Московская медико-хирургические академии. С их созданием была в основном решена проблема подготовки отечественных военно-медицинских кадров.
Большое значение для совершенствования военно-медицинской организации и разработки передовых для своего времени методов медицинского обеспечения войск имела деятельность в области военного строительства и руководства вооруженными силами Петра I, а в последующем – выдающихся русских полководцев и военачальников П.А. Румянцева, А.В. Суворова, М.И. Кутузова, Ф.Ф. Ушакова, П.С. Нахимова и др. Они считали, что в достижении успеха боя, сражения, войны в целом решающую роль играет солдат, а потому требовали внимания к его нуждам, сбережению его здоровья. Петр I, например, лично разработал наставление по охране здоровья войск во время походов (1722). В нем излагались меры по сохранению здоровья солдат в жарком климате, по предупреждению солнечных ударов и т.п. Ответственность за проведение всех мероприятии по сохранению здоровья личного состава возлагалась на офицеров, которые в случае их невыполнения лишались чинов и подвергались наказанию. Широко известны требования и рекомендации А.В. Суворова по сбережению здоровья солдат.
В XIX в. в ряде стран Европы создаются массовые армии, одновременно разрабатываются новые формы ведения войн. Военные действия приобретают длительный и маневренный характер. Снабжение вооруженных сил стало опираться на регулярный подвоз к ним необходимых материальных средств. Наличие транспорта подвоза создавало благоприятные возможности для использования его в эвакуационных целях. Лечение раненых и больных «на месте» окончательно уступает место эвакуационной системе, т. с. систематическому вывозу их в тыл.
В России эти тенденции нашли свое отражение в «Положении о порядке в учреждении при заграничной армии госпиталей» (1807) и были окончательно закреплены накануне Отечественной войны 1812 г. в «Положении для временных военных госпиталей при Большой действующей армии». Суть системы лечебно-эвакуационного обеспечения войск в то время состояла в том, что раненых и больных из передовых перевязочных пунктов, располагавшихся непосредственно в тылу боевых порядков войск, доставляли в развозные госпитали, выполнявшие роль главных перевязочных пунктов. Отсюда раненые подлежали эвакуации в подвижные и главные военно-временные госпитали, располагавшиеся «цепочкой» вдоль основной коммуникации действующей армии. Однако все типы госпиталей военного времени были нештатными и формировались лишь в ходе войны за счет медицинских сил и средств полков и резервов. И лишь уход за ранеными и больными в госпиталях осуществлялся личным составом подвижных и инвалидных рот.
Дальнейшее развитие эвакуационная система получила с появлением в составе полевой военно-медицинской службы штатных подвижных госпиталей, развертываемых на основе накапливаемых в мирное время неприкосновенных запасов медицинского имущества и резерва медицинских чинов.
В 1829 г. издаются «Правила об учреждении при действующей армии подвижных и временных госпиталей». Развозные госпитали упраздняются. В каждом стрелковом корпусе впервые учреждается штатный подвижной госпиталь на 150 мест, выполнявший во время сражения функции главного перевязочного пункта. При главной квартире армии содержался резервный подвижной госпиталь для обеспечения отрядов войск, выдвигаемых на отдельные операционные направления. Кроме корпусных и резервных продолжали оставаться временные госпитали емкостью на 150, 300, 600 и 1200 мест, развертываемые, как и ранее, по «линиям». Между ними оборудовались временные «этапные госпитали».
Знаменательным стало издание в январе 1833 г. «Положения о кадрах военно-временных госпиталей», впервые устанавливавшего накопление в мирное время при всех постоянных военных госпиталях неприкосновенного запаса имущества и «лекарственных средств для развертывания 40 военно-временных госпиталей (всего на 15 тыс. мест) на 6 месяцев войны.
Таким образом, была сформирована система так называемой линейной дренажной эвакуации, в основу которой были положены следующие принципы:
– увеличение размеров санитарных потерь;
– маневренный характер боевых действий;
– отсутствие условий для лечения раненых и больных в пределах театра военных действий;
– совершенствование методов лечения;
– более активная помощь раненым и больным со стороны медицинского персонала частей.
Эта система успешно применялась в Отечественной войне 1812 г. и в Крымской войне 1853-1856 гг. Кстати, в Крымской войне солдаты Российской армии впервые были обеспечены перевязочными средствами (каждый третий из них имел 4 аршина тканных бинтов, компресс и корпию). Штатных средств для выноса раненых с поля боя и их эвакуации в тыл в то время еще не существовало.
В XVIII в. в России успешно развивались естественные науки, велись плодотворные исследования в области медицины, гигиены, эпидемиологии. Этому во многом способствовало учреждение в 1755 г. Московского университета. Общий подъем состояния науки в стране содействовал дальнейшему совершенствованию военной медицины, улучшению организации медицинского обеспечения войск. В этот период активно разрабатывались научные основы военной медицины, изучались причины и особенности наиболее распространенных в армии заболеваний, средства их предупреждения, связь с условиями службы и быта личного состава, воздействие уклада воинской службы на здоровье солдат. Были созданы подвижные военные госпитали, в которых непосредственно на театре боевых действий раненым и больным солдатам оказывали медицинскую помощь. Для борьбы с распространением в армии инфекционных заболеваний и предупреждения эпидемий организовывались заставы и карантины. В русско-турецкой войне 1768 – 1774 гг. в русской армии впервые был создан лазарет для больных «моровой язвой» (чумой).
Среди видных представителей отечественной медицины первой половины XIX в., внесших весомый вклад в обобщение опыта медицинского обеспечения русской армии, следует назвать М. Я. Мудрова (1776 – 1831) – автора «Слова о пользе и предметах военной гигиены, или науки сохранять здоровье военнослужащих» (1809) и И.Г. Энегольма (1760 – 1838), написавшего «Карманную книгу военной гигиены, или замечания о сохранении здоровья русских солдат» (1813). Весьма велика роль автора одного из первых отечественных руководств по военной медицине Р.С. Четыркина (1757 – 1865) и, особенно, И.А. Чаруковского (1798 – 1848), создавшего капитальный труд «Военно-походная медицина» (1836 – 1837). Важным событием в развитии отечественной военной медицины явился выход в свет в 1823 г. первого номера «Военно-медицинского журнала» - официального печатного органа Медицинского департамента Военного министерства.
Исключительно важную роль в развитии военной медицины сыграл Н.И. Пирогов – крупнейший русский ученый, стоявший у истоков организации и тактики медицинской службы как научной дисциплины. Профессор Санкт-Петербургской медико-хирургической академии Н.И. Пирогов участвовал в Крымской (1853 – 1856 гг.), франко-прусской (1870 – 1871 гг.), русско-турецкой (1877 – 1878 гг.) войнах. Эти крупные войны второй половины XIX в. отличались напряженным характером боевых действий и значительными потерями в живой силе. Накопленные Н.И. Пироговым наблюдения, огромный опыт практической работы на театрах военных действий явились основой для разработки принципов лечебно-эвакуационного обеспечения войск. В общих чертах они формулировались следующим образом:
– война – это травматическая эпидемия;
– смертность и успех лечения зависят преимущественно от различных свойств оружия;
– не медицина, а администрация играет главную роль в деле помощи раненым и больным на театре войны;
– не операции, срочно проведенные, а правильно организованный уход за ранеными и сберегательное (консервативное) лечение в самом широком размере должны быть главной целью хирургической и административной деятельности на театре войны;
– лечащие врачи и руководители полевых санитарных учреждений не должны допускать скопления раненых на перевязочных пунктах, тяжелораненых вблизи театра войны;
– хорошо организованная сортировка раненых на перевязочных пунктах и военно-временных госпиталях есть главное средство для оказания правильной помощи и предупреждения беспомощности вредной по своим свойствам неурядицы;
– во избежание травматических зараз раненых и больных нужно рассеивать по лечебным учреждениям.
Последний принцип лег в основу системы рассеивания (развоза) раненых и больных, которая применялась в период Севастопольской обороны (1854 г.), русско-турецкой войны (1877 – 1878 гг.), русско-японской войны (1904 – 1905 гг.), Первой мировой войны (1914 – 1918 гг.).
Многие положения, выдвинутые Н.И. Пироговым, не утратили своего значения и в современных условиях. Так, созданное им учение о медицинской сортировке составляет основу современных взглядов на организацию этой важнейшей стороны деятельности медицинской службы.
Помимо разработки теоретических основ военной медицины, Н.И. Пирогов внес важный вклад в практику военно-полевой хирургии. Впервые в полевых условиях он применил эфирный наркоз, явился инициатором широкого использования гипсовой повязки при ранениях и переломах конечностей, организовал работу в госпиталях и лазаретах сестер милосердия.
Достижения отечественной военной медицины, опыт, накопленный в войнах, послужили основанием для осуществления в конце XIX в. ряда реформ в организации медицинского обеспечения войск. В 1869 г. "Сводом военных постановлений» была введена новая структура медицинской службы. Войсковая медицинская служба обеспечивалась штатными санитарами-носильщиками для выноса раненых с поля боя. Учреждались дивизионные лазареты и военно-временные госпитали. В боевой обстановке от фронта к тылу на грунтовых коммуникациях развертывалась цепочка перевязочных пунктов (передовые, задние, главные) и госпиталей. На узловых железнодорожных станциях в составе эвакуационных пунктов создавались группы госпиталей. Таким образом обеспечивалась стройная система лечебно-эвакуационных мероприятий в действующей армии.
Практическую проверку эта система прошла в русско-турецкой войне 1877 – 1878 гг. В основу медицинского обеспечения боевых действий русской армии в этой войне был положен принцип массовой эвакуации раненых и больных за переделы театра военных действии через цепочку военно-временных госпиталей с использованием гужевого, железнодорожного и, частично, речного и морского транспортов. При оказании медицинской помощи из обращения изымается традиционная корпия и заменяется нормальной гигроскопической повязкой. Широкое применение в полевых военно-лечебных учреждениях получили антисептика, обезболивание, методы сберегательного лечения огнестрельных ранений конечностей. В практике работы медицинского состава все более утверждались научно обоснованные методы санитарно-гигиенического и противоэпидемического обеспечения войск. Впервые в широких масштабах в медицинском обеспечении русской армии участвовали силы и средства Общества попечения о раненых и больных (с 1879 г. – Российское общество Красного Креста).
Опыт организации оказания медицинской помощи раненым и больным в этой войне был обобщен в труде Н.И. Пирогова «Военно-врачебное дело и частная помощь на театре войны в Болгарии и в тылу действующей армии в 1877-1878 гг.» (1879), а также во впервые составленных Главным военно-медицинским управлением «Военно-медицинских отчетах за войну с Турцией 1877-1878 гг.» (1884, 1886). Важный вклад в развитие военной медицины в этот период внесли также С.П. Боткин, Н.А. Вельяминов, А.П. Доброславин, Н.В. Склифосовский, Ф.Ф. Эрисман и др. Подобно Н.И. Пирогову, они стремились личным участием в медицинском обеспечении русской армии облегчить участь раненых и больных воинов, улучшить организацию деятельности медицинском службы.
Совершенствование во второй половине XIX в. средств ведения войны и военного дела, достижения медицинской науки и практики способствовали дальнейшему совершенствованию организации лечебно-эвакуационного обеспечения войск русской армии.
Согласно новому «Положению о военно-врачебных заведениях на военное время» (1887) все военно-врачебные заведения подразделялись на войсковые (полковые, дивизионные лазареты; полевые госпитали) и подчиненные органам полевого управления (полевые подвижные и запасные госпитали, крепостные временные госпитали, военно-санитарные транспорты и полутранспорты, эвакуационные комиссии, полевые аптеки, временные аптечные магазины и др.). Полковой лазарет под руководством старшего врача в бою организовывал работу передового перевязочного пункта, где оказывалась «первоначальная» медицинская помощь. Дивизионный лазарет, возглавлявшийся дивизионным врачом, развертывал главный перевязочный пункт, где обеспечивались прием, медицинская сортировка раненых, проведение неотложных операций и наложение повязок. Взамен громоздких военно-временных госпиталей на 630 мест на каждую дивизию учреждалось по 8 полевых госпиталей (4 подвижных и 4 запасных) на 210 мест каждый. Транспортировка раненых и больных от главного перевязочного пункта до подвижного и запасного госпиталей, а из них до станции погрузки в военно-санитарные поезда осуществлялась впервые введенными в штат конными военно-санитарными транспортами и полутранспортами. За пределами действующей армии эвакуация продолжалась по железной дороге военно-санитарными поездами.
В ноябре 1890 г. издается новое «Положение об эвакуации больных и раненых». В соответствии с ним на театре военных действии выделялись полевой и тыловой эвакуационные районы, а остальная территория страны составляла внутренний эвакуационный район. В пределах каждого из этих районов действовали, соответственно, полевые, тыловые и внутренние эвакуационные комиссии. При первых двух были оборудованы сборные пункты, к которым приписывались часть полевых подвижных госпиталей и запасные госпитали, а также военно-санитарные поезда.
В мае 1893 г. в дополнение к Положению вводится в действие «Инструкция для сортировки больных и раненых», требовавшая осуществлять эвакуацию с учетом тяжести заболевания и ранения, а также предполагаемого срока выздоровления эвакуируемых. Во внутренние районы страны подлежали вывозу тяжелораненые и больные, не пригодные и ближайшей перспективе к военной службе.
Важным этапом в развитии отечественной военной медицины явились русско-японская война 1904-1905 гг. и Первая мировая война 1914-1918 гг. В ходе этих войн складывались важнейшие элементы армейских и фронтовых операций, значительное развитие получили стратегия и оперативное искусство. Существенно изменились и организация медицинской службы, формы и методы использования ее сил и средств.
В русско-японской войне на снабжение каждого военнослужащего был введен индивидуальный «асептический» (перевязочный) пакет. Предусматривалось выделение категории легкораненых (легкобольных) для лечения их на главных перевязочных пунктах. Для эвакуации раненых и больных в тыл использовались военно-санитарные поезда.
В Первую мировую войну 1914-1918 гг. санитарные потери действующих фронтов были огромными и более сложными по своей структуре, чем в прежних войнах. Их общее число, по данным П.Ф. Гладких (2003), составило 9 366 553 человека, в том числе 3 795 449 ранеными и пораженными «удушливыми газами» и 5 571 104 больными. Из них во внутренний район страны было эвакуировано 2 474 935 раненых и пораженных отравляющими веществами, 1 477 940 больных, причем легкораненых и легкобольных насчитывалось около 60%.
Основными недостатками лечебно-эвакуационного обеспечения войск в Первой мировой войне явились многоэтапность, отсутствие преемственности в оказании медицинской помощи на этапах медицинской эвакуации, разрыв между процессом лечения раненых и больных и их эвакуацией. В ходе эвакуации в каждом медицинском учреждении, куда поступали раненые и больные, они повторно обследовались, повторно перевязывались, часто без соответствующих показании к этому. Руководство эвакуацией находилось в ведении строевых командиров, а сам процесс эвакуации рассматривался военным командованием как чисто военное мероприятие. В связи с этим эвакуация нередко осуществлялась по принципу «во что бы то ни стало», что резко ограничивало активность врачей в полевых лечебных учреждениях. Положение усугублялось практически полным административным бесправием военно-медицинского состава.
Вышеуказанные причины обусловили крайне низкие показатели деятельности военно-санитарной службы русской армии в Первой мировой войне 1914-1918 гг.: до 11 % раненых и больных умирали, до 30 % становились инвалидами, возвращаемость в строй не превышала 45 %.
Стремясь преодолеть эти недостатки и пороки, наиболее прогрессивные представители военно-медицинской науки того времени пытались улучшить организацию медицинской помощи раненым и больным, повысить эффективность лечебно-эвакуационного обеспечения. Именно в этот период были предприняты попытки реализовать идею специализации медицинской помощи и осуществлять профилизацию коечной сети госпиталей в соответствии со структурой санитарных потерь. Так, по инициативе Н.Н. Бурденко – хирурга-консультанта Северо-Западного и Западного фронтов, были созданы специализированные лазареты для лечения раненных в голову, грудь и живот. Были также учреждены тыловые госпитали для лечения раненных в челюстно-лицевую область, конечности, для лечения психически больных, отравленных газами и др.
Продолжались поиски новых форм лечебно-эвакуационного обеспечения, которые смогли бы свести к минимуму отрицательное влияние эвакуации. Так, профессор Военно-медицинской академии В.А. Оппель предложил рассматривать лечение и эвакуацию как единый процесс иди, как он выражался, слагаемые одного целого. Он считал, что эвакуация должна находиться в теснейшей зависимости от состояния раненого и больного, что раненый должен получить такое хирургическое пособие там и тогда, где и когда в таком пособии обнаружена надобность. Раненого надо эвакуировать на такое расстояние, какое наиболее выгодно для здоровья.
Лечение раненых в тесной связи с эвакуацией В.А. Оппель назвал этапным лечением (от французского etape – остановка) или лечением на остановках (этапах медицинской эвакуации) в процессе проведения эвакуации. Более четко В.А. Оппель сформулировал идею этапного лечения в 1916 г. Он писал: «Под этапным лечением я понимаю такое лечение, которое не нарушается эвакуацией, и в которое она входит как непременная составная часть».
Выдвинутые В.А. Оппелем принципы этапного лечения при всей их прогрессивности не были реализованы в практике медицинского обеспечения войск. Лишь в 30-е годы этапное лечение было положено в основу системы лечебно-эвакуационного обеспечения Красной Армии и официально регламентировано в «Руководстве по санитарной эвакуации в РККА» (1929 г.).
Сразу после революции 1917 г. были созданы новые государственные институты, в том числе и государственная система здравоохранения. Вместе с государственным здравоохранением как неотъемлемая его часть создавалась новая военно-медицинская служба – штатная организация в составе армии и флота, предназначенная для осуществления специальных мероприятий, направленных на сохранение, укрепление и восстановление здоровья личного состава Вооруженных Сил как важнейшего элемента их боеспособности и постоянной боевой готовности.
В июле 1918 г. был образован Народный комиссариат здравоохранения РСФСР. На правах самостоятельного отдела в его состав вошло Главное военно-санитарное управление (ГВСУ). Единое руководство гражданским и военным здравоохранением позволило в то время наиболее полно и эффективно использовать имевшиеся силы и средства для решения многочисленных проблем, одной из наиболее сложных среди которых была борьба с эпидемиями. Тяжелые последствия Первой мировой войны, разруха, голод способствовали ухудшению санитарно-гигиенического состояния населения и дальнейшему росту инфекционной заболеваемости. Эпидемии, особенно сыпного и возвратного тифов, представляли серьезную угрозу самому существованию государства. За пять лет, с 1918 по 1922 г. в стране переболело сыпным тифом около 25 млн. человек, возвратным тифом – около 10 млн. человек.
Борьба с эпидемиями стала важнейшей государственной задачей. На ликвидацию эпидемий были направлены все усилия гражданского и военного здравоохранения: созданы чрезвычайные санитарные комиссии по борьбе с эпидемиями, организована система изоляционно-пропускных пунктов и карантинов на железнодорожных станциях и пристанях, резко увеличено количество изоляторов и инфекционных госпиталей, банно-прачечных и дезинфекционных отрядов. И только благодаря мобилизации всех сил и средств гражданского здравоохранения и медицинской службы Красной Армии удалось добиться перелома в ходе эпидемий, резко снизить заболеваемость в стране и армии, создать предпосылки для полной ликвидации эпидемий в ближайшие годы.
На фронтах гражданской войны зародились новые принципы и организационные формы медицинского обеспечения Красной Армии. Исключительно важное значение имела передача военно-медицинской службе организационно-административных функций и всего эвакуационного дела: создавались реальные условия для объединения лечения раненых и больных с их эвакуацией в единый процесс и внедрения в практику медицинского обеспечения принципов этапного лечения, разработанных В.А. Оппелем.
В 1918 г. в Красной Армии были введены типовые штаты войсковых частей и учреждений. Типовая структура была учреждена и в медицинской службе. В полках создавались полковые перевязочные отряды, в бригадах – перевязочный отряд, дезинфекционный отряд и военно-санитарный транспорт, в дивизии – санитарно-гигиенический отряд, эпидемический отряд, военно-санитарный транспорт и подвижной полевой госпиталь. В армейском звене медицинская служба была представлена армейским эвакуационным пунктом, которому придавались полевые подвижные госпитали и близлежащие стационарные лечебные учреждения. Во фронте аналогичные функции выполнял головной эвакуационный пункт. Помимо этого в дивизиях, армиях и фронтах создавалась сеть заградителей-распределителей, в которых после сортировки задерживалась большая часть раненых и больных.
Несмотря на огромные трудности, нехватку сил и средств, в Красной Армии была создана широкая сеть лечебных учреждений, других медицинских частей и учреждений. В начале 1918 г. медицинская служба располагала всего 20 000 госпитальных коек, а к июлю 1920 г. их количество достигло почти 400 000. Все это создавало благоприятные возможности для медицинского обеспечения Красной Армии, что позволило ей успешно решить задачи лечебно-эвакуационного и противоэпидемического обеспечения армии и флота в период гражданской войны и иностранной военной интервенции.
После окончания войны важным направлением деятельности медицинской службы стало укрепление здоровья личного состава Красной Армии. Армии нужны были физически крепкие, грамотные в санитарном отношении, здоровые кадры.
Основу деятельности медицинской службы составлял один из главных принципов здравоохранения того времени – профилактическая направленность. Важная роль во внедрении профилактических начал в практику медицинского обеспечения войск и разработке связанного с этим комплекса теоретических и практических вопросов принадлежит 3.П. Соловьеву, с 1920 г. до своей смерти (1928) возглавлявшему медицинскую службу Красной Армии. Развивая это направление медицинская служба развернула в войсках широкую санитарно-просветительную работу, которая в конце 20-х годов была преобразована в санитарную подготовку личного состава, направленную на выработку знаний и навыков в оказании само- и взаимопомощи при ранениях и заболеваниях.
Должное внимание уделялось и состоянию лечебного дела. Коечный фонд гарнизонных, армейских, окружных и центральных военных госпиталей с 1931 по 1938 г. увеличился на 44 %. В лечебных учреждениях создавались рентгеновские кабинеты, физиотерапевтические отделения, лаборатории. Все большее развитие получала специализированная медицинская помощь, коечная сеть лечебных учреждений профилировалась по основным медицинским специальностям.
В системе медицинского обеспечения личного состава Красной Армии появилась санаторно-курортная помощь. В 1922 г. в Крыму и на Кавказе были организованы специальные военно-курортные станции, преобразованные позднее в военные санатории, а с 1925 г. в военных округах стали создаваться дома отдыха.
Важной задачей являлась подготовка высококвалифицированных медицинских кадров для армии и флота. В 20-е годы она осуществлялась, в основном, в Военно-медицинской академии (Ленинград) – крупнейшем учебном и научном центре военной медицины. В конце 30-х годов в целях более полного обеспечения армии медицинскими кадрами были созданы школы санитарных инструкторов, военно-медицинские училища для подготовки военных фельдшеров, Куйбышевская Военно-медицинская академия и Военно-морская медицинская академия, военно-медицинские факультеты при некоторых медицинских институтах. Это позволило значительно улучшить обеспеченность армии медицинским составом.
В научной разработке актуальных проблем военной медицины важное место занимала оборонная тематика. Внимание ученых привлекали особенности поражений военного времени, методы лечения огнестрельной раны, ее осложнений – шока, раневой инфекции, применение в полевых условиях переливания крови и т.д. Ценные исследования были проведены в области определения показаний и объема оперативных вмешательств на этапах медицинской эвакуации. Большой вклад в разработку этих проблем внесли С.И. Банайтис, Н.Н. Бурденко, С.С. Гирголав, Н.Н. Еланский, П.А. Куприянов, В.Н. Шамов и др. Научные публикации, монографии, учебники, вышедшие в эти годы, содействовали распространению последних достижении военно-медицинской науки среди широкой медицинской общественности, утверждению единых принципов и взглядов на организацию медицинского обеспечения в военное время.
Плодотворные исследования велись и в области организации и тактики медицинской службы. Именно в этот период создается принципиально новая система лечебно-эвакуационного обеспечения войск. В 1929 г. с учетом опыта минувших войн впервые издается «Руководство по санитарной эвакуации в РККА», закрепившее принцип этапного лечения в системе лечебно-эвакуационного обеспечения войск. В 1931 г. Б.К. Леонардов писал о том, что наряду с оказанием неотложной медицинской помощи на передовых медицинских пунктах раненым, они должны получать назначение на тот или иной этап санитарной эвакуации. Он подчеркивал также необходимость создания специализированных госпиталей. Эти идеи были реализованы в «Уставе военно-санитарной службы» (1933), основные положения которого вошли затем в проект «Наставления по санитарной службе в Красной Армии» (1941).
В ходе Великой Отечественной войны 1941 – 1945 гг. было практически осуществлено становление системы лечебно-эвакуационного обеспечения войск на основе принципа эвакуации по назначению. Сущность системы этапного лечения с эвакуацией по назначению состояла в своевременном, последовательном и преемственном оказании медицинской помощи и лечении раненых и больных на этапах медицинской эвакуации, в соответствии с характером поражения (заболевания), боевой и медицинской обстановкой, и в сочетании с эвакуацией в тыл страны по медицинским показаниям. В основу этой системы была положена военно-полевая медицинская доктрина, предполагающая единые подходы к диагностике, лечению и эвакуации раненых и больных на этапах медицинской эвакуации и базирующаяся на следующих основных принципах:
– основным видом патологии на войне является огнестрельная рана;
– все огнестрельные раны являются инфицированными;
– единственным надежным методом борьбы с инфекцией в ране является проведение ранней хирургической обработки;
– на театре военных действий неизбежно расчленение единого лечебного процесса на ряд последовательно проводимых и взаимно связанных мероприятий;
– только преемственность в оказании медицинской эвакуации позволяет обеспечить единую систему лечения раненых и больных;
– максимально ранняя специализация медицинской помощи и глубокое эшелонирование госпитальных баз;
– значительная часть раненых и больных должна быть эвакуирована с театра военных действий в тыл страны и т.д.
В соответствии с перечисленными принципами определялись организационные формы лечебно-эвакуационных мероприятий, которые в доктрине были указаны в виде следующих частных задач:
– вынос раненых с поля сражения необходимо осуществлять во время боя, даже под огнем противника;
– необходима возможно более ранняя доставка, раненых в ближайшие медицинские пункты для оказания первой врачебной помощи и дальнейшей эвакуации на те этапы, где эта помощь может
быть наиболее квалифицированной;
– хирургическая помощь может быть максимально приближена к линии боя;
– оказание специализированной медицинской помощи должно начинаться с армейских полевых подвижных госпиталей;
– необходимо соблюдать преемственность в оказании медицинской помощи раненым и больным на различных этапах медицинской эвакуации;
– необходимо наличие краткой и четкой медицинской документации, позволяющей обеспечивать последовательность и преемственность в проведении лечения и эвакуации раненых и больных на различных этапах медицинской эвакуации;
– медицинское снабжение должно бесперебойно осуществляться во всех условиях боевой обстановки и соответствовать в количественном и качественном отношениях действительным потребностям каждого этапа медицинской эвакуации.
Система лечебно-эвакуационного обеспечения того периода предусматривала последовательное развертывание от фронта в тыл лечебных учреждений, в которых осуществлялось оказание определенных видов медицинской помощи раненым и больным. Так, в полковых медицинских пунктах оказывалась первая врачебная помощь, в дивизионных медицинских пунктах и в хирургических полевых подвижных госпиталях первой линии – квалифицированная медицинская помощь. Для оказания раненым и больным специализированной медицинской помощи их эвакуировали по назначению в лечебные учреждения армии и фронта.
В госпитальных базах армии оказывалась специализированная медицинская помощь и осуществлялось специализированное лечение раненых и больных со сроками выздоровления от 30 до 60 суток. Для этой цели в составе госпитальных коллекторов кроме постоянных специализированных лечебных учреждении (армейский госпиталь легкораненых, терапевтический и инфекционный полевые подвижные госпитали) на базе хирургических полевых подвижных госпиталей развертывались специализированные госпитали: для раненных в голову, для раненных в бедро и крупные суставы, для раненных в грудь и живот. Маневренный характер армейских операций, нарушения коммуникаций и путей эвакуации зачастую обусловливали необходимость делить госпитальные базы армий на 2 эшелона, первый из которых развертывался на грунтовых дорогах или в районах выгрузочных станции, второй – в районах баз снабжения.
В госпитальных базах фронта продолжалось специализированное лечение раненых и больных со сроками выздоровления до 3 месяцев или до восстановления транспортабельности тех, кто подлежал эвакуации в тыл страны: нуждающихся в более длительных сроках лечения или заведомо негодных к службе в армии. Госпитальные базы фронта развертывались в 2, а иногда и в 3 эшелона.
Успеху медицинского обеспечения войск в операциях Великой Отечественной войны способствовало то обстоятельство, что во главе медицинской службы стояли опытные организаторы отечественной военной медицины и, прежде всего, начальник Главного военно-санитарного управления (ГВСУ) Красной Армии генерал-полковник медицинской службы Е.И. Смирнов. В организации всех видов медицинской помощи, специализированного лечения, в деле создания эпидемического благополучия на фронте и в тылу страны большую роль сыграли главные специалисты ГВСУ и фронтов, как правило, известные ученые, внесшие существенный вклад в развитие той или иной отрасли медицины вообще и военной медицины в частности.
В тяжелейших условиях начала войны медицинская служба приступила к развертыванию сил и средств, переходу на штаты военного времени, осуществляя одновременно крайне ограниченными силами медицинское обеспечение Красной Армии. Вынужденное отступление наших войск делало выполнение этих задач очень сложным.
Важной задачей стало приведение структуры и штатов медицинской службы в соответствие с реально складывающимися условиями и возможностями. Отсутствие людских и материально-технических ресурсов потребовало внести в штаты медицинских частей и учреждений существенные изменения. Была сокращена штатная численность личного состава медико-санитарных батальонов, полевых подвижных госпиталей, отдельных рот медицинского усиления, расформированы вследствие нехватки врачей-хирургов автохирургические отряды. Для восполнения санитарного транспорта были введены конно-санитарные роты.
Несмотря на тяжелую военно-политическую обстановку и экономические трудности, быстрыми темпами наращивались силы и средства медицинской службы, увеличивалась ее коечная емкость, возрастало количество медицинских учреждений, в том числе полевых госпиталей и эвакуационно-транспортных средств. Уже в первые месяцы войны вначале на Западном фронте, а позже и на других фронтах стали создаваться госпитали для лечения легкораненых. В конце 1941 г. они стали штатными лечебными учреждениями.
С первых дней войны большое внимание уделялось укомплектованию медицинской службы кадрами. Одновременно с мобилизацией призывных контингентов медицинского состава из запаса и зачислением добровольцев в августе – сентябре 1941 г. был произведен досрочный выпуск во всех высших и средних медицинских учебных заведениях страны. Срок обучения в них был сокращен, были введены ускоренные выпуски зауряд-врачей. Создавались школы младших военных фельдшеров с 7-месячным сроком обучения. Развернулась подготовка медицинских сестер и сандружинниц на курсах Общества Красного Креста и Красного Полумесяца. Все это позволило уже к концу первого года войны повысить укомплектованность медицинской службы врачами до 91 %, фельдшерами – до 97,9 %, санитарными инструкторами – до 91,8 %, операционными сестрами – до 88,9 % .
В сложных условиях начального периода войны выправить тяжелое положение, организовать бесперебойное медицинское обеспечение действующей армии, эффективное лечение раненых и больных можно было только при полном использовании всего медицинского потенциала страны, при согласованной работе военного и гражданского здравоохранения. ГВСУ Красной Армии решало эти задачи в тесном взаимодействии с Наркомздравом СССР. На территории страны была развернута мощная сеть эвакуационных госпиталей, непосредственное руководство работой которых осуществляли созданные в составе Наркомздрава Главное управление эвакогоспиталей, а также научно-консультативный орган – Госпитальный совет.
К уходу за ранеными и больными, к помощи в работе медицинских учреждений были привлечены широкие слои населения. В октябре 1941 г. было принято постановление о создании в центре и на местах комитетов помощи по обслуживанию раненых и больных воинов. Помощь медицинской службе приобрела поистине всенародный характер.
В тяжелых условиях напряженных оборонительных боев и отхода наших войск на всех фронтах в первом периоде воины одной из важнейших задач медицинской службы было обеспечение розыска, сбора и выноса раненых и больных с поля боя, своевременного оказания им первой медицинской помощи, быстрейшей эвакуации в армейские и фронтовые медицинские учреждения. Ни один раненый не должен был остаться на поле боя. Этому уделяли особое внимание ГВСУ, начальники медицинской службы всех степеней, военное командование. Исключительно важное значение для улучшения работы войсковой медицинской службы имел приказ Народного комиссара обороны № 281 от 23 августа 1941 г. «О порядке представления к правительственной награде военных санитаров и носильщиков за хорошую боевую работу», приравнявший спасение раненых к боевому подвигу. Медицинских работников, вынесших с поля боя 15 раненых, представляли к медали «За боевые заслуги» или «За отвагу», 25 раненых – к ордену Красной Звезды, 40 раненых – к ордену Красного Знамени, 80 раненых – к ордену Ленина. Этот приказ был свидетельством высокой оценки труда военных медиков.
В целом в деятельности медицинской службы преобладали эвакуационные мероприятия. В лечебных учреждениях армейского и войскового тыла объем медицинской помощи был резко сокращен. Полковые медицинские пункты (ПМП) при отходе, как правило, не развертывались, на дивизионных медицинских пунктах медицинская помощь оказывалась лишь по жизненным показаниям. В армейские и фронтовые лечебные учреждения значительное число раненых поступало без хирургической обработки. Взаимодействие между этапами медицинской эвакуации часто нарушалось, принятая система лечебно-эвакуационного обеспечения не выдерживалась. Лишь во фронтовом и, отчасти, в армейском тыловых районах осуществлялась медицинская сортировка раненых и больных, оказывалась планомерная медицинская помощь, проводилось специализированное лечение.
Важное значение для перестройки деятельности медицинской службы имела битва под Москвой, разгром в ее ходе группировки немецко-фашистских войск и успешное контрнаступление Советской Армии. Опыт медицинского обеспечения этой операции позволил сделать вывод о необходимости значительного усиления медицинской службы оперативных объединений, создания мощных армейских госпитальных баз с включением в них достаточного числа полевых подвижных госпиталей и эвакуационно-транспортных средств. Реализация системы этапного лечения раненых и больных с эвакуацией по назначению требовала четкого взаимодействия между войсковым и армейским звеньями медицинской службы, расширения объема лечебных мероприятий, оказания в лечебных учреждениях госпитальных баз армии (ГБА) квалифицированной и специализированной медицинской помощи всем нуждающимся в ней раненым и больным. На очереди были задачи существенного повышения качества работы медицинской службы.
Большую и исключительно важную работу в этот период проводили ГВСУ, главные медицинские специалисты, Ученый медицинский совет при начальнике ГВСУ. Директивы, указания, служебные и инструктивные письма, направляемые в действующую армию, способствовали улучшению работы медицинской службы, внедрению единых принципов оказания медицинской помощи и лечения раненых и больных. Важную роль сыграли пленумы Ученого медицинского совета. В первый период войны было проведено два пленума. На них рассматривались организационные основы медицинского обеспечения Советской Армии, вопросы предупреждения и лечения травматического шока, организация лечения легкораненых и др.
Во втором периоде Великой Отечественной войны Советская Армия нанесла немецко-фашистским войскам сокрушительное поражение в Сталинградской битве, в битве под Курском, овладела стратегической инициативой. В ходе войны произошел коренной перелом. Для работы медицинской службы создавались более благоприятные условия. Укрепилась ее материально-техническая база, повысилась обеспеченность лечебными и специальными медицинскими учреждениями, прежде всего полевыми, расширилась коечная сеть. По состоянию на 1.01.1945 г. по сравнению с 1.01.1942 г. количество госпитальных коек увеличилось на 21,2 %. Улучшилось их распределение между тылом страны, фронтами и армиями. Повысился уровень подготовки медицинских кадров. В конце 1942 г. была проведена реорганизация Военно-медицинской академии, созданы лечебно-профилактический и командно-медицинский факультеты, предназначенные для усовершенствования военных врачей.
Совершенствовалась организационно-штатная структура медицинской службы. Взамен унифицированных полевых подвижных госпиталей были созданы хирургические и терапевтические полевые подвижные госпитали. В составе ГБА стали развертываться специализированные хирургические госпитали (для раненных в голову, грудь и живот, в бедро и крупные суставы), что достигалось приданием этим госпиталям специализированных групп усиления из состава отдельной роты медицинского усиления. В госпитальных базах фронтов (ГБФ) развертывались все основные типы специализированных лечебных учреждений.
Изменилась организация работы войскового звена медицинской службы. Сократились сроки доставки раненых и больных в ПМП. Значительно расширился объем хирургической работы в медико-санитарных батальонах: здесь не только проводилась первичная хирургическая обработка ран основной массе раненых, но и выполнялись сложные хирургические операции при проникающих ранениях груди и живота.
Получили полную реализацию единая военно-полевая медицинская доктрина и система этапного (эшелонированного) лечения раненых и больных с эвакуацией их по назначению. Важнейшей ее составной частью стала специализированная медицинская помощь, которая оказывалась раненым и больным, начиная с лечебных учреждений ГБА. Из отдельных медицинских батальонов раненые и больные направлялись уже по назначению в соответствии с характером ранения (заболевания) и нуждаемостью в определенном виде медицинской помощи. В ГБА специализированная медицинская помощь оказывалась по основным медицинским специальностям, на последующих этапах – в ГБФ и лечебных учреждениях тыла страны – она все более дифференцировалась. Специальная сеть лечебных учреждений предусматривалась для лечения легкораненых и легкобольных. Внедрение в практику работы медицинской службы системы этапного лечения с эвакуацией по назначению позволило значительно улучшить результаты лечения раненых и больных, сократить сроки их возвращения в строй.
Важным разделом деятельности медицинской службы являлось противоэпидемическое обеспечение. Во втором периоде войны санитарно-эпидемическая обстановка на фронтах значительно усложнилась. В освобождаемых от немецко-фашистских захватчиков районах среди местного населения широко были распространены инфекционные болезни, что создавало угрозу заноса инфекции в войска. Принятая в действующей армии система санитарно-гигиенических и противоэпидемических мероприятий оказалась эффективной, она обеспечивала надежную защиту войск. Большую работу медицинская служба провела по ликвидации эпидемии среди населения освобожденных районов, восстановлению разрушенного здравоохранения.
Во втором периоде войны медицинской службе пришлось столкнуться с новой проблемой – медицинским обеспечением больших контингентов военнопленных. Впервые в широких масштабах эта работа проводилась в ходе Сталинградской операции. Была создана целая сеть госпиталей, в которых военнопленным оказывалась медицинская помощь, проводилось лечение на тех же принципах, что и в лечебных учреждениях, предназначенных, для советских военнослужащих. В этом проявился высокий гуманизм нашей военной медицины, строгое соблюдение положений Женевской конвенции об улучшении участи раненых и больных в действующих армиях. Известно, что немецко-фашистская армия грубо попирала ее на протяжении всей войны.
Третий период Великой Отечественной войны характеризовался проведением Советской Армией крупных стратегических операций, в результате которых была полностью очищена от немецко-фашистских захватчиков советская территория, освобождены от гитлеровского ига порабощенные народы Европы, завершен разгром фашистской Германии.
Медицинская служба, накопившая в предшествовавших сражениях огромный опыт, успешно осуществляла обеспечение боевых действии советских войск. Совершенствовалась система этапного лечения раненых и больных с эвакуацией по назначению. В третьем периоде войны она окончательно сформировалась и подучила завершающее развитие.
Улучшились показатели работы этапов медицинской эвакуации, активизировалась хирургическая работа в отдельных медицинских батальонах дивизий, где оперируемость раненых достигала 45 – 50 %. Стали широко применяться такие эффективные методы лечения, как переливание крови и кровезамещающих жидкостей, введение антибиотиков, иммобилизация переломов гипсовыми повязками и др. Повысилась эффективность лечебной помощи, что выражалось в увеличении возврата раненых и больных в строй. Так, лечебные учреждения армии возвращали в строй 20 – 25 % лечившихся в них раненых и 50 – 60 % больных, а учреждения госпитальной базы фронта – 25 – 30 % раненых и 50 – 55 % больных. В целом в пределах фронта заканчивало лечение и возвращалось в строй около 50 % лечившихся раненых и больных.
Успешно организовывалось медицинское обеспечение войск в крупных наступательных операциях. Руководящий состав медицинской службы стал более умело планировать работу медицинских частей и учреждений, глубже анализировать обстановку, предвидеть ее изменения, эффективнее осуществлять маневр силами и средствами
После завершения Великой Отечественной войны Советская Армия осуществила разгром империалистической Японии. Медицинская служба в сжатые сроки провела перегруппировку сил и средств на Дальневосточный театр военных действий, развернула необходимые медицинские части и учреждения и организовала оказание медицинской помощи и эффективное лечение раненых и больных. Были учтены особенности театра военных действий, внесены обусловленные ими коррективы в работу медицинской службы. Так, в связи со слабым развитием коммуникаций для эвакуации тяжелораненых и тяжелобольных использовалась транспортная авиация. Особое внимание уделялось противоэпидемическому обеспечению войск, своевременному выявлению и локализации очагов заразных болезней, организации водоснабжения, что позволило в особо сложной эпидемической обстановке предупредить возникновение в войсках эпидемий инфекционных заболеваний.
Подводя общие итоги деятельности медицинской службы в Великой Отечественной войне, следует отметить, что медицинский состав своей плодотворной самоотверженной работой внес существенный вклад в дело разгрома врага, в достижение победы. На протяжении всей войны Советские Вооруженные Силы, несмотря на значительные потери, огромную потребность в людских ресурсах, своевременно и в необходимых количествах пополнялись личным составом. Во многом проблема восполнения потерь в личном составе и поддержания боеспособности действующей армии решалась за счет излечения и возврата в строй раненых и больных.
В годы Великой Отечественной войны были достигнуты высокие результаты в санитарно-гигиеническом и противоэпидемическом обеспечении Вооруженных Сил. Впервые в истории войн удалось избежать возникновения массовых эпидемий заразных болезней среди личного состава войск.
Достижение высоких результатов медицинского обеспечения в Великой Отечественной войне стало возможным благодаря использованию всего потенциала военного и гражданского здравоохранения, всенародной помощи в деле лечения раненых и больных.
В интересах медицинского обеспечения Вооруженных Сил был мобилизован научно-медицинский потенциал всей страны. В годы войны была разработана и успешно реализована система лечебно-эвакуационного обеспечения, оказавшаяся наиболее передовой и эффективной. Разработаны эффективные методы оказания медицинской помощи и лечения, созданы новые медикаментозные средства. Большая заслуга в этом принадлежит ученым Военно-медицинской академии имени С.М. Кирова. Значение медицинской науки в решении задач, стоящих в годы Великой Отечественной войны перед военным и гражданским здравоохранением, получило яркое подтверждение в учреждении в 1944 г. Академии медицинских наук СССР. Первым президентом академии был избран выдающийся советский ученый главный хирург Советской Армии генерал-полковник медицинской службы Н.Н. Бурденко. В число первых академиков АМН СССР вошли многие представители военной медицины.
Героический труд личного состава военно-медицинской службы был высоко оценен государством. Более 116 000 военных медиков в годы войны были награждены орденами и медалями, 44 – удостоены высшей степени отличия – звания Героя Советского Союза. Крупным ученым – военным медикам, в годы войны возглавлявшим работу многочисленных коллективов врачей-специалистов, вложивших огромный труд, опыт, знания в лечение раненых и больных воинов, было присвоено звание Героя Социалистического Труда. Среди удостоенных этого высокого звания были главный хирург Советской Армии генерал-полковник медицинской службы Н.Н. Бурденко, главный хирург Военно-Морского Флота генерал-лейтенант медицинской службы Ю.Ю. Джанелидзе, начальник Военно-медицинской академии имени С.М. Кирова генерал-полковник медицинской службы Л.А. Орбели.
Большая группа военных медиков – руководителей медицинской службы была награждена высшими полководческими орденами – Суворова, Кутузова, Александра Невского и др., которых удостаивались военачальники за успешное проведение боев и операций по разгрому противника. Эти награды, поднимавшие роль руководства медицинской службой до уровня полководческого искусства, свидетельствовали о большом внимании к медицинскому обеспечению со стороны командования Вооруженных Сил. Среди награжденных были начальник ГВСУ генерал-полковник медицинской службы Е.И. Смирнов, генералы медицинской службы М.Н. Ахутин, А.Я. Барабанов, М.М. Гурвич, Н.П. Устинов, П.Г. Столыпин и др. В послевоенный период Е.И. Смирнов за вклад в организацию медицинского обеспечения Советских Вооруженных Сил в годы Великой Отечественной войны был удостоен звания Героя Социалистического Труда.
Таким образом, положительные результаты, достигнутые медицинской службой в организации лечебно-эвакуационных мероприятий в годы Великой Отечественной войны, были весьма внушительными. Однако при всех своих достоинствах сложившаяся система лечебно-эвакуационных мероприятий периода Великой Отечественной войны не была лишена и некоторых отрицательных сторон.
Наиболее существенным недостатком являлась многоэтапность при эвакуации раненых (больных), оказании им медицинской помощи и лечении. Большая часть раненых и больных в то время проходила последовательно не только все войсковые этапы медицинской эвакуации (БМП, ПМП, ДМП или ХППГ первой липни), но и ряд эшелонов госпитальных баз армии и фронтов, выполнявших примерно один и тот же объем специализированной медицинской помощи. Многоэтапность отрицательно сказывалась и на результатах лечения, способствуя увеличению сроков лечения и ухудшению исходов. Так. при ранениях верхних конечностей с повреждением кости с ростом прохождения числа этапов медицинской эвакуации с 3 до 7 – срок лечения удлинялся на 48,9 суток, а при ранениях нижних конечностей – на 58,5 суток (Петров В.Ф., 1988).
Многоэтапность при эвакуации раненых и больных часто была обусловлена невозможностью одномоментного исчерпывающего оказания хирургической помощи раненым, а также существующим во время войны порядком эвакуации. Разнородность транспортных средств вызывала необходимость перегрузки раненых и больных на этапах медицинской эвакуации. Вредные последствия многоэтапности были очевидны для организаторов медицинской службы и специалистов, однако избежать их не представлялось возможным.
Отрицательное влияние на продолжительность и исходы лечения раненых оказывали повторные хирургические вмешательства в ходе эвакуации. В годы войны большинство раненых подвергались первичной хирургической обработке на ДМП и в ХППГ первой линии, так как раны признавались первично инфицированными. Считалось, что чем раньше будет проведено иссечение или рассечение тканей, удаление некротических участков, тем благоприятнее будет исход лечения. Однако ни в ДМП, ни в ХППГ первой линии не было рентгеновских аппаратов и другою необходимого специального оснащения для проведения одномоментной исчерпывающей и качественной хирургической помощи. Этому препятствовали также условия обстановки и низкая квалификация значительной части хирургов. Кроме того, отсутствие в то время аффективных средств профилактики раневой инфекции не позволяло проводить отсроченную хирургическую обработку. Вследствие этого в лечебных учреждениях армии и фронта поголовно осуществлялась повторная хирургическая обработка ран. Таким образом, раненые неоднократно подвергались повторным оперативным вмешательствам, что значительно удлиняло сроки их лечения.
Рассматривая недостатки системы лечебно-эвакуационного обеспечения войск в период Великой Отечественной войны, следует еще раз сказать о работе дивизионных медицинских пунктов - «главных операционных войскового района», как их часто именовали в те годы. Изучение организации квалифицированной хирургической помощи практически во всех основных операциях минувшей войны позволяет утверждать, что существовавшую тогда установку – оперировать на ДМП до 70 – 80 % поступающих раненых – выполнить не удалось. Даже на заключительном этапе войны оперируемость в МСБ, как правило, не превышала 45 – 55 %. При этом значительную долю в общем числе хирургических вмешательств составляли первичные хирургические обработки ран. Из достаточно многочисленных причин такого положения следует выделить главную из них – хронический некомплект хирургов, постоянный дефицит квалифицированных специалистов в области полостной хирургии в МСБ.
Следует указать и на имевшее место во время Великой Отечественной войны недостаточное рассредоточение эвакуационных потоков из-за отсутствия достаточного количества санитарных самолетов. Это исключало возможность эвакуации раненых напрямую в удаленные от линии фронта госпитальные базы, минуя их предшествующие эшелоны. Как следствие этого сохранялись элементы дренажной системы, хотя эвакуация велась по назначению. Раненые и больные проходили большое количество обязательных этапов медицинской эвакуации, что в свою очередь приводило к повышенной потребности в госпитальных койках. Это происходило потому, что большое количество эвакуируемых определенный период времени – от 12 до 24 часов и более – как бы одновременно занимали по две койки. Одну койку раненый еще не освободил, а вторая его уже ждала в новой госпитальной базе.
Более детальный анализ деятельности медицинской службы в годы войны, проведенный многочисленными специалистами, лег в основу новых подходов в развитии системы лечебно-эвакуационного обеспечения войск в условиях современных войн.
Появление на вооружении современных армии средств массового поражения, новых видов обычного оружия, в том числе высокоточного и боеприпасов объемного взрыва, а также вязких зажигательных смесей типа напалма, повлекло за собой изменение количества и структуры санитарных потерь. Возникновение очагов массовых санитарных потерь как в действующей армии, так и в тылу страны становится обычным явлением современной войны, оказывающим существенное влияние на организацию лечебно-эвакуационных мероприятий.
Высокая скоротечность боевых действий и частые изменения обстановки требуют от частей и учреждений медицинской службы гораздо большей подвижности и маневренности, чем это было в годы минувшей войны.
Комбинированный характер большинства поражений обусловил необходимость создания новых формирований медицинской службы, таких, например, как многопрофильные госпитали. Повышение удельного веса радиационных поражений и поражений отравляющими веществами обусловило необходимость создания соответствующих специализированных отделений в составе терапевтических и многопрофильных госпиталей.
Весьма перспективным для совершенствования эвакуации раненых и больных по назначению на театре военных действий, а также для устранения и дальнейшего сокращения многоэтапности следует считать широкое применение авиационного транспорта – самолетов и вертолетов.
Большое влияние на совершенствование системы медицинского обеспечения оказывают успехи в развитии медицинской науки. Так, применение антибиотиков разрешило проблему отсрочки хирургических вмешательств, что в свою очередь позволяет достаточно успешно оказывать одномоментную исчерпывающую хирургическую помощь в специализированных хирургических госпиталях.
Эти и другие условия привели к необходимости перестройки системы лечебно-эвакуационного обеспечения войск в послевоенный период, в основу которой в 50 – 60-е годы были заложены следующие принципы:
– санитарные потери в современной войне характеризуются массовостью возникновения и неравномерностью по времени и пространству. В основе патологии современной войны лежат комбинированные поражения различными средствами массового поражения с преобладанием тяжелых поражений ядерным оружием;
– сохранение жизни раненым и больным и профилактика тяжелых осложнений обеспечиваются только при условии возможно ранних сроков оказания догоспитальной медицинской помощи непосредственно в районах боевых действий войск;
– своевременное оказание всех видов догоспитальной медицинской помощи при массовых санитарных потерях обеспечивается путем усиления войсковой медицинской службы силами и средствами медицинской службы армии и фронта, а также раннего рассредоточения эвакуационных потоков и маневра вышестоящих звеньев медицинской службы в интересах медицинской службы частей и соединений;
– основные принципы системы этапного лечения раненых и больных и эвакуации их по назначению сохраняют свое значение и в современных условиях;
– объем медицинской помощи на этапах медицинской эвакуации в современной войне более, чем когда бы то ни было в прошлом, зависит от условий оперативно-тактической, тыловой и медицинской обстановки;
– выдвижение сил и средств медицинской службы к очагам и районам массовых санитарных потерь с целью оказания пораженным медицинской помощи является основной формой маневра во всех
звеньях медицинской службы;
– медицинская эвакуация раненых и больных по назначению на театре военных действий и за его пределы является необходимой составной частью лечебно-эвакуационного обеспечения войск.
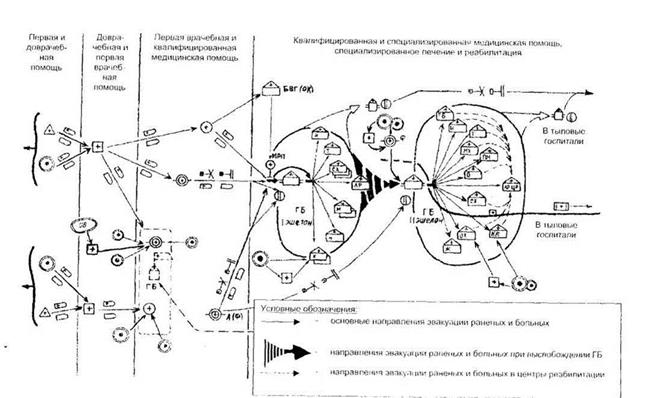
Рис. 2.1. Принципиальная схема современной системы лечебно-эвакуационного обеспечения войск
Таким образом, сущность системы лечебно-эвакуационных мероприятии послевоенного периода заключается в проведении своевременных, последовательных и преемственных лечебных мероприятий на различных этапах медицинской эвакуации в сочетании с эвакуацией раненых и больных в специализированные лечебные учреждения по медицинским показаниям (по назначению) и в соответствии с конкретными условиями обстановки. Принципиальная схема организации лечебно-эвакуационных мероприятий в современных условиях предполагает развертывание (эшелонирование) сил и средств медицинской службы в войсковом, армейском и фронтовом районах, что позволяет значительно сократить число этапов медицинской эвакуации (рис. 2.1).
В конце 60-х годов была сделана попытка теоретически обосновать новую «систему двухэтапного оказания медицинской помощи и лечения раненых и больных в пределах театра военных действий». Однако дальнейшего развития эта идея не получила, хотя и содержала интересное, но далеко не бесспорное в то время предложение – на первом (догоспитальном) этапе каждому пострадавшему до его эвакуации в госпитальную базу оказывать только один вид медицинской помощи из трех (доврачебная, первая врачебная, квалифицированная) в зависимости от характера и тяжести поражения.
В декабре 1985 г. на секции организации и тактики медицинской службы Ученого медицинского совета Центрального военно-медицинского управления Министерства обороны СССР обсуждался вопрос о возможности в перспективе отказаться от оказания квалифицированной медицинской помощи в войсковом звене. При этом подчеркивалось, что обязательным условием такого изменения системы лечебно-эвакуационного обеспечения является наличие в распоряжении медицинской службы достаточного количества санитарной авиации (вертолетов и самолетов), т.е. наличие гарантии своевременной доставки по воздуху в соответствующие лечебные учреждения всех раненых и больных, нуждающихся в оказании квалифицированной или специализированной медицинской помощи.
Это предложение обосновывалось бесспорной предпочтительностью однократного радикального оказания квалифицированной или специализированной медицинской помощи раненым не просто хирургом, а соответствующим специалистом или во всяком случае под его руководством. Внесение поправок в существующую систему мотивировалось опытом медицинского обеспечения войск в войнах и вооруженных конфликтах конца XX в. Так, широкое применение санитарных вертолетов в армии США во Вьетнаме позволило улучшить показатели возвращения в строй раненых по сравнению со Второй мировой войной на 10,7 % (с 70,7 % до 81,4 %), снизить инвалидность почти в 4 раза (с 23,8 % до 6,4 %).
Опыт медицинского обеспечения ограниченного контингента советских войск в Республике Афганистан показал, что коренное техническое переоснащение медицинской службы современными средствами эвакуации и прежде всего достаточным количеством санитарных вертолетов и самолетов привело к радикальному улучшению существующей системы лечебно-эвакуационного обеспечения войск, максимальному повышению ее эффективности. Так, по данным Е.И. Усанова, существенное снижение послеоперационной летальности и частоты инфекционных осложнений, а также сокращение сроков лечения среди раненых с проникающими ранениями черепа наблюдалось в случаях, когда эти раненые без оказания квалифицированной медицинской помощи доставлялись самолетами непосредственно в специализированные нейрохирургические отделения военно-медицинских лечебных учреждений (окружной военный госпиталь ТуркВО, Военно-медицинская академия, Главный военный клинический госпиталь им. Н.Н. Бурденко и др.). При проведении оперативных вмешательств этим категориям раненых в медицинских батальонах соединений или в армейском военном госпитале (Кабул) с последующей их эвакуацией в указанные выше лечебные учреждения приведенные показатели были значительно хуже.
Таким образом, преимущества доставки раненых и больных с передовых этапов медицинской эвакуации непосредственно в специализированные лечебные учреждения (отделения) очевидны. Однако изменившиеся в последние десятилетия экономические возможности страны пока не позволяют в полной мере осуществить переход к более совершенным формам лечебно-эвакуационного обеспечения войск.
Однако жизнь не стоит на месте. Бурные события последних десятилетий значительно изменили условия деятельности медицинской службы как в мирное, так и в военное время.
В результате проведенного анализа медицинского обеспечения войск в локальных войнах и вооруженных конфликтах современности, развития форм и методов применения сил и средств медицинской службы в различных условиях были сформулированы требования, предъявляемые к современной системе медицинского обеспечения войск (Чиж И.М., 2002): научная обоснованность; эффективность; управляемость; гибкость; относительная автономность системы и ее элементов; высокая мобильность (аэромобпльность) сил и средств медицинской службы; соблюдение принципа достаточности сил и средств медицинской службы и их постоянная готовность к обеспечению войск в боевых действиях, к участию в ликвидации последствий стихийных бедствий и катастроф; высокая боевая и мобилизационная готовность сил и средств медицинской службы.
Руководствуясь изложенными выше требованиями, определяющими внешний облик формируемой системы, а также накопленным научно-практическим опытом обеспечения войск в боевых действиях, сформулирован ряд принципиальных положений, которые ложатся в основу современной системы медицинского обеспечения войск в военных конфликтах различной интенсивности:
– определяющее влияние стратегии и тактики применения войск (сил) в бою (операции) на формирование организационных основ системы медицинского обеспечения (принцип соответствия системы задачам, организационной структуре, стратегии и тактике действий войск);
– сохранение (уточнение) фундаментальных положений ныне действующей системы медицинского обеспечения применительно к современным условиям и особенностям военного строительства
(принцип историзма в развитии форм и методов медицинского обеспечения);
– приближение медицинской помощи к раненому (больному), качественное изменение ее содержания на основе рационального использования сил и средств медицинской службы, исходя из особенностей военного конфликта, условий обстановки (принцип развития форм и методов медицинского обеспечения);
– комплексный характер реорганизации системы, направленной как на совершенствование и поддержание ее жизнеспособности, так и на повышение эффективности обеспечения войск;
– реорганизация штатных формирований медицинской службы на основе оптимизации и сбалансированности по составу основных (функциональных) подразделений, подразделений тыла, технического обеспечения, охраны и связи, и укомплектования их высокопрофессиональными кадрами (принцип комплектности и целостности элементов системы);
– техническое перевооружение медицинской службы на основе ее оснащения высокопроходимой техникой (обеспечение перемещения частей и учреждений одним рейсом); создания специальных функциональных модулей на автомобильной базе (обеспечение развертывания частей и учреждений); укомплектования современной аппаратурой и оборудованием; технической реорганизации сил и средств медицинской эвакуации; внедрения новых медицинских технологий, направленных на повышение эффективности лечебно-диагностического процесса и сохранение боеспособности личного состава;
– формирование специального «комплекта» сил и средств медицинской службы постоянной готовности для обеспечения войск в вооруженных конфликтах, миротворческих операциях, участия в
ликвидации последствий экстремальных ситуаций и в других условиях (принцип специфичности построения системы);
– реорганизация военно-медицинской базы военных округов с целью максимального соответствия системы медицинского обеспечения мирного и военного времени, включая обеспечение войск в
условиях возникновения различных по характеру и масштабу кризисных ситуаций (принцип территориальности построения системы);
– реорганизация учреждений медицинской службы военных округов применительно к особенностям конкретных направлений, с учетом реального прогноза обстановки и, исходя из этого, оценки предполагаемого объема работы в начальный период войны (принцип конкретности условии и достаточного содержания ресурсов);
– построение системы управления медицинской службой на основе строгой иерархичности и централизации (устранение межведомственной разобщенности и параллелизма), четкого разграничения функций, эффективного взаимодействия и относительной самостоятельности.
Таким образом, динамичное развитие организационных форм медицинского обеспечения войск способствует созданию оптимальных условий для сохранения жизни максимальному количеству раненых и больных, а также для восстановления их бое- и трудоспособности в современных вооруженных конфликтах любой интенсивности.
Глава 3
Дата: 2019-02-25, просмотров: 401.