Если пострадавший находится без сознания и не дышит, не-
медленно проводят искусственное дыхание — искусственную вен-
тиляцию легких (ИВЛ). Приступая к проведению ИВЛ, предвари-
тельно необходимо обеспечить приток к пострадавшему свежего
воздуха —расстегнуть ему воротник, ремень и другие стесняющие
дыхание части одежды. Указательным пальцем, обернутым плат-
ком или куском марли, очищают рот пострадавшего от имеющей-
ся слизи, песка, земли.
Наиболее простым и в тоже время эффективным является
проведение ИВЛ по способу «рот в рот».
Голову пострадавшего максимально запрокидывают назад.
Чтобы удержать ее в таком положении, под лопатки подкладыва-
ют что-нибудь твердое. Удерживая одной рукой голову пострадав-
шего в запрокинутом положении, другой отдавливают ему ниж-
нюю челюсть так, чтобы рот его оказался полуоткрытым. Затем,
сделав глубокий вдох, оказывающий помощь прикладывает через
платок или кусок марли свой рот ко рту пострадавшего и выдыха-
ет в него воздух из своих легких. Одновременно пальцами руки,
удерживающей голову, он зажимает пострадавшему нос. Грудная
клетка пострадавшего при этом расширяется — происходит вдох.
Вдувание воздуха прекращают, грудная клетка спадает-
ся — происходит выдох. Оказывающий помощь вновь делает вдох,
снова вдувает воздух в легкие пострадавшего и т. д. Воздух следует
вдувать с частотой, соответствующей частоте дыхания здорового
человека. Вдувание воздуха можно проводить и через воздуховод.
Если обнаружено, что сердце у пострадавшего остановилось, то нужно быстро освободить грудную клетку от одежды и нанести прекардиальный удар (ПН) по грудине.
Правила нанесения ПУ:
· Убедиться в отсутствии пульса на СА;
· Прикрыть двумя пальцами мечевидный отросток;
· Нанести удар кулаком выше своих пальцев;
· После удара проверить пульс на СА. При отсутствии пульса сделать еще 1-2 попытки.
Нельзя наносить удар при наличии пульса на СА!
Нельзя наносить удар по мечевидному отростку!
Если ПУ нанесен в течение первой минуты после остановки сердца, то вероятность оживления превышает 50 %.
При его неэффективности одновременно с ИВЛ производите непрямой массаж сердца (НМС). Если в оказании помощи участвуют два лица, то один делает ИВЛ по способу «изо рта в рот», второй же, встав с левой стороны пострадавшего, кладёт ладонь одной руки на нижнюю треть грудины, накладывает вторую руку на первую, и в то время, когда у пострадавшего происходит выдох, основанием ладони ритмически делает несколько (3-4) энергичных, толчкообразных надавливаний на грудину, после каждого толчка быстро отнимая руки от грудной клетки.
Если помощь оказывает один человек, то сделав несколько надавливаний на грудину, он прерывает массаж и один раз вдувает через рот или через нос воздух в лёгкие пострадавшего, затем снова делает надавливания на грудину, опять вдувает воздух и т.д.
У одного спасателя сил хватает на 3-4 мин, вдвоем, чередуясь -не более 10 мин трое могут оказывать помощь до 1 часа и более:
· Первый участник делает вдох искусственного дыхания. Контролирует реакцию зрачков и пульс на СА и информирует партнёров о состоянии пострадавшего : «Есть реакция зрачков!» или «Есть пульс!» и т.п.;
· Второй –проводит НМС и отдает команду: «Вдох!». Контролирует эффективность вдоха искусственного дыхания по подъему грудной клетки и констатирует: «Вдох пошел!» или «Нет вдоха!»;
· Третий участник приподнимает ноги пострадавшего для улучшения притока крови к сердцу. Восстанавливает силы и готовится сменить второго участника. Координирует действия;
· Через каждые 2-3 минуты реанимации происходит смена смена участников и проверяется наличие самостоятельного пульса.
Оптимальное соотношение надавливаний на грудную клетку и вдохов ИВЛ – 30:2, независимо от количества участников реанимации.
Когда выделения изо рта пострадавшего представляют угрозу для здоровья спасающего, можно ограничиться проведением НМС, т.е. безвентиляционным вариантом реанимации:
· Расположить основание правой ладони выше мечевидного отростка так, чтобы большой палец был направлен на подбородок или живот пострадавшего. Левую ладонь расположить на ладони правой руки;
· Переместить центр тяжести на грудину пострадавшего и проводить НМС прямыми руками;
· Продавливать грудную клетку не менее чем на 3-5 см с частотой не реже 60 раз в минуту;
· Каждое следующее надавливание начинать только после того, как грудная клетка вернется в исходное положение.
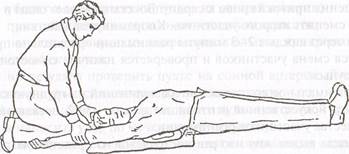
Метод Сильвестра применяется при невозможности использовании способа «рот в рот» вследствие утечки воздуха через раневые отверстия лица. Для его проведения пострадавшего укладывают на спину и, подложив на уровне лопаток валик из скатанной одежды высотой 15-20 см, фиксируют голову в отведенном
положении. Реаниматор, став на колени у изголовья пострадав-
шего и взяв его руки за предплечья, по счету «раз, два, три» раз-
водит их в стороны назад, осуществляя искусственный вдох. По
счету «четыре, пять, шесть» делает обратное движение и, сжимая
предплечьями рук пострадавшего нижнюю часть грудной клетки,
производит выдох. Движения должны быть плавными и выпол-
няются ритмично 12-15 раз в минуту. Надавливание на грудную
клетку не должно быть слишком сильным, чтобы не повредить
реберные хрящи.
 |
|
|
|
|
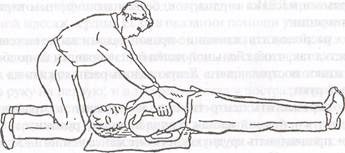
| Рис. 20. Ручной метод ИВЛ по Сильвестру: вверху— вдох, внизу—выдох |
Если по какой-либо причине нет возможности оказать помощь человеку, потерявшему сознание, постарайтесь перевернуть его на живот — в положении лежа на спине происходит западание языка, что полностью блокирует доступ воздуха в легкие.
Восьмой учебный вопрос.
Практическая тренировка по проведению
искусственного дыхания и непрямого массажа сердца
Учебная группа прибывает в учебный класс охраны труда, где
на учебном тренажере сердечно-легочной реанимации «Максим-Ш»
(или аналогичном) отрабатывает практические навыки по проведе-
нию искусственного дыхания и непрямого массажа сердца. Также
на этом тренажере отрабатывается навык прекардиального удара
(механической дефибрилляции). При отсутствии в организации тре-
нажера навыки по проведению ИВЛ возможно отрабатывать и на
одном из членов учебной группы.
Внимание! Проводить непрямой массаж сердца и наносить пре-
кардиальный удар живому человеку смертельно опасно.
Примечание: тренажер «Максим- Ill » предназначен для обуче-
ния навыкам сердечно-легочной и мозговой реанимации с индикацией
правильности выполнения действий, а также различными тестовы-
ми режимами. Тренажер позволяет:
а) проводить следующие манипуляции:
непрямой массаж сердца;
искусственную вентиляцию легких способами «изо рта в рот» и
«изо рта в нос»;
имитировать состояние пострадавшего (пульс, зрачки и т. д.);
б) контролировать:
правильность положения головы и состояние поясного ремня;
правильность проведения непрямого массажа сердца:
достаточность воздушного потока при проведении искусствен-
ной вентиляции легких;
правильность проведения тестовых режимов реанимации пост-
радавшего одним или двумя участниками;
состояние зрачков у пострадавшего.
После правильно проведенного комплекса реанимации тренажер
автоматически «оживает»: появляется пульс на сонной артерии,
сужаются зрачки.
Аналогичными характеристиками обладают и другие модели
тренажеров: «Александр», «Гоша» и др. Выпускаются как полнорос-
товые модели, так и в виде торса.
Девятый учебный вопрос.
Основы ухода за больными (гигиена комнаты
и постели больного; способы смены белья, подгузников;
методика измерения температуры, артериального давления;
методика наложения повязок, пластырей, компрессов,
горчичников, шин, бандажей; основы сочетания лекарственных
средств и диет)
Уход за больным заключается в создании и поддержании
надлежащей санитарно-гигиенической обстановки в помещении,
где он содержится, устройстве удобной постели и поддержании
ее в чистоте, оказании больному помощи во время туалета, при
приеме пищи и в других необходимых случаях, в поддержании у
больного бодрого настроения и организации его досуга.
Роль правильного и заботливого ухода в выздоровлении боль-
ных чрезвычайно велика. При некоторых заболеваниях уход за
ними приобретает даже большее значение, чем лечение. Недаром
часто вместо обычного «вылечили» говорят о больном, что его
«выходили».
Объем санитарной обработки больных определяет врач после
осмотра. В ее ходе в первую очередь осматривают волосы и при
необходимости производят их стрижку. Ногти на ногах и руках
стригут коротко.
Помещение, в котором находится больной, должно иметь
комфортную температуру (22—24°С), хорошее дневное и вечер-
нее освещение, вентиляцию или форточку для проветривания.
В помещении должно быть как можно больше свободного прост-
ранства.
Кровать больного лучше поставить перпендикулярно к стене
так, чтобы к ней можно было подойти с трех сторон. Поверхность
матраца должна быть ровной. На кровать нужно положить про-
стыню, две подушки и одеяло с пододеяльником. При недержа-
нии мочи и кала на простыню кладут клеенку и сверху закрывают
ее простынкой, меняемой чаще, чем простыня.
Для придания телу больного полусидящего положения в пос-
тели под переднюю четверть матраца кладут свернутый вдвое тю-
фяк или толстое одеяло, под полусогнутые колени подкладывают
валик или подушку, а для ног делают упор из доски или ящика,
чтобы тело больного не сползало. Под кровать ставят судно и мочеприемник. На столике (табурете) возле кровати размещают
самые необходимые вещи: настольную лампу, стакан, поильник.
Комнату больного нужно систематически проветривать. Дли-
тельность проветривания зависит от сезона, но даже зимой она
должна быть не менее 30 минут 3—4 раза в сутки. На время провет-
ривания зимой больного нужно хорошо укрыть. Уборка комнаты
должна быть влажной.
Не реже одного раза в неделю необходимо обмывать тело
больного под душем или в ванне. Тяжелобольных обтирают водой
со спиртом или уксусом. По утрам и на ночь больные умываются
теплой водой, а тяжелобольным обтирают лицо и руки мокрым
отжатым полотенцем.
Особого ухода требуют кожа на спине, ягодицах, крестце,
бедрах и на локтях тяжелобольных, где вследствие длительного
лежания нарушается кровообращение и появляются пролеж-
ни — изъявления, с трудом поддающиеся лечению. Для предотвра-
щения появления пролежней надо устранять складки на просты-
не и чаще менять положение больного — переворачивать его на
бок, стараясь, чтобы спина и ягодицы меньше соприкасались
с постелью.
Простыни и наволочки на постели тяжелобольного не долж-
ны иметь грубых швов, рубцов, застежек на стороне, обращенной
к больному. По мере загрязнения постели или после мытья боль-
ного в постели и промокания нижней простыни необходимо ее
сменить. Сменить постельное белье тяжелобольному можно двумя
способами. Лучше это сделать вдвоем.
Первый способ применяется в том случае, если больной мо-
жет повернуться в постели:
• скатать чистую простыню по длине до половины;
• поднять голову больного и убрать подушку;
• сменить наволочку на подушке;
• переместить больного к краю кровати, повернув его на
бок лицом к себе (желательно, чтобы помощник придерживал
больного);
• скатать грязную простыню по всей длине по направлению
к больному;
• расстелить чистую простыню на освободившейся части
постели;
• повернуть больного на спину, затем на другой бок так, что-
бы он оказался на чистой простыне;
• убрать грязную простыню и расправить чистую, подвернуть
края простыни под матрац;
• поднять голову и плечи больного и положить подушку.
Второй способ смены постельного белья применяется при
полной неподвижности больного:
• скатать чистую простыню в поперечном направлении;
• приподнять осторожно верхнюю часть туловища больно-
го, убать подушку (желательно, чтобы помощник придерживал
больного);
• скатать грязную простыню со стороны изголовья кровати
до поясницы больного, положив на освободившуюся часть крова-
ти чистую простыню;
• положить подушку на чистую простыню и опустить на нее
голову больного;
• попросить больного согнуть ноги в коленях, опереться сто-
пами о кровать и приподнять таз (если больному сделать это труд-
но, помощник подкладывает левую руку под крестец больного и
помогает ему приподнять таз);
• сдвинуть грязную простыню, продолжая следом расправ-
лять чистую;
• попросить больного опустить таз;
• приподнять и придержать ноги больного в области голени,
продолжая сдвигать грязную простыню и расправлять чистую;
• опустить ноги больного;
• заправить края простыни под матрац.
Надевание памперса. Памперс для использования подбирает-
ся индивидуально, с учетом веса больного и объема его бедер. По-
вернуть больного на бок и постараться максимально подвести под
него развернутый памперс, широкой частью к ягодицам. Затем
перевернуть больного на другой бок и расправить памперс, уло-
жить больного на спину. Проследить, чтобы на памперсе не было
складок и он лежал симметрично.
Передняя, более узкая часть памперса заводится между ног
больного, прикрывая промежность и половые органы и фиксиру-
ется с помощью «липучек» в области талии.
Лицо, ухаживающее за больным, должно правильно осущест-
влять наблюдение за ним, то есть уметь подсчитать пульс, изме-
рить температуру, определить частоту дыхания.
Обычно пульс прощупывается на ладонной поверхности
больного у основания большого пальца по ходу лучевой артерии.
У здорового человека в минуту насчитывается 60-80 ударов пуль-
са. Если число ударов меньше 60, то пульс замедлен, а если боль-
ше 80 — учащен.
Наблюдать за дыханием надо незаметно для больного, при
его спокойном состоянии. У здорового человека насчитывается
16-18 дыхательных движений в минуту. Учащенное и поверхнос-
тное дыхание называется одышкой, а если дыхание становится
затрудненным, это означает, что у больного удушье. При удушье
кожные покровы вследствие кислородного голодания становятся
синюшными. Если в этом случае больному не будет оказана немед-
ленная помощь, он может погибнуть.
Температуру больному измеряют дважды в день: утром и ве-
чером до еды или через 2 ч после еды. Чаще всего температуру
измеряют в подмышечной впадине.
У детей раннего возраста температура измеряется в паховой
складке. Для этого термометр необходимо поместить в паховую
складку, а ногу ребенка согнуть в коленном суставе так, чтобы тер-
мометр был невидим в образовавшейся кожной складке.
Перед измерением температуры в подмышечной впадине и
паховых складках места измерения внимательно просматрива-
ются. Подмышечные впадины необходимо насухо протереть, в
противном случае показания термометра будут более низкими.
Термометр встряхивают, чтобы ртуть опустилась в резервуар.
Помещают термометр так, чтобы резервуар полностью соприка-
сался с кожей. Во время измерения температуры больной должен
лежать или сидеть.
Нельзя измерять температуру спящему больному. Если боль-
ной находится в бессознательном состоянии, ухаживающий за
больным человек должен присутствовать во время измерения
температуры и поддерживать руку больного.
У истощенных больных и иногда у детей температура измеря-
ется в прямой кишке или ротовой полости. При измерении тем-
пературы в прямой кишке больного необходимо уложить на бок,
резервуар термометра смазать вазелином и ввести его за сфинктер
ануса. При измерении температуры тела в ротовой полости резер-
вуар термометра помещают под язык больного и просят его губа-
ми поддерживать корпус термометра.
Длительность измерения температуры ртутным термомет-
ром в подмышечной области и паховых складках —10 минут, а в
полостях—5 минут. Полученные данные заносятся в температур-
ный лист.
Использованный термометр необходимо продезинфи-
цировать.
Измерение артериального давления проводят по методу Корот-
кова или осциллометрический методу.
Метод, разработанный русским хирургом Н. С. Коротковым
в 1905 г., предусматривает для измерения артериального давления
очень простой тонометр, состоящий из механического маномет-
ра, манжеты с грушей и фонендоскопа. Метод основан на полном
пережатии манжетой плечевой артерии и выслушивании тонов,
возникающих при медленном выпускании воздуха из манжеты.
На обнаженное плечо левой руки больного на 2—3 см выше
локтевого сгиба не туго накладывают и закрепляют манжетку
так, чтобы между нею и кожей проходил только один палец. Рука
обследуемого располагается удобно, ладонью вверх. В локтевом
сгибе находят плечевую артерию и плотно, но без давления при-
кладывают к ней фонендоскоп. Затем баллоном постепенно наг-
нетают воздух, который поступает одновременно и в манжетку, и в
манометр. Под давлением воздуха ртуть в манометре поднимается
в стеклянную трубку. Цифры на шкале будут показывать уровень
давления воздуха в манжетке, т. е. силу, с какой через мягкие тка-
ни сдавлена артерия, в которой измеряют давление. Постепенно
накачивая воздух в манжетку, фиксируют момент, когда исчезнут
звуки пульсовых ударов. Затем начинают постепенно снижать
давление в манжетке, приоткрыв вентиль у баллона. В тот мо-
мент, когда противодавление в манжетке достигает величины
систолического давления, раздается короткий и довольно гром-
кий звук—тон. Цифры на уровне столбика ртути в этот момент
указывают систолическое давление. При дальнейшем падении
давления в манжетке тоны ослабевают и постепенно исчезают. В момент исчезновения тонов давление в манжетке соответствует
диастолическому давлению.
При наличии у больного пониженного давления лучше ис-
пользовать другой способ — постепенно нагнетать воздух в ман-
жетку. Первое появление тонов свидетельствует о диастолическом
давлении. При повышении давления в манжетке в момент исчез-
новения тонов цифры будут обозначать систолическое давление.
Преимущества данного метода измерения артериального дав-
ления:
• признан официальным эталоном неинвазивного измерения
артериального давления для диагностических целей и при прове-
дении верификации автоматических измерителей артериального
давления;
• высокая устойчивость к движениям руки.
Недостатки данного метода измерения артериального дав-
ления:
• зависит от индивидуальных особенностей человека, произ-
водящего измерение;
• чувствителен к шумам в помещении, точности расположе-
ния головки фонендоскопа относительно артерии;
• требует непосредственного контакта манжеты и головки
микрофона с кожей пациента;
• технически сложен (повышается вероятность ошибочных
показателей при измерении) и требует специального обучения.
Осциллометрический метод подразумевает возможность
использования электронных тонометров. Он основан на регист-
рации тонометром пульсаций давления воздуха, возникающих
в манжете при прохождении крови через сдавленный участок
артерии.
Определение артериального давления на плечевой артерии по
осциллометрическому методу заключается в наблюдении за коле-
баниями стрелки пружинного манометра. Здесь также нагнетают
в манжетку воздух до полного сдавления плечевой артерии. Затем
воздух начинают постепенно выпускать, открывая вентиль, и
первые порции крови, попадая в артерию, дают осцилляции, т. е.
колебания стрелки, указывающие на систолическое артериальное
давление. Колебания стрелки манометра сначала усиливаются, а
потом внезапно уменьшаются, что соответствует минимальному
давлению. Пружинные манометры довольно удобны, но, к сожа-
лению, пружины быстро ослабевают, не дают точных колебаний и
выходят из строя.
Преимущества данного метода измерения артериального
давления:
• не зависит от индивидуальных особенностей человека,
производящего измерение;
• устойчивость к шумовым нагрузкам;
• позволяет производить определение артериального давле-
ния при выраженном «аускультативном провале», «бесконечном
тоне», слабых тонах Короткова;
• позволяет производить измерения без потери точности че-
рез тонкую ткань одежды;
• не требуется специального обучения.
Недостаток данного метода измерения артериального давле-
ния — при измерении рука должна быть неподвижна.
Влажно-высыхающие повязки применяют при различных
кожных заболеваниях (экзема, невродермит, псориаз и др.) с це-
лью фиксации лекарственных препаратов и компрессов, а также
создания условий для более глубокого проникновения в кожу ле-
карственных веществ. Действуют влажным холодом. Применяют-
ся при наличии ограниченных участков мокнутия на поверхности
кожи и в то же время выраженного инфильтрата (экзема, экссуда-
тивный нейродермит и др).
Необходимые ингредиенты: стерильные марлевые салфет-
ки, бинт, стерильный лоток. Раствор лекарственного вещества
(100-150 мл) наливают в стерильный лоток. Марлю, сложенную
в 10-15 слоев, смачивают в лекарственном растворе, отжимают
и накладывают на пораженный участок кожи. Поверх марли кла-
дут несколько больших размеров компрессную бумагу (без ваты)
и забинтовывают. Влажно-высыхающие повязки меняют через
4-5 часов по мере ее высыхания.
В случае присыхания повязки ее отмачивают тем же раство-
ром (не снимать насильственно!). Противопоказанием к приме-
нению являются гнойничковые заболевания кожи.
Клеевые повязки применяют при лечении трофических язв
голеней, варикозного расширения вен. Противопоказания: на-
личие островоспалительных процессов на коже, экзематизация,
пиодермиты и т. д.
Необходимые ингредиенты: бинты, цинк-желатиновый вы-
сыхающий клей, спирт, тальк, вата, медицинский лоток.
Техника: перед наложением повязки больной моет ноги с
мылом (так, чтобы не мочить язвы), подстригает коротко ногти
на стопах. В течение 15-20 минут он лежит на кушетке с подня-
той вверх ногой (35-40°). Для удобства под ногу подкладывают
подставку. Затем кожу протирают спиртом, а между пальцами зак-
ладывают кусочки ваты, пересыпанные тальком. Из сложенной в
5-6 слоев марли вырезают участок, соответствующий по площади
и контурам язве. Разогревают на водяной бане клеевую массу до
температуры 40-42°. Подготовленный участок марли пропитыва-
ют клеевой массой и накладывают на язву. Затем в клеевой массе
пропитывают бинты и в поднятом положении черепицеобразно
бинтуют ногу от пальцев стоп до коленного сустава. Повязку дела-
ют в три слоя. После того как поверхность засыхает (10-15 минут),
ее присыпают тальком, а затем бинтуют сухим бинтом (съемный
бинт). Через 3-4 дня повязка может промокнуть отделяемым из
язвы. Тогда съемный бинт меняют. Больному разрешают ходить с
клеевой повязкой. Снимают ее через 15-20 дней. Если вследствие
уменьшения отека клеевая повязка ослабла и стала подвижной,
ее следует немедленно сменить, так как в противном случае разо-
вьется потертость.
Осложнения: развитие потертости, дерматита, экзематиза-
ции, пиодермии. В этих случаях клеевую повязку необходимо
снять и показать больного врачу.
Мазевые повязки применяют с целью более глубокого дейст-
вия лекарственных средств, содержащихся в мазях или пастах,
а также из гигиенических соображений (защита белья от мази,
предотвращение ее распространения на другие участки кожи
и т. д.). Назначают при наличий чешуйко-корковых наслоений на
поверхности ограниченных очагов поражения на коже.
Противопоказанием для мазевых повязок являются островос-
палительные процессы на коже, сопровождающиеся мокнутием.
Необходимые ингредиенты: бинт, шпатель, мазь. Неболь-
шое количество мази наносятся шпателем на очаг поражения
или на марлю, которую фиксируют плотно на пораженной коже
2—3 турами бинта. При наличии массивных корок поверх мази
накладывают компрессную бумагу, которую плотно фиксируют
бинтом (мазевая компрессная повязка). Это способствует разрых-
лению и более быстрому отторжению корок.
Пластырь — густой консистенции липкая мазевая основа,
покрытая непроницаемой марлей, которая может содержать
активные лекарственные вещества. Пластырь, не имеющий ле-
карственных веществ, используется для фиксации повязок на
коже и при лечении трофических язв. Пластырь, содержащий
лекарственные вещества (ртуть, ихтиол, салициловую кислоту,
антибиотики и т. д.), оказывает интенсивное действие вглубь и
поэтому используется при лечении ограниченных хронических и
островоспалительных процессов (фурункул, онихомикозы, боро-
давки, мозоли и т. п.).
Противопоказания: экзема, аллергический дерматит, токси-
дермия.
Необходимые ингредиенты: пластырь, ножницы, медицинс-
кий бензин.
Техника: перед наложением пластыря кожу тщательно обез-
жиривают медицинским бензином или спиртом. Если имеются
волосы, необходимо предварительно их сбрить. Для фиксации
повязки применяется обычный пластырь. Отрезают полоски
необходимой длины, которые средней частью прижимают к
повязке, а концы —к обезжиренной коже. Если пластырь плохо
пристает к коже, его можно слегка подогреть. При трофических
язвах накладывают липкий пластырь черепицеобразно. Нарезают
несколько полосок пластыря, шириной больше язвы на 1,5—2 см.
Края раны протирают спиртом, и, начиная сверху, прижимают
полоску пластыря. Следующую накладывают ниже, но так, чтобы
она покрывала часть предыдущей полоски. Так заклеивают всю
язву. Поверх пластыря можно укрепить бинтовую повязку. Меня-
ют пластырную повязку при трофических язвах 1 раз в 7—8 дней.
Пластыри, содержащие медикаментозные вещества, накла-
дывают размером, соответствующим площади очага поражения.
Меняют 1 раз в 2—4 дня.
Снимают пластырь постепенно, начиная с одного края. Для
меньшей травматизации лучше отмочить края бензином или
спиртом. Осложнением при применении пластыря может явиться дерматит, который быстро исчезает после применения соответствующих средств (взбалтываемые смеси, примочки и т. д.).
Согревающий компресс вызывает гиперемию и прилив крови к
данному месту, в результате происходит рассасывание воспаления
и уменьшение боли.
Для постановки согревающего компресса приготовить: мар-
лю, сложенную в 8 слоев, или мягкую гигроскопическую ткань
(льняное, салфеточное полотно, бумазея), компрессную бумагу,
вату, бинт, спирт, разбавленный водой 1:2.
Для компресса используют также теплую воду, водку, одеко-
лон, слабый раствор уксуса (1 чайная ложка на 0,5 л воды).
Последовательность действий: смочить марлю или мягкую
гигроскопическую ткань теплой водой или разведенным раство-
ром спирта и хорошо ее отжать. Наложить марлю или ткань на по-
верхность больного участка тела. На нее положить компрессную
бумагу или клеенку (полиэтиленовую пленку), а затем слой ваты
так, чтобы он перекрывал ниже лежащие слои компресса.
Затем компресс тщательно закрепляют бинтом так, чтобы
он плотно прилегал к телу, но и не стеснял движения. Если комп-
рессная бумага или вата не полностью прикрывают смоченную
ткань, то вода (или лечебный раствор) быстро испаряется и проис-
ходит не согревание, а охлаждение участков тела. Для контроля
правильности наложения компресса через 1—2 ч под повязку под-
водят палец. Если ткань влажная — компресс наложен правильно.
Компресс оставляют на 8—12 ч. Повторно ставят компресс не
раньше чем через 1 ч.
Сняв компресс, кожу тщательно протирают теплой водой,
затем накладывают сухую теплую повязку.
Сухой компресс ставят для защиты больного органа от охлаж-
дения и других внешних раздражений. Для этого надо сложить
несколько слоев марли и ваты и закрепить бинтами на нужном
месте.
Холодный компресс (примочка) применяется при ушибах,
кровотечениях, головной боли. Благодаря местному охлаждению
и сужению кровеносных сосудов компресс уменьшает кровена-
полнение и боль в пораженной области.
Для постановки холодного компресса берут несколько сло-
ев марли или полотна, смачивают холодной водой, отжимают и накладывают на больное место. Длительность примочки состав-
ляет 2—3 минуты, затем по мере согревания примочки, ее меняют
на новую.
Горчичники—листы бумаги, покрытые с одной стороны тон-
ким слоем порошка семян горчицы. Стандартный размер горчич-
ников 8x12,5 см. Горчичники действуют на кожу больного путем
раздражения ее и расширения кожных кровеносных сосудов
эфирным горчичным маслом.
Показания: при болях, острых воспалительных процессах
органов дыхания (пневмонии, бронхите, плеврите), заболевания
мышц, нервной системы, невралгии, невриты, остеохондроз, ги-
пертонический криз, при болях в сердце.
Противопоказания: кровотечения, заболевания кожи, опу-
холи различной этиологии, аллергические реакции на эфирные
масла, нарушение целостности кожных покровов, гиперемия.
Места постановки горчичников: на область грудной клетки
(кроме грудной железы, сосков), на место верхнего плечевого
пояса, на область сердца, на ноги.
Необходимые принадлежности при постановке горчичников:
лоток для воды, вода комнатной температуры, полотенце или
пеленка.
Техника постановки:
• взять горчичник за края, не дотрагиваясь до горчицы;
• смочить горчичник в теплой воде и стряхнуть лиш-
нюю воду;
• обнажить участки тела, куда надо ставить горчичник;
• положить горчичник на нужное место горчицей к коже;
• закрыть горчичник полотенцем и хорошо укрыть больного.
Держать горчичник до появления чувства жжения и покрас-
нения кожи (5—15 минут). Затем снять горчичник, протереть кожу
полотенцем, смыть горчицу. Укрыть больного и попросить его ле-
жать укрытым около часа.
Категорически запрещается ставить горчичник на газету, а
также на марлю или более плотную материю, так как теряется
непосредственное действие горчичного масла на кожу. Горчич-
ники нельзя ставить при заболеваниях кожи, непереносимости
горчицы! Горчичники нельзя ставить на область позвоночника,
на соски молочных желез, поврежденную кожу. Нельзя также ставить их на область ладоней и подошв, так как они являются
рефлексогенными зонами.
Горчичники хранят в сухом и темном месте; срок хранения от 8
до 11 месяцев. Пригодный горчичник отличается от непригодного
тем, что дает острый запах горчичного масла и не осыпается.
Для ухода за больным дома нужно не только приобрести
необходимые средства, но и составить индивидуальный план
ухода —распорядок дня. При составлении плана необходимо
учесть потенциал и потребности больного. Если в уходе прини-
мают участие несколько членов семьи, то ведение дневника ухода
поможет сориентироваться в гигиенических и лечебных процеду-
рах, избежать их повторения.
Пример распорядка дня:
7:00. Туалет (возможно использование кресла-туалета).
Измерение температуры, пульса, артериального давления
(при необходимости).
7:15. Уход за полостью рта. Уход за кожей.
Интимная гигиена. Смена подгузника (при необходимости).
Проветривание комнаты.
8:00. Завтрак.
8:30. Время покоя больного. Уборка комнаты.
10:30. Профилактические и лечебные мероприятия (перечис-
ление). Питьевой режим (сок, минеральная вода по желанию).
Туалет (возможно использование кресла-туалета) или смена
подгузника (по необходимости). Подготовка к обеду.
12:30. Обед.
15:30. Послеобеденный сон. Питьевой режим (чай, сок, мине-
ральная вода по желанию).
Туалет или смена подгузника (по необходимости).
Измерение температуры, пульса, АД ( при необходимости).
Подготовка к ужину.
18:00. Ужин.
18:30. Уход за полостью рта. Уход за кожей.
Интимная гигиена. Смена подгузника (по необходимости).
Проветривание помещения.
20:00. Подготовка ко сну.
20:30. Сон.
Среди множества разнообразных факторов, способных пов-
лиять на эффективность действия лекарств, существенное место
занимает еда. Большинство лекарственных средств назначают
внутрь, и при поступлении их в пищеварительный тракт могут
произойти самые разнообразные взаимодействия как между со-
бой, так и с пищеварительными соками и ингредиентами пищи,
что может изменить всасывание препаратов, ослабить или уси-
лить фармакологический эффект. При этом подразумевается не
только правильное назначение лекарств по отношению к приему
пищи, но и качественный состав пищи, т. е. учет особенностей
воздействия тех или иных продуктов на функциональное состоя-
ние органов пищеварения, от которых в значительной мере зави-
сят выраженность действия лекарств.
Проблема взаимодействия лекарств и пищи имеет несколь-
ко аспектов: с одной стороны, влияние компонентов пищи на
терапевтическую эффективность лекарств, и с другой — влияние
лекарств на состояние желудочно-кишечного тракта и физиоло-
гические процессы пищеварения.
Жиры, особенно содержащие высшие жирные кислоты,
уменьшают выделение желудочного сока и замедляют перис-
тальтику желудка. Под влиянием пищи, богатой жирами, значи-
тельно снижается эффективность противоглистных препаратов,
сульфаниламидов. В то же время обогащенную жирами пищу
рекомендуют в тех случаях, когда требуется повысить всасывание
жирорастворимых лекарств — витаминов А, Д, Е. Углеводы также
замедляют опорожнение желудка, в результате чего может нару-
шиться всасывание сульфаниламидов и других лекарств.
Количественный и качественный состав пищи, особенно
белков, может изменять трансформацию лекарственных препара-
тов в организме. Большое количество белка в пищеварительном
тракте препятствует достижению соответствующего терапевти-
ческого уровня лекарств, например, антикоагулянтов (например,
кумадина), в связи с их химическим родством с белком.
Щелочная пища (молоко, овощи, фрукты, ягоды) усиливают
выведение кислых лекарственных веществ, например, производ-
ных салициловой кислоты, и усиливает эффект щелочных ве-
ществ. Кислые фруктовые и овощные соки могут нейтрализовать
фармакологический эффект некоторых антибиотиков (эритромицина, ампицилина и др.), усилить эффект салицилатов, замедлить всасывание нестероидных противовоспалительных препаратов,например, непроксина.
Возможно появление нарушений пищеварения на фоне
приема медикаментов. Например, формирование дисбактериоза
на фоне приема антибиотиков. Или формирование повышенной
кислотности желудочного сока при приеме некоторых обезболи-
вающих средств.
Необходимо учитывать наличие заболеваний желудочно-ки-
шечного тракта, так как имеющиеся отклонения могут сущест-
венным образом влиять на всасывание и эффективность прини-
маемых препаратов.
Во время еды кислотность желудочного сока очень высока,
а потому значительно влияет на стабильность лекарств и всасы-
вания их в кровь. Как уже упоминалось, в кислой среде частично
снижается действие эритромицина и других антибиотиков.
Классическим примером нерационального лекарственно-пи-
щевого взаимодействия является взаимодействие антибиотиков
группы тетрациклина с молочными продуктами. Под влиянием
желудочного сока белок казеиноген, содержащийся в молоке,
превращается в казеинат кальция, выпадает хлопьями и образует с
тетрациклинами невсасывающийся комплекс. В результате моло-
ко и молочные продукты до 80% снижают всасывание антибиоти-
ков. Молоко усиливает всасывание витамина D, излишек которо-
го опасен, в первую очередь для центральной нервной системы.
Таким образом, принятое совместно с пищей лекарство мо-
жет оказаться опасным или бесполезным.
Для каждого лекарства существуют свои правила приема, свя-
занные с режимом питания. Проблема взаимодействия лекарст-
венных препаратов и пищи является комплексной, так что пост-
роение правильной диеты при приеме различных лекарственных
препаратов может стать дополнительным лечебным фактором, а
безалаберное питание способно свести все лечение на нет, а то и
навредить организму.
Время приема лекарств тоже имеет значение. Специализи-
рованная область медицины — хронофармакология — занимается
изучением влияния биологических ритмов на усвоение лекарств.
В зависимости от времени суток изменяется активность медицинских препаратов, с учетом этих факторов врачи рекомендуют
разработанные схемы приема лекарств. В основном это касается
серьезных, длительно применяемых препаратов, например, про-
тивоопухолевых, гормональных, противоаллергических. Такие
схемы способны снизить активную дозировку медикаментов и
побочные эффекты препаратов.
Необходимо обязательно следовать инструкциям по приме-
нению препаратов и указаниям врача или фармацевта о пра-
вильном времени приема лекарства. Если назначено несколько
препаратов сразу, надо уточнить, в каком порядке их нужно
принимать — взаимодействия между лекарствами могут быть
весьма опасны.
Эффективность назначенного лечения во многом зависит
от пациента. При соблюдении всех требований к применению
лекарств и внимательном отношении к собственному организму
успех лечения часто обеспечивается даже при приеме самых про-
стых и доступных медикаментов.
Десятый учебный вопрос.
Возможный
состав домашней медицинской аптечки
В повседневной жизни, а тем более в чрезвычайных ситуа-
циях, всегда возможны травмы и заболевания. У одних —раны,
переломы, ожоги, у других—сердечные, головные, желудочные
боли, простудные и иные заболевания. Важно всегда помнить,
что всякая, даже самая небольшая рана представляет угрозу для
жизни человека — она может стать источником заражения различ-
ными микробами, а некоторые сопровождаются еще и сильным
кровотечением.
Основной мерой профилактики и оказания первой помощи
при травмах является наложение стерильной повязки на рану. Для
этого в домашней аптечке надо иметь необходимый перевязочный
материал: пакеты перевязочные, бинты, салфетки стерильные, ва-
ту. Кроме того, аптечка должна содержать минимум медицинских
средств, необходимых для оказания первой помощи и при острых
воспалительных заболеваниях, различных приступах.
В состав домашней аптечки обычно включают:
• обезболивающие и жаропонижающие препараты;
• противовоспалительные препараты;
• препараты для лечения простудных заболеваний;
• средства от кашля;
• противоаллергические препараты;
• успокаивающие средства;
• витамины;
• спазмолитики;
• средства от изжоги;
• средства, улучшающие пищеварение;
• средства от диареи (поноса);
• средства от запора;
• препараты, подавляющие тошноту и рвоту.
Вместе с тем, скомплектовать аптечку на все случаи жизни
практически невозможно. Однако при разумном подходе можно
создать ее оптимальный вариант, ориентируясь на болезни членов
семьи, на местную санитарно-эпидемиологическую обстановку.
Примерный базовый состав аптечки может быть следующим.
Валидол применяется при острых болях в области сердца.
Нитроглицерин—при приступах стенокардии (грудная жаба).
Корвалол, валокордин — при болях в сердце.
Настойка валерианы — успокаивающее средство при нервном
возбуждении.
Кислота ацетилсалициловая (аспирин) — противовоспали-
тельное средство. Применяют при простуде и лихорадочных сос-
тояниях.
Парацетамол — при простудных и гриппозных заболеваниях.
Анальгин — жаропонижающее, болеутоляющее и противовос-
палительное средство.
Пенталгин — обезболивающее средство.
Спазмалгин и баралгин—спазмалитики, применяются при
головных болях.
Уголь активированный — применяют при скоплении газов в
кишечнике.
Бесалол оказывает болеутоляющее действие при заболевании
органов брюшной полости, а также некоторое обеззараживающее
действие на кишечную флору.
Гидрокарбонат натрия в порошке (сода двууглекислая) при-
меняют при изжоге — на кончике ножа на прием, а также для
полоскания горла.
Калия перманганат (марганцовка) используют в виде водного
раствора для промывания ран, полосканий рта и горла.
Кислота борная применяется для полоскания рта, горла, про-
мывания глаз.
Раствор йода спиртовой 5% применяют наружно как антисеп-
тическое средство.
Раствор аммиака (нашатырный спирт) — средство для вдыха-
ния при обморочном состоянии, нервном потрясении, угаре.
Вазелин борный—для смягчения кожи, оказывает антисепти-
ческое действие.
Таблетки от кашля употребляют при воспалительных заболе-
ваниях верхних дыхательных путей.
Синтомициновая эмульсия применяется при ожогах и обморо-
жениях.
Лейкопластырь бактерицидный предназначен для лечения
ссадин, порезов, некоторых язв и небольших ран.
Лейкопластырь обычный — для крепления небольших повязок
на раны.
Бинт стерильный— для перевязок.
Эластичный бинт — для фиксации при переломах, ушибах
и т. д., а также для наложения компрессов.
Вата (или ватные диски) употребляется при перевязке ран,
для отепления части тела, как мягкая подкладка при наложении
шин, иммобилизации.
Жгут кровоостанавливающий используется для временной
остановки кровотечений из артерий конечностей.
Термометр используется для измерения температуры тела.
Ванночка глазная — для промывания глаз при засорении.
Большинство людей этим не ограничивается, имеет более
широкий набор лекарственных и перевязочных средств.
В последнее время люди все чаще стали возвращаться к на-
родным средствам и лекарственным травам. При некоторых забо-
леваниях они достаточно эффективны, но применять их следует с
не меньшей осторожностью, чем и любые другие лекарства.
Дата: 2019-02-19, просмотров: 476.