Федеральное государственное
автономное образовательное учреждение
Авторы-составители:
Машанов А.А.
Функция кортиева органа.
Рецепторный аппарат слухового анализатора, или спиральный кортиев орган, расположен внутри улитковой части перепончатого лабиринта на верхней поверхности основной пластинки
Вдоль внутренней части основной пластинки, на некотором расстоянии друг от друга, расположены два ряда столбовых клеток, которые, соприкасаясь своими верхними концами, отграничивают свободное треугольное пространство, или тоннель. По обе стороны от него находятся чувствительные к звуковым колебаниям см/ховые, иливолосковые, клетки, каждая из которых на своей верхней свободной поверхности имеет 15--20 небольших тончайших волосков. Концы вслосков погружены в покровную пластинку, она укреплена на костной-спиральной пластинке и свободным концом покрывает кортиев орган. Волосковые клетки расположены кнутри от тоннеля в один ряд, а кнаружи--в три ряда. От основной пластинки они отделены опорными клетками.
К основаниям волосковых клеток подходят конечные разветвления волокон биполярных нервных клеток, тела которых расположены в центральном канале костного стержня улитки, где они образуют так называемый спиральный узел, гомологичный межпозвоночному узлу спинномозговых нервов. Каждая из трех с половиной тысяч внутренних волосковых клеток связана с одной, а иногда и с двумя отдельными нервными клетками. Наружные волосковые клетки, количество которых достигает 15--20 тысяч, могут быть соединены и с несколькими нервными клетками, но при этом каждое нервное волокно дает ответвления только к волоско-вым клеткам одного и того же ряда.
Перилимфа, окружающая перепончатый аппарат улитки, испытывает давление, которое и меняется соответственно частоте, силе и форме звуковых колебаний.
Изменения давления вызывают колебания основной пластинки вместе с расположенными на ней клетками, волоски которых испытывают при этом изменения давления со стороны покровной пластинки. Это, по-видимому, и ведет к возникновению возбуждения в волосковых клетках, которое передается на конечные разветвления нервных волокон.
Корковый отдел слухового анализатора
У человека ядро коркового отдела слухового анализатора расположено в височной, области коры больших, полушарий. В той части поверхности височной области, которая представляет собой нижнюю стенку поперечной, или сильвиевой щели, расположено поле 41( Рис.6). К нему, а возможно и к соседнему полю 42, направляется основная масса волокон от внутреннего коленчатого тела.
Наблюдения показали, что при двустороннем разрушении указанных полей наступает полная глухота. Однако в тех случаях, когда поражение ограничивается одним полушарием, может наступить небольшое и нередко лишь временное понижение слуха. Это объясняется тем, что проводящие пути слухового анализатора не полностью перекрещиваются. К тому же оба внутренних коленчатых тела связаны между собой промежуточными нейронами, через которые импульсы могут переходить с правой стороны на левую и обратно. В результате корковые клетки каждого полушария получают импульсы с обоих кортиевых органов.
Рис. 6. Карта цитоархитектонических полей
От коркового отдела слухового анализатора идут эфферентные пути к нижележащим отделам мозга, и прежде всего к внутреннему коленчатому телу и к задним буграм четверохолмия. Через них осуществляются корковые двигательные рефлексы на звуковые раздражители. Путем раздражения слуховой области коры можно вызвать у животного ориентировочную реакцию настораживания (движения ушной раковины, поворот головы и т. п.).
Опыт Вебера
Приложив телефон для костной проводимости на центральную линию черепа (лоб или темя), находят направление латерализации звука, изменяя частоту от 250 до 1000 гц.
При изменении силы звука направление латерализации может измениться в некоторых случаях воспринимающей тугоухости с рекрутированием; однако оно не изменяется в случаях проводниковой тугоухости.
Аудиометрический Ринне
Из измерения порогов костной проводимости получается разница на аудиограмме между кривыми воздушного и костного порогов, известная как "аудиометрический Ринне". Она равна нулю в случаях воспринимающей тугоухости или нормального слуха и отрицательна в случаях проводниковой или смешанной тугоухости. При исследовании посредством правильно прокалиброванного аудиометра "аудиометрический Ринне" никогда не может быть положительным по совершенно понятным соображениям.
Опыт с обтурацией (Бинг)
Этот опыт проводится одновременно с предыдущими. При каждой из более низких частот (250, 500 и 1000) измеряют порог сначала с открытым наружным слуховым проходом, а затем с пальцем на козелке, стараясь не сжимать воздуха в проходе (который превратил бы этот опыт в опыт Желле).
В случаях нормального слуха или чисто воспринимающей тугоухости разница между двумя порогами будет 10-15 дб для каждой частоты. Складывая три разности, как рекомендует Салливэн (Sullivan, 1947), получаем 30-45 дб ("О" индекс). Если, наоборот, имеем случай фиксации стремени или адгезивного отита в стадии функционального анкилоза, не получается никакой разницы в порогах и "О" индекс будет равен нулю. "О" индекс в 10-25 дб указывает на частичное поражение звука проводящих путей.
Результаты опытов Вебера, Швабаха, Ринне и Бинга должны совпадать. Одно и то же повреждение среднего уха будет вызывать латерализацию при опыте Вебера на хуже слышащее ухо, отрицательный опыт Ринне и уничтожение "О" индекса. Отсюда логически надо ожидать очень тесной корреляции этих тестов. Не совсем правильно утверждать, что во всех случаях проводниковой тугоухости латерализация осуществится в сторону хуже слышащего уха. Более точно будет сказать, что при опыте Вебера латерализация будет в сторону, на которой опыт Ринне более отрицателен.
Существуют случаи смешанной тугоухости, при которых звук латерализуется на лучше слышащее ухо; установлено, что опыт Ринне более отрицателен как раз на той же стороне.
Не следует удивляться, если кривая порога костной проводимости ниже на стороне, на которую латерализуется звук. Это - парадокс, но его существования нельзя отрицать. Так, на рис. 2 видно (при условии, что левое ухо совсем нормальное, а правое ухо имеет очень резкую, чисто проводниковую тугоухость), что костная проводимость левой стороны будет нормальной, в то время как на правое ухо она будет понижена на 10-15 дб при частотах от 1000 до 2000 гц там, где кривая порога дает "спад Кархарта". В опыте Вебера, однако, всегда латерализация имеет Место во всей слышимой области в пораженное ухо.
Этот факт не объясняется существующей и общепринятой теорией костной проводимости и создается впечатление, что не хватает чего-то существенного. Лангенбек старался восполнить этот пробел, но пока нет уверенности в том, что это ему удалось, ибо разница порогов костной проводимости обоих ушей часто такоза, что кажется вероятным, что они будут компенсировать запаздывание "лабиринтного звука", чем автор объясняет латерализацию звука на хуже слышащее ухо.
Эта разница дает возможность вывести кривую костной проводимости для того уха, в которое латерализуется звук в опыте Вебера; для выведения костной проводимости уха, в которое звук не латерализуется, нужно пользоваться методикой выключения противоположного уха.
Аудиометрия
Аудиометрия позволяет выявить нарушения слуха. Существует несколько методов, с помощью которых можно оценить степень и характер глухоты, а также получить сведения о причинах глухоты.Аудиометрия уха является одним из этих методов.
Как проводят аудиометрию?
Аудиометрию проводят при помощи специального прибора - аудиометра. Аудиометр — это электронный прибор для определения порога слышимости на различных звуковых частотах. Аудиометр применяется для:
· Проведения тональной пороговой аудиометрии.
· Дифференциации поражений слуха.
· Проверки речевого восприятия (речевая аудиометрия).
· Объективных исследований слуха.
Речевая аудиометрия
Речевая аудиометрия является основным методом для определения социального и клинического состояния слуха. В ходе речевой аудиометрии изучается, при какой интенсивности звука пациент слышит речь. Исследование проводится путем предъявления заранее записанных на цифровой носитель тестовых слов или предложений и определения их разборчивости. Пациент должен попытаться повторить эти слова. По полученной в ходе речевой аудиометрии кривой врач делает заключение о степени глухоты. При глубокой глухоте пациент не способен повторить тестовые слова даже при очень высокой громкости.
История
В письменной истории остались многие наивные «теории зрения», предсказательная сила которых была невелика. Даже гениальные предположения учёных прошлого были в основном умозрительны, так какестественные науки в те времена не обладали необходимым инструментарием для проведения исследований. Как следствие, понятийный аппарат науки был был сформирован недостаточно, и невозможно было провести многие критически важные эксперименты.
Начало бурного развития естественных наук можно отнести к ХIХ веку, когда специалисты в области биологии,химии и физики сделали огромный прорыв в естественных науках. В этот период были заложены
Рассмотрим наиболее заметные предположения, гипотезы и теории цветового зрения в хронологическом порядке.
Религиозная гипотеза
Вопросы связанные с работой органа зрения всегда волновали человека, поэтому во многих религиях даётся своя трактовка устройства глаза и принципа зрения человека. Всё обычно сводится к тому, что глаз человека является настолько сложным и уникальным органом, что его не могла создать природа в процессе эволюции, а посему, таким образом, система зрения четко свидетельствует о существовании Бога-Творца.
Научные теории
Воззрения древнего мира
Ещё древнегиптские изображения свидетельствуют о том, что в древности существовали мысли об «излучении» глазом особых «лучей», как бы «ощупывающих» окружающий, видимый мир.
Гипотеза М. В. Ломоносова
Представление о биофизическом восприятии цвета в середине XVIII столетия впервые ввел М. В. Ломоносов. Это было его «Слово о происхождении света, новую теорию о цветах представляющее, июля 1-го дня 1756 года говоренное». Основные положения гипотезы Ломоносова:
количество основных цветов сведено к трем (красный, зелёный, жёлтый) — это то минимальное число цветов, которые в различной комбинации позволяют получить все цветовые тона (правда, не все воспринимаемые цвета);
воздействие на глаз различно по характеру, но едино по своей природе («коловратное движение эфира»);
необходимость и достаточность анализа трёх зон спектра.
Так в теориях цветового зрения появилось число «три». Гипотеза Ломоносова была первой, которая содержала все основные требования, предъявляемые к теории.
Теория Т. Юнга
В 1807 году, спустя пол столетия после Ломоносова, Томас Юнг предложил свою теорию цветового зрения. Он постулировал наличие в сетчатке глаза механизмов трёх типов, наиболее чувствительных к коротковолновому участку видимого спектра, к средневолновому участку и к длинноволновому участку. Эти три различных механизма должны были быть связаны с тремя главными цветами — красным, зелёным и фиолетовым. Он предположил, что глаз анализирует каждый цвет в отдельности и передаёт сигналы о нём в мозг по трём различным типам нервных волокон: один тип передаёт сигнал о наличии красного цвета, второй — зелёного, а третий — фиолетового. Этот вывод опирался исключительно на предположении, что, поскольку трёхкомпонентность цвета не имеет обоснования в теории света, то в таком случае это должно быть свойством самого глаза.
Долгий спор Ньютона и Гёте
Теория цвета Иоганна Вольфганга Гёте, опубликованная в 1810 г., очаровывала физиков более ста лет. Гёте был не только поэтом, но и естествоиспытателем-энциклопедистом, с очень широким кругозором.
Теория Юнга — Гельмгольца
Ещё пол-столетия спустя (1853 г.) гипотезу Т. Юнга развил учёный Г. Гельмгольц, немецкий биолог и физик, который, впрочем, не упоминает известной работы Ломоносова «О происхождении света», хотя она была опубликована и кратко изложена на немецком языке.
Изучив работы Максвеллаи Грассмана Гельмгольц развил теорию Юнгапридал ей форму, известную теперь под названием теории цветового зрения Юнга-Гельмгольца.
Гельмгольц сделал вывод, что для получения цветов требуется 4 или более основных цветов. Позже он предположил достаточность всего трёх основных механизмов исходя из предположения о том, что они обладают спектральной чувствительностью в широком, частично перекрывающемся диапазоне. Согласно предположениям его гипотезы в сетчатке глаза человека должны быть три вида колбочек, максимум чувствительности которых приходится на красный, зелёный и синий участок спектра, то есть соответствуют трём «основным» цветам. Правда эта гипотеза не может объяснить ни механизм обработки сигналов, ни постоянство ощущения цвета (константность цвета) при изменении спектрального состава источника света. Кроме того, во-первых до сих пор так и не удалось обнаружить никаких различий между колбочковыми рецепторами сетчатки, а следовательно гипотеза была лишена анатомических доказательств. И во-вторых гипотезу трудно согласовать с существующими в действительности цветовыми ощущениями. Мы в состоянии различить по меньшей мере четыре качественно разных цветовых ощущения, а именно красного, жёлтого, зелёного и синего цветов (а с учётом белого — пять). Ни одно из этих цветоощущений, взятое в отдельности, не похоже на другое. Поэтому возникает вопрос: как могут пять психологически разных первичных цветов сочетаться с тремя физиологическими процессами? Всё эти моменты сторонники трёхкомпонентной гипотезы зрения относят к работе головного мозга.
Теория Геринга
Основная статья: Теория Геринга
В 1870 году немецкий физиолог Эвальд Геринг сформулировал так называемую оппонентную гипотезу цветового зрения, известную также как теория обратного процесса. Он опирался не только на существование пяти психологических ощущений, а именно ощущение красного, жёлтого, зелёного, синего и белого цветов, но также и на тот факт, что они по-видимому, действуют в противоположных парах, одновременно дополняя и исключая друг друга. Геринг постулирует наличие трёх типов противоположных пар процессов реакции на чёрный и белый, жёлтый и синий, красный и зелёный цвета.
Теория Геринга выдвигает на первый план психологические аспекты цветового зрения. Модель Геринга хорошо объяснила например «отрицательные» последовательные образы, но оставались и вопросы. Во-первых: пять разных типов светоприёмников в глазу — многовато. К тому же, зачем жёлтый рецептор, если жёлтый цвет получается смешением сигналов «красного» и «зелёного»? Во-вторых, почему противоположные жёлтый и синий дают белый цвет, а противоположные красный и зелёный — жёлтый? В настоящий момент ни анатомических, ни физиологических доказательств этой гипотезы нет.
Теория Геринга, развитая Гуревичем и Джеймсоном, известна также как оппонентная теория. В ней сохраняется три системы рецепторов: красно-зеленые, желто-голубые и черно-белые. Предполагается, что каждая система рецепторов функционирует, как антагонистическая пара. Как и в теории Юнга — Гельмгольца, считается, что каждый из рецепторов (или пар рецепторов) чувствителен к свету волн разной длины, но максимально чувствителен к волнам определенной длины.
Теория Лэдд-Франклин
Теория Лэдда-Франклина 1892 г. базируется на учёте реакции колбочек на психологические основные цвета — красный, зелёный, жёлтый и синий.
Предполагается существование некой сложной фоточувствительной молекулы, которая по-разному реагирует на красный, зеленый, синий и желтый свет, высвобождая вещества, стимулирующие соответствующие нервные окончания. Теория эволюционно ориентирована: двухцветная система зрения объясняется существованием менее высоко развитой молекулы, а ахроматическое зрение — еще более примитивной. Эта теория в настоящее время имеет лишь историческое значение.
Зонная теория Крисса
В свое время между сторонниками трёхкомпонентной теории цвета, основанной на идеях Ломоносова и Ньютона, и сторонниками оппонентной теории, велись жаркие споры. К концу ХХ века эти теории стали считать взаимно дополняющими интерпретациями. В частности Крисс, в своей «зонной теории», предложенной им ещё в начале ХХ века, сделал попытку объединения конкурирующих концепций. Трехкомпонентная теория более была применена для описания функционирования уровня рецепторов, а оппонентная теория — для описания нейронных систем более высокого уровня зрительной системы. Однако эти теории взаимоисключают друг друга.
Теория Кёнинга
В теории Кёнинга 1903 г., постулируется, что ощущение яркости обусловлено срабатыванием специального рецепторного механизма, состоящего из групп колбочек, спектральная реакция которых совпадает с функцией нормальной световой эффективности. Восприятие цвета обеспечивается по меньшей мере двумя другими рецепторными механизмами, также образованными группами колбочек, но с очень узкими полосами спектральной чувствительности. Теории, исходящие из этих принципиальных положений, называются доминаторно-модуляторными теориями. Доминаторы ответственны за ощущение яркости; модуляторы, модулируя доминантную реакцию, вызывают ощущения цвета.
Гипотеза Г. Хартриджа
В 1947 году появилась «полихроматическая» гипотеза Г. Хартриджа. Он полагал, что помимо трёх основных, первичных рецепторов (оранжевого, зелёного и сине-зелёного) должно быть ещё четыре или пять других дополнительных, или вторичных, включая жёлтую и синюю пару, действующую как единое целое. Модель Г. Хартриджа охватывала практически всю гамму существующих цветов. Однако к этому времени морфология, структура сетчатки и колбочек были уже достаточно хорошо изучены. В сетчатке не обнаруживалось даже двух разных типов колбочек, не говоря уже о семи. В практике же полихроматическая модель давно используется, например в семицветной печати.
Концепция М.Смирнова
В 1955 году известный исследователь цветового зрения, советский ученый М. С. Смирнов выдвинул новое предположение: все три типа приёмников находятся в одной колбочке. Это уже соответствовало всем требованиям физики к глазу как физическому прибору. Учитывая нелинейность анализа сигналов, это видимо была первая физически обоснованная модель зрения.
Модель П. Уолравена
Интересную модель создал голландский ученый П. Уолравен (иначе его фамилию упоминают, как Валравен). Он предположил, что в сетчатке человека должны присутствовать три типа колбочек, причём сигналы «красной» и «зелёной» колбочек делятся на три, а «синей» — на две части. Одна часть сигналов трёхколбочек поступает на суммирующий узел, образуя яркостный сигнал. По одной части сигнала «красной» и «зелёной» колбочек подается на второй сумматор, на выходе которого получается жёлтый сигнал. Теперь имеются четыре сигнала: красный, зелёный, жёлтый и синий. Из них образуются два сигнала двух противоположных пар: красно-зелёной и жёлто-синей. Эту модель можно было бы назвать «телевизионной» — так как она в общих чертах копирует механизм формирования цветовых сигналов в телевидении. Модель П. Уолравена, в общих чертах увязала четырёх- и трёхкомпонентную гипотезы. Позже эту же модель цветовосприятия описали Давид Хьюбл (David H.Hubel) и Торстен Вайзел (Torsten N.Wiesel), (получившиеНобелевскую премию 1981 года за работы, касающиеся принципов переработки информации в нейронных структурах и механизмов деятельности головного мозга). Они предположили, что мозг возможно может получать информацию вовсе не о красном (R), зелёном (G) и синем (B) цветах (теория Юнга - Гельмгольца), а о разнице яркости белого (Yмах) и черного (Yмин), разнице зелёного и красного цветов (G-R), разнице и синего и жёлтого цветов (B-yellow), при этом, жёлтый цвет (yellow=R+G) есть сумма красного и зелёного цветов, а R, G и B — яркости цветовых составляющих — красного, зелёного, и синего.
Получаем систему уравнений — Кч-б=Yмах-Yмин; Кgr=G-R; Кbrg=B-R-G, где Кч-б, Кgr, Кbrg — функции коэффициентов баланса белого для любого освещения. При этом они не смогли описать: ни сам механизм работы клеток, ни принцип механизма работы цветовосприятия, они касались только возможного (по их мнению) способа передачи сигналов от рецепторов в мозг. В этой теории всю обработку информации авторы также относили исключительно к работе головного мозга.
Теория Лэнда
Эдвин Лэнд предложил новую теорию цветового зрения. Суть её сводилась к тому, что цвет не зависит от длины волны; цвет — это свойство глаза, результат действия «длинных волн против коротких». По выражению Лэнда, цвет, как его видит глаз, есть информация «о распределении коротких и длинных световых волн по полю зрения». Цветовую координатную систему Лэнд представил в виде квадрата; вдоль одной стороны он расположил «короткие» волны, вдоль другой — «длинные». Диагональ — «нейтральная» линия — разделила квадрат на два треугольника, в одном из которых находились «теплые» тона, в другом — «холодные».
Эффект Лэнда пытались объяснить (опять таки только с точки зрения трёхкомпонентной гипотезы) явлением одновременного цветового контраста. Не найдя объяснения, это явление исследователи решили считать следствием работы мозга. Это привело к тому, что разные условия проявления одного и того же физического свойства глаза считаются разными эффектами, особенностями деятельности мозга.
Теория С. Ременко
В 1975 году появилась нелинейная теория зрения советского ученого С. Ременко, предполагающая наличие в глазе человека только двух типов светочувствительных элементов — одного типа палочек и всего одного типа колбочек, содержащих в себе пигменты светочувствительные сразу к нескольким областям спектра (что подтверждено в работе «Visual Pigments of Single Primate Cones» W. B. Marks, W. H. Dobelle, E. F. Mak Nichol [15]), а также нелинейность процессов формирования сигналов цветности. В отличии от всех остальных существующих на сегодня теорий она единственная, которая объясняет механизмы обработки сигналов рецепторами, поддержание баланса белого цвета и моделирует работу глаза в целом. На основе принципов сформулированных нелинейной теорией цветового зрения построена простая фотоэлектрическаядействующая модель глаза (колориметр), способная однозначно распознавать любые цвета и оттенки. Однако пока нелинейная теория зрения ещё не получила широкого распространения.
Повреждения (травмы) глаз
Травмы в структуре патологии органов зрения составляют более 10%. Большинство повреждений глаз (до 90%) носит характер микротравм и тупых травм, 8% – ожогов и 2% – проникающих ранений.
Тупые травмы (контузии) глазного яблока в 60% случаев сопровождаются, как правило, поверхностной эрозией роговицы. Эрозии сопровождаются болями, слезотечением и повышенной чувствительностью к свету. Но главную опасность представляет последующее инфицирование и воспаление эрозированной роговицы. Поверхностные эрозии заживают без последствий в течение первых суток; более глубокие эрозии часто заканчиваются помутнением роговицы и стойким снижением зрения, а вторичные эрозии вирусно-бактериальной и грибковой природы, как правило, заживают рубцеванием, резко ухудшающим оптические свойства роговицы.
Кровоизлияния в оболочки и прозрачные структуры глаза встречаются в 80% тупых травм глаза. Если кровь попадает в переднюю камеру глаза, она может создавать препятствие для прохождения света, но, как правило, особенно у детей, быстро рассасывается. При массивном кровоизлиянии в стекловидное тело развивается почти полная слепота, частичный гемофмальм приводит к значительному снижению остроты зрения и наличию тёмных подвижных пятен перед глазами. При неполном рассасывании происходит организация кровяного сгустка с возникновением рубцовых изменений в стекловидном теле, что может привести к отслойке сетчатки, атрофии глазного яблока. Кровоизлияния в сетчатку сопровождаются резким ухудшением зрительных функций (остроты и поля зрения), вплоть до светоощущения. У детей кровоизлияния довольно быстро рассасываются, у взрослых могут приводить к дистрофическим и атрофическим изменениям сетчатки.
Травматическая дислокация хрусталика может проявляться в виде подвывиха или полного вывиха хрусталика в переднюю камеру глаза или стекловидное тело. Хрусталик смещается из своего нормального положения обычно вниз. Аномалия может быть врождённого или травматического характера. Обычно снижается острота зрения и нарушается аккомодация. Выраженность нарушения зрения зависит от степени смещения хрусталика. Частое осложнение – вторичная глаукома. Подвывих и вывих хрусталика нередко сопровождаются его помутнением вследствие нарушения питания.
Контузии сетчатки являются постоянным спутником тупых травм глаза. Характеризуются помутнениями сетчатки и другими нарушениями её офтальмоскопической картины, выпадениями полей зрения и сужением их границ на белый и другие цвета, понижением темновой адаптации, а иногда и резким снижением остроты зрения. Частым осложнением сотрясений сетчатки является дистрофическое поражение жёлтого пятна с резким падением остроты зрения. Кистовидные дистрофии сетчатки могут приводить к её отслойке.
Отрыв и разрыв зрительного нерва при тупой травме глаз сопровождаются мгновенной полной слепотой. Вследствие разрыва возникает атрофия зрительного нерва в области диска (слепого пятна), при отрыве – замещение области диска соединительной тканью. И те, и другие изменения необратимы.
Ранения глаз могут быть проникающими и непроникающими. Опасность ранения обусловлена, прежде всего, тем, что оно почти всегда является инфицированным, а, следовательно, возможен сопутствующий инфекционный процесс. Ранения, затрагивающие оптическую сферу глаза, всегда сопровождаются значительным снижением остроты зрения.
Осложнённые проникающие ранения глаз несут опасность рубцевания, различной величины и интенсивности помутнения и других осложнений оптических сред глаза, транзиторного, а затем и постоянного повышения внутричерепного давления с исходом в глаукому и последующую вторичную слепоту. Ожоги глаз, как правило, носят бытовой характер и встречаются у взрослых в 4 раза чаще, чем у детей. Тяжелее всего протекают ожоги от попадания в глаз щелочей, которые вызывают глубокий некроз тканей глаза. Эти ожоги в первые часы и дни создают иллюзию их незначительности, но затем выявляются во всё большей глубине и площади поражения. Самым тяжёлым исходом ожогов являются грубые васкуляризованные бельма роговицы, сращения роговицы с веками, радужкой, хрусталиком. Понятно, что при таких поражениях зрительная функция резко падает.
При лучевых ожогах роговицы ультрафиолетовыми лучами (например, при электросварке, «снежная болезнь» в горах) через 4-6 часов развивается покраснение глаз, перед глазами появляется туман, в них возникает и быстро нарастает боль, что сопровождается резко выраженным корнеальным синдромом (светобоязнь, слезотечение, смыкание глаз и др.). Зрение резко падает. При быстром и рациональном непрерывном лечении в течение 1-2 суток явления ожога исчезают и зрение восстанавливается.
Лучевые поражения глаз возникают при действии на них электромагнитных волн различной длины:
§ при длительной работе с интенсивными источниками инфракрасной радиации (плавка металла, стекла, кузнечные работы и пр.), возникает хроническое воспаление склеры и конъюнктивы глаз, постепенно развивается «тепловая» катаракта, а часть лучей проникает до глазного дна, где адсорбируется пигментным эпителием сетчатки и собственно сосудистой оболочкой. Происходит ожог сетчатки, проявляющийся светобоязнью, центральной скотомой, снижением остроты зрения, отёком жёлтого пятна;
§ лазерные лучи при попадании на сетчатку (при нарушении правил техники безопасности при работе с лазерами) вызывают её повреждение в силу вызываемого ожога, что сопровождается снижением зрительных функций. Длительная работа с отражённым лазерным излучением может приводить к помутнению хрусталика и дистрофическим изменениям сетчатки;
§ ионизирующая радиация обладает выраженным катарактогенным эффектом. При больших дозах облучения могут возникать эрозии и язвы роговицы, рубцовые изменения конъюнктивы; поражения сетчатки ионизирующей радиацией встречаются редко; Вибрация как этиологический фактор шумо-вибрационной болезни приводит к снижению остроты зрения в силу ослабления аккомодации. Отмечается сужение поля зрения на белый и цветные объекты, может быть снижение темновой адаптации.
Определение остроты зрения
Определение остроты зрения - численное выражение способности глаза воспринимать раздельно две точки, расположенные друг от друга на определенном расстоянии.
Условно принято считать, что глаз с нормальной остротой зрения способен увидеть раздельно две далёкие точки, если угловое расстояние между ними равно одной угловой минуте(1/60 градуса). При расстоянии 5 метров это соответствует 1,45 миллиметра.
Острота зрения выражается 2 способами:
Способ.
Острота зрения
·
· В странах СНГ — долями единицы: 1,0 — нормальное зрение, 0,9; 0,8, и т.д. до 0,1 — определяется количеством строк начиная с верхней, которые видит человек по таблице Сивцева или Головина с расстояния 5 метров. Исследования проводят для каждого глаза отдельно: сначала определяют остроту зрения одного, затем другого глаза.
При исследовании остроты зрения с другого расстояния (меньше 0,1 — если человек с 5 метров не распознает знаки верхнего ряда), проверяемого приближают к таблице и через каждые 0,5 метра спрашивают, пока он не назовёт правильно знаки верхнего ряда. Величина рассчитывается по формуле:
V = d / D, где
V — острота зрения;
d — расстояние, с которого проводится исследование;
D — расстояние, на котором нормальный глаз видит данный ряд.
Но лучше для определения остроты зрения меньше 0,1 с 5 метров использовать оптотипы Поляка.
Для определения остроты зрения у детей используется таблица Орловой.
Расстояние 5 метров выбрано по определенной причине: при эмметропии точка ясного видения находится как бы в бесконечности. Для человеческого глаза бесконечность начинается на расстоянии 5 метров: при расположении предмета не ближе 5 метров на сетчатке глаза с эмметропией собираются параллельные лучи.
· В англоязычных странах остроту зрения, как правило, определяют по таблице Снеллена и обычно обозначают простой дробью: в числителе стоит расстояние, с которого проводят исследование (обычно 20 футов ~ 6 метров), а в знаменателе — расстояние, с которого эмметропический глаз видит знак, правильно прочитанный исследуемым (20/20 — эквивалентно 1,0; 20/200 ~ 0,1).
Способ.
Величина коррекции в диоптриях, то есть Оптическая сила линзы (рассеивающей - для людей, страдающих близорукостью; собирающей лучи - для дальнозоркости), необходимая для того, чтобы человек:
· страдающий близорукостью (миопией), увидел десятую строку сверху (1,0) на таблице Сивцева или Головина с расстояния 5 метров (хотя могут быть отхождения от этого правила при высоких степенях миопии — указывается величина в диоптриях и величина откорректированного зрения в долях единицы, пример: -6,5D = 0,8). Так как для компенсации близорукости используются рассеивающие линзы, то значение отрицательное.
· страдающий дальнозоркостью (гиперметропией), лучше всего видел [тут чего-то не хватает]. При этом степень дальнозоркости определяется наиболее сильной из собирательных линз. Так как для компенсации дальнозоркости используются собирающие лучи линзы, то значение положительное.
ПРОВЕРКА ЗРЕНИЯ У ДЕТЕЙ (НОВОРОЖДЕННЫХ, МЛАДЕНЦЕВ)
Смысл осмотра оптометристами детей при первичном приеме состоит в выявлении пациентов, развитие органа зрения которых отклоняется от нормы. Следует выявить детей, нуждающихся в очковой коррекции, или уже имеющих (или имеющих повышеннный риск их развития) амблиопию или косоглазие. Хотя очень важно выявить патологию или менее распространенные дефекты или аномалии органа зрения, но наиболее распространенными проблемами со зрением, поддающиеся лечению или коррекции, являются амблиопия, косоглазие и некорригированные ошибки рефракции. Наша цель состоит в том, чтобы дети не страдали из-за плохого зрения вследствие некорригированной ошибки рефракции и, если это необходимо, получали своевременное и эффективное лечение дефектов бинокулярного зрения и амблиопии. В результате дети должны вступить во взрослую жизнь с двумя нормальными глазами, смотрящими в одном направлении.
Для выявления детей, развитие органа зрения которых отличается от типичного нормального процесса, специалисты должны знать пределы нормы для функции, которую они оценивают, будь то острота зрения или состояние рефракции. Эти параметры очень быстро меняются в первые месяцы и годы жизни, и то, что нормально для 6-месячного младенца, сильно отличается от нормы для 2-х или 5-летнего ребенка. В последние десятилетия было выполнено много работ для понимания норм формирования функции зрения и влияния отклонений на развитие ребенка. Данные подобных исследований очень нужны специалистам для практической работы с пациентами. Их можно использовать не только для прогнозирования результатов, которые мы можем ожидать в работе с пациентами разных возрастов, но и для выбора теста, необходимого для получения требуемой информации. В этой статье рассматриваются тесты, которые могут использовать специалисты для оценки функции зрения и остроты зрения у дошкольников и младших школьников.
РАЗВИТИЕ И ОСТРОТА ЗРЕНИЯ
Говоря об остроте зрения у детей, мы должны помнить, что из-за «незрелости» физиологии и анатомии сетчатки и зрительной коры у новорожденных очень слабое зрение, но оно быстро улучшается с возрастом, особенно в первые 6 месяцев жизни. Хотя остроту зрения у детей можно уточнить и электрофизиологическими методами, применяемыми в кабинете оптометриста для взрослых, остроты зрения, свойственной взрослому, ребенок достигает лишь к 5-6 годам жизни. Отклонения от нормы довольно редки в раннем детстве и свидетельствуют о наличии аномалии формирования функции зрения.
Проблемы «глаза».
Синдром "красного глаза"
Зрение это один из самых удивительных феноменов природы. Стремление человека познать мир, понять, как происходит процесс восприятия окружающего мира, разобраться в строении глаза и привело к зарождению науки – офтальмологии.
Наука «Офтальмология» занимается проблемой нарушением зрения, ее коррекцией. Одним из распространенных нарушений органов зрения является Синдром «Красного глаза».
Актуальность темы заключается, в том, что Синдром «красного глаза» (СКГ) является серьезной медико-социальной проблемой практической офтальмологии и одной из основных причин временной нетрудоспособности больных с заболеваниями глаз.
СКГ включает в себя разнообразные заболевания глазного яблока и его придатков, которые могут сопровождаться или не сопровождаться снижением зрительных функций.
Ячмень
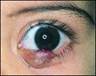
Ячмень - острое гнойное воспаление волосяного мешочка ресницы или сальной железы, которая располагается около луковицы.
Возбудителем заболевания чаще всего являются стафилококки или стрептококки.
Заболевание начинается от локальной гипермии и легкого отека в области одной ресницы. Небольшой воспалительный фокус проявляется резко выраженной болезненностью.
На 2-3 день появляется гнойное расплавление, и верхушка приобретает желтоватый оттенок (головка).
На 3-4 день гнойник вскрывается, гной изливается, боль стихает.
Если воспаление возникает в области наружного угла глаза, то возникает сильный отек из-за нарушения лимфообращнеия.
При частых рецидивирующих ячменях надо проверить кровь на сахар (сахарный диабет).
Больные предъявляют жалобы на покраснение и отек века. Пальпация века в этой зоне болезненна.
Через 1-2 дня в центре отека формируется гнойничок. Еще через 2-3 дня головка гнойничка прорывается наружу.
До прорыва головки гнойничка применяют сухое тепло, УВЧ-терапию, УФ-облучение этой зоны (2-3 биодозы).
Абсцесс века

Абсцесс и флегмона век — ограниченное или разлитое инфильтративно-гнойное воспаление тканей века. Наиболее частыми возбудителями абсцесса и флегмоны век являются кокки или анаэробы (при переходе инфекции с придаточных пазух носа).
Заболевание может возникать путем непосредственного заноса инфекции при повреждении века, перехода воспалительного процесса с окружающих структур (синуситы, флегмона орбиты, ячмень, язвенный блефарит) или метастатического заноса инфекции из других очагов (например, при пневмонии, сепсисе и т.д.).
Больные предъявляют жалобы на слезотечение или слизистое отделяемое из конъюнктивальной полости, чувство напряжения и спонтанную боль в области век. Из-за выраженного отека век возникает сужение или закрытие глазной щели. Глазная щель открывается с трудом.
На фоне развития воспаления появляются недомогание, головная боль и другие симптомы общей интоксикации, повышается температура тела.
При обследовании кожа века напряжена, блестит. Иногда кожа может приобретать желтоватый оттенок. Диагноз несложен и может быть установлен на основании анамнеза и характерной клинической картины. Иногда необходимо проводить дифференциальный диагноз с туберкулезным, сифилитическим или грибковым поражением век. С этой целью прибегают к микробиологическому исследованию содержимого свищевых ходов и постановке специфических проб (Манту, Вассермана и др.) Как правило, лечение проводят в условиях стационара.
До момента появления симптомов флюктуации применяют сухое тепло, УВЧ-терапию, УФ-облучение (2-3 биодозы).
При наличии флюктуации абсцесс вскрывают (разрез производят параллельно краю века). После вскрытия абсцесса применяют дренажи с 10% раствором хлорида натрия. В течение 3—7 дней рану промывают растворами антисептиков.
По мере очищения раны в течение 5—7 сут 3—4 р/сут эту область смазывают препаратами, улучшающими регенераторные процессы.
Системно (внутрь или парентерально) в течение 7—10 дней при-меняют антибиотики широкого спектра действия или сульфаниламидные препараты. При этом лучше сочетать бактериостатические (сульфаниламидные) и бактерицидные препараты.
При своевременном лечении наблюдается обратное развитие абсцесса. При рецидиве и/или несвоевременной терапии возможны рубцовые изменения век или нарушение оттока лимфы.
Блефарит
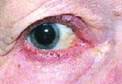
Блефарит – большая группа заболеваний глаз, сопровождающихся воспалением краев век и, является одним из наиболее частых поражений глаз, трудно поддающихся лечению.
Причины воспаления края век разнообразны:некорригированные или неправильно корригированные аномалии рефракции (гиперметропия и астигматизм); паразитарные заболевания век; дисфункция мейбомиевых желез; заболевания ЖКТ; сахарный диабет; глистные инвазии; аллергические заболевания-авитаминозы; неблагоприятные факторы внешней среды. Выделяют простой (чешуйчатый) и язвенный, мейбомиевый блефариты. Больные предъявляют жалобы на покраснение края век, зуд различной степени выраженности, жжение, ощущение тяжести век и слезотечение, быстрая утомляемость, светобоязнь, выпадение и неправильный рост ресниц.
При простом (чешуйчатом) блефарите наблюдается утолщение краев век, покрытые мелкими серовато-белыми чешуйками. Ощущается зуд в веках.
Для язвенного блефарита характерно образование на краю века гнойных корочек, после удаления, которых появляются кровоточащие язвочки. Их рубцевание ведет к выпадению ресниц, неправильному их росту.
При мейболиевом блефарите края век гиперемированы, утолщены, кажутся промасляными. При надавливании на хрящ выделяется маслянистый секрет. Течение заболевания хроническое. Диагноз блефарита ставят на основании клинической картины в результате осмотра ресниц и век с помощью офтальмоскопического микроскопа (щелевой лампы). При выявлении признаков блефарита пациента необходимо обследовать и у других специалистов (стоматолога, отоларинголога, гастроэнтеролога, аллерголога).
Лечение блефарита: прежде всего устранение причины, вызвавшее заболевание. Местно проводят туалет ресничного края век: удаляют чешуйки, корочки; края обрабатывают антисептическими растворами с применениями мазей с антибиотиками. В конъюнктивальную полость закапывают антибактериальные и гормональные препараты. При мейболиевом блефарите проводят массаж век, стеклянной палочкой, выдавливая содержимое мейбомиевых желез.
Лечение хронически протекающих блефаритов: общеукрепляющие мероприятия; санация очагов инфекции (зубы, миндалины); полноценное питание; соблюдение гигиенических условий труда и быта; правильная коррекция аномалий зрения.
Нередко лечение блефарита длится долго и требует от больного терпения.
Конъюнктивиты
Конъюнктивиты – воспаление конъюнктивы – слизистой оболочки, покрывающей склеру и внутреннюю поверхность век. В зависимости от причины заболевания конъюнктивиты могут быть бактериальными, вирусными, хламидийными, аллергическими.
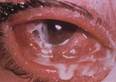
Хламидийный конъюнктивит
Хламидии — самостоятельный вид микроорганизмов, проявляющих свойства вирусов и бактерий. Различные серотипы хламидии вызывают 2 различных заболевания: трахому и паратрахому. Поражение глаз может протекать в различных клинических формах:
Трахома – тяжелое заболевание органов зрения, которая поражает конъюнктиву, роговицу, слезные органы, веки. Трахома начинается постепенно и незаметно. Больные предъявляют жалобы на чувство тяжести в веках, ощущение песка в глазах, склеивание век по утрам. Постепенно происходит утолщение конъюнктивы, которая приобретает вишневый оттенок. В толще слизистой оболочки появляются плотные пузырьки, поверхность конъюнктивы становится бугристой. Постепенно в процесс вовлекается роговица. На ней образуются пузырьки, которые превращаются в ямки. Роговица утолщается, становится мутной. Такое состояние роговицы называется трахомоторный паннус (занавеска). После стихания острого процесса происходит рубцевание, которое захватывает не только поверхностные, но и глубокие ткани глаза.
Лечение трахомы: закладывание в конъюнктивальный мешок мазей с антибиотиками от 3 до 6 раз в день в течение 3-х месяцев. Иногда приходится удалять фолликулы при помощи специальных инструментов.
Аллергические конъюнктивиты
Сенной конъюнктивит
Возникает поздней весной во время цветения растений: жжение, зуд в глазах, светобоязнь, обильное слезотечение, возможен отек век; одновременно появляются насморк и катар верхних дыхательных путей.
Эти явления повторяются каждый год, постепенно ослабевая с возрастом.
Весенний катар
Заболевание имеет яркую сезонность, так как возникает при повышенной чувствительности к ультрафиолетовым лучам, развивается у детей в возрасте 5—12 лет, чаще у мальчиков: протекает по типу замедленной аллергической реакции; дети в конце февраля — начале марта начинают жаловаться на зрительную утомляемость, зуд в глазах, светобоязнь, слезотечение; расчесывание век вызывает их покраснение.
Проблема быстрого и эффективного лечения аллергических конъюнктивитов чрезвычайно актуальна в последние годы в силу ряда причин: высокой распространенности данной патологии в структуре аллергических заболеваний, значительного нарушения качества жизни пациентов, ограниченного выбора препаратов необходимого спектра действия на фармацевтическом рынке.
При медикаментозном конъюнктивите отменяют лекарственное средство, вызвавшее аллергическую реакцию, назначают глазные капли.
СИНДРОМ «СУХОГО ГЛАЗА»
Синдром «Сухого глаза» (ССГ) – комплексное заболевание, вследствие снижения качества и количества слезной жидкости. Слезная жидкость формирует на поверхности глаза слезную пленку, которая выполняет ряд важнейших функций, в том числе питательную, защитную и оптическую.
Провоцирующие факторы — дым, смог, кондиционированный воздух, электромагнитное излучение от мониторов компьютерных систем, косметические средства плохого качества.
Жалобы больного:
· ощущение жжения, инородного тела, рези в глазу, слезотечение;
· плохая переносимость ветра, кондиционированного воздуха, дыма и т.д.;
· ухудшение зрительной работоспособности к вечеру;
· светобоязнь;
· колебания остроты зрения в течение дня;
· покраснение глаз.
Цель лечения — искусственно увеличить количество слезы. Применяют заместители слезы.
Первая линия: водные растворы полимеров, обычно не влияют на остроту зрения: глазные кайли систейн, лакрисифи, слеза натуральная.
Вторая линия: более вязкие гели и мази, могут вызывать временное затуманивание зрения: офтагель, видисик.
Кератиты
Это воспалительный процесс в роговой оболочке, сопровождающийся ее помутнением и часто понижением зрения. Основной признак кератита — помутнение в роговой оболочке вследствие отека и инфильтрации клеточными элементами.
Кератиты составляют около 25% всей глазной патологии. Они подразделяются на инфекционные и неинфекционные. Клинические проявления кератитов зависят от глубины поражения, расположения процесса, этиологии, вида микроорганизма, его вирулентности, сопротивляемости тканей роговицы, течения процесса.
Поражения роговицы
Основными симптомами являются: боль, светобоязнь, слезотечение, сни-жение зрения; блефароспазм, наличие перикорнеальной или смешанной инъекции, нарушение целостности роговицы и ее прозрачности, новообразование сосудов в роговице и нарушение ее чувствительности.
Факторы, способствующие развитию заболевания:
· травма роговицы, в том числе инородными телами;
· контактные линзы, особенно длительного ношения, загрязнение контейнеров для контактных линз;
· ранее выполненные хирургические вмешательства на роговице;
· хронические заболевания век, конъюнктивы, слезопроводящего аппарата;
· неправильный рост ресниц, заворот или выворот век;
· недостаток слезной жидкости;
· иммуносупрессивная терапия: местное и системное применение кортикостероидов.
При заболевании применяют противовирусные препараты: ацикловира 3% мазь (Зовиракс, Виролекс) закладывают за нижнее веко. Кроме того, можно закладывать за нижнее веко 0,25% оксалиновую мазь, 0,5% флореналевую мазь или 0,5% теброфеновую мазь. Однако эти препараты обладают более низкой эффективностью.
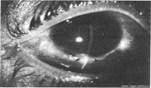
Увеиты
Увеит — воспаление сосудистой оболочки глаза. Соответственно анатомическому строению сосудистого тракта и особенностям кровоснабжения, увеиты подразделяют па передние (ириты, иридоциклиты) и задние (хориоидиты), возможно также поражение всей сосудистой оболочки (панувеит). Возникают при:
· бактериальная инфекция: возбудители туберкулеза, бруцеллеза, сифилиса, гонореи, стрептококки, стафилококки и др.;
· вирусы герпеса, гриппа, кори, краснухи, ветряной оспы, аденовирусы и др.;
· эндокринные и болезни обмена: диабет, тиреотоксикоз, подагра;
· наследственная аллергия к факторам внешней и внутренней среды (атонические); лекарственная и пищевая аллергия, при введении различных вакцин и сывороток, гетерохромный циклит Фукса, глаукомоциклитические кризы;
· травмы: проникающие ранения, контузии; симпатическая офтальмия.
Симптомы увеита зависят от локализации воспаления.
Передний: светобоязнь, снижение зрения, покраснение глаза вокруг роговицы, болевые ощущения в глазу, узкий зрачок, слезотечение.
Задний: снижение зрения, боль (если вовлечен ЗН).
Полувеит: сочетание симптомов переднего и заднего увеитов.
Диагностика: увеит определяется при тщательном исследовании глаз с помощью щелевой лампы и офтальмоскопа. Также проверяется зрение и ВГД.
В некоторых случаях требуется исследование крови, чтобы исключить или подтвердить системное заболевание. У больного при заболевании отмечаются: резкая боль в глазу, характеризуется как острая, усиливается ночью; усиление боли при пальпации — цилиарная болезненность; блефароспазм, светобоязнь, слезотечение; возможно нарушение зрения.
Лечение увеитов должно быть комплексным, с применением средств, воздействующих на этиологические факторы, на воспалительный процесс в радужке и цилиарном теле, а также на иммунные механизмы в организме больного.
Применяют: глазные капли, уколы под конъюнктиву и в веко, таблетки, в/м и в/в инъекции. После стихания воспаления может понадобиться лечение последствий увеита: катаракты, глаукомы, помутнение стекловидного тела, отслойки сетчатки.
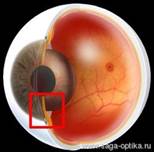
Глаукома
Глаукома — это заболевание глаз, характеризующихся постоянным или периодическим повышением внутриглазного давления с развитием:
· атрофии зрительного нерва (глаукоматозный экскавации ДЗН),
· возникновением типичных дефектов поля зрения.
Основные виды глаукомы:
· Врожденная (вследствие развития дренажной системы);
· Первичная (как результат изменения узла передней камеры);
· Открытоугольная и закрытоугольная;
· Вторичная (на фоне других глазных заболеваний).
Стадии развития глаукомы:
· Начальная;
· Развитая (сужение полей зрения, снижение остроты зрения);
· Терминальная (резкое снижение зрения вплоть до слепоты).
Врожденная глаукома: слезотечение, светобоязнь, увеличение размеров роговицы и всего глаза. Последствием запущенной глаукомы является слепота. Лечение: лекарственное и хирургическое.
Открытоугольная глаукома: наиболее распространенная форма глаукомы. Передний отрезок глаза выглядит нормально, однако водянистая влага не получает должного оттока, склеивается в глазу и повышается ВГД. Лечение: глазные капли для снижения ВГД, антиглаукомная операция с помощью лазера, либо обычная операция.
Закрытоугольная глаукома: редкая форма глаукомы. Характерна острыми приступами закрытия угла передней камеры. Это происходит из-за патологии передних отделов глазного яблока, которая проявляется при уменьшении пространства между роговицей и радужкой. Это усложняется отток водянистой влаги из глаза. ВГД сильно повышается, если отток полностью заблокирован
При развитии острого приступа первичной закрытоугольной глаукомы одним из симптомов является покраснение глазного яблока, что может ошибочно расцениваться как воспалительный процесс.
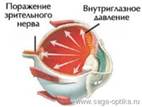
Острый приступ развивается внезапно, чаще на одной стороне, обычно у пожилых людей. Предрасполагающие факторы:
· перенесенное нервное потрясение;
· длительное пребывание в темноте;
· обильный прием жидкости.
Возможны жалобы на тошноту, рвоту, озноб, брадикардию; сильные, часто невыносимые боли в глазу и соответствующей половине головы; источник света кажется окруженным радужными кругами; значительное снижение остроты зрения.
Острый приступ глаукомы необходимо дифференцировать от острого иридоциклита, так как наличие сходных симптомов (сильные боли в глазу и покраснение глазного яблока) может привести к диагностической ошибке.
Вторичная глаукома: следствие какого-либо заболевания.
Причинами могут стать воспаления, операции, травма, сахарный диабет, опухоли, некоторые лекарственные препараты. Требуется как лечение основной проблемы, так и глаукомы.
Лечение: Медикаментозное, медикаментозное лечение, направленное на улучшение кровообращения, и обменных процессов в тканях глаза (сосудорасширяющих, антиопротекторы, витамины), хирургическое и лазерное.
АНАТОМИЯ ОРГАНОВ РЕЧИ
Функция голосои речеобразования тесно связана с дыхательной функцией, а периферические органы речи являются в то же время и дыхательными органами. В состав периферического речевого аппарата входят: нос, рот, глотка, гортань, трахея, бронхи, легкие, грудная клетка и диафрагма (рис. 41).
Головной мозг
Рис. 19. Строение речевого аппарата
Носовая полость Твердое небо Губы Резцы Кончик языка Спинка языка Корень языка Надгортанник Гортань Трахея Правый бронх Правое легкое Диафрагма Мягкое небо Глотка Спинной мозг Пищевод Позвоночник
Нос
Hoc является началом дыхательных путей. Одновременно он служит органом обоняния, а также участвует в образовании так называемой надставной трубы голосового аппарата. Нос состоит из наружного носа и носовой полости с ее придаточными пазухами.
^ Наружный нос состоит из костно-хрящевого скелета и мягких частей. Верхний узкий конец носа, начинающийся от лба, называется корнем носа; книзу и кпереди от него тянется спинка носа, заканчивающаяся кончиком носа. Боковые подвижные части носа называются крыльями носа, их свободные края образуют наружные носовые отверстия, или ноздри. В состав скелета наружного носа входят лобные отростки верхнечелюстных костей, носовые кости и хрящи носа (рис. 42). Мягкие части образуются мышцами и кожей. Назначение мышц заключается главным образом в расширении и сужении ноздрей (рис. 43, 44).
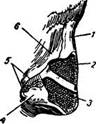
^ Рис. 20. Скелет наружного носа:
1 — носовая кость; 2 — боковой хрящ носа; 3 — большой крыльныйхрящ; 4 — крыло носа;5 — малые крыльные хрящи; 6 — лобный отросток верхней челюсти
Рис. 21. Носовая полость в норме
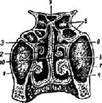
Рис. 22. Разрез через полость носа:
/ — нижняя раковина; 2 — средняя раковина; 3 — верхняя раковина; 4 — нижний носовой ход; 5 — средний ход; 6 — верхний носовой ход; 7 — гайморова пазуха; 8 — решетчатые клетки; 9 — основная пазуха; 10 — носовая перегородка
^ Носовая полость состоит из двух половин, отделенных друг от друга носовой перегородкой. Задне-верхняя часть перегородки — костная, а передне-нижняя — хрящевая.
Каждая из двух половин носовой полости имеет четыре стенки: верхнюю, нижнюю, внутреннюю и наружную.
^ Верхняя стенка, или крыша, полости носа в основном образуется ситовидной пластинкой решетчатой кости. Эта пластинка пронизана многочисленными отверстиями. На верхней ее поверхности, обращенной в полость черепа, лежит луковица обонятельного нерва. От луковицы отходят книзу тонкие веточки — так называемые обонятельные нити (волокна обонятельного нерва), которые проникают в носовую полость через отверстия ситовидной пластинки.
^ Нижняя стенка, или дно, полости носа является одновременно верхней стенкой полости рта (твердое небо). Дно полости образуется двумя сросшимися по средней линии небными пластинками верхнечелюстных костей и дополняется сзади горизонтальными пластинками небных костей.
^ Внутренняя, или срединная, стенка полости носа — общая для обеих половин — образуется носовой перегородкой.
Наружная, или боковая, стенка полости носа по своему строению наиболее сложная. На ней имеются три горизонтально расположенных костных выступа, напоминающих по форме половинку двустворчатой раковины. Это носовые раковины — нижняя, средняя и верхняя. Самая большая из них — нижняя — является самостоятельной костью, а средняя и верхняя представляют собой отростки решетчатой кости. Под носовыми раковинами расположены триносовых хода: между нижней раковиной и дном носовой полости — нижний носовой ход, между средней и нижней раковинами — средний, между верхней и средней раковинами — верхний носовой ход. Щелевидное пространство между носовой перегородкой и обращенными к ней поверхностями всех трех носовых раковин называется общим носовым ходом.
Спереди носовая полость прикрыта наружным носом и лишь в нижней своей части открывается наружу через вход в нос — ноздри. Задней стенки носовая полость не имеет и сообщается сзади с полостью глотки посредством больших овальных отверстий — хоан (по одному отверстию в каждой половине носа).
Вся носовая полость выстлана слизистой оболочкой. В той части слизистой оболочки, которая покрывает верхнюю часть носовой перегородки, верхнюю и отчасти среднюю носовую раковину, разветвляются веточки обонятельного нерва, заканчивающиеся обонятельными клетками. Эту часть носовой полости называют обонятельной областью. Всю остальную часть полости носа называют дыхательной областью.
^ Слизистая оболочка дыхательной области выстлана мерцательным эпителием. Под слоем эпителия расположено много желез, выделяющих слизь.
В слизистой оболочке носовых раковин, особенно нижней, заложена так называемая пещеристая ткань, состоящая из расширенных венозных сплетений. Стенки этих сплетений содержат большое количество гладких мышечных волокон. При воздействии различных раздражителей (температурных, химических), а также психических факторов пещеристая ткань способна быстро набухать вследствие рефлекторного расширения венозных сплетений и наполнения их кровью. Такое набухание и обусловливает иногда внезапное закладывание носа.
В слизистой оболочке средней части носовой перегородки, приблизительно на 1 см кзади от входа в нос, имеется участок с поверхностно расположенной сетью кровеносных сосудов. Этот участок получил название кровоточивой зоны носовой перегородки и является наиболее частым источником носовых кровотечений.
Носовая полость имеет ряд придаточных (околоносовых) пазух. Они представляют собой полости, наполненные воздухом, и расположены в костях, участвующих в образовании стенок носовой полости. Эти пазухи сообщаются с полостью носа посредством отверстий, расположенных в верхнем и среднем носовых ходах.
Все придаточные пазухи — парные (рис. 45). В лобных костях находятся лобные пазухи; в верхней челюсти — верхнечелюстные, или гайморовы, пазухи; в основной кости — клиновидные и в решетчатой кости — решетчатые клетки. Стенки придаточных пазух выстланы тонкой слизистой оболочкой, являющейся продолжением слизистой оболочки носа.

Рис. 23. Схема расположения придаточных (околоносовых) пазух носа (А — спереди. Б — сбоку):
1 — гайморова пазуха; 2 — лобная пазуха; 3 — решетчатые клетки; 4 — основная пазуха
У новорожденного придаточные пазухи находятся в зачаточном состоянии, а лобные пазухи отсутствуют. Быстрее других развиваются решетчатые клетки. Гайморовы пазухи достигают полного развития лишь к концу прорезывания постоянных зубов, а лобные пазухи начинают формироваться только в возрасте 4—6 лет и заканчивают развитие к 20—25 годам.
Чувствительную иннервацию нос и придаточные пазухи получают от 1-й и 2-й ветвей тройничного нерва (V пара). Двигательные нервы к мышцам крыльев носа и к так называемой «мышце гордецов» (мышца, наморщивающая кожу лба над переносьем) являются веточками лицевого нерва (VII пара).
Рот
Рот, являясь начальной частью пищеварительного тракта, служит одновременно органом речи и вкуса (язык), а в особых случаях (при затрудненном носовом дыхании, а также во время речи) — органом дыхания.
В анатомическом отношении рот делится на две части: 1) преддверие рта и 2) собственно полость рта. Преддверие рта — щелевидное пространство, ограниченное спереди и с боков губами и щеками, а сзади — зубами и деснами.
Губы представляют собой мышечный валик, образованный круговой мышцей рта. Они покрыты снаружи кожей, а со стороны преддверия рта — слизистой оболочкой. Переходя с губ на альвеолярные (ячеистые) отростки верхней и нижней челюстей, слизистая оболочка плотно срастается с ними и образует здесьдесны.
Кроме круговой мышцы рта, которая расположена в толще губ и при своем сокращении прижимает губы друг к другу, вокруг ротового отверстия расположены многочисленные мышцы, обеспечивающие разнообразные движения губ (рис. 46). К верхней губе относятся: мышца, поднимающая верхнюю губу, малая скуловая мышца, большая скуловая мышца, санториниева мышца смеха, мышца, поднимающая угол рта. К нижней губе относятся: мышца, опускающая нижнюю губу, и мышца, опускающая угол рта.

Рис. 24. Мышцы губ и щек:
1 — мышца, поднимающая верхнюю губу и крыло носа; 2 — мышца, собственно поднимающая верхнюю губу; 3 — малая скуловая мышца; 4 — мышца, поднимающая угол рта; 5 — большая скуловая мышца; 6 — щечная мышца (мышца трубачей); 7 — круговая мышца рта; 8 — санториниева мышца смеха; 9 — мышца, опускающая нижнюю губу; 10 — мышца, опускающая угол рта; 11 — жевательная мышца
Щеки, как и губы, являются мышечным образованием. Щечная мышца, иначе называемая мышцей трубачей, покрыта снаружи кожей, а изнутри — слизистой оболочкой, являющейся продолжением слизистой оболочки губ. Слизистая оболочка покрывает изнутри всю полость рта, за исключением зубов.
К системе мышц, изменяющих форму ротового отверстия, следует отнести также группу жевательных мышц. К ним относятся собственно жевательная мышца, височная мышца, внутренняя и наружная крыловидные мышцы. Жевательная и височная мышцы поднимают опущенную нижнюю челюсть.Крыловидные мышцы, сокращаясь одновременно с обеих сторон, выдвигают челюсть вперед; при сокращении этих мышц на одной стороне челюсть движется в противоположную сторону. Опускание нижней челюсти при открывании рта происходит главным образом в силу ее собственной тяжести (жевательные мышцы при этом расслаблены) и отчасти вследствие сокращения шейных мышц. Мышцы губ и щек иннервируются лицевым нервом. Жевательные мышцы получают иннервацию от двигательного корешка тройничного нерва.
Зубы располагаются в виде двух дуг (верхней и нижней) и укреплены в альвеолах (ячейках) верхней и нижней челюстей (рис. 47).
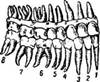
^ Рис. 25. Зубы верхней и нижней челюстей:
1 — центральный резец; 2 — боковой резец; 3 — клык; 4 и 5 — малые коренные зубы; 6, 7 и 8 — большие коренные зубы (8 — зуб мудрости)
В каждом зубе различают коронку, выступающую из челюстной ячейки, и корень, сидящий в ячейке; между коронкой и корнем имеется слегка суженное место — шейка зуба. По форме коронки зубы делятся на резцы, клыки, малые коренные и большие коренные. Резцы и клыки относятся к передним, или фронтальным, зубам, коренные — к задним. Передние зубы — однокоренные, задние — двухили трехкоренные.
Зубы впервые появляются на 6— 8-м месяце после рождения. Это так называемые временные, или молочные, зубы. Прорезывание молочных зубов заканчивается к 2,5—3 годам. К этому времени их оказывается 20: по 10 в каждой челюстной дуге (4 резца, 2 клыка, 4 малых коренных зуба). Смена молочных зубов на постоянные начинается на 7-м году и заканчивается к 13—14 годам, за исключением последних коренных зубов, так называемых зубов мудрости, которые прорезываются на 18—20-м году, а иногда и позже. Постоянных зубов — 32 (по 16 зубов в каждой челюстной дуге, в том числе 4 резца, 2 клыка, 4 малых коренных и 6 больших коренных).
Взаиморасположение верхнего и нижнего зубных рядов при сомкнутых челюстях называют прикусом. При нормальном строении челюстей и зубной системы верхняя зубная дуга несколько больше нижней, так что при смыкании челюстей нижние передние зубы слегка прикрываются верхними, причем все зубы верхнего ряда соприкасаются со всеми зубами нижнего ряда. Такой прикус считается нормальным (рис. 48).

^ Рис. 26. Нормальный прикус
Твердое небо — костная стенка, отделяющая полость рта от носовой полости, является одновременно крышей полости рта и дном носовой полости. В передней (большей) своей части твердое небо образуется небными отростками верхнечелюстных костей, а в заднем отделе — горизонтальными пластинками небных костей. Слизистая оболочка, покрывающая твердое небо, плотно сращена с надкостницей. По средней линии твердого неба виден костный шов.
По своей форме твердое небо представляет собой выпуклый кверху свод. Конфигурация небного свода у разных людей значительно варьирует. В поперечном сечении он может быть более высоким и узким или более плоским и широким; в продольном направлении небный свод может быть куполообразным, пологим или крутым (рис. 49).

^ Рис. 27. Форма твердого неба:
1 — поперечное сечение: а — нормальное небо; б — широкое и плоское небо; в — высокое и узкое небо; 2 — продольное сечение: а — куполообразное небо; б — пологое небо; в — крутое небо
^ Мягкое небо служит продолжением твердого неба кзади; оно представляет собой мышечное образование, покрытое слизистой оболочкой. Задняя часть мягкого неба называется небной занавеской. При расслаблении небных мышц небная занавеска свободно свисает вниз, а при их сокращении поднимается кверху и кзади. В середине небной занавески имеется удлиненный отросток — язычок.
Язык — массивный мышечный орган. При сомкнутых челюстях он заполняет почти всю ротовую полость. Передняя часть языка подвижна, задняя часть фиксирована и носит название корня языка. Различают кончик и передний край (лезвие) языка, боковые края языка и спинку языка. Спинка языка условно делится на три части: переднюю, среднюю и заднюю. Это деление носит чисто функциональный характер, и никаких анатомических границ между указанными тремя частями не имеется.
Большинство мышц, составляющих массу языка, имеет продольное направление — от корня языка к его кончику. Вдоль всего языка по средней его линии проходит волокнистая перегородка языка. Она сращена с внутренней поверхностью («изнанкой») слизистой оболочки спинки языка.
При сокращении мышц языка на месте сращения образуется заметная канавка. Мышцы языка (рис. 50) делят на две группы. Мышцы одной группы начинаются от костного скелета и заканчиваются в том или ином месте внутренней поверхности слизистой оболочки языка. Мышцы другой группы обоими своими концами прикрепляются к различным участкам слизистой оболочки. Сокращение мышц первой группы обеспечивает движение языка как целого; при сокращении мышц второй группы изменяются форма и положение отдельных частей языка. Все мышцы языка парные.
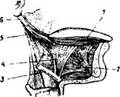
Рис. 28 Мышцы языка: 1— продольная мышца языка; 2 — подбородочно-язычная мышца; 3 — подъязычная кость; 4 — подъязычно-язычная мышца; 5 — шилоязычная мышца; 6 — шиловидный отросток
К первой группе мышц языка относятся следующие:
1. подбородочно-язычная мышца; начинается на внутренней поверхности нижней челюсти; волокна ее, расходясь веерообразно, идут вверх и назад и прикрепляются к спинке языка в области его корня; назначение этой мышцы — выдвигать язык, вперед (высовывать язык изо рта);
2. подъязычно-язычная мышца; начинается от подъязычной кости, расположенной ниже языка и кзади от него; волокна этой мышцы идут в виде веера вверх и вперед, прикрепляясь к слизистой оболочке спинки языка; назначение — осаживать язык книзу;
3. шилоязычная мышца; начинается в виде тонкого пучка от шиловидного отростка, находящегося на основании черепа, идет вперед, входит в край языка и направляется к средней линии навстречу одноименной мышце противоположной стороны; эта мышца является антагонистом первой (подбородочно-язычной): она втягивает язык в полость рта.
Во вторую группу мышц языка входят следующие:
1. верхняя продольная мышца языка, расположенная под слизистой оболочкой спинки языка; волокна ее заканчиваются в слизистой оболочке спинки и кончика языка; при сокращении эта мышца укорачивает язык и загибает кончик его кверху;
2. нижняя продольная мышца языка, представляющая собой длинный узкий пучок, располагающийся под слизистой оболочкой нижней поверхности языка; сокращаясь, сгорбливает язык и загибает кончик его книзу;
3. поперечная мышца языка, состоящая из нескольких пучков, которые, начавшись на перегородке языка, проходят через массу продольных волокон и прикрепляются к внутренней поверхности слизистой оболочки бокового края языка; назначение мышцы — уменьшать поперечный размер языка (суживать его и заострять).
Сложно переплетенная система мышц языка и разнообразие точек их прикрепления обеспечивают возможность в больших пределах изменять форму, положение и напряжение языка, что играет большую роль в процессе произношения звуков речи, а также в процессах жевания и глотания.
В слизистой оболочке, покрывающей верхнюю поверхность языка, расположены так называемые вкусовые сосочки, являющиеся концевым аппаратом вкусового анализатора. У корня языка расположена язычная миндалина, нередко более развитая у детей.
^ Дно полости рта образуется мышечно-перепончатой стенкой, которая идет от края нижней челюсти к подъязычной кости. Слизистая оболочка нижней поверхности языка, переходя на дно полости рта, образует на средней линии складку — так называемую уздечку языка. В некоторых случаях уздечка, оказываясь недостаточно эластичной, ограничивает движения языка.
Двигательную иннервацию язык получает от подъязычного нерва (XII пара), чувствительную — от тройничного, вкусовые волокна — от языкоглоточного (IX пара).
В полости рта открываются выводные протоки слюнных желез. Выводной проток околоушной железы (стенонов проток) открывается на внутренней поверхности щеки против второго верхнего коренного зуба; протоки подчелюстной (вартонов проток) и подъязычной (бартолиниев проток) желез — в слизистой оболочке дна ротовой полости около уздечки языка.
Глотка
Глотка представляет собой воронкообразную полость с мышечными стенками, начинающуюся сверху от основания черепа и переходящую внизу в пищевод. Глотка расположена впереди шейной части позвоночника. Задняя ее стенка прикреплена к позвонкам, с боков ее окружает рыхлая соединительная ткань, а спереди она сообщается с полостью носа, полостью рта и гортанью.
В соответствии с тремя полостями, расположенными кпереди от глотки и сообщающимися с ней, различают три отдела глотки: верхний, или носоглотку, средний, или ротоглотку, и нижний, или гортаноглотку (рис. 29).
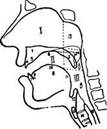
Рис. 29. Схема строения полости носа, рта и глотки: / — полость носа; // — рот; III — глотка: а — носоглотка, б — ротовая часть глотки, в — гортанная часть глотки; 1 — твердое небо; 2 — мягкое небо опущенное; 2а — мягкое небо поднятое; 3 — язычок; 4 — верхний центральный резец; 5 — альвеолярный отросток; 6 — свод твердого неба; 7 — нижний центральный резец; 8 — язык; 9 — кончик языка; 10 — спинка языка; 11 — корень языка; 12 — надгортанник; 13 — щитовидный хрящ; 14 — гортань и верхняя часть трахеи; 15 — начало пищевода
Носоглотка ограничена сверху основанием черепа, заднюю стенку ее составляет позвоночник. Передней стенки носоглотка не имеет и сообщается здесь с полостью носа посредством хоан. Нижней границей носоглотки является горизонтальная плоскость, проходящая на уровне твердого неба. При дыхании эта граница является условной, а при глотании мягкое небо отодвигается назад, прикасается своим задним краем к позвоночнику и отделяет носоглотку от средней части глотки.
В боковых стенках носоглотки расположены глоточные отверстия евстахиевых труб. В куполе носоглотки, на месте перехода задней стенки в верхнюю, находится носоглоточная миндалина, которая, разрастаясь, образует аденоидные разращения, или аденоиды, часто встречающиеся у детей.
Стенки носоглотки выстланы слизистой оболочкой, содержащей много слизистых желез и покрытой мерцательным эпителием.
^ Средняя (ротовая) часть глотки, или ротоглотка, служит продолжением носоглотки книзу. Нижней ее границей является горизонтальная плоскость, проходящая через корень языка. Заднюю стенку образует позвоночник. Спереди средняя часть глотки сообщается с полостью рта посредством широкого отверстия, называемого зевом (рис. 52).
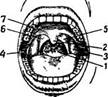
Рис. 30. Зев
:
1 — задняя стенка глотки; 2 — язычок; 3 — небная миндалина; 4 — передняя небная дужка; 5 и 6 — задние небные дужки; 7 — мягкое небо
Зев ограничен сверху мягким небом, снизу — корнем языка, а с боков — небными дужками. Небные дужки представляют собой складки слизистой оболочки, в которых заложены мышечные волокна. Имеются две небные дужки: передняя, или небно-язычная, и задняя, или небно-глоточная. Между этими дужками образуются ниши, в которых находятся небные миндалины (правая и левая). На задней стенке глотки в толще слизистой оболочки заложены скопления лимфоидной ткани в виде зерен, или гранул. Такие же скопления лимфоидной ткани имеются на боковых стенках глотки в виде тяжей или валиков (боковые валики глотки), а также вблизи устьев евстахиевых труб. Описанные выше четыре миндалины (язычная, носоглоточная и две небные) вместе со скоплениями лимфоидной ткани на стенках глотки образуют так называемый глоточный лимфоидный аппарат, или глоточное лимфоидное кольцо,играющее роль защитного барьера против инфекции, проникающей в организм через нос и рот.
^ Нижняя (гортанная) часть глотки, или гортаноглотка, воронкообразно суживается книзу и переходит в пищевод. Спереди она граничит с гортанью. В верхнем отделе гортанной части глотки передней стенки нет (здесь находится вход в гортань), а в нижнем отделе передней стенкой служит задняя стенка гортани. Слизистая оболочка средней и нижней частей глотки покрыта плоским эпителием.
Стенки глотки содержат две группы мышц — круговых и продольных. Круговые мышцы образуют три сжимателя глотки — верхний, средний и нижний. Эти мышцы, сокращаясь волнообразно, одна за другой, обеспечивают глотательный акт, т. е. проталкивание пищевого комка в пищевод. Продольные мышцы глотки при своем сокращении поднимают глотку кверху.
Иннервация глотки довольно сложная. Двигательные волокна получаются от третьей ветви тройничного нерва, от блуждающего (X пара) и добавочного (XI пара) нервов; чувствительные — от второй и третьей ветвей тройничного нерва, от языкоглоточного и блуждающего нервов.
В глотке скрещиваются два пути — дыхательный и пищеварительный. Роль «стрелок» на этом скрещивании играют мягкое небо и надгортанник (рис. 53). При носовом дыхании мягкое небо опущено и воздух свободно проходит из носа через глотку в гортань и дыхательное горло (надгортанник в это время приподнят). Во время глотания мягкое небо приподнимается, прикасается к задней стенке глотки и разобщает среднюю часть глотки и носоглотку; надгортанник в это время опускается и прикрывает вход в гортань. Благодаря такому механизму исключается возможность проталкивания пищевого комка в носоглотку и нос, а также попадания пищи в гортань и дыхательное горло.
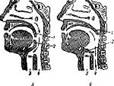
Рис. 31. Положение мягкого неба и надгортанника при дыхании (А) и глотании (Б):
1 — мягкое небо; 2 — надгортанник; 3 — трахея; 4 — пищевод
Гортань
Гортань представляет собой широкую короткую трубку, состоящую из хрящей и мягких тканей. Она расположена в переднем отделе шеи и может быть спереди и с боков прощупана через кожу, особенно у худощавых людей.
Сверху гортань переходит в гортанную часть глотки. Снизу она переходит в дыхательное горло (трахею). С боков к гортани прилежат крупные шейные сосуды и нервы, сзади — нижняя часть глотки, переходящая в пищевод.
Верхняя граница гортани соответствует третьему шейному позвонку, нижняя — шестому. При глотании и голосообразовании гортань смещается кверху и книзу, значительно переходя указанные границы. Снаружи (спереди и с боков) гортань прикрыта щитовидной железой, шейными мышцами и кожей, изнутри она выстлана слизистой оболочкой.
^ Остов гортани (рис. 54) состоит из девяти хрящей — трех непарных (щитовидный, перстневидный и надгортанник) и трех парных (черпаловидных, санториниевых и врисбергиевых).
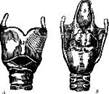
Рис. 32. Хрящевой остов гортани:
А — спереди; Б — сзади;
1 — трахея; 2 — перстневидный хрящ; 3 — щитовидный хрящ; 4 — черпаловидные хрящи; 5 — надгортанник
^ Щитовидный хрящ является самым большим из хрящей гортани. Он состоит из двух пластинок неправильно-четырехугольной формы, сходящихся спереди под углом. У мужчин этот угол выдается вперед в виде кадыка, или так называемого адамова яблока. У детей кадыка нет, размеры щитовидного хряща у мальчиков несколько больше, чем у девочек. На месте соединения пластинок щитовидного хряща в верхней его части имеется вырезка, которую легко прощупать пальцем.
От заднего края обеих пластинок щитовидного хряща кверху и книзу отходят рожки. Верхние рожки служат для сочленения с подъязычной костью, нижние — для сочленения с перстневидным хрящом.
^ Перстневидный хрящ является как бы основой всей гортани. Он действительно напоминает по форме перстень, причем дуга перстня обращена вперед, а «печатка» — назад. Перстневидный хрящ лежит под щитовидным, соединяясь с нижними рожками последнего. На верхнем крае «печатки» перстневидного хряща имеются суставные площадки для сочленения с черпаловидными хрящами.
Надгортанник по форме напоминает язычок или лепесток, широкая часть которого обращена своим свободным краем кверху и кзади, а узкая вершина прикреплена к щитовидному хрящу на месте его вырезки. Надгортанник служит как бы клапаном: опускаясь при глотательном движении кзади и книзу, он закрывает вход в гортань и предохраняет ее полость от попадания пищи и слюны.
^ Черпаловидные хрящи имеют приблизительно форму трехгранных пирамид, вершина которых обращена кверху, а основание лежит на «печатке» перстневидного хряща, образуя в этом месте перстне-черпаловидный сустав. Основание каждого черпаловидного хряща имеет два отростка: передне-внутренний, или голосовой, и задне-наружный, или мышечный. Голосовой отросток служит для прикрепления голосовой связки, мышечный отросток является местом прикрепления мышц гортани.
В перстне-черпаловидном суставе возможны двоякого рода движения: 1) вращательные вокруг вертикальной оси, при которых мышечные отростки черпаловидных хрящей сближаются, а голосовые отростки удаляются друг от друга, и наоборот; 2) скользящие, при которых черпаловидные хрящи сближаются друг с другом и удаляются один от другого.
На верхушках черпаловидных хрящей находятся маленькие конусообразные санториниевы хрящи, а в толще черпало-надгортанниковых складок, которые образуются слизистой оболочкой и тянутся от верхушек черпаловидных хрящей к боковым краям надгортанника, заложены кругловатые врисбергиевы хрящи.
^ Мышечный аппарат гортани состоит из наружных и внутренних мышц. Все мышцы гортани, кроме одной (так называемой поперечной), парные. Наружные мышцы фиксируют гортань и обеспечивают перемещение ее как целого вверх и вниз.
Внутренние мышцы гортани (рис. 55) делятся на три группы 1) мышцы, натягивающие голосовые связки; 2) мышцы, расширяющие голосовую щель; 3) мышцы, суживающие голосовую щель.
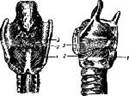
Рис. 33. Мышцы гортани: А — сзади: 1 — задняя перстне-черпаловидная мышца; 2 — поперечная межчерпаловидная мышца; 3 — косые межчерпаловидные мышцы. Б — сбоку: 1 — задняя перстне-черпаловидная мышца; 2 — боковая перстне-черпаловидная мышца; 3 — щито-черпаловидная мышца
К первой группе относится прежде всего щито-черпаловидная, или голосовая, мышца, которая вместе с покрывающей ее слизистой оболочкой образует истинные голосовые связки (складки). Передние концы этой мышцы прикрепляются к задней поверхности щитовидного хряща в углу, образуемом его пластинками, а задние концы — к голосовому отростку черпаловидного хряща. На поперечном разрезе (рис. 33) истинная голосовая связка имеет форму треугольника: одна сторона его обращена кверху, другая — наружу (этой стороной голосовая связка прикрепляется к боковой стенке гортани), третья — внутрь и вниз, к просвету гортани. Свободные края обеих голосовых связок в виде заостренных граней выступают в полость гортани.
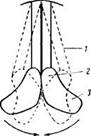
^ Рис. 34. Схема действия задней перстне-черпаловидной мышцы:
1 — истинная голосовая связка; 2 — голосовой отросток; 3 — мышечный отросток
Между истинными голосовыми связками образуется голосовая щель. При сокращении щито-черпаловидной мышцы голосовые связки натягиваются и, увеличиваясь в поперечнике, несколько суживают голосовую щель.
К этой же группе принадлежит перстне-щитовидная мышца. Прикрепляясь одним концом к перстневидному хрящу, другим — к пластинке щитовидного, эта мышца при сокращении наклоняет щитовидный хрящ и способствует тем самым натяжению голосовых связок.
В группу мышц, расширяющих голосовую щель, входит только одна мышца — задняя перстне-черпаловидная, называемая для краткости просто задняя мышца. Она начинается на задней поверхности печатки перстневидного хряща и прикрепляется к мышечному отростку черпаловидного. При своем сокращении она поворачивает черпаловидные хрящи вокруг вертикальной оси, вследствие чего голосовые отростки этих хрящей вместе с прикрепленными к ним задними концами истинных голосовых связок расходятся в стороны и раскрывают голосовую щель.
В группу мышц, суживающих голосовую щель, входят две мышцы. Одна из них — боковая перстне-черпаловидная мышца, служащая антагонистом задней мышцы. Прикрепляясь одним концом к боковой поверхности дуги перстневидного хряща, а другим концом — к мышечному отростку черпаловидного, она при своем сокращении тянет мышечный отросток вперед, а голосовой отросток при этом перемещается к средней линии и замыкает голосовую щель.
Вторая мышца этой группы — поперечная черпаловидная, или просто поперечная мышца, являющаяся единственной непарной мышцей гортани. Она соединяет между собой оба черпаловидных хряща и при своем сокращении сближает их между собой, способствуя тем самым замыканию голосовой щели.
Действие этой мышцы дополняется косой черпаловидной мышцей, которая соединяет мышечный отросток одного черпаловидного хряща с верхушкой другого. Правая и левая косые мышцы перекрещиваются между собой.
Движения голосовых связок можно наблюдать, пользуясь гортанным (ларингоскопическим) зеркалом, представляющим собой круглое зеркальце, укрепленное на ручке под углом 45°. Слегка нагретое зеркальце прикладывают тыльной стороной к мягкому небу, отодвигая его назад, при вытянутом вперед языке (рис. 35).

^ Рис. 35. Осмотр гортани при помощи зеркала
При помощи вогнутого зеркала, укрепленного на лбу наблюдателя (рис. 36), на гортанное зеркальце направляют пучок света от внешнего источника так, чтобы он, отразившись от зеркальца, осветил полость гортани, которая, в свою очередь отразившись в зеркальце, становится доступной для наблюдения.

Рис. 36. Налобный рефлектор
Вся полость гортани выстлана слизистой оболочкой, покрытой мерцательным эпителием (за исключением истинных голосовых связок, которые покрыты плоским эпителием). На боковых стенках гортани слизистая оболочка образует складки, расположенные над истинными голосовыми связками, — это так называемые ложные голосовые связки (рис. 37). Между истинными и ложными связками образуются мешковидные углубления, называемые морганиевыми желудочками. Между черпаловидными хрящами и краями надгортанника также образуются складки слизистой оболочки — черпало-надгортанниковые складки, в толще которых заложены врисбергиевы хрящи.
Рис. 37. Вертикальный (фронтальный) разрез через гортань (видна передняя половина гортани изнутри): 1 — надгортанник: 2 — черпало-надгортанная складка: 3 — щитовидный хрящ: 4 — ложная голосовая связка: 5 — морганиев желудочек: 6 — истинная голосовая связка (складка): 7 — перстневидный хрящ: 8 — трахея
У мужчин гортань крупнее, а голосовые связки длиннее и толще, чем у женщин. Длина голосовых связок у женщин равна в среднем 18—20 мм, а у мужчин она колеблется от 20 до 24 мм.
У детей до начала периода полового созревания различий в величине и строении гортани между мальчиками и девочками не отмечается. Вообще у детей гортань мала и растет в разные периоды неравномерно.
Заметный рост происходит в возрасте 5—7 лет, а затем — в период полового созревания: у девочек в 13—14 лет, у мальчиков в 14— 16 лет. В это время гортань увеличивается у девочек на одну треть, а у мальчиков — на две трети; голосовые связки удлиняются, у мальчиков начинает обозначаться кадык. У детей раннего возраста форма гортани воронкообразная. По мере роста ребенка форма гортани постепенно приближается к цилиндрической.
Иннервация гортани осуществляется двумя ветвями блуждающего нерва — верхнегортанным и нижнегортанным (возвратным) нервами. Первый из них — преимущественно чувствительный, второй — двигательный.
^
Трахея, бронхи и легкие
Трахея, или дыхательное горло (рис. 38), служит продолжением гортани книзу и представляет собой цилиндрическую трубку длиной (у взрослого) 11—13 см. Она состоит из отдельных хрящевых колец числом от 16 до 20, соединенных между собой волокнистой тканью. Сзади, где хрящевые кольца замыкаются не полностью, стенка трахеи образуется мышечной перепонкой. Эта стенка прилежит к пищеводу.
^ Рис. 38. Гортань, трахея, бронхи, легкие:
1 — правое легкое; 2 — левое легкое; 3 — бронхи; 4 — трахея; 5 — перстневидный хрящ; 6 — щитовидный хрящ; 7 — подъязычная кость
На уровне 5-го грудного позвонка трахея делится на две трубки — первичные, или главные, бронхи. Бронхи имеют такое же строение, как трахея, только хрящи не так правильны по форме и меньше по размерам. Первичные бронхи направляются к легким и делятся на вторичные бронхи. Правый бронх делится на три ветви, левый — на две, соответственно числу долей легкого. Каждый из вторичных бронхов, войдя в легкое, начинает древовидно разветвляться, образуя третичные бронхи, а затем — более мелкие веточки. Стенки мелких бронхов также состоят из хрящей и мышечных волокон. Трахея и бронхи выстланы слизистой оболочкой, покрытой мерцательным эпителием. В самых мелких бронхиальных веточках, называемых бронхиолями, эпителий плоский. Конечные разветвления бронхов переходят в альвеолярные ходы, окруженные легочными пузырьками — альвеолами. Стенки альвеол состоят из упругой эластической ткани; в них заложена густая сеть кровеносных сосудов (легочных капилляров). Здесь вдыхаемый воздух отдает в кровь свой кислород и получает из крови углекислоту.
Легочные пузырьки вместе с разветвлениями бронхов составляют ткань легких. Легкие расположены в правой и левой половинах грудной клетки, оставляя между собой свободный промежуток, называемый средостением, в котором находятся сердце, аорта, пищевод. Правое легкое состоит из трех долей, левое — из двух; каждая из долей разделена на несколько долек. Снаружи легкие покрыты гладкой серозной оболочкой — плеврой.
^
Грудная клетка и диафрагма
Грудная клетка (рис. 39) образуется позвоночником, ребрами и грудной костью. Она имеет приблизительно форму усеченного конуса. Промежутки между ребрами заполнены мышцами, расположенными в два слоя, — внутренними и наружными реберными мышцами. Грудная клетка выстлана изнутри, как и снаружи, тонкой серозной оболочкой — плеврой. Листки плевры увлажнены серозной жидкостью, которая играет роль смазки, уменьшающей трение. Между листками плевры, покрывающей легкие и стенки грудной клетки, образуется герметически замкнутое щелевидное пространство, называемое плевральной полостью. Фактически здесь никакой полости нет, так как в межплевральной щели существует отрицательное давление и легкие всегда плотно прижаты к стенкам грудной клетки.
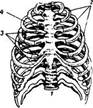
^ Рис. 39. Грудная клетка: 1 - позвоночник; 2 - ребра; 3 - реберные хрящи; 4 - грудная кость
Диафрагма, или грудобрюшная преграда, представляет собой массивную плоскую мышцу, которая отделяет грудную полость от полости живота. Она прикрепляется к нижним ребрам, позвоночнику и грудной кости. Диафрагма имеет куполообразную форму. При сокращении она становится более плоской, купол ее несколько опускается, и объем грудной полости увеличивается. При возвращении диафрагмы в спокойное состояние купол ее вновь становится выпуклым, и объем грудной полости соответственно уменьшается.
Тема 11. Физиологические механизмы органа речи.
Периферический речевой аппарат в функциональном отношении обычно сравнивают с язычковой органной трубой, которая, как известно, состоит из трех частей: нагнетающего меха; пружинных язычков, являющихся прерывателем воздушной струи, поступающей из меха; надставной трубы, служащей резонатором.
Роль нагнетающего меха выполняют легкие с системой дыхательных мышц и дыхательными путями (бронхами, трахеей). Роль язычкового прерывателя исполняют истинные голосовые связки. Надставной трубой служат надсвязочная часть гортани, глотка, полость рта и носовая полость.
Соответственно такому делению речевого аппарата и в речевом акте можно рассматривать три связанные друг с другом функции:
1. образование воздушной струи;
2. голосообразование (фонация);
3. образование звуков речи (артикуляция).
Воздушная струя, необходимая для образования голоса и звуков речи, возникает в процессе дыхательного акта, именно в фазе вдоха. В связи с этим описание деятельности речевых органов целесообразно начинать с процесса дыхания.
Дыхание
Основным назначением дыхательного аппарата является осуществление газового обмена, т. е. доставка в ткани организма кислорода и выведение из них углекислого газа. Этот обмен совершается благодаря периодическому обновлению воздуха в легких, которое происходит при попеременном чередовании дыхательных фаз — вдоха и выдоха.
При вдохе происходит расширение грудной клетки вперед, в стороны, вверх и вниз. Это расширение осуществляется благодаря действию вдыхательных мышц, главным образом наружных межреберных мышц и диафрагмы.
При расширении грудной клетки происходит также увеличение объема легких, так как в силу наличия отрицательного давления в плевральной полости легкие пассивно следуют за стенками грудной клетки. При этом легочные альвеолы наполняются воздухом, поступающим из атмосферы через дыхательные пути.
Для осуществления спокойного выдоха достаточно одного лишь расслабления вдыхательных мышц. Стенки грудной клетки при этом спадаются, диафрагма поднимается, а легкие в силу эластичности стенок альвеол уменьшаются в объеме и выталкивают содержащийся в них воздух через дыхательные пути наружу. Форсированный (усиленный) выдох происходит при участии выдыхательных мышц, т. е. мышц брюшной стенки и внутренних межреберных мышц.
При обычном спокойном дыхании вдох и выдох производятся через нос. Проходя через полость носа, вдыхаемый воздух, благодаря извилистости носовых ходов и наличию ворсинок в мерцательном эпителии слизистой оболочки носовой полости, очищается от пыли и микробов, увлажняется и согревается.
Для обеспечения нормального носового дыхания необходима свободная проходимость носовых ходов. При наличии в носу каких-либо препятствий для воздушной струи (увеличение носовых раковин, носовые полипы, искривление носовой перегородки, набухлость слизистой оболочки при насморке, аденоидные разращения в носоглотке и др.) дыхание осуществляется через рот. В этом случае защитная функция слизистой оболочки носа выключается, и воздух поступает в нижележащие дыхательные пути и в легкие недостаточно согретым и увлажненным, а также мало очищенным от пылевых частиц и микроорганизмов.
Свободная проходимость носовых ходов необходима и для осуществления обонятельной функции носа. Мельчайшие частицы пахучих веществ, находящиеся во вдыхаемом воздухе, попадая в верхние отделы носовой полости, раздражают обонятельные клетки и вызывают обонятельное ощущение. Оно играет известную защитную роль, сигнализируя о наличии вредных примесей во вдыхаемом воздухе, и, кроме того, имеет некоторое значение для оценки пищи и питья.
Типы дыхания. Различают три основных типа дыхания (рис. 40): ключичное, реберное (грудное) и диафрагмальное (брюшное).

Рис 40.
При ключичном дыхании поднимаются плечевой пояс и верхние ребра, в результате чего происходит расширение преимущественно верхней части грудной клетки.
При реберном, или грудном, дыхании грудная клетка расширяется главным образом вперед и в стороны.
В диафрагмальном дыхании, как показывает само название, наиболее активное участие принимает диафрагма. Сокращаясь и уплощаясь, диафрагма опускается, вследствие чего увеличивается в объеме главным образом нижняя часть грудной клетки; брюшная стенка при этом выпячивается. Чистого процесса дыхания в действительности не наблюдается, в частности, при любом его типе в большей или меньшей степени активно действует диафрагма. Поэтому практически можно говорить лишь о преимущественно грудном, преимущественно брюшном или преимущественно ключичном дыхании.
Типы дыхания зависят от пола, возраста, профессии. Так, у женщин чаще наблюдается грудной тип дыхания, у мужчин — брюшной; у работников физического труда превалирует брюшной тип дыхания; у лиц, занятых канцелярской и вообще сидячей работой, — грудной тип. У детей обычно бывает смешанный тип дыхания, т. е. средний между брюшным и грудным. Глубокое, или полное, дыхание сочетает в себе все три типа дыхания.
В течение 1 минуты происходит 16—20 полных дыхательных движений (вдохов и выдохов). Длительность вдоха почти равна длительности выдоха (отношение времени вдоха и времени выдоха составляет приблизительно 1:1,25).
Емкость легких. Количество воздуха, вдыхаемое и выдыхаемое при спокойном дыхании, составляет в среднем около 600 см3. Этот объем называютдыхательным воздухом (рис. 41). Если сделать наиболее глубокий вдох, то можно ввести в легкие еще 1500—1800 см3 дополнительного воздуха. При выдохе, даже максимальном, легкие не освобождаются полностью от воздуха. Воздух, остающийся в легких после усиленного выдоха, называютостаточным. Объем его равен 1000—1500 см3. При обычном, спокойном выдохе в легких кроме остаточного воздуха содержится еще так называемыйрезервный воздух, который выдыхается только при максимальном выдохе. Объем резервного воздуха составляет 1500—1800 см3. Таким образом, после глубокого вдоха человек может при максимальном выдохе вывести из легких в среднем около 3500—4000 см3. Этот объем воздуха, состоящий из дыхательного, дополнительного и резервного воздуха, носит название жизненной емкости легких. Приведенные цифры являются средними для мужчин. У женщин соответственные величины несколько меньше. При тренировке жизненная емкость легких может значительно увеличиваться, доходя до 5000 и даже до 6000 см3. Емкость легких у детей, естественно, зависит от возраста. У новорожденного жизненная емкость легких составляет около 222 см3, у детей от 1 до 3 лет — 300—400 см3, от 4 до 7 лет — 440—900 см3, от 8 до 12 лет - 1100-1600 см3, от 13 до 16 лет - 1900-2400 см3.
Рис. 41. Емкость легких
Дыхание при речи. Во время речи органы дыхания, продолжая выполнять свою основную биологическую функцию газообмена, осуществляют одновременно голосообразующую и артикуляционную функции.
Дыхание при речи, или так называемое речевое дыхание, по сравнению с обычным спокойным дыханием имеет существенные отличия, обусловленные особыми требованиями, предъявляемыми к дыхательному акту во время речи.
Как известно, речь образуется в фазе выдоха. Для слитного произношения целых смысловых отрезков (фраз, синтагм), облегчающего восприятие связной речи, необходим удлиненный выдох. Вдох же, напротив, должен быть как можно более коротким, чтобы сократить обусловленные им паузы между отрезками речи. Первая особенность речевого дыхания и состоит в том, что, в отличие от обычного дыхания, фаза выдоха в 5—8 раз продолжительнее фазы вдоха. Удлинение выдоха происходит не только за счет перераспределения времени внутри дыхательного цикла (вдох — выдох), но и за счет увеличения продолжительности всего цикла (рис. 42). При обычном дыхании число дыхательных движений, т. е. циклов, составляет 16—20 в минуту, а на один цикл соответственно приходится 3—4 секунды. Во время речи число дыхательных движений уменьшается вдвое и составляет 8—10 в минуту. Следовательно, на каждый дыхательный цикл отводится вдвое больше времени. Это вторая особенность речевого дыхания.
А Б
Рис. 42. Кривые дыхания: А — при обычном дыхании; Б — при речи
Для того чтобы обеспечить длительный выдох, необходим больший, чем при обычном дыхании, запас воздуха. Объем выдыхаемого воздуха достигает при речи 1000—1500 см3 вместо 500 см3 при обычном дыхании. Увеличение объема воздуха, используемого при речи, достигается введением дополнительного воздуха посредством более глубокого вдоха, а также путем расходования части резервного воздуха. Необходимость быстрого и глубокого вдоха обусловливает третью особенность речевого дыхания, которая заключается в том, что вдох при речи производится главным образом через рот, а не через нос, как при обычном дыхании, так как быстрому и глубокому вдоху через нос препятствует узость носовых ходов. Четвертой особенностью речевого дыхания является то, что выдох во время речи осуществляется при активном участии выдыхательных мышц. Это оказывается необходимым для того, чтобы, во-первых, обеспечить более глубокий выдох и, во-вторых, чтобы образовалось достаточное давление воздушной струи, без чего невозможна звучная речь.
Особенности речевого дыхания представлены более наглядно в таблице 9.
Таблица 9. Особенности речевого дыхания
| Показатели | При обычном (спокойном) дыхании | При речевом дыхании |
| Отношение длительности вдоха к длительности выдоха | 1:1,25 | 1:5-1:8 |
| Число дыханий в 1 мин | 16-20 | 8-10 |
| Объем выдыхаемого воздуха | 500 см3 | 1500-2000 см3 |
| Вдох производится | Через нос | Через рот |
| Участие выдыхательных мышц | Не участвуют | Участвуют |
Нормальное речевое дыхание вырабатывается у ребенка одновременно с развитием речи. У детей, лишенных слуха и не обученных речи (глухонемых), нередко наблюдаются дефекты речевого дыхания: либо чрезмерное наполнение легких воздухом, либо, наоборот, недостаточно глубокий вдох, а также неэкономное расходование воздуха при речи.
Голосообразование (фонация)
Механизм голосообразования. При обычном дыхании голосовая щель широко раскрыта и имеет форму равнобедренного треугольника, основание которого обращено кзади (к черпаловидным хрящам), а вершина — кпереди (к щитовидному хрящу). Вдыхаемый и выдыхаемый воздух при этом беззвучно проходит через широкую голосовую щель (рис. 43).

Рис. 43. Горловая щель нормальной гортани: А — при фонации; Б — при дыхании (вдох)
При фонации истинные голосовые связки находятся в сомкнутом состоянии. Струя выдыхаемого воздуха, прорываясь через сомкнутые голосовые связки, несколько раздвигает их в стороны. В силу своей упругости, а также под действием мышц, суживающих голосовую щель, связки возвращаются в исходное, т. е. срединное, положение, с тем чтобы в силу продолжающегося давления выдыхаемой воздушной струи снова раздвинуться в стороны, и т. д. Таким образом, при фонации происходят колебания голосовых связок. Эти колебания совершаются в поперечном, а не продольном направлении, т. е. связки перемещаются кнутри и кнаружи, а не кверху и книзу (рис. 44).

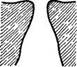

Рис. 44. Схема действия голосовых складок: А — при дыхании; Б — при голосообразовании; В — при фальцете (стрелки указывают направление колебаний голосовых складок)
Колебания голосовых связок при фонации можно сравнить с колебаниями пружинных язычков органной трубы (рис. 44). Под действием пружин язычки плотно прижимаются друг к другу. Нагнетаемая мехом струя воздуха попадает в трубу и давит снизу на язычки. Уступая этому давлению, язычки расходятся в стороны и пропускают часть воздуха наружу. Тогда давление на язычки снизу несколько уменьшается и они вновь прижимаются под действием пружин друг к другу. Воздух продолжает поступать из меха в трубу, и весь цикл повторяется снова. Размыкания и смыкания язычков вызывают периодические сгущения и разреживания воздуха в верхней части трубы, т. е. создают воздушные волны, которые воспринимаются как звук определенной силы и высоты.
Рис. 45. Схема язычковой трубы
Подобным же образом колеблются и голосовые связки. В результате их колебаний движение струи воздуха, текущей по трахее под давлением, превращается над голосовыми связками в колебания частиц воздуха. Эти колебания, передаваясь в окружающую среду, воспринимаются слуховым органом как звук голоса.
При каждом расхождении голосовых связок во время их колебаний при фонации прорывается очень небольшое количество воздуха. Поэтому давление поступающей в окружающую среду звуковой волны ничтожно по сравнению с давлением свободно выдыхаемой воздушной струи. В этом можно убедиться посредством очень простого опыта: при обычном выдохе поднесенная ко рту полоска бумаги сильно отклоняется вперед, а при фонации даже легкая пушинка возле рта остается совершенно неподвижной.
Механизм шепота. Если во время звукопроизнесения смыкание голосовых связок происходит без участия поперечной черпаловидной мышцы, то голосовые связки смыкаются не на всем своем протяжении: в задней части между ними остается щель в форме маленького равностороннего треугольника (рис. 46), через которую проходит выдыхаемая струя воздуха. Голосовые связки при этом не колеблются, но трение струи воздуха о края треугольной щели вызывает шум, который и воспринимается в виде шепота. Следует отметить, что, в отличие от обычной голосовой речи, шепотное произнесение может осуществляться не только на выдохе, но и на вдохе.
Рис. 46. Положение голосовых связок при шепоте
Механизм фальцета. Фальцетом (от итал. falsetto — фистула, тонкое звучание) называется неестественно высокий мужской голос. Механизм образования фальцета состоит в том, что голосовые связки колеблются не по всей своей толщине, а лишь тонкими краями, причем колебания совершаются не в поперечном, а в продольном направлении, т. е. вверх и вниз. При фальцетном звуке голосовые связки смыкаются не полностью и между ними остается веретенообразная щель (рис. 47).
^ Рис. 47. Положение голосовых связок при фальцете
Сила, высота и тембр голоса. Как и звуки другого происхождения, голос обладает силой, высотой и тембром.
^ Сила голоса зависит в основном от амплитуды (размаха) колебаний голосовых связок, которая определяется величиной воздушного давления, т. е. силой выдоха. При большем наполнении легких воздухом и при большей интенсивности выдыхания получается и более громкий голос. Однако во всех случаях голос, возникающий в гортани, относительно слаб. Значительное влияние на силу голоса оказывают резонаторные полости надставной трубы (глотка, полость рта, носовая полость), которые являются усилителями звука.
^ Высота голоса зависит от частоты колебаний голосовых связок, которая, в свою очередь, находится в зависимости от длины, толщины и напряжения голосовых связок. Чем длиннее голосовые связки, чем они толще и чем меньше напряжены, тем ниже звук голоса. Изменение высоты голоса обеспечивается работой мышечного аппарата гортани. При произнесении (или пении) низких звуков натяжение голосовых связок невелико (натягивающая голосовую связку перстне-щитовидная мышца не работает); активна голосовая (щито-черпаловидная) мышца, которая при своем сокращении становится толще и тем самым увеличивает толщину голосовой связки. Повышение звука достигается увеличением натяжения голосовых связок посредством сокращения перстне-щитовидной мышцы. Этот механизм действует, однако, лишь до известного предела. После максимального сокращения перстне-щитовидной мышцы дальнейшее увеличение натяжения голосовых связок невозможно. Тогда начинает действовать другой механизм — укорочение колеблющейся части голосовых связок. Это достигается посредством сокращения поперечной мышцы, которая плотно прижимает черпаловидные хрящи друг к другу, вследствие чего задние концы голосовых связок лишаются возможности колебаться. Колеблется только передняя часть голосовых связок, которые, укоротившись, как прижатые пальцем струны скрипки, начинают издавать более высокий звук. Для дальнейшего повышения голоса вновь начинает усиливаться натяжение уже укороченных голосовых связок. Когда же наступает предел натяжению и укорочению колеблющихся отрезков голосовых связок, вступает в действие механизм фальцета.
Частота колебаний голосовых связок обусловливает высоту основного тона. Наряду с основным тоном в гортани образуются и добавочные тоны, или обертоны, количество и сила звучания которых зависят от особенностей строения гортани, а также от величины и формы резонаторных полостей надставной трубы (глотки, полости рта, носовой полости). Определенное сочетание обертонов и обусловливает индивидуальную «окраску» голоса, или тембр, наличие которого позволяет узнавать людей по голосу.
Диапазон голоса. Голос человека может изменяться по высоте приблизительно в пределах двух октав. Для обычной разговорной речи достаточно 4—6 тонов. Диапазоны голоса, т. е. пределы возможных изменений голоса по высоте, у разных людей различны. Для основных типов голосов эти пределы в среднем таковы:
· Бас - 80-340 Гц
· Контральто - 170-680 Гц
· Баритон — 96—426 Гц
· Меццо-сопрано — 216—864 Гц
· Тенор - 128-512 Гц
· Сопрано - 256-1024 Гц
Диапазон голоса у детей значительно меньше, чем у взрослых. С возрастом диапазон детского голоса увеличивается (почти одинаково у мальчиков и девочек), охватывая примерно следующие границы:
· От 8 до 10 лет - 320-512 Гц
· От 10 до 12 лет - 290-580 Гц
· От 12 до 14 лет - 256-680 Гц
Как у мальчиков, так и у девочек встречаются более высокие голоса (дискант) и более низкие (альт).
Ограниченность диапазона детского голоса необходимо учитывать при подборе репертуара для исполнения детьми на уроках пения и во время детских самодеятельных выступлений.
^ Регистры голоса. Ряд звуков, сходных по механизму образования и характеру звучания, называют регистром. Различают три регистра голоса: грудной, головной и смешанный (микст). Грудной регистр получил свое название вследствие того, что при нем резонирует грудная клетка, стенки которой дают ясно ощутимую рукой вибрацию. Грудной голос богат обертонами. При грудном голосе связки плотно смыкаются, колеблются всей своей массой в направлении, перпендикулярном току воздушной струи, т. е. в поперечном направлении. К грудному регистру относят низкие тоны голоса.
^ Головной регистр характеризуется головным резонансом, который можно обнаружить в виде вибрации черепа, положив руку на темя. Типичным образцом головного регистра является фальцетный голос. Он отличается бедностью обертонов. Механизм образования фальцета был уже описан ранее. Головным регистром пользуются на верхних тонах диапазона.
^ Смешанный голос {микст) богаче обертонами, чем фальцет, но беднее, чем грудной голос. Голосовая щель закрывается не вполне, связки колеблются более широкой поверхностью, чем при фальцете, а иногда и всей своей массой. К миксту относятся средние тоны голосового диапазона.
В пении используются все три регистра голоса, в разговорной же речи (у взрослых) — преимущественно микст. У детей до периода полового созревания функционирует только фальцетный голос.
^ Атака звука. Образным термином «атака» обозначают способ, которым пользуется говорящий или поющий, чтобы привести в действие голосовые связки, находящиеся в покое. Атаку звука называют иногда «взятием» звука, «приступом», «голосоначалом». Различают три вида атак: твердую, мягкую, придыхательную.
При твердой атаке голосовые связки плотно смыкаются до начала звука, затем выдыхаемый воздух с усилием прорывается через замкнутую голосовую щель и приводит связки в колебание. Для твердой атаки характерно наличие в самом начале звучания ясно слышимого призвука. Примером твердой атаки может служить произнесение междометий, обозначающих досаду, недовольство, возмущение: «Ах, какая досада!»
При мягкой атаке момент соприкосновения голосовых связок и начало прохождения струи воздуха совпадают, и сразу же после соприкосновения связки начинают вибрировать. Например: «Ах, как здесь хорошо!»
Во время придыхательной атаки выдыхаемый воздух начинает проходить через голосовую щель до смыкания голосовых связок, причем слышен шум трения воздуха о края связок, и лишь затем голосовые связки смыкаются и начинают вибрировать. Примером придыхательной атаки является произнесение украинского и английского или немецкого h в сочетании с последующим гласным, например в слове Тонна (украинское произношение) или в немецком слове haben.
У грудных детей крик, выражающий недовольство, сопровождается твердой атакой, а лепет, выражающий удовлетворение и спокойствие, происходит при мягкой атаке.
В гигиеническом отношении мягкой атаке должно быть отдано предпочтение, так как при твердой атаке происходит излишнее напряжение голосовых связок.
Мутация. В детском возрасте диапазоны голосов мальчиков и девочек почти не отличаются друг от друга. С наступлением периода полового созревания у мальчиков голос резко изменяется и в сравнительно короткий срок (около 1,5 года) превращается из детского в голос мужчины. Этот процесс связан с быстрым ростом гортани и носит название мутации, или перелома голоса.
Время наступления мутации колеблется в значительных пределах. В южных странах она начинается обычно раньше (в 10—12 лет), в северных — позже (14—15 лет). У девочек мутация наступает примерно на год раньше, чем у мальчиков.
Изменение голоса сказывается в первую очередь на разговорной речи. У мальчика, говорящего фальцетным голосом, начинают появляться низкие грудные звуки. За время перелома голос у мальчиков понижается на целую октаву и даже больше, превращаясь из детского дисканта или альта в голос мужчины — тенор, баритон или бас. В этом периоде голос непостоянен, часто срывается, обнаруживая неожиданные переходы от низких звуков к высоким. Часто голос становится хриплым, приобретает неприятный резкий тембр. При осмотре гортани истинные голосовые связки представляются в это время покрасневшими, утолщенными. К концу периода мутации все эти изменения исчезают и устанавливается нормальный мужской голос.
При недоразвитии половых желез, а также при их искусственном удалении (кастрации) мутация не наступает, и голос сохраняет свой детский тембр на всю жизнь (голос евнухов).
У девочек так же, как и у мальчиков, в период смены голоса обнаруживается покраснение голосовых связок, но тембр голоса не претерпевает таких резких изменений. Переход от детского дисканта или альта к женскому сопрано или контральто сопровождается понижением голоса в среднем всего лишь на два тона. Период мутации протекает у девочек более гладко, чем у мальчиков, и обычно не вызывает заметных расстройств голосовой функции.
Заниматься пением в период мутации не рекомендуется. Следует считать нецелесообразным в это время также и всякую дополнительную нагрузку на голосовой аппарат (участие в драматическом кружке, выступления на вечерах, концертах и т. п.).
Иногда наблюдается так называемая патологическая мутация, в виде преждевременной (в возрасте 10—11 лет) или поздней (в возрасте 19—20 лет) мутации. Такие отклонения от нормы бывают обычно при эндокринных нарушениях. В ряде случаев мутация, начавшись своевременно, тянется ненормально долго, годами; в этих случаях говорят о затянувшейся мутации.
При лечении патологической мутации необходимо выяснить ее причину. Если имеются эндокринные расстройства, необходимо провести соответствующее лечение. Большое значение имеет правильный речевой режим, экономное пользование голосом. При затянувшейся мутации лечения обычно не требуется. Устранение дефектов голоса (задержавшегося фальцета, слабости голоса, срывов его, хрипоты и т. д.) достигается путем специальных дыхательных и голосовых упражнений.
^
Образование звуков речи (артикуляция)
Здесь изложены лишь общие анатомо-физиологические сведения, касающиеся образования звуков речи. Детальная характеристика артикуляции отдельных звуков включена в курс логопедии.
Особенность надставной трубы голосового аппарата человека по сравнению с надставной трубой язычкового музыкального инструмента состоит в том, что она не только усиливает голос и придает ему индивидуальную окраску (тембр), но и служит местом образования звуков речи.
Одни части надставной трубы (полость носа, твердое небо, задняя стенка глотки) неподвижны и называются пассивными органами произношения. Другие части (нижняя челюсть, губы, язык, мягкое небо) — подвижны и называются активными органами произношения. При движениях нижней челюсти происходит открывание или закрывание рта. Разнообразные движения языка и губ изменяют форму полости рта, образуют в разных местах ротовой полости смычки или щели. Мягкое небо, поднимаясь и прижимаясь к задней стенке глотки, закрывает вход в нос, опускаясь — открывает его.
Деятельность активных органов произношения, которая называется артикуляцией, и обеспечивает образование звуков речи, т. е. фонем. Акустические особенности звуков речи, позволяющие отличать их друг от друга на слух, обусловлены особенностями их артикуляции.
Система фонем русского языка состоит из 42 звуков, в том числе 6 гласных (а, и, о, у, ы, э) и 36 согласных (б, б', в, в', г, г', д, д', ж, з, 3', j (йот), к, к', л, л', м, м', н, н', п, п', р, р', с, с', т, т', ф, ф', х, х', ц, ч, ш, щ).
Артикуляция гласных. Общим для всех гласных звуков признаком, отличающим их артикуляцию от артикуляции всех согласных звуков, является отсутствие препятствий на пути выдыхаемого воздуха. Возникший в гортани звук в надставной трубе усиливается и воспринимается в виде чистого голоса без примеси шумов. Звук голоса, как было сказано, состоит из основного тона и целого ряда добавочных тонов — обертонов. В надставной трубе происходит усиление не только основного тона, но и обертонов, причем не все обертоны усиливаются одинаково: в зависимости от формы резонирующих полостей, главным образом полости рта и отчасти глотки, одни области частот усиливаются больше, другие — меньше, а некоторые частоты и вовсе не усиливаются. Эти усиленные области частот, или форманты, и характеризуют акустические особенности различных гласных.
Таким образом, каждому гласному звуку соответствует особое расположение активных органов произношения — языка, губ, мягкого неба. Благодаря этому один и тот же звук, возникший в гортани, приобретает в надставной трубе, главным образом в полости рта, характерную для того или иного гласного окраску.
В том, что особенности звучания гласных зависят не от звука, возникшего в гортани, а только от колебаний воздуха в соответственно установленной ротовой полости, можно убедиться путем простых опытов. Если придать полости рта ту форму, которую она принимает при произнесении того или иного гласного, например а, о или у, и в это время пропускать мимо рта струю воздуха из мехов или щелкать пальцем по щеке, то можно ясно услышать своеобразное звучание, вполне отчетливо напоминающее соответственный гласный звук.
Форма полостей рта и глотки, характерная для каждого гласного, зависит в основном от положения языка и губ. Движения языка вперед и назад, большее или меньшее его поднятие к определенной части неба изменяют объем и форму резонирующей полости. Губы, вытягиваясь вперед и округляясь, образуют отверстие резонатора и удлиняют резонирующую полость.
^ Артикуляционная классификация гласных строится с учетом: 1) участия или неучастия губ; 2) степени подъема языка и 3) места подъема языка. Эти подразделения различаются следующими признаками:
1. гласные о и у, при произнесении которых губы выпячиваются вперед и округляются, называют лабиализованными (от лат. labium — губа); в образовании остальных гласных губы активного участия не принимают, и эти гласные называют нелабиализованными;
2. при произнесении гласных язык может в большей или меньшей степени подниматься к небу; различают три степени подъема языка: верхний, средний инижний. К гласным верхнего подъема относятся и, у, ы; при среднем подъеме языка образуются гласные э и о; к нижнему подъему относят лишь один гласный — а;
3. место подъема языка зависит от перемещений языка вперед и назад; при произнесении одних гласных язык продвигается вперед, так что за корнем языка остается большое пространство, кончик языка упирается в нижние зубы, средняя часть спинки языка поднимается к твердому небу; гласные, образуемые при таком положении языка, называют гласными переднего ряда; к ним относят и и э.
При образовании других гласных язык отодвигается назад, так что за корнем языка остается лишь небольшое пространство, кончик языка отодвинут от нижних зубов, задняя часть спинки языка поднимается к мягкому небу; гласные, образуемые при таком положении языка, называются гласными заднего ряда;к ним относят о и у.
Гласные а и ы по месту подъема языка занимают промежуточное положение, и их называют гласными среднего ряда; при произнесении гласного ы вся спинка языка высоко приподнята к твердому небу; гласный а произносится без подъема языка, поэтому его можно считать по отношению к месту подъема нелокализованным.
Изложенная классификация гласных по степени и месту подъема языка может быть представлена в таблице 10.
Таблица 10

Классификация гласных
Артикуляция согласных. Отличительной особенностью артикуляции согласных является то, что при их образовании на пути выдыхаемой струи воздуха в надставной трубе возникают различного рода препятствия. Преодолевая эти препятствия, воздушная струя производит шумы, которые и определяют акустические особенности большинства согласных. Характер звучания отдельных согласных зависит от способа образования шума и места его возникновения.
В одних случаях органы произношения образуют полное смыкание, которое с силой разрывается струей выдыхаемого воздуха. В момент этого разрыва (или взрыва) получается шум.
Так образуются смычные, или взрывные, согласные.
В других случаях активный орган произношения лишь приближается к пассивному, так что между ними образуется узкая щель. В этих случаях шум возникает в результате трения воздушной струи о края щели.
Так образуются щелевые, иначе проторные или фрикативные (от лат. fricare — тереть), согласные.
Если органы произношения, образовавшие полную смычку, размыкаются не мгновенно, путем взрыва, а путем перехода смыкания в щель, то возникает сложная артикуляция со смычным началом и щелевым концом. Такая артикуляция характерна для образования смычно-щелевых (слитных) согласных, или аффрикат.
Воздушная струя, преодолевая сопротивление преграждающего ей путь органа произношения, может привести его в состояние вибрации (дрожания), в результате чего возникает своеобразный прерывистый звук. Так образуются дрожащие согласные, или вибранты
.
При наличии полного смыкания в одном месте надставной трубы (например, между губами или между языком и зубами) в другом ее месте (например, по бокам от языка или позади опущенного мягкого неба) может оставаться свободный проход для воздушной струи. В этих случаях шума почти не возникает, но звук голоса приобретает характерный тембр и заметно приглушается. Согласные, образующиеся при такой артикуляции, носят название смычно-проходных.В зависимости от того, куда направляется воздушная струя — в полость носа или в полость рта, смычно-проходные согласные подразделяются на носовые и ротовые.
Особенности характерного для согласных шума зависят не только от способа его образования, но и от места возникновения. Как шум взрыва, так и шум трения может возникать в разных местах надставной трубы. В одних случаях активным органом произношения, образующим смычку или щель, является нижняя губа, и возникающие при этом согласные носят название губных. В других случаях активным органом произношения является язык, и тогда согласные называются язычными.
При образовании большинства согласных к основному способу артикуляции (смычке, сужению, вибрации) может присоединяться дополнительная артикуляция в виде подъема средней части спинки языка к твердому небу, или так называемой палатализации (от лат. palatum — небо), акустическим результатом палатализации согласных является их смягчение.
^ Классификация согласных. В основе классификации согласных лежат следующие признаки: 1) участие шума и голоса; 2) способ артикуляции; 3) место артикуляции; 4) отсутствие или наличие палатализации, иначе говоря — твердость или мягкость.
Согласные, образуемые при помощи голоса и при слабо выраженном шуме, называют сонорными. К их числу относят: м, м,' н, н', л, л', р, р'.
Сонорные согласные противопоставляются всем остальным согласным, которые называют шумными. В отличие от сонорных они образуются с участием достаточно сильных и ясно различаемых шумов.
Шумные согласные, в свою очередь, делятся на две группы. Одна группа — согласные, образуемые без участия голоса, при помощи одного лишь шума. Они называются глухими; при их произнесении голосовая щель раскрыта, голосовые связки не колеблются.
Другая группа — согласные, образуемые при помощи шума и в сопровождении голоса. Они называются звонкими; большинство шумных согласных составляет пары глухих и звонких (п—б, ф—в, ш—ж и т. д.). Непарными глухими являются согласные: х, х\ ц, ч, щ, а непарным звонким — один согласный)(йот)
.
По способу артикуляции, т. е. по способу образования преграды между активными и пассивными органами произношения, согласные делятся на пять групп.
Шумные согласные образуют три группы:
1. смычные, или взрывные: п, п', б, б', т, т', д, д', к, к', г, г';
2. щелевые (проторные), или фрикативные: ф, ф', в, в', с, с', з, з', х, х',ш, щ, j (йот);
3. смычно-щелевые (слитные), или аффрикаты: ц, ч.Сонорные согласные по способу артикуляции делятся на две группы:
· смычно-проходные: м, м', н, н', л, л'. Из числа смычно-проходных согласные м, м', н, н' являются носовыми, а согласные л, л' —ротовыми;
· дрожащие, или вибранты: р, р'.
По месту артикуляции согласные прежде всего делятся на две группы в зависимости от активного органа произношения, участвующего в их образовании, а именно на губные и язычные.
Губные согласные, в свою очередь, делятся на две группы в зависимости от пассивного органа, относительно которого артикулирует нижняя губа:
1. губно-губные, или двугубные: п, п', б, б', м, м'; при произнесении этих звуков образуется смычка между нижней и верхней губами;
2. губно-зубные: ф, ф', в, в'; здесь нижняя губа артикулирует относительно верхних резцов, образуя с ними щель.
Язычные согласные в зависимости от пассивного органа, по отношению к которому артикулирует язык, делятся на пять групп:
1. язычно-зубные: с, с', з, з', ц, т, т', д, д', н, н', л, л'; при произнесении этих звуков передняя часть языка вместе с кончиком его артикулирует относительно верхних резцов, образуя с ними смычку или щель;
2. язычно-альвеолярные: р, р'; эти согласные образуются в результате вибрации переднего края языка у альвеол верхних резцов;
3. язычно-передненебные: ш, ж, ч, щ; при произнесении этих согласных передний край или передняя часть спинки языка образует смычку или щель с передней частью твердого неба;
4. язычно-средненебные: к', г', x', j; эта группа согласных образуется путем смыкания или сближения средней части спинки языка со средней частью неба;
5. язычно-задненебные: к, г, х, при образовании этих звуков задняя часть спинки языка артикулирует относительно мягкого неба и задней части твердого неба, образуя здесь смычку или щель.
Палатализованные согласные (т. е. согласные, образуемые при помощи описанной выше дополнительной артикуляции, заключающейся в поднятии средней части спинки языка к твердому небу) называют мягкими в отличие от непалатализованных, или твердых согласных. Большинство согласных составляют пары твердых и мягких. Непарными твердыми согласными являются ж и ц, непарными мягкими — ч и j.
Классификация согласных представлена в таблице 11.
Таблица 11. Классификация согласных

^
Исследование органов речи
Исследование речевых органов у ребенка с дефектами речи начинается с собирания анамнеза (от греч. anamnesis — воспоминание) — сведений о предшествующем общем и речевом развитии ребенка. Эти сведения получаются обычно путем опроса родителей или других ближайших родственников ребенка. Особенно тщательно выясняются обстоятельства, сопровождающие возникновение речевого нарушения и предшествовавшие ему. Выясняется также общее состояние ребенка, состояние слуха, перенесенные заболевания, условия жизни, особенности речевой среды.
Нарушения строения и функции органов речи выявляются посредством осмотра и функционального исследования.
Большинство органов речи расположено в более или менее глубоких полостях (полость носа, ротовая полость, полости глотки, гортани, трахеи), поэтому детальный осмотр этих органов может быть произведен лишь при искусственном освещении и при помощи специальных инструментов (рис. 48).

Рис. 48. Набор инструментов для осмотра уха, горла и носа
Такой детальный осмотр проводится обычно врачом-отоларингологом. Однако известное представление о состоянии речевых органов можно получить и путем прямого осмотра без применения специальных инструментов, поместив исследуемого против лампы или освещенного окна.
Вход в нос и передний отдел носовой полости можно осмотреть, приподняв кончик носа большими пальцами и отклоняя голову исследуемого кзади (рис. 49). Проходимость каждой половины носа для воздуха определяют путем попеременного закрывания той и другой ноздри при вдохе и выдохе с закрытым ртом. Очень удобно при этом пользоваться ниткой (проба В. И. Воячека) или ваткой (проба Б. С. Преображенского): нитка или ватка притягивается к ноздре при вдохе и при выдохе.
^ Рис. 49. Осмотр носа без инструментов
При осмотре полости рта и глотки для отдавливания языка, препятствующего осмотру, пользуются деревянными или металлическими шпателями (деревянные шпатели после употребления выбрасывают или сжигают, а металлические — подвергают кипячению). Для уменьшения неприятного ощущения, которое всегда возникает у исследуемых при надавливании шпателем на язык, не нужно прикасаться к языку всей поверхностью шпателя, а слегка надавливать концом его на среднюю часть спинки языка (рис. 50). Следует избегать надавливания шпателем на корень языка, а также прикосновения к мягкому небу, так как это нередко вызывает рвотный рефлекс.
Рис. 50 Осмотр полости рта и глотки
Металлический шпатель нужно предварительно слегка нагреть, так как прикосновение холодного шпателя особенно неприятно. Некоторые исследуемые умеют показывать глотку самостоятельно, прижимая язык ко дну полости рта, в этих случаях прибегать к помощи шпателя не приходится.
При осмотре полости рта и глотки обращают внимание на строение губ, челюстей, зубов, языка, неба (твердого и мягкого), зева (небных дужек и миндалин), задней стенки глотки.
Одновременно производится и элементарное функциональное исследование, заключающееся в определении подвижности губ, языка, мягкого неба. Гортань и трахея могут быть осмотрены лишь при помощи специального инструментария. Наличие дефектов голоса и их характер выявляются путем наблюдения за самостоятельной и отраженной речью ребенка. Определяется сила голоса (слабый, громкий, крикливый), регистр (грудной, головной, смешанный), чистота (чистый, хриплый), гнусавость (открытая, закрытая) и др.
Исследование органов речи у ребенка часто затруднительно из-за беспокойного поведения малыша, более узкой его носоглотки, необходимости лучшего освещения, миниатюрных размеров инструментов и т.д. Например, осмотр носоглотки с помощью зеркала (задняя риноскопия) у ребенка младшего возраста вообще невозможен. Поэтому, чтобы составить представление о наличии аденоидов, состоянии устьев слуховых труб, задних отделов полости носа (хоан), приходится прибегать к исследованию с помощью пальца или рентгенографии.
То же самое относится и к осмотру гортани. Когда это совершенно необходимо сделать (например, в случаях длительной охриплости), врачи применяют прямую ларингоскопию с помощью прибора, представляющего собой сочетание клинка с мощным освещением. Прямая ларингоскопия для ребенка — довольно мучительная процедура.
В настоящее время разработаны и уже широко применяются методы эндоскопии, проводимой с помощью волокнистой оптики (фибероскопов). При этом можно легко менять направление луча, что позволяет просто и безболезненно производить осмотр любого лор-органа у маленького пациента (рис. 51).

Рис. 51. Гибкая оптика (фибероскоп) для осмотра гортани и трахеи
Тема 12. Патология органов речи.
Так же как и при изложении патологии органов слуха, в этой главе будут описаны лишь те патологические процессы, которые представляют практический интерес для педагогов, т.е. главным образом стойкие изменения в строении и функциях речевых органов, приводящие к нарушению голосои речеобразования. При этом здесь будут более или менее детально описаны дефекты развития, а также повреждения и заболевания периферического речевого аппарата, так как изложение патологии центральных механизмов речи является задачей курса невропатологии.
В этой главе кратко изложены и такие заболевания, которые, хотя и не являются непосредственной причиной стойких нарушений голоса и речи, могут, однако, повлечь за собой хронические заболевания соответствующих органов, что в свою очередь приводит в ряде случаев к стойким дефектам голоса и речи. К числу таких болезней относятся, например, острый насморк, ангина, острый ларингит и др.
^
Федеральное государственное
автономное образовательное учреждение
Авторы-составители:
Машанов А.А.
Анатомия, физиология и патология органов слуха, зрения и речи
теоретический материал для подготовки к практическим занятиям
Красноярск 2013
Тема 1. Введение в курс «Анатомия, физиология и патология органов слуха, зрения и речи»
Человек – высшая ступень живых организмов на Земле, субъект общественно-исторической деятельности и культуры. Он возник на Земле в итоге сложного и длительного историко-эволюционного процесса, воплотившись порядка 40 тысяч лет назад в «Homo sapiens» – «человека разумного», способного понимать и осмысливать предметы и явления окружающего его мира. Таким образом, в основе умственного развития человека лежит мышление.
«Внешние, присущие только человеку формы психологического общения, возможны только благодаря тому, что человек с помощью мышления обобщенно отражает действительность» (Л. С. Выготский). Обобщенное отражение действительности мышлением приводит к появлению специальных знаков, прежде всего, вербальных, с помощью которых становится возможным эффективное общение людей. Поэтому при нарушениях мышления возникают разнообразные затруднения и в коммуникативной сфере.
Мышление настолько органично вплетается в любую область человеческой деятельности – труд, познание, общение, игру, – что его зачастую прямо соотносят с некоторой интегральной характеристикой – интеллектом (от лат. intellectus – ум, рассудок, разум), главной отличительной чертой которого является способность применять полученные знания для их дальнейшего углубления и в практической жизни. Подструктурами общего интеллекта являются невербальный и вербальный интеллект.
Вербальный интеллект – это мыслительная способность человека, отражающая особенности общего интеллекта, с преимущественной опорой на знания, которые, в свою очередь, зависят от образования, жизненного опыта, культуры, социальной среды каждого отдельного индивида. При определении вербального интеллекта оцениваются способность к логическому обобщению, умение строить умозаключения, самостоятельность и социальная зрелость мышления. Невербальный интеллект зависит не столько от знаний, сколько от умений индивида и его психофизиологических особенностей, отражающихся в сенсомоторных показателях. Здесь оценивается развитие других психических процессов и свойств – внимания, восприятия, зрительно-моторной координации, скорости формирования навыков.
В целом интеллект предстает как структура способностей, среди которых мыслительные играют самую важную, но не единственную роль, поскольку очень большое значение для общего (развитого) интеллекта имеют свойства внимания, памяти, восприятия, обеспечивающие адаптацию человека к внешней среде.
Выделяются 4 стадии развития общего интеллекта:
1. стадия сенсомоторного интеллекта – от 0 до 2 лет;
2. стадия дооперационального мышления – от 2 до 7–8 лет;
3. период конкретных операций – от 7–8 до 11–12 лет;
4. период формальных операций – начинается с 12 лет и развивается на протяжении всей жизни.
Стадии развития интеллекта привязаны к определенному возрасту, но обучение может ускорять их прохождение. При отсутствии же обучения по различным причинам, может быть задержка психического развития. Важен факт, что предыдущие стадии развития интеллекта являются основой для формирования последующих стадий, поэтому степень реализации потенций в развитии каждой стадии определяет развитие общего интеллекта индивидуума.
Вербальный интеллект полностью основан на мыслительной способности человека, где главным инструментом выступает слово, речь. Словесно-логическое мышление начинает развиваться у ребенка с 6–7 лет, т. е. с момента начала обучения в школе, а в качестве основной единицы понятийного мышления выделяется понятие, в котором отражаются общие, наиболее существенные свойства, признаки предметов и явлений действительности. Усвоение понятия зависит от полноценности функционирования сенсоров, определяющих свойства (признаки) рассматриваемого предмета. Будучи набором существенных дифференциальных признаков, понятие выражается в словесном знаке и формируется у ребенка в процессе обучения, познания действительности через практику, опыт. Понятийное мышление – это всегда осознанное вербализованное мышление. Поэтому нарушения развития речи неизменно сопровождаются снижением мыслительной деятельности и, как следствие, снижением интеллекта. Мышление теснейшим образом связано с другими психическими процессами – восприятием, представлением, воображением, памятью, вниманием, но оно распространяется дальше в силу своего обобщенного характера отражения действительности. Тем не менее, исходные данные для такого обобщения получаются также с помощью сенсорных систем, прежде всего, зрительно-слухо-вых, и их неполноценность способствует формированию неполноценного восприятия ? представления ? воображения и т. д., что, в конечном счёте, также сказывается на формировании неполноценного интеллекта.
Несмотря на сходство словосочетаний «отставание в умственном развитии» и «умственная отсталость», это далеко не одно и то же. Первое может быть характерно для детей с поражением или недоразвитием периферического отдела какого-либо анализатора, в частности, зрительного, слухового, речедвигатель-ного. Но поскольку органического поражения головного мозга у таких детей нет, можно с полной уверенностью отрицать у них умственную отсталость.
Умственная отсталость – это стойкое нарушение познавательной деятельности, возникающее вследствие органического поражения головного мозга.
Понятие «умственная отсталость» также не тождественно понятию «олигофрения». Олигофрении рассматриваются как группа различных по причинам возникновения, развитию и клиническим проявлениям непрогрессирующих патологических состояний, общим признаком которых является наличие врождённого или приобретенного в раннем детстве (до 3 лет) общего недоразвития психики, с преобладанием интеллектуальной недостаточности.
Умственная отсталость выступает при олигофрении как ведущий симптом заболевания, характеризующийся своими особенностями по сравнению с подобным симптомом после перенесенного воспалительного заболевания мозга (энцефалита, менингоэнцефалита), ушибов головного мозга (родовых и бытовых травм), интоксикаций (эндокринной, обменной), при психических (шизофрения, эпилепсия) и др. заболеваниях, а также унаследованных генетических аномалиях. У многих умственно отсталых детей может наблюдаться патология эмоционально-волевой сферы, аномалии физического развития, но эти особенности не являются всеобщей характеристикой умственно отсталых и не могут быть достаточным основанием для заключения об умственной отсталости. Решающим фактором при этом должно служить наличие нарушений высших психических функций.
Таким образом, нарушения сенсорного восприятия, вызванные патологией ушей, глаз, речевого аппарата являются факторами риска развития отставания в умственном развитии, но не умственной отсталости, чаще всего ассоциируемой с олигофренией. С другой стороны, олигофрения, особенно врождённого характера, может сопровождаться нарушениями со стороны зрительно-слухового и речевого анализаторов, создавая дополнительные трудности при проведении реабилитационных мероприятий у данных больных.
Тема 2. Краткие сведения об анатомии, физиологии органа слуха
Слух - это отражение действительности в форме звуковых явлений. Слух живых организмов развивался в процессе их взаимодействия с окружающей средой с целью обеспечения адекватного для выживания восприятия и анализа акустических сигналов из неживой и живой природы, сигнализирующих о том, что происходит в окружающей среде. Звуковая информация особенно незаменима там, где зрение бессильно, что позволяет заблаговременно получать достоверные сведения обо всех живых организмах до встречи с ними. Слух реализуется через деятельность механических, рецепторных и нервных структур, преобразующих звуковые колебания в нервные импульсы. Эти структуры составляют в совокупности слуховой анализатор – вторую по значимости сенсорную аналитическую систему в обеспечении адаптивных реакций и познавательной деятельности человека. С помощью слуха восприятие мира становится ярче и богаче, поэтому снижение или лишение слуха в детстве существенным образом сказывается на познавательной и мыслительной способности ребёнка, формировании его интеллекта.
Особая роль слухового анализатора у человека связана с членораздельной речью, поскольку слуховое восприятие является её основой. Любые нарушения слуха в период становления речи ведут к задержке в развитии или к глухонемоте, хотя весь артикуляционный аппарат у ребёнка остаётся не нарушенным. У взрослых людей, владеющих речью, нарушение слуховой функции не ведет к расстройству речи, хотя резко затрудняет возможность общения между людьми в их трудовой и общественной деятельности.
Слуховой анализатор включает в себя:
1. Рецепторный (периферический) аппарат – это наружное, среднее и внутреннее ухо;
2. Проводниковый (средний) аппарат – слуховой нерв;
3. Центральный (корковый) аппарат – слуховые центры в височных долях больших полушарий.
Анатомия слухового анализатора
Орган слуха человека улавливает (наружное ухо), усиливает (среднее ухо) и воспринимает (внутреннее ухо) звуковые колебания, представляя собой, по сути, дистантный анализатор, периферический (сенсорный) отдел которого располагается в пирамиде височной кости (улитке). Наружное ухо включает ушную раковину и наружный слуховой проход, который заканчивается плотной фиброзной мембраной – барабанной перепонкой, являющейся границей между наружным и средним ухом. Ушная раковина служит коллектором звуковых волн и определителем направления источника звука при слушании двумя ушами (бинауральный слух). Оба уха выполняют одну работу, но не сообщаются, что способствует более полному получению информации. Слуховой проход является не только проводником звуков, но и резонатором в диапазоне речевых частот от 2 000 до 2 500 Гц. Звук усиливается на эти частоты от 5 до 10 дБ. Продольные колебания воздуха, несущие звук, вызывают механические колебания барабанной перепонки, но для того, чтобы быть переданными мембране окна улитки, отделяющей среднее ухо от внутреннего, и далее – эндолимфе внутреннего уха, эти колебания должны быть существенно усилены.
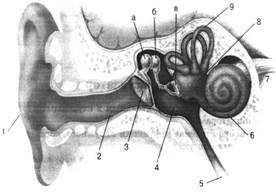
Рис. .1. Строение уха
Наружное ухо: 1 – ушная раковина; 2 – слуховой проход; 3 – барабанная перепонка.
Среднее ухо: 4 – полость среднего уха; 5 – слуховая труба; косточки среднего уха: молоточек (а), наковальня (б), стремечко (в);
Внутреннее ухо: 6 – улитка; 7 – слуховой нерв.
Вестибулярный аппарат: 8 – преддверие с мешочками; 9 – полукружные каналы.
Среднее ухо – усилитель звуковых колебаний, уловленных ухом. Звукопроводящий аппарат человека – весьма совершенная механическая система. Она способна отвечать на минимальные колебания воздуха и проводить их к звуковоспринимающей системе, где осуществляется первичный анализ звуковой волны. Колебания барабанной перепонки, преобразующей воздушные звуковые волны в механические колебания, передаются на находящиеся в полости среднего уха, сочленяющиеся между собой слуховые косточки – молоточек, наковальню и стремечко (рис. 1). Эта система слуховых косточек обеспечивает, по новейшим данным, усиление приходящего с барабанной перепонки звука в 20–25 раз, что позволяет преодолеть сопротивление мембраны овального окна, отделяющего полость среднего уха от полости внутреннего и передать колебания эндолимфе внутреннего уха. Роль барабанной перепонки и слуховых косточек сводится к трансформации воздушных колебаний большой амплитуды и относительно малой силы в колебания ушной эндолимфы с относительно малой амплитудой, но большим давлением. При звуках большой интенсивности система сочленения слуховых косточек приобретает защитное, амортизирующее значение. Основной путь доставки звуков к улитке – воздушный, второй путь – костный. В этом случае звуковая волна непосредственно действует на кости черепа.
Одно из важных условий нормальной воздушной передачи звуков – отсутствие разности в давлении по обе стороны барабанной перепонки, что обеспечивается вентиляционной способностью слуховой («евстахиевой») трубы. Последняя имеет длину 3,5 см и ширину всего 2 мм, и соединяет в виде канала барабанную полость с носоглоткой. При глотании этот проход открывается, вентилируя среднее ухо и происходит уравнивание давления в нём с атмосферным. Наиболее сложное строение имеет внутреннее ухо. Расположенное в каменистой части височной кости, оно представляет собой костный лабиринт, внутри которого находится перепончатый лабиринт из соединительной ткани. Перепончатый лабиринт как бы вставлен в костный лабиринт и, в общем, повторяет его форму. Между костным и перепончатым лабиринтами находится перилимфа, внутри перепончатого – эндолимфа. Во внутреннем ухе различают три отдела: улитку, преддверие улитки и полукружные каналы, но сенсорным аппаратом слуха является лишь улитка. Два другие образования относятся к системе вестибулярного анализатора. Орган слуха находится в улитке, которая представляет собой спиральный костный канал, который спирально завивается вокруг костного стержня конусообразной формы на 2,5–2,75 завитка, и слепо заканчивается в области верхушки пирамиды. 
Рис. 2. Спиральный орган в улитке
А – вскрытая улитка: 1 – положение спирального органа в улитке; 2 – основная мембрана; 3 – слуховой нерв.
Б – спиральный орган: 1 - покровная мембрана; 2 - ретевидная мембрана; 3 – наружные и внутренние волосковые клетки; 4 - опорные клетки; 5 – волокна кохлеарного нерва (в поперечном разрезе); 6 - наружные и внутренние столбы; 7 – кохлеарный нерв.
Спиральный канал улитки имеет длину 28–30 мм. По диаметру в начальном отделе спиральный канал широкий (6 мм), а по мере приближения к верхушке улитки постепенно суживается, достигая 2 мм. От стержня, вокруг которого проходит этот канал, в просвет последнего, отходит костная спиральная базилярная (основная) пластинка, и, направляясь в сторону периферической стенки спирального канала, заканчивается, не доходя до нее, на середине поперечника канала. От свободного края костной спиральной пластинки к противоположной стенке улитки на всем протяжении натянута базилярная пластинка, которая является частью перепончатой улитки. Таким образом, спиральный канал улитки продольными перегородками оказывается разделённым на верхнюю (лестница преддверия), среднюю (спиральный орган) и нижнюю (барабанная лестница) части, заполненные эндолимфой. Рецепторы слуха находятся в базилярной пластинке спирального органа, расположенного в средней части канала (рис. 2).
Базилярная пластинка состоит из примерно 20 тысяч тонких эластичных волокон, натянутых в виде струн различной длины между костным спиральным гребнем и наружной стенкой улитки (наподобие музыкального инструмента – арфы). У начального завитка улитки волокна короче и тоньше, а у последнего – длиннее и толще. Натяжение волокон постепенно ослабевает от основания к верхушке улитки. Связь между волокнами весьма слабая, и поэтому возможно изолированное колебание отдельных участков мембраны. В колебание вовлекаются только те волоски, которым сродни частоты поступившего сигнала (по типу явления резонанса). Чем меньше колеблющихся волосков, и чем ближе они расположены к окну преддверия, тем ниже по частоте звук.
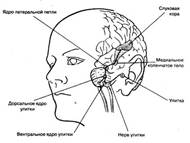
Рис. 3. Слуховой анализатор
К слуховым волоскам подходят дендриты волосковых (биполярных) чувствительных клеток, входящих в состав спирального узла, расположенного тут же, в центральной части улитки. Аксоны же биполярных (волосковых) клеток спирального (улиткового) узла формируют слуховую ветвь преддверно-улитко-вого нерва (VIII пара черепно-мозговых нервов), идущего к ядрам слухового анализатора, расположенным в мосту (второй слуховой нейрон), подкорковым слуховым центрам в четверохолмии (третий слуховой нейрон) и корковому центру слуха в височной доле каждого полушария (рис. 3), где формируются в слуховые ощущения. Всего в слуховом нерве примерно 30 000–40 000 афферентных волокон. Колеблющиеся волосковые клетки вызывают возбуждение лишь в строго определённых волокнах слухового нерва, а значит, и в строго определённых нервных клетках коры головного мозга. Каждое полушарие получает информацию от обоих ушей (бинауральный слух), благодаря чему становится возможным определять источник звука и его направление. Если звучащий предмет находится слева, то импульсы от левого уха приходят в мозг раньше, чем от правого. Эта небольшая разница во времени и позволяет не только определять направление, но и воспринимать звуковые источники из разных участков пространства. Такое звучание называется объемным или стереофоническим.
Тема 3 . Строение слухового анализатора и его роль в формировании психических процессов.
Функция кортиева органа.
Рецепторный аппарат слухового анализатора, или спиральный кортиев орган, расположен внутри улитковой части перепончатого лабиринта на верхней поверхности основной пластинки
Вдоль внутренней части основной пластинки, на некотором расстоянии друг от друга, расположены два ряда столбовых клеток, которые, соприкасаясь своими верхними концами, отграничивают свободное треугольное пространство, или тоннель. По обе стороны от него находятся чувствительные к звуковым колебаниям см/ховые, иливолосковые, клетки, каждая из которых на своей верхней свободной поверхности имеет 15--20 небольших тончайших волосков. Концы вслосков погружены в покровную пластинку, она укреплена на костной-спиральной пластинке и свободным концом покрывает кортиев орган. Волосковые клетки расположены кнутри от тоннеля в один ряд, а кнаружи--в три ряда. От основной пластинки они отделены опорными клетками.
К основаниям волосковых клеток подходят конечные разветвления волокон биполярных нервных клеток, тела которых расположены в центральном канале костного стержня улитки, где они образуют так называемый спиральный узел, гомологичный межпозвоночному узлу спинномозговых нервов. Каждая из трех с половиной тысяч внутренних волосковых клеток связана с одной, а иногда и с двумя отдельными нервными клетками. Наружные волосковые клетки, количество которых достигает 15--20 тысяч, могут быть соединены и с несколькими нервными клетками, но при этом каждое нервное волокно дает ответвления только к волоско-вым клеткам одного и того же ряда.
Перилимфа, окружающая перепончатый аппарат улитки, испытывает давление, которое и меняется соответственно частоте, силе и форме звуковых колебаний.
Изменения давления вызывают колебания основной пластинки вместе с расположенными на ней клетками, волоски которых испытывают при этом изменения давления со стороны покровной пластинки. Это, по-видимому, и ведет к возникновению возбуждения в волосковых клетках, которое передается на конечные разветвления нервных волокон.
Дата: 2018-12-28, просмотров: 476.