МИНИСТЕРСВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ РОССИИ
Государственное образовательное учреждение высшего профессионального образования
МОСКОВСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИКО-СТОМАТОЛОГИЧЕСКИЙ УНИВЕРСИТЕТ
Кафедра КЛИНИЧЕСКОЙ ИММУНОЛОГИИ
Иммунодефициты
(диагностика, иммунотропная терапия)
Учебное пособие
По курсу «КЛИНИЧЕСКОЙ ИММУНОЛОГИИ»
для студентов
Под редакцией д.м.н., профессора Т. И. Гришиной
Москва 2011
Рекомендовано Учебно - методическим объединением по медицинскому и фармацевтическому образованию вузов России в качестве учебного пособия для студентов , обучающихся по специальности 060101 65- Лечебное дело .
ББК: 52.7я 73
О-75
УДК: 612.017.1(075.8)
Рецензенты
Академик РАЕН, профессор, заведующий кафедрой иммунологии РГМУ Ковальчук Леонид Васильевич
Член-корр.РАМН, профессор, доктор медицинских наук, заведующий кафедрой биохимии РГМУ Терентьев Александр Александрович.
Составители:
д.м.н., профессор, заведующая кафедрой
клинической иммунологии ГОУ ВПО МГМСУ,
Гришина Т.И.
д.м.н., профессор кафедры Сучков С.В.
к.м.н., доцент кафедры Ларина В. Н,
к.м.н., ассистент кафедры Лутковская Ю.Е.
к.м.н., ассистент кафедры Филатова Г.А.
ст.лаб. с в/о Шабанов Д.В.
д.м.н., профессор кафедры факультетской хирургии №2
Станулис А.И.
Данное учебное пособие предназначено для студентов, обучающихся по специальности «лечебное дело». Целью изучения данного раздела клинической иммунологии является получение знаний о том, как на основании клинических признаков предположить наличие у больного иммунодефицита; подтвердить лабораторно и поставить диагноз; установить причину и факторы, способствующие развитию иммунодефицита. Провести иммуномодулирующую терапию лекарственными препаратами и оценить клинически и лабораторно ее эффективность.
Список сокращений.
CD- кластер дифференцировки
G-CSF- гранулоцитарный колониестимулирующий фактор
GM-CSF – гранулоцитарно-макрофагальный колониестимулирующий фактор
HLA-DR- второй класс главного комплекса гистосовместимости
IFN – интерферон(ы)
Ig – иммуноглобулин(ы)
IgA – иммуноглобулин А
IgD – иммуноглобулин Д
IgE – иммуноглобулин Е
IgG – иммуноглобулин G
IgM – иммуноглобулин М
Th1, Th2 – соответственно Т-хелперы 1 и 2
TNF – фактор некроза опухоли (ФНО)
ПИД-первичные иммунодефициты
ВИН- вторичная иммунологическая недостаточность
КС- климактерический синдром
ММС –макрофагально-моноцитарная система
СОДЕРЖАНИЕ
1. диагностика иммунодефицитных состояний ……….. 3
1.1.Первичные иммунодефициты (ПИД)………………………………………4
1.2.Вторичная иммунологическая недостаточность (ВИН)………………… 7
1.3.Инфекции иммунной системы ………………………………………… 24
2. ОценкА иммунного статуса при иммунодефицитах… 54
3. ТАКТИКА врача при выборе иммунотропной терапии при иммунодефицитах………………………………………………… 63
Таблица №2.
Примеры врожденных иммунодефицитов у взрослых
| Начало в детстве, продолжение в зрелом возрасте | Отсроченное проявление болезни, типичной для детского возраста | Начало обычно в зрелом возрасте |
| -общая вариабельная иммунологическая недостаточность -дефицит IgA - дефицит субклассов IgG -дефицит комплемента -сцепленная с Х-хромосомой агаммаглобулинемия -Хроническая гранулематозная болезнь -синдром Висконта-Олдридча -атаксия – телеангиоэктазия -недостаточность адгезии лейкоцитов | -дефицит аденозиндезамингазы -синдром Висконта-Олдридча -сцепленная с Х-хромосомой агаммаглобулинемия -Хроническая гранулематозная болезнь | -Общая вариабельная иммунологическая недостаточность -дефицит IgA - дефицит субклассов IgG -дефицит С1q ингибитора комплемента (наследственный ангионевротический отек) |
С помощью скрининг-тестов можно выявить следующие виды ПИД:
Х-сцепленную агаммаглобулинемию
Общую вариабельную иммунологическую недостаточность (ОВИН)
Гипер-IgM-синдром
Селективный дефицит IgA
Синдром Вискотта-Олдрича
Таблица 3. Клинико-иммунологические проявления вторичных ИД
| Состояние, сопровождаемое ИД | Факторы и механизмы, обуславливающие ИД | Иммунологические отклонения | Преимущественный тип ИД |
| Вирусные инфекции | Цитопатогенный эффект вирусов, токсическое действие их продуктов | Нарушение активности макрофагов и Т-клеток, гибель пораженных Т-, индукция супрессии | Клеточный |
| СПИД | Цитопатогенное влияние ВИЧ на CD4+ | Гибель CD4+, нарушение их функции | Клеточный |
| Микобактериальные инфекции | Поражение клеток микробами и токсинами | Анергия и гибель Т-клеток | Клеточный |
| Протозойные инфекци | Цитопатогенное влияние на лимфоциты, токсическое действие продуктов | Поражение Т-лимфоцитов и макрофагов | Клеточный |
| ХНЗЛ | Действие факторов воспаления, токсинов | Усиление супрессорных механизмов, поликлональная активация | Комбинированный, гл. обр. гуморальный |
| Ожоговая болезнь | Токсические факторы, аутоантитела | Подавление фагоцитоза, функций Т-, дефицит CD4+, активация В-. | Клеточный, аутоиммунизация |
| Уремия | Токсические метаболиты, ацидоз | Лимфопения, блокада клеток, супрессия. | Клеточный |
| Голодание | Дефицит белков, энергии | Лимфопения | Тотальный, гл.обр. клеточный |
| Дефицит микроэлементов | Нарушение сигнальных путей, активности белков | Дефицит Zn – дефект развития Т-, активности Т-, NK- и нейтрофилов. Дефицит Cu – дефект нейтрофилов, гипофункция Т-. | Комбинированный , гл. обр. клеточный. |
| Опухоли | Токсические, иммуносупрессивные факторы | Гипофункция Т-, активация супрессоров, гибель эффекторов, блокирующие эффекты передачи сигналов и связывание рецепторов продуктами опухолевых клеток | Клеточный, дисбаланс клеточных популяций. |
| Хирургические операции | Стресс, анестетики, метаболиты, кровотечение, послеоперационная терапия | Лимфопения, гипофункция клеток | Комбинированный |
| Химиотерапия | Цитотоксические агенты, индукторы апоптоза | Гибель и нарушение развития клеток, особенно лимфоцитов | Комбинированный, различный |
| Облучение | Апоптоз, некроз лим-фоцитов, нару-шение лимфо-и миелопоэза | Гибель, нарушение развития и функций клеток, особенно лимфоцитов | Тотальный, в поздние сроки – клеточный. |
| Интенсивное стрессорное воздействие, часто повторяющиеся стрессы, стресс+болезнь | ↑ выработка АКТГ, ↑ продукция стероидных гормонов и катехол-аминов | Подавление функции макрофагов (↑ в/кл цАМФ), особенно лимфоцитов с фенотипом CD4+CD8+ кортикальных тимоцитов не экспрессирующих протонкоген Bcl-2, а значит, не защищены от апоптоза под влиянием ГКС (кортизол-чувствительными) | Т-клеточный и в меньшей степени гуморальный ИД. Стресс на фоне болезни – ко-фактор формирования ВИД, а часто повторяющиеся стрессы, эффект которых накапливается во времени → старение иммунной системы |
| Экологические проблемы: дефицит природных факторов, неблагоприятные климатические условия, ↑или ↓ микроэлементов, повышенный естественный фон радиации, загрязнение окр. среды радионуклеидами, испол. В быту и технике источников неионизирующего облуч. | - Экологическая иммунология - В конце 80-х годов по инициативе академика Р.В. Петрова была создана «Программа иммуноэкологического обследования населения России», которая реализуется в полном масштабе и по единому плану, участвуют регионарные иммунологические центры и мед. учреждения, а координирует Институт Иммунологии МЗ РФ. Цель: проведение массовых иммунологических обследований в местах экологического неблагополучия, а также изучение регионарных иммунологических особенностей у здоровых людей.
| ||
Особое клиническое значение развитие ВИН имеет в области хирургии и онкологии. Состояние иммунного статуса у хирургических и онкологических больных принципиально влияет на результаты лечения, а в ряде случаев может привести к летальному исходу.
По материалам ВОЗ, к факторам стресса относят и травмы, и хирургические операции, которые являются стрессом для организма, приводящим к транзиторному снижению его иммунореактивности. Определяющая роль в возникновении и/или усугублении предшествующей иммунологической недостаточности отводится хирургическому вмешательству, операционному воздействию, травме, которые приводят к иммунодефициту.
Операционный стресс, в своем развитии проходит несколько последовательных стадий, что позволяет представить его в виде многоступенчатого процесса: афферентная импульсация, возбуждение вегетативных подкорковых центров и коры головного мозга, активация симпатико-адреналовой и гипофизарно-надпочечниковой систем, стрессовая перестройка кровообращения и как следствие ее, развитие метаболического ацидоза, кислородного долга.
Практически при всех хирургических вмешательствах страдают все основные компоненты иммунитета:
- Т-лимфоциты;
- фагоцитарные клетки;
- содержание и соотношение антител;
- система цитокинов.
Наиболее ярким событием первых суток после операции является уменьшение в крови содержания общего числа Т-лимфоцитов (CD3+). Важно отметить, что соотношение CD3+CD4+ и CD3+CD8+ субпопуляций Т-клеток чаще всего не изменяется. Сходные данные получены и в эксперименте, и в клинике. При этом в ряде случаев при операциях у онкологических пациентов наблюдалось, напротив, увеличение числа Т-лимфоцитов, например при нефроуретроэктомии . И все же у неонкологических больных уже в первые сутки после операции, как правило, уменьшается число Т-лимфоцитов с одновременным снижением и их функциональной активности в ГЗТ-тесте. Это состояние сохраняется до 9-14 дней. При этом лимфоциты теряют способность к пролиферации и синтезу ряда цитокинов . Наибольшее значение имеет снижение содержания ИЛ-2 ,что связано как со снижением его синтеза СD4+-Т-лимфоцитами, так и с появлением в сыворотке растворимого рецептора для ИЛ-2 (ИЛ-2Р), который является ингибитором ИЛ-2. Пик концентрации ИЛ-2Р в сыворотке крови наблюдается на 3 сутки после операции. Длительность этого дефекта и степень его выраженности зависят от характера вмешательства и переливания крови.
В механизмах послеоперационной иммуносупрессии выделяют нарушение клеточного иммунитета - снижение Т-хелперов и подавление их функций, активизация Т-супрессоров; угнетение синтеза антител, нарушение функции макрофагов и гранулоцитов; уменьшение числа нейтрофилов с рецепторами для Fc фрагмента иммуноглобулинов; резкое снижение способности к продукции ИЛ-2; подавление функции естественных киллеров. При этом имеет место лимфопения, депрессия системы Т-клеток (главным образом за счет CD4 лимфоцитов хелперов), подавление кожных реакций ГЗТ, снижение активности гуморального фактора тимуса. Показано, что спленэктомия способствует развитию инфекции, в первую очередь, бактериемии и сепсису вследствие утраты спленэктомированными больными способности к клиренсу бактерий, нарушению синтеза иммуноглобулинов, механизмов активации комплемента, снижению активности естественных киллеров и реакции на митогены.
Изменения в системе фагоцитарных клеток носят как качественный, так и количественный характер. При этом наиболее характерно снижение содержания нейтрофилов и моноцитов. Функциональные дефекты фагоцитарной активности нейтрофилов в послеоперационном периоде в основном связаны с угнетением бактерицидных систем фагоцитов и, прежде всего, механизмов кислородзависимой бактерицидности. Важно отметить, что наибольшее нарушение функции фагоцитарных клеток наблюдается в непосредственной близости от того органа, на котором проводится операция. Описано также влияние наблюдаемого в результате оперативного вмешательства увеличения концентрации глюкозы в сыворотке крови на функцию фагоцитов, аналогичное таковому при сахарном диабете. Однако, наибольшие последствия имеют нарушения экспрессии HLA-DR и HLA-DQ антигенов на макрофагах, что нарушает процесс представления антигенов. Последний дефект отражается на способности индуцировать специфический антиинфекционный иммунитет, создает условия для аутоиммунных проявлений воспаления.
В послеоперационном периоде достаточно часто встречаются различные нарушения соотношения основных классов иммуноглобулинов, а в ряде случаев -содружественное снижение всех классов иммуноглобулинов (IgA, IgM и IgG). Описано также появление в сыворотке крови больных в послеоперационном периоде особого кислого белка, подавляющего иммунитет, в частности наиболее авидный класс IgG .
Как правило, пик иммунологических нарушений практически по всем параметрам наблюдается со 2-го дня после операции и длится от 7 до 28 дней. В настоящее время становятся ясными некоторые основные иммунологические механизмы развития иммунных нарушений после оперативного вмешательства. Прежде всего, следует отметить нарушение соотношения цитокинов, синтезируемых соответственно макрофагами (ФНО -α , ИЛ-1) и CD4+ лимфоцитами (ИЛ-2). При этом две субпопуляции хелперов Тh-1 и Тh-2 контролируют посредством цитокинов соответственно клеточный (ИФ -γ, ФНО - α, ФНО, ИЛ-2) и гуморальный (ИЛ-4, ИЛ-5, ИЛ-10 и др.) иммунитет (22). Цитокины Тh-1 ингибируют Тh-2, и наоборот, что является проявлением саморегуляции иммунной системы. Нарушения в этой системе лежат в основе многих проблем послеоперационного периода. Так, при развитии сепсиса и перитонита хорошо известны две фазы функционального состояния фагоцитов (моноциты, макрофаги, нейтрофилы): первая - фаза гиперактивации, совпадающая с гиперпродукцией провоспалительных цитокинов (ФНО - α, ИЛ-1, ИФ - γ), и вторая резкое снижение фагоцитарной активности этих клеток и Т-лимфоцитов, называемое "иммунологическим параличом". Важно подчеркнуть, что экспериментальные и клинические исследования по дифференцированному подходу к коррекции иммунитета в эти два периода, то есть подавление в первой и стимуляция во второй, позволили значительно снизить показатели летальности при сепсисе.
ИНФЕКЦИИ ИММУННОЙ СИСТЕМЫ
Возбудителями инфекций иммунной системы являются: вирус иммунодефицита человека (ВИЧ), вирус Эпштейна-Барра, Rubella( вирус краснухи), цитомегаловирус, герпесвирусы, токсоплазма. Все эти инфекции объединяет то, что их основным или временным местом пребывания является непосредственно иммунная система (лимфоциты, лимфоузлы, селезенка и т.д.) Общим для них является лимфаденит и/или увеличение в крови мононуклеарных клеток ( лимфоцитов и/или моноцитов). Как следствие данные инфекции сопровождаются развитием той или иной степени выраженности клинически значимыми дефектами иммунитета.
Вирус Эпштейна- Барра
Вирус Эпштейна—Барр был впервые выделен из клеток лимфомы Беркетта 35 лет назад. Вскоре стало известно, что вирус может вызывать у человека острый мононуклеоз и назофарингеальную карциному. В настоящее время установлено, что ВЭБ ассоциирован с целым рядом онкологических, преимущественно лимфопролиферативных и аутоиммунных заболеваний (классические ревматические болезни, васкулиты, неспецифический язвенный колит и др.). Кроме того, ВЭБ может вызывать хронические манифестные и стертые формы заболевания, протекающие по типу хронического мононуклеоза.
ВЭБ относится к семейству герпес-вирусов, подсемейство гамма-герпес-вирусов и род лимфокриптовирусов, содержит две молекулы ДНК и обладает способностью, как и другие вирусы этой группы, пожизненно персистировать в организме человека. ВЭБ инфицирует человека, проникая через интактные эпителиальные слои путем трансцитоза в нижележащую лимфоидную ткань миндалин, в частности В-лимфоциты. Проникновение ВЭБ в В-лимфоциты осуществляется через рецептор этих клеток CD21 — рецептор к С3d-компоненту комплемента. После инфицирования число пораженных клеток увеличивается посредством вирус-зависимой клеточной пролиферации. Инфицированные В-лимфоциты могут значительное время находиться в тонзиллярных криптах, что позволяет вирусу выделяться во внешнюю среду со слюной.
С инфицированными клетками ВЭБ распространяется по другим лимфоидным тканям и периферической крови. Созревание В-лимфоцитов в плазматические клетки (что происходит в норме при их встрече с соответствующим антигеном, инфектом) стимулирует размножение вируса, а последующая гибель (апоптоз) этих клеток приводит к выделению вирусных частиц в крипты и слюну. В инфицированных вирусом клетках возможно два вида размножения: литический, то есть приводящий к гибели, лизису, клетки-хозяина, и латентный, когда число вирусных копий небольшое и клетка не разрушается. ВЭБ может длительно находиться в В-лимфоцитах и эпителиоцитах назофарингеальной области и слюнных желез. Кроме того, он способен инфицировать другие клетки: Т-лимфоциты, NK-клетки, макрофаги, нейтрофилы, эпителиоциты сосудов. В ядре клетки-хозяина ДНК ВЭБ может формировать кольцевую структуру — эписому, либо встраиваться в геном, вызывая хромосомные нарушения.
При острой или активной инфекции преобладает литическая репликация вируса. Активное размножение вируса может происходить в результате ослабления иммунологического контроля, а также стимуляции размножения клеток, инфицированных вирусом под действием целого ряда причин: острой бактериальной или вирусной инфекции, вакцинации, стрессов и др.
По данным ВОЗ в Европе, примерно 80—90% населения инфицировано ВЭБ. Первичная инфекция чаще возникает в детском или молодом возрасте.
Пути передачи вируса различны: воздушно-капельный, контактно-бытовой, трансфузионный, половой, трансплацентарный. После заражения ВЭБ репликация вируса в организме человека и формирование иммунного ответа могут протекать бессимптомно либо проявляться в виде незначительных признаков ОРВИ. Но при попадании большого количества инфекта и/или наличии в данный период значимого ослабления иммунной системы у пациента может развиться картина инфекционного мононуклеоза.
Возможно несколько вариантов исхода острого инфекционного процесса:
- выздоровление (ДНК вируса можно выявить только при специальном исследовании в единичных В-лимфоцитах или эпителиальных клетках);
- бессимптомное вирусоносительство или латентная инфекция (вирус определяется в слюне или лимфоцитах при чувствительности метода ПЦР 10 копий в пробе);
- хроническая рецидивирующая инфекция: а) хроническая активная ВЭБ-инфекция по типу хронического инфекционного мононуклеоза; б) генерализованная форма хронической активной ВЭБ-инфекции с поражением ЦНС, миокарда, почек и др.; в) ВЭБ-ассоциированный гемофагоцитарный синдром; г) стертые или атипичные формы ВЭБ-инфекции: длительный субфебрилитет неясного генеза, клиника вторичного иммунодефицита — рецидивирующие бактериальные, грибковые, часто микст-инфекции респираторного и желудочно-кишечного тракта, фурункулез и другие проявления;
- развитие онкологического (лимфопролиферативного) процесса (множественные поликлональные лимфомы, назофарингеальная карцинома, лейкоплакии языка и слизистых ротовой полости, рак желудка и кишечника и др.);
- развитие аутоиммунного заболевания — системной красной волчанки, ревматоидного артрита, синдрома Шегрена и др. (следует отметить, что две последние группы заболеваний могут развиваться через большой промежуток времени после инфицирования);
- ВЭБ может играть важную роль в возникновении синдрома хронической усталости .
Ближайший и отдаленный прогноз для больного с острой инфекцией, вызванной ВЭБ, зависит от наличия и степени выраженности иммунной дисфункции, генетической предрасположенности к тем или иным ВЭБ-ассоциированным заболеваниям, а также от наличия ряда внешних факторов (стрессы, инфекции, операционные вмешательства, неблагоприятное воздействие окружающей среды), повреждающих иммунную систему. ВЭБ обладает большим набором генов, дающим ему возможность в определенной мере ускользать от иммунной системы человека. В частности, ВЭБ вырабатывает белки — аналоги ряда человеческих интерлейкинов и их рецепторов, изменяющих иммунный ответ. В период активного размножения вирус продуцирует ИЛ-10-подобный белок, который подавляет Т-клеточный иммунитет, функцию цитотоксических лимфоцитов, макрофагов, нарушает все этапы функционирования естественных киллеров (то есть важнейших систем противовирусной защиты). Другой вирусный белок (BI3) также может подавлять Т-клеточный иммунитет и блокировать активность клеток-киллеров (через подавление интерлейкина-12). Еще одно свойство ВЭБ, как и других герпес-вирусов, высокая мутабельность, позволяет ему на определенное время избегать воздействия специфических иммуноглобулинов (которые были наработаны к вирусу до его мутации) и клеток иммунной системы хозяина. Таким образом, размножение ВЭБ в организме человека может явиться причиной усугубления (возникновения) вторичного иммунодефицита.
Таблица №4 . Исходы возможного инфицирования плода вирусом краснухи
| Срок беременности (недели) | Риск заражения ( % ) | Исход |
| 0 - 12 | 80 - 90 | 20% случаев - в/у гибель плода, самопроизвольное прерывание беременности. 80% случаев - врожденные аномалии развития, триада Грега. |
| 12 - 16 | 50 | Глухота, отставание в умственном развитии, дефекты скелета. |
| 16 - 40 | 30 - 35 | Гепатоспленомегалия, миокардит, тромбоцитопения и др. Субклинические проявления болезни с манифестацией в раннем постнатальном периоде. |
Цитомегаловирус (ЦМВ)
Цитомегаловирус - широко распространенный вирус семейства герпесвирусов. Предается ЦМВ воздушно-капельным, половым и трансфузионным путями. Так же как и другие представители семейства, после инфицирования сохраняется в организме практически пожизненно.
При обострении ЦМВ-инфекции вирус персистирует в клетках слизистых оболочек, вызывая их гиперплазию. ЦМВ-инфекция приводит к системным поражениям органов и тканей: пневмонии, гепатитам, заболеваниям верхних дыхательных путей (ринит, ларингит и т.д.), а так же урогенитальным заболеваниям. Однажды попав в организм, вирус находится в латентном состоянии и может оставаться в таком состоянии в течение всей жизни человека, не вызывая серьезных проблем. Однако ЦМВ-инфекция представляет серьезную опасность для групп высокого риска, в которые входят беременные, с риском заражения плода и лица с пониженным иммунитетом. К последней группе относятся пациенты, подвергшиеся операции по пересадке органов, проходящие гемодиализ, пациенты, больные раком, получающие иммуносупрессанты и ВИЧ-инфицированные больные. В этой группе риска ЦМВ-инфекция является одной из основных причин болезни и смерти пациентов.
После окончания острого периода цитомегаловирусная инфекция обычно переходит в латентную форму, из которой может реактивироваться. Цитомегаловирус относят к так называемым оппортунистическим инфекциям: выраженные клинические проявления ЦМВ-инфекции отмечаются чаще всего у пациентов с врожденными или приобретенными иммунодефицитами (в том числе вследствие ВИЧ-инфекции, применения иммунодепрессантов при трансплантации органов, и др.), а также на фоне физиологических иммунодефицитных состояний (дети первых 3-5 лет жизни, беременные). Первичная инфекция или (в меньшей степени) реактивации инфекции в период беременности связаны с риском внутриутробной инфекции, опасной для развития плода. Проявления инфекции зависят от особенностей иммунитета матери, вирулентности и локализации вируса.
ЦМВ-инфекция характеризуется разнообразием клинических проявлений, но при полноценном иммунитете протекает клинически бессимптомно. В редких случаях развивается картина инфекционного мононуклеоза (около 10% всех случаев инфекционного мононуклеоза), клинически не отличимого от мононуклеоза, вызванного вирусом Эпштейн-Барра. Репликация вируса происходит в тканях ретикуло-эндотелиальной системы, эпителии урогенитального тракта, печени, слизистой дыхательных путей и пищеварительного тракта. При снижении иммунитета после трансплантации органов, терапии иммуносупрессорами, ВИЧ-инфекции, а также у новорожденных, цитомегаловирус представляет серьезную угрозу, так как заболевание может затрагивать любой орган. возможно развитие гепатита, пневмонии, эзофагита, гастрита, колита, ретинита, диффузной энцефалопатии, лихорадки, лейкопении). Заболевание может заканчиваться летально. В ответ на внедрение в организм цитомегаловируса развивается иммунная перестройка организма. Инкубационный период колеблется от 15 дней до 3 месяцев. При данной инфекции имеет место нестерильный иммунитет (то есть не наблюдается полной элиминации вируса). Иммунитет при цитомегаловирусной инфекции нестойкий, возможна реинфекция экзогенным вирусом или реактивация латентной инфекции.
Вследствие длительного персистирования в организме вирус действует на все звенья иммунной системы больного. Защитная реакция организма проявляется, прежде всего, в виде образования специфических антител классов IgM и IgG к ЦМВ. Антитела класса IgG к цитомегаловирусу указывают на текущую, хроническую или имевшую место в прошлом цитомегаловирусную инфекцию.
Цитомегаловирусная инфекция у беременных
При первичном инфицировании беременной цитомегаловирусом (в 35-50% случаев) или реактивации инфекции в период беременности (в 8-10% случаев) развивается внутриутробная инфекция. При развитии внутриутробной инфекции на сроке до 10 недель есть риск возникновения пороков развития, возможно самопроизвольное прерывание беременности. При инфицировании на 11-28 неделе возникают задержка внутриутробного развития, гипо- или дисплазии внутренних органов. Если инфицирование происходит на более позднем сроке, поражение может быть генерализованным, захватывать определенный орган (например, фетальный гепатит) или проявляться после рождения (гипертензионно-гидроцефальный синдром, нарушения слуха, интерстициальный пневмонит и т.д.).
Проявления инфекции также зависят от иммунитета матери, вирулентности и локализации вируса. На сегодняшний момент вакцина против цитомегаловируса не разработана. Полностью излечить это заболевание сложно, ибо не всегда удается удалить цитомегаловирус из организма. Медикаментозная терапия позволяет увеличить период ремиссии и воздействовать на рецидив инфекции, но не позволяет элиминировать вирус из организма. Однако при своевременном обращении к врачу можно долгие годы удерживать инфекцию в "спящем" состоянии. Это обеспечит нормальное вынашивание беременности и роды здорового ребенка.
Особое значение лабораторная диагностика цитомегаловирусной инфекции имеет для женщин при подготовке к беременности и для беременных - для предотвращения тяжелых последствий внутриутробной инфекции новорожденных. Заражение в ранние сроки беременности приводит в ряде случаев к внутриутробной гибели плода, выкидышам, мертворождению, рождению детей с пороками развития (дисплазии легочного ствола и аорты, микроцефалия, атрезия пищевода, гипоплазия почек и легких и др.). При заражении в более поздние сроки беременности пороки развития не формируются, но с первых дней жизни ребенка выявляются различные патологические синдромы (гепатоспленомегалия, геморрагический синдром, гидроцефалия, пневмония, нефрит, энтерит и др.).
Последовательное многократное определение уровня IgG-антител у новорожденных позволяет отличить врожденное заражение (постоянный уровень) от неонатального (нарастание титров). Если титр IgG антител при повторном (через две недели) анализе не увеличивается, то причин для тревоги нет, если титр IgG растет, следует рассмотреть вопрос об аборте.
В целях выявления возможной инфицированности организма цитомегаловирусом, оценки риска возникновения острой инфекции, распознавания первичной инфекции целесообразно использование тестов: определение антител классов IgG и IgM в сыворотке крови и выявление вирусной ДНК методом ПЦР.
ЦМВ-инфекция входит в группу так называемых TORCH-инфекций (название образовано начальными буквами в латинских наименованиях - Toxoplasma, Rubella, Cytomegalovirus, Herpes), считающихся потенциально опасными для развития ребенка. Лабораторное обследование на TORCH-инфекции наиболее целесообразно проводить за 2-3 месяца до планируемой беременности. Это дает возможность предпринять необходимые лечебные или профилактические меры, и служит точкой сравнения с результатами обследований во время беременности
Таблица № 5. Особенности течения и диагностики ЦМВ
|
| Первичная инфекция (активная стадия) | Латентная форма (неактив. стадия) | Активная форма | ||
| Персист. | Реактивац. | Суперинф. | |||
| Клинические симптомы | ± | - | - | ± | ± |
| IgG антитела | ± | + | + | + | + |
| IgM антитела | + | - | ± | ± | + |
| Выделение ДНК вируса | + | ± | + | + | + |
| Риск передачи от матери к плоду (в баллах) | 5 | 1 | 4 | 3 | 2 |
Возможны следующие варианты сочетания IgG и IgM антител при ЦМВИ:
1. -IgG, -IgM - отсутствие инфицирования. Наблюдается у 5-10% взрослого населения. Беременные женщины, не имеющие IgG антител к ЦМВ включаются в группу риска и обследуются каждый триместр.
2. ±IgG, +IgM - первичное инфицирование. Первичная ЦМВИ, возникающая у беременных в 1-4% случаях, сопровождается большим риском заражения плода, чем реактивированная.
3. +IgG, ±IgM - персистирующая инфекция, реактивация. Можно рассматривать как косвенный признак вирусемии и обострения инфекции. Риск заражения плода составляет 0,5-2,5%. В большинстве случаев ЦМВИ протекает бессимптомно и при этом в анамнезе женщины имеются сведения о неблагоприятных исходах беременностей: выкидыши, мертворождения, рождения детей с пороками развития.
4. +IgG, -IgM - инфицированность, состояние ремиссии. Установлено, что наличие специфических IgG антител против ЦМВ в крови пациента указывает скорее на его инфицированность, чем на защищенность от инфекции.
Toxoplasma gondii (токсоплазма)
Возбудитель токсоплазмоза - Toxoplasma gondii относится к простейшим. Жизненный цикл токсоплазм проходит внутри клеток организма-хозяина. Окончательный хозяин паразита - зараженные кошки и прочие представители семейства кошачьих выделяют с испражнениями особую форму токсоплазм - ооциты. Ооцисты устойчивы во внешней среде. Попавшие в организм промежуточного хозяина (грызуны, птицы, скот, человек) ооцисты продолжают жизненный цикл, в мышечной и других тканях организма, где образуются псевдо- и истинные цисты. Инфицирование возможно: при употреблении в пищу не обработанных термически мясопродуктов, дегустации сырого фарша (псевдо- или истинные цисты); при употреблении плохо промытых овощей и несоблюдении санитарно-гигиенических норм при контактах с домашними животными (ооцисты); от матери к плоду, в случае инфицирования женщины во время данной беременности (тахизоиты, паразитирующие в макрофагах крови). При последующих беременностях плод не инфицируется. Передача возбудителя от человека к человеку исключена, поскольку токсопалазма ни в одной из форм не выделяется из организма человека.
При инфицировании беременной в первом триместре, возможно самопроизвольное прерывание беременности; вероятность инфицирования плода составляет не более 15%, но тяжесть неврологических дефектов и риск возникновения хориоретинитов у плода выше, если инфекция возникла у женщины в первом триместре беременности. У инфицированных новорожденных врожденный токсоплазмоз часто проявляется в виде генерализованного поражения. В случае заражения в третьем триместре беременности, вероятность инфицирования плода повышается до 65%, в этом случае врожденный токсоплазмоз проявляется поздно.
У лиц с нормальным иммунитетом токсоплазмоз обычно протекает без клинических проявлений (в латентной форме). При подавлении иммунитета заболевание может проявиться в острой (наиболее тяжелой), подострой или хронической (наиболее легкой) формах. Для токсоплазмоза характерны: лимфаденопатия (особенно шейных лимфоузлов), лихорадка, миалгия, головная боль, реже - гепатомегалия и спленомегалия. Возможно поражение практически любой системы органов. В периферической крови выявляется анемия, лейкопения, относительный лимфоцитоз, увеличение количества эозинофилов. Острое течение токсоплазмоза у лиц со сниженным иммунитетом токсоплазмоз угрожает развитием энцефалита, менингоэнцефалита, базального арахноидита.
Ведущую роль в распознавании токсоплазмоза играет лабораторная диагностика. При обследовании беременных женщин первичная инфекция определяется по увеличению титров специфических антител в 3 и более раз. Обнаружение в крови беременной специфичных IgM и нарастание титров IgG подтверждает первичное заражение токсоплазмозом. Такие беременные, независимо от наличия или отсутствия клинических проявлений, подлежат срочному лечению с целью профилактики заражения плода.
Показания к назначению анализа:
1. Скрининговое обследование до и во время беременности;
2. Лимфаденопатия во время беременности, если иммунитет к токсоплазме ранее не исследовался;
3. ВИЧ-инфекция;
4. Иммунодефицитные состояния;
5. Лимфаденопатия неясной природы;
6. Гепато-спленомегалия неясной природы;
7. Лихорадка неясной природы;
8. Повторное исследование при получении сомнительного результата во время первичного обследования беременной.
Токсоплазмоз входит в группу TORCH-инфекций (название образовано начальными буквами в латинских наименованиях - Toxoplasma, Rubella, Cytomegalovirus, Herpes), считающихся потенциально опасными для развития ребенка. В идеальном случае проконсультироваться с врачом и пройти лабораторное обследование на TORCH-инфекции женщине нужно за 2-3 месяца до планируемой беременности, поскольку в этом случае будет возможность предпринять соответствующие лечебные или профилактические меры, а также при необходимости в будущем сравнить полученные результаты исследований до беременности с результатами обследований во время беременности.
Антитела класса IgG вырабатываются на антиген токсоплазмы при острой, подострой, хронической и латентной формах токсоплазмоза по истечении трех-четырех недель с момента инфицирования. Антитела класса IgG обычно сохраняются пожизненно. Они выполняют защитную функцию и предотвращают в подавляющем большинстве случаев повторное инфицирование.
Превышение референсных значений:
1. Иммунитет к токсоплазмозу. Повышение титра антител более чем на 30% при повторных исследованиях свидетельствует об активации инфекции, снижение титра антител соответствует положительной динамике.
В пределах референсных значений:
1. Экспозиции к Toxoplasma gondii не было;
2. Нет достаточного уровня антител для предохранения от болезни при экспозиции к Toxoplasma gondii;
3. Раняя стадия инфекции (первые две недели после инфицирования). При подозрении на экспозицию к Toxoplasma gondii значения IgG в пределах от 2 до 6 Ед/мл могут быть признаком ранней стадии сероконверсии.
Анти-Toxo-IgM появляются в течение 2 недель после инфицирования и могут сохраняться до года и более . Их присутствие не является, таким образом, строгим показателем острой инфекции. Но обнаружение у ранее серонегативных (то есть не имевших антител к Toxoplasma gondii) женщин при беременности анти-Toxo-IgM антител указывает на свежую инфекцию, которая может приводить к врожденному токсоплазмозу. Определение IgM играет решающую роль при постановке диагноза токсоплазмоза у новорожденных, поскольку специфические IgG, в отличие от IgM, могут передаваться плоду от матери.
Высокая чувствительность анализа позволяет диагностировать ранние стадии заболевания, что особенно важно для пациентов с иммунодефицитами и для младенцев, у которых уровень антител в крови, как правило, очень низкий.
Вероятность врожденного токсоплазмоза составляет 1 на 1000-3500 родившихся детей. Это возможно при свежем случае инфицирования менее чем за 6 месяцев до наступления беременности и во время беременности. По данным Научного центра Акушерства и гинекологии РАМН до 5-7 % женщин заражаются во время беременности. Риск внутриутробного заражения плода увеличивается от 17% в первом триместре до 80% - в третьем триместре в случае острого токсоплазмоза беременной. Тяжесть поражения плода находится в зависимости от срока инфицирования (стадии внутриутробного развития).
Таблица №6 . Исходы возможного инфицирования плода токсоплазмой
| Срок беременности (недели) | Риск заражения ( % ) | Исход |
| 0 - 8 | 17 | Тяжелые аномалии развития, в/у гибель плода. |
| 8 - 18 | 25 | Поражения ЦНС (гидроцефалия, кальцификаты в ткани мозга), печени, хориоретинит, судорожный синдром. |
| 18 - 24 | 65 | Нарушения функций различных органов (гепатоспленомегалия, желтуха, анемия, тромбоцитопения). |
| 24 - 40 | 80 | Субклинические проявления болезни с манифестацией через несколько лет (глухота, хориоретинит). |
Наиболее тяжелые последствия возникают при заражении до 24 недель. При подтверждении первичного инфицирования матери в первые 8 недель рекомендуется прерывание беременности. В более поздние сроки необходимы дополнительные исследования ( УЗИ, забор пуповинной крови плода путем кордоцентеза с целью определения специфических антител IgM класса ) для выработки тактики лечения и решения вопроса о возможном прерывании беременности.
Показания к назначению анализа:
1. Скрининговое обследование до и во время беременности;
2. Лимфаденопатия во время беременности, если иммунитет к токсоплазме ранее отсутствовал или не исследовался;
3. Признаки внутриутробной инфекции, фето-плацентарная недостаточность;
4. Энцефалит/менингоэнцефалит при ВИЧ-инфекции, неопластических заболеваниях, приеме цитостатических препаратов, других иммунодефицитных состояниях;
5. Лимфаденопатия неясной природы;
6. Гепатоспленомегалия неясной природы;
7. Лихорадка неясной природы;
8. Подозрение на врожденный токсоплазмоз.
Положительный результат:
1. Острая инфекция;
2. Персистенция IgM антител с неопределенным сроком возникновения инфекции;
3. Врожденный токсоплазмоз (исследование выполнено в первые недели жизни).
Отрицательный результат:
1. Отсутствие инфицирования;
2. Инфицирование токсоплазмозом произошло ранее 3-4 недель назад;
3. Врожденный токсоплазмоз исключен (исследование выполнено в первые недели жизни).
Выявление серологических маркеров – антител класса M (IgM) и G (IgG):
Toxoplasma gondii IgM, IgG
Методы исследования: иммуноферментный анализ (ИФА),ПЦР
- ОценкА иммунного статуса при иммунодефицитах
Ценную информацию о состоянии гуморального иммунитета можно получить не только при определении уровня иммуноглобулинов, их субклассов или антител к определенным антигенам, но и путем изучения их функциональных свойств. К ним в первую очередь следует отнести такое свойство антител, как авидностьи аффинность, от которого в значительной степени зависит прочность взаимодействия антител с антигеном. Продукция низкоавидных антител может вести к развитию иммунодефицитного состояния. Так у лиц, часто и длительно страдающих заболеваниями дыхательного тракта, при нормальном уровне иммуноглобулинов, несколько повышенном уровне антител к пептидогликану St.aulreuls, Str.pneulmoniae, Br.catarrhalis, авидность антител к этим микробам существенно снижена. Аналогичные дефекты авидности антител являются принципиальными при непрерывно рецидивирующих формах фурункулеза.
Содержание общего и специфических иммуноглобулина IgE в сыворотке крови позволяет диагносцировать аллергические заболевания, включая определение конкретных аллергенов.
Важным функциональным свойством антител является опсонизирующая активность иммуноглобулинов. Как уже отмечалось, нейтрофил — это центральная фигура в защите организма от внеклеточных микробов. Однако выполнение им этой функции в значительной степени зависит от опсонизирующей активности сыворотки крови, где иммуноглобулинам и комплементу принадлежит ведущая роль .Например, при бактериемии, вызванной грамотрицательными бактериями, способность нейтрофилов к киллингу E.coli снижается. Единственной причиной этого является неспособности сыворотки крови больных к опсонизации, так как добавление к нейтрофилам этих больных сыворотки здоровых доноров полностью восстанавливало способность нейтрофилов к киллингу E.coli.
При оценке B-системы иммунитета целесообразно в качестве тестов 1-го уровня определение числа B-лимфоцитов, а также и уровня иммуноглобулинов. Так как последние являются главным конечным продуктом B-клеток, то это позволяет оценить B-систему иммунитета как с количественной, так и с функциональной стороны. Такой подход пока трудно осуществить в отношении T-системы иммунитета, так как главным конечным продуктом Т-лимфоцитов являются цитокины, а системы для их определения пока еще мало доступны практическим лабораториям клинической иммунологии. Тем не менее оценка функциональной активности T-системы иммунитета представляет задачу исключительной важности, так как она может быть понижена, иногда даже существенно, при нормальном количестве T-клеток и их субпопуляций. Методы оценки функциональной активности T-лимфоцитов достаточно сложны.
Важным для иммунодиагностики является изучение экспрессии активационных молекул и молекул адгезии на поверхности T-лимфоцитов. Как указывает само название, идентификация активационных молекул дает важную информацию о степени активации T-клеток. Нарушения экспрессии рецептора для IL -2 наблюдаются при многих злокачественных заболеваниях крови — T-клеточной лейкемии, волосатоклеточной лейкемии, лимфогрануломатозе и др. — и аутоиммунных процессах: ревматоидном артрите, системной красной волчанке, апластической анемии, склеродермии, болезни Крона, саркоидозе, инсулинзависимом диабете и др.
Особым является вопрос о применении кожных проб в диагностике T-клеточных иммунодефицитов. Как уже отмечалось, по рекомендации зарубежных специалистов и в соответствии с рекомендациями экспертов ВОЗ они применяются в качестве скриннирующих тестов для оценки T-системы иммунитета. Это связано с двумя обстоятельствами. Во-первых, кожные пробы — это простейшие и в то же время информативные тесты, позволяющие оценить функциональную активность T-лимфоцитов. Положительные кожные тесты с некоторыми микробными антигенами с большой степенью вероятности позволяют исключить наличие у больного T-клеточного иммунодефицита. Во-вторых, рядом западных фирм разработаны системы для постановки кожных проб, которые включают основные антигены для определения T-клеточного иммунитета. Это позволяет в строго контролируемых условиях оценить функциональную активность T-системы иммунитета. К сожалению, такие системы в России отсутствуют и, следовательно, практически не применяются для исследования T-клеточного иммунитета.
Связей между показателями и клинической картиной болезни . Нередко те изменения, которые регистрируются при анализе параметров иммунной системы, являются следствием, а не причиной патологического процесса. Так, у лиц, часто и длительно болеющих (ЧДБ) респираторными инфекциями, уровень антител к основным бактериальным возбудителям этих инфекций резко повышен. Аналогичная ситуация наблюдается у больных СПИДом, имеющих инфекционные осложнения со стороны респираторного тракта. Естественно, что повышение титров антител к возбудителям респираторных инфекций как у больных группы ЧДБ, так и у больных СПИДом является следствием увеличения низкоавидных антител , что создает иллюзию активности иммунной системы в результате инфекционно-воспалительного процесса в респираторном тракте. Еще одна трудность, с которой врач может столкнуться при оценке иммунного статуса у больных с хроническими инфекционно-воспалительными процессами, — это выбор оптимального набора тестов и адекватного материала для исследования.
Наличие хронического инфекционно-воспалительного процесса является следствием поломки в одном или нескольких компонентах иммунной системы, осуществляющих защиту организма от инфекции. И если эти поломки не выявлены, то это могло быть, следствием неадекватного набора тестов, использования неадекватного материала для исследования или невозможности идентифицировать имеющуюся поломку на данном этапе развития науки. Типичным примером последнего положения может служить LAD-синдром, заключающийся в нарушении экспрессии молекул адгезии на фагоцитарных клетках. Его обнаружение стало возможным только благодаря возникновению гибридомной технологиии и появлению моноклональных антител.
В то же время, в основе развития спонтанной формы ВИН должны лежать какие-то конкретные причины. Чтобы рассмотреть эти причины, уместно еще раз вспомнить, что иммунитет человека является сложной многокомпонентной системой и в защите организма от инфекции участвуют факторы как врожденного, так и приобретенного иммунитета. На ранних этапах развития инфекционного процесса защита организма от инфекционного агента осуществляется совокупностью врожденных факторов иммунитета, как-то: системой комплемента, белками острой фазы, монокинами, фагоцитами, естественными киллерами . Дефект одной из этих систем может какое-то время не проявляться клинически в виде повышенной инфекционной заболеваемости, так как все другие компоненты иммунитета находятся в нормальном функциональном состоянии и компенсируют этот дефект. Однако происходящие со временем и под влиянием различных неблагоприятных факторов изменения в этих механизмах, пусть даже не очень значительные, могут давать кумулятивный эффект, ведущий к фенотипическому проявлению первичного дефекта и развитию повышенной заболеваемости. В основе многих клинических форм ВИН, проявляющихся у взрослых в виде повышенной инфекционной заболеваемости, лежит первичная иммунологическая недостаточность какого либо компонента иммунной системы, скомпенсированная до определенного времени за счет нормальной или высокой функциональной активности других компонентов этой системы.
Таблица № 7.
Применение иммуномодуляторов наиболее оправданно и целесообразно при вторичной иммунологической недостаточности. Назначение иммунотропных препаратов должно всегда проводиться на основании клинического и иммунологического обследования. В зависимости от результатов этого обследования можно выделить три группы пациентов:
• пациентов, имеющих клинические признаки нарушения иммунитета в сочетании с выявленными с помощью иммунологических методов конкретными изменениями его параметров;
• пациентов, имеющих только лабораторные признаки нарушения иммунитета без клинических проявлений;
• пациентов, имеющих только клинические признаки нарушения иммунитета без изменения параметров иммунитета.
Главным критерием при назначении иммуномодуляторов является клиническая картина. Иммуномодуляторы можно (или целесообразно) использовать в комплексной терапии больных первой группы. Пациентов второй и третьей группы следует обследовать повторно через 2-3 месяца. Возникает вопрос, какие конкретно иммуномодуляторы следует назначать при наличии признаков ВИН? Особенно остро этот вопрос встает у больных без выявленных отклонений в иммунной системе. Для того чтобы ответить на этот вопрос, следует кратко разобрать основные механизмы антиинфекционной защиты, так как основным проявлением иммунодефицитов, как уже отмечалось, является повышенная инфекционная заболеваемость. Первоочередная цель применения иммуномодуляторов у больных с признаками ВИН — это повышение антиинфекционной резистентности организма.
Условно все микроорганизмы можно разделить на внеклеточные и внутриклеточные. Главными эффекторными клетками в борьбе с внеклеточными возбудителями являются нейтрофилы. Их поглотительная и бактерицидная функции резко усиливаются в присутствии комплемента и IgG, а также при их активации фактором некроза опухолей — (ФНО), интерлейкином-1 ( IL -1), IL -6 и другими цитокинами, продуцируемыми макрофагами, NK-клетками и Т-лимфоцитами. Главными эффекторными клетками в борьбе с внутриклеточными возбудителями являются макрофаги,нейтрофилы, NK-клетки и Т-лимфоциты. Их микробоцидные и цитотоксические свойства резко повышаются под влиянием интерферонов, ФНО, и других цитокинов, продуцируемых после активации антигенами возбудителя этих же трех популяций клеток. Первой клеткой, с которой встречается возбудитель, преодолевший слизистые или кожные покровы, является тканевой макрофаг. Макрофаг, захвативший микроб, активируется и синтезирует ряд монокинов, которые повышают функциональную активность новых моноцитов/макрофагов, нейтрофилов и NK-клеток. Этот макрофаг, расщепив с помощью своей ферментной системы микроб, представляет его антигенные детерминанты Т- и В-лимфоцитам, инициируя тем самым развитие гуморального и клеточного ответов и продуцируя некоторые цитокины, необходимые для их развития.
На основании анализа этой упрощенной схемы антиинфекционной защиты можно сделать вывод, что для ее коррекции наиболее целесообразным является применение таких иммуномодуляторов, которые преимущественно действуют на клетки моноцитарно-макрофагальной системы (ММС). При активации этой системы приводится в движение вся совокупность специфических и неспецифических факторов защиты организма от инфекции. Все иммуномодуляторы разделяются по происхождению на три большие группы: экзогенные, эндогенные и химически чистые или полимерные. Препараты, оказывающие преимущественное воздействие на клетки макрофагально-моноцитарную систему (ММС), имеются во всех этих трех группах иммуномодуляторов. К высокоэффективным лечебным средствам последнего поколения с преимущественным воздействием на клетки ММС относятся галавит, полиоксидоний, ликопид, фракция МП3 миелопида -серамил.
Как поглотительная, так и микробицидная активность фагоцитарных клеток зависит от функциональной активности Т-лимфоцитов и, конкретно, от их способности продуцировать цитокины, вооружающие эти клетки. Поэтому иммуномодуляторы с преимущественным воздействием на Т-лимфоциты и индуцирующие у них синтез таких цитокинов будут стимулировать функциональную активность нейтрофильных лейкоцитов и клеток ММС, т. е. активировать антиинфекционную защиту организма. К иммуномодуляторам, действующим на Т-систему иммунитета, относится ряд препаратов, полученных из тимуса крупного рогатого скота, а также их родоначальник — тактивин. К иммуномодуляторам последнего поколения с таким эффектом относятся тимоген и имунофан. Если рассматривать макрофаг как центральную клетку в активации иммунной системы, то при применении иммуномодуляторов с преимущественным воздействием на эту клетку мы осуществляем активацию иммунной системы, которую условно можно обозначить как центробежную, т. е. идущую от центра к периферии. Применяя иммуномодуляторы с преимущественным действием на Т-систему иммунитета, мы осуществляем активацию иммунитета в направлении, обратном естественному движению активационного сигнала, т. е. речь идет о центробежной активации. В конечном итоге приходит в движение вся иммунная система, в результате чего повышается антиинфекционная защита организма. Клиническая практика показывает, что оба вида активации иммунитета могут с успехом применяться в комплексном лечении больных с ВИН. Особенно наглядным примером является применение иммуномодуляторов для лечения хирургических инфекций, которые могут служить типичным примером индуцированной формы ВИН. Практически все препараты, оказывающие влияние на иммунитет и разрешенные к медицинскому применению (левамизол, нуклеинат натрия, диуцифон, тактивин, тимоген и др.), были использованы для лечения этих инфекций, и все они в целом показали неплохие клинические результаты.
Для лечения хронических инфекционно-воспалительных процессов в стадии обострения врач назначает антибиотики. В этих случаях является целесообразным также одновременное назначение иммуномодуляторов. При одновременном применении антибиотика и иммуномодуляторов достигается больший терапевтический эффект, чем при их раздельном введении. Антибиотик убивает или подавляет функциональную активность возбудителя; иммуномодулятор прямо (например, галавит, полиоксидоний, ликопид) или опосредованно (например, тактивин, имунофан и др.) повышает функциональную активность фагоцитов, усиливая их бактерицидный эффект. По возбудителю заболевания наносится двойной удар, за счет чего и достигается большая эффективность комплексного лечения. Подробно принципы иммунотропной терапии изложены в нашем учебном пособии «Иммунотропная терапия»,2010.
Таблица №8
Схемы ориентировочных действий врача по выбору иммунотропного препарата при вторичной иммунологической недостаточности
| Патология | Иммунологические показатели | Модуляция |
| 1.Рецидивирующие инфекции респираторного тракта | 1 .Лейкоциты крови N, повышены или понижены 2.Общее количество Т-лимфоцитов-норма, чаще понижено. 3.Общее количество В-лимфоцитов- норма, повышено, понижено. 4.Фагоцитарная активность нейтрофилов-чаще понижена 5.Общее количество иммуноглобулинов Ig А, М, G Ig А чаще понижен, Ig М-повышен или понижен. Ig G повышен или понижен. 6.Белки системы комплимента часто понижены G1g, С2, СЗ, С4, Сб. 7.CD4 лимфоциты понижены 8.Функциональная активность лимфоцитов РБТЛ чаще понижена. | Влияние на Т-клетки и фагоцитоз: - полиоксидоний 6мг в\м 1 раз в 3 дня № 10 - имунофан 0.005% -1 мл п\к, в\м 1 раз в 3 дня №10-15 - галавит 100 мг в\м 1 раз в 3 дня № 10-15 - глутоксим 1% 1-2 мл 1 раз в 3 дня в\м. - метилурацил 0.5 х 3 раза в день 1 месяц - нуклеинат- Na 1т х 3 р\д 2 недели - деринат 1,5%, 5 мл. в/м ч/з 3 дн. №5-10 - декарис 150мг 1 раз в неделю (3 табл на курс). Если нет противопоказаний можно назначать тимомиметики: - тималин в\м 10 мг 1р\д 5-10 дней - тимоптин п\к 100 мкг №5 1 раз в 4 дня -вилозен (только местно) амп 0.01% -1 мл -тимоген в\м 100 мкг 3-10 дней Стимуляторы антителогенеза: - ликопид 10 мг. х 2р/д – 10 дн. - ИРС-19 для профилактики - по 2 впрыскивания в кажд. половину носа 2 недели для лечения до 5 ингаляций\сут - бронхомунал - для лечения 1 капе 10- 30 дней для профилактики 1 капс\день 10 дней каждого месяца (2 месяца) - рибомунил в качестве профилактики по схеме: 1 месяц - 3 табл 1 р\д утром натощак каждый понедельник, вторник.с реда в течение первых трех недель месяца, затем 3 табл 1 р\д в первые 4 дня каждого месяца (курс 2-5 месяцев) |
| 2. Рецидивирующие бактериальные инфекции кожи и мягких тканей | То же | То же, кроме вилозена, рибомунила, бронхомунала, ИРС-19 |
| 3. Рецидивирующие вирусные инфекции кожи и слизистых | 1.Лейкоциты понижены или норма. 2.Общее количество Т-лимфоцитов понижено 3.Общее количество В-лимфоцитов норма или понижено 4.Фагоцитарная активность нейтрофилов понижена или норма 5,При обострении повышение Ig M, при персистенции повышение Ig А, при хроническом процессе повышение Ig G к вирусным антигенам (герпес простой, генитальный, zoster) 6.CD4 лимфоциты понижены 7.CD8 лимфоциты норма или повышены 8.РБТЛ часто понижено 9. Показатели интерферонового статуса снижены. | 1. Модуляция Т-иммунитета - полиоксидоний - имунофан - галавит - глутоксим - декарис - метилурацил - тимоген - тимоптин - Т-активин - тималин 2. Противовирусные препараты во время обострения; 3. Индукторы интерферонов: - арбидол 2табл х 3 р\д 5 дней,затем 2т\неделю 5нед - циклоферон в\м 12,5%-2 мл №5 1 раз в день,первые 2 дня подряд, затем через день или табл натощак 1 день 4 табл одновременно на 2, 4, 6 день по 2 т. (10 табл на курс) – неовир 12.5 % -2 мл в\м 1 раз в З дня №5-10 панавир 0,004%-5,0 в/в №5 1 раз в 3 дня или 200ЕД в ректальных свечах №5-10 через день - виферон свечи ректальные 500 тыс ME 1 млн ME по 1 свече х 2 р\сутки 10-20 дней - ридостин 8мг растворить в 2 мл новокаина или воды п\к, в\м 1 амп 1 раз в 3 дня на курс 3 инъекции - полудан п\к 200мкг растворить в Aq ежедневно № 10 |
Таблица 9. Нормальные показатели клеточного иммунитета в зависимости от возраста.
| Иссле- дование | норма 1-3 мес | норма 4-12 мес | норма 12-14 мес | норма 2-5 лет | норма 6-8 лет | норма 9-11 лет | норма старше 12 лет |
| лейкоциты, абс | 7000-13000 | 7000-12000 | 7000-12000 | 6100-10000 | 4800-9000 | 4800-8000 | 52000-8000 |
| Грануло-циты,% | 18-36 | 20-40 | 23-43 | 34-56 | 43-59 | 43-59 | 45-61 |
| Грануло-циты, абс | 1260-4680 | 1400-4800 | 1610-5160 | 2074-5600 | 2064-5310 | 2064-4720 | 2340-4880 |
| Моноциты,% | 4-8 | 4-8 | 4-8 | 408 | 4-8 | 4-8 | 4-8 |
| Моноциты, абс | 285-500 | 285-500 | 285-500 | 285-500 | 285-500 | 285-500 | 285-500 |
| Лимфоциты, % | 55-78 | 45-79 | 44-72 | 38-64 | 36-43 | 36-43 | 36-43 |
| Лимфоциты, абс | 2920-8840 | 3610-8840 | 2180-8270 | 2400-5810 | 2000-2700 | 2000- 2700 | 2000-2700 |
| Т-тимфо-циты, % | 55-78 | 45-79 | 53-81 | 62-80 | 66-76 | 66-76 | 66-76 |
| Т-лимфо- циты, абс (кл/мкл) | 2070-6540 | 2280-6450 | 1460-5440 | 1610-4320 | 1400-2000 | 1400-2000 | 1400-2000 |
| В-лимфо- циты, % | 19-31 | 19-31 | 19-31 | 21-28 | 12-22 | 12-22 | 12-22 |
| В-лимфо- циты, абс, (мкл) | 500-1500 | 500-1500 | 500-1500 | 700-1300 | 300-500 | 300-500 | 300-500 |
| CD4, % | 41-64 | 36-61 | 31-54 | 35-51 | 33-41 | 33-41 | 33-41 |
| CD4, абс (кл/мкл) | 1460-5116 | 1690-4600 | 1020-3600 | 900-2860 | 700-1100 | 700-1100 | 700-1100 |
| CD8,% | 16-35 | 16-34 | 16-38 | 22-38 | 27-35 | 27-35 | 27-35 |
| CD8, абс (кл/мкл) | 650-2450 | 720-2490 | 570-2230 | 630-1910 | 600-900 | 600-900 | 600-900 |
| CD4/CD8 | 1,3-3,5 | 1,2-3,5 | 1,0-3,0 | 1,0-2,1 | 1,1-1,4 | 1,1-1,4 | 1,1-1,4 |
| CD16/CD56,% | 5,2-17,3 | 6,2-18,2 | 7,5-18,7 | 7,5-19,5 | 10,6-22,4 | 10,6-22,4 | 10,6-22,4 |
| CD16/CD56, абс | 319-1142 | 381-971 | 276-896 | 276-896 | 257-619 | 257-619 | 257-619 |
С трансплацентарным переходом IgG в патологических условиях связывают развитие таких заболеваний новорожденных как аллоиммунные, или изоиммунные цитопении (нейтропении, тромбоцитопении) у детей матерей, страдающих аутоиммунными цитопениями; гемолитической болезни новорожденных при АВ0-, резус-несовместимости или несовместимости эритроцитов по редким факторам; неонатальной красной волчанки обычно при переходе аутоантител к Rо-антигенам клеточных ядер от матерей, страдающих системной красной волчанкой; врожденного тиреотоксикоза у детей матерей с аутоиммунным диффузным токсическим зобом вследствие проникновения через плаценту тиреоидстимулирующих антител. В то же время, отсутствие свободного транспорта IgМ от матери (к данному классу принадлежат естественные материнские антитела, в том числе групповые изогемагглютинины) предотвращает гемолитическую болезнь новорожденных по системе АВ0 в случае гетероспецифической (разные группы крови матери и ребенка) беременности.
Сыворотка пуповинной крови содержит также небольшое количество IgМ (10% его уровня у взрослых) и несколько нанограммов IgA, IgD и IgE. Поскольку для этих иммуноглобулинов плацента непроницаема, они, по-видимому, образуются в организме плода. В «стерильный» плод, таким образом, поступают некоторые антигены из крови матери, вызывая у него иммунные реакции. Действительно, при атопическом дерматите у грудных детей иногда обнаруживаются антитела к антигенам, с которыми ребенок ранее не сталкивался. По всей вероятности, синтез таких антител (класса IgE) индуцируется у плода антигенами пищи матери. В ряде случаев такие антигены обнаруживали в амниотической жидкости. Высокий уровень IgМ-антител в сыворотке крови является маркером внутриутробных инфекций.
В течение первых месяцев происходит распад и удаление IgG, переданных трансплацентарно от матери. Период «полужизни» IgG составляет 21 день. Высокая концентрация IgG в первые месяцы жизни обуславливает защиту организма от грамположительных бактерий и вирусов, а также неэффективность вакцинации в этом возрасте – антигены вакцин связываются циркулирующими материнскими антителами. Поскольку в крови недоношенных детей к моменту рождения содержится мало IgG, опсонизирующая активность их крови снижена по отношению ко всем микроорганизмам. Этим объясняется, в частности, высокая частота сепсиса у недоношенных детей, увеличивающаяся обратно пропорционально гестационному возрасту и массе тела при рождении. Материнский IgG, прошедший через плацентарный барьер, полностью исчезает из организма ребёнка к шестому месяцу жизни. Результатом этого является «физиологический провал» в уровне IgG, наблюдаемый между 3 и 6 месяцами жизни ребёнка, что обуславливает повышенную чувствительность детей данного возраста к инфекциям.
По мере синтеза собственных IgG уровень данного иммуноглобулина начинает медленно увеличиваться. Однако у ряда детей эта физиологическая гипогаммаглобулинемия сохраняется после 6-месячного возраста. В этих случаях говорят о преходящей (транзиторной) младенческой гипогаммаглобулинемии грудных детей. Количество Т- и В-лимфоцитов, а также функция Т-лимфоцитов и специфическое антителообразование нормальны.
Данное состояние, являющееся пограничным между нормой и патологией и расцениваемое еще как поздний иммунологический старт, может сопровождаться повышенным риском инфекций (среднего отита, синуситов, бронхитов). Критерии диагностики данного состояния полностью не стандартизированы. Считается, что о транзиторной гипогаммаглобулинемии свидетельствует снижение концентрации одного или более изотипов иммуноглобулина более чем на два стандартных отклонения от возрастной нормы. Во всех случаях транзиторной младенческой гипогаммаглобулинемии с возрастом происходит нормализация уровней иммуноглобулинов, что отличает данное состояние от первичных иммунодефицитов.
К концу первого года жизни в норме уровень IgG составляет примерно 60% от показателей взрослых, к концу 2-го года – 80%, а к 7-8 годам он достигает средних значений взрослых. Концентрации IgG1 и IgG3 субклассов также достигают уровня взрослых к 8 годам. В отличие от них IgG2 и IgG4 субклассы синтезируются медленнее и достигают «взрослых» величин лишь к 10-12 годам. С медленным ростом количества IgG2 и IgG4 субклассов связывают повышенную чувствительность детей первых двух лет жизни к инфекциям, вызванным гемофильной палочкой, менингококком и пневмококком, так как именно эти субклассы антител синтезируются в ответ на полисахаридные антигены перечисленных микроорганизмов. Так, по некоторым данным, у 30% детей второго года жизни отсутствует гуморальный иммунитет к гемофильной палочке.
При стимуляции В-лимфоциты новорожденных синтезируют менее разнообразные иммуноглобулины (в основном IgM) и в гораздо меньшем количестве, чем В-лимфоциты старших детей и взрослых. IgM -антитела представляют собой термостабильные опсонины. Низкой концентрацией их после рождения объясняется неэффективность фагоцитоза, что является причиной повышенной восприимчивости детей в данном возрасте к грамотрицательным бактериям. Концентрация IgM в сыворотке крови резко возрастает примерно к 6-му дню жизни и продолжает увеличиваться, постепенно достигая уровня взрослых к годовалому возрасту. На первом году жизни на большинство инфекционных антигенов развивается первичный иммунный ответ с преимущественным синтезом антител класса IgM, не оставляя иммунологической памяти. Такой тип иммунного ответа наступает также и при вакцинации, вторичный иммунный ответ с формированием IgG-антител и клеток иммунологической памяти развивается лишь после 2-3-й вакцинации. Преобладание первичного иммунного ответа над вторичным у детей грудного возраста, таким образом, определяет необходимость ревакцинаций на первом году жизни (вакцины против коклюша, дифтерии, столбняка, полиомиелита, гепатита В).
В сыворотке пуповинной крови Ig А практически отсутствует. Впервые его удается определить около 13-го дня после рождения. Далее уровень данного иммуноглобулина повышается медленно, достигая к 1 году лишь 20% от взрослых нормативов, а к концу 2-го года – 40%. Концентрация IgА достигает «взрослого» уровня к 10-12-му году. Секреторный sIgА полностью отсутствует у новорожденных, впервые появляясь в секретах на 2-м месяце жизни и достигая значений взрослых к 6-7-летнему возрасту. Данный факт позволяет говорить об относительной недостаточности системы местного иммунитета у детей первых лет жизни, чем определяется повышенная чувствительность их к респираторным и кишечным инфекциям, а также к проникающим через слизистую оболочку кишечника аллергенам.
Уровень IgЕ, как правило, изменяется параллельно содержанию IgА. Нарастание концентрации IgЕ в большой степени коррелирует с началом проявлений аллергических и, гораздо реже, других заболеваний (гельминтозы, паразитозы). Иммуноглобулин IgD в сыворотке крови у новорожденных имеет концентрацию 0,001 г/л. Затем она нарастает после 6-й недели жизни и достигает значений, свойственных взрослым, к 5-10 годам. Возрастная динамика иммуноглобулинов разных классов представлена на табл.2 и на рис. 1.
Рисунок 1.
Возрастная динамика иммуноглобулинов разных классов
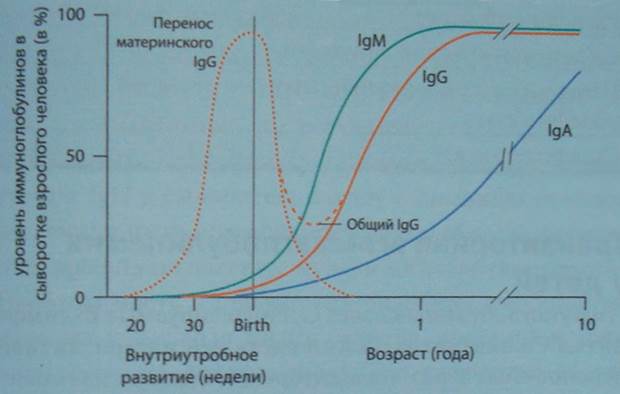
Таблица 10 .Нормальные показатели гуморального иммунитета в зависимости от возраста.
| Исследование | Норма 1-3 мес. | Норма 4-12 мес. | Норма 12-24 мес. | Норма 2-5 лет | Норма 6-8 лет | Норма 9-11 лет | Норма старше 12 лет |
| IgE (МЕ) | 0-30 | 0-30 | 0-45 | 0-100 | 0-100 | 0-100 | 0-100 |
| IgG (МЕ) | 3,3-9,1 | 3,2-12,8 | 4,6-14,6 | 8,8-15,4 | 9,7-11,7 | 9,4-16,6 | 9,7-20,0 |
| IgA (МЕ) | 0,1-0,2 | 0,1-0,4 | 0,1-1,0 | 0,3-1,5 | 0,9-1,9 | 0,9-2,9 | 1,0-2,3 |
| IgM (МЕ) | 0,4-1,2 | 0,4-0,8 | 0,6-1,8 | 0,8-1,6 | 0,8-1,9 | 0,6-2,0 | 0,6-2,0 |
Наряду со сниженными показателями общего уровня иммуноглобулинов разных классов, крайним выражением которого является транзиторная младенческая гипогаммаглобулинемия, у ряда детей отмечается дефицит специфического антителообразования. При кишечных инфекциях (сальмонеллез, эшерихиоз, дизентерия) антитела к их возбудителям у детей в возрасте от 6 до 12 месяцев определяются лишь у 1/3 больных, а у детей на втором году жизни – почти у 60%. Аналогичным образом , при заболевании острыми респираторными инфекциями (аденовирусная, парагрипп) сероконверсия у детей первого года жизни обнаруживается лишь у 1/3 переболевших ими, а на втором году жизни – уже у 60%. Данная особенность определяет особенности течения указанных инфекций у детей грудного и раннего возраста (большая тяжесть), а также вероятность ложноотрицательных результатов серологической диагностики.
Таким образом, возрастные физиологические особенности иммунитета у детей, в особенности первых лет жизни, определяют существенное повышение их чувствительности как к инфекционным факторам среды, так и к экспозиции аллергенов. Это определяет многие требования к уходу за детьми и профилактике их заболеваний. Сюда включается необходимость особого контроля за контактом с инфекционными больными (дети вплоть до 4-х-летнего возраста биологически не готовы к постоянному пребыванию в коллективе), целесообразность индивидуального или мини-группового воспитания, контроль за качеством пищевых продуктов и их переносимостью по симптоматике аллергических реакций.
В этом контексте грудное вскармливание представляет собой уникальный механизм, компенсирующий физиологический иммунодефицит детей грудного возраста за счет присутствующих в молозиве и зрелом молоке факторов иммунной системы. К этим факторам относятся как растворимые компоненты (иммуноглобулины, прежде всего IgА и sIgА; цитокины – ИЛ-1, 2, 4, 5, 6, 8, 10, 12, 13, 16, 18, ИФН γ, ФНО α; хемокины и рецепторы – RANTES, CD 14, sFas, FasL; факторы роста – G-CSF, TGF, NGF, эритропоэтины; факторы врожденного иммунитета – комплемент, лактоферрин, лизоцим, пропердин, манноз-связывающий белок, α-фетопротеин, муцины, дефензины; простагландины), так и клетки (макрофаги, нейтрофилы, лимфоциты, преимущественно Т-лимфоциты). Грудное вскармливание ассоциируется со снижением частоты инфекционных, аллергических и аутоиммунных заболеваний у детей, по сравнению с детьми, получающими искусственное вскармливание. Повышение содержания иммуноглобулинов, обучение лимфоцитов и приобретение ими иммунологической памяти совпадает со снижением уровня инфекционной заболеваемости у детей к 5 годам жизни, а также с более легким и доброкачественным течением многих инфекционных заболеваний.
Старение иммунной системы и связанные с ним особенности иммунитета.
Изменения в иммунной системе, приводящие к старческому иммунодефициту, постепенно проявляются в течение всей жизни человека. Клинически значимые проявления иммунодефицита появляются обычно в возрасте более 70 лет или могут не проявляться вовсе. Возрастные проявления старения тесно связаны с инволюцией тимуса, которая начинается с годовалого возраста и проходит ряд этапов:
1. "Перифериализация" функций тимуса, т.е. передача части "полномочий" от тимуса периферическому отделу иммунной системы - популяции циркулирующих Т-лимфоцитов. В основе этого процесса лежит накопление на периферии набора Т-клеток памяти, против эпитопов основных внешних агентов (инфекционных, пищевых), часто встречающихся в данной экосистеме. Пул клеток поддерживается за счет периферических механизмов.
При необходимости ответа на более экзотические иммуногены поддерживается в незначительном масштабе обычный тимусзависимый путь развития Т-клеток из костномозговых предшественников.
В случае массовой гибели Т-клеток (стресс, действие радиации), функция тимуса временно усиливается до восстановления утраченного пула периферических Т-клеток. С возрастом эта "поддерживающая" функция тимуса ослабевает.
2. Снижение способности тимуса привлекать клетки-предшественники и "пропускной способности" в отношении созревающих Т-клеток. Уже в 1-ю неделю после рождения резко уменьшается способность стромы тимуса заполняться лимфоцитами в условиях сингенной трансплантации.
3. Атрофия эпителиального ретикулума происходит практически в течение всей жизни, резкое опустошение тимуса проявляется после 60 лет. При этом масса тимуса не меняется, поскольку лимфоэпителиальные структуры замещаются жировой тканью. Участки нормальной ткани тимуса сохраняются вокруг сосудов и в большей степени в мозговом слое, чем в коре.
4. Снижается секреторная активность эпителия тимуса. С периода полового созревания неуклонно уменьшается секреция основного гормона тимуса - тимулина. К 60 годам гормон практически не удается обнаружить функциональными тестами. Уровень других гормонов тимуса с возрастом также снижается, хотя и несколько слабее. Функциональная недостаточность периферических Т-лимфоцитов, вследствие дефицита гормонов тимуса, может достаточно долго компенсироваться.
Снижение численности Т-лимфоцитов на периферии регистрируется после 60 лет и в большей степени затрагивает CD4+, чем CD8+ - субпопуляцию, а среди хелперов в большей степени Th1, чем Th2-клетки. При этом численность В-лимфоцитов и NK-клеток существенно не изменяется, а активность фагоцитов даже повышается.
Ослабление иммунной защиты, связанное с описанными изменениями, затрагивает реакции обусловленные Т-клетками (подавлены реакции на распространенные антигены и митогены). Полагают, что это служит одной из причин, способствующих повышению частоты опухолей в старости.
Происходит подавление тимусзависимого гуморального ответа и в то же время повышение концентрации Ig, преимущественно классов Ig G и Ig A при одновременном снижении аффинности антител, преобладают низкоаффинные антитела. С возрастом увеличивается частота проявлений аллергических и псевдоаллергических реакций .
Накапливаются аутоантитела как к органонеспецифическим (ДНК, коллаген, Ig G), так и к органоспецифическим (белки щитовидной железы) антигенам. Их титр повышен примерно у 50 % старых людей. Хотя у человека накопление аутоантител довольно редко сочетается с клиническими проявлениями аутоиммунных нарушений, отмечена положительная связь смертности старых людей (от сосудистых заболеваний, рака) с повышением уровня аутоантител. Гиперпродукцию аутоантител связывают с ослаблением контроля со стороны Т-супрессоров (вето-клеток), что в свою очередь обусловлено гипофункцией тимуса.
Не вызывает сомнения ключевая роль тимуса в развитии возрастного иммунодефицита хотя нельзя исключить воздействие и неблагоприятных экологических факторов. Иммунологические изменения, происходящие при старении, однонаправлены, и необратимы.
Об иммунодефиците в целом
Сущность любого иммунного ответа заключается в распознавании и элиминации из организма чужеродных веществ антигенной природы, как экзогенно проникающих (микроорганизмы), так и эндогенно образующихся (вирусинфицированные клетки, клетки, модифицированные ксенобиотиками, старением, опухолевые клетки и др.). Защита организма от генетически чужеродных веществ осуществляется гуморальными и клеточными факторами врожденного и приобретенного иммунитета, которые составляют единый функциональный комплекс, дополняя друг друга и находясь в постоянном контакте и взаимодействии.
В функционировании иммунной системы, как и в любой другой системе организма, могут возникнуть нарушения, которые ведут к развитию заболеваний, характерных, прежде всего, для этой системы. К таким нарушениям относятся:
• неправильное распознавание чужих и своих антигенов, что ведет к развитию аутоиммунных процессов;
• гиперергический или извращенный иммунный ответ, что ведет к развитию аллергических заболеваний;
• неспособность развивать нормальный иммунный ответ на генетически чужеродные антигены, что ведет к развитию иммунодефицитов.
Обратите внимание! Некоторые общие принципы иммунотерапии больных с признаками ВИД:
• Основанием для назначения иммуномодуляторов должна служить клиническая картина , характеризующаяся наличием хронических, вялотекущих и трудно поддающихся обычному лечению инфекционно-воспалительных процессов в сочетании с лабораторным подтверждением стойких изменений иммунного статуса пациента;
• Иммуномодуляторы, за некоторыми исключениями( иммунореабилитация), не применяются в виде монотерапии , а, как правило, являются составной частью комплексного лечения
• При назначении больным с признаками ВИН антибактериальных, противогрибковых или противовирусных препаратов целесообразно одновременное назначение иммуномодуляторов с преимущественным воздействием на клетки ММС. Подробнее вопросы иммунотропной терапии разбираются в соответствующем учебном пособии.
5. Вопросы для самоконтроля:
1. Дайте определение: что такое синдромы вторичной иммунной недостаточности?
2. Врачи каких специальностей обычно первыми сталкиваются с первичными иммунодефицитами, чем и как они проявляются клинически?
3. Какими нарушениями иммунитета обусловлены первичные иммунодефициты?
4. Какими нарушениями иммунитета обусловлены вторичные иммунодефициты?
5. На основании каких клинических признаков можно заподозрить у больного иммунодефицит?
6. Какие факторы могут способствовать развитию вторичного иммунодефицита?
7. Какие из вирусных инфекций приводят к выраженному иммунодефициту?
8. Основные иммунологические механизмы развития ВИЧ-инфекции, последствия.
9. Основные иммунологические механизмы развития ЦМВ-инфекции, последствия.
10. Механизм взаимодействия вируса Эпштейн-Барра с В-лимфоцитами человека.
11. Синдром «хронической усталости».
12. Почему после перенесенной вирусной инфекции, например гриппа, ветряной оспы, краснухи, ОРВИ пациенты часто заболевают бактериальными инфекциями (отит, гайморит, бронхит, ангина)?
13. Нужно ли назначать профилактически антибиотики широкого спектра действия после перенесенных вирусных инфекций (грипп, ОРВИ, ветряная оспа) для профилактики бактериальных осложнений и почему?
14. Какие препараты целесообразно назначать после перенесенных вирусных инфекций (грипп, ОРВИ, ветряная оспа, эпидемический паротит) и почему?
15. Недостаточность каких веществ приводит к вторичному иммунодефициту при нарушениях питания?
16. Какие группы препаратов обладают иммуносупрессивными свойствами?
17. Какие препараты из группы антибиотиков и сульфаниламидов обладают наиболее выраженным иммунодепрессивным действием? Какие звенья иммунитета они преимущественно угнетают?
18. Какие антибактериальные препараты стимулирующим влиянием на фагоцитарную активность нейтрофилов?
19. Какие хронические соматические заболевания приводят к развитию вторичного иммунодефицита?
20. Какие из бактериальных инфекций наиболее значимы в развитии вторичных иммунодефицитов?
21. Какие виды нарушений клеточного иммунитета могут быть при вторичных иммунодефицитах?
22. Какими лабораторными методами можно выявить дефекты Т-лимфоцитов?
23. какие показатели входят в тесты первого уровня?
24. Какие показатели определяют в тестах второго уровня?
25. Как лабораторно выявить нарушения антителообразования? Какие показатели необходимо оценить?
26. Как определить фагоцитарную активность нейтрофилов?
27. Какая роль принадлежит нормальной микрофлоре кишечника? Дисбактериоз кишечника и иммунодефицит.
28. Какие группы иммунотропных препаратов вы знаете?
29. Что такое экстракорпоральная иммунотерапия?
30. Назовите иммуностимуляторы.
31. Что такое тимомиметики? Показания, противопоказания к назначению.
32. Стимуляторы антителогенеза. Показания, основные механизмы действия.
33. Стимуляторы фагоцитоза.
34. Индукторы эндогенных интерферонов. Показания к назначению.
35. Принципы терапии оппортунистических инфекций: хламидиоз, ЦМВ, герпес.
ТЕСТОВЫЕ ЗАДАНИЯ
Выберите правильный ответ
1. При первичном иммунодефиците по В-клеточному типу имеется дефект иммунной системы на уровне
1) тимуса
2) миелоидной стволовой клетки
3) пре-В-клетки
4) костного мозга
5) паращитовидных желез
2. Патогенетически обоснованной терапией при В-клеточных иммунодефицитах является
1) трансплантация тимуса
2) введение тимических гормонов
3) введение иммуноглобулинов
4) введение антибиотиков
5) введение интерлейкинов
3. вторичные иммунодефициты характерезуются
1) наличием в анамнезе неблагоприятных экзогенных воздействий
2) морфологическими дефектами иммунных органов
3) дефицитом ферментов
4) сцепленностью с полом
5) проявлением на первых годах жизни
4. В основу классификации клинических стадий ВИЧ-инфек-ции положены показатели Т-клеточного иммунитета
1) количество CD4+ Т-лимфоцитов
2) количество CD8+ Т-лимфоцитов
3) наличие антител к env и core белкам ВИЧ
4) продукция интерлейкинов
5) количество CD3+ Т-лимфоцитов
5. ОБЩАЯ ВАРИАБЕЛЬНАЯ ИММУНОЛОГИЧЕСКАЯ НЕДОСТАТОЧНОСТЬ ПРОЯВЛЯЕТСЯ
1) дефицитом фагоцитоза
2) снижением НК - клеток
3) уменьшением Т -лимфоцитов
4) уменьшением всех классов иммуноглобулинов
5) уменьшением В лимфоцитов
6. Длительность серонегативного периода при ВИЧ-инфекции составляет
1) 2 недели
2) 2 месяца
3) до 3 месяцев
4) до 6 месяцев
5) до 1 года
7. СИНДРОМ ЛЕНИВЫХ ЛЕЙКОЦИТОВ ПРОЯВЛЯЕТСЯ
1) нарушением образования фагосом
2) нарушением бактерицидности
3) нарушением миграционной активности
4) неспособностью к адгезии
5) незавершенностью фагоцитоза
8. ЧЕРЕЗ 4-6 НЕДЕЛЬ ПОСЛЕ ЗАРАЖЕНИЯ ВИЧ ФОРМИРУЕТСЯ
1) развернутая картина СПИДа
2) острый ВИЧ-мононуклеоз
3) саркома Капоши
4) острые психозы
5) аутоиммунные заболевания
9. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ НЕДОСТАТОЧНОСТИ С-4 КОМПОНЕНТА КОМПЛЕМЕНТА
1) ревматоидный артрит
2) туберкулез
3) периодическая болезнь
4) альвеолит
5) СКВ+
10. ДЕФЕКТЫ СИСТЕМЫ ФАГОЦИТОЗА ХАРАКТЕРИЗУЮТСЯ
1) бактериальными инфекциями;
2) вирусными инфекциями;
3) аллергическими реакциями
4) аутоиммунными заболеваниями
5) онкологическими заболеваниями
11. РЕЗЕРВУАРОМ ВИРУСА ЭПШТЕЙН-БАРРА ЯВЛЯЮТСЯ
1) В-лимфоциты
2) Т-лимфоциты
3) макрофаги
4) нейтрофилы
5) базофилы
12. СЕЛЕКТИВНЫЙ ДЕФИЦИТ СЕКРЕТОРНОГО IgA ПРОЯВЛЯЕТСЯ
1) онкозаболеваниями
2) аутоиммунными заболеваниям
3) аллергическими реакциями
4) частыми респираторными заболеваниями
5) васкулитами
13. ДЕФИЦИТ С1q КОМПОНЕНТА КОМПЛЕМЕНТАПРОЯВЛЯЕТСЯ
1) частыми инфекциями респираторного тракта
2) инфекциями желудочно-кишечного тракта
3) рецидивирующим фурункулезом
4) рецидивирующим герпесом
5) идиопатическими отеками
14. ПРИ ВРОЖДЕННЫХ ИММУНОДЕФИЦИТАХ ПРИМЕНЯТСЯ В ОСНОВ-НОМ
1) заместительная терапия
2) иммунодепрессанты
3) иммуностимуляторы
4) цитостатики
5) антигистаминные
15. ДЕФЕКТЫ Т-КЛЕТОЧНОГО ЗВЕНА ИММУНИТЕТА ПРИ ИММУНОДЕФИЦИТАХ ЗАКЛЮЧАЮТСЯ В
1) дисбалансе субпопуляций Т-лимфоцитов
2) нарушении фагоцитарной активности
3) снижение функциональной активности тромбоцитов
4) нарушении синтеза иммуноглобулинов
5) снижении общего количества и функции Т лимфоцитов
16. ИММУННЫМИ МАРКЕРАМИ СПИДа ЯВЛЯЮТСЯ
1) снижение CD4+ -лимфоцитов
2) снижение CD4+/CD8+ индекса
3) увеличение титра аутоантител
4) поликлональная активация В-клеток
5) резкое угнетение фагоцитоза
17. К ВИРУСАМ ИММУННОЙ СИСТЕМЫ ОТНОСЯТСЯ
1) вирус кори
2) вирус Эпштейн-Барр
3) вирус оспы
4) риновирус
5) вирус гриппа
18. ВРОЖДЕННЫЕ ИММУНОДЕФИЦИТЫ
1) синдром ленивых лейкоцитов
2) феномен Артюса
3) отек Квинке
4) синдром Гудпасчера
5) метаболический синдром
19. ДЕФИЦИТ С1q КОМПОНЕНТА КОМПЛЕМЕНТА ХАРАКТЕРизуется
1) отеками различной локализации
2) васкулитами
3) обострением без видимой причины
4) врожденным характером заболевания
5) аутоиммунными реакциями
20. ВИРУС, ВЫЗЫВАЮЩИЙ ИММУНОДЕФИЦИТЫ
1) вирус папилломы человека
2) цитомегаловирус
3) вирус оспы
4) вирус краснухи
5) ринвирусы
ПРАВИЛЬНЫЕ ОТВЕТЫ
1 - №3
2 - №3
3 - №1
4 - №1
5 - №4
6 - №4
7 - №3
8 -№2
9 -№5
10 - №1
11 - №1
12 - №4
13 - №5
14 - №1
15 - №5
16 - №1
17 - №2
18 - №1
19 - №1
20 - №2
8. рекомендУЕМАя литература
Основная:
Хаитов Р.М. «Иммунология», учебник для вузов с компакт-диском,издание второе, переработанное и дополненное -Москва: ГЭОТАР-Медиа, 2011, 528 с.
с ил.
Дополнительная:
- Хаитов Р.М., «Физиология иммунной системы»,М.,ВИНИТИ РАН,2005,428 стр.
- Хаитов Р.М., Пинегин Б.В., Ярилин А.А. Руководство по клинической иммунологии. Диагностика заболеваний иммунной системы. Руководство для врачей// «ГЭОТАР-Медиа», 2009, -с.345.
МИНИСТЕРСВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ РОССИИ
Государственное образовательное учреждение высшего профессионального образования
МОСКОВСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИКО-СТОМАТОЛОГИЧЕСКИЙ УНИВЕРСИТЕТ
Дата: 2018-12-21, просмотров: 374.