Ростовской области «Учебно-методический центр
По гражданской обороне и чрезвычайным
Ситуациям Ростовской области»
(ГКУ РО «УМЦ по ГОЧС»)
МЕТОДИЧЕСКОЕ ПОСОБИЕ
По теме № 8
| «Основы оказания первой помощи» |
г. Ростов-на-Дону
Введение
Ретроспективный анализ медицинских исследований стихийных бедствий в Армении, Арзамасе, Уфе и пр. наглядно подтвердил, что при своевременном оказании пострадавшим первой медицинской и доврачебной помощи число неоправданных безвозвратных потерь значительно снижается.
Основными причинами смерти пострадавшего в очаге катастрофы или стихийного бедствия является, прежде всего, тяжелая механическая травма, шок, кровотечение и нарушение функций органов дыхания, причем значительная часть пострадавших (около 30 %) погибает в течение первого часа; 60 % - через 3 часа; и если помощь задерживается на 6 часов, то погибает уже 90 % тяжело пораженных.
Важность фактора времени подчеркивается хотя бы тем, что среди лиц, получивших первую медицинскую помощь в течение 30 минут после травмы, осложнения возникают в 2 раза реже, чем у лиц, которым этот вид помощи был оказан позже.
Ый учебный вопрос « Основные правила оказания первой помощи в неотложных ситуациях »
Организация экстренной медицинской помощи в ЧС тесно связана с фазностью развития процессов в районе бедствия. Так, в период фазы изоляции, длящейся от нескольких минут до нескольких часов, первая помощь может оказываться только самими пострадавшими в порядке само- и взаимопомощи. Исходя из этого, очевидно, что первостепенное значение имеет подготовка населения к адекватному поведению и оказанию ПП при катастрофах.
Использование пострадавшим населением при оказании первой помощи табельных медицинских средств, как правило, исключается. Поэтому население надо обучать оказанию первой помощи подручными средствами. Только прибывающие в очаг ЧС аварийно-спасательные формирования начинают оказание ПП с использованием табельных средств спасения пострадавших.
Состав и численность медицинских сил определяется характером и масштабами очага катастрофы, предполагаемыми санитарными потерями.
Согласно ФЗ от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации"
Статья 2. Медицинская помощь - комплекс мероприятий, направленных на поддержание и (или) восстановление здоровья и включающих в себя предоставление медицинских услуг.
Статья 41. Организация и оказание медицинской помощи при чрезвычайных ситуациях
Организация и оказание медицинской помощи при чрезвычайных ситуациях, в том числе медицинская эвакуация, осуществляются Всероссийской службой медицины катастроф в порядке, установленном уполномоченным федеральным органом исполнительной власти.
Виды медицинской помощи:
Статья 31. Первая помощь
- Первая помощь до оказания медицинской помощи оказывается гражданам при несчастных случаях, травмах, отравлениях и других состояниях и заболеваниях, угрожающих их жизни и здоровью, лицами, обязанными оказывать первую помощь в соответствии с федеральным законом или со специальным правилом и имеющими соответствующую подготовку, в том числе сотрудниками органов внутренних дел Российской Федерации, сотрудниками, военнослужащими и работниками Государственной противопожарной службы, спасателями аварийно-спасательных формирований и аварийно-спасательных служб.
- Водители транспортных средств и другие лица вправе оказывать первую помощь при наличии соответствующей подготовки и (или) навыков.
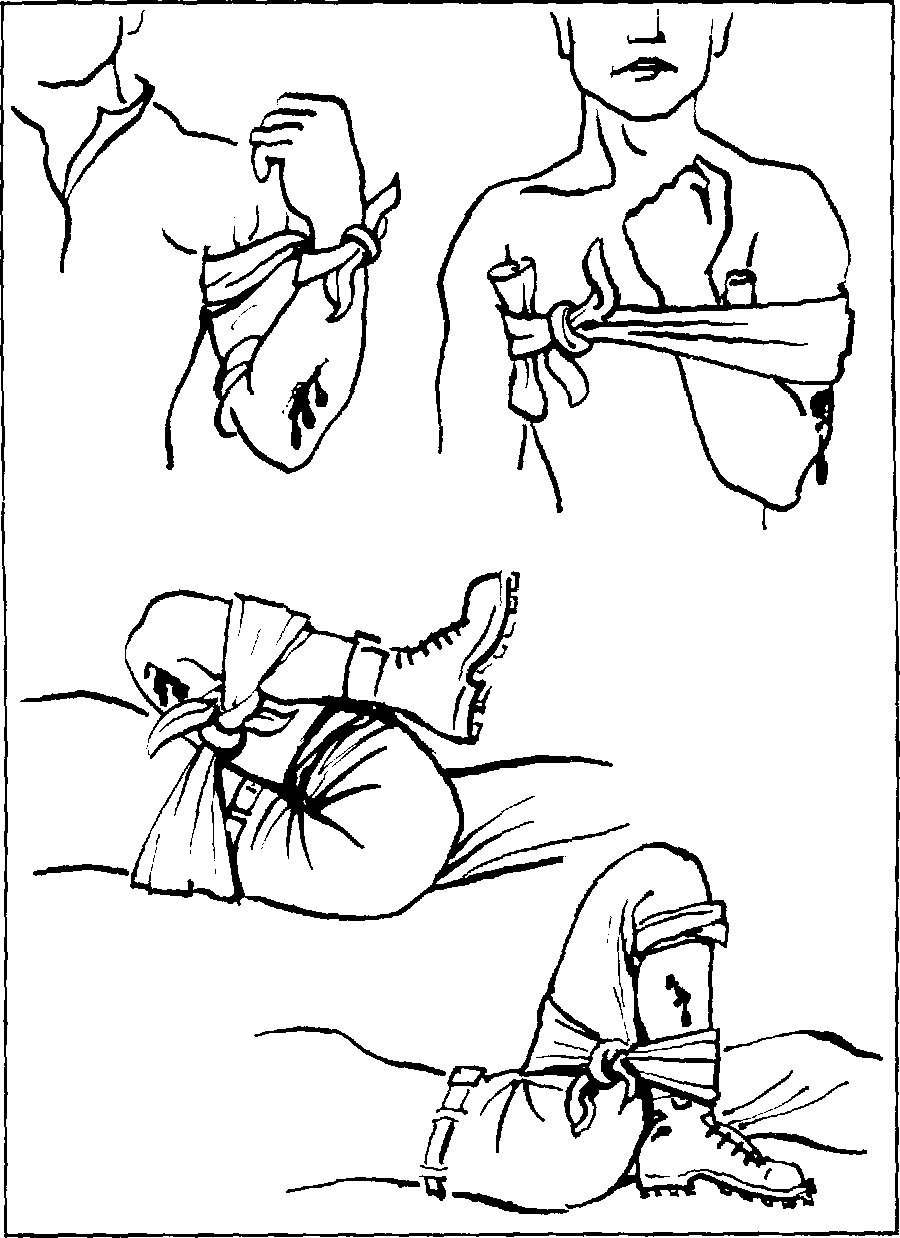
Наложение жгута (закрутки).
Применяется при обширных множественных ранениях, размозжениях и кровотечениях из крупных (артериальных сосудов конечностей.
Правильность наложения жгута:
· придать поврежденной конечности возвышенное положение на 20-30 см;
· жгут накладывать выше раны, как можно ближе к ране на мягкую прокладку, но нельзя накладывать в месте выхода нервных стволов, средней трети плеча, верхней части предплечья, близко у коленного сустава, верхней трети голени;
· 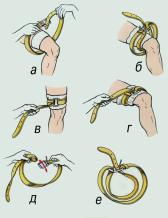
 сильно растянутый жгут наложить на конечность, чтобы 1-2 оборота остановили кровотечение (исчезновение пульса, запавшие вены, бледность кожных покровов);
сильно растянутый жгут наложить на конечность, чтобы 1-2 оборота остановили кровотечение (исчезновение пульса, запавшие вены, бледность кожных покровов);
· поместить под жгут записку, в которой отметить дату и время наложения жгута;
· жгут не должен быть наложен слишком туго.
Мин
Рана – повреждение тканей и органов с нарушением целостности кожного покрова и слизистой оболочки. Клиническими признаками раны являются:
· боль;
· кровотечение;
· зияние (расхождение поврежденных краев);
· нарушение функции поврежденной части тела.
Поверхностные раны, при которых наблюдается неполное нарушение кожи или слизистой оболочки, называют ссадинами.
В зависимости от наличия входного и выходного отверстий раневого канала раны бывают СЛЕПЫМИ (когда раневой канал заканчивается в тканях) и СКВОЗНЫМИ (при прохождении ранящего предмета или снаряда насквозь).
Кроме того, выделяют ранения мягких тканей (кожи, подкожной клетчатки, мышц, сухожилий, сосудов, нервов) и с повреждением костей, а также проникающие (когда рана проникает в какую-либо полость: грудную, брюшную, черепа, сустава) и непроникающие.
По механизму нанесения, характеру ранящего предмета и повреждению тканей различают раны: резаные, рваные, колотые, рубленые, укушенные, скальпированные, ушибленные, размозженные и огнестрельные.
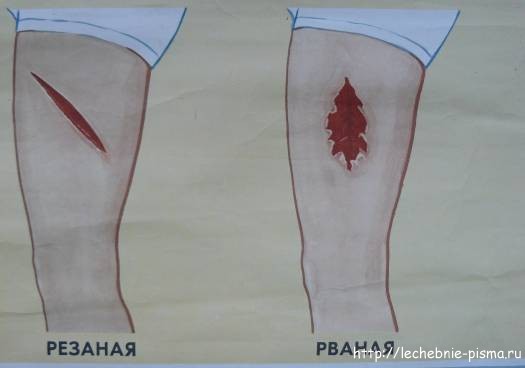 Резаная рана наносится острым предметом, характеризуется преобладанием длины над глубиной, ровными краями, минимальным объемом погибших тканей и реактивных изменений вокруг раны.
Резаная рана наносится острым предметом, характеризуется преобладанием длины над глубиной, ровными краями, минимальным объемом погибших тканей и реактивных изменений вокруг раны.
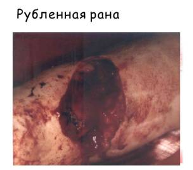 Рваная рана образуется при воздействии на мягкие ткани повреждающего фактора, превышающего физическую способность их к растяжению. Края ее неправильной формы, отмечается отслойка или обрыв тканей и разрушение тканевых элементов на значительном протяжении.
Рваная рана образуется при воздействии на мягкие ткани повреждающего фактора, превышающего физическую способность их к растяжению. Края ее неправильной формы, отмечается отслойка или обрыв тканей и разрушение тканевых элементов на значительном протяжении.
Рубленая рана возникает от воздействия тяжелого острого предмета, имеет большую глубину и объем нежизненноспособных тканей.

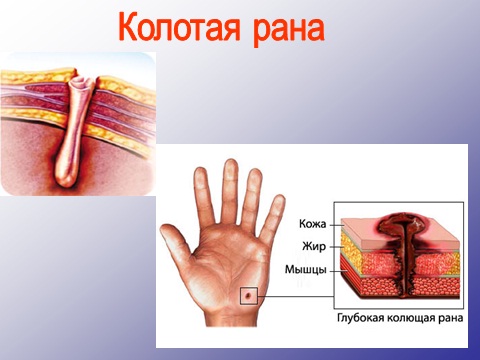 Колотая рана возникает при повреждении мягких тканей иглой, шилом, спицей, гвоздем и т. д. Эти раны обычно глубокие, часто слепые, с небольшим входным отверстием и могут сопровождаться повреждением кровеносных сосудов, полых и паренхиматозных органов. Видимого кровотечения может не быть.
Колотая рана возникает при повреждении мягких тканей иглой, шилом, спицей, гвоздем и т. д. Эти раны обычно глубокие, часто слепые, с небольшим входным отверстием и могут сопровождаться повреждением кровеносных сосудов, полых и паренхиматозных органов. Видимого кровотечения может не быть.
Скальпированная рана характеризуется полной или частичной отслойкой кожи, на волосистой части головы – почти всех мягких тканей без существенного их повреждения. Такие раны обычно плохо заживают.
Ушибленная рана возникает от удара тупым предметом, как и размозженная рана, при которой наблюдается раздавливание и разрыв тканей со значительной зоной первичного и в последствии вторичного травматического некроза с обильным микробным загрязнением. Кровоточат обычно мало.
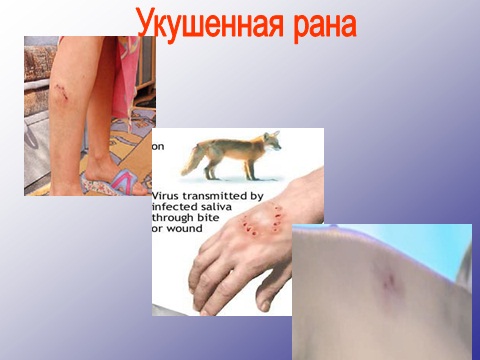
Укушенная рана возникает вследствие укуса животным или человеком, отличается обильным микробным загрязнением и частыми инфекционными осложнениями. Она может включать в себя признаки, свойственные рваным, ушибленным и размозженным ранам, и нередко инфицируется патогенной флорой, содержащейся в слюне укусившего.
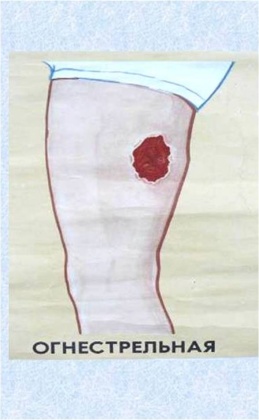
Огнестрельная рана. Раны, которые образуются в результате применения огнестрельного оружия и отличаются от всех других ран следующим:
·  характером ранящего оружия (пуля, осколок);
характером ранящего оружия (пуля, осколок);
· особенностью повреждения тканей, зонами полного нарушения тканей, некроза и молекулярного сотрясения;
· высокой степенью инфицированности.
 При огнестрельном ранении различают входное отверстие, раневой канал или полость раны, а при сквозном ранении и выходное отверстие.
При огнестрельном ранении различают входное отверстие, раневой канал или полость раны, а при сквозном ранении и выходное отверстие.
Прямое действие снаряда (пули) вызывает размозжение, разрывы и расщепление тканей. В результате прямого действия снаряда образуется РАНЕВОЙ КАНАЛ, заполненный разрушенными тканями.
Проходя через ткань, огнестрельный снаряд оставляет за собой след в виде так называемой временной полсти, которая несколько миллисекунд пульсирует. Так образуется ЗОНА СОТРЯСЕНИЯ. Величина ее может превосходить размеры пули или осколка в 30-40 раз, а давление в ней может достигать 100 атм.
Таким образом, в отличие от ран, нанесенных холодным оружием, ОГНЕСТРЕЛЬНАЯ РАНА ИМЕЕТ ТРИ ЗОНЫ:
· первичного раневого канала;
· контузии (первичного травматического некроза);
· молекулярного сотрясения.
В целом она характеризуется следующими ОСОБЕННОСТЯМИ:
· наличием омертвевших и омертвевающих тканей;
· образованием новых очагов некроза в ближайшие часы и дни после ранения;
· неравномерной протяженностью поврежденных и омертвевших тканей в различных участках стенки раневого канала;
· присутствием в тканях инородных тел.
Особую группу составляют раны, нанесенные термоядерным оружием, сочетающим действие трех физических агентов: механического (взрывная волна), термического и лучевого.
Каждая рана загрязнена микробами. Принято различать первичное и вторичное ее микробное загрязнение.
Первичное загрязнение наступает в момент нанесения раны.
Вторичное загрязнение раны, как правило, связано с нарушением правил асептики во время перевязок и операций.
Бактериальное загрязнение ран создает благоприятные условия для развития инфекционных осложнений.
Среди многих видов микробов существуют такие, которые при попадании в рану вызывают в ней воспалительный процесс с образованием гноя – нагноение. Это так называемые гноеродные микробы (стафилококки, стрептококки, синегнойная палочка и д. р.).
При любом ранении какое-то количество микробов неизбежно попадает в рану, однако защитные силы организма человека часто оказываются в состоянии их обезвредить и, если рана хорошо защищена повязкой от дальнейшего попадания нее микробов, нагноение в ней может не развиться. Такие раны обычно быстро и хорошо заживают.
При развитии в ране нагноения в ее окружности появляется покраснение и припухлость; пострадавший начинает ощущать в ране боль. Заживление раны при нагноении затягивается. Попавшие в рану микробы проникают в лимфатические сосуды, затем в лимфатические узлы и могут вызвать их воспаление, а при проникновении микробов в кровь в некоторых случаях развивается общее заражение крови (сепсис).
Наиболее тяжелые осложнения, связанные с заражением раны микробами, развиваются при наличии в ней большого количества размозженных, ушибленных, потерявших жизнеспособность тканей. При загрязнении таких ран землей в рану нередко попадают находящиеся в земле микробы – возбудители ГАЗОВОЙ ИНФЕКЦИИ. Наиболее часто газовая инфекция наблюдается при ранении бедра, голени, ягодицы, верхних конечностей. Размножение микробов газовой инфекции в ране происходит очень бурно. Под влиянием выделяемых ими ядовитых веществ (токсинов) ткани распадаются, мышцы приобретают вид вареного мяса, рана издает зловонный, гнилостный запах, очень быстро нарастает отек конечности, под кожей и между мышцами образуются скопления газа (отсюда и название «газовая инфекция»). Это осложнение, называемое ГАЗОВОЙ ГАНГРЕНОЙ, часто требует ампутации конечности и угрожает жизни раненного.
Другим опасным заболеванием, которое может развиться в связи с заражением раны, является СТОЛБНЯК. Возбудитель столбняка (столбнячная палочка) также находится в земле. Попадая в рану, он быстро размножается и выделяет большое количество токсина, действующего на нервную систему человека. В результате у заболевшего возникают мучительные судороги, нарушаются дыхание и сердечная деятельность. Если лечение не будет своевременно начато, то заболевание может закончиться смертью больного.
Заражение столбняком может произойти при небольших и даже мелких ранениях. Поэтому каждому раненному, независимо от размеров раны, а также всем обожженным и пострадавшим от отморожения обязательно с профилактической целью вводят противостолбнячную сыворотку.
Оказание первой помощи
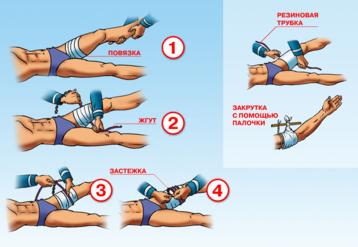
При оказании первой помощи необходимо быстро ОСВОБОДИТЬ РАНУ ОТ ОДЕЖДЫ (ОБУВИ) И НАЛОЖИТЬ НА НЕЕ ПОВЯЗКУ. Для этих целей предназначен пакет перевязочный медицинский (ППМ), или бинт из укладок.
 При наличии кровотечения его необходимо остановить с помощью простейших методов – давящая повязка, жгут, закрутка. По показаниям вводят обезболивающее средство, используя шприц-тюбик или шприц из укладки.
При наличии кровотечения его необходимо остановить с помощью простейших методов – давящая повязка, жгут, закрутка. По показаниям вводят обезболивающее средство, используя шприц-тюбик или шприц из укладки.
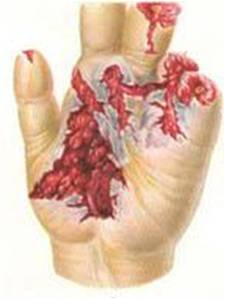
Необходимо обратить внимание на ссадины, уколы, мелкие раны, так называемые микротравмы кисти, которые нередко приводят к тяжелым последствиям.
При наличии ссадин, уколов и мелких ран поврежденные места смазывают 5-проыентным спиртовым раствором йода или 2-процентным спиртовым раствором бриллиантового зеленого, обрабатывают раствором перекиси водорода и накладывают стерильную повязку. Мелкие раны и царапины можно смазать клеем БФ-6, который дезинфицирует рану и предохраняет ее от дальнейшего загрязнения. Перед тем как нанести на рану перечисленные средства, надо дать стечь нескольким каплям крови, особенно после уколов. Загрязненную кожу следует очистить кусочками марли, смоченной одеколоном, спиртом или бензином.
При обширных и глубоких ранах необходимо, прежде всего, остановить кровотечение, продезинфицировать кожу, и наложить стерильную повязку, и произвести иммобилизацию конечности. Пострадавшего надо срочно направить на амбулаторное или стационарное лечение.
Десмургия – это учение о повязках, их применении и правильном наложении.
Повязка состоит из двух частей:
1) собственно повязки, или перевязочного материала, накладываемого на рану. Это марля, стерильная, марля, пропитанная антисептическими растворами, мазями или масляными растворами и т. д.;
2) фиксирующей части, которая укрепляет перевязочный материал на поверхности тела. В зависимости от применяемого материала повязки делят на мягкие и твердые. Мягкие повязки по способу фиксации перевязочного материала делят на следующие: клеевые, повязка, укрепленная эластичным сетчато-трубчатым бинтом, бинтовая марлевая и косыночная.
Клеевые повязки укрепляются веществами – клеолом, лейкопластырем и пр.
Повязки на раны
Повязка – это перевязочный материал, иногда содержащий лекарственные или некоторые другие вещества, наложенный и укрепленный на поверхности тела пострадавшего с лечебной целью.
 Существует около 50 видов повязок.
Существует около 50 видов повязок.
На рис. 5.1 – 5.15 приведены те повязки, которые наиболее часто используются при оказании первой помощи.
Рис. 5.1. Фиксация верхней конечности с помощью косынок
Рис. 5.2. Виды повязок при повреждении головы и лица:
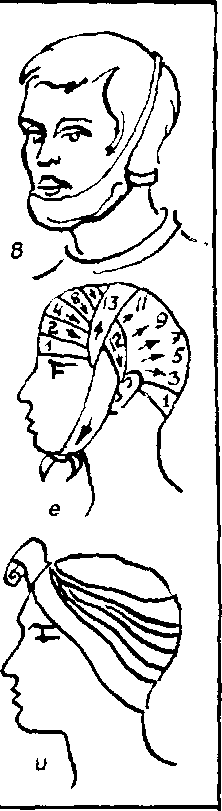 - а — пращевидная повязка на нос;
- а — пращевидная повязка на нос;
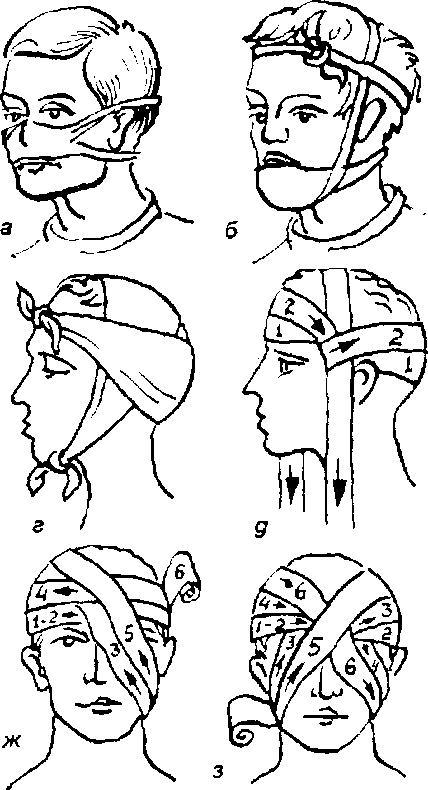 - б —повязка на нижнюю губу и подбородок;
- б —повязка на нижнюю губу и подбородок;
- в — повязка на подбородок;
- г — повязка из косынки на затылочную область;
- д, е —этапы наложения повязки на волосистую часть головы;
- ж — повязка на левый глаз;
- з —повязка на оба глаза:
- u —повязка из бинта на затылочную область
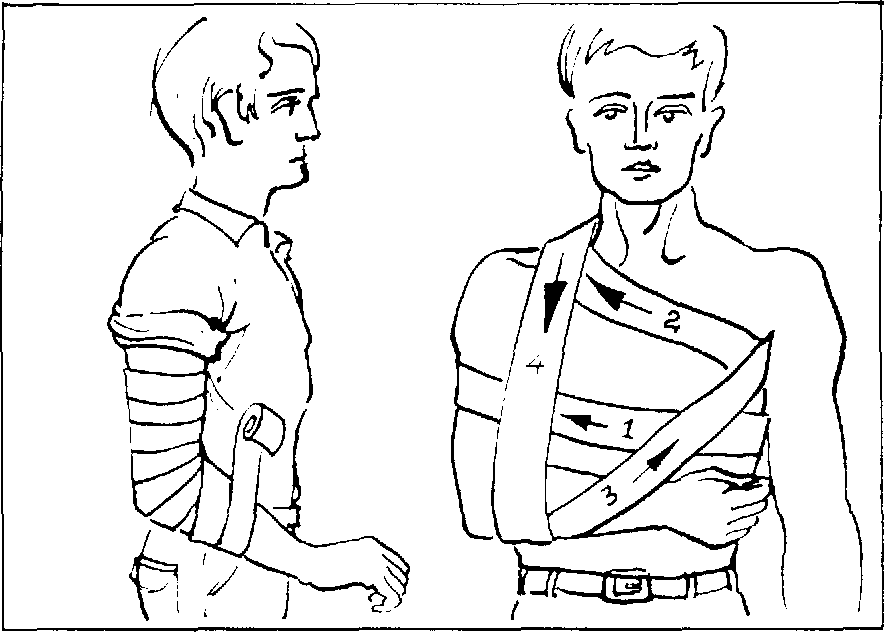
Рис. 5.3. Крестообразная повязка при переломе ключицы:
а — вид сзади;
6 — вид спереди (цифры указывают очередность наложения туров бинта, а стрелки — его направление)
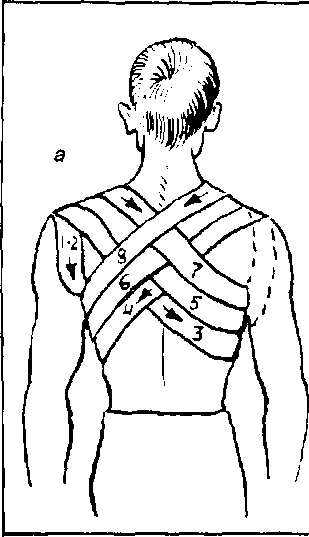
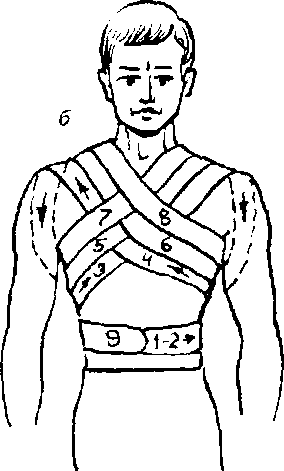
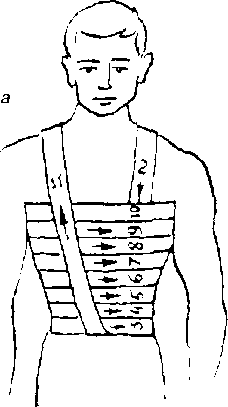
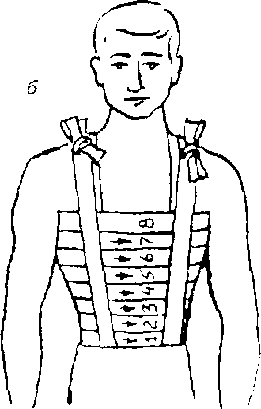
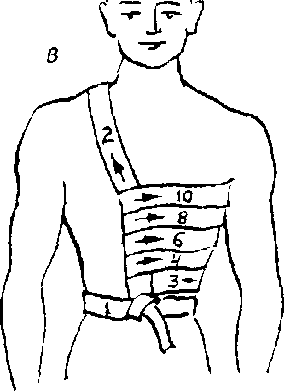
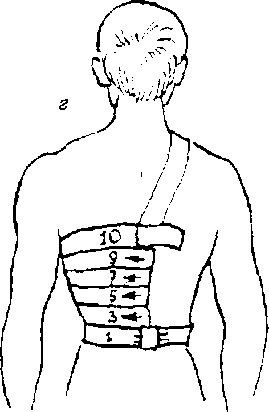
Рис. 5.4. Повязки при повреждении грудной клетки:
а — спиральная повязка с одной проймой;
б — спиральная вязка с двумя проймами;
в, г —повязки при одностороннем повреждении грудной клетки.
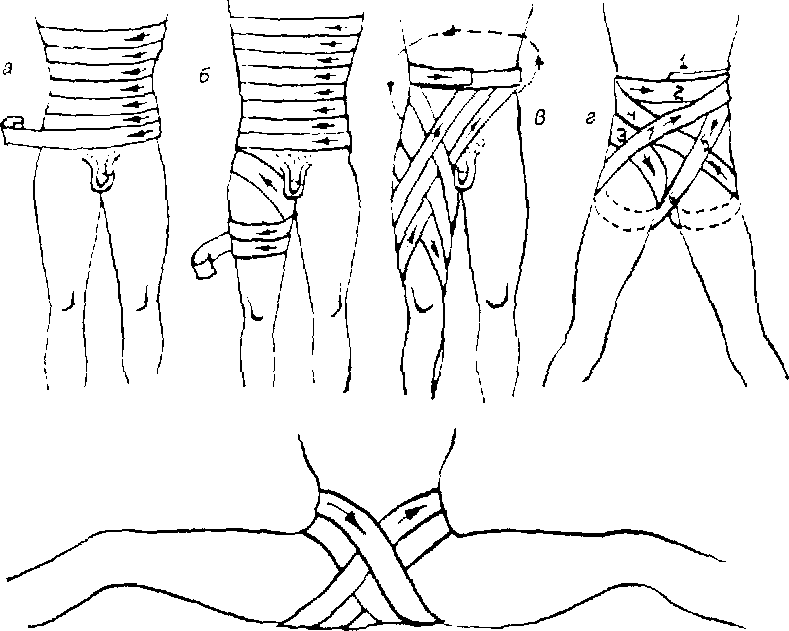
Рис. 5.5. Повязки при повреждениях живота и таза:
а, б — этапы наложения повязки на живот;
в — на тазобедренный сустав и бедро;
г — на область таза:
д — на промежность.
 Рис.5.6. Помощь при ушибах и вывихах в области голеностопного сустава:
Рис.5.6. Помощь при ушибах и вывихах в области голеностопного сустава:
а – фиксирующая повязка;
б – лед (снег) в полиэтиленовом пакете на место травмы.
|
|
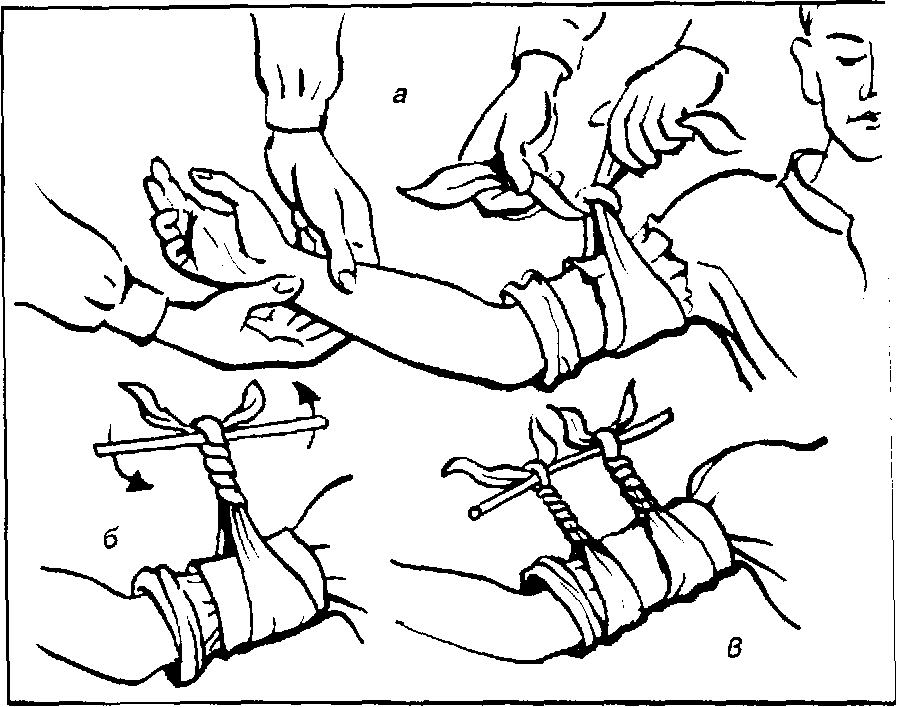
а – завязывание узла:
б – закручивание с помощью палочки;
в – закрепление палочки 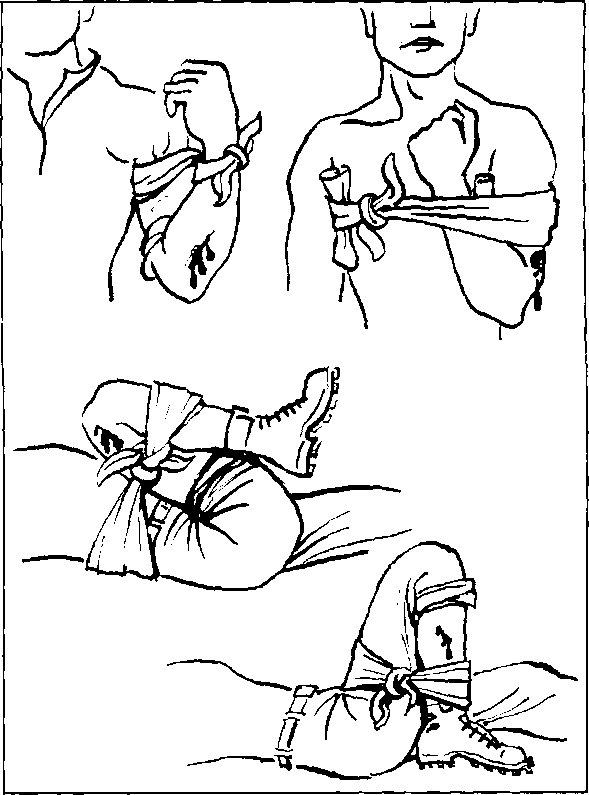
Рис. 5.8. Временная остановка кровотечения путем максимального сгибания конечностей
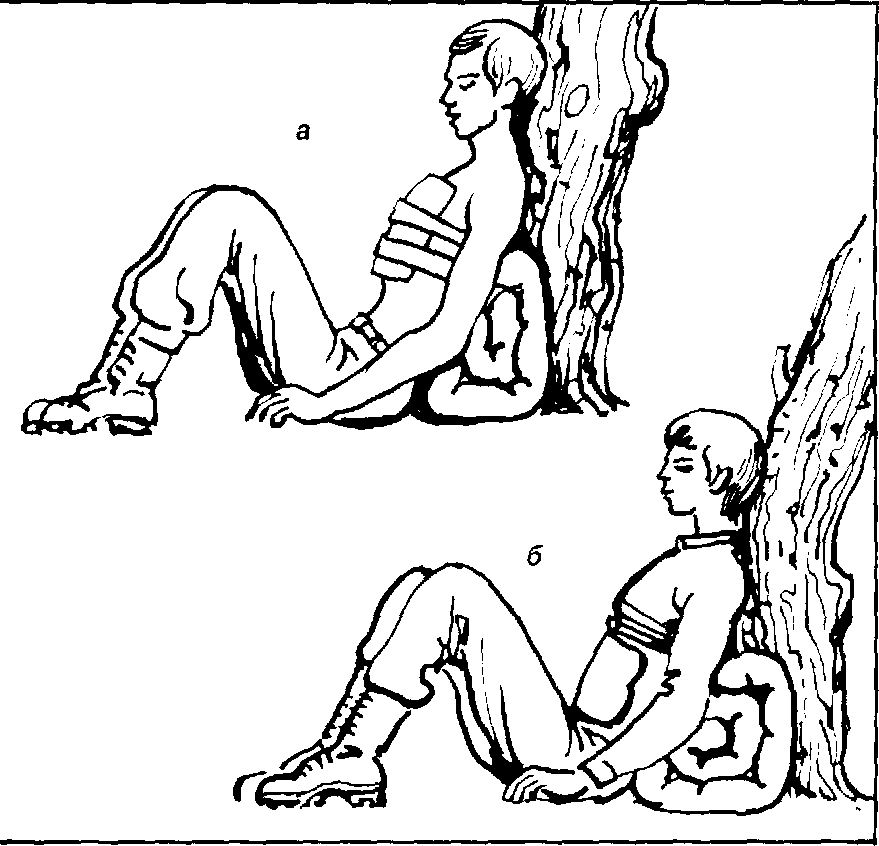
|
Рис. 5.9. Положение пострадавшего при кровотечении из внутренних органов;
а – при травме легких;
б – при кровотечении из желудка и пищевода
|
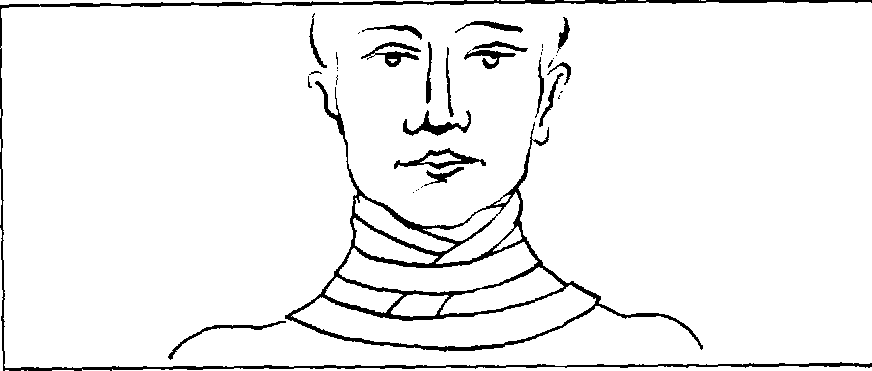
Рис. 5.10. Повязка из ваты и бинтов при повреждении шейных позвонков
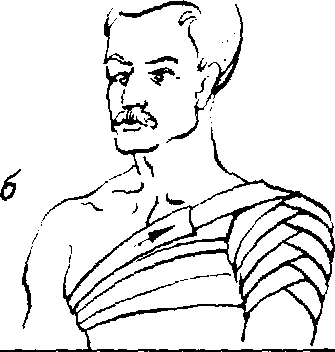
|

|
| а |
Рис. 5.11. Колосовидные повязки:
а – на стопу и голень;
б – на плечевой сустав
|
Рис. 5.12. Повязки при повреждении суставов верхней конечности:
а – восьмиобразная повязка на область локтевого сустава;
б – повязка Дезо
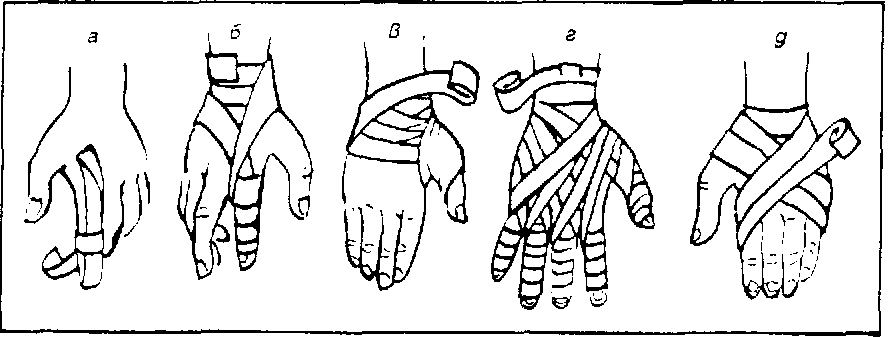
Рис. 5.13. Повязки при повреждениях пальцев и кисти:
а – возвращающаяся;
б – спиральная;
в – колосовидная;
г – на все пальцы кисти („перчатка»);
д – повязка на кисть
|
|
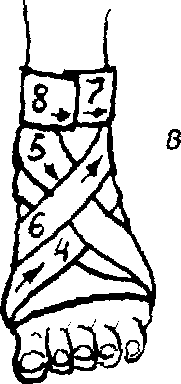
|
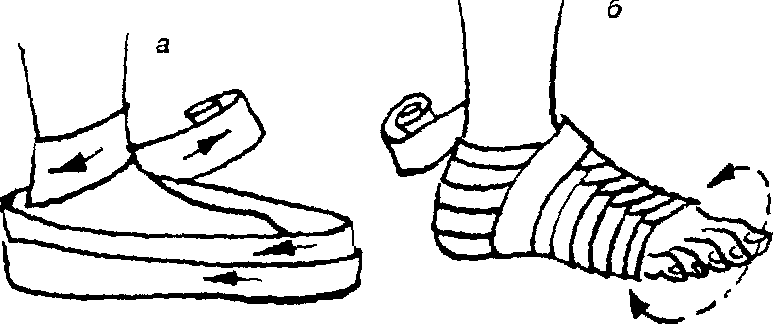
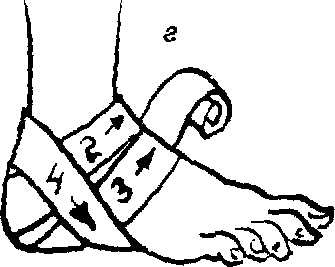
Рис. 5.14. Повязки при повреждении стопы и голеностопного сустава:
а – возвращающаяся;
6 – колосовидная;
в – восьмиобразная;
г – на пяточную область
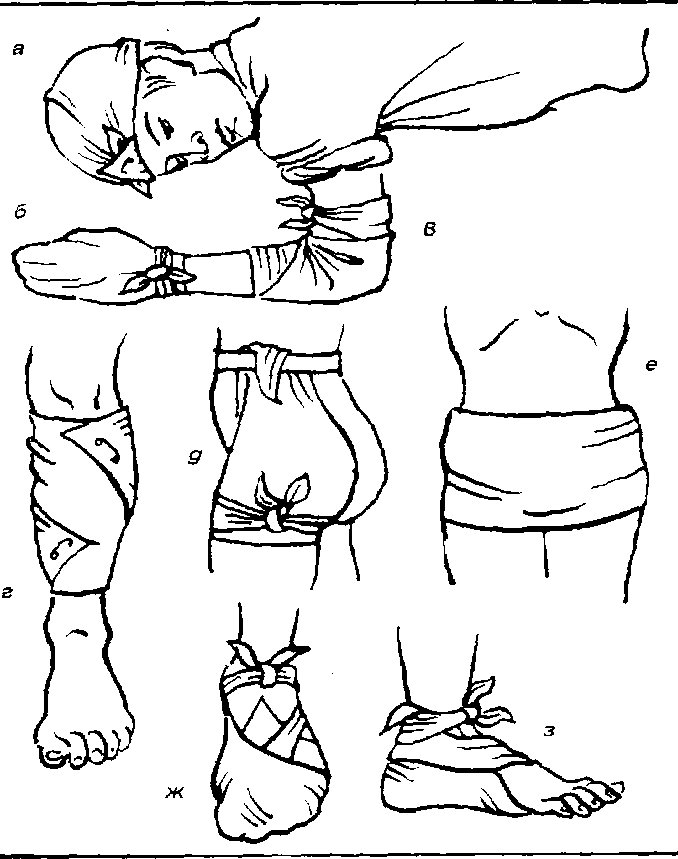
Рис. 5.15. Косыночные повязки при повреждениях:
а – головы;
б – кисти;
в – области локтевого сустава;
г – голени;
д – ягодичной области и верхней части бедра;
е – обеих ягодиц;
ж – стопы;
з – пяточной области
Эластичные сетчато-трубчатые бинты. Их не наматывают, а надевают на пораженный участок тела. Эти бинты выпускаются семи размеров и в зависимости от области тела рекомендуется пользовать определенным размером:
· № 1 – на пальцы кисти взрослых, кисть и стопу детей;
· № 2 – на кисть, предплечье, стопу, локтевой, лучезапястный, голеностопный суставы взрослых, плечо, голень, коленный сустав у детей;
· № 3-4 – на предплечье, плечо, голень и коленный сустав взрослых, голова и бедро у детей;
· № 5-6 – голова и бедро у взрослых, грудь, живот, таз и промежность у детей;
· № 7 – грудь, живот, таз и промежность у взрослых.
Такие бинты можно использовать повторно после стирки и стерилизации.
Пращевидные повязки. Кусок бинта или другого материала, оба конца которого надрезаны в продольном направлении.
Бинтовые повязки. Различают узкие бинты (3-5-7 см), широкие (14-16 см) и средние (10-12 см). Узкие бинты употребляются для перевязки пальцев кисти и стопы, средние – головы, кисти, предплечья, стопы и голени; широкие – грудной клетки, молочной железы и бедра.
ВЫВИХИ.
Вывих - это такое повреждение, при котором происходит смещение соприкасающихся суставных поверхностей: одной по отношению к другой . Вывих может быть полным, когда суставные поверхности перестают соприкасаться друг с другом, и неполным (подвывих), когда между суставными поверхностями имеется частичное соприкосновение. Возникают вывихи в основном под действием непрямой травмы, например, вывих бедра возможен при падении на согнутую ногу с одновременным поворотом ноги внутрь, вывих плеча - при падении на вытянутую руку.
Вывих плечевого сустава:
а – нормальное состояние;
б – вывих.
Признаки вывиха:
- боль в конечности, преимущественно в суставе;
- резкая деформация в области сустава (как бы «западение» его);
- отсутствие активных и невозможность пассивных движений в суставе, при попытке (осторожной!) пассивного движения в суставе он как бы «пружинит».
- конечность фиксируется в неестественном положении, длина ее изменяется, чаще бывает укорочение.
Первая помощь при вывихах заключается в следующем:
- для уменьшения болей - холод на область вывиха,
- при сильных болях и вывихах крупных суставов (плечевой, бедренный) - наркотические препараты (промедол, содержащийся в шприц-тюбике с белым колпачком из АИ);
- иммобилизация конечности производится в том положении, которое она приняла после травмы.
Верхнюю конечность подвешивают на косынке, нижнюю - фиксируют шиной или подручным материалом; не следует пытаться вправить вывих, т. к. иногда трудно установить вывих это или перелом, тем более, что вывихи часто с ними сочетаются.
Вправление вывиха - врачебная процедура, поэтому при отсутствии врача лучше пострадавшего транспортировать в стационар (отделение травматологии) сидя или лежа, в зависимости от локализации вывиха. Вправление вывихов может быть выполнено лишь специалистом, имеющим практический опыт выполнения подобных манипуляций, и по строгим показаниям.
УШИБЫ, ИХ ОСНОВНЫЕ ПРИЗНАКИ. ПЕРВАЯ ПОМОЩЬ.
 Ушиб - это повреждение тканей или органов без нарушения целости кожи и слизистых. Механизм ушиба - непосредственное действие тупого предмета на тот или иной участок тела. Это может быть как падение, так и удар предметом. Тяжесть повреждения зависит от величины, веса, формы предмета, которым был нанесен удар или о который человек ударился.
Ушиб - это повреждение тканей или органов без нарушения целости кожи и слизистых. Механизм ушиба - непосредственное действие тупого предмета на тот или иной участок тела. Это может быть как падение, так и удар предметом. Тяжесть повреждения зависит от величины, веса, формы предмета, которым был нанесен удар или о который человек ударился.
Чаще всего ушибам подвержены конечности (верхние и нижние), голова и спина (позвоночник). При ушибе сустава, например коленного, через несколько часов после травмы его объем увеличивается, усиливается боль, нарушаются функции движения, нога в этом случае слегка согнута, разгибание ее резко болезненно. При ушибах головы на месте удара может возникнуть припухлость – «шишка», которая не причиняет особых хлопот, однако, если травма сопровождается потерей сознания, даже кратковременной, тошнотой, рвотой, то, скорее всего, произошло сотрясение головного мозга. При ушибах позвоночника может нарушиться кровоснабжение спинного мозга, при этом отмечается наряду с болезненностью снижение чувствительности в мышцах и конечностях.
Признаки ушибов: боль, припухлость, местное повышение температуры, более или менее выраженное кровоизлияние (синяк) и нарушение функции ушибленного органа. При разрывах мелких сосудов образуются небольшие кровоизлияния, называемые кровоподтеками; повреждение более крупных сосудов вызывает обширное кровоизлияние. Чем поверхностнее кровоизлияние, тем скорее оно проявится в виде "синяка". При действии большой силы по касательной наблюдается обширная отслойка кожи.
При ушибе крупного нерва может развиться шок или паралич области иннервируемой этим нервом, при ушибе сустава нарушается его функция. Ушибы внутренних органов (мозг, печень, легкие, почки, сердце) могут привести к тяжелым нарушениям во всем организме и даже к смерти.
Первая помощь при ушибах направлена на уменьшение боли и кровоизлияния в ткани.
 Первое, что необходимо сделать в случае ушиба, - это приложить холод, чтобы оказать сосудосуживающее действие и уменьшить кровоизлияние на месте ушиба. В зависимости от места и обширности ушиба можно приложить любой холодный предмет: монету, кусок ткани, сложенной в несколько слоев и смоченной в холодной воде, предварительно ее отжав. Такую примочку (компресс) необходимо менять по мере согревания. Можно приложить к месту ушиба пластиковый пакет, наполненной холодной водой или кусочками льда. В зимнее время к месту ушиба можно приложить снег или лед, завернув его в ткань или положив в пластиковый пакет.
Первое, что необходимо сделать в случае ушиба, - это приложить холод, чтобы оказать сосудосуживающее действие и уменьшить кровоизлияние на месте ушиба. В зависимости от места и обширности ушиба можно приложить любой холодный предмет: монету, кусок ткани, сложенной в несколько слоев и смоченной в холодной воде, предварительно ее отжав. Такую примочку (компресс) необходимо менять по мере согревания. Можно приложить к месту ушиба пластиковый пакет, наполненной холодной водой или кусочками льда. В зимнее время к месту ушиба можно приложить снег или лед, завернув его в ткань или положив в пластиковый пакет.
На область ушиба необходимо наложить давящую повязку, создать покой, придание конечности возвышенного положения, холод на место ушиба. При наличии ссадин кожу обрабатывают настойкой йода (или другим антисептиком) и накладывают стерильную повязку, а на нее холод.
При небольших ушибах мягких тканей, особенно конечностей, как правило, госпитализации не требуется, больной направляется в травмпункт на консультацию врача. При обширных ушибах груди, живота, суставов необходима - госпитализация в травматологическое или хирургическое отделение для исключения переломов, вывихов, повреждений внутренних органов.
При сильных ушибах конечностей - введение раствора промедола из аптечки индивидуальной внутримышечно.
При ушибах туловища обезболивающие лучше не вводить, чтобы не «смазывать» клинику повреждений внутренних органов и возможность оказания своевременной и адекватной квалифицированной медицинской помощи.
При ушибах головы возникают повреждения мозга в виде:
а) сотрясения мозга;
б) ушиба мозга;
в) сдавления мозга.
Наиболее часто встречаются сотрясения головного мозга. Эта относительно легкая травма мозга сопровождается функциональными нарушениями мозговой ткани, полностью восстанавливающимися. При этом в мозгу возникают мелкие кровоизлияния, и мозговая ткань отекает.
Сотрясение мозга проявляется моментальной потерей сознания, которая может быть кратковременной (несколько секунд или минут) или более длительной – от нескольких часов до нескольких дней.
При потере сознания пострадавшему в первую очередь угрожает остановка дыхания при западении языка. Кроме этого возникает рвота. Рвотные массы могут попасть в дыхательные пути, что также может привести к остановке дыхания.
Отсюда первая помощь такому пострадавшему:
- уложить его на бок или на спину, повернув голову на бок,
- проверить полость рта – не запал ли язык.
- на голову кладут холодный компресс.
- в случае поверхностного хриплого дыхания необходимо произвести искусственное дыхание, при ослаблении пульса – непрямой массаж сердца.
Каждого пострадавшего с сотрясением мозга следует быстро, но со всеми мерами предосторожности, транспортировать в лечебное учреждение, обязательно с сопровождающим лицом.
Ушиб головного мозга – это повреждение вещества мозга в точке приложения удара или на противоположной стороне. При ушибе мозга в его веществе появляются участки кровоизлияния с последующим развитием очагов размягчения и отмирания участков мозга.
Об ушибах мозга говорят тогда, когда бессознательное состояние пострадавшего длится несколько часов. В отличие от сотрясения мозга, при его ушибе возникают:
- как общие симптомы поражения (головная боль, головокружение, тошнота, шум в ушах, сердцебиение),
-так и очаговые, характерные для поражения определенного участка мозга, которые могут проявиться в виде нарушения памяти, отсутствия ориентировки в окружающей обстановке, замедленного мышления, расстройства функций жизненно важных органов, некоторых психических расстройствах;
- появления параличей (парезов).
Нарушение сознания при ушибе головного мозга может выражаться в нескольких проявлениях:
а) оглушение – характеризуется расстройством ориентировки на месте, во времени и в ситуации. У пострадавшего нарушается мышление. Он не может вспомнить, что с ним произошло, не может сосредоточить внимание на чем-либо;
б) сопор – глубокое угнетение сознания. Пострадавший неподвижен, сознание отсутствует. В то же время резкое воздействие (громкий шум, яркий свет) может на некоторое время вывести пострадавшего из этого состояния, но вскоре он вновь впадает в такое же состояние;
в) кома – бессознательное состояние с нарушением и расстройством функций жизненно важных органов, наступающее в результате глубокого торможения коры головного мозга.
Нарушение сознания при ушибе головного мозга может сопровождаться рвотой, судорогами, нарушениями дыхания, редким пульсом, вялой реакцией зрачков на свет и расстройством функций тазовых органов (недержание мочи или ее задержка). В этот период может наступить смерть.
Первая помощь, оказываемая на месте, должна быть очень бережной, щадящей, но в то же время быстрой. Находящегося без сознания пострадавшего необходимо уложить на ровном месте, при отсутствии дыхания немедленно начать искусственное дыхание, а при необходимости – непрямой массаж сердца. Основными действиями при оказании первой помощи пострадавшему является немедленное обеспечение бережной транспортировки его в лечебное учреждение. При транспортировке необходимо тщательно оберегать голову пострадавшего. Сопровождающий должен поддерживать ее руками или фиксировать голову с помощью шин или подручными средствами (скатанным одеялом, полотенцем или другими предметами).
Сдавление головного мозга возникает при кровотечении из внутричерепных сосудов, вследствие давления отломков костей черепа при переломе или нарастающего отека мозга. Скопление крови в головном мозгу может быть в различных местах, чаще в месте удара. От расположения гематомы и продолжительности ее давления на вещество мозга зависит развитие необходимых процессов в клетках мозга и даже их отмирание.
Ранними проявлениями гематомы являются заторможенность при сохранении сознания, головная боль в определенном месте. На стороне кровоизлияния зрачок расширен.
При нарастании сдавливания пострадавший перестает реагировать на окружающих и впадает в бессознательное состояние. Симптомы сдавления мозга проявляются не сразу после травмы, а через некоторое время. Поэтому чем быстрее пострадавший будет доставлен в лечебное учреждение, тем больше шансов предотвратить тяжелые последствия травмы.
РАСТЯЖЕНИЯ И РАЗРЫВЫ СВЯЗОК
 Растяжения и разрывы связок возникают, как правило, при резких движениях в суставе, превышающих его физиологический объем.
Растяжения и разрывы связок возникают, как правило, при резких движениях в суставе, превышающих его физиологический объем.
Признаки:
- резкие боли;
- быстрое развитие отека в области травмы;
- значительное нарушение функции сустава.
 Первая помощь при растяжениях такая же, как при ушибах. Накладывается давящая повязка, которая зачастую выполняет функцию иммобилизации. Госпитализации в стационар, как правило, не требуется, больной направляется (транспортируется на машине) в травмпункт.
Первая помощь при растяжениях такая же, как при ушибах. Накладывается давящая повязка, которая зачастую выполняет функцию иммобилизации. Госпитализации в стационар, как правило, не требуется, больной направляется (транспортируется на машине) в травмпункт.
Вывих – это полное, стойкое смещение суставных концов костей так, что они перестают соприкасаться, вызывая нарушение функции сустава. Различают врожденные, обусловленные нарушением формирования сустава (преимущественно тазобедренного) и приобретенные, или травматические вывихи.
Наиболее часто встречаются травматические вывихи плеча и предплечья (в локтевом суставе), бедренной кости (вывих бедра), костей голени, надколенника, пальцев, ключицы, нижней челюсти. Обычно вывих возникает при падении на отведенную конечность. При этом сам пострадавший отмечает резкий «щелчок», сильную пронизывающую боль, с последующим ограничением или полным отсутствием движения в суставе и изменение формы сустава. Изредка травматический вывих сопровождается повреждением кожных покровов с образованием раны. В таких случаях образовавшаяся рана сообщается с полостью сустава (открытый вывих).
В большинстве случаев вывих не является тяжелой травмой, представляющей угрозу для жизни пострадавшего. Но при вывихе в шейном отделе позвоночника может возникнуть угроза для жизни вследствие сдавления спинного мозга, с последующим параличом мышц конечностей, туловища, расстройством дыхания и сердечной деятельности.

 Вывих плеча чаще встречается при падении во время гололеда. При этом имеются характерные признаки, а именно: пострадавший испытывает сильную боль, рука согнута в локтевом суставе, несколько отведена назад. Пострадавший ее поддерживает здоровой рукой, а туловище наклонено в поврежденную сторону. Никогда не пытайтесь вправлять вывих, даже если вы обладаете определенными медицинскими навыками!
Вывих плеча чаще встречается при падении во время гололеда. При этом имеются характерные признаки, а именно: пострадавший испытывает сильную боль, рука согнута в локтевом суставе, несколько отведена назад. Пострадавший ее поддерживает здоровой рукой, а туловище наклонено в поврежденную сторону. Никогда не пытайтесь вправлять вывих, даже если вы обладаете определенными медицинскими навыками!
При этом необходимо:
1. Зафиксировать поврежденную руку, согнутую в локтевом суставе, косынкой, привязав ее на шее.).
2. Как можно быстрее доставить пострадавшего в травматологический пункт.
 Вывих локтевого сустава – происходит при падении на вытянутую руку, при этом пострадавший не испытывает сильной боли, конечность в области локтя изменена: на месте сустава западения рука согнута под тупым углом, движения невозможны. Часто во время вывиха повреждаются кровеносные сосуды и нервы. Тогда наблюдается посинение руки, отек, чувство онемения кисти.
Вывих локтевого сустава – происходит при падении на вытянутую руку, при этом пострадавший не испытывает сильной боли, конечность в области локтя изменена: на месте сустава западения рука согнута под тупым углом, движения невозможны. Часто во время вывиха повреждаются кровеносные сосуды и нервы. Тогда наблюдается посинение руки, отек, чувство онемения кисти.
Первая помощь пострадавшему:
1. Оставить руку в том же положении и зафиксировать ее любым подручным материалом – большой салфеткой, полотенцем, частью одежды.
2. При наличии отека кисти создать возвышенное положение, а к месту отека приложить холод (грелку со льдом или пластиковую бутылку с холодной водой).
3. Как можно быстрее доставить пострадавшего в травматологический пункт или любое медицинское учреждение.
Кисть и предплечье подвесить на косынку. Ввести 2 мл 50% раствора анальгина или другие обезболивающие средства
Вывих бедра – редкое повреждение, происходит при ударах, травмах, когда удар приходиться на согнутую в колене ногу, или при падении с высоты. Основные признаки при повреждении сустава – это резкая боль и изменение длины и положения ноги, чаще нога становится короче, согнута в тазобедренном и коленном суставе. Если при этом осмотреть пострадавшего, то можно сзади прощупать выпирающее округлое плотное образование – это головка бедра (бедренной кости).
Оказание первой помощи при вывихе бедра:
 1) Уложить пострадавшего на спину, положив холод (как при ушибах) на поврежденный сустав.
1) Уложить пострадавшего на спину, положив холод (как при ушибах) на поврежденный сустав.
2) По возможности зафиксировать сустав, подкладывая подушки, сделанные из одежды.
Свежие вывихи вправлять значительно легче, а поэтому пострадавшего необходимо быстрее доставить в лечебное учреждение. Уже через 3-4 часа после травмы в области поврежденного сустава развивается отек тканей, накапливается кровь, что затрудняет вправление вывиха.
При отсутствии другой возможности, больного, как и при переломах, травмах позвоночника, транспортируют на импровизированных носилках, сделанных из подручных средств.
Пострадавший осторожно перекладывается на импровизированные носилки, а конечность вновь фиксируют.
Вывих коленного сустава – чаще всего происходит вывих коленной чашечки и вывих голени.
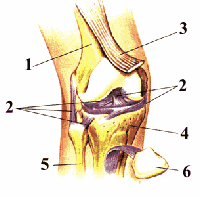 Вывих коленной чашечки – происходит при падении на колено и удара о твердую поверхность – лед, асфальт, пол в квартире. Вывих коленной чашечки сопровождается резкой болезненностью. При этом сама чашечка смещается кверху. Зачастую пострадавший самостоятельно может поставить чашечку на место. При этом он ощущает характерный «щелчок», а боль сразу уменьшается. Пострадавший может свободно продолжать двигаться. Этого делать нельзя! В случае несвоевременного или неправильного вправления коленной чашечки, колено быстро распухает, становится болезненным. Хотя пострадавший может сам передвигаться, ему требуется специализированная помощь.
Вывих коленной чашечки – происходит при падении на колено и удара о твердую поверхность – лед, асфальт, пол в квартире. Вывих коленной чашечки сопровождается резкой болезненностью. При этом сама чашечка смещается кверху. Зачастую пострадавший самостоятельно может поставить чашечку на место. При этом он ощущает характерный «щелчок», а боль сразу уменьшается. Пострадавший может свободно продолжать двигаться. Этого делать нельзя! В случае несвоевременного или неправильного вправления коленной чашечки, колено быстро распухает, становится болезненным. Хотя пострадавший может сам передвигаться, ему требуется специализированная помощь.
Главное в этом случае – первая само- и взаимопомощь: приложить к поврежденному колену холод, а затем через некоторое время, наложить тугую повязку из любого, имеющегося под рукой материала (бинт, полотенце или разорванная на полоски простыня). Пострадавший самостоятельно может добраться в медицинское учреждение.
Вывих голени – относится к более тяжелым травмам, так как при этом происходит смещение костей и, соответственно наблюдается разрыв сосудов и нервов. Ощущение резкой боли в суставе, изменение его формы, невозможность движений в нем – вот характерные признаки вывиха голени. Конечностям необходимо создать покой с помощью шины и немедленно транспортировать пострадавшего в ближайшее медицинское учреждение.
Вывих нижней челюсти – встречается редко и бывает односторонним и двусторонним.
Односторонний вывих наблюдается при сильном ударе в челюсть, двусторонний возникает при чрезмерно широком открывании рта во время зевоты или рвоте. При этом пострадавший не может закрыть рот, не может жевать, его состояние сопровождается болью в височной области и постоянным слюнотечением. При этом челюсть выдвинута вперед и подбородок опущен.
 В таком состоянии пострадавшего необходимо немедленно доставить в лечебное учреждение, где только специалист проведет вправление челюсти. Угрозы для жизни вывих челюсти не представляет и специальных методов лечения не требует.
В таком состоянии пострадавшего необходимо немедленно доставить в лечебное учреждение, где только специалист проведет вправление челюсти. Угрозы для жизни вывих челюсти не представляет и специальных методов лечения не требует.
Вывих пальцев относится к редким травмам. Чаще отмечается вывих 1 (первого) пальца в пястно-фаланговом суставе, он возникает в результате падения с упором на разогнутый палец. Отмечается деформация за счет смещения пальца в тыльную сторону.
Не меняя положения пальца, проводят фиксацию (можно подложить дощечку-шину) и доставляют пострадавшего в медицинское лечебное учреждение, где врач проводит вправление вывиха.
Переломом называется полное или частичное нарушение целости кости под воздействием внешней силы. Различают переломы травматические и патологические. Патологические переломы развиваются вследствие нарушения структуры костной ткани, вызванное некоторыми заболеваниями, такими как туберкулез, опухоли, остеомиелит.
Травматические переломы чаще всего возникают при ударе, толчке, падении или попадании в кость какого-либо брошенного предмета. Наиболее часто происходят переломы трубчатых костей – плечевой, локтевой, лучевой, бедренной, берцовых (малой и большой) и в типичных местах. Их мы рассмотрим в следующем порядке:
а) костей верхних и нижних конечностей;
б) костей черепа;
в) переломы ребер;
г) переломы костей таза.
Различают переломы:
а) открытые и закрытые;
б) полный и неполный;
в) по форме различают: поперечные, косые, продольные, спиральные (винтообразные), оскольчатые (чаще при огнестрельных ранениях, компрессионные (возникают от сжатия или сплющивания).



а) б) в)
Основные виды переломов трубчатых костей:
а) поперечный; б) вколоченный, или компрессионный; в) оскольчатый
Закрытым называется такой перелом, при котором кожные покровы не повреждены, и костные отломки с внешней средой не сообщаются.
Переломы основных сегментов опорно-двигательного аппарата относятся к тяжелым повреждения, часто сопровождающимся шоком, кровопотерей в виде гематомы в области повреждения.
Характерными общими симптомами для перелома любой кости являются:
а) деформация и укорочение конечности;
б) подвижность кости в месте повреждения;
в) ощущение костного хруста при пальпации в месте перелома;
г) боль в травмированном месте;
д) нарушение функции конечности;
е) припухлость тканей в области перелома.
Кроме того, значительная часть переломов сопровождается нарушением общего состояния потерпевшего, так как при переломе может развиться острая кровопотеря и как следствие – шок.
Перелом плечевой кости – перелом кости, расположенной между локтем и ключицей. По основным признакам переломов, описанным выше, и согласно данным осмотра пострадавшего, обнаружив у него закрытый перелом данного участка кости, приступают к оказанию первой помощи:
1) Необходимо обеспечить неподвижность поврежденной руки, устраняется возможность дальнейшего повреждения сломанной костью окружающих ее тканей – мышц, кровеносных сосудов, нервов.
2) Разрезать одежду или снять ее с поврежденной руки, но делать это надо крайне аккуратно: сначала снимают одежду со здоровой руки, а потом с поврежденной, все время поддерживая ее.
3) Осмотрев место перелома и убедившись, что он закрытый, приступают к наложению шины с целью иммобилизации.
Под иммобилизацией понимают создание неподвижности поврежденной части тела. Слово «иммобилизация» - латинское и переводится как «неподвижный».
Иммобилизация бывает двух видов: транспортная и лечебная.
Основные принципы транспортной иммобилизации следующие:
1) Шина должна захватывать два сустава – выше и ниже перелома.
2) При иммобилизации не нужно придавать конечности физиологическое положение.
3) При открытых переломах вправление отломков не производят, а накладывают стерильную повязку.
4) Нельзя накладывать шину на тело, необходимо подложить одежду, вату, полотенце.
5) Шина фиксируется по всей длине.
6) Во время перекладывания пострадавшего на носилки (или с носилок) поврежденную конечность необходимо держать дополнительно.
Шины делятся на фиксирующие и сочетающие фиксацию с вытяжением. Из фиксирующих шин распространены фанерные, проволочные лестничные, дощатые и картонные. К шинам с вытяжением относят шину Дитерихса.
Фанерные шины состоят из тонкой фанеры и применяются в случаях иммобилизации верхних и нижних конечностей.
Проволочные шины, типа Крамера, изготавливают из стальной проволоки и имеют форму лестницы. Благодаря возможности придать шине любую форму, ее легкости и прочности лестничная шина очень распространена.
Шина Дитерихса изобретена советским хирургом М. М. Дитерихсом и применяется при переломах бедра и травмах тазобедренного сустава. Изначально эта шина изготавливалась из дерева, в последнее время ее изготавливают из легкого нержавеющего металла. Все эти шины относятся к стандартным модификациям.
В момент происшествия не всегда имеются под рукой медицинские шины для транспортной иммобилизации, а потому чаще всего приходится пользоваться подручными материалами или импровизированными шинами. Для этих целей обычно используют палки, дощечки и доски, куски фанеры, картона, отлично подойдут зонтики, лыжи, трости, костыли и даже плотно сплетенная одежда, одеяла и прочее. Также можно прибинтовать или привязать поврежденную верхнюю конечность к туловищу, а нижнюю – к здоровой ноге.
Перелом локтевой кости – расположен между локтем и кистью, он наблюдается чаще всего в области локтевого отростка. Этот перелом всегда сопровождается быстро развивающейся гематомой в области локтевого сустава. Так как локтевой сустав хорошо снабжен кровеносной системой, при переломе происходит разрыв сосудов, с развитием травматического отека прилежащих к месту травмы тканей.
При оказании первой помощи необходимо:
1) На область отека положить холод.
2) Затем произвести шинирование локтевого сустава. Одну шину наложить на внутреннюю сторону предплечья (со стороны ладони), рука при этом согнута в локте. Другую шину накладывают на наружную часть, при этом она должна выступать за локоть, а другой ее конец должен доходить до пальцев. Шину укрепляют в 2-3 местах, не затягивая пальцы. Предплечье подвешивают на косынке ладонью к телу.
В случае открытого перелома и наличия кровотечения из раны необходимо наложить давящую повязку (из бинта, марли, платка) на кровоточащее место, забинтовать имеющимся под рукой материалом и далее, обычным методом наложить шину. Если шина из подручного материала, перед использованием необходимо тщательно осмотреть ее, ликвидировать, по возможности, заостренные участки, грязь, обернуть любым материалом и только после этого можно накладывать ее на место перелома.
Перелом голени – чаще всего повреждается большая берцовая кость, реже – обе берцовые кости. Эти травмы наблюдаются при прямом ударе голени. При переломе без смещения костей пострадавший может на нее наступать и даже самостоятельно передвигаться. Однако чаще происходит смещение костей голени и повреждение связок коленного сустава, а также коленных сосудов и нервов. Быстро нарастает отек ноги и сустава, резкая боль, нарушение функции опороспособности. При осмотре ноги сбоку заметна деформация и укорочение конечности.
Первая помощь должна быть направлена на уменьшение болевого синдрома, создание покоя поврежденной конечности. В данном случае в связи с быстро нарастающим отеком необходимо:
срочно уложить пострадавшего;
поместить холод на область отека;
приступить к иммобилизации.
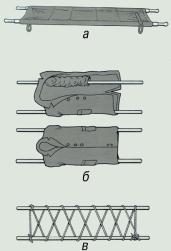
 Переломы бедра – различают также открытые и закрытые. При переломе бедра имеются определенные места, где чаще всего они происходят; это область шейки бедра, головка бедренной кости и оба вертела бедренной кости. Чаще всего они наблюдаются у лиц пожилого и старческого возраста.
Переломы бедра – различают также открытые и закрытые. При переломе бедра имеются определенные места, где чаще всего они происходят; это область шейки бедра, головка бедренной кости и оба вертела бедренной кости. Чаще всего они наблюдаются у лиц пожилого и старческого возраста.
Основные симптомы – это боль, укорочение конечности, неестественное положение ноги, патологическая подвижность, припухлость в области перелома.
При оказании первой помощи пострадавшему с переломом бедра необходимы как минимум два человека. Как и при любых переломах, следует наложить шину, однако шина должна быть достаточной длины. Наружная шина накладывается от подмышечной впадины на всю длину конечности, она должна несколько выступать от стопы. Вторая шина накладывается с внутренней стороны конечности до паховой области. Из подручных средств для фиксирования нижней конечности хорошо использовать доски соответствующей длины; удобно с наружной стороны применение костыля или лыж, а с внутренней стороны – трости, зонта. Если имеется только одна из двух шин, можно поврежденное бедро прибинтовывать к здоровому, а с наружной стороны использовать имеющуюся шину.
Транспортировка пострадавшего с переломом нижней конечности. Транспортировать следует на носилках, лежа на спине, с несколько приподнятым ножным концом. Транспортировка и особенно перекладывание пострадавшего, должны быть щадящими, так как при малейшем смещении отломков возникает сильнейшая боль. Кроме того, может произойти повреждение мягких тканей, что приведет к новым тяжелым осложнениям.
БЛЕДНОЕ УТОПЛЕНИЕ
Этот тип утопления встречается в том случае, если вода не попала в легкие и желудок. Подобное происходит при утоплении в очень холодной или хлорированной воде. Раздражающее действие ледяной воды в проруби или сильно хлорированной в бассейне вызывает рефлекторный спазм голосовой щели, что препятствует проникновению в легкие воды.
К тому же неожиданный контакт с холодной водой часто приводит к рефлекторной остановке сердца. В каждом из этих случаев развивается состояние клинической смерти. При этом кожные покровы приобретают бледно-серый цвет, без выраженного цианоза. Отсюда и название такого типа утопления — бледное.
ЗАПОМНИ! Бледное утопление очень редко сопровождается выделением пены.
Если и появляется небольшое количество пушистой пены, то после ее удаления на коже или салфетке не остается влажных следов. Такую пену называют «сухой».
Выделение подобной пены объясняется тем, что то небольшое количество воды, которое попадает в ротовую полость и гортань до уровня голосовой щели, при контакте с муцином слюны образует пушистую воздушную массу. Эти выделения легко снимаются салфеткой и не препятствуют прохождению воздуха. Поэтому нет необходимости заботиться об их полном удалении.
| В КАКИХ СЛУЧАЯХ СЛЕДУЕТ ПРЕДПОЛОЖИТЬ БЛЕДНОЕ УТОПЛЕНИЕ? · Если утопление случилось в холодной или сильно хлорированной воде. · При падении с мостов или в прорубь. · Если кожа утонувшего очень бледна. · При полном отсутствии каких-либо выделений из дыхательных путей или появлении «сухой» пены. |
Спасение утопающего и оказание ему первой помощи.
Спасающий должен быстро добежать до ближайшего к тонущему месту вдоль берега. Если тонущий находится на поверхности воды, то желательно успокоить его еще издали, а если это не удается, то лучше постараться подплыть к нему сзади, чтобы избежать захватов, от которых порой бывает трудно освободиться.
Одним из действенных приемов, который позволяет освободиться от подобного судорожного объятия, является погружение с тонущим в воду. В таких обстоятельствах он, пытаясь остаться на поверхности, отпустит спасателя. При погружении тонущего на дно, спасатель должен нырнуть, проплыть вдоль дна (в проточной воде учитывая направление и скорость течения). При достаточной видимости следует открыть под водой глаза, т.к. спасательные действия в этом случае более эффективны.
Обнаружив тонущего, нужно взять его за руку, под мышки или за волосы и, сильно оттолкнувшись от дна, всплыть с ним на поверхность, интенсивно работая при этом только ногами и свободной рукой.
Доставив тонущего на берег, приступают к оказанию первой помощи, характер которой зависит от его состояния. Если пострадавший находится в сознании, у него удовлетворительный пульс и сохранено дыхание, то достаточно уложить его на сухую жесткую поверхность таким образом, чтобы голова была низко опущена, затем раздеть, растереть руками или сухим полотенцем. Желательно дать горячее питье (чай, кофе, взрослым можно немного алкоголя, например 1-2 столовые ложки водки), укутать теплым одеялом и дать отдохнуть.
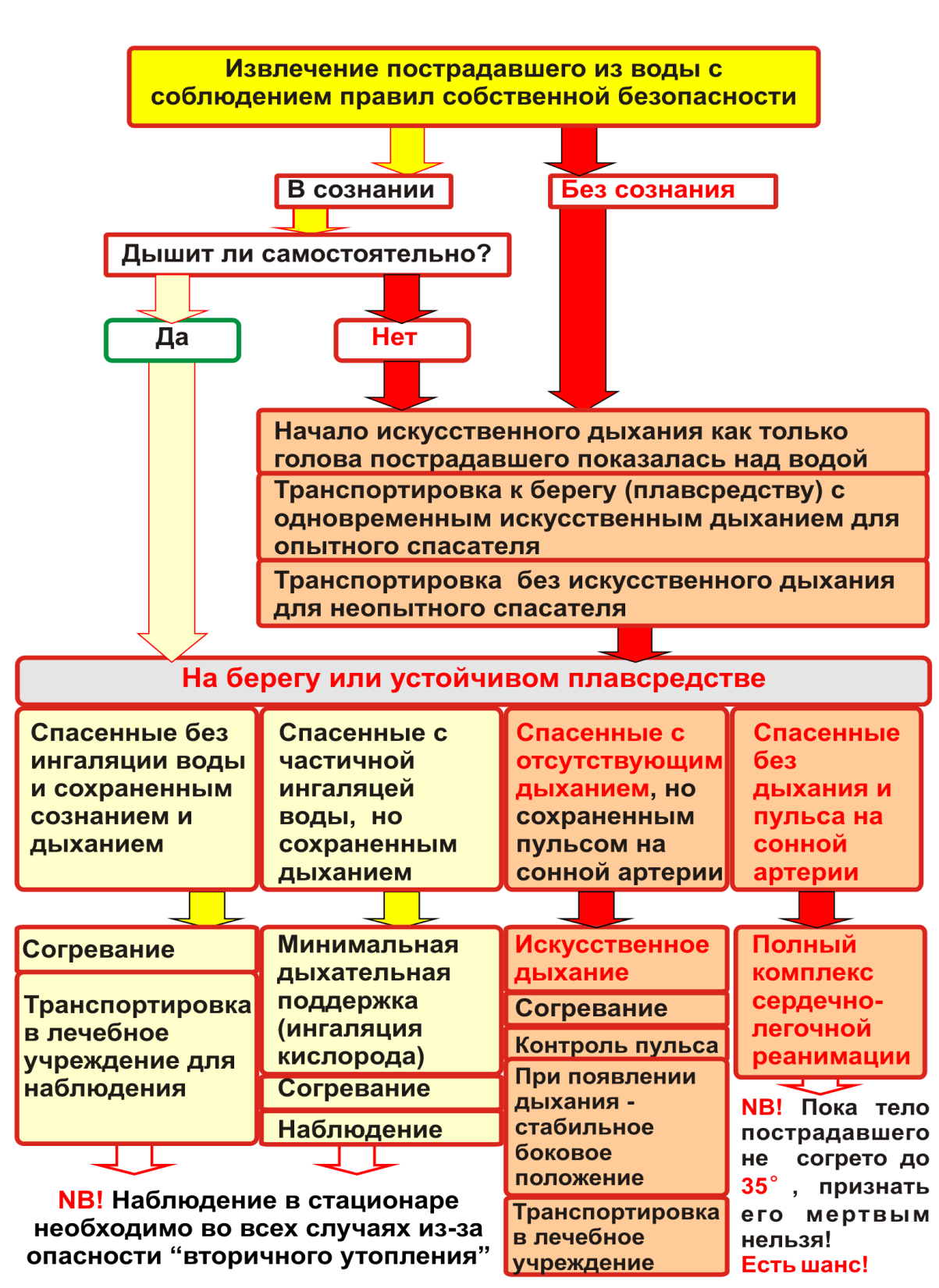
СХЕМА ОКАЗАНИЯ ПОМОЩИ
ПРИ ИСТИННОМ (СИНЕМ) УТОПЛЕНИИ
НЕДОПУСТИМО !
Оставлять пострадавшего без внимания даже на минуту.
(В любой момент может наступить остановка сердца
или развиться отек мозга и легких.)
Если пострадавший при извлечении из воды находится без сознания, но у него сохранены удовлетворительный пульс и дыхание, то следует запрокинуть его голову и выдвинуть нижнюю челюсть, после чего уложить таким образом, чтобы голова была низко опущена, затем своим пальцем (лучше обернутым носовым платком) освободить его ротовую полость от ила, тины и рвотных масс, насухо обтереть и согреть.
Пострадавшему, у которого отсутствует сознание, нет самостоятельного дыхания, но сохраняется сердечная деятельность, после предварительных мероприятий, которые направлены на освобождение дыхательных путей, нужно как можно быстрее начать искусственное дыхание. При отсутствии у пострадавшего дыхания и сердечной деятельности искусственное дыхание необходимо сочетать с массажем сердца.
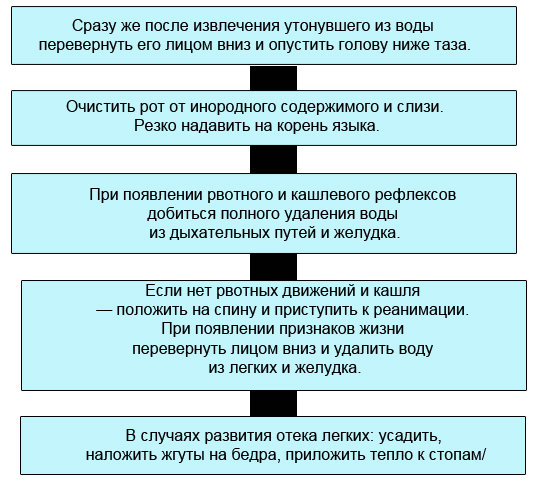
СХЕМА ОКАЗАНИЯ ПОМОЩИ ПРИ БЛЕДНОМ УТОПЛЕНИИ
(ПОСЛЕ ИЗВЛЕЧЕНИЯ ИЗ ПРОРУБИ)
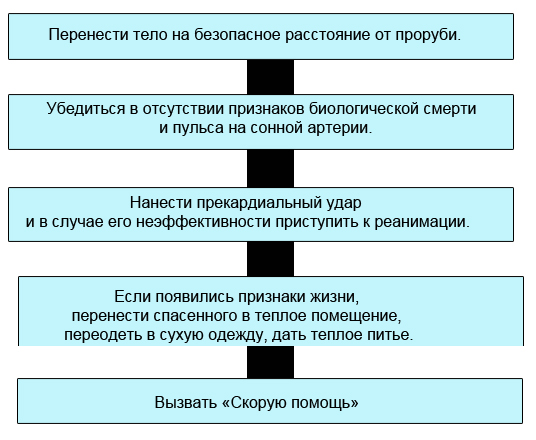
НЕДОПУСТИМО !
Терять время на удаление воды из легких и желудка
при выявлении признаков клинической смерти.
НЕДОПУСТИМО !
Переносить пострадавшего в теплое помещение, если нет признаков жизни.
(В этом случае профилактика простудных заболеваний более чем абсурдна).
Все пострадавшие в обязательном порядке должны быть госпитализированы, поскольку имеется опасность развития «вторичного утопления». В этом случае появляются признаки острой дыхательной недостаточности, жалобы на боли в груди, кашель, одышка, ощущение нехватки воздуха, кровохарканье; учащается пульс, пострадавший возбужден.
У пострадавшего может развиться грозное осложнение в виде отека легких, требующее реанимационных мероприятий.
Ростовской области «Учебно-методический центр
Дата: 2018-11-18, просмотров: 518.