Красноярова Н.А., Сабинин С.Л.
К 78 Биомеханика шейного отдела позвоночника и коррекция ее нарушений: Руководство для врачей. - Алматы, 2007. - 208 с, ил.
ISBN 9965 - 874 - 04-2
В книге освещены анатомо-физиологические особенности шейного отдела позвоночника с топографо-анатомическим обзором сосудов данного региона, биомеханика позвоночника на шейном уровне и клинические проявления ее нарушений. Книга является практическим руководством для врачей, так как в ней представлены основные приемы и остеопатические техники, направленные на коррекцию патобиомеханических изменений на уровне шейного отдела позвоночника.
Книга предназначена для мануальных терапевтов и остеопатов, для врачей невропатологов, ортопедов,терапевтов.
РЕЦЕНЗЕНТЫ:
Гойденко B . C ., доктор медицинских наук, профессор (Россия, г. Москва) Ситель А.Б., доктор медицинских наук, профессор (Россия, г. Москва)
Рекомендовано к печати Ученым Советом АГИУВ
ББК 53.584
к 4108050000 00 (05)- 07
ISBN 9965-874-04-2
© Красноярова Н.А., Сабинин С.Л., 2007 © Пучинскайте Ю.В., иллюстрации, 2007
ОГЛАВЛЕНИЕ
ПРЕДИСЛОВИЕ ..................................................................................... 6
ВОПРОСЫ ОСТЕОЛОГИИ ................................................................ 8
ЭМБРИОГЕНЕЗ ПОЗВОНОЧНИКА ....................................... 9
ОБЩИЕ ПОЛОЖЕНИЯ УЧЕНИЯ О КОСТЯХ ........................ 13
ОСНОВНЫЕ ФУНКЦИИ ПОЗВОНОЧНИКА ......................... 15
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ
ШЕЙНОГООТДЕЛАПОЗВОНОЧНИКА .......................................... 16
АНАТОМИЧЕСКАЯ ХАРАКТЕРИСТИКА ШЕЙНОГО
ОТДЕЛА ПОЗВОНОЧНИКА ..................................................... 18
Атипичные шейные позвонки ................................................ 19
Типичные шейные позвонки ................................................ 22
СТРОЕНИЕ МЕЖПОЗВОНКОВОГО ДИСКА ...................... 25
СВЯЗКИ И СУСТАВЫ НА УРОВНЕ ШЕЙНОГО
ОТДЕЛА ПОЗВОНОЧНИКА ................................................... 27
Связки на верхнем шейном уровне ....................................... 27
Связки на нижнем шейном уровне ....................................... 33
Суставы на верхнем шейном уровне ...................................... 34
Суставы на нижнем шейном уровне ...................................... 39
ФАСЦИИ И КЛЕТЧАТОЧНЫЕ ПРОСТРАНСТВА ШЕИ ...... 41
Фасции шеи ............................................................................ 41
Межфасциальные клетчаточные
пространства шеи .................................................................... 45
СКЕЛЕТНЫЕ МЫШЦЫ НА УРОВНЕ ШЕЙНОГО
ОТДЕЛА ПОЗВОНОЧНИКА .................................................... 47
Анатомо-физиологические особенности скелетных мышц на уровне шейного
отдела позвоночника ............................................................. 49
Мышцы дорзальной поверхности ................................... 49
Мышцы боковой и вентральной поверхности ................ 59
ДВИЖЕНИЯ НА УРОВНЕ ШЕЙНОГО ОТДЕЛА
ПОЗВОНОЧНИКА С ПОМОЩЬЮ МЫШЦ ............................. 73
Движения шейного отдела позвоночника ........................... 73
Движения головы ................................................................. 75
ТОПОГРАФО-АНАТОМИЧЕСКИЙ ОБЗОР
СОСУДОВ ШЕЙНОЙ ОБЛАСТИ ................................................... 77
КАРОТИДНАЯ СИСТЕМА ..................................................... 77
Наружная сонная артерия .................................................... 77
Внутренняя сонная артерия ................................................. 78
ВЕРТЕБРАЛЬНО-БАЗИЛЯРНАЯ СИСТЕМА ...................... 82
Позвоночная артерия ............................................................ 82
Базилярная артерия ............................................................... 87
ВЕНОЗНАЯ СИСТЕМА ШЕЙНОЙ ОБЛАСТИ ...................... 88
Внутренняя яремная вена ....................................................... 88
Наружная яремная вена ......................................................... 88
БИОМЕХАНИКА ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА ... 90
СТАТИЧЕСКИЕ ФУНКЦИИ ................................................... 90
ДИНАМИЧЕСКИЕ ФУНКЦИИ .............................................. 93
Биомеханическая оценка движений
верхнего шейного отдела ...................................................... 94
Биомеханическая оценка движений
нижнего шейного отдела ....................................................... 94
ОБЪЕМ ДВИЖЕНИЙ В ШЕЙНОМ ОТДЕЛЕ
ПОЗВОНОЧНИКА ................................................................... 96
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ НАРУШЕНИЙ БИОМЕХАНИКИ
НА УРОВНЕ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА ............. 101
ИСТОРИЧЕСКИЕ АСПЕКТЫ ЛЕЧЕНИЯ В ВИДЕ КОРРЕКЦИИ
НАРУШЕНИЙ БИОМЕХАНИКИ ПОЗВОНОЧНИКА .............. 107
КОРРЕКЦИЯ НАРУШЕНИЙ БИОМЕХАНИКИ НА УРОВНЕ
ШЕЙНОГО ОТДЕЛА ОТДЕЛА ПОЗВОНОЧНИКА ................... ПО
НАРУШЕНИЯ БИОМЕХАНИКИ НА УРОВНЕ ШЕЙНОГО
ОТДЕЛА ПОЗВОНОЧНИКА ..................................................... ПО
Нейтральная соматическая дисфункция .............................. 111
He-нейтральная соматическая дисфункция ........................ 112
Флексионная соматическая дисфункция ...................... 112
Экстензионная соматическая дисфункция ...................... 113
Особенности нарушений биомеханики
на уровне шейного отдела позвоночника ........................... 113
ЛЕЧЕНИЕ С ПОМОЩЬЮ КОРРЕКЦИИ НАРУШЕНИЙ БИОМЕХАНИКИ НА УРОВНЕ ШЕЙНОГО ОТДЕЛА
ПОЗВОНОЧНИКА ................................................................... 116
Мобилизация пассивными движениями ........................... 121
Трастовые техники ................................................................ 149
Мышечно-энергетические техники .................................... 160
Мобилизация постизометрической релаксацией .............. 167
Мобилизация тракцией ....................................................... 177
Миофасциальное растяжение на уровне
шейного отдела позвоночника ............................................. 187
Миофасциальная релиз техника
на уровне шейного отдела позвоночника ........................... 194
Техники на мягких тканях шейного отдела позвоночника 198
ЗАКЛЮЧЕНИЕ .................................................................................... 201
СПИСОК ЛИТЕРАТУРЫ .............................................................. 202
ПРЕДИСЛОВИЕ
Актуальными проблемами современной медицины являются болевые синдромы и сосудистые заболевания головного мозга. К разрешению этих проблем имеет прямое отношение и шейный отдел позвоночника, так как на этом уровне довольно часто наблюдаются болевые синдромы вертеброген-ного и невертеброгенного характера, а с магистральными сосудами головы он имеет тесную топографическую связь.
На этом уровне довольно часто встречаются болевые синдромы вер-теброгенного генеза (Попелянский Я.Ю., 1981, 1989; Вейн A.M. и др., 1999 Луцик А.А., 1999). Вертеброгенные причины болей в шее могут быть связаны с функциональными биомеханическими нарушениями, которые могут предшествовать морфологическим изменениям дегенеративно-дистрофического порядка или наблюдаться на их фоне. На шейном уровне довольно часто встречаются и болевые синдромы невертеброгенного генеза - миофас-циальные болевые синдромы (Тревелл Дж.Г., Симоне Д.Г., 1989; Вейн A.M. и др., 1999; Стояновский Д.М., 2002). Для предупреждения возникновения боли в шее вертеброгенной или миофасциальной природы, для ее лечения необходимо знать анатомо-физиологические особенности шейного отдела позвоночника, мышечную систему на данном уровне, биомеханические аспекты, лечебную тактику и приемы.
Шейный отдел позвоночника имеет тесное отношение к кровообращению в вертебрально-базилярной системе, так как одна из магистральных артерий головы - позвоночная артерия, проходит до большого затылочного отверстия в канале, образованном отверстиями в поперечных отростках шейных позвонков. Нарушения мозгового кровообращения в вертебрально-базилярной системе составляют 25-30% среди всех расстройств церебральной гемодинамики и 70% среди преходящих нарушений кровообращения головного мозга (Верещагин Н.В., 1980). В патогенезе этих нарушений мозгового кровообращения в вертебрально-базилярной системе определенное значение имеют и функциональные биомеханические нарушения шейного отдела позвоночника, которые вызывают спазм позвоночной артерии или оказывают рефлекторные воздействия на дистальные сосуды вертебрально-базилярной системы, ведут к мышечной компрессии позвоночной артерии напряженными шейными мышцами — нижней косой мышцей головы и передней лестничной мышцей (Красноярова Н.А., 1995, 1997; Шмидт И.Р., 2001). Для разработки патогенетического лечения, направленного на основные звенья в цепи патологического процесса возникновения и развития болезни, необходимо хорошо знать анатомию шеи, ее биомеханику, методы коррекции функциональных биомеханических нарушений. Шейная область имеет тесную связь и с каротидной системой кровообращения, так как здесь проходит общая сонная артерия, от которой начинается наружная и внутренняя сонные артерии. Венозная система шейной области собирает венозную кровь от головы и шеи. Следовательно, шейная область является значимым топографическим регионом для артериального и венозного кровообращения головного мозга, головы и самой шеи.
Шейный отдел является самым подвижным отделом позвоночника. Он тесно связан с важными нервными и висцеральными структурами. В связи с развитием цивилизации все чаще и чаще он подвергается статическим и динамическим перегрузкам. Это ведет к росту клинических проявлений, связанных с функциональными биомеханическими нарушениями на уровне шейного отдела позвоночника.
Данное руководство для врачей представляет иллюстрированный материал по анатомо-физиологическим особенностям шейного отдела позвоночника, скелетных мышц шеи, содержит анатомическую характеристику позвоночной артерии и сведения о клинической картине нарушений кровообращения в вертебрально-базилярной системе, освещает топографические особенности каротидной системы и дает сведения венозном оттоке на данном уровне, позволяет уточнить биомеханику шейного отдела позвоночника и знакомит с методами коррекции ее нарушений.
Информация, содержащаяся в руководстве, будет полезной для врачей, которые занимаются мануальной терапией и остеопатией, поможет невропатологам, ортопедам и терапевтам уточнить патогенетические аспекты разнообразных клинических проявлений, связанных с биомеханическими нарушениями на уровне шейного отдела позвоночника, и выбрать адекватную терапию.
ВОПРОСЫ ОСТЕОЛОГИИ
Остеология - это учение о костях. В теле взрослого человека существует комплекс костей и их соединений, которые и составляют скелет (Крылова Н.В., Искренко И.А., 2000; Коновалова И.В., Лембик Ж.Л., 2002; Самусев Р.П., Липченко В.Я., 2003; Гайворонский И.В., Ничипорук Г.И., 2005). Скелет взрослого человека содержит 206 костей. Они соединяются между собой при помощи соединительной, хрящевой или костной ткани.
Скелет человека подразделяют на следующие составляющие: осевой скелет, добавочный скелет. В состав осевого скелета входят: череп,
позвоночный столб, кости грудной клетки. В состав добавочного скелета входят: кости верхней конечности, кости нижней конечности.
Позвоночный столб - основа скелета человека. Он имеет метамерное строение, состоит из 33-34 позвонков, последовательно накладывающихся друг на друга. Между позвонками находятся межпозвонковые диски, обеспечивающие гибкость позвоночника. Позвоночник представляет собой один из наиболее сложных органов человеческого организма (Ульрих Э.В., Муш-кин А.Ю., 2002).
Различают отделы позвоночного столба: шейный, грудной, поясничный, крестцовый, копчиковый.
Шейный отдел позвоночника состоит из 7 позвонков, грудной - из 12 позвонков, поясничный - из 5 позвонков. Крестцовый отдел представляет собой крестец, состоящий из сросшихся 5 крестцовых позвонков, которые объединились в одну кость. Копчиковый отдел позвоночного столба состоит из 3-5 копчиковых позвонков, образующих копчик.
Все отделы позвоночника имеют свои анатомо-физиологические особенности, отличаются по биомеханике, вызывают специфические клинические проявления, требуют применения определенных методов лечения. Они испытывают различные нагрузки, имеют разный объем движения, дифференцируются по строению, выполняют определенные задачи. Вместе они составляют единую функциональную систему - позвоночник (Lewit К. и др., 1987; Левит К. и др., 1993).
Данное руководство посвящено изучению шейного отдела позвоночника, его биомеханике и коррекции ее нарушений. Изучение начинается с эмбрионального развития позвоночника и его шейного отдела.
ЭМБРИОГЕНЕЗ ПОЗВОНОЧНИКА
Индивидуальной развитие живого организма называется онтогенезом. Онтогенез находится в тесной связи с филогенезом - историей развития организмов. Эмбриология - наука, изучающая зародышевое развитие животного и человека. Медицинская эмбриология изучает закономерности развития зародыша человека (Рябов К.П., 1990; Афанасьев Ю.И. и др., 2004).
История этой науки уходит в глубину веков. Ученые древней Индии, Китая и Египта в своих сочинениях давали первые сведения о зарождении и развитии живых существ. Ученые Древней Греции (Демокрит, Плутарх, Гиппократ и др.) пытались изучить эмбриональное развитие. Дальнейшее развитие эмбриология получила в Александрии, в Риме. Гален прославился исследованиями в эмбриологии. Леонардо да Винчи впервые ввел количественный метод исследования по развитию и росту плода человека. В настоящее время эмбриология поставлена на научную основу, широко проводятся исследования, что способствует прогрессу в медицинских знаниях.
Онтогенез человека распадается на два больших периода (Привес М.Г. и др., 1974):
1. внутриутробный;
2. внеутробный - постнатальный.
Первый период длится от момента зарождения до рождения. Второй период длится от момента рождения до смерти. Внутриутробный период делится на эмбриональную фазу, когда происходит начальное развитие эм-бри-она и совершается основная закладка органов, и фетальную фазу, когда идет дальнейшее развитие плода до его рождения.
Эмбриогенез человека - часть его онтогенеза, включающая процесс эмбрионального развития человека. Процесс внутриутробного развития зародыша человека продолжается в среднем 280 суток (10 лунных месяцев). Оплодотворенная яйцеклетка способна к развитию - она проходит стадию зиготы, дробления, гаструляции с возникновением осевого комплекса зачатков органов и тканей, стадию органогенеза (Рябов К.П., 1990).
В процессе гаструляции происходит образование наружного зародышевого слоя - первичной эктодермы, внутреннего зародышевого листка - энтодермы. В эмбриональном периоде у всех позвоночных, включая человека, первым зачатком внутреннего скелета является «спинная струна» - хорда, возникающая из энтодермы (Некачалов В.В.,2000). Из эктодермы образуется нервная трубка. Ее замыкание начинается именно в шейном отделе, а затем распространяется сзади и в краниальном направлении. На 15-16 сутки в зародыше формируется осевой комплекс зачатков (Привес М.Г. и др., 1974):
1. нервная пластика, которая превращается постепенно в нервную трубку;
2. «спинная струна» - хорда, лежащая под ней;
3. средний зародышевый листок - мезодерма.
Мезодерма с 20-го дня беременности представлена метамерно расположенными по обеим сторонам хорды сомитами (Гэскилл С, Мерлин А., 1996). Сомиты дифференцируются на 3 части:
1. миотом - зачаток скелетной мускулатуры;
2. дерматом - зачаток соединительно-тканной основы кожи
(дермы);
3. склеротом - источник развития костных и хрящевых тканей.
Схема поперечного сечения зародыша в стадию гаструляции представлена на рисунке 1.
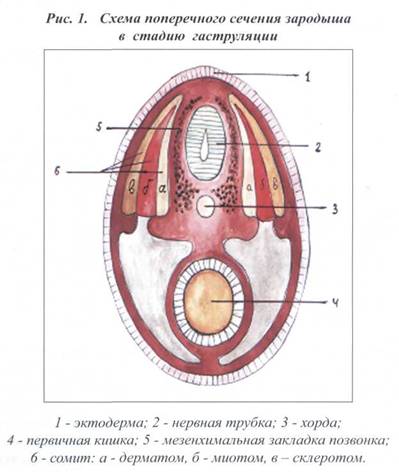
В течение 4-ой недели беременности клетки из парных склеротомов, которые расположены по обе стороны хорды, соединяются по средней линии. Из одной части этих клеток формируются межпозвонковые диски, из другой
- мезенхимальная основа позвонков. Хорда подвергается инволюции. Между позвонками она образует пульпозное ядро, вокруг которого формируется фиброзное кольцо и образуется межпозвонковый диск. Дуги позвонков происходят из склеротомов, окружающих нервную трубку. Уже на 6-ой неделе беременности в теле и дугах позвонков возникают хрящевые центры. На 7- ой неделе беременности появляются в центре позвонка два первичных цен тра оссификации, которые постепенно сливаются. После этого развиваются центры оссификации в каждой половине дуги позвонка.
При рождении каждый позвонок состоит из трех костных фрагментов, соединенных хрящем. Соединение костных частей каждого позвонка начинается в раннем детстве и завершается к 14-15 годам (Ревелл П.А., 1993).
Следовательно, в процессе онтогенеза человека наблюдаются 3 стадии развития позвоночника:
1. соединительно-тканная стадия,
2. хрящевая стадия,
3. костная стадия.
Соединительно-тканная или перепончатая стадия проходит на 3-4 неделе внутриутробного развития, хрящевая стадия - на 5-7 неделе, костная - начинается с 8-ой недели внутриутробного развития.
Позвоночник у новорожденных и у детей раннего возраста имеет выраженную подвижность. Он является очень гибким, что объясняется большим количеством хрящевой ткани. В период между вторым и четвертым месяцами жизни, когда ребенок начинает активно поднимать и удерживать голову, появляется передний изгиб шейной части - шейный лордоз. Когда ребенок начинает ходить, формируется постепенно поясничный лордоз и грудной кифоз. Физиологические изгибы позвоночника в сагиттальной плоскости образуются постепенно к 5-6 годам жизни. Фиксация позвоночника в детском возрасте остается довольно несовершенной длительное время.
Онтогенез находится в тесной взаимосвязи с филогенезом (Привес М.Г. и др., 1974). На низших ступенях организации у позвоночных позвоночник представлял собой соединительную ткань, окружающую спинную струну
- хорду (например, у ланцетника). У низших видов позвоночных появляется хрящевой скелет вокруг хорды (например, у акулы). С возникновением более организованных позвоночных, начиная с рыб и кончая млекопитающими, позвоночник становится костным. С развитием последнего хорда исчезает, оставаясь только в виде пульпозного ядра межпозвонкового диска. Именно костный скелет позволил животным выйти из воды на сушу, поднять свое тело над землей и встать на ноги.
Интересные сведения имеются по шейному отделу позвоночника в плане онтогенеза и филогенеза. Тела шейных позвонков имеют вытянутые края, которые называются полулунными или крючковидными отростками. Место соединения крючковидного отростка с нижнебоковым углом тела вышележащего позвонка называется унковертебральным сочленением. Поверхности его покрыты хрящем, имеется капсула сустава. Однако унковертебральные сочленения на уровне шейного отдела позвоночника появляются только после 20 лет вследствие воздействия статодинамичес-ких нагрузок. Так происходит развитие унковертебральных сочленений в онтогенезе (Wassilev W., 1965).
Филогенетические исследования по унковертебральным сочленениям провел Попелянский Я.Ю. (1981). Крючковидных отростков не оказалось у собаки, тигра, медведя. Они появились у наземных обезьян, стали выраженными у обезьян с вертикальным положением туловища и шеи - у мартышки, у орангутанга, у гориллы. Интересно, что у кенгуру крючковидные отростки соответствуют выраженным отросткам у человекообразных обезьян и у человека. Это, видимо, объясняется удерживанием головы на длинной шее.
Знания по филогенезу, онтогенезу и эмбриогенезу позвоночника позволяют более точно оценить анатомо-физиологические особенности шейного отдела позвоночника, его биомеханику.
ОБЩИЕ ПОЛОЖЕНИЯ УЧЕНИЯ О КОСТЯХ
Кость является живым, активно функционирующим и непрерывно обновляющимся органом (Самусевич Р.П., Липченко В.Я., 2003). Она имеет типичную форму строения, характерную архитектонику сосудов и нервов. Кость обладает определенной функцией, занимает точное положение в организме. Кость построена, в основном, из костной ткани.
Костная ткань - это специализированный тип соединительной ткани с высокой минерализацией межклеточного органического вещества, содержащего около 70% неорганических соединений, главным образом фосфата кальция (Афанасьев Ю И. и др., 2004). В костной ткани обнаружено более 30 микроэлементов - медь, стронций, цинк, барий, магний и т.д. Эти микроэлементы играют важную роль в метаболических процессах в организме. Матрикс - органическое вещество костной ткани, представлено белками коллагенового типа и липидами. По сравнению с хрящевой тканью в костной ткани содержится небольшое количество воды, хондроитинсерной кислоты, но имеется много лимонной кислоты и других кислот, образующих комплексы с кальцием. Кость является депо солей кальция, фосфора и др. Органические и неорганические компоненты костной ткани определяют механические свойства - способность сопротивляться растяжению, сжатию и др. Твердость кости зависит от содержания неорганических веществ (преимущественно, соли кальция). Эластичность, гибкость кости зависит от содержания органических веществ (преимущественно, белок оссеин). Кость взрослого человека содержит 2/3 неорганических и 1/3 органических веществ (Коновалова И.В.. Лембик Ж.Л.,2002). Не смотря на высокую минерализацию, в костной ткани постоянно происходит обновление входящих веществ, постоянное разрушение и созидание, адаптивные перестройки к изменяющимся условиям функционирования. Костная ткань является динамической системой. На протяжении всей жизни человека в этой динамической системе протекают процессы разрушения старой кости и образования новой. Это составляет цикл ремоделирования костной ткани.
206 костей в теле взрослого человека вместе с их соединениями состав-ля-ют скелет. В скелете человека различают следующие части (Гайворонс-кий И.В., Ничипорук Г.И., 2005):
1. кости черепа,
2. кости туловища,
3. кости конечностей.
Эта классификация позволяет разделить кости по расположению. К костям туловища по данной классификации относится позвоночник с грудной клеткой. Позвоночник является основой скелета человека.
По форме и строению различают четыре вида костей туловища и конечностей (Привес М.Г. и др., 1974; Некачалов В.В., 2000):
1. трубчатые кости
а) длинные (плечевая кость, кости предплечья,
бедренная кость, кости голени, ключица);
б) короткие (кости пясти, кости плюсны, кости пальцев);
2. плоские кости (тазовая кость, грудина, лопатка, ребро);
3. объемные кости (кости запястья, кости предплюсны);
4. смешанные кости (позвонки).
По развитию различают два вида костей:
1. первичные кости - они формируются на основе соединительной ткани, имеют соединительно-тканную и костную стадию развития;
2. вторичные кости -они формируются на основе хряща, имеют соединительно-тканную, хрящевую и костную стадии развития.
Первичные кости (кости лицевого черепа, кости крыши черепа) окостеневают по эндесмальному типу: путем оппозиционного роста из точек окостенения по направлению от центра к периферии. Вторичные кости, к которым относятся и шейные позвонки, окостеневают по энхондральному типу окостенения: от центра кости к периферии.
В позвоночном столбе разделяют позвонки по расположению в различных отделах позвоночника: шейные позвонки (позвонки на уровне шейного отдела позвоночника), грудные позвонки (позвонки на уровне грудного отдела позвоночника), поясничные позвонки (позвонки на уровне поясничного отдела позвоночника), крестец (сросшиеся крестцовые позвонки), копчик (сросшиеся копчиковые позвонки).
У человека на уровне шейного отдела позвоночника наблюдается 7 позвонков. Количество шейных позвонков является постоянным для всех млекопитающих независимо от длины шеи. 7 шейных позвонков насчитывается и у мыши, и у жирафа с длинной шеей (Привес М.Г. и др., 1974).
У человека позвонки в различных отделах единой биокинематической системы - позвоночник, имеют отличительные анатомо-физиологические особенности. Эти особенности ведут к выделению в позвоночном столбе определенных отделов - шейного, грудного, поясничного, крестцового, копчикового. Знание этих анатомо-физиологических особенностей шейного отдела позвоночника позволяет правильно оценить различные биомеханические аспекты, уточнить патогенетические механизмы формирования вер-теброгенных заболеваний, избрать наиболее эффективные методы лечения.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ
ОСОБЕННОСТИ ШЕЙНОГО ОТДЕЛА
ПОЗВОНОЧНИКА
Позвоночник состоит из 33-34 позвонков, которые последовательно накладываются друг на друга. Каждый позвонок (vertebra) имеет тело позвонка (corpus vertebrae) и дугу позвонка (arcus vertebrae). Тело представляет опорную часть позвонка. Дуга позвонка выполняет преимущественно защитную функцию. Она прикрепляется к телу сзади двумя ножками, которые замыкают позвоночное отверстие. Из совокупности подобных позвоночных отверстий в позвоночнике образуется позвоночный канал, в котором расположен спинной мозг.
На дуге позвонка имеются 7 отростков, которые служат для движения позвонков, так как к ним прикрепляются связки и мышцы, а отдельные отростки служат для образования суставов:
1. остистый отросток - непарный отросток, располагается
(processus spinosus) по средней линии, отходит от дуги
позвонка сзади;
2. поперечный отросток - парный отросток, отходит по бокам
(processus transversus) с каждой стороны дуги позвонка,
расположен во фронтальной
плоскости;
3. верхний и нижний суставные - парные отростки, служат для обра-
отростки (processus articularis зования межпозвонковых суставов,
superior et inferior)
Остистые и поперечные отростки на дуге позвонков служат для прикрепления связок и мышц, которые относятся к активной части опорно-двигательного аппарата. Связки и мышцы обладают способностью к сокращению - контрактильностью, в результате чего и совершается движение.
Суставные отростки служат для образования межпозвонковых суставов, в которых и совершаются движения позвонков.
Между телом и верхним суставным отростком расположена верхняя позвоночная вырезка (incisura vertebralis superior), между телом и нижним суставным отростком - нижняя позвоночная вырезка (incisura vertebralis inferior). Нижняя позвоночная вырезка по размерам несколько больше верхней вырезки. Между соседними позвонками, которые соединяются вместе нижней и верхней позвоночной вырезкой, образуется межпозвоночное отверстие (foramen intervertebrale), через которое проходят спинномозговые нервы и кровеносные сосуды.
Между двумя смежными позвонками находятся межпозвонковые диски.
Межпозвонковый диск состоит из следующих элементов:
- двух гиалиновых пластинок, примыкающим
к телам смежных позвонков;
- пульпозного ядра, которое является остатком
спинной хорды;
- фиброзного кольца по периферии диска.
Межпозвонковые диски выполняют три основные функции:
1. соединяют отдельные тела позвонков;
2. образуют суставы между телами позвонков;
3. несут на себе тяжесть тела.
Позвоночник представляет собой единую функциональную систему, состоящую из определенных отделов, имеющих специфическое строение, физиологию, функцию.
Атипичные шейные позвонки
К атипичным позвонкам относится 1 -й и 2-й шейные позвонки, которые значительно отличаются от других позвонков. Они расположены в верхнем шейном отделе позвоночного столба. Их особая форма, видимо, обусловлена участием в подвижном сочленении с черепом.
Типичные шейные позвонки
Типичные шейные позвонки - с третьего по седьмой включительно, являются позвонками, подобными другим по ходу всего позвоночного столба, но они имеют специфические анатомо-физиологические и биомеханические особенности, которые позволяют отличить их от позвонков других отделов позвоночника.
Тела типичных шейных позвонков имеют меньшую величину, чем тела позвонков на уровне грудного и поясничного отделов позвоночника. Форма тел поперечно-овальная, верхняя и нижняя поверхности несколько вогнутые, что придает им седловидную форму.
Боковые отделы верхних поверхностей тел позвонков выступают кверху над остальной частью тела. Эти вытянутые края позвонков называют крючковидными или унковертебральными отростками (processus uncinatus). Они слегка наклонены кнутри. Эти выступающие отростки охватывают нижнебоковые углы вышележащего позвонка. Образуются унковертебральные сочленения (сустав Люшка). Эти небольшие суставы заключены в капсулу, которая продолжается медиально в межпозвонковый диск. Такие суставы наблюдаются исключительно на уровне типичных шейных позвонков в нижнем шейном отделе позвоночника.
Поперечные отростки состоят их двух частей: собственно поперечного отростка и реберного отростка, который является рудиментом ребра. На нижнем шейном уровне поперечные отростки изогнуты кпереди. Сращение поперечных отростков шейных позвонков с рудиментом ребра приводит к появлению отверстия на этом уровне - foramen processus transversus. Получающийся из совокупности этих отверстий канал служит для прохождения позвоночной артерии и вены с каждой стороны. Позвоночная артерия имеет большое значение для кровообращения головного мозга, так как она относится к магистральным артериям, обеспечивающим кровоснабжение головного мозга.
На уровне сращения поперечного отростка шейного позвонка с рудиментом ребра имеются передний и задний бугорок - tuberculum anterius et poste-rius. Наиболее развит передний бугорок у шестого позвонка, к которому тесно прилежит сонная артерия. Для остановки кровотечения к переднему бугорку шестого шейного позвонка можно прижать сонную артерию. Поэтому, передний бугорок поперечного отростка шестого шейного позвонка называется сонным бугорком - tuberculum caroticum.
Типичные шейные позвонки имеют короткие суставные отростки, расположенные косо между фронтальной и горизонтальной плоскостями. Верхние суставные отростки (processus articularis superior) имеют плоскую, овальную форму, направлены вверх и назад. Нижние суставные отростки (processus ar-ticularis inferior) смотрят вперед и вниз, лежат ближе к фронтальной плоскости, чем верхние. Они служат для сочленения с суставными отростками смежных позвонков. Эти сочленения являются межпозвонковыми суставами, в которых и происходит движения шейных позвонков.
Остистые отростки шейных позвонков короткие, тонкие, направлены почти горизонтально, раздвоены на концах (за исключением 6-го и 7-го позвонков).
Между телом позвонка и дугой имеет позвоночное отверстие. Позвоночные отверстия смежных типичных шейных позвонков формируют позвоночный канал, в котором расположен спинной мозг. Позвоночные отверстия на уровне типичных шейных позвонков являются большими, треугольной формы. Это обеспечивает большие резервные пространства в позвоночном канале на уровне шейного отдела позвоночника.
Отличительными особенностями типичных шейных позвонков, которые позволяют отличить их от позвонков других отделов позвоночника, являются следующие:
- небольшие тела овальной формы, вытянутые в поперечном на правлении;
- на верхних поверхностях тел позвонков имеются крючковидные отростки;
- поперечный отросток состоит из собственно поперечного отростка и реберного отростка, являющегося рудиментом ребра;
- наличие отверстия в поперечном отростке для прохождения позвоночной артерии и вены;
- остистые отростки являются короткими, немного направленными вниз, раздвоенными на концах (исключая 6-й и 7-й позвонки);
- наличие большого позвоночного отверстия треугольной формы.
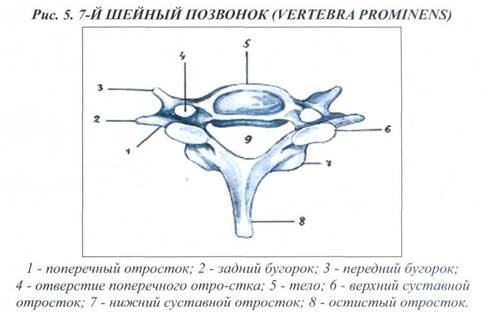
7-й шейный позвонок отличается от других типичных шейных позвонков. Он имеет самый длинный остистый отросток, поэтому его называют - «выдающийся» или «выступающий» (vertebra prominens). 7-ой шейный позвонок можно легко определить с помощью пальпации, что часто используется с диагностической целью для счета позвонков.
7-ой шейный позвонок является переходным, так как располагается на уровне шейно-грудного перехода. Именно поэтому его верхние компоненты типичны для шейного отдела позвоночника, а нижние - для грудного. Он имеет более крупное тело. Суставные поверхности располагаются под более острым углом. Отверстия в поперечных отростках служат только для прохождения позвоночной вены, так как позвоночная артерия вступает в костный канал, образованный отверстиями в поперечных отростках шейных позвонков, на уровне 6-го шейного позвонка.
7-й шейный позвонок (vertebra prominens) представлен на рис. 5.
 |
Эволюция позвоночника неуклонно шла по пути разделения всех отделов позвоночника, их совершенствования, дифференциации. В связи с прямохождением, в связи с движениями головы утрачиваются ближайшие ребра, формируется шейный отдел позвоночника. В нем формируются крючковидные отростки, ограничивающие чрезмерный боковой наклон. Тела шейных позвонков отличаются небольшими размерами, у 1-го шейного позвонка тело даже отсутствует. На уровне шейного отдела позвоночника наблюдаются только рудименты ребер, которые срастаются с поперечными отростками, что вызывает появление отверстий на этом уровне. Из совокупности этих отверстий получается канал, который служит для прохождения позвоночной артерии и вены с каждой стороны. Этот канал выполняет и функцию защиты позвоночной артерии. Она является одной из магистральных артерий головного мозга. Все это приводит к анатомо-физиологическим особенностям, которые довольно четко проявляются на уровне шейного отдела позвоночника.
Передние связки
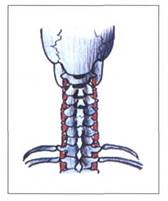
Первая группа связок на верхнем шейном уровне позвоночника представлена передними связками. Передние связки на верхнем шейном уровне располагаются по передней поверхности затылочной кости, на уровне передней дуги атланта и по передней поверхности тел верхних шейных позвонков. Они препятствуют переразгибанию головы и верхних шейных позвонков, способствуют движениям на верхнем шейном уровне и стабилизируют его, что является жизненно необходимым, так как на данном уровне происходит переход продолговатого мозга в спинной мозг.
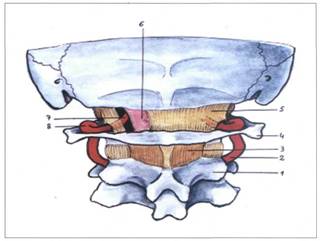
Эта группа представлена следующими связками - передняя атланто-затылочная мембрана (memdrana antlantooccipitalis), передняя латеральная атланто-затылочная связка (ligamentum atlantooccipitalis anterius lateralis), передняя атланто-аксиальная связка (ligamentum atlantoaxialis anterius), передняя продольная связка (ligamentum longitudinale anterius).
Рис. 8. СВЯЗКИ ВЕРХНЕГО ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА,
Задние связки
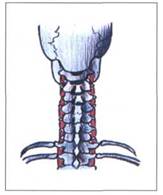
На верхнем шейном уровне позвоночника имеются задние связки, расположенные по задней поверхности затылочной кости и по ходу задних дуг ат-ланта и аксиса.
Рис. 9. ЗАДНИЕ СВЯЗКИ ВЕРХНЕГО ШЕЙНОГО
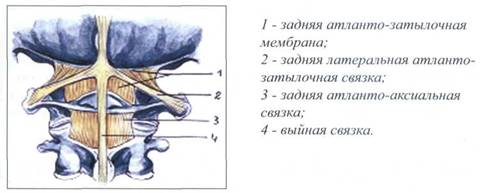 ОТДЕЛА ПОЗВОНОЧНИКА
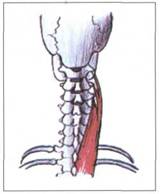
ОТДЕЛА ПОЗВОНОЧНИКА
Рис. 10. СВЯЗКИ НИЖНЕГО ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
 |
Рис. 11. СХЕМА ДВИЖЕНИЙ
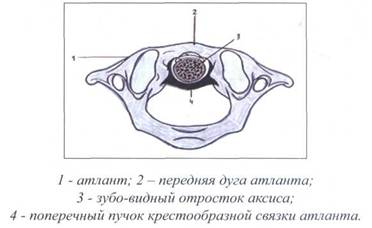
Рис. 12. СРЕДИННЫЙ АТЛАНТО-АКСИАЛЬНЫЙ
СУСТАВ (СУСТАВ КРЮВЕЛЬЕ)
 |
Боковой атланто-аксиальный сустав ( articulatio atlantoaxiales laterales ) - парный, симметричный, сформирован нижней суставной поверхностью боковой массы атланта и верхней суставной поверхностью аксиса. Верхние суставные поверхности аксиса имеют овальную форму и обращены немного вбок. В боковых атланто-аксиальных суставах возможны разнообразные движения - сгибание, разгибание, ротация, боковой наклон, но объем движений минимальный.
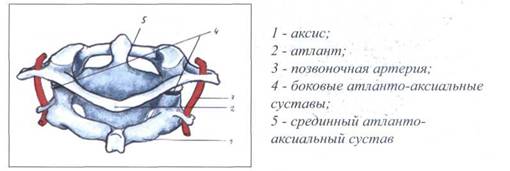
Комбинированное атланто-аксиальное сочленение представлено на рисунке 13.
Рис. 13. КОМБИНИРОВАННОЕ АТЛАНТО-АКСИАЛЬНОЕ СОЧЛЕНЕНИЕ
 |
Краниоцервикальное соединение (сустав головы)
Соединение позвоночника с черепом представляет собой комбинацию нескольких сочленений - парный атланто-затылочный сустав, атланто-ак-сиальный сустав, включающий в себя срединный атланто-зубовидный и парные боковые атланто-аксиальные суставы. Комбинированное краниоцервикальное соединение называют суставом головы (Левит К. и др., 1993). Сустав головы представляет собой тип шаровидного сустава, в котором допускаются движения вокруг трех осей:
вокруг фронтальной оси - сгибание, разгибание
(флексия, экстензия);
вокруг сагиттальной оси - боковой наклон
(латерофлексия);
вокруг вертикальной оси - ротация.
Движения имеют небольшую амплитуду. Наиболее физиологичным движением на уровне сустава головы является ротация.
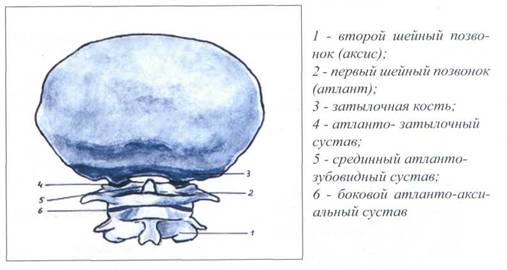
Краниоцервикальное соединение (сустав головы) представлено на рисунке 14.
Рис. 14. КРАНИОЦЕРВИКАЛЬНОЕ СОЕДИНЕНИЕ (СУСТАВ ГОЛОВЫ)
 |
Фасции шеи
Фасции шеи имеют сложное строение и индивидуальную выраженность (Лиев А.А., Татьянченко В.К., 1996). Они окутывают мышцы, сосуды, нервы, железы и органы шеи, образуя для них фасциальные мешки и фасциальные влагалища. Анатомия фасций шеи в связи с большим количеством органов и мышц в этой области достаточно сложна.
Фасция представляет собой соединительно-тканную пластинку, которая бывает различной толщины и длины. Она содержит большое количество коллагеновых и эластических волокон, ориентированных в определенном направлении. Фасция выполняет защитную функцию, окружая мышцу или целый мышечный регион, образуя защитную оболочку вокруг различных частей тела. Она служит местом начала или прикрепления мышц, определяет направление хода сосудов и нервов, играет существенную роль в кровообращении и лимфообращении.
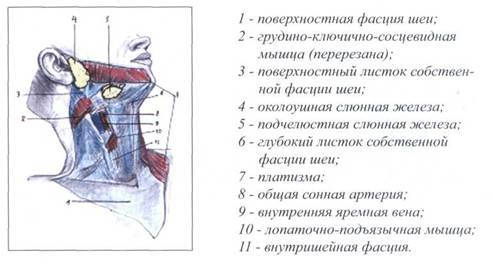
На шее, по В.Н. Шевкуненко (Курс топографической анатомии, 1947), выделяют пять фасциальных листков:
1. первый листок - поверхностная фасция шеи,
2. второй листок - поверхностный листок
собственной фасции шеи,
3. третий листок - глубокая фасция шеи,
4. четвертый листок - внутришейная фасция,
5. пятый листок - превертебральная фасция.
Схема фасций шеи представлена на рисунке 15.
Рис. 15. СХЕМА ФАСЦИЙ ШЕИ
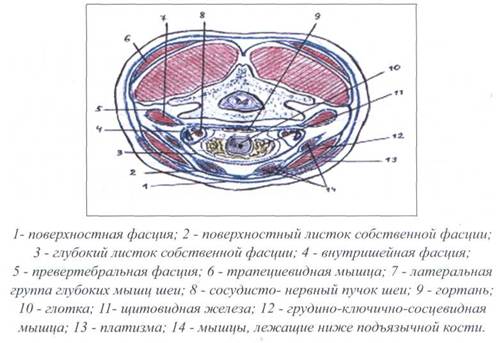 |
Рис. 17. СРЕДНИЙ СЛОЙ ФАСЦИЙ ШЕИ
 |
5.Пятый листок - предпозвоночная фасция.
Идет от основания черепа до тела 3-го грудного позвонка, прикрепляясь латерально к поперечным отросткам шейных позвонков. Распространяясь латеральнее поперечных отростков, предпозвоночная фасция покрывает шейный симпатический ствол, образует фасциальные футляры для подключичной артерии, вены, плечевого сплетения, для глубоких мышц шеи.
Глубокий слой предпозвоночной фасции шеи представлен на рисунке 18.
Рис. 18. ГЛУБОКИЙ СЛОЙ ПРЕДПОЗВОНОЧНОЙ ФАСЦИИ ШЕИ
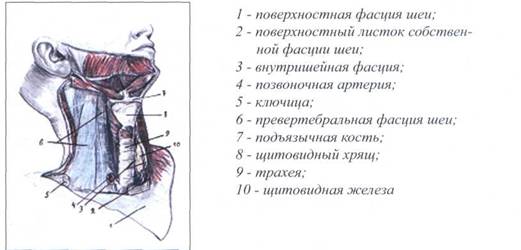 |
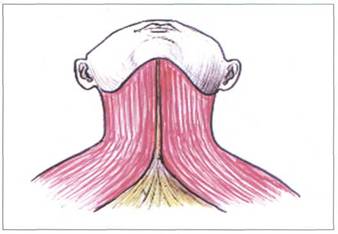
Рис. 19. ТРАПЕЦИЕВИДНАЯ МЫШЦА (М. TRAPEZIUS )
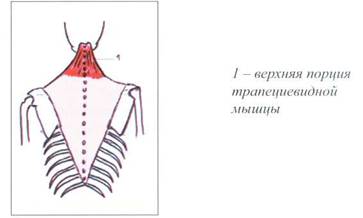 |
Функция верхней порции трапециевидной мышцы (m.trapezius):
- разгибание головы (при двустороннем сокращении),
- разгибание шейного отдела позвоночника (при двустороннем
сокращении),
- боковой наклон головы (при одностороннем сокращении),
- боковой наклон шейного отдела позвоночника (при односто
роннем сокращении),
- поднимание плечевого пояса вверх.
-
Рис. 20. МЫШЦА, ПОДНИМАЮЩАЯ ЛОПАТКУ
(М. LEVATOR SCAPULAE )
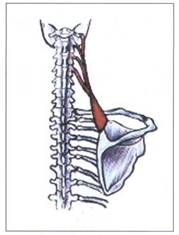 |
Функция мышцы, поднимающей лопатку, (m. levator scapulae):
- поднимание лопатки,
- тоническая мышца.
Рис. 21. ВЫПРЯМИТЕЛЬ ПОЗВОНОЧНИКА
(М. ERECTOR SPINAE )
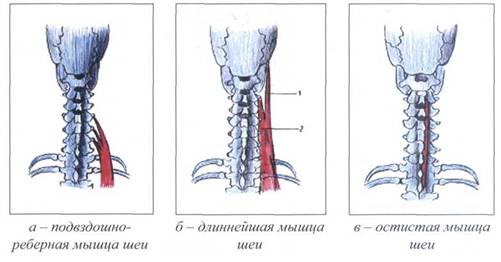
Функция выпрямителя позвоночника (m. erector spinae) на уровне шейного отдела позвоночника:
- разгибание шейного отдела позвоночника (при двустороннем
сокращении),
- разгибание головы (при двустороннем сокращении),
- боковой наклон шейного отдела позвоночника в свою сторону
(при одностороннем сокращении),
- боковой наклон головы в свою сторону (при одностороннем
сокращении),
- тоническая мышца.
Рис. 22. ПОПЕРЕЧНО-ОСТИСТАЯ МЫШЦА
(М. TRANSVERSOSPINALIS )
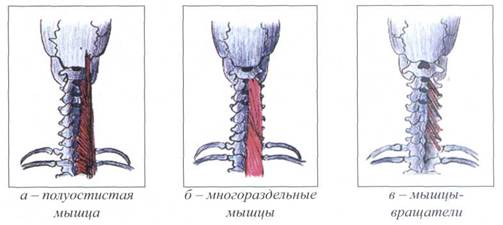
Поперечно-остистая мышца располагается вдоль всего позвоночного столба под выпрямителем позвоночника. Топографически в мышце различают поверхностный слой, представленный полуостистой мышей (m. semispi-nalis), средний - многораздельными мышцами (mm.multifidi), и глубокий слой - мышцами-вращателями (mm. rotators).
Пучки поверхностного слоя перебрасываются через четыре-шесть позвонков, среднего - через два-четыре позвонка, пучки глубокого слоя соединяют смежные позвонки между собой.
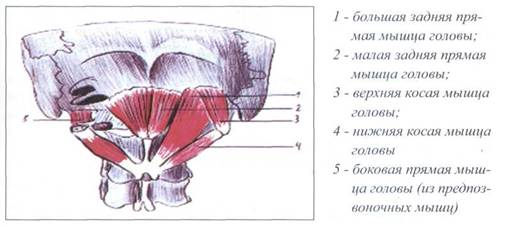
На уровне сочленения шейного отдела позвоночника с зытылочной костью поперечно-остистая мышца (m.transversospinalis) достигает особого развития, формируя глубокие подзатылочные мышцы. В группу глубоких подзатылочных мышц входят четыре парные мышцы - две прямые и две косые.
Прямые мышцы:
1. большая задняя прямая мышца головы
( m . rectus capitis posterior major ) -
протягивается от остистого отростка аксиса в виде веера до латеральной части нижней выйной линии затылочной кости;
2. малая задняя прямая мышца головы
(m. rectus capitis posterior minor) -
лежит глубже предыдущей, идет от заднего бугорка атланта до медиальной части нижней выйной линии затылочной кости.
Косые мышцы:
1. верхняя косая мышца головы
( m . obliquus capitis superior ) -
короткая мышца треугольной формы, идет от поперечного отростка атланта к нижней выйной линии затылочной кости, волокна лежат почти вертикально;
2. нижняя косая мышца головы
(m. obliquus capitis inferior) -
толстая, веретенообразная мышца, идет от остистого отростка аксиса к поперечному отростку атланта, лежит перпендикулярно верхней косой мышце.
Глубокие подзатылочные мышцы представлены на рисунке 23.
Рис. 23. ГЛУБОКИЕ ПОДЗАТЫЛОЧНЫЕ МЫШЦЫ
Функция поперечно-остистой мышцы (m. transversospinalis) на уровне шейного отдела позвоночника:
- разгибание шейного отдела позвоночника (при двустороннем сокращении);
- разгибание головы (при двустороннем сокращении);
- боковой наклон шейного отдела в свою сторону (при одностороннем сокращении);
- ротация шейного отдела в противоположную сторону (при одностороннем сокращении);
- боковой наклон головы (при одностороннем сокращении);
- ротация головы (при одностороннем сокращении).
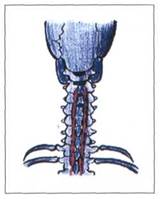
Межостистые мышцы
( Mm . interspinales )
Межостистые мышцы (mm. interspinales) представляют собой короткие парные мышечные пучки, которые натягиваются между остистыми отростками двух соседних позвонков по ходу всего шейного отдела позвоночника. Они наблюдаются только в наиболее подвижных отделах позвоночника - шейном и поясничном. В грудной области они отсутствуют.
Межостистые мышцы (mm. interspinales) на уровне шейного отдела позвоночника представлены на рисунке 24.
Рис. 24. МЕЖОСТИСТЫЕ МЫШЦЫ
( MM . INTERSPINALES )
Функция межостистых мышц (mm. interspinales):
- разгибание шейного отдела позвоночника.
Рис. 25. МЕЖПОПЕРЕЧНЫЕ МЫШЦЫ
( MM . INTERTRANSVERSARII )
Функция межпоперечных мышц (mm. intertransversarii): - боковой наклон шейного отдела позвоночника (при одностороннем сокращении).
Рис. 26. РЕМЕННАЯ МЫШЦА ГОЛОВЫ
(М. SPLENIUS CAPITIS )
Функция ременной мышцы головы (m. splenius capitis):
- разгибание головы (при двустороннем сокращении);
- разгибание шейного отдела позвоночника (при двустороннем
сокращении);
- ротация головы в свою сторону (при одностороннем
сокращении);
- ротация шейного отдела позвоночника в свою сторону (при
одностороннем сокращении).
-
Рис . 27. РЕМЕННАЯ МЫШЦА ШЕИ
( М . SPLENIUS CERVICIS)
Функция ременной мышцы шеи (m.splenius cervicis):
- разгибание шейного отдела позвоночника (при двустороннем
сокращении);
- ротация шейного отдела позвоночника в свою сторону (при
одностороннем сокращении).
Поверхностный слой мышц
Подкожная мышца шеи (m. platysma) и грудино-ключично-сосцевид-ная мышц (т. sternocleidomastoideus) входят в состав поверхностного слоя мышц шеи. Эти поверхностные мышцы боковой и вентральной поверхности на уровне шейного отдела позвоночника являются дериватами висцеральных дуг.
Рис. 28. ПОДКОЖНАЯ МЫШЦА ШЕИ
(М. PLATYSMA )
Функция подкожной мышцы шеи (m. platysma):
- оттягивает кожу шеи;
- оттягивает угол рта книзу.
-
Рис. 29. ГРУДИНО-КЛЮЧИЧНО-СОСЦЕВИДНАЯ МЫШЦА
(М. STERNOCLEIDOMASTOIDEUS )
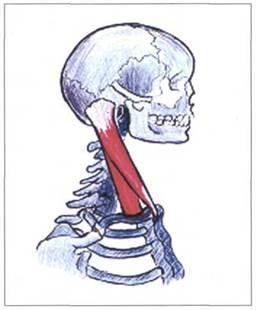
Функция грудино-ключично-сосцевидной мышцы (m. sternocleidomas-toideus):
- сгибание шейного отдела позвоночника и разгибание голо вы (при двустороннем сокращении);
- ротация головы в противоположную сторону и боковой наклон в свою сторону (при одностороннем сокращении);
- боковой наклон шейного отдела в свою сторону с одновременным разгибанием головы и ротацией ее в противоположную сторону (при одностороннем сокращении);
- тоническая мышца.
Срединная группа
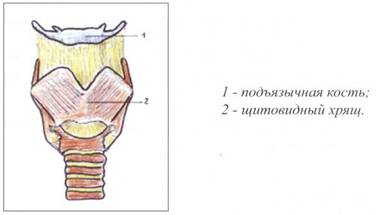
Срединная группа мышц боковой и вентральной поверхности на уровне шейного отдела позвоночника располагается около подъязычной кости. Именно поэтому эти мышцы называют мышцами подъязычной кости. Большинство их прикрепляется к подъязычной кости, некоторые - к щитовидному хрящу гортани.
Подъязычная кость (os hyoideum) имеет дугообразную форму, располагается ниже нижней челюсти (у корня языка) и выше гортани. Она состоит из тела и отходящих от него двух пар рожек: большие рожки отходят кзади и несколько кнаружи, малые рожки — кверху и кзади. Подъязычная кость подвешивается к основанию черепа с помощью двух фиброзных связок.
Ниже подъязычной кости располагается щитовидный хрящ гортани (carti-lago thyreoidea). Это гиалиновый, самый крупный хрящ гортани. Он состоит из двух пластинок, которые кпереди срастаются под некоторым углом. Все мышцы срединной группы прикрепляются к подъязычной кости или к щитовидному хрящу гортани. В зависимости от их расположения по отношению к подъязычной кости все мышцы срединной группы на вентральной поверхности шеи разделяются на мышцы, лежащие выше подъязычной кости, и мышцы, лежащие ниже подъязычной кости.
Следовательно, топографически срединная группа делится на две подгруппы:
1. мышцы, лежащие выше подъязычной кости;
2. мышцы, лежащие ниже подъязычной кости.
Подъязычная кость и щитовидный хрящ гортани представлены на рисунке 30.
Рис. 30. ПОДЪЯЗЫЧНАЯ КОСТЬ И ЩИТОВИДНЫЙ ХРЯЩ ГОРТАНИ
1. Мышцы, лежащие выше подъязычной кости.
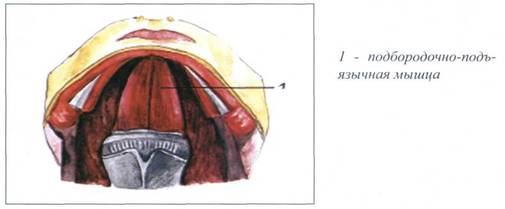
К мышцам, лежащим выше подъязычной кости, относятся следующие мышцы: двубрюшная мышца (m. digastricus), шилоподъязычная мышца (т. stylohyoideus), челюстно-подъязычная мышца (m. mylohyoideus), подборо-дочно-подъязычная мышца (т. geniohyoideus). Эти мышцы залегают между подъязычной костью и нижней челюстью.
Мышцы, лежащие выше подъязычной кости, в срединном слое вентральной поверхности шеи располагаются в два слоя - поверхностный слой и глубокий слой. Первые три мышцы - двубрюшная мышца (m. digastricus), шило-подъязычная мышца (т. stylohyoideus), челюстно-подъязычная мышца (m. mylohyoideus), находятся в поверхностном слое мышц, лежащих выше подъязычной кости. Подбородочно-подъязычная мышца (m. geniohyoideus) находится в глубоком слое.
Следует подчеркнуть, что эта группа мышц, лежащих выше подъязычной кости, имеет очень большое значение для жизнедеятельности человека, так как эти мышцы вместе с нижней челюстью, подъязычной костью, гортанью и трахеей входят в состав сложного аппарата, играющего значительную роль в образовании членораздельной речи. А речь является важным свойством человеческого организма. Благодаря речи люди общаются друг с другом, что является необходимым для жизнедеятельности. С этим связана большая важность правильной и согласованной работы этой группы мышц, лежащих выше подъязычной кости, обеспечивающих членораздельную речь.
Рис. 31. ПОВЕРХНОСТНЫЙ СЛОЙ МЫШЦ, ЛЕЖАЩИХ ВЫШЕ ПОДЪЯЗЫЧНОЙ КОСТИ
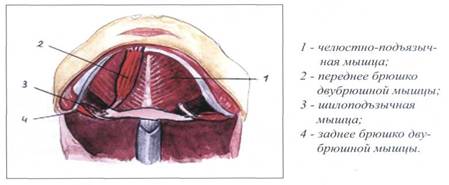
Рис. 32. ГЛУБОКИЙ СЛОЙ МЫШЦ, ЛЕЖАЩИХ ВЫШЕ ПОДЪЯЗЫЧНОЙ КОСТИ
2. Мышцы, лежащие ниже подъязычной кости.
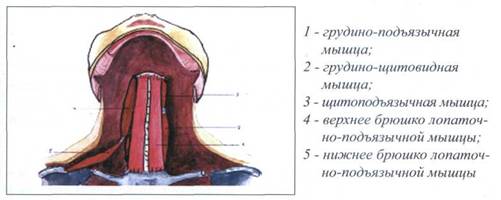
К мышцам, лежащим ниже подъязычной кости относятся следующие мышцы: грудино-подъязычная мышца (m. sternohyoideus), грудино-щи-товидная мышца (m. sternothyroideus), щитоподъязычная мышца (m. thy-rohyoideus), лопаточно-подъязычная мышца (m. omohyoideus).
Мышцы, лежащие ниже подъязычной кости, располагаются на шее по сторонам средней линии, спереди гортани, дыхательного горла и щитовидной железы, протягиваясь между подъязычной костью и грудиной, лопаткой.
Рис. 33. МЫШЦЫ, ЛЕЖАЩИЕ НИЖЕ ПОДЪЯЗЫЧНОЙ КОСТИ
Глубокий слой мышц
Данная группа мышц раполагается в глубоком мышечном слое на боковой и вентральной поверхности шеи. Топографически мышцы глубокого слоя разделяются на две группы:
1. боковые мышцы, прикрепляющиеся к ребрам;
2. предпозвоночные мышцы.
К боковым мышцам, прикрепляющимся к ребрам, относятся лестничные мышцы - передняя лестничная мышца (m. scalenus anterior), средняя лестничная мышца (m. scalenus medius), задняя лестничная мышца (m. scalenus posterior).
В группу предпозвоночных мышц входят длинная мышца шеи (m. longus colli), длинная мышца головы (т. longus capitis), прямые мышцы головы - передняя и боковая (тт. recti capitis anterior et lateralis).
По расположению боковые мышцы, прикрепляющиеся к ребрам, составляют латеральную группу глубоких мышц, а предпозвоночные мышцы - медиальную.
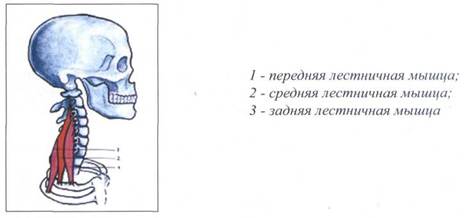
1. Латеральная группа мышц, прикрепляющихся к ребрам.
К латеральной группе мышц, прикрепляющихся к ребрам, относятся лестничные мышцы (mm. scaleni), которые представляют собой видоизмененные межреберные мышцы, чем объясняется их прикрепление на ребрах. Они лежат на передне-латеральной поверхности шейного отдела позвоночника как мышечные растяжки и соединяют поперечные отростки позвонков с верхними ребрами. Имеется три лестничные мышцы:
передняя лестничная мышца (m. scalenus anterior),
средняя лестничная мышца (m. scalenus medius),
задняя лестничная мышца (m. scalenus posterior).
Рис. 34. ЛЕСТНИЧНЫЕ МЫШЦЫ
2. Медиальная группа предпозвоночных мышц
К медиальной группе предпозвоночных мышц, которые располагаются по передней поверхности шейного отдела позвоночника, относятся следующие: длинная мышца шеи (m. longus colli), длинная мышца головы (т. longus capi-tis), прямые мышцы головы - передняя и боковая (тт. recti capitis anterior et lateralis).
Боковая прямая мышца головы
( т . rectus capitis lateral is)
Боковая прямая мышца головы (т. rectus capitis lateralis) является короткой мышцей квадратной формы. Начинается от поперечного отростка атланта, поднимается вверх, направляется несколько латерально. Боковая прямая мышца головы прикрепляется к яремному отростку затылочной кости.
Боковая прямая мышца головы (m. tectus capitis lateralis) представлена на рисунке 35.
Функция боковой прямой мышцы головы (m. tectus capitis lateralis):
- сгибание головы (при двустороннем сокращении);
- боковой наклон головы (при одно сторон нем сокращении).
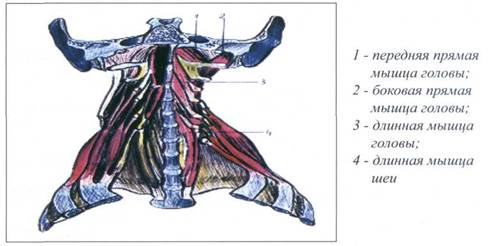 Рис. 35. ПРЕДПОЗВОНОЧНЫЕ МЫШЦЫ ШЕИ
Рис. 35. ПРЕДПОЗВОНОЧНЫЕ МЫШЦЫ ШЕИ
ДВИЖЕНИЯ ГОЛОВЫ
Шейный отдел позвоночника является не только опорой головы, но и обеспечивает ее движения, благодаря верхнему шейному уровню. Здесь образуется комбинированный сустав головы - соединение позвоночника с черепом. Он состоит из нескольких сочленений - парный атланто-затылочный сустав, атланто-аксиальный сустав, включающий в себя срединный атланто-зубовидный и парные боковые атланто-аксиальные суставы. Эта комбинация допускает движения вокруг трех осей в трех плоскостях как в шаровидном суставе. Движения обеспечивает мышечная система на уровне шейного отдела позвоночника и головы.
Разгибание (экстензия):
выпрямитель позвоночника (m. erector spinae);
поперечно-остистая мышца (m. transversospinalis);
ременная мышца головы (т. splenius capitis);
трапециевидная мышца (m. trapezius) - верхняя порция;
грудино-ключично-сосцевидная мышца (т. sternocleidomastoideus)
Разгибание головы обеспечивают глубокие и поверхностные мышцы дорзальной стороны шеи, поверхностные мышцы боковой стороны шеи при одновременном сокращении с двух сторон.
Сгибание (флексия):
длинная мышца головы (m. longus capitis);
передняя прямая мышца головы (т. rectus capitis anterior);
боковая прямая мышца головы (т. rectus capitis lateralis);
двубрюшная мышца (т. digastricus);
подбородочно-подъязычная мышца (т. geniohyoideus)
Сгибание производят глубокие предпозвоночные мышцы боковой и вентральной поверхности шеи при двухстороннем сокращении.
Боковой наклон (латерофлексия):
выпрямитель позвоночника (m. erector spinae);
поперечно-остистая мышца (m. transversospinalis);
трапециевидная мышца (m. trapezius) - верхняя порция;
длинная мышца головы (т. longus capitis);
передняя прямая мышца головы (т. rectus capitis anterior);
боковая прямая мышца головы(т. rectus capitis lateralis)
Боковой наклон головы происходит при одновременном сокращении мышц дорзальной, боковой и вентральной поверхности на уровне шейного отдела позвоночника с одной стороны. При этом сторона сокращения мышц соответствует стороне бокового наклона.
Ротация:
поперечно-остистая мышца (m. transversospinalis);
ременная мышца головы (т. splenius capitis);
грудино-ключично-сосцевидная мышца (т. sternocleidomastoideus)
Ротация головы происходит при одновременном сокращении этих косых мышц дорзальной, боковой и вентральной поверхности на уровне шейного отдела позвоночника. Причем, поперечно-остистая мышца (m. transversospinalis) и грудино-ключично-сосцевидная мышца (т. sternocleidomastoideus) поворачивают голову в противоположную сторону, а ременная мышца головы (m. splenius capitis) - в сторону своего сокращения.
На уровне шейного отдела позвоночника и на уровне кранио-цервикаль-ного перехода возможны и небольшие смещения (шифты или трансляции).
СОСУДОВ ШЕЙНОЙ ОБЛАСТИ
Шейная область тесно связана с сосудами большого круга кровообращения, так как некоторые кровеносные сосуды проходят в указанном регионе. Именно в шейной области расположены сосуды, по которым происходит ее кровоснабжение, и магистральные сосуды головы, обеспечивающие кровообращение в головном мозге (Пуцилло М.В. и др., 2002).
На данном уровне различают две артериальные системы:
каротидная система,
вертебрально-базилярная система
КАРОТИДНАЯ СИСТЕМА
Каротидная система является сосудистой системой большого круга кровообращения, берущей начало от общей сонной артерии (a. carotis communis). Общая сонная артерия (a. carotis communis) выходит справа из плечеголовного ствола (truncus brachiocephalicus), слева - непосредственно из дуги аорты. Левая общая сонная артерия несколько длиннее правой. Правая и левая общие сонные артерии направляются вертикально вверх, проходят позади грудино-ключичного сочленения и ложатся под грудино-ключич-но-сосцевидную мышцу.
Каждая артерия граничит латерально с внутренней яремной веной и блуждающим нервом, кпереди проходит шейная петля, кзади расположены глубокие мышцы шеи с предпозвоночной фасцией, медиально - трахея, пищевод и щитовидная железа.
Общие сонные артерии направляются по шее вверх, не отдавая ни одной ветви. На уровне верхнего края щитовидного хряща каждая общая сонная артерия делится на наружную и внутреннюю сонную артерию.
Место бифуркации общей сонной артерии соответствует в большинстве случаев уровню четвертого шейного позвонка - CIV.
Наружная сонная артерия
Наружная сонная артерия (a. carotis externa) поднимается по передне-боковой поверхности шеи до околоушной железы, у верхнего края которой делится на свои конечные ветви - верхнечелюстная артерия (a. maxillaris) и поверхностная височная артерия (a. temporalis superficialis).
В месте бифуркации она по диаметру просвета почти равна диаметру внутренней сонной артерии, но, направляясь кверху, она значительно уменьшается в диаметре.
Наружная сонная артерия на своем пути отдает 9 ветвей:
1. верхняя щитовидная артерия (a. thyreoidea superior),
2. язычная артерия (a. lingualis),
3. лицевая артерия (a. facialis),
4. грудиноключично-сосцевидная артерия (a.sternocleidomastoideus),
5. затылочная артерия (a.occipitalis),
6. задняя ушная артерия (a. auricularis posterior),
7. восходящая глоточная артерия (a. pharyngea ascendens),
8. поверхностная височная артерия (a.temporalis superficialis),
9. верхнечелюстная артерия (a. maxillaris).
Две последние артерии - поверхностная височная артерия (a.temporalis superficialis) и верхнечелюстная артерия (a. maxillaris), являются концевыми ветвями наружной сонной артерии.
Наружная сонная артерия обеспечивает кровоснабжение щитовидной железы, гортани, языка, неба, миндалин, грудиноключично-сосцевидной мышцы, мышц затылка, подчелюстной и околоушной слюнных желез, ушной раковины, кожи головы, костей и мышц лица (мимических и жевательных), зубов верхней и нижней челюсти, полости носа, наружного и среднего уха, твердой мозговой оболочки.
Наружная сонная артерия (a. carotis externa) представлена на рисунке 66.
Внутренняя сонная артерия
Внутренняя сонная артерия (a.carotis interna), начавшись от общей сонной артерии, поднимается вверх к черепу, в который входит через сонный канал (canalis caroticus) височной кости.
На шее артерия делает два небольших изгиба:
1. выпуклостью назад и латерально (при обходе наружной сонной артерии);
2. выпуклостью вперед и медиально.
Перед входом в сонный канал (canalis caroticus) внутренняя сонная артерия направляется к средней линии.
В устье внутренней сонной артерии отмечается расширение - сонная пазуха ( sinus caroticus ), содержащий барорецепторы и связанный с ветвями языкоглоточного, блуждающего нервов и симпатического ствола. Стенка его отличается от обычной артериальной: средняя оболочка истончена, адвен-тиция утолщена, содержит много эластических волокон и рецепторов. Благодаря значительному рецепторному аппарату сонная пазуха является каро-тидной рефлексогенной зоной, принимающей участие в регуляции работы сердца и артериального давления.
Различают 4 части внутренней сонной артерии, следуя топографической характеристике:
1. шейная часть,
2. каменистая часть,
3. пещеристая часть,
4. мозговая часть.
Шейная часть - находится между бифуркацией общей сонной
артерии и наружным отверстием сонного канала. Именно в этой части внутренняя сонная артерия располагается в шейной области. В верхнем отделе шеи внутренняя сонная артерия лежит между внутренней яремной веной и глоткой. Она окружена обильно венозным и симпатическим сплетениями. Периартериальная симпатическая цепь вокруг внутренней сонной артерии образуется постганглионарными волокнами верхнего и среднего шейных симпатических узлов. В шейной области внутренняя сонная артерия ветвей не дает.
Каменистая часть - соответствует расположению внутренней сонной артерии в сонном канале височной кости. Внутренняя сонная артерия изменяет вертикальный ход на горизональный. Через рваное отверстие она проникает в полость черепа и направляется к пещеристому синусу. От нее в каменистой части отходят сонно-барабанные артерии и крыловидная ветвь.
Пещеристая часть - соответствует прохождению внутренней сонной артерии через пещеристую пазуху, где она делает S-образный изгиб. В этой зоне от артерии отходят сонно-пещеристые ветви. Внутренняя сонная артерия доходит до задней ножки малого крыла основной кости, поворачивает назад и покидает пещеристый синус.
Мозговая часть - находится после прохождения внутренней сонной
артерии через твердую мозговую оболочку в субдуральной пространство. Первая крупная внутричерепная ветвь внутренней сонной артерии - глазничная артерия. Затем от нее отходят задняя соединительная артерия, передняя артерия сосудистого сплетения. Сама внутренняя сонная артерия делится на переднюю и более крупную среднюю мозговые артерии.
Внутренняя сонная артерия до входа в череп располагается в шейной области, что послужило основанием для разделения ее на два отдела:
1. экстракраниальный отдел,
2. интракраниальный отдел
Внутренняя сонная артерия в интракраниальном отделе, который соответствует ее мозговой части, отдает следующие крупные ветви:
1. глазничная артерия (a.ophtalmica),
2. верхняя гипофизарная артерия (a.hypophysialis superior),
3. задняя соединительная артерия (a. communicans posterior),
4. передняя ворсинчатая артерия (a. chorioidea anterior),
5. передняя мозговая артерия (a. cerebri anterior),
6. средняя мозговая артерия (a. cerebri media),
Внутренняя сонная артерия обеспечивает кровоснабжение глаза с его вспомогательными образованиями, кожи и мышц лба. По внутренним сонным артериям поступает 70% крови, притекающей к головному мозгу. Ка-ротидной системой осуществляется кровоснабжение большей части мозга — полушарий и промежуточного мозга, образуются сосудистые сплетения в боковых желудочках. Ветви внутренней сонной артерии являются одними из основных путей коллатерального кровообращения между каротидной и вертебрально-базилярной системами.
Внутренняя сонная артерия (a. carotis interna) представлена на рисунке 36.
Рис. 36. АРТЕРИАЛЬНАЯ СИСТЕМА ШЕЙНОЙ ОБЛАСТИ
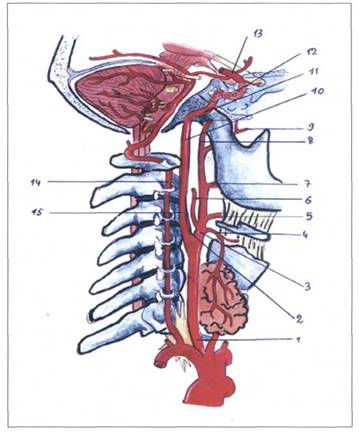
1 - общая сонная артерия ( a . carotis communis ),
2 - бифуркация общей сонной артерии,
3 - наружная сонная артерия ( a . carotis externa ),
4 - верхняя щитовидная артерия ( a . thyreoidea superior ),
5 - язычная артерия (a. lingualis),
6 - затылочная артерия (a. occipitalis),
7 - лицевая артерия (a. facialis),
8 - поверхностная височная артерия (a. temporalis superficialis),
9 - верхнечелюстная артерия (a. maxillaries),
10 - шейная часть внутренней сонной артерии,
11 - каменистая часть внутренней сонной артерии,
12 - пещеристая часть внутренней сонной артерии,
13 - мозговая часть внутренней сонной артерии,
14 - позвоночная артерия (a. vertebralis),
15 - внутренняя сонная артерия ( a . carotis interna ).
Позвоночная артерия
Позвоночная артерия является первой и самой крупной ветвью подключичной артерии, отходит справа - под острым, слева - под прямым углом (Верещагин Н.В., 1980), располагаясь медиальнее передней лестничной мышцы (Dasseler E.H., Anson D.J., 1959). Она поднимается к поперечному отростку шестого шейного позвонка – СVI проходя позади внутренних яремных вен, позади и латерально от симпатических стволов и звездчатых узлов, впереди поперечного отростка седьмого шейного позвонка – СVI Позвоночная артерия вступает в отверстие поперечного отростка шестого шейного позвонка – СVII, поднимается вверх в канале, образованном отверстиями в поперечных отростках шейных позвонков. Отверстие формируется спереди рудиментом реберного отростка, медиально - телом позвонка, сзади - дужкой позвонка и поперечным отростком, латерально - костной перекладиной, соединяющей реберный и поперечный отростки (Жулев Н.М. и др., 2004). Выйдя из поперечного отростка второго шейного позвонка - аксиса, позвоночная артерия меняет свое вертикальное положение на горизонтальное, идет назад, дугообразно огибает заднюю часть первого шейного позвонка - атланта, направляется вперед и кверху, идет к большому затылочному отверстию, прободая заднюю атланто-затылочную мембрану и твердую мозговую оболочку. Из субдурального пространства позвоночная артерия вступает вертикально через большое затылочное отверстие в полость черепа.
Топографически различают четыре части позвоночной артерии:
1. предпозвоночная часть,
2. шейная часть,
3. атлантовая часть,
4. внутричерепная часть.
Предпозвоночная, шейная, атлантовая часть позвоночной артерии составляют ее экстракраниальный отдел, внутричерепная часть - интракраниальный.
Предпозвоночная часть - продолжается от места отхождения позвоночной артерии от подключичной артерии до отверстия в поперечном отростке шестого шейного позвонка – СVI. В этой части позвоночная артерия лежит между длинной мышцей шеи и передней лест-ничной мышцей, располагается кнаружи и позади внутренней яремной вены.
Шейная часть — соответствует расположению позвоночной артерии в канале, образованном отверстиями в поперечных отростках шейных позвонков с СVI до СII - аксиса. На этом уровне от позвоночной артерии, идущей вертикально, отходят спинномозговые ветви для питания позвонков, межпозвоночных ганглиев, спинного мозга и его оболочек. В верхней шейной части позвоночной артерии (на уровне между третьим шейным позвонком – СIII, и аксисом – СII) от нее отходит передняя менингиальная ветвь к твердой мозговой оболочке черепа.
Атлантовая часть - располагается от места выхода позвоночной артерии из отверстия в поперечном отростке аксиса – СII, до места прободения твердой мозговой оболочки. Вследствие ориентации отверстия в поперечном отростке атланта – СI сзади и латерально, позвоночная артерия по выходе из поперечного отростка аксиса – СII, делает изгиб кзади и кнаружи, огибает боковую массу атланта, проходя в его поперечном отростке, прободает заднюю атланто-затылочную мембрану. Данная мембрана образует вместе с бороздой позвоночной артерии на атланте канал, в котором и проходит позвоночная артерия к большому затылочному отверстию до твердой мозговой оболочки.
Задняя атланто-затылочная мембрана делит атлантовую часть позвоночной артерии на два отрезка:
- наружный отрезок (между отверстием в поперечном отростке атланта и задней атланто-затылочной мембраной);
- внутренний отрезок (между задней атланто-затылочной мембраной и твердой мозговой оболочкой).
Внутренний отрезок позвоночной артерии находится в атланто-затылочном синусе, подвешенный на фиброзных тяжах, как и внутренняя сонная артерия в пещеристом синусе. Атланто-затылочный синус анастомозирует с экстракраниальными венами и синусами основания черепа. На этом уровне от позвоночной артерии отходит задняя менингиальная ветвь для кровоснабжения твердой мозговой оболочки черепа.
Внутричерепная часть - начинается после прободения позвоночной артерией твердой мозговой оболочки, вступления в субду-ральное пространство и прохождения ее в полость черепа через большое затылочное отверстие. Первой внутричерепной ветвью позвоночной артерии является задняя спинномозговая артерия, которая спускается вниз вдоль задней поверхности спинного мозга вблизи задних корешков. На уровне продолговатого мозга от позвоночной артерии отходит передняя спинномозговая артерия, которая соединяется с противоположной спинномозговой артерией в непарную артерию. С помощью этих ветвей позвоночных артерий осуществляется кровоснабжение верхних отделов спинного мозга. На уровне перекреста пирамид или у нижнего края оливы от позвоночной артерии отходит задняя нижняя мозжечковая артерия, кровоснабжающая продолговатый мозг, нижнюю часть мозжечка, образующая сосудистое сплетение четвертого желудочка мозга.
В экстракраниальном отделе позвоночная артерия отдает ветви к мышцам шеи, костному и связочному аппарату шейного отдела позвоночника, заднюю менингиальную ветвь для кровоснабжения твердой мозговой оболочки задней черепной ямки.
От интракраниальной части позвоночной артерии тоже отходят ветви для кровоснабжения твердой мозговой оболочки задней черепной ямки, продолговатого мозга, передняя и задняя спинно-мозговые артерии к спинному мозгу и его оболочкам. От позвоночной артерии во внутричерепной части отходит задняя нижняя мозжечковая артерия, обеспечивающая кровоснабжение задненижней области мозжечка и принимающая участие в образовании сосудистого сплетения четвертого желудочка мозга.
Позвоночные артерии имеют довольно богатую иннервацию (Lauz G., Querrier V., 1939). Позвоночные артерии окружены периартериальной симпатической цепью, исходящей от нижнего шейного симпатического узла, который, в большинстве случаев, сливается с верхним грудным, образуя звездчатый узел.
Обе позвоночные артерии на уровне заднего края варолиева моста сливаются под острым углом в единую базилярную артерию (a. basilaris).
Атлантовая часть позвоночной артерии с наружным и внутренним отрезком представлена на рисунке 37.
Позвоночная артерия с ее ветвями, разделенная топографически на части, представлена на рисунке 38.
Рис. 37. АТЛАНТОВАЯ ЧАСТЬ ПОЗВОНОЧНОЙ АРТЕРИИ
1 - второй шейный позвонок (аксис);
2 - позвоночная артерия;
3 - задняя атланто-аксиальная связка;
4 - первый шейный позвонок (атлант);
5 - задняя атланто-затылочная мембрана;
6 - твердая мозговая оболочка;
7 - внутренний отрезок атлантовой части позвоночной артерии;
8 - наружный отрезок атлантовой части позвоночной артерии.
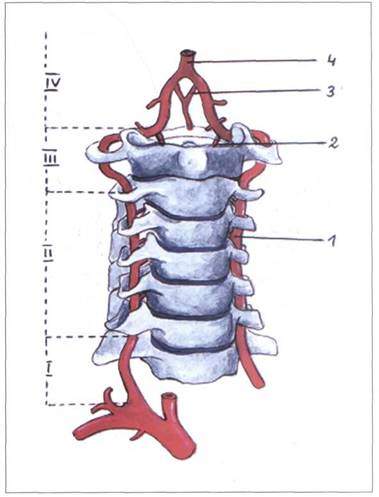 Рис. 38. ПОЗВОНОЧНАЯ АРТЕРИЯ
Рис. 38. ПОЗВОНОЧНАЯ АРТЕРИЯ
1 - позвоночная артерия (a. vertebralis),
2 - задняя спинно-мозговая артерия ( a . spinalis posterior ),
3 - передняя спинно-мозговая артерия ( a . spinalis anterior ),
4 - базилярная артерия (a. basilaris).
Части позвоночной артерии:
I- предпозвоночная часть (pars pre vertebralis),
II- шейная часть (pars cervicalis),
III - атлантовая часть (pars atlantica),
IV - внутричерепная часть (pars intracranialis) .
Базилярная артерия
Базилярная артерия (a. basilaris), образованная путем слияния двух позвоночных артерий, располагается на вентральной поверхности варолиева моста. У переднего края моста в интерпедункулярной цистерне разделяется на две задние мозговые артерии. От базилярной артерии отходит большое количество мелких ветвей, внедряющихся в варолиев мост и средний мозг, обеспечивающие их кровоснабжение. Имеются и три крупные артериальные ветви.
Крупные артериальные ветви базилярной артерии:
Внутренняя яремная вена
Внутренняя яремная вена (v, jugularis interna) является одним из основных путей оттока венозной крови из полости черепа (Бердичевский М.Я., 1989). Внутренняя яремная вена (v. jugularis interna) начинается от яремного отверстия черепа, спускается по шее в составе сосудисто-нервного пучка, позади грудино-ключичного сочления сливается с подключичной веной (v. subclavia), образуя плечеголовную вену (v. brachiocephalica). У конца первого ребра обе плечеголовные вены сливаются друг с другом, давая начало верхней полой вене (v.cava superior), впадающей в правое предсердие.
Венозная кровь поступает во внутреннюю яремную вену из синусов головного мозга, получающих кровь
- из вен головного мозга;
- от мозговых оболочек;
- из диплоических вен костей черепа;
- из глазных вен, обеспечивающих венозный отток из глазного
яблока, слезной железы, век, полости носа, глазницы, лобной области и от наружного носа;
- из вен внутреннего уха, собирающих кровь от улитки и полукружных каналов внутреннего уха.
Главную роль в венозном кровообращении мозга играет пещеристая пазуха, которая является своеобразным «венозным сердцем» с развитыми нервно-рефлекторными связями (Сосудистые заболевания нервной системы, 1975).
Венозная кровь поступает во внутреннюю яремную вену не только из синусов головного мозга, но и из вен лица, вен полостей носа и рта, нижней челюсти, языка, глотки, щитовидной железы, гортани, шейных мышц.
Плечеголовная вена (v. brachiocephalica), в которую впадает внутренняя яремная вена (v. jugularis interna), собирает кровь от головы, шеи и верхней конечности.
Внутренняя яремная вена (v. jugularis interna) представлена на рисунке 39.
Наружная яремная вена
Наружная яремная вена (v. jugularis externa) образуется на уровне угла нижней челюсти, под ушной раковиной, спускается отвесно вниз, выше ключицы впадает в подключичную вену. Подключичная вена (v. subclavia) позади груди-но-ключичного сочленения сливается с внутренней яремной веной (v. jugularis intema), образуя плечеголовную вену (v. brachiocephalica). Ве-нозная кровь по плечеголовным венам поступает в верхнюю полую вену (v. cava superior), которая формируется после слияния указанных плечеголовных вен справа и слева. По полой вене осуществляется отток венозной крови в правое предсердие.
В наружную яремную вену впадают вены затылочной области головы, кожные вены подбородочной и надлопаточной области шеи. В наружную яремную вену поступает кровь от парных передних яремных вен (v. jugularis anterior), образованных из кожных вен подбородочной области шеи. Над яремной вырезкой грудины передние яремные вены в межапоневротическом надгрудинном пространстве соединяются друг с другом, формируя яремную венозную дугу.
Наружная яремная вена представлена на рисунке 39.
Рис. 39. ВЕНОЗНАЯ СИСТЕМА ШЕЙНОЙ ОБЛАСТИ
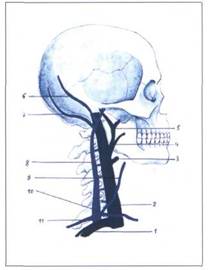
1 - подключичная вена (v. subclavia);
2 - внутренняя яремная вена (v. jugularis interna);
3 - верхняя щитовидная вена ( v . thyreoidea superior );
4 -язычная вена (v. lingualis);
5 - лицевая вена (v. facialis) ;
6 - задняя ушная вена (v. auricularis posterior);
7 - затылочная вена (v. occipitalis) ;
8 - наружная яремная вена (v. jugularis externa);
9 - передняя яремная вена (v. jugularis anterior);
10 - яремная венозная дуга (arcus venosus juguli);
11 - надлопаточная вена (v. suprascapularis) .
СТАТИЧЕСКИЕ ФУНКЦИИ
Задачи статической функции - обеспечение вертикальной позы независимо от сил гравитации, позы для сохранения равновесия в покое и при движениях. Голова как двигательный элемент представляет собой рычаг первого рода с точкой опоры в диске (Шмидт И.Р., 2001). Масса головы расположена на одном конце рычага, уравновешивающая сила мышц шеи - на другом. Ось центра тяжести головы проходит кпереди от поперечной оси атланто-окципитального сочленения через передние отделы шейных дисков и тело шестого шейного позвонка. Голова опирается на шейный отдел позвоночника. Благодаря шейному лордозу в значительной мере нейтрализуются все толчки и сотрясения головного мозга при движениях. Шейный лордоз является физиологическим искривлением позвоночника. Это физиологическое искривление шейного отдела позвоночника отмечается в сагиттальной плоскости. Шейный лордоз формируется к возрасту 5-6 лет. Вершина шейного лордоза локализуется на уровне Cv - CV]. Физиологиче-ские изгибы позвоночника увеличивают его резистентность к осевой ком-прессии.
При осмотре сзади все остистые отростки шейных позвонков расположены по одной срединной линии. Искривления на любом уровне шейного отдела позвоночника во фронтальной плоскости являются патологией.
Шейные позвонки имеют особенности строения. Первые два шейных позвонка являются атипичными, отличающимися от всех других позвонков. Атлант отличается тем, что у него нет тела и остистого отростка, он имеет форму кольца с передней и задней дугой. На утолщенных латеральных частях кольца имеются четыре суставные фасетки. Верхние суставные фасетки слегка вогнуты и предназначены для сочленения со слегка выпуклыми поверхностями затылочной кости. Нижние суставные фасетки атланта слегка выпуклы и направлены книзу для сочленения с верхними суставными фасетками аксиса. У атланта имеется суставная фасетка на внутренней поверхности передней дуги для сочленения с зубовидным отростком второго шейного позвонка - аксиса. Атипичным является и этот второй шейный позвонок, так как он имеет вертикальный выступ — зуб, отходящий от верхней поверхности тела. Аксис имеет верхние сутавные фасетки для сочленения с атлантом и нижние — для сочленения с нижним смежным позвонком. Верхние суставные фасетки осевого позвонка имеют наибольшую площадь из всех шейных позвонков. Передняя суставная фасетка отмечается на зубе аксиса для сочленения с передней дугой первого шейного позвонка.
Типичные шейные позвонки имеют тело, маленькое в поперечном диа-метре. Передняя поверхность тела выпуклая, задняя - плоская. Верхняя по-верхность тела имеет форму седла, благодаря крючковидным отросткам бо-ковых частей верхних поверхностей. Верхние суставные фасетки типичных шейных позвонков обращены вверх и медиально, нижние - кпереди и лате-рально. Остистые отростки короткие, тонкие, кончики раздвоены, вытянуты почти горизонтально. В поперечных отростках имеется канал для прохожде-ния позвоночной артерии.
Компрессионные нагрузки (вес головы) передаются на уровне кранио-цервикального сочленения напрямую через атланто-затылочный сустав к суставным фасеткам аксиса, так как диски на этом уровне отсутствуют. Затем эти компрессионные силы передаются нижней поверхности тела второго шейного позвонка и к двум суставным фасеткам. Далее сила передается к нижнему смежному диску. На уровне типичных шейных позвонков компрессионные нагрузки передаются по трем параллельным столбам:
1. передне-центральный столб - тела шейных позвонков и диски;
2. два задне-латеральных столба - правые и левые фасетные суставы.
Компрессионные нагрузки передаются преимущественно по передне-центральному столбу, только треть их - по заднелатеральным столбам.
Шейный отдел отличается от грудного и поясничного отделов тем, что на него приходится меньший вес, и, в целом, он более подвижен. Хотя шейный отдел и является наиболее гибким из всех отделов позвоночника, стабильность его, в особенности атланто-затылочного и атланто-осевого суставов, необходима для поддержания головы и защиты спинного мозга и позвоночных артерий.
Конструкция атланта такова, что он предоставляет больше свободного места для спинного мозга, чем любой другой позвонок. Дополнительное пространство является гарантией того, что во время движений по достаточно большой амплитуде, характерных для этого региона, не произойдет защемления спинного мозга. Костная конфигурация атланто-затылочного сустава создает определенную стабильность, однако даже небольшие нагрузки вызывают значительные ротации затылочно-атланто-осевого комплекса, так же, как и нижней части шейного отдела. Существование большой нейтральной зоны подразумевает, что связки и суставные капсулы не натянуты, и что мышцы играют важную роль в обеспечении устойчивости для всего комплекса. К мышцам, отвечающим за устойчивость относятся: многораздельная мышца, межостистые мышцы, полуостистая мышца головы и полуостистая мышца шеи.
Стабильность шейного отдела позвоночника обеспечивается теми же структурами, которые были представлены ранее и которые суммированы в таблице 1.
Таблица 1
ДИНАМИЧЕСКИЕ ФУНКЦИИ
Динамическая функция позвоночника является его двигательной функцией. Движения представляют собой универсальную способность всего живого и универсальный способ жизнепроявления (Бернштейн Н.А., 1966, 1991; White А.А., Panjabi M.M., 1978). В норме шея совершает до 600 движений в час, независимо от того, бодрствуем мы или спим. Шейный отдел является самым подвижным отделом позвоночника. Все движения осуществляются в трехмерном пространстве: в трех плоскостях (фронтальной, сагиттальной и горизонтальной) по трем осям (вертикальной, сагиттальной и поперечной). Движения вокруг оси называются угловыми, вдоль оси - линейными (Шмидт И.Р., 2001).
Существуют следующие движения шейного отдела позвоночника:
сгибание (флексия),
разгибание (экстензия),
боковой наклон (латерофлексия),
ротация,
дорзо-вентральное смещение,
вентро-дорзальное смещение,
латеро-латеральное смещение
Смещения на уровне шейного отдела позвоночника в остеопатической литературе обозначаются термином «шифт» или «трансляция».
Так как эти движения на уровне шейного отдела позвоночника осуществляются в трехмерном пространстве — в трех плоскостях и по трем осям, то их можно представить следующим образом в таблице.
Таблица 2 ДВИЖЕНИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА:
| Плоскости движения | Оси движения | Направление движения |
| Фронтальная плоскость | Вокруг сагиттальной оси | Боковой наклон (латерофлексия) вправо и влево |
| Вдоль сагиттальной оси | Дорзовертральное и вентродорзальное смещение | |
| Сагиттальная плоскость | Вокруг поперечной оси | Сгибание (флексия) и разгибание (экстензия) |
| Вдоль поперечной оси | Латеро-латеральное смещение | |
| Горизонтальная плоскость | Вокруг вертикальной оси | Ротация вправо и влево |
| Вдоль вертикальной оси | Компрессия и дистракция |
Шейный отдел позвоночника является подвижным. Имеются различия в движениях верхнего и нижнего шейных уровней.
Биомеханическая оценка движений верхнего шейного отдела
Движения на верхнем шейном уровне осуществляются, благодаря атлан-то-затылочным и атланто-аксиальным суставам. Атланто-затылочный сустав позволяет наиболее выполнять сгибание и разгибание в сагиттальной плоскости вокруг поперечной оси с небольшой амплитудой, «кивательные». Однако в нем возможны и сложные движения, сочетающие ротацию, одноименное смещение (шифт или трансляция) и противоположный боковой наклон (латерофлексию). Движения атланто-аксиального сустава включают в себя ротацию, сгибание (флексию), разгибание (экстензию). Большая часть ротации всего шейного отдела приходится именно на атланто-зубовидный сустав. Ротация является там наиболее физиологичным движением.
Атланто-затылочные суставы и атланто-аксиальные суставы составляют комбинированное краниоцервикальное сочленение - сустав головы, в котором возможны движения вокруг трех осей как в шаровидном суставе. Однако, благодаря атланто-аксиальному сочленению, наиболее свободным и наиболее амплитудным движением на верхнем шейном уровне является ротация. Почти половина ротации всего шейного отдела позвоночника обеспечивается ротацией в атланто-аксиальном сочленении. Преимущественными движениями на уровне атланто-затылочных суставов являются сгибание (флексия) и разгибание (экстензия), другие движения возможны в минимальном объеме.
Анатомические особенности атипичных позвонков и их сочленений определяют движения на верхнем шейном уровне. Ротация затылочной кости всегда сочетается с одноименным смещением (шифтом или трансляцией) и противоположным боковым наклоном (латерофлексией). В атланто-аксиальном сочленении за счет конфигурации фасеток ротация и боковой наклон (латерофлексия) осуществляются независимо друг от друга.
Рис. 40. ТОТАЛЬНЫЙ ОБЪЕМ СГИБАНИЯ И РАЗГИБАНИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
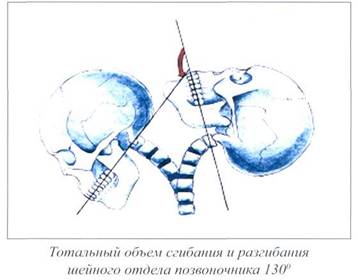
Отдельные движения сгибания и разгибания шейного отдела оцениваются по углу между горизонталью и плоскостью прикуса. Причем, плоскость прикуса берется как плоскость отсчета. Угол сгибания - это угол между горизонталью и плоскостью прикуса. Он составляет в норме 400 (Kapandji I.A., 1987). Угол разгибания — это угол между плоскостью прикуса и горизонталью. Он составляет в норме 750 (Kapandji LA. , 1987).
Угол сгибания и разгибания шейного отдела представлены на рисунке 41.
Рис. 41. УГОЛ СГИБАНИЯ И РАЗГИБАНИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
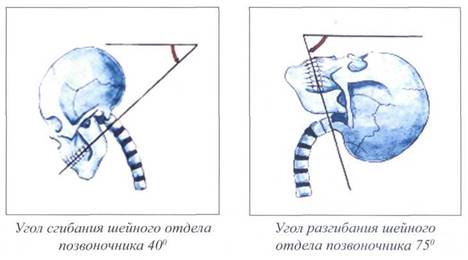
В отношении нормативных параметров сгибания и разгибания на уровне шейного отдела позвоночника имеются разноречивые представления у различных авторов (Galli R.L., Spaite D.W., Simon R.R.,1995; Шмидт И.Р.,2001; Соков Л.П. и др.,2002) . Многие исследователи описывают нормальный общий объем сгибания шейного отдела - прикосновение подбородка к грудине), отмечая 70° и 90°. Разгибание (экстензия) оценивается и в 40°, и в 70°. Однако почти все авторы указывают на прямую зависимость этих параметров от возраста, уточняя, что после 65 лет подвижность значительно уменьшается.
Ротация головы и шеи оценивается в положении пациента сидя с фиксированными плечами. Плоскость отсчета будет соответствовать линии плеч. Угол ротации - это угол между сагиттальной плоскостью головы, повернутой в сторону, и сагиттальной плоскостью всего тела. Он составляет примерно 45°-50°.
Необходимо учитывать, что чистой ротации и чистого бокового наклона в шейном отделе не происходит из-за ориентации суставных отростков. Поэтому ротации включает в себя и боковой наклон.
Угол ротации шейного отдела позвоночника представлен на рисунке 42.
Рис. 42. УГОЛ РОТАЦИИ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
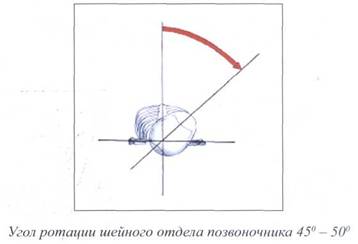
Объем ротации на различных уровнях шейного отдела позвоночника прямо зависит от положения, в котором проводится это движение (Шмидт И.Р., 2001). Увеличение сгибания шеи уменьшает объем ротации, так как это исключает содружественное участие в движении грудного отдела позвоночника.
Исследование ротации должно проводится из пяти положений головы, что позволяет ориентировочно судить о подвижности в ротацию на разных уровнях шейного отдела позвоночника. При диагностической оценке ротации на уровне шейного отдела позвоночника необходимо знать и помнить о биомеханических двигательных аспектах, которые определяют уровень ротации и и ее сочетанность.
При сохраненном шейном лордозе ротация шеи сочетается с содружественной ротацией грудного отдела позвоночника до четвертого грудного позвонка.
При выпрямленном шейном лордозе, что достигается легким наклоном головы, в ротации принимают участие только шейные сегменты.
При полном сгибании шеи, когда подбородок приближен к грудине, ротация происходит на уровне позвоночного двигательного сегмента СI –СII.
При приближении подбородка к шее в ротационное движение включается позвоночный двигательный сегмент СII –СIII.
При максимальном разгибании шеи ротация происходит на уровне позвоночного двигательного сегмента CVI -CVII.
Амплитуды ротации на различных уровнях шейного отдела позвоночника имеют разные величины.
Параметры ротации на различных уровнях шейного отдела позвоночника представлены в таблице 3.
Таблица 3
ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
| № | Положение шейного отдела позвоночника | Уровень шейного отдела позвоночника | Оббьем ротации |
| 1 | Сохранённый лордоз | От атланта – CI, до четвёртого грудного позвонка - ThIV | 90о |
| 2 | Выпрямленный лордоз (лёгкий наклон головы) | От атланта – CI, до седьмого шейного позвонка – CVII | 80о |
| 3 | При полном сгибании (подбородок скользит по грудине) | От атланта – CI, до аксиса – CII | 45о |
| 4 | При приближении подбородка к шее | От аксиса – CII, до третьего шейного позвонка – CIII | 10о |
| 5 | При максимальном разгибании шейного отдала позвоночника | С шестого шейного позвонка – CVI, до седьмого – CVII | 10о |
Боковой наклон шейного отдела позвоночника (латерофлексия) осуществляется в правую и левую стороны, но обязательно сочетается с движением в ротацию и небольшим смещением (шифтом или трансляцией). Для измерения бокового наклона шейного отдела позвоночника берется угол между межключичной и межорбитальной линией. Это угол бокового наклона (лате-рофлексии) составляет 35°-45° (Kapandji I.A.,1987).
Угол бокового наклона шейного отдела позвоночника представлен на рисунке 43.
Рис. 43. УГОЛ БОКОВОГО НАКЛОНА ШЕЙНОГО
ОТДЕЛА ПОЗВОНОЧНИКА
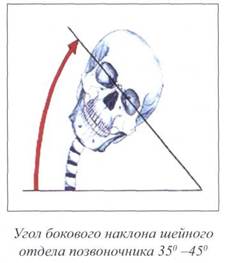
Представленные цифровые данные, касающиеся амплитуды движения шейного отдела позвоночника в сгибание, разгибание, в ротацию и боковой наклон, по различным материалам довольно широко варьируют. Эти колебания несомненно связаны с индивидуальными особенностями каждого организма.
Комбинированное краниоцервикальное сочленение обладает биомеханическими особенностями движений. Биомеханически главным движением в парных атланто-затылочных суставах является сгибание и разгибание, в значительно меньшем объеме проводится боковой наклон (латерофлексия) и ротация. В комбинированном атланто-аксиальном суставе основным движением является ротация, а другие движения имеют меньший объем. Тотальный объем сгибания-разгибания на уровне сустава головы С0 – СI – СII составляет 20°-30с. Общий объем бокового наклона (латерофлексии) на уровне сустава головы составляет 8°, из них 5° - между аксисом и третьим шейным позвонком, 3° - между атлантом и затылочной костью (Kapandji I.A.,1987). Общий объем ротации в комплексе С0 –СI – СII составляет 45° (Шмидт И.Р.,2001).
Движения шеи являются совместными движениями верхнего и нижнего шейных уровней позвоночника. Примерно половина объема сгибания и разгибания (флексии - экстензии) происходит в суставе головы - С0 –СI –СII, то есть между затылком, атлантом и аксисом. Остальной объем движения распространяется на нижележащие позвонки с наибольшим размахом на уровне с пятого по седьмой позвонок – CV - CVI – CVII. Боковые наклоны распределены между всеми позвонками. Почти половина ротационных движений происходит между атлантом и аксисом, остальные равномерно распределены между нижележащими позвонками.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Нарушения кровообращения
ПОЗВОНОЧНИКА
Лечение руками в виде «вправления» и «исправления» на уровне позвоночника является таким же древним как история человечества. Об этом упоминается в старых рукописях Египта, Древнего Востока, Индии, Индокитая. Античная медицина довольно часто прибегала к такому методу. Гиппократ, основоположник западной медицины, разработал способ растяжения позвоночника, ввел сочетание давления на позвоночник с его одновременным линейным растяжением. Уже в IV веке до нашей эры он утверждал: «Сама природа является врачом наших болезней». В историческом плане важен тот факт, что Гиппократ рассматривал терапию позвоночника - «рахиотерапию», наряду с хирургией и лекарственным лечением как один из краеугольных камней медицины.
С глубоким пониманием относились к лечению позвоночника с помощью ручных манипуляций Клавдий Гален, Абу Али ибн Сина (Авиценна).
В эпоху Средневековья хирургия и фармакотерапия значительно оттеснили лечение с помощью «вправления позвоночника». Все лекари разделились на цирюльников-хирургов, которые проводили мелкие операции, и врачей, занимающихся назначением лекарств. Лечение позвоночника руками осталось за бортом медицины. Однако на Руси и Украине, в Казахстане, в Японии, в Северной Европе, в Африке продолжали править позвоночник руками, дети и священики ходили по спине больного, использовались ритуальные танцы для релаксации мышц спины и восстановления подвижности позвоночника.
Только в XIX веке возникло альтернативное направление параллельно официальной медицине - остеопатия, которая занималась остеопатической коррекцией позвоночника и суставов с целью улучшения состояния пациента. Основоположником остеопатии был Андрю Тейлор Стилл. Он родился в 1828 году в штате Вирджиния в семье священника и врача. Он учился на инженера-мотостроителя. Затем он стал заниматься медициной. Физические законы механики и гидравлики вместе с основами анатомии и физиологии позволили ему приобрести собственный взгляд на механику человеческого тела. Он служил хирургом во время Гражданской войны, затем имел собственную практику. Это были годы, когда медикаментозные препараты оказывались бессильными перед менигитами и энцефалитами, которые косили большое количество людей. Смертность была очень высокой. Потеряв в одну из эпидемий трех своих сыновей, разуверившись в эффективности лекарственной терапии, Э.Т Стилл начал с энтузиазмом развивать новое направление, альтернативное традиционной аллопатической медицине, - остеопатию. В 1892 году он основал первую остеопатическую школу в мире - «Американскую Школу Остеопатии» в Кирксвилле, штат Миссури. В 1918 году Д.М. Литтлджон, ученик Э.Т. Стилла, открыл в Лондоне (Англия) Бри танскую Школу Остеопатии. В 1957 году П. Джени открыл первую остеопатическую школу во Франции. В настоящее время остеопатия успешно развивается во многих странах мира.
История развития остеопатии в России началась с приезда в 1991г. Виолы Фрайман, одного из видных остеопатов нашего времени. В 1992 году был уже организован первый Детский Отеопатический Центр, а в 1994 году - Русская Высшая Школа Отеопатической Медицины в г.Санкт-Петербурге, ректором которой стала ученица Виолы Фрайман Т.И. Кравченко. С 1998 года на базе Русской Высшей Школы Остеопатической Медицины регулярно проводятся Международные симпозиумы «Фундаментальные основы остеопатии», где научно обосновываются принципы остеопатии и техники коррекции.
В Казахстане, на кафедре традиционной медицины Алматинского института усовершенствования врачей знакомство с остеопатией произошло благодаря семинарам 1995 года и 1998 года, проведенных старшим преподавателем Лондонского колледжа остеопатической медицины Клод Скотт Даттоном. С этого времени принципы и техники остеопатии включены в программу циклов усовершенствования для врачей с использованием учебно-методического пособия (Даттон К.С.,1998).
В 1895 году открыл школу хиропрактики торговец Даниель Давид Пальмер. Он издал учебник «Хрестоматия хиропрактики». По сведениям остеопатов, он учился и лечился у Э.Т. Стилла, однако сам Д.Д. Пальмер утверждает, что учился у некого врача по фамилии Аткинсон. Хиропрактика имеет более суженный профиль, она занимается мышечно-скелетной системой, но их диагностические и лечебные приемы более нацеленные, более контактные, используются преимущественно манипуляции. Больше внимания обращается на ститику и рентгенологические данные. Отмечается довольно скептическое отношение к медикам.
Не смотря на бурное развитие остеопатии и хиропрактики, только после второй мировой войны врачи стали проявлять повышенный интерес к заболеваниям позвоночника и к методам его лечения с помощью ручного воздействия для коррекции биомеханических нарушений. Однако существовал непреодолимый раздел между остеопатией, хиропрактикой и официальной медициной. В Англии, Франции, Германии, Чехословакии начинает постепенно развиваться мануальная терапия. Растет международное сотрудничество врачей в этой медицинской отрасли. Первый Международный Конгресс по мануальной терапии проходил в Швейцарии в 1958 году, второй - в ФРГ в 1960 году, третий - во Франции в 1962 году. На этом конгрессе было принято решение о создании Международного общества врачей по мануальной медицине. В 1965 году была организована Международная Федерация Мануальной Медицины (FIMM), которая успешно работает. В 1993 году Всероссийская ассоциация мануальной медицины вступила в ряды FIMM. В 2006 году Казахстанская ассоциация мануальной медицины стала членом Международной Федерации Мануальной Медицины.
Мануальная терапия неуклонно развивается во многих странах Европы и Азии, все глубже проникает в официальную медицину, является эффективным и экономически оправданным методом лечения (Коган О.Г.,1987; Коган О.Г., Найдин В.Л.,1988; Веселовский В.П.,1991; Барвинченко А.А.,1992; Ситель А.Б.,1993, 1998). Главная цель мануальной медицины заключается именно в диагностике и коррекции функциональных биомеханических нарушений. Эти биомеханические нарушения введены в настоящее время в Международную классификацию болезней (МБК - 10), и соматические дисфункции являются первым разделом биомеханических нарушений. Соматическая дисфункция - это нарушенная или измененная функция соответствующих компонентов соматической системы: скелетных, суставных или миофасциальных структур с соотносящимися сосудистыми, лимфатическими и невральными элементами.
Функциональные биомеханические нарушения на уровне шейного отдела позвоночника довольно часто являются причиной разнообразных клинических проявлений. Самое рациональное и патогенетически обоснованное лечение этой многоликой и пестрой симптоматики - коррекция этих функциональных нарушений биомеханики.
ЛЕЧЕНИЕ С ПОМОЩЬЮ КОРРЕКЦИИ
ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Функциональные биомеханические нарушения на уровне шейного отдела позвоночника вызывают большое количество разнообразных клинических симптомов. Патогенетическим лечением этих клинических симптомов является коррекция патобиомеханических проявлений. С этой целью проводится мануальная терапия, применяются остеопатические техники. Разнообразные приемы имеют разные точки приложения. Одни их них направлены на восстановление ограниченного движения в виде суставных техник. Другие — воздействуют на мягкие ткани, являющиеся активными структурами опорно-двигательного аппарата, в результате чего устраняются пато-биомеханические проявления. Наиболее эффективными являются ней-ромышечные приемы, основанные на нейрофизиологических рефлекторных механизмах с использованием моносегментарных и полисегментарных спинальных рефлексов (Greenman P.E.,1984,1989; Lewit К.,1973,1987,1993). К разряду нейромышечных приемов относится и мышечно-энергетическая техника, направленная на устранение соматических дисфункций с помощью воздействия на суставную биомеханику и с помощью использования нейромышечных механизмов (Mitchell F.Jr., 1995,2001,2002). Каждый из методов мануальной терапии и остеопатии, коррегирующий биомеханику шейного отдела позвоночника, имеет присущие ему особенности и характеристики.
Мобилизация - это методика ручного воздействия, обеспечивающая
постепенное (частичное или полное) безболезненное восстановление объема пассивного движения при помощи повторных ритмических приемов пассивного перемещения частей тела (Коган О.Г., Найдин В.Л.,1988). При проведении мобилизации необходимо соблюдать определенные требования (Васильева Л.Ф., 1999):
- хорошая фиксация ниже- и / или вышерасположенных частей тела за счет принятия соответствующего положения лежа, сидя или стоя;
- достаточное общее расслабление пациента;
- максимально возможное регионарное расслабление мышц при помощи специальных приемов массажа
- выполнение приема с учетом гигиены поз и движений;
- равномерность небольшого усилия по пассивному перемещению частей тела;
- выполнение пассивного перемещения преимущественно в фазу, соответствующую фазе дыхания;
- повторение приема (5-10 раз);
- соблюдение определенной направленности движения. Для суставов позвоночника - линейное смещение (взаимоудаление или взаимоскольжение суставных поверхностей). Для растяжение укороченных мышц - угловое движение (взаимоудаление мест прикрепления).
Наиболее часто используется мобилизация пассивными движениями, мобилизация тракцией.
Трастовые техники - это метод специфической мобилизации сустава, при котором используется прямая техника с применением высокоскоростной низкоамплитудной силы. Траст широко применялся остеопатами. Траст являлся основным типом техник, преподававшихся в остеопатических колледжах. Только с 1970 года стали применяться другие типы техник. Цель трастовой техники - устранить ограничения в суставе. Высокоскоростная низкоамплитудная сила всегда направлена в сторону ограничения подвижности сустава. Ограниченный сустав приводится в движение в направлении этого ограничения. После точного расположения относительно ограничительного барьера включается финальная сила, представленная коротким (низкоамплитудным) и быстрым (высокоскоростным) трастом. Обычно приложение финальной силы сопровождается слышимым «щелчком». Немедленно происходит увеличение диапазона и освобождение движения в суставе.
Мышечно-энергетическая техника - относится к разряду нейромы-
шечных техник, основанных на суставной биомеханике и нейрофизиологических законах (Mitchell F. Jr., 1995, 2001, 2002; Шмидт И.Р., 2001; Ахметсафин А.Н., 2005; Новосельцев СВ., 2005). Для ее проведения используются произвольные сокращения и синкинезии, вовлекается вся регуляторная система, начиная от коры. Врач действует против сопротивления пациента с учетом типа мышечного сокращения. Выделяются следующие типы мышечного сокращения:
1. изотоническое сокращение - мышечное напряжение с изменением длины волокон;
2. изометрическое сокращение - мышечное напряжение без изменения длины волокон;
3. изокинетическое сокращение - изотоническое сокращение, при котором изменение длины мышечных волокон происходит с постоянной скоростью;
4. изолитическое сокращение - изотоническое сокращение с удлинением мышцы.
Усилие врача соотносится с усилием пациента в зависимости от вида мышечной энергии:
- при изометрическом сокращении сила врача равна силе пациента;
- при изотоническом сокращении сила врача меньше силы пациента;
- при изокинетическом сокращении сила врача меньше силы пациента (при чем сила возрастает постепенно);
- при изолитическом сокращении сила врача больше силы пациента.
Основные принципы работы мышечно-энергетическими техниками состоят в следующем:
1.диагностика для определения нарушения мышечного барьера;
2.тестирование слабой и сильной мышцы;
3.усиление слабой мышцы посредством изокинетического сокращения;
4.оценка результатов работы;
5.лечение с помощью расслабления напряженной мышцы после изометрического сокращения (в фазе релаксации врач только следует за естественным расслаблением мышцы, исчерпывая весь достигнутый объем движения и доходя до новой границы барьера);
6. тестирование суставной подвижности.
Фазы лечения повторяются 3-5 раз до достижения примерно 65% восстановления объема движения. Дальнейшее восстановление происходит за счет включенных нейромышечных рефлексов. Техника является очень эффективной и безопасной.
Постизометрическая релаксация - является методом воздействия на мышцу, основанном на расслаблении мышцы после изометрического сокращения (Lewit К. и др.,1993). Мышца совершает минимальную изометрическую работу - напряжение без укорочения (Иваничев Г.А.,2004), в результате чего наступает мышечная релаксация. После расслабления мышцы производится пассивное растяжение мышцы до нового положения.
Следовательно, постизометрическая релаксация проводится в две фазы:
1 фаза - изометрическая фаза (произвольное сокращение мышцы против адекватного сопротивления врача);
2 фаза - постизометрическая фаза (расслабление мышцы, наступающее после сокращения).
Фаза изометрического сокращения длится 7-10 сек. Сокращение проводится против адекватного сопротивления врача в направлении функции конкретной мышцы (Мерзенюк О.С., 1999). После этого следует задержка дыхания на 3-7 сек. Обязательно дается пациенту команда: "Расслабиться". Во время медленного выдоха врач производит постепенное растяжение мышцы минимальным усилием в течение 7-10 сек. и фиксирует ее в новом положении.
При проведении постизометрической релаксации используются дыхательные и глазодвигательные синергии, что повышает ее эффективность.
Миофасциальное растяжение (миофасциальное расслабление) - это
методика приложения пассивного усилия достаточной длительности и интенсивности для растяжения мягких тканей (мышц и фасций), в результате которого устраняется их дисфункция. Миофасциальное растяжение может проводиться вдоль оси мышцы.
Продолжительность растяжения может быть от нескольких десятков секунд до минут и более.
Миофасциальное растяжение или миофасциальное расслабление (Монхейм К., Лавэ Д., 1990) предусматривает последовательность проведения лечения:
1. диагностическая пальпация и определение «места» ограничения (зоны растяжения);
2. растяжение тканей вдоль линии мышечных волокон до ощущения сопротивления дальнейшему растяжению;
3. растянутое положение мышц задерживается до появления релиза - расслабления;
4. затем ткани растягиваются далее до сопротивления и последующего релиза с повторением до достижения предела растягивания.
Для миофасциального растяжения врач может использовать два пальца, две руки. Оно может проводиться двумя врачами. Метод применется для отдельного мышечного пучка, целой мышцы, мышечного региона, для мышц конечностей и т.д.
Миофасциальная релиз техника - это методика ручного воздействия, основанная на вязко-эластических свойствах тканей, соматических и вегетативных рефлекторных механизмах, на суставной биомеханике, но в меньшей степени (Миофасциальная релиз техника, 1998). Для понимания и правильного выполнения техники необходимо ощущать барьеры подвижности:
1. физиологический барьер - граница активного движения,
2. эластический барьер - граница пассивного движения,
3. анатомический барьер - граница объема возможного насильственного смещения, определяемого прочностью тканей (далее - разрыв, перелом и т.д.)
В патологии смещается граница между физиологическим и эластическим барьерами, появляются миофасциальные контрактуры или мышеная гипертония. Принципы техники миофасциального релиза следующие:
- определение «точки входа», то есть установление места начала лечения;
- соблюдение правил трех «Т»:
1. ТЕНЗИЯ - послойное давление на ткани до максимального проникновения в глубину,
2. ТРАКЦИЯ - растяжение тканей до барьера,
3. ТВИСТИНГ- торзия, окручивание тканей.
В результате через некоторое время достигается релиз - расслабление тканей.
"Техника мышечного веретена" - техника восстановления мышечного тонуса, которая заключается в сведении (сближении) или разведении (растяжении) мышечных волокон в области брюшка мышцы (Шмидт И.Р.,2001). При сведении мышечных волокон тонус их уменьшается, при разведении - увеличивается. В результате чередования происходит коррекция мышечного тонуса. Мышечные веретена - это сенсоры скелетных мышц (Клиническая миология,2003). Они формируются из интрафузальных мышечных волокон совместно с нервными окончаниями, представляют из себя «рецепторы растяжения». Их ирритация и коррегирует растяжение мышцы, в результате чего изменяется мышечный тонус. Мышечные веретена являются датчиками в системе регуляции длины мышцы.
"Техника аппарата Гольджи" - техника восстановления мышечного
тонуса, которая заключается в сведении (сближении) или разведении (растяжении) всей мышцы с приложением усилия пальцев врача в области сухожилий (Шмидт И.Р., 2001). В результате применения этого приема происходит нормализация мышечного тонуса. Аппарат Гольджи — это сухожильный рецепторный орган, состоящий из сухожильных нитей, отходящих примерно от десяти экстрафузальных мышечных волокон, имеющих двигательную иннервацию от альфа-мотонейронов (Клиническая миология,2003). Он окружен соединительнотканной капсулой. К органам Гольджи подходит одно или два толстых миелинизированных афферентных нервных волокна. Сухожильный аппарат Гольджи является датчиком системы регуляции напряжения мышцы.
Указанные методы, предназначенные для устранения и коррекции функ-цио-нальных биомеханических нарушений на уровне шейного отдела позво-ночника, применяются без силовых воздействий, которые чреваты развитием тяжелых осложнений. Они не вызывают травматических повреждений костных структур и мягких тканей, не грозят нарушениями мозгового и спинального кровообращения.
Далее приводятся технические приемы, которые могут быть использованы для коррекции нарушений биомеханики обратимого характера на уровне шейного отдела позвоночника.
Рис. 44. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В НАПРАВЛЕНИИ СГИБАНИЯ (ФЛЕКСИИ)
|
|
Варианты фиксации нижнего позвонка в
блокированном двигательном сегменте:
Сгибания (флексии)
Рис. 45. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В НАПРАВЛЕНИИ РАЗГИБАНИЯ (ЭКСТЕНЗИИ)
Мобилизация шейного отдела позвоночника
в направлении бокового наклона (латерофлексии)
Исходное положение пациента сидя, голова в нейтральном положении. Врач стоит сзади, одной рукой с помощью вилки из первого и второго пальцев фиксирует нижний позвонок в блокированном позвоночном двигательном сегменте, другая рука располагается на височно-теменной области головы. Рукой, лежащей на височно-теменной области, врач проводит боковой наклон (латерофлексию) шеи на этом уровне до пред напряжения.
Могут быть варианты фиксации нижнего позвонка в блокированном двигательном сегменте шеи с помощью радиального края указательного пальца и кисти врача, расположенных на боковой поверхности шеи на уровне поперечного отростка нижнего позвонка в блокированном сегменте.
Мобилизация шейного отдела позвоночника в направлении бокового наклона (латерофлексии) представлена на рисунке 46.
Рис. 46. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В НАПРАВЛЕНИИ БОКОВОГО НАКЛОНА (ЛАТЕРОФЛЕКСИИ)
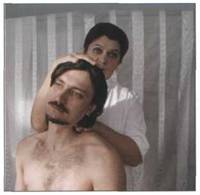
Рис. 47. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
В НАПРАВЛЕНИИ РОТАЦИИ
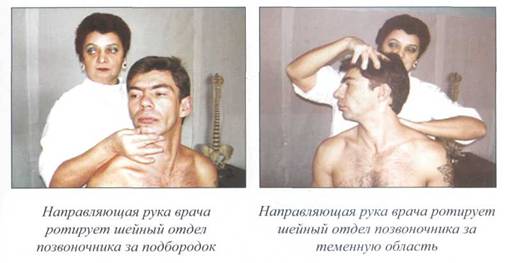
Рис. 48. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В НАПРАВЛЕНИИ ДОРЗО-ВЕНТРАЛЬНОГО И ВЕНТРО-ДОРЗАЛЬНОГО СМЕЩЕНИЯ
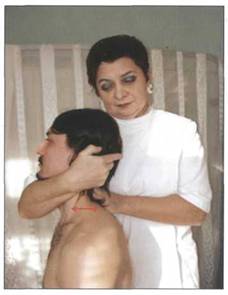
Рис. 49. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В НАПРАВЛЕНИИ ЛАТЕРО-ЛАТЕРАЛЬНОГО СМЕЩЕНИЯ
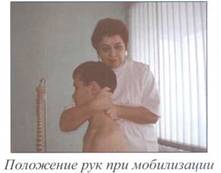
Рис. 51. МОБИЛИЗАЦИЯ СРЕДНЕГО И НИЖНЕГО ШЕЙНЫХ ОТДЕЛОВ ПОЗВОНОЧНИКА В НАПРАВЛЕНИИ РОТАЦИИ
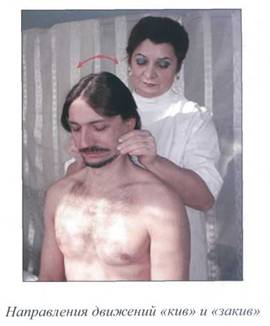
Исходное положение пациента лежа на кушетке обеспечивает на ибольшее расслабление мышц на уровне шейного отдела позвоночника и способствует более эффективной мобилизации в любом направлении.
В исходном положении лежа на кушетке мобилизация пассивными движениями проводится в трех вариантах:
1. пациент лежит на спине, голова полностью покоится на
кушетке;
2. пациент лежит на спине, голова выдвинута за край кушетки,
удерживается руками врача;
3. пациент лежит на боку, голова удерживается врачом.
В первом варианте, когда голова пациента полностью покоится на кушетке, мобилизация пассивными движениями проводится в направлении сгибания (флексии), локального разгибания (экстензии) или дорзо-вентрального смещения, бокового наклона (латерофлексии), ротации, латеро-латерально-го смещения. Пациент лежит на спине, под головой небольшая подушечка. Врач сидит в изголовье.
Во втором варианте, когда голова пациента удерживается руками врача, мобилизация пассивными движениями проводится в направлении сгибания (флексии), разгибания (экстензии), бокового наклона (латерофлексии), ротации, дорзо-вентрального и латеро-латерального смещения. Пациент лежит на спине, голова выдвинута за край кушетки, удерживается руками врача, находящегося в изголовье.
В третьем варианте пациент лежит на кушетке на боку, врач стоит спереди, одной рукой удерживает голову пациента, второй рукой фиксирует нижний шейный позвонок в блокированном двигательном сегменте. Мобилизация пассивными движениями проводится в направлении сгибания (флексии), разгибания (экстензии), бокового наклона (латерофлексии), ротации.
Сначала приводятся приемы мобилизации шейного отдела позво ночника по первому варианту, когда исходное положение пациента лежа спиной на кушетке, под головой небольшая подушечка.
Рис. 52. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Рис. 53. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В
ПАЦИЕНТА ЛЕЖА НА КУШЕТКЕ

Рис. 54. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
В направлении ротации
Исходное положение пациента лежа спиной на кушетке с расположением головы на ее поверхности, под головой небольшая подушечка. Врач находится в изголовье, большим и указательным пальцами одной руки фиксирует нижний позвонок в блокированном позвоночном двигательном сегменте. В зависимости от расположения другой руки врача, осуществляющей мобилизацию шейного отдела позвоночника в ротацию, выделяется два варианта проведения приема.
По-первому варианту другая рука врача удерживает подбородок пациента и проводит мобилизацию шейного отдела позвоночника в направлении ротации.
По-второму варианту, она располагается на височно-теменной области головы пациента и проводит ротацию шейного отдела позвоночника над фиксированным нижним позвонком в блокированном позвоночном двигательном сегменте.
Возможным вариантом мобилизации шейного отдела позвоночника в направлении ротации является такое же исходное положение пациента, но врач указательными пальцами обеих кистей фиксирует нижний позвонок в блокированном позвоночном двигательном сегменте, а основаниями ладоней и предплечьями осуществляет над ним ротацию шейного отдела позвоночника.
Мобилизация шейного отдела позвоночника в направлении ротации в исходном положении пациента лежа на кушетке представлена на рисунке 55.
Рис. 55. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Рис. 56. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В НАПРАВЛЕНИИ ЛАТЕРО-ЛАТЕРАЛЬНОГО СМЕЩЕНИЯ В ИСХОДНОМ ПОЛОЖЕНИИ ПАЦИЕНТА ЛЕЖА НА КУШЕТКЕ
Расположение пальцев врача при мобилизации:
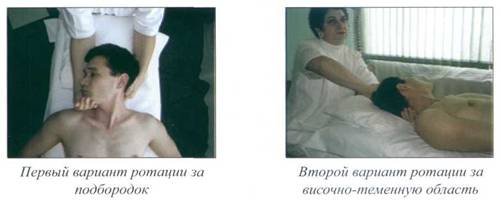
Проведение приема:
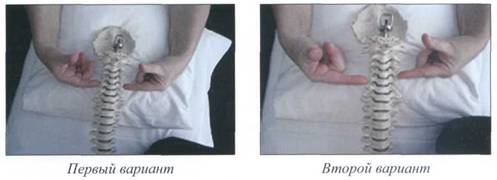
Второй вариант проведения приемов мобилизации на уровне шей ного отдела позвоночника рассчитан на исходное положение пациента лежа спиной на кушетке, голова выдвинута за край кушетки, удержи вается врачом, находящимся в изголовье.
Рис. 57. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Рис. 58. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Рис. 59. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Рис. 60. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
ПАЦИЕНТА ЛЕЖА НА КУШЕТКЕ
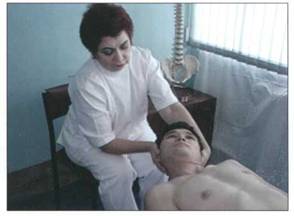
Рис. 61. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В
КУШЕТКЕ
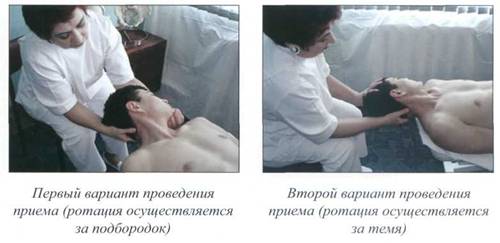
Рис. 62. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В НАПРАВЛЕНИИЛАТЕРО-ЛАТЕРАЛЬНОГО СМЕЩЕНИЯ В ИСХОДНОМ ПОЛОЖЕНИИ ПАЦИЕНТА ЛЕЖА НА КУШЕТКЕ
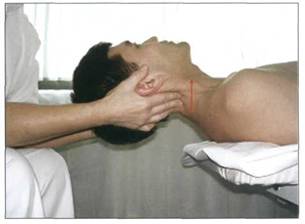
Рис. 63. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА В НАПРАВЛЕНИИ СГИБАНИЯ (ФЛЕКСИИ) В ИСХОДНОМ ПОЛОЖЕНИИ ПАЦИЕНТА
ЛЕЖА НА БОКУ НА КУШЕТКЕ
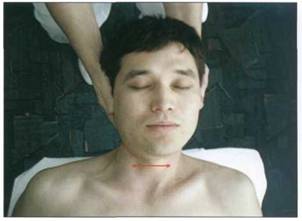
Рис. 64. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Рис. 65. МОБИЛИЗАЦИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Трастовые техники
Трастовая техника представляет собой манипуляционный толчок, выполняемый с малой амплитудой и высокой скоростью. В глоссарии остеопатической терминологии трастовая техника определяется как тип прямой техники, который использует высокоскоростные и низкоамплитудные силы. Выполнение трастовой техники предполагает понимание соматической дисфункции и концепции барьера. Она показана в случаях утраты движения при соматической дисфункции. Термин «прямая» означает, что при коррекции дисфункции ограниченный сустав приводится в движение в направлении, в котором сустав не движется в полном объеме. Необходимо по показаниям правильно проводить трастовые техники для восстановления биомеханики шейного отдела позвоночника, так как они являются довольно эффективными. Трастовая техника - это метод специфической мобилизации сустава.
В остеопатии выделяются симметричные дисфункции и асимметричные дисфункции. Симметричные дисфункции характеризуются одноплоскостным биомеханическим нарушением, асимметричные дисфункции - многоплоскостным. На верхнем и нижнем шейных уровнях наиболее часто наблюдаются асимметричные дисфункции. В атланто-окципитальном регионе ротация затылочной кости всегда вызывает ее смещение в ту же сторону и боковой наклон (латерофлексию) в обратную. Ограничения движений наблюдается в противоположную фиксации сторону. Наилучшее движение в атланто-аксиальном сочленении - это ротация. Движения в других направлениях являются не значимыми. Движения типичных шейных сегментов на нижнем шейном отделе позвоночника подчиняются второму закону Фрайе-та: ротация сопровождается боковым наклоном (латерофлексией) в одну и ту же сторону. При этом наблюдается либо флексионная, либо экстензионная дисфункции.
Рис. 67. КОРРЕКЦИЯ ОГРАНИЧЕНИЯ РОТАЦИИ ВЛЕВО И
Рис. 68. КОРРЕКЦИЯ ОГРАНИЧЕНИЯ РОТАЦИИ ВЛЕВО И
ЗАТЫЛОЧНУЮ КОСТЬ)
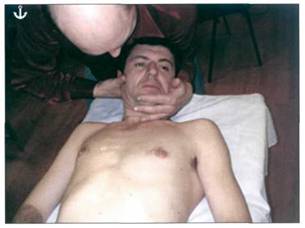
2 вариант (коррекция через атлант):
Исходное положение пациента лежа спиной на кушетке. Врач находится в изголовье, правой рукой захватывает правую половину головы пациента, удерживая 2-ым и 3-им пальцами подбородок. Левая рука размещается на затылке пациента так, чтобы кончик указательного пальца встретился с мягкими тканями подзатылочной области. Врач производит сгибание (флексию) затылочной кости, раскрывая пространство С0 – СI скользит 2-ым метакарпофалангиальным суставом до задней поверхности латеральной массы атланта – СI Врач производит боковой наклон (латерофлексию) влево, разгибание (экстензию), правую ротацию и тракцию по оси шеи. Коррекция осуществляется толчком левой руки с легкой правой ротацией. Направление предплечья левой руки параллельно подбородку.
Коррекция ограничения ротации влево и бокового наклона (латерофлек-сии) вправо при сгибании (флексии) затылочной кости (через атлант) представлена на рисунке 69.
Рис. 69. КОРРЕКЦИЯ ОГРАНИЧЕНИЯ РОТАЦИИ ВЛЕВО И
Рис. 71. КОРРЕКЦИЯ ЭКСТЕНЗИОННОЙ ДИСФУНКЦИИ
Рис. 72. КОРРЕКЦИЯ ЭКСТЕНЗИОННОЙ ДИСФУНКЦИИ
Коррекция в деротации:
Исходное положение пациента сидя с опущенной вниз головой. Врач стоит лицом к больному справа от него, т.е. с противоположной от дисфункции стороны, укладывает свой 3-й палец правой руки между остистым и поперечным отростком Су слева, 2-й палец укладывается на 3-й для усиления контакта с позвонком. Врач просит пациента разогнуть шею до начала движения позвонка. Левая ладонь врача укладывается на правую половину лица больного (1-й палец под скуловую кость, 5-й палец под затылочную кость, 2-й, 3-й, 4-й пальцы лежат на чешуе височной кости, ладонь закрывает ухо). Врач одновременным движением обеих рук - каудальной на себя, цефалической от себя - производит латерофлексию шеи влево так, чтобы вершина дуги латерофлексии была на уровне CV Движением обеих рук производится деротация вправо до моторного барьера.
Коррекция осуществляется за счет синхронного движения рук в деротации.
Коррекция экстензионной дисфункции при ограничении ротации и бокового наклона (латерофлексии) влево на уровне CIV-CV в деротации представлена на рисунке 73.
Рис. 73. КОРРЕКЦИЯ ЭКСТЕНЗИОННОЙ ДИСФУНКЦИИ
Коррекция в детрансляции:
Исходное положение пациента сидя с опущенной вниз головой. Врач стоит лицом к больному слева от него, т.е. со стороны дисфункции, укладывает свой 3-й палец левой руки на заднебоковую поверхность CV справа с акцентом на боковую поверхность. Правая кисть врача укладывается на левую половину лица больного (1-й палец под скуловую кость, 5-й палец под затылочную кость, 2-й, 3-й, 4-й пальцы лежат на чешуе височной кости, ладонь закрывает ухо). Врач производит разгибание головы больного до уровня дисфункции, затем производит правую делатерофлексию и левую ротацию. Коррекция за счет детрансляции CV синхронным движением обеих рук навстречу друг другу.
Коррекция экстензионной дисфункции при ограничении ротации и бокового наклона (латерофлексии) влево на уровне CIV-CV в детрансляции представлена на рисунке 74.
Рис. 74. КОРРЕКЦИЯ ЭКСТЕНЗИОННОЙ ДИСФУНКЦИИ
Рис. 76. КОРРЕКЦИЯ ОГРАНИЧЕНИЯ РОТАЦИИ ВПРАВО
ЭНЕРГЕТИЧЕСКОЙ ТЕХНИКОЙ
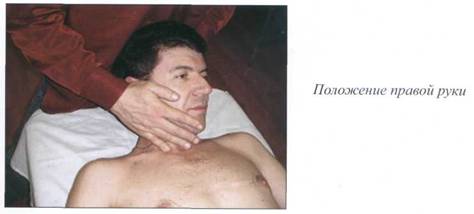
Рис. 77. КОРРЕКЦИЯ ОГРАНИЧЕНИЯ РОТАЦИИ ВПРАВО
ЭНЕРГЕТИЧЕСКОЙ ТЕХНИКОЙ
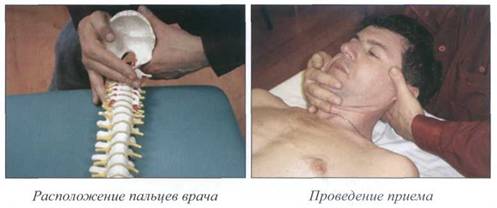
Рис. 78. КОРРЕКЦИЯ ОГРАНИЧЕНИЯ РОТАЦИИ ВЛЕВО НА
Рис. 79. КОРРЕКЦИЯ НЕЙТРАЛЬНОЙ ДИСФУНКЦИИ С
Рис. 80. КОРРЕКЦИЯ ФЛЕКСИОННОЙ ДИСФУНКЦИИ С
ЭНЕРГЕТИЧЕСКОЙ ТЕХНИКОЙ
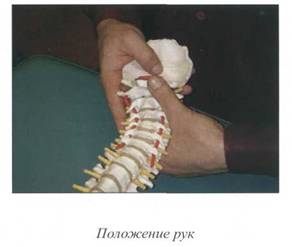
Рис. 81. КОРРЕКЦИЯ ЭКСТЕНЗИОННОЙ ДИСФУНКЦИИ С
ЭНЕРГЕТИЧЕСКОЙ ТЕХНИКОЙ
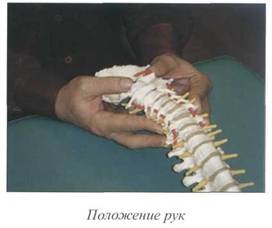
Рис. 82. ПИР В НАПРАВЛЕНИИ СГИБАНИЯ (ФЛЕКСИИ) ШЕЙНОГО
ОТДЕЛА ПОЗВОНОЧНИКА
Рис. 83. ПИР В НАПРАВЛЕНИИ РАЗГИБАНИЯ (ЭКСТЕНЗИИ) ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
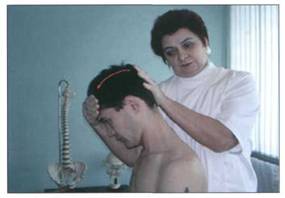
Шейного отдела позвоночника
Исходное положение пациента сидя, голова в нейтральной позе. Врач стоит сзади, руками фиксирует боковую поверхность головы пацента и его надплечье (фиксацию можно проводить и перекрещенными руками).
1 фаза - вдох, пациент пытается на стороне фиксации поднять плечо и наклонить к нему голову, оказывая давление на руки врача. Врач препятствует этому движению.
2 фаза - мышечное расслабление, выдох. Врач проводит боко вой наклон (латерофлексию) шейного отдела позвоночника в противоположную от фиксации сторону, наклоняя голову пациента и опуская плечо вниз.
Постизометрическая релаксация (ПИР) в направлении бокового наклона (латерофлексии) шейного отдела позвоночника представлена на рисунке 84.
Рис. 84. ПИР В НАПРАВЛЕНИИ БОКОВОГО НАКЛОНА (ЛАТЕРОФЛЕКСИИ) ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
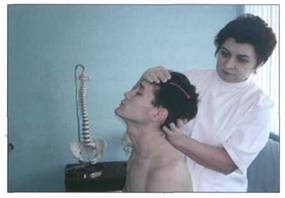
Рис. 85. ПИР В НАПРАВЛЕНИИ РОТАЦИИ
ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
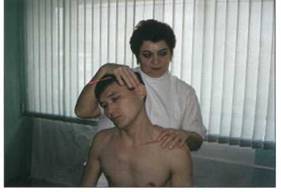
ПИР трапециевидной мышцы
На шейном уровне выделяют вертикальную порцию трапециевидной мышцы, идущей от затылка до акромиального конца ключицы. Для ее релаксации используется следующий прием - постизометрическая релаксация вертикальной порции трапециевидной мышцы. Исходное положение пациента сидя, голова немного наклонена вперед, руки сцеплены на затылке. Врач стоит сзади, руки проходят подмышками пациента и фиксируют предплечья.
1 фаза - вдох, пациент пытается разогнуть шею и голову через сопротивление врача.
2 фаза - мышечное раслабление, выдох. Врач давлением на предплечья наклоняет голову и шею вниз, растягивая вертикальную порцию трапециевидной мышцы.
Постизометрическая релаксация (ПИР) вертикальной порции трапециевидной мышцы представлена на рисунке 86.
Рис. 86. ПИР ВЕРТИКАЛЬНОЙ ПОРЦИИ ТРАПЕЦИЕВИДНОЙ МЫШЦЫ
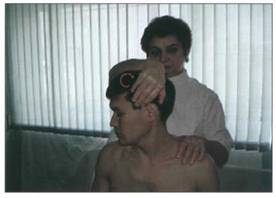
Рис. 87. ПИР ГРУДИНО-КЛЮЧИЧНО-СОСЦЕВИДНОЙ МЫШЦЫ
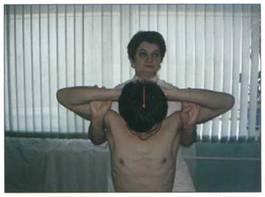
Рис. 88. ПИР НИЖНЕЙ КОСОЙ МЫШЦЫ ГОЛОВЫ

Рис. 89. ПИР РАЗГИБА ТЕЛЕЙ ГОЛОВЫ И ШЕИ

ПИР ротаторов головы и шеи
Исходное положение пациента сидя, голова в нейтральной позе. Врач стоит сзади, одна рука на плече, другая рука расположена на теменно-височной области головы пациента.
1 фаза - вдох, пациент поворачивает голову в сторону, оказывая давление на ладонь врача, расположенную на теменно-височной области.
2 фаза - мышечное расслабление, выдох. Врач растягивает ротаторы головы и шеи, поворачивая голову в сторону от фиксированного плеча.
Постизометрическая релаксация (ПИР) ротаторов головы и шеи представлена на рисунке 90.
Рис. 90. ПИР РОТАТОРОВ ГОЛОВЫ И ШЕИ
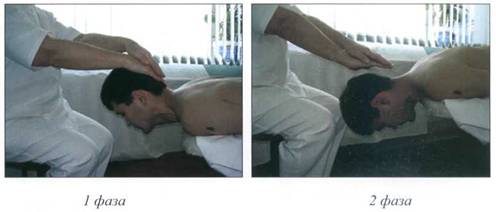
Рис. 91. ПИР ПЕРЕДНЕЙ ЛЕСТНИЧНОЙ МЫШЦЫ
Постизометрическая релаксация (ПИР), проводимая на позвоночных двигательных сегментах шейного отдела позвоночника, на шейных мышцах является наиболее эффективным и безопасным методом мобилизации на уровне шейного отдела позвоночника.
Мобилизация тракцией
Тракция применялась в лечебных целях с древнейших времен. Мобилизация тракцией представляет собой вытяжение с помощью рук врача, в результате которого происходит непосредственное увеличение объема движения и уменьшение болезненности движений в суставе, в позвоночном двигательном сегменте, в различных отделах позвоночника. Тракция является неспецифическим методом мобилизации, так как, в большинстве случаев, не обладает целенаправленным эффектом. Но в результате ее применения происходит улучшение движений по всем направлениям, то есть мобилизация тракцией способствует восстановлению нормальной биомеханики на данном уровне после нее.
Успешно применяется мобилизация тракцией на уровне шейного отдела позвоночника. Она предусматривает повторение приема на данном уровне 3-5 раз, тракция осуществляется до преднапряжения.
Мобилизация тракцией на шейном отделе позвоночника проводится в двух положениях пациента:
1. в исходном положении пациента сидя;
2. в исходном положении лежа спиной на кушетке.
3.
Мобилизацию тракцией на уровне шейного отдела позвоночника можно сочетать с дыхательными и глазодвигательными синкинезиями. Тракция, обычно, проводится на фазе расслабления мышц - на выдохе. На фазе "вдоха" больной смотрит вверх, на фазе "выдоха" опускает глаза вниз.
В исходном положении пациента сидя проводятся следующие виды трак-ции шейного отдела позвоночника:
- тракция верхнего шейного отдела позвоночника;
- тракция среднего шейного отдела позвоночника;
- тракция нижнего шейного отдела позвоночникаж
- тракция с разгибанием шейно-грудного перехода;
- тракция шейно-грудного перехода;
- тракция шейного отдела позвоночника за подбородок;
- тракция отдельных сегментов шейного отдела.
Рис. 92. МОБИЛИЗАЦИЯ ТРАКЦИЕЙ ВЕРХНЕГО
ПОЛОЖЕНИИ ПАЦИЕНТА СИДЯ
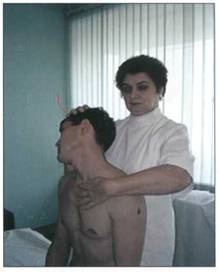
Рис. 93. МОБИЛИЗАЦИЯ ТРАКЦИЕЙ СРЕДНЕГО
ПОЛОЖЕНИИ ПАЦИЕНТА СИДЯ
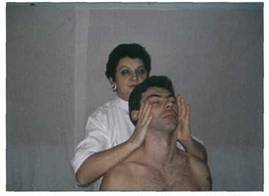
Рис. 94. МОБИЛИЗАЦИЯ ТРАКЦИЕЙ НИЖНЕГО
ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
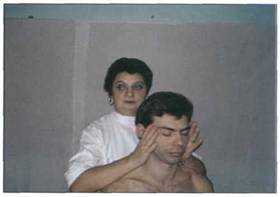
Рис. 95. МОБИЛИЗАЦИЯ ШЕЙНО-ГРУДНОГО ПЕРЕХОДА
ТРАКЦИЕЙ С РАЗГИБАНИЕМ (ЭКСТЕНЗИЕЙ) -
«ДВОЙНОЙ НЕЛЬСОН»
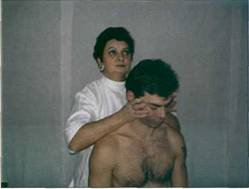
Рис. 96. МОБИЛИЗАЦИЯ ТРАКЦИЕЙ ШЕЙНО-ГРУДНОГО ПЕРЕХОДА В ИСХОДНОМ ПОЛОЖЕНИИ ПАЦИЕНТА СИДЯ

Рис. 97. МОБИЛИЗАЦИЯ ТРАКЦИЕЙ ШЕЙНОГО ОТДЕЛА
СИДЯ ЗА ПОДБОРОДОК

Рис. 98. МОБИЛИЗАЦИЯ ТРАКЦИЕЙ ОТДЕЛЬНЫХ СЕГМЕНТОВ
ПОЛОЖЕНИИ ПАЦИЕНТА СИДЯ
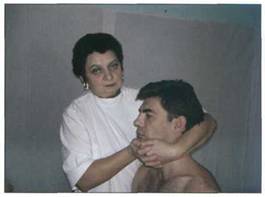
Мобилизация тракцией на шейном отделе позвоночника проводится в не только в исходном положении пациента сидя, но и в исходном положении пациента лежа спиной на кушетке.
В исходном положении пациента лежа спиной на кушетке проводятся следующие виды тракции шейного отдела позвоночника:
- тракция форсированной флексией;
- тракция кранио-цервикального перехода.
Рис. 99. МОБИЛИЗАЦИЯ ТРАКЦИЕЙ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА ИЗ ПОЛОЖЕНИЯ ЛЕЖА ФОРСИРОВАННОЙ
ФЛЕКСИЕЙ
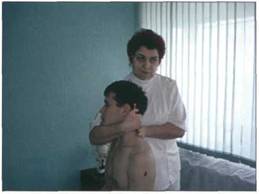
Перехода из положения лежа
Исходное положение пациента лежа спиной на кушетке с расположением головы на ее поверхности, под головой небольшая подушечка. Врач находится в изголовье, вилкой из первого и второго пальцев одной кисти фиксирует затылок пациента, ладонью другой руки удерживает подбородок пациента. На фазе вдоха врач проводит легкую тракцию головы за затылок с помощью вилки из пальцев одной руки и осуществляет сгибание (флексию) в головных суставах С0 –СI – СII с элементами тракции в них с помощью ладони другой руки, удерживающей подбородок пациента. В результате выполнения указанного приема мобилизации осуществляется тракция кранио-цервикального перехода.
Мобилизация тракцией кранио-цервикального перехода представлена на рисунке 100.
Рис. 100. МОБИЛИЗАЦИЯ ТРАКЦИЕЙ КРАНИО-ЦЕРВИКАЛЬНОГО
ПЕРЕХОДА
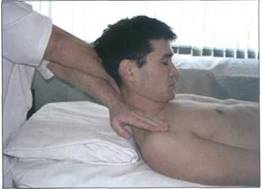
Шейного отдела позвоночника
Техника миофасциального растяжения или миофасциального расслабления основана на растяжении напряженных или укороченных мягких тканей пациента с помощью врача. В результате этого мягкие ткани пациента восстанавливают свой нормальный тонус, коррегируются статические нарушения (Монхейм К., Лавэ Д., 1990). Проблема нарушений в мягких тканях и их лечение является довольно важной и сложной. Врачу необходимо научиться «видеть» кончиками пальцев, чтобы обнаружить дисфункции в мягких тканях и растягивать миофасциальные структуры до необходимого физиологического предела. Диагностическая пальпация позволяет определить «место» ограничения в мягких тканях, которое и должно войти в «зону растяжения». После диагностики врач проводит растяжение тканей вдоль линии мышечных волокон до ощущения сопротивления дальнейшему растяжению. Постепенно, сохраняя растянутое состояние мышц, врач начинает ощущать их расслабление и размягчение. После этого следует повторение миофасциального растяжения до следующего сопротивления движению, его удержание и последующее расслабление и размягчение. Миофасциальное растяжение завершается, когда врач ощущает невозможность дальнейшего растяжения мягких тканей, его предел. Для миофасциального растяжения врач может использовать два пальца, две руки. Для освоения этой методики врачу необходимо расслабиться, полностью сосредоточиться на обратной связи от мягких тканей пациента, ощущаемой руками.
Рис. 101. МИОФАСЦИАЛЬНОЕ РАСТЯЖЕНИЕ ДОРЗАЛЬНОЙ
ПОЗВОНОЧНИКА
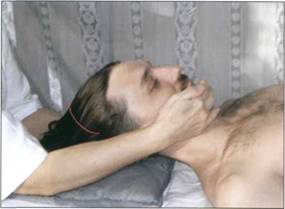
Рис. 102. МИОФАСЦИАЛЬНОЕ РАСТЯЖЕНИЕ ВЕНТРАЛЬНОЙ
ПОЗВОНОЧНИКА
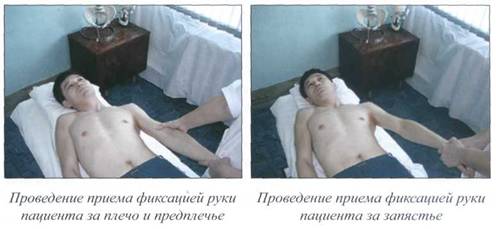
Рис. 103. МИОФАСЦИАЛЬНОЕ РАСТЯЖЕНИЕ БОКОВОЙ ГРУППЫ МЫШЦ НА УРОВНЕ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
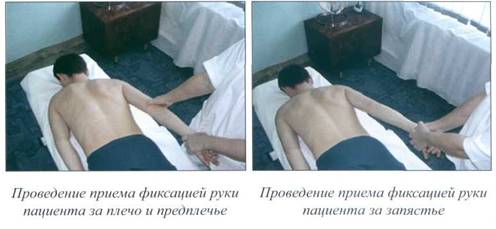
Рис. 104. МИОФАСЦИАЛЬНОЕ РАСТЯЖЕНИЕ МЫШЦ НА УРОВНЕ
ПАЦИЕНТА ЛЕЖА НА БОКУ
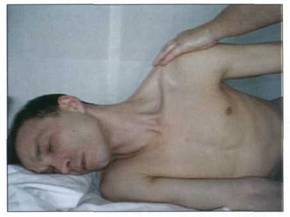
Рис. 105. МИОФАСЦИАЛЬНОЕ РАСТЯЖЕНИЕ ЗАДНЕЙ
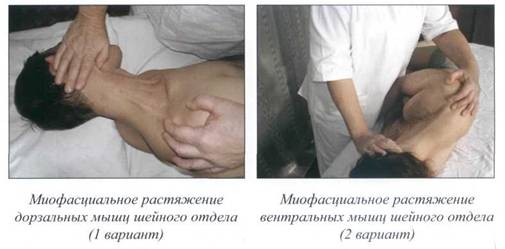
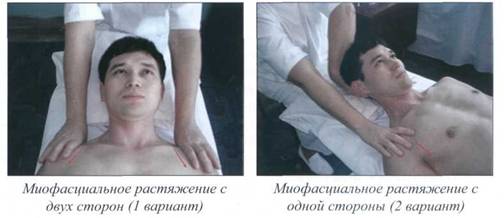 ЦЕРВИКАЛЬНОЙ МУСКУЛА ТУРЫ
ЦЕРВИКАЛЬНОЙ МУСКУЛА ТУРЫ
Субокципитальный релиз
Исходное положение пациента лежа спиной на кушетке, под головой небольшая подушечка. Врач сидит в изголовье, удерживая голову пациента в соих ладонях. 2-5 пальцы рук врача размещаются на мягких тканях кранио-цервикального перехода, каудальнее выйной линии. Выполняется правило трех "Т":
1. тензия - 2-5 пальцы кистей врача проникают вглубь тканей, оказывая давление вверх;
2. тракция - пальцы рук врача проводят растяжение мягких тканей латерально до барьера;
3. твистинг - пальцы смещают мягкие ткани в латеро-латеральном и каудокраниальном направлении до релиза и восстановления подвижности.
Субокципитальная релиз техника оказывает воздействие на мягкие ткани, особенно, на уровне кранио-цервикального перехода, атланто-затылоч-ного сочленения.
Субокципитальный релиз представлен на рисунке 106.
Рис. 106. СУБОКЦИПИТАЛЬНЫЙ РЕЛИЗ
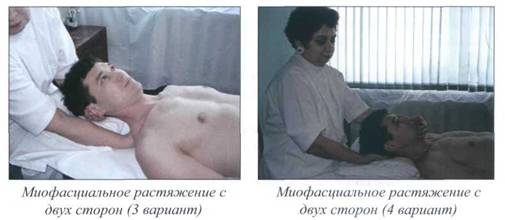
Рис. 107. РЕЛИЗ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
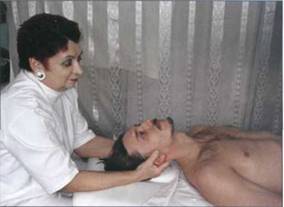
Рис. 108. МИОФАСЦИАЛЬНЫЙ ШЕЙНО-РЕБЕРНО-ГРУДНОЙ РЕЛИЗ
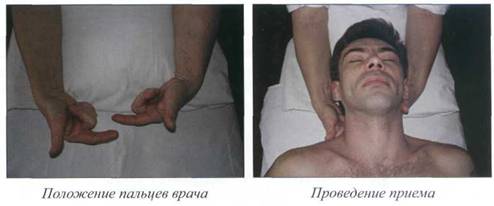
Шейного отдела позвоночника
Исходное положение пациента лежа на животе, голова покоится в отверстии посредине головного конца кушетки. Врач стоит сбоку в изголовье, опускает руки на среднюю часть шеи, вилкой из большого и указательного пальцев кисти совместно с остальными пальцами растягивает мягкие ткани шеи в противоположные стороны:
одной рукой - краниально до затылочной области,
другой рукой - каудально до седьмого шейного позвонка (CVI).
Указанный прием позволяет провести мобилизацию растяжением срединной порции мягких тканей дорзальной поверхности шейного отдела позвоночника. По мере расслабления мягких тканей дорзальной поверхности шейного отдела позвоночника врач оказывает в конце растяжения давление ульнарными краями ладоней вниз на затылок пациента и седьмой шейный позвонок, что вызывает легкое сгибание (флексию) шейного отдела позвоночника. Техника повторяется 3-5 раз.
Мобилизация мягких тканей дорзальной поверхности шейного отдела позвоночника может проводиться преимущественно по боковым сторонам. При этом миофасциальные структуры растягиваются по косой линии - от середины боковой поверхности шеи вверх до затылка одной рукой, вниз до плеча - другой рукой. Техника повторяется 3-5 раз.
Мобилизация мягких тканей дорзальной поверхности шейного отдела позвоночника представлена на рисунке 109.
Рис. 109. МОБИЛИЗАЦИЯ МЯГКИХ ТКАНЕЙ ДОРЗАЛЬНОЙ ПОВЕРХНОСТИ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
СРЕДИННАЯ ПОРЦИЯ МЯГКИХ ТКАНЕЙ
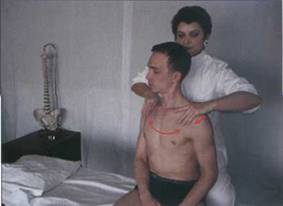
ЛАТЕРАЛЬНАЯ ПОРЦИЯ МЯГКИХ ТКАНЕЙ
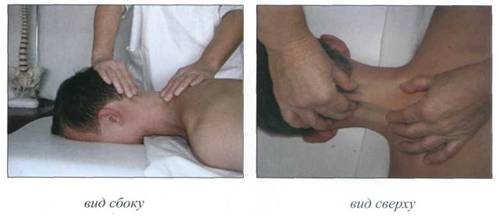
Рис. 110 . МОБИЛИЗАЦИЯ МЯГКИХ ТКАНЕЙ ДОРЗАЛЬНОЙ
ЗАКЛЮЧЕНИЕ
Кинеманику и динамику движений биологических систем, механику твердых и мягких биологических тканей изучает биомеханика, которая является наукой о механических эффектах живого организма. Медицинская биомеханика направлена на выявление строения, свойств и двигательных функций человека, на определение влияния на человеческий организм гравитации, невесомости, ускорений, магнитного поля, температуры, давления и т.д.
Функциональные нарушения биомеханики - соматические дисфункции, вызывают появление многочисленных клинических проявлений. Лечение, направленное на коррекцию этих патобиомеханических изменений, является наиболее эффективным и патогенетическим.
Представленные материалы позволяют врачам рассмотреть нормальную биомеханику шейного отдела позвоночника, установить ее нарушения и правильно выбрать лечебную технику, направленную на патобиомеханическую коррекцию. Хорошее знание мануальных приемов и остеопатических методов с их практической наработкой будет способствовать эффективному лечению клинических проявлений функциональных биомеханических нарушений на уровне шейного отдела позвоночника, что является актуальной проблемой медицины на современном этапе.
СПИСОК ЛИТЕРАТУРЫ
Ахметсафин А.Н. Очерк мануальной медицины.-СПб.: Издательство СПбГМУ, 2005.- 68 с.
Барвинченко А.А. Атлас мануальной медицины.-М.: Воениздат, 1992. - 191 с.
Бегун П.И., Шукейло Ю.А. Биомеханика : Учебник для вузов. - СПб.: Политехника, 2000. - 463 с.
Бердичевский М.Я. Венозная дисциркуляторная патология головного мозга- М.: Медицина, 1989. - 224 с.
Бернштейн Н.А. Очерки по физиологии движений и физиологии активности. - М.:Медицина, 1966. - 288 с.
Бернштейн Н.А. О ловкости и ее развитии.- М.: Физкультура и спорт, 1991.-288 с.
Болевые синдромы в неврологической практике /A.M. Вейн и др.-М.: МЕДпресс, 1999. - 372 с.
Васильева Л.Ф. Алгоритмы мануальной диагностики и мануальной терапии патобиомеханических изменений мышечно-скелетной системы (Учебное пособие) - Новокузнецк, 1999. - 115 с.
Васильева Л.Ф. Клиника и визуальная диагностика укороченных мышц: Иллюстрированное учебное пособие для аудиторных занятий врачей-курсантов цикла мануальная терапия с основами прикладной кинезиологии -М., 2002. - 168 с.
Верещагин Н.В. Патология вертебрально-базилярной системы и нарушения мозгового кровообращения. - М.: Медицина. - 1980. - 312 с.
Веселовский В.П. Практическая вертеброневрология и мануальная терапия. - Рига, 1991. - 344 с.
Гайворонский И.В., Ничипорук Г.И. Анатомия мышечной системы (мышцы, фасции и топография): Учебное пособие.- СПб: ЭДБИ - СПб, 2005. -84 с.
Гайворонский И.В., Ничипорук Г.И. Остеология: Учебное пособие. -СПб.: ЭЛБИ-СПб., 2005. - 60с.
Гистология, цитология и эмбриология: Учебник / Афанасьев Ю.И. и др. - М.: Медицина, 2004. - 768 с.
Гэскилл С, Мерлин А. Руководство по детской неврологии и нейрохирургии /Пер. с англ. - М.: АОЗТ "Антидор", 1996. - 348 с.
Даттон К.С. Основы остеопатии. Учебно-методическое пособие /Пер.с анг. - Алматы, 1998. - 60 с.
Жулев Н.М., Яковлев Н.А., Кандыба Д.В., Сокуренко Г.Ю. Инсульт экстракраниального генеза. - СПб., 2004. - 588 с.
Иваничев Г.А. Мануальная медицина. - Казань, 2000. - 650 с.
Иваничев Г.А. Фибромиалгический синдром. - Казань, 2004. - 164 с.
Клиническая миология /Есин Р.Г. и др. - Казань: Фэн, 2003. - 272 с.
Коган О.Г. Мануальная терапия в нейроортопедии //Лечебная физическая культура. - М.: Медицина, 1987. - С. 431-473.
Коган О.Г., Найдин В.Л. Медицинская реабилитация в неврологии и нейрохирургии. - М.: Медицина, 1988. - 303 с.
Коновалова И.В., Лембик Ж.Л. Анатомия человека. Опорно-двигательный аппарат: Учебное пособие - Н.Новгород: Изд-во Нижегородской государственной медицинской академии, 2002. - 76 с.
Красноярова Н.А. Нарушения мозгового кровообращения в вертеб-раль-но-базилярной системе. Руководство для врачей. - Алматы, 1995. - 204 с.
Красноярова Н.А. Значение функциональных биомеханических нару-ше-ний шейного отдела позвоночника в патогенезе дисциркуляторных энце-фа-лопатий и их коррекция: Автореф. дис. д-ра мед.наук. - Казань, 1997. - 36 с.
Красноярова Н.А. Анатомо-физиологические особенности скелетных мышц и тесты для их исследования: Учебное пособие. - Алматы, 2004. - 199 с.
Крылова Н.В., Искренко И.А. Анатомия скелета: Анатомия человека в схемах и рисунках: Атлас-пособие. - М.: Изд-во РУДН, 2000. - 83 с.
Курс топографической анатомии /Под ред. Шевкуненко В.Н. - М., 1947.-554 с.
Левит К., Захсе Й., Янда В. Мануальная медицина /Пер.с нем. - М.: Медицина, 1993. - 512 с.
Лиев А.А., Татьянченко В.К. Клинико-анатомический атлас мануальной медицины. - Петропавловск-Камчатский, 1996. - 201 с.
Луцик А.А. Компрессионные синдромы остеохондроза шейного отдела позвоночника. - Новосибирск: Издатель, 1999. - 400 с.
Мерзенюк О.С. Практическое руководство по мануальной терапии. -Новокузнецк, 1999. - 224 с.
Миофасциальная релиз техника /Методические рекомендации для врачей-курсантов. - Новокузнецк, 1998. - 14 с.
Монхейм К., Лавэ Д. Руководство по миофасциальному расслаблению /Пер.с анг. (Методическое пособие) - Новокузнецк, 1990. - 168 с.
Мэйтленд Г. Манипуляции на позвоночнике /Пер. с анг. - М.: ИПО «Полигран», 1992. - 176 с.
Некачалов В.В. Патология костей и суставов: Руководство.- СПб: Со-тис, 2000. - 288 с.
Новосельцев СВ. Введение в остеопатию. Мягкотканные и суставные техники /Практическое руководство для врачей - СПб.:Фолиант, 2005. - 240 с.
Одноралов Н.И. Топография мышц (учебно-методическое пособие для студентов вечернего отделения лечебного факультета) - Чита, 1965. - 17 с.
Павленко С.С., Денисов В.Н., Фомин Г.И. Организация медицинской помощи больным с хроническими болевыми синдромами - Новоси-бирск, 2002.-221 с.
Попелянский Я.Ю. Вертеброгенные заболевания нервной системы (Вертебральные и цервикомембральные синдромы шейного остеохондроза).
- Казань.: Изд-во Казанского университета, 1981. - 368 с.
Попелянский Я.Ю. Болезни периферической нервной системы: Руководство для врачей. - М.: Медицина, 1989. - 464 с.
Привес М.Г., Лысенков Н.К., Бушкович В.И. Анатомия человека. - М.: Медицина, 1974. - 809 с.
Пуцилло М.В., Винокуров А.Г., Белов А.И. Нейрохирургическая анатомия. Атлас. Том I. -M.: «Антодор», 2002. - 200 с.
Ревелл П.А. Патология кости /Пер с англ. - М.: Медицина, 1993. -368 с.
Рябов К.П. Гистология с основами эмбриологии: Учебное пособие. -Мн.: Выш.шк., 1990. - 255 с.
Самусев Р.П., Липченко В.Я. Атлас анатомии человека. - М., 2003. - 544 с.
Ситель А.Б. Мануальная медицина. - М.: Медицина, 1993. - 224 с.
Ситель А.Б. Мануальная терапия. Руководство для врачей. - М.: Издат-центр, 1998.-304 с.
Соков Л.П., Соков Е.Л., Соков С.Л. Руководство по нейроортопедии.
- М.: Изд-во РУДН, 2002. - 541 с.
Сосудистые заболевания нервной системы (под ред. Е.В. Шмидта) -М.: Медицина, 1975. - 663 с.
Стоддарт А. Учебник остеопатических техник /Пер. с англ. - Алматы, 2002. - 304 с.
Стояновский Д.Н. Боль в области спины и шеи. - К.: Здоров, я, 2002.
- 392 с.
Тревелл Дж.Г., Симоне Д.Г. Миофасциальные боли /Пер. с англ. Т. 1,2.
- М.: Медицина, 1989. - 864 с.
Ульрих Э.В., Мушкин А.Ю. Вертебрология в терминах, цифрах, рисунках. - СПб.: ЭЛБИ.-СПб, 2002. - 187 с.
Финандо Д., Финандо С. Исцеляющие руки: Руководство по диагностике и лечению мышечно-фасциальных болей /Пер. с анг. - М.: Изд-во ЭКС-МО-Пресс, 2001.-224 с.
Хабиров Ф.А. Клиническая неврология позвоночника.- Казань, 2001. -472 с.
Шмидт Е.В. Классификация сосудистых поражений головного и спинного мозга //Журн. невропатол. и психиатр. - 1985. - № 9 - С. 1281-1288.
Шмидт И.Р. Вертеброгенный синдром позвоночной артерии. - Новосибирск.: Издатель, 2001. - 299 с.
Цивьян Я.Л., Бурухин А.А. Патология дегенерирующего межпозвонкового диска. - Новосибирск: Наука, 1988. - 127 с.
Черкес-Заде Д.Д. Остеопатическая диагностика и лечение заболеваний позвоночника. - М.: Издат. Центр «Федоров», 2000. - 120 с.
Cyriax J. Textbook of orthopaedic medicine - London, 1984. - 270 p.
Dasseler Т . Н ., Anson B.J. Surgical anatomy of the subclavian artery and its branches. - Surg.Gynec.,Obstet. - 1959. - V.108. - №2. - p. 149-174.
De Palma A.F., Rothman R.N. The intervertebral disc.-Philadelphia: W.B.Saunders Company, 1970. - 370 p.
Fryette H.H. Principles of osteopathic technic. /Academy of Applied Osteopathy - Carmel, California, 1954.
Galli R.L., Spaite D.W., Simon R.R. Emergency Orthopedics. The Spine. /Пер. с англ. - M.: Медицина, 1995. - 432 с.
Gaskill S . J ., Merlin A.E. Детская неврология и нейрохирургия / Пер. с англ. - М.: АОЗТ «Антидор». 1996. - 347 с.
Greenman P.E. Concept and mechanisms of neuromuscular function. - Berlin: Springer Verlag., 1984. - 192 p.
Greenman P.E. Principles of manual medicine. - Baltimore, 1989. - 292 p.
Kapandji I.A. The Physiology of Joints - 3 vol.- Edinburgh: Churchill Livingstone, 1987.
Lauz G., Querrier V. Innervation de 1 , artere vertebrale // Ann. d , anat., pathol. et anat. norm. med. chir. - 1939/ - Vol.16, №7. - P. 897-899.
Lewit K. Therapie in Rahmen der arztlichen Rehabilitationen. - Leipzig: Barth, 1973.-506 s
Lewit K., Sachse J., Janda V. Manuelle Medizin in Ramen medizinischen Rehabilitation - Leipzig: Barth, 1987. - 548 S.
Lockart R.D., HamiltonG.F., Fyfe F.W. Anatomy of the Human Body. Ed.2.
- J.B.Lippincott, Philadelphia, 1969. -p. 144.
Mitchell F. Jr. The muscle energy manual (Vol.1) - MET Press, 1995. - 213 p. Mitchell F. Jr. The muscle energy manual (Vol.2) - MET Press, 2001. - 176 p. Mitchell F. Jr. The muscle energy manual (Vol.3) - MET Press, 2002. - 233 p. Rychlikova E. Manualni medicina. - Praha: Avicenum, 1987. - 328 s. Sokoloff L. The biology of degenerative joint diseases. - London: Ltd, 1969.
- 166 p.
Still A.T. Osteopathy. Research and practice. - Eastland, 1992. - 293 p.
Wassilev W. Zur Frage der Sogen. Unkovertebralgelenke. - Докл. Болг. А.Н., 1965.- 18,7.-с. 695-698.
White A.A., Panjabi M.M. Clinical biomechanics of the spine. - Philadelphia, Toronto, 1978.-551 p.
Красноярова Н.А., Сабинин С.Л.
Дата: 2018-09-13, просмотров: 2602.