При вскрытии трупов методом полной эвисцерации соблюдается следующая последовательность:
• наружный осмотр трупа;
• разрезы покровов тела, вскрытие и осмотр брюшной полости;
• вскрытие и осмотр грудной полости;
• извлечение органов шеи, грудной и брюшной полостей в виде единого комплекса;
• исследование органов извлеченного комплекса;
• вскрытие и осмотр полости черепа, извлечение и исследование головного мозга;
• вскрытие и осмотр околоносовых пазух;
• вскрытие и осмотр позвоночного канала, извлечение и исследование спинного мозга;
• вскрытие конечностей;
• уборка трупа.
Исследование конечностей и позвоночного канала с извлечением спинного мозга, околоносовых пазух при вскрытии трупа производят по особым показаниям (с учетом особенностей клинической картины заболевания и выявленных патологоанатомом изменений в системах организма).
Наружный осмотр трупа должен производиться всегда в одной и той же последовательности. Он нацелен на получение данных (с отражением в тексте протокола) по возрастно-поло-вой и конституциональной характеристике организма, об особенностях, обусловленных патологическим процессом и повреждениями, наконец, о наличии и выраженности посмертных (трупных) изменений. При общем осмотре определяют пол, внешний вид умершего и его соответствие возрасту, отраженному в медицинской документации, особенности телосложения. Телосложение может быть крепким или слабым, правильным или неправильным (кифоз, лордоз, сколиоз, куриная грудь и т.д.). Устанавливают, к какому конституциональному типу относится труп — астеническому, нормостеническому или гиперстеническому. Питание определяют по толщине подкожной жировой клетчатки и по объему мышц, преимущественно конечностей. Если не обнаружено истощения или общего ожирения, питание оценивают как хорошее, удовлетворительное, пониженное. Важно измерить рост и массу трупа.
Кожные покровы трупа обычно бледные, иной их цвет обусловлен особенностями того или иного заболевания. Так, желтоватый цвет кожа приобретает при желтухе, цвет бронзы — при аддисоновой болезни, восковидный цвет — при анемии. Кожные сыпи на трупе изучать трудно, они как бы гаснут. Проявления артериального полнокровия также исчезают, ве-
70
нозное полнокровие, а также пигментации, напротив, более заметны.
Далее патологоанатом приступает к более подробному осмотру трупа, начиная с головы и кончая нижними конечностями. Обращает внимание, нет ли выделений из ушей, носа, рта, каков цвет видимых слизистых оболочек. При этом осматривают естественные отверстия мочеиспускательного канала, влагалища, заднего прохода (наличие загрязнений, выделений, повреждений). Описывают также полость рта, состояние зубов, слизистых оболочек, местонахождение языка, регистрируется наличие протезов. У женщин ощупывают молочные железы, выясняя, имеются ли участки уплотнения, выделения из соска. Нажимая пальцем на внутреннюю поверхность бедер и голеней, определяют, есть ли отек подкожной жировой клетчатки. При осмотре задней поверхности тела обращают внимание как на цвет и характер трупных пятен, так и на пролежни, язвы, если они имеются, или какие-либо иные дефекты.
Тщательно описывают операционные раны и разрезы. При этом необходимо указать их размер, локализацию, направление, форму, наличие и характер швов, их количество, наличие в ране тампонов, дренажей, катетеров, турунд. Необходимо отметить состояние краев и дна раны, грануляций, выделений и т.д.
При патологоанатомическом исследовании трупов людей, употреблявших героин, или при подозрении на такое употребление тщательно изучают кожу и мягкие ткани в зонах, где чаще всего производятся внутривенные введения растворов наркотических веществ (особенно локтевых сгибов, паховых областей). В указанных участках описывают следы от инъекций, рубцовые изменения, очаги гиперпигментации, изъязвления кожи, а также тромбы в венах, абсцессы, целлюлиты.
Завершают наружный осмотр трупа установлением посмертных изменений, обращая внимание главным образом на степень охлаждения тела умершего, распространенность и выраженность трупного окоченения, локализацию и характеристику трупных пятен, признаков разложения — появление трупной зелени и эмфиземы.
Разрезы покровов тела, вскрытие и осмотр брюшной полости. Внутреннее исследование трупа начинают обычно со срединного разреза кожи шеи, груди и живота. Для этого под лопатки лежащего на спине трупа подкладывают деревянный брусок. Патологоанатом, стоя справа от трупа, делает по средней линии разрез кожи и подкожной жировой клетчатки малым ампутационным ножом, который держит почти горизонтально. Наиболее распространен срединный (прямой) разрез, его начинают на 3—4 см книзу от подбородка и ведут к рукоятке грудины (рассекая только кожу), затем к мечевидному отроет-
71
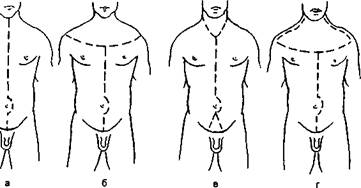
Рис. 5.3. Кожные разрезы при вскрытии трупа.
а — прямой срединный, б — по Лешке, в — по Фишеру, г — по Медведеву
ку, разрезая покровы до кости. По передней стенке живота разрез продолжают по средней линии вниз до лобкового симфиза, обходя при этом пупок слева (рис. 5.3, а).
Кроме описанного выше срединного разреза, в патолого-анатомической практике применяют и другие (рис. 5.3, б, в, г). Разрез по Лешке позволяет извлечь органы шеи без повреждения ее кожи: вначале производят полукружное рассечение покровов от одного плеча к другому плечу по второму межребе-рью. От уровня второго межреберья нож ведут уже в обычном направлении — по средней линии до лобкового симфиза, обходя пупок слева. От края полукружного разреза отсепаровы-вают кожу вверх, до нижней челюсти, заворачивая образовавшийся лоскут на лицо трупа. По методу Фишера на шее делают два разреза, начиная от сосцевидных отростков; оба разреза сходятся под углом у рукоятки грудины. Далее нож ведут по средней линии, но, обойдя пупок, снова делают два разреза по направлению к паховым областям. При отсепаровке верхнего треугольного лоскута открывается широкий доступ к органам шеи и полости рта, нижнего лоскута — к сосудам паховых областей. По методу Медведева на шее делают два разреза — от сосцевидных отростков до акромиона лопаток, затем оба соединяют поперечным разрезом. Образовавшийся лоскут отсе-паровывают до корня носа, после чего можно исследовать как органы шеи, так и челюсти, и лицо, не обезображивая труп.
Вскрытие брюшной полости производят путем рассечения по линии срединного разреза кожи и нижележащих слоев передней брюшной стенки, применяя меры по предупреждению повреждения ножом органов брюшной полости. Затем, для того чтобы достаточно широко раскрыть края разреза и осмотреть брюшную полость, необходимо отсепаровать мягкие ткани от
72
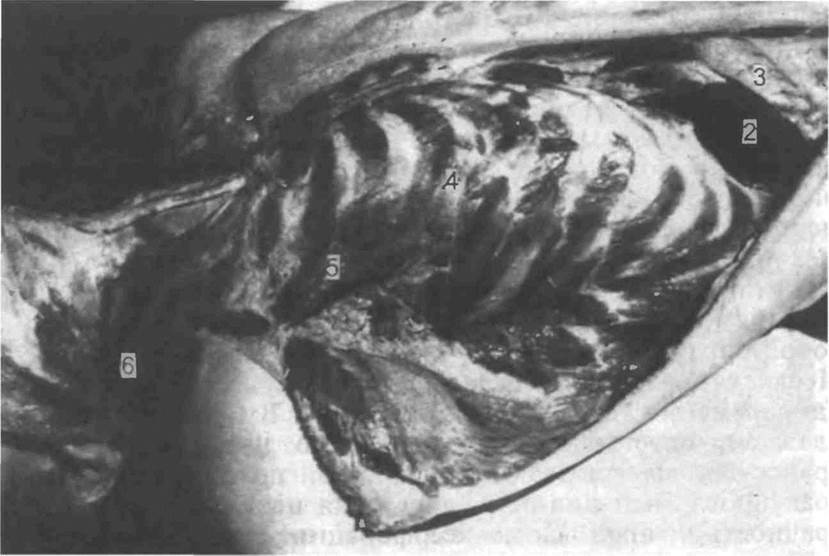
Рис. 5.4. Общий вид трупа после рассечения передней брюшной стенки, отсепаровывания кожи шеи до ветвей нижней челюсти, кожи и мягких тканей правой половины грудной клетки [Gresham G.A., Turner A R, 1979].
I — нижняя челюсть, 2 — печень, 3 — желудок; 4 — грудная стенка; 5 — малая грудная мышца, 6 — грудино-ключично-сосцевидная мышца.
грудной клетки. Отделяя с помощью малого ампутационного ножа до задней подмышечной линии мышцы и жировую клетчатку, обнажают поверхность грудины и ребер. На шее отсепа-ровывают только кожу до ветвей нижней челюсти; мышцы шеи стараются не повредить (рис. 5.4). При отделении покровов грудной клетки исследуют состояние молочных желез. Их ощупывают, определяют участки уплотнения или, напротив, размягчения, затем изнутри, не повреждая кожи, делают ряд параллельных разрезов. Осматривают поверхности разрезов, обращая внимание на соотношение долек и жировой ткани, наконец, сжимая рукой молочную железу, устанавливают, не выделяется ли при этом какая-либо жидкость.
После отсепаровывания покровов грудной клетки и шеи как на левой, так и на правой стороне трупа образуется общий кожно-мышечный лоскут, состоящий из покровов шеи, грудной клетки и живота. Оба лоскута широко разводят в стороны и приступают к осмотру брюшной полости.
Осмотр брюшной полости и расположенных в ней органов начинают с нижележащих отделов, постепенно поднимаясь к диафрагме. Большой сальник заворачивают на грудную клет-
73
ку, одновременно определяя его толщину, количество жира, наличие сращений. Держа тонкую кишку за брыжейку, отводят петли тонкой кишки направо и кверху, что позволяет осмотреть левую половину брюшной полости и полость малого таза, сигмовидную ободочную и прямую кишку, а у женщин — матку с придатками. Таким же порядком осматривают правую половину брюшной полости, в частности определяют состояние червеобразного отростка. Возвратив большой сальник на место, исследуют верхний этаж брюшной полости, печень с желчным пузырем, желудок и селезенку, обращая внимание на их величину, положение и отношение к окружающим органам и тканям. Определяют высоту стояния диафрагмы, купол которой справа находится на уровне IV ребра, слева — V ребра. Исследуя различные отделы и органы брюшной полости, одновременно осматривают брюшину. В норме она гладкая, влажная, блестящая, серовато-белого цвета. Экссудат или транссудат вычерпывают из брюшной полости и собирают в градуированный цилиндр, определяя цвет жидкости, ее прозрачность, запах. Место перфорации стенки желудка или кишки следует разыскать до эвисцерации органокомплекса, надавливая на кишки (желудок). Так же проверяется состоятельность швов анастомозов, проходимость их исследуют после эвисцерации. Хирургические разрезы кожи, свищевые отверстия следует вырезать вместе с окружающими тканями и включать в состав органокомплекса.
Вскрытие и осмотр грудной полости. Для вскрытия грудной полости необходимо отделить грудину, последовательно перерезая реберным ножом хрящевые части ребер от II до X включительно, а затем, разрезая хрящевую часть I ребра и разделяя грудино-ключичные суставы, малым ампутационным ножом отделяют грудину от мягких тканей, в том числе от диафрагмы. При этом нужно следить, чтобы нож не проник слишком глубоко и не повредил расположенных в области грудино-ключичного сустава крупных венозных стволов (рис. 5.5).
Отделенная грудина исследуется, при этом обращают внимание на целостность кости, разрастания костной ткани. При необходимости (заболевание системы крови) грудину распиливают по длиннику и осматривают ее костный мозг. Нормальный костный мозг грудины красноватого цвета, при лейкозе он иногда приобретает сероватый и даже зеленоватый оттенок. Осматривают передние части ребер. У детей в месте перехода хрящевой части ребер в костную при рахите могут обнаруживаться рахитические четки, у стариков нередко наблюдаются явления остеопороза. Обернув руку полотенцем, пробуют сломать ребро, при остеопорозе это легко удается.
Осмотр грудной полости и органов шеи начинают с изучения соотношения между легкими и перикардом. Легкие при вскрытии грудной клетки спадаются. При старческой эмфизе-
74
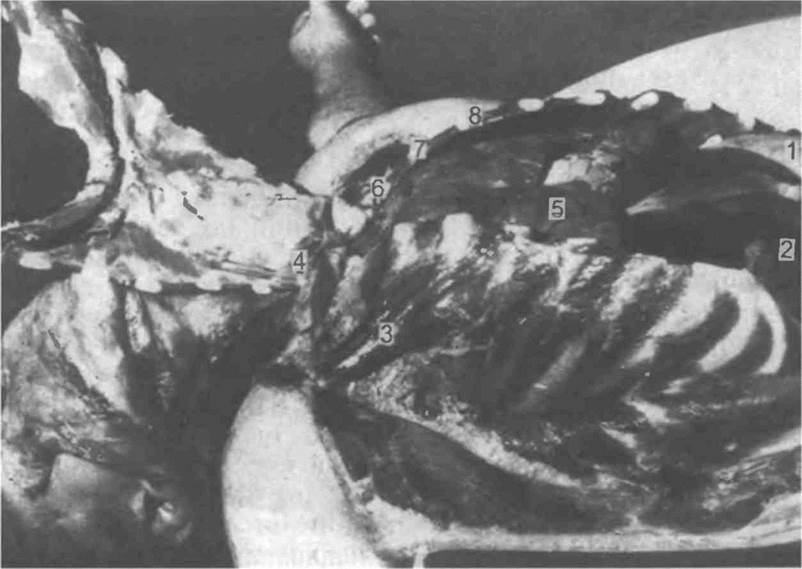
Рис. 5.5. Отделение грудины от мягких тканей и откидывание ее на структуры шеи после рассечения реберных хрящей и груди но-ключичных суставов [Gresham G.A., Turner A.F., 1979].
1 — желудок, 2 — печень, 3 — малая грудная мышца, 4 — грудина; 5 — легкое, 6, 7, 8 — реберные хрящи
ме они также спадаются, при хронической везикулярной эмфиземе, остром вздутии они, наоборот, заполняют плевральные полости и прикрывают спереди средостение. Отодвинув края легких от сердца, устанавливают наличие плевроперикар-диальных сращений. При осмотре перикардиальной полости определяют ее форму, размеры, положение, наличие или отсутствие смещения. Изучают состояние вилочковой железы, она, как известно, выражена лишь у детей. Начиная с 12— 15 лет, вилочковая железа подвергается физиологической инволюции, у взрослых на ее месте образуется жировое тело (рис 5.6).
Осмотр плевральных полостей при отсутствии плевральных сращений не вызывает затруднений. Завернув за края разрезанных хрящей отсепарованный ранее кожно-мышечный лоскут грудной клетки, вводят руку в плевральную полость и вывихивают легкое наружу, укладывая на переднее средостение. При этом открывается плевральная полость, отчасти — заднее средостение. Выясняют состояние висцеральной и париетальной плевры, наличие или отсутствие экссудата, транссудата, крови. Плевра, обычно влажная, блестящая, имеет характер-
75

Рис. 5.6. Общий вид переднего средостения, других органов грудной и брюшной полостей после отделения грудины [Gresham G А , Turner A F , 1979]
I — тонкая кишка, 2 — большой сальник, 3 — желудок, 4 — печень, 5 — ви-лочковая железа, 6 — легкое, 7 — диафрагма
ный пятнистый рисунок, в задних отделах легких она темнее, чем в передних (трупный гипостаз). Если в плевральной полости обнаруживают скопление жидкости, последнюю вычерпывают и собирают в измерительный сосуд, определяя ее количество, цвет и запах.
При наличии плевральных сращений пытаются разделить их рукой, одновременно устанавливают их расположение и прочность. При массивных спайках и сращениях между париетальной и висцеральной плеврой легкое извлекают вместе с париетальной плеврой, причем нередко приходится помогать ножом.
При необходимости, вывихнув наружу правое легкое, вскрывают грудной лимфатический проток, располагающийся между аортой и непарной веной.
Затем изучают общее соотношение мышц и органов шеи Пересекают лопаточно-подъязычные мышцы и отделяют нижние концы грудино-ключично-сосцевидных мышц Концы разрезанных мышц разводят в стороны и осматривают сосудисто-нервные пучки. Отделяя передние мышцы шеи, осматривают щитовидную железу, поднижнечелюстные и подъязыч-
76
ные слюнные железы. Околощитовидные железы обнаруживают, отсепаровав доли щитовидной железы выше и ниже впадения щитовидных артерий. Для осмотра околоушной железы приходится делать дополнительный разрез кожи в области угла нижней челюсти. Этот разрез ведут за ухом, чтобы он соединился с полукружным разрезом покровов черепа.
После осмотра грудной полости и органов шеи приступают к эвисцерации органокомплекса.
Извлечение органов шеи, грудной и брюшной полости в виде единого органокомплекса. Полная эвисцерация заключается в извлечении всех внутренних органов, начиная с языка и кончая прямой кишкой, с сохранением их естественных связей Порядок отделения органов может быть изменен, но чаще всего вначале выделяют органы шеи, затем грудной полости, живота и таза.
Для отделения шейной части органокомплекса малым ампутационным ножом прокалывают мышцы дна полости рта у левого угла нижней челюсти, глубина погружения ножа не должна превышать 4—5 см. Короткими пилящими движениями продвигают нож в направлении кпереди и кнутри, вдоль края ветви нижней челюсти, причем боковая поверхность ножа непосредственно соприкасается с внутренней поверхностью этой кости Такие разрезы проводят с обеих сторон до средней линии, где они встречаются друг с другом. В образовавшееся в дне полости рта отверстие вводят пальцы левой руки, которыми захватывают язык и оттягивают его книзу. В это время, введя правой рукой через отверстие дна полости рта малый ампутационный нож, отделяют двумя разрезами мягкое небо от твердого на их границе. В результате в состав органокомплекса входит мягкое небо с язычком, дужками и миндалинами.
Органокомплекс оттягивают книзу и вбок, перерезая одновременно заднюю стенку глотки, внутренние и наружные сонные артерии, яремные вены и блуждающие нервы. Затем отделяют шейную часть органокомплекса от позвоночника, вплоть до ключицы Грудную часть органокомплекса сначала отделяют от ключицы, затем от грудного отдела позвоночника. При этом перерезают подключичные артерии и вены, а также стволы плечевых сплетений Отсепаровывая грудную часть комплекса органов от позвоночника, перегибают весь комплекс через диафрагму, укладывая его на органы брюшной полости, а по завершении отделения возвращают его в грудную клетку.
Для отделения брюшной части органокомплекса необходимо перерезать диафрагму у места прикрепления ее к ребрам, перерезать ножки диафрагмы, отделить брюшину от забрю-шинной клетчатки, отсепаровать брюшную часть органокомплекса от поясничного отдела позвоночника. При этом по мере отделения брюшной части органокомплекса последний
77
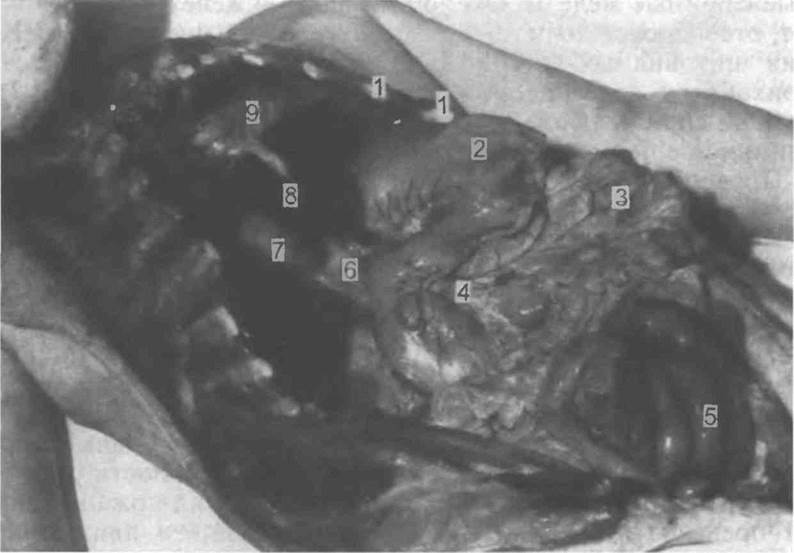
Рис. 5.7. Общий вид органов брюшной полости после рассечения диафрагмы, отделения органокомплекса и помещения его на свое место [Gresham G А , Turner A F , 1979]
1 — рассеченные реберные хрящи, 2 — желудок, 3 — большой сальник, 4 — головка поджелудочной железы, 5 — тонкая кишка, 6 — воротная вена, 7 — желчный пузырь, 8 — печень, 9 — легкое
отодвигается все ниже и ниже, так что в конце концов он оказывается расположенным на бедрах трупа. Для облегчения последующего отделения органов таза ладонь левой руки вводят между крестцом и прямой кишкой и разрезают парарек-тальную клетчатку позади и по бокам прямой кишки. После этого уже отделенную шейную, грудную и брюшную части комплекса поднимают с бедер трупа и укладывают на свои места (рис. 5.7). Деревянный брусок, подставленный под лопатки трупа, перемещают под шею, чтобы отделенные части комплекса не соскальзывали вниз, в область таза.
Для отделения тазовой части органокомплекса необходимо перерезать с обеих сторон сосудистый пучок (подвздошные артерии и вены) и прямую кишку; у женщин, кроме того, влагалище, у мужчин — мочеиспускательный канал впереди предстательной железы
Описанный порядок эвисцерации — сверху вниз — является основным, но не единственным. Иногда предпочитают отделить сначала тазовую часть органокомплекса, затем перерезать диафрагму и отделить брюшную часть, а лишь затем шейную часть.
78
Органокомплекс можно извлечь вместе с наружными половыми органами. Для этого основной разрез продолжают на промежность. Перепиливают лобковый симфиз. Широко раздвигают ноги трупа Делают овальный разрез кожи промежности. Этот разрез окружает половой член, мошонку и задний проход (у женщин — половую щель и задний проход). Отделяют ножом от костей органы малого таза как со стороны промежности, углубляя овальный разрез, так и со стороны входа в таз. Оттягивают прямую кишку кверху и проталкивают наружные половые органы в полость таза через образовавшееся в промежности отверстие
Отделенный органокомплекс извлекают из трупа и укладывают на секционный (препаровочный) столик.
Перед исследованием органокомплекса следует осмотреть освобожденные от органов полости трупа. В ротовой полости обращают внимание на зубы, десны, твердое небо, в области шеи — на глубокие мышцы, симпатические стволы и узлы, в грудной полости — на париетальную плевру, ребра; в брюшной полости и полости таза — на клетчатку и мышцы. Доступным для осмотра и более глубокого исследования становится также весь позвоночный столб.
Исследование органов извлеченного органокомплекса. Препаровочный (секционный) столик с лежащим на нем органо-комплексом устанавливают в ногах трупа, поперек секционного стола При этом органокомплекс во время его изучения приходится неоднократно поворачивать головным концом к себе или от себя и переворачивать с вентральной поверхности на дорсальную и наоборот. Процесс переворачивания осуществляют в три приема: сначала переворачивают печень, затем грудную часть комплекса органов, потом — брюшную.
Исследование сердечно-сосудистой системы. С учетом большой распространенности и тяжести болезней системы кровообращения следует проводить тщательное исследование сердца и сосудов. При этом в ряде случаев при врожденных пороках развития сердца и сосудов, при подозрении на эмболию (тромбоэмболию и особенно воздушную эмболию) вскрытие и изучение сердца, легочного ствола и ветвей легочных артерий, других сосудов проводится «на месте», до извлечения органов.
Для вскрытия и осмотра перикарда органокомплекс укладывают вентральной стороной кверху, головным концом к вскрывающему. Захватив пинцетом переднюю стенку перикарда, в центре ее ножницами делают небольшое отверстие, из которого производят три разреза: один вверх, к месту отхожде-ния аорты, два — расходящихся книзу. Осматривают серозный перикард, его пристеночную и висцеральную пластинки. Если нет наложений, бугорков, узелков, кровоизлияний и сращений пластинок, серозный перикард выглядит гладким, блестящим. Приподняв сердце за верхушку, осматривают эпикард
79
|
|
Рис. 5.8. Разрезы для вскрытия полостей сердца по току крови Черные линии со стрелками и цифрами показывают направление и последовательность разрезов полостей сердца и крупных сосудов.
задней поверхности сердца и задний отдел перикарда Здесь находят от 10 до 50 мл прозрачной, соломенного цвета жидкости. Увеличение количества жидкости, изменение ее качества свидетельствуют о патологическом процессе (транссудат, экссудат, Кровоизлияние в пери-кардиальную полость).
При осмотре сердца уделяют внимание как состоянию эпикарда, так и подэпикар-диальной жировой ткани: ее количеству, цвету, консистенции. Определяют форму и величину сердца. Для этого производят измерения в трех плоскостях: на уровне венечной борозды (ширина), от места отхожде-ния аорты до верхушки сердца (длина), от передней до задней поверхности (толщина). Отмечают, какой ход имеют венечные артерии, правильный или извилистый. Проводят по ним пальцем, отыскивают участки уплотнения (атеросклеротические бляшки). Осматривают верхушку сердца: при артериальной гипертензии она закруглена, при атрофии — заострена. Ощупывают сердце, дряблое оно или нет. Дряблость свидетельствует о дистрофических изменениях миокарда или о разрешении трупного окоченения. При осмотре и ощупывании устанавливают, нет ли западающих или выбухающих участков, образующихся при аневризмах сердца.
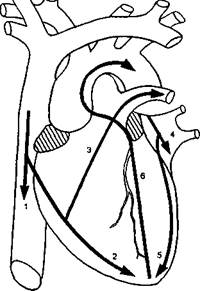
Техника вскрытия сердца меняется в зависимости от задач, стоящих перед прозектором. Обычно вскрытие проводят по ходу тока крови. Для осуществления раздельного взвешивания сердца ход вскрытия меняют. Для демонстрации гипертрофии стенок желудочков делают поперечные срезы. Сердце вскрывают по направлению тока крови в следующей последовательности: правое предсердие — правый желудочек — легочный ствол; левое предсердие — левый желудочек — аорта. Все производимые разрезы линейные (рис. 5.8).
Органокомплекс укладывают по средней линии столика, легкое подвертывают под сердце. Захватив зубчатым пинцетом
80
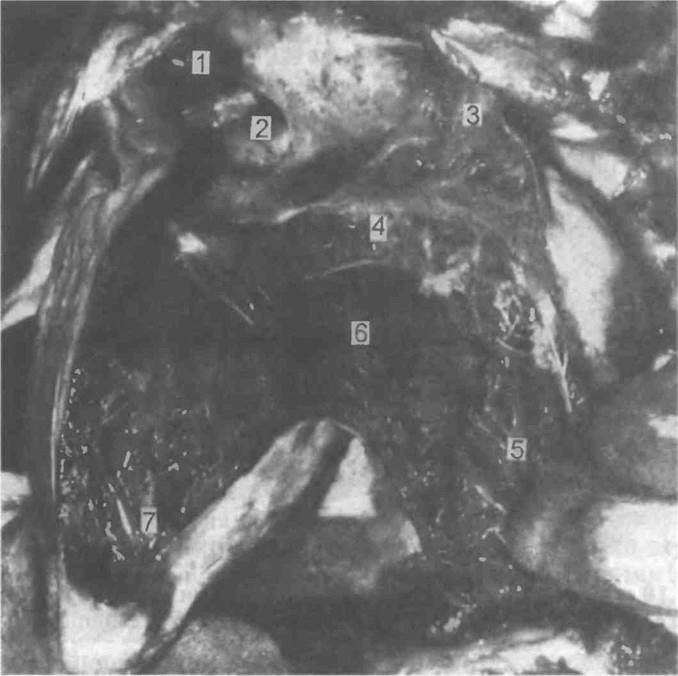
Рис. 5.9. Правое предсердие и правый желудочек, вскрытые на месте [Gresham G.A., Turner A.F., 1979].
1 — нижняя полая вена, 2 — овальная ямка, 3 — правое ушко, 4 — трехстворчатый клапан, 5 — боковая стенка правого желудочка, 6 — легочный конус, 7 — правая сторона межжелудочковой перегородки
правое ушко, оттягивают его кверху, ножницами делают небольшое отверстие, вставляют в него браншу и делают первый разрез — через стенку правого предсердия в нижнюю полую вену. Начиная от середины проведенного разреза, делают второй — по краю правой половины сердца через боковую стенку правого желудочка к верхушке, при этом разрезают трехстворчатый (правый предсердно-желудочковый) клапан и вскрывают полость правого желудочка (рис. 5.9). Затем органоком-плекс укладывают по диагонали столика, сердцем влево от вскрывающего. Начиная из середины последнего разреза, делают третий разрез — через переднюю стенку правого желудочка в легочный ствол. Чтобы не повредить переднюю сосо-чковую мышцу, браншу ножниц вставляют между ней и передней стенкой правого желудочка.
Легочный ствол разрезают в том месте, где он соприкасается с левым ушком. Далее приступают к вскрытию левых отде-
81
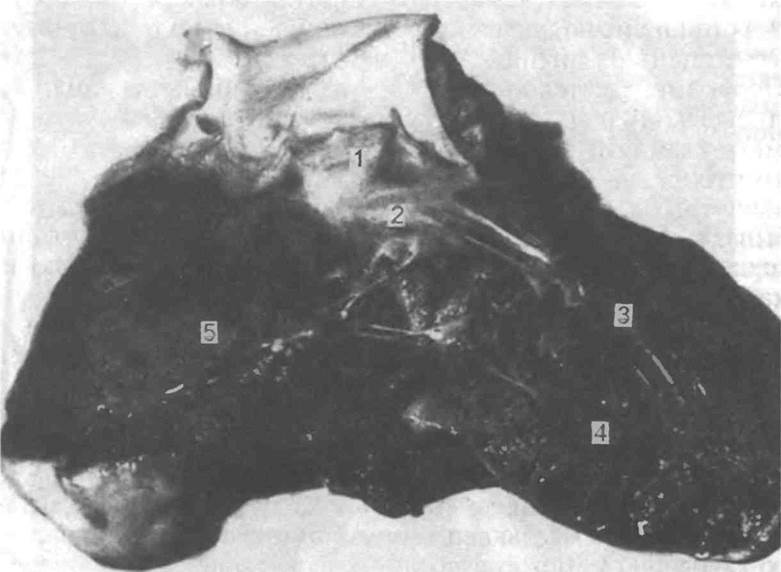
Рис. 5.10. Общий вид сердца после рассечения передней стенки левого желудочка и восходящей части аорты [Gresham G.A., Turner A. R, 1979].
1 — левая полулунная заслонка клапана аорты; 2 — передняя створка двустворчатого клапана; 3 — передняя сосочковая мышца; 4 — задняя сосочковая мышца; 5 — левая сторона межжелудочковой перегородки.
лов сердца. Органокомплекс укладывают по диагонали сердцем вправо от вскрывающего. Оттягивая зубчатым пинцетом левое ушко сердца кверху, верхушку сердца откидывают направо, ножницами делают четвертый разрез — через левое предсердие, у места впадения левой пары легочных вен. Из середины этого разреза делают пятый разрез — через боковую стенку левого желудочка по наиболее выпуклой части до верхушки. При этом пересекают двустворчатый (левый предсерд-но-желудочковый, митральный) клапан и вскрывают полость левого желудочка. После этого делают шестой разрез — от конца предыдущего через переднюю стенку левого желудочка до левого ушка и далее в аорту (рис. 5.10). Стенку левого желудочка разрезают параллельно передней межжелудочковой ветви левой венечной артерии, отступя от нее влево на 1,5— 2 см. При разрезе аорты одновременно рассекают легочный ствол над его клапанами. Вскрытие полостей сердца заканчивают разрезом стенки левого и правого ушка.
С каждым новым разрезом производят осмотр соответствующего участка сердца. Выявляют состояние пристеночного эндокарда, описывают содержимое предсердий и желудочков
82
(красные и белые посмертные свертки, жидкая кровь, тромбы), устанавливают, имеется ли расширение полостей, определяют степень развития сосочковых мышц.
Особенно тщательно осматривают клапаны сердца. Нормальные клапаны тонкие, полупрозрачные, эластичные. Периметр клапанных отверстий у взрослых: аорты — 7 см, легочного ствола — 8 см, двустворчатого клапана — 10 см, трехстворчатого клапана — 11,5 см. При вскрытии сердца нельзя забывать об осмотре межжелудочковой перегородки, овального отверстия, места впадения артериального (боталлова) протока.
Исследование мышцы сердца начинают с определения толщины стенок желудочков. Ее измеряют в наиболее массивном участке, т. е. выбирают наибольший размер (не учитывая толщину сосочковых мышц и эпикарда). При этом следует иметь в виду, что разрез через стенку должен быть проведен строго под прямым углом. В повседневной патологоанатомической практике для оценки степени гипертрофии желудочков ограничиваются определением массы сердца и толщины стенок правого и левого желудочков, межпредсердной перегородки. Масса сердца у мужчин — 290—310 г, у женщин — 285 г, толщина стенки левого желудочка — 0,7—1,2 см, правого желудочка — 0,2—0,4 см, меж-желудочковой перегородки — 1,0—1,2 см. Далее разрезают мышцу сердца большим ампутационным ножом: сначала задне-боковой отдел стенки левого желудочка, затем передний отдел и перегородку. Все разрезы необходимо делать так, чтобы не повредить ни эпикард, ни перикард, разделяя каждый отдел на два более тонких ломтика. У детей нормальная мышца сердца имеет цвет телятины, у взрослых — зрелого мяса. При белковой дистрофии мышца сердца имеет сероватый оттенок, при жировой дистрофии — полосатость («тигровое сердце»). В миокарде можно обнаружить участки некроза, рубцы и другие патологические изменения.
Вскрытие венечных артерий производят в определенной последовательности: главный ствол левой венечной артерии — ее передняя межжелудочковая ветвь — огибающая ветвь — правая венечная артерия. Левую венечную артерию и ее ветви вскрывают ножницами по току крови, правую — против тока крови. Левую венечную артерию начинают вскрывать из ее устья и разрезают до места деления на переднюю межжелудочковую и огибающую ветви; в этом участке артерия оказывается перерезанной при вскрытии полостей сердца. Перерезанный ствол передней межжелудочковой ветви находят в верхнем отделе передней межжелудочковой борозды, огибающей ветви — под левым ушком. Правую венечную артерию начинают вскрывать от места ее перерезки под правым ушком. В ряде случаев ее можно рассекать, как и левую, из устья по току крови. Из опасения удалить свежий тромб иногда делают ряд
83
поперечных срезов и лишь потом артерию вскрывают ножницами продольно. Внутренняя оболочка венечных артерий должна быть ровной и гладкой. Если обнаружены атероскле-ротические бляшки, обращают внимание на их расположение, величину, цвет, состояние поверхности, наличие извести, степень сужения просвета.
Исследование проводящей системы сердца осуществляют для выяснения причин аритмии, сердечных блоков и в ряде случаев внезапной сердечной смерти. В этом плане необходимо исследовать как макроскопически, так и на гистологических срезах состояние синусно-предсердного и предсердно-желу-дочкового узлов, левую и правую ножку предсер дно-желудочкового пучка (пучок Гиса) по методике, изложенной в специальных руководствах для патологоанатомов. В патологоанато-мической практике для объективной оценки повреждения миокарда и компенсаторных процессов применяют морфометри-ческие показатели. Так, при использовании метода вскрытия сердца для раздельного взвешивания его частей нередко выводится желудочковый индекс (ЖИ): отношение массы правого желудочка к массе левого желудочка. Величина ЖИ, равная 0,4—0,6, отражает физиологические пределы работы сердца При показателе ЖИ, превышающем 0,6, имеется гипертрофия правого желудочка, а менее 0,4 — гипертрофия левого желудочка сердца.
Вскрытие аорты и ее ветвей. Восходящая часть аорты уже вскрыта при последнем разрезе сердца. Поэтому продолжают начатый разрез и вскрывают аорту на всем протяжении. Для этого органокомплекс переворачивают с вентральной стороны на дорсальную. Левой рукой захватывают корень левого легкого и отворачивают его на заднее средостение. Во вскрытый при исследовании сердца участок восходящей части аорты вставляют браншу ножниц. Удерживая браншу в этом положении, возвращают легкое на место. Разрезают по средней линии дугу аорты, затем грудную часть, брюшную часть аорты и обе общие подвздошные артерии, а также находящиеся в составе органокомплекса части наружных и внутренних подвздошных артерий. Из дуги аорты вскрывают плечеголовной ствол, левую общую сонную и подключичную артерии, из брюшной части аорты — чревный ствол, верхнюю и нижнюю брыжеечные, а также почечные артерии. Для вскрытия ветвей брыжеечных артерий комплекс органов необходимо перевернуть вентральной стороной кверху. Поперечную ободочную кишку откидывают на печень. Браншами сомкнутых остроконечных ножниц счищают жир брыжейки по ходу сосудистых ветвей. После этого становятся видимыми как артериальные, так и венозные стволы.
Нижнюю полую вену, как и артерии, вскрывают по току крови, для чего комплекс укладывают дорсальной стороной
84
кверху, головным концом от себя. Ветви нижней полой вены (почечные и яичковые вены), а также воротной вены (брыжеечные, селезеночную) вскрывают против тока крови, отправляясь из устья.
При вскрытии сосудов проявляются преимущества метода полной эвисцерации, при котором сохраняются естественные, в частности сосудистые, связи между органами.
Внутренняя оболочка нормальных артерий и вен гладкая и блестящая, беловатого (вены) и желтовато-белого (артерии) цвета. В венах можно обнаружить тромботические массы, а в артериях, кроме того, — липидные пятна и полосы, атероскле-ротические бляшки и язвы, отложения извести, специфические изменения — морщинистость при сифилитическом аортите.
Исследование органов шеи и дыхательной системы. Органо-комплекс помещают на секционный столик дорсальной стороной кверху, головным концом к вскрывающему. Сначала осматривают язык, при этом делают несколько глубоких поперечных разрезов. Затем ножницами перерезают левые дужки мягкого неба и отворачивают их в сторону, чтобы осмотреть зев и небные миндалины. Нажав на миндалину ножом, выдавливают содержимое из ее крипт; изучают состояние небных миндалин на разрезах. Щитовидную железу разрезают в продольном направлении, обращая внимание на количество коллоида, однородность или узловатость строения. Далее вскрывают глотку и пищевод, разрезая их заднюю стенку до входа в желудок. В пищеводе могут быть обнаружены дивертикулы, рубцы, сужение, опухоль и т.д. В нижнем отрезке пищевода возможно посмертное переваривание слизистой оболочки желудочным соком, что может симулировать прижизненные патологические изменения, вплоть до перфорации стенки органа.
Для вскрытия органов дыхания верхнюю часть органоком-плекса приподнимают за язык, взяв его в левую руку так, чтобы большой палец находился над надгортанником. Гортань разрезают по средней линии, а трахею сбоку, по краю только что разрезанного пищевода, не повреждая его стенку. Из трахеи проходят ножницами сначала в правый главный бронх и вскрывают по очереди его наиболее крупные внутрилегочные ветви, а затем в левый главный бронх и вскрывают его крупные внутрилегочные разветвления (рис. 5.11).
Разломав хрящи гортани, осматривают ее внутреннюю поверхность, уделяя особое внимание голосовым складкам. Тщательно осматривают трахеобронхиальное дерево: состояние просветов бронхов (сужение, расширение), изучают их содержимое (в нормальных условиях небольшое количество слизистых или жидких пенистых масс), исследуют слизистую оболочку (набухшая, темно-красная при застое и воспалении),
85
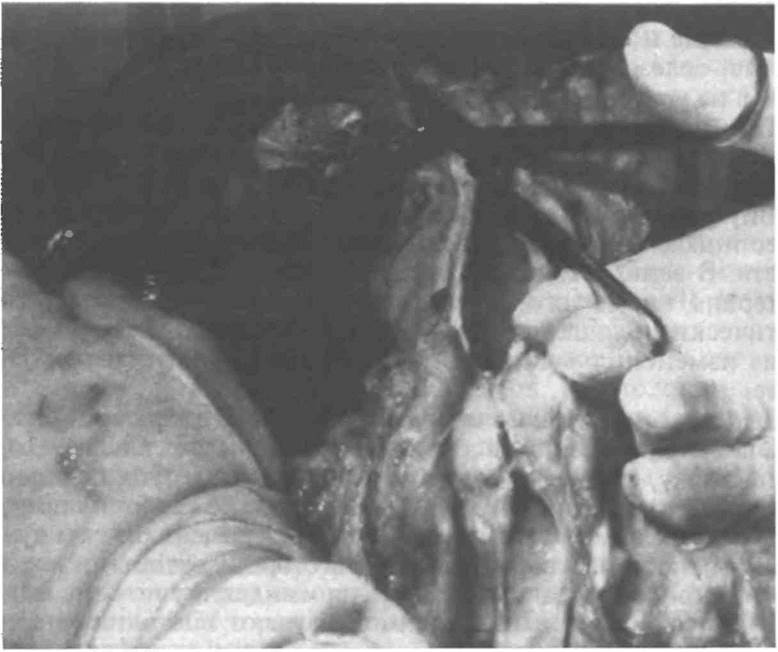
Рис. 5.11. Вскрытие гортани, трахеи, бронхов [Gresham G А , Turner AF, 1979]
определяют толщину стенок трахеи и бронхов, их вид на разрезе Вслед за вскрытием дыхательных путей изучают лимфатические узлы заднего и переднего средостения, бронхолегоч-ные, нижние и верхние трахеобронхиальные, околотрахеаль-ные, шейные Нередко у жителей крупных промышленных центров лимфатические узлы приобретают черный цвет за счет значительного накопления частиц угля
Перед вскрытием легкие осматривают и ощупывают При этом оценивают состояние париетальной и висцеральной плевры, нет ли в плевре кровоизлияний, каких-либо наложений и других изменений Увеличение объема легких наблюдается при эмфиземе, отеке, крупозной пневмонии, спадение легочной ткани — при компрессионных и обтурационных ателектазах, участки западения встречаются вблизи каверн и других полостей, выбухающие очаги обычно соответствуют опухолевым узлам При ощупывании составляют общее впечатление о консистенции, эластичности легких, выявляют участки уплотнения Обычно легкое при надавливании потрескивает, несколько пружинит При эмфиземе крепитация усилена, ткань становится мягкой, пушистой, при карнификации и
86
Рис. 5.12. Разрез легкого [Gresham G А , Turner A F , 1979]
бурой индурации в участках ателектаза легкие уплотнены, а крепитация, напротив, ослаблена или отсутствует Признаком отека или утраты эластичности служат оставшиеся от надавливания пальцем ямки Очаговые уплотнения могут оказаться фокусами пневмонии, узлами опухоли, инфарктами и другими патологическими образованиями
Вначале вскрывают левое, затем правое легкое Для этого прижимают легкое ладонью руки к поверхности столика и одним движением большого ампутационною ножа разрезают его от выпуклой боковой поверхности до корня При этом крупные сосуды и бронхи оказываются вскрытыми преимущественно вдоль (рис 5 12) Легкое режется с трудом Если разрез не удаегся закончить сразу у корня, то надрезанное легкое разворачивают и снова устанавливают нож для повторного разреза При других способах вскрытия рекомендуется разрезать каждую долю по очереди, а при долевой фибринозной пневмонии рассечение доли проводить не вдоль, а поперек
Поверхность разреза легкого обычно ровная, серо-красная, при надавливании из ткани выделяется немного жидкости с пузырьками воздуха, задненижние отделы обычно темнее и богаче кровью Легкие могут оказаться суховатыми, например, при эмболии легочного ствола и его ветвей, либо, наоборот, избыточно влажными, отечными Очаги пневмонии выступают над поверхностью разреза, при надавливании выделяют бедную пузырьками воздуха мутную жидкость и легко рвутся В подозрительных участках сдавливают легочную ткань и снимают отделяемое ножом, тогда лучше заметен цвет и рисунок легочной ткани и характер отделяемой жидкости (пенистая, водянистая, гноевидная, кровянистая) Установив локализацию и характер патологических очагов (полость, узлы опухо-
87
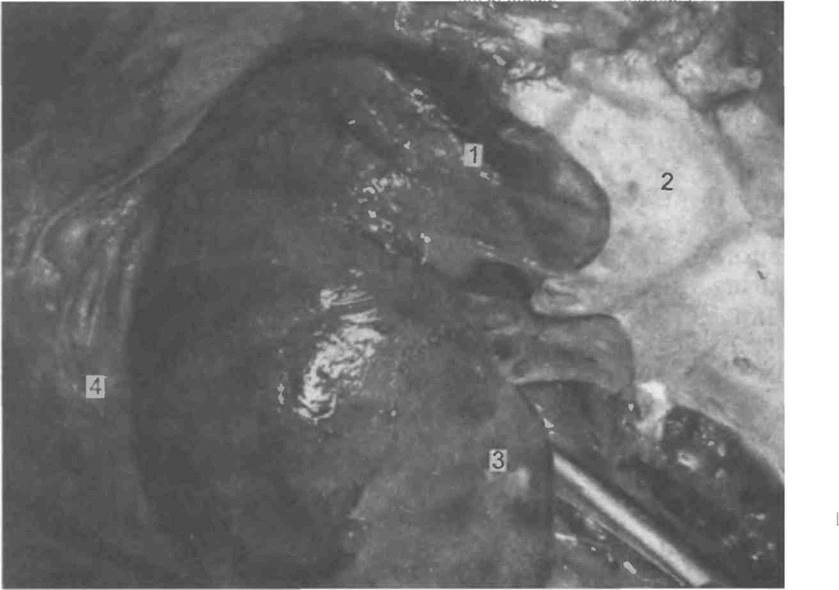
Рис. 5.13. Топографические взаимоотношения надпочечника и почки после их отсепаровывания от окружающей жировой ткани [Gre-sham G A , Turner A F , 1979]
1 — надпочечник, 2 — нижняя полая вена, 3 — правая почка, 4 — диафрагма
ли, рубцы и т.д), выясняют их отношение к бронхам и сосудам. Дополнительные разрезы, если они необходимы, производят всегда в параллельных плоскостях.
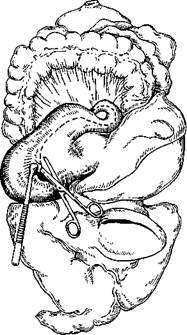
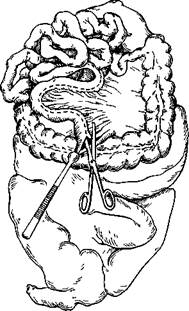
Исследование мочеполовой системы (и надпочечников). Орга-нокомплекс оставляют после вскрытия легких дорсальной поверхностью кверху, головным концом к вскрывающему. Надпочечники вскрывают при исследовании мочеполовой системы из-за их топографической близости к почкам. Оттягивая пинцетом край диафрагмы, отсепаровывают надпочечники от окружающей жировой клетчатки (рис. 5.13). Исследовав надпочечники снаружи, их разрезают в продольном направлении. При осмотре поверхности разреза обращают внимание на толщину, цвет, соотношение коркового и мозгового вещества. У взрослых корковое вещество благодаря наличию в нем липидов желтоватого цвета, хорошо отграничено от сероватого мозгового вещества У детей надпочечники бедны жировыми веществами, поэтому серый цвет коркового вещества у них является нормальным, У истощенных взрослых — свидетельствует о резком снижении содержания липидов В надпочечниках могут быть выявлены опухоли и другие патологические процессы
88
, Почки обычно вылущиваются из окружающей клетчатки ру-ками. Так как вокруг почки много жировой ткани, ее сначала НЙДрезают ножом. Взяв почку в левую руку, ее разрезают по дддшнику одним движением большого ампутационного ножа на две половины, соединенные лоханкой. В области нижнего полюса разрез углубляют ножницами, подготавливая вскрытие мочеточника. Затем с каждой половины почки снимают с помощью пинцета фиброзную капсулу. Ее отделению помогают пальцем. Осматривают поверхность почки — она должна быть ровной и гладкой, если не считать следов эмбриональной дольчатости в виде неглубоких линейных борозд. Поверхность почки может быть мелкозернистой (хронический гломеруло-нефрит, артериолосклеротический нефросклероз) или с крупными западениями (рубцы после инфарктов, атеросклероти-ческий нефросклероз). Красные точки на поверхности обнаруживают при гломерулонефрите и злокачественном нефро-склерозе. Поверхность почек обычно красноватого цвета, при венозном застое — синюшная, при амилоидозе — беловато-сальная.
При осмотре поверхности разреза почки обращают внимание на рисунок, цвет и толщину коркового вещества. Б нормальной почке рисунок коркового вещества отчетлив, четко отграничен от мозгового вещества. При выраженных дистрофических изменениях корковое вещество утолщено, сероватого цвета, его рисунок как бы смазан. При атеросклерозе и гипертонической болезни корковое вещество истончено. iY взрослых серо-желтые полоски в мозговом веществе находят Ври гнойном пиелонефрите (отложение известковых и моче-КИслых солей), у новорожденных — при мочекислом или би-ЛИрубиновом инфаркте.
После осмотра почечных лоханок (объем, вид слизистой оболочки, содержимое) вскрывают мочеточники. Приподняв разрезанную почку, находят отверстие мочеточника и ножницами по направлению к мочевому пузырю рассекают мочеточ-*Щки на всем протяжении (рис. 5.14). Осматривают слизистую оболочку и устанавливают, имеются ли сужения или расширения просвета органа. Если проходимость мочеточника нарушена, его разрезают по зонду, выясняя, что вызвало сужение — рубец, камень, узел опухоли или неудачно наложенный Хирургический шов.
Для вскрытия мочевого пузыря его укладывают вместе с половыми органами на брюшную часть аорты передней поверхностью кверху, для чего органокомплекс в его тазовой части Перегибают пополам. Мочеиспускательный канал вскрывают, Начиная от места его перерезки, затем по средней линии разрезают стенку мочевого пузыря, разделяя его на две половины Определяют степень растянутости пузыря, состояние слизистой оболочки, выраженность трабекул, содержимое, наличие
89
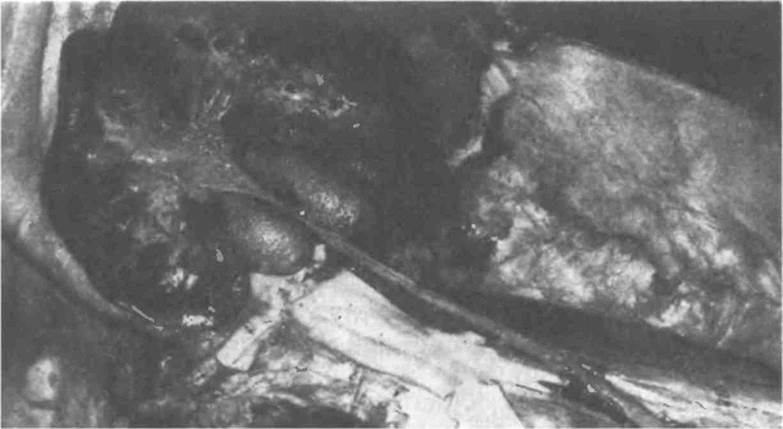
Рис. 5.14. Вид почки на разрезе. Вскрыта полость лоханки, подготовлен к вскрытию мочеточник [Gresham G.A., Turner A.F., 1979].
камней, опухолевых образований, наложений, кровоизлияний и т.д.
У мужчин обязательному исследованию подлежит предстательная железа. При вскрытии мочевого пузыря она оказывается уже надрезанной. Составляют общее представление о величине, форме, консистенции, соотношении различных частей железы. Осматривают выдающийся в просвет семенной холмик (бугорок) с отверстиями семявыносящих протоков. Разрез предстательной железы обычно производят на уровне семенного холмика в поперечном направлении (рис. 5.15). Лучше, однако, его делать в плоскости, параллельной мочеиспускательному каналу. Предстательная железа на разрезе в норме белого цвета, однородная с буроватыми точками амилоидных тел. При гипертрофии железа имеет узловатое строение, причем преимущественно увеличивается ее средняя часть, которая начинает вдаваться в мочевой пузырь в области шейки. В предстательной железе могут обнаруживаться очаги казеозного некроза, опухолевые узлы и другие патологические образования. Семенные пузырьки и семявыносящие протоки изучают на плоскопараллельных срезах параректальной клетчатки справа и слева от прямой кишки.
Далее из трупа извлекают и исследуют яички. Рассекают мягкие ткани в области глубокого пахового кольца, расширяя его. Рукой проталкивают яичко из мошонки в канал и в полость таза, послойно рассекают его оболочки, включая влагалищную. Лишенное оболочек яичко легко выходит наружу. Рассматривают влагалищную оболочку, она должна быть бледной, гладкой и блестящей. Осматривают и ощупывают
90
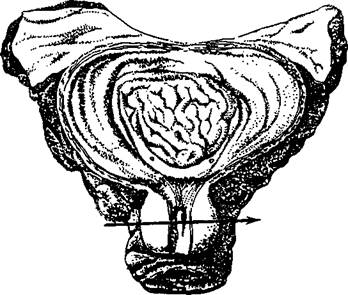
Рис. 5.15. Вскрытие мочевого пузыря, разрез (указан стрелкой) предстательной железы.
яичко и придаток, изучают их состояние на продольном разрезе. • У женщин исследование половых органов начинают с раз-
чреза влагалища. Переднюю стенку влагалища разрезают ножницами по средней линии до матки. При этом рассекается и лрилежащая к влагалищу неразрезанная часть мочевого пузыря, которая при исследовании этого органа осталась неразрезанной. Мочевой пузырь теперь полностью разделен на две
.доловины.
Вскрыв влагалище, изучают состояние его слизистой ободочки и других слоев стенки. Затем приступают к осмотру и разрезу шейки и тела матки. У нерожавших женщин зев шейки матки точечный, у рожавших — щелевидный. В области влагалищной порции могут обнаруживаться эрозии, вывороты слизистой оболочки, рубцы, опухолевые разрастания и т.д. При осмотре тела матки оценивают ее величину, форму, серозный покров. Вставив браншу ножниц в канал шейки, матку разрезают по средней линии до дна. Два других разреза ведут по направлению к местам отхождения маточных (фаллопиевых) труб (рис. 5.16). Осматривают содержимое шейки и тела матки, наружное и внутреннее отверстия канала шейки матки, слизистую оболочку, мышцу матки на разрезе, регистрируя выявленные патологические процессы. Матку при бе-
91
|
|
Рис. 5.16. Вскрытие женских половых органов.
ременности вскрывают боковым разрезом. Определяют величину, положение плода, состояние его кожных покровов, плаценты, стенки матки. Извлеченный из матки плод вскрывают отдельно.
Вслед за исследованием матки осматривают и ощупывают маточные трубы и широкие связки матки. Нормальные трубы тонкие, эластичные, их серозный покров влажно-блестящий, серого цвета. На поперечных разрезах осматривают просвет труб, их содержимое, цвет слизистой оболочки, состояние стенки.
При изучении яичников обращают внимание на их форму, цвет, величину, консистенцию. Затем, поместив яичник между браншами большого зубчатого пинцета, разрезают его в продольном направлении.
При исследовании органов таза как у женщин, так и у мужчин необходимо обратить внимание на лимфатические узлы, клетчатку, артерии и вены этой области. В венах малого таза нередко образуются тромбы.
Если органокомплекс извлечен вместе с наружными половыми органами, то у мужчин исследуют весь мочеиспускательный канал и бульбоуретральные (куперовы) железы; а у женщин — большие и малые половые губы, клитор, девственную плеву, большие железы преддверия (бартолиновы железы)-Наружные половые органы можно осмотреть и при широко раздвинутых бедрах трупа, но с меньшей полнотой.
92
Исследование пищеварительной системы (и селезенки). По
ходу вскрытия многие органы пищеварительной системы уже подвергались осмотру. Так, при вскрытии полости рта и органов шеи были осмотрены зубы, слюнные железы, зев, глотка; при вскрытии брюшной полости — тонкие и толстые кишки, печень, желчный пузырь. Пищевод при исследовании органов шеи был не только осмотрен, но и вскрыт. Однако после эвис-церации снова производят тщательный осмотр пищеварительной системы и акцентируют внимание на расположении, конфигурации органов, состоянии покрова, наличии сращений и следов оперативного вмешательства и т.д. Проверяют целостность швов желудочно-кишечного и межкишечных анастомозов: нажав на стенку желудка, перегоняют содержимое в подшитую петлю, наблюдая, не просачивается ли оно через разошедшиеся швы; при пустом желудке его предварительно через пищевод наполняют водой.
|
|
Для вскрытия желудка органокомплекс укладывают головным концом к себе. Печень поворачивают куполом к дну столика. Поперечную ободочную кишку откидывают на тонкие кишки. Захватив пинцетом переднюю стенку желудка, рассекают ее ножницами от кардиальной части до привратника посредине между малой и большой кривизной. Нормальный желудок пуст или содержит пищевую кашицу. Наиболее частым патологическим содержимым желудка является кровь, которая из-за воздействия желудочного сока имеет вид кофейной гущи (рис. 5.17, 5.18). Раздвинув края разреза, изучают рельеф слизистой оболочки — количество, выраженность, направление складок. Цвет слизистой оболочки желудка бледно-серый, изменение цвета слизистой оболочки может быть связано с венозным застоем и воспалением.
Складчатое строение слизистой оболочки желудка может быть нарушено в связи с язвенными, опухолевыми и Рубцовыми процессами. При гипертрофии складки выглядят грубыми, толстыми, при атрофии
Рис. 5.17. Вскрытие желудка.
93
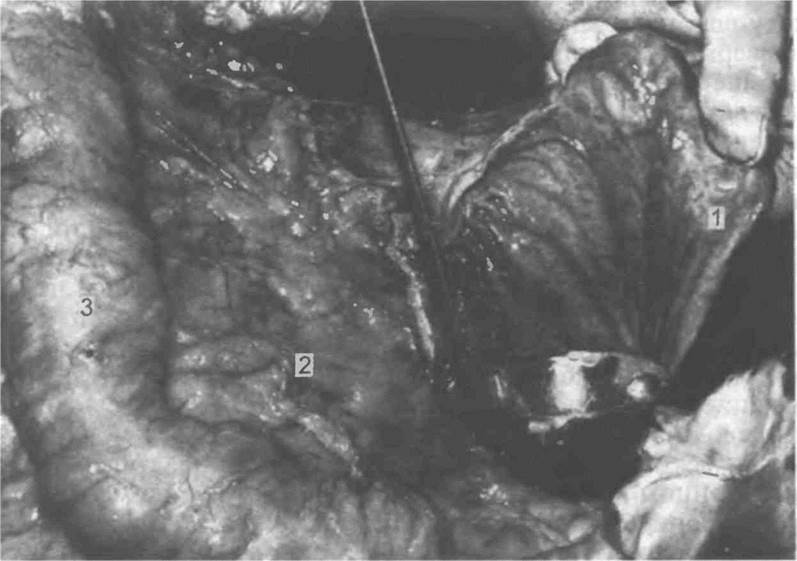
Рис. 5.18. Общий вид вскрытого желудка Содержимое его полости собирают в измерительную ложку [Gresham G А , Turner A F , 1979]
1 — желудок, 2 — брыжейка поперечной ободочной кишки, 3 — толстая кишка
они как бы расправляются и сглаживаются Рассматривая поверхность разреза стенки органа, выясняют состояние подсли-зистой основы и мышечной оболочки слоев При наличии гастроэнтероанастомоза пальцем проверяют его проходимость
При воздействии желудочного сока на стенку желудка иногда происходит самопереваривание слизистой оболочки, а также других слоев стенки, что может привести к трупной перфорации Слизистая оболочка при самопереваривании приобретает грязно-серый цвет и легко отпадает в виде хлопьев
В конце исследования желудка целесообразно сильно растянуть его стенки, чтобы лучше выявить мелкие дефекты слизистой оболочки Кроме того, при таком растягивании можно определить, являются ли складки результатом сокращения мышечной оболочки или гипертрофии слизистой оболочки, в последнем случае складки не удается расправить
Для вскрытия двенадцатиперстной кишки поперечную ободочную кишку отсепаровывают книзу, рассекая ножницами ее брыжейку Проверяют пальцем проходимость привратника, затем разрезают ножницами стенку привратника и двенадцатиперстной кишки При осмотре слизистой оболочки большое
94
|
|
Рис. 5.19. Вскрытие тонкой кишки
внимание уделяют большому сосочку двенадцатиперстной кишки, который может быть проращен опухолью, сдавлен рубцовой тканью, находиться в состоянии отека, атрофии
Для вскрытия тощей и подвздошной кишки поперечную ободочную кишку откидывают кверху на печень, лежащую на своем куполе Зубчатым пинцетом захватывают начальный отдел кишки, кишечными ножницами делают на ней отверстие, в которое вставляют длинную, снабженную утолщением браншу и вскрывают тонкую кишку на границе с брыжейкой (рис 5.19) Уже вскрытые петли свисают за край столика, не загрязняя органокомплекс своим содержимым Их промывают струей воды Затем, захватив начальный отдел тощей кишки между большими и указательными пальцами обеих рук, производят осмотр слизистой оболочки, пропуская стенку кишки между пальцами левой руки
Для вскрытия толстой кишки органокомплекс поворачивают головным концом от себя, кишку вскрывают по свободной ленте ободочной кишки, поворачивая ее против часовой стрелки При разрезе толстой кишки в ее просвет вставляют не длинную, а короткую браншу кишечных ножниц
До вскрытия желчных путей проверяют их проходимость Если из отверстия большого сосочка двенадцатиперстной кишки вытекает желчь при проведении пальцем по ходу общего желчного протока, то это означает, что последний проходим Если желчь появляется при сдавлении желчного пузыря, то это свидетельствует о проходимости также и пузырного протока Затем в отверстие большого сосочка двенадцатиперстной кишки вводят зонд и вскрывают общий желчный проток, а затем так же по зонду — проток поджелудочной железы и пузырный проток Пузырный проток удается вскрыть с трудом из-за спиралевидного хода его складок
Если в общем желчном протоке или в печеночных протоках зонд встречает препятствие, следует разрезать их ножницами до этого места и выяснить причину (рубец, камень, опухоль)
95
В том случае, когда в отверстие большого сосочка двенадцатиперстной кишки вставить зонд не удается, ножом делают поперечный надрез печеночно-дуоденальной связки, приподняв ее пальцем, введенным в сальниковое (винслово) отверстие Обнаружив надрезанную стенку желчного протока, далее его вскрывают ножницами. Таким же способом исследуют печеночные артерии и воротную вену. Если печеночно-дуоденаль-ная связка изменена патологическим процессом, воротную вену можно найти, вскрывая одну из брыжеечных вен по направлению к воротам печени.
Желчный пузырь разрезают по длиннику, от дна до шейки, осматривая выделяющуюся при этом желчь. Если пузырь замурован в спайках или опухолевой ткани, его вскрывают поперечными разрезами. Слизистая оболочка желчного пузыря обычно бархатистая. Обнаружив в просвете органа камни, определяют их количество, форму, величину, цвет, плотность, состояние наружной поверхности и поверхности разреза (или разлома).
После осмотра печени измеряют ее поперечник (ширину), сагиттальный размер (длину от заднего тупого до переднего острого края) правой и левой долей по отдельности, вертикальный размер (толщину от нижней до верхней поверхности). Орган может быгь увеличен (венозный застой, белковая и жировая дистрофия) или, напротив, уменьшен (при атрофии, массивном некрозе, некоторых вариантах цирроза). Одним движением большого ампутационного ножа разрезают печень от передней поверхности к задней; разрез проходит через обе доли. Отмечают, легко или с трудом режется ткань. Обращают внимание, много или мало крови стекает с поверхности. Сняв спинкой ножа кровь с поверхности разреза, осматривают рисунок долек. В неизмененной печени он плохо различим — на коричневом фоне видны лишь нечетко контурируемые красноватые точки. При венозном застое центры долек более заметны, еще лучше рисунок выявляется при развившейся жировой дистрофии (мускатная печень). Обнаружив в печени какой-либо патологический очаг, например опухолевый узел, делают ряд дополнительных разрезов. При наличии абсцесса ножницами вскрывают рядом лежащие желчные протоки и разветвления воротной вены, чтобы установить, не является ли гнойник результатом пилефлебита или холангита.
Для исследования поджелудочной железы ножницами разрезают брыжейку поперечной ободочной кишки. Осмотрев и ощупав железу, в области готовки ее разрезают сначала в поперечном, а затем продольном направлении, приподняв за хвост. На поперечном сечении находят проток железы, который при необходимости вскрывают маленькими ножницами в обе стороны — по направлению к большому сосочку двенадцатиперстной кишки и хвосту Обращают внимание, хорошо
96
ли выражен на разрезе дольчатый рисунок железы. При раковой инфильтрации, например, он как бы стерт. В поджелудочной железе, а также в парапанкреатической клетчатке могут обнаруживаться напоминающие воск очаги жирового некроза, выделяющиеся своим цветом.
Исследовав селезенку и оценив состояние ее капсулы, серозного покрова, орган разрезают по длиннику от выпуклой поверхности почти до ворот. Осматривают пульпу и ее фолликулы. Цвет пульпы селезенки обычно красный, его насыщенность зависит от степени кровенаполнения. При сепсисе пульпа сероватая, дряблая, как бы выпирает из капсулы, при амилоидозе цветом и плотностью напоминает сало, при малярии принимает аспидно-серый цвет, при гемосидерозе цвет ржавого железа. Фолликулы могут быть увеличенными, тогда они хорошо видны, либо уменьшенными, малозаметными, при отложении в них амилоида похожими на зерна саго.
Последним этапом исследования извлеченного органоком-плекса является отделение от него органов и их взвешивание. Данные о массе и размере органов приведены в приложении (приложение I, табл. 1).
Вскрытие и осмотр полости черепа. Извлечение и исследование головного мозга. Вскрытие трупа обычно начинают с головы, за исключением исследования трупов плодов, новорожденных (возможность артифициальных кровоизлияний в связи с морфофункциональными особенностями головного мозга), а также тех случаев, когда при подозрении на воздушную эмболию необходимо провести «водную пробу».
Разрез и отделение покровов черепа (рис. 5.20, а, б). Под шею трупа помещают деревянный брусок. Хрящевым реберным ножом, рассекая ткани до кости, производят полукружный разрез покровов черепа — от одного сосцевидного отростка до другого через темя. У лысых разрез ведут не через темя, а ближе к затылку. Если на голове трупа длинные волосы, их заранее укладывают таким образом, чтобы по ходу полукружного разреза образовался пробор.
Захватив зубчато-лапчатым пинцетом (или левой рукой) передний край разреза и с силой оттягивая кожу вперед, одновременно отделяют ее ножом от кости вместе с широкой апоневротической пластинкой (сухожильным шлемом). Образовавшийся передний кожно-апоневротический лоскут от-сепаровывают до лобных дуг, постепенно заворачивая его на лицо трупа. Таким же порядком отделяют задний кожно-апоневротический лоскут от наружного затылочного бугра (наружный затылочный выступ) и заворачивают его под затылок. С обеих сторон разрезают височные мышцы и отсепаро-вывают их книзу. Черепная крышка оказывается свободной от покровов.
97
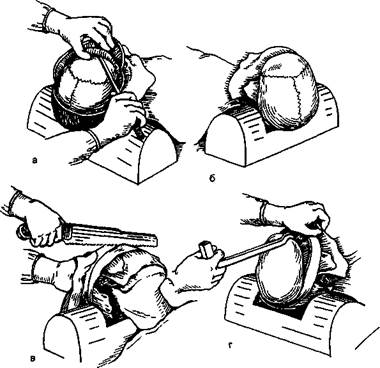
Рис. 5.20. Отделение покровов черепа Снятие черепной крышки [Головин Д.И., 1981]. Объяснение в тексте.
Осмотр, распил и снятие черепной крышки (рис. 5.20, в, г). Осмотрев снаружи крышу черепа, ее отпиливают в плоскости, проходящей на 2—3 см выше краев глазниц, сзади — через затылочный бугор, по бокам черепа — через чешуи височных костей. Распиливают сначала лобную кость, затем боковые части черепа и затылочную кость. При этом удерживают крышу черепа левой рукой, обмотанной полотенцем, и поворачивают голову трупа. Не следует допускать повреждения твердой мозговой оболочки. Участки недопиленной кости рассекают долотом. Полностью отпиленную крышу черепа (она становится подвижной) отделяют от твердой мозговой оболочки с помощью крючка анатомического молотка. Крючок молотка вводят в щель распила лобной кости и рывком тянут на себя, при этом левой рукой придерживают в области лба голову трупа. Снятую крышу черепа осматривают с внутренней стороны (ямочки грануляций — пахионовы ямки, борозды от сосудов, швы, роднички), изучают вид костей на распиле — их
98
цвет, толщину, наличие истонченных мест, участков деструкции. При сращении твердой мозговой оболочки (у маленьких детей, иногда у стариков) с костями ее отделяют с крышей черепа. В таких случаях твердую мозговую оболочку предварительно разрезают ножницами по линии распила черепа и в месте ее прикрепления к петушиному гребню решетчатой кости.
Осмотр, рассечение и отделение твердой мозговой оболочки (рис. 5.21, а, б; 5.22). При осмотре наружной поверхности твердой мозговой оболочки обращают внимание на ее цвет, Кровенаполнение, напряжение, на грануляции паутинной оболочки (пахионовы грануляции). Увеличение напряжения твердой мозговой оболочки регистрируется при воспалении, отеке, водянке, опухоли мозга, уменьшение напряжения — при атрофии головного мозга. Ножом вскрывают верхний сагиттальный синус, описывая его содержимое — белые или красные посмертные свертки крови, жидкая кровь, тромбы. Твердую мозговую оболочку рассекают ножницами по линии распила черепной крышки, при этом заворачивают ее на противоположное полушарие большого мозга внутренней поверхностью наружу, осматривая ее. В норме она гладкая, влажно-блестящая, перламутровая. При наличии сращений между твердой и паутинной оболочками нужно обойти ножницами приросший участок, оставив его на месте.
Далее ножом отрезают серп большого мозга отросток от петушиного гребня решетчатой кости. Пинцетом, держащим серп большого мозга, с силой тянут твердую мозговую оболочку назад и вниз. Сползшую оболочку оставляют висеть как передник по заднему краю распила черепа.
Осмотр полушарий большого мозга, паутинной и мягкой мозго вых оболочек (рис. 5.23). Нормальная паутинная оболочка тонкая, прозрачная, влажная, блестящая. Она перекидывается с одной извилины на другую в виде прозрачной пленки. Мягкая оболочка тесно прилежит к мозгу, выстилая стенки борозд и щелей. При трупных гипостазах отмечается полнокровие мягкой оболочки в области затылочных долей. При наличии полнокровия и в передних отделах следует предполагать гиперемию прижизненного происхождения. При отеке в подпаутин-ном пространстве накапливается прозрачная жидкость, приподнимающая паутинную оболочку над бороздами и извилинами. Мутной паутинная оболочка становится при развитии фиброзной ткани, воспалительных процессах. В подпаутин-ном пространстве может накапливаться серозный, гнойный, геморрагический экссудат. При кровоизлияниях на поверхности мягкой мозговой оболочки находят сгустки крови, описывают их цвет, консистенцию, объем. Очаги кровоизлияния В саму оболочку обнаруживают в виде не снимаемых ножом красных пятен. Мягкая мозговая оболочка может быть сраще-
99
Рис. 5.21. Рассечение твердой мозговой оболочки. Извлечение головного мозга [Головин Д И , 19811
Объяснение в тексте
Рис. 5.22. Вид твердой мозговой оболочки после отделения отпиленной че репной крышки Верхним сагиттальный синус вскрыт [Gresham G А , Turner A F , 1979]
|
|
Рис. 5.23. Общий вид полушарий большого мозга и покрывающей их мягкой мозговой оболочки после снятия твердой мозговой оболочки [Gre-sham G A , Turner A F , 1979).
на с веществом мозга и с паутинной оболочкой, а последняя — с твердой оболочкой.
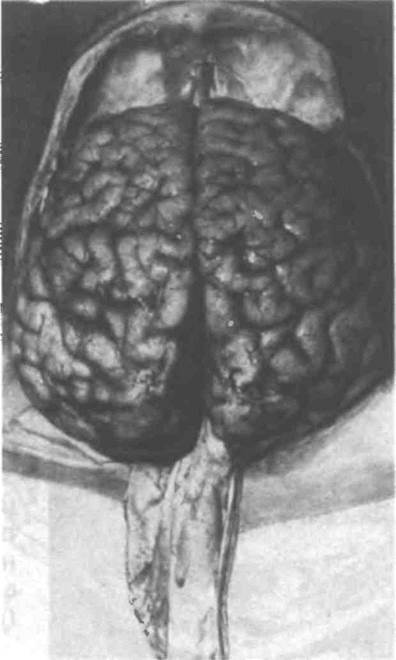
Осматривая мягкую мозговую оболочку, одновременно оценивают состояние полушарий большого мозга. Полушария должны быть одинаковыми по форме и величине. Асимметрия полушарий всегда свидетельствует о патологическом процессе в головном мозге. При отеке и набухании головного мозга извилины уплощены, борозды сглажены. При атрофии мозга регистрируется заострение извилин и углубление борозд.
Извлечение головного мозга (см. рис. 5.21, в, г). Указательным и средним пальцами левой руки приподнимают лобные доли головного мозга от основания черепа. Вместе с лобными долями отходят обонятельные тракты, становится виден зрительный перекрест. Пересекают концом ампутационного ножа зрительные и другие нервы, сосуды и воронку гипофиза. Нож при этом держат отвесно, острием вниз (в положении «писчего пера»). Затем перерезают намет мозжечка у места прикрепления его к височным костям. Эти разрезы ведут в направлении от средней линии кнаружи. При рассечении намета мозжечка и дальнейшем извлечении головного мозга нужно левой рукой поддерживать полушария снизу. Далее подрезают с обеих сторон остальные пары черепных нервов и, проводя нож в затылочно-шейную дуральную воронку как можно глубже, пересекают в поперечном направлении спинной мозг на уровне позвонка Q.
Извлеченный головной мозг взвешивают и укладывают основанием кверху на секционный столик. Перед вскрытием головного мозга производят осмотр основания черепа и в случаях необходимости — вскрытие и осмотр околоносовых пазух.
Осмотр основания черепа. Извлечение гипофиза. Как и в области полушарий, на основании мозга внутренняя поверх-
101
Рис. 5.24. Вскрытие и исследование базальных венозных синусов твердой мозговой оболочки [Gre-sham G.A., Turner A.F., 1979].
1 — пещеристый синус; 2 — верхний каменистый синус; 3 — синусный сток (венозное расширение — соединение поперечного, верхнего сагиттального, прямого, затылочного синусов); 4 — сигмовидный синус.
|
|
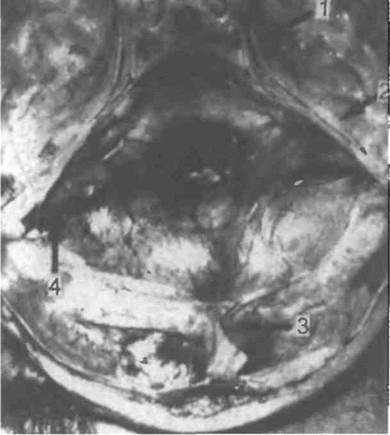
ность твердой мозговой оболочки должна быть гладкой, влажно-блестящей, серовато-белого цвета. Осматривают корешки черепных нервов, разрезают ножом венозные синусы (поперечный, сигмовидные, пещеристые, нижние и верхние каменистые) с изучением их стенок и содержимого (рис. 5.24).
Для извлечения гипофиза, лежащего в турецком седле, рассекают вокруг гипофиза прикрывающую его сверху твердую мозговую оболочку. Спинку турецкого седла отбивают сзади долотом. Захватив пинцетом твердую мозговую оболочку над гипофизом, извлекают его из турецкого седла, помогая извлечению кончиком ножа.
Отделив от костей с помощью зубчато-лапчатого пинцета твердую мозговую оболочку, осматривают переднюю, среднюю и заднюю черепные ямки и кости основания черепа. Для обнаружения трещин основания черепа кости сдавливают руками с боков, а также спереди и сзади. При этом кости несколько смещаются и трещины становятся более заметными.
Вскрытые и осмотр барабанной полости и околоносовых пазух (рис. 5.25). Барабанную полость желательно исследовать во всех случаях, околоносовые пазухи вскрывают по соответствующим показаниям. При этом обращают внимание на наличие в полостях содержимого (серозная жидкость, гной, кровь), на состояние стенок, слизистой оболочки, окружающей костной ткани.
Чтобы осмотреть барабанную полость, отбивают долотом ее верхнюю стенку с передней поверхности пирамиды. Откалывая кусочки височной кости, можно произвести осмотр слуховых косточек, сосцевидной пещеры, полости лабиринта, внутреннего слухового прохода. Для гистологического исследования височную кость следует выпилить. Для этого, продолжив
102
|
|
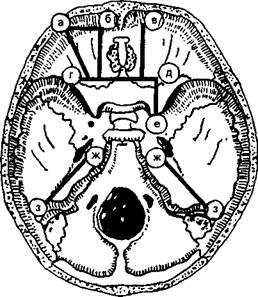
Рис. 5.25. Места рассечения долотом основания черепа для вскрытия глазниц (а, б, в), клиновидных пазух и пазух решетчатой кости (г, д, е), барабанных полостей (ж, з) [Давыдовский И.В., 1976].
книзу полукружный разрез кожи, отсепаровывают мягкие ткани боковых отделов головы. При этом отрезают от височной кости ушную раковину. Височную кость выделяют двумя распилами: один производят впереди пирамиды, другой (задний) — под углом к первому, позади сосцевидного отростка. Оба распила соединяют впереди большого затылочного отверстия у середины ската. Сосцевидные ячейки вскрывают долотом снаружи черепа после отсепаровывания мягких тканей.
Клиновидные пазухи осматривают после удаления турецкого седла. Поставив долото отвесно на тело клиновидной кости выше зрительных отверстий, вбивают его на глубину 1 — 1,5 см. Вынимают долото, ставят его с правой стороны турецкого седла и справа налево отсекают последнее.
Для вскрытия решетчатых ячеек долото вбивают на границе между решетчатой пластинкой и внутренним краем глазницы, сначала с одной стороны, потом — с другой. Затем решетчатую пластинку отсекают.
Лобные пазухи обычно оказываются вскрытыми при круговом распиле черепа. В ряде случаев, в связи с непостоянной величиной этих пазух, для их вскрытия лобную кость следует рассекать долотом во фронтальной плоскости.
Для вскрытия полости глазницы и извлечения глазного яблока отбивают долотом верхнюю стенку глазницы по границе с более массивными костными образованиями. Удаляют участок кости над зрительным отверстием, обнажая зрительный
103
нерв, отколотые кусочки кости снимают пинцетом. Глазное яблоко извлекают вместе со зрительным нервом. Перерезают зрительный нерв, захватив пинцетом его переднюю культю, с помощью ножниц отделяют глазное яблоко от окружающей клетчатки. Вытянув за нерв глазное яблоко, ножницами отрезают его от век. После удаления глазного яблока полость глазницы заполняют ватой, а края век сшивают тонкой нитью В ряде случаев, чтобы не повредить лицо трупа, извлекают только заднюю половину глазного яблока Для этого, вытянув глазное яблоко из глазницы за нерв, ножницами делают разрез по его экватору.
Верхнечелюстную (гайморову) пазуху удается осмотреть через дыру, проделанную в нижней стенке глазницы (предварительно вскрывают полость глазницы и удаляют глазное яблоко). В пазуху можно проникнуть и из носового хода. Для этого следует вскрыть решетчатые ячейки, а затем удалить переднюю часть клиновидной кости.
В полость носа можно проникнуть сверху, вскрыв решетчатые ячейки и удалив верхнюю часть решетчатой и передний отдел клиновидной кости. Исследовать полость носа и носоглотки можно при применении доступа снизу — вычленив нижнюю челюсть, отведя ее на лицо и проделав долотом отверстие в твердом небе.
Широкий и удобный доступ сразу к полости носа и носоглотки, а также к околоносовым пазухам обеспечивает способ Харке — вертикальный распил всего основания черепа по средней линии. Для этого передний кожно-апоневротический лоскут отсепаровывают до корня носа, а задний лоскут —• дальше кзади от всей затылочной кости. Вначале пилят до переносицы лобную кость, потом затылочную (до большого затылочного отверстия). Затем перепиливают основание черепа впереди большого затылочного отверстия. Распиленный череп разъединяют на две половины обеими руками. Недопи-ленные участки кости иногда приходится рассекать долотом
Осмотр основания извлеченного головного мозга. Головной мозг укладывают на секционный столик основанием кверху, затылочными долями к вскрывающему. Прозектор исследует мягкую мозговую оболочку основания, артерии, корешки черепных нервов. В мягкой мозговой оболочке могут обнаруживаться бугорки, экссудат, помутнения, утолщения, кровоизлияния. Чтобы увидеть оболочку, выстилающую соприкасающиеся поверхности лобных долей, их раздвигают, отодвигают височные доли от лобных, а затем осматривают оболочку в области латеральных (сильвиевых) борозд. Тщательно изучают артерии основания головного мозга и корешки черепных нервов. После этого прозектор переворачивает головной мозг основанием вниз, еще раз осматривает полушария большого мозга, обращая внимание на симметрию одноименных отде-
104
лов мозга, ощупывает все доли, определяя консистенцию мозга. Головной мозг обладает упругостью и при надавливании слегка пружинит. При обширных очагах деструкции, а также у несвежих трупов мозг становится дряблым. При ощупывании головного мозга могут обнаруживаться участки уплотнения (опухоль, туберкулема, гумма) или размягчения (абсцесс, инфаркт, кровоизлияние, киста). Если вещество мозга размягчено вблизи от поверхности, то оно в этом месте западает. Мозг взвешивают, а также измеряют в трех взаимно перпендикулярных направлениях (сагиттальном, фронтальном, вертикальном).
Вскрытие головного мозга. Вскрытие можно осуществлять несколькими методами. Наиболее часто применяют способы Флексига, Вирхова и Фишера. По методу Флексига используют одно горизонтальное сечение По методу Вирхова вскрываемый мозг разворачивают как книгу, а по методу Фишера делают ряд вертикальных разрезов. Два первых способа (по Флексигу и Вирхову) чаще используют при вскрытии свежего {нефиксированного) головного мозга. Для разрезов по Фишеру мозг обычно предварительно фиксируют. Фиксация позволяет более точно производить разрез, сохраняя соотношение разрезанных частей, точнее определить характер патологических процессов и их топографию, прицельно вырезать кусочки мозга для гистологического исследования. Для фиксации головной мозг погружают на неделю в 10 % раствор формалина. Более быстрое проникновение формалина для предупреждения загнивания обеспечивается предварительным вскрытием боковых желудочков через мозолистое тело на границе со сводчатой извилиной, образованной поясной извилиной, перешейком поясной извилины и парагиппокампальной извилиной.
Разрезы головного мозга производят специальным мозговым (или большим ампутационным) ножом. При вскрытии нефиксированного мозга лезвие ножа смачивают водой. При разрезах головного мозга одновременно производят его осмотр с изучением в каждом отделе мозга рисунка серого и белого вещества. Определяют влажность головного мозга, который может быть отечным или сухим. При разрезе из мелких сосудов выступают капли крови, которые могут напоминать точечные кровоизлияния, но в отличие от них легко снимаются ножом. В подозрительных местах пальцами определяют Консистенцию мозга, отмечая его размягчение или, напротив, уплотнение. При обнаружении патологического очага сравнивают пораженную область с симметричной неизмененной. Обращают внимание на размеры желудочков мозга, их содержимое, состояние эпендимы. Желудочки мозга обычно содержат небольшое количество прозрачной спинномозговой жидкости. При водянке желудочки расширяются, а количество жидкости
105
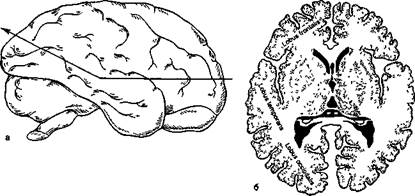
Рис. 5.26. Вскрытие головного мозга по методу Флексига. а — разрез, б — вскрытый головной мозг.
в них увеличивается. При воспалении жидкость в желудочках становится мутной, а при кровоизлияниях обнаруживают жидкую кровь или ее сгустки. Нормальная эпендима мягкая, гладкая, влажно-блестящая. Ее утолщение, уплотнение и зернистость свидетельствуют о патологическом процессе.
При вскрытии головного мозга по методу Флексига (рис. 5.26) мозг одним разрезом разделяют на две половины — верхнюю и нижнюю. Головной мозг укладывают основанием вниз на секционный столик и при фиксации левой рукой полушарий большого мозга правой рукой, в которой находится нож, проводят разрез через оба полушария одновременно. Горизонтальный разрез начинают в области лобных долей в плоскости, проходящей через полушария на высоте 3—4 см от основания мозга. На этой высоте, держа лезвие ножа параллельно поверхности столика, мозг разрезают до середины височной доли. Отсюда разрез ведут уже под углом, направляя нож не только назад, но и кверху, и выводят его в верхней части затылочных долей. Это делают для того, чтобы не повредить мозжечок — лезвие проходит над червем. Разрезы мозга проводят короткими пилящими движениями, при этом кончик ножа должен на несколько сантиметров выстоять наружу. Отрезанную верхнюю часть мозга укладывают извилинами книзу и тщательно осматривают обе части головного мозга. Для вскрытия IV желудочка приподнимают мозжечок левой рукой червем кверху, чтобы он лежал на ладони, а соединенная с ним часть мозга находилась на столе. Осторожно проводят разрез по червю, не повреждая дна желудочка. Вскрыв ромбовидную ямку, описывают ее вид, кровенаполнение, цвет, эпендиму, а также кровоизлияния и другие патологичес-
106
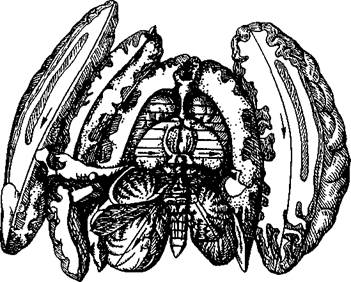
Рис. 5.27. Вскрытие головного мозга по методу Вирхова. Объяснение в тексте.
кие изменения. Затем соединяют IV желудочек с III, вскрывая водопровод мозга (сильвиев водопровод). На фронтальных Срезах тщательно исследуют полушария и серые узлы основания мозга (таламус, полосатые тела, пластинка крыши среднего мозга —четверохолмие). Разрезы ведут на расстоянии 0,5 см друг от друга, разъединяя ножом образовавшиеся пласты и осматривая поверхность срезов. После этого рассекают каждое полушарие мозжечка на две половины горизонтальными разрезами, начинающимися у выпуклого и наружного края и проходящими по его «экватору» через зубчатое ядро, которое должно быть хорошо видно на разрезе. Затем поперечным разрезом рассекают и изучают (варолиев) мост и продолговатый мозг.
При вскрытии головного мозга по методу Вирхова (рис. 5.27) его укладывают на секционный столик основанием вниз, затылочными долями к вскрывающему. Раздвигают полушария большого мозга, чтобы стало видно мозолистое тело. Кончиком большого ампутационного ножа рассекают мозолистое тело с левой стороны в направлении спереди назад. При этом вскрывается центральная часть левого бокового желудочка. Продолжают разрез вверх к верхушке левой лобной доли, вскрывая передний рог бокового желудочка, и вниз к вершине затылочной доли, вскрывая задний рог. Затем производят частичное отделение левого полушария большого мозга
107
от базальных узлов. Для этого делают следующий разрез, уже более глубокий, проникающий до мягкой мозговой оболочки левого полушария. В лобной и затылочной долях этот разрез лишь углубляет сделанные ранее разрезы, а в своей средней части проникает через нижнюю поверхность желудочка кнаружи от базальных узлов. При этом, чтобы миновать эти узлы, не повреждая их, нож держат не отвесно, а наклонив рукоятку к средней линии. После глубокого разреза, соединяющего лобную и височную доли, не полностью отделенная часть левого полушария сама, в силу тяжести, отваливается кнаружи. Через отвалившуюся часть по средней линии образовавшейся поверхности опять делают глубокий разрез и снова кнаружи отваливается отделившаяся меньшая часть полушария. Подобные же разрезы производят на правом полушарии большого мозга. Затем оттягивают кверху среднюю часть мозолистого тела и разрезают его в передней части вместе с колоннами свода, вводя нож в межжелудочковое (монроево) отверстие лезвием кверху из правого бокового желудочка. Отводя кзади рассеченное мозолистое тело со сводом, отрезают от стенок бокового желудочка сосудистое сплетение и тоже откидывают его назад. Пересекают правую ножку свода, спускающуюся в задний рог правого бокового желудочка. Лоскут из мозолистого тела, свода и сосудистого сплетения, держащийся на левой непересеченной ножке свода, отбрасывают назад и влево. Становятся видны поверхность базальных узлов, III желудочек, шишковидное тело, пластинка крышки среднего мозга. Далее разрезают базальные узлы, вскрывают IV желудочек с мозжечком и рассекают стволовую часть мозга по схеме, изложенной при описании способа Флексига.
Вскрытый по Вирхову мозг напоминает развернутую книгу Применяя этот способ, удается исследовать мозг очень подробно, однако из-за нежности мозгового вещества при разрезах оно как бы расползается и соотношения частей оказываются несколько измененными. Поэтому, если хотят сохранить головной мозг, способ Вирхова малопригоден.
Предварительно фиксированный головной мозг целесообразно вскрывать по методу Фишера (рис 5.28). Фиксированный мозг укладывают на секционный столик основанием кверху, лобными долями вправо от вскрывающего. Делают 7 следующих фронтальных разрезов:
1 — непосредственно под обонятельными луковицами;
2 — впереди от зрительного перекреста;
3 — сразу сзади от зрительного перекреста через сосцевидные
тела;
4 — кпереди от моста через ножки мозга;
5 — через середину моста;
6 — позади моста в начале продолговатого мозга;
7 — через середину олив продолговатого мозга.
108
|
|
Рис. 5.28. Вскрытие головного мозга по методу Фишера. Объяснение в тексте
Первые три разреза ведут отвесно, остальные — с наклоном кзади.
Вскрытие и осмотр позвоночного канала, извлечение и иссле дование спинного мозга. Для вскрытия позвоночного канала труп кладут лицом вниз, а под грудную клетку помещают подпорку. Разрез ведут хрящевым ножом по вершинам остистых отростков позвонков от наружного затылочного бугра до середины крестца. Кожу и мышцы отделяют ножом в стороны от позвоночника, отмечая, нет ли повреждений или изменений в мышцах и костях. Листовидную пилу ставят поочередно на ножки дуги ближе к суставным отросткам под углом, склоняя полотно пилы несколько кнаружи. В вогнутых и искривленных отделах позвоночника, где распил затруднен, помогают долотом и костными щипцами. Все дуги шейных, грудных и поясничных позвонков должны быть разделены с обеих сторон. Для удаления перепиленных дуг хрящевым ножом разделяют тела позвонков Ьш и LIV, затем, захватив костными щипцами перепиленные дуги, отрывают их от позвоночника сначала в поясничном, затем в грудном и шейном отделах. Дуги отходят одним тяжем, так как они соединены между собой связками. Этот тяж отделяют в области позвонка С, (атланта). Костными щипцами перерезают ножки дуги позвонка Q и извлекают дуги. Осматривают лежащий в позвоночном канале
109
Рис. 5.29. Дуральныи мешок со спинным мозгом во вскрытом позвоночном канале [Gresham G.A., Turner A.F., 1979].
дуральныи мешок, в котором находится спинной мозг (рис. 5.29), обращая внимание на состояние наружной поверхности твердой мозговой оболочки, корешки спинномозговых нервов (цвет, толщина).
Из позвоночного канала спинной мозг извлекают вместе с твердой мозговой оболочкой. Для этого сначала перерезают корешки спинномозговых нервов. Начинают перерезку в кау-дальной части, поднимаясь к шейному отделу, попеременно то с правой, то с левой стороны. Корешки отсекают у самых межпозвоночных отверстий, оттягивая пинцетом твердую мозговую оболочку в противоположную сторону. Желательно вместе с корешками извлекать спинномозговые узлы. Захватив пинцетом твердую мозговую оболочку в шейном отделе, поднимают дуральныи мешок, отделенный от черепа, и одновременно отсекают его ножом от задней поверхности тел позвонков; дойдя до конского хвоста, последний пересекают.
Спинной мозг очень чувствителен к повреждениям, поэтому его отделяют бережно, не трогая руками или пинцетом и не перегибая. После извлечения спинного мозга осматривают заднюю поверхность тел позвонков, в последних могут оказаться трещины, переломы, массы казеозного некроза и т.д.
Извлеченный дуральныи мешок со спинным мозгом укладывают на полотенце задней стороной кверху, шейным отделом к вскрывающему. Разрезают (сзади по средней линии) и разворачивают твердую мозговую оболочку, изучая ее состояние. После этого отмечают, какова прозрачность мягкой мозговой оболочки, ее цвет, наличие кровоизлияний и сращений между оболочками или между мягкой мозговой оболочкой и спинным мозгом. Спинной мозг вначале осторожно ощупывают пальцем, чтобы убедиться в достаточной плотности мозгового вещества. Мозг исследуют поперечными разрезано
tip
\ кУ
|
|
Рис. 5.30. Вскрытие спинного мозга [Головин Д.И., 1981].
ми, начиная с шейного отдела и кончая поясничным. Разрезы производят одним сечением ножа на расстоянии 0,5—1 см друг от друга. Обращают внимание на толщину и форму каждого отдела, на симметричность обеих половин, четкость границ серого и белого вещества, наличие выступающих или углубленных мест на поверхности разреза, степень влажности, устанавливают наличие кровоизлияний и очагов размягчения (рис. 5.30).
Позвоночный канал можно вскрыть спереди после эвисце-рации органокомплекса. Для этого удаляют тела позвонков, начиная снизу с позвонка Lm. Хрящевым ножом отделяют тело позвонка от выше- и нижележащего, долотом пересекают ножки его дуги; отрывают тело позвонка костными щипцами. Преимущество этого способа состоит в возможности подробного осмотра и комплексного извлечения спинномозговых узлов, участков спинномозговых нервов, симпатических стволов; недостаток — технические трудности, нередкое повреждение спинного мозга. При вскрытии трупов плодов и новорожденных тела позвонков удалять проще — их дуги легко перерезать ножницами.
Вскрытие конечностей. Вскрытие конечностей производят лишь по показаниям. В зависимости от локализации и характера патологического очага делают соответствующие разрезы кожи с последующей препаровкой жировой клетчатки, фасций, мышц и т.д. Эти разрезы могут отличаться друг от друга по направлению, длине и глубине. Однако они должны соот-
111
ветствовать общему правилу: обеспечить наибольшую демонстративность при наименьшем повреждении трупа.
Разрезы кожи и других тканей конечностей при исследовании сосудов и нервов производят по направлению основных стволов от проксимальных отделов к дистальным. При изучении сосудов и нервов верхних конечностей продолжают разрез, который был сделан для исследования полостей трупа до подмышечной ямки, над ключицей. Ключицу перепиливают ближе к плечевому суставу и удаляют. Становятся видны подключичные сосуды и нервное сплетение. Находят ствол подключичной артерии, перерезанный при эвисцерации органо-комплекса, отводят руку трупа в сторону и вскрывают подключичную, а затем подмышечную артерии. Начиная от подмышечной ямки, делают разрез кожи по внутренней поверхности двуглавой мышцы, обнажая плечевую артерию и сопровождающий ее срединный нерв, медиальнее его располагается локтевой нерв. Лучевой нерв проходит сзади от плечевой артерии вместе с глубокой артерией плеча на заднюю сторону плеча и огибает спиралевидно плечевую кость. По направлению основных сосудистых и нервных стволов разрезы кожи продолжают на предплечье и кисть.
Бедренные сосуды вскрывают ножницами до паховой (пупартовой) связки, начиная от наружной подвздошной артерии и наружной подвздошной вены, с их дистальных участков, не попавших в состав органокомплекса. Затем отводят ногу трупа и, согнув ее в коленном суставе, делают ножом линейный разрез кожи и мягких тканей бедра от середины паховой связки до медиальной поверхности коленного сустава. При этом обнажается сосудистый пучок бедра. Бедренная вена уходит на заднюю поверхность бедренной артерии, поэтому вначале вскрывают бедренную артерию, а затем — вену. Сразу под паховой связкой от бедренной артерии отходит глубокая артерия бедра, а в бедренную вену впадает большая подкожная вена ноги. Для обнажения седалищного нерва разрез проводят, начиная от середины расстояния между большим вертелом и седалищным бугром до подколенной ямки, где в верхнем ее углу или несколько выше он делится на болыиеберцовый и общий малоберцовый нервы.
Для вскрытия суставов предложен ряд разрезов, показанных на рис. 5.31. Для изучения коленного сустава делают по бокам два продольных разреза, которые ниже надколенника соединяются полукружным. Вскрыв сочленовую сумку, рассекают связку надколенника и весь лоскут с надколенником отворачивают кверху. Для обнажения суставных поверхностей сгибают ногу в суставе под прямым углом. Суставную капсулу тазобедренного сустава вскрывают спереди, под паховой связкой. При этом помощник поворачивает ногу трупа по оси за голень (вывихивая кпереди головку бедренной кости), а прозектор в
112
Рис. 5.31. Разрезы для вскрытия лучезапястного, коленного и голеностопного суставов.
это время пересекает связку головки бедренной кости. При вскрытии плечевого сустава суставную сумку рассекают спереди.
На вскрытых суставах изучают состояние окружающих сустав тканей, синовиальной мембраны, внутрисуставных связок. В полости нормального сустава содержатся следы прозрачной, желтоватой, вязкой синовиальной жидкости. Синовиальная мембрана выглядит гладкой, блестящей, синевато-белого цвета. Некротизированные хрящи меняют цвет — становятся желтоватыми, тусклыми. При обнаружении в суставе патологических изменений (мутная жидкость, разрастания грануляционной ткани, творожистый некроз и т.д.) делают распил через синовиальную мембрану по длиннику кости. Осматривают поверхность распила, выясняют отношение обнаруженных изменений к эпифизу и диафизу.
Исследование костей и костного мозга: для изучения костей конечностей ту или иную кость можно извлечь целиком, вычленив суставные концы и отделив от мягких тканей. Извлеченную кость распиливают по длиннику и рассматривают поверхность распила, смыв струей воды костные опилки. Обычно ограничиваются частичным распилом, не извлекая кость. Так, вскрыв полость коленного сустава, распиливают нижний эпифиз и часть диафиза.
При исследовании костей обращают внимание на состояние надкостницы, костной ткани, костного мозга. При остром воспалении надкостница легко отделяется от кости, при хроническом воспалении — сращена с окружающими тканями тяжами беловатого цвета. Нормальная костная ткань как губчатого вещества, так и компактного имеет серый цвет. Омертвевшие участки кости (секвестры) белого цвета. Очаги де-
113
Рис. 5.32. Р1сследование костного мозга бедренной кости [Gre-sham G A , Turner A F , 1979].
струкции костной ткани (туберкулез, гнойное воспаление, узлы опухоли и т.д.) отличаются не только цветом, но и меньшей плотностью, легко режутся ножом.
При каждом вскрытии прозектор изучает состояние костного мозга грудины, тел позвонков, бедра; костный мозг других костей исследуют по показаниям. Отделенную грудину распиливают в продольном направлении. Тела позвонков либо отпиливают, либо скалывают долотом спереди после извлечения органокомплекса. От бедренной кости отделяют в средней трети мягкие ткани, кость подпиливают в двух местах под углом и отбивают долотом подпиленный участок (рис. 5.32). Костный мозг грудины и ребер — красный, диафиза бедра — желтый (жировой). У детей все кости содержат красный костный мозг. У взрослых красный костный мозг сохраняется в плоских, коротких губчатых костях и в эпифизах трубчатых костей, а в диафизах, если и обнаруживается, то в виде островков, в основном он замещен жировой тканью. В растущих костях на распиле изучают линию энхондрального окостенения (между эпифизом и диафизом). В нормально растущих костях это тонкая ровная полоска на границе между хрящом эпифиза и трубчатой костью диафиза. При сифилитическом остеохонд-рите линия энхондрального окостенения расширена, желтоватого цвета, зигзагообразная. При тяжелом рахите граница между эпифизом и диафизом также расширена, сероватого цвета (развитие остеоидной ткани), имеет красные полосы (мозговые полости), слой обызвествленного хряща исчезает.
Уборку трупа после вскрытия производит санитар. Прежде всего осушают полости тела с помощью губки или тряпки.
114
Затем органокомплекс укладывают обратно в полость трупа так, чтобы органы заняли свои места. Если в полостях остается свободное пространство, то его заполняют каким-либо сухим и мягким материалом — ватой, паклей, стружками, опилками, комками бумаги и т.д. (для того чтобы кожные покровы в области разрезов не западали). Затем основной разрез кожи зашивают непрерывным (скорняжным) швом, пользуясь специальными иглами из секционного набора и суровыми или льняными нитками. Иглу втыкают изнутри кнаружи, крепко потягивая за нить через каждые 4—5 швов. Во избежание исте-кания жидкости рекомендуется зашить задний проход, а у женщин — и половую щель. Отпиленную крышку черепа прикладывают к нему, натягивают кожные покровы и зашивают места разреза. Вскрытый позвоночный канал прикрывают лентой из выпиленных дуг, и разрез кожи зашивают. Удаленные при вскрытии кости (в том числе части позвоночника) заменяют деревянными протезами, затем труп обмывают и одевают.
Дата: 2018-11-18, просмотров: 643.